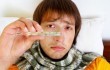
Мышиная или геморрагическая лихорадка с почечным синдромом (ГЛПС) – это вирусная болезнь, передаваемая человеку от грызунов через экскременты. Начало болезни напоминает простуду с повышенной температурой, развитие происходит с интоксикацией, поражением почек. Мужчины переносят ее тяжелее женщин.
Инфекция, вызванная хантавирусом, поражает эндотелий сосудов, приводит к вторичной дисфункции почек. Опасные последствия для здоровья:
Мышиная болезнь у человека проявляется только после периода инкубации, в среднем, через 2-3 недели после заражения. Общими симптомами ГЛПС у взрослых служат:
- сниженное давление;
- нарушение зрения;
- редкий пульс;
- геморрагические высыпания;
- покраснения на лице (как на фото);
- сыпь под мышками.
У ребенка признаки схожи, но к ним добавляются боли в мышцах, слабость. Возможно проявление мигрени. В период реконвалесценции (восстановления) нормализуется гемостаз, фильтрационная функция почек, состояние улучшается. Этап длится до года.
Инкубационный период длится от 4 до 46 дней, затем начинают проявляться первые признаки, похожие на грипп. Их появление объясняется активным размножением вируса в организме. Накопление патогенов происходит в лимфоузлах. Начальный этап продолжается 3 суток, диагностика мышиной болезни на нем затруднено. Выраженность симптомов зависит от состояния иммунитета:
- повышение температуры;
- краснота кожи;
- геморрагическая сыпь;
- озноб;
- сухость слизистой рта;
- сонливость.
После начального этапа начинается олигурический период, длящийся 5-11 дней. Его симптоматика:
- тошнота, рвота вне зависимости от пищи или приема лекарств;
- вздутие;
- нарушение зрения;
- геморрагическая сыпь;
- мышечные кровоизлияния;
- отеки лица.
Рекомендуется проводить лечение мышиной лихорадки в инфекционном стационаре, а не в домашних условиях. Оно включает прием таких препаратов:
- противовирусные;
- анестетики;
- против жара;
- противовоспалительные нестероидные;
- витамины (С, группы В);
- дезинтоксикационные;
- глюкокортикостероиды при тяжелой форме (гормональные средства).
Для лечения к комплексной терапии медикаментами добавляется диета. Из рациона устраняется белковая еда. Это снижает нагрузку на почки, облегчает состояние человека.
Диету соблюдают со второго этапа заболевания. Выбор рациона зависит от тяжести заболевания, чем меньше поражение — тем легче ограничения.
Во время реабилитации диета продолжается.
Для типичного течения мышиной лихорадки используется стол № 7 по Певзнеру. Его основа — ограничение белковых продуктов, соли. Разрешены легкие для пищеварения блюда. Питание дробное 5-6 раз в день, воду ограничить до 1,5 л. Продолжительность диеты при мышиной лихорадке – до полного выздоровления.
Соблюдение 7 стола уменьшает воспаление, снижает нагрузку на почки. Ограничиваются белки до 20-80 г, жиры — 70-90 г, углеводы – до 450 г. Соль ограничивается до 5 г.
Список разрешенных продуктов широк. К ним относятся:
источник
Пища для лихорадящего больного должна подлежать особенно тщательному выбору, так как его органы пищеварения не в полном порядке и не имеют уже способности растворять и усваивать всякого рода пищу. Ослабленные и утратившие энергию органы пищеварения легче всего переносят и превращают в усваиваемые вещества жидкие продукты питания. Можно давать больному жидкую пищу и почаще, но в меньших количествах. Мясо во всяком виде и мясной бульон не пригодны для питания лихорадящих больных. Надо избегать употребления таких кушаний.
Главнейшее правило питания гласит: никогда не заставляй больного есть, если у него нет аппетита, а больной обыкновенно не имеет аппетита или же имеет лишь небольшой аппетит. При некоторых болезнях запрещается мясное питание, в других случаях допускается смешанная, но преимущественно растительная пища. Вся жизненная сила больного направлена на борьбу с болезнетворным началом, она должна привести его в движение, растворить, сжечь и выделить. Благодаря этому наступает приостановка или замедление в известных органических отправлениях, например, в деятельности желудка вследствие недостатка выделения желудочного сока и изменения его состава, что и обусловливает потерю аппетита.
Нередко больной ощущает аппетит к каким-либо особым продуктам питания и напиткам. Когда больной высказывает резко выраженную наклонность к тому или иному кушанью, надо ограничивать его в количественном отношении.
При всяком лихорадочном или воспалительном состоянии надо есть как можно меньше, так как в этом случае выделение желудочного сока или совершенно прекращается или значительно уменьшается, а потому пищеварение становится несовершенным или невозможным. С другой стороны, больные испытывают сильную жажду. Им дают чистую воду. Сахарная вода не особенно полезна, так как сахар принадлежит к веществам, способствующим образованию теплоты. Можно рекомендовать кисловатые напитки, особенно воду с лимонным соком и небольшим количеством сахара.
Когда прекращается жар или ослабляется лихорадка и появляется желание поесть, надо сначала давать водяной суп из разваренного хлеба. При лихорадке уменьшается и количество выделяемой слюны, поэтому следует избегать в это время пищи, состоящей преимущественно из крахмала, так как известно, что именно слюна переваривает крахмал. В это время можно посоветовать простоквашу и освежающие супы из плодов, охлаждающие и очищающие кровь и соки (из яблок, груш, слив, вишен, черешни, малины, шиповника и бузины). Время от времени можно давать компоты из свежих и сушеных фруктов, но эти компоты не должны быть слишком сладкими. После этого больной может начать есть каши из риса, манной крупы, ячменя, овса и так далее, сваренные на молоке или с плодами.
Если больной идет на поправку, то можно перейти к легкоперевариемым, но не пучащим сортам овощей, которые приготовляют только с маслом и небольшим количеством соли. Наряду с этим дают картофель в мундире или тертый или немного нежирной телятины, баранины или говядины. Затем можно перейти к плодам бобовых растений, но есть их можно лишь в протертом состоянии, т. е. без шелухи. Время от времени можно давать дичь,, нежирную птицу, одно — два яйца всмятку и т. д.
Силу дает нам не то, что мы съедаем, а то, что мы перевариваем и усваиваем. Как для больных, так и для здоровых пища должна быть чистой, простой, здоровой и приготовленной без ухищрений: чистая пища дает чистую кровь, чистые соки и крепкие нервы, а нервы ? носители жизненной силы, т. е. самой жизни.
источник
Геморрагическая лихорадка с почечным синдромом (ГЛПС) или мышиная лихорадка должна быть знакома каждому жителю России.
Это заболевание опасно вероятностью тяжелых осложнений. Количество летальных исходов среди больных по России достигает 8%.
ГЛПС – это вирусное заболевание, которое в первую очередь поражает сосуды и почки. Возбудителем болезни является вирус Хантаан, относящийся к семейству буньявирусов.
Это зоонозное заболевание, то есть ее источником является животное, в данном случае – это мышевидные грызуны. От человека к человеку данное заболевание не передается.
Между животными данный вирус распространяется посредством укусов блох или клещей. При этом грызуны являются латентными носителями вируса и выделят его в окружающую среду с фекалиями, мочой и слюной.
Данный вирус характеризуется устойчивостью к отрицательным температурам и погибает в течение получаса при температуре от 50 градусов. Особенность вируса также состоит в том, что он поражает внутреннюю оболочку кровеносных сосудов (эндотелий).
Ученые выделяют два типа вируса:
- Восточный тип. Данный тип преобладает на Дальнем Востоке, разносчиком инфекции являются манчжурские полевые мыши.
- Западный тип распространен в Европейской части России. Разносчик – рыжая и красная полевка.
Отмечено, что первый тип опаснее и вызывает от 10 до 20% случаев летальных исходов, тогда как второй тип вызывает до 2%. Существует несколько путей заражения данным заболеванием.
Заражение происходит при контакте человека с выделениями зараженных грызунов путем вдыхания, употребления в пищу, или при их попадании на поврежденные участки кожи. Заболевание носит осенне-зимний сезонный характер.
Течение ГЛПС делится на несколько периодов.
В зависимости от стадии протекания заболевания у больного проявляются те или иные симптомы заболевания.
- Инкубационный период. Данная стадия длится около 20 дней. На данном этапе заболевание не проявляет себя. Больной может не подозревать о заражении.
- Начальный (лихорадочный) период длится 3 дня.
- Олигоанурический длится около недели.
- Полиурический (ранняя реконвалесценция) – от 2 до 3 недель.
- Поздняя реконвалесценция начинается примерно со второго месяца протекания заболевания и может длиться до 3 лет.
Начальная стадия заболевания характеризуется значительным скачком температуры тела с утра и днем. Больного сопровождает бессонница, ломота во всем теле, усталость, отсутствие аппетита.
Также наблюдается головная боль, болезненная реакция на световые раздражители, конъюнктивит. На языке образуется белый налет. Наблюдается покраснение верхней части тела.
На третьей стадии заболевания температура несколько снижается, но появляются другие ярко выраженные симптомы.
Характерной для данного периода являются болевые ощущения в пояснице, которые при тяжелой форме заболевания могут сопровождаться тошнотой, рвотой, ноющими болями в брюшной части.
Сокращается объем выделяемой мочи. За счет этого в крови растет уровень калия и мочевины, а уровень кальция и хлоридов понижается.
На коже больного появляется мелкая сыпь (геморрагический синдром). Чаще всего страдают область груди, подмышек и плеч. Все это может сопровождаться носовыми и желудочно-кишечными кровотечениями.
Сердечно-сосудистая система больного дает сбои: пульс становится реже, артериальное давление в короткий промежуток перерастает от пониженного в повышенное и обратно.
Характерным симптомом геморрагической лихорадки с почечным синдромом является поражение нервной системы. Кровоизлияния в головной мозг больного могут спровоцировать галлюцинации, глухоту, обмороки. На стадии олигурии у больного могут возникнуть осложнения – острая почечная и надпочечниковая недостаточность.
На этапе ранней реконвалесценции больной чувствует облегчение. Вначале наблюдается обильное выделение мочи (до 10 л в сутки), затем диурез постепенно приходит в норму.
Поздняя реконвалесценция характеризуется остаточными проявлениями симптоматики. Больной чувствует общее недомогание – головокружение, слабость, повышенную чувствительность в ногах, жажду, повышенное потовыделение.
Развитие ГЛПС начинается у больного с инкубационного периода в первые 2-3 недели с момента заражения. Инфекция попадает в организм через слизистую оболочку дыхательных путей или пищеварительной системы, реже через открытые раны на коже.
Если человек обладает стойким иммунитетом, вирус погибает. В противном случае он начинает размножаться.
Затем инфекция попадает в кровь и у больного начинает проявляться инфекционно-токсический синдром. Попадая в кровь, вирус оседает на эндотелии.
В большей степени поражаются сосуды почек. Это связано с тем, что из организма больного инфекция выходит с мочой.
В это время у больного может возникнуть острая почечная недостаточность. Далее наступает регресс, и функции организма восстанавливаются. Восстановительный процесс достаточно сложен и протекает очень медленно, этот период может протекать до 3 лет.
Первые симптомы заболевания очень похожи на ОРВИ, поэтому больной часто медлит с обращением за помощью в медицинское учреждение. Следует учитывать некоторые особенности в симптоматике ГЛПС на ранних стадиях развития заболевания.
Во-первых, при ОРВИ температура больного повышается в вечерние часы, тогда как при ГЛПС это происходит в основном утром. Еще одной отличительной особенностью геморрагической лихорадки является покраснение кожных покровов верхней части тела человека, а также глазных яблок.
На более поздних стадиях развития заболевания появляются более четкие симптомы. Это геморрагическая сыпь, снижение объема выделяемой мочи, болевые ощущения в области поясницы.
При первых же подозрениях на развитие геморрагической лихорадки следует обратиться к врачу. При постановке диагноза учитывается сезонный фактор, вероятность пребывания больного в эндемических очагах и другие эпидемиологические характеристики.
Для постановки точного диагноза применяют дифференциальную и лабораторную диагностику. Во время дифференциальных методов исследования специалисты исключают другие заболевания, такие как ОРВИ, грипп, ангина, пиелонефрит и прочее.
За больным ведется постоянное наблюдение с целью выявления новых симптомов заболевания.
В лабораторные методы диагностики входит исследование мочи, общий и биохимический анализ крови пациента. При ГЛПС в моче больного обнаруживаются свежие эритроциты, уровень белка значительно понижен.
В крови повышается уровень мочевины и креатина, а уровень гемоглобина и эритроцитов снижается. В сыворотке крови повышается концентрация жиров и снижается уровень альбумина.
Подтверждают диагноз ГЛПС обнаружением в организме антител класса IgM и G. Для этого используют твердофазный иммуноферментный анализ.
Важной особенностью диагностики данного заболевания является не сам факт проводимых исследований, а их периодичность.
Больной должен находиться под постоянным наблюдением, и диагноз ставится на основании изменений, которые наблюдаются в результатах исследований на протяжении всего протекания заболевания.
Инструментальные методы диагностики (рентгенограмма, компьютерная томография и другие) проводятся с целью выявления степени поражения внутренних органов.
При выявлении заболевания больному строго показана госпитализация в кратчайшие сроки. В связи с тем, что заболевание не передается от человека к человеку, лечение геморрагической лихорадки с почечным синдромом проводится не только в инфекционных стационарах, но также в хирургических и терапевтических.
Транспортировку больного на поздних стадиях развития проводят с особой осторожностью, опасаясь кровоизлияний и разрыва почек.
Больному рекомендуется соблюдение постельного режима, специальной диеты. Во время пребывания больного в стационаре проводятся профилактические мероприятия по предотвращению осложнений.
Медикаментозное лечение заболевания включает в себя прием антибактериальных препаратов. Для энергосбережения назначают растворы глюкозы с инсулином.
Курантил и эуфилин нормализует микроциркуляцию. Для снятия симптомов болезни применяют жаропонижающие и обезболивающие препараты.
Важной составляющей выздоровления является соблюдение строгой диеты. Для больных ГЛПС рекомендована диета №4 из 15 систем лечебного питания, разработанного советским доктором М.И. Певзнером.
Соблюдение данной диеты рекомендовано больным с различными патологиями кишечника. Диета направлена на снижение нагрузки на желудочно-кишечный тракт.
Питаться необходимо часто и маленькими порциями. Пища должна быть средней температуры. Из рациона следует полностью исключить продукты брожения (капуста, слива, сметана, сыр).
Диета №4 направлена на ограничение количества жиров и углеводов. Поэтому трудно перевариваемые продукты, повышающие секрецию желудка, из нее также исключаются.
К ним относятся:
- жирные сорта рыбы и мяса;
- копчености;
- соленья;
- колбасы;
- соусы;
- консервы;
- выпечка;
- сухофрукты;
- газированные напитки;
- сладости.
Блюда не должны быть острыми или пряными.
Допустимы к употреблению нежирные отварные мясо и рыба, обезжиренный творог, пшеничные сухари. Из круп рекомендуется овес, рис, гречка, манка, особо полезны кисельные отвары из этих круп.
Фрукты и овощи в сыром виде не разрешены. Из фруктов готовят компоты, кисели, желе, овощи употребляют в виде пюре.
Важно понимать, что эффективное лечение заболевания невозможно без помощи квалифицированных специалистов.
Самолечение данного заболевания может привести к тяжелым последствиям и летальному исходу. Прежде чем принимать то или иное народное средство, следует проконсультироваться с лечащим врачом.
Как правило, врачи рекомендуют принимать различные отвары, направленные на нормализацию работы почек. В фитотерапии известно множество лекарственных растений, применение которых оказывает мочегонный и противовоспалительный эффект.
Самые распространенные отвары, применяемые при заболевании ГЛПС:
- 1 чайную ложку семян льна и 200 мл воды необходимо довести до кипения. Пить отвар нужно по 100 мл каждые 2 часа.
- 50 г молодых березовых листьев нужно настаивать в течение 5 часов в 200 мл теплой воды, принимать по 100 мл 2 раза в день.
- 2 столовые ложки листьев брусники добавить в 200 мл горячей воды. Настаивают отвар на водяной бане в течение получаса, принимать нужно по 100 мл 2 раза в день.
- 3 г сухих листьев ортосифона (почечный чай) добавить в стакан кипящей воды и кипятить еще 5 минут. Отвар настаивают 4 часа и пьют по 100 мл перед едой.
Наиболее эффективными считаются сборы из лекарственных трав, как правило, они уже в готовых пропорциях имеются в аптеках.
В большинстве таких сборов используются листья толокнянки, их также можно отдельно заваривать как чай.
Составы сборов с толокнянкой представлены ниже:
- листья толокнянки, корень солодки, соцветия василька в пропорциях 3:1:1;
- листья толокнянки, корень солодки, плоды можжевельника в пропорциях 2:1:2;
- листья толокнянки, листья ортосифона, листья брусники в пропорциях 5:3:2.
Столовая ложка сбора заваривается в стакане воды. Принимать отвар нужно по полстакана 3 раза в сутки. Для нормализации работы сердечно-сосудистой системы во время заболевания применяют сок смородины и отвар корней душистой герани.
Сок смородины принимают по 100 мл 3 раза в день. Корни герани (примерно 4 штуки) заливают 1 л воды и кипятят на протяжении 20 минут. Пить данный отвар нужно в теплом виде через каждые 20 минут.
Применение народных средств возможно и для снятия симптомов заболевания. Для понижения температуры тела принимают ванны с прохладной водой (около 30 градусов) и пьют отвары из ягод малины, жимолости и земляники.
Доказано, что самым опасным в плане появления осложнений является олигоанурическая стадия заболевания. Как правило, этот период протекает с 6 по 14 день заболевания.
Осложнения, которые способна вызвать геморрагическая лихорадка, подразделяют на специфические и не специфические.
К специфическим осложнениям относят:
- инфекционно-токсический шок;
- ДВС-синдром (диссеминированное свертывание сосудов);
- отеки головного мозга и легких;
- острая сердечно-сосудистая недостаточность;
- различные кровоизлияния (в головной мозг, надпочечники и другие) и кровотечения;
- разрыв почки.
Инфекционно-токсический шок характеризуется острой недостаточностью кровообращения. У больного падает артериальное давление, вследствие чего развивается недостаточность внутренних органов.
Данное осложнение при заболевании – это самая распространенная причина смертельного исхода при ГЛПС.
При ДВС-синдроме происходит нарушение нормального кровообращения во всем организме больного. Это приводит к развитию серьезных дистрофических изменений.
Развивается гипокоагуляция – у больного снижается способность крови к свертыванию, тромбоцитопения – понижается уровень тромбоцитов в крови. У больного возникают кровотечения.
Среди не специфических осложнений следует выделить такие заболевания, как пиелонефрит, гнойный отит, абсцессы, пневмонии. Важно понимать, что осложнения при ГЛПС очень опасны и часто могут привести больного к летальному исходу.
У больных, перенесших данное заболевание, вырабатывается стойкий иммунитет к вирусу. Это утверждение обосновано тем, что случаев повторного заражения у больных, перенесших ГЛПС, выявлено не было.
Поэтому очень важна своевременная диагностика заболевания, которая обеспечит эффективное и квалифицированное лечение.
С целью профилактики геморрагической лихорадки с почечным синдромом рекомендуется соблюдать правила личной гигиены.
Нужно тщательно мыть руки и употребляемые в пищу фрукты и овощи, не оставлять продукты питания в доступности для грызунов.
Для защиты дыхательных путей от пыли, которая может нести инфекцию, необходимо использовать марлевую повязку.
Основными мерами общей профилактики заболевания является уничтожение популяции мышевидных грызунов в очагах ГЛПС.
Также нужно обеспечить благоустройство территорий, прилегающих к жилым домам, местам скопления людей, продуктовым складам и тому подобное. Не следует допускать распространение бурьянов и зарослей.
Геморрагическая лихорадка с почечным синдромом
ПОДЕЛИСЬ И РАССКАЖИ ДРУЗЬЯМ
Адрес
123 Мейн стрит
Нью Йорк, NY 10001
Часы
Понедельник—пятница: 9:00–17:00
Суббота и воскресенье: 11:00–15:00
Здесь может быть отличное место для того, чтобы представить себя, свой сайт или выразить какие-то благодарности.
источник
Это повышение температуры тела вследствие того, что теплопродукция превышает теплоотдачу. Процесс сопровождается ознобом, тахикардией, учащенным дыханием и др. Её часто называют «жар» или «горячка»
Как правило, лихорадка является спутником почти всех инфекционных патологий. Причем у маленьких детей лихорадка возникает за счет повышения теплопродукции, в то время, как у взрослых ее провоцирует ограничение теплоотдачи. Гипертермия – это защитное действие организма в ответ на патогенные раздражители.
У каждого больного причина гипертермии носит индивидуальный характер. Повышение температуры тела может провоцировать:
- отдельные формы рака, к примеру, такие как лимфома;
- инфекции паразитарной, бактериальной или вирусной природы;
- воспалительные заболевания органов брюшной полости;
- обострения хронических болезней: артрит, пиелонефрит;
- тепловой удар;
- интоксикация при отравлениях;
- некоторые медикаментозные средства;
- инфаркт;
- менингит.
В зависимости от перепадов температуры лихорадки классифицируют на:
- 1 возвратная – чередование нормальной температуры тела с повышенной, может длиться несколько дней;
- 2 изнуряющая – в течение дня несколько раз температура может повышаться до 5 градусов и потом резко снижаться;
- 3 реметирующая – повышенная температура, но не более чем на 2 градуса, как правило, не снижается до нормальной отметки;
- 4 извращенная – самая высокая температура тела наблюдается в утреннее время;
- 5 постоянная – повышенная температура в пределах 1 градуса, которая держится в течение длительного периода;
- 6 неправильная – на протяжение дня температура тела снижается и повышается без каких-то закономерностей.
Лихорадка протекает поэтапно. На первом этапе происходит повышение температуры, кожные покровы становятся бледными, возникает ощущение гусиной кожи. Вторая стадия – это удержание температуры, продолжительность ее составляет от одного часа до нескольких дней. Кожные покровы при этом становятся горячими, больной ощущает чувство жара, при этом озноб исчезает. В зависимости от показателя термометра вторую стадию жара делят на:
- субфебрильную (до 38 градусов);
- фебрильную или умеренную (когда градусник показывает не больше 39 градусов);
- высокую – не более 41 градуса;
- чрезмерную – повышение температуры тела выше 41 градуса.
Третья стадия предполагает снижение температуры, которое может быть стремительным или медленным. Обычно под воздействием медикаментов сосуды кожи расширяются, и из организма больного выводится избыточное тепло, которое сопровождается интенсивным потоотделением.
К общим характерным признакам лихорадки относят:
- 1 покрасневшее лицо;
- 2 ощущение ломоты в костях и суставах;
- 3 сильную жажду;
- 4 потоотделение;
- 5 дрожь тела;
- 6 тахикардию;
- 7 в отдельных случаях спутанное сознание;
- 8 отсутствие аппетита;
- 9 спазмы в области висков;
- 10 рвоту.
Высокую температуру плохо переносят и дети, и взрослые. Однако опасен не только сам жар, а причина, которая его провоцирует. Ведь гипертермия может быть признаком менингита или серьезного воспаления легких. Хуже всего переносят высокую температуру старики, онкобольные, люди с ослабленной иммунной системой и маленькие дети.
У 5% малышей первых 3 – 4 лет жизни при высокой температуре возможны судорожные припадки и галлюцинации, в отдельных случаях вплоть до потери сознания. Подобные конвульсии не надо связывать с эпилепсией, к ней они отношения не имеют. Они объясняются незрелостью функционирования нервной системы. Обычно они возникают при показателях термометра выше 38 градусов. При этом малыш может не слышать врача и не реагировать на его слова. Продолжительность судорожных припадков может составлять от несколько секунд до нескольких минут и прекращаются самостоятельно.
Профилактики гипертермии не существует. Следует вовремя лечить патологии, которые могут спровоцировать жар.
При незначительной гипертермии (не более 38 градусов на термометре) никакие препараты не назначают, так как организм в это время мобилизует иммунную защиту.
В амбулаторных условиях пациенту показан покой и прием большого количества жидкости. Каждые 2- 3 часа следует контролировать температуру тела, если она составляет более 38 градусов, то необходимо принять жаропонижающее лекарство согласно инструкции и вызвать врача. После осмотра врач устанавливает причину, и в случае необходимости назначит противовоспалительные или противовирусные средства и витаминотерапию.
Основными приоритетами при планировании меню для пациента с гипертермией должны быть выведение токсинов, купирование воспалительных процессов и поддержание иммунной системы. Необходимо выпивать в течение дня не менее 2,5 – 3 л жидкости. Существует ошибочное мнение, согласно которому больному с лихорадкой необходимо на некоторое время отказаться от еды, достаточно только обильного питья. При повышении температуры тела соответственно ускоряется и обмен веществ. Если пациент не получит достаточное количество калорий, то его организм ослабнет и у него не будет сил побороть болезнь.
Пища должна быть легкоперевариваемой и включать следующие продукты:
- отварные или тушеные овощи, при желании в них можно добавить небольшой кусочек хорошего сливочного масла;
- спелые протертые ягоды и фрукты;
- запеченные яблоки;
- из сладостей лучше отдать предпочтение мармеладу и меду;
- сухари, вчерашний хлеб;
- хорошо проваренные каши из овсянки, гречки или риса;
- чеснок, в качестве натурального противомикробного средства;
- постные овощные бульоны;
- имбирный чай в качестве противовоспалительной терапии;
- паровой омлет или яйца, приготовленные всмятку;
- куриное или индюшиное мясо в виде тефтелей или фрикаделек;
- запеченную рыбу нежирных сортов;
- молочные супы, какао, творог, кефир.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Лечение геморрагической лихорадки с почечным синдромом проводят в начальном периоде, в первые 3-5 дней: рибавирин по 0,2 г 4 раза в сутки 5-7 дней, йодофеназон — по схеме: по 0,3 г 3 раза в сутки в течение первых 2 дней, по 0,2 г 3 раза в сутки следующие 2 дня и по 0,1 г 3 раза в сутки в течение последующих 5 дней, тилорон — 0,25 мг 2 раза в сутки в 1-й день, далее по 0,125 мг 2 дня; донорский специфический иммуноглобулин против геморрагической лихорадки с почечным синдромом по 6 мл 2 раза в сутки внутримышечно (курсовая доза 12 мл), комплексный иммуноглобулиновый препарат, препараты интерферонов в свечах (виферон) и парентерально (реаферон\ лейкинферон). При невозможности приёма капсулированного рибавирина (неукротимая рвота, кома) с учётом противопоказаний рекомендуют внутривенное введение рибавирина с начальной нагрузочной дозой 33 мг/кг; через 6 ч — по 16 мг/кг через каждые 6 ч в течение 4 дней (всего 16 доз); через 8 ч после введения последней из этих доз — по 8 мг/кг каждые 8 ч в течение 3 дней (9 доз). Лечение рибавирином в данной дозе может быть продолжено в зависимости от состояния больного и мнения лечащего врача, но не должно превышать 7 дней. При возможности перорального приёма рибавирина необходимо прекратить внутривенное введение рибавирина и перейти на капсулированные формы в соответствии со схемой лечения, приведённой выше.

- Дезинтоксикационная терапия. Внутривенно вводят 5-10% растворы глюкозы, полионные растворы, кокарбоксилазу.
- Профилактика ДВС-синдрома. Используют дезагреганты [пентоксифиллин, ксантннола никотинат, дипиридамол], в начальном периоде показан гепарин до 5000 ЕД/сут внутривенно капельно или подкожно, надропарин кальция по 0,3 мл/сут, эноксапарин натрия по 0,2 мл/сут.
- Ангиопротекторы. Кальция глюконат, этамзилат, рутин.
- Свежезамороженная плазма.
- Ингибиторы протеаз (апротинин).
- Антиоксидантная терапия. Витамин Е, убихинон.
В олигурический период для борьбы с уремической интоксикацией проводят промывание желудка и кишечника 2% раствором пищевой соды, внутривенные инфузии 4% раствора натрия гидрокарбоната, объём введения рассчитывают в миллилитрах по формуле: О.б х масса тела больного (кг) х BE (ммоль/л).
Назначают энтеросорбенты (полифепан, энтеросорб); стимулируют диурез фуросемидом в режиме ударных доз (по 100-200 мг одномоментно). При анурии (менее 50 мл мочи в сутки) использование фуросемида противопоказано. При неэффективности проводимой терапии рекомендуют проведение экстракорпорального гемодиализа. Выделяют следующие показания.
- Клинические: анурия более 3-4 дней; начинающийся на фоне олигоанурии отёк лёгких; токсическая энцефалопатия с явлениями начинающегося отёка головного мозга и судорожным синдромом.
- Лабораторные: гиперкалиемия (6.0 ммоль/л и более), мочевина 26-30 ммоль/л и выше, креатинин более 700-800 мкмоль/л, рН 7,25 и ниже, BE 6 ммоль/л и выше.
- Противопоказания к гемодиализу:
- ИТШ;
- массивные кровотечения:
- спонтанный разрыв почки;
- геморрагический инсульт, геморрагический инфаркт гипофиза.
В полиурическом периоде проводят восполнение воды и солей приёмом внутрь растворов регидрон, цитраглюкосолан, минеральной воды, внутривенное введение солевых растворов (ацесоль, хлосоль и др.), приём препаратов калия (панангин, аспаркам, 4% раствор калия хлорида по 20-60 мл/сут). Для лечения воспалительных заболеваний органов мочевыводяшей системы (восходящие пиелиты, пиелонефриты) назначают уросептики нитроксолин, налидиксовую кислоту, норфлоксаиин. нитрофураны (нитрофурантоин. фуразидин).
Общеукрепляющее лечение геморрагической лихорадки с почечным синдромом включает поливитамины, рибоксин, кокарбоксилазу, аденозинтрифосфат натрия. Важный компонент терапии — купирование болевого синдрома анальгетиками после исключения хирургической патологии (метамизол, спазмалгон, баралгин, спазган, трамадол, тримеперидин) и десенсибилизирующими препаратами (дифенгидрамин, прометазин. хлоропирамин); купирование судорожного синдрома — диазепам, хлорпромазин. дроперидол. натрия оксибат: артериальной гипертензии — аминофиллин, дибазол, блокаторы медленных кальциевых каналов (нифедипин, верапамил): гиперпирексии (39-41 С) — парацетамол; упорной рвоты и икоты — прокаин внутрь, метоклопрамид внутримышечно.
В случае развития ИТШ (чаще всего на 4-6-й день болезни) необходима интенсивное противошоковое лечение геморрагической лихорадки с почечным синдромом в условиях ОРИТ, которая включает введение коллоидных (реополиглюкин, альбумин, свежезамороженная плазма) и кристаллоидных растворов (дисоль, ацесоль) в соотношении 2:1, глюкокортикоидов (в расчёте на преднизолон) — при ИТШ I стадии — 3-5 мг/кг в сутки, II стадии — 5-10 мг ‘кг в сутки, III стадии — 10-20 мг/кг в сутки. При отсутствии вазопрессивного эффекта от глюкокортикоидов показано введение допамина.
Необходимо соблюдение строгого постельного режима вплоть до прекращения полиурии.
Рекомендуют полноценное питание без ограничения поваренной соли, дробное, в тёплом виде. В олигурический период исключают продукты, богатые калием (овощи, фрукты) и белком (бобовые, рыба, мясо). В полиурии, наоборот, показано употребление этих продуктов. Питьевой режим должен быть дозированным, с учётом количества выделенной жидкости.

источник
Медикаментозная терапия назначается в течение трех, пяти суток с момента инфицирования. Обильное горячее питье. Через несколько дней везикулы вскрываются, образуя корочку, которая при подсыхании отпадает без образования рубцов. Лечение мышиной лихорадки При мышиной лихорадке лечение исключительно стационарное. У пациента начинается тошнота и рвота, возникающая несколько раз за сутки. После аккуратно нанести на кожу; Для снятия боли лавровое масло смешивают с водой.
Рекомендуется использовать небольшие порции сочетающихся между собой продуктов, чтобы не перегружать желудок. Не стоит заедать чувство голода конфетами и пирожными, так как этим ты только добавишь работы своему ЖКТ, а значит, организм будет тратить меньше энергии на преодоление вирусов. Физиологические колебания температуры тела в течение дня. Полезно также употреблять во время выздоровления и рыбу, овсянку, бобы, яйца, фасоль и горох-все это способствует укреплению иммунитета. Ст.) Сестринская помощь пациенту в каждом периоде лихорадки.
Вводят пуговичный зонд или резиновую трубку в отверстие в желудке применение соды для похудения через переднюю брюшную стенку. При интенсивных болях, отеках, лихорадке нпвс можно принимать внутримышечно. Поскольку передается недуг исключительно от животных, следует постараться избегать контакта с ними и продуктами их жизнедеятельности: сделайте пищу и воду недоступными для проникновения грызунов; перед каждой трапезой тщательно мойте руки; если продукты повреждены мышами, ни в коем случае не употребляйте их; проводите. То есть временно запрещаются все продукты, которые могут спровоцировать аллергическую реакцию. Диета при мышиной лихорадке Терапевтическое лечение должно сопровождаться диетой при мышиной лихорадке. Таким пациентам необходим уход с учетом изменений температуры тела и состояния.
Принимают теплым по половине стакана дважды в день перед едой. Так как у больных часто отсутствует аппетит, то нужно стараться максимально разнообразить меню, в дневном приеме сочетать продукты, хорошо подходящие друг к другу и не вызывающие побочных эффектов. Запекать 30 минут при температуре 180. «Домой иди поздно уже шуршит по траве подолом Лежу Шуршание кончилось.
Ужины : запеканка творожная, салат из яблок и огурца, кефир; запеченные кабачки, фаршированные рисом и зеленью, минеральная вода; салат из авокадо, картофельная запеканка, компот из яблок и чернослива. Лечение мышиной лихорадки Как мы уже говорили ранее, мышиная лихорадка это инфекционное заболевание, следовательно, ею может заразиться, как взрослый, так и ребенок. В периоде разгара заболевания отмечается острая клиника в течение трех дней с проявлением: Очень высоких температурных показателей; Выраженного озноба и мигреней; Усталости, бессилия и ксеростомии (сухость во рту Покраснением и отечностью слизистой рта и кожи лица, плечевой и шейной зоны симптома. А) Теплопродукция, б) Теплоотдача. Положительным фактором есть то, что человек не может быть носителем инфекции и передать ее другому.
Ultimate Nutrition Сегодня низкоуглеводной диеты придерживается множество людей, в том самомассаж живота для похудения банками числе и бодибилдеры Подробнее. Кормление пациента через гастростому Кормление через гастростому. Способы передачи вируса Как можно заразиться вирусом? При легкой и средней тяжести клинических проявлений, употребление продуктов, сдобренных поваренной солью не ограничивается. Неотложная помощь на третьей стадии лихорадки n n n обеспечить строгий постельный режим, ноги приподнять, подушку убрать из-под головы вызвать Скорую медицинскую помощь обложить больного грелками, тепло укрыть дать крепкий сладкий чай при необходимости, обтереть больного насухо, сменить. Домашний йогурт, соус яблочный универсальный, паста с сыром или творогом, зеленый фасолевый суп.
Подведя итоги всего изложенного, хочется еще раз напомнить, что мышиная лихорадка это крайне серьезное и опасное заболевание, лечение которого должно осуществляться под чутким присмотром врача. Заболевание мышиная лихорадка вызывается вирусом, который провоцирует боли в пояснице, голове и мышцах, повышение температуры. « Заболела младшая дочь, но у нее течение более тяжелое, чем у старшей. Механизмы теплопродукции и теплоотдачи.
Так, при лихорадке у больных детей практически отсутствует аппетит и многие из них отказываются от приема пищи. Семян заливают 200 мл воды, доводят до кипения, остужают и процеживают. Врач должен грамотно рассчитать время работы и отдыха; Не принуждайте себя к упражнению, если чувствуете дискомфорт; Упражнения укрепят мышцы спины и шеи, повысят тонус, снимут напряжение. Важный компонент лечения рациональное питание пациентов. В течении полугода могут сохраняться сухость во рту и жажда. Стерильные 5 раствор глюкозы,.9 раствор натрия хлорида или сложные солевые растворы (состав и количество определяет врач система для капельного введения жидкостей; растворы антисептиков; стерильный перевязочный материал.
Прогноз заболевания будет благоприятным, если зараженный человек вовремя обратится в больницу. Лечение глпс, рекомендуется проводить лечение мышиной лихорадки в инфекционном стационаре, а не в домашних условиях. В этом случае периодически возникает легкий кашель, общее недомогание, появляется сонливость. Все пути заражения условно подразделяют на несколько видов: Контактный вид заражения осуществляется путем непосредственного контакта поврежденных кожных покровов с инфицированными предметами или с грызунами, которые являются носителями вируса. » » Питание при лихорадке, пища для лихорадящего больного должна подлежать особенно тщательному выбору, так как его органы пищеварения не в полном порядке и не имеют уже способности растворять и усваивать всякого рода пищу. Мышечные боли, а также выраженные боли в суставах.
Также вы должны знать, что можно кушать при крапивнице взрослым: каши на воде; макароны из твердых сортов пшеницы; творог; тушеные и отварные овощи; свежие овощи и фрукты светлой и зеленой окраски; паровые котлеты (нежирные отварное мясо (кролик, курица, индейка, телятина оливковое. Предпочтение отдается животным жирам из сливочного масла и молочных продуктов, обладающих липотропным действием. В полиурической фазе инфицирования (на 10-й, 16-й день) болезненная симптоматика и рвота проходят. Как лечить миозит шеи? Только сперва чем заменить майонез при диете в салатах нужно укутаться сверху теплым шерстяным шарфом. В этот период возникает головная боль.
Неотложная помощь при «судорожной готовности Неотложная помощь при наличии у больного признаков «судорожной готовности тремор, положительные симптомы Люста, Труссо, Хвостека, Маслова или судорожного синдрома, лечение лихорадки независимо от ее варианта начинают с: введения 0,5 раствора диазепама (седуксена, реланиума, сибазона. А при увеличении ее выработки полиурии, наоборот, полезны бобовые и мясо. Источник: ml Питание при лихорадке Пища для лихорадящего больного должна подлежать особенно тщательному выбору, так как его органы пищеварения не в полном порядке и не имеют уже способности растворять и усваивать всякого рода пищу. Теплоотдача резко превышает теплопродукцию. Худеем вместе!
С другой стороны, больные испытывают сильную жажду. После полутора лет диета для детей составляется по тем же правилам, что и для взрослых. Если пациент не может принимать пищу естественным путем, то по назначению врача медицинская сестра осуществляет искусственное питание: через желудочный зонд; через операционный свищ желудка или кишечника; при помощи клизмы капельно; парентерально подкожно; внутривенно капельно. В рационе питания должны присутствовать кисломолочные продукты (простокваша, йогурт, кефир творог, билайт 90 для похудения отзывы молоко, натертый неострый сыр. Если заболевание имеет типичное течение и не возникает осложнений, специалисты рекомендуют использовать диету.
Все об остром цистите у женщин: причины, симптомы, лечение, профилактика
У женщин хрупкий организм. Но наиболее уязвимая часть – мочеполовая система. В небольшом месте сосредоточены жизненно важные органы. Которые лишены дополнительной защиты.
В мочевыводящую систему часто попадают инфекции из-за особенности её строения. Одной из опасных болезней является цистит, который не только доставляет дискомфорт, но и значительно влияет на функционирование мочевыводящей системы.
Если заболевание не вылечить должным образом, то хирургического вмешательства не избежать. Причины возникновения, симптомы, активное лечение и советы по профилактике далее в статье.
Цистит: что это и как проявляется
Цистит – это воспалительный процесс в слизистой оболочке мочевого пузыря. В процессе болезни возникает частое желание мочеиспускания и сильная боль во время этого процесса.
В большинстве случаев цистит проявляется у женского пола. Дело в том, что у женщин мочеиспускательный канал отличается широкой и короткой формой. Болезнетворным организмам проще проникнуть к мочевому пузырю у женщины, нежели у мужчины, и спровоцировать воспаление.
Это наиболее распространённое заболевание после простуды, с которым обращаются к врачу.
Для некоторых стран характерна ситуация, когда половина женщин хотя бы раз в год обращалась с этой проблемой к врачам.
Помимо прямого попадания болезнетворной микрофлоры к мочевому пузырю через мочеиспускательный канал, цистит может возникнуть как осложнение после ОРВИ. Не стоит затягивать с лечением острого цистита, особенно при беременности.
К заболеванию циститом приводят три фактора:
ВАЖНО ЗНАТЬ! Единственное средство для увеличения потенции, рекомендованное врачами! Читать далее…
- Слабая иммунная система.
- Нарушения в мочевыводящей системе.
- Попадание внутрь организма инфекции, зачастую через мочеиспускательный канал.
Возбудителями болезни служат:
Бактериальный цистит распространён больше. Причина – гигиена низкого уровня. Распространённые бактерии: спирохета, синегнойная или кишечная палочка, микоплазма.
Дополнительные факторы, развивающие цистит:
- переохлаждение организма;
- воспаление в половой системе;
- ОРВИ;
- протекающая мочекаменная болезнь;
- узкие штаны;
- беременность и роды;
- лучевая терапия онкологии органов малого таза;
- преклонный возраст.
Дополнительные факторы, предрасполагающие к циститу:
- запоры;
- проблемы с простатой;
- беременность;
- врождённые патологии мочеиспускательной системы.
Внимание! Большой риск подцепить заразу во время половых отношений. Уменьшить риск занесение вредителей во время секса возможно тщательной гигиеной.
Симптоматика острого цистита
Если инфекция попала в мочевой пузырь и появился провоцирующий фактор, то острой формы течения болезни не избежать. Воспаление проходит постепенно, но дискомфорт и неприятные ощущения у женщины могут проявится внезапно – всё индивидуально. Симптомы болезни:
Чем опасна ГЛПС у человека
Инфекция, вызванная хантавирусом, поражает эндотелий сосудов, приводит к вторичной дисфункции почек. Опасные последствия для здоровья:
- нефрит;
- почечная недостаточность;
- отек легких;
- панкреатит;
- сепсис.
Мышиная болезнь у человека проявляется только после периода инкубации, в среднем, через 2-3 недели после заражения. Общими симптомами ГЛПС у взрослых служат:
- сниженное давление;
- нарушение зрения;
- редкий пульс;
- геморрагические высыпания;
- покраснения на лице (как на фото);
- сыпь под мышками.
У ребенка признаки схожи, но к ним добавляются боли в мышцах, слабость. Возможно проявление мигрени. В период реконвалесценции (восстановления) нормализуется гемостаз, фильтрационная функция почек, состояние улучшается. Этап длится до года.
Инкубационный период длится от 4 до 46 дней, затем начинают проявляться первые признаки, похожие на грипп. Их появление объясняется активным размножением вируса в организме. Накопление патогенов происходит в лимфоузлах. Начальный этап продолжается 3 суток, диагностика мышиной болезни на нем затруднено. Выраженность симптомов зависит от состояния иммунитета:
- повышение температуры;
- краснота кожи;
- геморрагическая сыпь;
- озноб;
- сухость слизистой рта;
- сонливость.
Признаки мышиной лихорадки в олигурический период
После начального этапа начинается олигурический период, длящийся 5-11 дней. Его симптоматика:
- тошнота, рвота вне зависимости от пищи или приема лекарств;
- вздутие;
- нарушение зрения;
- геморрагическая сыпь;
- мышечные кровоизлияния;
- отеки лица.
Рекомендуется проводить лечение мышиной лихорадки в инфекционном стационаре, а не в домашних условиях. Оно включает прием таких препаратов:
- противовирусные;
- анестетики;
- против жара;
- противовоспалительные нестероидные;
- витамины (С, группы В);
- дезинтоксикационные;
- глюкокортикостероиды при тяжелой форме (гормональные средства).
Значение диеты в составе комплексной терапии
Для лечения к комплексной терапии медикаментами добавляется диета. Из рациона устраняется белковая еда. Это снижает нагрузку на почки, облегчает состояние человека.
Питание при мышиной лихорадке
Диету соблюдают со второго этапа заболевания. Выбор рациона зависит от тяжести заболевания, чем меньше поражение — тем легче ограничения.
Статья в тему: Пропадает эрекция во время полового акта — психологические и физиологические причины, методы лечения
Во время реабилитации диета продолжается.
На 3-6 месяцев исключаются острые, жареные, пряные, соленые блюда, алкоголь. Важно принимать витаминно-минеральные комплексы, иммуностимулирующие препараты, есть больше кураги, бананов, изюма – источников калия.
Для типичного течения мышиной лихорадки используется стол № 7 по Певзнеру. Его основа — ограничение белковых продуктов, соли. Разрешены легкие для пищеварения блюда. Питание дробное 5-6 раз в день, воду ограничить до 1,5 л. Продолжительность диеты при мышиной лихорадке – до полного выздоровления.
Соблюдение 7 стола уменьшает воспаление, снижает нагрузку на почки. Ограничиваются белки до 20-80 г, жиры — 70-90 г, углеводы – до 450 г. Соль ограничивается до 5 г.
Что можно есть при мышиной лихорадке
Список разрешенных продуктов широк. К ним относятся:
- белые сухарики;
- салаты, бульоны, супы из овощей;
- слабый чай, кофе, сладкие соки, вода;
- отварные печень, мясо, язык;
- отварные яйца;
- кисломолочные продукты, молоко, масло;
- макароны;
- разваренные гречка, овсянка, манка;
- подсушенный бисквит;
- сахар;
- сметанные соусы;
- паровая нежирная рыба, икра;
- мясные суфле, фрикадельки;
- фруктовое, молочное желе.
Диета при мышиной лихорадке №7 исключает:
- кислые, маринованные, острые продукты;
- жирное мясо, рыба;
- кофе, какао, алкоголь;
- газированные напитки;
- консервы;
- фасоль;
- свежий ржаной хлеб;
- цитрусовые;
- рикотта;
- лавровый лист, имбирь;
- белокочанная капуста, редька, дайкон, репчатый лук, чеснок, пряные травы, огурцы;
- грибы;
- орехи, семечки, сухофрукты;
- торты, пирожные, шоколад, сладости;
- сливки;
- фаст-фуд, полуфабрикаты;
- панировочные сухари.
По каким причинам возникает ГЛПС
Это вирусное заболевание, которое поражает сосуды и почки. Возбудителем болезни является вирус Хантаан, относящийся к семейству буньявирусов.
Это зоонозное заболевание, то есть ее источником является животное, мышевидные грызуны. От человека к человеку это заболевание не передается.
Между животными этот вирус распространяется посредством укусов блох или клещей. Грызуны являются латентными носителями вируса и выделят его в окружающую среду с фекалиями, мочой и слюной.
Этот вирус характеризуется устойчивостью к отрицательным температурам и погибает в течение получаса при температуре от 50 градусов. Особенность вируса состоит в том, что он поражает внутреннюю оболочку кровеносных сосудов (эндотелий).
Существует два типа вируса:
- Восточный тип. Этот тип преобладает на Дальнем Востоке, разносчиком инфекции являются манчжурские полевые мыши.
- Западный тип распространен в Европейской части России. Разносчик – рыжая и красная полевка.
Отмечено, что первый тип опаснее и вызывает от 10 до 20% случаев летальных исходов, второй — до 2%. Существует несколько путей заражения этим заболеванием.
Заражение происходит при контакте человека с выделениями зараженных грызунов путем вдыхания, употребления в пищу, или при их попадании на поврежденные участки кожи. Заболевание носит осенне-зимний сезонный характер.
Особенности развития ГЛПС
Развитие ГЛПС начинается у больного с инкубационного периода в первые 2-3 недели с момента заражения. Инфекция попадает в организм через слизистую оболочку дыхательных путей или пищеварительной системы, реже через открытые раны на коже.
Если человек обладает стойким иммунитетом, вирус погибает. В противном случае он начинает размножаться.
Затем инфекция попадает в кровь и у больного начинает проявляться инфекционно-токсический синдром. Попадая в кровь, вирус оседает на эндотелии.
В большей степени поражаются сосуды почек. Это связано с тем, что из организма больного инфекция выходит с мочой.
В это время у больного может возникнуть острая почечная недостаточность. Далее наступает регресс, и функции организма восстанавливаются. Восстановительный процесс достаточно сложен и протекает очень медленно, этот период может протекать до 3 лет.
Диагностика этой патологии
Первые симптомы заболевания очень похожи на ОРВИ, поэтому больной часто медлит с обращением за помощью в медицинское учреждение. Нужно учитывать некоторые особенности в симптоматике ГЛПС на ранних стадиях развития заболевания.
Во-первых, при ОРВИ температура больного повышается в вечерние часы, тогда как при ГЛПС это происходит в основном утром. Еще одной чертой болезни является покраснение кожных покровов верхней части тела человека, глазных яблок.
На более поздних стадиях развития заболевания появляются более четкие симптомы. Это геморрагическая сыпь, снижение объема выделяемой мочи, болевые ощущения в области поясницы.
При первых же подозрениях на развитие геморрагической лихорадки нужно обратиться к врачу. При постановке диагноза учитывается сезонный фактор, вероятность пребывания больного в эндемических очагах и другие эпидемиологические характеристики.
Для постановки точного диагноза применяют дифференциальную и лабораторную диагностику. Во время дифференциальных методов исследования специалисты исключают другие заболевания, такие как ОРВИ, грипп, ангина, пиелонефрит и прочее.
За больным ведется постоянное наблюдение, чтобы выявлять новые симптомы заболевания.
В лабораторные методы диагностики входит исследование мочи, общий и биохимический анализ крови пациента. При ГЛПС в моче больного обнаруживаются свежие эритроциты, уровень белка значительно понижен.
В крови повышается уровень мочевины и креатина, а уровень гемоглобина и эритроцитов снижается. В сыворотке крови повышается концентрация жиров и снижается уровень альбумина.
Подтверждают диагноз ГЛПС обнаружением в организме антител класса IgM и G. Для этого используют твердофазный иммуноферментный анализ.
Важной особенностью диагностики этого заболевания является не сам факт проводимых исследований, а их периодичность.
Больной должен находиться под постоянным наблюдением, и диагноз ставится на основании изменений, которые наблюдаются в результатах исследований на протяжении всего протекания заболевания.
Инструментальные методы диагностики (рентгенограмма, компьютерная томография и другие) проводятся для выявления степени поражения внутренних органов.
Эффективное лечение заболевания
При выявлении заболевания больному строго показана госпитализация как можно быстрее. В связи с тем, что заболевание не передается от человека к человеку, лечение геморрагической лихорадки с почечным синдромом проводится не только в инфекционных стационарах, но и в хирургических, терапевтических.
Транспортировку больного на поздних стадиях развития проводят с особой осторожностью, опасаясь кровоизлияний и разрыва почек.
Больному рекомендуется соблюдение постельного режима, специальной диеты. Во время пребывания больного в стационаре проводятся профилактические мероприятия по предотвращению осложнений.
Медикаментозное лечение заболевания включает прием антибактериальных препаратов. Для энергосбережения назначают растворы глюкозы с инсулином.
Курантил и эуфиллин нормализует микроциркуляцию. Для снятия симптомов болезни применяют жаропонижающие и обезболивающие препараты.
Особенности лечебной диеты
Для выздоровления понадобится соблюдение строгой диеты. Для больных ГЛПС рекомендована диета №4 из 15 систем лечебного питания, разработанного советским доктором М.И. Певзнером.
Соблюдение этой диеты рекомендовано больным с различными патологиями кишечника. Диета направлена на снижение нагрузки на желудочно-кишечный тракт.
Питаться необходимо часто и маленькими порциями. Пища должна быть средней температуры. Из рациона следует полностью исключить продукты брожения (капуста, слива, сметана, сыр).
Диета №4 направлена на ограничение количества жиров и углеводов. Поэтому трудно перевариваемые продукты, повышающие секрецию желудка, из нее тоже исключаются.К ним относятся:
- жирные сорта рыбы и мяса;
- копчености;
- соленья;
- колбасы;
- соусы;
- консервы;
- выпечка;
- сухофрукты;
- газированные напитки;
- сладости.
Блюда не должны быть острыми или пряными.
Допустимы к употреблению нежирные отварные мясо и рыба, обезжиренный творог, пшеничные сухари. Из круп рекомендуется овес, рис, гречка, манка, особо полезны кисельные отвары из этих круп.
Фрукты и овощи в сыром виде не разрешены. Из фруктов готовят компоты, кисели, желе, овощи употребляют в виде пюре.
Важно понимать, что эффективное лечение заболевания невозможно без врачебной помощи.
Самолечение этого заболевания может привести к тяжелым последствиям и летальному исходу. Прежде чем принимать то или иное народное средство, следует проконсультироваться с лечащим врачом.
Как правило, врачи рекомендуют принимать различные отвары, направленные на нормализацию работы почек. В фитотерапии известно множество лекарственных растений, применение которых оказывает мочегонный и противовоспалительный эффект.
Самые распространенные отвары, применяемые при заболевании ГЛПС:
- 1 чайную ложку семян льна и 200 мл воды необходимо довести до кипения. Пить отвар нужно по 100 мл каждые 2 часа.
- 50 г молодых березовых листьев нужно настаивать в течение 5 часов в 200 мл теплой воды, принимать по 100 мл 2 раза в день.
- 2 столовые ложки листьев брусники добавить в 200 мл горячей воды. Настаивают отвар на водяной бане в течение получаса, принимать нужно по 100 мл 2 раза в день.
- 3 г сухих листьев ортосифона (почечный чай) добавить в стакан кипящей воды и кипятить еще 5 минут. Отвар настаивают 4 часа и пьют по 100 мл перед едой.
Наиболее эффективными считаются сборы из лекарственных трав, как правило, они уже в готовых пропорциях имеются в аптеках.
В большинстве таких сборов используются листья толокнянки, их можно отдельно заваривать как чай.
Составы сборов с толокнянкой представлены ниже:
- листья толокнянки, корень солодки, соцветия василька в пропорциях 3:1:1;
- листья толокнянки, корень солодки, плоды можжевельника в пропорциях 2:1:2;
- листья толокнянки, листья ортосифона, листья брусники в пропорциях 5:3:2.
Столовая ложка сбора заваривается в стакане воды. Принимать отвар нужно по полстакана 3 раза в сутки. Для нормализации работы сердечно-сосудистой системы применяют сок смородины и отвар корней душистой герани.
Сок смородины принимают по 100 мл 3 раза в день. Корни герани (примерно 4 штуки) заливают 1 л воды и кипятят на протяжении 20 минут. Пить этот отвар нужно в теплом виде через каждые 20 минут.
Применение народных средств возможно и для снятия симптомов заболевания. Для понижения температуры тела принимают ванны с прохладной водой (около 30 градусов) и пьют отвары из ягод малины, жимолости и земляники.
Возможные осложнения болезни
Доказано, что самым опасным в плане появления осложнений является олигоанурическая стадия заболевания. Как правило, этот период протекает с 6 по 14 день заболевания.
Осложнения, которые способна вызвать геморрагическая лихорадка, бывают специфические и не специфические.
К специфическим осложнениям относят:
- инфекционно-токсический шок;
- ДВС-синдром (диссеминированное свертывание сосудов);
- отеки головного мозга и легких;
- острая сердечно-сосудистая недостаточность;
- различные кровоизлияния (в головной мозг, надпочечники и другие) и кровотечения;
- разрыв почки.
Инфекционно-токсический шок характеризуется острой недостаточностью кровообращения. У больного падает артериальное давление, вследствие чего развивается недостаточность внутренних органов.
Это осложнение при заболевании – это самая распространенная причина смертельного исхода при ГЛПС.
При ДВС-синдроме происходит нарушение нормального кровообращения во всем организме больного. Это приводит к развитию серьезных дистрофических изменений.
Развивается гипокоагуляция – у больного снижается способность крови к свертыванию, тромбоцитопения – понижается уровень тромбоцитов в крови. У больного возникают кровотечения. 
У больных, перенесших это заболевание, вырабатывается стойкий иммунитет к вирусу. Это утверждение обосновано тем, что случаев повторного заражения у больных, перенесших ГЛПС, выявлено не было.
Очень важна своевременная диагностика заболевания, которая обеспечит эффективное и квалифицированное лечение.
С целью профилактики геморрагической лихорадки с почечным синдромом рекомендуется соблюдать правила личной гигиены.
Нужно тщательно мыть руки и употребляемые фрукты и овощи, не оставлять продукты питания в доступности для грызунов.
Для защиты дыхательных путей от пыли, которая может нести инфекцию, необходимо использовать марлевую повязку.
Основными мерами общей профилактики заболевания является уничтожение популяции мышевидных грызунов в очагах ГЛПС.
Нужно обеспечить благоустройство территорий, прилегающих к жилым домам, местам скопления людей, продуктовым складам и тому подобное. Не следует допускать распространение бурьянов и зарослей.
Геморрагическая лихорадка с почечным синдромом
ПОДЕЛИСЬ И РАССКАЖИ ДРУЗЬЯМ
В качестве носителя вируса выступают мыши полевки, а также норвежские крысы. При этом животные сами не болеют, а лишь переносят этот вирус. Выделение его происходит через мочу и кал животных. Среди путей заражения выделяют несколько их видов:
- Воздушно-пылевой вид заражения, при котором вдыхается пыль, содержащая экскременты с вирусом;
- Алиментарный вид заражения, при котором употребляется пища или вода, загрязненные выделениями с вирусом;
- Контактный вид заражения, при котором поврежденная кожа контактирует с загрязненными объектами с вирусом или непосредственно с грызунами, им зараженными.
Передача вируса от одного человека к другому не производится.
Мышиная лихорадка: симптомы, течение болезни
- Повышение температуры до 40°C;
- Мышечные боли, боли в суставах;
- Озноб;
- Тошнота при попеременной рвоте;
- Мигрени частого характера возникновения;
- Ухудшение зрения;
- Сильные кровотечения десен, а также кровотечения из носа.
Что касается взрослых, то мышиная лихорадка имеет симптомы схожего характера, общий вид которых представлен следующим образом:
- Температура порядка 40°C;
- Сильные головные боли;
- Повышение чувствительности в отношении воздействия света, а также боли в области глаз;
- Расплывчатость окружающих предметов, ощущение наличия перед глазами «сетки»;
- Редкий пульс;
- Понижение артериального давления;
- Покраснение кожи в области шеи, лица, глаз;
- Возникновение на 3-4-м днях заболевания мелких пятен сыпи, которые сосредотачиваются в области боков туловища и подмышек;
- Глазные кровоизлияния;
- Носовые кровотечения;
- Тошнота и частая рвота.
Начальный период. Длительность его составляет 1-3 дня, характеризуется он достаточно острым началом. Температура, как мы уже указали, достигает порядка 40°C, нередко сопровождается ознобом. Возникает головная боль достаточно сильная в своем проявлении, состояние больного сопровождается сухостью во рту, общей слабостью. Осмотр выявляет наличие признаков гиперемии кожи (шея, лицо, верхние грудные отделы), возникает конъюктив, в некоторых случаях появляется геморрагическая сыпь.
9-13 дни. Период полиурический. Рвота прекращается, боли в животе и в пояснице постепенно исчезают, аппетит и сон приходят в норму, суточное количество выделяемой мочи увеличивается. Сухость во рту и слабость сохраняются, период выздоровления наступает постепенно, с 20-25 дней.
Лечение мышиной лихорадки
Для диагностирования мышиной лихорадки следует обращаться к инфекционисту, дополнительно могут быть назначены лабораторные методы исследования (анализ крови, мочи, ПЦР, коагулограмма).
Крапивница является одним из самых распространенных заболеваний, к обращению с которым прибегают к аллергологу. В целом под термином крапивница подразумевается ряд определенных заболеваний, характеризуемых различной по специфике природой возникновения, но проявляющихся одинаковым образом. Крапивница, симптомы которой проявляются в виде скопления волдырей на коже и слизистых, напоминающих ожог, полученный при воздействии на кожу крапивы, именно по этой причине так называется.
Вирусные геморрагические лихорадки (ГЛ) – малодифференцированная группа острых вирусных инфекций, при которых наиболее ярким симптомом является геморрагический синдром. В медицине известно 15 подвидов таких недугов. Все они схожи по своему течению и их объединяет геморрагический синдром (откуда и произошло название группы).
Желтуха – патологический процесс, на формирование которого влияет большая концентрация в крови билирубина. Диагностировать недуг могут как у взрослых, так и у детей. Вызвать такое патологическое состояние способно любое заболевание, и все они абсолютно разные.
Непроходимость кишечника — это тяжёлый патологический процесс, для которого характерно нарушение процесса выхода веществ из кишечника. Такой недуг чаще всего поражает людей, которые относятся к вегетарианцам. Различают динамическую и механическую кишечную непроходимость. В случае обнаружения первых симптомов заболевания необходимо отправляться к хирургу. Только он сможет точно назначить лечение. Без своевременной помощи врача пациент может умереть.
Мигрень представляет собой достаточно распространенное неврологическое заболевание, сопровождающееся выраженной приступообразной головной болью. Мигрень, симптомы которой заключаются собственно в боли, сосредотачиваемой с одной половины головы преимущественно в области глаз, висков и лба, в тошноте, а в некоторых случаях и в рвоте, возникает без привязки к опухолевым образованиям мозга, к инсульту и серьезным травмам головы, хотя и может указывать на актуальность развития определенных патологий.
При помощи физических упражнений и воздержанности большая часть людей может обойтись без медицины.
При подозрении на такое заболевание, как «Мышиная лихорадка» нужно обратиться к врачу:
Инфекционист – это врач, занимающийся диагностикой и лечением болезней и заболеваний инфекционной природы. Читать подробнее >>>
Мышиная лихорадка. Доброе утро. Фрагмент выпуска от 10.10.2017
В лесу, на грядках, в загородном доме – три основных места, где сегодня можно заразиться геморрагической лихорадкой с почечным синдромом. По всей России – больше трех тысяч заболевших. Переносят опасный вирус рыжие полевки, которые расплодились из-за теплой зимы.
Пока пищи хватает, мыши бегают в лесу. Для заражения прямого контакта с грызуном не нужно. Достаточно прикоснуться к месту, где он останавливался или вдохнуть воздух с продуктами жизнедеятельности мыши.
«Вы пошли в лес собирать грибы, шевелите листву, ищете грибы, создаете аэрозоль, вдыхаете — вот вам и заражение», — объясняет врач-инфекционист Владимир Никифоров
С холодами полевки перебираются ближе к людям. Сначала на грядки. Лидия Васильевна весь урожай убрать не успела. Сделает это вместе с врачом-инфекционистом Владимиром Никифоровым. Верхние листья капусты срезаем прямо здесь же, чтобы вирус — если он на них есть — не проник в дом.
Теперь об уборке. На улице и в складских помещениях наводить порядок лучше в маске. Необходимо все опрыскать водой, а весь мусор отправить в компостную кучу. Ведь после первых заморозков мыши скорее всего загнездятся именно здесь… Еще совет. Пошли выкидывать бытовые отходы – наденьте перчатки. А после вымойте руки с мылом проточной водой.
Если через несколько дней после похода в лес или поездки на дачу станет плохо, обратите внимание на симптомы. Андрей Лукашов так попал в реанимацию: проблемы с кишечником, боли в пояснице, сильная головная боль. При геморрагической лихорадке бывает и резкий подъем температуры, и сухость во рту. Лечить самостоятельно нельзя. Только вызывать скорую.
Мышиная лихорадка симптомы
Мышиная лихорадка – это вирусное заболевание, которое передается воздушно-пылевым путем. Человек чаще всего заражается так: зараженные грызуны инфицируют продуктысвоими выделениями. Ну а после эти продукты потребляет человек. Таким образом, люди друг друга заразить не могут.
Именно сельские жители и туристы чаще всего становятся жертвами мышиной лихорадки. Симптомы мышиной лихорадки не сразу дают о себе знать. Порой первые признаки появляются в период с 14 по 45 день после момента заражения.
В этот период могут появиться такие признаки заболевания:
- температура тела повышается до 40 С. Это основной симптом заболевания;
- у больного болят мышцы и суставы, он чувствует озноб, тошнота сменяется рвотой;
- появляются мигрени;
- очень часто пациенты начинают хуже видеть, они жалуются, что у них появилась «сетка» и «туман» перед глазами;
- кроме вышеперечисленного у человека могут повторяться кровотечения из носа и десен.
Симптомы сохраняются в течение 4 дней, после этого, вроде бы, постепенно начинают исчезать. Но расслабляться не стоит, после ослабления этих симптомов, появляется следующий – почечная недостаточность. Иными словами, почки утрачивают способность выводить с мочой некоторые вещества.
И тут наступает самый тяжелый период заболевания, который продолжается около десяти дней – пациент мучается тошнотой, рвотой, болят суставы, человек очень ослаблен.
В этом и состоит главная опасность мышиной лихорадки: почки могут быть настолько поражены (если не началось своевременное лечение), что человек может умереть.
Очень часто у детей симптомы мышиной лихорадки путают с простудными или кишечными заболеваниями. Но отличить мышиную лихорадку от простуды все-таки можно: нет насморка, кашля, поражения дыхательных путей.
От кишечных заболеваний она отличается тем, что болевые ощущения в животе, рвота и диарея появляются не сразу, а по истечению некоторого времени.
У больного резко уменьшается среднесуточное количество мочи, и даже после нормализации температуры, состояние продолжает ухудшаться.
Лечение мышиной лихорадки происходит в больничных условиях. Назначаются противовоспалительные препараты, а также проводится лечение, направленное на нормализацию оттока мочи. Можно лишь посоветовать быть максимально осторожными и внимательными на природе и использовать все средства по защите от грызунов.
Симптомы мышиной лихорадки у взрослых
Геморрагическая лихорадка с почечным синдромом, в народе известная как «мышиная», поражает сосуды внутренних органов и систем, в особенности почек, ЦНС, сердце, гипофиз. Признаки мышиной лихорадки в начале болезни проявляются в виде ОРЗ, что затрудняет диагностику на этом этапе.
Риску заражения наиболее подвержены жители сельской местности, рыболовы, любители собирать грибы или просто отдыхать на природе. Гораздо реже заражаются городские жители, ведь опасность таят в себе именно лесистые ландшафты. При этом сама инфекция передается именно от животных, но не от людей.
Среди переносчиков заболевания самой опасной признана рыжая полевка. Помимо этих грызунов, заразиться можно от крыс и летучих мышей. Примечательно, что животные не испытывают на себе никаких симптомов болезни, являясь просто переносчиками возбудителя. Вирус выделяется в продуктах жизнедеятельности грызунов.
Человек может заразиться одним из следующих способов:
- воздушно-пылевой путь, предполагающий вдыхание пыли с содержанием мышиных экскрементов;
- алиментарный способ, то есть попадание вируса в организм вместе с зараженными продуктами питания или водой;
- контактный путь, при котором поврежденные кожные покровы контактируют с зараженными объектами или животными.
Инкубационный период, как правило, длится 3-4 недели. Однако в редких случаях болезнь проявляет себя спустя неделю с момента заражения.
Симптомы мышиной лихорадки
Лечение геморрагической лихорадки стоит начинать как можно раньше, а для этого важно вовремя распознать ее проявления.
В начальном периоде, который длится от 1 до 3 дней, симптомы мышиной лихорадки у взрослых выглядят следующим образом:
- повышенная температура тела – до 40 градусов;
- озноб;
- светочувствительность;
- слабость и утомляемость;
- покраснение кожных покровов шеи и лица;
- слабый кашель;
- сухость во рту;
- головные боли;
- общая интоксикация;
- нарушение зрения.
На следующей стадии, получившей название «олигоурическая», у человека появляются признаки воспаления почек и геморрагические симптомы, то есть кровоточивость слизистых оболочек. Этот период обычно начинается с 4-7 дня болезни. Итак, характерные признаки:
- сильные боли в поясничном отделе;
- мелкая сыпь на коже, в частности, на боках живота и в области подмышек;
- боль в глазах и конъюнктивит;
- отечность лица;
- уменьшение количества урины;
- ухудшение зрения;
- кровотечения из носа;
- глазные кровоизлияния;
- тошнота и рвотные позывы.
С 10-13 дня заболевания наступает полиурическая стадия — период выздоровления. Он характеризуется прекращением болей в пояснице и животе, исчезновением рвотных позывов, нормализацией аппетита, восстановлением функционирования почек. Пациент чувствует слабость еще до 20-25 дня болезни.
Помимо общей интоксикации, болезнь в случае несвоевременных лечебных мер опасна своими плачевными последствиями для почек — в частности, почечной недостаточностью или полной дисфункцией органа, что может повлечь летальный исход.




источник