Лейшманиозы – заболевания, которые вызывают простейшие рода Leishmania. Паразиты попадают в организм при укусах москитов. Болезни этой группы распространены в тропиках и субтропиках. У человека встречается кожный и висцеральный лейшманиоз.
Лейшманиозы – заболевания, которые вызывают простейшие рода Leishmania.
Лейшмании существуют в двух формах: промастиготы и амастиготы. Переносчик отправляет в ранку человека или животного промастиготы со жгутиком для движения, а в организме хозяина они превращаются в неподвижные амастиготы.
Лейшманиозы делятся на две группы – висцеральный и кожный лейшманиоз.
Висцеральный лейшманиоз поражает органы ретикуло-эндотелиальной системы. При этой болезни увеличиваются печень и селезенка. У больного уменьшается вес, возникает анемия и лихорадка. Лейшмании попадают в клетки головного мозга человека.
Почти 90% случаев заболевания встречаются в:
При лейшманиозе у человека увеличиваются печень.
Висцеральный лейшманиоз – причина смерти около 50000 человек ежегодно. В год регистрируют до полумиллиона случаев этой болезни.
Причины пиков заболеваемости связывают с обилием москитов и низким уровнем жизни в целом.
Висцеральный лейшманиоз можно получить повторно, потому что эта болезнь не формирует иммунитет.
Кожный лейшманиоз имеет несколько синонимов:
- пендика;
- пендинская язва;
- болезнь Боровского;
- багдадская язва;
- каучуковая язва.
- кожу;
- слизистые оболочки;
- подкожные ткани.
В редких случаях кожный лейшманиоз влияет на дыхательные пути, но такое осложнение может оказаться смертельным для человека. Заболевание формирует стойкий иммунитет, поэтому повторно обычно не встречается.
Висцеральный лейшманиоз поражает внутренние органы, поэтому его лечение требует особого внимания.
Заболевание встречается у позвоночных, чаще – у людей и грызунов. Его единственный переносчик – москит. Заражение происходит в момент его укуса.
В странах Нового Света переносчик болезни – кровососущий двукрылый москит Lutzomyia, а в Старом Свете – Phlebotomys. Оба эти москита схожи с обычными комарами. Переносчик Lutzomyia ведет ночной образ жизни, а Phlebotomys может заразить человека лихорадкой паппатачи.
Лейшманиоз встречается у позвоночных, чаще – у людей и грызунов. Его единственный переносчик – москит.
Переносчик заболевания не только заражает других, но и сам страдает от лейшманиоза. У москитов эти простейшие блокируют пищеварительный тракт. Комар не может глотать, поэтому в момент укуса отрыгивает промастиготы в ранку будущего хозяина. Москит, который укусил больного человека или животное, становится переносчиком.
Лечение лейшманиоза – сложный процесс, который включает использование серьезных препаратов. Против этой болезни нет конкретных народных рецептов. Программу «Лейшманиоз» имеет ранее популярный прибор Дета, но даже сам производитель не гарантирует, что устройство действительно лечит эту болезнь. Использовать прибор допустимо при условии сохранения остальной схемы лечения.
Висцеральный лейшманиоз лечат:
- препаратами пятивалентной сурьмы – солюсурьмин, неостибозан, глюкантим (наименее токсичное соединение сурьмы);
- милтефозином (фосфолипидное лекарство, которое предназначено именно от лейшманиоза);
- амфотерицином В (антибиотик с противогрибковой активностью).
Лечение лейшманиоза – сложный процесс, который включает использование серьезных препаратов.
Назначается лечение на 7 – 10 дней. Дозы препаратов увеличивают постепенно. Амфотерицин В достаточно успешно лечит лейшманиоз даже в случае, когда случился рецидив.
В тяжелых случаях может требоваться хирургическое лечение – удаление селезёнки.
Кожный лейшманиоз лечат аналогичными препаратами, но сурьма используется реже. В виде мазей, примочек и местных уколов используют:
- мономицин;
- уротропин;
- мекарпин и другие препараты.
При появлении сформировавшихся язв лечение дополняют внутримышечными инъекциями мирамистина. Чтобы ускорить заживление, применяют лазерную терапию.
Прибор Дета рекламируется как устройство, которое лечит от паразитарных и других заболеваний. Принцип его работы заключается в воздействии на организм человека электромагнитными колебаниями разной частоты. Лечение такой аппаратурой вызывает множество споров, но имеет и положительные отзывы.
Прибор Дета рекламируется как устройство, которое лечит от паразитарных и других заболеваний.
Прибор Дета-АП имеет программы «Лейшманиоз» и «Простейшие базовая», которые производитель рекомендует как лечение лейшманиоза. Сведений о результатах лечения именно этой болезни не встречается. Есть положительные отзывы, где говорится, что прибор лечит от лямблий и аскарид. Информации о том, точно ли этот прибор лечит лейшманиоз, пока нет.
На официальном форуме производителя не рекомендуется отменять курс терапии, который назначил врач. Прибор может быть использован как дополнение к основному курсу лечения. При заболевании, которое может привести к смертельным осложнениям, никто не рискует проверять на себе, лечит ли прибор болезнь отдельно от лекарственных препаратов.
Разные формы заболевания имеют отличающиеся симптомы. Инфекция может протекать в острой, подострой или хронической форме.
Заболевание имеет инкубационный период от 20 дней до 5 месяцев. Подострая форма имеет симптомы:
- нарастающая слабость;
- снижение аппетита;
- бледность кожи;
- субфебрильная температура (37 градусов или чуть больше);
- увеличение селезёнки.
источник
Лейшмания (Leishmania) представляет собой простейший микроорганизм рода Leishmania. Выделяют четыре группы паразитов, каждый из которых имеет свое географическое распространение и вызывает присущую только ему клиническую картину заболевания.
Случаи лейшманиозов регистрируются в 88 странах Старого и Нового Света. 72 страны из них представляют развивающиеся страны, 13 из которых относятся к беднейшим странам мира. На территории бывшего Советского Союза лейшманиоз распространен в республиках Средней Азии (чаще в Туркмении) и Закавказья. Человеку заболевание передается различными видами москитов (в основном, москитами рода Phlebotomus и Luizomyia). Больные люди и млекопитающие (собаки, лисицы, шакалы, крысы и др.) являются резервуаром инфекции. При заболевании поражаются кожные покровы, слизистые оболочки и внутренние органы. После выздоровления развивается пожизненная невосприимчивость к лейшманиям того штамма, который вызвал заболевание.
Рис. 1. Лейшманиоз. Кожная форма. Язва на руке и ноге.
Лейшмании являются внутриклеточными паразитами некоторых млекопитающих, в том числе человека, не способные к жизни вне организма хозяина (облигатные паразиты). Существуют в 2-х видах. В москитах (переносчиках заболевания) паразиты существуют в жгутиковой форме (промастиготы), в организме млекопитающего — безжгутиковой форме (амастиготы). Амастиготы, заселяясь в макрофаги и клетки ретикулоэндотелиальной системы, вызывают поражение кожи, слизистых оболочек и внутренних органов.
Существует около 20 видов лейшманий, 17 из которых были выявлены у человека. Паразиты принадлежат к роду Leishmania, семейству класса Trypanosomidae Mastigophora.
Впервые возбудители кожного лейшманиоза были открыты П. Ф. Боровским в 1898 году в Ташкенте. В 1900 году У. Лейшманом и в 1903 году Ч. Донованом паразиты, идентичные по описанию П. Ф. Боровским, были обнаружены в селезенке больного.
Морфологическая идентичность всех видов листерий затрудняет их классификацию. Выделяют четыре группы паразитов:
- ГруппаLeishmaniatropica (Leishmania tropica minor, Leishmania tropica major, Leishmania aethiopica). Лейшмании этой группы являются причиной развития кожных форм лейшманиозов в странах Африки и Азии (Старого Света). Впервые открыты П. Ф. Боровским в 1898 году.
- ГруппаLeishmaniamexicana (Leishmania mexicana подвид mexicana, Leishmania mexicana подвид amazonensis, Leishmania mexicana подвид pifanoi, Leishmania mexicana подвид venezuelensis, Leishmania mexicana подвид garnhami, Leishmania peruviana, Leishmania uta). Лейшмании этой группы являются причиной развития кожных и диффузных кожных форм лейшманиозов Нового Света.
- ГруппаLeishmaniabraziliensis (Leishmania braziliensis подвид braziliensis, Leishmania braziliensis подвид guyanensis, Leishmania braziliensis подвид panamensis). Лейшмании этой группы являются причиной развития кожно-слизистых форм лейшманиозов Нового Света.
- ГруппаLeishmaniadonovani (Leishmania donovani подвид donovani, Leishmania donovani подвид infantum, Leishmania donovani подвид archibaldi). Лейшмании этой группы являются причиной развития висцеральных форм лейшманиозов Старого Света. Паразиты впервые описаны в 1900 году У. Лейшманом и в 1903 году Ч. Донованом.
Рис. 2. Лейшмании под микроскопом. Слева направо: Leishmania mexicana, Leishmania donovani и Leishmania braziliensis (вид в мазках, окраска по Романовскому-Гимзе). Клетки лейшманий овальной формы, имеют ядро.
В своем развитии лейшмании проходят 2 стадии. В теле москита паразиты находятся в жгутиковой, подвижной форме (лептомонадная форма), в организме млекопитающих — в безжгутиковой форме, внутриклеточно (лейшманиальная форма).
Промастиготы (жгутиковые формы) подвижные, имеют веретенообразное тело от 10 до 20 мкм в длину. Жгутики длиной от 15 до 20 мкм. Размножаются путем продольного деления.
Амастиготы (безжгутиковые формы) имеют овальное тело от 2 до 6 мкм в длину. 1/3 объема клетки занимает округлое ядро. Размножаются путем простого деления.
Рис. 3. Слева лейшмании, расположенные внутриклеточно, справа — подвижные формы.
Лейшмании легко вырастить в лабораторных условиях. В культурах клеток лейшмании имеют овальную форму, жгутик отсутствует (аманзигота). В бесклеточных средах паразиты имеют веретенообразную форму и жгутик у переднего конца (промастигота).
Лейшмания не проявляет чувствительности к антибиотикам.
Заражение лейшманиями происходит при укусах москитов. Москиты заражаются паразитами при сосании крови больного человека или животного.
- В кишечнике москита уже в первые сутки амастиготы (безжгутиковые формы) превращаются в промастиготы (жгутиковые формы) и начинают интенсивно делиться.
- На 6 — 8 сутки огромное количество промастигот скапливается в глотке и хоботке насекомого, перекрывая выход наружу.
- После укуса из-за блокирования пищеварительного канала самка не может глотать. У нее возникают спастические движения, что способствует отрыгиванию промастигот в ранку на коже (от 100 до 1000 при одном укусе).
- После инвазии внутри макрофагов жгутиковые формы лейшманий превращаются в безжгутиковые формы. Размножение паразитов сопровождается острой воспалительной реакцией.
Рис. 4. На фото лейшмании, жгутиковая форма.
Лейшманиоз является трансмиссивным заболеванием.
Случаи лейшманиозов регистрируются в 88 странах Старого и Нового Света, в основном, с тропическим и субтропическим климатом. 72 страны из них представляют развивающиеся страны, 13 из которых относятся к беднейшим странам мира. Страдают лейшманиозом около 12 млн. человек. Ежегодно заболевает около 2 млн. человек. В зонах риска проживает около 350 млн. человек. На территории бывшего Советского Союза лейшманиоз распространен в республиках Средней Азии (чаще в Туркмении) и Закавказья.
- В странах Средней и Южной Азии, средиземноморья, Африке и Южной Америке распространен висцеральный лейшманиоз.
- В странах Центральной и Южной Азии, Ближнего Востока, Западной и Северной Африки и странах Южной Европы встречаются, в основном, случаи кожного лейшманиоза.
- В Центральной и Южной Америке располагается очаг кожно-слизистого лейшманиоза.
Рис. 5. В Центральной и Южной Америке располагается очаг кожно-слизистого лейшманиоза.
В зависимости от источника инфекции различают лейшманиозы зоонозные (источником инфекции являются животные) и антропонозные (источником инфекции является человек).
Большинство форм зоонозного лейшманиоза относится к природно-очаговым заболеваниям. Человек заболевает в случае попадания в зону такого очага.
Резервуаром возбудителей при зоонозном лейшманиозе являются такие животные, как крысы, собаки, лисицы, шакалы, грызуны: тонкопалый суслик, песчанки — красный, большой и полуденный. У песчанок длительность кожной формы лейшманиоза достигает 7 месяцев. Источником Leishmania tropica major являются полупустынные и пустынные грызуны — песчанки, южноамериканских видов — дикобразы, ленивцы и др., Leishmania infantum (chagasi) — млекопитающие семейства псовых.
Лейшманиозы, вызванные Leishmania donovani и Leishmania tropica относятся к группе антропонозов.
Рис. 6. Лейшманиоз у собак. На фото справа типичная язва на конечности животного.
Случаи заболевания лейшманиозом совпадают с ареалом переносчиков лейшманий — москитами родов Luizomyia и Phlebotomus. Они обитают в гнездах птиц, норах грызунов, берлогах животных, пещерах и трещинах скал.
В качестве носителей городского лейшманиоза выступают москиты П. papatasii. Они обитают в подвалах домов, на мусорных свалках. Активны в сумерках и ночное время суток.
Рис. 7. Переносчики лейшманиоза москиты родов Luizomyia (слева) и Phlebotomus (справа).
Рис. 8. В качестве носителей городского лейшманиоза выступают москиты П. papatasii.
Лейшмании передаются при укусах насекомых. При сосании паразиты попадают в кожную ранку из хоботка.
Восприимчивость к лейшманиозу у человека высокая. После выздоровления развивается пожизненная невосприимчивость к лейшманиям того штамма, который вызвал заболевание.
Рис. 9. Лейшманиоз у ребенка. Кожная форма.
При инвазии паразиты захватываются полиморфоядерными нейтрофилами. После гибели клетки уничтожаются макрофагами, являющимися в дальнейшем основными хозяевами лейшманий. Внутри макрофагов в течение 2 — 5 дней паразиты трансформируются в амастиготы — безжгутиковые формы и начинают размножаться. Один цикл размножения длится около суток.
- На месте внедрения возбудителей развиваются гранулемы (продуктивная форма воспаления), которые в последствии трансформируются в язву (кожная форма лейшманиоза).
- В случаях развития кожно-железистой формы лейшманиоза изъязвления формируются на слизистых оболочках носоглотки, гортани и трахее. Отмечается глубокое разрушение мягких тканей и хрящей.
- При развитии висцеральной формы лейшманиоза первичный аффект рассасывается бесследно. Далее паразиты распространяются по лимфатическим путям, формируя лейшманиомы и поражают внутренние органы — печень, костный мозг, селезенку, легкие, стенки кишечника, почки и надпочечники.
Антитела незначительно проявляют свои защитные функции, так как паразиты, в основном, располагаются внутриклеточно. Высокие титры антител говорят о развитии иммунопатологических процессов. Развиваются вторичные инфекции.
источник
Лейшманиоз – это трансмиссивная зоонозная инфекция, вызываемая простейшими-паразитами рода Лейшмании. Выделяют три типа лейшманиоза, каждому из которых присуща не только морфологическая, но и территориальная специфика. Различают лейшманиоз кожи, слизисто-кожную и висцеральную формы болезни. Болеют этой инфекцией люди, собаки, лошади и более 70 других видов животных, являющихся при этом природным резервуаром лейшманиоза.
Эпидемиология очень сложна, поскольку зависит от разновидности паразита, экологических факторов, вида переносчика, контакта населения с возбудителем в прошлом.
Возбудители инфекции – более 20 видов лейшманий, переносчики – около 90 видов и подвидов москитов Рhlebotomine sandflies, точнее, их самок, поскольку москиты-самцы кровью животных и человека не питаются.
Лейшмания – облигатный паразит, имеющий двух хозяев, один из которых млекопитающее (в том числе человек), второй – москит. С кровью инфицированного животного или человека москит всасывает паразитов, которые заселяют среднюю кишку насекомого с образованием так называемой перитрофической матрицы. Примерно за неделю промастиготы размножаются в количестве, достаточном для того, чтобы комочек из их тел закупорил просвет кишки, в результате чего москит не может проглотить очередную порцию высосанной крови. У него возникает рвотный позыв, выталкивающий скопление промастигот в ранку, только что проделанную хоботком москита в коже млекопитающего, так происходит заражение нового хозяина.
Как любое кожное повреждение, ранка от укуса вызывает ответную реакцию организма – к этому месту направляются нейтрофилы, способные «проглатывать» возбудителя, то есть, обладающие свойствами фагоцитов. Однако уничтожить лейшманий фагоциты могут не всегда, от этого и будет зависеть, возникнет ли у человека лейшманиоз. Если промастиготы остаются в этих клетках, то какое-то время обитают в них без дальнейшего развития и размножения, до тех пор, пока фагоциты не достигают фазы апоптоза (часть естественного цикла клетки). На этом этапе отмирающие нейтрофилы с возбудителем внутри поглощаются макрофагами, при этом организм не реагирует на паразитов, поскольку идет процесс утилизации собственных клеток, в итоге иммунная реакция на возбудителя не развивается. Дальнейшее преобразование лейшманий уже в клетках-макрофагах приводит к метаболическим и морфологическим изменениям, укорочению жгутика и трансформации в амастиготы.
Амастиготы сливаются с лизосомами, образуя «паразитарную вакуоль», обеспечивающую лейшманиям питание и защиту, возбудитель начинает размножение.
Первоначальная классификация лейшманий выделяла только два вида: Leishmania donovani как возбудитель висцерального лейшманиоза и Leishmania tropica – возбудитель кожного лейшманиоза. В дальнейшем выделялись все новые разновидности лейшманий, их долго считали подвидами Leishmania tropica, и только с развитием серологической диагностики и метода изоэлектрического фокусирования было распознано 20 самостоятельных видов.
Переносчики лейшманиоза – самки москитов Рhlebotomine sandflies. При отдельных видах этой инфекции только человек может служить источником болезни, в таких случаях лейшманиоз будет сугубо антропонозной инфекцией, так переносятся Leishmania tropica и Leishmania donovani. В других случаях резервуаром и источником бывают грызуны (песчанковые), лейшманиоз носит характер зооноза, таким путем передается Leishmania major. Вид Leishmania infantum москиты заполучают от псовых (шакалов, койотов), ленивцев, дикобразов. На австралийском континенте лейшманиоз регистрировался у кенгуру. Поскольку москиты Рhlebotomine sandflies – переносчики лейшманиоза – имеют ограниченное распространение, то и лейшманиоз регистрируется преимущественно на тех же территориях, встречаясь в 88 странах, четверть которых – государства Старого Света, три четверти – Нового Света. Инфекция присуща экономически слаборазвитым регионам, к тому же только 33 из 88 стран законодательно регистрируют все формы лейшманиоза, поэтому данные о распространении болезни (1,3 млн. заболевших в год) достоверными признать сложно. Активные исследования в районах-эндемиках фиксируют значительно больше случаев болезни, чем указывается в статистических сводках. Количество инфицированных вообще не подлежит регистрации, поскольку не у всех лиц, зараженных лейшманиями при укусах москитов, впоследствии развивается заболевание.
Лейшманиоз по клиническому течению разделяют на три формы (кожную, слизисто-кожную, висцеральную), каждая из которых может быть вызвана как зоонозными, так и антропонозными видами лейшманий, что объясняет множество вариантов течения и отличий в симптоматике, распространенности, прогнозе. Развитие инфекции будет иметь отличия даже в связи с ареалом распространения, из-за чего выделяют лейшманиоз Старого Света с преобладанием кожных и висцеральных форм болезни, и лейшманиоз Нового света, для которого характерны кожная и слизисто-кожная формы. Различают также городской (антропонозный и зоонозный) и сельский (только зоонозный) лейшманиоз.
Независимо от формы лейшманиоза, всегда есть первичный очаг – ранка от укуса москита, через которую промастиготы проникают в кожу и превращаются в амастиготы. Вызывая специфический воспалительный ответ в пораженной ткани, инфекция приводит к образованию паразитарной гранулемы, периферическому отеку, гиперемии, реакции лимфатической системы.
Если возбудители остаются в пределах кожи и подкожной клетчатки – развивается кожный лейшманиоз в локализованной или диффузной форме с различными язвенно-некротическими проявлениями. Если же лейшмании проникают в кровоток, то это приведет к их распространению в ретикуло-эндотелиальных тканях, возникает самая грозная форма – висцеральный лейшманиоз.
При вовлечении в процесс слизистых оболочек обычно происходит частичное или полное их разрушение, нередко столь глубокое, что затрагивает хрящевые структуры, а поскольку слизисто-кожная форма лейшманиоза поражает рот, нос и горло, то приводит к обезображиванию и деформации лица, затруднению речи, дыхания, глотания, а также причиняет существенный моральный и косметический урон. Редкие случаи вовлечения в процесс дыхательного тракта часто заканчиваются летально. В целом же слизисто-кожный лейшманиоз встречается только в государствах Нового Света, из-за чего еще называется американским, или эспундией. Как правило, поражает людей, ослабленных бедным питанием, неблагополучным бытом, хроническими болезнями.
Лейшманиоз кожи может быть локализованным или диффузным. Эта форма болезни встречается в Центральной и Средней Азии, Юго-Восточной Европе, Бразилии, Перу, возбудитель кожного лейшманиоза может принадлежать практически к любому из двадцати видов лейшманий.
В месте укуса москита возникает специфическое гранулематозное воспаление с образованием лейшманиомы – округлого уплотнения, состоящего из эпителиоидных, плазматических клеток, большого количества макрофагов (в том числе содержащих амастиготы), другими клетками воспалительного ряда. Гранулему окружает кожа и подкожная клетчатка с признаками отека, этот комплекс называют стадией бугорка, он длится до недели. В дальнейшем в гранулеме развиваются некротические изменения, возникают изъязвления, окруженные приподнятым валиком воспаленной гиперемированной дермы, могут присоединяться региональные лимфангиты и лимфадениты – это язвенная стадия. Спустя 4-5 дней изъязвление очищается от некротических масс, отпадает корка, в области дна язвы начинают образовываться грануляции с постепенным рубцеванием дефекта. На этом локализованный лейшманиоз может завершиться, но может надолго задержаться на язвенной стадии, при этом дефект кожи мокнет, отделяемое имеет серозный или серозно-гнойный характер. Иногда по наружному краю рубца могут образовываться новые мелкие бугорки – процесс принимает хроническое течение, развивается так называемая последовательная лейшманиома.
Диффузный лейшманиоз кожи может возникать у лиц со слабой иммунной защитой, носит первично-хронический характер, проявляется множеством изъязвлений на теле, оставляет глубокие рубцы. У части больных язвы сочетаются с другими кожными элементами – пустулезной и папулезной сыпью.
Нередки случаи мнимого выздоровления, когда после исчезновения проявлений острого процесса в области сформированного рубца вновь образуются бугорки, они мелкие, желтоватые, не имеют тенденции к изъязвлению, такое развитие инфекции получило название туберкулоидного кожного лейшманиоза. Подобное осложнение может развиться и после перенесенного висцерального лейшманиоза, в таких случаях бугорки и папулезная сыпь поражают кожные покровы верхней части тела, возникают через полгода или более после мнимого излечения висцеральной формы. Эта разновидность инфекции получила название поствисцеральный кожный лейшманиоз, страдающие ею пациенты представляют опасность как источник инфекции.
Прогноз лейшманиоза существенно ухудшается при сочетании с ВИЧ-инфекцией, когда кожные формы носят рецидивирующий характер, имеют резкую выраженность симптоматики и высокую летальность.
Висцеральный лейшманиоз – самая грозная форма инфекции, при которой лейшмании проникают в кровоток и разносятся по тканям ретикуло-эндотелиальной системы. Встречается по всей территории Индостана, в Эфиопии, Турции, Судане, Южном Кавказе, Юго-Восточной Европе. Вне азиатско-африканского и европейского очагов регистрируется только в Бразилии. Бразильский возбудитель висцерального лейшманиоза – исключительно Leishmania infantum, в Старом Свете инфекцию вызывают Leishmania infantum и Leishmania donovani.
От проникновения лейшманий в кожную ранку до развития проявлений инфекции может пройти больше года. Симптоматика нарастает незаметно, сначала человек может ощущать только утомляемость, иногда тяжесть в брюшной полости. Далее усиливается слабость, теряется аппетит, тревожиться за свое состояние больной начинает обычно лишь тогда, когда происходит заметное увеличение живота. Подъем температуры тела возникает периодически, то до субфебрильных значений, то выше, но какой-либо закономерности нет.
Первичный аффект – место укуса, найти удается не всегда, но у части пациентов это узелок желтоватой окраски или небольшое изъязвление. На коже могут быть мелкие геморрагии, хорошо заметные на ранних этапах, когда кожные покровы бледные. При развернутой симптоматике кожа шелушится, становится темнее, у пациента ломаются и выпадают волосы вплоть до образования мелких проплешин. Лимфатические узлы чаще прощупать не удается, поскольку их увеличение незначительное. Характерный признак – резкое увеличение селезенки, которая может достигать массы 2 кг, и печени, край которой опускается до пупка, но пальпация этих органов безболезненна. Разгар болезни обычно протекает с лихорадкой, иктеричностью склер, накоплением в брюшной полости асцитической жидкости.
Лабораторная диагностика лейшманиоза фиксирует существенные нарушения свертывающих факторов крови, ферментную недостаточность, анемию, повышенный уровень билирубина в крови.
Все эти проявления – результат поражения ретикуло-эндотелиальной системы под воздействием возбудителя. Лейшмании обитают в макрофагах, которые в различных тканях имеют свои специфические функции. Так, в печени возбудитель развивается в звездчатых ретикулоэндотелиоцитах (купферовских клетках), в легких поражает альвеолярных макрофагов, в костях – остеокласты, в нервной ткани – микроглию, а также макрофаги лимфатической, синовиальной, селезеночной, костномозговой ткани. В результате иммунного ответа происходят существенные изменения в органах, в первую очередь в печени, что проявляется не только недостаточностью ее функции, но и портальной гипертензией. Запущенный висцеральный лейшманиоз приводит к комплексному иммунному поражению почек, развитию гломерулонефрита.
Проявления лейшманиоза не имеют такой специфичности, которые позволили бы исключить другие болезни, но для диагностики существует разработанный ВОЗ стандарт определения каждого случая инфекции.
Амастиготные формы лейшманий хорошо визуализируются под микроскопом, для исследования используют аспираты селезенки и костного мозга, лимфоузлов и печени. Обнаружение возбудителя в цитоплазме клеток-макрофагов – достоверный критерий для диагностики висцерального лейшманиоза. Более точная диагностика лейшманиоза – полимеразная цепная реакция, но метод пока доступен специализированным клиникам и центрам, тогда как лейшманиоз – это инфекция экономически отсталых регионов. Серологические тесты более доступны, гораздо дешевле, не менее точны и быстры в постановке, поэтому все шире используются на периферическом уровне.
При кожных формах диагностика лейшманиоза включает дифференцировку с проказой, микозами, опухолевыми процессами и осложненными экзопаразитарными инфекциями. Эталонный стандарт – обнаружение лейшманий в соскобах и отпечатках из язв при микроскопии, а также их культивирования.
Для лечения висцерального лейшманиоза ВОЗ рекомендует липосомальный Амфотерицин-В, препараты пятивалентной сурьмы, Амфотерицин-В дезоксихолат. Висцеральный лейшманиоз при своевременности терапии излечивается, применение рекомендованных лекарственных средств существенно снижает вероятность рецидивов.
Кожный лейшманиоз не относится к угрожающим жизни инфекциям, поэтому применение терапевтических средств должно учитывать не только эффект от применения, но и степень риска медикаментозного вмешательства. В связи с этим предпочтение отдается местному лечению с обязательной обработкой изъязвлений. Но при этом имеются критерии, допускающие только локальную терапию: на кожных покровах пациента не более четырех язвенных поражений, их размер не превышает 5 см, есть возможность регулярного наблюдения за процессом лечения. Если же язвенные проявления выходят за эти пределы, то кожный лейшманиоз нужно лечить одним из пятивалентных препаратов сурьмы.
Профилактика лейшманиоза – это сложный комплекс мероприятий, объем которого в значительной мере зависит от местных условий района-эндемика, а также от того, является лейшманиоз на данной территории зоонозом или антропонозом.
Антропонозный лейшманиоз можно предупредить путем выявления инфицированных лиц, их лечения и снижения количества рецидивов. В ряде случаев лейшманиоз (особенно висцеральный) длительно протекает без существенных проявлений, не вызывая настороженности у зараженных людей, тогда как они являются инфекционным резервуаром и могут послужить источником новых заболеваний и даже эпидемий. Широко проводимая лабораторная диагностика лейшманиоза в эндемичных зонах способна снизить паразитарную нагрузку при условии доступности лечения для выявленных больных.
Хронический кожный лейшманиоз, передающийся только между людьми, вообще может быть искоренен, если будут внедрены рекомендации ВОЗ по активному выявлению, своевременной терапии и соответствующей просветительской работе. Болеющие хроническими формами лейшманиоза до выздоровления должны спать под пологами, обработанными инсектицидными препаратами, чтобы воспрепятствовать укусам москитов и передаче инфекции.
Зоонозный лейшманиоз контролировать гораздо сложнее, поскольку его источником зачастую являются дикие млекопитающие. Но и домашние питомцы входят в цикл развития многих видов лейшманий, в первую очередь собаки. Скрининг по лейшманиозу проводят серологическими методами, вполне доступными и достоверными, или же непосредственно при ветеринарном обследовании. Выявленные случаи инфекции подлежат незамедлительному лечению, при этом не рекомендуется применение тех препаратов, которые предназначены для лечения лейшманиоза у людей, чтобы не стимулировать привыкания паразита к действующим компонентам лекарств.
Хорошую эффективность в отпугивании москитов показали импрегнированные пиретроидными инсектицидами собачьи ошейники. Применение инсектицидов с местным действием – не только важный фактор снижения заболеваемости лейшманиозом у домашних животных, но и существенное снижение риска передачи болезни человеку.
Для собак разработаны вакцины от некоторых видов лейшманий, но все они эффективны только по отношению к висцеральному лейшманиозу, тогда как специфическая профилактика кожных форм только изучается. Прививки от висцерального лейшманиоза можно совмещать с мероприятиями по предотвращению бешенства.
Профилактика лейшманиоза, передающегося от грызунов (больших песчанок) связана со сложностями обнаружения и истребления этого вида мышей. Весьма эффективна глубокая вспашка, которая разрушает гнезда и подземные лабиринты грызуна. Песчанок травят фосфидом цинка, обработав этим препаратом зерно, однако уничтожение песчанок дает временный эффект – они быстро переселяются из окольных территорий, поэтому такой вид профилактики носит временный характер.
Разумеется, важнейшее направление профилактики лейшманиоза – это борьба с переносчиком – москитами Рhlebotomine sandflies. Обычно такие мероприятия совмещаются с предупреждающими комплексными действиями по другим трансмиссивным инфекциям, к примеру, по малярии. Методы профилактики – это использование противомоскитных химических веществ, применение индивидуальной защиты, а также природоохранная деятельность, направленная на изменение среды обитания переносчиков. Для успешности этих действий нужно досконально знать местную эпидемиологическую ситуацию, антропонозную или зоонозную передачу инфекции, цикл развития данного вида лейшманий, радиус обитания и дальность перелета москитов, места их оседания в фазе покоя, циркадные ритмы и всевозможные сезонные особенности.
Москиты могут быть эндофильными или экзофильными, то есть, они обитают в жилище человека и в непосредственной близости от него или же на расстоянии. От эндофитных переносчиков избавляются обработкой жилых помещений, стен сараев и загонов для животных инсектицидами, распылением их на всей территории домашнего хозяйства. С экзофильными москитами можно бороться с помощью пологов, обработанных противомоскитными средствами, также обрабатывая инсектицидами занавески и защитные сетки.
Каждый отдельный метод профилактики лейшманиоза не может быть достаточным условием для предупреждения болезни, но их сочетание должно компенсировать несовершенство и недостатки того или иного мероприятия.
Лейшманиоз – какой врач поможет ? При наличии или подозрении на лейшманиоз следует незамедлительно обратиться за консультацией к такому врачу как инфекционист.
источник
Лейшманиоз — заболевание, вызываемое простейшими рода лейшмании, переносчиками которых являются москиты.
Это род паразитических одноклеточных животных. В организме теплокровного животного они находятся в стадии безжгутиковой внутриклеточной формы. В организме переносчика и на питательных средах существуют в жгутиковой форме.
Жизненный цикл лейшманий протекает со сменой хозяев — позвоночного животного или человека и москита.
Москит (переносчик заболевания) — это мелкое двукрылое насекомое величиной 1,2-3,7 мм. Он заражается при кровососании инфицированного позвоночного животного или человека. В кишечнике насекомого лейшмании развиваются, размножаются и в течение недели превращаются в заразные формы, которые концентрируются в передних отделах кишечника и хоботке москита.
При повторном кровососании заразные формы (промастиготы) от москита попадают в кровь позвоночного хозяина, поглощаются иммунными клетками. Там они развиваются и размножаются. Клетки, переполненные паразитами, разрушаются, паразиты захватываются другими клетками, где процесс размножения повторяется.
В теплых странах москиты активны круглый год. Это сумеречные и ночные насекомые. В течение 2-3 недель жизни самки питаются кровью и 2-3 раза откладывают яйца.
Основным природным резервуаром паразита являются грызуны и представители семейства псовых.
Существует несколько видов лейшманиоза.
Заболевания, характерные для Европы, Азии, Африки:
- индийский висцеральный (кала-азар),
- средиземноморско-среднеазиатский,
- детский висцеральный,
- зоонозный (сельский) кожный,
- антропонозный (городской) кожный,
- мексиканский кожный.
Для Америки характерны свои виды лейшманиоза:
- мексиканский (язва Чиклеро),
- перуанский (Ута),
- гвианский (лесная фрамбезия),
- панамский,
- кожно-слизистый (эспундия).

Чаще болеют дети 5-9 лет. Переболевшие приобретают стойкий и длительный иммунитет. Повторные заболевания практически не регистрируются. У больных СПИДом лейшманиоз приобретает злокачественное течение и приводит к гибели.
В месте укуса зараженного москита, который является переносчиком заболевания, на коже образуется опухоль. Лейшмании, размножаясь, проникают в лимфатические узлы, затем перемещаются в селезенку, костный мозг, печень, лимфатические узлы кишечника и других внутренних органов.
В результате нарушается работа этих органов и они увеличиваются в размерах. В наибольшей степени поражается селезенка, прогрессирует анемия, которая усугубляется поражением костного мозга.
В ряде случаев у больных развивается так называемый посткала-азарный кожный лейшманиоз — появление на коже лица и других частей тела узелков и пятнистых высыпаний, которые содержат лейшмании. Эти образования сохраняются долгие годы, и больной продолжает оставаться источником заражения на долгое время.
Инкубационный период составляет от 3 недель до 12 месяцев, в редких случаях может достигать до 2-3 лет. Начинается заболевание постепенно.
В период развития заболевания наблюдаются:
- волнообразная лихорадка,
- увеличение селезенки,
- увеличение печени,
- увеличение лимфатических узлов,
- диарея,
- потемнение кожи,
- кровоизлияния в кожу и слизистые оболочки,
- носовые и желудочно-кишечные кровотечения.
При пальпации печень и селезенка плотные, безболезненные.
У ВИЧ-инфицированных заболевание протекает злокачественно и сопровождается невосприимчивостью специфических лечебных препаратов.
Диагноз устанавливают на основе характерных симптомов и подтверждают лабораторными исследованиями.
Лейшмании обнаруживаются в мазках пунктата костного мозга, селезенки или печени. В периферической крови лейшмании находят крайне редко.
Для лечения используют препараты пятивалентной сурьмы — солюсурьмин или меглумина антимонат. Курс лечения — 30 суток. При рецидиве заболевания повторяют через 14 дней.
При тяжелом течении или неэффективности лечения препаратами сурьмы используют препараты второй линии — амфотерицин (для взрослых) и паромомицин (для взрослых и детей).
Другое название — детский лейшманиоз. Заболевание распространено в странах Средиземноморья, единичные случаи зарегистрированы в Азии, Закавказье и Крыму.
Инкубационный период составляет от 1 месяца до 1 года.
Основными отличительными признаками заболевания являются:
- отсутствие кожных высыпаний,
- воспаление лимфатических узлов,
- боли в животе,
- приступы кашля.
Часто сопровождается бактериальной пневмонией. Кожные покровы бледные, имеют землистый оттенок.
Острая и подострая формы встречаются редко, в основном у маленьких детей. Протекают эти формы заболевания тяжело, требуют немедленного лечения и характеризуются резким истощением больного, снижением мышечного тонуса, появлением фурункулов, язвенными поражениями полости рта.
Наиболее частая форма болезни — хроническая, которая наблюдается в основном у детей старшего возраста, реже у взрослых. Эта форма характеризуется более легким течением, приступы сменяются долгими периодами нормального самочувствия. При своевременном лечении наступает полное выздоровление. Даже увеличенные печень и селезенка быстро уменьшаются до нормальных размеров.
Значительное количество случаев заражения протекает бессимптомно или в стертой форме, может наступить спонтанное выздоровление.
У людей с иммунодефицитом, особенно у ВИЧ-инфицированных, болезнь развивается быстро и протекает очень тяжело, плохо поддается лечению и часто приводит к быстрой гибели больного.
Лечение такое же, как при индийском висцеральном лейшманиозе.
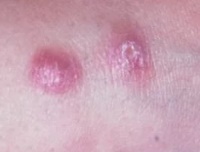
Человек не является источником заражения. Основной природный резервуар инфекции — грызуны.
После перенесенного заболевания вырабатывается стойкий пожизненный иммунитет ко всем формам кожного лейшманиоза. Например, на юге Туркменистана большинство местного населения переболевает в детском возрасте.
- Заболевание начинается с появления на месте укуса москита бугорка величиной 2-4 мм, окруженного ободком воспаленной кожи.
- На второй день он увеличивается до 8-10, иногда до 15 мм в диаметре.
- Одновременно увеличивается воспалительный отек кожи вокруг него.
- Через 1-2 недели в центре появляется язва с крутыми обрывистыми краями диаметром 2-4 мм.
- Дно язвы неровное, покрытое желтовато-серым или желтовато-зеленым налетом.
- Язвы могут быть множественные при многократных укусах.
- Язвы малоболезненны, однако боли возникают при перевязках или при случайных травмах язв (ударах, нажатии).
- Появление выраженной болезненности язв свидетельствует о присоединении вторичной бактериальной патогенной инфекции.
- На 2-3 месяце язвы очищаются от гноя.
- На 2-6 месяце начинается их рубцевание.
Если заболевание не очень беспокоит больного и не осложняется инфицированием язв, то лечение не проводят, предоставляют болезни естественное развитие.
Препараты используются при осложнении заболевания воспалением лимфатических узлов.
Самым эффективным методом предупреждения заболевания является вакцинация.
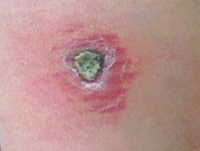
Источником заражения является больной человек, дополнительный резервуар — -собаки.
Заболевание встречается в течение всего года. Среди местного населения болеют преимущественно дети, среди приезжих — люди всех возрастов.
Инкубационный период колеблется от 2-4 месяцев до 1-2 лет, иногда продолжается до 4-5 лет.
По прошествии этого периода на месте укуса зараженных москитов (чаще на лице и верхних конечностях) появляются малозаметные единичные, реже множественные, бугорки (лейшманиомы) диаметром 2-3 мм с гладкой, блестящей поверхностью.
Они медленно увеличиваются и через 3-4 месяца достигают 5-10 мм в диаметре, приобретая красновато-буроватый цвет с синюшным оттенком.
После нескольких месяцев бугорки могут рассосаться. Однако такое течение заболевания встречается редко.
Как правило, на поверхности бугорка образуется чешуйка, которая затем превращается в в плотно прикрепленную к бугорку желтовато-буроватую корочку.
После отпадения или насильственного снятия корки обнаруживают кровоточащую эрозию или язву. На протяжении длительного времени язва покрыта плотной коркой.
Через 2-4 месяца постепенно начинается рубцевание язв, которое заканчивается в среднем через год после появления бугорка. В некоторых случаях заболевание затягивается на 2 года и более.
У 10% больных развивается вялотекущий хронический туберкулоидный рецидивный кожный лейшманиоз. По симптомам он напоминает туберкулезную волчанку и может длиться десятилетиями. Предположительно причиной этого осложнения является иммунодефицит.
Другим осложнением является пиодермит, развивающийся вследствие присоединения вторичной инфекции.
Прежде всего выясняется находился ли пострадавший в районах распространения этого паразита.
Проводится анализ тканей, взятых из края поражения.
Если заболевание не очень беспокоит больного, то лечение не проводят. На ранних стадиях образования бугорков их можно обработать специфическими препаратами или мазями, содержащими хлорпромазин (2%), паромомицин (15%) или клотримазол (1%).
Лечение туберкулоидного лейшманиоза такое же, как висцерального лейшманиоза, но он плохо поддается терапии. Часто необходимы повторные курсы в комбинации с иммуностимуляторами, витаминами и общеукрепляющими препаратами.
Н2Мексиканский кожный лейшманиоза
Этот вид заболевания распространен в странах Латинской Америки, Мексике, Перу, США.
Иммунитет после перенесенной болезни нестойкий.
Инкубационный период составляет от 2-3 недель до 1-3 месяцев.
Болезнь обычно протекает в относительно легкой форме, образуется одна лейшманиома на открытых, доступных для нападения частях тела. Она заживает без осложнений через несколько месяцев.
Однако при возникновении лейшманиомы на ушной раковине (40% случаев)болезнь принимает длительное, хроническое течение и приводит к деформации ушной раковины.
Известны единичные случаи образования глубоких язв и разрушения хряща носа.
Диагностика и лечение такие же, как при кожном лейшманиозе Европы (городском лейшманиозе).
источник
Лейшманиоз представляет собой протозойную инфекцию с трансмиссивным механизмом распространения, характеризующуюся поражением кожных покровов или внутренних органов внутриклеточными паразитами – лейшманиями. Лейшманиозы подразделяют на висциральные, протекающие с поражением легких, печени, селезенки, сердца, и кожные, проявляющиеся трансформирующимися в очаги изъязвления папулами. Диагностика лейшманиоза осуществляется путем выявления лейшманий в крови пациента (при висцеральной форме) или в отделяемом кожных элементов (при кожной форме).
Лейшманиоз представляет собой протозойную инфекцию с трансмиссивным механизмом распространения, характеризующуюся поражением кожных покровов или внутренних органов внутриклеточными паразитами – лейшманиями.
Лейшманиоз вызываются семнадцатью из более чем двадцати видов простейших паразитов рода Leishmania. Лейшмании развиваются внутри клеток хозяина (преимущественно в макрофагах и элементах ретикулоэндотелиальной системы). В течение своего жизненного цикла им необходимо сменить двух хозяев. В организме позвоночных животных лейшмании находятся в безжгутиковой форме, развиваясь в жгутиковую форму в теле членистоногого. Лейшмании отличаются резистентностью к антибиотикам, и чувствительны к препаратам пятивалентной сурьмы.
Подавляющее большинство лейшманиозов – зоонозы (резервуаром и источником инфекции являются животные), только два вида – антропонозы. Виды животных, участвующих в распространении лейшманиоза, довольно ограничены, поэтому инфекция является природно-очаговой, распространяется в пределах обитания соответствующей фауны: грызунов песчаниковых видов, псовых (лисы, собаки, шакалы), а также переносчиков – москитов. Преимущественно очаги лейшманиоза располагаются в странах Африки и Южной Америки. Большинство из них — развивающиеся, среди 69 стран, где распространен лейшманиоз, 13 являются беднейшими странами мира.
Человек является источником инфекции в случае поражения кожной формой лейшмании, при этом москиты получают возбудителя с отделяемым кожных язв. Висцеральная лейшмания в подавляющем большинстве случаев является зоонозной, москиты заражаются от больных животных. Заразность москитов отсчитывается с пятого дня попадания лейшманий в желудок насекомого и сохраняется пожизненно. Человек и животные контагиозны в течение всего срока пребывания возбудителя в организме.
Лейшманиоз передается исключительно с помощью трансмиссивного механизма, переносчики – москиты, получают инфекцию, питаясь кровью больных животных, и переносят здоровым особям и людям. Человек обладает высокой восприимчивостью к инфекции, после перенесения кожного лейшманиоза сохраняется продолжительный стойкий иммунитет, висцеральная форма такового не формирует.
Возбудитель проникает в толщу кожи человека при укусе москита, формируя в области входных ворот лейшманиозную гранулему. Впоследствии, при висцеральной форме инфекции гранулема рассасывается, а при кожной — прогрессирует в язву. Лейшмании разносятся по организму с током лимфы, поражая регионарные лимфатические узлы. Вдоль лимфатического сосуда паразиты могут формировать лейшманиомы – ряд последовательно располагающихся специфических язв.
В Южной Америке отмечаются формы лейшмании, протекающие с поражением слизистых оболочек ротовой полости, носоглотки и верхних дыхательных путей с грубой деформацией глубоких тканей и развитием полипозных образований. Висцеральная форма лейшманиоза развивается в результате рассеивания возбудителя по организму и попадания в печень, селезенку, костный мозг. Реже – в кишечную стенку, легкие, почки и надпочечники.
Возникающий иммунный ответ подавляет инфекцию, при этом заболевание протекает латентно, либо с маловыраженной симптоматикой. При иммунодефиците, сниженных защитных свойствах лейшманиоз прогрессирует, протекает с выраженной клиникой интоксикационного синдрома, лихорадкой. Размножение паразитов в печени способствуют замещению гепатоцитов фиброзной тканью, в селезенке отмечают атрофию пульпы с участками инфарктов и некротизации. Вследствие поражения костного мозга развивается анемия. В целом висцеральный лейшманиоз, прогрессируя, вызывает общую кахексию.
Лейшманиозы подразделяются на висцеральные и кожные формы, каждая форма, в свою очередь, разделяется на антропонозы и зоонозы (в зависимости от резервуара инфекции). Висцеральные зоонозные лейшманиозы: детский кала-азар (средиземноморско-среднеазиатский), лихорадка дум-дум (распространена в восточной Африке), носоглоточный лейшманиоз (кожно-слизистый, лейшманиоз Нового Света).
Индийский кала-азар является висцеральным антропонозом. Кожные формы лейшманиоза представлены болезнью Боровского (городской антропонозный тип и сельский зооноз), пендинской, ашхабадской язвами, багдадским фурункулом, эфиопским кожным лейшманиозом.
Инкубационный период этой формы лейшманиоза составляет от 20 дней до нескольких (3-5) месяцев. Иногда (довольно редко) затягивается до года. У детей раннего возраста в этот период может отмечаться первичная папула в месте внедрения возбудителя (у взрослых встречается в редких случаях). Инфекция протекает в острой, подострой и хронической формах. Острая форма обычно отмечается у детей, характеризуется бурным течением и без должной медицинской помощи заканчивается летально.
Чаще всего встречается подострая форма заболевания. В начальном периоде отмечается постепенное нарастание общей слабости, разбитости, повышенной утомляемости. Отмечается снижение аппетита, побледнение кожи. В этом периоде при пальпации можно выявить некоторое увеличение размеров селезенки. Температура тела может подниматься до субфебрильных цифр.
Подъем температуры до высоких значений говорит о вступлении заболевания в период разгара. Лихорадка имеет неправильный или волнообразный характер, продолжается в течение нескольких дней. Приступы лихорадки могут сменяться периодами нормализации температуры или снижения до субфебрильных значений. Такое течение обычно продолжается 2-3 месяца. Лимфатические узлы увеличены, отмечается гепато- и, в особенности, спленомегалия. Печень и селезенка при пальпации умеренно болезненны. При развитии бронхоаденита отмечается кашель. При такой форме нередко присоединяется вторичная инфекция дыхательной системы и развивается пневмония.
С прогрессированием заболевания отмечается усугубление тяжести состояния больного, развивается кахексия, анемия, геморрагический синдром. На слизистых оболочках ротовой полости возникают некротизированные участки. Ввиду значительного увеличения селезенки происходит смещение сердца вправо, тоны его глухие, ритм сокращений ускорен. Отмечается склонность к падению периферического артериального давления. С прогрессированием инфекции формируется сердечная недостаточность. В терминальном периоде больные кахексичны, кожные покровы бледные и истонченные, отмечаются отеки, выражена анемия.
Хронический лейшманиоз протекает латентно, либо с незначительной симптоматикой. Антропонозный висцеральный лейшманиоз может сопровождаться (в 10% случаев) появлением на коже лейшманоидов – мелких папиллом, узелков или пятен (иногда просто участки со сниженной пигментацией), содержащих возбудителя. Лейшманоиды могут существовать годами и десятилетиями.
Распространен в тропическом и субтропическом климате. Инкубационный период его составляет 10-20 дней, может сокращаться до недели и удлиняться до полутора месяцев. В области внедрения возбудителя при этой форме инфекции обычно формируется первичная лейшманиома, первоначально имеющая вид розовой гладкой папулы около 2-3 см в диаметре, в дальнейшем прогрессирующей в безболезненный или малоболезненный при надавливании фурункул. Спустя 1-2 недели в лейшманиоме формируется некротический очаг, и вскоре образуется безболезненное изъязвление с подрытыми краями, окруженное валиком инфильтрированной кожи с обильным отделяемым серозно-гнойного или геморрагического характера.
Вокруг первичной лейшманиомы развиваются вторичные «бугорки обсеменения», прогрессирующие в новые язвы и сливающиеся в единое изъязвленное поле (последовательная лейшманиома). Обычно лейшманиомы появляются на открытых участках кожных покровов, их количество может колебаться от единичной язвы до десятков. Нередко лейшманиомы сопровождаются увеличением регионарных лимфоузлов и лимфангитом (обычно безболезненным). Спустя 2-6 месяцев язвы заживают, оставляя рубцы. В целом заболевание, как правило, длиться около полугода.
Отличается значительной распространенной инфильтрацией кожи. Со временем инфильтрат регрессирует, не оставляя последствий. В исключительных случаях отмечаются мелкие язвы, заживающие без заметных рубцов. Такая форма лейшманиоза достаточно редка, обычно отмечается у пожилых лиц.
Наблюдается в основном у детей и молодых людей. При этой форме вокруг послеязвенных рубцов или на них появляются мелкие бугорки, могущие увеличиваться в размерах и сливаться друг с другом. Изъязвляются такие бугорки редко. Язвы при этой форме инфекции оставляют значительные рубцы.
Характеризуется продолжительным инкубационным периодом, который может достигать нескольких месяцев и лет, а также медленным развитием и умеренной интенсивностью кожных поражений.
Длительно протекающий лейшманиоз прогрессирует с развитием пневмонии, нефритов, агранулоцитоза, геморрагического диатеза, а также может осложняться гнойно-некротическими воспалениями.
Общий анализ крови при лейшманиозе показывает признаки гипохромной анемии, нейтропении и анэозинофилии при относительном лимфоцитозе, а также пониженную концентрацию тромбоцитов. СОЭ повышена. Биохимический анализ крови может показать гипергаммаглобулинемию. Выделение возбудителя кожного лейшманиоза возможно из бугорков и язв, при висцеральном — лейшмании обнаруживаются в посеве крови на стерильность. При необходимости для выделения возбудителя производят биопсию лимфоузлов, селезенки, печени.
В качестве специфической диагностики осуществляют микроскопическое исследование, бакпосев на питательной среде NNN, биопробы на лабораторных животных. Серологическая диагностика лейшманиоза проводится с применением РСК, ИФА, РНИФ, РЛА. В периоде реконвалесценции отмечается позитивная реакция Монтенегро (кожная проба с лейшманином). Производится при эпидемиологических исследованиях.
Этиологическое лечение лейшманиоза заключается в применении препаратов пятивалентной сурьмы. При висцеральной форме их назначают внутривенно с нарастанием дозировки на 7-10 дней. В случае недостаточной эффективности терапию дополняют амфотерицином В, вводимым с 5% раствором глюкозы внутривенно медленно. На ранних стадиях кожного лейшманиоза бугорки обкалывают мономицином, сульфатом берберина или уротропином, а также назначают эти препараты в виде мазей и примочек.
Сформировавшиеся язвы являются показанием к назначению мирамистина внутримышечно. Для ускорения заживления язв эффективна лазерная терапия. Препаратами резерва при лейшманиозе являются амфотерицин В и пентамидин, их назначают в случаях рецидивирования инфекции и при резистентности лейшманий к традиционным средствам. Для повышения эффективности терапии можно добавить человеческий рекомбинантный гаммаинтерферон. В некоторых случаях бывает необходимо хирургическое удаление селезенки.
При легко протекающем лейшманиозе возможно самостоятельное выздоровление. Благоприятен прогноз при своевременном выявлении и должных медицинских мерах. Тяжелые формы, инфицирование лиц с ослабленными защитными свойствами, отсутствие лечения значительно ухудшают прогноз. Кожные проявления лейшманиоза оставляют косметические дефекты.
Профилактика лейшманиоза включает меры по благоустройству населенных пунктов, ликвидацию мест расселения москитов (свалок и пустырей, затопленных подвальных помещений), дезинсекцию жилых помещений. Индивидуальная профилактика заключается в использовании репеллентов, других средств защиты от укусов москитов. При обнаружении больного производят химиопрофилактику пириметамином в коллективе. Специфическая иммунная профилактика (вакцинация) производится лицам, планирующим посещение эпидемически опасных районов, а также неимунному населению очагов инфекции.
источник
Висцеральный лейшманиоз. Что такое лейшманиоз? Формы лейшманиоза Москиты переносчики заболевания лейшманиоза
← + Ctrl + →
Лейшманиозы Лейшманиоз кожный
Лейшманиоз висцеральный (Leishmaniosisvisceralis ) — трансмиссивная протозойная болезнь, характеризующаяся преимущественно хроническим течением, волнообразной лихорадкой, сплено- и гепатомегалией, прогрессирующей анемией, лейкопенией, тромбоцитопенией и кахексией. Различают антропонозный (индийский висцеральный лейшманиоз, или кала‑азар) и зоонозный висцеральный лейшманиоз (средиземноморско‑среднеазиатский висцеральный лейшманиоз, или детский кала‑азар; восточно‑африканский висцеральный лейшманиоз; висцеральный лейшманиоз Нового Света). В России регистрируются завозные спорадические случаи болезни, преимущественно средиземноморско‑среднеазиатского висцерального лейшманиоза.
Этиология и эпидемиология .
Возбудитель средиземноморско‑среднеазиатского висцерального лейшманиоза — L. infantum . Это зооноз, склонный к очаговому распространению. Различают три типа очагов инвазии:
Природные очаги, в которых лейшмании циркулируют среди диких животных (шакалы, лисицы, барсуки, грызуны, в том числе суслики и т. п.), являющихся резервуаром возбудителей;
Сельские очаги, в которых циркуляция возбудителей происходит преимущественно среди собак — главных источников возбудителей, а также среди диких животных, способных иногда становиться источником инфекции;
Городские очаги, в которых основным источником инфекции являются собаки, но возбудитель обнаруживается также у синантропных крыс.
Собаки в сельских и городских очагах являются наиболее значимым источником заражения людей. Ведущий механизм передачи инфекции — трансмиссивный, через укус инвазированных переносчиков — москитов рода Phlebotomus . Возможны заражение при гемотрансфузиях от доноров с латентной инвазией и вертикальная передача лейшманий. Болеют преимущественно дети от 1 до 5 лет и взрослые, приехавшие из неэндемичных районов.
Заболеваемость носит спорадический характер, в городах возможны локальные эпидемические вспышки. Сезон заражения — лето, а сезон заболеваемости — осень того же или весна следующего года. Очаги болезни располагаются между 45 с. ш. и 15 ю. ш. в странах Средиземноморья, в северо‑западных районах Китая, на Ближнем Востоке, в Средней Азии, Казахстане (Кзыл‑Ординская область), Азербайджане, Грузии.
Патогенез и патологическая анатомия .
В дальнейшем лейшмании могут проникать в регионарные лимфоузлы, затем диссеминировать в селезенку, костный мозг, печень и другие органы, но в большинстве случаев в результате иммунного ответа происходит разрушение инвазированных клеток, и инвазия приобретает субклинический или латентный характер. В этих случаях становится возможной передача инфекции при гемотрансфузиях. В случаях пониженной реактивности или при воздействии иммуносупрессорных факторов отмечается интенсивное размножение лейшманий в макрофагах, возникает специфическая интоксикация с увеличением паренхиматозных органов и нарушением их функции. Происходит атрофия гепатоцитов с развитием фиброза печеночной ткани, отмечаются атрофия пульпы селезенки и нарушение костно‑мозгового кроветворения, возникают анемия и кахексия. Продукция большого количества иммуноглобулинов в результате гиперплазии элементов системы мононуклеарных фагоцитов обусловливает различные иммунопатологические процессы. Часто развиваются вторичная инфекция, амилоидоз почек. Во внутренних органах отмечаются изменения, характерные для гипохромной анемии. У реконвалесцентов формируется стойкий гомологичный иммунитет.
В начальный период отмечаются слабость, понижение аппетита, адинамия, небольшая спленомегалия. Период разгара болезни начинается с ведущего симптома — лихорадки, которая обычно имеет волнообразный характер с подъемами температуры тела до 39-4 °C, сменяющимися ремиссиями. Длительность лихорадочных периодов колеблется от нескольких дней до нескольких месяцев, продолжительность ремиссий также различна — от нескольких дней до 1-2 месяцев. Постоянными признаками висцерального лейшманиоза являются увеличение и уплотнение печени и селезенки; последняя может занимать большую часть брюшной полости. Увеличение печени, как правило, менее значительно. При пальпации оба органа плотны и безболезненны. Под влиянием лечения размеры органов уменьшаются и могут нормализоваться. Для средиземноморско‑среднеазиатского висцерального лейшманиоза характерно вовлечение в патологический процесс периферических, мезентериальных, перибронхиальных и других групп лимфатических узлов с развитием лимфаденита, мезаденита, бронхоаденита. Часто выявляются пневмонии, вызванные присоединившейся бактериальной флорой.
При отсутствии правильного лечения состояние больных постепенно ухудшается, они худеют (вплоть до кахексии). Развивается клиника гиперспленизма, прогрессирует анемия, усугубляемая поражением костного мозга. Возникают гранулоцитопения и агранулоцитоз, нередко развиваются некроз миндалин и слизистых полости рта и десен, геморрагический синдром с кровоизлияниями в кожу, слизистые, носовыми и желудочно‑кишечными кровотечениями. Выраженная гепатоспленомегалия и фиброз печени приводят к портальной гипертензии, появлению асцита и отеков. Возможны инфаркты селезенки. Вследствие увеличения селезенки и печени и высокого стояния купола диафрагмы сердце смещается вправо, его тоны становятся глухими, возникает тахикардия как в период лихорадки, так и при нормальной температуре. Артериальное давление понижено. Возникает диарея, у женщин обычно наблюдается олиго- или аменорея, у мужчин снижается половая активность.
В гемограмме определяются выраженное уменьшение числа эритроцитов и снижение гемоглобина (до 40-50 г/л) и цветового показателя (0,6-0,8). Характерны анизоцитоз, пойкилоцитоз, анизохромия. Отмечаются лейкопения и нейтропения при относительном лимфоцитозе. Обычно выявляется также тромбоцитопения, постоянный признак — анэозинофилия. Характерно резкое повышение СОЭ (до 90 мм/час). Понижаются свертываемость крови и резистентность эритроцитов.
При кала‑азаре у 5‑10 % больных развивается кожный лейшманоид в виде узелковых и (или) пятнистых высыпаний, появляющихся через 1-2 года после успешного лечения и содержащих лейшмании, которые могут сохраняться в них годами и даже десятилетиями. В настоящее время кожный лейшманоид наблюдается только в Индии.
В терминальный период болезни развиваются кахексия, падение мышечного тонуса, истончение кожи. Через брюшную стенку проступают контуры огромной селезенки и увеличенной печени. Кожа приобретает «фарфоровый» вид, иногда с землистым или восковым оттенком, особенно при выраженной анемии.
Средиземноморско‑среднеазиатский висцеральный лейшманиоз может протекать в острой, подострой и хронической формах. Острая форма, обычно выявляемая у детей младшего возраста, встречается редко, отличается бурным течением и при несвоевременном лечении заканчивается летально. Подострая форма встречается более часто, протекает тяжело, в течение 5-6 месяцев, с нарастанием симптоматики и осложнениями. Без лечения больные часто погибают. Чаще всего встречается хроническая форма висцерального лейшманиоза. Она самая благоприятная, характеризуется длительными ремиссиями и обычно заканчивается выздоровлением при своевременном лечении. Наблюдается у детей старшего возраста и взрослых. Значительное число случаев инвазии протекает в субклинической и латентной формах.
Прогноз серьезный, при тяжелых и осложненных формах и несвоевременном лечении — неблагоприятный, но легкие формы могут заканчиваться спонтанным выздоровлением.
Диагностика и дифференциальная диагностика .
Наиболее эффективны препараты пятивалентной сурьмы и пентамидина изотионат. Препараты сурьмы вводят внутривенно в течение 7‑16 дней в нарастающей дозе. При их неэффективности назначают пентамидин по 0,004 г/кг ежедневно или через день, на курс — 10-15 инъекций. Помимо специфических препаратов, необходима патогенетическая терапия и профилактика бактериальных наслоений.
Профилактика висцерального лейшманиоза основана на мероприятиях по уничтожению москитов и санации больных собак.
Лейшмании относятся к одноименному роду Leischmania, подтипу Mastigophora, классу Zoomastigophora, отряду Kinetoplastida.
Различают четыре группы лейшманий.
- Группа L. donovani, выделенная У. Лейшманом и Ш. Донованом в 1900–1903 гг. в Индии от больных кала-азар (черной болезнью), или, как теперь ее называют, висцеральным лейшманиозом.
- Группа L. tropica, открытая в 1898 г. П.Ф. Боровским при кожном лейшманиозе в Средней Азии, где ее, по привязанности к территории, характеру поражения кожи и длительности течения, городские жители называли ашхабадкой, сухой язвой, годовиком, а сельские – пендинкой, мокнущей язвой, полугодовиком (сейчас лейшманиоз Средней Азии называют лейшманиозом Старого Света, ашхабадку – антропонозным, а пендинку – зоонозным лейшманиозом).
- Группа L. mexicana , вызывающая кожный лейшманиоз Нового Света.
- Группа L. brasiliensis , являющаяся возбудителями кожно-слизистого лейшманиоза Нового Света, который в Центральной и Южной Америке, где он встречается, называют эспундией. В составе каждой группы лейшманий выделяют по 3–4 подвида: в группе L. donovani – подвиды donovani, infantum, archibaldi; в группе L. tropica – tropica (minor), вызывающая антропонозный кожный лейшманиоз, major – зоонозный и др.; в группеL. mexicana – mexicanica, amazonensis, venezuelensis и др.; в группе L. brasiliensis – brasiliensis, panamensis и др.

1-ядро; 2 – кинетопласт; 3 – ризо-пласт; 4 – базальное тело жгута; 5 – жгутиковый карман; 6 – жгут
Амастиготы имеют овоидную или округлую форму диаметром 2–5,5 мкм, а промастиготы – веретенообразную, длиной 12–20 мкм и шириной 1,5–3,5 мкм. Те и другие формы лейшманий в цитоплазме содержат ядро с 1–2 ядрышками, палочковидный кинетопласт и примыкающее к нему базальное тело жгутика; у амастиготы – ризопласт (внутриклеточная часть жгутика), у промастиготы – жгут длиной 16–20 мкм, выходящий из тела через жгутиковый карман, образованный инвагинацией клеточной мембраны. Тело лейшманий покрыто трехслойной мембраной, под которой расположен слой из 100–200 микротрубочек.
По Романовскому – Гимзе цитоплазма лейшманий красится в серо-голубой цвет, ядро – в красно-фиолетовый, кинетопласт – в темно-фиолетовый, ризопласт и жгут – в розовый.
Размножаются лейшмании продольным делением надвое.
Висцеральный лейшманиоз , или болезнь кала-азар , развивается исподволь. Вслед за первичным аффектом (папулой) у больных появляется волнообразная лихорадка, бледность кожных покровов, увеличение селезенки, печени и лимфоузлов. В разгаре болезни кожа становится восковидной, иногда с землистым оттенком, а при гиперфункции надпочечников – темной (кала-азар ). Больные теряют массутела, у них развивается кахексия, появляются отеки и кровоизлияния в кожу и внутренние органы, кровотечения из носа и десен, резко ухудшаются показатели .
При отсутствии лечения больные погибают через 1,5–3 года.
У маленьких детей висцеральный лейшманиоз протекает в более тяжелой форме с явлениями интоксикации и прогрессивного поражения внутренних органов на фоне высокой температуры (39–40 °С) и заканчивается летальным исходом через 3–6 – 9–12 мес.
Нозологические формы кожных лейшманиозов начинаются с возникновения одиночной или множественных папул (бугорков), которые со временем подвергаются деструкции с образованием язв и их рубцеванием. Так, при лейшманиозах Старого Света они образуются на лице, шее и конечностях, изъязвляются через 3–5 мес., а рубцуются через год (антропонозный лейшманиоз) или же быстро некротизируются с полным рубцеванием язв через 5–6 мес. (зоонозный лейшманиоз).
Специфической особенностью лейшманиозов Нового Света является то, что лейшманиозные папулы , язвы и рубцы у мексиканцев обычно локализуются на ушах и приводят к грубым деформациям ушных раковин (кожная форма), а у бразильцев и панамцев – в области носогубного треугольника, где лейшманиозный процесс вызывает вначале деформирование рта и носа , заканчивающееся разрушением носовой перегородки, твердого нёба и деструктивными изменениями в глотке (кожно-слизистая форма, или эспундия).
Лейшманиозы – трансмиссивные эндемичные инвазии, распространенные в тропиках и субтропиках; спорадически встречаются на всех континентах, кроме Австралии. Источником висцерального лейшманиоза являются грызуны, лисы, шакалы и собаки (в Индии и Бангладеш – исключительно человек); зоонозного кожного лейшманиоза Старого Света – мыши, грызуны, песчанки; антропонозного (городского) – больные люди; кожного и кожно-слизистого Нового Света – лесные грызуны.
Переносят лейшманиозы в Средней Азии москиты рода Phlеbotоmus, а в Центральной и Южной Америке – москиты Lutzomyia.
Диагноз лейшманиоза основан на обнаружении:
1) амастигот в мазках из соскобов и отделяемого язв, пунктатов костного мозга и лимфоузлов, реже –из крови (кала-азар);
2) промастигот в мазках из культур, выросших на среде NNN, в которых лейшмании под иммерсионным микроскопом располагаются в виде звездчатых связок,

а – безжгутиковые формы из язвы кожного лейшманиоза; б – жгутиковые культуральные формы
сцепленных переплетенными жгутами (рис. 13);
3) положительной РСК, РИФ, РНГА, РИА, ИФА с лейшманиозным антигеном; 4) кожно-аллергической пробы с лейшманином.
Лейшмании выращивают в культурах клеток и на кровяном агаре Николя – Нови – Ниля (900 мл дистиллированной воды, 14 г агар-агара, 6 г хлористого натрия, 10–25%-ной дефибринированной кроличьей крови – рН 7,4–7,6), засевая пунктаты костного мозга, грудины, лимфоузлов, печени и грануляционной ткани. При этом в монослое клеток получают амастиготы, а на питательной среде NNN – промастиготы.
При висцеральном лейшманиозе антитела начинают вырабатываться уже на ранних стадиях болезни. При кожных формах они обнаруживаются нерегулярно и, как правило, в низких титрах.
В процессе болезни возникает аллергизация организма.
Больные зоонозным кожным лейшманиозом Старого Света реагируют положительной реакцией на лейшмании с 10–15-го дня болезни, антропонозным – на 6-м мес., а висцеральными формами – после перенесенной инвазии. Полную невосприимчивость к суперинвазии у больных зоонозной формой лейшманиоза можно констатировать на стадии язвы к 3–4-му мес. заболевания, а у больных антропонозной формой – на 10–12-м мес.
После перенесенного висцерального лейшманиоза развивается стойкая невосприимчивость к реинфекции. Повторные заболевания кожными формами лейшманиоза встречаются не чаще 2% случаев.
Профилактические меры направлены на обезвреживание источников инвазии, в частности уничтожение грызунов, изоляцию бродячих собак. В борьбе с москитами используются инсектициды и репелленты, защитная одежда.
Для профилактики кожных лейшманиозов используется живая вакцина ; спустя 3 мес. у привитых вырабатывается прочный, практически пожизненный иммунитет.
Лейшманиозным больным назначают пентостам, солюсурьмин или другие органические соединения пятивалентной сурьмы, которые, трансформируясь в трехвалентные, связывают SH-группы белков, блокируя ферменты лейшманий, которые участвуют в гликолизе и цикле Кребса. В случае неэффективности препаратов сурьмы применяются также пентамидин и противогрибковый антибиотик амфотерицин B.
Для лечения кожных форм лейшманиоза используются глюкантим и метронидазол, мази и примочки, содержащие клотримазол (1%), хлорпромазин (2%), парамомицин (15%).
Инкубационный период висцерального лейшманиоза может быть от 2 нед до 1 года и более, но в среднем составляет 3-5 мес, поэтому случаи заболевания регистрируются круглогодично, с преобладанием в зимние и весенние месяцы. Часто у детей до 1,5 лет на месте укуса москита можно обнаружить первичный аффект — небольшой узелок бледно-розового цвета. Заболевание висцеральный лейшманиоз характеризуется постепенным развитием перемежающейся лихорадки. Еще один симптом висцерального лейшманиоза является спленомегалия: селезенка увеличивается быстро и равномерно, а печень, как правило, менее интенсивно. Иногда наблюдается увеличение периферических лимфоузлов. Характерными признаками висцерального лейшманиоза также являются: прогрессирующая анемия, лейкопения, тромбоцитопения, гипер- и диспротеинемия, повышение СОЭ, нарастающее истощение, геморрагический синдром. Обычно возникают осложнения, связанные с присоединением вторичной инфекции. У детей раннего возраста все клинические проявления возникают более остро, у взрослых болезнь висцеральный лейшманиоз чаще протекает хронически; продолжительность заболевания составляет от 3 мес до 1 года, реже до 1,5-3 лет. У части инфицированных, главным образом взрослых, висцеральный лейшманиоз имеет субклиническое течение и может проявиться через 2-3 года или даже 10-20 лет при воздействии провоцирующих факторов (ВИЧ-инфекция и др.).
Висцеральный лейшманиоз, как СПИД-ассоциированная инвазия, имеет одно важное, принципиальное отличие от остальных оппортунистических инвазий (инфекций), а именно: он неконтагиозен, т.е. не передается непосредственно от источника (животных, человека) инвазии к человеку. В странах Южной Европы в начале 90-х годов прошлого века 25-70% случаев висцерального лейшманиоза взрослых оказались связанными с ВИЧ-инфекцией, а 1,5-9% больных СПИДом страдали ВЛ. Из 692 учтенных случаев ко-инфекции около 60% приходилось на Италию и Францию. Подавляющее большинство случаев ко-инфекции (90%) приходилось на мужчин в возрасте 20-40 лет.
В России первый случай ко-инфекции ВЛ/ВИЧ диагностирован в 1991 г.
В данной статье мы рассмотри такое редкое заболевание, как лейшманиоз. Вы узнаете, какой микроорганизм является возбудителем болезни, как и где можно заразиться лейшманиозом, научитесь идентифицировать симптоматику. Мы расскажем как лейшманиоз лечат сегодня, какие медикаменты наиболее эффективны, что делать, чтобы никогда не столкнуться с таким недугом. Также перечислим наиболее популярные средства народной медицины, которые помогут в борьбе с болезнью. В результате вы сможете принять необходимые меры, чтобы избежать заражения, а также распознать угрожающие симптомы на ранних стадиях и вовремя обратиться к врачу.
Переносчиками лейшманий являются москиты, которые инфицируются, когда кусают больное животное или человека. То есть, если москит, укусивший зараженного человека, укусит здорового, произойдет заражение.
Носители простейших микроорганизмов (Leishmania) именуются резервуарами. Резервуаром могут быть любые позвоночные, к примеру, животные — псовые (лисы, шакалы, собаки), грызуны (песчанки, суслики).
Инфицированные москиты остаются заразными на протяжении всей жизни и могут передать заболевание большому количеству людей и животных.
Подвидов лейшманиоза множество, в зависимости от региона распространения. Выделяют три основных клинических вида:
Первое время после заражения лейшманиоз может остаться незамеченным, инкубационный период, когда симптоматика отсутствует, длится от 3 месяцев до 1 года. Заметить возможно только фурункул, который возникает на месте укуса насекомого. Далее болезнь развивается в зависимости от разновидности. Рассмотрим их ниже.
Как отличить лейшманиоз от простого фурункула и правильно начать лечение? На этот вопрос вам ответит , где вы найдете информацию о том, что такое фурункул и карбункул. Поймете, в чем их отличия между собой, а также чем они отличаются от лейшманиоза.
Симптомы такого вида возникают через 3- 5 месяцев с момента заражения.
Чаще болезнь проявляется постепенно: возникает слабость, общее недомогание, пропадает аппетит. Затем развивается лихорадка, температура поднимается до 39 — 40 градусов, жар может спадать и появляться вновь. Увеличиваются лимфоузлы.
Но первым признаком, возникающим практически сразу после укуса, является папула, покрытая чешуйками.
При такой разновидности болезни поражаются внутренние органы — увеличивается селезенка и печень.
Со временем поражение печени становится критическим, вплоть до асцита (выпота в брюшной полости). Поражается костный мозг.
Чаще такой форме подвержены дети. В связи с увеличением внутренних органов, характерен увеличенный живот.
Симптоматика данной разновидности начинается с первичного очага поражения — лейшманиомы.
Это специфическая гранулема на коже, состоящая из клеток эпителия (соединительной ткани), плазматических клеток (которые продуцируют антитела) и лимфоцитов (клеток иммунной системы).
Также возможен некроз (отмирание) тканей. Здесь инкубационный период более короткий — от 10 до 40 дней. Первичное поражение начинает быстро увеличиваться, достигает 1,5 см.
Через несколько дней появляется язва с тонкой корочкой. Затем корочка отпадает, обнажая розовое дно язвы.
Сначала в язве присутствует серозная жидкость, затем появляется гной. Через пару дней дно язвы высыхает, гной уходит, происходит рубцевание.
Гранулема кожи — это воспаление на кожных покровах, которое можно спутать с лейшманиозом.
Кожный вид заболевания делится на несколько подвидов:
- Последовательная форма. Рядом с первичной гранулемой появляется множество мелких поражений, которые проходят вышеописанные стадии.
- Туберкулоидная форма. Вокруг рубца первичного поражения и даже на самом рубце появляются бугорки, которые увеличиваются и сливаются друг с другом. Иногда бугорки вскрываются и превращаются в язвы.
- Диффузно-инфильтративная форма. Характеризуется утолщением кожи и инфильтратами (скоплением клеток с примесью крови и лимфы). Может поражаться значительная часть кожного покрова. Со временем инфильтрат рассасывается самостоятельно. При такой разновидности язвы появляются крайне редко.
- Диффузная форма. В такой форме болезнь протекает у людей с пониженным иммунитетом, например ВИЧ-положительных. Характерно обширное распространение язв по всему телу, причем процесс этот хронический.
Данная форма также возникает при наличии первичных специфических гранулем кожи. Сначала возникают обширные язвы на теле, чаще на руках и ногах.
Затем поражаются слизистые оболочки носа, щек, гортани, глотки. Там появляются некрозы (отмирает ткань) и язвы. Поражения разрушают хрящевую ткань, поэтому возможна деформация лица.
Подробнее о путях заражения лейшманиозом и разновидностях заболевания расскажет врач-инфекционист:
При диагностике лейшманиоза сначала проводится тщательный опрос, собирается анамнез. Выявляется, был ли человек в эпидемиологически опасных по лейшманиозу зонах. Затем проводят следующие диагностические процедуры:
- При кожном или кожно-слизистом лейшманиозе берут мазки из бугорков или язв. Затем образцы отправляют на бактериологическое исследование.
- Проводятся микроскопические исследования. Сначала делают забор материала при кожных поражениях из язв, при висцеральном типе делают пункцию (прокол с забором материала) костного мозга, лимфоузлов, селезенки. Далее образцы окрашивают по Романовскому-Гимзе. Лейшмании — это простейшие микроорганизмы, при таком окрашивании они приобретают голубой цвет, а ядра становятся красно-фиолетовыми.
- Проводят серологические исследования крови. Для этого берут кровь из вены и анализируют содержание антител к лейшманиозу. Если титр антител высок, это подтверждает наличие заболевания. Отсутствуют антитела у людей с заболеваниями иммунной системы (СПИД).
Лечение назначается исходя из разновидности и распространенности болезни. При висцеральном и кожно-слизистом применяется системная терапия. При кожном лейшманиозе с небольшой площадью поражений возможно местное лечение (мазями).
Традиционная терапия проводится медицинскими препаратами на основе сурьмы. Назначают следующие медикаменты:
-
- — действующее вещество натрия стибоглюконат или соединение пятивалентной сурьмы и глюконовой кислоты. Аналог “Солюсурьмин”.
-
- “Глюкантим” — действующее вещество пентакаринат, это специфическое противопротозойное средство, то есть лекарство, которое избавляет от простейших.
-
- назначают при резистентности (устойчивости) к перечисленным выше препаратам. Это противогрибковое средство, клинически эффективное при лейшманиозе.
Пациенту показан постельный режим. При присоединившихся бактериальных инфекциях применяют антибиотики.
Необходимо усиленное питание. Возможна дополнительная симптоматическая терапия.
К примеру, при поражениях печени дают гепатопротекторы (“Гептрал”, “Эссенциале”). В сложных случаях проводят хирургическое вмешательство — спленэктомию (удаление селезенки).
При небольших поражениях кожи можно обойтись местной обработкой язвы:
- Непосредственно внутрикожно в область лейшманиомы вводят инъекционно стибоглюконат натрия.
- Применяется тепловая терапия или криодеструкция — замораживание участка кожи жидким азотом с последующим отмиранием пораженной ткани.
При обширных поражениях терапия идентичная лечению висцеральной формы. Также для небольших кожных поражений эффективны антимикозные средства — противогрибковые системные препараты длительным курсом (до 8 недель) — “Флуконазол”, “Итраконазол”.
Здесь применяют описанную выше системную терапию, однако лечение гораздо сложней, ввиду того, что поражаются все слизистые и даже искажается лицо за счет разрушения хрящевой ткани.
Народная медицина в отношении лейшманий бессильна, однако при кожной форме есть эффективные рецепты, которые в сочетании с медикаментозной терапией способствуют заживлению язв и лейшманиом.
Как приготовить: 10 грамм сухой травы дурнишника залейте стаканом воды. Доведите до кипения, кипятите на медленном огне 3 минуты. Затем дайте настояться в течение часа.
Как использовать: протирайте пораженные места отваром дважды в день в течение месяца. Трава дурнишника прекрасно избавляет от вторичных бактериальных и грибковых инфекций, снимает воспаление. Особенно отвар эффективен при гнойных язвах.
- Корень девясила сушеный 50 гр.
- Вазелин 200 гр.
Как приготовить: измельчите корень девясила, смешайте с вазелином до однородной массы.
Как использовать: смазывайте пораженные места, язвы и бугорки полученным составом на ночь. Мазь применяется длительным курсом до нескольких месяцев. Корень девясила содержит натуральные смолы, воск, эфирные масла, витамин Е, полисахарид инулина. Такой состав прекрасно справляется с различного рода воспалениями и ускоряет заживление.
В широком смысле профилактика лейшманиоза заключается в мероприятиях по борьбе с животными-носителями и насекомыми переносчиками. Для этого в опасных районах ликвидируют пустыри и свалки, осушают подвальные помещения, избавляются от грызунов, проводят инсектицидную обработку. Рекомендуют населению использовать репелленты (вещества, отпугивающие насекомых, в частности москитов).
В частных случаях для предотвращения заражения лейшманиозом, к примеру, туристам, собирающимся в местность, где болезнь широко распространена, рекомендуют вакцинацию. Существует живая вакцина штамма L. major, которая эффективно предотвращает заражение.
Можно ли заразиться лейшманиозом от больного человека? Как обезопасить себя, если приходится находиться среди больных лейшманиозом людей?
Заразиться лейшманиозом напрямую от резервуара (человека, животного) невозможно. В организме позвоночных лейшмании находится в незрелой жгутиковой форме и не могут передаваться бытовым, воздушно-капельным и прочими путями.
Лейшманиоз передается через укус зараженного москита, в глотке насекомого лейшмании переходят в активную форму и попадают в организм человека или животного через ранку от укуса.
Мне предстоит командировка в Африку, предупредили, что там бушует лейшманиоз. Как обезопаситься?
Предотвратить заражение лейшманиозом поможет вакцина с живым штаммом лейшманий.
Недавно отдыхали в Мексике, меня укусил москит. Теперь на этом месте странный бугорок, это стандартная реакция, или следует обратиться к врачу?
Мексика относится к регионам, где распространен лейшманиоз. Как можно быстрее обратитесь к врачу инфекционисту и сдайте мазок или соскоб тканей на бактериологическое и микроскопическое исследование.
При лейшманиозе кожи можно ли обойтись местным лечением и не травить организм токсичными уколами?
При единичных язвах на коже, вызванных лейшманиозом, можно обойтись местным лечением. Для этого внутрикожно вводят препараты сурьмы (“Пентостам”, “Солюсурьмин”). Также можно прибегнуть к криодеструкции и иссечь образование.
Подруга заразилась лейшманиозом в африке. У нее висцеральная форма. Врачи предлагают удалить селезенку, это поможет излечиться?
Спленэктомия — удаление селезенки, выполняется в запущенных случаях. Так как висцеральная форма характерна поражением внутренних органов и селезенки в первую очередь. Однако это не отменяет системной терапии препаратами и не является панацеей.
- Лейшманиоз вызывают простейшие микроорганизмы — лейшмании.
- Заражение происходит через укус москита.
- Инфицирование от больного человека или животного — невозможно.
- Лейшманиоз бывает трех форм — висцеральной (с поражением внутренних органов), кожной и кожно-слизистой.
- Диагностика лейшманиоза проводится с помощью микроскопического исследования материала (экссудата из язв, мазков костного мозга и т. п.), висцеральный тип можно определить с помощью серологических тестов венозной крови на наличие антител к лейшманиозу.
- Для лечения используют препараты пятивалентной сурьмы, если заболевание не запущено, то прогноз благоприятный.
- Единичные поражения кожного лейшманиоза лечатся местно внутрикожными инъекциями.
- Предотвратить заражение можно с помощью специализированной живой вакцины.
Лейшманиоз — инфекционное заболевание людей и животных, которое вызывается простейшими рода Leishmania и передается через укусы москитов рода Phlebotomus и Lutzomyia.
Как известно, лейшмании – простейшие, которые распространены преимущественно в странах с жарким климатом: Центральная Азия, Африка, страны побережья Средиземного моря, Южная и частично Центральная Америка.
- Лейшманиоз Старого Света – кожная форма (сельская зоонозная и городская антропонозная формы) и висцеральная (кала-азар)
- Лейшманиоз Нового Света – кожная форма и кожно-слизистая (эспундия).
Обычно источниками заболевания служат больные люди, животные семейства псовых (домашние волки, шакалы, лисицы) и грызуны.
Жизненный цикл лейшманий происходит со сменой хозяев. Москиты заражаются, кусая инфицированного человека или животное. В пищеварительном тракте незрелые безжгутиковые формы лейшманий созревают и превращаются в подвижные жгутиковые формы, скапливаясь в глотке москита. При новом укусе подвижные лейшмании проникают из глотки москита в ранку и внедряются в клетки эпителия или заносятся во внутренние органы.

Заболевают чаще дети. Инкубационный период в среднем составляет 3-5 месяцев. Начало заболевания чаще постепенное, но у приезжих в эндемические районы может начаться и остро. Больные жалуются на общее недомогание, слабость, вялость, отсутствие аппетита. Достаточно быстро развивается лихорадка, которая носит волнообразный характер и может достигать 39-40 градусов, перемежаясь ремиссиями. Кожные покровы бледные (с сероватым оттенком), нередко с геморрагиями. При пальпации, лимфатические узлы несколько увеличены, безболезненные, между собой не спаянный, кожа не изменена над ними.
Одним из первых признаков заболевания является первичный дефект, который может быть единичным, а потому сразу незаметным при осмотре. Он представляет собой небольшую гиперемированную папулу, покрытую чешуйкой, возникающую в месте укуса.
Характерным и постоянным симптомом является увеличение печени и селезенки. Селезенка увеличивается очень быстро и уже в первые месяцы может занимать всю левую половину брюшной полости. Оба органа при этом становятся плотными на ощупь, но безболезненными. Несмотря на то, что печень увеличивается не столь быстро, как селезенка, ее поражение может сопровождаться значительным нарушением функций, вплоть до асцита и портальной гипертензии.
Поражение костного мозга проявляется тромбоцитопенией и агранулоцитозом, которые могут сопровождаться некротической ангиной. На терминальной стадии отчетливо проявляется отечно-асцитический синдром, кахексия и характерная темная пигментация кожи.

Длительность инкубационного периода варьируется от 10 дней до 1,5 месяца, в среднем составляя 15-20 дней. Выделяют несколько форм заболевания:
- Первичная лейшманиома, которая проходит следующие стадии:
а) стадия бугорка – происходит его быстрое увеличение, в отдельных случаях до 1,5 см.
б) стадия язвы – возникает спустя несколько дней. Первоначально она покрыта тонкой корочкой, которая отпадая, обнажает розоватое дно с мокнутием, поначалу серозного, а затем и гнойного характера. Края язвы рыхлые, слегка приподняты, окружены венчиком гиперемии.
в) стадия рубцевания – через 2-3 дня дно язвы очищается и покрывается свежими грануляциями с последующим рубцеванием.
- Последовательная лейшманиома – наличие вокруг первичной лейшманиомы вторичных мелких узелков
- Туберкулоидный лейшманиоз – появляется на месте первичной лейшманиомы или рубца от нее. Первичный дефект при этом представляет собой небольшой бугорок, светло-желтого цвета, размером с зерно или булавочную головку.
- Кожно-слизистый лейшманиоз (эспундия) – также возникает на фоне уже имеющихся поражений кожи. Первично проявляется появлением обширных язв на верхних и нижних конечностях. Затем возбудитель метастатически проникает в слизистую оболочку щек, носа, гортани, глотки где происходит язвенно-некротические изменения. При этом они могут затрагивать не только слизистую оболочку, но и хрящ, что приводит к значительным деформациям и обезображиванию лица.
- Диффузный лейшманиоз – обычно возникает у лиц с пониженным иммунитетом и отличается обширными язвенными поражениями кожи и хронизацией процесса.
Несмотря на то, что городская и сельская формы кожного лейшманиоза достаточно сходны, необходимо помнить о том, что существует ряд признаков, позволяющих отличить их друг от друга.
Важно собрать тщательный эпидемиологический анамнез. Длительное пребывание в сельской или городской зоне всегда указывает в пользу соответствующей формы заболевания.
Сельская форма протекает всегда в одной, классической форме первичной лейшманиомы. Городская форма может принимать все виды.

- Бактериологическое исследование соскоба с язвы или бугорка.
- Микроскопические исследование мазка или толстой капли — – при этом обнаруживаются лейшмании, окрашенные по Романовскому-Гимзе.
- Пунктат костного мозга или биопсия печени и селезенки
- Серологические методы – РСК, ИФА и т.д.

- Пентостам – в суточной дозе 20 мг\кг, вводят внутривенно на 5% растворе глюкозы или внутримышечно, курсом 20-30 дней.
- Глюкантим – применяется по той же схеме и в той же дозе, что и пентостам.
При резистентности дозу обоих препаратов можно увеличивать до 30 мг\кг и продолжать 60 дней.
- Солюсурмин – препарат вводят внутривенно или внутримышечно, по 0,02-0,02 г на кг массы тела, 20 дней. Доводя курсовую дозу до 1,4-1,6 г\кг.
Радикальным методом, когда медикаментозная терапия остается неэффективной, является хирургическое вмешательство – спленэктомия. При этом гематологические показатели быстро приходят в норму, но увеличивается риск развития других инфекций.
При кожной форме лейшманиоза, помимо вышеназванных мер, эффективны местные прогревания кожи и УФО.

Несмотря на то, что висцеральная форма протекает всегда тяжелее и представляет для жизни пациента большую угрозу, при своевременно начатом лечении он проходит абсолютно бесследно.
Кожная форма, особенно ее диффузный вариант, способны оставить после себя значительные косметические дефекты в виде рубцов или шрамов.
В отдельных, особо запущенных случаях возможно изменения и деформация костного скелета.

источник










