В настоящее время люди все чаще и чаще болеют заболеваниями с грибковой природой. Как и все остальные болезни, грибок доставляет много неприятных ощущений и неудобств, также и лечить его очень трудно и все лекарственные препараты для этого заболевания по цене очень дорогие.

Микотическая экзема отличается от простого грибка своим аллергическим характером.
Грибковая болезнь появляется через сильно быстрого размножения бактерий организма или же при попадании бактерий из окружающей среды на кожу, а вот грибковая экзема появляется из-за влияния на кожные покровы других факторов, также у нее совсем другое лечение.
- Очень часто микотическая экзема появляется из-за разных повреждений кожных покровов.
- Когда образовалась ранка её необходимо сразу же обработать, а в ином случае её начинают поражать разные бактерии, эти бактерии провоцируют разные заболевания, в том числе и микотическую или иными словами грибковую экзему.
- Такие бактерии для организма человека чужеродные и поэтому он начинает с ними бороться.
- Иммунная система начинает негативно реагировать на чужеродные тела, она вырабатывает антитела и после этого происходит сенсибилизация и в результате всего этого появляется аллергическая реакция в виде микотической экземы.
-
Кроме того, что причиной возникновения становится иммунитет в ослабленном виде, также виновником может быть генетическая предрасположенность. Это значит, что склонность к этому заболеванию передается от родителей детям.
- Авитаминоз может спровоцировать появление грибковой экземы, особенно если в организме не хватает цинка и кальция.
- Иногда даже лекарственные препараты могут дать толчок к развитию данного заболевания.
- Склонность организма к другим аллергическим заболеваниям может стать фактором развития микотической экземы.
- Основной причиной развития микотической (грибковой) экземы является не соблюдение правил личной гигиены. Из-за этого экзема грибкового вида может проникнуть в организм.
Грибковая экзема своими симптомами схожа с простым грибком.
-
Появляется она как зудящие покраснения кожных покровов.
- Начинают возникать они возле уже пораженных участков кожи в виде пятен серовато-розовых пятен с узелками не больших размеров в виде почти прозрачных припухлостей, которые в средине наполненные жидкостью.
- Такие узелки через некоторое время могут вскрываться без чьей либо помощи, затем на этих местах начинает развиваться мокнущая поверхность с выделениями гнойного характера.
- Через время они начинают подсыхать и на их месте остаются маленькие чешуйки или же они покрываются корками желтого цвета.
- Микотическая экзема может распространяться по коже после вскрытия узелков.
- Жидкость, выделяемая при их вскрытии, попадает на здоровую кожу и в тех местах также образовываются новые ранки.
- Также она может распространяться из-за того, что очень активно продолжают вырабатываться антитела, из-за этого высыпания могут появиться на самых разных участках тела, не только около предыдущих, но и вдалеке от них.

- пальцы на ногах;
- стопы;
- ладони;
- складки между пальцами;
- голени.
Микотическая (грибковая) экзема протекает с хроническим характером и поэтому лечение данного заболевания показывает только временные результаты. При воздействии стимулирующих факторов заболевание возвращается снова.
Особенность микотической экземы: на участках пораженной кожи одновременно видны признаки экземы с основным микотическим процессом.
Диагностировать данное заболевание для опытного доктора не составит никаких затруднений. Врач может только посмотреть на признаки болезни и сразу сказать, что это такое.
Подтверждается поставленный диагноз с помощью разных анализов и посевов взятых из пораженных узелков. После всего этого назначается лечение.

- Начинается оно из антимикотических препаратов: ламизил, ацикловир, экзодерил и иные. Но этого естественно не хватит для полного излечения заболевания.
- Так как в основе развития экземы лежит реакция аллергического вида её лечение не может обойтись без противоаллергических препаратов: лоратадин, кларитин, эриус, фексофаст и другие.
- Назначаются еще и седативные средства, например, седистресс, глицин, валериана.
Лечение лучше поможет комплексное и обязательно оно должно быть назначенное врачом, так как считается, что микотическая экзема поражает весь организм.
Если есть нарушения со стороны эндокринной системы, тогда начинается лечение с помощью кортикостероидных препаратов. Они назначаются в виде инъекционных растворов и мазей.

- Ранки обрабатываются раствором борной кислоты, мазью левомеколь, пантестин и другими ранозаживляющими средствами.
- Хорошо заживлению помогают прием ванночки с травяными отварами, например, ромашки, череды и других. К ним иногда еще добавляют антисептики и немножко питьевой соды. Все это так как и с лекарственными препаратами должно проходить под контролем лечащего врача.
Профилактические методы проводятся для того, чтобы заболевание не вернулось обратно после лечения, так как оно имеет хронический характер.
- не забывать о правилах личной гигиены;
- новообразовавшиеся царапины или ранки обрабатывать сразу же средствами дезинфекции;
- антибактериальные препараты применять только при необходимости, так как они способствуют ослаблению иммунитета;
- избегать стрессовых ситуаций.
источник
Одними из самых распространенных заболеваний в дерматологии являются псориаз, экзема, грибок (микоз). Каждая из этих болезней имеет свою этиологию, патогенез, симптомы и лечение. Проведение дифференциальной диагностики очень важно для последующего лечения и скорейшего выздоровления.
Первое, чем различаются псориаз, экзема и микоз между собой, — это этиология. Псориаз относится к неинфекционным, хроническим заболеваниям кожи. В его развитии микроорганизмы не играют большой роли, в связи с чем он не является заразной болезнью. Псориаз от экземы отличается тем, что точная этиология этой болезни не установлена. В основе его развития лежат аутоиммунные нарушения.
Усиленное деление клеток эпителия и ороговение обусловлены активностью иммунных клеток. Это только одна из теорий. Вторая версия базируется на том, что в основе развития болезни лежат нарушения роста и созревания кератиноцитов. Предрасполагающими факторами являются следующие:
- генетическая предрасположенность;
- контакт с химическими соединениями;
- наличие тонкой и сухой кожи;
- слишком частое мытье тела;
- инфекционные заболевания;
- наличие ВИЧ-инфекции;
- прием антидепрессантов, бета-блокаторов, противосудорожных средств;
- стресс;
- травмы;
- аллергические реакции.

К факторам передачи относятся предметы домашнего обихода. Инфицирование микроспорией возможно контактным способом. Грибковые болезни, вызванные сапрофитными (дрожжевыми или дрожжеподобными) грибками, развиваются при воздействии различных пусковых факторов (повышенной потливости, снижении иммунитета, наличии тяжелых заболеваний сердца, почек, нарушении питания). Актиномикозом чаще болеют лица, занимающиеся сбором урожая, и контактирующие со злаковыми культурами.
Не каждый знает, чем отличается экзема от псориаза и микозов. Выделяют следующие причины развития этого незаразного, воспалительного заболевания кожи:
- наличие очагов гнойной инфекции на коже;
- аллергия на грибковые заболевания;
- себорейный дерматит;
- воздействие кислот, щелочей и других агрессивных соединений;
- вредные профессиональные факторы;
- варикозную болезнь;
- наличие сикоза;
- наличие чесотки.
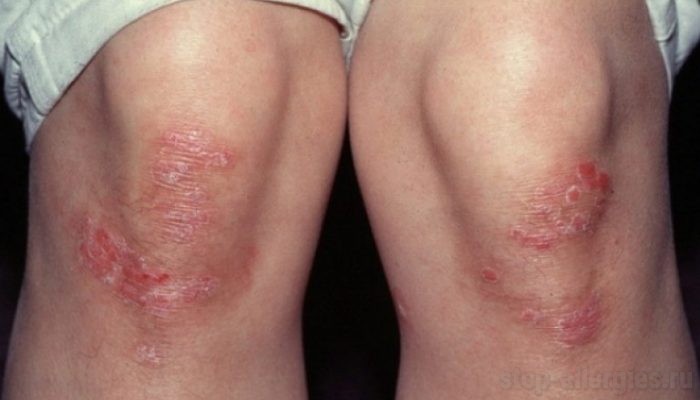
Псориаз бывает пустулезным или не пустулезным. Чаще всего диагностируется простая, бляшковидная форма заболевания. Она характеризуется утолщением кожи, формированием серебристых бляшек, покрытых чешуйками. При псориатической эритродермии определяется покраснение обширных участков тела.
Отличием экземы от псориаза является то, что кожа поражается преимущественно на сгибательных (внутренних) поверхностях.
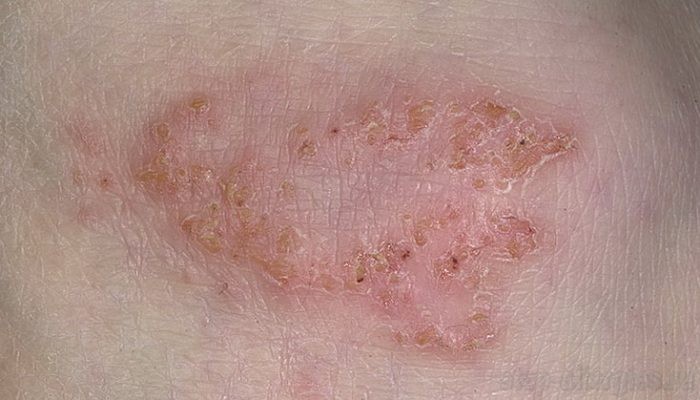
При истинной экземе наблюдается покраснение кожи и образование мелких везикул. Элементы сыпи быстро вскрываются. На их месте образуются эрозии. Характерно выделение серозной жидкости и мокнутие. Особенность истинной экзема заключается в полиморфизме сыпи. При этом заболевании часто наблюдается зуд.
При грибковых заболеваниях симптомы определяются основной болезнью. При разноцветном лишае на теле формируются розовые пятна, которые затем меняют свой окрас на коричневый, красный или бурый. Они никогда не появляются на ладонях, стопах и голове. Пятна расположены хаотично. Больных беспокоят зуд и шелушение. При стригущем лишае (трихофитии) возможны: выпадение волос, изменение ногтей и поражение гладкой кожи.
В последнем случае кожа приобретает синюшный оттенок с тонкими, мелкими чешуйками серого цвета. Чаще страдает кожа ягодиц, внутренней стороны бедер, локтей и предплечий. При актиномикозе на коже образуется инфильтрат с выраженной грануляцией по краям. Таким образом, экзема от псориаза отличается следующим:
- сопровождается мокнутием;
- имеет иную этиологию;
- чаще всего поражает участки с тонкой кожей;
- наличием корочек;
- менее четкими контурами очагов;
- интенсивным зудом и жжением.

- иммунодепрессанты («Циклоспорин А»);
- ретиноиды («Неотигазон»);
- цитостатики («Метотрексат»);
- мази (серная, салициловая, нафталановая);
- глюкокортикоиды в виде мазей («Гидрокортизон», «Флуметазон», «Кловейт»);
- крема («Дайвонекс);
- лечебные шампуни и лосьоны («Белосалик, «Элоком);
- моноклональные антитела («Инфликсимаб»);
- физиотерапия (электросонотерапия, магнитотерапия, гипертермия).
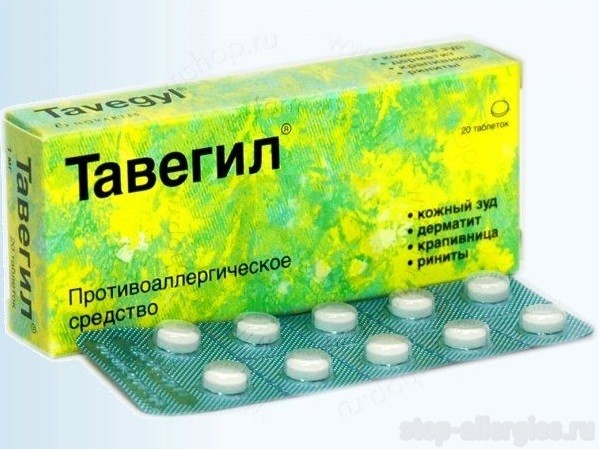
Отличием псориаза от экземы является то, что при экземе лечение несколько иное. При микробной этиологии болезни в схему терапии обязательно включают антибактериальные средства (мази и системные препараты). Нередко лечение предполагает использование антигистаминных средств («Зодака», «Супрастина», «Тавегила»). Для устранения воспаления показаны глюкокортикоиды (гидрокортизоновая мазь).
Для улучшения питания кожи назначаются витамины группы B и аскорбиновая кислота. Больные должны придерживаться диеты. В качестве местного лечения используются различные мази и примочки. При себорейной экземе большое значение имеет правильный уход за кожей. Больные на время должны отказаться от посещения саун и бань. Используются следующие мази: серная, салициловая, серно-резорциновая.
Хороший эффект дает физиотерапия. Основу терапии микозов составляют противогрибковые препараты. Наиболее эффективны следующие лекарства: «Кетоконазол», «Клотримазол», «Миконазол», «Циклопирокс», «Тербинафин», «Изоконазол», «Амфотерицин B», «Нистатин», «Леворин». При легком течении болезни изначально применяются местные средства.
При образовании инфильтратов и нагноении используется салициловая и ихтиоловая мази, раствор марганцовки. Хорошо зарекомендовали себя комплексные мази («Акридерм», «Тридерм», «Кандидерм»). Таким образом, отличить экзему от псориаза и микоза бывает очень сложно, но у опытных дерматологов затруднений возникать не должно.
Микотическая экзема представляет собой сочетание грибкового поражения кожи и аллергической реакции, спровоцированной возбудителями заболевания. Чаще всего она поражает кожу стоп, ладоней, голеней, складок между пальцами и носит хронический характер.
В большинстве случаев заболевание возникает после травм или какого-либо повреждения целостности кожи в результате развития различных типов микозов, кандидозов, лишая.
Первоначально грибы проникают в раны или трещины кожи и при наличии благоприятных условий начинают размножаться в ней. Поскольку сами микроорганизмы, выделяемые ими токсины и продукты жизнедеятельности чужеродны человеческому организму, он начинает активно с ними бороться, что может привести к сенсибилизации и, соответственно, аллергическим реакциям в виде экземы. Именно поэтому грибковая экзема в большинстве случаев возникает на тех участках тела, которые чаще всего поражаются грибками после ослабления иммунитета, перенесения стресса, возникновения проблем с эндокринной и нервной системами.
Заболевание проявляет себя возникновением вокруг пораженного участка кожи ран, округлых высыпаний, цвет которых колеблется от розового до серого, и узелков, постоянно причиняющих больному дискомфорт из-за сильного зуда.
Иногда узелки могут самостоятельно вскрываться, в таких случаях под ними открывается мокнущая поверхность с гнойным отделяемым, но со временем все элементы сыпи покрываются небольшими чешуйками или желтыми корками.
Поскольку в каждом отдельном случае вид и характер терапии подбирается индивидуально, самолечение недопустимо, оно может лишь усугубить течение болезни или привести к рожистым осложнениям. Лечение микотической экземы всегда должно быть комплексным, поскольку необходимо бороться не только с проявлениями аллергии, но и с причиной ее возникновения – возбудителями микозов и кандидозов. В этих целях пациентам назначают:
- Противогрибковые средства. В легких случаях обычно достаточно применения кремов или мазей (Мифунгар, Ламизил, Микосептин, Экзодерил и пр.), но распространенные микотические процессы устраняются только путем системной терапии такими препаратами, как Тербинафин, Флуконазол, Итраконазол.
- Противоаллергические и антигистаминные средства (Тавегил, Супрастин, Зиртек, Эриус, Кларитин, Диазолин и т.д.).
При наличии эндокринных нарушений, которые спровоцировали развитие аллергической реакции, показано лечение грибковой экземы кортикостероидами в виде мазей или инъекций, но они не применяются при обострениях микозов, поскольку гормоны провоцируют быстрый рост и мутацию грибов.
Не менее важным, чем медикаментозная терапия, является внимательное отношение к своему состоянию. Поэтому больным нужно прикладывать максимум усилий, чтобы дополнительно не травмировать кожу, и соблюдать следующие рекомендации:
- избегать контакта с бытовой химией;
- закрывать пораженные участки тела одеждой;
- минимизировать количество стрессовых ситуаций и нервных перенапряжений.
Также необходимо регулярно обрабатывать образовавшиеся чешуйки и корки раствором борной кислоты и заживляющими препаратами. Скорейшему выздоровлению способствуют ванночки с добавлением слабых растворов антисептиков, питьевой соды или трав (ромашки, череды и пр.).
Поскольку микотическая экзема является вариантом аллергии, чрезвычайно важно исключить из повседневного обихода все возможные аллергены, контакт с которыми может усугубить течение болезни. Поэтому пациентам рекомендуется придерживаться гипоаллергенной диеты, подразумевающей отказ от шоколада, специй, жирной пищи, яиц, цитрусовых, орехов и т.д.
- Аллергия 325
- Аллергический стоматит 1
- Анафилактический шок 5
- Крапивница 24
- Отек Квинке 2
- Поллиноз 13
- Астма 39
- Дерматит 245
- Атопический дерматит 25
- Нейродермит 20
- Псориаз 63
- Себорейный дерматит 15
- Синдром Лайелла 1
- Токсидермия 2
- Экзема 68
- Общие симптомы 33
- Насморк 33
Полное или частичное воспроизведение материалов сайта возможно только при наличии активной индексируемой ссылки на источник. Все материалы, представленные на сайте, носят ознакомительный характер. Не занимайтесь самолечением, рекомендации должен давать лечащий врач при очной консультации.
Грибковые микроорганизмы часто поражают кожу человека, но иногда они появляются в сочетании с другими патологиями, в частности, аллергическими реакциями. Грибковая экзема на руках объединяет дерматический недуг, спровоцированный различными видами микозов, и воспаление кожных покровов, вызванное аллергией на инфекцию или другие раздражители. Это заболевание сопровождается неприятными симптомами и может довольно быстро перейти в хроническую форму, требует длительного лечения.
Существует около 500 различных видов грибковых микроорганизмов, способных спровоцировать микотическую экзему.
Главные характеристики, причины и места локализации заболевания описаны в таблице:
- плесневые грибки;
- кандидоз;
- возбудитель узловатой трихоспории;
- стригущий и разноцветный лишаи;
- возбудители грибков ногтей, стоп, головы;
- сенсибилизационная реакция организма на раздражители.
- гормональный сбой;
- медикаментозные средства (антибиотики, иммуносупрессоры);
- аллергическая реакция;
- патологии нервной системы;
- генетическая предрасположенность;
- авитаминоз, дефицит микроэлементов;
- заболевания эндокринной системы;
- ослабленный иммунитет;
- перманентный стресс;
- несоблюдения правил гигиены.
- кожа на руках;
- ладони;
- места нарушения кожного покрова;
- пальцы на ногах;
- стопы;
- складки между пальцами;
- кожные покровы голеней.
- нарушение целостности кожных покровов (трещины, травмы, раны);
- попадание одного из типов микоза;
- размножение грибковых микроорганизмов;
- сенсибилизационная реакция на грибковую или бактериальную инфекцию;
- выработка антител к чужеродным микроорганизмам;
- аллергия;
- поражение кожного покрова;
- симптоматика заболевания.
- острое;
- хроническое.
Микотическая экзема имеет сильно выраженные проявления, которые доставляют массу неудобств эстетического и физиологического характера. Они характеризуются симптоматикой грибкового и аллергического заболевания одновременно. Основные симптомы патологии:
- покраснение, зуд, жжение кожных покровов;
- серовато-розовые круглые или фасетчатые пятна на коже с четкими контурами;
- высыпание, характеризующееся небольшими, припухлыми узелками с жидкостью внутри;
- самопроизвольное вскрытие узелков;
- мокнутие, влажность в местах поражения кожных покровов;
- длительное время незаживающие эрозии;
- гнойные выделения;
- отечность кожных покровов в местах поражения;
- чешуйчатость, образование желтых или розовых корок;
- распространения на близлежащие участки;
- отмирание ороговевших тканей;
- рецидивирование.
Микотический дерматит иногда сложно отличить от обычного грибка самостоятельно, так как симптоматика заболеваний очень похожа. Но для врача диагностика не составляет проблемы. Для точного определения патологии и вида возбудителя проводятся следующие методы исследования:
- сбор анамнеза;
- визуальный осмотр;
- физикальное обследование;
- лабораторные анализы крови и мочи (общие, биохимические);
- посев содержимого узелков на микроорганизмы.
Лечение заболевания в первую очередь направлено на борьбу с микозом, аллергией, укрепление иммунной системы. Для этого используются различные методы:
- медикаментозные средства в виде таблеток и инъекций;
- лекарственные препараты локального действия;
- народные средства.
При наличии провоцирующего фактора эндокринного характера назначается дополнительное лечение. В этом случае применяются кортикостероиды. Чтобы не усугубить течение заболевания, следует внимательно следить за своим состоянием и придерживаться определенных правил:
- избегать эмоциональных стрессов;
- не контактировать с бытовыми химическими средствами;
- закрывать пораженные участки тела стерильной одеждой;
- не контактировать с животными;
- избегать попадания прямых солнечных лучей;
- избегать контакта с горячими и холодными предметами;
- принимать витаминные и минеральные комплексы;
- тщательно следить за гигиеной;
- исключить потенциальные аллергены (грибы, цитрусовые, рыбу, шоколад, яйца, специи, орехи, жирную пищу, молочную продукцию).
Лечить микотическую экзему придется долго — от 2-х до 6-ти месяцев, применяя комплексную терапию.
- «Ламизил»;
- «Интраконазол»;
- «Мифунгар»;
- «Экзодерил»;
- «Флюкостат»;
- «Тербинафин»;
- «Микосептин»;
- «Флуконазол»;
- «Ацикловир».
- «Зиртек»;
- «Лоратадин»;
- «Супрастин»;
- «Фексофаст»;
- «Диазолин»;
- «Эриус»;
- «Тавегил»;
- «Кларитин»;
- «Дезал».
- «Глицин»;
- «Персен»;
- «Седистресс»;
- настойки пустырника, мятны, валерианы.
- «Левомеколь»;
- «Пантенол»;
- «Пантестин»;
- спиртовой раствор бриллиантового зеленого;
- борный спирт или кислота;
- травяные и соляные антисептические ванночки;
- обработка марганцем.
Микоз можно лечить при помощи народной медицины, предварительно проконсультировавшись с лечащим врачом. Народные средства используются как вспомогательная терапия для борьбы с заболеванием. На основе различных трав и растений делают ванночки, мази и кремы для локального применения, а также настойки и отвары — для перорального. С этим видом терапии следует проявить особую бдительность, поскольку многие растения могут вызывать аллергию у отдельных людей.
Народные средства основываются на различных органических элементах:
От грибковой экземы не так просто избавиться. Даже если исчезли все следы заболевания, оно может напомнить о себе в любой момент, как только появятся благоприятные условия. Чтобы этого избежать, нужно придерживаться определенных профилактических мер:
- избегать стрессов и эмоционального перенапряжения;
- следить за личной гигиеной;
- своевременно дезинфицировать раны, порезы и царапины на теле;
- не использовать чужие гигиенические средства;
- не ходить босиком в общественных местах;
- не принимать антибиотики без назначения врача;
- употреблять достаточно витаминов и минералов.
Также следует носить одежду из натуральных тканей, сбалансировано питаться, заниматься сортом. В то же время не следует злоупотреблять солнечными ваннами, нужно исключить контакт с бытовой химией, стараться избегать травм, простудных и инфекционных заболеваний. При обнаружении малейших признаков кожной патологии следует незамедлительно обратиться к врачу, поскольку самолечение, скорее всего, окажется неэффективным, а только усугубит ситуацию.
Копирование материалов сайта возможно без предварительного согласования в случае установки активной индексируемой ссылки на наш сайт.
Информация на сайте представлена исключительно для общего ознакомления. Рекомендуем обратиться к врачу за дальнейшей консультацией и лечением.
26 февраля . Институт аллергологии и клинческой иммунологии совместно с Министерством Здравоохранения проводят программу » Москва без аллергии«. В рамках которой препарат Гистанол Нео доступен всего за 149 рублей , всем жителям города и области!
источник
Симптомы различных заболеваний часто похожи или повторяют друг друга. Чтобы отличить одну болезнь от другой, врачи проводят дифференциальную диагностику.
Даже при схожих симптомах возможно найти различия, чтобы ускорить постановку диагноза. Отличить грибок ногтей от других кожных патологий можно по характерным признакам. Каждая болезнь обладает своими особенностями, определить которые способен врач-дерматолог.
Причиной аллергии становится контакт с агентом, вызывающим реакцию. Это пылевые частицы, некоторая еда, пыльца растений, бытовая химия, реже солнечные лучи и холод. При контакте с аллергеном на коже появляется сыпь красного цвета. По виду она напоминает ожог от крапивы. Такого рода высыпания возникают только при аллергии.
Для проявлений грибка характерны участки тела с волосами, ногти, а также пальцы конечностей. Покраснения кожи для микоза также характерны, но проявляются не в виде сыпи. Роговой слой эпидермиса в этих местах шелушится, чешуйки осыпаются. Очаги поражения со временем растут. В центре пятна чешуйки окончательно отпадают, а покраснения вокруг него остаются.
Это выглядит как кольца на коже. Лишай бывает различных видов, каждый из которого лечится по-своему. Важно начать терапию на первом этапе заболевания, чтобы не допустить распространения и обширного поражения кожных покровов.
Чесотка – это антропонозное заболевание, спровоцированное чесоточным зуднем. Так называется вид клеща, который забирается к человеку под кожу и паразитирует, вырывая ходы и оставляя в них яйца. Характерным признаком чесотки считается нестерпимый ночной зуд, ходы насекомого и сыпь. Она появляется из-за токсинов, выделяемых насекомым. Они раздражают кожу, провоцируя аллергические высыпания.
Появление симптомов происходит через неделю после заражения при повышенной чувствительности организма к токсинам. Манифестация заболевания может затянуться до месяца при высоком иммунитете. Это не считается инкубационным периодом, так как при попадании возбудителя под кожу он сразу же начинает прогрызать ходы, откладывая в них яйца.
Симптомы, по которым легко узнать чесотку:
- Нестерпимый зуд, особенно ночью;
- Волдыри, высыпания;
- Шелушение кожи типичной локализации;
- Расчёсы, которые со временем нагнаиваются.
Самым характерным признаком заражения зуднем считается наличие чесоточных ходов. Они достигают в длину 7 мм, по внешнему виду напоминают червей, так как извиваются и имеют светлый цвет. На конце такого хода находится пузырёк с яйцами клеща. За один раз самка способна отложить от 10 до 25 яиц.
Расчёсы клещевых ходов нагнаиваются, образуя корки и мокнущие ссадины. В качестве осложнений часто возникает экзема и пиодермия. Границы очагов чёткие, внутри находится большое количество мелких гнойных воспалений. Для чесоточных высыпаний характерно единичное и парное расположение прыщиков, реже возникает полиморфизм.
Ходы клеща находятся в типичных местах, обладающих развитым роговым слоем:
- Обратная сторона локтя и колена на сгибе;
- Сбоку пальцев рук и на коже между ними;
- Ладонь с тыльной стороны;
- Запястье в месте сгиба;
- Переднебоковая поверхность тела;
- Ноги спереди;
- В подмышечных впадинах;
- В области молочных желез;
- Половые органы.
У детей заболевание иногда проявляется в нетипичных местах локализации – на подошвах и ладонях, в волосах, на лице.
Основные признаки чесотки:
- Симптом Сезари – определение наощупь клещевого хода;
- Симптом Арди-Горчакова – локализация в области локтей шелушения, корок и прыщиков;
- Симптом Михаэлиса – между ягодиц определяются корки засохшей крови.
Грибок разительно отличается от чесотки. Его возбудители не образуют ходы, а зуд сопровождает больного постоянно и не связан со временем суток. Основное отличие микоза от чесотки – отсутствие сыпи, появляющейся в результате действия клещевых токсинов на кожу.
Экзема относится к заболеваниям неинфекционной природы воспалительной этиологии. Другое название этой болезни у взрослых людей — нейродермит.
Поражённые участки расположены на внутренней части сгибательных поверхностей. Грибок же располагается в области ногтей, на стопах и других участках кожи.
Нейродермит провоцирует гиперемию кожи с появлением сыпи мелкого размера. Пузырьки вскрываются, образуя мокнущие поверхности и эрозии. Из них выделяется жидкость серозного характера. Сыпь при этом заболевании обладает выраженным полиморфизмом.
Для очагов грибкового поражения характерна сухость, из них никогда не выделяется жидкость, а на коже возникает ярко выраженное шелушение. Общее у микозов и экземы – зуд, появление которого не связано с временем суток.
Экзема микробной этиологии возникает в месте локализации гнойников, трофических язв и других повреждений целостности кожи. Очаги поражения образованы мокнущей раной, коркой из гноя, а также многочисленных пузырьков. Они обладают чёткими границами и большими размерами в сравнении с участками, поражёнными микозом.
Очаги грибка никогда не сливаются вместе, в отличие от экзематозных. Больные себорейным дерматитом отмечают появление очагов с красными шелушащимися пятнами и жёлтыми высыпаниями. Для грибка высыпания нехарактерны. Так как отличить экзему от грибка сам сможет не каждый пациент, для постановки диагноза лучше обратиться к врачу-дерматологу.
Отличить грибок от псориаза нетрудно по площади поражения. Микоз возникает локально, хотя иногда способен переходить в генерализованную форму. Переход от местных небольших очагов до поражения всего тела происходит длительно. При псориазе изменения кожи возникают одновременно в нескольких местах и занимают значительную площадь.
Очаги поражения расположены в местах с наибольшим трением:
- На ягодицах;
- На сгибе локтя;
- Под коленными чашечками.
Реже болезнь затрагивает волосистую часть головы, кисти рук, стопы, половые органы и ногтевые пластины, вплоть до ониходизиса. Псориаз относится к хроническим патологиям, тогда как грибок всегда проявляется в острой форме. И лишь при отсутствии адекватной терапии переходит в следующую стадию.
Больные псориазом страдают от сыпи, которая выглядит как россыпь узелков ярко-розового цвета. Поверхность высыпаний покрыта серебристыми чешуйками.
К типичным симптомам псориаза относятся:
- Характерные бляшки – возвышения над кожей красного или розового цвета с чешуйками серебряного цвета, локализованные в определённых местах;
- Кровоточащие очаги, вызванные обрывом отошедшей кожей;
- Деформация ногтевой пластины – появление небольших ямок, отхождение края, изменение цвета на мутный жёлтый;
- Зуд в местах наибольшего трения;
- Симметричность бляшек относительно оси тела;
- Высыпания по внешнему виду напоминают капли;
- Суставы болезненны, припухшие и чрезмерно чувствительные.
Грибковые поражения никогда не возникают симметрично, а зуд не зависит от локализации очага. Микоз не поражает суставные сумки, поэтому больные не замечают изменений или болезненности в местах их расположения.
Герпес вызывается вирусом, который насчитывает 5 видов. При этом заболевании появляется характерная сыпь из пузырьков с жидкостью. Со временем они вскрываются, образуя корки. К типичным симптомам также относят зуд, жжение, покраснение кожи. Нередко герпес сопровождается лихорадкой и ознобом.
Опоясывающий тип заболевания отличается от других локализацией высыпаний по ходу расположения нерва. Содержимое пузырьков меняется с серозного на гнойное с прожилками крови по мере прогрессирования болезни. Лимфоузлы при этом увеличиваются, больного беспокоит лихорадка. Отличительной чертой считается боль по ходу нервного волокна, которая сохраняется после исчезновения остальных симптомов.
Для герпеса характерна следующая локализация очагов поражения:
- Уголки губ;
- Щёки;
- Носогубный треугольник;
- Слизистая глаз (кератит, конъюнктивит);
- Кожа лица и век;
- Дёсны;
- Слизистые гениталий;
- Красная кайма рта.
Нередки случаи возникновения высыпаний на всех указанных участках одновременно.
Грибковая инфекция распространяется на других участках, она чаще поражает ногти и кожу конечностей, а также слизистую рта.
Сухие мозоли (натоптыши) – это участки уплотнения рогового слоя на подошвенной части стопы. Причина их появления – избыточное механическое трение или сдавление кожи. Для этих образований нехарактерен зуд. Они отличаются болезненностью при нажатии. Натоптыши локализованы у начала пальцев на ногах, а также на подушечке первой фаланги.
Образования нечёткие, мутного желтоватого цвета. Кожа в этих местах не склонна к шелушению, как при грибке. Она уплотнённая, чаще гладкая наощупь.
Симптомы потницы различаются в зависимости от вида. Определить его нетрудно по характеру высыпаний:
- Папулёзная – характерна для взрослых. Сыпь мелкая (до 2 мм), телесного цвета. Типичная локализация – переднебоковая часть тела, конечности. Кожа шелушится, больного беспокоит зуд;
- Красная – характерна для всех возрастов. Сыпь небольшого диаметра (до 2 мм) с мутной жидкостью, вокруг которой красная окантовка. Пациент жалуется на зуд. Высыпания не склонны к слиянию. Типичная локализация – места наибольшего трения – под молочными железами, между ягодицами, под подгузником, на внутренней поверхности бёдер;
- Кристаллическая – характерная для детей. Сыпь крупнее, чем при остальных видах болезни, белого или мутноватого цвета. Пузырьки способны сливаться, образуя крупное пятно. Для этого вида характерно появление корочек и торчащих чешуек кожи. Типичная локализация – лицо, шея, плечи, спина, живот.
Высыпания, возникающие при потнице, сильно отличаются от очагов поражения при микозе. Красный тип обладает схожей окантовкой пузырьков, но прыщики слишком мелкие, чтобы не заметить разницу между ним и лишаем.
Хорошо заметны различия этих заболеваний в терапии. Потница проходит при прижигании высыпаний марганцовкой. При микозе такая обработка лишь усугубит ситуацию, так как высушит ещё сильнее поражённую кожу.
Ониходистрофия, характерная для микоза, часто возникает из-за травмы ногтевой пластины. Ушиб мягких тканей под ложем приводит к изменениям в верхнем слое. Ноготь меняет свою структуру, цвет и характер роста. От болезней кожи травмы отличает наличие синяка, который видно под пластиной. Из него необходимо выпустить кровь, чтобы ускорить заживление.
Травматические повреждения ногтевой пластины не требуют особенного терапевтического лечения. Необходимо держать повреждённый участок в покое и обрабатывать ранозаживляющими препаратами, если это возможно.
Дифференциальная диагностика грибка от других заболеваний должна проводиться врачом. Это поможет точно установить диагноз, что значительно ускорит лечение.
источник
Экзема представляет собой кожное заболевание, сопровождающееся зудящими мокнущими высыпаниями, вызванными чрезмерной реакцией иммунной системы на различные раздражители, включая микроорганизмы. Микотическая экзема – разновидность этой болезни, при которой грибковая инфекция или присоединилась к уже существующему экзематозному дерматиту, или стала его непосредственной причиной.
По своей сути, это заболевание является одним из вариантов микробной экземы. Представляет собой сочетание воспалительных явлений вследствие грибкового поражения и аллергических реакции на инфекцию.
Локализуется чаще на коже стоп и рук, в складках между пальцами и проявляется мокнущими высыпаниями и зудом. Точный диагноз при этом поставить довольно несложно, как и назначить правильное лечение, но для полного выздоровления потребуется немало времени и сил. Так как грибковая экзема имеет склонность к хроническому течению и частым рецидивам.
Грибковое поражение кожи могут вызывать более 500 видов грибка. Но чаще возбудителями микотической экземы являются:
- грибы рода Кандида (Candida);
- трихофитон и эпидермофитон, чаще вызывающие микоз кожи стоп и ногтей, реже – сикоз в области бороды и усов (Тrichophyton rubrum, Epidermophyton floccosum);
- плесневые грибы (Scopulariopsis brevicaulis и другие);
- возбудители разноцветного лишая (Pityrosporum orbiculare);
- грибы, вызывающие узловатую трихоспорию (Trichosporon beigelii) и другие.
Чтобы возникла микотическая экзема стоп и других частей тела, недостаточно простого попадания грибка в организм человека. Для развития поражения кожи нужна специфическая реакция иммунитета, возникающая вследствие различных факторов, таких как:
- наследственная предрасположенность;
- склонность к атопическим реакциям;
- эндокринные заболевания (особенно сахарный диабет);
- хронические болезни внутренних органов;
- частые простудные инфекции;
- недостаточность витаминов и микроэлементов;
- длительное лечение антибиотиками, системными кортикостероидами, иммуносупрессорами и другими лекарственными препаратами;
- гормональные сбои (например, при беременности) и др.
При этом возникает сенсибилизация организма и выработка антител. А при попадании грибов в организм – неадекватно сильная реакция иммунитета, направленная не только против возбудителя, но и затрагивающая собственные ткани организма.
В этом состоит ответ на вопрос, чем отличается экзема от грибка. При экзематозном микотическом дерматите наблюдается сочетание обычного грибкового поражения, являющегося результатом действия возбудителя в коже, и аллергических реакций на него. Что проявляется более агрессивной клиникой и более обширными зонами высыпаний.
В клиническом течении микотической экземы выделяют несколько стадий.
В начале заболевания на коже появляются округлые пятна красного цвета с четкими границами. В дальнейшем на них возникают папулы и пузырьки с серозными содержимым. Они быстро вскрываются с образованием мокнущей поверхности, трещин и серозных колодцев, что хорошо видно на фото.
Процесс сопровождается зудом и болезненностью. Особенно много неприятных ощущений доставляют трещинки между пальцами из-за боли и более долгого заживления.
Мокнущая стадия сменяется подсыханием жидкости в зонах поражения и образованием корок желтого или розового цвета. Эти огрубевшие участки кожи постепенно отшелушиваются, но процесс на этом не заканчивается, так как постоянно появляются новые высыпания. Из-за постоянного зуда и расчесываний очаги поражения могут расширяться и распространяться на окружающие участки.
Заболевание чаще всего поражает кожу стоп и ладоней, но может локализоваться и на коже голеней, коленных и локтевых сгибах. А при присоединении грибковой инфекции к экземе изначально другого генеза – на любых участках тела, где возникло первоначальное поражение.
Диагностика микотической экземы чаще всего не вызывает вопросов. На грибковый характер поражения указывают особенности сыпи, жалобы и анамнез больного. Для подтверждения диагноза врач берет соскоб из зоны высыпаний для определения грибов и их спор в отделяемом. При этом же исследовании выявляют конкретный тип возбудителя для правильного назначения лечения.
При необходимости дополнительно проводят полное обследование организма для установления гормональных нарушений и сбоя в иммунитете.
Грибковая экзема на руках и ногах требует как специфического лечения, направленного против возбудителя, так и общей терапии, уменьшающей симптомы воспаления и выраженность иммунных реакций.
Специфическая терапия направлена на ликвидацию возбудителя и воспалительных явлений, им вызванных. Выбор противогрибковых средств очень широк. Правильный препарат назначит врач после точного определения вида грибка, вызвавшего экзему. Чаще всего дерматологи назначают:
- Ламизил;
- Фунготербин;
- Экзодерил;
- Флуконазол;
- Микосептин;
- Пимафуцин;
- Итраконазол и др.
В легких случаях антимикотики назначаются в виде наружных средств. При их неэффективности, обширных и глубоких зонах поражения прибегают к системному лечению противогрибковыми препаратами в виде таблеток или инъекций.
Из-за выраженных аллергических реакций грибковая экзема на ногах и руках требует проведения десенсибилизирующей терапии – внутривенного вливания растворов тиосульфата натрия, хлорида кальция и т. п. А также применения антигистаминных препаратов:
- Тавегила;
- Супрастина;
- Кларитина;
- Цетиризина;
- Эриуса и др.
Антигистаминные препараты снижают повышенную реактивность иммунитета, уменьшают зуд, экссудативные и воспалительные явления.
При всех видах экземы, включая микотическую, показана местная терапия с использованием антисептических и подсушивающих средств. С этой целью проводят обработку растворами Резорцина, Фурацилина, Риванола и другими препаратами для очищения и профилактики присоединения инфекций. А затем применяют примочки, пасты и крема с дегтем, цинком, раствором салициловой кислоты для уменьшения мокнущего процесса. При образовании корок и трещин используют смягчающие, ранозаживляющие и регенерирующие средства – Радевит, Пантенол, Элидел, Цикапласт и другие.
При присоединении бактериальной инфекции необходимо применение антибиотиков. При этом курс антибактериальной терапии может привести к еще большему снижению иммунитета и прогрессированию грибкового процесса. Поэтому очень важно выполнять все назначения врача по проведению антисептической обработки пораженных очагов.
Больным с грибковой экземой показана седативная терапия, так как стресс является пусковым механизмом заболевания, а в данном случае причин понервничать у больных достаточно. Сильный кожный зуд и неприятные, с эстетической точки зрения, симптомы доставляют пациентам немало беспокойства. Поэтому им назначают Афобазол, Персен, Новопассит, настойку Пустырника и другие успокаивающие препараты. В случае тяжелых невротических расстройств после консультации с неврологом или психотерапевтом могут применяться антидепрессанты и транквилизаторы.
Лечение кортикостероидными препаратами при данном виде экземы проводят редко. Они быстро снимают воспалительные и аллергические явления, но могут провоцировать рост и размножение грибка. Поэтому к ним прибегают в случае выраженных эндокринных нарушений у больных для их коррекции, а в остальных случаях предпочитают обходиться без них.
Из местных препаратов с кортикостероидами популярность завоевал Тридерм. Он содержит в своем составе три компонента – гормональный, антибактериальный и противогрибковый. За счет чего хорошо купирует воспалительные процессы, борется с грибком и является профилактикой бактериальных инфекций.
Все микотические процессы требуют долгого лечения и неоднократного проведения соскобов для выявления наличия или отсутствия грибков в них. Только после трехкратного отрицательного результата можно с уверенностью говорить о полном излечении.
Для предупреждения заражения грибком и развития экземы необходимо соблюдение простых мероприятий:
- требований личной гигиены (не ходить босиком в общественных местах, особенно в банях и бассейнах, не носить чужую обувь и не пользоваться чужими инструментами для педикюра);
- стремиться к правильному питанию и здоровому образу жизни;
- вовремя лечить хронические заболевания, особенно эндокринного характера;
- тщательно обрабатывать все порезы и ранки на руках и ногах;
- пользоваться защитными перчатками при работе по дому и на даче с землей;
- одежду и обувь носить из натуральных материалов;
- стараться сохранять спокойствие в любых ситуациях;
- проводить закаливание организма и общие меры по укреплению иммунитета.
Самое важное в профилактике грибковых поражений – следить за состоянием и чистотой кожи, не допускать ее загрязнения, особенно при наличии травм и порезов.
При любых высыпаниях на коже необходимо как можно быстрее обратиться к дерматологу для постановки диагноза и назначения лечения. Только он сможет точно определить, что это – грибок или экзема стопы, или же грибковая экзема. Заниматься самолечением в этом вопросе не стоит – упущенное время потом не вернуть, а осложнения заработать можно.
источник
Микотическая экзема – кожное заболевания, связанное с развитием грибковые микроорганизмов, на которые остро реагирует иммунитет и проявляется аллергическая реакция. Основная причина ее появления – грибковое повреждение кожи с ранками, в которых микроорганизмы продолжают воспалительный процесс.
Болезнь поражает ладони, стопы, межпальцевое пространство, голени. Проявляется в виде сильного зуда на пораженных участках и их мокнутием. Частые рецидивы болезни мешают полноценному лечению. Диагностирует ее врач-дерматолог, назначая необходимые медикаментозные препараты и соответствующие процедуры.
Микотическая экзема – мультифакторная болезнь, то есть она появляется не по одной, а сразу по нескольким причинам. Главная причина – возбудители грибковой болезни. К ним относятся:
- Грибки кандида (кандидоз)
- Возбудители микозов (кератомикоза, трихоспороза, дерматомикоза и др.)
- Возбудители разноцветного лишая
- Плесневые грибы
Для того чтобы грибок сохранился, для него нужно условие – ослабленный иммунитет. На данные возбудители реагирует иммунитет, которые справляется не только с ними, но еще и направляется на ткани организма. Причины снижения иммунитета:
- Генетическая предрасположенность.
- Плохой обмен веществ (метаболизм), недостаток витаминов и макроэлементов (особенно цинка и кальция).
- Эндокринные заболевания, заболевания ЖКТ, болезни внутренних органов.
- Аллергия.
Микотическая экзема часто становится продолжением развития микробной экземы, то есть ее факторы появления:
- Механические повреждения кожного покрова.
- Плохое соблюдение правил личной гигиены.
- Инфекционные бактерии на необработанных ранках.
- Чрезмерное использование гормональных препаратов (таких как кортикостероиды).
Симптомы у микотической экземы ярко выраженные, но они определяются стадией болезни. Именно:
- Появление красноватых зудящих пятен на коже рук, стоп, голеней.
- Возникновение на них пузырьков и папул, содержащих серозную жидкость.
- Их вскрытие, мокнутие, образование «серозных колодцев» из-за глубоких трещин. Из-за попадания в ранки грибковых бактерий могут появиться осложнения.
- После подсыхания они покрываются, шелушась, чешуйками с корками желтого и розового цвета.
- Пораженные места имеют четкие границы
- Болезнь характеризуется «перемещения» очагов с одного участка на другой.
- При попадании серозной жидкости на здоровую кожу она покрывается ранками.
- При лечении спустя некоторое время болезнь рецидивирует, так как она носит хронический характер и вылечить ее нельзя.
Болезнь появляется на разных участках тела из-за активно вырабатывающихся антител. Поражается новое место не только близкорасположенное к старому, но и находящееся далеко от него. Основные места, на которых развивается болезнь:
- Подошвы ног
- Пальцы на ногах
- Складки между пальцев
- Голени
- Колени
- Локти
- Ладони
Для микотической экземы на руках также характерно образование пузырьков с серозной жидкостью, их вскрытие и мокнутие с последующим высыханием с образованием корок. Так как кожа на руках подвергается постоянному воздействию внешней среды, за ее гигиеной требуется следить наиболее тщательно (при работе с бытовой химией надевать перчатки или делать повязки), так как бактерии могут попасть в трещины и вызвать воспаления.
Отличить, болеет пациент грибком или экземой на руках, может специалист.
Микотическая экзема может иметь хронический характер течение, то есть полностью вылечить ее будет нельзя, так как спустя некоторое время после активного лечения болезнь вернется. После качественной диагностики болезни врач-дерматолог назначает необходимые процедуры и препараты.
Диагностика протекает в несколько этапов:
- Осмотр врачом. Уже на этом этапе специалист может определить болезнь по внешним признакам, но подтверждается она с помощью специальных анализов.
- Для подтверждения проводят биопсию кожного покрова: берут соскоб пораженных участков и исследуют под микроскопом. Этот шаг включает в себя точное определение возбудителя болезни для последующего назначения лечения.
Курс лечения направлен на уничтожение грибковых микроорганизмов и на восстановление иммунитета. Один курс может занять до полугода времени, но надо быть готовым к рецидиву болезни. Лечение проводится с медикаментозными и/или народными средствами.
Лечение проводится с несколькими условиями:
- Пациент должен соблюдать диету, исключающую любые аллергенные продукты: сладкое, соленое, копченое, алкоголь и табак, крепкий чай, кофе и какао, орехи, цитрусовые, специи и яйца. Рекомендуется составить меню из растительных (фрукты, овощи, крупы) и молочных продуктов.
- Принимать ванны с антисептиками, такие как сода и марганцовка.
- Проводить фитотерапию – лечение натуральными растительными лекарствами, сделанными по домашним рецептам.
- Не подвергать пораженные участки негативному воздействию окружающей среды. Для этого их лучше скрывать под одеждой или делать специальные повязки.
- Избегать стрессовых ситуаций, депрессий, переживаний.
- При грибковой экземе на руках не контактировать с химическими и другими веществами, способными вызвать аллергию или надевать резиновые перчатки.
Чтобы самостоятельно предположить, болеет ли человек микотической экземой, можно просмотреть фото грибковой экземы на руках и ногах.
Лечение микотической экземы проводится так же, как грибковых заболеваний, поэтому лучшим вариантом будет лечить ее медикаментозными средствами, сопровождая фитотерапией. Но и в народной медицине есть отличные рецепты от развития грибка. Перед их применением проконсультируйтесь с врачом.
- Смесь вазелина, ланолина и клюквенного сока. Все ингредиенты смешивают в соотношении 1:1:2 и используют в качестве мази.
- Прополис обладает отличными дезинфицирующими, антибактериальными свойствами, мазь с прополисом ускоряет заживление ран и снимает воспаление, поэтому ее можно и нужно использовать в домашнем лечении грибковой экземы.
- Можно использовать борную кислоту, ванночки для пораженных мест с перманганатом калия, содовым раствором.
- Облепиховое масло обладает ранозаживляющими свойствами, удаляет омертвевшую кожу, помогает при порезах и ожогах. Поэтому для заживления ранок лучше всего будет использовать именно его, так как помимо восстановления кожи, она способна снять зуд и шелушение.
- Для лечения грибковой экземы на руках и ногах делают специальные ванночки из тысячелистника, алоэ и череды.
Так как микотическая экзема появляется из-за развития грибковых бактерий, лечится она как грибковые болезни. Лекарства пациенту должен подбирать только лечащий врач, так как на препараты может быть аллергия.
Также нельзя одновременно принимать больше количество медикаментов, чтобы избежать усугубления ситуации. Во время лечения микотической экземы нежелательно использовать гормональные мази, так как они способствуют развитию бактерий, в том числе грибковых.
- Начало лечения медикаментозными средствами состоит из антимикотических препаратов. К ним относятся такие местные средства, как мази Ацикловир, Низорал, Ламизил, Экзодерил.
- Так как одной из причин появления болезни является аллергия, необходимо принимать противоаллергические препараты: Зиртек, Супрастин, Цетрин, Лоратадин, Эриус, Авиамарин и другие.
- Для уменьшения зуда и снижения воспаления принимают успокоительные препараты, желательно на растительной основе. К ним относятся: Тенотен, Новопассит, Афобазол, Атарекс, Феназепам, валериана.
- При нервных расстройствах используют сильные антидепрессанты и транквилизаторы.
- Кортикостероидные препараты заметно влияют на воспалительные и аллергические процессы, но они назначаются только в случае проблемы работы эндокринной системы и только при хронической болезни, так как при острой они могут лишь усугубить ситуацию, вызвав развитие грибковых бактерий. Одним из таких препаратов является Тридерм. При развитии хронической болезни он оказывает антибактериальное, противогрибковое действие.
- При развитии бактериальных инфекций назначаются антибиотики.
- Обрабатывают ранки с помощью Пантестина, борной кислоты, бриллиантовой зелени (зеленкой), Левомеколью и другими средствами, направленными на регенерацию поврежденных тканей.
Грибковая экзема имеет хронический характер. Это значит, что ей свойственны рецидивы (постоянные возвращения болезни). Для того чтобы этого не произошло, нужно постоянно принимать меры профилактики. К ним относятся:
- Следовать сбалансированному питанию, включающему гипоаллергенные продукты и здоровому образу жизни.
- Соблюдать правила гигиены: не ходить без обуви в общественных местах, не пользоваться чужими предметами личной гигиены.
- Тщательно дезинфицировать раны, порезы, царапины.
- Стараться не подвергаться влиянию эмоций в стрессовых ситуациях, не переживать, не волноваться.
- Желательно носить кожаную или другую натуральную обувь. Не надевать синтетическую и шерстяную одежду.
- При работе с химическими веществами (бытовая химия, красители и т.п.) пользоваться защитными резиновыми перчатками.
- Своевременно предпринимать меры по лечению хронических болезней.
- При появлении первых симптомов обращаться к специалисту для назначения необходимых лекарственных препаратов.
- Не заниматься самолечением, в случае необходимости совмещать использование медикаментозных и народных методов лечения.
источник
Дерматологические заболевания — это большая группа патологий, проявляющихся схожими симптомами. В ряде случаев отличить один вид от другого может только квалифицированный специалист после проведения ряда диагностических процедур. В медицинской практике часто путают экзему с другими реакциями на внутренние и внешние провоцирующие факторы. При неправильном лечении болезнь переходит в хроническую форму. Важно знать основные отличия экземы от других заболеваний.
Экзема — сложное воспалительное заболевание кожного покрова. Врачи выявили множество форм данной патологии, которые характеризуются особенностями:
- Истинная. Протекает стадиями: сначала кожа краснеет, затем появляются папулы (пузырьки), появляется жидкость внутри них, раны мокнут, покрываются корочками. Имеет хронический характер протекания.
- Себорейная (себорея, розацеа). Отличительный признак — не имеет везикул (узелков), не мокнет. Сыпь располагается на волосистой части в виде желтых жирных чешуек на желто-розовых пятнах.
- Микробная. Поражает голени, кисти, лоб. Высыпания ассиметричные, не распространяются. Поверхность покрыта корками. Разновидности: варикозный — вокруг трофических язв; посттравматический — на месте ран, швов. Виновник — грибок.
- Профессиональная. Является ответом на аллерген. Протекает стадиями.
- Детская. Начинается с головы и лица: отек кожи, покраснение, множественные папулы.
При появлении сыпи и других клинических признаков заболевания кожи необходимо обратиться за помощью в медицинское учреждение. Только врач может точно поставить диагноз, определить степень тяжести течения, назначить адекватное лечение.
Самостоятельное применение мазей, препаратов, средств народной медицины способно вызвать осложнение, переход в хроническую форму с регулярными рецидивами и обострениями.
Дерматологическое заболевание, протекающее в виде воспаленных очагов на поверхности тела. Является ответом организма на влияние наружного или внутреннего негативного фактора.
Раздражители:
- солнце или сильный мороз;
- прививки;
- воздействие химикатов;
- продукты питания;
- переутомление;
- пыльца растений;
- грибковая болезнь, инфекция;
- укусы насекомых;
- заболевания хронического характера.
Дерматит возникает внезапно, имеет выраженную картину и поддается лечению. Высыпания схожи, но отличие дерматита от экземы заключается в одновременном появлении внешне различающихся элементов на одном очаге поражения. Для экземы свойственна постепенное размножение одного вида папул.
Хроническая форма — атопический (экзематезированный) дерматит развивается редко. В данном случае клиническая картина имеет много сходств, но отличительный симптом дерматита — сухой характер сыпи без пузырьков.
Аллергический тип заболевания выявить не сложно. Он сопровождается ринитом, чиханьем, слезотечением, высыпаниями.
Контактный дерматит развивается строго на месте, с которым контактировал аллерген. Локализация разнообразная, не имеет четких границ. Лечение заключается в снятии воспалительного процесса. Главное условие — устранить раздражающий фактор.
Под герпесом понимается вирус, который проявляется в развитии характерных дефектов на поверхности кожного покрова — папулы красного цвета с водянистым содержимым. При появлении множества мелких пузырьков происходит объединение, формирование цельного пятна. На воспаленном участке ощущается зуд и боль. Инфекция имеет второе название — герпетиморфная экзема Капоши. Она вызвана проникновением вируса 1 типа.
Герпетическая форма, в отличие других форм экземы, передается от больного человека к здоровому. Она способна поражать кожу, слизистые оболочки рта, глаз, половых органов и т.д.
Герпес имеет обильную сыпь. Характерны: трещины, эрозии с кровью, корочки.
Основная разница экземы от герпеса на кожном покрове заключается в локализации, распространении. При экземе быстро захватывает новые участки, что совершенно несвойственно для семейства вирусов герпеса, каждый представитель которого проявляется высыпаниями в строго определенной зоне. Опоясывающий лишай никогда не распространяется за пределы проекции нервных пучков.
Герпетическая экзема диагностируется после осмотра врачом и восстановления картины болезни. Специалист обязан узнать, был ли какой-нибудь дерматоз у пациента ранее, находился ли он в контакте с больным герпесом за последние несколько дней. Обязательно измеряется температура тела, берется анализ крови.
Наиболее распространенное кожное заболевание среди современных людей — грибок. Заразиться легко, а вывести из организма сложно. Патология имеет схожую картину с экземой, сложно диагностируется.
Экзема способна поражать ноги, руки, что затрудняет диагностику грибкового заболевания. Но имеется ряд отличительных характеристик.
Локализация — стопа, ладонь, ноготь; — экзема распространяется по другим участкам тела.
Отдельный вид — грибковая экзема. Это вторичная патология. Развивается в случаях, когда экзематозный процесс осложняется присоединением грибка. Инфекция проникает в кожу через механические повреждения и ослабленный иммунитет не способен дать адекватный ответ. Заражению подвержены стопы, руки, но в процесс могут быть вовлечены ногти — типичная зона локализации. Возможно поражение других частей тела.
Грибок проявляется в основном сухими высыпания с шелушащимися чешуйками и корочками. При грибковой экземе кожа покрывается везикулами (узелками) и мокнущими ранками с мутным отделяемым. На местах воспаления образуется корочки грязного цвета.
Диагностика при помощи соскоба позволяет обнаружить наличие грибов, спор или их отсутствие, что позволяет точно определить природу происхождения заболевания.
Под крапивницей понимается заболевание, относящееся к группе аллергодерматозов. Возникает как ответ организма на раздражители:
- прием медикаментов;
- пища;
- укусы насекомых;
- химическое вещество;
- высокие или низкие температуры;
- желудочно-кишечные интоксикации;
- кишечные инвазии глистами.
Клиническая картина: сыпь в виде волдырей разного диаметра, напоминающие ожог после контакта с крапивой. Основной симптом — нестерпимый зуд. Волдыри способны объединяться и приобретать вид крупных бляшек с неровными краями. Если высыпания обширные, покрывают лицо и область носоглотки, может наступить удушье, изменение голоса, затрудненное глотание. Крапивница или уртикария развивается быстро, сразу после контакта с аллергеном.
Экзема часто носит аллергический характер, но заболевание развивается по нарастающей. Сначала появляется сухость, затем воспаление, краснота, папулы, язвочки. Характерная особенность – наличие мокнущих ран при развитии тяжелой формы.
Заболевание, протекающее в хронической форме. Провоцируют следующие факторы:
- нарушение работы нервной системы;
- наследственная предрасположенность к аллергическим реакциям;
- интоксикация организма;
- умственное и физическое переутомление;
- болезни пищеварительного тракта;
- лекарственные препараты;
- несбалансированное питание.
Нейродермит — ответ на изменения в системе реактивности организма. Высыпания схожи с экземными, но зуд усиливается в ночное время. Основное отличие — вид сыпи. Нейродермитные элементы имеют разную форму, диаметр — папулы, узелки, эритема застойная. Человек проявляет беспокойство, раздражителей, нарушается сон, происходит потеря в веса. Явно проявляется нейрогенное расстройство, ставшее причиной заболевания.
Рецидив имеет сезонный характер.
Нейродерматит сильно похож по своим проявлениям на псориаз, заболевания имеют одинаковую природу происхождения. Лечение проходит одинаково: мазь для снятия воспаления, диета и т.д. Основная разница с экземой — нейродермит в легкой форме можно вылечить навсегда.
Для постановки точного диагноза требуется проведение дифференциального исследования. При подозрении на экзему детально изучается анамнез, проводится опрос о беспокоящих симптомах, врач осматривает пациента на характер высыпаний, наличие специфических признаков.
Биопсия кожного покрова с последующей гистологией, микроскопическим исследованием помогает отличить экзему от грибка, дерматита, пузырчатки, чесотки, псориаза и других заболеваний. Обязательно проводится анализ мочи, крови.
После постановки диагноза врач ищет причину развития воспаления, проверяет чувствительность к разным аллергенам. Лечение напрямую зависит от, того какой фактор повлиял на развитие болезни — внутренний или внешний.
Кожа чувствительна к любым сбоям внутри организма и воздействию внешних раздражителей. При стечении неблагоприятных условий на поверхности появляются различные высыпания, покраснения, сыпь. Не стоит пренебрежительно относиться к подобным симптомам. Во многих случаях поражения кожи сигнализируют о серьезных дерматологических заболеваниях, развившиеся в результате инфекции, снижения иммунитета, сбоев в работе эндокринной системы. Это может быть реакция на стрессовую обстановку на работе и дома. Не затягивайте с визитом к врачу, не занимайтесь самолечением. Трудно без специальных диагностических мероприятий точно определить заболевание и причину патологии.
источник
 Кроме того, что причиной возникновения становится иммунитет в ослабленном виде, также виновником может быть генетическая предрасположенность. Это значит, что склонность к этому заболеванию передается от родителей детям.
Кроме того, что причиной возникновения становится иммунитет в ослабленном виде, также виновником может быть генетическая предрасположенность. Это значит, что склонность к этому заболеванию передается от родителей детям. Появляется она как зудящие покраснения кожных покровов.
Появляется она как зудящие покраснения кожных покровов.