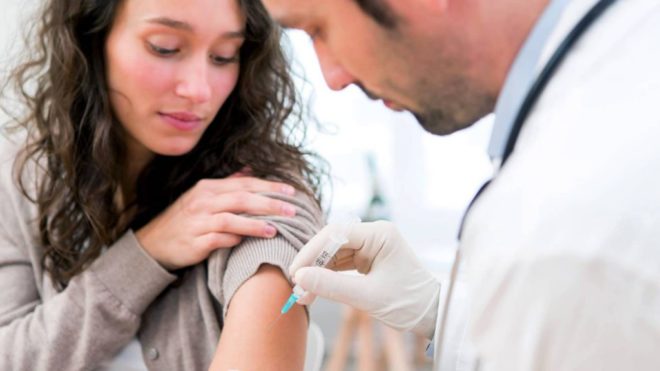
Прививка от дифтерии детям является единственным и самым эффективным средством защиты от инфекции. Для вакцинации детей применяются как отечественные вакцины АКДС (АДС, АД), так и зарубежные вакцины (Пентаксим, Инфанрикс, Инфанрикс Гекса).
Дифтерия является одной из самых опасных заболеваний. В конце XIX века ежегодно заболевало более 600 тысяч человек, половина из которых умирала. Массовые профилактические прививки привели к решительному перелому. Заболеваемость дифтерией с 1960 до 1976 годов снизилась более, чем в 430 раз!
Главное зло этого заболевания заключается в токсине, который вырабатывают дифтерийные палочки. Токсин — сильно действующий бактериальный яд, уступающий по силе столбнячному и ботулиническому токсинам. Он избирательно поражает в организме больного человека сердечную мышцу, периферические нервы, надпочечники и почки. Обезвреживает токсин антитоксическая противодифтерийная сыворотка. Введение антибиотиков приводит к уничтожению возбудителей заболевания. Главной же мерой профилактики дифтерии является вакцинация. Ее высокая активность подтверждена мировым опытом. Правильная организация и качественное проведение прививок от дифтерии определяют успех борьбы с этим грозным заболеванием.
В РФ прививки от дифтерии являются обязательными для всего детского населения. Они не только защищают детей от заболевания, но и создают ареал безопасности для взрослого населения.
Рис. 1. В 90% при заболевании поражается зев.
На эффективность прививки от дифтерии влияет соблюдение сроков ее проведения и качество вакцины. Немаловажную роль играет так же закаливание ребенка и его правильное вскармливание. У крепких малышей противодифтерийный прививочный иммунитет формируется значительно лучше.
Привитые дети заболеть дифтерией могут, но заболевание у них протекает легко, без развития грозных осложнений и смертельного исхода.
- Профилактика дифтерии подразделяется на специфическую и неспецифическую. Специфическая профилактика включает в себя активную иммунизацию — самый эффективный метод профилактики дифтерии.
- Ранняя диагностика заболевания и госпитализация больных, проведение дезинфекции в очаге заболевания, выявление и лечение бактерионосителей ограничивают распространение инфекции. Эти мероприятия относятся к неспецифической профилактике дифтерии.
Прививка против дифтерии защищает от токсина, который вырабатывают бактерии, а не от самих бактерий. Поэтому привитой человек сам дифтерией не болеет, но при заражении может выделять бактерии в окружающую среду и представлять угрозу для не привитой части населения.
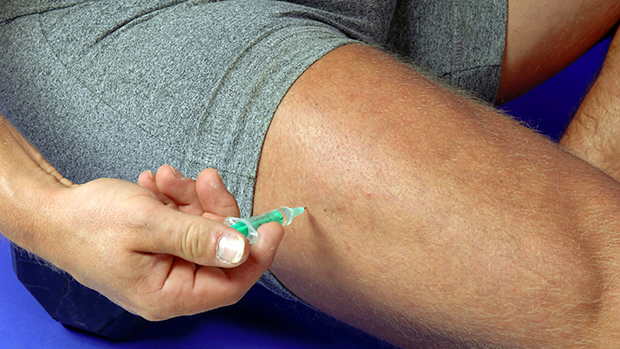
Рис. 2. Прививка от дифтерии проводится медицинским персоналом путем введения вакцины АКДС внутримышечно в область средней части бедра. Детям старшего возраста вакцина вводиться в область плеча.
Анатоксин, который применяется для вакцинации, является обработанным дифтерийным токсином. В процессе обработки устраняются патогенные свойства токсина, но сохраняются антигенные свойства. На введение анатоксина организм отвечает выработкой антител, которые нейтрализуют токсин, вырабатываемый дифтерийными палочками. Заболевание в этом случае либо не возникает, либо протекает в легкой форме.
Для вакцинации детей применяются как отечественные вакцины АКДС (АДС, АД), так и зарубежные вакцины (Пентаксим, Инфанрикс, Инфанрикс Гекса).
- АКДС-вакцине принадлежит основная роль в профилактике дифтерии (А — анатоксин, Д — анатоксин дифтерийный, С — анатоксин столбнячный, К — взвесь убитых коклюшных бактерий).
- АДС — вакцина без коклюшного компонента.
- АДС-М — вакцина с уменьшенной дозой.
- АД — анатоксин дифтерийный.
- АД-М — вакцина дифтерийная с уменьшенной дозой.
Рис. 3. Вакцина АКДС содержит анатоксин дифтерийный, столбнячный и взвесь убитых коклюшных бактерий.
Проведение плановых прививок детям проводится путем многократного введения вакцины АКДС. Сроки проведения прививок соответствуют Национальному календарю прививок.
- В России дети начинают прививаться вакциной АКДС с 3-х месячного возраста. Прививка производится 3-х кратно в дозе 0,5 мл вакцины. Интервал между прививками составляет 1,5 месяца. Далее через год или полтора проводится ревакцинация.
- При наличии противопоказаний или перенесенного коклюша, прививка от дифтерии проводится в возрасте 4 — 6-и лет. При вакцинации используется вакцина АДС, которая вводится дважды с интервалом 45 дней. Ревакцинация проводится через 9 месяцев, и далее через 5 лет. Потом ревакцинация проводится 1 раз каждые 10 лет. Это обусловлено тем, что с годами уровень антитоксических антител в организме привитого человека понижается ниже защитного уровня.
- При наличии относительных противопоказаний к прививке от дифтерии и сильных температурных реакциях на вакцину АКДС и АДС используют вакцину АДС-М.
Родители должны знать календарь профилактических прививок и четко следить за его выполнением.
Ревакцинацию (повторную вакцинацию) проводят вакциной АДС-М в возрасте 6 и 17-и лет, и далее 1 раз каждые 10 лет. После активной иммунизации организм человека в течение 10-и лет сохраняет способность быстро (за 2 — 3 дня) вырабатывать антитоксин в ответ на повторное введение препаратов, содержащих АД-анатоксин.
Рис. 4. Вакцина АДС-М (с уменьшенным содержанием антигенов).
У половины лиц, которые были ранее привиты от дифтерии, не развивается достаточно прочный иммунитет, что может привести к рецидивам заболевания.
- Дети, не привитые от дифтерии, прививаются через полгода после выздоровления и далее подлежат ревакцинации в установленные сроки.
- Прививка взрослым, которые перенесли тяжелую форму заболевания, проводится анатоксином АД-М или АДС-М через полгода после выздоровления. Ревакцинация у них проводится через 45 дней. Повторные ревакцинации — каждые 10 лет.
- Прививка взрослым, которые перенесли заболевание в легкой форме и не привитые, проводится через полгода после выздоровления. Повторные ревакцинации проводятся каждые 10 лет.
к содержанию ↑
Прививка от дифтерии не только защищает детей от заболевания, но и создает ареал безопасности для взрослого населения. В прошлые времена дифтерией болели преимущественно дети. Сегодня ситуация изменилась. Заболевание все чаще регистрируется у взрослых. Дело в том, что человек, переболевший дифтерией в детском возрасте, приобретает пожизненный иммунитет. В настоящее время взрослые не имеют естественного иммунитета, так как массовые профилактические прививки привели к значительному снижению заболеваемости среди детей. А искусственный иммунитет против дифтерии либо не был создан в детском возрасте, либо успел угаснуть.
Заболевание передается воздушно-капельным путем, поэтому даже кратковременный контакт с больным человеком приводит к заражению.
Прививка от дифтерии взрослым в 17-и летнем возрасте и повторные иммунизации каждые 10 лет уберегут от заболевания. А если все же взрослый человек заболеет дифтерией, то заболевание у него будет протекает легко, без развития грозных осложнений и смертельного исхода.
- При ОРЗ прививку можно проводить сразу же после выздоровления.
- При неврологических и аллергических заболеваниях прививку проводят в период ремиссии.
- При прогрессирующих заболеваниях нервной системы и приступах судорог на высокую температуру применяется прививка АДС.
Побочные реакции на введение вакцины АКДС регистрируются крайне редко.
- Небольшая отечность и покраснение места введения являются нормальной реакцией на введение вакцины. Эти явления исчезают в течение 2 — 3 дней. Допустим прием антигистаминных препаратов (кларитин, тавегил и др.)
- Повышение температуры в постпрививочный период снимается приемом жаропонижающих средств.
- При большой температуре тела, судорогах и покраснении места введения вакцины до размеров 8 см в диаметре и более необходимо обратиться за медицинской помощью. Чаще всего побочное действие вакцины обусловлено наличием коклюшного компонента.
Риск развития побочных реакций на прививку от дифтерии значительно меньше риска развития заболевания и осложнений у непривитых детей. Чем больше непривитых детей в коллективах, тем выше уровень циркуляции токсикогенных штаммов возбудителей дифтерии, что приводит к вспышкам заболевания, в том числе с развитием грозных осложнений.
Родители! Не отказывайтесь от прививок своему ребенку!
Рис. 5. На фото реакция на введение вакцины АКДС.
Борьба с бактерионосительством является вторым по значимости после вакцинации противоэпидемическим мероприятием.
На бактерионосительство обследуются:
- все дети, поступающие в детские дошкольные учреждения и больницы,
- сотрудники лечебных учреждений,
- контактные лица из очагов дифтерии.
Выявленные бактерионосители токсикогенных штаммов дифтерийных палочек изолируются и проходят курс антибактериального лечения. Значительно повышает иммунный ответ вакцина Кодивак. Обязательным условием излечения является устранение очагов хронической инфекции.
Лечение бактерионосителей из очагов инфекции:
- если бактерионоситель был ранее иммунизирован от дифтерии, ему вводится дифтерийный анатоксин и антибиотик пенициллин или эритромицин внутримышечно;
- если бактерионоситель ранее не был иммунизирован, то ему назначается полная доза анатоксина и курс антибиотика пенициллина.
Спустя 30 дней после установления носительства и лечения детям разрешено посещение детских учреждений. Бактерионосители нетоксикогенных штаммов не изолируются.
Рис. 6. Мазок из зева и носа при обследовании на бактерионосительство.
Значимым компонентом профилактики дифтерии являются противоэпидемические мероприятия в очаге инфекции.
- Больные дифтерией и больные с подозрением на заболевание госпитализируются в стационар инфекционной больницы. В стационаре больной помещается в боксированную палату. Выписка больного из стационара осуществляется после получения 2-х отрицательных результатов бактериологического исследования, проведенных после окончания антибиотикотерапии спустя 2 дня. Бактериологическое исследование проводится с интервалом в два дня.
- После изоляции больного в очаге проводится заключительная дезинфекция.
- Контактные лица осматриваются врачом и обследуются на бактерионосительство. После проведения дезинфекции в очаге и получении отрицательных результатов бактериологического исследования контактные дети допускаются к посещению детских учреждений, а взрослые — к работе в детских коллективах и предприятиях общественного питания. Наблюдение за контактными лицами длится 7 дней с момента проведения заключительной дезинфекции.
- Выявленные бактерионосители подлежат лечению.
- Непривитые дети и привитые, но не имеющие достаточно напряженного иммунитета в возрасте до 14-и лет прививаются. Наличие или отсутствие противодифтерийного иммунитета устанавливается при помощи реакции Шика. В случае отрицательной реакции говорят о невосприимчивости к дифтерии. Реакцию Шика сегодня используют только по эпидпоказаниям.
- По решению врача некоторым не привитым детям, находившихся в контакте с больным дифтерией, вводится анатоксин и противодифтерийная сыворотка. Введение этих препаратов создает у ребенка кратковременный пассивный иммунитет.
Рис. 7. Прививка от дифтерии предотвратит заболевания.
источник
Прививка АКДС – надежный и эффективный метод профилактики таких опасных инфекций, как коклюш, столбняк и дифтерия. Перечисленные заболевания в младенческом возрасте могут привести к смерти ребенка или инвалидности. Поэтому вакцинацию рекомендуют начинать при достижении ребенком трехмесячного возраста. Но когда проводится ревакцинация АКДС? Необходима ли данная прививка? Как переносится иммунизация? Стоит детальнее рассмотреть эти вопросы.
Согласно рекомендациям Министерства Здравоохранения, прививка АКДС делается при отсутствии противопоказаний всем детям, достигшим 3-месячного возраста. Далее с интервалом в 1,5 месяца проводят еще 2 вакцинации. Это позволяет сформировать в организме ребенка надежную защиту против 3 опасных инфекций.
Чтобы закрепить полученные результаты рекомендуют провести ревакцинацию АКДС спустя 12 месяцев после третьей вакцинации. Однако это формальный срок проведения прививки. Если по состоянию здоровья ребенка требуется отложить прививку, то в последующем ревакцинация АКДС допускается лишь детям до 4 лет.
Это связано со спецификой протекания коклюша – заболевание опасно только для ребенка младшего возраста. У детей старшего возраста организм может легко справиться с инфекционным заболеванием. Поэтому если сроки проведения первой ревакцинации АКДС истекли, то детям старше 4 лет делают прививку вакцинами без коклюшного компонента: АДС или АДС-М.
Ревакцинация АКДС: сроки проведения прививок:
- 1,5 года, но не позднее 4 лет;
- 6-7 лет;
- 14-15 лет;
- Каждые 10 лет, начиная с 24-летнего возраста.
В течение жизни человек должен пройти 12 ревакцинаций. Последняя прививка проводится в 74-75 лет.
Если ревакцинация проводится клеточной вакциной АКДС, то в течение 2-3 суток после иммунизации возможны следующие побочные реакции:
- Болезненность, припухлость и покраснение места инъекции;
- Снижение аппетита, развитие тошноты и рвоты, диареи;
- Повышение температуры тела;
- Появление отечности конечности, в которую был сделан укол. Возможно нарушение ее функциональности.
Данные побочные эффекты не требуют специальной терапии. Однако для нормализации состояния ребенка врачи рекомендуют принять жаропонижающее средство (Панадол, Нурофен, Эфералган) и антигистаминный препарат (Эриус, Дезал, Зиртек).
Важно! Бесклеточная вакцина (Инфанрикс, Пентаксим) переносится лучше, реже вызывает побочные реакции и осложнения.
Незамедлительная консультация с врачом необходима при развитии следующей симптоматики:
- Непрекращающийся плач в течение 3 часов;
- Развитие судорог;
- Повышение температуры выше 40 0 С.
Если во время вакцинации не были учтены противопоказания, то возможно развитие следующих осложнений:
- Изменение структур мозга, которые носят необратимый характер;
- Развитие энцефалопатии;
- Смерть пациента.
Важно помнить, что риск развития осложнений при коклюше, столбняке и дифтерии гораздо выше поствакцинальных. Поэтому не следует отказываться от иммунизации ребенка.
После ревакцинации АКДС врачи рекомендуют придерживаться следующих рекомендаций:
- Следует отказаться от введения в рацион новых продуктов в течение 2-3 дней после иммунизации. Это необходимо для предотвращения развития аллергии, которую нередко ошибочно принимают за реакцию на вакцинный препарат;
- Нужно питаться умеренно, ограничив потребление жирных и калорийных продуктов;
- Любая вакцинация – большая нагрузка на иммунную систему ребенка. Поэтому в течение 2 недель после прививки следует ограничить контакты с больными людьми. Если ребенок ходит в детский сад, то его лучше оставить дома на несколько дней;
- Исключить переохлаждения или перегрев;
- В течение 2-3 суток рекомендуют ограничить водные процедуры, купание в бассейнах, природных водоемах. Ребенок может принимать душ, но место укола не следует тереть мочалкой;
- При отсутствии повышенной температуры можно прогуляться с ребенком. Однако нужно одевать его по погоде, избегать мест большого скопления людей;
- Рекомендуют пить много жидкости: чаи, травяные настои.
Для выработки стойкого иммунного ответа порой недостаточно проведения одной прививки. Ведь организм каждого человека индивидуален, поэтому возможны различные реакции на введение вакцинных препаратов. В некоторых случаях после одной вакцинации формируется надежный иммунитет от опасных заболеваний на несколько лет. Однако в большинстве случаев первая прививка АКДС не приводит к формированию стойкого иммунного ответа. Поэтому необходимы повторные инъекции.
Важно! Введенная вакцина приводит к формированию длительного специфического иммунитета, однако он не является пожизненным.
Так что такое ревакцинация АКДС? Эта прививка, которая позволяет закрепить сформированные специфические антитела против коклюша, дифтерии и столбняка у ребенка. Важно помнить, что для иммунизации характерен накопительный эффект, поэтому важно поддерживать на определенном уровне иммунные клетки. Только это позволит предотвратить инфицирование.
Если были пропущены 2 ревакцинации АКДС, то риск развития заболеваний возрастает в 7 раз. При этом исход у пациентов раннего и пожилого возраста не всегда благоприятный.
Если ребенок родился раньше срока или имеет выраженные патологии развития, то возможно проведение вакцинации с отсрочкой. При этом длительность медотвода может составлять от месяца до нескольких лет в зависимости от состояния здоровья пациента. Однако до поступления в дошкольное учреждение или в школу ребенок должен пройти иммунизацию против наиболее опасных вирусов.
В таких случаях используется индивидуальный график вакцинации с применением вакцинных препаратов, обладающим мягким воздействием на организм. Тогда рекомендуют заменить реактогенную вакцину АКДС на моновакцины от столбняка и дифтерии, препарат АДС-М, содержащий сниженную дозу антигенов.
Важно! Если прививку делают ослабленному ребенку, то рекомендуют исключить введение коклюшного компонента. Ведь именно данный ингредиент провоцирует развитие выраженных побочных реакций.
Отказаться от иммунизации ребенка необходимо в таких ситуациях:
- Острое инфекционное заболевание у ребенка или члена семьи;
- Тяжелая реакция после вакцинации АКДС (шок, отек Квинке, судороги, нарушение сознания, интоксикация);
- Период обострения хронических патологий;
- Непереносимость ртути и прочих ингредиентов препарата;
- Прием иммунодепрессантов или иммунодефицит в анамнезе;
- Переливание крови в течение нескольких месяцев до вакцинации;
- Развитие онкопатологий;
- Тяжелая аллергия в анамнезе (повторяющийся ангионевротический отек Квинке, сывороточная болезнь, тяжелая бронхиальная астма);
- Прогрессирующие неврологические проблемы и судороги в анамнезе.
Делать ли ревакцинацию АКДС ребенку, должны решать родители, которые знают организм малыша лучше медиков. Однако если предыдущая вакцинация не вызывала у ребенка выраженных побочных реакций, то не следует отказываться от прививки.
источник
Прививка от столбняка, дифтерии и коклюша больше известна как АКДС. Это одна из самых важных прививок для детей первого года жизни. От нее обычно не отказываются даже те родители, которые в целом негативно настроены к вакцинациям. По графику, первую иммунизацию АКДС малышу нужно сделать уже в возрасте три месяца. Чаще всего используются комплексные вакцины, что дает возможность ввести антигены возбудителей сразу трех (и больше) заболеваний одним уколом. Арсенал вакцин разнообразен. Какая из них лучше и безопаснее?
Комплексная прививка от столбняка, дифтерии и коклюша защищает ребенка от инфекций очень заразных, с тяжелым течением, которое может закончиться осложнениями и даже летально. Эти болезни особенно опасны для малышей до пяти лет с несформировавшимся иммунитетом.
- Дифтерия (Diphteria) . Дифтерийной коринебактерией легко заразиться воздушно-капельно либо через загрязненные возбудителем вещи больного (белье, одежда, посуда, игрушки). Инкубационный период длится около недели, но в некоторых случаях может растянуться до нескольких месяцев. Интоксикация с высокой температурой, воспаление слизистых оболочек дыхательных путей с образованием фибринозных пленок — все это способствует тяжелому течению болезни. У ослабленных детей патология может закончиться осложнениями: миокардитом, полиневритом, пневмонией, нефрозом. Поэтому прививка от дифтерии тем более важна.
- Коклюш (Pertussis) . Дети заражаются коклюшем, вдыхая бактерию Bordetella pertussis. Инкубационный период составляет от четырех до 16 дней. Интоксикация с повышенной температурой и «лающий» кашель для коклюша — характерные симптомы. Возникающая гипоксия тканей нарушает метаболизм больного ребенка. У детей первого года жизни могут быть значительно нарушены процессы дыхания, что провоцирует судороги, приводящие к смерти.
- Столбняк (Tetanus) . Столбняком можно заразиться только через поврежденную кожу либо слизистую оболочку дыхательных путей. Инкубационный период продолжается от недели до нескольких месяцев. Развитие заболевания приводит к возникновению сокращения мышц и судорогам. Судороги мышц, участвующих в дыхании, вызывают удушье и смерть.
Самая известная отечественная вакцина от столбняка, дифтерии и коклюша для детей называется «Вакцина коклюшно-дифтерийно-столбнячная адсорбированная жидкая». Сокращенно — АКДС-вакцина. Ею в поликлиниках иммунизируют бесплатно.
В некоторых случаях ее заменяют менее «реактогенным» препаратом АДС, в котором нет бактерий коклюша. Для ревакцинации после четырех лет или экстренной иммунизации могут рекомендовать еще более «легкий» вариант вакцины — АДС-М, в которой антигены дифтерии и столбняка содержатся в уменьшенном количестве. В тех случаях, когда малышу нужна защита только от столбняка, применяется «Анатоксин столбнячный очищенный жидкий» (АС).
Вместе с тем, по отзывам, сегодня все большей популярностью пользуются импортные аналоги российской АКДС. Несмотря на то, что они платные. Как показала практика, они реже провоцирует побочные действия, а постпрививочный период переносится легче. К тому же, в некоторых препаратах, кроме антигенов коклюша, дифтерии и столбняка, присутствуют антигены других инфекций. Плюс в том, что это дает возможность сразу позаботиться о защите малыша от большего количества заболеваний. Хотя нельзя не учитывать, что это дает повышенную нагрузку на организм. Речь идет о следующих препаратах.
- «Пентаксим» (Франция) . Включает пять компонентов, выделенных из возбудителей, вызывающих столбняк, коклюш, дифтерию, полиомиелит и гемофильную инфекцию.
- «Инфанрикс» (Бельгия) . Предназначен для иммунизации от столбняка, дифтерии, коклюша и гемофильной инфекции.
- «Инфанрикс Гекса» (Бельгия) . Содержит шесть составляющих: дифтерийный, столбнячный и коклюшный анатоксины, неактивный вирус полиомиелита, полисахара гемофильной палочки и антиген гепатита В.
- «Инфанрикс ИПВ» (Бельгия) . В препарат включены антигены: столбнячный, коклюшный, дифтерийный и полиомиелитный.
Российский вариант «расширенной» другими компонентами АКДС — препарат
«Бубо-Кок». Это «живая» вакцина от столбняка, дифтерии, коклюша и гепатита В.
График прививок против дифтерии, коклюша, столбняка утвержден национальным календарем вакцинации. Сроки и рекомендованное количество инъекций отражены в следующей таблице.
Таблица — Схема иммунизации ребенка от столбняка, дифтерии и коклюша
| Вакцинация | Возраст ребенка | Вакцина |
|---|---|---|
| Первая прививка | 3 месяца | АКДС |
| Вторая прививка | 4,5 месяца | АКДС |
| Третья прививка | 6 месяцев | АКДС |
| Первая ревакцинация | 1,5 года | АКДС |
| Вторая ревакцинация | 7 лет | АДС-М |
| Третья ревакцинация | 14 лет | АДС-М |
Некоторые дети не могут быть вакцинированы согласно графику прививок. Если рекомендованные сроки пропущены, то детей прививают по следующим схемам.
- Ребенку четыре-шесть лет . Два раза вводят вакцину АДС с интервалом в полтора месяца. Ревакцинация проводится спустя 9-12 месяцев.
- Дети старше шести лет . Препарат АДС-М инъецируют дважды с интервалом в полтора месяца. Повторно иммунизация проводится через шесть-девять месяцев.
Если по какой-то причине был пропущен срок первой ревакцинации, это не означает, что предыдущие три прививки были напрасными. Однако повторное введение препарата обязательно. В этом случае сроки и вакцину согласуйте с педиатром в индивидуальном порядке.
Иммунологическая защита, которую обеспечивает препарат после первого курса вакцинации, действует от дифтерии и столбняка десять лет. По истечении этого срока нужна повторная иммунизация. Защита от коклюшной бактерии «работает» пять-семь лет. Отдельной вакцины для прививки от коклюша пока не создали.
Реакция на прививку чаще всего бывает умеренной. Симптомы следующие:
- незначительное воспаление участка инъекции;
- незначительный отек участка укола;
- невысокая температура (37,4-38°C);
- раздражительность;
- заторможенность и сонливость;
- боль в руке или ноге.
Такие побочные эффекты относят к минусам прививки от столбняка, дифтерии и коклюша. Но обычно они проходят через два-три дня и не требуют специального лечения. Для нормализации температуры можно применять жаропонижающий препарат. При незначительных аллергических реакциях (покраснела рука, отек области инъекции) рекомендованы антиаллергические препараты.
Редко, но возникают осложнения после прививки коклюш-дифтерия-столбняк. По статистике, в 93% случаев неблагоприятные последствия прививки проявляются в первый день вакцинации. К осложнениям относятся:
- сильный отек (диаметр больше 7 см) и краснота на участке укола;
- энцефалопатия;
- аллергическая реакция (отеки, высыпания, анафилактический шок).
Послужить причиной таких состояний могут:
- нарушение санитарно-гигиенических норм при введении препарата;
- расчесывание области укола с внесением инфекции;
- нарушение правил подготовки к вакцинации (обследование у педиатра, сдача анализов мочи и крови).
АКДС делают только здоровым детям. К противопоказаниям относятся:
- острые инфекции;
- болезни нервной системы (энцефалиты, менингит);
- аллергическая реакция на первую инъекцию вакцины;
- повышенная температура (39,5-40°C);
- судороги при первом введении препарата;
- иммунодефицитные состояния;
- прием иммуносупрессоров.
источник
Болезнетворные микроорганизмы подстерегают человека практически повсеместно. Некоторые и них способны вызывать недомогание, другие — сложные патологические состояния, опасные для жизни. Именно поэтому в обществе возникла необходимость профилактики инфекционных недугов, она позволила бы предотвратить инфицирование организма людей возбудителями.
К счастью, современная медицинская наука располагает действительно эффективным методом предупреждения большинства инфекционных заболеваний, название которому вакцинация. Введение вакцины позволяет сформировать иммунитет против болезней и защитить организм от их последствий. Прививка от дифтерии – важная часть плановой иммунизации населения, дающая реальную возможность существенно сократить количество случаев недуга и исключить вероятность развития его эпидемии.
Дифтерия относится к числу агрессивных инфекционных заболеваний, она занимает лидирующею позицию по степени опасности относительно здоровья и жизни пациентов. Патологический процесс характеризуется развитием у больного симптомов воспаления слизистых оболочек глотки и ротовой полости, носовых ходов, верхних респираторных путей и органов репродуктивной сферы.
Возбудители дифтерии – коринебактерии дифтерии, которые в процессе своей жизнедеятельности вырабатывают агрессивный токсин. Заболевание передается по воздуху, а также через предметы общего пользования. Оно опасно своими осложнениями, среди которых поражения ЦНС, сложные варианты нефропатии, дисфункция органов сердечнососудистой сферы.
Согласно статистике, дифтерия в большинстве клинических вариантов протекает тяжело, с выраженными симптомами общей интоксикации и опасными для нормальной жизнедеятельности последствиями. Врачи не перестают обращать внимание, что дифтерия является причиной смерти у половины больных, среди них основное количество – маленькие дети.
В настоящее время прививка от дифтерии у взрослых и детей – единственный способ обезопасить себя от проникновения возбудителей инфекции. После вакцинации человек получает надежную иммунную защиту от болезни, она сохраняется в течение многих лет.
Как известно, возбудители дифтерии выделяют очень ядовитый токсин, он крайне негативно влияет на большинство внутренних органов и поражает центральную нервную систему. В ряде случаев дифтерийные палочки являются виновниками развития в организме больного человека тяжелых осложнений, для них характерно:
- повреждение нервных клеток, ведущее к параличу, в частности, мышц шеи, голосовых связок, верхних и нижних конечностей;
- инфекционно-токсический шок, проявляется симптомами интоксикации, ведущими к недостаточности органов и систем;
- воспаление мышечной ткани сердца (миокардит) с формированием разных форм нарушения ритма;
- асфиксия, является результатом дифтерийного крупа;
- снижение иммунитета.
Прививка от дифтерии – специальный состав, он содержит ослабленный токсин, способствующий продукции в организме дифтерийного анатоксина. То есть, вакцина против дифтерии не влияет непосредственно на возбудителей воспаления, а инактивирует продукты их жизнедеятельности, тем самым предупреждая появление симптомов инфекционного процесса.
Выделяют две группы прививок, составляющих основу для прививочного материала:
- мертиоляты (содержат ртуть), которые являются весьма аллергенными и обладают мутагенным, тератотоксическим, а также канцерогенным действием;
- соединения без ртути (без консерванта тиомерсала), которые более безопасны для организма, но имеют очень короткий срок годности.
В России самым популярным вариантом прививки против дифтерии является АКДС-вакцина или адсорбированный коклюшно-дифтерийно-столбнячный раствор, включающий в свой состав консервант тиомерсал. В данном препарате присутствуют очищенные микроорганизмы и анатоксины трех инфекций, а именно коклюша, дифтерии, столбняка. Несмотря на то, что состав сложно назвать безопасным, он рекомендован ВОЗ, как максимально эффективное средство для выработки иммунитета от указанных недугов.
Существует несколько основных разновидностей прививки от дифтерии:
- АДС (вакцина от дифтерии и столбняка без коклюшного компонента);
- АДС-М (препарат, в состав которого кроме столбнячного компонента, входит и дифтерийный анатоксин, только в меньших концентрациях).
Большинство зарубежных вакцин не содержит ртуть, за счет чего считаются более безопасными для детей и пациентов с сопутствующими патологиями. Среди этих препаратов на территории нашего государства сертификацию прошли:
- «Пентаксим», защищающий от дифтерии, полиомиелита, коклюша, столбняка и гемофильной инфекции;
- «Инфанрикс», а также «Инфанрикс Гекса», способствующие развитию иммунитета от тройки детских недугов (гекса-версия дает возможность дополнительно привить гепатит В, гемофильную инфекцию, полиомиелит).
Как известно, после прививки АКДС возникает только временная защита. Частота ревакцинации зависит от иммунной реактивности каждого индивидуального организма, условий его проживания и особенностей трудовой деятельности. Людям, которые состоят в группах риска по заболеваемости, врачи советуют вовремя делать прививку, чтобы избежать инфицирования.
Плановая прививка от дифтерии у взрослых ставиться каждые десять лет начиная с 27-летнего возраста. Естественно, график прививок может иметь другой вид, если человек проживает в неблагополучном по эпидемиологической ситуации регионе, является студентов, военнослужащим или лицом, работающим в медицинской, железнодорожной, а также пищевой отрасли. Однако десятилетние интервалы между ревакцинациями касаются только пациентов, которые прививались в детстве. Все остальные люди должны быть привитыми по другой схеме. Сначала им вводят три дозы вакцины каждый месяц и спустя год. После третей инъекции делать прививку рекомендуется по схеме.
Детский организм из-за неокрепшей и незрелой иммунной системы более восприимчив к поражению микроорганизмами. Особенно, если речь идет о ребенке до года. Именно поэтому график вакцинации в детском возрасте имеет насыщенный вид и включает в себя целый ряд инъекций, направленных на предупреждение дифтерии у ребенка.
Впервые делать прививку от дифтерии педиатры рекомендуют в возрасте 3-х месяцев. В случае использования зарубежных препаратов прививку можно вводить уже с двухмесячного возраста. Всего в течение первых 12 месяцев жизни ребенку ставят три АКДС с интервалом 6 недель. Затем берут перерыв. Дальнейшая схема прививания принимает такой вид:
- ревакцинация в 1,5 года;
- прививка АДС + полиомиелит в 6-7 лет;
- прививка подросткам в возрасте от 13 до 15 лет.
Подобная схема прививок для детей не является универсальной и зависит от огромного количества факторов. В частности, у грудничков введение вакцины может быть перенесено из-за наличия временных противопоказаний. Более взрослый ребенок должен прививаться с учетом количества в его организме активных антител, срок до следующей прививки может быть продлен до десяти лет.
Прививка от дифтерии ставится внутримышечно. Для этого используется ягодичная мышца или передняя латеральная зона бедра. Запрещается вводить прививку непосредственно в вену или под кожу, эти мероприятия приводят к развитию ряда побочных эффектов. Перед инъекцией следует убедиться, что игла не находится в кровеносном сосуде.
Бытует мнение, что после прививки место укола нельзя мочить. Так ли это? Специалисты не запрещают контакт места введения прививки с водой, но предупреждают, что пациент на протяжении семи дней не должен посещать бассейн, сауну, а еще принимать водно-солевые процедуры. Также не рекомендуется сильно тереть мочалкой место укола, это может спровоцировать раздражение кожи.
Прививка от дифтерии неплохо переносится большинством пациентов, независимо от их возраста. Она редко потенцирует появление побочных эффектов, длительность существования которых в норме не должна превышать 4-х суток. При условии подкожного введения прививки у человека возникает раздражение или шишка в месте инъекции. Пораженный участок кожи может чесаться, краснеть. В единичных случаях место воздействия воспаляется с формированием абсцесса.
Среди реакций после прививки у пациентов может наблюдаться повышенная температура, расстройства работы кишечника, нарушение качества сна, умеренная тошнота, ухудшение аппетита.
Дети, не страдающие аллергиями, нормально воспринимают иммунные материалы. После прививки у них могут появиться жалобы на незначительный дискомфорт в области горла, першение, кашель. Крайне редко врачи диагностируют у малышей развитие более сложных нежелательных реакций, а именно:
- лихорадка;
- частый плач и смена настроения;
- снижение артериального давления.
У взрослых осложнений после прививки практически не возникает. Исключение представляют собой случаи, когда у человека есть индивидуальная непереносимость вакцины или ее отдельных компонентов. При таком варианте после прививки от дифтерии могут быть диагностированы кожные реакции в виде дерматита, экземы или диатеза, а еще общие проявления немедленного типа (чаще всего анафилаксия).
К сожалению, не все категории людей могут быть иммунизированы от болезни. Среди основных противопоказаний к прививке от дифтерии следует выделить:
- наличие простудных заболеваний в активной стадии развития болезненного процесса;
- период обострения хронических недугов висцеральных органов, энзимопатии, а еще недостаточность ферментов;
- неврологические патологии в анамнезе;
- родовая травма с возникновением гематом в области головного мозга;
- врожденные и приобретенные пороки сердца;
- состояния после перенесенных оперативных вмешательств и заболеваний с продолжительным течением;
- аутоиммунные патологии;
- раковые опухоли;
- прогрессирующий вариант течения энцефалопатии;
- аллергическая реакция на компоненты вакцины;
- повышенная температура тела и иммунодефицитные состояния;
- судорожный синдром.
Прививка от дифтерии для взрослых нежелательна для беременных женщин, которые находятся на сроке до 12 недель, а также категории населения, склонной к развитию тяжелых форм аллергии в виде анафилактического шока, отека Квинке, синдрома Лайелла, сенной болезни и тому подобное.
Противопоказаниями к вакцинации от дифтерии у ребенка первых лет жизни:
- диатез;
- желтуха;
- кишечные колики;
- поражение центрального отдела НС;
- простуда.
Перед вакцинацией врач в обязательном порядке должен провести осмотр ребенка и оценить все риски развития у него патологических реакций на введение вакцинного препарата.
Сегодня одним из наиболее популярных источников получения информации о вакцинации против дифтерийной инфекции есть интернет. Больше интересного о прививках каждый желающий может узнать, посмотрев видео.
источник
График вакцинации в нашей стране определяется национальным календарем прививок. Вакцинация АКДС (ТЕТРАКОК, ИНФАНРИКС) — трехкратная и проводится в 3, 4, 5 и в 6 месяцев. Далее следует одна ревакцинация — в 18 месяцев. Если ребенок начинает прививаться не в 3 месяца, а позже, то вакцины, содержащие коклюшный компонент, ему вводят три раза с интервалом 1,5 месяца, а четвертый раз — через год после третьего введения. Последующие возрастные ревакцинации в нашей стране предусмотрены только против дифтерии и столбняка АДС-М АНАТОКСИНОМ 1 (зарубежные, зарегистрированные в России аналоги — ДТ-ВАКС и ИМОВАКСДТ-АДЮЛЪТ) и проводятся в 7, 14 и далее каждые 10 лет в течение жизни.
1 Анатоксины с добавкой в названии буквы «м» содержат уменьшенное количество действующего вещества.
Для вакцинации только против дифтерии применяют АД или АД-М АНАТОКСИН, а отдельно против столбняка — АДС АНАТОКСИН.
Для иммунизации против дифтерии и столбняка детей в возрасте до 6 лет, если они перенесли коклюш и прививать их от этого заболевания уже не нужно, или у них имеются постоянные противопоказания к применению коклюшного компонента вакцины (афебрильные судороги, прогрессирующее заболевание нервной системы), о которых пойдет речь позже, используют АДС АНАТОКСИН. При первичной иммунизации эту вакцину вводят два раза с интервалом 1,5 месяца. Через 12 месяцев после второго введения необходима однократная ревакцинация. Начиная с 7-летнего возраста детям и взрослым вводят только АДС-М АНАТОКСИН. Этот препарат используют для плановых ревакцинаций в соответствии с календарем прививок (в 7, 14 и далее каждые 10 лет). Если по каким-то причинам ребенок до 6 лет не был привит против дифтерии и столбняка, то после этого возраста его прививают АДС-М АНАТОКСИНОМ двукратно с интервалом 1,5 месяца и ревакцинацией через 6-9 месяцев, а затем ревакцинируют по календарю прививок. АДС-М АНАТОКСИН используют также для продолжения иммунизации против дифтерии и столбняка детям младше 6 лет, у которых отмечались осложнения АКДС-вакцинации, о которых мы расскажем ниже.
При нарушении графика иммунизации засчитывают все проведенные ранее прививки, и ребенка продолжают прививать, доделывая все введения препаратов до завершения первичного комплекса: вакцинация + первая ревакцинация, а затем вводят в возрастной график ревакцинаций.
АКДС, ТЕТРАКОК, ИНФАНРИКС и все анатоксины могут вводиться одномоментно с любыми другими вакцинами, за исключением БЦЖ.
Все препараты для профилактики коклюша, дифтерии, столбняка представляют собой мутноватую жидкость, которую до введения хорошо встряхивают для получения равномерной однородной (гомогенной) взвеси. Если в препарате остаются неразвивающиеся комочки или хлопья, вводить его нельзя.
Помимо основных действующих веществ, в состав вакцин включены адсорбент 1 и стабилизатор 2 . В качестве адсорбента используется ГИДРОКСИД АЛЮМИНИЯ, который усиливает иммуногенность вакцины, то есть ее способность вызывать длительную защиту от болезни. В роли стабилизатора выступает ТИОМЕРСАЛ, который представляет собой соль ртути в количестве до 25 мкг. Эта доза не опасна для человека — по данным ВОЗ, за сутки в наш организм с пищей, водой и через легкие попадает до 20 мкг различных соединений ртути.
1 Адсорбент — вещество, способное поглощать (адсорбировать) на своей поверхности другие различные вещества. Например, это свойство можно использовать для удаления вредных соединений из какой-либо среды.
2 Стабилизатор — вещество, способствующее длительному сохранению физических, химических свойств препарата (продукта).
АКДС (ТЕТРАКОК, ИНФАНРИКС) вводятся внутримышечно, детям до 18 месяцев — в передненаружную поверхность бедра, детям старше 18 месяцев — в дельтовидную мышцу (верхняя треть плеча). Введение вакцины в ягодичную мышцу, которое широко практиковалось ранее, в настоящее время не рекомендуется, поскольку ягодицы грудного ребенка имеют большую прослойку жировой ткани и препарат может попасть в жировую клетчатку. Всасывание вакцины из жировой ткани происходит медленнее, чем из мышечной, что может привести к появлению местных вакцинальных реакций. Анатоксины (АДС, АДС-М и АД-М) детям дошкольного возраста вводят так же, как АКДС-вакцину, а школьникам препарат можно вводить еще и подкожно в подлопаточную область. Для этого используется специальная игла для подкожных манипуляций, с более острым, чем у иглы для внутримышечных инъекций, срезом.
После введения всех указанных препаратов, но значительно чаще — после введения цельноклеточных вакцин (АКДС, ТЕТРАКОК), в первые 3 дня у ребенка может появиться ответная вакцинальная реакция (местная или общая). В 80-90 % случаев это заметно уже через несколько часов после прививки.
Это обычные (нормальные) вакцинальные реакции, а не осложнения.
Местная вакцинальная реакция представляет собой покраснение и уплотнение в месте введения препарата, чаще всего небольшого размера, однако бывают случаи, когда проявления местной реакции достигают 8 см в диаметре (но не более), что тоже является нормой. Она возникает, как правило, в первый день после прививки и сохраняется в течение 2-3 суток.
Общая вакцинальная реакция проявляется чаще всего уже через несколько часов после введения вакцины и выражается недомоганием и повышением температуры тела, но, как правило, проходит к концу третьих суток. Различают слабую вакцинальную реакцию с подъемом температуры до 37,5°С и незначительным нарушением общего состояния; среднюю вакцинальную реакцию с температурой не выше 38,5°С и более выраженными нарушениями общего состояния и сильную вакцинальную реакцию с температурой выше 38,6°С и выраженным нарушением общего состояния. При очень сильной реакции с повышением температуры тела — в первые двое суток до 40,0°С и выше — введение АКДС-вакцины прекращают, а прививки против дифтерии и столбняка продолжают АДС (АДС-М) АНАТОКСИНОМ.
Число средних и сильных реакций на вакцину Тетракок может достигать 30% от числа привитых детей. Частота сильных реакций на введение вакцины АКДС не превышает 1% от числа всех привитых. Возникновение реакций связано как с особенностями организма ребенка, так и с реактогенностью вакцины, которая отмечается в той или иной степени у всех препаратов и может различаться в зависимости от используемых серий вакцины. На бесклеточные вакцины и анатоксины сильные реакции практически не встречаются. Развитие обычных (нормальных) вакцинальных реакций не зависит от того, какую по счету дозу вакцины получает ребенок. Такие реакции с одинаковой частотой возникают и после 1, и после 3 или 4 введения АКДС, и даже может быть чуть чаще на 1-е введение, т.к. 3-месячный ребенок, которому вводят АКДС впервые, сталкивается с достаточно активным чужеродным веществом. В действительности с кратностью введения АКДС-вакцины возможно увеличение лишь аллергических, чаще всего местных реакций (отек, уплотнение, краснота в месте инъекции). Это связано с тем, что при повторном введении в организм вакцины, помимо антител против конкретного возбудителя или его токсинов могут образоваться и антитела, которые определяют появление аллергических реакций, относящиеся к классу так называемых, иммуноглобулинов Е. Их повышенное количество чаще всего наследственно обусловлено. Когда предрасположенный к аллергии ребенок получает 1 и 2 дозу АКДС, в его организме начинают образовываться антитела данного класса к вакцине, а при 3 и 4 введении АКДС происходит аллергическая реакция. Поэтому детям, ранее уже имевшим аллергические реакции на какие-то вещества, рекомендуют при проведении прививок, особенно при повторном введении той же самой вакцины, профилактически принимать противоаллергические средства. Однако повышение температуры эти лекарства не предупреждают, поэтому их назначение всем детям подряд, что стало широко распространяться в последнее время, бессмысленно.
Подъем температуры после прививки — это закономерная реакция организма, она обусловлена активно идущими ответными реакциями, в частности синтезом некоторых факторов, стимулирующих активный специфический ответ на вакцину. Не зря в свое время считали, что чем выше у ребенка температура после прививки, тем активнее иммунитет, тем лучше он защищен от инфекции.
При повышении температуры более 38,5°С (у детей, предрасположенных к судорогам, этот «порог» не должен превышать 37,6°С) необходимо использовать жаропонижающие средства (ПАРАЦЕТАМОЛ, НУРОФЕН, НИМУЛИД). Если высокая температура сохраняется и после приема препаратов или проявились другие нарушения в самочувствия ребенка, следует вызвать врача.
«Готовить» здорового малыша к прививке не нужно.
Важно помнить, что ребенок может заболеть любой инфекцией, случайно совпавшей по времени с проведенной прививкой. Если кроме температуры у него появляются кашель, насморк, нарушения стула, а лихорадка сохраняется дольше 3 дней или начинается спустя 3 дня после прививки, это не имеет никакого отношения к ней. Необходимо своевременно выяснить, с каким заболеванием это может быть связано, и начать лечить малыша.
Часто родители жалуются, что после прививки у ребенка появились аллергические высыпания на коже (диатез), а до этого ничего подобного не случалось. Как правило, диатез появляется у детей с наследственной предрасположенностью к аллергическим реакциям и различными нарушениями работы кишечника. Вакцина способна повышать аллергическую настроенность и, если у ребенка имеют место предрасполагающие факторы, то после прививки, особенно, если в это же время в рацион кормящей матери или самого малыша вводятся новые продукты питания, может впервые проявиться аллергия. Поэтому существует правило — вводить новые продукты или менять смесь не позднее чем за неделю до прививки или не ранее чем через 7-10 дней после нее. Что касается детей более старшего возраста, то взрослым не следует, «жалея» их после укола, угощать конфетами шоколадом и другими продуктами-аллергенами, а также водить в популярные предприятия общепита.
Конечно, абсолютно безопасных вакцин нет, и вакцина очень редко, но может вызвать осложнение. Родители должны это знать, так же, как и то, что последствия инфекций в сотни раз опаснее. К тому же, по данным ВОЗ, поствакцинальные осложнения регистрируют с частотой 1 на 15000-50000 доз цельноклеточных вакцин (АКДС, ТЕТРАКОК) и единичные случаи — на бесклеточные вакцины и анатоксины(1на 100000-2,5000000).
Различают местные и общие осложнения.
К местным осложнениям относят образование в месте укола участка ткани, увеличенного в объеме и повышенной плотности (инфильтрата), а также аллергическую реакцию с покраснением кожи и значительным отеком — более 80 мм в диаметре. Эти изменения сохраняются в течение 1 -2 дней и проходят самостоятельно. Можно воспользоваться мазью, например троксевазиновой, которую прикладывают на всю область отека 3-5 раз в день до исчезновения симптомов.
К общим осложнениям относятся:
- упорный монотонный пронзительный крик (визг) малыша, который появляется через несколько часов после прививки и сохраняется 3 часа и более, а также сопровождается беспокойством ребенка и иногда — повышением температуры тела. Все симптомы проходят самостоятельно через несколько часов, но в качестве терапии могут применяться жаропонижающие препараты (см. выше). Отрицательного влияния на здоровье ребенка это не оказывает;
- судорожный синдром (встречается с частотой 1 на 50000 доз; следует отметить, что при заражении коклюшной инфекцией эта цифра гораздо выше — 1 на 1000 заболевших):
- фебрильные судороги, развивающиеся на фоне высокой температуры (выше 38,0°С) в первые трое суток после прививки, наиболее часто-в первый день. Многие зарубежные и отечественные педиатры и неврологи не рассматривают подобную реакцию организма как постпрививочные осложнения, поскольку почти 15% детей до 2 лет склонны к таким судорогам при высокой температуре. Таково свойство их мозговой ткани, их индивидуальная реакция на температуру, независимо от ее происхождения;
- афебрильные судороги — судороги при нормальной или субфебрильной температуре (до 38,0°С). Они возникают очень редко. Их появление свидетельствует о предшествующем органическом поражении нервной системы, которое по каким-то причинам не было установлено до прививки. Появление таких приступов является показанием для обязательного обследования ребенка у невролога, с использованием различных инструментальных методов.
- аллергические реакции: крапивница 1 , отек Квинке 2 и анафилактический шок 3 — самое серьезное и редчайшее осложнение (реже, чем 1 на 1000000 доз вакцины), которое развивается сразу после введения вакцины или через 20-30 минут. Поэтому в течение получаса после вакцинации малыш должен находиться под наблюдением медицинского персонала и не покидать поликлинику или прививочный центр, где проводили прививку. К сожалению, на практике это правило не всегда соблюдается из-за спешки родителей или медперсонала. Лечение осложнений проводит врач.
1 Крапивница — аллергическое заболевание, характеризующееся кожной сыпью в виде волдырей, зудом.
2 Отек Квинке (гигантская крапивница) — аллергическое заболевание, характеризующееся отеком кожи, подкожной клетчатки, а также слизистых оболочек внутренних органов и систем (дыхательной, пищеварительной, мочевыделительной).
3 Анафилактический шок — состояние, при котором в ответ на введение какого-либо вещества в организм происходит резкое падение артериального давления, что нарушает жизнедеятельность организма, в этом случае требуется немедленная реанимационная помощь.
При введении бесклеточной коклюшной вакцины и анатоксинов осложнения возникают гораздо реже, чем после введения АКДС-вакцины, а монотонный крик и судороги не встречаются.
Детям, перенесшим осложнения на АКДС (ТЕТРАКОК) вакцину, в последующем коклюшный компонент не вводят, а прививки против дифтерии и столбняка проводят анатоксинами.
Риск развития осложнений можно снизить до минимума при помощи режимных и медикаментозных мер. Но даже если осложнение предотвратить не удалось, у ребенка все равно вырабатывается иммунитет к инфекции и можно продолжать прививочный процесс другой вакциной.
Считается, что в АКДС-вакцине осложнения вызывает именно коклюшный компонент. Если же тяжелая реакция (например, анафилактический шок) была на ДЦС или ДЦС-М анатоксин, то таким детям проводят пробу Манда (французский педиатр, который ее предложил). Эта проба может быть проведена только в условиях поликлиники или стационара. 0,1 мл анатоксина (дифтерийного или столбнячного) разводят в 10 мл физиологического раствора. Из полученного раствора берут 0,1 мл разведенного анатоксина и вводят внутрикожно на границе нижней и средней части предплечья (как при реакции Манту). Результат оценивают сразу и через 24 часа. Проба считается отрицательной, если в месте введения нет никаких реакций и нет общего недомогания. При отрицательной пробе можно вводить данный анатоксин.
Временным противопоказанием к проведению прививок является острое или обострение хронического заболевания. В этом случае вакцинацию проводят после выздоровления малыша (через 2 — 3 недели после острой болезни и не ранее чем через месяц после обострения хронической). Чтобы исключить вакцинацию нездорового ребенка, в день прививки его обязательно осматривает врач или фельдшер (в сельской местности) и измеряет температуру. Прививку делают только здоровому ребенку, с нормальной температурой тела, и уточняют, нет ли заболевших в окружении малыша. Если таковые есть, то плановую прививку лучше отложить на несколько дней — до их выздоровления.
Постоянным противопоказанием к введению той или иной вакцины являются тяжелая аллергия на один из ее компонентов (отек Квинке, анафилактический шок), а также осложнение на предшествующую дозу вакцины или подъем температуры более 40,0°С. Противопоказанием для введения цельноклеточной коклюшной вакцины (АКДС, ТЕТРАКОК) является прогрессирующее поражение нервной системы и афебрильные судороги у ребенка.
Говоря о противопоказаниях, следует сказать, что нередко врачи и родители необоснованно расширяют их «список» и не прививают малышей, у которых нет прямых противопоказаний к вакцинации, например детей-аллергиков, страдающих бронхиальной астмой, или ребят с не прогрессирующим поражением нервной системы. А между тем таких малышей обязательно следует привить против коклюша, поскольку наиболее тяжелые осложнения со стороны легких коклюш вызывает именно у детей с бронхиальной астмой, а у детей с поражением нервной системы при коклюшной инфекции возникает длительное и серьезное поражение головного мозга.
источник
Вакцинация против дифтерии проводится вакциной АКДС (см. коклюш) или дифтерийным анатоксином, обычно в ассоциации со столбнячным анатоксином.
ХАРАКТЕРИСТИКА ПРЕПАРАТОВ. Используются следующие препараты:
Анатоксин дифтерийно-столбнячный очищенный адсорбированный (АДС-анатоксин). Препарат содержит в 1 мл 60 флокулирующих единиц (ЛФ) очищенного дифтерийного и 20 антитоксинсвязывающих единиц (ЕС) очищенного столбнячного анатоксинов, адсорбированных на гидроксиде алюминия, консервант — мертиолят (1: 10000). В 1 прививочной дозе (0,5 мл) содержится не менее 30 МИЕ дифтерийного анатоксина и не менее 40 МИЕ столбнячного анатоксина, что соответствует требованиям ВОЗ.
Выпускается в ампулах по 1 мл (2 дозы), в упаковке 110 ампул. Хранить в сухом темном месте при T 6±2°С. Препараты, подвергшиеся замораживанию, к применению не пригодны. Срок годности 3 года, дополнительный срок годности после переконтроля 1 год.
Анатоксин дифтерийно-столбнячный очищенный адсорбированный с уменьшенным содержанием антигенов (АДС-м-анатоксин). Препарат аналогичен предыдущему, но содержит в 1 мл 10 ЛФ дифтерийного и 10 ЕС столбнячного анатоксинов, в силу чего является слабо реактогенным. Форма выпуска, условия хранения и срок годности — те же.
Анатоксин дифтерийный очищенный адсорбированный с уменьшенным содержанием антигенов (АД-м-анатоксин). Препарат содержит в 1 мл 10 ЛФ дифтеритного анатоксина, выпускается в ампулах по 0,5 мл (1 доза) и 1,0 мл (2 дозы), в упаковке по 10 ампул. Условия и сроки хранения те же.
В России разрешено использовать аналог АДС-м-анатоксина — DT-Adult (фирма Пастер-Мерье, Франция), содержащий 2 ЛФ дифтерийного и 40 МИЕ столбнячного анатоксинов. Консервант — мертиолят до 0,05 мг (1: 10000).
СРОКИ ПРОВЕДЕНИЯ. Первичная вакцинация детей до 4 лет проводится вакциной АКДС (см. коклюш), с 4 до 6 лет и для детей, имеющих противопоказания для введения коклюшного компонента, а также переболевших коклюшем — АДС-анатоксином. Детям старше 6 лет (6 – 7), подросткам (14 лет) и взрослым вводят АДС-м-анатоксин.
АДС и АДС-м вводят двукратно с интервалом 45 дней с ревакцинацией через 9—12 мес. (АДС-анатоксин) и 6—9 мес. (АДС-м-анатоксина) после введения 2-й дозы.
Для первичной вакцинации детей старше 6 лет и взрослых используется только АДС-м-анатоксин, поскольку АДС-анатоксин у них может давать сильные реакции. АДС и АДС-м-анатоксины могут вводиться одновременно с полиомиелитной вакциной.
МЕТОД ВВЕДЕНИЯ и ДОЗА. Анатоксины (все препараты) вводятся в разовой дозе 0,5 мл внутримышечно детям раннего и дошкольного возраста, старшим детям и взрослым их можно также вводить глубоко подкожно.
ПОСТЭКСПОЗИЦИОННАЯ ПРОФИЛАКТИКА. Лица, находившиеся в тесном контакте с больным дифтерией, подлежат немедленной вакцинации в зависимости от их вакцинального статуса:
— полностью вакцинированные лица, получившие последнюю дозу анатоксина менее 5 лет назад, ревакцинации по контакту не подлежат;
— вакцинированным лицам, получившие последнюю дозу анатоксина более 5 лет назад, вводится 1 доза АДС-м (или АД-м) анатоксина;
— непривитым, а также взрослым с неизвестным прививочным анамнезом, помимо бактериологического обследования и химиопрофилактики, вакцинацию анатоксином проводят двукратно с интервалом 30 дней.
ПРИВИВОЧНЫЕ РЕАКЦИИ. Все препараты анатоксина малореактогенны.
У небольшой части привитых могут наблюдаться слабые местные реакции (легкая краснота, припухание, болезненность в месте инъекции), повышение температуры (обычно не выше 37,5°С), легкое недомогание в течение 1—2 дней после вакцинации. У склонных к аллергическим реакциям детей изредка появляются 56 преходящие сыпи, усиление экссудативных проявлений.
ОСЛОЖНЕНИЯ практически отсутствуют. У предрасположенных детей на фоне повышения температуры возможны фебрильные судороги. Описаны отдельные случаи анафилактического шока, неврологических реакций. Выраженная местная аллергическая реакция наблюдается обычно у лиц, многократно получавших столбнячный анатоксин.
ПРОТИВОПОКАЗАНИЯ постоянные к применению отсутствуют.
В обычных условиях лицам с острыми заболеваниями и обострениями хронических введение анатоксина следует отложить на 2—4 недели, однако в очаге инфекции анатоксин может быть введен в более ранние сроки ремиссии или выздоровления и даже на фоне текущего нетяжелого заболевания.
АДС-анатоксин не вводится лицам, у которых на его предыдущее введение возникли тяжелые аллергические или неврологические реакции.
Хотя тератогенное действие анатоксинов не доказано, от плановых прививок беременных следует воздержаться.
Иммунизация против столбняка проводится (как правило, одновременно с профилактикой коклюша и/или дифтерии) с целью предотвратить заболевание в случае травмы, ожога, повреждения кожи и слизистых.
ХАРАКТЕРИСТИКА ПРЕПАРАТОВ. Наряду с ассоциированными (см. коклюш и дифтерия) используется анатоксин столбнячный очищенный адсорбированный (АС-анатоксин), содержащий в 1 мл 20 ЕС анатоксина; консервант мертиолят(1: 10000). Выпускается в ампулах по 1 мл (2 дозы) в упаковке 10 ампул. Условия хранения и срок годности те же, что и у других анатоксинов.
При экстренной профилактике столбняка используют также один из сывороточных препаратов, содержащий антитела, нейтрализующие столбнячный токсин: ПСЧИ (1амп. 5 мл =250 МЕ анатоксина, упаковка 5 или 10 ампул) или ПСС (1 амп. = 3000 МЕ, упаковка 5 ампул).
СРОКИ ПРОВЕДЕНИЯ. Плановая вакцинация и ревакцинация как при дифтерии. АС-анатоксин используется для экстренной профилактики столбняка.
МЕТОД ВВЕДЕНИЯ. Как при дифтерии. АС-анатоксин – 0,5 мл п/к. ПСЧИ 250 МЕ в/м.
ЭКСТРЕННАЯ СПЕЦИФИЧЕСКАЯ ПРОФИЛАКТИКА СТОЛБНЯКА проводится активно-пассивным методом при:
o Травме с нарушением целостности кожных покровов и слизистых;
o Обморожениях и ожогах любой степени;
o Родах вне медицинских учреждений;
o Гангрене или некрозе тканей;
o Проникающих повреждениях ЖКТ.
Для экстренной профилактики столбняка используют АС-анатоксин, вместо него можно использовать АДС-м-анатоксин; в отсутствии ПСЧИ используют ПСС 3000 МЕ. Необходимо учитывать, что ПСС может привести к развитию побочных реакций — анафилактического шока и сывороточной болезни (до 15%).
Перед введением ПСС для выявления чувствительности к чужеродному белку в обязательном порядке ставят внутрикожную пробу с разведенной 1:100 сывороткой, которая находится в коробке с препаратом (ампула маркирована красным цветом). Препарат вводят внутрикожно в объеме 0,1 мл. Лицам с положительной кожной пробой (диаметр отека или гиперемии в месте введения 1 см и более) введение ПСС противопоказано. Лицам с отрицательной кожной пробой вводят подкожно 0,1 мл неразведенной сыворотки и при отсутствии реакции через 30 мин остальную дозу.
Экстренная профилактика столбняка проводится в следующем порядке :
— если ребенок по имеющимся документам получил полный курс плановой иммунизации, независимо от срока последней прививки, вышеуказанные препараты не применяют;
— при отсутствии ревакцинации, независимо от сроков после последней дозы вакцины (анатоксина), вводится 0,5 мл АС-анатоксина;
— вакцинированным взрослым, получившим ревакцинацию менее 10 лет назад, введение анатоксина оправдано только при получении тяжелой, загрязненной травмы, при сроке более 10 лет вводится 0,5 мл АС-анатоксина;
— если ребенок получил две прививки при первичной иммунизации при сроке менее 5 лет, вводят 0,5 мл АС-анатоксина;
— если ребенок получил одну прививку при первичной иммунизации не более чем 2 года назад, вводят 0,5 мл АС анатоксина, более чем 2 года назад — 1 мл АС анатоксина и 250 ME ПСЧИ (или 3000 ME ПСС);
— непривитые дети до 5 мес. получают 250 ME ПСЧИ или 3000 ME ПСС, старше 5 мес. — 1 мл АС-анатоксина и 250 ME ПСЧИ или 3000 ME ПСС.
При отсутствии документального подтверждения о прививках дети с 5 мес, подростки, военнослужащие и бывшие военнослужащие получают во всех случаях 0, 5 мл АС-анатоксина, а при инфицированных ранах им вводят ПСЧИ или ПСС.
ПРИВИВОЧНЫЕ РЕАКЦИИ. Введение АС-анатоксина, как и АДС-анатоксина может вызвать местную реакцию в виде красноты и припухлости и общую — температурную, недомогание. Все эти явления проходят через 1—3 дня. ПСЧИ малореактогенен. На введение ПСС возможны немедленные аллергические реакции, наступающие сразу после введения или через несколько часов, ранние — на 2—6 сутки после введения и отдаленные — на 2 неделю и позднее. Они проявляются симптомокомплексом сывороточной болезни (повышение температуры, сыпи, зуд, боли в суставах, увеличение лимфоузлов, печени и селезенки), в редких случаях анафилактическим шоком.
Учитывая возможность развития анафилактического шока, за каждым привитым предусмотрено наблюдение в течение 1 часа. В случае появления первых признаков осложнения должна быть оказана адекватная медицинская помощь.
ПРОТИВОПОКАЗАНИЯ. К введению АС-анатоксина абсолютных противопоказаний нет.
Для профилактики полиомиелита применяется полиомиелитная живая оральная вакцина (ОПВ) из штаммов Сэбина (ЖВС); инактивированная вакцина Солка (ИПВ). Отечественная ОПВ отвечает требованиям ВОЗ.
ХАРАКТЕРИСТИКА ПРЕПАРАТОВ. ОПВ содержит атте-нуированные (ослабленные) штаммы вирусов полиомиелита 3 иммунологических типов I, II и III. Жидкость красно-оранжевого цвета, без осадка и посторонних примесей. Выпускается во флаконах по 50, 25, 10 доз. Упаковка содержит 10 флаконов. Препарат содержит в 1 прививочной дозе инфекционных единиц: тип 1 не менее 1 000 000, II тип не менее 100 000, III тип не менее 300 000. Хранить при температуре минус 20°С (срок годности 2 года) или не выше 8°С (срок годности 6 мес.). Вскрытый флакон следует использовать в течение рабочего дня.
ИПВ содержит полиовирусы 3 типов, инактивированные формалином. В России разрешено использовать ИПВ — Imovax Polio, фирмы Пастер-Мерье (Франция).
СРОКИ ПРОВЕДЕНИЯ. ОПВ прививают, начиная с 3 месячного возраста: первый год трехкратно с интервалом 45 дней; ревакцинация — 18, 20 мес, 14 лет.
ПРИВИВОЧНАЯ ДОЗА зависит от концентрации (титра) вакцины: по 2 капли (при разливе вакцины в 5 мл — 50 доз, т.е. 1 доза вакцины в объеме 0,1 мл), либо 4 капли (при разливе вакцины в 5 мл — 25 доз иди 2 мл — 10 доз, т.е. 1 доза вакцины в объеме 0,2 мл) на прием.
МЕТОД ВВЕДЕНИЯ. Прививочную дозу ОПВ закапывают в рот стерильной пипеткой, капельницей или шприцом за 1 час до еды. Запивать вакцину водой, а также есть и пить в течение часа после прививки не разрешается. Если ребенок срыгнул или вырвал, ему следует дать вторую дозу; если и в этом случае было срыгивание, новую дозу следует дать лишь при следующем визите. ИПВ детям первого года вводится внутримышечно трехкратно с теми же интервалами (вместе с АДС или АКДС) с последующей ревакцинацией.
ПРИВИВОЧНЫЕ РЕАКЦИИ. ОПВ, как правило, не вызывает ни общей, ни местной реакции. ИПВ содержит следы стрептомицина и неомицина и может вызывать реакции у лиц с аллергией к этим препаратам.
ОСЛОЖНЕНИЯ НА ОПВ крайне редки. У детей с аллергией очень редко бывают сыпи, крапивница или отеки Квинке. Вакциноассоциированный полиомиелит (ВАП) встречается как у привитых (4—30 день), так и у лиц, контактных с привитыми ( до 60 дней после контакта) с частотой 1: 1,5 млн. получивших первую дозу и 1: 40 млн. — повторную. Обычно заболевание развивается при иммунодефицитных состояниях. Риск развития вакциноассоциированного полиомиелита по контакту с вакцинируемым ребенком в семье ничтожен (1: 2—14 млн.).
ПРОТИВОПОКАЗАНИЯ к вакцинации ОПВ:
— иммунодефицитное состояние, злокачественные заболевания крови, новообразования, назначения иммуносупрессантов или лучевой терапии. ОПВ у этих детей целесообразно заменить на ИПВ.
— неврологические расстройства на предыдущие вакцинации;
— при наличии острого заболевания вакцинацию следует отложить до выздоровления (на 2—4 недели). Более легкие заболевания, такие как ОРЗ или диарея с повышением температуры не более 37,5 противопоказанием не являются.
Вакцинация беременных не проводится, хотя данных о неблагоприятном влиянии ОПВ на плод нет.
В очаге заболевания полиомиелитом ОПВ должны получить все невакцинированные и лица с неизвестным вакцинальным анамнезом, им вводится также 3,0—6,0 мл иммуноглобулина человека нормального.
С целью активной профилактики кори применяется живая коревая вакцина (ЖКВ), пассивная профилактика осуществляется иммуноглобулином человека нормальным.
ХАРАКТЕРИСТИКА ПРЕПАРАТОВ. ЖКВ готовится из вакцинного штамма Л-16, выращенного в культуре клеток эмбрионов японских перепелов. Вакцина выпускается в сухом виде в ампулах или флаконах с содержанием от 1 до 5 прививочных доз (1 доза содержит не менее 2000 ТЦД50 вируса). Препарат содержит незначительное количество неомицина или канамицина (до 10 ЕД/дозе) и следовое количество белка сыворотки крупного рогатого скота. Непосредственно перед введением вакцину разводят прилагаемым к каждой ампуле или флакону растворителем. Растворенная вакцина имеет вид прозрачной или слегка опалесцирующей розовой или бесцветной жидкости. Хранят в сухом месте при Т 6±2°С, срок годности 15 мес.
В России разрешено применение коревой живой вакцины «Рувакс» (фирма Пастер-Мерье, Франция), вакцины против кори, паротита, краснухи (MMR-2), кори и краснухи, кори и паротита (Фирма Мерк Шарп Доум, США).
Иммуноглобулин человека нормальный представляет собой активную белковую фракцию, выделенную из сыворотки или плазмы доноров или сыворотки плацентарно-абортной крови. Выпускается в ампулах по 1,5 мл (1 доза) или 3 мл (2 дозы) в упаковке 10 ампул. Хранить в сухом темном месте при Т 6±2°С, срок годности 2 года.
СРОКИ ПРОВЕДЕНИЯ. ЖКВ прививают не болевших корью детей с 12 месячного возраста. Ревакцинация проводится перед поступлением в школу (в 6 лет) и имеет целью защитить от кори детей, у которых по той или иной причине иммунитет не выработался.
ЭФФЕКТИВНОСТЬ. При правильной вакцинации защитный титр антител появляется более чем у 96% вакцинированных и держится, судя по данным наиболее длительных наблюдений, более 25 лет. Однако, с учетом высокой контагиозности кори, для прекращения циркуляции вируса требуется вакцинация 97% детского населения.
МЕТОД ВВЕДЕНИЯ: ЖКВ вводят подкожно в объеме 0,5 мл под лопатку или в область плеча (на границе нижней и средней трети плеча с наружной стороны).
ПОСТЭКСПОЗИЦИОННАЯ ПРОФИЛАКТИКА. Неболевшим корью и непривитым от кори контактным детям старше 12 мес. и взрослым следует ввести ЖКВ только в течение первых 3 дней от момента контакта. При большем сроке, а также детям в возрасте 3—12 мес. и более старшим, имеющим противопоказания к введению ЖКВ, вводится иммуноглобулин человека нормальный 1 или 2 дозы в зависимости от состояния здоровья и времени, прошедшего от момента контакта.
ПРИВИВОЧНЫЕ РЕАКЦИИ. У большинства детей коревая вакцинация никакими клиническими проявлениями не сопровождается. У 5—15% детей специфическая реакция в период от 5—6 по 15 день может сопровождаться повышением температуры (37,5—38°), катаральными явлениями (кашель, незначительный конъюнктивит, ринит), иногда необильная бледно-розовая кореподобная сыпь. Вакцинальная реакция обычно держится не более 2—3 дней. Вне зависимости от выраженности реакции ребенок не заразен для окружающих.
ОСЛОЖНЕНИЯ. Коревая вакцина мало реактогенна, осложнения у привитых очень редки. У детей с аллергией, как в первые дни после вакцинации, так и в период разгара вакцинальной реакции, могут возникать аллергические сыпи, реже крапивница, отек Квинке, лимфаденопатия, синдром геморрагического васкулита.
При развитии реакций на прививку с Т 39—40°С могут развиться судороги, обычно продолжительностью 1—2 мин (однократные или повторные). Прогноз благоприятный, остаточные явления крайне редки. Более выраженные поражения ЦНС встречаются очень редко (1:1 000 000).
В России коревая вакцинация у подавляющего числа детей протекает легко, без осложнений.
ПРОТИВОПОКАЗАНИЯ к вакцинации ЖКВ следующие:
— иммунодефицитные состояния (первичные и как следствие иммуносупрессии), лейкозы, лимфомы, злокачественные заболевания, сопровождающиеся снижением клеточного иммунитета;
— тяжелые формы аллергических реакций на аминогликозиды (мономицин, канамицин и др.), перепелиные яйца;
— не рекомендуется введение ЖКВ беременным ввиду теоретического риска для плода.
У детей с фебрильными судорогами в анамнезе повышение температуры в поствакцинальный период является показанием к назначению антипиретиков.
Прививку против кори можно проводить не ранее, чем через 2—3 мес. после введения иммуноглобулина, плазмы, или других препаратов крови, содержащих антитела. В случае необходимости введения препаратов крови или иммуноглобулина человека ранее, чем через 2 недели после ЖКВ, вакцинацию против кори следует повторить.
С целью профилактики эпидемического паротита применяется живая паротитная вакцина (ЖПВ).
ХАРАКТЕРИСТИКА ПРЕПАРАТОВ. Живая паротитная вакцина готовится из аттенуированного штамма вируса паротита Л-3, выращенного на культуре клеток эмбрионов японских перепелов. Вакцина выпускается в сухом виде в ампулах или флаконах. Каждая прививочная доза содержит не менее 10 000 ГАДЕ50 аттенуированного вируса паротита, а также небольшое количество неомицина или канамицина (до 25 ед) и следовое количество белка сыворотки крупного рогатого скота. Растворенная вакцина имеет вид прозрачной или слегка опалесцирующей розовой или бесцветной жидкости. Ампула содержит от 1 до 5 доз, упаковка содержит 10 ампул вакцины и необходимое количество растворителя. Хранить в сухом, темном месте при температуре 6±2°С. Срок годности 15 месяцев.
Во многих странах вакцинация против паротита проводится ассоциированной вакциной MMR (корь, паротит, краснуха), вводимой однократно в возрасте 12—15 мес.
СРОКИ ПРОВЕДЕНИЯ. Прививку проводят детям от 18 месяцев до 7 лет, ранее не болевшим паротитом. Допускается проведение вакцинации по эпидпоказаниям детей старшего возраста, подростков и взрослых, не привитых против паротита и не перенесших это заболевание.
ЭФФЕКТИВНОСТЬ вакцинации против паротита достаточно высока, она способствует резкому уменьшению заболеваемости паротитом и, главное, снижению числа осложнений (менингитов, орхитов, панкреатитов). Иммунитет после правильно проведенной вакцинации держится долго, возможно пожизненно.
ПОСТЭКСПОЗИЦИОННАЯ ПРОФИЛАКТИКА. Хотя иммунитет после введения ЖПВ развивается медленно, и ее введение лицам, имевшим контакт с больным паротитом, может не защитить от заболевания, такая тактика оправдана как защита от контактов второго порядка. Инструкция по применению препарата предусматривает проведение прививок непривитым и неболевшим детям, не позднее чем через 72 часа после контакта с больным. Вакцинация в этом случае допускается и детям старше 7 лет, а также подросткам и взрослым мужчинам. Введение иммуноглобулина человеческого нормального не гарантирует предотвращение заболевания у контактного ребенка.
МЕТОД ВВЕДЕНИЯ. ЖПВ вводят однократно в объеме 0,5 мл подкожно под лопатку или в наружную область плеча.
ПРИВИВОЧНЫЕ РЕАКЦИИ. У большинства детей вакцинальный процесс протекает бессимптомно. У небольшой части привитых с 4 по 12 день после введения вакцины могут наблюдаться температурная реакция и катаральные явления со стороны носоглотки, продолжающиеся 1—2 дня. В редких случаях в те же сроки возникает кратковременное (2—3 дня) незначительное увеличение околоушных слюнных желез. Местные реакции, как правило, отсутствуют. Ребенок с поствакцинальной реакцией не заразен для окружающих.
ОСЛОЖНЕНИЯ на введение ЖПВ развиваются крайне редко. К ним можно отнести сильную общую реакцию — высокая температура тела, боли в животе, рвота, фебрильные судороги; аллергические реакции в виде сыпей у детей с аллергически измененной реактивностью. Исключительно редко у вакцинированных может развиться доброкачественно протекающий серозный менингит. Каждый случай серозного менингита требует дифференцированного диагноза с серозным менингитом другой этиологии.
ПРОТИВОПОКАЗАНИЯ к вакцинации ЖПВ следующие:
— иммунодефицитные состояния, злокачественные заболевания крови, цитостатическая терапия;
— тяжелые аллергические общие и местные реакции на введение коревой вакцины (общий субстрат культивирования);
— тяжелые аллергические реакции на аминогликозиды и перепелиные яйца.
Вакцинация ЖПВ откладывается до выздоровления от острого или наступления ремиссии хронического заболевания. После нетяжелых заболеваний ЖПВ может быть введена через 2 недели.
Не следует проводить вакцинацию против паротита в период подъема заболеваемости серозным менингитом энтеровирусной этиологии. ЖПВ не вводится лицам, получавшим инъекцию иммуноглобулина в течение предыдущих 2—3 мес; при введении иммуноглобулина в течение 2 недель после вакцинации ЖПВ следует провести повторную вакцинацию.
В настоящее время для вакцинопрофилактики гриппа используют инактивированные вакцины. В России разрешены следующие вакцины против гриппа:
Гриппол (гриппозная полимер-субъединичная, Россия);
Инфлювак (субъединичная, Нидерланды);
Ваксигрипп (Сплит-вакцина, Франция);
Флюарикс (Сплит-вакцина, Бельгия);
Бегривак (Сплит-вакцина, Германия);
Агриппал S1 (субъединичная, Германия);
Инактивированная хроматографическая жидкая (Россия), старше 7 лет;
Для пассивной иммунизации используется специфический противогриппозный гамма-глобулин из сыворотки иммунизированных доноров, или иммуноглобулин человека нормальный.
В соответствии с национальным календарём вакцинируются дети, посещающие дошкольные учреждения; учащиеся 1-11 классов; студенты высших и средних профессиональных учебных заведений; взрослые, работающие по отдельным профессиям и должностям (медицинские и образовательные учреждении, транспорт, коммунальная сфера и др.); взрослые старше 60 лет.
Прививки против гриппа также показаны лицам с хроническими заболеваниями (легких, сердечно-сосудистой системы и др.).
ИНАКТИВИРОВАННЫЕ ВАКЦИНЫ — ХАРАКТЕРИСТИКА ПРЕПАРАТОВ. Вакцины представляют собой вирусы гриппа типов А и В, полученные из вирусосодержащей аллантоисной жидкости куриных эмбрионов, инактивированные формалином, очищенные и концентрированные. Препараты содержат в 1 мл по 20 мкг гемагглютинина подтипов A (H1N1) и A (H3N2), мкг типа В. Хранение при температуре 5±3°С. Срок годности — 1 год.
СРОКИ ПРОВЕДЕНИЯ. Прививки можно проводить с 6 мес. ежегодно в осенне-зимний период.
МЕТОД ВВЕДЕНИЯ И ДОЗА. Интраназальную вакцину вводят распылителем-дозатором типа РДЖ-М4 по 0,25 мл в каждый носовой ход двукратно с интервалом 3—4 недели. Другие вакцины вводят однократно подкожно (в область верхней наружной поверхности плеча) в дозе 0,5 мл.
ПРИВИВОЧНЫЕ РЕАКЦИИ. Препараты слабо реактогенны. При подкожном введении допускается развитие кратковременных температурных реакций свыше 37,5 или инфильтратов до 50 мм не более чем у 3% привитых. При интраназальном введении вакцины повышение температуры до субфебрильных цифр допускается не более чем у 2% привитых.
ИММУНИТЕТ. Кратковременный, что требует ежегодного проведения прививок.
ОСЛОЖНЕНИЯ. Не зарегистрированы.
ПРОТИВОПОКАЗАНИЯ для вакцинации против гриппа: аллергия к белкам куриного яйца, острые инфекционные и неинфекционные заболевания, обострения хронических заболеваний, (вакцинация допустима через 2—4 недели после выздоровления/ремиссии), прогредиентные заболевания нервной системы, системные заболевания соединительной ткани, аутоиммунные заболевания, болезни крови, бронхиальная астма (при подкожном введении), хронический ринит (при интраназальном введении).
Иммунизация против краснухи преследует целью профилактику заболевания у беременных женщин, создающего угрозу инфицирования плода и рождения ребенка с синдромом врожденной краснухи.
ХАРАКТЕРИСТИКА ПРЕПАРАТОВ. Краснушная вакцина представляет собой лиофилизированный живой аттенуированный вирус, выращенный на культуре диплоидных клеток человека. Выпускается как в виде моновакцины, так и в составе вакцины MMR (корь, паротит, краснуха) рядом зарубежных фирм. В России зарегистрированы следующие зарубежные вакцины содержащие живой аттенуированный штамм вируса краснухи Wistar RA27/3:
— паротитно-коревая-краснушная вакцина (приорикс, MMR-2);
— паротитно-краснушная вакцина (MR-VAX-2);
— краснушная вакцина (MERUVAX-2), все препараты производства фирмы Merk Sharp Doum (США);
— краснушная вакцина (RUDIVAX) производства фирмы Пастер-Мерье (Франция).
Вакцину выпускают в ампулах или флаконах. Одна прививочная доза содержит не менее 1000 ТЦД50 вируса. Препарат содержит следы неомицина (до 25 мкг). Хранить при температуре 2— 8°С, в темном месте.
СРОКИ ПРОВЕДЕНИЯ. Вакцинация проводится в 12 мес, ревакцинация в 6 лет. Прививаются также дети от 1 года до 17 лет, девушки от 18 до 25 лет, не болевшие, не привитые, привитые однократно.
ДОЗА И МЕТОД ВВЕДЕНИЯ. Одну дозу вакцины растворяют в 0,5 мл растворителя и вводят подкожно или внутримышечно. Разведенная вакцина хранению не подлежит.
ЭФФЕКТИВНОСТЬ. Сероконверсия после введения краснушной вакцины наблюдается у 95% и более привитых, иммунитет сохраняется длительно, не менее чем у 92% привитых больше 10 лет, возможно пожизненно.
ПОСТЭКСПОЗИЦИОННАЯ ПРОФИЛАКТИКА. Выработка иммунитета на краснушную вакцину происходит медленно, поэтому вакцинация контактных лиц неэффективна; более того, если ребенок здоров, то целесообразно дать ему переболеть краснухой (особенно девочкам).
ПРИВИВОЧНЫЕ РЕАКЦИИ И ОСЛОЖНЕНИЯ. Как моновакцина, так и вакцина MMR малореактогенны. В раннем детском и препубертатном возрасте прививочные реакции редки и характеризуются незначительным повышением температуры и кратковременными катаральными симптомами, а также развитием гиперемии в месте введения, которая у отдельных привитых может сопровождаться лимфаденопатией.
В пубертатном возрасте в интервале между 10—20 сутками после прививки может развиться кратковременное увеличение и болезненность заднеушных и затылочных лимфоузлов, сыпь, артралгия, в основном коленных и лучезапястных суставов, миалгии и парестезии.
ПРОТИВОПОКАЗАНИЯ к вакцинации ограничиваются иммунодефицитами, гиперчувствительностью к аминогликозидам, а для вакцины MMR и яичному белку.
Вакцинация беременных категорически запрещена, безопасный срок вакцинации — 3 месяца и более до наступления беременности.
ХАРАКТЕРИСТИКА ПРЕПАРАТОВ. Для производства вакцины используют рекомбинантную технологию, встраивая субъединицу гена вируса гепатита В в дрожжевые клетки. После завершения процесса культивирования дрожжей из последних выделяют белок HBs-Ag, который подвергают тщательной очистке от дрожжевых белков. Препарат сорбирован на гидроксиде алюминия. Консервант — мертиолят 1: 20000.
В России создано несколько рекомбинантных вакцин:
· Регевак В (ОА НПК «Комбиотек») и др.;
зарегистрированы следующие зарубежные рекомбинантные вакцины:
· RECOMBIVAX НВ производства фирмы Merk Sharp Dohme (США);
· Engerix В производства фирмы Smith Klein (Бельгия);
· ДНК рекомбинантная вакцина против гепатита В производства Куба;
ПОКАЗАНИЯ. Вакцины предназначены для плановой вакцинации детей, а также взрослых групп риска (медицинские работники, в первую очередь хирурги, зубные врачи, акушеры, работники службы переливания крови, лабораторий; лица, находящиеся на гемодиализе или часто получающие переливание крови и т. п.).
СРОКИ ПРОВЕДЕНИЯ. Вакцинация против гепатита В проводится всем новорожденным в первые 24 ч жизни, в т.ч. детям из групп риска: новорожденным от матерей — носителей HBsAg, больных или перенесших гепатит В в III триместре беременности, не имеющих результатов обследования на HBsAg, из группы риска по наркозависимости; из семей, где есть носитель HBsAg, больной острым гепатитом В или хроническим вирусным гепатитом (далее — группы риска).
Вакцинация против гепатита В новорожденным и всем детям, не относящимся к группам риска, проводится по схеме 0-3-6 (1 доза — в момент начала вакцинации, 2 доза — через 3 мес, 3 доза — через 6 мес после 1-й прививки).
Вакцинация против гепатита В новорожденным и детям из групп риска проводится по схеме 0-1-2-12 (1-я доза — в первые 24 ч жизни. 2-я — в возрасте 1 мес, 3-я — в возрасте 2 мес, 4-я доза — в возрасте 12 мес).
Для проведения иммунизации против гепатита В детей 1-го года жизни рекомендуется использовать вакцину, не содержащую консервант (мертиолят — тиомерсал).
МЕТОД ВВЕДЕНИЯ. Вакцину вводят внутримышечно, детям и подросткам в переднелатеральную область бедра, взрослым в дельтовидную мышцу. Больным гемофилией рекомендуется подкожное введение препарата.
ПРИВИВОЧНЫЕ РЕАКЦИИ. Вакцина является слабо ре-актогенным препаратом. У части привитых (до 15%) может развиться гиперемия и уплотнение в месте введения, а также кратковременное нарушение самочувствия, которое иногда может сопровождаться субфебрильной температурой.
ИММУНИТЕТ. Вакцина является высоко иммуногенным препаратом: ее трехкратное введение сопровождается образованием антител в защитном титре у 95—99% привитых с длительностью защиты 5 лет и более. При сочетании первой дозы вакцины с введением специфического иммуноглобулина 95—96% детей, родившихся от инфицированных матерей, становятся защищенными от заболевания хронической инфекцией.
ОСЛОЖНЕНИЯ. Описаны единичные случаи аллергических реакций немедленного типа, включая анафилактический шок, симптомы артралгии, миалгии, периферической нейропатии, включая паралич лицевого нерва (Белла).
ПРОТИВОПОКАЗАНИЯ. Повышенная чувствительность к дрожжам и другим компонентам препарата, декомпенсированные формы заболеваний сердечно-сосудистой системы и легких. Лиц с острыми инфекционными заболеваниями вакцинируют после выздоровления.
Пассивная иммунизация достаточно широко используется при проведении экстренной профилактики инфекционных болезней, при которых ведущим фактором иммунитета являются антитела, а также для специфической терапии этих болезней. Проведение этиотропной профилактики показано лицам, неиммунным к соответствующей инфекционной болезни, т.е. ранее не переболевшим ею и не привитым (исключение составляет грипп).
Пассивная иммунизация осуществляется двумя видами сывороточных препаратов: иммуноглобулинами человека и гетерологичными сыворотками.
Календарь профилактических прививок России, 2008 г.
(Приказ минздравсоцразвития № 673 от 30 октября 2007 г.)
| Новорожденные | |
| В первые 24 ч | 1-я вакцинация против гепатита В |
| 3-7 день | Вакцинация против туберкулеза (БЦЖ-М или БЦЖ) |
| Дети | |
| 1 мес | 2-я вакцинация против гепатита В (дети из групп риска) |
| 2 мес | Третья вакцинация против гепатита В (дети из групп риска) |
| 3 мес | 2-я вакцинация против вирусного гепатита В, первая вакцинация против дифтерии, коклюша, столбняка, полиомиелита |
| 4,5 мес | 2-я вакцинация против дифтерии, коклюша, столбняка, полиомиепита |
| 6 мес | 3-я вакцинация против вирусного гепатита В, против дифтерии, коклюша, столбняка, полиомиелита |
| 12 мес | 4-я вакцинация против вирусного гепатита В (дети из групп риска), вакцинация против кори, краснухи, эпидемического паротита |
| 18 мес | 1-я ревакцинация против дифтерии, коклюша, столбняка, полиомиелита |
| 20 мес | 2-я ревакцинация против полиомиелита |
| 6 лет | Ревакцинация против кори, краснухи, эпид. паротита |
| 6-7 лет | 2-я ревакцинация против дифтерии, столбняка |
| 7 лет | Ревакцинация против туберкулеза (БЦЖ) |
| 14 лет | 3-я ревакцинация против дифтерии, столбняка, полиомиелита, ревакцинация против туберкулеза (БЦЖ)5 |
| Взрослые (ревакцинация против дифтерии, столбняка — каждые 10 лет) | |
| Дети от 1 года до 17 лет, взрослые от 18 до 55 лет, не привитые ранее | Против гепатита В |
| Дети от 1 ода до 17 лет, девушки от 18 до 25 лет, не болевшие, не привитые, привитые однократно против краснухи | Против краснухи |
| Дети, посещающие дошкольные учреждения; учащиеся 1-11 классов; студенты высших и средних профессиональных учебных заведений; взрослые, работающие по отдельным профессиям и должностям (медицинские и образовательные учреждении, транспорт, коммунальная сфера и др.); взрослые старше 60 лет | Против гриппа. |
| Подростки и взрослые в возрасте до 35 лет, не болевшие, не привитые и не имеющие сведений о прививках против кори; контактные лица из очагов заболевания, не болевшие, не привитые и не имеющие сведений о прививках против кори — без ограничения возраста | Против кори. |
КОНСПЕКТ ЛЕКЦИИ ДЛЯ САМОПОДГОТОВКИ
СТУДЕНТОВ СПЕЦИАЛЬНОСТИ «СЕСТРИНСКОЕ ДЕЛО»
ПО СЕСТРИНСКОМУ ДЕЛУ В ПЕДИАТРИИ С КУРСОМ ЗДОРОВОГО РЕБЁНКА
источник