Задание > ТЗ 118 Тема 1-12-3
Возбудитель брюшного тифа — это
Задание > ТЗ 119 Тема 1-12-3
Возбудитель брюшного тифа
+ растет на средах, содержащих желчь
Задание > ТЗ 120 Тема 1-12-3
Источник инфекции при брюшном тифе
Задание > ТЗ 121 Тема 1-12-3
Механизм заражения брюшным тифом
Задание > ТЗ 122 Тема 1-12-3
Ведущим в патогенезе брюшного тифа является поражением
+ лимфатического аппарата тонкой кишки
— центральной нервной системы
— лимфатического аппарата толстой кишки
Задание > ТЗ 123 Тема 1-12-3
Основные патоморфологические изменения при брюшном тифе локализуются в
Задание > ТЗ 124 Тема 1-12-3
Для брюшного тифа характерно поражение
— майснерова и ауэрбахова сплетения
— ретикулярной формации мозга
+ пейеровых бляшек и солитарных фолликулов
Задание > ТЗ 125 Тема 1-12-3
Продолжительность инкубационного периода при брюшном тифе составляет
Задание > ТЗ 126 Тема 1-12-3
Ведущими симптомами брюшного тифа является
— лихорадка в сочетании с трахеитом
— лихорадка и боли в животе
— длительная лихорадка гектического типа с ознобами
+ длительная лихорадка в сочетании с головными болями
— боли в животе, жидкий стул, повышение температуры
Задание > ТЗ 127 Тема 1-12-3
Характерным симптомом брюшного тифа является
— пульсирующая головная боль
Задание > ТЗ 128 Тема 1-12-3
Специфическим осложнением брюшного тифа является
Задание > ТЗ 129 Тема 1-12-3
Специфическим осложнением брюшного тифа является
Задание > ТЗ 130 Тема 1-12-3
Специфическим осложнением брюшного тифа является
— острая почечная недостаточность
Задание > ТЗ 131 Тема 1-12-3
Специфические осложнения (кровотечение, перфорация) при брюшном тифе чаще всего возникают на ### неделе
Задание > ТЗ 132 Тема 1-12-3
Наиболее типичным гематологическим признаком брюшного тифа является
— нейтрофильный лейкоцитоз со сдвигом влево
+ лейкопения с относительным лимфоцитозом
— ускорение СОЭ более 40 мм/ час
Задание > ТЗ 133 Тема 1-12-3
Специфическим для брюшного тифа является синдром ###
Задание > ТЗ 134 Тема 1-12-3
Для ранней диагностики брюшного тифа применяют
— реакцию непрямой гемагглютинации
Задание > ТЗ 135 Тема 1-12-3
Наиболее достоверным методом лабораторной диагностики брюшного тифа на первой неделе болезни является
— серологический анализ крови
+ бактериологическое исследование крови
— бактериологическое исследование мочи
— бактериологическое исследование кала
Задание > ТЗ 136 Тема 1-12-3
Основным препаратом для этиотропного лечения брюшного тифа является
Задание > ТЗ 137 Тема 1-12-3
Продолжительность лечения брюшного тифа составляет
— до нормализации температуры
— до получения отрицательного результата бактериологического анализа кала
+ до 10 дня нормальной температуры
Задание > ТЗ 138 Тема 1-12-3
Неверным по отношению к возбудителю дизентерии является следующее утверждение
относится к роду Shigella
— имеет вид палочки с закругленными концами
+ способен образовывать споры
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Сдача сессии и защита диплома — страшная бессонница, которая потом кажется страшным сном. 8576 — 

193.124.117.139 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Брюшной тиф относится к заболеваниям, уровень распространенности которых во многом зависит от социально-экономических условий. Так, в прошлом вспышки этой болезни приходились на период войн, экономического кризиса и других социальных бедствий.
С учетом статистических данных Всемирной Организации Здравоохранения, все страны мира в зависимости от распространенности брюшного тифа условно делятся на несколько групп. В первую группу входит Канада, Бельгия, Швеция и другие страны с высоким уровнем экономического развития. В этих регионах на 100 000 человек приходится не больше 1 ежегодного случая этой инфекции. К последней группе относятся такие страны как Чили, Колумбия, Перу. Ежегодно в этих странах регистрируется более 30 случаев заболевания на 100 000 человек.
На территории Российской Федерации с 2007 года число случаев брюшного тифа значительно уменьшилось. Если с 2003 по 2006 год ежегодное количество пациентов варьировало от 150 до 180, то с 2007 по 2013 год этот показатель не превышал 80 человек. В 2014 году было зарегистрировано 14 больных (13 взрослых и 1 ребенок).
Возбудителем брюшного тифа является Salmonella typhi – подвижная палочка со сложным антигенным строением. Это довольно устойчивая во внешней среде бактерия, которая сохраняется в течение многих месяцев в водоемах, почве, овощах и фруктах, а также в молочных продуктах (в них сальмонеллы могут длительное время размножаться). Бактерии можно убить 96-процентным этиловым спиртом или 3-процентным раствором хлорамина. Основной характеристикой сальмонелл является сложная антигенная структура. Она представлена соматическим и жгутиковым антигеном.
Сальмонеллы продуцируют и выделяют сильный эндотоксин, который и определяет клиническую картину заболевания.
К антигенной структуре сальмонелл относятся:
- О-соматический антиген, представлен липосахаридным, устойчивым к действию высоких температур комплексом;
- Н-жгутиковый антиген, быстро разрушающийся под действием высоких температур.
Бактерии брюшного тифа способны к L-трансформации, то есть могут переходить в хроническую форму. При этом процессе бактерии как бы засыпают, но сохраняют свои патогенные свойства. Через некоторое время, когда иммунные силы человека снижаются, они вновь активируются. Этим объясняется возможность длительного персистирования (нахождения) бактерий в организме.
Брюшной тиф относится к инфекциям с фекально-оральным механизмом передачи, что означает, что проникновение патогенных бактерий в организм происходит преимущественно через рот. Заражение может осуществляться пищевым или водным путем. В почве или воде сальмонеллы сохраняются длительное время, что и делает этот путь заражения наиболее частым. Контактный или бытовой путь заражения встречается исключительно редко, в основном у детей. Это может происходить при непосредственном контакте с источником инфекции (например, ребенок может взять в рот игрушку, которая была заражена сальмонеллами).
Попадая через ротовую полость в организм человека, сальмонеллы далее мигрируют в кишечник. Известно, что внедрение возбудителя происходит в подвздошной кишке, которая является отделом тонкого кишечника. Изначально бактерии начинают паразитировать в скоплениях лимфатической ткани подвздошной кишки. Потом вместе с током лимфы они проникают уже в мезентериальные лимфатические узлы. Здесь они также начинают интенсивно размножаться, а достигнув определенной концентрации, проникают в кровь. Находясь в лимфатических узлах, сальмонеллы не только растут и размножаются в них, но и запускают развитие воспалительного процесса. Период времени с момента попадания бактерий в организм и до их выхода в кровь называется периодом инкубации. После его окончания появляются первые симптомы заболевания. Известно, что для возникновения заболевания необходимо, чтобы в желудочно-кишечный тракт попало не менее 10 миллионов микробных клеток. В кишечном тракте их концентрация может достигнуть одного миллиарда.
Попадая в кровь, сальмонеллы приводят к развитию бактериемии. Бактериемией называется циркуляции в крови (которая в норме стерильна) бактерий. Этот процесс совпадает с появлением первых симптомов брюшного тифа и окончанием периода инкубации. Чем массивнее бактериемия, тем сильнее и выраженнее симптомы заболевания.
Патогенезом называется весь комплекс механизмов, необходимых для развития болезни. При брюшном тифе патогенез реализуется на нескольких этапах.
Этапами патогенеза брюшного тифа являются:
- проникновение сальмонелл в желудочно-кишечный тракт вместе с источником заражения (едой, водой);
- внедрение бактерий в слизистую подвздошной кишки;
- размножение сальмонелл в солитарных фолликулах и пейеровых бляшках, откуда они мигрируют в мезентериальные лимфатические узлы;
- развитие воспаления в мезентериальных лимфатических узлах и увеличение концентрации сальмонелл в них;
- выход бактерий в кровь и развитие бактериемии;
- распространение с током крови бактерий по всем органам и тканям;
- формирование очагов инфекции в селезенке, печени и других органах.
Важным моментом в патогенезе брюшного тифа является бактериемия. Она бывает первичной и вторичной. Первичная бактериемия – это, когда сальмонеллы впервые из лимфатических узлов попадают в кровь. Однако когда бактерии попадают в кровь, они гибнут вследствие ее бактерицидного действия. Погибая, они выделяют эндотоксин, который обладает нейротропным действием. Таким образом, часть бактерий, находящихся в кровеносном русле, постоянно погибает и выделяет эндотоксин. Чтобы продлить циркуляцию сальмонелл, из внутренних органов в кровь вновь начинают мигрировать бактерии. Процесс выхода сальмонелл в кровь уже из внутренних органов называется вторичной бактериемией.
Таким образом, развивается порочный круг – бактерии выходят в кровь, где они погибают и выделяют эндотоксин, а им на смену поступают новые сальмонеллы из внутренних органов и лимфатических узлов. В то же время, эндотоксин, обладая сильнейшим нейротропным эффектом, определяет клиническую картину брюшного тифа.
Эффектами эндотоксина сальмонелл являются:
- нейротоксическое действие с поражением центральной нервной системы и развитием токсической энцефалопатии;
- поражение нервных окончаний и вегетативных ганглий, что приводит к развитию язв на слизистой кишечника;
- кардиотоксическое действие, которое проявляется в дистрофических изменениях сердца, что в конечном итоге приводит к развитию токсического миокардита;
- нарушение тонуса периферических сосудов, приводящее к падению артериального давления и развитию коллапса;
- развитие инфекционно-токсического шока, что сопровождается нарушением водно-электролитного баланса;
- поражение почек и развитие синдрома «шоковая почка».
Все эти эффекты приводят к развитию многочисленных симптомов и обуславливают разнообразную клиническую картину.
Источником сальмонеллы тифа для здорового человека в большинстве случаев является бактерионоситель. Носителем называют того, кто практически оставаясь здоровым, не проявляя никаких признаков болезни выделяет в окружающую среду патогенные бактерии. Выделение может продолжаться от нескольких недель до нескольких десятков лет. Данный феномен может объясняться несколькими причинами. В первую очередь, это может быть бактерионоситель-реконвалесцент, то есть выздоравливающий после перенесенного заболевания человек. В период выздоровления бактерионосительство может быть как кратковременным, так и длительным. Кратковременное носительство наблюдается при дизентерии или при дифтерии (от 3 до 4 месяцев). Что касается брюшного тифа, то в данном случае носительство затягивается до 10 лет.
Отдельной категорией бактерионосительства являются иммунные носители. Это те лица, которые ранее были привиты.
Источником инфекции также могут быть больные с атипичными формами брюшного тифа. В этом случае заболевание протекает без классических симптомов и поэтому не диагностируется вовремя. Люди с такими формами брюшного тифа длительное время лечатся амбулаторно (то есть на дому) и остаются не изолированными от членов семьи. В этом случае, заражение может происходить при употреблении зараженной пищи, воды. Большую опасность представляют собой молочные продукты, так как в них бактерии могут не только длительное время сохраняться, но и размножаться.
Восприимчивость населения к брюшному тифу очень высока. В очагах, где регистрируется вспышка брюшного тифа, могут заболевать до 50 – 60 процентов от общего населения.

К периодам (этапам) заболевания брюшного тифа относятся:
- инкубационный период;
- начальный период;
- период разгара заболевания;
- период угасания основных симптомов;
- период выздоровления.
Инкубационный период – это период с момента проникновения сальмонелл в организм человека до момента, когда появляются первые симптомы. При брюшном тифе период инкубации, как правило, длится от 9 до 14 дней. Максимально он может затягиваться до 25 дней. За это время попавшие в организм сальмонеллы активно размножаются в слизистой подвздошной кишки и лимфатических узлах. В тот момент, когда бактерии выходят в кровь, инкубационный период заканчивается, и появляются первые признаки заболевания.
Длительность этого периода зависит от концентрации изначально попавших в организм микробов и от пути заражения. При пищевом заражении инкубационный период короткий — от 7 до 9 дней, а заболевание отличается высокой тяжестью. Водный путь заражения характеризуется более длительным периодом инкубации.
Период угасания основных симптомов начинается с момента снижения температуры, очищения языка, нормализации стула. Все проявления общей интоксикации – головная боль, слабость, разбитость – уходят. Температура тела начинает снижаться, но все еще не доходит до нормы.
Несмотря на редукцию симптомов, этот период болезни является очень опасным. Именно в этот момент болезнь может заново проявить себя, то есть возможен рецидив брюшного тифа. Поэтому в период угасания основных клинических симптомов пациент продолжает оставаться в стационаре под постоянным наблюдением.
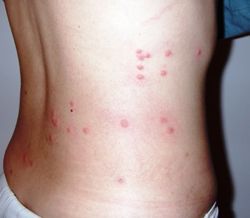
Симптомами брюшного тифа являются:
- лихорадка;
- сыпь;
- кишечное кровотечение;
- поражение внутренних органов.
Специфическим проявлением брюшного тифа является сыпь. Она обусловлена нарушением проницаемости кровеносных сосудов и пропитыванием эпидермиса элементами крови. При брюшном тифе сыпь, как правило, розеолезная, а элементом такой сыпи является розеола. Розеола – это округлое красное пятнышко, размером от 1 до 5 миллиметров. Она не шелушится и не создает зуд, а потому не причиняет беспокойства пациенту. Однако, несмотря на это, сам период высыпания сопровождается резким поднятием температуры тела и ухудшением состояния пациента. Сознание пациента еще больше затуманивается, и он становится сонным, вялым, апатичным.
При брюшном тифе сыпь появляется на 8 – 9 день от начала заболевания. Она локализуется на верхних отделах живота и грудной клетки. Иногда элементы сыпи могут выступать над уровнем кожи и приобретать четкие границы. Чаще всего сыпь необильная и держится от 3 до 5 дней. Она может исчезнуть уже через один — два дня, но потом вновь появится. При тяжелом течении заболевания сыпь приобретает петехиально-геморрагический характер. Элементы сыпи в данном случае пропитываются кровью, что говорит о неблагоприятном прогнозе.
В редких случаях характерная для брюшного тифа сыпь может отсутствовать. Отсутствие сыпи на теле пациента не должно исключать диагноз брюшного тифа.
При брюшном тифе из-за специфического поражения сальмонеллами желудочно-кишечного тракта выявляются признаки энтерита. На начальных стадиях отмечается задержка стула, однако уже во время стадии развернутых клинических проявлений присутствует стул энтерического характера (то есть понос). У некоторых же больных остаются запоры.
Живот больного брюшным тифом вздут, при пальпации болезненный. В умеренных и тяжелых случаях развивается парез кишечника, для которого характерно полное отсутствие перистальтизма. При этом газы и кишечное содержимое скапливаются в просвете кишечника, делая живот напряженным и болезненным.
В результате специфического воздействия эндотоксина сальмонелл на нервные окончания в слизистой кишечника развиваются трофические и сосудистые изменения. Они, в свою очередь, приводят к нарушению питания слизистого слоя кишечника и развитию трофических язв. Трофические язвы – это те, которые развиваются вследствие нарушенного питания (трофики) слизистой оболочки. В своем развитии язвы проходят несколько этапов.
Этапами развития язв являются:
- первая неделя – увеличение лимфатических фолликулов слизистой кишечника;
- вторая неделя – некроз (омертвение) увеличенных образований;
- третья неделя – отторжение некротических (омертвевших) масс и формирование на их месте небольших углублений, то есть язв;
- четвертая неделя – стадия чистых язв;
- пятая неделя – стадия заживления язв.
Все эти стадии могут следовать одна за другой без развития последствий для слизистой оболочки кишечного тракта. Однако, при формировании обширных и глубоких язв течение брюшного тифа осложняется кишечным кровотечением. Происходит это вследствие перфорации (прободения) язвы слизистой. В этом случае целостность оболочек кишечника нарушается, а вместе с ними и тех кровеносных сосудов, которые в них заложены. Нарушение целостности кровеносных сосудов приводит к излитию крови в просвет кишечника, что и является причиной кишечного кровотечения.
Кишечное кровотечение при брюшном тифе, как правило, встречается на 3 – 4 недели от начала заболевания. Неотъемлемым симптомом перфорации кишечной язвы является боль. Пациент предъявляет жалобы на внезапно появившуюся боль острого характера.
Часто боли локализуются внизу животу справа, но могут быть и разлитыми. Болевой синдром сопровождается выраженным напряжением мышц живота, учащенным дыханием и падением артериального давления. Симптомы перфорации язвы ярко выражены при умеренных формах брюшного тифа. Объясняется это тем, что сознание пациента в этом случае не сильно затуманено, и болевая чувствительность сохраняется. Если же кишечное кровотечение начинается на фоне высокой температуры и затуманенного сознания пациента, то клиника его очень стертая.
При осмотре выявляется выраженное защитное напряжение мышц живота. Живот плотный болезненный, движения брюшной стенки во время акта дыхания еле заметны или вовсе отсутствуют. Появляются признаки раздражения брюшины, такие как симптом Щеткина-Блюмберга.
После того как бактерии брюшного тифа выходят в кровь, они разносятся с током крови по всему организму к различным органам и системам. Так, вместе с током крови они попадают в печень, селезенку, почки, сердце.
Поражение сердца
Эндотоксин сальмонелл приводит к дистрофическим изменениям в сердце с развитием токсического миокардита. Термин «миокардит» означает, что воспалительным процессом охвачен мышечный слой сердца. Это приводит к тому, что сердце перестает выполнять свои основные функции. В норме основной функцией сердца является «функция насоса», которая обеспечивает кровоснабжение по всему организму. Из-за поражения мышечного слоя сердце перестает эффективно сокращаться и качать кровь. Сокращения становятся слабыми, глухими, что объясняет брадикардию (редкие сердечные сокращения), артериальную гипотонию (снижение артериального давления). При обследовании пациента сердечные тоны глухие, слабые, артериальное давление низкое, пульс в пределах 50 ударов в минуту.
Следствием поражения сердца, является гипоксия или же кислородное голодание, нарушение водно-электролитного баланса, гиповолемия (уменьшение объема циркулирующей крови).
Поражение почек и легких
На фоне гиповолемии развивается синдром «шоковой почки» и «шокового легкого». Шоковая почка – это состояние, при котором нарушаются все функции почки — фильтрация, секреция и выделения. Диурез (суточный объем мочи) при этом осложнении резко снижается, вплоть до анурии. Вследствие нарушенной выделительной функции в организме начинают накапливаться продукты обмена – креатинин, мочевина. Это еще больше отягощает течение заболевания и обуславливает развитие инфекционно-токсического шока. Лечение шоковой почки должно быть экстренным и включать меры по восстановлению диуреза, выведению токсических продуктов обмена.
Еще одним следствием гиповолемии является шоковое легкое. При этом синдроме в альвеолах легких скапливается большое количество жидкости. Таким образом, легкие заполняются не воздухом, а водой, что лежит в основе отека легких. Пациенту становится трудно дышать, нарастает одышка.
Брюшной тиф часто путают с сыпным тифом, что является неверным. Сыпной тиф – это острое инфекционное заболевание, которое вызывается бактериями рода риккетсий. В отличие от брюшного тифа это заболевание не относится к кишечным инфекциям. Для сыпного тифа характерно преимущественное поражение нервной и сердечно-сосудистой системы. Передается данная инфекция, в основном через, вшей, чаще всего платяных и реже головных. Заражение происходит через укусы этих насекомых. Сами же вши заражаются от больных людей. Таким образом, платяные вши являются переносчиками заразы.
После того как вошь укусила больного человека, она может прожить от 30 до 45 дней. Укус вши является очень болезненным, из-за чего человек начинает болезненно расчесывать место укуса. Расчесывая укус, он втирает фекалии вши в кожу, посредством чего и происходит заражение. Далее риккетсии проникают в кровоток и разносятся кровью по всему организму. Мишенью для риккетсий являются эндотелиальные клетки, то есть структурные элементы сосудистой стенки. Развиваясь внутри сосудистой стенки, риккетсии разрушают ее, что приводит к деструкции кровеносных сосудов. Для сыпного тифа характерен феномен васкулита, то есть поражение эндотелиальной стенки сосудов. Это и обуславливает развитие в клинической картине заболевания таких симптомов как кровоизлияния в кожные покровы и в слизистые, увеличение селезенки, снижение артериального давления.
Еще одной отличительной особенностью сыпного тифа является поражение нервной системы. Сознание пациента спутанное, иногда могут развиваться признаки менингизма. Крайне тяжелым проявлением сыпного тифа является тифозный статус. Во время него у пациента отмечается психомоторное возбуждение, расстройства памяти, прогрессирует бессонница. Если же пациент засыпает, то ему сняться кошмарные сновидения. Иногда может развиваться бред, галлюцинации и другие психотические симптомы.
В эту категорию входят те последствия, которые характерны только для брюшного тифа. Наибольшим значением среди специфических последствий этого заболевания обладает инфекционно-токсический шок. Развивается такое состояние в разгар заболевания по причине массового поступления в кровь токсинов, которые выделяют брюшнотифозные бактерии. Эти токсины провоцируют спазм сосудов, в результате чего циркуляция крови нарушается.
Также токсины способствуют усиленному выбросу в кровь адреналина и других гормонов, которые усиливают сосудистый спазм. Кровь перестает выполнять свою транспортную функцию, что приводит к ишемии тканей (недостаточному кровоснабжению тканей) и к метаболическому ацидозу (повышенному содержанию в крови кислых продуктов). Все это становится причиной дегенеративных (разрушительных) изменений органов и тканей, отеков и других патологических состояний, которые могут привести к летальному исходу. Начинается инфекционно-токсический шок с увеличения температуры тела и развивается в несколько этапов.
Этапами инфекционно-токсического шока являются:
- Ранний. Сознание пациента сохраняется ясным, может наблюдаться тревога, двигательное беспокойство, отек лица и верхней половины туловища. Дыхание при этом учащенное, артериальное давление волнообразно повышается и снижается. У детей ранний этап обычно сопровождается рвотой, поносом, болями в животе (в верхней части).
- Выраженный. Тревожность и общее возбуждение первого этапа сменяется апатичным состоянием, двигательной заторможенностью. Кожные покровы пациента становятся бледными, холодными и влажными. Со временем возможно появление на коже кровоизлияний. Конечности приобретают синеватый оттенок. Температура и артериальное давление снижается, дыхание и пульс становятся слабыми. Резко уменьшается объем мочи. В этот период развиваются различные патологии со стороны почек, дыхательной системы.
- Декомпенсированный. Артериальное давление и температура тела продолжают падать. Пациента мучают судороги, возможна потеря сознания или кома. Кожа приобретает выраженный синий оттенок. Мочеиспускание отсутствует. Начинают проявляться симптомы дисфункции со стороны всех органов.
В эту группу входят заболевания, которые могут выступать в роли последствий не только брюшного тифа, но и других болезней. Брюшнотифозные бактерии кроме кишечника могут поражать и другие органы, провоцируя воспалительные процессы. Ситуация усложняется, когда к первичному воспалению присоединяется вторичная бактериальная инфекция.
К неспецифическим последствиям брюшного тифа относятся:
- со стороны дыхательной системы – пневмония (воспаление легочной ткани);
- со стороны сосудов – тромбофлебит (воспаление вен);
- со стороны сердца – миокардит (воспаление сердечной мышцы);
- со стороны почек – пиелит (воспаление в почечной лоханке), пиелонефрит (воспаление почечной ткани);
- со стороны нервной системы – периферический неврит (воспаление нервов), менингоэнцефалит (воспаление головного мозга и, в некоторых случаях, спинного мозга с последующим параличом);
- со стороны опорно-двигательного аппарата – артрит (воспаление суставов), хондрит (воспаление хрящевой ткани), периостит (воспаление надкостницы);
- со стороны мочеполовых органов – цистит (воспаление мочевого пузыря), простатит (воспаление простаты).
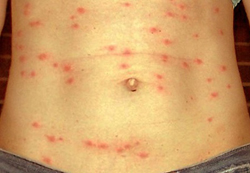
Основными симптомами, наличие которых вызывает подозрение на брюшной тиф, являются:
- сухость и бледность кожных покровов;
- повышенная температура;
- изменения языка – его увеличение, сухость и покрытие по центру налетом;
- появление красноватой сыпи на теле;
- диспепсические расстройства;
- проявления интоксикационного синдрома.
Когда у пациента наблюдаются подобные симптомы в течение 5 – 6 дней, необходимо сдать лабораторные анализы на брюшной тиф и пройти ряд диагностических исследований, посредством которых выявляется возбудитель заболевания.
Анализы на брюшной тиф назначаются как с целью выявления возбудителя болезни, так и для определения степени тяжести заболевания и контроля эффективности лечения.
К анализам, которые назначаются при диагностике брюшного тифа, относятся:
- общеклинические анализы;
- бактериологические анализы (посевы);
- серологические анализы.
Результаты общеклинических анализов указывают на присутствие воспалительного процесса в организме, на степень дегидратации и состояние организма больного в целом.
Бактериологические исследования помогают обнаружить самого возбудителя брюшного тифа в биологических жидкостях организма. К серологическим исследованиям прибегают с целью определения в организме человека антигенов возбудителя брюшного тифа. Серологические анализы особенно важны при диагностике бактерионосительства.
- реакция Видаля;
- реакция непрямой гемагглютинации;
- реакции флюоресцирующих антител.
Общеклинические анализы при брюшном тифе
Общеклинические анализы при брюшном тифе назначаются с момента обращения больного к врачу. Изменения в анализах не являются специфическими для данного заболевания, однако они помогают определить состояние организма больного в целом. Основными анализами являются гемограмма и общий анализ мочи.
Возможными изменениями клинического анализа крови при брюшном тифе являются:
- умеренное повышение лейкоцитов (белых клеток крови);
- лейкопения (уменьшение числа лейкоцитов);
- отсутствие эозинофилов (подвида лейкоцитов);
- умеренное повышение числа лимфоцитов (подвида безъядерных лейкоцитов);
- умеренное ускорение оседания эритроцитов.
Число лейкоцитов может быть повышенным только в первые дни заболевания. На протяжении последующей недели болезни их уровень резко падает. Лейкопения сохраняется на весь период выраженной клинической картины брюшного тифа.
Возможными изменениями в общем анализе мочи при брюшном тифе являются:
- присутствие белка;
- высокий уровень эритроцитов (красных клеток крови);
- высокий уровень цилиндров.
Ранняя специфическая диагностика брюшного тифа начинается с бактериологических исследований на основе посевов. В качестве материала для посева выступают различные биологические жидкости организма.
К биологическим жидкостям, которые используют для посева при брюшном тифе, относятся:
- кровь;
- моча;
- каловые массы;
- содержимое двенадцатиперстной кишки (желчь);
- грудное молоко.
Возбудителя брюшного тифа можно также обнаружить при бактериологическом исследовании розеол и костного мозга.
Для постановки диагноза забор биологических жидкостей должен проводиться до начала этиотропной терапии.
Посев крови
При ранней диагностике брюшного тифа чаще всего прибегают к посеву крови, в которой возбудитель легко обнаруживается даже в период инкубации. Лучше всего выполнять забор крови в период повышения температуры тела. В случае начала антибактериальной терапии кровь берется непосредственно перед тем как вводится следующая доза препарата. До 20 миллилитров крови засеваются на специальные жидкие питательные среды. Наиболее часто используемой средой для посева крови при брюшном тифе является среда Раппопорта, состоящая из бульона на основе желчи с добавлением глюкозы и специального красителя. Питательную среду с кровью помещают на 10 дней в инкубатор с температурой в 37 градусов Цельсия. Лаборанты проверяют посевы каждый день на наличие признаков роста бактериальных колоний – помутнение жидкости, изменение ее окраски. Если по окончании десяти дней рост отсутствует, результат анализа отрицательный. Если обнаруживаются признаки роста колоний, производят высевы на плотные среды в чашках Петри. Новые посевы вновь инкубируют при 37 градусах Цельсия в течение суток. В итоге на поверхности плотной среды разрастаются бактериальные колонии, которые подлежат идентификации при помощи ряда биохимических тестов. Параллельно с этим определяется также чувствительность бактерий к различным антибактериальным препаратам. Окончательные результаты гемокультуры получают через четверо суток.
Посев мочи
Исследование мочи на выявление возбудителя брюшного тифа можно проводить на протяжении всего периода болезни. Учитывая тот факт, что возбудитель выделяется с мочой непостоянно и кратковременно, посевы мочи следует повторять каждые 5 – 7 дней. Собранная моча должна быть доставлена в лабораторию для засева не позже двух часов с момента забора. Чем дольше хранится материал, тем больше шансов отмирания возбудителя или роста других бактерий. Урокультура получается тем же путем засева и инкубации, как и гемокультура.
Посев каловых масс
Посевы каловых масс для диагностики брюшного тифа выполняют, начиная со второй недели болезни. Забор испражнений производится при помощи стерильного шпателя, проволочной петли или ложечки. Для перевозки материала используется стерильный контейнер. В лаборатории готовится копрокультура путем посева кала на плотные питательные среды и инкубации при 37 градусах Цельсия в течение 18 – 24 часов.
Серологические анализы при диагностике брюшного тифа выявляют в крови больного особые антигены и антитела. Существует несколько основных антигенов, которые обнаруживаются при исследовании крови пациента.
Основными антигенами, которые обнаруживаются в крови больного при брюшном тифе, являются:
- О-антиген;
- Н-антиген;
- Vi-антиген.
О-антигены и Vi-антигены представлены частицами оболочек возбудителя, а Н-антигены являются структурными элементами жгутиков.
В качестве антител выступают особые белки, которые вырабатываются иммунной системой человека для нейтрализации антигенов возбудителя. Высокие уровни антител указывают на формирование стойкого иммунитета к возбудителю, что наблюдается в период выздоровления либо при бактерионосительстве. Антигены и антитела определяются в крови больного с помощью особых серологических реакций.
К реакциям серологического обследования на брюшной тиф относятся:
- реакция Видаля;
- реакция непрямой гемагглютинации;
- реакции флюоресцирующих антител.
Серологическую диагностику брюшного тифа проводят не раньше второй недели болезни.
Реакцией Видаля называется реакция прямой агглютинации (склеивания), которая позволяет определить присутствие О-антигена в сыворотке больного. Данная реакция широко применяется при диагностике брюшного тифа, однако она не является специфической, давая ложноположительные результаты за счет распознавания других видов сальмонелл. Для реакции Видаля необходимо 2 – 3 миллилитра венозной крови – обычно из локтевой вены. Кровь оставляют на некоторое время в пробирке до ее полного свертывания. Стерильным шприцем отсасывается образовавшаяся на поверхности сыворотка и помещается в другую пробирку. Реакция агглютинации состоит в поэтапном разведении сыворотки больного до соотношения 1 к 800 и добавлении специального диагностикума (антитела к искомым антигенам).
Этапами реакции Видаля являются:
- наполнение ряда пробирок по 1 миллилитру физиологического раствора;
- добавление 1 миллилитра сыворотки в первую пробирку и получение разведения 1 к 50;
- отсос пипеткой из первой пробирки 1 миллилитра и добавление его во вторую пробирку – получается разведение 1 к 100;
- повтор манипуляций до получения растворов в соотношении 1 к 800;
- добавление специального диагностикума в каждую пробирку;
- двухчасовая инкубация при 37 градусов Цельсия;
- последующее содержание пробирок при комнатной температуре в течение суток.
Реакция агглютинации проявляется в виде образования небольшого осадка на дне пробирки. Реакция Видаля является положительной, если агглютинация присутствует в пробирке с разведением 1 к 200 и более. Положительный результат может указывать не только на присутствие болезни, но и на возможное носительство. Для дифференциации этих состояний реакция повторяется через 5 – 6 дней. Если агглютинация появляется в пробирках с высокими титрами антител, это указывает на наличие болезни. У бактерионосителей титры антител не меняются при повторных исследованиях.
Реакция непрямой гемагглютинации
Реакция непрямой гемагглютинации является более специфической и чувствительной для диагностики брюшного тифа. С ее помощью определяются все три основных антигена возбудителя. В качестве диагностикума выступают эритроциты, сенсибилизированные к антигенам сальмонеллы. Методика выполнения реакции схожа с техникой реакции Видаля, однако разведения начинаются с 1 к 10. Гемагглютинация проявляется в виде образования осадка красного цвета на дне пробирки, похожего на перевернутый зонтик. Положительной считается реакция, при которой осадок образовался в пробирке с разведением 1 к 40 и более. При последующих анализах через 5 и 10 дней титры антител увеличиваются в 2 – 3 раза, особенно О-антител. Повышение титра Vi- и Н-антител наблюдается у больных в период выздоровления. Их уровень также может быть высок у носителей.
Реакции флюоресцирующих антител
С первых дней болезни возбудителя можно опознать при помощи реакций флюоресцирующих антител. Эти реакции заключаются в обнаружении антигенов возбудителя при помощи антител, отмеченных флюоресцирующими веществами. В биологический диагностический материал (кровь, кал, моча) добавляют «маркированные» антитела и изучают его при помощи специальных микроскопов. Когда антитело связывается с антигеном возбудителя, в микроскопе видно свечение. Предварительные результаты реакций готовы в течение одного часа, а окончательные – через 10 – 20 часов. Реакции флюоресцирующих антител достаточно специфичны и высокочувствительны, однако используются редко в диагностике брюшного тифа.
источник
Определение. Сап — это тяжелая инфекция лошадей, вызываемая Pseiidomonas mallei. Иногда она передается другим домашним животным и человеку.
Этиология. Р. mallei маленькая, тонкая, неподвижная грамотрицательная палочка. При окраске метиленовым синим характерна неравномерность окраски, Возбудитель растет на большинстве питательных сред, в состав которых входит мясная вытяжка, но для оптимального роста требует присутствия глицерина.
Эпидемиология. Одно время сап был широко распространен в Европе, но с введением мер по борьбе с ним заболеваемость в большинстве стран стойко снизилась, однако он все еще встречается в Азии, Африке и Южной Америке, но не выявляется в США и в западной Европе. Сап никогда не был распространенной болезнью человека; однако единичные случаи заболевания могут иметь весьма тяжелое течение. В США с 1938 г. не было зарегистрировано естественного заражения сапом.
Сап — болезнь, поражающая главным образом лошадей, мулов и ослов, хотя козы, овцы, кошки и собаки иногда заражаются ею. Описана инфекция львов в заповедном парке в Италии, возникшая в результате использования для кормления этих животных импортированного мяса лошадей. Свиньи и крупный рогатый скот резистентны к инфекции. У лошадей болезнь может носить системный характер с преобладающим поражением легких (сап) или может проявляться образованием подкожных изъязвляющихся очагов и лимфоидным отеком с узелковыми образованиями (сапный отек). Заражение животных может осуществляться при ингаляции, заглатывании или внедрении возбудителя через дефекты кожных покровов. Среди людей заболевание развивается главным образом у лиц, имеющих тесный контакт с лошадьми, мулами или ослами, при внедрении возбудителя через поврежденные участки кожи или соприкосновении слизистых оболочек носовой полости с контаминированными выделениями больного животного. Описан целый ряд примеров аэрогенного заражения лабораторных работников.
Патологические изменения. Очаг острого воспаления характеризуется наличием узелков, состоящих из полиморфно-ядерных лейкоцитов, окруженных зоной Гиперемии. Характерной гистологической особенностью является специфическая дегенерация ядер, известная как хромототексис. Эта реакция развивается рано и бывает интенсивной. В результате ее в глубине абсцессов формируются мелкие фокусы интенсивно окрашенного детрита. В более старых очагах картина характеризуется наличием центрального некроза, окруженного эпителиоидными клетками. Могут также присутствовать гигантские клетки. Возможно вовлечение в процесс любого органа.
Клинические проявления. Клинические проявления заболевания, которые нередко бывают сочетанными, можно подразделить на четыре наиболее характерных: острая локализованная гнойная инфекция; острая легочная инфекция; острая септицемическая инфекция; хроническая гнойная инфекция. Почти 60% больных составляют лица в возрасте 20—40 лет. Болезнь редко поражает женщин, вероятно вследствие того, что они имеют меньше возможностей для контакта с возбудителем.
При попадании возбудителя через поврежденную кожу на месте внедрения обычно развивается узел с острым лимфангитом. Инкубационный период, по всей вероятности, продолжается от 1 до 5 дней. При всех типах острых проявлений сапа обычно наблюдаются повышение температуры тела, общая слабость, состояние прострации.
Инфекционное поражение слизистых оболочек может привести к слизисто-гнойным заболеванием глаз, носа или губ, сопровождающимся выраженным изъязвлением гранулематозных очагов, что может сочетаться или не сочетаться с системными реакциями. При системном заболевании часто наблюдаются генерализованные пустулезные высыпания, которые могут превратиться в пустулы. Такая септицемическая форма заболевания, как правило, приводит к фатальному исходу в течение 7—10 дней.
Заражение ингаляционным путем обычно сопровождается инкубационным периодом продолжительностью от 10 до 14 дней. Наиболее распространенные симптомы включают лихорадку, иногда сочетающуюся с ознобом, генерализованные миалгии, усталость, головные и плевральные боли. К другим симптомам относятся фотофобия, слезотечение и диарея. Физикальное исследование обычно не выявляет патологии, за исключением лихорадки, иногда лимфаденопатии (особенно шейных лимфоузлов) и спленомегалии. При лабораторных исследованиях обнаруживается небольшой лейкоцитоз с 60—80% нейтрофильных лейкоцитов, но зарегистрирована также лейкопения с относительным лимфоцитозом. При острых легочных формах процесса на рентгенограммах органов грудной клетки выявляются характерные ограниченные затемнения, позволяющие предположить формирование ранних абсцессов легких. Могут обнаруживаться также долевые пневмонии или бронхопневмонии. При хронической гнойной форме заболевания наиболее часто обнаруживаются множественные подкожные и внутримышечные абсцессы, чаще всего развивающиеся в области верхних и нижних конечностей. Приблизительно у половины больных наблюдаются сопутствующие лихорадка, лимфаденопатия, выделения из носа или изъязвления. У некоторых больных отмечается вовлечение в процесс легких или плевры, глаз, костей скелета, печени, селезенки, мозговых оболочек или внутричерепных структур.
Диагностика. Микроскопическое исследование экссудата может выявить мелкие грамотрицательные палочки, неравномерно окрашивающиеся метиленовым синим; однако количество микробов обычно бывает очень скудным. Р. mallei и Р. pseudomallei не отличимы по морфологии. Культуральное исследование проводить не рекомендуется из-за опасности заражения лабораторного персонала. Однако, если посев произведен, рост наблюдается на большинстве питательных сред, в состав которых входят мясные вытяжки. Материал, подлежащий исследованию, часто бывает загрязнен другими микроорганизмами; в этом случае весьма полной может быть преинкубация материала с пенициллином G (100 ЕД на 1 мл). Подкожное введение исследуемого материала морским свинкам или хомякам является альтернативным методом выделения возбудителя. Посевы крови обычно дают отрицательный результат, за исключением посевов, производимых в терминальной стадии болезни. Серологические исследования выявляют быстрое нарастание агглютинационного титра, который в течение 2 нед достигает 1:640. У здоровых лиц агглютинационные титры не превышают 1:320. Реакция связывания комплемента менее чувствительна, но более специфична и обычно становится положительной в течение 3-й недели заболевания. Она расценивается как положительная при титре 1:20 и выше.
Лечение. При свежих заболеваниях человека большинство антибактериальных агентов может предотвратить прогрессирование болезни у ограниченного числа заболевших. В экспериментах на животных и в наблюдениях за больными людьми установлена эффективность сульфазина. Используемая доза составляет -приблизительно 100 мг/кг и применяется в дробных дозировках. По экспериментальным данным, лечение в течение 3 нед дает лучшие результаты, чем в течение 1 нед. Пенициллин неэффективен. Лечебное действие тетрациклина, левомицетина, противопсевдомонадных аминогликозидов, карбенициллина, противопсевдомонадных цефалоспоринов третьего поколения и триметоприма — сульфаметоксазола не оценивали. При отсутствии клинического опыта и неоконченных исследованиях лекарственной чувствительности возбудителя in vitro наиболее рационально использование лекарственных режимов, применяемых при мелиоидозе человека. В случае острых инфекций важны соответствующие вспомогательные мероприятия, а при хронических гнойных инфекциях следует применять обычные принципы хирургического дренирования.
Прогноз. Прогноз зависит от типа инфекции. Острая септицемическая форма обычно имеет фатальный исход. Прогноз локализованных и хронических форм значительно лучше.
Профилактика. Наиболее частым источником заражения человека служит больная сапом лошадь. Следующим по частоте источником заражения является больной человек, поэтому изоляция всех больных обязательна.
ГЛАВА 107. САЛЬМОНЕЛЛЕЗЫ
Ричард Л. Гуэррант (Richard G. Guerrant)
Род Salmonella состоит из трех видов, которые включают более 2000 различных серологических типов. Серотииы значительно различаются между собой по степени патогенности, однако почти все они патогенны для животных и человека. Строгая специфичность в выборе хозяев, характерна для определенных серотипов, таких так S. typhi, который в естественных условиях передачи вызывает заболевание только у людей. Известны следующие клинические синдромы сальмонеллезной инфекции, которые иногда наслаиваются один на другой: кишечная лихорадка (брюшной тиф или паратиф), острый гастроэнтерит, бактериемия и локализованная инфекция. Кроме того, часто отмечаются такие состояния, как бессимптомные кишечные инфекции и транзиторное кишечное носительство у реконвалссцентов. Иногда отмечается персистирующая очаговая инфекция желчного пузыря или мочевых путей, ведущая к формированию состояния хронического носительства.
Этиология. Сальмонеллы — подвижные грамотрицательные бактерии, ферментирующие глюкозу и не ферментирующие лактозу или сахарозу. С помощью биохимических методов можно отдифференцировать S. typhi и S. cholerae suis от большинства других серотипов. S. typhi не образует газа и орнитинотрицательна, что отличает ее почти от всех других типов сальмонелл. S. cholerae-suis часто является дульцитолотрицательной и обладает почти уникальной трехалозотрицательной характеристикой. Многие серотипы идентифицируются посредством высокоспецифичных О (соматических) и Н (жгутиковых) антигенов. Каждый ссротип содержит специфическую комбинацию множества О- и Н-антигенов. Идентификация серотипов обычно проводится только в крупных лабораториях по типированию сальмонелл, имеющих в своем распоряжении необходимые наборы антисывороток, требующихся для выполнения таких исследований. Сальмонеллы разделяют также на группы, отличающиеся по составу О-антигена. Большинство изолятов из естественных источников относятся к пяти группам, от А до Е.
Виды S. typhi и S. cholerae-suis состоят только из одного серотипа каждый (в группах D и С соответственно). Значительное сходство антигенного состава лежит в основе перекрестных реакций, которые часто отмечаются при постановке серологических реакций с сальмонеллами.
В то время как в США количество случаев выделения S. typhi снизилось до примерно 500 в год (большинство из них завезены из-за рубежа), количество других (нетифозных) форм сальмонеллезов, по-видимому, стойко увеличивается, особенно у больных с нарушениями иммунной системы или у лиц, принимающих антибиотики.
Несмотря на пассивную, основанную на лабораторных данных систему учета, Центр по контролю за болезнями регистрирует стойкое ежегодное увеличение числа выделений сальмонелл у людей в США от менее 20 000 случаев в 1968 г. до примерно 40000 в 1983 г. Это почти двукратное увеличение частоты случаев контрастирует с редкой встречаемостью сальмонеллезов в развивающихся странах и свидетельствует о том, что по мере возрастания устойчивости к антимикробным препаратам увеличивается число случаев сальмонеллезов у людей, возможно, также в связи с особенностями сельскохозяйственного производства в промышленно развитых странах. В США, по оценочным данным, ежегодно возникает более 2 млн случаев сальмонеллезов у людей.
В 1983 г. чаще всего выделялись следующие, в порядке убывания, виды сальмонелл: S. typhimurium, S. heidelberg, S. entertitidis, S. newport, S. agona, S. infantis, S. saint-paul, S. montevideo, S. oranienburg, S. typhi. Более 70% случаев выделения сальмонелл у людей связаны с десятью чаще всего встречающимися серотипами. Ежегодно 20—35% изолятов приходится на S. typhirrmrium. Продолжается рост числа случаев инфекций, вызываемых S. agona, возбудителем, который, очевидно, был занесен непрямым путем через животных, которым давали в 1971 г. корм из перуанской рыбы. В настоящее время все большее значение придается связи сальмонеллезов, особенно вызываемых S. dublin, с употреблением сырого молока и применением антибиотиков у людей.
Брюшной тиф, классический пример кишечной лихорадки, рассматривается отдельно от других сальмонеллезов, ввиду его исторического значения, строгой специфичности возбудителя по отношению к хозяину и огромного материала по клинике этого заболевания.
Определение. Брюшной тиф — это острое системное заболевание, вызываемое S. typhi. Встречается только у людей. Основные симптомы — недомогание, лихорадка, нарушение деятельности желудочно-кишечного тракта, кратковременная сыпь, спленомегалия, а также лейкопения. Важнейшими осложнениями являются кишечное кровотечение и перфорация кишечника. Это заболевание можно рассматривать как классический пример кишечной лихорадки, вызываемой сальмонеллами. Кишечные лихорадки, сходные с брюшным тифом и вызываемые сальмонеллами других серотипов, называют паратифами.
Эпидемиология. Возбудитель брюшного тифа попадает в организм человека оральным путем почти во всех случаях в результате употребления инфицированной пищи, воды или молока. Человек служит единственным истинным резервуаром возбудителя болезни в естественных условиях, причем источниками инфекции обычно являются больные, реконвалесценты или хронические носители возбудителя. Инфицированные лица могут выделять миллионы жизнеспособных брюшнотифозных палочек с фекалиями, которые обычно служат причиной загрязнения пищи или продуктов. В период острой фазы болезни брюшнотифозные палочки могут также иногда выделяться из организма с мокротой, рвотными массами или другими жидкостями. Мухи или другие насекомые переносят возбудителей инфекции из фекалий или другого инфицированного материала на пищевые продукты или напитки, роль этого фактора отмечалась при анализе некоторых вспышек. Способность брюшнотифозной палочки выдерживать замораживание или высушивание обусловливает возможность ее распространения посредством инфицированного льда, пыли, пищевых продуктов, а также сточных вод. Устрицы или другие моллюски иногда инфицируются в загрязненной воде и могут служить случайным источником заражения брюшным тифом.
В США, начиная с прошлого века, заболеваемость брюшным тифом неуклонно снижалась и в настоящее время находится на относительно низком уровне, не превышающем 600 случаев в год. Указанное снижение заболеваемости происходило одновременно с улучшением социально-экономических условий и определенно связано с организацией безопасного водоснабжения, эффективной системы удаления сточных вод, пастеризации молока, а также с применением эффективных методов обнаружения возбудителя и мероприятий по предупреждению его распространения от больных или бактерионосителей. Высокая заболеваемость брюшным тифом продолжает регистрироваться в странах с низким уровнем санитарии. Более 60% больных брюшным тифом в США заразились во время посещения эндемичных по этой инфекции стран, при этом 65% из них побывали в Мексике и Индии. Однако летальные исходы чаще отмечаются у лиц, не выезжавших за рубеж, вероятно, ввиду поздней диагностики заболевания. В США примерно у 4% больных заражение происходит внутрилабораторно.
Брюшной тиф может быть полностью ликвидирован, поскольку возбудитель его встречается только у людей, а для лечения как острых форм болезни, так и состояний бактерионосительства имеются соответствующие лекарственные препараты. Значение удаления сточных вод, обеспечения чистой водой и лечения бактерионосителей. многократно подтверждалось тем, что вспышки брюшного тифа происходят при грубых нарушениях санитарного режима, например, недостаточное хлорирование воды, или в результате природных бедствий, таких как наводнение.
В США существенной разницы в распределении больных брюшным тифом по полу не отмечается. В последние годы примерно 75% случаев приходится на лиц в возрасте моложе 30 лет. Напротив, состояние хронического бактерионосительства намного чаще отмечается у женщин, чем у мужчин (соотношение женщин и мужчин составляет 3:1), и у лиц более старшего возраста (88% лиц старше 50 лет).
В США не наблюдается сезонных колебаний заболеваемости. Однако в странах, эндемичных по брюшному тифу, заболеваемость возрастает в летние месяцы.
Патогенез. Исход взаимодействия между брюшнотифозными палочками и организмом человека определяется в первые часы после заражения. Вскоре после заглатывания возбудитель инфекции попадает в тонкую кишку и размножается там. Далее с минимальным повреждением эпителия он проникает в слизистую оболочку и, возможно, через пейеровы бляшки, в лимфатические сосуды, а по ним в кровоток. Эта первичная бактериемия отмечается, по-видимому, в интервале 24—72 ч после заражения и редко диагностируется на практике, поскольку на этой ранней стадии инфекции какие-либо симптомы отсутствуют. Бактериемия бывает транзиторной и быстро прекращается посредством фагоцитоза возбудителя клетками ретикулоэндотелиальной системы. Тем не менее жизнеспособные бактерии разносятся по всему организму и, по-видимому, выживают внутри ретикулоэндотелиальных клеток. После внутриклеточного размножения брюшнотифозные палочки снова попадают в кровоток, вызывая продолжающуюся в течение нескольких дней или недель бактериемию. Появление повторной бактериемии соответствует началу клинических проявлений болезни. В конечном счете расположенные внутриклеточно брюшнотифозные палочки уничтожаются, а клинические проявления болезни угасают и наступает выздоровление. Повышенная гибель возбудителя инфекции и выздоровление, по-видимому, связаны с развитием реакции гиперчувствительности замедленного типа. Выздоровление не зависит от появления даже в высоких титрах агглютининов против соматических, жгутиковых или Vi-антигенов брюшнотифозной палочки.
Величина инфицирующей дозы является важным фактором, определяющим возможность развития клинически выраженного заболевания при попадании брюшнотифозной палочки в организм человека. Эксперименты на добровольцах показали, что клиническая картина болезни развивается у 50% здоровых добровольцев при приеме внутрь примерно 10 7 брюшнотифозных палочек штамма Куэйл. Величина инфицирующей дозы влияет также на продолжительность инкубационного периода, и в целом, чем короче инкубационный период, тем больше величина этой дозы. Исследования на добровольцах свидетельствуют также о том, что штаммы брюшнотифозных палочек значительно различаются по способности вызывать заболевания у людей.
Нормальная флора верхних отделов кишечника служит важным защитным механизмом против инфицирования брюшнотифозными палочками. Исследования на добровольцах показали, что назначение антимикробных препаратов за сутки или более до момента введения возбудителя заметно уменьшает величину инфицирующей дозы, вызывающей заболевание. Возможно, что определенные факторы, такие как недостаточность питания, которым придается значение при вспышках брюшного тифа, повышают восприимчивость к этой инфекции путем нарушения состава кишечной флоры или других защитных механизмов хозяина.
В период персистирующей бактериемии брюшнотифозные палочки неоднократно попадают во все органы. Возможно образование абсцессов, однако это нетипично. Вместе с тем почти во всех случаях происходит инфицирование желчного пузыря. Не вызывая клинически выраженного холецистита, брюшнотифозные палочки размножаются в большом количестве в желчи, с которой и выделяются в просвет кишечника. Обычно отрицательные в инкубационном периоде и на ранних стадиях болезни посевы фекалий становятся положительными во многих случаях на 3-й или 4-й неделе заболевания, когда выделение возбудителей с желчью достигает пика.
Недостаточно изучены факторы, вызывающие лихорадку, лейкопению и другие характерные признаки брюшного тифа. Возбудители инфекции содержат биологически активные липополисахариды или эндотоксины, вызывающие лихорадку, лейкопению, тромбоцитопению и гиперплазию ретикулоэидотелиальных клеток при введении их животным или людям. Полагают, что эндотоксины играют важную роль в патогенезе признаков и симптомов брюшного тифа. Вместе с тем нет полной ясности в вопросе о том, каковы механизмы, посредством которых эндотоксин вызывает клинические проявления болезни. Например, в период реконвалесцеиции можно отметить повышение толерантности к пирогенному воздействию эндотоксинов, что свидетельствует о выделении эндотоксинов в процессе болезни. В то время как у больных с брюшным тифом при лабораторном исследовании можно часто обнаружить признаки нерезкого, субклинического диссеминированного внутрисосудистого свертывания, выявить наличие у них эндотоксемии обычно не удается. Согласно другим исследованиям, брюшной тиф имеет типичное течение у добровольцев с предварительно (до заражения) выработанной толерантностью к эндотоксинам, что свидетельствует о том, что в развитии длительной лихорадки и токсемии играют роль наряду с эндотоксемией и более сложные механизмы. Полагают, что лихорадка при брюшном тифе может длительно поддерживаться эндогенными пирогениыми веществами, образующимися в участках местного воспалении под воздействием брюшнотифозного эндотоксина.
Патологические изменения. При микроскопическом исследовании наиболее характерным признаком брюшного тифа является пролиферация во многих органах крупных мононуклсарных клеток. Мононуклеарная гиперплазия ведет к лимфаденопатии, спленомегалии, а также к выраженному увеличению лимфоидной ткани в кишечнике, особенно в терминальном отделе подвздошной кишки (пейеровы бляшки). Пролиферацию мононуклеарных клеток можно также наблюдать в костном мозге, печени и легких. Исследования на добровольцах с использованием меченного 131 I агрегированного альбумина показали повышенную фагоцитарную активность ретикулоэндотелиальной системы на 3—5-й день от начала заболевания. На пораженных участках кишечного тракта некроз гиперплазированных пейеровых бляшек, возможно, связан с эрозией кровеносных сосудов, что приводит к небольшой потере крови или массированным кровотечениям. Патологический процесс может распространяться в глубь кишечной стенки и вызывать ее перфорацию обычно в конечной части подвздошной кишки. Характерно, что это осложнение отмечается на поздних стадиях болезни, чаще всего на 3-й неделе лихорадочного периода.
На всем протяжении болезни желчный пузырь и желчные протоки инфицированы. Как правило, инфекция желчных путей протекает бессимптомно, хотя иногда возможно развитие острого холецистита. В период выздоровления у подавляющего большинства больных инфекция желчных протоков прекращается спонтанно в пределах 12 мес, однако примерно у 3% взрослых лиц она сохраняется и переходит в состояние хронического носительства.
Клинические проявления. Инкубационный период составляет в среднем около 10 дней, однако может варьировать в зависимости от величины инфицирующей дозы от 3 до 10 дней.
Клинические проявления и длительность заболевания неодинаковы у разных больных. При среднетяжелых формах болезни клинические проявления, главным образом лихорадка, могут продолжаться в течение 1 нед, в случае отсутствия лечения заболевание может затянуться до 8 нед или более.
В типичных случаях, если не проводится лечение антибиотиками, заболевание длится около 4 нед, начинаясь постепенно с головной боли, недомогания, потери аппетита и повышения температуры тела. Головная боль— первый симптом заболевания — обычно бывает разлитая и сильная. Часто отмечается познабливание или выраженный озноб. Лихорадка носит послабляющий характер, и по мере развития заболевания температура тела день ото дня ступенеобразно повышается. На ранней стадии болезни часто отмечается нарушение деятельности желудочно-кишечного тракта — вздутие живота и запоры. Примерно у 60% больных начинается сухой кашель, причем иногда он бывает настолько выражен, что уводит внимание от системного характера проявлений инфекции. На ранней стадии болезни возможны носовые кровотечения.
В течение 5—7 дней температура тела постепенно повышается, достигает плато в виде постоянной или умеренно послабляющей лихорадки на уровне 39—40°С и может держаться на этих цифрах с небольшими колебаниями в течение 2—3 нед. У 30—40% больных отмечается относительная брадикардия. Длительная упорная лихорадка изнуряет больных, они слабеют, теряют аппетит. Часто отмечается психическая подавленность, иногда может развиться делирий. Нередко наблюдаются боли в животе и выраженный метеоризм. Запоры на ранней стадии болезни могут позднее смениться жидким стулом.
Характерная сыпь (розеолы) чаще всего наблюдается на 2-й неделе болезни. Элементы сыпи небольшого размера, 2—4 мм, в виде эритематозных пятен, локализующихся в небольшом количестве, на верхней части живота и передней стенке грудной клетки. Розеолы при надавливании на них бледнеют; исчезают через 2—3 дня. Розеолы встречаются, по одним данным, у 90% больных, в то время как по другим — лишь у 10% или менее. Причиной таких резких различий опубликованных данных, вероятно, является быстропреходящий характер сыпи и трудности ее обнаружения у людей с очень пигментированной кожей.
После 1-й недели заболевания часто отмечается пальпаторно выявляемое увеличение печени и селезенки. Селезенку удается пальпировать примерно у 75% больных. Печень может быть болезненной, и иногда в области селезенки удается прослушать шум трения.
Нередко отмечаются боли в области живота, и в большинстве случаев живот вздут. При выраженных болях в области живота и признаках перитонита следует думать о возможности перфорации кишечника.
После 3-й недели симптомы болезни постепенно угасают, температура нормализуется в течение нескольких дней.
Редким осложнением брюшного тифа является желтуха вследствие обширной инфильтрации печени мононуклеарными клетками и некроза печеночных клеток. Также редко отмечается острая почечная недостаточность; патогенез этого так называемого брюшнотифозного нефрита выяснен недостаточно. При тяжелом брюшном тифе может развиться диссеминированное внутрисосудистое свертывание, ведущее к появлению дополнительных клинических признаков в результате тромбозов или геморрагии.
Осложнения. До внедрения в медицинскую практику левомицетина длительная брюшнотифозная лихорадка часто приводила к тяжелой астении, потере массы тела и множественным нарушениям питания. Кишечное кровотечение и перфорация кишечника, самые грозные осложнения инфекции, чаще всего приводили к смерти больного в 12—32% случаев. Широкое использование эффективной химиотерапии снизило частоту осложнений при брюшном тифе до 2%.
Кишечное кровотечение. Эрозия кровеносных сосудов в гипертрофированных и некротизированных пейеровых бляшках или в других местах скопления мононуклеарных клеток в стенке кишечника приводит к кровотечению в просвет кишечника. В течение болезни весьма часто, примерно у 20% или более больных, в фекалиях обнаруживается скрытая кровь. Явная примесь крови в фекалиях наблюдается примерно у 10% больных, реже встречается массивное кровотечение. Обильные кровотечения являются обычно поздними осложнениями, которые чаще всего наблюдаются на 2-й или 3-й неделе заболевания. Первым клиническим признаком кровотечения служит внезапное падение кровяного давления или температуры тела.
Перфорация кишечника. Патологический процесс в лимфоидной ткани кишечника может распространиться на мышечный и серозный слои стенки кишки и привести к ее перфорации. До применения левомицетина перфорация кишечника отмечалась примерно у 3% больных. Благодаря лечению антимикробными препаратами частота этого осложнения снизилась примерно до 1%. Обычно перфорация отмечается в области дистального отрезка подвздошной кишки длиной 60см, причем это происходит чаше всего на 3-й неделе заболевания. Перфорация может начаться совершенно неожиданно на фоне внешне благоприятного процесса выздоровления. Воли в правом нижнем квадранте живота являются самым частым ранним клиническим признаком перфорации, затем очень быстро развиваются признаки локализованного или генерализованного перитонита.
Прочие осложнения. Брюшнотифозные палочки могут локализоваться в любом органе, вызывая местный гнойный процесс. В качестве примеров такого рода возможных иногда осложнений можно рассматривать менингит, хондрит, периостит, остеомиелит, артрит и пиелонефрит. Нередко встречается пневмония, которая, возможно, вызывается самими брюшнотифозными палочками или вторичной бактериальной инфекцией, например, пневмококками. В лихорадочном периоде может отмечаться тяжелый глубокий тромбофлебит. К числу поздних осложнений относятся также периферический неврит, глухота и алопеция. Может наблюдаться гемолитическая анемия, особенно при инфекции у лиц с дефицитом глюкозо-6-фосфатдегидрогеназы.
Рецидивы. Через некоторое время, чаще примерно через 2 нед после выздоровления, все характерные для начальной стадии клинические проявления инфекции могут повториться. Посевы крови, отрицательные в период реконвалесценции, вновь могут стать положительными на наличие возбудителя. Хотя рецидивы инфекции могут быть весьма тяжелыми, но сравнению с началом болезни они протекают в более легкой форме и менее продолжительны. До применения эффективной химиотерапии частота рецидивов составляла примерно 5—10%. Лечение левомицетином не снизило частоту рецидивов; более того, показатель частоты рецидивов у больных, получавших лечение левомицетином выше, чем у больных, не получавших этого препарата. Назначение антимикробных препаратов свыше 2 нед, по-видимому, не влияет на частоту рецидивов. Не удалось выявить корреляции между вероятностью рецидивов и уровнем титров агглютининов против жгутиковых, соматических, или Vi-антигенов брюшнотифозных палочек.
Хроническое носительство. Хотя в период реконвалесценцни у подавляющего большинства больных брюшным тифом происходит искоренение локализованной в желчном пузыре инфекции, примерно у 3% взрослых этот процесс не завершается до конца, и они становятся хроническими носителями палочек брюшного тифа и выделяют их с фекалиями в течение многих лет, обычно пожизненно. По принятому определению, хроническим носителем является человек, который, по данным лабораторных анализов, выделяет брюшнотифозные палочки с фекалиями в течение по меньшей мере 1 года. В США почти у всех хронических носителей возбудители инфекции локализуются в желчном пузыре, откуда они с желчью попадают в кишечный тракт. Хронические носители могут быть выявлены при контрольном наблюдении за лицами, перенесшими брюшной тиф, однако у многих носителей указаний на заболевание в прошлом нет. Полагают, что у этих лиц первичное заболевание протекало настолько легко, что прошло незаметно или не было диагностировано правильно. Маловероятно, что у лиц, у которых в течение года в фекалиях обнаруживаются брюшнотифозные палочки, очаг инфекции в желчном пузыре ликвидируется спонтанно. У детей состояние хронического носительства встречается редко, по с возрастом частога его увеличивается; при этом оно примерно в 3 раза чаще отмечается у женщин, чем у мужчин. Возможно, что указанные возрастные и половые особенности связаны с тем, что частота заболеваний желчного пузыря у женщин с возрастом повышается, и этот фактор, вероятно, благоприятствует персистснции возбудителей брюшного тифа в желчных протоках.
Как правило, хроническое брюшнотифозное носительство в желчных протоках протекает бессимптомно. Несмотря на то что миллионы брюшнотифозных палочек попадают в кишечник с каждым миллилитром желчи, у пациентов не отмечается системных клинических проявлений. У большой части хронических носителей на холецистограммах можно обнаружить желчные камни и признаки дисфункции желчного пузыря, причем в некоторых случаях у них развивается клиническая картина острого холецистита.
В эндемичных по мочеполовому шистосомозу районах мира хроническое носительство брюшнотифозных палочек или сальмонелл других серотипов в мочеполовых органах формируется вследствие обструктивных или других патологических изменений в последних в результате шистосомоза. У лиц с такого рода носительством отмечается не только выделение сальмонелл с мочой, но возможны также перемежающиеся эпизоды бактериемии, которые не обязательно сопровождаются повышением температуры тела.
Лабораторные исследования. Характерным признаком лихорадочного периода брюшного тифа является лейкопения с количеством клеток 3,0—4,0 • io’/a. При внезапном повышении числа лейкоцитов до 10-10»/л или выше следует подумать о возможности перфорации кишечника, кишечного кровотечения или гнойных осложнений, однако эти осложнения могут развиться и без повышения количества лейкоцитов. По ходу болезни возможно развитие нормоцитарной нормохромной анемии, которая может усиливаться в результате кровопотерь из пораженных мест кишечника. Со 2-й недели болезни часто отмечается наличие в фекалиях скрытой крови и повышенного количества мононуклеарных лейкоцитов. Анализы мочи обычно нормальные, но во время лихорадочного периода появляется транзиторная альбуминурия.
Самым надежным методом для установления окончательного диагноза брюшного тифа является посев крови. На 1-й неделе болезни возбудители инфекции могут быть обнаружены при посевах крови у 70—90% больных. Бактериемия при этой инфекции непрерывная и длительная. Положительные посевы крови обнаруживаются на 3-й неделе заболевания у 30 40% больных, однако после этого срока частота выявления возбудителя в крови резко снижается. Весьма часто посевы крови бывают положительными во время рецидивов. Недавние исследования показали, что в посевах костного мозга можно обнаружить брюшнотифозные палочки при отрицательных посевах других биологических материалов, особенно после назначения антибиотиков.
На 1-й неделе заболевания только у 10—15% больных посевы фекалий положительные. Однако по мере развития инфекции частота положительных посевов фекалий возрастает, достигая на 3-й или 4-й неделе болезни 75%. Затем частота положительных результатов начинает снижаться таким образом, что после 8-й недели заболевания положительные посевы фекалий обнаруживаются примерно только у 10% больных. У большинства этих больных посевы становятся отрицательными в течение последующих нескольких недель или месяцев, однако примерно 3% взрослых продолжают выделять брюшнотифозные палочки даже спустя год после болезни. Упорное выделение возбудителей инфекции при хроническом носительстве является результатом их локализации в желчном пузыре и желчных протоках.
При брюшном тифе частота положительных посевов мочи заметно варьирует и прямо связана с частотой положительных посевов фекалий. Некоторые положительные посевы являются результатом загрязнения мочи фекалиями, содержащими брюшнотифозные палочки.
По мере развития заболевания у большинства, но, разумеется, не у всех больных отмечается 4-кратное или более увеличение уровня сывороточных агглютининов против соматических, или О-антигенов брюшнотифозных палочек. Более чувствительным методом может оказаться обнаружение Vi-, D- или d-антигенов возбудителя инфекции в моче больных с брюшным тифом. В отсутствие свежей иммунизации увеличение сывороточных титров в 4 раза или больше сопоставимо с наличием брюшнотифозной инфекции, однако ни в коем случае не является строго специфичным. Все относящиеся к группе D бактерии, в том числе и брюшнотифозная палочка, равно как и представители групп А и В, имеют ряд общих антигенов, которые могут вызывать образование антител, реагирующих с О-антигенами, используемыми в реакции Видаля. Встречаются также агглютинины против жгутиковых или Н-антигенов, причем часто в более высоких титрах, чем агглютинины против О-антигенов. Однако Н-агглютинины менее специфичны, чем О-агглютинины, и непригодны для диагностики. Агглютинины начинают появляться со 2-й недели заболевании, и пик их концентрации отмечается на 5-й или 6-й неделе. Ранняя антимикробная терапия может уменьшить иммунный ответ у больных брюшным тифом. Наступление рецидивов не связано с уровнем агглютининов. У многих больных с тифо-паратифозными заболеваниями возможно обнаружение в высоких титрах активности ревматоидного фактора.
Дифференциальная диагностика. Клиническая картина, брюшного тифа довольно характерна, вместе с тем ни один из симптомов и признаков инфекции не является патогномоничным. Клинические проявления многих инфекций могут напоминать брюшной тиф; к ним относятся риккетсиозы, брюцеллез, туляремия, лептоспироз, пситтакоз, инфекционный гепатит, инфекционный мононуклеоз, первичная атипичная пневмония, милиарный туберкулез, малярия, лимфома и ревматизм. Брюшной тиф следует заподозрить у каждого больного с лихорадкой неясной этиологии, особенно при наличии сведений о недавних поездках в эндемичные по этой инфекции страны.
Лечение. Антимикробная терапия. Левомицетин — препарат выбора для лечения брюшного тифа, вызванного чувствительными к нему возбудителями. Несмотря на то что ряд антимикробных препаратов обладает высокой активностью против брюшнотифозных палочек, левомицетин. неизменно отличается тем, что он более эффективен в купировании лихорадочного токсического течения болезни у большинства больных в более короткие сроки. Тем не менее клинический эффект при назначении левомицетина проявляется не столь резко или быстро. Самочувствие больных начинает улучшаться в течение 48 ч после начала лечения, однако на протяжении 2—5 дней после начала лечения температура остается еще повышенной. Бактериемия обычно прекращается в течение ближайших часов после начала лечения, однако иногда бактерии могут быть выделены из крови через 24—48 ч. Левомицетин следует назначать внутрь в суточной дозе 50 мг/кг, разделенной на 3—4 равные дозы, с интервалом 6—8 ч. После нормализации температуры суточная доза может быть снижена до 30 мг/кг. Лечение следует продолжать в течение 2 нед. Если нет возможности назначать препарат внутрь, соответствующие дозы его следует вводить парентерально.
Ампициллин парентерально в суточной дозе 80 мк/кг или 6 г для взрослых, разделенной на 4 или 6 доз, или комбинация триметоприма и сульфаметоксазола достаточно эффективны при лечении брюшного тифа, однако по сравнению с левомицетином результаты лечения не столь предсказуемы или быстрые. При наличии противопоказаний к левомицетину рекомендуется проводить лечение ампициллином, амоксициллином или триметопримом—сульфаметоксазолом (бисептол).
В редких случаях у больных с брюшным тифом без гнойных осложнений клиническое улучшение не отмечается даже после 4-го или 5-го дня антимикробной терапии, несмотря на то что посевы крови становятся отрицательными. Такого рода замедленный клинический эффект встречается примерно у 1% больных при лечении левомицетином по сравнению с 5—10% больных при лечении ампициллином.
Штаммы, устойчивые к левомицетину, стали регистрироваться с 1972 г. во многих странах мира, преимущественно в Мексике, Юго-Восточной Азии, а также в Индии. Устойчивость обусловлена наличием переносимого R-фактора, кодирующего также устойчивость к сульфаниламидам, тетрациклину и стрептомицину. У небольшого числа больных были выделены брюшнотифозные палочки, устойчивые как к левомицетину, так и к ампициллину, наряду с этим сообщалась о приобретении устойчивости к левомицетину и сульфаниламидам — триметоприму у больных при лечении этими препаратами. Если наблюдается устойчивость к левомицетину, лечение следует проводить ампициллином, амоксициллином или триметопримом — сульфаметоксазолом.
Стероидные препараты. Лихорадка с тяжелыми токсическими проявлениями может быть купирована у некоторых больных в течение нескольких часов при назначении дексаметазона, предпизолона или других стероидных препаратов с аналогичным действием. Поскольку клиническое улучшение при лечении антимикробными препаратами наступает не сразу, больным с угрожающей жизни токсемией, гипотонией или с помраченным сознанием следует наряду с левомицетином назначать короткий курс кортикостероидов. В то время как хороший эффект отмечается уже при назначении 300 мг кортизона (или 60 мг преднизона), при введении более высоких доз дексаметазона (3 мг/кг), по имеющимся данным, удается снизить летальность при очень тяжелом течении брюшного тифа. В любом случае курс лечения стероидами в снижающихся дозах проводят в течение 24—48 ч. В ряде случаев в ближайшие часы после начала лечения стероидами отмечаются гипотермия и гипотензия.
Поддерживающая терапия. Весьма важно обеспечить больным необходимый уход и питание. Несмотря на нарушение деятельности кишечного тракта (запор), следует избегать назначение больным слабительных и клизм, ввиду угрозы развития кровотечения или перфорации. Не следует применять салицилаты, поскольку наряду с их влиянием на тромбоциты и раздражающим действием на кишечник эти препараты могут вызывать резкие колебания температуры с очень неприятными для больного ознобом и потоотделением. После назначения салицилатов у некоторых больных отмечаются гипотермия и гипотония.
Кровотечение и перфорация. Для своевременного выявления этих осложнений больные должны находиться под тщательным наблюдением. Непосредственно после установления диагноза брюшного тифа следует определить группу крови больного и подобрать соответствующую донорскую кровь, так как при наличии значительного кровотечения показана гемотрансфузия. Хирургическое вмешательство у больных брюшным тифом связано с большим риском. При подозрении на перфорацию особое внимание следует уделить профилактике шока и декомпрессии кишечника. Для борьбы с перитонитом целесообразно назначить дополнительные антимикробные препараты. При наличии мелких локализованных перфораций лечение следует проводить без хирургического вмешательства. Однако, если нет признаков локализованности патологического процесса, может потребоваться срочная операция.
Рецидивы. При рецидивах лечение проводится так же, как и при первичных проявлениях инфекции.
Хроническое носительство. Хронических носителей необходимо обследовать на наличие конкрементов в желчном пузыре или нефункционирующего желчного пузыря. Носители, у которых при холецистографии или при ультразвуковом исследовании не обнаружено признаков желчнокаменной болезни или холецистита, могут быть излечены путем длительного приема ампициллина. Один из вариантов эффективной программы лечения состоит в назначении внутрь ампициллина в суточной дозе 6 г, разделенных на 4 равные дозы, ежедневно в сочетании с пробенецидом. При наличии конкрементов или нефункционирующего желчного пузыря маловероятно, что лечение антимикробными препаратами прекратит состояние носительства. В этих случаях следует провести холецистэктомию, которая способствует излечению хронического носительства примерно у 85% больных. Лечение ампициллином может быть проведено в комплексе с холецнстэктомией. Прием ампициллина при этом следует начать за несколько дней до операции и продолжать в течение 2—3 нед. По данным одного исследования, хроническое носительство сальмонелл было успешно излечено при назначении сульфаметоксазола — триметоприма и рифампицина.
Профилактика. Борьба с брюшным тифом включает мероприятия по улучшению санитарного состояния, удалению сточных вод, водоснабжению, а также выявлению и лечению хронических носителей или контролю за ними. Хотя иммунизация брюшнотифозной вакциной обеспечивает существенную защиту против заболевания, степень иммунитета при этом не столь велика, и он может быть легко прерван при заражении большой дозой возбудителя. Тем не менее иммунизацию рекомендуется проводить лицам, проживающим или путешествующим в эндемичных по брюшному тифу районах, равно как и лицам, работающим с возбудителями инфекции в лабораториях. Взрослым вакцину следует вводить дважды по 0,5мл с интервалом 1—2 нед. Для поддержания иммунитета следует через каждые 3 года проводить ревакцинацию. Иммунизация брюшнотифозной вакциной вызывает транзиторное повышение в течение нескольких месяцев титров агглютининов против брюшнотифозного О-антигена и длительное повышение — против Н-антигена. Разрабатывается живая аттенуированная вакцина, первые полевые испытания которой дали обнадеживающие результаты.
Информацию о каждом больном с брюшным тифом следует направлять в местные органы здравоохранения, в период реконвалесценцин следует проверять посевы фекалий. Получение трех последовательных с недельным интервалом отрицательных посевов фекалий свидетельствует о полном, без формирования носительства, излечении больного.
Следует соблюдать меры предосторожности по предупреждению распространения инфекции от больных или носителей. Не следует допускать к работе с пищевыми продуктами хронических носителей или реконвалесцентов до тех пор, пока не будут представлены три отрицательных посева фекалий на брюшнотифозные палочки. Носителей следует предупредить о соблюдении ими элементарных правил гигиены.
Прогноз. До применения левомицетина летальность при брюшном тифе достигала примерно 12%. Смерть наступала в результате токсемии, истощения, пневмонии, перфорации кишечника и кишечного кровотечения. В настоящее время летальность все еще составляет около 2%; смертельные исходы наблюдаются главным образом у детей, у пожилых или у лиц с недостаточностью питания или другими фоновыми заболеваниями, а также с несвоевременно установленным диагнозом.
Дата добавления: 2014-11-20 ; Просмотров: 510 ; Нарушение авторских прав? ;
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
источник