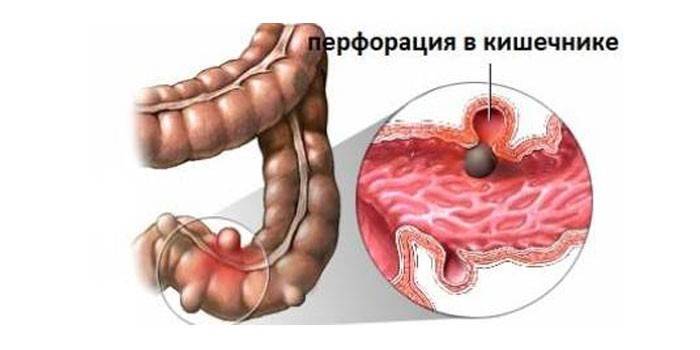
Осложнения брюшного тифа принято делить на специфические для возбудителя заболевания – провоцируемые действием токсинов палочки, особенностями жизнедеятельности – и неспецифические – проявляющиеся за счёт сторонних факторов. К первой группе относят перфорацию кишки в месте возникновения язвы, кровотечения. Специалисты склонны считать специфическим осложнением инфекционно-токсический шок.
Диагностика кровотечения по внешним клиническим признакам заключается во внешнем осмотре кала. При наличии примесей алой крови у врача возникает подозрение. Патология развивается после третьей недели, фиксируется редко: 1-2 случая из ста. Развиваясь, эрозия затрагивает сосуды эпителия, мышечной ткани. Это приводит к возникновению кровотечения. В запущенных случаях стул превращается в мелену – чёрную липкую массу, напоминающую дёготь.
При тифе развивается типичная картина поражения эпителия, доводящая до кровотечений, перфорации.
Малые кровотечения не влияют на самочувствие. При обильном потоке проявляются признаки анемии – больной слаб, кожа бледная. Кровотечения иногда обнаруживаются при помощи реакции Грегерсена. Обильные кровотечения сопровождаются снижением температуры тела, общим упадком сил. Сопутствующая жажда объясняется развивающейся дегидратацией. Тахикардия может сорваться в коллапс, понижается артериальное давление. Кровотечения удаётся локализовать В тяжёлых случаях развивается геморрагический шок.
Кишечные кровотечения перерастают при серьёзном разрушении тканей в перфорацию. Медики считают: при лечении антибиотиками и при затихании лихорадки риск возникновения подобных осложнений сохраняется. При начале кровотечения уходит температура, снимаются симптомы, выказываемые нервной системой. Пропадает головная боль, создаётся иллюзия улучшения самочувствия.
В скором времени начинается процесс рецидива. Развивается тахикардия, падает давление, лоб покрывается испариной (при недостатке влаги в организме). Риск коллапса усугубляет ситуацию. Иногда наступает смертельный исход. После открытия кровотечения возможно специфическое осложнение, приводящее к испражнению больным чистой кровью.
Дальнейшее углубление язв, некротические процессы в толстом кишечнике вызывают прободение стенок. Инфекция выходит в брюшную полость. Характерный признак – невозможность прощупать печень из-за скопившихся газов. Из кишечника газы поступают в брюшную полость. Больным требуется оперативное вмешательство. Дополнительный критерий для хирурга – наличие симптома Щеткина-Блюмберга (усиление боли при снятии пальпирующей руки с живота). Газы не отходят через анус, что служит дополнительным признаком.
В момент возникновения прободения наблюдаются острая внезапная боль. Мышцы передней стенки живота сводит спазмом. Следствие перфорации – перитонит. Это дополнительное осложнение указанного состояния. Нельзя отследить процесс, предсказывая уровень опасности развития.
Перитонит появляется на четвертой неделе при видимости снижения температуры тела. Неприятный фактор – вероятность развития заражения мало зависит от степени тяжести брюшного тифа. Признаки заражения появляются через несколько часов после перфорации стенки кишечника:
- Рвота.
- Икота.
- Болезненность живота.
- Вздутие.
- На лице возникает маска Гиппократа, считающаяся у медиков предвестником тяжёлых последствий.
Медики наблюдают тяжёлые последствия в 1% случаев. Чаще страдает подвздошная кишка в районе 30 см от точки слияния со слепой кишкой. Перфорации способствуют метеоризм, усиленная перистальтика, резкие движения, сильный кашель, грубая пальпация живота, нарушение диеты. Анализ крови выявляет признаки, регистрируемые при кровотечениях. Фактор риска развития состояния – усиленный метеоризм.
При брюшном тифе клиническая картина отличается. Правильному толкованию симптомов мешает общая картина заболевания, если регистрируется тифозный статус. При помрачении сознания от интоксикационного шока единственным признаком служит напряжение мышц передней стенки брюшины. Нужен бережный сестринский уход для выявления признака. До утреннего мероприятия – врачебного обхода – ситуация ухудшается. Ранняя диагностика упрощает лечение, улучшает прогноз.
Брюшной и сыпной тиф приводят к отравлению организма ядами. Брюшной тиф у детей в плане интоксикации протекает в выраженном варианте. Признаки интоксикационного шока:
- Со стороны центральной нервной системы фиксируется спутанность сознания. Вплоть до развития ступора, комы.
- Лихорадка.
- Учащённое сердцебиение.
- Пониженное артериальное давление.
- Массовые наблюдения характерной сыпи на коже, исчезающей при надавливании – реакция покровов на токсин тифозной палочки.
Чёткие критерии шока даны в 1961 году. Они уточняются, пополняются новыми сведениями. Не всякий сальмонеллёз приводит к повышению температуры. Борющийся за здоровье организма иммунитет приводит к росту столбика термометра вплоть до значения 39,6 градуса Цельсия. Кишечное кровотечение толкает чашу весов в другую сторону. Результирующее значение зависит побеждающей стороны.
К тифозной добавляется сыпь на стопах, ладонях. При кишечных инфекциях интоксикация сопровождается признаками диспепсии.
Диагноз тифа выставляется по результатам бактериологического анализа крови со второго дня развития заболевания. Серологическая диагностика показывает образование антител к концу первой недели. Становятся возможными биохимические виды исследований. Лечащий врач (больные госпитализируются) осведомлён о возможных осложнениях, выявляя их по характерным признакам.
Медики утверждают: наличие осложнений провоцируется отсутствием лечения. В современных условиях вероятность такого развития событий низкая. Больные лежат неделю с момента постановки диагноза.
Диета при брюшном тифе механически и химически щадящая. По мере выздоровления больных переводят на стол №15.
Противоэпидемические меры заключается в обеззараживании экскрементов, прочих выделений больного при помощи хлорной извести. Специальный уход за больным предусматривает обработку белья, посуды. 25 дней составляет срок наблюдения за контактными при брюшном тифе!
Больные 3 недели находятся в стационаре после исчезновения температуры. 3 месяца выздоровевшие под наблюдением. Врачебным целям служит исследование морфологии эпителия кишечника. Через 2 года больного снимают с учёта. Процедура проводится по результатам анализов крови и желчи, завершается при отсутствии бактерий.
источник
Брюшной тиф — острое инфекционное заболевание из группы кишечных, сопровождающееся явлениями общей интоксикации организма (слабость, недомогание, головная боль, повышение температуры, тошнота, иногда рвота) и преимущественным поражением лимфатического аппарата тонкой кишки.
Заражение происходит от больного человека, а также бактерионосителя. Характерен фекально-оральный путь заражения. Возбудители выделяются в окружающую среду с испражнениями и мочой больного или бактерионосителя и попадают в организм здорового человека при употреблении им для питья загрязненной воды или случайном заглатывании ее во время купания. Загрязненные возбудителем молоко, овощи, фрукты, хлеб и другие продукты могут быть причиной единичных или групповых заболеваний. Возможно развитие эпидемии. Заражение происходит и через руки больного или бактерионосителя, загрязненные испражнениями. При отсутствии канализации распространение заболевания может осуществляться мухами, которые переносят на продукты частички кала, содержащие возбудителя.
Возбудитель — брюшнотифозная палочка Salmonella thyphi, относительно устойчивая в окружающей среде и к дезинфицирующим средствам. Salmonella thyphi сохраняет жизнеспособность в сточной воде и почве на полях орошения до 2 недель, на фруктах и овощах — 5-10 дней, в масле и мясе до 1-3 месяцев, в течение часа выдерживает нагревание до 50°С, гибнет при кипячении. Проникнув через рот в организм человека, возбудители попадают в тонкую кишку.
Инкубационный период длится в течение от 3 до 25 дней (чаще 10-14). В этот период в нижнем отделе тонкой кишки бактерии размножаются. Часть их погибает, выделяя при этом эндотоксин, оказывающий токсическое действие на организм, особенно на сердечно-сосудистую и нервную системы. Интрацеллюлярно через микроворсинки слизистой кишки сальмонеллы мигрируют по лимфатическим сосудам в солитарные фолликулы и групповые лимфатические фолликулы (бляшки Пейера), в регионарные лимфатические узлы, а затем в кровь.
Заболевание обычно начинается постепенно с общего недомогания, ощущения разбитости во всем теле, ухудшения сна и аппетита, снижения трудоспособности. Температура поднимается постепенно и достигает 39-40°С к 4-6-му дню болезни, что обусловлено развитием бактериемии. С бактериемией связаны генерализация инфекта и становление иммунитета. В этот период (в течение 1-й недели болезни) брюшнотифозную палочку можно выделить из крови путем гемокультуры. Нарастает слабость, появляется безразличие ко всему окружающему, больной лежит без движения. У некоторых больных уже в самом начале болезни возможны потеря сознания, зрительные и слуховые галлюцинации, бред. Характерен внешний вид больного: безучастный взгляд, резкая бледность кожи, видимых слизистых оболочек. Кожа сухая, горячая на ощупь. Живот вздут, отмечаются запоры: иногда бывают жидкие испражнения. На 8-9-й день болезни на коже груди и живота появляется экзантема — необильная сыпь бледно-розового цвета (розеолы), величиной с булавочную головку, исчезающая при надавливании. Микроскопически в сосочковом слое кожи выявляется гиперемия, периваскулярные лимфоидные воспалительные инфильтраты. Эпидермис разрыхлен, с явлениями гиперкератоза (в экзантеме можно обнаружить брюшнотифозные палочки). В этот период больной особенно заразен, поскольку возбудитель выделяется с потом, молоком (у лактирующих женщин), мочой, калом, желчью.
Наиболее благоприятные условия существования и размножения бактерии брюшного тифа находят в желчных путях. Поэтому наиболее эффективно они выявляются в желчи. В крови определяются антитела к возбудителю (положительная реакция Видаля). Повторное попадание с желчью брюшнотифозной палочки в просвет тонкой кишки завершается некрозом, сенсибилизированных при первой встрече с инфектом, групповых лимфатических и солитарных фолликулов кишки. С этого момента начинаются процессы регенерации при благоприятном течении заболевания либо наблюдаются различные типы осложнений, связанных с основным заболеванием.
Патологическая анатомия. Изменения при брюшном тифе делят на местные и общие.
Местные изменения. Основные морфологические изменения при брюшном тифе выявляются в групповых лимфатических и солитарных фолликулах тонкой кишки. Наиболее характерные изменения развиваются в пейеровых бляшках подвздошной кишки (илеотиф). Иногда морфологические изменения могут наблюдаться как в тонкой, так и в толстой кишках, тогда говорят об илео-колотифе. Если доминируют структурные изменения в толстой кишке — о колотифе.
Эти изменения проходят 5 стадий:
Каждая стадия занимает примерно неделю болезни.
В слизистой тонкой кишки вначале заболевания развиваются катаральное воспаление и изменения лимфоидного аппарата, обозначаемые как «стадия мозговидного набухания». В стадии мозговидного набухания групповые фолликулы увеличиваются, выступают над поверхностью слизистой оболочки, на их поверхности образуются борозды и извилины, что напоминает поверхность мозга. На разрезе они серо-красные, сочные. При гистологическом исследовании в лимфоидном аппарате обнаруживаются характерные тифозные узелки, состоящие в основном из крупных мононуклеарных клеток: моноцитов, гистиоцитов и ретикулярных клеток, которые вытесняют лимфоциты. Это крупные клетки со светлой цитоплазмой, фагоцитирующие брюшнотифозные палочки, в сущности, являются макрофагами. Такие макрофаги называют брюшнотифозными клетками. Они образуют скопления, или брюшнотифозные гранулемы. Макроскопически поражения особенно отчетливо определяются на протяжении 1- 1,5 м терминального отдела подвздошной кишки и достигают максимума у самой баугиниевой заслонки. Слизистая оболочка пораженных отделов умеренно полнокровна. В просвете кишки содержатся полужидкие или кашицеобразные массы с небольшой примесью слизи. Групповые и солитарные фолликулы, брыжеечные лимфатические узлы заметно увеличены в размерах, сочные, красноватого цвета. В случае выздоровления на этой стадии болезни вышеописанные клетки рассасываются, а катаральное воспаление стихает.
В других случаях происходит дальнейшее прогрессирование болезни с развитием чаще всего на 2-3-й неделе некротических изменений лимфатического аппарата кишки, а также в регионарных лимфатических узлах и в селезенке. Причина этого некроза до сих пор остается спорной. В основе стадии некроза групповых и солитарных фолликулов лежит некроз брюшнотифозных гранулем. Некроз начинается в поверхностных слоях групповых фолликулов и постепенно углубляется, достигая иногда мышечного слоя и даже брюшины. Вокруг некротических масс возникает демаркационное воспаление. Макроскопически изъязвления вначале возникают в поверхностных участках групповых фолликулов. Некротизированные участки грязно-серые, в случае пропитывания желчными пигментами — коричневато-зеленого цвета.
Переход в стадию образования язв связан с секвестрацией и отторжением некротических масс. В конце 2-й или в начале 3-й недели происходит постепенное отторжение некротизированных масс («стадия образования язв»). Вследствие этого здесь возникают изъязвления, очертания которых повторяют размеры лимфатических фолликулов. Края свежих язв имеют форму валика и нависают над ее дном. Дно язвы неровное, на нем видны остатки некротизированной ткани. Раньше всего язвы, которые называют «грязными», появляются в нижнем отрезке подвздошной кишки, затем — в вышележащих отделах. В этой стадии появляется опасность внутрикишечных кровотечений, реже — перфорации стенки кишки.
На 3-4-й неделе заболевания изъязвления уплощаются, некротические массы на них отсутствуют («стадия чистых язв»). Язвы расположены по длине кишки, края их ровные, слегка закругленные, дно чистое, образовано мышечным слоем, реже серозной оболочкой. В этой стадии велика опасность перфорации стенки кишки.
Постепенно все более выраженными становятся процессы регенерации. Стадия заживления язв завершается образованием на их месте нежных рубчиков. Лимфоидная ткань кишки частично или полностью восстанавливается, становится лишь слегка пигментированной.
Разграничение местных изменений при брюшном тифе на стадии условно, так как нередко можно видеть одновременно сочетание изменений, характерных для двух-трех стадий.
Общие изменения. Возможны изменения и других органов. В частности, отмечается поражение печени, которая несколько увеличена в размерах. В ней, помимо тифозных узелков, выявляется белковая и жировая дистрофия. В лимфатических узлах брыжейки, особенно илеоцекального угла, отмечаются изменения, развивающиеся в той же последовательности, что и в лимфатическом аппарате кишки. Сначала они увеличиваются за счет полнокровия, пролиферации моноцитарных фагоцитов и ретикулярных клеток, вытесняющих лимфоциты. Затем появляются брюшнотифозные гранулемы, происходят их некроз, организация и петрификация некротических масс. Селезенка при брюшном тифе, как правило, увеличена в 3-4 раза, капсула напряжена, ткань темно-красного цвета, дает обильный соскоб пульпы. Отмечаются гиперплазия красной пульпы, пролиферация моноцитарных элементов и ретикулярных клеток с образованием брюшнотифозных гранулем. В костном мозге наблюдается пролиферация ретикулярных клеток, иногда развиваются мелкие очажки некроза. Изредка развиваются серозный или серозно-гнойный менингит и даже менингоэнцефалит. Характерным является развитие очагов некроза в мышцах, особенно прямых мышц живота и приводящих бедер, а также диафрагмы. Здесь же могут встречаться кровоизлияния.
Атипичные формы брюшного тифа
Изредка клинически и морфологически доминируют изменения в других органах, например, в легких, в желчном пузыре, причем из внекишечных очагов поражения высеваются брюшнотифозные палочки. В связи с этим различают:
пневмотиф, или брюшнотифозная пневмония;
Осложнения. Различают кишечные и внекишечные осложнения.
2.перфорация язв с развитием перитонита.
Кровотечение возникает обычно на 3-й неделе и может быть смертельным. Перфорация язвы обнаруживается чаще на 4-й неделе болезни. В таких случаях находят проникновение брюшнотифозных гранулем в глубокие отделы мышечного слоя кишки, и некроз достигает брюшины. Прободение язвы ведет к перитониту. Причиной его могут быть также некротические изменения брыжеечных лимфатических узлов и надрыв капсулы селезенки (при расположении некротизирующихся брюшнотифозных гранулем под капсулой).
1.гнойный перихондрит гортани;
2.восковидный некроз (ценкеровский некроз) прямых мышц живота;
Причины смерти: внутрикишечное кровотечение, перитонит, пневмония, сепсис.
МИКРОПРЕПАРАТ «Лимфоузел при брюшном тифе» (окраска гематоксилин-эозином). Рисунок строения лимфатического узла стерт. Лимфоидные клетки вытеснены ретикулярными. Макрофаги образуют брюшнотифозные гранулемы. В ткани лимфатического узла видны очаги некроза с разрушением клеточных элементов.
МАКРОПРЕПАРАТ «Кишечник при брюшном тифе». В слизистой оболочке кишки на месте групповых фолликулов видны овальные язвы с ровными краями. Они расположены по длиннику кишки и проникают до мышечного слоя.
Дата добавления: 2015-06-12 ; просмотров: 943 . Нарушение авторских прав
источник
Брюшной тиф имеет инкубационный период, который составляет от 3 до 21, чаще 9-14 дней, что зависит от дозы проникшего инфекта, его вирулентности, пути заражения (более короткий при пищевом и более длительный при заражении через воду и при прямом контакте) и состояния макроорганизма, после чего появляются симптомы брюшного тифа.
Начальный период брюшного тифа характеризуется постепенным или острым развитием интоксикационного синдрома. При современном течении почти одинаково часто встречают оба варианта.
В первые дни симптомы брюшного тифа постепенно нарастают и больные отмечают повышенную утомляемость, нарастающую слабость, познабливание, усиливающуюся головную боль, ухудшение или отсутствие аппетита.
Температура тела ступенеобразно повышается и к 5-7-му дню болезни достигает 39-40 °С. При остром начале уже в первые 2-3 дня все симптомы брюшного тифа и интоксикации достигают полного развития, т.е. сокращается продолжительность начального периода, следствием чего становятся диагностические ошибки и поздняя госпитализация.
При обследовании больных в начальном периоде болезни обращают на себя внимание некоторая заторможенность и адинамия. Пациенты безучастны к окружающему, на вопросы отвечают односложно, не сразу. Лицо бледное или слегка гиперемированное, иногда немного пастозное. При более короткой инкубации чаще отмечают и более бурное начало болезни.
Изменения со стороны сердечно-сосудистой системы в начальном периоде характеризуются относительной брадикардией, артериальной гипотензией. У части больных отмечают кашель или заложенность носа. Аускультативно над лёгкими нередко выслушивают жёсткое дыхание и рассеянные сухие хрипы, что свидетельствует о развитии диффузного бронхита.
Язык обычно утолщён, с отпечатками зубов на боковых поверхностях. Спинка языка покрыта массивным серовато-белым налётом, края и кончик свободны от налёта, имеют насыщенно-розовый или красный цвет. Зев слегка гиперемирован. иногда наблюдают увеличение и гиперемию миндалин. Живот умеренно вздут. Пальпаторно в правой подвздошной области определяют грубое, крупнокалиберное урчание в слепой кишке и мелкокалиберное урчание и болезненность по ходу терминального отдела подвздошной кишки, свидетельствующие о наличии илеита. Определяют укорочение перкуторного звука в илеоцекальной области (симптом Падалки), что обусловлено гиперплазией, наличием мезаденита. Об этом же свидетельствует и положительный «перекрёстный» симптом Штернберга. Стул с наклонностью к запору. К концу 1-й недели болезни увеличиваются и становятся доступными пальпации печень и селезёнка.
Гемограмма в первые 2-3 дня характеризуется умеренным лейкоцитозом, а с 4-5-го дня болезни определяют лейкопению со сдвигом влево; их степень зависит от тяжести заболевания. Кроме того, наблюдают анэозинофилию, относительный лимфоцитоз и тромбоцитопениию. СОЭ умеренно увеличена. Эти изменения в гемограмме — закономерное следствие специфического воздействия токсинов брюшнотифозных сальмонелл на костный мозг и скопления лейкоцитов в лимфатических образованиях брюшной полости. Отмечают олигурию. Определяют изменения в урограмме: протеинурию, микрогематурию, цилиндрурию, которые укладываются в синдром «инфекционно-гоксической почки».
Все симптомы брюшного тифа достигают максимального развития к концу первой — началу второй недели, когда наступает период разгара болезни. Этот период продолжается от нескольких дней до 2-3 нед и является самым тяжёлым для больного. При современном течении этот период болезни значительно короче и легче, его характеризуют нарастание интоксикации и высокая лихорадка, изменения со стороны ЦНС. Больные находятся в состоянии ступора. В тяжёлых случаях они не ориентируются в месте и времени, плохо узнают окружающих, сонливы днём и не спят ночью, ни на что не жалуются, иногда бредят. Эти изменения нервно-психического состояния характеризуют тифозный статус, который при современном течении встречают редко.
У отдельных больных на второй неделе заболевания возникают небольшие изъязвления на передних нёбных дужках — ангина Дюге. Температура тела в этот период повышена до 39-40 °С и в дальнейшем может иметь постоянный или волнообразный характер.
У 55-70% заболевших брюшным тифом на 8-10-й день болезни на коже возникает характерная экзантема — розовато-красные розеолы диаметром 2-3 мм, расположенные преимущественно на коже живота и нижней части груди, а в случаях обильного высыпания охватывающие и конечности. Сыпь мономорфная; как правило, скудная: число элементов редко превышает 6-8. Розеолы нередко слегка возвышаются над уровнем кожи (roseola elevata) и хорошо заметны на её бледном фоне. При надавливании или растяжении кожи по краям от розеол они исчезают, после чего возникают вновь, что указывает на их воспалительный характер. При тяжёлых формах сыпь может приобретать петехиальный характер. Длительность существования розеол от 1 до 5 дней, чаще 3-4 дня. После исчезновения сыпи остаётся едва заметная пигментация кожи. Характерен феномен подсыпания, что связано с волнообразным течением бактериемии. Розеолы могут появиться и в первые дни периода реконвалесценции при нормальной температуре.
У части больных обнаруживают симптом Филипповича — желтушное окрашивание кожи ладоней и подошв стоп — эндогенную каротиновую гиперхромию кожи, возникающую вследствие того, что нарушается превращение каротина в витамин А как результат поражения печени.
В разгар болезни брюшного тифа сохраняется относительная брадикардия, возникает дикротия пульса, ещё более снижается артериальное и венозное давление, аускультативно — глухость тонов сердца, на верхушке и основании сердца выслушивают негрубый систолический шум.
У больных брюшным тифом наблюдают снижение сосудистого тонуса, а у 1,4% больных — острую сосудистую недостаточность. Внезапная тахикардия может свидетельствовать об осложнениях: кишечном кровотечении, прободении кишечника, коллапсе — и имеет плохое прогностическое значение.
Изменения со стороны органов дыхания в этом периоде выражены явлениями бронхита. Возможна и пневмония, обусловленная как самим возбудителем брюшного тифа, так и сопутствующей микрофлорой.
Изменения со стороны органов пищеварения в разгар заболевания достигают максимальной выраженности. Губы сухие, нередко покрыты корочками, с трещинами. Язык утолщён, густо обложен серо-коричневатым налётом, края и кончик его ярко-красного цвета с отпечатками зубов («тифозный», «поджаренный» язык). В тяжёлых случаях язык становится сухим и принимает фулигинозный вид в связи с появлением кровоточащих поперечных трещин. Сухость языка — признак поражения вегетативной нервной системы. Живот вздут. Отмечают задержку стула, в некоторых случаях он жидкий, зеленоватого цвета, иногда в виде «горохового супа». Отчётливыми становятся урчание и болезненность при пальпации илеоцекального отдела кишечника, положительный симптом Падалки. Печень и селезёнка увеличены. Иногда возникает холецистит, причём у женщин он бывает чаще.
В разгар болезни отмечаются такие симптомы брюшного тифа: уменьшается количество мочи, определяют протеинурию, микрогематурию, цилиндрурию. Возникает бактериурия, которая иногда приводит к пиелиту и циститу. В отдельных случаях могут развиваться мастит, орхит, эпидидимит, дисменорея, у беременных — преждевременные роды или аборт.
В период разгара болезни могут возникать такие опасные осложнения, как перфорация брюшнотифозных язв и кишечное кровотечение, которые встречают соответственно у 1-8% и 0,5-8% больных брюшным тифом.
Период разрешения болезни не превышает одной недели и характеризуется снижением температуры, которая нередко перед нормализацией приобретает амфиболический характер, т.е. суточные колебания достигают 2,0-3,0 °С. Исчезает головная боль, нормализуется сон, улучшается аппетит, очищается и увлажняется язык, увеличивается диурез.
При современном течении брюшного тифа температура чаще снижается коротким лизисом без амфиболической стадии. Однако нормальную температуру не следует воспринимать как признак выздоровления. Длительно сохраняются слабость, повышенная раздражительность, лабильность психики, снижение массы тела. Возможна субфебрильная температура как результат вегетативно-эндокринных расстройств. В этом периоде могут быть поздние осложнения: тромбофлебит, холецистит.
В последующем нарушенные функции восстанавливаются, организм освобождается от возбудителей. Это период выздоровления, для которого характерен астеновегетативный синдром в течение 2-4 нед. В периоде выздоровления среди перенёсших брюшной тиф 3-5% становятся хроническими бактерионосителями.
источник
При перфорации происходит нарушение целостности слизистой оболочки кишечника. Это опасное патологическое состояние требует немедленного лечения, поскольку может привести к смерти пациента. Прободение кишечника бывает у людей любого возраста, в том числе и новорожденных.
Все причины перфорации кишок делятся на травматические и нетравматические. В первом случае прободение происходит снаружи, во втором – изнутри. Вне зависимости от локализации перфорацию могут вызывать следующие факторы:
- онкологические заболевания кишечника;
- дивертикулит;
- заворот кишок;
- инфекции, например, туберкулез, брюшной тиф;
- кишечная непроходимость;
- язвенный колит;
- пересадка органов;
- попадание в кишечник острых предметов;
- тупые травмы живота;
- СПИД;
- воспалительные процессы в кишечнике;
- токсический мегаколон.
Этот отдел кишечника менее подвержен перфорациям. Кроме того, прободение тонкого отдела несет меньшее количество опасных осложнений. Перфорация может происходить в подвздошном отделе или двенадцатиперстной кишке. Основные причины таких повреждений:
- непроходимость тонкого кишечника;
- инфекционные заболевания, включая туберкулез, брюшной тиф;
- вирусные патологии;
- прогрессирующая язва желудка или 12-перстной кишки;
- опухоль в органах репродуктивной системы (матке, яичниках);
- проникающие ранения;
- тупые травмы брюшины;
- попадание острых предметов;
- внутриутробные аномалии развития кишечного отдела.
Прободение толстого кишечника по частоте занимает второе место после перфорации двенадцатиперстной кишки и желудка. Мужчины сталкиваются с такой патологией чаще. Прободение происходит в области слепой кишки. Причины перфорации следующие:
- болезнь Крона;
- язвенный колит;
- токсический мегаколон;
- обтурация кишечника неонкологической природы;
- колоноскопия или ректороманоскопия;
- острый дивертикулит;
- вирус иммунодефицита;
- сигмоидит;
- кишечная непроходимость;
- заворот кишок;
- спонтанный разрыв;
- состояние после трансплантации кожи, органов, тканей;
- прием иммунодепрессантов и некоторых гормональных средств.
Характерным признаком прободения кишок является сильная боль в животе. Она локализуется в левой части, около ребер и может иррадиировать в плечо. Из-за боли человек принимает вынужденное положение на боку или спине с согнутыми ногами. Другие характерные симптомы перфорации кишечника:
- повышение температуры;
- тошнота и рвота;
- отсутствие шумов, характерных для кишечника;
- диарея, слабый пульс;
- желчь в рвотных массах;
- серый цвет кожи;
- снижение аппетита, развитие анорексии;
- слабое сердцебиение;
- напряжение брюшины, которое можно ощутить, приложив руку к животу;
- кровь в кале и моче;
- перитонит.
У младенцев патология проявляется специфическими симптомами. Выносливость новорожденных по сравнению со взрослыми значительно ниже, поэтому перфорация кишок может быстрее привести к летальному исходу. Чтобы этого не допустить, важно вовремя заметить следующие симптомы:
- сухой эпителий;
- низкая температура кожи, которая на ощупь становится холодной;
- серый или белый оттенок, бледность кожи;
- рвота с примесями желчи.
Сначала врач проводит внешний осмотр пациента, пальпирует его брюшную полость. Далее для подтверждения диагноза проводятся следующие лабораторные и инструментальные процедуры:
- Обзорная рентгенография брюшной полости. Выявляет наличие свободного газа, который хорошо просматривается под диафрагмой.
- Перитонеальный лаваж. Это процедура промывания брюшной полости. Во время исследования осуществляют забор жидкости для изучения ее на содержание бактерий, лейкоцитов, кишечного содержимого, крови.
- Анализ крови. Обнаруживает лейкоцитоз – повышенный уровень лейкоцитов. При перитоните могут выявляться электролитные расстройства.
- Компьютерная и магнитно-резонансная томография. Позволяют обнаружить локализацию прободения по наличию газов в брюшине.
Консервативная терапия служит только этапом подготовки к операции. Если нет признаков перитонита и на фоне риска проведения хирургического вмешательства, то могут использоваться исключительно медикаментозные методы лечения. Непосредственно перед операцией проводят следующие процедуры:
- Прекращение орального введения жидкости и пищи. Больному устанавливают уретральный катетер и назогастральный зонд.
- Введение в виде инфузий комплексных растворов для восстановления водно-электролитного баланса.
- Антибактериальная терапия. При перфорации кишок чаще используются Цефотетан, Метронидазол, Цефоперазон, Цефокситин, Гентамицин.
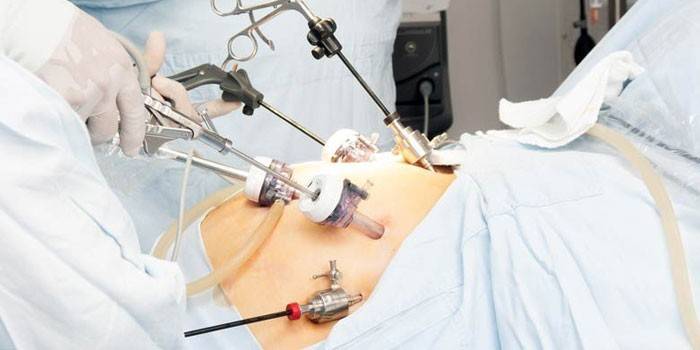
Основным методом лечения выступает хирургическое вмешательство. Все операции имеют общую схему – удаление участков некроза, каловых масс, сгустков. Перфорация кишки чаще устраняется следующими методами:
- Лапароскопия. Через небольшие отверстия в брюшной стенке врач зашивает отверстия в кишечных стенках. Операция проводится под общим наркозом.
- Колостомия. Суть операции – разрез на толстой кишке и выведение ее на переднюю брюшную стенку.
- Метод Тейлора. Операция заключается в постоянном отсасывании содержимого кишок в месте разрыва на фоне употребления антибиотиков.
Кишечник содержит большое количество бактерий, поэтому при его перфорации высок риск бактериальных осложнений. Среди возможных последствий прободения кишок выделяются и другие патологии:
- кровотечение;
- абсцесс (флегмона);
- перитонит;
- гиповолемия;
- сепсис;
- шок;
- полиорганная недостаточность;
- гипопротеинемия;
- нарушения кислотно-щелочного и электролитного состава;
- свищи.
источник
При брюшном тифе наблюдаются частые и разнообразные осложнения: перитониты, требующие нередко хирургического вмешательства, гнойные паротиты, фурункулы, абсцессы печени, почек, легких, инфаркты селезенки, остеомиелиты, периоститы, артриты, гангрена конечностей, легких ж т. д.
Осложнения наблюдаются также ж после того, как прошли острые явления: аппендицит, холецистит, непроходимость кишечника на почве последствий перитонита и т. д. Частота и характер хирургических осложнений брюшного тифа и полиморфизм «го течения подвержены значительным колебаниям не только в зависимости от функционального состояния органов и систем организма, но и от характера эпидемии. Самым грозным осложнением брюшного тифа являются перитониты, возникающие при прободениях брюшнотифозных язв, когда в брюшную полость попадает кишечное содержимое с его разнообразной бактериальной флорой и действующими раздражающе химическими веществами. Наибольшее количество перитонитов при брюшном тифе происходит в результате прободения подвздошной кишки, затем толстой, червеобразного отростка и сигмовидной кишки. Далее идут перитониты в результате поражения в желчном пузыре, нагноившегося инфаркта селезенки, воспаления придатков матки и т. д. Перфорация тифозно-язвенной кишечной стенки возникает вследствие определенных условий, т. к. не все язвы перфорируют. Согласно данным ряда авторов и наших наблюдений, в различные эпидемии коэффициент кишечного прободения различен. Так, по данным Эльсберга, процент прободений равняется 1,2, в то время как у Морис в,8, по Мир-Касимову в среднем 1,84 прободений в 1931—1932 гг., 3,5% — в 1941 г., по А.А. Крылову 8%, по Ослеру, на большом сборном материале — 3,1%. Это осложнение брюшного тифа все еще требует усиленного внимания клиницистов и исследователей, т. к. многое в нем не ясно и спорно; необходимо дальнейшее накопление и изучение фактов. В этом отношении клинике и лаборатории принадлежит первенствующее значение. Эксперимент же в смысле выяснения генеза брюшнотифозных осложнений особого значения не имеет; животные, как правило, брюшным тифом не заражаются, хотя, по сообщению Г.Я. Синая, некоторым авторам удавалось изредка экспериментально воспроизвести картину брюшнотифозной инфекции у животных с изменениями в кишечнике, похожими на брюшнотифозные язвы у человека, причем животные погибли от интоксикации или сепсиса.
Брюшнотифозные перитониты возникают в конце 3-й или в начале 4-й недели. Чаще наблюдается одна перфорация, но встречаются и множественные. Напр., по сборным данным Кина, на 167 случаев отмечалось следующее количество перфораций: 141 раз — 1 перфорация; 19 раз—2; 1 раз—4; 3 раза — 5; 2 раза — 25; 1 раз—30.
Причиной смерти больных после предпринятого оперативного вмешательства иногда является то, что хирург, ограничиваясь зашиванием одной только замеченной язвы, забывает о возможности второй перфорации и не производит осмотра кишечника.
Из всех видов гнойных перитонитов брюшнотифозные перитониты занимают обособленное место и характеризуются очень высокой смертностью, что зависит не только от распространенности гнойной инфекции по брюшине, но и в большей степени от интоксикации организма к моменту перфорации. За последнее время процент выздоровления заметно растет ввиду улучшившейся диагностики прободений и более своевременной и квалифицированной хирургической помощи. Судьба больного с прободением брюшнотифозной язвы зависит от того, попадает ли больной в руки врача-хирурга с начальными признаками перитонита, или у больного уже развились поздние симптомы заболевания.
Наблюдения Мир-Касимова, основанные на большем числе случаев, также вполне согласуются с приведенными в таблице данными.
Однако не всегда можно точно установить сроки, прошедшие от момента перфорации или возникновения перитонита до оперативного вмешательства; поэтому фактор времени все-таки играет относительную роль. Перед операцией должны быть предприняты меры для поднятия тонуса сердечнососудистой системы больного: внутреннее капельное вливание различных растворов, переливание крови. Операция должна производиться самым щадящим образом под местным новокаиновым обезболиванием, применение которого оправдалось на практике. В виде исключения может быть применен наркоз, если нельзя закончить операцию под местной анестезией. Разрез обычно следует производить косой в правой подвздошной области, в неясных случаях — срединный; разрез должен быть достаточным для необходимого нетравматичного осмотра брюшной полости. Прп наличии спаек, обычно нежных, последние осторожно разделяются; осматривается дистальный отрезок подвздошной кишки (на котором чаще всего и обнаруживается перфорация), при необходимости — и другие отделы кишечника.
Обнаруженное перфоративное отверстие зашивается в поперечном направлении, захватывая в шов неизмененные участки кишечной стенки. Швы могут быть прикрыты сальником. Нельзя ограничиваться зашиванием одного обнаруженного отверстия без осмотра других подозрительных участков кишечника. В крайне тяжелых случаях можно наложить кишечный свищ, используя перфорационное отверстие. Предложенное в 1903 г. Эшером наложение свища как метод себя не оправдало, и во всех случаях накладывать его не следует. Не следует также прибегать к промыванию брюшной полости (предложено Микуличем в 1887 г.). В брюшную полость целесообразно вводить антибиотики; зашивается она обычно наглухо. Отмечается, что введение тампонов и дренажей дает худшие результаты. Чрезвычайно важен и послеоперационный период, который должен быть организован надлежащим образом.
Необходимо помнить, что больной после оперативного вмешательства остается тифозным и нуждается в соответствующем лечении и уходе и что в послеоперационном периоде у больного могут быть и другие осложнения: повторное прободение другой язвы, плевропневмония, кишечные кровотечения, непроходимость кишок, гнойники мезентериальных желез и т. д.
В профилактике брюшнотифозных перитонитов важное значение имеет борьба с метеоризмом кишечника, энтерогеморрагиями, запорами и т. д., а также иммунизация, влияющая благотворно на снижение заболеваемости и тяжесть клинического проявления болезни.
источник
Брюшной тиф — это острое инфекционное заболевание, которое, как правило, сопровождается тяжелыми поражениями ТК. На этом фоне редко может возникать прободение ТК, Последнее считается как очень тяжелое осложнение брюшного тифа. В результате этого быстро развивающийся перитонит резко ухудшает и без того тяжелое состояние больного. Это осложнение, как правило, возникает в течение 2-4-х недель заболевания.
При брюшном тифе располагающиеся в СО ТК солитарные фолликулы и пейеровские бляшки подвергаются воспалительной гиперемии, находившиеся в них лимфоциты подвергаются пролиферации, происходит резкое набухание и увеличение РЭ клеток.
В течение второй недели заболевания резко воспаленные пейеровские бляшки и фолликулы подвергаются некрозу, а в конце 2-3 недели нежизнеспособные их части отторгаются от кишечной стенки. В результате этого в СО ТК (часто подвздошной кишки) возникают изъязвления, которые при благоприятном течении болезни заживают, рубцуются.
Если иммунобиологические свойства бывают резко подавленными, некротический процесс более углубляется и приводит к прободению язв в свободную брюшную полость. Некротические процессы часто локализуются в терминальной части ТК, так как эта область богаче лимфоидным аппаратом, чем другие участки.
Прободения могут быть одиночными и множественными.
При брюшном тифе перед перфорацией кишки 2-3 дня бывает выраженный понос, кишечное кровотечение, отмечается накопление газов в кишечнике, появляется боль в животе, при пальпации последнего отмечается выраженная болезненность.
Симптом Блюмберга—Щеткина бывает слабоположительным. В момент прободения кишки больной обычно в правой половине живота ощущает внезапные боли. Появляется тахикардия, кратковременное падение температуры и нехарактерный для неосложненного брюшного тифа лейкоцитоз (для тифа характерна лимфопения). При объективном осмотре отмечается, что брюшная стенка не участвует в акте дыхания.
При пальпации выявляется мышечное напряжение, которое более выражено бывает в правой подвздошной области. При аускультации отсутствуют перистальтические шумы кишечника. К ранним симптомам этого осложнения относится исчезновение печеночной тупости. В нижних отделах живота появляется тупость, при пальцевом исследовании прямой кишки в области дугласового пространства наблюдается выраженная болезненность.
В условиях тяжелой интоксикации брюшного тифа симптомы перфорации часто бывают еле заметными, что затрудняет процесс диагностики. Возникающий после брюшнотифозного прободения перитонит приобретает быстро распространенный характер. Состояние больных при этом через 2-3 ч крайне ухудшается, появляются цианотичность конечностей (акроцианоз), одышка, нитевидный пульс, падение АД, рвоты кишечным содержимым и тд.
Лечение оперативное. Оперативное вмешательство (лапаротомия) производится по средней линии. После вскрытия брюшной полости и выявления поврежденной кишечной петли производится ушивание перфоративного отверстия двухрядными швами в поперечном направлении. После тщательной санации брюшной полости, обработки препаратами нитрафурановой группы и полноценного (адекватного) дренирования рану зашивают.
После операции больные переводятся в отделение интенсивного наблюдения, где организуется интенсивная антибактериальная и инфузионная терапия. Цель последней — освободить организм от токсических веществ (детоксикация), корригировать нарушенный обмен веществ и функцию жизненно важных органов.
В отдельных тяжелых случаях применяются интра- и экстракорпоральные методы детоксикации (лимфо- и гемосорбция, гемодиализ, ультрафиолетовое облучение аутокрови и т.д.). Больные изолируются в хирургическом отделении, где решаются все вопросы, связанные с санэпидслужбой. Исход болезни зависит от времени операции. Смертность составляет 40-42%.
источник
Для прободения кишки при брюшном тифе характерно. Брюшной тиф: симптомы, анализы, возбудитель, лечение и профилактика. Поражение внутренних органов при брюшном тифе
Брюшной тиф представляет собой острую циклическую кишечную антропонозную инфекцию. Она развивается после попадания в организм болезнетворной бактерии Salmonella typhi при помощи алиментарных путей передачи. Это значит, что способ перемещения возбудителя инфекции осуществляется от зараженного организма к восприимчивому иммунитету. Она может попасть внутри через уже зараженную воду, пищу или грязные руки. Именно поэтому важно следить за элементарными правилами личной гигиены.
После заражения человек чувствует лихорадочное состояние, а организм подвергается общей интоксикации. В организме постепенно развивается тифозный статус, появляются розеолезные высыпания на верхних слоях эпидермиса, а также специфическое поражение лимфатической системы в нижних отделах тонкой кишки.
Главный возбудитель брюшного тифа Salmonella typhi представляет собой активную грамотрицательную палочку, которая имеет немного закругленные концы. Она хорошо окрашивается, если задействовать для ее выявления анилиновые красители. После попадания в организм бактерия начинает выработку эндотоксина, который считается патогенным только для людей, процесс протекает без образования спор.
Сальмонелла достаточно устойчива к условиям окружающей среды. Она может находиться в водоемах, где есть пресная вода. Бактерия сохраняет свою жизнедеятельность на протяжении одного месяца, если находится в жидкости. Но если ее поместить в молочную среду, то бактерии начинают активно размножаться и постепенно накапливаться.
Механизм передачи брюшного тифа происходит при помощи приема зараженной пищи или воды. Пациенты, которые столкнулись с этим заболеванием, могут передавать бактерии через системы водоснабжения после похода в туалет. В стуле больного содержится огромное количество болезнетворных микроорганизмов, которые хорошо сохраняются в воде.
Некоторые люди имеют легкую разновидность и степень брюшного тифа, поэтому даже не догадываются о ее существовании. Также ее трудно идентифицировать в обычной жизни. Вследствие этого они остаются носителями очень опасных микроорганизмов на протяжении длительного времени.
Бактерии имеют свойство размножаться в желчном пузыре, протоках и печени. Носитель брюшного тифа Salmonella typhi может не иметь никаких признаков или симптомов, поэтому он не догадывается о своем заболевании и представляет опасность для здоровых людей. Возбудители болезни хорошо сохраняют свою жизнеспособность в сточной воде.
Все чаще люди сталкиваются со следующими разновидностями брюшного тифа:
- Сыпной тиф. Он относится к отдельной группе инфекционных заболеваний, которые в большинстве случаев развиваются после попадания в организм риккетсий. Главные переносчики болезни от больного к здоровому человеку – это платяные, головные или лобковые вши, которые могут распространять педикулез. Существует несколько разновидностей этого заболевания – это эпидемический сыпной тиф риккетсий вида R.mooseri и Rickettsia prowazekii. В роли возбудителей и переносчиков инфекций выступают мыши и вши.
- Возвратный тиф. Этот термин используется для того, чтобы обозначить патогенные спирохеты болезни, когда переносчиками выступают вши и клещи. В таком случае инфекционное заболевание брюшного тифа протекает с чередованием симптомов. Человек может резко почувствовать приступ лихорадки, после чего температура тела приходит в свое нормальное значение.
- Брюшной тиф (дизентерия). Это инфекционная болезнь или кишечный антропоноз, который начинает развиваться после попадания в организм бактерии сальмонеллы. Существует несколько клинических форм этого заболевания – типичная и атипичная.
Также существует несколько стадий брюшного тифа – это легкая, средняя и тяжелая. При любых проявлениях этой болезни необходимо обращаться за квалифицированной медицинской помощью. Также стоит постоянно соблюдать правила личной гигиены, особенно в общественных местах.
В начальной фазе брюшного тифа пациент чувствует отсутствие аппетита, сильные головные боли, слабость, недомогание, лихорадку, диарею и состояние апатии. Если вовремя не принимать никаких мер, то человек может столкнуться с повторным рецидивом брюшного тифа.
Если вовремя не обратиться к врачу, то заболевание может перерасти в более тяжелую форму, что усложнит лечение и выздоровление больного. Несколько столетий назад, еще до внедрения в медицину левомицетина, брюшной тиф становился причиной развития тяжелой степени астении, и приводил к быстрому снижению веса и нарушению питания. В крайне тяжелых формах протекания заболевания у пациентов наблюдалось внутреннее кишечное кровотечение и перфорация толстого кишечника.
В первом случае происходит эрозия кровеносных сосудов в пейеровых бляшках, а также местах, где наблюдается высокое скопление мононуклеарных клеток в стенках кишечника. Пациенты отмечают появление кровяных прожилок в фекалиях. Обильное кровотечение происходит спустя три недели после появления болезни. Основной клинический признак, на который стоит обратить внимание – это быстрое снижение артериального и кровяного давления, а также температуры тела. Это специфические осложнения брюшного тифа, на которые нужно сразу же обратить внимание.
Перфорация кишечника подразумевает под собой развитие патологического процесса в лимфоидной ткани. Постепенно инфекция распространяется на мышечные и серозные слои стенок кишечника, вследствие чего происходит его перфорация. Антимикробные препараты помогают за максимально короткое время справиться с клиническими проявлениями, а также предупреждением осложнений.
Палочка брюшного тифа в некоторых случаях локализуется в любых внутренних органах, где вызывает образование местного гнойного процесса. Эти процессы становятся причиной развития менингита, хондрита, периостита, остеомиелита, артрита, а также пиелонефрита.
К наиболее часто встречающимся осложнениям можно отнести пневмонию, которая образуется после попадания в организм бактериальной инфекции.
Если человек отметил у себя первые симптомы брюшного тифа, то стоит немедленно обратиться за консультацией к инфекционисту. Он внимательно выслушает все жалобы пациента и назначит полное обследование, чтобы определить возбудителя заболевания. Специалист обязательно обратит внимание на историю болезни, а также определит эпидемиологический анамнез. Сюда относится определение контакта с инфицированными больными или выезд в зараженные зоны. Часто врачу может потребоваться дополнительное обследование, после чего он назначит необходимое лечение.
Для определения брюшного тифа потребуется сдать посев и мазки на микрофлору, выполнить ПЦР-диагностику, биохимический анализ и маркеры крови. Важно помнить, что инкубационный период брюшного тифа составляет около двух недель, после чего болезнь начинает развиваться в острой форме. Необходимо вовремя определить заболевание для быстрого выздоровления.
Пути передачи брюшного тифа бывают разнообразными, а маленькие дети часто плохо моют руки после прогулки, поэтому в кишечник может легко попасть инфекция сальмонеллы. Родители смогут заметить первые симптомы очень быстро. Поведение и состояние ребенка изменяются, он становится вялым, снижается физическая активность, а также отношение к любимым игрушкам.
Острая форма брюшного тифа у детей характеризуется появлением высокой температуры, лихорадки, ярко выраженных симптомов интоксикации, а также обнаружением розеолезных высыпаний на коже. Дети, в отличие от взрослых, чаще сталкиваются с негативными последствиями, поэтому важно вовремя обратиться к опытному инфекционисту за квалифицированной помощью.
Дети нуждаются в обязательной госпитализации, где им проведут комплексное лечение и подберут специальную диету. При этом важно соблюдать тщательную гигиену полости рта, а также ухаживать за кожей, чтобы уберечь себя от развития стоматита.
Симптомы брюшного тифа зависят от клинической формы и степени тяжести заболевания. Выделяются типичная и атипичная (абортивная, стертая) формы, различный вид течения заболевания: рецидивирующий, циклический. Признаки брюшного тифа изменяются по мере развития болезни:
- Инкубационный период. Характеризуется общей слабостью, тошнотой, чувством разбитости. Может продолжаться от трех дней до трех недель.
- Повышение температуры. Нарастание температуры идет постепенно, может достигать 40 градусов через неделю после появления первых симптомов болезни у детей.
- Высыпания на животе и груди. Сыпь при брюшном тифе не яркая, округлая, имеет четкие контуры. Появляется после двух недель болезни.
- Интоксикация организма. У больного появляются головокружения, слабость, бредовые состояния, потливость.
- Поражение тонкого кишечника, лимфоузлов. При брюшном тифе врач обращает внимание на синдром Падалки. При простукивании брюшной стенки специалист может отметить, что в правом нижнем отделе изменяется звук. Появляется боль внизу живота.
- Поражение печени, селезенки. Печень увеличивается, у человека начинается желтуха.
Если не производится лечение, при брюшном тифе возможно развитие кишечного кровотечения. Заболевание опасно своими осложнениями: перитонитом, менингитом, холециститом и другими последствиями.
У взрослых симптомы брюшного тифа начинают проявляться еще в инкубационный период. Больные отмечают недомогание, слабость, снижение аппетита, головные и мышечные боли. Температура держится в пределах 37,5-38,5 градусов, повышаясь к вечеру.
Состояние больного ухудшается быстрыми темпами, при брюшном тифе температура может достигать 39,5-40 градусов. Пациенты жалуются на ряд неприятных симптомов:
- бессонницу, отсутствие аппетита;
- жажду, сухость во рту, горечь на языке;
- учащение сердцебиения;
- потливость;
- боли в мышцах и суставах;
- боли в брюшине, вздутие живота;
- заторможенность, потерю сознания.
Сроки появления сыпи при брюшном тифе колеблются от одной недели до двух. Высыпания розоватые, с четкими контурами, чаще всего внизу груди, на боках, вверху живота. Больному элементы сыпи не доставляют неприятных ощущений. Пятна исчезают через 3-5 дней, возможно подсыпание новых элементов, кожа остается слабопигментированной небольшой промежуток времени.
В острый период болезни увеличивается селезенка и печень. Лицо пациента становится бледным, одутловатым. При брюшном тифе отмечается нестабильный стул. Запоры чередуются с поносом. Если развивается осложнение, появляются кровотечения в кишечнике, кровавая диарея.
При тяжелом протекании заболевания специалисты диагностируют у пациентов «тифозный статус», который сопровождается следующими симптомами:
пациент путает день и ночь;
Причины развития осложнений: отсутствие лечения, тяжелые проявления болезни.
Острый период заболевания может длиться около двух-трех недель, затем начинается постепенное угасание проявлений тифа. Температура постепенно снижается до нормальной, нормализуется стул, проходят симптомы интоксикации. Язык пациентов очищается от налета, появляется аппетит. Вставать больным рекомендуется только через 7-10 дней после нормализации температуры.
Если больному брюшным тифом не оказана своевременная медицинская помощь, при значительном снижении иммунитета, возможно развитие осложнений.
Прободение стенки тонкого кишечника – возникает в случае избыточного развития сальмонеллы.
Менингоэнцефалит. Поражается нервная система и головной мозг.
Перитонит. Воспаляется слизистая брюшины.
Тифозный психоз. Характеризуется расстройством нервной системы больного.
Пневмония. Возникает из-за отсутствия движения пациента с высокой температурой.
Холецистит. Поражение желчевыводящих путей.
Миокардит. Нарушение работы сердечной мышцы.
Остеомиелит. Поражение костной ткани, суставов.
Поражение мочевыводящих путей.
После выздоровления возбудитель брюшного тифа может долгое время жить в желчных протоках, двенадцатиперстной кишке человека. Поэтому часто пациент, чувствующий себя абсолютно здоровым, опасен для окружающих, может заразить здоровых членов семьи. Бактерии сальмонеллы могут выделяться с калом больше года.
Исключить поражение брюшным тифом поможет профилактика, соблюдение гигиенических правил: мытье рук после каждого посещения туалета, истребление мух в помещениях. Если работа человека подразумевает контакт с больными брюшным тифом, целесообразно пройти вакцинацию.
Основным возбудителем заболевания является сальмонелла. Бактерия проникает в организм человека через рот. Далее микроб проходит через толстый кишечник и лимфаузлы. Именно на данном этапе происходит размножение бактерий и попадание их в кровеносную систему. В связи с этим развивается интоксикационный синдром.
Очень важны при выявлении брюшного тифа внешние показатели. На начальном этапе (длительности заболевания 3-5 дней) температура тела больного будет достигать высочайших показателей. Лицо при этом припухлое, кожа сухая, синеватая, в области грудной клетки могут появиться прыщики в виде розеолы.
Язык больного отёчен и сух, у основания покрыт сине-серой плёнкой, по краям могут обнаруживаться отпечатки зубов. Живот при этом вздут, наблюдается урчание, боли. Анализ на брюшной тиф в первые 2 дня показывает нормальное количество лейкоцитов. На последней стадии заболевания обнаруживается лимфоцитоз, лейкопения, значительное повышение СОЭ и нейтропения.
Самым достоверным методом в обнаружении болезни является определение количества выделения гемокультуры сальмонеллы. Ранняя диагностика позволяет получить положительные результаты в течение всего периода лихорадочного состояния больного.
Бак-анализ на брюшной тиф следует проводить ежедневно в течение 3-х дней. Осуществлять обследование в 1-ый день рекомендуется до приёма противомикробных препаратов. Кровь на брюшной тиф берётся у больного в количестве 5-10 мл на 100 мл желчесодержащей среды. С целью диагностики анализы проводятся до тех пор, пока температурные показатели больного не придут в норму. Исследованию также подвержены гной, мокрота, экссудатная жидкость, испражнения. Их, как правило, берут на анализ на 2-ой или 3-ей неделе от начала болезни. Исследования могут повторяться при необходимости каждые 5-7 дней.
Стоит сказать, что бактериальная палочка, вызвавшая заболевание, может обнаружиться в моче и кале не только у больного брюшным тифом, но и у бактерионосителей во время любых лихорадочных состояний.
Серологическое обследование на брюшной тиф также имеет большое значение при диагностировании. Исследования осуществляются на 7-10 день от начала заболевания. Серодиагностика брюшного тифа направлена на выявление накопления титра О-антител.
Так, положительный ответ с антигеном типа Vi говорит о продолжительном носительстве возбудителя. Плюсовая реакция на брюшной тиф с Н-антигеном свидетельствует о том, что больной переносил недуг ранее, или ему проводилась вакцинации. В последнее время всё чаще заболевание диагностируют с помощью ИФА.
Обследование на брюшной тиф проводится при помощи взятия на анализ кала и желчи. В данном случае диагностика направлена на выявление тифопаратифозного носительства.
Помните: ставить диагноз должен только доктор, поскольку многие признаки брюшного типа соответствуют симптомам других заболеваний. Самостоятельное диагностирование (и тем более лечение) может привести к необратимым последствиям.
Специфическая профилактика брюшного типа заключается в обязательном вакцинировании, обогащённом Vi-антигеном. Прививание осуществляется взрослым и детям до 7 лет. Обязательная и сортированная вакцинация против брюшного тифа проводится детям до 15 лет и взрослым.
Что касается неспецифической профилактики, то в данном случае следует провести общесанитарные мероприятия, направленные на борьбу с мухами (частыми разносчиками бактерий), улучшение качества водоснабжения и санитарной очистки населённых пунктов и т. д.
Все больные проходят лечение в стационарных условиях. Госпитализация обязательна, по следующим причинам:
- заболевание носит инфекционный характер;
существует риск заражения окружающих;
наличие качественного ухода – важнейший фактор для полного и успешного выздоровления.
При первых же подозрениях на тиф назначается этиотропное лечение, нацеленное на устранение возбудителя.
Бактерии сальмонеллы устраняются цефтриаксоном или ципрофлоксацином (данные антибиотические препараты назначаются при инфекционно-воспалительных заболеваниях). Лечение брюшного тифа антибиотиками способствует понижению температуры, уменьшению интоксикации. В отдельных случаях наблюдается аллергическая реакция: высыпания на коже, раздражение, стоматит. Непереносимость препаратов может сопровождаться продолжительной рвотой, вследствие чего назначение антибиотиков отменяется.
Патогенетическая терапия подразумевает проведение дезинтоксикации, предусматривающей введение лекарственных препаратов внутрь или внутривенно: гемодез, глюкоза, витаминные комплексы и др.
В методику лечения заболевания входит соблюдение лечебной диеты. Лечебное питание отличается щадящим воздействием на кишечник и не вызывает бродильных (гнилостных) процессов после употребления. Чтобы пища легко усваивалась, она должна быть полужидкой (кефир, жидкий творог, бульоны, супы) или протираться через сито. Лечебная диета при брюшном тифе – низкокалорийная, питаться больной должен три раза в день небольшими порциями. Медицинскими специалистами рекомендуется запивать порции большим количеством жидкости.
Помимо вышеперечисленных мер, пациенту прописывается постельный режим, в среднем на 10 дней. Следует строго соблюдать предписание, в противном случае напряжение мышц живота может привести к кровотечению или перфорации кишки. Необходимо соблюдение гигиенических условий, как по уходу за больным, так и в питании.
Целью применения народной медицины при данном заболевании является снижение признаков, симптомов болезни и помощь в восстановлении. Известны следующие рецепты, использование которых в обязательном порядке нужно согласовывать с врачом.
Бороться с признаками брюшного тифа поможет молодая кора ивы. Она обладает противовоспалительным и дезинфицирующим свойством. Заваривают в кипятке две столовых ложки коры ивы. Настаивать необходимо в течение двух часов. Выпивают настой от трех до пяти раз в день.
Чтобы устранить лихорадку, народные целители советуют обмывать больного. Начинают процесс с лица и шеи, и сразу же вытирают сухим полотенцем. Влажное полотенце должно находиться в тазу с водой, температура, которой не превышает +27 градусов. Затем обмывают руки, грудь, живот, ноги.
Считаются очень полезными и эффективными препараты валерианы, за счет антибактериальных и желчегонных свойств.
Дети и подростки с данным заболеванием также подлежат обязательной госпитализации, в условия инфекционного стационара. Как правило, дети изолируются в отдельные боксы с целью недопущения вспышки и распространения инфекции.
На период лихорадки врачом-инфекционистом прописывается постельный режим, тщательный уход за кожным покровом и полостью рта. Назначается специальная диета с необходимыми питательными веществами, витаминами, микроэлементами. Острые продукты убираются из рациона.
Врач прописывает антибиотики в обычной дозировке. Если при длительном лечении, наблюдается вялая репарация, и ребенок слабеет, производится переливание крови.
По эпидемиологическим показаниям вакцинация населения производится путем подкожного введения жидкого противобрюшнотифозного препарата в плечо. Всемирная организация здравоохранения рекомендует три вида вакцин. Каждая из них имеет свои особенности, определенный адаптационный период организма и дозировку.
Прививка от брюшного тифа показана выезжающим заграницу, в страны Латинской Америки, Африки, Азии. Врачами рекомендуется сделать вакцинацию брюшного тифа за неделю до поездки. Срок действия прививки в среднем составляет 3 года. Важно советоваться с врачом о давности прошлой прививки и актуальности новой.
Профилактика брюшного тифа
Повсеместное соблюдение санитарно-гигиенических правил (от соблюдения личной гигиены, до водоснабжения).
Чаще мойте руки теплой водой и с мылом.
Сделайте соответствующую прививку.
В местностях с плохими санитарными условиями докторами рекомендуется потреблять только бутилированную воду.
Немедленно обратиться к врачу, если обнаружены первые признаки заболевания.
Профилактика заболевания также включает в себя: снабжение населения качественной водой, своевременное удаление из населенных пунктов мусора и нечистот, борьбу с насекомыми.
Повторное заболевание – крайне редкое явление, обычно брюшной тиф оставляет стойкий иммунитет.
применение антибиотиков и патогенетических средств;
лечение народными средствами.
Также необходимо уделить внимание лечению заболевания у детей, мерам по предупреждению болезни и профилактике.
Все лечебные процедуры по борьбе с брюшным тифом направлены на обезвреживание инфекции, повышение иммунитета организма и пресечение передачи инфекционного заболевания.
Болезнь диагностируется и лечится врачами-инфекционистами.
Заболевший с подозрением на брюшной тип подлежит немедленной госпитализации в инфекционное отделение. Но как и чем лечить брюшной тиф? Лечение должно быть комплексным и заключаться в борьбе с инфекцией и мерах против обезвоживания, особенно, при кишечных кровотечениях.
Антимикробные препараты, побеждающие брюшной тиф – это сульфаниламиды и антибиотики. Действующим веществом большого количества сульфаниламидных антибактериальных препаратов является триметоприм. Ко-тримоксазол назначают внутрь, по 2-3 таблетки в день, в течение от пяти до четырнадцати дней. Противопоказанием является грудное вскармливание и непереносимость триметоприма. Аналогами Ко-тримоксазола являются такие препараты как бисептол, бактрим, сульфатон.
В медицинских справочниках в качестве антимикробного препарата при лечении брюшного тифа рекомендуется антибиотик левомицетин. Его принимают за полчаса до еды (до четырёх раз в сутки в течение одной-двух недель). Противопоказанием является непереносимость левомицетина. С течением времени появились расы сальмонелл, устойчивых к левомицетину, кроме того, сам левомицетин уничтожает не только болезнетворные бактерии, но и полезные микробы, вызывая диарею (понос).
Из антибиотиков группы пенициллина при лечении брюшного тифа применяется Амоксициллин. Таблетки принимают трижды в день. Длительность приёма назначает врач, как правило, лечение амоксициллином продолжается от пяти до двенадцати дней. Противопоказаниями является непереносимость пенициллина и грудное вскармливание.
Среди антибиотиков нового поколения сальмонеллы чувствительны к цефалоспоринам: ципрофлоксацину, азитромицину, цефтриаксону.
Таблетки ципрофлоксацина принимают натощак дважды в сутки на протяжении десяти дней. К противопоказаниям следует отнести гиперчувствительность, беременность и лактацию.
Азитромицин(азитрокс) выпускается в форме таблеток и капсул. Принимается в промежутках между приёмами пищи: за час до и через два часа после. Он удобен тем, что принимается один раз в день, а курс приёма этого лекарства всего три дня. Поскольку азитромицин и ципрофлоксацин относятся к одной группе атибиотиков, то противопоказания к применению их аналогичны.
Известно, что при осложнённом брюшном тифе поражаются лёгкие, кишечник и органы брюшной полости, печень, почки, мозговые оболочки и другие органы. Цефтриаксон справится и с сальмонеллой, и с вторичной микрофлорой. Одним из симптомов брюшного тифа является рвота, которая может сделать бесполезным приём лекарств в форме таблеток. Важным преимуществом цефтриаксона является инъекционная форма его введения.
Лекарства, побеждающие брюшной тиф, антибиотиками не ограничиваются. В зависимости от тяжести заболевания, для удаления токсинов из крови назначают внутривенные инъекции препаратов глюкозо-солевых растворов. Для связывания ядов в кишечнике необходимы сорбенты, действующие по типу активированного угля.
А для развития полезной микрофлоры, способной бороться с сальмонеллами в кишечнике, применяют пробиотики и пребиотики. Если течение брюшного тифа осложняется кровотечениями, то применяют такие кровоостанавливающие препараты, как аминокапроновая кислота и викасол.
Народные средства могут быть эффективны только в профилактике этого заболевания, но никак не в процессе лечения. Если эта болезнь проявилась – обратитесь к врачу и следуйте его рекомендациям. Народные средства в совокупности с лекарственными препаратами могут лишь ускорить процесс выздоровления от брюшного тифа.
Вот достаточно простые способы, чтобы избежать этого заболевания или повысить эффективность традиционного лечения:
- Чтобы уберечься от заражения брюшным тифом, народная медицина рекомендует пожевать сырой корень аира, который обладает бактерицидным действием.
- В совокупности с медикаментозным лечением полезно принимать корень кровохлебки. Для приготовления отвара измельченный корень кровохлебки заливается водой, затем кипятится и процеживается через марлю. Перед употреблением отвар следует остудить.
- Для улучшения работы сердца при возникновении вирусных заболеваний принимают смородиновый сок.
- Полезными свойствами обладает зверобой. Он способствует более быстрому заживлению тканей, а также обладает вяжущим, антибактериальным и иммуноукрепляющим эффектом. Употреблять эту траву нужно в виде настоя.
Популярен также сбор из золототысячника, лекарственной ромашки и шалфея, который заливается кипятком и настаивается. Считается, что это средство не имеет побочных эффектов, однако (как и в случае с любым рецептом из народной медицины), перед его употреблением в обязательном порядке необходимо проконсультироваться со специалистом.
Подорожник помогает при нарушениях слизистой оболочки ЖКТ и кровавой диарее. Из него готовят отвар. При этом семена кипятят и употребляют незадолго до еды, иногда также используются и листья подорожника.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.
Брюшной тиф – это заболевание из группы так называемых кишечных инфекций (они же с фекально-оральным вариантом механизма передачи). Болезнь характеризуется проникновением возбудителя в кровь (бактериемия), длительной температурной реакцией, синдромом общей интоксикации, специфическим язвенным поражением тонкой кишки, нарушением деятельности центральной и периферической нервной системы.
Ваш ребенок постоянно болеет ?
Неделю в садике (школе), две недели дома на больничном?
В этом виновато много факторов. От плохой экологии, до ослабления иммунитета ПРОТИВОВИРУСНЫМИ ПРЕПАРАТАМИ!
Да-да, вы не ослышались! Пичкая своего ребенка мощными синтетическими препаратами вы, порой, наносите больше вреда маленькому организму.
Чтобы в корне изменить ситуацию, необходимо не губить иммунитет, а ПОМОГАТЬ ЕМУ.
В практическом здравоохранении на этапе предварительного диагноза, то есть до получения результатов специфического обследования, диагноз «брюшной тиф» обычно заменяется комплексным понятием «тифо-паратифозное заболевание». По клинической симптоматике и эпидемиологическим особенностям практически невозможно различить собственно тиф и паратифы А, В, С. С точки зрения лабораторного и инструментального обследования, а также лечебной тактики конкретного больного особых отличий нет, поэтому вполне возможна постановка специфического диагноза через продолжительное время от начала болезни.
Как самостоятельное заболевание брюшной тиф описан только в конце 19 века русским врачом С.П. Боткиным, практически в это же время была выделена чистая культура и возбудитель брюшного тифа, получивший название по фамилии его первооткрывателя – палочка Эберта.
Наиболее высокий уровень ежегодной заболеваемости брюшным тифом отмечается в регионах с тропическим и субтропическим климатом, а еще в странах с низким уровнем санитарной культуры.
Значительное снижение заболеваемости этой инфекцией на территории СССР было достигнуто благодаря жесткому выполнению всех санитарно-гигиенических и противоэпидемических мероприятий. В настоящее время заболеваемость сохраняется на уровне спорадической (единичные случаи болезни среди не связанных между собой лиц), крайне редко регистрируются локальные вспышки.
Не следует полагать, что мировое сообщество приближается к ликвидации этого инфекционного заболевания – в современных условиях это невозможно.
Сохранению очагов брюшнотифозной инфекции и периодической их активации способствуют следующие моменты:
- отсутствие врачебной настороженности – диагноз брюшнотифозной инфекции устанавливается на 3-4 недели болезни;
- позднее обращение пациента за квалифицированной медицинской помощью;
- формирование устойчивости к традиционным антибактериальным средствам (левомицетину и левомицетину сукцинату);
- несвоевременное выявление и не всегда адекватное лечение носителей (активный источник инфекции при брюшном тифе);
- интенсивная миграция населения и высокая скорость передвижения из различных уголком планеты (например, носитель брюшнотифозной инфекции из Индии в течении нескольких часов может оказаться в европейской стране);
- возникновение стихийных бедствий и техногенных катастроф, которые приводят к нарушению санитарно-гигиенических норм и активации возбудителя инфекции.
Специфическая профилактика брюшного тифа разработана и применяется, однако, она не является 100% эффективным средством защиты от этого инфекционного заболевания.
Микробиология возбудителя брюшного тифа (Salmonella typhi ) в некоторых моментах сходна с другими представителями сальмонелл. Данный микробный агент патогенен (вызывает развитие заболевания) только у человека.
Salmonella typhi является грамотрицательным микроорганизмом и факультативным аэробом. Существенных морфологических особенностей и отличий от других сальмонелл возбудитель брюшнотифозной инфекции не имеет. Этот микроб не образует спор и капсул, обладает 10-12 жгутиками.
Многим знакомы эти ситуации:
- Как только начинается сезон простуд — ваш ребенок обязательно заболевает , а потом и вся семья.
- Вроде бы покупаете дорогие препараты, но они действуют только пока их пьешь, а через неделю-две малыш заболевает по-новой .
- Вы переживаете, что иммунитет вашего ребенка слабый , очень часто болезни берут верх над здоровьем.
- Боитесь каждого чиха или покашливания.
Необходимо укреплять ИММУНИТЕТ ВАШЕГО РЕБЕНКА!
Для Salmonella typhi характерна стабильная антигенная структура: наличие О и Н антигена. Только у возбудителя брюшного тифа есть так называемый антиген вирулентности (Vi антиген). В сложных диагностических случаях постановка серологических реакций именно с этим антигеном позволяет отличить собственно брюшной тиф от паратифов.
Отличить Salmonella typhi от других видов сальмонелл можно по определенным биохимическим свойствам. Микробиология, а точнее биохимия, возбудителя отражена в международной классификации сальмонелл Кауфмана.
Возбудитель брюшнотифозной инфекции хорошо растет на самых обычных (традиционных) питательных средах, но лучше всего на тех, в составе которых есть желчь. Характерных внешних особенностей колоний Salmonella typhi не описаны.
Этот микробный агент достаточно устойчив к действию факторов внешней среды. На протяжении нескольких месяцев сохраняет свою активность в воде (в том числе и в колодезной, и в водопроводной), на поверхности немытых фруктов, ягод и овощей. Достаточно быстро погибает при обработке высокой температурой, разнообразными дезинфектантами и ультрафиолетовым излучением.
Пути заражения и другие особенности эпидемиологии брюшного тифа такие же, как и у других кишечных инфекционных болезней. То есть брюшной тиф – это классическое антропонозное инфекционное заболевание. Источником возбудителя в этом случае является только человек с клиническими проявлениями болезни любой степени тяжести, а также здоровый носитель. Согласно противоэпидемическим правилам больной даже с предварительным диагнозом «тифо-паратифозное заболевание» обязательно госпитализируется в инфекционное отделение. Поэтому собственно больной человек, находящийся в изоляции, не представляет опасности для окружающих.
Наиболее актуален как источник инфекции, так называемый здоровый носитель, то есть человек без клинических признаков данного инфекционного заболевания. Факт носительства выявляется случайно, только при проведении комплексного специфического обследования. Все биологические жидкости такого человека содержат огромное количество возбудителя, что и объясняет простоту и легкость инфицирования.
Передача инфекции от носителя к другим людям может наблюдаться в течении многих месяцев, в редких случаях – нескольких лет.
Брюшнотифозная инфекция может передаваться следующими путями:
- водным – при употреблении для питья или гигиенических целей некипяченой воды (колодезной, артезианской и даже водопроводной);
- пищевым – при использовании фруктов и овощей, а также любых кулинарных блюд, не проходящих кулинарную обработку, зараженных возбудителем;
- контактно-бытовым – при непосредственном контакте с человеком – источником инфекции либо использовании общих предметов обихода (посуда, полотенца, гигиенические принадлежности, детские игрушки и прочее).
Восприимчивость к брюшному тифу высокая во всех возрастных группах, особенно часто заболевание развивается у лиц с иммунодефицитом, неполноценным питанием и ослабленных хроническими заболеваниями.
Развитие клинической симптоматики брюшного тифа в организме человека происходит в соответствии с определенными стадиями.
- Проникновение Salmonella typhi через ротовую полость в организм.
- Развитие воспалительной реакции в лимфоузлах и лимфатических сосудах.
- Системная бактериемия (попадание организма в кровь и его распространение по всему организму).
- Синдром общей интоксикации как закономерная реакция на продукты жизнедеятельности микробного организма.
- Паренхиматозная (внутриорганная) диффузия.
- Постепенное выведение возбудителя болезни из организма человека.
- Возможные аллергические реакции.
- Формирование иммунных реакций.
При развитии рецидива или осложнения некоторые звенья патогенеза могут повторяться в своем развитии.
Инкубационный (скрытый) период при брюшнотифозной инфекции колеблется от 1 до 2 недель, в редких случаях удлиняется до 1,5 месяцев.
На начальном (продромальном) этапе человек ощущает только неспецифические признаки недомогания, а именно:
- постепенное нарастание клинической симптоматики (в течение нескольких дней или даже недель);
- постоянно повышенную температуру (иногда до очень высоких цифр), нормализация температуры происходит только на 3ей-4ой неделе болезни;
- постоянная лихорадка сочетается с бессонницей и упорной головной болью;
- несколько позже присоединяются признаки диспептического синдрома:
- снижение аппетита;
- умеренной интенсивности разлитая боль в животе;
- тошнота в комбинации с рвотой;
- жидкий стул без патологических примесей, который сменяется запорами.
При проведении объективного и субъективного осмотра больного с предварительным диагнозом «тифо-паратифозное заболевание» доктор может выявить:
- адинамию и заторможенность пациента, безучастное отношение к окружающим и собственному состоянию;
- выраженную бледность с характерным «восковым» оттенком кожных покровов;
- на 8-10й день заболевания возникает экзантема – высыпание мелкоточечного характера на передней стенке живота;
- элементы сыпи чаще единичные, сыпать может на протяжении 2-3 дней, после чего все элементы бесследно исчезают;
- сохраняющиеся на всем протяжении периода разгара диспептические симптомы брюшного тифа;
- обильно обложенный коричневато-желтым налетом язык с видимыми отпечатками зубов;
- увеличенные в размерах печень и (в меньшей степени) селезенка;
- колебания артериального давления, несоответствующую высоте температуры частоту пульса (это называется относительная брадикардия).
По мере проведения соответствующей терапии симптомы брюшного тифа понемногу уменьшаются и бесследно исчезают. Как правило, первой не обнаруживается сыпь при брюшном тифе, уменьшаются признаки общей интоксикации, нормализуются размеры внутренних органов.
В отдельных случаях брюшнотифозная инфекция может протекать с осложнениями и рецидивами. Под рецидивом понимают возвращение исходной клинической симптоматики после уменьшения ее выраженности. Возникновение рецидива заболевания может быть связано с индивидуальными особенностями, нерационально проведенной антибиотикотерапией, нарушением лечебного режима.
Фактически это те последствия брюшного тифа, которые могут привести к серьезным проблемам со здоровьем или даже к смерти больного. Среди наиболее опасных известны такие, как кишечное кровотечение и (или) перфорация кишечной стенки.
Наиболее грозное специфическое осложнение при брюшном тифе – это кровотечение. Оно может быть незначительным, когда поврежден только небольшой сосуд и кровотечение вполне может остановится самостоятельно. В других случаях нарушается целостность крупного магистрального сосуда – происходит быстрая потеря большого количества крови, что представляет серьезную угрозу жизни больного.
О наличии кровотечения свидетельствуют следующие признаки:
- нарастающая бледность кожи;
- быстро снижающаяся температура;
- увеличение частоты пульса;
- нарастающая, но не нестерпимая разлитая боль в области живота.
Перфорация – это образование противоестественного отверстия в стенке кишечника. Содержимое кишки изливается в брюшную полость – развивается воспаление (перитонит). Только раннее оперативное вмешательство (не позднее 4-6 часов от момента развития осложнения) позволяет спасти жизнь больного.
В практическом здравоохранении различают неспецифическую (общеклиническую и инструментальную) и специфическую (направленную на выделение возбудителя) диагностику.
Для получения окончательной информации о наличии (отсутствии) возбудителя брюшнотифозной инфекции проводятся следующие исследования:
- посев каловых масс, мочи и крови (реже дуоденального содержимого, рвотных масс и отпечатка розеол) на среды, которые содержат желчь;
- реакция Видаля или РНГА (РПГА) с брюшнотифозным антигеном;
- реакция с антигеном вирулентности для отличия собственно брюшного тифа от паратифов.
Важно отличить так называемое здоровое носительство от манифестной клинической формы болезни. 100% подтверждением собственно брюшнотифозной инфекции является выделения микробного агента из крови. У носителей такая ситуация невозможна (в норме человеческая кровь ситуация), но может быть выделен возбудитель из каловых масс и (или) мочи.
Диагностически значимым критерием диагноза «брюшной тиф» являются положительные серологические реакции. Повторное проведение серологических тестов и обнаружение нарастания титра защитных антител является неоспоримым подтверждением диагноза.
Лечение брюшного тифа (и паратифов) подразумевает следующие составляющие:
- лечебное диетическое питание;
- строгий постельный режим (на протяжении всего периода разгара);
- антибиотикотерапия;
- патогенетические и симптоматические средства.
Диетическое питание и строгий постельный режим необходимы для обеспечения функционального и механического покоя пищеварительного канала. Любая, даже самая незначительная провокация может привести к развитию осложнений или рецидива заболевания.
Среди антибиотиков первой линии наиболее часто применяется левомицетин сукцинат. Если не отмечается положительной динамики клинической картины, возможна замена на ампициллин или фторхинолоны. Необходимо продолжать антибиотикотерапию до 10 (12) дня абсолютно нормальной температуры тела больного.
Среди наиболее часто назначаемых патогенетических и симптоматических средств известны:
- полиионные и коллоидные растворы для уменьшения интоксикации;
- ферменты для улучшения процессов пищеварения;
- витамины В, С и Е;
- жаропонижающие (ибупрофен) или физические методы понижения температуры;
- гемостатические средства при признаках кишечного кровотечения.
В плане профилактики наиболее эффективна и целесообразна не вакцина от брюшного тифа, а санитарно-гигиенические меры. Огромную роль в предотвращении заражения еще здоровых людей играют противоэпидемические мероприятия при брюшном тифе , то есть изоляция больного (стационаре) и осуществление заключительной и текущей дезинфекции.
Прививка показана только в том случае, если человек выезжает на продолжительное время из относительно благополучной зоны в регион повышенного риска. Однако, следует помнить, что ни один из ныне применяемых вариантов вакцины не защищает от возможности инфицирования на 100%.
Брюшной тиф имеет инкубационный период, который составляет от 3 до 21, чаще 9-14 дней, что зависит от дозы проникшего инфекта, его вирулентности, пути заражения (более короткий при пищевом и более длительный при заражении через воду и при прямом контакте) и состояния макроорганизма, после чего появляются симптомы брюшного тифа.
Начальный период брюшного тифа характеризуется постепенным или острым развитием интоксикационного синдрома. При современном течении почти одинаково часто встречают оба варианта.
В первые дни симптомы брюшного тифа постепенно нарастают и больные отмечают повышенную утомляемость, нарастающую слабость, познабливание, усиливающуюся головную боль, ухудшение или отсутствие аппетита.
Температура тела ступенеобразно повышается и к 5-7-му дню болезни достигает 39-40 °С. При остром начале уже в первые 2-3 дня все симптомы брюшного тифа и интоксикации достигают полного развития, т.е. сокращается продолжительность начального периода, следствием чего становятся диагностические ошибки и поздняя госпитализация.
При обследовании больных в начальном периоде болезни обращают на себя внимание некоторая заторможенность и адинамия. Пациенты безучастны к окружающему, на вопросы отвечают односложно, не сразу. Лицо бледное или слегка гиперемированное, иногда немного пастозное. При более короткой инкубации чаще отмечают и более бурное начало болезни.
Изменения со стороны сердечно-сосудистой системы в начальном периоде характеризуются относительной брадикардией, артериальной гипотензией. У части больных отмечают кашель или заложенность носа. Аускультативно над лёгкими нередко выслушивают жёсткое дыхание и рассеянные сухие хрипы, что свидетельствует о развитии диффузного бронхита.
Язык обычно утолщён, с отпечатками зубов на боковых поверхностях. Спинка языка покрыта массивным серовато-белым налётом, края и кончик свободны от налёта, имеют насыщенно-розовый или красный цвет. Зев слегка гиперемирован. иногда наблюдают увеличение и гиперемию миндалин. Живот умеренно вздут. Пальпаторно в правой подвздошной области определяют грубое, крупнокалиберное урчание в слепой кишке и мелкокалиберное урчание и болезненность по ходу терминального отдела подвздошной кишки, свидетельствующие о наличии илеита. Определяют укорочение перкуторного звука в илеоцекальной области (симптом Падалки), что обусловлено гиперплазией, наличием мезаденита. Об этом же свидетельствует и положительный «перекрёстный» симптом Штернберга. Стул с наклонностью к запору. К концу 1-й недели болезни увеличиваются и становятся доступными пальпации печень и селезёнка.
Гемограмма в первые 2-3 дня характеризуется умеренным лейкоцитозом, а с 4-5-го дня болезни определяют лейкопению со сдвигом влево; их степень зависит от тяжести заболевания. Кроме того, наблюдают анэозинофилию, относительный лимфоцитоз и тромбоцитопениию. СОЭ умеренно увеличена. Эти изменения в гемограмме — закономерное следствие специфического воздействия токсинов брюшнотифозных сальмонелл на костный мозг и скопления лейкоцитов в лимфатических образованиях брюшной полости. Отмечают олигурию. Определяют изменения в урограмме: протеинурию, микрогематурию, цилиндрурию, которые укладываются в синдром «инфекционно-гоксической почки».
Все симптомы брюшного тифа достигают максимального развития к концу первой — началу второй недели, когда наступает период разгара болезни. Этот период продолжается от нескольких дней до 2-3 нед и является самым тяжёлым для больного. При современном течении этот период болезни значительно короче и легче, его характеризуют нарастание интоксикации и высокая лихорадка, изменения со стороны ЦНС. Больные находятся в состоянии ступора. В тяжёлых случаях они не ориентируются в месте и времени, плохо узнают окружающих, сонливы днём и не спят ночью, ни на что не жалуются, иногда бредят. Эти изменения нервно-психического состояния характеризуют тифозный статус, который при современном течении встречают редко.
У отдельных больных на второй неделе заболевания возникают небольшие изъязвления на передних нёбных дужках — ангина Дюге. Температура тела в этот период повышена до 39-40 °С и в дальнейшем может иметь постоянный или волнообразный характер.
У 55-70% заболевших брюшным тифом на 8-10-й день болезни на коже возникает характерная экзантема — розовато-красные розеолы диаметром 2-3 мм, расположенные преимущественно на коже живота и нижней части груди, а в случаях обильного высыпания охватывающие и конечности. Сыпь мономорфная; как правило, скудная: число элементов редко превышает 6-8. Розеолы нередко слегка возвышаются над уровнем кожи (roseola elevata) и хорошо заметны на её бледном фоне. При надавливании или растяжении кожи по краям от розеол они исчезают, после чего возникают вновь, что указывает на их воспалительный характер. При тяжёлых формах сыпь может приобретать петехиальный характер. Длительность существования розеол от 1 до 5 дней, чаще 3-4 дня. После исчезновения сыпи остаётся едва заметная пигментация кожи. Характерен феномен подсыпания, что связано с волнообразным течением бактериемии. Розеолы могут появиться и в первые дни периода реконвалесценции при нормальной температуре.
У части больных обнаруживают симптом Филипповича — желтушное окрашивание кожи ладоней и подошв стоп — эндогенную каротиновую гиперхромию кожи, возникающую вследствие того, что нарушается превращение каротина в витамин А как результат поражения печени.
В разгар болезни брюшного тифа сохраняется относительная брадикардия, возникает дикротия пульса, ещё более снижается артериальное и венозное давление, аускультативно — глухость тонов сердца, на верхушке и основании сердца выслушивают негрубый систолический шум.
У больных брюшным тифом наблюдают снижение сосудистого тонуса, а у 1,4% больных — острую сосудистую недостаточность. Внезапная тахикардия может свидетельствовать об осложнениях: кишечном кровотечении, прободении кишечника, коллапсе — и имеет плохое прогностическое значение.
Изменения со стороны органов дыхания в этом периоде выражены явлениями бронхита. Возможна и пневмония, обусловленная как самим возбудителем брюшного тифа, так и сопутствующей микрофлорой.
Изменения со стороны органов пищеварения в разгар заболевания достигают максимальной выраженности. Губы сухие, нередко покрыты корочками, с трещинами. Язык утолщён, густо обложен серо-коричневатым налётом, края и кончик его ярко-красного цвета с отпечатками зубов («тифозный», «поджаренный» язык). В тяжёлых случаях язык становится сухим и принимает фулигинозный вид в связи с появлением кровоточащих поперечных трещин. Сухость языка — признак поражения вегетативной нервной системы. Живот вздут. Отмечают задержку стула, в некоторых случаях он жидкий, зеленоватого цвета, иногда в виде «горохового супа». Отчётливыми становятся урчание и болезненность при пальпации илеоцекального отдела кишечника, положительный симптом Падалки. Печень и селезёнка увеличены. Иногда возникает холецистит, причём у женщин он бывает чаще.
В разгар болезни отмечаются такие симптомы брюшного тифа: уменьшается количество мочи, определяют протеинурию, микрогематурию, цилиндрурию. Возникает бактериурия, которая иногда приводит к пиелиту и циститу. В отдельных случаях могут развиваться мастит, орхит, эпидидимит, дисменорея, у беременных — преждевременные роды или аборт.
В период разгара болезни могут возникать такие опасные осложнения, как перфорация брюшнотифозных язв и кишечное кровотечение, которые встречают соответственно у 1-8% и 0,5-8% больных брюшным тифом.
Период разрешения болезни не превышает одной недели и характеризуется снижением температуры, которая нередко перед нормализацией приобретает амфиболический характер, т.е. суточные колебания достигают 2,0-3,0 °С. Исчезает головная боль, нормализуется сон, улучшается аппетит, очищается и увлажняется язык, увеличивается диурез.
При современном течении брюшного тифа температура чаще снижается коротким лизисом без амфиболической стадии. Однако нормальную температуру не следует воспринимать как признак выздоровления. Длительно сохраняются слабость, повышенная раздражительность, лабильность психики, снижение массы тела. Возможна субфебрильная температура как результат вегетативно-эндокринных расстройств. В этом периоде могут быть поздние осложнения: тромбофлебит, холецистит.
В последующем нарушенные функции восстанавливаются, организм освобождается от возбудителей. Это период выздоровления, для которого характерен астеновегетативный синдром в течение 2-4 нед. В периоде выздоровления среди перенёсших брюшной тиф 3-5% становятся хроническими бактерионосителями.
На спаде болезни, но ещё до нормализации температуры возможны обострения, характеризующиеся задержкой инфекционного процесса: нарастают лихорадка и интоксикация, появляются свежие розеолы, увеличивается селезёнка. Обострения чаще бывают однократными, а при неправильном лечении и повторными. В условиях антибиотикотерапии и при современном течении болезни обострения наблюдают редко.
Рецидивы, или возврат болезни, наступают уже при нормальной температуре и исчезнувшей интоксикации. В современных условиях частота рецидивов увеличилась, что, по-видимому, можно связать с использованием хлорамфеникола, обладающего бактериостатическим действием, и особенно — глюкокортикоидов. Предшественники рецидива — субфебрилитет, сохранение гепатоспленомегалии, анэозинофилии, низкий уровень антител. Клиническую картину рецидива, повторяющую картину брюшного тифа, всё же отличают более лёгкое течение, более быстрый подъём температуры, раннее появление сыпи, менее выраженные симптомы брюшного тифа и общей интоксикации. Их продолжительность — от одного дня до нескольких недель; возможны два, три рецидива и более.
Кишечное кровотечение чаще возникает в конце второй и на третьей неделе болезни. Оно может быть профузным и незначительным в зависимости от величины ульцерированного кровеносного сосуда, состояния свёртываемости крови, тромбообразования, величины артериального давления и т.д. В ряде случаев имеет характер капиллярного кровотечения из кишечных язв.
Некоторые авторы указывают, что преходящее повышение артериального давления, исчезновение дикротии пульса, учащение пульса, критическое снижение температуры, понос заставляют опасаться кишечного кровотечения. Кровотечению способствуют метеоризм и усиленная перистальтика кишечника.
Прямой признак кровотечения — мелена (дёгтеобразный стул). Иногда в испражнениях отмечают наличие алой крови. Общие симптомы внутреннего кровотечения — бледность кожных покровов, падение артериального давления, учащение пульса, критическое снижение температуры тела, что сопровождается прояснением сознания, активизацией больного и создаёт иллюзию, что его состояние улучшилось. При массивных кровотечениях может развиться геморрагический шок, что имеет серьёзный прогноз. Вследствие уменьшения объёма циркулирующей крови за счёт депонирования крови в чревных сосудах больные очень чувствительны к кровопотере и общие симптомы кровотечения могут появиться при кровопотерях значительно меньших, чем у здоровых. Наиболее опасны кровотечения из толстой кишки. Кровотечения могут быть однократными и повторными — до шести раз и более, из-за нарушений свёртываемости крови могут длиться по несколько часов.
Более грозное осложнение — прободение кишки, которое встречают у 0,5-8% больных. Наблюдения свидетельствуют, что зависимость между анатомическими изменениями и тяжестью интоксикации отсутствует, поэтому затрудняется возможность предсказать развитие перфорации. Чаще она возникает в терминальном отделе подвздошной кишки на расстоянии примерно 20-40 см от илеоцекального клапана. Обычно возникает одно (реже два или три и более) перфоративное отверстие размерами до двухрублёвой монеты. Изредка прободение возникает в толстой кишке, жёлчном пузыре, червеобразном отростке, лимфатический аппарат которого активно вовлекается в воспалительный процесс. Перфорации обычно бывают однократными, но встречают трёх- и пятикратные, и возникают они чаще у мужчин.
Клинические проявления перфорации — острая боль в животе, локализующаяся в эпигастральной области несколько правее от срединной линии, мышечное напряжение брюшного пресса, положительный симптом Щёткина-Блюмберга. Пульс частый, слабого наполнения, лицо бледнеет, кожа покрыта холодным потом, дыхание учащено, в ряде случаев отмечают тяжёлый коллапс. Наиболее важные клинические признаки прободения кишки — боль, мышечная защита, метеоризм, исчезновение перистальтики. Боль, особенно «кинжальная», не всегда выражена, особенно при наличии тифозного статуса, из-за чего врачи зачастую совершают ошибки при постановке диагноза.
Важные симптомы брюшного тифа — метеоризм в сочетании с икотой, рвотой, дизурией и отсутствием печёночной тупости. Независимо от интенсивности боли у больных определяют местную ригидность мышц в правой подвздошной области, но по мере прогрессирования процесса напряжение мышц живота становится более распространённым и выраженным.
Перфорации кишки способствуют метеоризм, повышенная перистальтика, травмы живота. Развитие перитонита возможно и при глубокой пенетрации брюшнотифозных язв, при некрозе мезентериальных лимфатических узлов, нагноении инфаркта селезёнки, тифозного сальпингита. Способствуют развитию кишечных кровотечений и перфораций поздняя госпитализация и поздно начатая специфическая терапия.
Брюшной тиф входит в группу острых кишечных инфекций, отличается циклическим течением и поражает лимфоидную ткань тонкого кишечника. В название заболевания входит слово тиф (в переводе туман или дым), которым в древние времена обозначали болезни, протекающие с помутнением рассудка, галлюцинациями и бредом. На территории России заболевания, сопровождающиеся поражением головного мозга, именовались горячкой.
В 19-ом – начале 20 века брюшной тиф был одной из распространенных и тяжело протекающих инфекций во всем мире, особенно в городах (скученность населения, отсутствие санитарно-гигиенических норм). Эпидемии брюшного тифа приходились на периоды войн, природных катаклизмов, голода. На сегодняшний день высокая заболеваемость населения брюшным тифом зарегистрирована в развивающихся странах (30 – 70 случаев болезни на 100 тыс. населения).
Источником брюшного тифа является человек (антропонозная инфекция), заразиться можно от больного или бактериовыделителя. Инфицированный человек выделяет бактерии в окружающую среду с мочой и фекалиями, реже со слюной или молоком.
- До седьмого дня болезни возбудитель инфекции выделяется в небольшом количестве.
- Массивное выделение бактерий начинается в конце первой недели,
- а максимума достигает в разгар клинических проявлений.
- Бактериовыделение продолжается не больше трех месяцев, но в 3 – 5% переходит в хроническое либо с калом (чаще) либо с мочой (наиболее опасное в эпидемиологическом плане).
Механизм передачи брюшного типа – фекально-оральный. Заразится инфекцией (пути передачи) человек может через:
- потребление инфицированной пищи, воды
- или контактно-бытовым путем.
Вспышки и эпидемии брюшного тифа обусловлены использованием воды из загрязненного водоема.
Брюшной тиф относится к достаточно контагиозным инфекциям, болеют им люди в возрасте от 15 до 40 лет, но младенцы также имеют риск инфицироваться от матери через грудное молоко.
Брюшной тиф относится к сезонным инфекциям, максимальное количество заболевших регистрируется в летне-осенний период, что связано с:
- активизацией путей передачи (водный, пищевой);
- оптимальными условиями в окружающей среде, где возбудитель отлично сохраняется и размножается;
- сезонными изменениями в человеческом организме (снижение реактивности под действием ультрафиолета, снижение кислотности желудочного содержимого, большое потребление растительной клетчатки, что приводит к подщелачиванию слизистой желудочно-кишечного тракт и ее раздражению).
После перенесенной болезни формируется стойкий и чаще пожизненный иммунитет. Но в связи с широким использованием антибиотиков для лечения больных брюшным тифом, которые подавляют иммунитет, приобретенный иммунитет стал менее напряженным и длительным. Поэтому увеличилась частота повторного заражения данной инфекцией.
Возбудителем брюшного тифа является бактерия Salmonella typhi, которая входит в семейство кишечных рода сальмонелл. Бактерия не окрашивается по Грамму (грамотрицательная), но подвижная за счет множества жгутиков. Палочка брюшного тифа хорошо растет на питательных средах, в состав которых входит желчь. При гибели и разрушении бактерий высвобождается эндотоксин, действие которого обуславливает симптоматику болезни.
Брюшнотифозная палочка отличается высокой устойчивостью при попадании во внешнюю среду. Возбудитель инфекции остается жизнеспособен в почве от 1 до 9 месяцев, в воде до месяца, в человеческих испражнениях до года. В молочных продуктах бактерии тифа не только сохраняются, но и размножаются (от 1 до 3 месяцев), на фруктах/овощах до 10 дней, а в мясе, масле и сыре до 120 дней. Брюшнотифозная палочка легко переносит замораживание, но при кипячении и обработке химическими дезинфектантами (хлорамин, сулема, фенол, лизол) погибают в течение нескольких минут.
Заражение данной болезнью происходит при попадании микроорганизмов в ротовую полость, а затем в пищеварительный тракт. Возбудитель, минуя первые физиологические барьеры (соляная кислота в желудке, неповрежденная слизистая кишечника), проходит несколько этапов циркуляции по организму, которые и составляют механизм развития заболевания:
Начало инкубационного периода. Часть попавших в кишечник бактерий выделяется наружу с фекалиями, а остальная часть начинает внедряться в лимфатические образования тонкого кишечника, откуда по лимфососудам попадает в регионарные (брыжеечные) лимфоузлы, а затем и в забрюшинные.
- Фаза лимфангоита и лимфаденита
Продолжается 7 – 21 день и соответствует завершению инкубационного периода. Проникнув в лимфатическую систему и лимфоузлы, бактерии начинают активно размножаться, а накопление их в лимфоидной ткани тонкой кишки вызывает развитие воспалительного процесса (лимфаденит и лимфангоит).
Соответствует первым семи дням болезни и совпадает с концом инкубационного периода. После развития воспаления в лимфоузлах кишечника размножившиеся бактерии выходят в общий лимфатический грудной проток, а из него в кровоток.
Часть проникших в кровоток микробов погибает, что ведет к высвобождению эндотоксина, который оказывает на организм токсическое действие: расстройство терморегуляции, нарушения центральной и вегетативной нервной системы (угнетение сознания, ступор, бред), работы сердца и других жизненно важных органах.
- Фаза паренхиматозной диссеминации бактерий
Возбудители брюшного тифа с кровотоком разносятся в различные органы и ткани, но большая часть микробов оседает в лимфоузлах, костном мозге, селезенке и печени, где формируются брюшнотифозные гранулемы. Появление экзантемы (кожных высыпаний) обусловлено заносом бактерий в сосуды кожи и развитием в них воспалительных реакций.
- Фаза выделения брюшнотифозной палочки во внешнюю среду
Главную роль в выделении микробов играет желчно-печеночная система. Из желчных путей с током желчи возбудитель попадает в кишечник, а затем с фекалиями в окружающую среду.
- Фаза аллергических реакций
Не все микроорганизмы, попавшие снова в кишечник, с желчью выводятся наружу. Оставшаяся часть снова внедряется в лимфоидную ткань кишечника, которая уже сенсибилизировалась при первичном вторжении. Ввиду имеющейся сенсибилизации воспалительная реакция приобретает характер гиперергической и протекает с развитием некроза и изъязвлений.
- Фаза формирования иммунитета
Одновременно активизируется иммунобиологическая защита, направленная на выведение микробов из организма и формирование иммунитета. В клиническом течении болезни эта фаза соответствует выздоровлению.
Классифицируют брюшной тип по следующим критериям:
- типичный;
- атипичный (может протекать в стертой, абортивной (укороченной) или амбулаторной формах);
- редко встречающиеся варианты (пневмотиф – поражение легких, менинготиф – поражение головного мозга, нефротиф – почки, колотиф – толстый кишечник и тифозный гастроэнтерит).
- неосложненный вариант;
- осложненный:
- специфические (кровотечение из кишечника или его перфорация, инфекционно-токсический шок);
- неспецифические (воспаление легких, слюнных желез, желчного пузыря и прочие).
Инкубационный период при данной инфекции в среднем продолжается 10 – 14 суток, но может сокращаться до 7 дней и растягиваться до 23. Как долго будет продолжаться инкубационный период, зависит от выраженности иммунитета и количества микробов, поступивших в организм. Клинические проявления брюшного тифа проявляются циклично в зависимости от периода болезни. Выделяют 4 периода брюшного тифа:
После окончания периода инкубации, который может сопровождаться продромальными явлениями (недомогание, чувство разбитости, головная боль, нарушение сна, потеря аппетита, легкий субфебрилитет), следует начальный период, продолжающийся около недели. Характеризуется данная стадия болезни признаками интоксикации, которые могут постепенно нарастать или появиться резко, в течение 1 – 2 суток. Значительно повышается температура, до 30 градусов, усиливаются слабость и разбитость, пропадает аппетит. Возможны постоянные головные боли, нарушения сна (бессонница по ночам, сонливость днем), задержка стула. В ряде случаев больные отмечают диарею по типу «горохового стула», что свидетельствует о поражении тонкого кишечника.
Общий осмотр: больной заторможен и адинамичен., кожные покровы бледные, пастозность лица, кровяное давление снижено, в легких выслушивается жесткое дыхание с непостоянными сухими хрипами. Язык утолщен, обложен серо-белым налетом, по краям и на кончике язык малинового цвета с отпечатками зубом (тифозный язык). Отмечается умеренная гиперемия и утолщение миндалин. Живот мягкий, вздутый (метеоризм). К концу периода начальных проявлений пальпируется увеличенная печень и иногда селезенка (гепатоспленомегалия).
Продолжается 7 – 14 дней. В эту стадию нарастают явления интоксикации, температура поднимается до 40 – 41 градуса, носит постоянный характер. Ярко выражена энцефалопатия (за счет действия эндотоксина): больной вялый, сознание нарушено (оглушение или ступор), начинает бредить на фоне высокой температуры. Головные боли и бессонница мучительны. Язык обложен коричневым налетом и сухой (фулингинозный язык). Лицо очень бледное и пастозное, губы сухие, с трещинами, взгляд сонный, практически полное отсутствие мимики, сам больной безучастен. Также уменьшается суточный диурез и появляются запоры (характерный признак брюшного тифа), что связано с токсическим парезом кишечника.
Примерно на 10 сутки у большей части больных появляется экзантема. Высыпания локализуются в нижней части груди и в верхней половине живота. Формируются розеолы диаметром 2 – 3 мм по 5 – 6 штук. Высыпания хорошо видны на бледной коже и существуют не более 3 – 4 суток, после исчезновения оставляют легкую пигментацию. После разрешения первых розеол возможно появление новых – феномен «подсыпания». У ряда пациентов наблюдается каротиновая гиперхромия кожи ладоней и стоп – желтушное окрашивание.
Продолжается около недели. В эту стадию исчезают такие симптомы брюшного тифа, как: головные боли и расстройства сна, анорексия и сниженный диурез. Происходит нормализация температуры, но сначала она становится амбфиболического характера, то есть разница между показателями в разное время суток составляет 2 – 3 градуса. Лечение антибиотиками в настоящее время отображается на снижении температуры – ее лизис происходит быстро и минует амфиболическую стадию. Признаки интоксикации сохраняются длительное время (слабость, раздражительность, неустойчивость психики). В эту стадию могут развиться поздние осложнения болезни: тромбофлебит или холецистит.
Завершается болезнь выздоровлением, период которого ранее, до эры антибиотиков, продолжался 4 – 6 недель. В 7 – 9% случаях возможен рецидив заболевания, который возникает на фоне нормальной температуры и исчезновения симптомов интоксикации. Предшествуют рецидиву субфебрилитет, не исчезающая гепатоспленомегалия, отсутствие эозинофилов в крови и небольшое содержание в ней антител. Клинически рецидив болезни отличается более легким течением, быстрым нарастанием температуры и ранним появлением экзантемы, менее выраженными интоксикационными симптомами. Рецидив длится один день – несколько недель, может возникать неоднократно.
Течение брюшного тифа может быть тяжелым, с развитием следующих осложнений:
Обусловлены воздействием микроорганизмов и их токсинов: кишечное кровотечение, прободение кишечника, развитие ИТШ (инфекционно-токсического шока).
Обусловлены присоединением вторичной инфекции: воспаление легких, головного мозга, почек, ротовой полости и прочих органов.
Диагностика брюшного тифа основана на сборе эпидемиологических данных, изучении жалоб, анамнеза и данных физикального осмотра с подключением лабораторных исследований:
Выясняется наличие контактов с лихорадящими людьми, потребление сомнительной чистоты воды и немытых овощей/фруктов, молока и молочных продуктов, не прошедших пастеризацию (приобретенные с рук), напряженная эпидемиологическая обстановка по кишечным инфекциям в месте нахождения больного, прием пищи в местах общественного питания.
Высокая температура, розеолезные высыпания, вялость больного, «тифозный язык», отсутствие аппетита, спутанность сознания, расстройства сна и выраженные головные боли, гепатоспленомегалия, задержка стула и повышенное газообразование.
- Общие анализы крови и мочи
В крови лейкоцитоз со сдвигом влево, ускорение СОЭ. На 4 – 5 день заболевания снижение лейкоцитов до лейкопении, анэозинофилия, снижение тромбоцитов, относительный лимфоцитоз. В моче обнаруживаются белок, цилиндры и эритроциты. Позднее брюшнотифозные бактерии.
- Выделение гемокультуры брюшнотифозной палочки
Решающим методом в диагностике болезни является анализ на брюшной тиф – посев крови на желчный бульон или среду Раппопорта. Производится забор венозной крови (15 мл), которую засевают на питательную среду. С 8-го дня болезни возможно выделение возбудителя из элементов сыпи, кала, мочи и дуоденального содержимого (выделение розеокультуры, копро-, урино- и прочих).
Подтвердить диагноз помогают серологические реакции крови на брюшной тиф. Самые распространенные – реакция агглютинации (реакция Видаля) и реакция непрямой агглютинации (РНГА). У инфицированного человека в крови появляются специфические агглютинины (антитела) к брюшнотифозной палочке. РНГА проводится с использованием Н-, О- и Vi-антигеном в день поступления и через неделю. Подтверждает диагноз брюшного тифа увеличение титра О-антител в 4 раза либо показатели титра 1:200. В случае положительной реакции с Н-антигеном говорят о перенесенном ранее брюшном тифе либо вакцинации, а с Vi-антигеном свидетельствует о хроническом носительстве возбудителя.
Сравнительную диагностику брюшного тифа проводят с гриппом, малярией, бруцеллезом, сыпным тифом, аденовирусной инфекцией, туберкулезом, лептоспирозом, сепсисом и прочими инфекционными болезнями.
Лечение брюшного тифа в обязательном порядке проводится в стационаре. Госпитализации подлежат все лихорадящие больные с подозрением на данную инфекцию. Лечение проводится комплексно и сочетает этиотропную и патогенетическую терапию:
Больному назначается строгий постельный режим для предупреждения напряжения мышц брюшного пресса, что может спровоцировать перфорацию кишечника или кишечное кровотечение. Садиться разрешается на 7 – 8 сутки при условии нормализации температуры, а ходить с 10 – 11 дня. Важно соблюдать тщательную гигиену ротовой полости и следить за регулярным опорожнением кишечника. Постановка очистительных клизм запрещается.
Назначается щадящая диета, сначала стол 4А, расширение диеты производят при нормализации температуры и ослаблении признаков интоксикации (столы 4, затем 2, позднее 13). Еда должна быть отварная или протертая, прием пищи дробный и небольшими порциями, питьевой режим свободный – потребление большого количества жидкости.
Препаратами выбора при брюшном тифе являются фторхинолоны ввиду распространения штаммов бактерий, которые устойчивы к ампициллину, левомицетину. Лечения антибиотиками назначается на весь лихорадочный период и первые 10 дней после нормализации температуры (ципрофлоксацин, цефлоксацин, офлоксацин).
Проводится по показаниям (длительное выделение возбудителя, обострения и рецидивы болезни). Назначаются иммуномодуляторы (пентоксил, тимоген) и брюшнотифозная вакцина.
Внутривенно капельно вводятся солевые растворы, гемодез, реополиглюкин, глюкоза.
Витамины С и Е, цитохром С, унитиол и аевит.
При возникновении кишечного кровотечения больному назначается абсолютный покой (лежа на спине), голод и холод на живот, ограничение потребления жидкости (не более полулитра и по чайной ложке) на период от 12 до 24 часов. С целью гемостаза вводят аминокапроновую кислоту, заменители крови, гемостатики (дицинон). При прободении стенки кишки показано проведение экстренной операции.
Меры профилактики брюшного тифа делятся на 2 категории:
Специфическая профилактика проводится по эпидемиологическим показаниям (высокая заболеваемость: 25 больных на 100 тыс. населения, посещение страны, где высокий уровень заболеваемости, продолжительный контакт с бактериовыделителем). С этой целью проводится вакцинация всех лиц от 15 до 55 лет. Первая прививка от брюшного тифа вводится подкожно (0,5 мл), вторая выполняется через месяц (1 мл), ревакцинацию осуществляют через 24 месяца (1 мл). Детей с 3 лет вакцинируют брюшнотифозной Vi-полисахаридной вакциной (вианвак) однократно (0,5 мл). Ревакцинация выполняется через 3 года.
К ним относятся: налаживание должного водоснабжения и канализации, контроль над работой предприятий общественного питания (соблюдение правил приготовления пищи, сроков хранения и реализации продуктов), санитарно-просветительная работа среди населения, пропаганда и соблюдение личной гигиены. Также неспецифическая профилактика включает: дезинфекцию сточных вод, осуществление санитарно-технической поддержки водопроводных и канализационных структур, прием на работу на пищевые объекты с допуском (отсутствие титра антител с О- и Vi-диагностикумами, отрицательный результат бак. исследования кала).
Сроки выписки зависят от степени тяжести болезни, показателей температуры и получения отрицательных результатов бак. исследования кала и мочи (проводится двукратно) и дуоденального содержимого (однократно). Выписка переболевшего осуществляется не ранее 21 – 23 дня. Пациент с легким течением болезни в среднем находится в больнице 25 дней, со среднетяжелым течением до 30 дней, а с тяжелой степенью до 45 дней.
В доантибиотическую эру смерть от брюшного тифа составляла от 3 до 20%. В последние годы летальность снизилась и находится в пределах 0,2 – 0,3%. Вероятность неблагоприятного прогноза до сих пор существует даже при легком течении болезни ввиду возможного появления тяжелых осложнений (кишечное кровотечение или перфорация кишки).
Лечение бактериовыделительства на сегодняшний день не разработано. Важно пролечить сопутствующие заболевания. В ряде случаев удается прекратить выделение брюшнотифозных бактерий приемом ампициллина, иммуностимуляторов и введением специфической моновакцины.
Да, таких людей ставят на пожизненный учет в органах сан-эпид надзора и дважды в год они должны проходить бактериологическое исследование кала, мочи, дуоденального содержимого и клиническое обследование. Хроническое бактериовыделение является противопоказанием к работе в пищевой промышленности, в учреждениях общественного питания, в санаториях, больницах, поликлиниках, аптеках и к торговле продуктами.
Брюшной тиф — острая антропонозная инфекционная болезнь с фекальнооральным механизмом передачи, характеризующаяся циклическим течением, интоксикацией, бактериемией и язвенным поражением лимфатического аппарата тонкой кишки.
Код по МКБ -10 А01.0. Брюшной тиф.
Возбудитель — Salmonella typhi, принадлежит к роду Salmonella, серологической группе D, семейству кишечных бактерий Enterobacteriaceae.
S. typhi имеет форму палочки с закруглёнными концами, спор и капсул не образует, подвижна, грамотрицательна, лучше растёт на питательных средах, содержащих жёлчь. При её разрушении происходит освобождение эндотоксина.
Антигенная структура S. typhi представлена О-, Н- и Vi-антигенами, определяющими выработку соответствующих агглютининов.
S. typhi относительно хорошо сохраняется при низких температурах, чувствительна к нагреванию: при 56 °С погибает в течение 45–60 мин, при 60 °С — через 30 мин, при кипячении — за несколько секунд (при 100 °С почти мгновенно). Благоприятная среда для бактерий — пищевые продукты (молоко, сметана, творог, мясной фарш, студень), в которых они не только сохраняются, но и способны к размножению.
Брюшной тиф относят к группе кишечных инфекций и типичным антропонозам.
Источник инфекции при брюшном тифе — только человек — больной или бактериовыделитель, из организма которого возбудители брюшного тифа выделяются во внешнюю среду, в основном с испражнениями, реже — с мочой. С испражнениями возбудитель выделяется с первых дней болезни, но массивное выделение начинается после седьмого дня, достигает максимума в разгар болезни и уменьшается в период реконвалесценции. Бактериовыделение в большинстве случаев продолжается не более 3 мес (острое бактериовыделение), но у 3–5% формируется хроническое кишечное или реже — мочевое бактериовыделение. Наиболее опасны в эпидемиологическом отношении мочевые носители в связи с массивностью бактериовыделения.
Для брюшного тифа характерен фекально-оральный механизм передачи возбудителя, который может осуществляться водным, пищевым и контактно-бытовым путём. Передача возбудителя брюшного тифа через воду, преобладавшая в прошлом, играет существенную роль и в настоящее время. Водные эпидемии нарастают бурно, но быстро завершаются, когда прекращают пользоваться заражённым источником воды. Если эпидемии связаны с употреблением воды из загрязнённого колодца, заболевания носят обычно очаговый характер.
Спорадические заболевания в настоящее время нередко обусловлены употреблением воды из открытых водоёмов и технической воды, используемой на различных промышленных предприятиях. Возможны вспышки, связанные с употреблением пищевых продуктов, в которых брюшнотифозные бактерии могут длительно сохраняться и размножаться (молоко). Заражение может происходить также контактно-бытовым путём, при котором факторами передачи становятся окружающие предметы. Восприимчивость к брюшному тифу значительная.
Индекс контагиозности составляет 0,4. Наиболее часто заболевают люди в возрасте от 15 до 40 лет.
После перенесённого заболевания вырабатывается стойкий, обычно пожизненный иммунитет, однако в последние годы в связи с антибиотикотерапией больных и её иммунодепрессивным действием, по-видимому, напряжённость и длительность приобретённого иммунитета стали меньше, вследствие чего увеличилась частота повторных заболеваний брюшным тифом.
Для брюшного тифа при эпидемическом распространении характерна летне-осенняя сезонность.
По эпидемиологическим показаниям (заболеваемость выше 25 на 100 тыс.
населения, выезд в страны с высокой заболеваемостью, постоянный контакт с бактерионосителем в условиях, способствующих заражению) проводят вакцинацию брюшнотифозной спиртовой сухой вакциной♠ (тифивак♠). Вакцину применяют в возрасте 15–55 лет. Вводят подкожно в дозе 0,5 мл, вторая прививка через 1 мес в дозе 1 мл, ревакцинация через 2 года в дозе 1 мл. С 3-летнего возраста применяют вакцину брюшнотифозную Vi-полисахаридную жидкую♠ (вианвак♠) в дозе 0,5 мл подкожно однократно. Ревакцинация в той же дозе через 3 года.
Неспецифическая профилактика включает контроль за водоснабжением, обеззараживание питьевой воды, дезинфекцию сточных вод, соблюдение правил приготовления, хранения и реализации продуктов питания, соблюдение личной гигиены, санитарно-просветительную работу с населением, благоустройство жилых мест. Работников пищевых предприятий, детских учреждений обследуют при поступлении на работу, чтобы своевременно выявить носительство (бактериологическое исследование кала, РПГА с O- и Vi-диагностикумами).
В очаге брюшного тифа проводят эпидемиологическое обследование с целью выявить источник возбудителя и факторы передачи. По каждому случаю болезни направляют экстренное извещение в органы Санэпиднадзора. Больных госпитализируют. В очаге проводят заключительную дезинфекцию. За контактными лицами устанавливают наблюдение на 21 день, их обследуют на бактерионосительство.
Работников пищевых и детских учреждений, а также детей, посещающих их, не допускают в них, пока не получены результаты обследования (бактериологическое исследование кала, РПГА с Vi-антигеном).
Для патогенеза брюшного тифа характерны цикличность и развитие определённых патофизиологических и морфологических изменений. Заражение происходит через рот, и первичным местом локализации возбудителей оказывается пищеварительный тракт. Особо следует отметить, что заражение не всегда влечёт за собой развитие болезни. Возбудитель может погибнуть в желудке под влиянием бактерицидных свойств желудочного сока и даже в лимфоидных образованиях тонкой кишки. Преодолев желудочный барьер, возбудитель попадает в тонкую кишку, где происходят его размножение, фиксация солитарными и групповыми лимфоидными фолликулами с дальнейшим накоплением возбудителя, который по лимфатическим сосудам проникает в мезентериальные лимфатические узлы. Эти процессы сопровождаются воспалением лимфоидных элементов тонкой, а нередко и проксимального отдела толстой кишки, лимфангитом и мезаденитом. Они развиваются в течение инкубационного периода, в конце которого возбудитель прорывается в кровяное русло и развивается бактериемия, которая с каждым днём становится интенсивнее. Под влиянием бактерицидных систем крови лизируется возбудитель, высвобождаются ЛПС и развивается интоксикационный синдром, который проявляется лихорадкой, поражением ЦНС в виде адинамии, заторможенности, нарушений сна, поражением вегетативной нервной системы, характеризующимся бледностью кожных покровов, уменьшением частоты сердечных сокращений, парезом кишечника и задержкой стула. Этот период примерно соответствует первым 5–7 дням болезни. Воспаление лимфоидных элементов кишки достигает максимума и характеризуется как мозговидное набухание.
Бактериемию сопровождает обсеменение внутренних органов, прежде всего печени, селезёнки, почек, костного мозга, в них формируются специфические воспалительные гранулёмы. Этот процесс сопровождается нарастанием интоксикации и появлением новых симптомов: гепатоспленомегалией, усилением нейротоксикоза, характерными изменениями картины крови. Одновременно происходят стимуляция фагоцитоза, синтез бактерицидных антител, специфическая сенсибилизация организма, резко возрастает выделение возбудителя в окружающую среду через жёлчь и мочевыделительную систему. Сенсибилизация проявляется появлением сыпи, элементы которой — очаг гиперергического воспаления в месте скопления возбудителя в сосудах кожи. Повторное проникновение возбудителя в кишечник вызывает местную анафилактическую реакцию в виде некроза лимфоидных образований.
На третьей неделе отмечают тенденцию к снижению интенсивности бактериемии. Органные поражения сохраняются. В кишечнике происходит отторжение некротических масс и формируются язвы, с наличием которых связаны типичные осложнения брюшного тифа — перфорация язв с развитием перитонита и кишечное кровотечение. Следует подчеркнуть, что в развитии кровотечений существенную роль играют нарушения в системе гемостаза.
На 4-й неделе резко снижается интенсивность бактериемии, активируется фагоцитоз, регрессируют гранулёмы в органах, уменьшается интоксикация, снижается температура тела. Происходит очищение язв в кишечнике и начинается их рубцевание, острая фаза болезни завершается. Однако в силу несовершенства фагоцитоза возбудитель может сохраняться в клетках системы моноцитарных фагоцитов, что при недостаточном уровне иммунитета приводит к обострениям и рецидивам болезни, а при наличии иммунологической недостаточности — к хроническому носительству, которое при брюшном тифе рассматривают как форму инфекционного процесса. При этом из первичных очагов в системе моноцитарных фагоцитов возбудитель проникает в кровь, а затем в жёлчь и мочевыделительную систему с формированием вторичных очагов. В этих случаях возможны хронический холецистит, пиелит.
Иммунитет при брюшном тифе длительный, но бывают повторные случаи заболевания через 20–30 лет. В связи с применением антибиотикотерапии и недостаточной прочностью иммунитета повторные случаи заболевания возникают в более ранние сроки.
Инкубационный период составляет от 3 до 21, чаще 9–14 дней, что зависит от дозы проникшего инфекта, его вирулентности, пути заражения (более короткий при пищевом и более длительный при заражении через воду и при прямом контакте) и состояния макроорганизма.
По характеру течения: — типичный; — атипичный (стёртый, абортивный, амбулаторный; редко встречающиеся формы: пневмотиф, менинготиф, нефротиф, колотиф, тифозный гастроэнтерит).
По длительности: — острый; — с обострениями и рецидивами.
По тяжести течения: — лёгкий; — средней тяжести; — тяжёлый.
По наличию осложнений: — неосложнённый; — осложнённый: – специфические осложнения (кишечное кровотечение, перфорация кишечника, ИТШ), – неспецифические (пневмония, эпидемический паротит, холецистит, тромбофлебит, отиты и др.).
Начальный период брюшного тифа характеризуется постепенным или острым развитием интоксикационного синдрома. При современном течении почти одинаково часто встречают оба варианта.
При постепенном нарастании симптомов в первые дни больные отмечают повышенную утомляемость, нарастающую слабость, познабливание, усиливающуюся головную боль, ухудшение или отсутствие аппетита.
Температура тела ступенеобразно повышается и к 5–7-му дню болезни достигает 39–40 °С. При остром начале уже в первые 2–3 дня все симптомы интоксикации достигают полного развития, т.е. сокращается продолжительность начального периода, следствием чего становятся диагностические ошибки и поздняя госпитализация.
При обследовании больных в начальном периоде болезни обращают на себя внимание некоторая заторможенность и адинамия. Пациенты безучастны к окружающему, на вопросы отвечают односложно, не сразу. Лицо бледное или слегка гиперемированное, иногда немного пастозное. При более короткой инкубации чаще отмечают и более бурное начало болезни.
Изменения со стороны сердечно-сосудистой системы в начальном периоде характеризуются относительной брадикардией, артериальной гипотензией. У части больных отмечают кашель или заложенность носа. Аускультативно над лёгкими нередко выслушивают жёсткое дыхание и рассеянные сухие хрипы, что свидетельствует о развитии диффузного бронхита.
Язык обычно утолщён, с отпечатками зубов на боковых поверхностях. Спинка языка покрыта массивным серовато-белым налётом, края и кончик свободны от налёта, имеют насыщенно-розовый или красный цвет. Зев слегка гиперемирован, иногда наблюдают увеличение и гиперемию миндалин. Живот умеренно вздут.
Пальпаторно в правой подвздошной области определяют грубое, крупнокалиберное урчание в слепой кишке и мелкокалиберное урчание и болезненность по ходу терминального отдела подвздошной кишки, свидетельствующие о наличии илеита. Определяют укорочение перкуторного звука в илеоцекальной области (симптом Падалки), что обусловлено гиперплазией, наличием мезаденита. Об этом же свидетельствует и положительный «перекрёстный» симптом Штернберга. Стул с наклонностью к запору. К концу 1-й недели болезни увеличиваются и становятся доступными пальпации печень и селезёнка.
Гемограмма в первые 2–3 дня характеризуется умеренным лейкоцитозом, а с 4–5-го дня болезни определяют лейкопению со сдвигом влево; их степень зависит от тяжести заболевания. Кроме того, наблюдают анэозинофилию, относительный лимфоцитоз и тромбоцитопениию. СОЭ умеренно увеличена. Эти изменения в гемограмме — закономерное следствие специфического воздействия токсинов брюшнотифозных сальмонелл на костный мозг и скопления лейкоцитов в лимфатических образованиях брюшной полости. Отмечают олигурию. Определяют изменения в урограмме: протеинурию, микрогематурию, цилиндрурию, которые укладываются в синдром «инфекционно-токсической почки» .
Все симптомы заболевания достигают максимального развития к концу первой — началу второй недели, когда наступает период разгара болезни. Этот период продолжается от нескольких дней до 2–3 нед и является самым тяжёлым для больного. При современном течении этот период болезни значительно короче и легче, его характеризуют нарастание интоксикации и высокая лихорадка, изменения со стороны ЦНС. Больные находятся в состоянии ступора. В тяжёлых случаях они не ориентируются в месте и времени, плохо узнают окружающих, сонливы днём и не спят ночью, ни на что не жалуются, иногда бредят. Эти изменения нервнопсихического состояния характеризуют тифозный статус, который при современном течении встречают редко.
У отдельных больных на второй неделе заболевания возникают небольшие изъязвления на передних нёбных дужках — ангина Дюге. Температура тела в этот период повышена до 39–40 °С и в дальнейшем может иметь постоянный или волнообразный характер.
У 55–70% заболевших брюшным тифом на 8–10-й день болезни на коже возникает характерная экзантема — розовато-красные розеолы диаметром 2–3 мм, расположенные преимущественно на коже живота и нижней части груди, а в случаях обильного высыпания охватывающие и конечности. Сыпь мономорфная; как правило, скудная; число элементов редко превышает 6–8. Розеолы нередко слегка возвышаются над уровнем кожи (roseola elevata) и хорошо заметны на её бледном фоне. При надавливании или растяжении кожи по краям от розеол они исчезают, после чего возникают вновь, что указывает на их воспалительный характер. При тяжёлых формах сыпь может приобретать петехиальный характер. Длительность существования розеол от 1 до 5 дней, чаще 3–4 дня. После исчезновения сыпи остаётся едва заметная пигментация кожи. Характерен феномен подсыпания, что связано с волнообразным течением бактериемии. Розеолы могут появиться и в первые дни периода реконвалесценции при нормальной температуре.
У части больных обнаруживают симптом Филипповича — желтушное окрашивание кожи ладоней и подошв стоп — эндогенную каротиновую гиперхромию кожи, возникающую вследствие того, что нарушается превращение каротина в витамин А как результат поражения печени.
В разгар болезни сохраняется относительная брадикардия, возникает дикротия пульса, ещё более снижается артериальное и венозное давление, аускультативно — глухость тонов сердца, на верхушке и основании сердца выслушивают негрубый систолический шум.
У больных брюшным тифом наблюдают снижение сосудистого тонуса, а у 1,4% больных — острую сосудистую недостаточность. Внезапная тахикардия может свидетельствовать об осложнениях: кишечном кровотечении, прободении кишечника, коллапсе — и имеет плохое прогностическое значение.
Изменения со стороны органов дыхания в этом периоде выражены явлениями бронхита. Возможна и пневмония, обусловленная как самим возбудителем брюшного тифа, так и сопутствующей микрофлорой.
Изменения со стороны органов пищеварения в разгар заболевания достигают максимальной выраженности. Губы сухие, нередко покрыты корочками, с трещинами. Язык утолщён, густо обложен серо-коричневатым налётом, края и кончик его ярко-красного цвета с отпечатками зубов («тифозный», «поджаренный» язык). В тяжёлых случаях язык становится сухим и принимает фулигинозный вид в связи с появлением кровоточащих поперечных трещин. Сухость языка — признак поражения вегетативной нервной системы. Живот вздут. Отмечают задержку стула, в некоторых случаях он жидкий, зеленоватого цвета, иногда в виде «горохового супа». Отчётливыми становятся урчание и болезненность при пальпации илеоцекального отдела кишечника, положительный симптом Падалки. Печень и селезёнка увеличены. Иногда возникает холецистит, причём у женщин он бывает чаще.
В разгар болезни уменьшается количество мочи. Определяют протеинурию, микрогематурию, цилиндрурию. Возникает бактериурия, которая иногда приводит к пиелиту и циститу. В отдельных случаях могут развиваться мастит, орхит, эпидидимит, дисменорея, у беременных — преждевременные роды или аборт.
В период разгара болезни могут возникать такие опасные осложнения, как перфорация брюшнотифозных язв и кишечное кровотечение, которые встречают соответственно у 1–8% и 0,5–8% больных брюшным тифом.
Период разрешения болезни не превышает одной недели и характеризуется снижением температуры, которая нередко перед нормализацией приобретает амфиболический характер, т.е. суточные колебания достигают 2,0–3,0 °С. Исчезает головная боль, нормализуется сон, улучшается аппетит, очищается и увлажняется язык, увеличивается диурез.
При современном течении брюшного тифа температура чаще снижается коротким лизисом без амфиболической стадии. Однако нормальную температуру не следует воспринимать как признак выздоровления. Длительно сохраняются слабость, повышенная раздражительность, лабильность психики, снижение массы тела. Возможна субфебрильная температура как результат вегетативно-эндокринных расстройств. В этом периоде могут быть поздние осложнения: тромбофлебит, холецистит.
В последующем нарушенные функции восстанавливаются, организм освобождается от возбудителей. Это период выздоровления, для которого характерен астеновегетативный синдром в течение 2–4 нед. В периоде выздоровления среди перенёсших брюшной тиф 3–5% становятся хроническими бактерионосителями.
Обострения и рецидивы. На спаде болезни, но ещё до нормализации температуры возможны обострения, характеризующиеся задержкой инфекционного процесса: нарастают лихорадка и интоксикация, появляются свежие розеолы, увеличивается селезёнка. Обострения чаще бывают однократными, а при неправильном лечении и повторными. В условиях антибиотикотерапии и при современном течении болезни обострения наблюдают редко.
Рецидивы, или возврат болезни, наступают уже при нормальной температуре и исчезнувшей интоксикации. В современных условиях частота рецидивов увеличилась, что, по-видимому, можно связать с использованием хлорамфеникола, обладающего бактериостатическим действием, и особенно — глюкокортикоидов.
Предшественники рецидива — субфебрилитет, сохранение гепатоспленомегалии, анэозинофилии, низкий уровень антител. Клиническую картину рецидива, повторяющую картину брюшного тифа, всё же отличают более лёгкое течение, более быстрый подъём температуры, раннее появление сыпи, менее выраженные симптомы общей интоксикации. Их продолжительность — от одного дня до нескольких недель; возможны два, три рецидива и более.
Кишечное кровотечение чаще возникает в конце второй и на третьей неделе болезни. Оно может быть профузным и незначительным в зависимости от величины ульцерированного кровеносного сосуда, состояния свёртываемости крови, тромбообразования, величины АД и т.д. В ряде случаев имеет характер капиллярного кровотечения из кишечных язв.
Некоторые авторы указывают, что преходящее повышение АД, исчезновение дикротии пульса, учащение пульса, критическое снижение температуры, понос заставляют опасаться кишечного кровотечения. Кровотечению способствуют метеоризм и усиленная перистальтика кишечника.
Прямой признак кровотечения — мелена (дёгтеобразный стул). Иногда в испражнениях отмечают наличие алой крови. Общие симптомы внутреннего кровотечения — бледность кожных покровов, падение АД, учащение пульса, критическое снижение температуры тела, что сопровождается прояснением сознания, активизацией больного и создаёт иллюзию, что его состояние улучшилось. При массивных кровотечениях может развиться геморрагический шок, что имеет серьёзный прогноз. Вследствие уменьшения объёма циркулирующей крови за счёт депонирования крови в чревных сосудах больные очень чувствительны к кровопотере и общие симптомы кровотечения могут появиться при кровопотерях значительно меньших, чем у здоровых. Наиболее опасны кровотечения из толстой кишки. Кровотечения могут быть однократными и повторными — до шести раз и более, из-за нарушений свёртываемости крови могут длиться по несколько часов.
Более грозное осложнение — прободение кишки, которое встречают у 0,5–8% больных. Наблюдения свидетельствуют, что зависимость между анатомическими изменениями и тяжестью интоксикации отсутствует, поэтому затрудняется возможность предсказать развитие перфорации. Чаще она возникает в терминальном отделе подвздошной кишки на расстоянии примерно 20–40 см от илеоцекального клапана. Обычно возникает одно (реже два или три и более) перфоративное отверстие размерами до двухрублёвой монеты. Изредка прободение возникает в толстой кишке, жёлчном пузыре, червеобразном отростке, лимфатический аппарат которого активно вовлекается в воспалительный процесс. Перфорации обычно бывают однократными, но встречают трёх- и пятикратные, и возникают они чаще у мужчин.
Клинические проявления перфорации — острая боль в животе, локализующаяся в эпигастральной области несколько правее от срединной линии, мышечное напряжение брюшного пресса, положительный симптом Щёткина–Блюмберга.
Пульс частый, слабого наполнения, лицо бледнеет, кожа покрыта холодным потом, дыхание учащено, в ряде случаев отмечают тяжёлый коллапс. Наиболее важные клинические признаки прободения кишки — боль, мышечная защита, метеоризм, исчезновение перистальтики. Боль, особенно «кинжальная», не всегда выражена, особенно при наличии тифозного статуса, из-за чего врачи зачастую совершают ошибки при постановке диагноза.
Важные симптомы — метеоризм в сочетании с икотой, рвотой, дизурией и отсутствием печёночной тупости. Независимо от интенсивности боли у больных определяют местную ригидность мышц в правой подвздошной области, но по мере прогрессирования процесса напряжение мышц живота становится более распространённым и выраженным.
Перфорации кишки способствуют метеоризм, повышенная перистальтика, травмы живота. Развитие перитонита возможно и при глубокой пенетрации брюшнотифозных язв, при некрозе мезентериальных лимфатических узлов, нагноении инфаркта селезёнки, тифозного сальпингита. Способствуют развитию кишечных кровотечений и перфораций поздняя госпитализация и поздно начатая специфическая терапия.
Картина перфорации и перитонита на фоне антибиотикотерапии часто бывает стёртой, поэтому даже нерезкие боли в животе должны привлечь внимание врача, а нарастание лихорадки, интоксикации, метеоризма, тахикардия, лейкоцитоз крови даже при отсутствии локальных симптомов указывают на развитие перитонита.
У 0,5–0,7% больных, как правило, в периоде разгара болезни развивается ИТШ.
Клиническую картину ИТШ характеризуют внезапное резкое ухудшение состояния, озноб, гипертермия, спутанность сознания, артериальная гипотензия, лейкои нейтропения. Кожа становится бледной, влажной, холодной, нарастают цианоз, тахикардия, развиваются ДН («шоковое лёгкое»), олигурия. В крови отмечают азотемию (повышается концентрация мочевины и креатинина).
При лечении антибиотиками летальность менее 1%, основные причины смерти — перитонит, ИТШ.
Диагностика брюшного тифа основана на эпидемиологических, клинических и лабораторных данных.
Из эпидемиологических данных существенны контакт с лихорадящими больными, употребление необеззараженной воды, немытых овощей и фруктов, некипячёного молока и молочных продуктов, приготовленных из него и приобретённых у частных лиц, питание в предприятиях общественного питания с признаками санитарного неблагополучия, высокая заболеваемость кишечными инфекциями в месте пребывания больного. Из клинических данных наиболее важны высокая лихорадка, розеолёзная сыпь, адинамия, характерный вид языка, метеоризм, увеличение печени и селезёнки, задержка стула, заторможенность, нарушение сна, головная боль, анорексия. Все больные с лихорадкой неясного генеза должны быть обследованы амбулаторно на брюшной тиф.
Специфическая и неспецифическая лабораторная диагностика
Наиболее информативный метод — выделение гемокультуры возбудителя.
Положительный результат может быть получен на протяжении всего лихорадочного периода, но чаще в начале болезни. Посев крови следует производить в течение 2–3 дней ежедневно, первый раз — желательно до назначения антимикробных препаратов. Кровь берут в количестве 10–20 мл и засевают соответственно на 100–200 мл среды Раппопорта или жёлчного бульона. Со второй недели болезни вплоть до выздоровления возможно выделение копро-, урино- и билиокультуры, однако при положительном результате исследования нужно исключить возможность хронического носительства. Исследование жёлчи проводят на десятый день после нормализации температуры тела. Посевы этих субстратов, а также скарификата розеол, мокроты, СМЖ производят на селективные среды (висмутсульфатный агар, среды Плоскирева, агары Эндо и Левина). Предварительный результат бактериологического исследования может быть получен через двое суток, окончательный, включая определение чувствительности к антибиотикам и фаготипирование, — через 4–5 сут.
Для подтверждения диагноза используют также РА (реакция Видаля), а также более чувствительную и специфическую РНГА с H-, O- и Vi-антигеном, которая почти полностью вытеснила реакцию Видаля. Исследование проводят при поступлении и через 7–10 сут. Диагностическое значение имеет нарастание титра О-антител в четыре раза или титр 1:200 и выше. Положительная реакция с Н-антигеном свидетельствует о перенесённом ранее заболевании или вакцинации, с Vi-антигеном — о хроническом брюшнотифозном носительстве. В последние годы для диагностики брюшного тифа применяют также ИФА.
Дифференциальную диагностику проводят со многими болезнями, протекающими с лихорадкой; чаще с гриппом, пневмонией, аденовирусной инфекцией, а также с малярией, бруцеллёзом, лептоспирозом, орнитозом, риккетсиозом, трихинеллёзом, генерализованной формой иерсиниозов, сепсисом, милиарным туберкулёзом (табл. 17-1).
Таблица 17-1. Дифференциальная диагностика брюшного тифа
| Признак | Нозологическая форма | |||||
| брюшной тиф | грипп | пневмония | адено-вирусная инфекция | милиарный туберкулёз | малярия | |
| Сезон-ность | Летне-осенняя | Зимняя | Холодное время года | Осенне-зимняя | Отсут-ствует | Май–сентябрь |
| Озноб | Редко | Часто | Часто | Не характерен | Харак-терен | Харак-терен |
| Головная боль | Умеренная | Сильная | Умеренная | Слабая | Умеренная | Сильная |
| Алгии | Не характерны | Выражены | Умеренные | Возможны | Возможны | Выра-жены |
| Дли-тельность лихо-радки | 4–6 дней, 5–6 нед | До 5–6 дней | 3–7 дней | 3–14 дней | Длитель-ная | До 3–4 нед |
| Максимум лихо-радки (срок) | 2-я неделя | 1–2 дня | 3–5-й день | Не определён | Не определён | Во время приступа |
| Кашель | Сухой, редкий | Сухой, затем продук-тивный | Сухой, затем продук-тивный | Сухой, продук-тивный | Сухой | Не харак-терен |
| Одышка | Не характерна | Возможна | Характерна | Не характерна | Харак-терна | Во время приступа |
| Кожа лица | Бледная | Гипере-мирована | Гипере-мирована | Не изменена | Бледная | Гипере-мирована во время приступа |
| Конъюн-ктива, склера | Не изменены | Склерит, конъюн-ктивит | Инъекция конъюнктив | Плёнчатый конъюн-ктивит | Нет харак-терных изменений | Склерит, конъюнк-тивит |
| Лимфо-узлы | Не увеличены | Не увеличены | Не увеличены | Увеличены | Возможна поли-аденопатия | Не увеличены |
| Физи-кальные данные | Жёсткое дыхание, единичные сухие хрипы | Укорочение перку-торного звука, влажные хрипы, крепитация | Жёсткое дыхание, сухие хрипы | Жёсткое дыхание, единичные сухие и влажные хрипы | Изме-нения не харак-терны | |
| Частота сердеч-ных сокра-щений | Отно-сительная брадикардия | Отно-сительная бради-кардия | Тахикардия | Изменения не характерны | Тахи-кардия | Тахи-кардия |
| Гепато-сплено-мегалия | Типична | Не наблюдают | Редко | Часто | Возможна | Посто-янно |
| Картина крови | Лейко- и нейтро-пения со сдвигом влево, анэозино-филия, относи-тельный лимфо-цитоз | Лейко-пения, лимфо-цитоз | Нейтро-фильный лейкоцитоз со сдвигом влево, увеличение СОЭ | Неспе-цифичная | Неспеци-фичная | Анемия, лейко-пения |
Консультация хирурга — при развитии кишечного кровотечения или перфорации кишечника.
А01.0. Брюшной тиф, тяжёлое течение. Осложнение: кишечное кровотечение.
Современное лечение больных брюшным тифом строят на комплексном применении этиотропной и патогенетической терапии (табл. 17-2).
Таблица 17-2. Схема лечения больных брюшным тифом
| Основные направления терапевтических мероприятий | Препараты, схемы применения |
| Диетотерапия | Весь лихорадочный период — стол 4А, затем 4, 2 и 13 |
| Антибактериальная терапия | В связи с широким распространением штаммов S. typhi, устойчивых к хлорамфениколу, ампициллину, ко-тримоксазолу, препаратами выбора стали фторхинолоны: ципрофлоксацин по 0,5–0,75 г два раза в день после еды; офлоксацин по 0,2–0,4 г два раза в день внутрь или в/в; пефлоксацин по 0,4 г два раза в день внутрь или в/в. Высокоэффективен цефтриаксон (альтернативный препарат) по 1,0–2,0 г в/в один раз в сутки. Антибиотикотерапию проводят до 10-го дня после нормализации температуры тела |
| Иммунотерапия — по показаниям (длительное бактериовыделение, обострения, рецедивы) | Пентоксил®, метацил, тимоген®, брюшнотифозная вакцина |
| Дезинтоксикационная терапия — по показаниям (тифозный статус, артериальная гипотензия, гипертермия и другие проявления интоксикации) | Внутривенно раствор Рингера®, 5% раствор глюкозы®, реополиглюкин®, реамберин® и др. |
| Витаминотерапия, антиоксидантная терапия по индивидуальным показаниям | Аскорбиновая кислота — в течение 20–30 дней по 0,05 г три раза в день; цитохром С — в/в по 5 мл, витамин Е по 0,05–0,1 г/сут, аевит® — по 1 капсуле (0,2 мл) три раза в день, унитиол® — 0,25– 0,5 г ежедневно или через день |
По федеральным стандартам, объёма медицинской помощи, оказываемой больным брюшным тифом, средняя длительность госпитализации больных лёгкой формой составляет 25 дней, среднетяжёлой — 30 дней, тяжёлой — 45 дней.
Терапию больных брюшным тифом, в соответствии с федеральными стандартами, проводят по следующим направлениям: антибактериальная, дезинтоксикационные и плазмозаменяющие растворы, десенсибилизирующие средства, витаминотерапия, спазмолитики, биопрепараты, симптоматические средства, аминокислоты, сахара и препараты для парентерального питания, гормоны и их аналоги (по показаниям) (см. табл. 17-2).
До шестого-седьмого дня нормальной температуры больному необходимо соблюдать постельный режим, с седьмого-восьмого дня разрешают сидеть, а с десятого-одиннадцатого дня нормальной температуры при отсутствии противопоказаний разрешают ходить.
Выписку переболевших из стационара производят после клинического выздоровления, но не ранее 21–23-го дня с момента нормализации температуры и после получения двукратного отрицательного бактериологического исследования кала и мочи и однократного — дуоденального содержимого.
В доантибиотический период летальность при брюшном тифе составляла 3–20%, при современной терапии — 0,1–0,3%.
Переболевшие брюшным тифом независимо от профессии и занятости после выписки из больницы подлежат диспансерному наблюдению в КИЗе поликлиники на протяжении 3 мес. Для своевременного выявления рецидива за реконвалесцентами устанавливают медицинское наблюдение с термометрией один раз в неделю в первые 2 мес и один раз в 2 нед в течение 3-го месяца.
У всех переболевших брюшным тифом (кроме работников пищевых предприятий и лиц, приравненных к ним) в течение 3-месячного диспансерного наблюдения ежемесячно производят однократное бактериологическое исследование кала и мочи, а к концу третьего месяца дополнительно — посев жёлчи и реакцию Vi-гемагглютинации. Далее эти лица состоят на учёте органов санитарноэпидемического надзора на протяжении двух лет. За этот период у них два раза в год производят бактериологическое исследование кала и мочи, а в конце срока наблюдения — посев жёлчи. При отрицательных результатах бактериологических исследований переболевших снимают с учёта.
Реконвалесцентов брюшного тифа из числа работников пищевых предприятий и лиц, приравненных к ним, не допускают к работе по специальности в течение месяца после выписки из больницы. В это время, помимо медицинского наблюдения, необходимо проводить пятикратное бактериологическое исследование кала и мочи с интервалом 1–2 дня, однократный посев жёлчи и реакцию Vi-гемагглютинации.
Лиц с положительной реакцией Vi-гемагглютинации не допускают к работе. У них проводят дополнительное бактериологическое исследование выделений не менее пяти раз и жёлчи — один раз. Только при отрицательных результатах бактериологического исследования и хорошем самочувствии таких реконвалесцентов допускают к работе по специальности.
При получении отрицательных результатов реконвалесцентов допускают к работе в пищевые и приравненные к ним учреждения с обязательным ежемесячным бактериологическим исследованием кала и мочи в течение года и к концу третьего месяца — с посевом жёлчи и постановкой реакции Vi-гемагглютинации.
В последующем эти лица состоят на учёте в КИЗе в течение 5 лет с ежеквартальным бактериологическим исследованием кала и мочи, а затем на протяжении всей трудовой деятельности у них ежегодно двукратно производят бактериологическое исследование кала и мочи.
Хронические бактерионосители тифозных микробов пожизненно пребывают на учёте органов санитарно-эпидемического надзора и в КИЗе и два раза в год подвергаются бактериологическому исследованию и клиническому обследованию.
На таком же учёте состоят и подлежат аналогичному обследованию реконвалесценты брюшного тифа, у которых во время пребывания в стационаре были выделены брюшнотифозные микробы из жёлчи. Хронических бактерионосителей, а также проживающих вместе с ними лиц отстраняют от работы на предприятиях пищевой промышленности, общественного питания и торговли, в медицинских, санаторно-курортных учреждениях, аптеках и др.
Рекомендуется рациональное трудоустройство реконвалесцентов на 2–3 мес с освобождением от тяжёлого физического труда, занятий спортом, командировок. Диетическое питание сроком на 2–3 мес с исключением острой пищи, алкоголя, животных жиров, соблюдение режима питания и правил личной гигиены.
источник