Амебиаз – протозойное антропонозное заболевание, характеризующееся развитием язвенного колита и абсцедированием внутренних органов. Оно широко распространено в странах с субтропическим и тропическим климатом. В последние годы амебиаз стал диагностироваться и в других регионах, что объясняется развитием зарубежного туризма и ростом миграции населения, однако эпидемиологические вспышки здесь практически не наблюдаются, заболевание регистрируется в виде спорадических случаев.
Амебиаз чаще всего поражает детей старших возрастных групп и людей среднего возраста. В общей структуре смертности от паразитарных инфекций он занимает второе место, уступая только малярии.
Иммунитет при заболевании нестерильный. Невосприимчивость к инфекции сохраняется только на период обитания в просвете кишечника возбудителя амебиаза.
Возбудителем амебиаза является Entamoeba histolytica (гистолитическая амеба), относящаяся к простейшим. Жизненный цикл паразита представлен двумя сменяющими друг друга в зависимости от условий окружающей среды стадиями: цисты (стадия покоя) и трофозита (вегетативной формы). Трозофит проходит ряд стадий развития, в каждой из которых может пребывать длительно:
- тканевая форма – характерна для острого амебиаза, обнаруживается в пораженных органах, изредка в кале;
- большая вегетативная форма – обитает в кишечнике, поглощает эритроциты, обнаруживается в фекалиях;
- просветная форма – характерна для хронического амебиаза, обнаруживается также в стадии ремиссии в кале после приема слабительного средства;
- предцистная форма – так же, как и просветная, характерна для хронического амебиаза и амебиаза в стадии ремиссии (реконвалесценции).
Источником инфекции являются больные хронической формой амебиаза в стадии ремиссии и цистоносители. При острой форме заболевания или обострении хронической больные выделяют в окружающую среду нестойкие вегетативные формы Entamoeba histolytica, не представляющие эпидемиологической опасности.
Механизм заражения – фекально-оральный. Путь передачи возбудителя амебиаза – пищевой, водный, контактный. Попав в нижние отделы желудочно-кишечного тракта зрелые цисты превращаются в просветную непатогенную форму, которая питается кишечными бактериями и детритом. В дальнейшем эта форма либо вновь превращается в цисты, либо становится большой вегетативной формой паразита. Последняя выделяет протеолитические ферменты, позволяющие ей проникнуть в толщу кишечной стенки, где она превращается в тканевую форму.
Тканевая форма возбудителя амебиаза паразитирует в подслизистом и слизистом слое стенок толстого кишечника, приводя к постепенному разрушению эпителиальных клеток, образованию микроабсцессов и нарушениям микроциркуляции. Все это в результате становится причиной образования множественных язв толстого кишечника. Патологический процесс локализуется преимущественно в области слепой кишки и восходящей части ободочной кишки, значительно реже поражает прямую и сигмовидную кишку.
С током крови гистолитические амебы разносятся по организму и попадают во внутренние органы (поджелудочная железа, почки, головной мозг, легкие, печень), приводя к образованию в них абсцессов.
Факторами, повышающими риск заражения амебиаза, являются:
- низкий социально-экономический статус;
- проживание в регионах с жарким климатом;
- несоблюдение правил личной гигиены;
- несбалансированное питание;
- стресс;
- дисбактериоз кишечника;
- иммунодефицит.
По рекомендации ВОЗ, принятой в 1970 году, выделяют следующие формы амебиаза:
Российские инфекционисты расценивают кожную и внекишечную форму заболевания как осложнение кишечной формы.
Наиболее опасным осложнением внекишечного амебиаза является перфорация амебного абсцесса. Она наблюдается 10–20% случаев амебиаза печени и сопровождается очень высокой летальностью (50-60%).
Кишечный амебиаз может протекать в виде острого или хронического (рецидивирующего или непрерывного) процессов разной степени тяжести.
Часто амебиаз регистрируется в виде микст-инфекции, одновременно с другими протозойными и бактериальными кишечными инфекциями.
Инкубационный период продолжается от недели до нескольких месяцев, но чаще всего составляет 3–6 недель.
Симптомы амебиаза определяются клинической формой заболевания.
При кишечном амебиазе у пациента возникают и постепенно нарастают боли в области живота. Возникает частый стул. Каловые массы содержат значительное количество слизи и крови, в результате чего приобретают характерный вид малинового желе.
Одновременно с появлением симптомов колита развивается интоксикационный синдром, для которого характерны:
- субфебрильная лихорадка (реже она может носить фебрильный характер, т. е. свыше 38 °С);
- общая слабость, снижение работоспособности;
- артериальная гипотензия;
- тахикардия;
- снижение аппетита.
Острое течение кишечной формы амебиаза без лечения продолжается 4–6 недель. Самопроизвольное выздоровление и полная санация организма больного от возбудителя наблюдается крайне редко. Чаще всего без лечения заболевание переходит в хроническую рецидивирующую форму, при которой через каждые несколько недель или месяцев возникают обострения.
Хроническая форма кишечного амебиаза без адекватной терапии длится десятилетиями. Для нее характерно развитие нарушений всех видов обмена веществ (анемия, эндокринопатия, гиповитаминоз, истощение вплоть до кахексии). При сочетании хронического амебиаза с другими кишечными инфекциями (сальмонеллез, шигеллез) формируется типичная клиническая картина тяжело протекающего кишечного заболевания, сопровождающегося выраженными признаками интоксикации и серьезными нарушениями водно-электролитного баланса.
Внекишечным проявлением амебиаза чаще всего является амебный абсцесс печени. Подобные абсцессы представляют собой локализованные в правой доле печени множественные или одиночные гнойники, лишенные пиогенной оболочки.
Заболевание начинается с внезапного повышения температуры до 39-40 °С, что сопровождается сильным ознобом. У больного возникают сильные боли в правом подреберье, которые усиливаются при изменении положении тела, чихании, кашле. Общее состояние быстро ухудшается. Печень значительно увеличивается в размерах и становится резко болезненной при пальпации. Кожные покровы приобретают землистый цвет, в некоторых случаях развивается желтуха.
Амебная пневмония протекает с выраженными воспалительными изменениями в легочной ткани. Заболевание имеет длительное течение и при отсутствии специфической терапии может приводить к образованию абсцессов легкого.
Амебный менингоэнцефалит (амебный абсцесс головного мозга) протекает с выраженными явлениями интоксикации и появлением общемозговой и очаговой неврологической симптоматики. Для амебного менингоэнцефалита характерным является образование множественных абсцессов, преимущественно локализующихся в левом полушарии.
Внимание! Фотография шокирующего содержания.
Для просмотра нажмите на ссылку.
Основной симптомом кожного амебиаза – малоболезненные язвы с подрытыми неровными краями, обладающие неприятным запахом. Чаще всего язвы образуются на коже промежности, половых органов, а также в области послеоперационных ран и свищей.
Диагностика амебиаза проводится на основании характерных клинических симптомов, данных эпидемиологического анамнеза, а также результатов лабораторных и инструментальных исследований.
Диагноз подтверждается обнаружением большой вегетативной и тканевой форм возбудителя амебиаза в каловых массах, мокроте, содержимом абсцессов, отделяемом со дна язвенных дефектов. С целью их обнаружения выполняют микроскопию нативных мазков, окрашенных по Хайдерхайну или раствором Люголя. Обнаружение в мазке просветных, прецистных форм Entamoeba histolytica или цист свидетельствует только об инфицировании обследуемого, а не о наличии у него заболевания.
В лабораторной диагностике амебиаза применяют следующие методы:
- культивирование амеб на искусственных питательных средах;
- заражение лабораторных животных;
- серологическое исследование (ИФА, РИФ, РНГА).
При необходимости выполняют колоноскопию или ректороманоскопию, компьютерную томографию, обзорную рентгенографию брюшной полости.
В общем анализе крови выявляют изменения, характерные для любого острого воспалительного процесса (лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение скорости оседания эритроцитов).
Амебиаз широко распространен в странах с субтропическим и тропическим климатом.
Амебиаз требует дифференциальной диагностики со следующими заболеваниями:
- острые кишечные инфекции, протекающие с признаками колита (балантидиаз, сальмонеллез, эшерихиоз, шигеллез);
- неинфекционные колиты (ишемический колит, болезнь Крона, неспецифический язвенный колит);
- гнойный холецистохолангит;
- злокачественные новообразования толстого кишечника;
- гепатоцеллюлярная карцинома;
- эхинококкоз печени;
- малярия;
- правосторонний экссудативный плеврит;
- дерматомикоз;
- туберкулез;
- рак кожи.
Госпитализация при амебиазе показана только в случае тяжелого течения заболевания или развития его внекишечных форм. В остальных случаях лечение амебиаза проводится в поликлинических условиях.
При бессимптомном носительстве гистолитической амебы, а также с целью профилактики обострений назначают просветные амебоциды прямого действия. В терапии кишечного амебиаза, а также амебных абсцессов применяют тканевые амебоциды, оказывающие системное действие. Специфическое лечение амебиаза нельзя проводить во время беременности, так как данные препараты обладают тератогенным эффектом, т. е. способны вызывать аномалии развития плода.
При неэффективности консервативной терапии и угрозе распространения гнойного процесса возникают показания к оперативному вмешательству. При небольших единичных амебных абсцессах возможно проведение их пункции (выполняется под контролем УЗИ) с последующей аспирацией гнойного содержимого и промывания полости раствором амебоцидных препаратов. При крупных абсцессах выполняют хирургическое вскрытие их полости с последующим ее дренированием.
Выраженный некроз стенки кишечника вокруг амебной язвы или ее перфорация являются показаниями к экстренному хирургическому вмешательству – резекции участка толстого кишечника, в некоторых случаях может потребоваться наложение колостомы.
Осложнениями кишечной формы амебиаза являются:
- перфорация стенки кишечника с развитием перитонита – осложнение характерно для тяжелых форм заболевания и является причиной летальности у 20–45% умерших от амебиаза. Клинически проявляется возникновением и быстрым нарастанием интенсивности выраженности симптомокомплекса острого живота;
- пенетрация язв толстого кишечника в другие органы брюшной полости;
- периколит – регистрируется у 10% больных амебиазом. Для него характерно развитие слипчивого фиброзного перитонита чаще в области слепой кишки или восходящего отдела ободочной кишки. Основным клиническим признаком заболевания является образование болезненного инфильтрата диаметром 3–15 см, повышение температуры тела, локальное напряжение мышц передней брюшной стенки. Периколиты хорошо поддаются специфическому лечению и не требуют хирургического вмешательства;
- амебный аппендицит – острое или хроническое воспаление червеобразного отростка. Хирургическое вмешательство в данном случае нежелательно, так как может спровоцировать генерализацию инвазии;
- кишечная непроходимость – развивается вследствие рубцовых стриктур толстой кишки, характеризуется клиникой низкой динамической кишечной непроходимости с типичным болевым синдромом, пальпируемым болезненным плотным инфильтратом, вздутием и асимметричностью живота;
- амебная опухоль (амебома) – редко встречающееся осложнение амебиаза. Образуется в восходящей или слепой кишке, значительно реже в селезеночном или печеночном изгибах толстой кишки. Хирургического лечения не требует, так как хорошо поддается специфической консервативной терапии.
Более редкими осложнениями кишечной формы амебиаза являются выпадение слизистой оболочки прямой кишки, полипоз толстого кишечника, кишечное кровотечение.
Амебиаз чаще всего поражает детей старших возрастных групп и людей среднего возраста. В общей структуре смертности от паразитарных инфекций он занимает второе место, уступая только малярии.
Наиболее опасным осложнением внекишечного амебиаза является перфорация амебного абсцесса. Прорыв печеночного амебного абсцесса может произойти в ограниченную спайками поддиафрагмальную область, брюшную полость, желчные протоки, грудную клетку, подкожную или паранефральную клетчатку. Данное осложнение наблюдается 10–20% случаев амебиаза печени и сопровождается очень высокой летальностью (50-60%).
Без адекватного лечения амебиаз принимает затяжное хроническое течение, сопровождается развитием абсцессов во внутренних органах, нарушением всех обменных процессов и со временем становится причиной гибели пациента.
На фоне проводимой специфической терапии у больных быстро наступает улучшение состояния здоровья.
У части пациентов после окончания курса терапии амебиаза на протяжении нескольких недель сохраняются жалобы на проявления синдрома раздраженной кишки.
Возможны рецидивы амебиаза.
Для предотвращения дальнейшего распространения инфекции проводят следующие санитарно-эпидемиологические мероприятия:
- изоляцию пациента с амебиазом прекращают только после полной санации кишечника от гистолитических амеб, что должно быть подтверждено результатами шестикратного исследования каловых масс;
- реконвалесценты находятся на диспансерном наблюдении у инфекциониста на протяжении 6–12 месяцев;
- в окружении больного проводят регулярную текущую дезинфекцию с применением 2% раствора крезола или 3% раствора лизола.
С целью профилактики заражения амебиазом следует:
- тщательно соблюдать меры личной профилактики;
- мыть овощи и фрукты под проточной водопроводной водой, обдавать их кипятком;
- не пить воду из сомнительных источников (лучше всего отдать предпочтение бутилированной воде от известных производителей).
Лицам, направляющимся в эпидемиологически неблагоприятные по амебиазу регионы, назначается индивидуальная химиопрофилактика с использованием универсальных амебоцидных средств.
Видео с YouTube по теме статьи:
Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
источник
Прекрасный мир, в котором мы живем, к сожалению, населяют сотни существ, которые занимаются лишь тем, что доставляют нам неприятности, а порой даже угрожают нашей жизни. Один враг из армии таких паразитов – безликая микроскопическая амеба, вызывающая смертельно опасный недуг амебиаз. Лечение его должно начинаться незамедлительно, а в очаге обязательно нужно проводить дезинфекцию. Амебиаз очень коварен, потому что паразиты амебы, попав к нам в кишечник, способны с кровью расселиться по другим органам, где обнаружить их чрезвычайно трудно. Особенно опасно для жизни, если амебы попадут в головной мозг. Чтобы этого не произошло, нужно при первых же признаках заболевания спешить к доктору. Давайте подробно рассмотрим следующие вопросы: откуда берется амебиаз, симптомы и лечение недуга, а главное, профилактические меры, которые необходимо предпринимать, чтобы вообще с ним не сталкиваться.
Для начала нарисуем портрет простейшего одноклеточного существа, именуемого амеба дизентерийная, или, по-научному, Entamoeba histolytica. От своих сородичей она отличается более скромными размерами ложноножек и тельца в целом. Живет эта амеба исключительно паразитарно, причем ее жертвами можем стать только мы, люди. Крошечный паразит настолько хитер, что умудрился инфицировать на Земле более 900 миллионов человек, наградив их таким заболеванием, как амебиаз. Лечение недуга, начатое своевременно, имеет хорошие прогнозы. Если же не спешить к врачу и заниматься самолечением, можно поплатиться жизнью. Дизентерийная амеба способна существовать в трех совершенно не похожих формах:
1. Цисты. Их можно уподобить яйцам. Они круглые, очень мелкие, до 12 мкм, покрыты плотной двухслойной оболочкой, бывают незрелыми (внутри менее 4 ядер) и зрелыми (внутри ровно 4 ядра). В инфицировании здоровых людей виновны именно цисты. Образовавшись в теле больного, они с калом выходят наружу. Во внешней среде они живут около месяца, а в воде — 3-4 месяца, причем многие дезрастворы с ними справиться не способны. Поэтому все это время можно легко подхватить амебиаз, лечение которого мы рассмотрим чуть ниже.
В желудке человека цисты остаются в стадии покоя. Их оболочки растворяются только в тонкой кишке. Там зрелая четырехъядерная особь, называемая материнской, делится, превращаясь в 8 дочерних одноядерных.
2. Просветная форма. Амебы-дочки питаются микробами, населяющими наш кишечник, усиленно растут и постепенно перемещаются из тонкой кишки в толстую. Пока они условно безвредны.
3. Тканевая форма. Достигнув толстого кишечника, подросшие амебы внедряются в его стенки, где начинают быстро множиться. Кишечник изъязвляется, а миллионы новых паразитов выделяются в каловые массы. При их загустении молодые амебы втягивают свои ложноножки, округляются, покрываются двойной оболочкой и превращаются в цисты.
Из вышесказанного ясно, что в инфицировании участвуют только цисты. Мелкие и чрезвычайно живучие, они с каловых масс быстро расселяются по округе. Помогают этому мухи, тараканы, некоторые другие насекомые. Канализационные отходы, которые, как известно, особой обработке не подвергаются, используют на полях в качестве отличного удобрения либо просто выливают в окружающую среду. Это также способствует расширению ареала обитания амеб. В животных, птицах, рыбах они не живут, только в человеке.
Еще один удобный способ для цист найти новую жертву – попадание их на бытовые предметы с помощью грязных рук тех, кого уже поразил амебиаз. Лечение заболевшие могут начать не сразу, но даже если эти люди своевременно приняли меры, они являются носителями заразы, пока из их кишечника продолжают выделяться цисты.
Таким образом, пути заражения амебиазом следующие:
— питье воды из рек, прудов, любых открытых водоемов;
— употребление немытых фруктов, овощей.
Есть еще три пути заражения:
— пользование одним полотенцем и ношение общего белья с носителем амебиаза;
— передача от больной матери малышу при несоблюдении ею гигиены.
Заболевание встречается чаще там, где теплый климат, но летом оно регистрируется и в наших широтах. Европейцы могут подхватить амебиаз в путешествиях по экзотическим южным странам и оттуда привезти его домой. Если у человека организм достаточно сильный, цисты и даже просветные формы амебы сравнительно долго живут в ЖКТ, не вызывая заболевания. Если же иммунитет слабый, уже на седьмой день после заражения может начать проявлять себя амебиаз. У взрослых симптомы и лечение зависят от того, где именно в организме обосновались амебы. Если это кишечник, диагностируется кишечный амебиаз. Амебы заселяют почти все его отделы – слепую кишку, восходящую, ободочную, сигмовидную и прямую. В стенках кишечника образуются десятки эрозий и язв различной глубины и диаметра (до 3 см), иногда доходит до перфорации и перитонита. В любом случае слизистые кишечника воспаляются, в язвах скапливается гной.
Важно: сильный понос в первые дни заболевания наблюдается лишь у 10% инфицированных.
В дальнейшем у всех добавляются симптомы:
— частый стул (жидкий, с гноем и кровью);
— признаки обезвоживания (сухость губ, языка, кожи, слабый тургор);
— признаки интоксикации (головная боль, приступы рвоты, тошнота);
Паразиты, попавшие в кровяное русло, расселяются по другим органам. Чаще всего страдает печень, но им подходят также легкие, головной мозг, перикард, роговица, селезенка и кожные покровы. Если это произошло, диагностируется внекишечный амебиаз, лечение которого зависит от локализации паразитов. Иногда наблюдается наличие амеб в других органах и после того, как они ликвидированы в кишечнике.
Печень, зараженная амебиазом, функционирует вполне исправно, а в анализах крови наличие паразитов не отображается. Исключение составляет показатель ALPL – щелочная фосфатаза. При печеночном амебиазе ее значения выше 140 МЕ/л.
В печени образуется гнойный мешок (абсцесс), который, если неверно подобраны средства для лечения амебиаза, способен перфорироваться. Тогда его содержимое изливается в брюшную полость, появляется внутреннее кровотечение, может возникнуть сепсис.
Симптомы наличия амеб в печени:
— ноющие боли в боку справа, часто распространяющиеся под лопатку и/или в плечо;
— интенсивность болей в правом подреберье уменьшается, когда пациент поворачивается на левый бок;
— гепатомегалия (увеличение границ печенки);
— болезненность при пальпации;
— потеря аппетита и, как следствие, веса.
Данное осложнение возможно по двум причинам:
— амебы с кровью попали в легкие из кишечника;
— препараты для лечения амебиаза в печени подобраны неправильно, в результате чего произошел прорыв абсцесса в печени и гной излился в полость плевры.
При заносе паразитов в легкие с кровью должны насторожить симптомы:
— упорный кашель с мокротой, в которой есть примеси крови;
— болезненность грудной клетки.
Без должного лечения в легких также образуется гнойный абсцесс. При этом у больного наблюдаются:
— высокая болезненность в месте абсцесса;
— признаки сердечной недостаточности.
При вскрытии нагноения появляется кашель с мокротами шоколадного цвета, глоссит, фарингит.
Диагностика амебиаза легких включает анализ крови, рентген, исследование кала на выявление цист, исследование мокрот и плевральной жидкости, серологические тесты.
Редко, но все-таки бывает амебиаз кожи. Недуг характеризуется язвами, чаще всего наблюдающимися в области живота, промежности и ягодиц. Обычно ранки глубокие, темные по краям, имеют неприятный запах.
Амебиаз мозга – одно из самых тягостных осложнений заболевания. Характеризуется сильными, не купирующимися головными болями, судорогами, нарушением чувствительности, параличом. Может развиваться абсцесс или опухоль мозговых тканей. Очаговые симптомы разные, в зависимости от локализации образования абсцесса в отделах мозга и совпадают с соответствующими неврологическими нарушениями. Лечение амебиаза у взрослых и детей, возникшего вне кишечной зоны, проводится с обязательным назначением антибиотиков в тандеме а тканевыми амебоцидами («Метронидазол», «Дегидроэмитин», «Хингамин»). При амебиазе мозга в комплекс медикаментов добавляют ноотропные лекарства.
При амебиазе печени и кожи, помимо основных медикаментов, прописывают «Дийодохин», «Интестопан», «Мексаформ».
Если химиотерапия не дает ожидаемого результата и при наличии абсцессов проводят хирургическое вмешательство.
Дизентерийные амебы могут поселиться в наших кишечниках на годы, то есть острая форма заболевания переходит в хроническую. Такое случается, когда лечение амебиаза у взрослых и малышей проводилось неверно, не до конца либо вовсе не проводилось. Больные, промучившись месяц или чуть больше, начинают испытывать желанное облегчение. Боли в животе проходят, понос тоже, общее самочувствие улучшается. Этот этап называется ремиссией, которая радует около месяца, а иногда и до трех-четырех месяцев. Человеку начинает казаться, что недуг отступил. Но после ремиссии всегда бывают новые обострения, во время которых все повторяется сначала. Такая форма течения хронического амебиаза называется рецидивирующей.
Есть еще вторая форма, называющаяся непрерывной. При ней характерные признаки амебиаза то усиливаются, то уменьшаются, но никогда не прекращаются полностью.
Симптомы хронического амебиаза:
— снижение аппетита, ведущее к потере веса, анемии;
— снижение работоспособности, жизненного тонуса;
— в кишечнике могут образоваться полипы, сужение кишечника, перфорация его стенок, кровотечения.
Прежде чем начинать лечение кишечного амебиаза, проводят дифференциацию патогенной флоры, выявленную в кале больного. Тут могут присутствовать не только дизентерийная амеба, но и кишечная амеба (Entamoeba coli), карликовая амеба (Endolimax nana) или другие, причем, чтобы подтвердить диагноз «амебиаз», нужно обнаружить именно дизентерийных амеб и именно в тканевой форме. Если же в кале только их цисты, либо просветные формы, ставится диагноз – носитель амебиаза. Дифференцирование проводят методом ПЦР. Помимо анализов кала в случае кишечного амебиаза выполняют колоноскопию.
Всем, у кого подтвердился диагноз «амебиаз», лечение антибиотиками и амебоцидами проводится в стационаре. Назначаются «Метронидазол», «Орнидазол», «Тинидазол» или другие подобные препараты, угнетающе действующие на дизентерийную амебу. В комплексе назначают препараты группы тертациклинов, которые активны к данному паразиту.
По окончании основного курса назначают дополнительный, включающий амебоциды, действующие на просветные формы. Это «Клефамид», «Этофамид», «Паромомицин». Эти же препараты приписывают людям, у которых в кале обнаружены только цисты и просветные формы амебы.
Поскольку без правильной терапии способен привести к смерти амебиаз, лечение народными средствами этого недуга возможно лишь как дополнение к главному курсу. В основном помощь знахарей сводится к прекращению у больных кровавого поноса. В народе бытуют десятки рецептов, помогающие при такой проблеме. Некоторые из них:
— Пленка от куриных желудков. Ее отделяют, тщательно моют, сушат, измельчают и едят 2 или 3 раза в день.
— Сухая заварка чая. Неполную чайную ложку тщательно прожевать и проглотить, запив водой.
— Кора дуба. (Лекарство для взрослых). Чайную ложку сухой измельченной коры нужно залить 400 мл холодной, но кипяченой воды и настаивать 8 часов. Готовое средство выпить за день.
— Широко используются голубика, черемуха, облепиха, боярышник, рябина. Рецепт приготовления идентичный для всех растений – 100 грамм сухих ягод заливают 400 мл кипятка, настаивают и принимают по 100 мл в день. Лишь ягод черемухи нужно брать всего 10 грамм.
— Чеснок. Его чистят, измельчают, отмеряют 40 грамм и заливают половиной стакана водки, дают настояться. Каждый раз за полчаса до начала трапезы принимают по 15 капель средства.
Данное заболевание практически не наблюдается у грудничков. А вот малыши от года и до трех лет болеют им чаще всего, потому что они, научившись ходить, желают исследовать мир вокруг и делают это преимущественно руками. А дети старше трех лет уже понимают, что в рот тянуть все подряд нельзя. Родители должны учитывать эти особенности и максимально ограждать своего ребенка от инфицирования.
Симптомы амебиаза у малышей:
— понос (основной и самый важный признак);
— температура (может подниматься незначительно либо до высоких отметок).
У детей понос сперва не очень частый, около 6-7 раз в день, каловые массы разжиженные, в них может присутствовать слизь. В дальнейшем позывы учащаются до 20 и более раз, каловые массы выделяются сильно разжиженными, с кровью и слизью. Ребенок на этом этапе становится вялым, отказывается от игр, жалуется на боль в животе, тошноту.
Внекишечные виды амебиаза у малышей бывают нечасто. Их симптоматика такая же, как у взрослых. Острая форма заболевания без должной терапии через три-четыре недели переходит в хроническую.
Диагностика проводится на основе анамнеза и анализа кала (в нем находят слизь, эритроциты, цисты, эозинофилы). Этот анализ выполняют несколько раз, чтобы исключить ошибку. В отдельных случаях ребенку проводят серологический тест на антитела, но он начинает «работать» только через 2 недели от появления первых симптомов. Анализ крови при остром амебиазе результатов не дает, но при хроническом отмечается повышение СОЭ и эозинофилов, уменьшение гемоглобина.
Лечение амебиаза у детей проводится в стационаре. Используются препараты «Осарсол», «Делагил», антибиотики группы тетрациклинов, «Флагил», «Трихопол», «Фасижин», «Мератин», витамины, «Бифифор», «Симбитер». Особое внимание уделяется восстановлению потерянной организмом жидкости, для чего ребенку дается обильное питье (при рвоте по ложечке, но очень часто). Чтобы не было потери солей, желательно сделать для питья раствор: 1 л воды, плюс по 1 ч. л. без горки соли и соды, плюс 2 ст. л. сахара, все перемешать до растворения компонентов, нагреть до температуры +37 °C перед использованием.
Как и любую кишечную инфекцию, амебиаз можно предупредить, если соблюдать гигиену, мыть руки перед принятием пищи и после посещения туалета, мыть все продукты, купленные или сорванные на личных земельных участках, кипятить воду, взятую из открытых водоемов. Кроме того, необходимо уничтожать разносчиков цист – мух, тараканов.
При первых признаках амебиаза нужно спешить к доктору, а не заниматься самоисцелением даже с помощью самых проверенных «бывалыми» рецептов. Это предотвратит заражение амебиазом родных и близких.
источник
Дизентерийный амебиаз – антропонозное заболевание, характеризуется фекально-оральным путем передачи.
Паразит, относящийся к типу Простейшие, семейству Entamoebidae Entamoeba histolytica – возбудитель амебиаза.
В жизненном цикле патогенного микроорганизма две стадии:
- вегетативная (тканевая, большая вегетативная, просветная, предцистная). Тканевую и вегетативную стадии находят у пациентов с подтвержденным острым амебиазом, просветную и предцистную – во время выздоровления;
- стадии покоя диагностируются у больных в период выздоровления и цистоносительства.
- пациенты, у которых диагностирован хронический амебиаз;
- носители паразита в процессе выздоровления;
- переносчики стадий покоя (мухи).
Больные острой формой заболевания не представляют опасности заражения. В остром периоде такие носители выделяют вегетативные стадии, которые быстро погибают в окружающей среде.
Самый распространенный путь заражения амебиазом – попадание загрязненной пищи и воды в органы ЖКТ. Еще один фактор передачи – анальный половой акт.
- неудовлетворительные жизненные условия;
- гигиеническая неграмотность;
- ослабление иммунитета;
- нервные нагрузки;
- неправильное питание.
Инвазия происходит во время проникновения цист Entamoeba histolytica в ЖКТ человека. В тонкой кишке (в ее нижнем отделе) или начале толстого кишечника покровы цисты растворяются, тем самым эта жизненная стадия переходит в иную форму своего развития – просветную. Размножение и обитание ее происходит в толстом кишечнике, что не вызывает никаких симптомов.
Процессы, лежащие в основе превращения просветной формы в тканевую, мало изучены. Известно, что ведущую роль во внедрении паразита в ткани человека играют специфические ферменты – протеазы.
Размножение амебы в стенках кишечника приводит к образованию абсцессов, которые в дальнейшем становятся язвами. В ходе болезни число амебных язв значительно увеличивается (особенно сильно поражены слепая и восходящая кишки). Entamoeba histolytica, поражающая кишечник, через кровь может проникнуть в печень и прочие органы, образовывая гнойные воспаления в зараженных участках. Размеры гнойников различны, могут достигать 10-20 см. Микроабсцессы в ткани печени часто принимаются за проявление амебного гепатита – внекишечный амебиаз.
Симптомы полностью зависят от места локализации паразита, а также периода заболевания – острого и хронического.
Амебиаз кишечника обычно характеризуется острым течением, но бывает и хроническим. Время инкубации может длиться от одной недели до многих месяцев. Амеба поражает верхние участки толстого кишечника. Одна из самых распространенных разновидностей этой формы амебиаза – дизентерийный колит.
Внекишечный амебиаз развивается, когда паразит покидает свое привычное место локализации – кишечник. С током крови амеба проникает в печень и начинает разрушать ее клетки. Помимо печени, Entamoeba histolytica может мигрировать в другие органы. Выделяется несколько разновидностей этой формы заболевания:
- печеночный абсцесс. Подобное патологическое состояние характеризуется атипичным течением, в ряде случаев наблюдается желтуха. Наибольшую опасность представляет прорыв гнойника;
- легочный амебиаз. Вызван разрывом гнойного участка в печени, инфекция попадает в грудную полость через стенки диафрагмы;
- амебный перикардит. Через диафрагму содержимое печеночного абсцесса может проникнуть в перикард. Эта очень опасная форма внекишечного амебиаза может привести к смерти;
- церебральный амебиаз. Гнойные участки могут образоваться в любом отделе мозга, прорыв абсцессов с большой вероятностью оканчивается летальным исходом;
- кожный амебиаз. При проникновении возбудителя в кожу из кала больного, а также при вскрытии гнойных очагов печени могут возникнуть язвы на коже, которые достаточно глубоки, но безболезненны.
В клинике существуют кишечные и внекишечные осложнения болезни.
Осложнения амебиаза кишечника:
- периколиты;
- кровотечения в кишечнике;
- возникновение опухоли кишки –амебомы;
- сужение просвета кишечника;
- острый аппендицит;
- полипы;
- расслаивающийся колит;
- острый перитонит, который несет угрозу для жизни больного.
Осложнения внекишечного амебиаза:
- амебные гнойники печени;
- образования обширных гнойных участков в легких;
- глубокие язвы на коже.
Болезнь распространена повсеместно, восприимчивость к заболеванию остается на высокой отметке.
Болеют люди любого возраста, но наиболее частые случаи инвазии регистрируются среди мужчин 25-55 лет. Амебиаз у детей встречается реже, но процент осложнений намного выше, чем у взрослых из-за слабого иммунитета.
Наиболее высокие эпидемиологические показатели наблюдаются в период лета/осени из-за благоприятных условий передачи возбудителя и частого присоединения других кишечных инфекций.
Обычно заболевание регистрируется в виде единичных случаев, но в закрытых сообществах может возникнуть эпидемия.
Профилактика амебиаза включает в себя три этапа:
- своевременное выделение и лечение носителей цист паразита;
- санитарная обработка окружающей среды;
- повышение гигиенической грамотности населения.
В группу риска входят следующие категории людей:
- лица, вернувшиеся из стран с напряженной эпидемической обстановкой;
- жители городов, в которых не оборудована канализация;
- работники в сфере очистительных услуг;
- лица, контактирующие с пищевыми продуктами.
Все перечисленные люди нуждаются в ежегодных медицинских осмотрах с целью выявления цист паразита. При положительных результатах анализов больных необходимо поместить в стационар и не допускать к работе до полного выздоровления.
Для предотвращения заражения амебами должна проводиться регулярная проверка объектов водоснабжения, канализаций, выгребных ям, общественных туалетов.
Просветительская работа направлена на освещение основных правил личной гигиены.
Согласно Всемирной организации здравоохранения амебиаз разделяют на две группы – бессимптомный и явно выраженный. Амебиаз, симптомы которого определяет локализация амебы, также проявляет индивидуальные особенности в зависимости от пола и возраста пациентов.
Общие симптомы амебиаза аналогичны болезненным проявлениям у пациентов с другими видами инвазий. Клиническая картина вызвана подавлением иммунной системы организма, нарушением обмена веществ и интоксикацией продуктами метаболизма паразита. К наиболее распространенной и неспецифической симптоматике можно отнести:
- повышенную температуру тела;
- раздражительность;
- быструю утомляемость;
- нарушения сна;
- метеоризм;
- снижение аппетита;
- головные боли.
- учащенная дефекация – основное проявление этого недуга. В начале заболевания приступы диареи могут мучать больного до 5-6 раз в сутки, каловые массы содержат в составе сгустки слизи. При отсутствии лечения позывы к дефекации могут участиться – до 10-20 раз в сутки. При этом кал приобретает вид «малинового желе» из-за большого скопления крови;
- тянущие боли внизу живота, которые усиливаются во время дефекации;
- в первые дни болезни температура редко поднимается за пределы нормальной отметки, но в дальнейшем может начаться лихорадка с температурой до 38-40 градусов;
- мучительные и длительные ложные позывы к дефекации – тенезмы, которые вызывают дополнительные болевые ощущения. При этом кал выделяется в незначительных количествах или не выделяется вообще;
- развивается анемия из-за кровотечений из язв;
- при прерванном лечении или его отсутствии заболевание может окончиться длительной ремиссией. Но болезненные явления обычно появляются вновь, при этом амебиаз переходит в хроническую форму.
- в первые дни заболевания единственный признак наличия паразита – его присутствие в фекалиях;
- жжение и боль в языке;
- неприятный привкус во рту;
- обезвоживание;
- сонливость
- отсутствие аппетита.
Обычно заражаются дети, которые не соблюдают правила личной гигиены.
Ввиду слабой иммунной системы болезненные проявления у ребенка несут более выраженный характер, чем симптомы амебиаза у взрослых.
Симптомы кишечного амебиаза у женщин могут указывать на развитие молниеносного колита. Эта форма протекает очень тяжело, могут произойти глубокие повреждения слизистой стенки кишечника, кровотечения, некроз ткани. Особенно часто такое заболевание возникает в период беременности и во время послеродовой адаптации.
После острой формы кишечное заболевание может стать хроническим – стойким и требующим длительного лечения (иногда 5-10 лет). Поэтому так важно начать терапию вовремя.
- признаки раздраженности брюшины;
- кровоточащие язвы в кишечнике;
- некроз слизистой оболочки толстой кишки;
- перфорации кишечника;
- адинамия;
- увеличение крови и гноя в кале;
- боль во всех участках живота;
- метеоризм;
- язвенное поражение кишечных сфинктера приводит к недержанию жидкого содержимого кала;
- кишечная непроходимость;
- тошнота;
- учащенный пульс;
- анемия.
Симптомы внекишечного амебиаза зависят от формы заболевания. Локализация паразита может быть разнообразной.
Паразит может проникнуть по воротным венам в печень, где начинается образование гнойников. Печеночные абсцессы чаще всего занимают правую область печени. При этом наблюдается:
- амебный гепатит или увеличение печени, болезненность при пальпации;
- лихорадка, температура достигает 39-40 градусов;
- сильное потоотделение, особенно по ночам;
- ограничение подвижности диафрагмы;
- тошнота;
- рвота;
- дискомфорт при положении на правом боку;
- землистый цвет лица;
- желтуха.
Наиболее часто заболевание диагностируется у мужчин в возрасте от 20 до 35 лет.
Амебиаз легких начинается остро либо постепенно, возникает, когда печеночный абсцесс прорывается через диафрагму в грудную полость. При этом заболевании выявлены:
- боль в области груди;
- кашель с отхождение вязкой мокроты, содержащей гной и прожилки крови;
- одышка;
- озноб;
- лихорадка.
Мочеполовой (урогенитальный) амебиаз отличается долгим бессимптомным лечением, в большинстве своем поражает гомосексуалистов. Гетеросексуалы могут заразиться при сексуальных контактах с носителем амеб. Мочеполовой амебиаз у женщин часто развивается при проникновении возбудителя из прямой кишки во влагалище.
- появление глубоких, болезненных язв на головке и крайней плоти члена;
- зловонные гнойные воспаления лимфоузлов паха;
- у гомосексуалистов изъязвления образуются в области заднепроходного канала.
- боль во время мочеиспускания;
- скудные выделения гноя и слизи из влагалища;
- на слизистой оболочке малых и больших половых губ появляются кровоточащие язвы;
- схваткообразные боли живота.
Эта форма заболевания опасна для женщин началом опухолевого процесса шейки матки.
Амебный перикардит требует немедленного лечения, прорыв гнойника печени в перикард может обернуться шоком больного и быстрым летальным исходом.
- признаки сердечной недостаточности;
- спайки в диафрагме;
- раздражение брюшины;
- скопление жидкости между листками перикарда.
Развивается как осложнение у лиц, перенесших кишечный амебиаз. Заболевание выделяется в отдельную группу и регистрируется чаще всех остальных внекишечных проявлений амебиаза.
- язвы и эрозии на коже ягодиц и вокруг анального отверстия, которые почти безболезненны;
- изъязвления издают неприятный запах.
Кожные симптомы амебиаза у детей опасны и требуют немедленной госпитализации.
Лечение амебиаза требует квалифицированного и тщательного подхода. Осложнения протекают тяжело и часто требуют хирургическое вмешательство.
На сегодняшний день для того, чтобы правильно диагностировать такое заболевание, как амебиаз, необходимо сдать определенные анализы. Например:
- Анализ кала.
- Биопсийные материалы язвенных поражений.
- Отобранные ректальные мазки при ректороманоскопии.
- Аспират содержимого абсцесса печени и так далее.
И наиболее действенным среди них является анализ кала на амебиаз. Фекалии исследуются под микроскопом и в них выявляются вегетативные формы.
В некоторых случая необходимо сдать от трех до шести анализов на амебиаз. Это делается на первых же порах заболевания. Такое количество анализов необходимо сдать для того, чтобы окончательно убедиться в том, страдает ли пациент данным заболеванием. Пациенту при наличии определенных симптомов, необходимо обратиться к врачу, который и должен поставить или опровергнуть диагноз.
Для того, чтобы провести диагностику амебиаза правильно, необходимо в физиологическом растворе провести микроскопию из свежевыделенных фекалий нативных мазков, а также мазков, которые предварительно окрашивают в раствор Люголя. Если заболевание находится на острой стадии или же на предострой, то в результате исследования специалисты должны обнаружить вегетативную тканевую форму амебы. Если же носители у пациента являются бессимптомными, то в лаборатории обнаруживаются циста и малая просветная форма. Но выявление просветных форм и цист в фекалиях является недостаточным показанием для того, чтобы поставить диагноз.
Во время лабораторной диагностики амебиаза используются фекалии не позднее, чем через пятнадцать минут после дефекации. Это очень важный фактор, который необходимо учитывать, иначе можно поставить неверный диагноз.
Бывают также случаи, когда специалисты не уверены на сто процентов в наличии действенных признаков амебиаза у пациента. И тогда они используют трихромовый метод окраски для длительного хранения препаратов, а затем отправляют их на специальную экспертизу в референтную лабораторию.
Диагностирование кишечного амебиаза путем исследования свежевыделенных фекалий под микроскопом является наиболее простым и удобным для врачей. Для того, чтобы провести такую диагностику, клиника должна быть оснащена новейшим современным оборудованием. Но при этом даже самый опытный лаборант не всегда способен оценить состояние больного. И в таких случаях как раз и необходимо отправлять анализы пациента в более подготовленные лаборатории для дальнейших исследований и получения окончательной оценки.
В некоторых случаях рекомендуют проводить колоноскопию и ректоскопию. Это делается тогда, когда другие анализы свидетельствуют о поражении кишечника. Если доктор назначил колоноскопию и ректоскопию, у пациента берется биопсия зараженного участка кишечника, исследуется для выявления амеб, а затем ставится диагноз. Дифференциальная диагностика амебиаза помогает выявить наличие в кишечнике всевозможных язв и амебомы. Если все-таки у пациента амебиаз, тогда тип поражения будет не диффузным, а очаговым.
Для того, чтобы диагностировать внекишечный амебиаз, как правило, врачи назначают пациентам компьютерную томографию и ультрасонографию. Благодаря этому определяется число и количество абсцессов в организме больного, локализация, а самое главное – контролируются результаты лечения.
Еще рекомендуется сделать рентген. Он поможет определить количество абсцессов в легких, есть ли выпот в плевральную полость, а также состояние диафрагмы.
При этом необходимо заметить, что дифференциальная диагностика проводится в случае заболеваний, которые сопровождаются, гемоколитом. Дизентерийный амебиаз отличается достаточно кратковременным инкубационным периодом, весьма острыми симптомами в начале болезни и небольшими клиническими проявлениями на протяжении довольно короткого временного диапазона. И в данном случае очень быстро прогрессируют патологические изменения в крови. К тому же данное заболевание имеет тенденцию к рецидиву и сопровождается проявлениями гемоколита уже на тяжелых стадиях болезни.
Но самое главное, что необходимо запомнить в данном случае, так это тот факт, что правильный диагноз может поставить только опытный врач, который обладает достаточно высоким уровнем квалификации. Никогда нельзя слушать советов обычных людей (друзей, знакомых, родственников). Как только у вас появились первые же признаки и симптомы такого заболевания, как амебиаз, вам необходимо сразу же обращаться за помощью к специалисту. И постарайтесь выбрать врача с очень хорошей репутацией. Это необходимо во избежание неправильной диагностики заболевания.
Лечение амебиаза проходит в инфекционных отделениях больниц. Как правило, оно направлено на полное устранение каких-либо проявлений данного заболевания, а также возмещения той потери крови, электролитов и жидкости, которая произошла за время болезни. Еще в результате лечении амебиаза должны быть полностью уничтожены все возбудители данного заболевания.
Амебы, которые возникают при амебиазе в человеческом организме, могут выбрать в качестве среды обитания для себя кишечную стенку, просвет кишечника или же находиться вне этой области. А из-за этого далеко не все препараты способны устранить данные микроорганизмы. Именно поэтому врачи рекомендуют использовать в ходе лечения разные лекарственные средства. То есть скомбинировать их. И тогда можно будет говорить о каком-то положительном результате.
Отталкиваясь от симптомов амебиаза, лечение может быть назначено при помощи разных препаратов. Они разделены на три основные группы. А именно:
- Контактные препараты. Они оказывают весьма губительное действие на те микроорганизмы, которые являются причиной данного заболевания у пациента.
- Препараты, которые действуют на тканевые формы амебы. Они считаются достаточно эффективными в том случае, если пациент страдает внекишечным или кишечным амебиазом.
- Универсальные препараты. Они применяются при лечении любой из форм амебиаза.
Каждая группа препаратов является весьма эффективной на той или иной стадии заболевания. В основном назначение лечения происходит под чутким руководством специалиста. То есть самолечением заниматься ни в коем случае нельзя. Врач сам прекрасно знает, какие именно препараты вам необходимо выписать. Выбор лекарств для лечения амебиаза у взрослых, а также для лечения амебиаза у детей напрямую зависит от стадии его заболевания. Как только у вас проявляются первые симптомы, вам немедленно следует обратиться за помощью к специалисту, он вас обследует, диагностирует болезнь и назначит лечение, отталкиваясь от состояния ваших анализов.
К первой группе препаратов для лечения амебиаза относятся такие лекарства, как дийодохин и ятрен. Их необходимо принимать в дозах по пол грамма трижды в день в течении полутора недель. После применения должен пройти определенный промежуток времени, а затем курс рекомендуется повторить. А именно, опять-таки в течении полутора недель необходимо принимать дийодохин. Только в данном случае уже по 0,25-0,3 грамма и около четырех раз в неделю.
Ко второй группе можно отнести эметин солянокислый, дигидроэметин, амбильгар и делагил. Первый из вышеперечисленных препаратов принимается в дозах 1 грамм на килограмм в сутки. Его вводят под кожу внутримышечно в течении недели. Если это не поможет, то, как правило, врачи назначают повторение курса через полтора месяца.
Второй принимается также внутримышечно в течении полутора недель по полтора миллиграмма на килограмм в сутки. Данный препарат считается лучше, чем предыдущий, поскольку в нем содержится намного меньше токсинов и он гораздо эффективнее.
Третий из вышеупомянутых препаратов может превзойти первые два вместе взятые. Его принимают в течении недели по 25 миллиграмм на килограмм за сутки. Но он имеет один недостаток. Амбильгар может поспособствовать проявлению нервно-психических нарушений и головных болей.
И, наконец, четвертый препарат. Он обладает достаточно выраженным действием. Он способен полностью сконцентрироваться в печени и в кишечнике. Поэтому делагил считается весьма эффективным при амебиазе и одного, и другого органа. Его необходимо принимать в течении трех недель. При этом на первой неделе – по 0,75 грамм в сутки, на второй – по 0,5 грамм, а на третьей – по 0,25 грамм.
К третьей группе препаратов от амебиаза относится метронидазол. Это лекарство назначают при кишечном и внекишечном амебиазе. В первом случае его принимают трижды в день в течении пяти дней по 0,4 грамма. Во втором – трижды в день в течении одного дня по 0,8 грамм, далее в течении пяти дней трижды в день по 0,4 грамма. Некоторые врачи предлагают принимать данный препарат в течении полутора недель.
Еще одним лекарством, которое относится к третьей группе препаратов, является фурамид. Оно используется в течении пяти дней. Пьется трижды в день по две таблетки. Также его могут использовать и для профилактики. А именно по две таблетки в течении того времени, пока пациент болеет.
В качестве вспомогательного средства можно использовать и антибиотики. Как правило, врачи прописывают мономицин, тетрациклин, метациклин и другие препараты. Антибиотики иногда сочетают с противоамебными препаратами. Такое лечение назначают в случае абсцессов легких, печени, мозга и так далее.
Но в любом случае лечение должен назначить опытный специалист, который является профессионалом своего дела и знает в нем толк. Никогда не занимайтесь самолечением. Все антибиотики и другие противовоспалительные препараты вам должны выписать профессионалы.
Также необходимо заметить, что некоторые пациенты предпочитают лечение данного заболевания народными средствами. Здесь сразу же хотелось бы сделать акцент на том, что при лечении серьезных заболеваний всегда нужно руководствоваться здравым смыслом. И опять-таки, лечение любыми средствами вам должен назначить только опытный специалист.
К тому же в наше время амебиаз практически полностью излечим.
Для лечения амебиаза могут быть назначены различные препараты в зависимости от симптомов данного заболевания. А именно:
- Просветные препараты.
- Контактные препараты.
Первые, как правило, используют для лечения неинвазивного амебиаза. То есть в случае бессимптомных носителей. Еще специалисты могут назначать лечение просветными препаратами в случае профилактики после лечения системными тканевыми амебоцидами. С их помощью проводят элиминацию амеб, которые могли остаться внутри кишечника. И таким образом, врачи минимизируют возможность проявления рецидивов.
Если же клинический случай является достаточно сложным, и врачи осознают, что предотвратить рецидив невозможно, то просветные препараты не прописываются, поскольку это нецелесообразно. В таких случаях просветные амебоциды могут быть прописаны только, если существует вероятность заражения других лиц данным заболеванием. Например, если больной работает в определенной структуре с большим скоплением народа. Тогда и назначаются просветные препараты от амебиаза.
Использование специальных препаратов для лечения амебиаза дает очень хорошие результаты. Но только больному необходимо при проявлении первых же симптомов обратиться за помощью к специалисту. Это следует сделать для того, чтобы предотвратить распространение болезни на начальной стадии. Как правило, врачи прописывают препараты для больных в следующих дозировках:
- метронидазол – 30 мг/кг в три приема в день в течении полутора недель;
- орнидазол – детям 40 мг/кг в два приема в день в течении трех дней, а взрослым 2 г в два приема в течении трех дней;
- тинидазол – детям 50 мг/кг раз в день в течении трех дней, а взрослым 2 г в сутки в течении трех дней в один прием;
- секнидазол – детям 30мг/кг в сутки в один прием в течении трех дней, взрослым 2 г в сутки в один прием в течении трех дней.
- метронидазол – 30 мг/кг в три приема в день в течении восьми-десяти дней;
- орнидазол – детям 40 мг/кг в два приема в день в течении трех дней, а взрослым 2 г в два приема в течении трех дней;
- тинидазол – детям 50 мг/кг, а взрослым 2 г в сутки в течении пяти-семи дней в один прием;
- секнидазол – доза у детей 30мг/кг, а у взрослых 2 г в сутки в один прием в течении трех дней.
Существуют и альтернативные варианты излечения данного заболевания. Иногда для того, чтобы вылечить эту болезнь, необходимо принимать дегидроэметин дигидрохлорид. Как правило, его принимают в течении четырех-шести дней в дозах 1 мг/кг за сутки. После того, как весь курс лечения этим лекарством будет окончен, прописывается хлорохин по 600 мг в сутки в течении двух дней, после этого – 300 мг в сутки в течении двух недель.
Затем могут применяться просветные амебоциды. А именно паромомицин (1000 мг за сутки разделить на два приема, пьется пять дней) и этофамид (20 мг/кг за сутки, пьется в два приема, разделить на семь дней).
Бывают и особо тяжелые случаи. Тогда врачи, как правило, назначают следующую схему лечения лекарствами от амебиаза: метронидазол сочетается с хиниофоном. Первый необходимо принимать в дозах 750 мг трижды в день в течении недели, а второй – 650 мг трижды в день в течении трех недель. Если же развивается анемия, то прописывается железо и кровезаменители.
Это основные препараты, которые прописывают врачи. Хотя специалисты иногда выписывают и другие лекарства, о которых мы не упомянули. Все зависит от стадии заболевания больного. Также стоит отметить, что в том случае, если имеются какие-нибудь конкретные осложнения, тогда врачи назначают совершенно другую схему лечении данного заболевания. Но следует учитывать тот факт, что у каждого пациента это происходит на индивидуальной основе. Поэтому не следует слепо следовать чьим-то советам. Лечиться необходимо теми средствами, которые лично вам пропишет опытный врач.
И не забывайте о противопоказаниях. У некоторых пациентов имеется определенная непереносимость того или иного препарат. Для этого врач предварительно должен назначить вам лабораторные анализы и обследовать вас. Если окажется, что у вас данные лекарства не вызывают никаких аллергических реакций, то вам назначат лечение.
Лечение такой болезни, как амебиаз, непременно должен назначать исключительно опытный специалист. Но нередко бывают случаи, когда пациенты сомневаются в современной медицине, и желают попытать удачу и избавиться от недуга при помощи народных средств. Данное заболевание также можно попробовать устранить некоторые травами и другими растениями. А именно к народным средствам от амебиаза можно отнести:
- Чеснок. Говорят, что настойка чеснока очень помогает в случае с амебиазом. Необходимо смешать сорок грамм чеснока и сто грамм водки, а затем эту смесь принимать примерно по десять капель трижды за сутки и за тридцать минут до того, как вы сядете кушать.
- Черемуха. Следует использовать примерно десять граммов ягод черемухи, залитых 200 мл обычной кипяченной воды. Настаивать смесь необходимо в течении трех-четырех часов. Полстакана принимают внутрь за полчаса до приема трапезы.
- Тмин. Это растение считается наиболее действенным в народной медицине для лечения амебиаза. Берется 200 миллилитров кипящей воды и заливается тмин, а затем настаивается в течении пятнадцати минут. После этого смесь должна немного остыть. Настойку процеживают и хранят в холодильнике двое суток. Пьется она по половине стакана дважды в сутки после приема пищи.
- Боярышник и облепиха. Эти средства многим знакомы не понаслышке, ведь многие недуги лечатся с их помощью. В двух разных стаканах необходимо вскипятить сто граммов плодов. После этого напиток охлаждается, процеживается и принимается маленькими порциями в течении нескольких дней.
Лечение амебиаза можно провести и с помощью определенных трав:
- Листья эвкалипта могут замедлить или вовсе подавить прогрессирование болезни амебиаза. Для того, чтобы сделать настойку, вам необходимо 30 миллилитров воды смешать с 5 миллилитрами спиртового раствора (однопроцентного) и принимать трижды в день за полчаса до еды.
- Сорок капель настойки из спирта и черного тополя смещать с теплой водой и пить за час до еды.
Таким образом, лечение амебиаза народными средствами, конечно, возможно. Но не на поздних стадиях. Именно поэтому вам необходимо помнить, что здравый смысл должен превышать ваши сомнения в современной медицине, если они имеются. И первое, что нужно сделать, так это незамедлительно обратиться за помощью к врачу, поскольку только опытный специалист способен поставить по-настоящему правдивый диагноз и назначить должное лечение пациенту.
источник
Первым, кто упомянул амебиаз в своих трудах, был Гиппократ. Ученый описывал инфекцию как продолжительную и мучительную болезнь с сильным поносом, в ходе которой кишечник покрывается язвами. Также Гиппократом было отмечено, что при данном заболевании могут развиваться гнойные процессы в области печени. В средние века изучением амебиаза продолжил заниматься персидский врач Авиценна, который приводил детальную характеристику заболевания в своей книге «Канон врачебной науки».
Группа биологов из университетов таких городов как Сан-Франциско, Аризона и Нью-Мексико, провела исследование, в ходе которого было изучено влияние микрофлоры кишечника на человека. Результаты работы биологов, которые были опубликованы в журнале BioEssays, говорят о том, что микроорганизмы могут управлять аппетитом человека для обеспечения себе оптимальной среды обитания. Участник группы, доктор Карло Мали, заявляет, что бактерии кишечной микробиоты обладают способностью манипулировать человеком. Предположение ученых базировалось на том факте, что живые организмы, населяющие кишечник, обладают различными требованиями. Некоторым бактериям необходимы для нормального функционирования жиры, другим микроорганизмам нужен сахар. Поэтому, вероятно, представители микрофлоры стимулируют аппетит, вызывая желание у человека употребить определенный продукт.
На данный момент не существует доказанного способа, при помощи которого микроорганизмы могут манипулировать гастрономическими пристрастиями людей. Теоретическое обоснование базируется на установленной связи между состоянием микрофлоры кишечника и нервной системы. Ученые предполагают, что бактерии посылают различные сигналы нерву, который соединяет большое количество клеток пищеварительного тракта с головным мозгом, что влияет на желания человека употребить тот или иной продукт.
Другим интересным фактом возможностей микрофлоры, к которому пришли японские ученые в 2004 году, стало доказательство того, что микроорганизмы кишечника оказывают влияние на способность адаптироваться к условиям окружающей среды. Исследователи удалили у подопытных мышей часть желудочно-кишечных бактерий и определили, что подопытные стали хуже реагировать на сложные ситуации. Также у таких мышей было отмечено сильное повышение уровня стрессовых гормонов в сравнении с теми животными, у которых микрофлора была нетронута.
Взаимосвязь микрофлоры и когнитивных функций организма подтвердило исследование, проведенное под руководством Джона Крайана из ирландского университета. Эксперимент заключался в изучении поведения животных, которым давался вид лактобактерий Lactobacillus rhamnosus. Спустя время, у мышей отмечалось заметное улучшение способностей к обучению, повышалась концентрация. Теперь этот эксперимент ученые планируют повторить на людях.
Кишечные бактерии защищают от аутизма – данный факт был подтвержден учеными из университета Калифорнии. Наблюдая за аутистами (детьми с аутизмом), многие врачи замечали, что расстройства психики нередко связаны с нарушениями пищеварительной системы. В 2012 году было проведено масштабное исследование, где был доказан факт того, что пациенты с аутизмом чаще страдают различными кишечными патологиями. Оставалось определить характер связи между представителями микрофлоры и аутизмом. Для этого сотрудники калифорнийского университета взяли для опыта мышей, которые проявляли животную модель аутизма (не исполняли ультразвуковых песен и проявляли навязчивое поведение, свойственное этому заболеванию). По достижению 3-недельного возраста врачи исследовали кишечник таких мышей и обнаружили в нем различные воспалительные процессы. Следующим этапом эксперимента было кормление мышей пищей с добавками бактерий Bacteroides fragilis, которые помогают бороться с кишечными воспалениями. Спустя три недели, после того как кишечник пришел в норму, у мышей стали исчезать признаки аутизма.
Возбудителем амебиаза (амебной дизентерии, амебного колита) является дизентерийная амеба – микроорганизм, относящийся к семейству амеб царства простейших (одноклеточных паразитов).
Семейство амеб включает в себя огромное количество представителей, большинство из которых не представляют угрозы для людей и животных. Исключением стала дизентерийная амеба (научное название – Entamoeba histolytica), которая считается одной из самых патогенных (вызывающих заболевание) амеб для человека.
Главными структурными чертами дизентерийной амебы являются:
- неправильная, постоянно меняющаяся форма тела;
- псевдоподии (ложные ножки);
- тонкая наружная мембрана (оболочка);
- бесцветная цитоплазма (внутриклеточная жидкость);
- крупное бесцветное ядро.
Дизентерийная амеба представляет собой прозрачную клетку неправильной формы. Под микроскопом отмечается бесцветная цитоплазма, напоминающая битое стекло. Даже крупное ядро клетки прозрачно.
Дизентерийная амеба постоянно меняет свою форму, благодаря чему происходит ее движение. Наружная оболочка амебы удлиняется в сторону движения, образуя широкий вырост. В этот вырост быстро переливается содержимое клетки. Затем образуется новый вырост, в который вновь переливается цитоплазма. Движение происходит толчкообразно и поступательно (шаг за шагом). Во время движения выросты постоянно появляются и исчезают, поэтому и называются ложными ножками.
Существуют три стадии развития амебы, в каждой из которых амеба может существовать как отдельная жизнеспособная форма.
Тремя стадиями развития дизентерийной амебы являются:
- просветная стадия;
- вегетативная стадия;
- стадия цисты.
В период вегетативной стадии развития амеба может находиться в виде двух форм – большой вегетативной и тканевой.
Размеры тела, подвижность и внутриклеточные включения у амебы зависят от стадии ее развития.
| Морфологическая форма | Размер | Отличительные черты | Среда обитания |
| Просветная форма | 0,01 – 0,02 миллиметра. |
| Просвет верхнего отдела толстого кишечника (слепой и восходящей ободочной кишки). |
| Большая вегетативная форма | 0,03 – 0,06 миллиметра. |
| Когда амебы попадают в кровь, происходит их диссеминация (распространение) по органам – печени, легким, головному мозгу.
|
| Тканевая форма | 0,02 – 0,025 миллиметра. |
| Слизистая оболочка толстого кишечника. |
| Циста | 0,008 – 0,015 миллиметра. |
| Нижний отдел толстого кишечника. |
Весь жизненный цикл дизентерийной амебы состоит из двух стадий, которые постоянно чередуются.
Стадиями жизненного цикла амебы являются:
- стадия покоя (форма цисты);
- активная стадия (вегетативная, тканевая и просветная форма).
В период покоя зрелая циста, покрытая плотной оболочкой, пребывает в «спячке». Все процессы жизнедеятельности в этот период приостановлены. Дизентерийная амеба может находиться длительное время в окружающей среде в таком виде.
Активная стадия жизненного цикла амебы начинается с попадания цисты в организм человека. В нижнем отделе тонкого кишечника под действием ферментов растворяется наружная оболочка цисты. Далее происходит размножение и поэтапная трансформация амебы.
Этапами активной стадии развития дизентерийной амебы являются:
- образование первичных амеб;
- размножение просветных форм;
- переход в тканевую форму;
- увеличение клеток с трансформацией в большую вегетативную форму;
- постепенное уменьшение амеб и покрытие плотной оболочкой;
- выделение амеб из организма.
После растворения наружной оболочки циста превращается в промежуточную форму амебы с четырьмя ядрами. Внутри клетки каждое ядро делится на два. Восьмиядерная клетка удлиняется и разделяется на две новые клетки, содержащие по четыре ядра. Деление клеток продолжается до образования восьми молодых амеб, содержащих по одному ядру. Они представляют собой просветную форму, которая попадает в толстый кишечник. Дальнейшее размножение просветных форм также происходит за счет простого деления.
При определенных условиях просветные формы амеб проникают в слизистый слой толстого кишечника, превращаясь в тканевые формы. Здесь они разрушают клетки слизистого слоя, вызывая заболевание – амебный колит.
Часть тканевых амеб выделяется обратно в просвет кишечника. Они начинают поглощать эритроциты и постепенно увеличиваются в размерах. Отсюда их название – большая вегетативная форма. При повреждении сосуда амебы проникают в кровоток и распространяются по всему организму.
Часть вегетативных форм выводятся из организма с калом и быстро погибают в окружающей среде. Другая часть задерживается в нижнем сегменте кишечника (сигмовидной и прямой кишке), где постепенно уменьшается в размерах и покрывается плотной капсулой. В итоге образуются цисты, которые также выделяются из организма с калом. Из окружающей среды циста вновь попадает в пищеварительную систему человека, и жизненный цикл амебы начинается заново.
Толстый кишечник изнутри покрыт слизистой оболочкой, имеющей слоистое строение.
Слоями слизистой оболочки кишечника являются:
- эпителиальный слой;
- соединительная пластинка;
- мышечная пластинка;
- подслизистая основа.
Эпителиальный слой
Эпителиальный слой слизистой оболочки кишечника представлен одним слоем цилиндрических клеток – кишечных эпителиоцитов. Эпителиоциты разделены на несколько видов клеток, которые выполняют свою особую функцию.
| Эпителоцит | Краткая характеристика | Выполняемая функция |
| Бокаловидные клетки |
|
|
| Энтероциты или абсорбирующие клетки |
| Основная функция заключается в абсорбции (всасывании) питательных веществ из содержимого кишечника. |
| Малодифференцированные клетки |
| Участвуют в процессе регенерации слизистой кишечника за счет своей способности к пролиферации (разрастанию). |
| Эндокриноциты |
| Участвуют в регуляции жизненного цикла всех эпителиальных клеток слизистой. |
Помимо основных эпителиальных клеток в слизистом слое находится множество лимфоцитов, одиночных либо в виде скопления лимфоидной ткани.
Скопления лимфоидной ткани, или лимфоидные узелки, состоят из лимфоцитов (главных клеток иммунной системы). Лимфоциты участвуют в иммунной защите организма, подавляя размножение патогенных микроорганизмов, которые попадают в кишечник.
Соединительная пластинка
Соединительная пластинка состоит из волокон рыхлой соединительной ткани, к которой прикрепляются клетки эпителиального слоя. Среди волокон располагаются лимфоидные узелки, достигающие огромных размеров. Соединительная пластинка служит основным защитным барьером для кишечной инфекции. Крупные лимфоидные узлы проникают сквозь мышечную пластинку и соединяются с лимфоидными образованиями подслизистой основы.
Также в этом слое располагается большое количество мелких сосудов, нервов и нервных окончаний.
Мышечная пластинка
Мышечная пластинка образована двумя слоями гладких миоцитов (мышечных клеток). В наружном слое миоциты лежат в продольном направлении, а во внутреннем слое – в циркулярном направлении. Когда мышечная пластинка сокращается, весь слизистый слой собирается в полулунные складки. В большей части толстого кишечника складки имеют поперечное расположение. Только в прямой кишке складки имеют продольное направление.
Подслизистая основа
Подслизистая основа слизистой кишечника представлена рыхлой фиброзной тканью. Волокна фиброзной ткани образуют ячейки, заполненные жировыми клетками. В толще подслизистой основы находятся большое количество лимфоидных образований, имеющих сообщения с лимфатическими узлами из соединительной пластинки. Также здесь обнаруживаются сосудистые сети и нервные сплетения.
Живые организмы, образующие микрофлору, классифицируются в зависимости от места обитания, условий, необходимых для их функциональности, свойств и характера воздействия на человека.
По локализации все микроорганизмы делятся на две группы, которые отличаются между собой рядом характеристик.
Видами микрофлоры кишечника являются:
- мукоидная (мукозная) – включает в себя живые организмы, которые взаимодействуя со слизистой образуют защитную пленку кишечника;
- полостная (просветная) – формируется в просвете желудочно-кишечного тракта и фиксируется на неперевариваемых пищевых волокнах, которые служат ее питательной средой.
В сравнении с полостной микрофлорой мукозная обладает повышенной устойчивостью к внешним факторам. Тесно контактируя со слизистой, мукозный пласт защищает кишечник и активно участвует в регуляторной, всасывающей и других функциях этого органа. Если в мукозном слое формируется излишек бактерий, они проникают в просвет кишечника. Основными представителями мукозной микрофлоры являются полезные микроорганизмы, которые не при каких условиях не провоцируют патогенных процессов.
Полостная микрофлора передвигается по кишечнику вместе с его содержимым и выводится из организма естественным путем. Все вредные бактерии обитают преимущественно в просвете кишечника, не оказывая патогенного влияния на организм. При стрессах, ухудшении иммунитета и других аналогичных факторах полостные микроорганизмы могут поражать мукозную микрофлору.
Также микроорганизмы классифицируются в зависимости от веществ, которые они расщепляют.
Группами, на которые делятся бактерии в кишечнике, являются:
- сахаролитики – организмы, расщепляющие углеводы;
- протеолитики – представители микробиоты (микрофлоры), которые ферментируют белки.
Одним из критериев, по которым различаются микроорганизмы, являются условия их среды обитания. Микрофлора, для жизнедеятельности которой необходимо присутствие воздуха, называется аэробной. Микробиота, обитающая в безвоздушной среде, носит название анаэробной. Для нормальной микрофлоры характерно доминирование анаэробных бактерий над аэробными.
По характеру воздействия, которое микрофлора оказывает на организм, она делится на несколько категорий.
Формами нормофлоры являются:
- полезная – микроорганизмы, существующие на основе симбиоза с человеком и приносящие своей жизнедеятельностью пользу;
- условно-патогенная – бактерии, которые в определенных количествах оказывают благотворное влияние на организм, но при снижении иммунитета могут стать причиной разных инфекций;
- патогенная – представители этого вида микробиоты питаются гниющими остатками пиши, разрушают полезные микроорганизмы и провоцируют различные патологические процессы.
Каждый из отделов кишечника обладает своей уникальной микрофлорой. Самым разнообразным и многочисленным составом отличаются микроорганизмы, заселяющие толстый кишечник. По ряду характеристик микрофлора делится на несколько разновидностей.
Группами, на которые делится флора кишечника, являются:
- Облигатная (основная) – составляет порядка 85 – 90 процентов от общей микробиоты (микрофлоры). Представители облигатной микрофлоры перманентно обитают в кишечнике и оказывают полезное влияние на организм.
- Факультативная – живые организмы, входящие в эту группу, относятся к классу сапрофитных и условно-патогенных и под влиянием ряда факторов способны провоцировать различные заболевания. Доля факультативной микрофлоры варьирует от 5 до 10 процентов.
- Остаточная (транзиторная) – микроорганизмы, поступающие из внешней среды. Удельный вес такой микрофлоры не превышает 1 процента.
Облигатная микрофлора формирует пленку, которая выстилает внутреннюю поверхность кишечника и играет роль барьера между организмом и окружающей средой. В состав основной нормофлоры (нормальная микрофлора) входят как анаэробы, так и аэробы.
Облигатная микрофлора формируется следующими микроорганизмами:
- бифидобактерии;
- лактобактерии;
- кишечные палочки;
- бактероиды;
- пропионобактерии;
- энтерококки;
- пептострептококки.
Бифидобактерии
Бифидобактерии принадлежат к группе анаэробов, не образуют спор и представляют собой самую крупную группу облигатных бактерий кишечника. Основная часть их обитает в толстой кишке, входя в состав просветной и пристеночной микрофлоры. Бифидофлора тормозит развитие пищевых аллергических реакций и удаляет кишечные токсины. Бифидобактерии борются с болезнетворными бактериями, улучшают усвоение витамина Д, кальция и железа. Продукты жизнедеятельности этих микроорганизмов, повышая кислотность кишечного сока, подавляют размножение вредоносных бактерий и препятствуют их проникновению в верхние отделы кишечника.
Веществами, которые вырабатывают бифидобактерии, являются:
- молочная кислота;
- уксусная кислота;
- муравьиная кислота;
- янтарная кислота.
Также бифидобактерии принимают активное участие в образовании аминокислот, фолиевой и пантотеновой кислоты и других витаминов. Важную роль они играют в регулировании иммунных функций организма.
На первом году жизни человека в кишечнике преобладают бифидобактерии, которые способны перерабатывать только простые сахара и лактозу. При вводе в рацион питания других продуктов, кроме молока, бифидофлора обогащается новыми организмами, которые способны утилизировать широкий спектр элементов.
Лактобактерии
Лактобактерии локализуются в просвете и слизистой кишечника (тонкой и толстой кишке). Вступая в кооперацию с другими микроорганизмами, представители лактофлоры препятствуют развитию гнилостных и гноеродных бактерий, подавляют деятельность возбудителей острых кишечных инфекций. По ходу своей жизнедеятельности лактобактерии вырабатывают молочную кислоту, фермент лизоцим и вещества с высокой антибиотической активностью (бактериоцины). Одной из важных функций лактофлоры является синтез особых веществ, которые подавляют развитие опухолевых образований. Ацидофилус (вид лактобактерий) играет важную роль в предотвращении запоров, так как обеспечивает своевременную дефекацию (опорожнение кишечника).
Кишечные палочки (эшерихии)
Кишечная палочка передается человеку в момент рождения от матери и впоследствии, размножаясь, остается в кишечнике на протяжении всей жизни. Свою деятельность эти микроорганизмы развивают в толстом отделе кишечника. Эшерихии подавляют рост опасных и условно-опасных бактерий, перерабатывают холестерин и жирные кислоты, способствуют перевариванию белков и углеводов. Также кишечная палочка активизирует синтез витаминов группы B, расщепляет молочный сахар и благотворно влияет на размножение лактофлоры и бифидофлоры.
Наряду с полезными свойствами некоторые разновидности эшерихий могут вызывать серьезные заболевания при ослаблении иммунитета.
Бактероиды
Бактероиды – это анаэробные микроорганизмы, которые задействованы в процессах пищеварения, расщепления желчных кислот и липидного обмена. Некоторые представители этого рода бактерий обладают патогенными свойствами и могут вызывать инфекционные заболевания (абсцессы брюшной полости, воспаления в тазовой области). В кишечнике человека бактероиды появляются спустя 6 месяцев после рождения и продолжают свою активность на протяжении всей жизни.
Пептострептококки
Располагаясь в толстом кишечнике, пептострептококки образуют водород, который, превращаясь в перекись водорода, поддерживает необходимое равновесие между кислотой и щелочью. Также эти микроорганизмы разлагают молочные белки. При смене места обитания пептострептококки могут стать причиной воспалительных заболеваний.
Энтерококки
Количество энтерококков в норме не должно превышать долю кишечных палочек. С помощью этих представителей микрофлоры осуществляются бродильные процессы с образованием молочной кислоты.
Пропионобактерии
Наряду с бифидобактериями и лактобактериями пропионовокислые микроорганизмы способствуют формированию кислой среды кишечника.
На состав факультативной микрофлоры, в отличие от облигатной, оказывают влияние различные факторы внешней среды. Микроорганизмы, входящие в эту категорию, регулируют функциональность кишечника. Представители этой микрофлоры синтезируют биологически активные вещества, участвуют в метаболизме и стимулируют иммунную систему. Факультативная микрофлора включает в себя сапрофиты и условно-патогенные энтеробактерии.
Сапрофитная микрофлора кишечника
Сапрофиты – это микроорганизмы, которые питаются промежуточными или конечными продуктами жизнедеятельности человека. В некоторых случаях сапрофиты могут вызывать патогенные процессы.
Сапрофитами, которые формируют факультативную микрофлору кишечника, являются:
- стафилококки;
- стрептококки;
- пептококки;
- бациллы;
- дрожжевые грибы.
Условно-патогенные микроорганизмы факультативной микрофлоры
К условно-патогенным микроорганизмам относят кишечные бактерии, которые при обычных условиях не представляют собой опасности для человека. При ослабленном иммунитете, стрессе они способны провоцировать различные инфекционные процессы.
Представителями условно-патогенной флоры являются:
- протеи;
- клебсиеллы;
- цитробактеры;
- морганеллы;
- провиденции;
- энтеробактеры;
- гафнии;
- серрации.
Нормальная микрофлора кишечника является залогом крепкого иммунитета и защищает организм от большого количества заболеваний.
Защитными факторами, которые обеспечивает нормофлора, являются:
- абсорбция токсических продуктов, в числе которых фенолы, металлы, яды;
- подавление микробов, возбуждающих кишечные инфекции;
- синтез веществ с антибиотическим действием;
- формирование кислой среды, которая купирует процессы гниения и газообразования;
- активная выработка витаминов;
- производство жирных кислот, аминокислот, антиоксидантов;
- укрепление барьерной функции сосудов, что препятствует проникновению бактерий в кровь и внутренние органы;
- стимуляция функции лимфоцитов;
- выработка иммуноглобулинов;
- противодействие мутации клеток;
- купирование опухолевых образований.
Непосредственное влияние микроорганизмы кишечника оказывают на функциональность желудочно-кишечного тракта (ЖКТ).
Функциями нормофлоры в регулировании ЖКТ являются:
- нормализация перистальтики кишечника;
- улучшение моторной и пищеварительной функции;
- предотвращение метеоризма;
- усиление гидролиза белков;
- растворение клетчатки;
- расщепление углеводов;
- активация метаболизма холестерина;
- нормальное формирование кала.
Состав микрофлоры может видоизменяться в лучшую или худшую сторону под влиянием различных обстоятельств. Одним из распространенных факторов, который снижает эффективность микрофлоры, является лечение антибиотиками. В состав этих лекарств входят компоненты, которые угнетают деятельность различных, в том числе и полезных микроорганизмов. Заболевания желудка или другого органа, который участвует в процессе переваривания пищи, также отрицательно сказывается на состоянии микрофлоры.
Другими факторами, которые оказывают влияние на структуру кишечной флоры, являются:
- заражение паразитами, кишечные инфекции;
- ослабление иммунных функций;
- отсутствие полноценного рациона питания;
- проведение мероприятий по принудительной очистке кишечника (клизмы, прием слабительных препаратов);
- смена места постоянного проживания;
- эмоциональные расстройства.
Под воздействием данных обстоятельств в микрофлоре инициируется ряд видоизменений, которые влияют на ее количественный и качественный состав.
Изменениями микрофлоры, которые провоцируют патогенные процессы в организме, являются:
- уменьшение или увеличение общего количества живых организмов в кишечнике;
- модификация соотношения между различными группами бактерий;
- снижение доли полезных бактерий;
- интенсивное размножение условно-патогенной микрофлоры;
- смена биологической ниши (постоянное место жительства микроорганизмов).
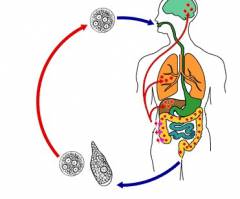
Цисты дизентерийной амебы могут длительное время находиться на различных поверхностях и предметах окружающей среды, откуда попадают в организм здорового человека.
Основными загрязненными предметами и поверхностями, посредством которых цисты попадают в организм, являются:
- продукты питания;
- немытые овощи и фрукты;
- открытые водоемы (озеро, река, бассейн);
- сточные и водопроводные воды;
- почва;
- бытовые предметы и предметы обихода;
- постельное белье;
- нижнее белье;
- грязные руки;
- комнатные мухи и тараканы.
Заражение амебиазом происходит только через ротовую полость. Основной механизм передачи – фекально-оральный. Проникновение цист в пищеварительную систему человека возможно несколькими путями.
Путями проникновения амеб в пищеварительный тракт являются:
- пищевой;
- водный;
- бытовой;
- прямой контакт.
С каловыми массами больного либо носителя цисты попадают в почву и в воду, а затем на продукты (овощи, фрукты и т. д.). Посредством загрязненной пищи и воды цисты попадают в пищеварительный тракт, где начинают активно размножаться.
Другой вариант фекально-орального пути состоит в инфицировании посредством грязных рук. Больной либо носитель, не соблюдающий личную гигиену, переносит цист на своих руках. В результате соприкосновения с продуктами питания, предметами обихода и вещами передается инфекция другим людям. Инфицирование цистами происходит и при рукопожатиях. Инфицирование посредством грязных рук называют контактно-бытовым.
Реже встречается инфицирование амебной инфекцией водным и прямым контактным путем. Водным путем инфекция проникает в результате посещения загрязненных водоемов. При купании существует возможность заглотнуть воду ртом либо проникновение ее через носоглотку.
Прямой контакт подразумевает заражение амебиазом в результате анально-оральных сексуальных практик.
При всех способах инфицирования амебой развитие инфекционного заболевания однотипно, так как входные ворота едины – пищеварительная система.
После попадания амеб в толстый кишечник под действием ферментов поджелудочной железы наружная оболочка цист расщепляется. Высвободившаяся амеба размножается и превращается в просветную форму, переходя в толстый кишечник. В виде просветной формы амебная инфекция может длительное время находиться в организме человека, не вызывая болезни. Для превращения этой формы амебы в патогенную тканевую форму необходимы определенные условия.
Условиями, которые стимулируют трансформацию амеб в тканевые формы, являются:
- массивная инвазия толстого кишечника просветными формами;
- любые повреждения слизистой оболочки кишечника (микротравмы, воспалительные процессы);
- серьезные нарушения перистальтики кишечника (движения в виде волнообразных сокращений);
- дисбактериоз (нарушение состава нормальной микрофлоры кишечника);
- различные паразитарные заболевания (гельминтозы, лямблиоз);
- сбои в иммунной системе (иммунодефициты различного происхождения);
- нарушение гормональных обменов в организме;
- беременность;
- длительное голодание;
- физические и психологические перегрузки организма;
- стресс.
Под действием этих факторов дизентерийная амеба превращается в патогенную тканевую форму и атакует слизистый слой кишечника.
Инкубационный период амебной инфекции, за который происходит размножение непатогенных форм амеб в кишечнике, длится от 2 недель до 2 – 3 месяцев. Первые симптомы поражения кишечника появляются спустя 3 – 4 месяца.
Амеба прикрепляется к стенке кишечника и начинает выделять цитолизин (вещество, разрушающее клетки) и протеолитические ферменты, которые расщепляют белки эпителиоцитов (клеток слизистого слоя). Эпителиоциты погибают, образуя тканевые дефекты, через которые амеба проникает в подслизистый слой кишечной стенки. В подслизистом слое амебы активно размножаются, образуя первичный очаг поражения. В результате активного размножения паразита первичный очаг вскрывается в просвет кишечника, и образуется язва. Язвы расположены изолированно друг от друга, однако в подслизистом слое дефекты сливаются. Образуется сеть тоннелей, по которым амебы передвигаются.
В ответ на поражение тканей запускаются репарационные процессы. Поврежденная слизистая замещается рубцовой тканью. Однако процесс инвазии не останавливается, и амебная инфекция продолжает атаковать слизистую кишечника. Пораженные зоны на различных стадиях изъязвления чередуются с заживающими участками.
Когда эрозии и язвы затрагивают сосуды, то амебная инфекция попадает в кровоток и разносится по организму, проникая в другие органы.
Наиболее уязвимыми внекишечными органами перед амебной инфекцией являются:
- печень;
- органы дыхательной системы (легкие, плевра);
- головной мозг;
- кожа в области ягодиц и промежностей.

Признаки кишечного амебиаза
Для типичных случаев болезни характерно постепенное проявление симптоматики, которое начинается с недомогания, потери аппетита, болей нерезкого типа в животе, повышенной утомляемости.
Симптомами амебиаза являются:
- диарея;
- жажда;
- сонливость;
- слабость;
- боли внизу живота;
- позывы к опорожнению ложного характера;
- схватки в животе.
Температура тела чаще всего не повышается, редко отмечается субфебрильная (около 37 градусов Цельсия). Болевые ощущения в животе постепенно приобретают более выраженный характер, локализуясь внизу, с правой стороны. Расстройство стула является ключевым симптомом амебиаза. В первые сутки у пациента наблюдается обильный жидкий стул с примесями слизи, позывы к дефекации возникают около 5 раз. Далее частота походов в туалет увеличивается до 15 – 20 раз. В составе фекалий обнаруживается стекловидная слизь, затем добавляются кровяные сгустки, а кал приобретает вид желе малинового цвета. При продолжительности заболевания испражнения становятся коричневого цвета с примесями гноя. При острых формах заболевания пациента мучают боли в животе схваткообразного характера. При поражениях сигмовидной ободочной и прямой кишки возникают безрезультатные позывы к дефекации, боли перед опорожнением кишечника.
При амебном тифлите (поражение червеобразного отростка слепой кишки) больной жалуется на симптомы, схожие с острым аппендицитом (повышенная температура, напряженные мышцы живота, боли в районе правого подреберья).
Острая симптоматика болезни длится на протяжении 4 – 6 недель, после чего даже при отсутствии лечебных мероприятий, состояние пациента улучшается. Если лечения не было или оно было неправильным, все симптомы после ремиссии возвращаются. К прежним признакам добавляются новые, и болезнь переходит в хроническую форму.
Проявлениями хронического амебиаза являются:
- неприятный вкус во рту;
- ухудшение или отсутствие аппетита;
- обложенный язык;
- чувство боли или жжения на языке;
- заостренные черты лица;
- расстройство стула;
- плохая работоспособность;
- вялость;
- тахикардия;
- приглушение сердечных тонов.
Хронический амебиаз может протекать непрерывным образом или чередоваться с периодами ремиссии. Во время затихания болезни пациентов беспокоят боли неопределенной локализации, урчание в животе, слабый метеоризм. При непрерывной форме заболевания симптоматика то усиливается, то затихает, но не исчезает полностью. При продолжающемся долгое время хроническом амебиазе к остальным проявлениям добавляются новые симптомы.
Признаками затяжного хронического амебиаза являются:
- нарушения сна;
- апатия;
- проблемы с памятью;
- боли слабой интенсивности в сердце;
- колебания артериального давления;
- раздражительность;
- плаксивость;
- резкая потеря веса.
Проявления внекишечного амебиаза зависят от того, какой орган был поражен заболеванием. Чаще всего этим органом является печень (амебный гепатит) или легкие (амебная пневмония).
Признаки амебного гепатита и абсцесса печени
Амебный гепатит и абсцесс печени являются наиболее распространенными формами внекишечного амебиаза. Амебный гепатит проявляется увеличением печени и умеренными болевыми ощущениями. Температура тела пациента остается на уровне субфебрильной. Больные испытывают боли в зоне правого подреберья. Признаки амебных абсцессов более выражены.
К симптомам амебного абсцесса печени относятся:
- температура тела около 39 градусов;
- озноб и потоотделение ночью;
- сильные боли в области печени, которые становятся более интенсивными при кашле, пальпации.
В некоторых случаях кожа пациента может окраситься в желтый цвет, что является симптомом крупного гнойного процесса.
Амебная пневмония
При заносе амеб в легкие у пациента может развиться амебная пневмония.
Симптомами амебного воспаления легких являются:
- лихорадка;
- озноб;
- одышка;
- боль в грудной клетке;
- болезненный кашель;
- мокрота с кровью и гноем.
Кожный амебиаз
Кожный амебиаз представляет собой осложнение кишечного амебиаза, которое развивается у пациентов с ослабленным иммунитетом.
Признаками амебиаза кожи являются небольшие язвы и эрозии с темными краями, которые возникают в зоне промежности, ягодиц и вокруг ануса. Поражения кожи не причиняют сильных болевых ощущений, но издают неприятный запах и провоцируют зуд. Некоторые язвы могут быть соединены между собой фистулами (каналами).
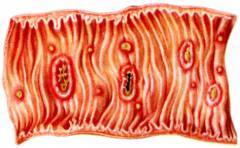
Органы, которые поражаются при амебиазе
| Очаг | Пораженный орган | Заболевание |
| Первичный очаг – кишечный |
|
|
| Вторичный очаг – внекишечный |
|
|
Пораженные структуры
При кишечном амебиазе поражение начинается со слизистого слоя толстого кишечника, достигая подслизистого и мышечного слоя. В запущенных случаях болезни без адекватного лечения патологический процесс вовлекает все слои стенки кишечника, достигая серозной (наружной) оболочки.
К пораженным структурам при кишечном амебиазе относятся также сосуды и нервные окончания, которые располагаются в слоях стенки кишечника.
В процесс вовлекаются все отделы толстого кишечника в нисходящем направлении.
Отделами кишечника, которые поражаются при амебиазе, являются:
- слепой;
- ободочный;
- сигмовидный;
- прямой.
Анатомический вид поражений
При амебной инфекции поражение стенки толстого кишечника имеет характерную картину, состоящую из ряда патологических элементов.
| Острая амебная инфекция | Хроническая амебная инфекция |
|
|
Микроабсцессы
Микроабсцессы представляют собой небольшие возвышения слизистого слоя кишечника в виде мелких узелков. Ткань в этих зонах отекшая и гиперемированная (покрасневшая). Внутри узелков находятся размножающиеся тканевые формы амеб и детрит (отходы жизнедеятельности паразита). Микроабсцессы появляются на 2 – 3 день от начала заболевания.
Эрозии
Под действием токсических ферментов амеб начинают разрушаться поверхностные клетки слизистого слоя. На 4 – 5 день болезни на вершинах микроабсцессов образуются эрозии. Эрозии выглядят как мелкие (до 2 – 3 миллиметров) белесые или желтоватые ранки на поверхности слизистой. В зонах эрозии слизистая оболочка лишена своего нормального блеска.
Язвы
Из-за высокой токсичности амебных ферментов эпителиальные клетки, ограничивающие микроабсцессы, полностью разрушаются в зонах эрозий. Содержимое выливается в просвет кишечника. На месте микроабсцессов образуются тканевые дефекты (язвы). Тканевые дефекты имеют различную величину – от микроязв (2 – 5 миллиметра в диаметре) до больших язв (10 – 20 миллиметров в диаметре и более). Большие язвы начинают появляться на второй неделе болезни. Гигантские язвы, распространяющиеся на несколько сантиметров вширь, называют цветущими язвами.
Язвы имеют вид кратеров с неровными краями, в виде подрытых склонов. На дне скапливается гной и некротические массы грязно-серого цвета.
Язвенные дефекты располагаются изолированно друг от друга, а между ними находится здоровая неповрежденная ткань.
Поврежденные кровеносные сосуды
Когда тканевые амебы активно разрушают клетки слизистой, язва углубляется до подслизистого и мышечного слоя. В этих слоях проходит большое количество артериальных и венозных сосудов, стенки которых повреждаются. При изъязвлении сосудов появляется кишечное кровотечение. Когда повреждаются мелкие сосуды, на дне язвы скапливаются сгустки крови бурого цвета. А при прободении более крупных сосудов обнаруживается кровь в просвете кишечника.
Грануляционная ткань
Грануляционная ткань образуется на месте заживающей язвы. На дне язвы появляются ярко-красные гранулы с белесоватым налетом вокруг. Постепенно гранулы заполняют весь тканевой дефект. Грануляционная ткань богата мелкими сосудами. Ее поверхностный слой тонкий, поэтому при прикосновении гранулы легко травмируются и кровоточат.
Зоны фиброза
Грануляционная ткань постепенно замещается соединительной тканью, и язвенные дефекты кишечной стенки фиброзируются. Макроскопически (визуально) эти зоны имеют вид округлых белесоватых пятен.
Для амебиаза кишечника характерно одновременное присутствие всех вышеперечисленных патологических элементов. Зоны микроабсцессов и эрозий чередуются с язвами разной величины и областями фиброза. Участки слизистой, расположенные между патологическими зонами, сохраняют свой здоровый вид.
Амебома
Амебома представляет собой большой инфильтрат, в состав которого входит грануляционная ткань, фибробласты (клетки фиброзной ткани) и клетки воспалительной ткани. Амебома располагается в слизистом и подслизистом слое кишечника, чаще всего в слепом и восходящем отделе. Она четко отграничена от окружающей здоровой ткани и может достигать огромных размеров. В просвете кишечника она выглядит как большая выступающая опухоль. Амебома встречается примерно в 2 процентах случаев амебного колита.
Кисты
Кисты могут образовываться в подслизистом слое стенки кишечника. Их величина различна (от миллиметров до пару сантиметров). Визуально отмечается небольшие бугры на поверхности слизистой, при этом ткань имеет здоровый вид.
Псевдополипы
При хроническом амебиазе из-за длительного воспалительного процесса появляются сбои в процессе репарации слизистой кишечника. Грануляционная ткань чрезмерно разрастается, образуя выросты на краях язвы. Эти выросты имеют ярко-красную окраску. Их травмирование вызывает кровотечение.
Кишечные стенозы
Из-за разрастания фиброзной ткани на уровне слепого и сигмовидного отдела толстого кишечника появляются кишечные стенозы. Белесые грубые тяжи стягивают петли кишечника, уменьшая просвет.
Внешние проявления
Поражение кишечника при амебиазе проявляется в виде острого и хронического колита. Без адекватного лечения острого амебного колита болезнь переходит в хроническую форму. Хронический амебный колит проявляется чередованием периодов обострения и ремиссии.
Острый амебный колит
Острый амебный колит характеризуется быстрым появлением характерных симптомов и их нарастанием (в течение 2 – 3 дней).
| Симптом | Внешнее проявление |
| Нарушение стула |
|
| Боли в области живота |
|
| Повышенная температура тела |
|
| Тенезмы |
|
| Общая интоксикация организма |
|
| Дегидратацияорганизма (потеря воды) |
|
| Метеоризм (вздутие живота) |
|
| Поражение аппендикса (червеобразного отростка) | Появляются все признаки острого аппендицита(воспаление аппендикса):
|
| Изменения языка |
|
Острая симптоматика кишечного амебиаза стихает через 5 – 6 недель от начала болезни. При адекватном лечении наступает полное выздоровление. В случае неэффективной терапии либо отсутствия лечения острый амебный колит переходит в хроническую форму болезни.
Хронический амебный колит
Хронический амебный колит может протекать в двух формах – в виде рецидивирующего колита либо непрерывной формы колита. Рецидивирующий амебный колит характеризуется чередованием периода ремиссии и периода обострения симптомов амебиаза.
| Форма хронического амебного колита | Внешние проявления | |
| Непрерывная форма | Симптомы острого амебного колита то усиливаются, то уменьшаются. Однако полностью не исчезают. | |
| Рецидивирующая форма | обострение | Симптоматика сходна с острым амебным колитом, однако, менее выраженная. |
| ремиссия | Характерны минимальные диспепсические нарушения:
| |
Длительное течение амебного колита приводит к истощению организма больного с выраженными симптомами дегидратации (обезвоживания) и анемии (снижения уровня гемоглобина в крови).
Внешними признаками истощения организма при хроническом амебном колите являются:
- понижение работоспособности;
- быстрая утомляемость;
- хроническая усталость;
- бледность кожных покровов;
- ломкие ногти и волосы;
- неприятный вкус во рту;
- снижение аппетита;
- снижение веса;
- заостренные черты лица;
- нарушение работы сердца с тахикардией (учащением сердцебиения), приглушением тонов сердца;
- признаки хронического авитаминоза.
Печень является одним из основных органов, в которых образуется вторичный очаг амебной инфекции. Поражение печени тканевыми формами амебы проявляется в виде двух заболеваний – амебного гепатита (воспаления ткани печени) либо амебного абсцесса (гнойника). Оба заболевания могут протекать в острой и хронической форме.
Пораженные структуры
Тканевые формы амеб с током крови по воротной вене попадают в печень, где начинают активно размножаться. Чаще всего патологический процесс охватывает правую долю печени. Паразиты закупоривают мелкие сосуды печени, вызывая очаговые инфаркты печеночной ткани. Ферменты амеб разрушают гепатоциты (клетки печени) провоцируя развитие воспалительного процесса. Когда воспалительный процесс распространяется диффузно, развивается гепатит. При очаговом воспалении, когда зоны разрушенной ткани строго отграничиваются от здоровой ткани, формируется абсцесс. Возможно формирование нескольких абсцессов.
Анатомический вид поражений
При амебном гепатите печень увеличивается и уплотняется. Наружная поверхность становится ярко-красной.
При амебном абсцессе, который находится в глубине печеночной ткани, отмечается только увеличение печени. Когда абсцесс расположен у поверхности, отмечается округлой формы возвышение размером с апельсин. Абсцесс сформирован из трех зон.
Зонами амебного абсцесса печени являются:
- центральная зона, состоящая из жидких некротических масс и крови;
- средняя зона, сформированная рубцующейся некротизированной тканью;
- наружная зона, состоящая из фиброзной ткани и амеб.
Вокруг абсцесса ткань сохраняет свой здоровый вид.
| Амебный гепатит | Амебный абсцесс печени |
|
|
К основным симптомам поражения печени присоединяются признаки общего истощения организма, сходные с таковыми при амебном колите.
При амебиазе поражение кожных покровов встречается у истощенных больных с ослабленным иммунитетом.
Главными уязвимыми участками кожи являются зоны, граничащие с анальным отверстием, откуда инфекция может перейти из каловых масс.
Основными пораженными участкам кожи при амебиазе являются:
- область вокруг анального отверстия;
- кожа ягодиц;
- промежность;
- наружные половые органы.
Внешние проявления
На поверхности пораженной кожи появляются эрозии и язвы. Язвы глубокие, с черными краями. На дне язв скапливаются некротические массы с резким неприятным запахом. Отличительной чертой этих язв является их безболезненность.
Поражение легких амебиазом происходит при прорыве абсцесса печени, который находится в непосредственной близости от правого легкого. Занесение амебной инфекции кровью встречается крайне редко.
Основными пораженными структурами при амебном инфицировании легких являются плевра (наружная оболочка легких) и легочная ткань.
Размножение амеб и разрушение легочной ткани под действием токсических ферментов приводит к развитию различных воспалительных процессов локального и диффузного характера.
Основными воспалительными заболеваниями легких при амебной инфекции являются:
- плеврит (гнойное воспаление плевры);
- эмпиема плевры (накопление гноя между слоями плевры);
- амебная пневмония (воспаление легочной ткани);
- абсцесс легкого.
При прорыве печеночного абсцесса в первую очередь инфицируется и воспаляется плевра. Затем амебная инфекция проникает в легочную ткань с развитием амебной пневмонии. При отсутствии лечения амебная пневмония переходит в абсцесс легкого.
| Заболевание | Основные проявления |
| Эмпиема и плеврит |
|
| Амебная пневмония |
|
| Амебный абсцесс легкого |
|
Обследование у врача включает в себя ряд мероприятий, при помощи которых он устанавливает предварительный диагноз. В ходе консультации медик осматривает и опрашивает больного, проводит пальпацию живота. На основе полученных данных назначается ряд анализов, на базе которых подтверждается или опровергается первичное предположение.
Специфические жалобы пациентов с амебиазом
При заражении амебиазом пациентов беспокоит ряд характерных для этого заболевания симптомов, при выявлении которых необходимо обращаться к врачу. Первым признаком, который говорит о необходимости посещения медика, является обильный стул кашицеобразной или жидкой консистенции, позывы к которому возникают около 5 раз в сутки. В фекалиях присутствует небольшое количество слизи и крови, которые иногда трудно заметить. Далее желание опорожниться увеличивается до 10 – 15 раз в сутки, кал становится более жидким с видными невооруженным глазом включениями стекловидной слизи. В некоторых случаях слизь пропитывается кровью, и фекалии приобретают вид желе малинового цвета. Кроме расстройства стула, больных амебиазом беспокоят ряд симптомов, интенсивность которых зависит от характера заболевания.
Специфическими жалобами пациентов с амебиазом являются:
- вздутие живота;
- безрезультатные позывы к дефекации;
- частый стул с характерными особенностями;
- боль перед опорожнением;
- болезненные ощущения в заднем отделе малого таза и промежности при опорожнении;
- схватки внизу живота с правой стороны;
- физическая вялость.
Опрос пациента
В ходе обследования врач задает вопросы, с целью выявить принадлежность больного к группе риска. Также ответы пациента помогают медику установить степень развития вероятного заболевания и его характер.
Вопросами, которые задает врач, чтобы определить клиническую картину болезни, являются:
- давность возникновения симптомов;
- частота актов дефекации;
- случаются ли ложные позывы к опорожнению;
- характер стула;
- температура тела;
- систематичность, локализация и тип болевых ощущений;
- беспокоит ли пациента учащенное сердцебиение;
- присутствует ли неприятный вкус во рту;
- эмоциональное состояние пациента;
- является ли пациент сотрудником пищевого предприятия или детского учреждения;
- случаются ли визиты с личными или профессиональными целями парников, теплиц, сельскохозяйственных ферм, очистных сооружений;
- посещал ли больной регионы с низким уровнем социального и экономического развития;
- были ли поездки в страны субтропического и тропического климата (особое внимание уделяется Индии и Мексике).
При подозрениях на внекишечный амебиаз медик спрашивает пациента о том, беспокоит ли его кашель с кроваво-гнойной мокротой, одышка, повышенное потоотделение во время сна.
Осмотр больного
Осматривая пациента, врач выявляет внешние признаки кишечного, внекишечного и кожного амебиаза.
Внешними диагностическими признаками этого заболевания являются:
- обложенный язык;
- бледность кожных покровов;
- заостренные черты лица;
- пожелтение кожи или глазных склер (при амебном абсцессе печени);
- язвы и эрозии в области ягодиц и промежности (при кожном амебиазе).
Пальпация живота
При пальпации врач обследует определенные области путем ощупывания с целью определения тонуса живота, локализации болей, изменений размеров внутренних органов. Больного укладывают на кушетку лицом вверх, врач располагается с правой стороны.
Признаками амебиаза, которые можно определить методом пальпации, являются:
- небольшое вздутие живота;
- болевые ощущения в области толстой кишки;
- увеличение чаще всего правой доли печени (при амебном абсцессе печени);
- выбухание верхней части живота (при амебном гепатите).
Лабораторные исследования
Лабораторная диагностика амебиаза, как и большинства кишечных инфекций, всегда начинается с анализа кала. Для получения достоверных результатов существует несколько правил по забору и исследованию испражнений для выявления различных форм амеб.
Главными правилами по забору и исследованию каловых масс при подозрении на амебную инфекцию являются:
- перед забором испражнений назначаются солевые слабительные (сульфат магния, сульфат натрия);
- для исследования делают забор всех видов испражнений – оформленного кала, жидких каловых масс, водянистых диарейных испражнений, комочков слизи;
- испражнения должны быть свежими;
- исследование испражнений выполняется не поздней 30 минут с момента их выделения;
- в случае невозможности быстрого исследования фекалий материал консервируется;
- исследование кала повторяют многократно.
Исследуется фекальный материал путем микроскопии при помощи высококачественного микроскопа и предметных стекол.
Для диагностики амебиазной инфекции используются два метода приготовления мазков из свежевыделенных фекалий.
Методами приготовления мазков при анализе кала на амебиаз являются:
- нативные мазки;
- окраска по Люголю.
Нативный мазок
Нативный мазок приготавливается путем нанесения на предметное стекло маленького кусочка фекалий либо пары капель жидкого испражнения. Добавляют каплю 50-процентного раствора глицерина и растирают, пока не получится равномерный прозрачный мазок. Полученный мазок изучается под микроскопом на наличие живых форм амебы или ее цист. Обязательно изучаются не менее четырех нативных мазков.
При изучении нативных мазков выявляются просветные и тканевые формы, которые обладают подвижностью. Когда изучение мазков происходит позднее 30 минут после испражнения, то эти формы амеб погибают. В таком случае не обнаруживается никакого движения, и результат получается ложноотрицательным.
Окраска по Люголю
Для выявления амеб и, в частности, их цист, нативные мазки окрашиваются по Люголю. В нативный мазок добавляется капля водного раствора йода и размешивается. Йод хорошо окрашивает прозрачную клетку цисты. При этом четко выделяются от одного до четырех ядер в виде колечек, состоящих из мелких зерен.
Выявление при микроскопии различных форм амебы в каловых препаратах помогает определить стадию инфицирования организма паразитом.
| Стадия | Циста | Большая вегетативная форма | Просветная форма |
| Острая стадия болезни | присутствует | присутствует | присутствует в жидких испражнениях |
| Стадия выздоровления | присутствует | не выявляется | может присутствовать |
| Хроническое заболевание | присутствует | выявляется только в период обострения | присутствует |
| Носитель | присутствует | не выявляется | может присутствовать |
Просветные формы выявляются реже всего, так как они превращаются в цисты при попадании в нижние отделы толстого кишечника. В кале они могут появиться при их активном размножении либо при повышенной перистальтике кишечника с быстрой эвакуацией кишечного содержимого. Обычно просветные формы обнаруживаются у больных с выраженным диарейным синдромом и после приема солевых слабительных.
Положительный диагноз амебиазной дизентерии ставиться, только если в микроскопических мазках обнаруживаются большие вегетативные формы амебы.
Для постановки диагноза при подозрениях на амебиаз пациенту назначается комплексное инструментальное обследование.
Процедурами, которые могут быть назначены при вероятном амебиазе, являются:
- ректороманоскопия;
- ультразвуковое исследование (УЗИ) внутренних органов;
- компьютерная томография.
Ректороманоскопия при диагностике амебиаза
Ректороманоскопия представляет собой инструментальное исследование, в процессе которого осуществляется осмотр прямой кишки и конечного отдела сигмовидной кишки. Процедура проводится при помощи медицинского прибора ректоскопа, который внешне выглядит как металлическая трубка. Инструмент вводится в задний проход на глубину 25 – 30 сантиметров. Ректороманоскопия назначается для того, чтобы врач смог оценить степень поражения прямой кишки. Также в ходе этого исследования с поверхности кишечных язв может быть изъят материал для лабораторных исследований.
Признаки амебиаза, выявляемые при ректороманоскопии
По статистическим данным в начальной стадии заболевания воспалительные очаги в прямой и сигмовидной кишке обнаруживаются у 42 процентов пациентов.
Патологическими изменениями слизистой, которые врач может обнаружить при проведении ректороманоскопии, являются:
- зоны гиперемии (покраснений);
- отечность;
- слизь;
- эрозии;
- кисты;
- полипы;
- амебомы (опухоли);
- язвы.
Характер изменений слизистой кишечника, которые могут быть диагностированы при ректороманоскопии, зависит от локализации поражений и степени их развития. На 2 – 3 день при проведении данного исследования у пациентов выявляются участки покраснений диаметром 5 – 20 миллиметров, немного приподнимающиеся над общим уровнем слизистой. Проведенная на 4 – 5 день ректороманоскопия позволяет обнаружить зоны гиперемии, на поверхности которых присутствуют небольшие узелки и язвы, диаметр которых не превышает 5 миллиметров. Более поздний осмотр слизистой кишечника при помощи ректоскопа позволяет выявить язвенные образования, которые обладают характерными признаками для этого заболевания. Язвы отличаются подрытыми краями, которые приподняты наверх с налетом некротической ткани на дне.
УЗИ при амебиазе
Ультразвуковое исследование внутренних органов проводится при внекишечном амебиазе. Наиболее частым показанием для проведения УЗИ является предварительный диагностированный абсцесс печени. В сравнении с другими методами, это исследование является наиболее информативным и позволяет поставить правильный диагноз у 85 – 95 процентов пациентов.
Что показывает УЗИ при амебном абсцессе печени?
Проведение ультразвукового исследования позволяет определить локализацию и параметры абсцесса. При УЗИ гнойник выглядит как очаговое образование, которое не имеет правильной формы, с эхо-сигналами низкой амплитуды в центре. Стенки абсцесса обладают неровной формой и четким контуром. Наиболее частой зоной поражения является правая доля печени. Также при УЗИ можно обнаружить возможное увеличение этого органа.
Компьютерная томография
Компьютерная томография (КТ) в сравнении с УЗИ является более чувствительным методом и используется для диагностики мелких абсцессов. Томограмма позволяет определить количество гнойных поражений, их локализацию и характеристики. Наиболее часто КТ применяется для определения внекишечного амебиаза, затронувшего такие органы как легкие и головной мозг. На КТ воспалительный процесс визуализируется в виде очага деструкции с четко очерченными, но неровными контурами, форма которого может быть круглой или овальной.
Другие инструментальные методы диагностики при амебиазе
Для дифференциации кишечного и внекишечного амебиаза от других заболеваний (дизентерия, болезнь Крона, язвенный колит, лейшманиоз, туберкулез) кроме УЗИ и КТ пациенту могут быть назначены дополнительные инструментальные исследования.
Диагностическими процедурами, которые могут входить в комплекс исследований при амебиазе, являются:
- радиоизотопное сканирование печени – помогает отличить амебный абсцесс от бактериального;
- ирригоскопия толстой кишки (рентгенологическое исследование с введением в полость специального препарата) – позволяет идентифицировать отеки, спазмы, изъязвления;
- магнитно-резонансная томография – позволяет получить точное изображение пораженного органа и локализацию абсцессов.
Все антисептики и противопаразитарные лекарственные средства, которые используются для лечения амебиаза, называют амебоцидными препаратами. В современной медицине существует большой спектр различных амебоцидных препаратов. Выбор того или иного лекарства зависит от степени инфицирования организма различными жизненными формами амеб с разной локализацией. Выделяют три главные группы амебоцидных препаратов.
Тремя группами амебоцидных препаратов являются:
- I группа, действующая на амеб из просвета кишечника;
- II группа, действующая на амеб, находящихся в слизистой кишечника и других органах;
- III группа, действующая на все жизненные формы амеб.
I группа амебоцидов
Первая группа амебоцидов включает в себя антисептики и противопаразитарные препараты, которые уничтожают просветные и большие вегетативные формы амеб, размножающиеся в просвете толстого кишечника. Эта группа называется еще просветными препаратами. За счет уничтожения просветных форм амеб данные лекарственные средства эффективны и в отношении цист.
Препаратами просветной группы противоамебных средств являются:
- ятрен (хиниофон);
- дийодохин;
- тетрациклиновые антибиотики (тетрациклин, окситетрациклин).
Наибольшее распространение в лечебной практике получили ятрен и дийодохин. Они напрямую влияют на паразитную клетку, нарушая процессы ее жизнедеятельности. В первую очередь, просветные препараты нарушают синтез ядерных белков, нарушая процесс размножения амеб. Во-вторых, они связываются с магнием и железом ферментов, участвующих в дыхании амебной клетки. В результате паразит погибает.
Тетрациклиновые антибиотики влияют опосредованно на просветные формы амеб. Они уничтожают все кишечные бактерии, которыми питаются амебы, тем самым подавляют их рост и размножение. При лечении амебной инфекции тетрациклиновые антибиотики используются только в сочетании с другими противоамебными препаратами.
Ситуациями, при которых используются препараты первой группы, являются:
- неинвазивный амебиаз у лиц, являющихся носителями;
- хроническая форма кишечного амебиаза;
- после комплексной терапии кишечного или внекишечного амебиаза для профилактики рецидивов.
II группа амебоцидов
Вторая группа амебоцидных препаратов включает в себя антисептики и противопаразитарные препараты, которые уничтожают тканевую форму амебной инфекции. Эта группа препаратов называется также системной.
Наиболее часто применяемыми системными амебоцидами являются:
- эметина гидрохлорид (эметин);
- хингамин;
- хлорохин.
Препараты данной группы обладают способностью накапливаться в тканях пораженных органов (слизистой кишечника, печени, легких). Здесь они нарушают процесс размножения амеб, разрушая их внутриклеточные белки. Препараты второй группы не имеют практически никакого лечебного эффекта в отношении просветных форм.
Показаниями для амебоцидов второй группы являются:
- острый и хронический амебный колит;
- амебный гепатит;
- амебные абсцессы печени и легких;
- амебная пневмония;
- амебные поражения кожи.
Курс лечения системными амебоцидами состоит из циклов, повторяющихся через 7 – 10 дней. При остром амебном колите достаточно одного – двух циклов терапии. Как только нормализуется стул переходят на другие амебоциды.
При хронических формах кишечного амебиаза и при внекишечных поражениях лечение состоит из 3 – 4 циклов. Системные противоамебные средства также дополняются препаратами первой группы.
III группа амебоцидов
Третья группа противоамебных средств состоит из универсальных препаратов, которые воздействуют на любые формы амеб.
Универсальными препаратами третьей группы являются:
- метронидазол;
- тинидазол;
- орнидазол.
Данные лекарственные средства проникают внутрь паразита, нарушая синтез основных белков. Главной мишенью являются ядерные белки, участвующие в синтезе РНК (рибонуклеиновых кислот) и белки дыхательной цепи. В результате разрушения этих белков высвобождаются свободные радикалы, которые обладают токсичным действием на клетку паразита. Таким образом, препараты третьей группы останавливают размножение амеб и приводят к гибели всех амебных форм.
Показаниями для применения универсальных амебоцидов являются:
- кишечные формы амебиаза (острые и хронические);
- поражение амебной инфекцией других органов помимо кишечника (печени, легких, головного мозга);
- хроническая амебная инфекция;
- бессимптомное носительство.
| Название препарата | Механизм лечебного действия | Когда назначается | Как назначается |
| Ятрен (хиниофон) |
|
| Бессимптомное носительство Назначают таблетки по 500 миллиграмм 3 раза в сутки 5 – 7 дней, желательно после еды. |
Кишечный амебиаз
Назначают по 3 грамма в день, в три приема. Период терапии составляет 7 – 10 дней. По особым показаниям лечение повторяется через 1,5 – 2 недели.
Детские дозы подбираются в соответствии с возрастом.
Язвенные поражения сигмовидной и прямой кишки
Назначают клизмы 1 – 2-процентного раствора (1 – 2 грамма препарата на 200 миллилитров теплой воды) на ночь. Предварительно делается очистительная клизма. Длительность лечения 7 – 10 дней.
Амебное поражение кожных покровов
- 0,5 – 3-процентные растворы,
- 10-процентные присыпки;
- 5 – 10-процентные мази.
Обработка кожи производится ежедневно 2 – 3 раза в сутки до заживления кожных язв.
- уничтожает просветные формы амеб;
- уничтожает большие вегетативные формы;
- способствует уничтожению цист.
- бессимптомная амебная инфекция;
- хроническая амебная инфекция;
- острый и хронический амебиаз кишечника.
(эметина гидрохлорид)
- острый амебиаз кишечника;
- обострение хронического амебиаза кишечника;
- амебный гепатит;
- амебная пневмония;
- амебный плеврит и эмпиема;
- амебные абсцессы печени и легких.
Максимум в сутки назначают до 100 миллиграмм (10 миллилитров). Один цикл лечения длиться 5 – 7 дней. В тяжелых формах болезни курс лечения состоит из 2 – 3 циклов с перерывами в минимум 10 дней.
Детские дозы подбираются индивидуально в соответствии с возрастом ребенка.
- кишечный амебиаз;
- внекишечный амебиаз;
- хронический амебиаз;
- бессимптомное носительство.
В соответствии с тяжестью заболевания назначают различные курсы терапии, по окончании которых переходят на другие группы амебоцидов.
Основными курсами лечения метронидазолом являются:
- таблетки по 250 миллиграмм 3 раза в день 10 дней;
- либо 750 миллиграмм 3 раза в день до исчезновения основных симптомов;
- либо 400 миллиграмм 3 раза в день 5 дней.
При тяжелых формах амебиаза назначают внутривенные инъекции по 500 миллиграмм каждые 8 часов, максимально 4 грамма в день.
Внекишечный амебиаз
В начале терапии (первые 1 – 2 дня) назначают по 800 миллиграмм 3 раза в день, затем дозу уменьшают до 400 миллиграмм 3 раза в день 5 – 7 дней.
Кожный амебиаз
Назначают таблетки по 250 миллиграмм 3 раза в сутки в 7 дней.
Бессимптомное носительство
Назначают таблетки по 500 миллиграмм 2 раза в сутки в течение недели.
Хронический амебиаз
Назначают таблетки по 500 миллиграмм 3 раза в сутки в 7 – 10 дней.
Детские дозы подбираются в соответствии с возрастом.
- кишечный амебиаз;
- внекишечный амебиаз;
- хронический амебиаз;
- бессимптомное носительство.
Назначают в таблетках по 1,5 – 2 грамма (3 – 4 таблетки) в один прием 3 дня. По особым показаниям лечение продлевают до 6 дней.
Внекишечный амебиаз
Назначают в таблетках по 2 грамма (4 таблетки) 1 – 2 раза в день 5 дней.
Детские дозы подбираются в соответствии с возрастом.
Для восстановления подавленных функций микрофлоры кишечника применяются специальные препараты, в задачи которых входит угнетение патогенной флоры и обеспечение среды, способствующей росту полезных микроорганизмов. Кроме этого необходимо употреблять средства, содействующие укреплению иммунитета и восстановлению витаминного дефицита.
Категориями препаратов для регенерации нормофлоры кишечника являются:
- пробиотики;
- пребиотики;
- комбинированные препараты;
- биологически активные добавки;
- кишечные антисептики;
- витамины;
- иммуномодуляторы.
Пробиотики
Пробиотики – это группа препаратов, которые содержат в своем составе культуры живых организмов. Попадая в кишечник, они размножаются, формируя тем самым благотворные условия для развития нормофлоры. Включенные в состав этих препаратов бактерии не оказывают патогенного или токсичного действия на организм и сохраняют свою жизнеспособность при прохождении всего желудочно-кишечного тракта.
Полезными свойствами пробиотиков являются:
- заселение кишечника представителями нормофлоры;
- подавление вредной и условно-вредной микрофлоры;
- расщепление пищи;
- синтез витаминов;
- стимуляция иммунных функций;
- нормализация моторики кишечника.
По составу микроорганизмов пробиотики классифицируются на несколько категорий.
Видами пробиотиков являются:
- монокомпонентные препараты;
- препараты конкурентного действия;
- поликомпонентные средства;
- сорбированные препараты;
- метаболитные пробиотики;
- закваски.
Монокомпонентные пробиотики (монобиотики)
Монобиотики – препараты, которые содержат один вид микроорганизмов и относятся к пробиотикам первого поколения. Они могут содержать один или несколько штаммов бактерий.
Различают следующие пробиотики со штаммом одного вида бактерий:
- колибактерин (колибактерии);
- бифидумбактерин (бифидобактерии);
- биобактон (ацидофильные бактерии);
- бактисубтил (почвенные бактерии).
Смесь нескольких активных штаммов лактобактерий содержат такие пробиотики как ацилакт, аципол, лактобактерин.
Препараты конкурентного действия (самоэлиминирующиеся антагонисты)
Самовыводящиеся антагонисты относятся ко второму поколению пробиотиков. Эти препараты состоят из споровых бацилл и дрожжеподобных грибков, которые не входят в состав нормальной флоры кишечника. Попав во внутрикишечную среду, антагонисты вытесняют условно-патогенную микрофлору, но в дальнейшем не развиваются.
Препаратами конкурентного действия являются:
- бактисубтил;
- энтерол;
- бактиспорин;
- споробактерин.
Бактисубтил
Этот препарат содержит почвенные бактерии Bacillus cereus, споры которых прорастают в кишечнике. Эти микроорганизмы производят вещества, которые способствуют формированию кислой среды, подавляющей гнилостные процессы и газообразование в кишечнике. Также в ходе своей жизнедеятельности Bacillus cereus продуцируют вещества с антибиотическим действием.
Микробами, деятельность которых активно подавляет бактисубтил, являются:
- протеи;
- эшерихии;
- золотистый стафилококк.
Энтерол
Этот фармакологический продукт содержит микроскопические дрожжевые грибки, которые оказывают антимикробное действие на вредную флору.
Микроорганизмами, с которыми борется энтерол, являются:
- клостридии;
- кандиды;
- клебсиеллы;
- синегнойная палочка;
- сальмонелла;
- иерсинии;
- эшерихии;
- шигеллы;
- золотистый стафилококк;
- дизентерийная амеба;
- лямблии.
Бактиспорин, споробактерин
Эти препараты конкурентного действия содержат суспензию сенной палочки, которая попадая в кишечник выделяет антибиотик. Данная субстанция подавляет развитие широкого ряда микроорганизмов, в числе которых эшерихии, стафилококки, стрептококки.
Поликомпонентные препараты
Поликомпонентные пробиотики относятся к третьему поколению препаратов для коррекции микробиоты и содержат несколько видов бактерий. Спектр действия этих лекарств намного шире, чем у монокомпонентных препаратов.
К группе многокомпонентных пробиотиков относятся:
- линекс;
- бификол;
- бифиформ.
Линекс
Данный препарат содержит в себе лактобактерии и бифидобактерии, а также обогащен энтерококками. Компоненты этого пробиотика способствуют повышению кислотности кишечной среды, повышают иммунитет организма и участвуют в синтезе витаминов В и К. Выпускается в капсулах, корпус которых не разрушается под воздействием кишечного сока, что позволяет микроорганизмам высвобождаться непосредственно в кишечнике.
Бификол
В состав лекарства входят выращенные вместе бифидобактерии и кишечная палочка. Препарат стимулирует регенеративные процессы в кишечнике и подавляет активность таких микроорганизмов как шигеллы, протеи, сальмонеллы.
Бифиформ
Этот пробиотик состоит из бифидобактерий и разновидности энтерококков, входящих в состав кишечной нормофлоры. Бифиформ приводит в норму слизистую кишечника и ограничивает функциональность вредной микрофлоры.
Сорбированные пробиотики
Сорбированные пробиотики представляют собой 4 поколение препаратов для восстановления микробиоты кишечника, являясь новейшей разработкой фармакологии. Лекарства этой категории состоят из колоний бактерий, закрепленных на специальном носителе с сорбирующими свойствами. Одним из важных критериев, который определяет жизнеспособность лактобактерий и бифидобактерий является их способность прилипать к поверхности. Благодаря этой особенности микроорганизмы прикрепляются к слизистой, формируя защитный слой. Сорбированные пробиотики обеспечивают быстрое заселение кишечника, ускоряя тем самым процесс восстановления микрофлоры. Сорбент, использующийся в качестве основы в этих препаратах, обеспечивает интенсивное взаимодействие бактерий со слизистой, что делает их более эффективными в сравнении с другими пробиотиками.
Препаратами данной категории являются:
- пробифор, бифидумбактерин форте – содержат бифидобактерии, мобилизованные на активированном угле;
- флорин форте – состоит из сорбированных на угле бифидобактерий и лактобактерий;
- экофлор – комплекс лактобактерий и бифидобактерий и энтеросорбент на базе древесного угля.
Пробиотики метаболитного типа
Представителем этой группы пробиотиков является препарат хилак-форте, состоящий из продуктов обмена (метаболитов) представителей нормофлоры кишечника.
Лекарство содержит в себе концентрат продуктов метаболизма эшерихий, нескольких видов лактобактерий, энтерококка. Также в состав включена лимонная и фосфорная кислота. Вещества, содержащиеся в хилак-форте, питают кишечный эпителий, подавляют рост вредоносной флоры и нормализуют соотношение кислоты и щелочи в кишечнике.
Пробиотические закваски
Пробиотические закваски представляют собой чистые бактериальные культуры (одиночные или смеси), предназначенные для внесения их в пищевое сырье (молоко). В состав заквасок могут входить элементы среды культивирования бактерий для улучшения их функциональности. Использование заквасок позволяет приготовить в домашних условиях такие молочнокислые продукты как кефир, йогурт, творог.
Препаратами, которые относятся к категории пробиотических заквасок, являются:
- виталакт;
- стрептосан;
- бифивит;
- бифацил;
- биойогурт;
- пропионикс.
Виталакт
Закваска виталакт изготовлена на базе лактобактерий, ацидофильной палочки и кефирного грибка. Полученная продукция отличается высоким содержанием полезных веществ, способствующих нормализации микрофлоры кишечника.
Стрептосан
В состав закваски стрептосан, кроме лактобактерий, входит вид энтерококков (Enterococcus faecium), который является характерным представителем нормофлоры жителей Кавказа, отличающихся своим долголетием. Кисломолочные продукты, получаемые при помощи этого препарата, подавляют процессы гниения в кишечнике. Бактерии закваски обладают хорошим адгезирующим свойством и быстро приживаются.
Биойогурт
В состав этого средства для заквашивания входит термофильный стрептококк, болгарская палочка (вид молочнокислых бактерий) и бифидобактерии. Пробиотические компоненты закваски размножаются в кишечной среде, вытесняя вредную микрофлору.
Бифацил
Закваска содержит ацидофильную палочку, термофильный стрептококк и представителей бифидофлоры. Продукты на базе этого средства отличаются высоким содержанием витаминов группы В.
Бифивит
Продукт представляет собой комплекс бифидобактерий, лактобактерий и пропионовокислых бактерий. Микроорганизмы, попадая в кишечник, инициируют ряд процессов, способствующих регенерации нормофлоры;
Пропионикс
Состав данной закваски представлен чистыми культурами пропионовокислых бактерий. Они стимулируют рост нормофлоры, синтезируют вещества с антибиотическим действием и ослабляют функциональность вредных микроорганизмов.
Пребиотики
Пребиотики – это углеводы, которые содержатся в различных продуктах питания. Роль этих химических веществ в восстановлении нормофлоры кишечника заключается в создании благоприятной среды для размножения полезных микроорганизмов. Пребиотики не усваиваются организмом, но служат продуктом питания для живых представителей микробиоты.
Другими функциями пребиотиков являются:
- устранение избыточного количества слизи из кишечника;
- ускорение регенерации слизистой;
- стимуляция перистальтики кишечника;
- активизация процессов по выработке витаминов;
- снижение газообразования.
В большом количестве пребиотики содержатся в молочных продуктах, изделиях из кукурузы, репчатом луке, чесноке, бананах.
Органическими соединениями, которые относятся к пребиотикам, являются:
- ксилит;
- сорбит;
- лактулоза;
- клетчатка;
- глутаминовая кислота;
- олигофруктоза;
- инулин;
- аргинин;
- пектин;
- хитозан.
Препаратами, которые входят в группу пребиотиков, являются:
- лактусан;
- прелакс;
- дюфалак;
- нормазе;
- порталак.
В состав данных препаратов входит лактулоза, которая представляет собой синтетической олигосахарид. Попадая в кишечник, это вещество разлагается микроорганизмами нормофлоры, в процессе чего образуется молочная кислота. Это способствует активному росту вводимых искусственным путем лактобактерий и бифидобактерий и стимулирует размножение естественной микробиоты.
На базе других пребиотиков в продаже представлены такие препараты как инулин (инулин), стимбифид (олигофруктоза и инулин), экспортал (лактитол).
Комбинированные препараты для восстановления нормофлоры (синбиотики)
Синбиотики содержат полезные бактерии (пробиотики) и вещества (пребиотики), которые создают благоприятные условия для их функционирования. Также в состав комбинированных средств могут входить и другие компоненты, увеличивающие эффективность препаратов.
К синбиотикам относятся следующие продукты фармакологии:
- бифилиз;
- бифидумбактерин 1000;
- нормофлорин-Л;
- нормофлорин-Б;
- полибактерин;
- биофлор.
Бифилиз
Включает в свой состав бифидобактерии и пребиотик лизоцим. Лизоцим обладает свойством подавлять активность вредных микроорганизмов, на фоне чего бактерии начинают активно расти и размножаться.
Бифидумбактерин 1000
Прием препарата обеспечивает коррекцию нормальной микрофлоры кишечника за счет входящих в его состав бифидобактерий и кристаллической лактулозы.
Нормофлорин
Данные препараты содержат бифидобактерии (нормофлорин-Б) и лактобактерии (нормофлорин-Л) и пребиотик лактит. Также в состав входят продукты жизнедеятельности бактерий, молочная и янтарная кислота.
Полибактерин
В состав этого средства для восстановления нормофлоры входит семь видов представителей лактобактерий и бифидофлоры. В качестве пребиотика выступает экстракт топинамбура.
Биофлор
Механизм действия этого препарата обусловлен входящих в его состав кишечной палочки и питательной среды для бактерий (экстракты сои, овощей и прополиса). Оказывает выраженный антагонистический эффект по отношению к таким микроорганизмам как протеи, стафилококки, шигеллы, клебсиеллы.
Биологически активные добавки
Биологически активные добавки (БАД) – это препараты, в состав которых входят природные или синтезированные химическим путем компоненты, предназначенные для улучшения рациона питания. Для восстановления микробиоты кишечника используются БАДы с пробиотиками или пребиотиками. Не смотря на то, что биологические добавки не являются лекарствами, принимать их следует в соответствии с инструкцией, в которой указана суточная норма и продолжительность курса.
Биологически активными добавками, которые рекомендуются при нарушениях нормального состава микрофлоры, являются:
- максилак – содержит 9 видов лактобактерий и бифидобактерий, а также вещества для быстрого роста нормофлоры;
- кипацид – изготовлен на базе лактобактерий и лизоцима;
- бактистатин (пребиотик) – содержит сенную палочку, минерал цеолит, соевую муку;
- биовестин-лакто – включает в себя бифидобактерии, лактобациллы и продукты жизнедеятельности этих организмов;
- йогулакт – в составе присутствуют живые молочнокислые организмы и термофильные стрептококки;
- эубикор (пребиотик) – изготовлен из дрожжевых культур и пищевых волокон, которые являются оптимальной питательной средой для многих полезных микроорганизмов;
- бион 3 – комплексная добавка, которая содержит пробиотики (лактофлору и бифидофлору), витамины (А, Е, В2, В6, Д3, фолиевую и пантотеновую кислоту), минералы (кальций, железо, магний, йод).
Покупая препараты, содержащие пробиотики, следует принимать во внимание ряд факторов. Также существуют требования, которые необходимо соблюдать при употреблении такой лекарственной продукции.
Характеристиками пробиотиков, которые следует учитывать при их покупке, являются:
- форма выпуска;
- правила употребления;
- противопоказания;
- возможные побочные эффекты;
- употребление во время беременности и грудного вскармливания.
Форма выпуска препаратов с пробиотиками
Пробиотики выпускаются в сухом (таблетки, капсулы, порошки) и жидком виде (сиропы, капли). Каждая из групп обладает своими плюсами и минусами.
Пробиотики в сухом виде
Пробиотические препараты, выпускаемые в сухом виде, удобны на работе или на отдыхе, так как для их хранения не нужно обеспечивать специальные условия. Наиболее предпочтительны средства, имеющие капсулированную оболочку, которая защищает микроорганизмы от воздействия желудочного сока при прохождении желудочно-кишечного тракта.
Бактерии, входящие в состав таких лекарственных форм, находятся в сухом виде. Поэтому при попадании в кишечник микроорганизмам требуется около 8 – 10 часов для принятия активной формы. Часть бактерий ко времени начала действия препарата выводится из организма. Также снижает эффективность таких средств тот факт, что процесс сушки снижает полезные свойства микроорганизмов, особенно это сказывается на их способности прилипать к слизистой кишечника.
Жидкие пробиотики
Пробиотики в каплях и сиропах отличаются моментальным действием, так как содержат активные (не высушенные) бактерии. Использование этих препаратов затрудняют специальные условия хранения и небольшой срок годности. При покупке таких средств следует проверять герметичность упаковки.
Каждый пробиотический препарат обладает своей инструкцией, в которой указана ежедневная доза и систематичность употребления. Для получения эффекта пробиотики следует принимать на протяжении двух недель. Положительные изменения наступают через 7 – 10 дней. Принимать препараты следует натощак, чтобы пища не мешала деятельности микроорганизмов. Порошкообразные и другие средства, которые следует разводить водой, нужно готовить непосредственно перед приемом. Вода должна быть кипяченой и прохладной, так как в теплой среде бактерии могут утратить свою эффективность. Для достижения лучшего результата курс пробиотиков следует дополнить пребиотиками.
Передозировка пробиотиками невозможна, так как лишние микроорганизмы выводятся из кишечника естественным путем.
В категорию иммуномодуляторов входят препараты, которые возвращают иммунитет человека в исходное состояние, активируя его подавленные функции. Прием препаратов для коррекции иммунитета ускоряет процесс восстановления микрофлоры кишечника. Наиболее предпочтительными средствами являются те, которые обладают растительным происхождением.
Иммуномодуляторами натурального происхождения являются:
- иммунал (аптечный препарат на основе эхинацеи пурпурной);
- настойка эхинацеи;
- настойка лимонника;
- настойка элеутерококка;
- аптечные сборы на основе рябины, шиповника, подорожника.
При нарушениях состава нормальной микрофлоры выработка и усваивание витаминов замедляется или прекращается. Поэтому пациентам рекомендуется принимать препараты для восстановления дефицита витаминов, особенно А, Е и Д. Также при отсутствии качественной работы кишечника страдает синтез витаминов группы В и К. Витаминосодержащие препараты могут содержать только один вид витамина или целый комплекс. В состав витаминных комплексов могут входить минеральные и биологически активные добавки. В зависимости от состава и дозировки поливитаминные средства делятся на несколько категорий.
Группами витаминных комплексов являются:
- поливитамины без минералов – ундевит, аэровит, пиковит;
- средства с витаминами, микроэлементами и макроэлементами – дуовит, прегнавит, мульти-табс;
- комплексы витаминов, обогащенные минералами и БАД – авитон, инолтра, супер система шесть.
источник