Аденовирусная инфекция – это одна из распространенных разновидностей ОРВИ. Код по МКБ 10: А08.2. По статистике встречается в 20% случаев. Заболевание чаще всего поражает детей в осенний и зимний периоды. У малышей до 3 лет обычно протекает в тяжелой форме, поскольку их иммунная система еще не сформирована до конца. Для заболевания характерна интоксикация организма, катар верхних дыхательных путей, лихорадка, конъюнктивит и поражение нормальной работы всей лимфатической системы.
Аденовирусную инфекцию вызывают вирусы Adenoviride. Ученые выявили 50 серотипов, но самыми распространенными считаются 3 и 7 серотипы.
Возбудители устойчивы к изменениям окружающей среды. Они способны жить в обычных условиях около двух недель. Погибают при получасовом нагревании свыше температуры 55 градусов. Также для них губительны препараты, содержащие хлор, солнечные и ультрафиолетовые лучи.
При заморозке вирусы перестают размножаться, но не погибают. После размораживания восстанавливают все свои свойства.
Аденовирусная инфекция у детей и взрослых передается несколькими способами. Среди них:
- Воздушно – капельный путь. В данной ситуации больной выделяет вирусы вместе с носоглоточной слизью. Микроорганизмы могут попасть в дыхательные пути здорового человека после обыкновенного контакта. Этот путь заражения характерен на ранней стадии болезни.
- Фекальный способ передачи. На поздних периодах болезни аденовирусы выходят из организма вместе с фекалиями. Этот метод встречается у тех людей, которые не придерживаются правил личной гигиены.
- Водный путь заражения. Аденовирусы живут в водной среде. Ими можно заразиться при плавании в бассейне (если не были соблюдены правила дезинфекции).
Вирусы попадают на слизистые оболочки организма, достигают лимфатических узлов, поражают клетки и синтезируют в их ядрах свои ДНК. После окончания инкубационного периода возбудители проникают в кровоток и разносятся по всему организму. Это приводит к поражению слизистых оболочек носоглотки, легких, бронхов, миндалин, даже конъюнктивы глаз. Течение аденовирусной инфекции у детей может носить легкий, средний или тяжелый характер.
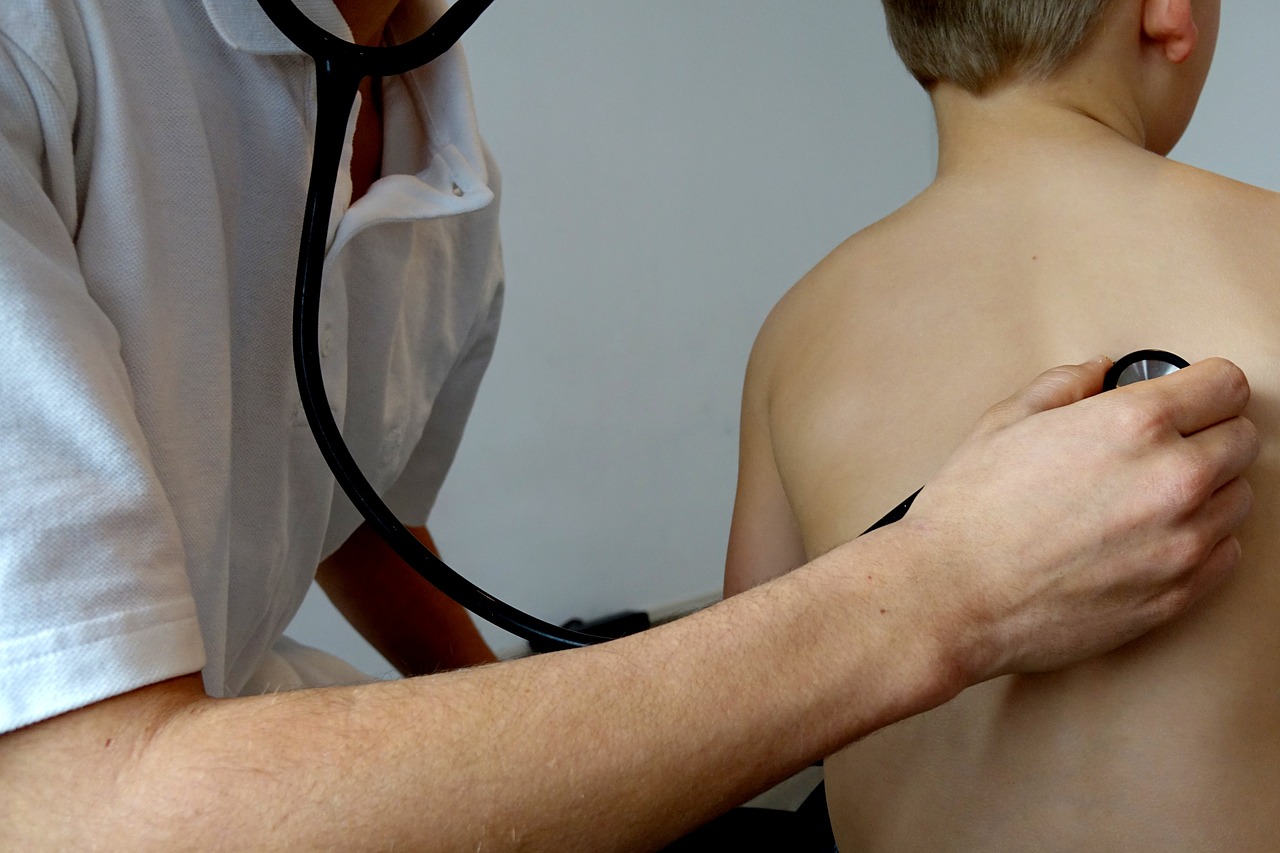
- Катар слизистых оболочек дыхательных путей – это самый частый вид развития болезни. У ребенка резко повышается температура до 39 – 40 градусов. Далее развиваются симптомы интоксикации: тошнота, вялость, боли в голове, мышцах и суставах. Наряду с этим у малыша затруднено дыхание, из носа выделяется гнойный экссудат, горло отечно, а на миндалинах точечный налет. У ребенка диагностируется лающий кашель и сипота голоса.
- Острый конъюнктивит – это аденовирусная инфекция глаз у детей, при которой воспаляются оба глаза. Ребенок избегает яркого света. Диагностируется постоянная слезоточивость, резь в глазах, ощущение того, что в глазах инородное тело. На конъюнктиве появляется серозная пленочка.
- Диарея – чаще всего наблюдается у детей до 1 года. Ребенок ходит в туалет 8 – 10 раз в день. Кал жидкий, в нем примеси слизи, но крови нет.
- Мезаденит – это воспаление, при котором диагностируются сильные схваткообразные боли в животе. По ощущениям напоминает приступы аппендицита. Также наблюдается рвота и повышение температуры.
- Фарингоконъюнктивальная лихорадка – это состояние возникает на фоне воспаленных миндалин. У ребенка может увеличиться печень или селезенка, также повышается температура. В некоторых случаях она не сбивается до 1 – 2 недель. Лимфоузлы сильно увеличены, их можно легко пальпировать.
Родителей беспокоит, сколько длится аденовирусная инфекция у детей. Обычно болезнь продолжается 7 – 10 дней. При тяжелой форме ребенка кладут в больницу, симптомы могут беспокоить малышей до 3 недель.
Если поражены лимфоузлы брюшной полости, то развивается мезаденит. Это может привести к воспалению аппендикса и оперативному вмешательству. При инфицировании восьмым типом вируса у малыша повреждается конъюнктива глаз, что ведет к развитию катаракты.
Внимание! Иногда после улучшения состояния болезнь может обостриться. При этом у малыша повышается температура, ухудшается самочувствие. В таких ситуациях речь идет о волнообразной форме аденовирусной инфекции.

У ребенка берут анализ крови и мочи. Кровь при аденовирусной инфекции у детей показывает повышенное количество лейкоцитов и увеличенный показатель СОЭ. Диагностируются изменения в общей лейкоцитарной формуле. Также у малыша берут слизь носа и глотки и проводят бакпосев. Это исследование позволяет поставить точный диагноз.
Лечение назначает врач, исходя из возраста маленького пациента, степени тяжести заболевания, сопутствующих заболеваний. Помимо медикаментов рекомендуется придерживаться следующих правил успешной терапии:
- Обильное теплое питье – ребенка рекомендуется поить почаще поить. Минимальное количество жидкости – 1 литр в день. Вместе с мочой из организма будут побыстрее выходить все токсины.
- Проветривание комнаты – регулярно проводите влажную уборку и проветривайте помещение, избегайте спертого воздуха. Это уменьшит количество микробов в комнате. Врачи советуют проветривать комнату не реже 3 – 4 раз в день по пятнадцать минут.
- Соблюдение постельного режима – при высокой температуре малышу следует избегать физических нагрузок. Ночной сон должен продолжаться не менее 9 часов, а дневной отдых – не менее двух с половиной часов.
- Прием витаминов – зачастую врачи прописывают витаминные комплексы с повышенным содержанием витамина С. Это помогает скорее справиться с болезнью.
Внимание! Рекомендуется дезинфицировать игрушки, с которыми играет заболевший ребенок. Так как на них могут оставаться болезнетворные микробы. Это правило поможет избежать дальнейшего развития инфекции.
Как лечить аденовирусную инфекцию у детей медикаментами? 
- Жаропонижающие средства – их применяют, если температура поднимается выше 38.5 градусов или в случае риска судорог у малыша при более низкой температуре тела. Обычно рекомендуют сиропы: «Нурофен», «Парацетомол для детей», «Ибупрофен». Детям школьного возраста можно давать таблетки. При употреблении жаропонижающих следует соблюдать дозировку, прописанную в инструкции.
- Сосудосуживающие капли – они помогают при заложенности носа. Нельзя использовать дольше 5 дней, так как вызывают привыкание. Прежде чем закапать носовые пазухи необходимо их промыть солевым раствором Аквамариса или Аквалора. Из капелек врачи прописывают Санорин, Виброцил, Називин.
- Средства против кашля – они зависят от типа кашля (сухого или мокрого). В первом случае прописывают препараты, которые переводят сухой кашель в мокрый (Аскорил, сироп корня солодки или алтея). Во второй ситуации необходимы средства, улучшающие отхождение мокроты. Среди них Лазолван, Амбробене и тп.
- Противовирусные препараты – средства широкого спектра действия. Они блокируют синтез ДНК вирусов. Среди противовирусных лекарств: Арбидол, Рибовирин и тп.
- Капли для глаз – применяются при конъюнктивите. Лекарства подбирает врач с учетом особенностей малыша.
- Иммуностимуляторы – это препараты, укрепляющие иммунитет. Например: Циклоферон, Анаферон и тп. Чаще всего идут в виде свечек.
- Антибиотики при аденовирусной инфекции у детей прописывают при подсоединении бактериальной инфекции. Это можно определить, если повышенная температура держится дольше 5 дней и по ряду других признаков (зеленые сопли и тп).
Внимание! Также рекомендуется орошать зев спреями: Мирамистином, Тантум-Верде, Ингалиптом, Люголем и тп.
Профилактика аденовирусной инфекции у детей позволяет снизить риски заражения. Но это не панацея. Родителям рекомендуется укреплять иммунитет малыша, проводя регулярные закаливания, почаще гулять с ребенком при любой погоде. Также не стоит водить детей в садик во время вспышек вирусных инфекций, соблюдать положенный карантин.
Выполнение несложных правил уменьшит вероятность развития аденовирусной инфекции. А в случае болезни малыш легче перенесет ее и скорее поправится.
Аденовирусная инфекция встречается у многих детей в период массовых эпидемий (осенью и зимой). В редких случаях она диагностируется и в теплое время года. При первых признаках болезни следует обратиться к врачу и пройти курс лечения. В случае отсутствия терапии инфекция перетекает в пневмонию, бронхит или более серьезные патологии.
источник
Аденовирусная инфекция — это группа заболеваний, которые относятся к острым респираторным вирусным инфекциям и поражают слизистые оболочки носоглотки, верхних органов дыхания, глаз, лимфоидной ткани, кишечника. Аденовирусная инфекция сопровождается температурой, интоксикацией средней тяжести. Передается воздушно-капельным путем от болеющего человека или носителя.
Интересен тот факт, что вирус аденовирусной инфекции сохраняет свою жизнеспособность до 2 недель при температуре 21-25 градусов, устойчив при замораживании и может до 2-х лет сохранять активность в воде, имеющей температуру всего +4 градуса. Доказано, что эти вирусы погибают под воздействием ультрафиолетовых лучей и хлора. У человека не происходит формирование постоянного иммунитета к подобным заболеваниям, он может болеть повторно несколько раз.
Таким образом аденовирусная инфекция у человека проходит быстрее, если его комнату постоянно обрабатывать слабым раствором хлора и проветривать.
- Аденовирусная неуточненная инфекция – В 34.0.
- Кератоконъюнктивит, вызванный аденовирусом – В 30.0.
- Конъюнктивит, вызванный аденовирусом – В 30.1.
К разновидностям аденовирусной инфекции относится и грипп, парагрипп.
Чаще всего аденовирусная инфекция встречается у детей. Наиболее восприимчивым возрастом к ней является возраст от 6 месяцев до 5 лет. Если ребенок на грудном вскармливании, иммунитет передается от матери и течение заболевания облегченное.
Возможно появление бактериальной флоры при этой инфекции, в этом случае происходит резкое снижение иммунитета из-за двойной атаки организма. У детей протекание болезни часто сопровождается пневмонией, могут возникать повторные волны болезни. В пожилом возрасте такими заболеваниями люди болеют редко.
При попадании вируса на слизистую оболочку начинается процесс его активного размножения, прикрепления к клеткам организма, формирование собственной ДНК. После созревания начинаются последовательные проявления заболевания, интенсивность зависит от иммунитета человека:
- Сначала будет наблюдаться озноб, ощущение ломоты костей, боли ноющего характера в суставах, мышцах.
- Затем повышается температура до значений 38-39 градусов.
- Появляется заложенность носа с выделениями, иногда гнойными.
- Миндалины увеличены, покрыты белым налетом.
- Значительно увеличиваются лимфоузлы под челюстью и на шее.
Аденовирусная инфекция у взрослых протекает умереннее, чем у детей. Чем ребенок младше, тем ярче проявления болезни из-за восприимчивости их легочной ткани. К симптомам этой инфекции, поражающей верхние дыхательные пути, относят:
- Боль или першение в горле.
- Задняя стенка глотки отечная и покрасневшая при аденовирусной инфекции, фото такого горла отчетливо показывают, что это не ангина.
- Миндалины значительно увеличены в размерах.
- Появление кашля разного характера (вплоть до обструктивного бронхита).
- При аускультации легких прослушиваются хрипы.
- Возможна пятнисто-папулезная сыпь при аденовирусной инфекции.
Вместе с развитием болезни в верхних дыхательных путях могут воспаляться и конъюнктивы у трети всех больных. У дошкольников болезнь протекает тяжело с пленчатыми конъюнктивитами, высокой температурой. Наблюдается интоксикация организма, увеличение лимфоузлов, в том числе паховых.
При размножении этих патогенных микроорганизмов в крови температура держится от 5 до 10 дней. Иногда она может повышаться умеренно до двух недель. Часто наблюдаются волнообразные скачки температуры при аденовирусной инфекции у ребенка. Она может несколько дней достигать высоких отметок, затем упасть, а потом опять подняться.
Эта инфекция опасна особенно для маленьких детей до 3-х лет. У таких пациентов могут возникнуть осложнения уже на 3-й день, поэтому важно постоянно прослушивать легкие и в случае ухудшения состояния срочно обращаться за медицинской помощью.
К основным осложнениям относят:
- вирусную пневмонию;
- энцефалит;
- приглушения тонов сердца (в редких случаях);
- дисфункции кишечника;
- отиты;
- синуситы;
- ложный круп;
- поражение почек.
Чаще всего после правильно поставленного диагноза лечение горла при аденовирусной инфекции, кашля и заложенности носа происходит дома.
Специально сбалансированного питания при этой болезни не требуется. Важно не перегружать ЖКТ, особенно при поражении этой системы вирусами и если есть осложнения. Ребенку лучше давать жидкую еду для быстрого усвоения и минимальных затрат энергии организма на переваривание еды.
Особенно при хронической аденовирусной инфекции требуется применение медикаментов. Специалисты рекомендуют комплексное лечение для выведения инфекции из организма у детей и взрослых. Важно принимать следующие препараты:
- Для повышения иммунитета, иммуностимуляторы: «Иммунфлазид» (сироп, нельзя принимать при аллергии), «Лаферобион» (важно соблюдать дозировку по возрасту, например, детям до года дают по 150000), для взрослых рекомендуют «Амиксин IС» (принимать 1,2,4 день болезни) и другие. Но не стоит забывать, что препараты на интерфероне принимаются определенный срок, а затем должен быть перерыв.
- Препараты для горла аэрозоли: «Ингалипт», «Тантум-Верде», «Биопарокс», «Орасепт», таблетки: «Септефрил», «Лизак», «Фарингосепт» и другие. Они имеют разное действие, поэтому назначать должен врач.
- Препараты для носа. Это такие распространенные лекарства, как «Хьюмер», «Аква Марис», «Но-соль», основанные на морской воде с йодом и цинком, а также «Виброцил», «Глазолин», «Санорин» и другие, которые сужают сосуды и предотвращают заложенность носа.
- Препараты от кашля. В зависимости от характера кашля (сухой или влажный) врач может назначить отхаркивающие препараты или разжижающие мокроту.
- Дисфункция кишечника лечится симптоматично наряду с приемом иммуностимуляторов.
- Для лечения конъюнктивита у детей и взрослых применяются соответствующие лекарства по назначению специалиста.
Для больных важно помнить, что концентрация инфекции в крови дает более яркие клинические проявления. Это можно предотвратить с помощью обильного питья. Для этого подойдут витаминизированные компоты, чаи с малиной, смородиной, лимоном. Важно укреплять организм и насыщать витамином С, который повышает иммунитет. Для этого в пищу используют такие продукты, как лимон, лук, айву, грейпфрут, яблоки, болгарский перец. Эти методы дают эффект при сопутствующей медицинской терапии.
Вирусы в организме живут от 7 до 14 дней при усиленном лечении. Если сопротивляемость организма снижена, и он не способен бороться с инфекцией, болезнь может продолжаться до 6 недель. Но при этом прогноз благоприятный, маленькие дети также быстро восстанавливаются после аденовирусной инфекции.
Возбудителем заболевания является содержащий ДНК аденовирус, который попадает в человеческий организм воздушно-капельным, контактным или алиментарным способом. Симптомы аденовирусной инфекции у детей и у взрослых проявляются по-разному.
Основные клинические признаки аденовирусной инфекции могут отличаться в зависимости от тяжести заболевания. Инкубационный период длится от суток до 2 недель.
Симптомы аденовирусной инфекции у взрослых проявляются в следующем порядке:
- возникает боль в горле и сухость;
- появляется усталость и слабость;
- резко поднимается температура;
- вследствие заложенности носа теряется обоняние.
Высокая температура не понижается 2-3 дня, достигая 39 ОС. Состояние больного может ухудшиться:
- возникают болевые ощущения в мышцах и суставах;
- снижается аппетит;
- увеличиваются миндалины;
- воспаляется слизистая оболочка глаз;
- усиливаются головные боли.
Аденовирусная инфекция у взрослых может протекать на фоне общей интоксикации организма, сопровождающейся следующими симптомами:
Такое течение заболевания требует незамедлительного лечения, иначе могут возникнуть осложнения:
- пневмония;
- отит;
- гайморит;
- почечная недостаточность.
Аденовирусная инфекция у детей протекает волнообразно: сначала возникают первые симптомы, после их затухания проявляются новые.
Первые признаки аденовирусной инфекции:
- температура тела выше 39 0С;
- потеря аппетита;
- покраснение и отечность небных миндалин;
- частый сухой кашель;
- увеличение лимфоузлов;
- затрудненное дыхание и одышка.
Ребенок капризничает, его носовое дыхание затрудняется. В самом начале заболевания проявлением аденовирусной инфекции у детей являются жесткие хрипы. Сухой кашель, возникший в первые дни болезни, становится влажным.
На третьи сутки у детей может возникнуть конъюнктивит, сопровождающийся обильным гнойным выделением из глаз, слипанием ресниц, зудом и покраснением слизистой. У малышей до года заболевание протекает иначе.
Симптомы аденовирусной инфекции у детей младше года:
У малышей могут возникнуть такие осложнения, как бронхит и воспаление легких.
Лечение аденовирусной инфекции у взрослых проводится в домашних условиях. Больному необходим постельный режим и отказ от физических нагрузок. Противовирусные средства обычно доктор не назначает. Лечение проводится симптоматическое.
Для снятия заложенности носа применяют сосудосуживающие капли. Температуру, не превышающую 38 0С, не снижают.
Пациенту рекомендуется теплое обильное питье, витаминные препараты. Для облегчения боли в горле назначают спреи и антисептические препараты местного действия. В случае осложнения заболевания проводится антибактериальная терапия.
Лечение аденовирусной инфекции у детей проводится по аналогичной схеме. Если состояние ребенка осложнилось поносом и рвотой, его госпитализируют.
Для лечения кашля назначают отхаркивающие препараты. Горло обрабатывают антисептиками, настоями ромашки, эвкалипта.
Для лечения конъюнктивита глаза промывают слабым раствором фурацилина, при осложненном состоянии применяют глазные мази и капли с антибиотиками.
Комнату, где находится больной, необходимо ежедневно проветривать.
Симптоматика аденовирусного заболевания во многом схожа с признаками обычной простуды, поэтому для четкого распознавания проводится дифференциальная диагностика аденовирусной инфекции с ОРВИ, гриппом, конъюнктивитами, дифтерией глаз и глотки, пневмониями, туберкулезом и инфекционным мононуклеозом. Однако окончательное подтверждение диагноза осуществляется:
на основании последовательно возникающих клинических проявлений;
на основании современных методов исследований и экспресс-диагностики.
Клиническими проявлениями считаются: лихорадка, заложенность носовых пазух, выделение обильного слизистого секрета из носовых ходов, увеличение регионарных лимфоузлов, воспаление слизистой оболочки век, сопровождающееся развитием гнойного процесса.
Современными и эффективными методами исследований можно считать:
лабораторную диагностику: анализ крови и мочи;
Одним из методов исследования считается лабораторная диагностика аденовирусной инфекции. Для этого у больного берутся анализы крови и мочи. В гемограмме существенных изменений не наблюдается, количество лейкоцитов остается в пределах нормы. В начальном периоде заболевания можно наблюдать лимфопению, а также небольшой лейкоцитоз с нейтрофилезом. Однако картина крови не играет существенной роли при диагностике, поскольку не является специфичной.
Анализ мочи может показывать наличие в организме развитие воспалительного процесса, однако в большинстве случаев остается в пределах нормы. Он также как и анализ крови не является специфичным.
Реакция иммунофлюоресценции — РИФ позволяет выявить определенные антигены на основании обработки исследуемого материала, а именно соскоба со слизистой мочеполового тракта. Преимуществом данного метода является его простота и оперативность получения результата (в течение часа). Пределы точности составляют 60-80%, что требует проведения дополнительных исследований. Как правило, РИФ проводят в комплексе с другим методом – иммунной электронной микроскопией (ИЭМ) вирусов, обработанных специфическими антителами.
Для ретроспективного подтверждения наличия аденовирусной инфекции широко используется серологическая диагностика, которая проводится несколькими простыми и доступными методами:
ИФА – иммуноферментный анализ.
РСК – реакция связывания комплемента.
РТГА – реакция торможения гемагглютинации.
Исследуемым материалом для вышеперечисленных методов является сыворотка крови пациента, взятая из вены. Достоинствами данных методов исследования считается простота их проведения и возможность получения быстрого результата.
Наиболее длительным считается вирусологическое исследование, которое предполагает использование вируса, взятого из соскоба конъюнктивы, носоглоточных смывов, а также фекалий пациента. При наличии аденовирусной инфекции анализы при вирусологической диагностике показывают высокую точность, однако ввиду сложности его проведения используется крайне редко.
Не стоит при первых же симптомах аденовирусной инфекции применять агрессивное лечение, особенно если болеет ребенок. Молодой организм должен сам перебороть болезнь, тем самым обезопасив себя от риска заразиться в будущем: иммунитет к вирусу будет держаться на протяжении 8 – 10 лет.
Лечение аденовирусной инфекции у детей предполагает использование тех же методов, что и при других ОРВИ. При нормальном течении болезни госпитализацию не проводят. Исключением являются проявление осложнений и поражение вирусом грудничков, которым из-за отсутствия возможности выпивать нужное количество воды угрожает обезвоживание.
Жаропонижающие препараты дают, только если температура превышает 38,5°. Если температура не превышает 37,5° понижать ее не нужно. Во время лихорадки требуется соблюдать постельный режим, пить как можно больше воды, чая, теплых компотов и морсов, потреблять продукты, богатые витамином Ц (ягоды, кислые тропические фрукты, квашеные овощи).
Если температура превышает критическую отметку, то можно использовать физические методы лечения аденовирусной инфекции – охлаждение организма. На руки, бедра и шею, область печени (правый бок) прикладывают компрессы, намоченные холодной водой. Можно использовать обтирания уксусом – он быстро испаряется, охлаждая организм. Вопреки распространенному мнению, нельзя «кутать» больного, если его знобит – поднимающаяся температура требует охлаждения, а не подогрева.
Насморк лечат легким солевым раствором или каплями, сужающими сосуды. Больше 7 дней использовать их не рекомендуется, так как это вызывает дисфункцию слизистой носа.
Для восстановления слизистой носа, возобновления эпителия и клеток, которые вырабатывают антитела, эффективными будут физрастворы на основе морской воды, богатой микроэлементами, способствующие регенерации.
Боль и першение в горле сопровождается кашлем. Лечить кашель следует, исходя из его типа. Сухой, как при фарингите, можно устранить теплыми отварами из «грудного сбора». Щелочные жидкости также будут полезны. Подойдет теплое молоко со щепоткой соды или подогретая минеральная вода.
При влажном кашле со слабым выделением мокроты назначают отхаркивающие средства. Если сухой кашель долго не проходит, то применяют препараты, его подавляющие. Эффективное лечение может прописать только профессиональный лечащий врач, поэтому не пренебрегайте визитом в лечащее заведение, чтобы исключить бронхит и прочие осложнения.
Антибиотики и противовирусные препараты для лечения горла при аденовирусной инфекции без назначения врача давать категорически не рекомендуется. Первые эффективны только против бактериальных болезней, которые могут возникать как осложнения после АВ. Противовирусные следует пить в исключительных случаях и только те, которые назначил ваш лечащий врач – разные группы вирусов чувствительны к разным действующим веществам.
Если осложнений нет и заболевание протекает спокойно, применяют глазные капли:
на основе сульфацила натрия (20%)
с дезоксирибонуклеазой (0,5%) в составе.
Из народных средств подойдет промывание глаз раствором ромашки и теплым чаем. Если конъюнктивит гнойный или с поражением роговицы, следует использовать однопроцентные мази гидрокортизона или преднизона. Они помещаются за веко, можно на ночь.
В целом победить вирус с максимальной пользой для иммунитета и минимальным ущербом для ребенка помогает индивидуальный и обдуманный подбор лечения. Поэтому не откладывайте визит к врачу.
Все вышеперечисленные меры подходят и для лечения аденовирусной инфекции у взрослых. Желательно не переносить заболевание на ногах, а взять больничный и несколько дней провести в постели. Не стоит заниматься самолечением, и покупать разрекламированные медикаменты. Так, вы только навредите и затянете период выздоровления. Лучше сразу обратиться к доктору, который проведет диагностику и выпишет действенное лечение аденовируса.
Соблюдение диеты с преимущественно теплой и жидкой пищей (супы, каши, пюре) поможет выздороветь быстрей. Мясные блюда нужно временно исключить из рациона как дающие дополнительную нагрузку на почки.
Также помогут ингаляции. Этот метод хорош тем, что лекарственное средство, попавшее на слизистые оболочки дыхательных путей в виде аэрозоля, быстро всасывается и соответственно лечения аденовирусной инфекции у взрослых проходит быстрее.
Пожилым людям с хроническими болезнями дыхательных органов и с угнетенным иммунитетом часто назначают антибиотики широкого спектра для профилактики воспалительных процессов. Также действуют и при появлении тяжелых осложнений.
Специфических мер не предусмотрено. Достаточно будет соблюдения общепринятых санитарных норм и повышения резистивности организма при помощи приема витаминов и закаливания. Следует мыть руки после каждого визита в туалет и посещения мест скопления людей, общественного транспорта. В холодные сезоны одеваться по погоде и не переохлаждаться.
В особо опасный эпидемический период желательно ограничить пребывание детей в коллективе, так как там болезнь распространяется очень быстро через игрушки, книги и т. д. Помещения следует регулярно мыть с применением хлорсодержащих веществ и проветривать.
Особенно осторожным нужно быть людям с ослабленным иммунитетом. В профилактических целях принимают иммуноглобулин и препараты на основе лейкоцитарного интерферона.
Вся информация, изложенная выше, несет ознакомительный характер. Точно диагностировать и назначить действенное лечение может только профессиональный врач. Аденовирусная инфекция – заболевание опасное, осложнения после нее могут привести к тяжелым последствиям. Поэтому поход в поликлинику нужен непременно, особенно если заболел ребенок.
Врачами при аденовирусной инфекции рекомендуется симптоматическое лечение, которое облегчает состояние больного: постельный режим, увлажнение воздуха, избавление от высокой температуры, отека слизистых, насморка, конъюнктивита. Эти меры также снизят риски осложнений, которые может дать аденовирусная инфекция. Препараты, применяющиеся для снятия симптомов, включают в себя те, которые снимают жар, боль и воспаление, облегчают носовое дыхание, снимают отек. Перечислим основные.
- Жаропонижающие, содержащие парацетамол и ибупрофен, рекомендуют принимать при достижении температуры 38,5°C. Помимо снятия жара, эти средства устраняют или облегчают болевые ощущения (в голове, горле). У детей младшего возраста они применяются в виде сиропов и свечей. Врачи запрещают использовать для понижения температуры аспирин (ацетилсалициловую кислоту), так как это грозит ребенку появлением опасного заболевания – синдрома Рея.
- Раздражение при конъюнктивите снимается с помощью различных капель на основе карбомера, дифенгидрамина или мазью с гидрокортизоном.
- Для промывания носа применяют физраствор и средства на основе морской воды. Они способны разжижать густую слизь и облегчать ее выход. Если нос заложен, то врачи рекомендуют капли, сужающие сосуды слизистой. Маленьким детям закапывают эти средства из специальных флаконов с рассчитанной детской дозировкой.
- Когда отек слизистых, в том числе носовых ходов, сильно выражен, назначают антигистамины внутрь. Это препараты на основе таких веществ, как лоратадин, дезлоратадин, цетиризин, хлоропирамин, диментиден и т. д.
Любые средства должен рекомендовать врач в возрастной дозировке – эта мера позволит избежать нарушения работы почек, печени, сердца и желудочно-кишечного тракта.
В настоящее время специфического лекарства, которое бы было направлено против аденовирусов, не существует. Врачами могут использоваться противовирусные препараты при аденовирусной инфекции, которые имеют комплексное воздействие (на основе интерферонов и других веществ). Для новорожденных они выпускаются в форме свечей. Однако некоторыми исследователями их эффективность ставится под сомнение из-за отсутствия широкой доказательной базы.
Так как аденовирусная инфекция переносится большинством населения в детстве с приобретением иммунитета, у взрослых лечение из-за присутствия латентной формы и частого отсутствия признаков проводится редко.
Основным осложнением аденовирусного заболевания является присоединение бактериальной инфекции. В этом случае проводят лечение аденовирусной инфекции препаратами антибактериальной направленности во избежание тяжелых последствий (отит, синусит, пневмония, менингит, энцефалит). Врач при их назначении может руководствоваться двумя вариантами:
- назначаются антибиотики широкого спектра действия (пенициллины, цефалоспорины, тетрациклины, фторхинолоны, макролиды);
- выписывается антибиотик, направленный на конкретный возбудитель (который выявляется на основе результата анализов).
Стандартным правилом лечения вирусных болезней является ориентировка на симптомы: если через 3–4 дня у больного не наступает улучшение, это значит, что к основной инфекции присоединилась бактериальная и требуются антибиотики.
В тех случаях, когда у пациента подавлен иммунитет (вследствие ВИЧ-носительства, лучевой болезни, проведения терапии аутоиммунных заболеваний) врачи назначают их с первого дня заболевания – для предотвращения тяжелых осложнений.
Антибиотики при аденовирусной инфекции у детей, когда бактериальная болезнь уже вмешалась, назначаются педиатром: не все антибактериальные препараты, которые могут принимать взрослые, подходят детям (так, например, тетрациклины не используют до 8 лет), а дозировка должна соответствовать возрасту и тяжести состояния.
Народная медицина предлагает ряд вариантов борьбы с аденовирусом посредством лечебных трав и настоек, не прибегая к употреблению антибиотиков. Рассмотрим несколько наиболее популярных способов противостояния аденовирусной инфекции народными средствами.
Фитотерапия считается самым безобидным и сильнодействующим вариантом самолечения народными средствами. При возникновении симптомов проявления заболевания рекомендуется употреблять много согревающей жидкости:
чай на травах (ромашка, календула) с добавлением меда;
подогретое молоко с медом;
настой с плодами шиповника, брусники, ягодами калины или земляники;
горячие напитки из цветков липы, плодов калины;
смесь цвета липы и бузины;
заваренная трава горицвета летнего с добавлением меда.
К внутреннему применению относятся также многочисленные рецепты смесей на основе меда. Наиболее популярные методы лечения аденовирусной инфекции народными средствами – настои на меду, кагоре и листьях алое, выдержка которых должна быть не менее двух недель; коктейли из яичных желтков, масла и меда; теплые жидкости с луковым соком и медом. Среди часто встречаемых советов использование сока репы, а также настоя неочищенного овса с кипяченным молоком.
Безусловно, употребление подобных напитков не навредит здоровью, и, возможно, сумеет снять симптомы заболевания. Но искоренить аденовирусную инфекцию народными средствами на 100% без употребления дополнительных лечебных комплексов вряд ли получится.
Рекомендуется употреблять чеснок при приемах пищи. Его эфирные масла обладают общими иммуноповышающими свойствами, поэтому зачастую применяется и для профилактики.
Кроме известного многим традиционного способа полоскания горла солевым раствором с использованием разведенной в воде соды и йода, народные средства против аденовирусной инфекции содержат массу других рекомендаций:
применение настоя коры дуба, календулы и зверобоя;
использование настойки прополиса;
полоскание растительными маслами;
привлечение чайного гриба.
Среди дополнительных рекомендаций часто встречаются советы смазывать слизистую оболочку носа соком каланхоэ, особенно в случае возникновения насморка.
Курс лечения аденовирусной инфекции народными средствами нельзя проводить самостоятельно. Если вы планируете применять найденный в сети рецепт, проконсультируйтесь с врачом. Это позволит точно установить диагноз, назначить препараты и по возможности заменить их некоторыми из рекомендованных нетрадиционных советов.
Категорически запрещено использовать народные средства при лечении детей.
источник
Осеннее похолодание – основная причина распространения вирусных заболеваний, которые не выбирают себе жертву и одинаково поражают взрослых и детей. Болезней, вызванных вирусами, настолько много, что самостоятельно разобраться в них, и, тем более, начинать лечение, практически невозможно. Один из таких недугов – аденовирусная инфекция, симптомы и лечение которой нужно знать, чтобы не допустить осложнений, приводящих к немалым проблемам со здоровьем.
Аденовирусная инфекция, это вирусная болезнь, которая чаще всего встречается у детей, причем не имеет значения, грудничок это или подросток. У взрослых заболевание также встретить можно нередко, хотя у них недуг протекает с не столь выраженными симптомами.
Возбудитель заболевания – аденовирус, который крайне устойчив во внешней среде, и погибнуть может только при продолжительном кипячении (около получаса) или облучении ультрафиолетом. Его особенности:
- длительное время может сохранять свои свойства вне человеческого организма;
- даже в прохладном сыром помещении может не терять свою жизнеспособность около полумесяца;
- может пережить замораживание, причем неоднократное.
Заражение может произойти довольно легко, причем необязательно контактировать с больным. Иногда достаточно просто напиться воды, в которой комфортно чувствует себя возбудитель. Заразиться можно и просто прикоснувшись к предмету, с которым ранее контактировал инфицированный человек. Аденовирусная инфекция, симптомы и лечение – важная информация, которая должна быть знакома взрослым, ведь это не только поможет вовремя отреагировать на развитие недуга, но и частично предотвратить его попадание в организм.
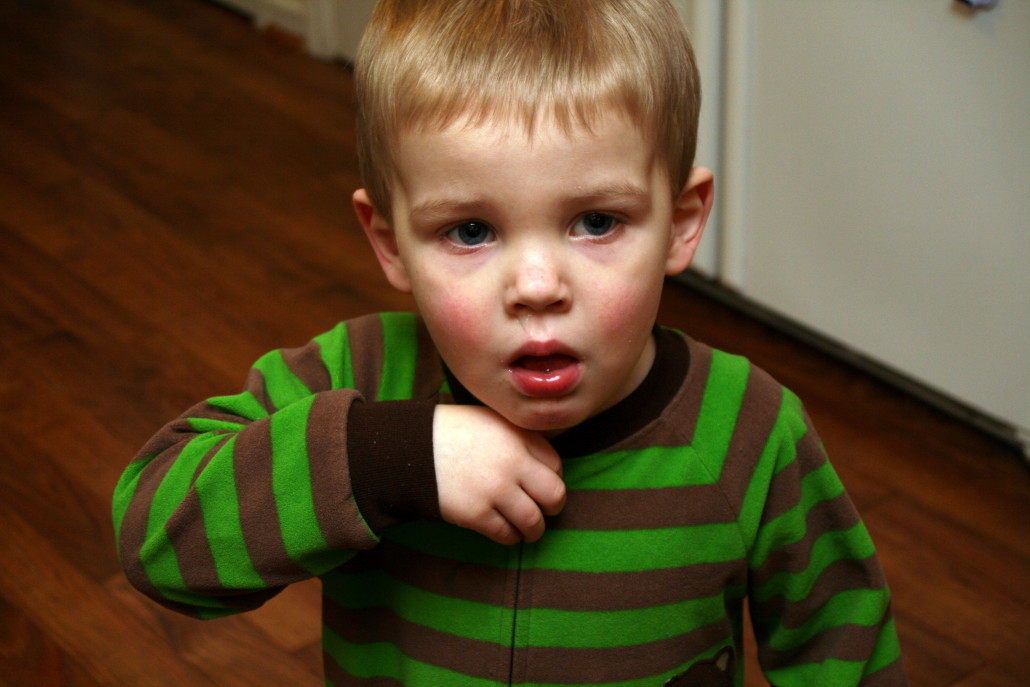
Несмотря на то, что симптомов у заболевания может быть немало, есть один главный признак, который непременно сопутствует недугу постоянно. Это приступы кашля, которые начинаются практически с первого дня болезни. Какой кашель при аденовирусной инфекции можно наблюдать у больного?
Обычно это сухой удушающий кашель, который не сопровождается выделением вязкой слизи. Назначенные доктором препараты могут стимулировать разжижение мокроты. Для ее выделения также придется пропить курс назначенных аптечных препаратов.
Нередко приступы кашля могут терзать только по ночам, но случается, что они не прекращаются в течение всего дня – это индивидуально и зависит не только от особенностей организма, но и от общего состояния здоровья. В любом случае, реагировать на него следует немедленно, чтобы не позволять воспалительным процессам распространяться на органах дыхания.
Вследствие приступов кашля на слизистых может появиться раздражение, и першение продолжается в течение всего заболевания. Вместе с этим появляются хрипы, хотя они непродолжительные и исчезают по мере того, как сухой кашель переходит во влажный.
Тревожит ли больного температура при аденовирусной инфекции? Именно по этому признаку частично можно определить заболевание, ведь жар появляется уже с первых дней заболевания, причем резким скачком.
Насколько высокой может быть температура во время заболевания? Все зависит только от вида возбудителя, но нередко она в течение нескольких дней держится в критических пределах – около 40º, не реагируя на лекарственные препараты.
Не следует пытаться самостоятельно справиться с жаром – немедленное обращение к доктору поможет избавиться от этого признака болезни. Тем более, не стоит прибегать к народным средствам, чтобы снизить жар – это грозит опасными последствиями для больного.
Как протекает аденовирусная инфекция, симптомы, лечение – это все расскажет врач при первом же обращении. Затягивать с визитом не следует – температура может вызвать приступы тошноты и рвоты, продолжительное головокружение и даже обмороки. Это очень опасно для ребенка, поэтому только срочная госпитализация поможет пресечь развитие болезни.
Каждому родителю должно быть известно, как именно протекает аденовирусная инфекция у детей, симптомы и лечение недуга. Признаков у болезни немало, но они обычно могут напоминать другие инфекционные заболевания, поэтому самостоятельно точно определить недуг практически невозможно.
Заболевание может оповестить о себе такими тревожными сигналами организма:
- высокой температурой;
- воспалительными процессами в дыхательных органах;
- плохим сном;
- потерей аппетита (чаще всего происходит это благодаря раздражению горла);
- вялостью и апатией;
- судорогами (обычно это можно наблюдать только у грудничков);
- головными болями;
- гнойными выделениями из глаз;
- обильными выделениями из носа;
- сухим кашлем, который с течением заболевания переходит в мокрый.
Лечение нередко проводится в домашних условиях, но только в том случае, когда полностью отсутствуют осложнения. Для избавления от высокой температуры доктор назначает жаропонижающие препараты – сиропы и таблетки. С кашлем бороться можно аптечными или народными средствами. Если врач разрешил, допускается лечение растительными составами или компрессами, но лучше применять их в комплексе с медикаментами.
На какие симптомы аденовирусной инфекции у детей родители должны еще обращать внимание? Не нужно забывать, что каждый маленький организм индивидуален и может оповещать о заболевании разными признаками. Основной симптом – кашель, сухой и продолжительный. Если на него вовремя не отреагировать, начнут появляться другие признаки, хотя температура нередко повышается почти одновременно с появлением приступов кашля.
Другие признаки, которые осложняют заболевание:
- проблемы со слухом (возможно развитие отита);
- сильные хрипы при кашле, появляющиеся при каждом вдохе;
- в слизи, которая выделяется при кашле, могут присутствовать комочки желтого оттенка – это свидетельствует о том, что начался воспалительный процесс с выделением гноя;
- слезотечение, сопровождающееся резями в глазах;
- боли в животе;
- проблемы со стулом (это может быть как продолжительная диарея, так и запор);
- краснота миндалин, на которых могут появиться белые крохотные комочки.
У каждого ребенка могут появиться свои признаки болезни, поскольку здесь важную роль играет сам возбудитель – у аденовирусной инфекции их несколько десятков разновидностей. На лечении это практически не отображается, врач может назначить препараты, которые снизят интенсивность кашля и жар – остальные симптомы обычно исчезают самостоятельно.
После установленного в клинике диагноза – аденовирусная инфекция, у детей лечение назначается только врачом. Что можно принимать, чтобы избавиться от основных признаков?
Определенных лекарств именно от этого заболевания нет, понадобится комплексное лечение. От жара обычно назначается Парацетамол или Нурофен, но только при повышении температуры. Как это не покажется невероятным, но сам жар губительно воздействует на вирус, поэтому давать жаропонижающие средства не нужно торопиться давать малышу.
Против сухого кашля бороться противокашлевыми средствами не рекомендуется, лучше прибегнуть к помощи щелочных напитков, давать обычное Боржоми. Только после того, как начнется отделяться мокрота, можно приступить к приему отхаркивающих лекарств – Лазолвану, Бромгексину, Ацц. Дозировку может рассчитать только доктор, ведь каждое средство имеет свои ограничения по возрасту и немалый ряд противопоказаний.
Отлично себя зарекомендовали в борьбе с кашлем ингаляции. Хорошо, если в доме есть небулайзер, но и его отсутствие не помешает лечению – можно применить старый проверенный метод – вдыхание горячего пара растительных отваров или даже отварной картошки.
Нередко можно наблюдать затяжной кашель у ребенка после аденовирусной инфекции, который плохо поддается лечению. Как в таких случаях поступить родителям? Прежде всего, посоветоваться следует с доктором, который и назначит препарат, избавляющий от последнего признака заболевания.
Немаловажное значение имеют условия, в которых находится больной ребенок – важно, чтобы в помещении было прохладно и свежо. Для этого ежедневно проводить продолжительное проветривание, отправляться на прогулки. Обязательно поддерживать высокую влажность. Если нет специального увлажнителя, можно просто расставить небольшие плошки с водой по всему помещению или разложить по батареям мокрые полотенца.
Ребенку нужно давать много питья, здесь отлично подойдет домашний морс, отвары на растительной основе (в качестве растительного сырья можно брать шалфей, солодку, подорожник – они поспособствуют снижению интенсивности кашля). Если начинается выделение мокроты, можно поспособствовать ее выведению отхаркивающими лекарствами, но с разрешения доктора лучше попробовать избавиться от кашля домашними средствами. Горчичники, компрессы, растирания – эти меры позволят избавиться от последствий аденовирусной инфекции быстро и почти незаметно.
Если ребенка поразила аденовирусная инфекция, Комаровский утверждает, что преждевременно родители не должны паниковать – нередко заболевание протекает легко, особенно если были приняты немедленные меры. Легендарный доктор запрещает давать что-либо малышу до полного осмотра у врача и точной диагностики. Даже если подозрения родителей подтвердились и это действительно аденовирусная инфекция, категорически запрещено начинать пичкать ребенка антибиотиками – есть более простые и щадящие способы прогнать болезнь.
Поскольку главные признаки заболевания – кашель и жар, именно с ними нужно начинать немедленную борьбу. Доктор утверждает, что с температурой даже можно немного повременить – она частично снизит активность вируса и его будет намного проще побороть.
Для избавления от сухого кашля врач советует применять проверенные народные средства – паровые процедуры, горчичники, обильное питье. Аптечные препараты лучше пока не давать, только если интенсивность приступов кашля не будет снижаться, придется обратиться к помощи медикаментов.
Насколько тяжело протекает аденовирусная инфекция у взрослых, симптомы, лечение – очень важно все это знать, чтобы правильно и своевременно отреагировать на заболевание. Признаков у недуга не меньше, чем у малышей, поэтому довольно просто разобраться в происхождении болезни.
Среди симптомов часто наблюдаются:
- сухой кашель (он непродолжительный и быстро переходит в мокрый кашель, с обильным количеством выделяемой слизи);
- высокая температура, которая нередко держится в течение всей болезни;
- гнойные выделения из глаз;
- хрипы, явственно прослушиваемые с двух сторон;
- проблемы со стулом, которые могут продолжаться в течение первой недели болезни;
- увеличение лимфоузлов;
- отечность лица;
- головные боли.
Самостоятельно избавиться от болезни пытаться не стоит, лучше немедленно отправиться к доктору, который после исследований подтвердит диагноз и назначит лечение, не позволяющее недугу развиваться.
Как проводится лечение аденовирусной инфекции у взрослых и что можно принимать, чтобы избавиться от тревожных признаков? В пожилом возрасте лечение заболевания может вызвать некоторые осложнения, поскольку организм самостоятельно не сможет побороть вирус. Врач может назначить антибактериальные препараты, которые и подавят его активность.
Если есть возможность лечения более щадящими препаратами, непременно будет избран именно этот вариант. Первое, что понадобится – снизить интенсивность кашля. Для этого следует прибегнуть к помощи небулайзера и сочетать паровые процедуры с приемом средств, которые разжижают слизь. Противокашлевые лекарства можно принимать только после того, как начнет выделяться мокрота.
Не всегда аптечные препараты более эффективные, чем народные средства, поэтому можно прибегнуть к нетрадиционным методам лечения. Здесь помогут растительные отвары (шалфей, мать-и-мачеха, ромашка). Они способствуют выведению слизи и не раздражают слизистую горла.
Аденовирусная инфекция, симптомы и лечение – важная информация, которая непременно поможет своевременно направить все свои силы на подавление активности вируса. Не нужно ждать, пока заболевание отступит самостоятельно – оно легко поддается лечению, но только в том случае, когда были приняты правильные и эффективные меры.
источник
При ОРВИ сухой кашель проявляется в первые же дни болезни. После того, как пройдут два дня, и человек уже начнёт поправляться, наблюдается переход сухого кашля в мокрый. Именно мокрый кашель способствует избавлению дыхательной системы от воздействия слизи и раздражающих веществ, засоряющих бронхи. В свою очередь, сухой кашель раздражает трахею и горло, способствуя возникновению ухудшающих рефлексий.
Возможно ускорение перехода от сухого кашля к мокрому. Для этого необходимо давать больному тёплое, максимально приближенное к горячему, молоко, добавляя в него половину чайной ложки соды либо мёда. Весьма эффективны паровые ингаляции, проводимые с применением настоев ромашки, мелиссы и мяты.
Если возникает сухой кашель при ОРВИ, его легко можно вылечить в первые же дни заболевания. По своей сути сухой кашель является рефлекторным актом, который сопровождается резким сокращением дыхательных мышц, в результате чего становится возможным выброс значительного количества воздуха их лёгких при условии отсутствия выделения мокроты. Наблюдаться сухой кашель при ОРВИ может у людей всех возрастных групп. Осуществляется он как реакция на попадание мокроты и слизи, а также посторонних предметов в дыхательные пути.
В том случае, если при ОРВИ сухой кашель не проходит в течение нескольких дней при условии самостоятельного надлежащего лечения, следует обратиться к врачу для уточнения ситуации.
Лающим кашлем называется такая разновидность сухого кашля, которая отдалённо напоминает собачий лай. Кашель подобного рода сопровождается охриплостью голоса и является весьма мучительным.
Лающий кашель при ОРВИ сопровождается воспалением гортани (ларингит) либо одновременным воспалением гортани и трахеи (ларинготрахеит).
Состояния данного рода могут быть спровоцированы общим переохлаждением либо употреблением холодной пищи, жидкости, перенапряжением голосовых связок при крике и интенсивной нагрузке голоса. Также может сказаться воздействие некоторых вредностей профессионального характера, таких, как газы и пары. В данном случае происходит активизация собственных болезнетворных микроорганизмов, для которых гортань является местом обитания, что вызывает воспаление этого органа.
Лающий кашель при ОРВИ свидетельствует о попадании в организм инфекции и сопровождается целым рядом симптомов инфекционного заболевания, таких, как слабость организма, повышение температуры тела, потеря аппетита, вялое состояние, боль в горле и насморк.
Лающий кашель способен дать серьёзные осложнения. Это обуславливается тем обстоятельством, что просвет гортани у взрослого человека больше, чем у ребенка и в том случае, если развивается воспалительный процесс, происходит его дополнительное сужение в результате отёка мягких тканей. Возникает так называемый синдром крупа, проявляющийся в нарушении процесса дыхания через сузившуюся голосовую щель.
Если смотреть на вопрос с точки зрения развития клинической картины заболевание, различается острый, затяжной и хронический кашель.
Острый кашель характерен для ОРВИ (грипп, парагрипп, аденовирусная инфекция), а также острого бронхита, фарингита и пневмонии. Характер его исключительно защитный и способствует он очищению организма от мокроты и болезнетворных микробов. Как правило, такой кашель длится до трёх недель.
Затяжной кашель может продолжаться от трёх недель до трёх месяцев, представляя собой дальнейшую форму развития острого кашля. Он, в отличие от острого, менее постоянен и может иметь волнообразное развитие, то есть появляться и исчезать спустя несколько дней. Обычно появляется он в результате поражения дыхательных путей, но свидетельствует о медленном течении болезни и возможности её перехода в хроническую форму.
Хронический кашель продолжается дольше трёх месяцев. Нередко он является признаком достаточно опасных заболеваний, таких, как бронхиальная астма, бронхит, принявший хроническую форму, сердечно-сосудистая недостаточность, туберкулёз. Лица, страдающие хроничеким кашлем нуждаються в самом серьёзном обследовании и лечении. Иногда наблюдается возникновение хронического кашля у людей, страдающих психическими расстройствами, а также подверженных негативному воздействию окружающей среды.
Специальные эпидемиологические исследования указывают на то, что каждый ребёнок переносит в течение года от трёх до пяти ОРВИ. Наиболее частая заболеваемость ими наблюдается у детей дошкольного возраста и младших школьников. Рецидивы ОРВИ вызывают нарушения функционирования организма, обуславливают срыв периода адаптации и способствуют развитию хронической патологии.
При ОРВИ у ребёнка может наблюдаться резкий и очень громкий кашель, быстро сменяющийся с сухого на мокрый. Кашель является самым распространённым симптомом заболеваний данного рода у детей. ОРВИ может быть вызвана промерзанием либо промоканием ног ребёнка и кашель будет свидетельствовать о его начале. В зимнее время совсем несложно избежать простудных заболеваний у ребёнка, для этого его следует только лишь теплее одевать. Делать это следует по погоде, не особенно усердствуя при этом, поскольку к болезни может привести и перегрев. В том случае, если заболевания избежать не удалось и появившийся кашель является тому свидетельством, надо учесть, что каждая болезнь отличается своим специфическим кашлем. Это означает, что к ребёнку необходимо прислушиваться, стараясь точно определить, какая именно болезнь у него. Это даст возможность произвести эффективное лечение кашля у ребёнка в рамках выздоровления от установленного заболевания.
Самый обыкновенный кашель при ОРВИ требует к себе пристального внимания, поскольку может быть признаком более серьёзного и опасного заболевания, такого, как бронхит и пневмония.
В целях лечения кашля при ОРВИ следует принимать отхаркивающие и противокашлевые препараты, однако, ни в коем случае не антибиотики. К сожалению, по тому, насколько кашель интенсивен, невозможно определить сразу серьёзность болезни и правильно поставить диагноз. Иной раз сильный кашель, который пугает всех домашних и соседей за стеной, является всего лишь реакцией организма на вирус парагриппа при самой обыкновенной ОРВИ.
После постановки правильного диагноза для лечения ОРВИ можно воспользоваться народными средствами, принимаемыми по согласованию с врачом. Консультироваться с ним необходимо, поскольку хоть данные методы и основаны на применении натуральных препаратов, однако необходимо предотвратить наступление определённых проблем, например аллергии.
Для лечения сухого кашля при ОРВИ хорошо подходят такие известные народные средства, как травы: мать-и-мачеха, корень солодки, душица, шалфей, трава термопсиса, ромашка аптечная.
В том случае, если имеет место мокрый кашель, следует учитывать, что по сравнению с сухим, он более оптимистичен, поскольку в этом случае организм способен самостоятельно противостоять заболеванию, что не означает, однако, что с болезнью бороться не следует. Правда, если речь идёт о лечении мокрого кашля у ребёнка необходимо проводить его под присмотром педиатра, для того, чтобы избежать всевозможных проблем.
Чаще всего для лечения мокрого кашля при ОРВИ рекомендуется применения настоев на основе подорожника и капусты, а также компрессов, приготавливаемых из капусты с мёдом, творога и лука.
Острые респираторные вирусные инфекции ОРВИ у детей встречаются примерно в 75% от всех заболеваний детского возраста. Инфекции верхних дыхательных путей (острая респираторная инфекция (ОРИ), острые респираторные заболевания (ОРЗ), ОРВИ) — группа острых инфекционно-воспалительных заболеваний верхних отделов респираторного тракта различной локализации, этиологии и симптоматики.
ОРВИ — самые распространенные на земном шаре инфекции. Полностью учесть истинную заболеваемость невозможно. Практически каждый человек несколько раз (от 4-8 до 15 раз и более) в году переносит ОРВИ преимущественно в виде легких и субклинических форм. Особенно часто ОРВИ наблюдаются у детей раннего возраста. Дети первых месяцев жизни болеют редко, поскольку находятся в относительной изоляции и многие из них сохраняют в течение 6-10 мес пассивный иммунитет, полученный от матери трансплацентарно в виде IgG. Однако дети первых месяцев жизни также могут болеть ОРВИ, особенно если они находятся в тесном контакте с больными. Причинами этого могут быть ненапряженный трансплацентарный иммунитет либо его полное отсутствие, недоношенность, первичные формы иммунодефицита и др.
Код по МКБ-10 J00-J06 Острые респираторные инфекции верхних дыхательных путей
По статистике, ребенок может болеть от 1 до 8 раз за год. Это связано с тем, что иммунитет, вырабатываемый в детском организме против одного вируса, бессилен перед другой инфекцией. А вирусов, которые вызывают ОРВИ, сотни. Это вирусы гриппа, парагриппа, аденовирусы, энтеровирусы и прочие микроорганизмы. И так как родителям часто приходится иметь дело с ОРВИ, им следует знать как можно больше об этом заболевании, о механизмах его развития и методах борьбы с вирусной инфекцией в детском возрасте.
Наибольшая заболеваемость приходится на детей от 2 до 5 лет жизни, что, как правило, связано с посещением ими детских учреждений, значительным увеличением числа контактов. Ребенок, посещающий детский сад, в течение 1-го года может болеть ОРВИ до 10-15 раз, на 2-м году — 5-7 раз, в последующие годы — 3-5 раз в год. Снижение заболеваемости объясняется приобретением специфического иммунитета в результате перенесенных ОРВИ.
Столь высокая заболеваемость ОРВИ в детском возрасте делает эту проблему одной из наиболее актуальных в педиатрии. Повторные заболевания существенно влияют на развитие ребенка. Они приводят к ослаблению защитных сил организма, способствуют формированию хронических очагов инфекции, вызывают аллергизацию, препятствуют проведению профилактических прививок, отягощают преморбидный фон и задерживают физическое и психомоторное развитие детей. Во многих случаях частые ОРВИ патогенетически связаны с астматическим бронхитом, бронхиальной астмой, хроническим пиелонефритом, полиартритом, хроническими заболеваниями носоглотки и многими другими заболеваниями.
Факторы, способствующие появлению ОРВИ, преследуют ребенка повсюду. К таким причинам можно отнести:
- переохлаждение, сквозняки, мокрая обувь;
- общение с другими детьми, больными ОРВИ;
- резкая смена погоды, межсезонья (осень-зима, зима-весна);
- понижение защитных сил организма;
- гиповитаминоз, анемия, ослабленный организм;
- пониженная физическая активность ребенка, гиподинамия;
- неправильное закаливание организма.
Всё это – факторы, ослабляющие организм и способствующие беспрепятственному распространению вируса.
Причины частых ОРВИ у детей – это высокая чувствительность детского организма в любом возрасте, в том числе и у новорожденного малыша. У ребенка частые ОРВИ начинаются с момента поступления в ясли, детский садик или школу. Заболевания могут повторяться чередой. Это случается потому, что иммунная защита после перенесенной вирусной инфекции вырабатывается от одного вида вируса. Проникновение в организм нового вируса провоцирует новое заболевание, даже если после предыдущего прошло небольшое количество времени.
Как долго может быть заразен малыш и сколько длится ОРВИ у ребенка?
Как правило, чем большее количество времени прошло от момента появления первых симптомов, тем меньше вероятность, что ребенок заразный. Тот промежуток времени, когда заболевший способен заражать других, обычно начинается от появления первых симптомов заболевания или одновременно с ними. В некоторых случаях малыш может внешне еще выглядеть «здоровым», но процесс болезни уже может быть запущен. Это зависит от многих факторов, в том числе и стойкости детского иммунитета.
Начальным моментом инкубационного периода (когда вирус уже проник в детский организм, но заболевание ещё не проявилось «во всей красе») считается момент общения с уже заразным больным. Таким моментом может быть контакт с больным ребенком в детском саду, либо случайно пойманный «чих» в троллейбусе. Финальный этап инкубационного периода завершается с возникновением первых признаков болезни (когда появляются жалобы).
Лабораторные анализы могут уже во время инкубационного периода указать на присутствие вируса в организме.
Инкубационный период ОРВИ у детей может продолжаться от нескольких часов до 2-х недель. Это относится к таким возбудителям заболеваний, как риновирус, вирус гриппа, парагриппа, паракоклюша, аденовирус, реовирус, а также респираторно-синцитиальный вирус.
Период, на протяжении которого ребенок является заразным, может начинаться за 1-2 суток до появления первых признаков заболевания.
Сколько длится ОРВИ у ребенка? Если считать от момента появления первых симптомов, то период болезни может продолжаться до 10 дней (в среднем – неделю). При этом, в зависимости от типа вируса, ребенок может продолжать оставаться заразным ещё на протяжении 3-х недель после выздоровления (исчезновения симптоматики).
Каким бы типом вируса не была вызвана ОРВИ, при классической форме заболевания присутствуют некоторые общие симптомы:
- «общеинфекционный» синдром (ребенка знобит, могут беспокоить боли в мышцах, в голове, присутствует слабость, повышается температура, увеличиваются подчелюстные лимфоузлы);
- поражение органов дыхания (заложенность носа, насморк, боль в горле, кашель сухой или с выделением мокроты);
- поражение слизистых (рези и покраснение в области глаз, слезотечение, конъюнктивит).
Первые признаки ОРВИ у ребенка часто характеризуются внезапным началом с четко обозначенным «общеинфекционным» синдромом. При парагриппе или аденовирусе первые признаки – это поражение органов дыхания (горла, носоглотки), а также покраснение и зуд конъюнктивы глаза.
Конечно, было бы проще и родителям и докторам, если бы течение ОРВИ у детей всегда было классическим. Однако детский организм представляет собой очень сложную систему, и его ответную реакцию на проникновение того или иного вируса нельзя предсказать на все сто процентов. Каждый организм индивидуален, поэтому течение ОРВИ может быть стертым, бессимптомным, атипичным или даже крайне тяжелым.
Так как угадать и спрогнозировать течение болезни родителям вряд ли удастся, необходимо знать о состояниях, при которых придется обратиться к врачу самым неотложным образом.
Симптомы ОРВИ у детей, требующие срочного обращения к врачу:
- Показатели температуры превысили 38°C и мало или вообще не реагируют на прием жаропонижающих препаратов.
- У ребенка нарушается сознание, он растерян, безразличен, может упасть в обморок.
- Ребенок жалуется на сильную головную боль, а также невозможность повернуть шеей или сделать наклон кпереди.
- На коже появляются сосудистые звездочки, высыпания.
- Появляется боль в груди, ребенок начинает задыхаться, ему тяжело дышать.
- Появляется разноцветная мокрота (зеленая, коричневая или розовая).
- Появляются отеки на теле.
- Появляются судороги.
Не стоит заниматься самолечением, особенно, если дело касается вашего ребенка. Обращайте внимание также на другие органы и системы малыша, чтобы не пропустить начинающееся воспаление.
Дети достаточно чувствительны к повышению температуры тела: излишне высокая температура способствует появлению судорог у ребенка. Из-за этого не следует допускать повышения температуры более 38-38,5°C.
Температуру до 38°C сбивать не стоит, так как не нужно мешать организму исполнять свою работу – бороться с проникновением вируса. Это может спровоцировать появление осложнений. Что необходимо делать:
- не паниковать;
- наблюдать за состоянием ребенка – обычно через 3-4 дня температура должна стабилизироваться.
Затяжное ОРВИ у ребенка с неснижающейся температурой может свидетельствовать о присоединении бактериальной инфекции. Случается и такое, когда показатели температуры после вирусной инфекции понизились, малыш вроде бы пошел на поправку, однако через несколько суток ему снова стало хуже, появилась лихорадка. В такой ситуации медлить с вызовом врача не стоит.
При классическом течении ОРВИ температура может держаться не больше 2-3-х суток, максимально – пять дней. За это время организм должен побороть вирус, выработав собственные антитела к нему. Важно: не следует специально сбивать температуру до нормы, можно только понизить её, чтобы организм продолжал бороться с инфекцией.
Кашель при ОРВИ у детей – довольно частый симптом. Обычно он присутствует на фоне повышения температуры, насморка и прочих признаков заболевания. С началом болезни наблюдается сухой кашель (без выделения мокроты). Такой кашель врачи называют непродуктивным: он тяжело переносится ребенком, может нарушать спокойствие его сна, негативно влиять на аппетит.
При классическом течении ОРВИ уже через 3-4 дня кашель переходит в продуктивную стадию – появляется мокрота. Но следует учитывать, что не все детки умеют её откашливать. По этой причине ребенку нужно помогать: регулярно проводить массаж грудной клетки, легкую гимнастику, а при приступе кашля малышу следует придать вертикальное положение.
Как правило, кашель при вирусных инфекциях продолжается до 15-20 дней, однако если его продолжительность превышает три недели, то можно заподозрить хронический кашель. В таких случаях просто необходима грамотная консультация детского пульмонолога и аллерголога, а также назначение комплексной терапии.
Рвота у ребенка при ОРВИ может возникнуть одновременно с появлением высокой температуры и кашля. С трудом отходящая мокрота, плотная и вязкая, оказывает раздражение на органы дыхания и провоцирует у ребенка приступы мучительного кашля. Рвотный рефлекс срабатывает в результате перехода возбудительного сигнала с центров кашля на рвотные центры. В некоторых случаях рвота может появиться вследствие накопления большого количества слизистых выделений в полости носоглотки, но в таком случае рвота появляется и без кашля. Чаще всего рвота на фоне кашля бывает не обильной, видимого облегчения малышу не приносит.
Важно отличить, когда рвота связана с одновременным возбуждением кашлевого и рвотного рефлекса, а когда рвота может быть признаком отравления или заболевания желудочно-кишечного тракта. Поэтому показать ребенка доктору следует обязательно, в противном случае это может спровоцировать появление нежелательных и порой тяжелых осложнений.
Если появилась сыпь при ОРВИ у ребенка – это прямой повод для обращения к врачу. Можно перечислить несколько вариантов причин появления высыпаний во время болезни:
- непереносимость какого-либо из медпрепаратов, принимаемых малышом;
- аллергическая реакция на продукты питания, которые обычно дают родители заболевшему ребенку (малина, апельсины, лимоны, чеснок, имбирь и пр.);
- высокая температура, которая способствует повышению проницаемости сосудов – в таких случаях сыпь напоминает разнокалиберные кровоизлияния на коже.
Существуют и более серьезные причины появления сыпи. Например, это присоединение менингококковой инфекции: такая сыпь обычно сопровождается гипертермией и рвотой. В любом из вариантов, при обнаружении сыпи на теле ребенка следует предпринять все меры для того, чтобы как можно скорее доставить малыша в инфекционное отделение. Можно просто вызвать «скорую помощь» и описать симптомы заболевания. Медлить в таком случае нельзя.
Достаточно часто родители сталкиваются с ситуацией, когда болит живот при ОРВИ у ребенка. Боли чаще всего коликообразные и локализуются в зоне проекции толстого кишечника. Врачи могут объяснить такой симптом сочетанной реакцией лимфатической системы кишечника и аппендикса. По этой же причине ОРВИ может осложняться приступом острого аппендицита. В такой ситуации наиболее грамотным поступком родителей может быть вызов врача на дом, а если боль в области животика нарастает, то вызывать придется уже неотложку.
Большое количество ОРВИ одновременно с болью в животе может сопровождаться также и поносом. Понос при ОРВИ у ребенка вызван схваткообразными спазмами в кишечнике – реакцией детского организма на заболевание. Однако чаще всего понос и боль в животе провоцируют лекарственные средства, которые вынужден принимать ребенок. К примеру, если малышу назначили антибиотики или антивирусные средства, то это может постепенно привести к нарушению микрофлоры кишечника, либо проявиться реакцией гиперчувствительности пищеварительной системы на определенные виды лекарств. В том или ином случае консультация врача является обязательной.
К сожалению, конъюнктивит при ОРВИ у ребенка возникает почти во всех случаях заболевания, особенно при атаке аденовирусной инфекцией. Признаки конъюнктивита становятся заметны сразу же. Вначале вирусная инфекция, спровоцировавшая ОРВИ, поражает один глаз, однако спустя 1-2 суток поражается и другой глаз. Оба глаза у ребенка краснеют, чешутся, возникает ощущение «песка» в глазах. Малыш щурится, трет веки, постоянно плачет. Глазки могут покрываться корочками, а в уголках могут собираться светлые выделения.
Такой конъюнктивит постепенно проходит и самостоятельно, по мере выздоровления ребенка от ОРВИ. Тем не менее, облегчить состояние малыша и устранить зуд и выделения из глаз быстрее могут помочь специальные детские лекарственные средства – антивирусная глазная мазь или капли, которые можно без проблем приобрести в аптеках.
Правда, в некоторых случаях конъюнктивит может быть результатом и аллергической реакции у ребенка. В таком состоянии у малыша появляется не только слезотечение и покраснение глаз, но и опухают нижние веки. Характерно, что при аллергии поражаются оба глаза одновременно. Если такое произошло, необходима срочная консультация врача, определение и устранение контакта с потенциальным аллергеном, назначение антигистаминных глазных капель и препаратов.
Дети в разном возрасте могут по-разному реагировать на появление признаков ОРВИ.
- ОРВИ у грудного ребенка может проявляться такими симптомами, как беспокойство малыша, плохой сон, потеря аппетита; расстройство дефекации, излишняя плаксивость и капризность. Такие изменения в поведении грудного ребенка должны вызвать у мамы подозрения, так как грудничок не может объяснить свое самочувствие словами.
- ОРВИ у месячного ребенка может протекать с затруднением носового дыхания, так как ртом малыш дышать ещё не умеет. Как заподозрить, что у ребенка заложен нос? Малыш становится беспокойным при сосании, часто отказывается кушать и отталкивает грудь или бутылочку. В таких случаях следует обязательно прочистить крохе носовые ходы.
- ОРВИ у 2 месячного ребенка характерно может проявляться одышкой с продолжительным свистящим выдохом – такой признак часто называют астматическим синдромом. При этом выражены симптомы интоксикации: серость или синюшность кожных покровов, вялость, апатия, повышенная температура.
- ОРВИ у 3 месячного ребенка часто протекает с поражением органов дыхания, что при неквалифицированной помощи может осложниться бронхитом или воспалением легких. Поэтому очень важно обращать внимание на затруднение глотания и носового дыхания ребенка, регулярно измерять температуру. Грудное вскармливание в этот период прекращать крайне нежелательно, так как молоко матери в данном случае будет наилучшим лекарственным средством для малыша.
- ОРВИ у 4 месячного ребенка сопровождается поражением слизистой оболочки носоглотки и бронхов, что проявляется в виде насморка и кашля. Можно наблюдать увеличение подчелюстных или околоушных лимфатических узлов, селезенки. Часто развивается конъюнктивит, кератоконъюнктивит, который выражается в красноте глаз и непрерывном слезотечении.
- ОРВИ у детей до года может осложниться крупом – состоянием, когда воспаляется и отекает гортань, а именно та зона, которая находится непосредственно под голосовыми связками. Данное состояние объясняется тем, что у маленьких деток эта зона содержит большое количество рыхлой клетчатки, которая легко отекает. При этом гортанный просвет недостаточно велик. Круп чаще всего развивается в ночное время, поэтому родителям следует обратить внимание на внезапно начинающийся «лающий» кашель, тяжелое дыхание, приступы удушья, беспокойство, синюшность губ у ребенка. Если наблюдаются такие признаки, необходимо срочно вызвать «скорую помощь».
- ОРВИ у ребенка 6 месяц – период, когда малышу уже ввели или вводят прикорм. Часто в полугодовалом возрасте вирусная инфекция сопровождается, помимо поражения органов дыхания, вовлечением в процесс пищеварительной системы. Это может проявляться признаками острого гастрита или энтерита: появляются боли в животе, расстройство стула.
- ОРВИ у ребенка 1 года может повторяться от 1 до 8 раз за год, в зависимости от иммунитета. Начиная с этого возраста, очень важно начинать проводить закаливающие процедуры и укреплять иммунную защиту малыша, чтобы его организм мог противостоять многочисленным вирусам и бактериям. Особенно важно защищать малыша в осенне-зимний и зимне-весенний период.
- ОРВИ у ребенка 2 года чаще сопровождается ларингитом (воспалением гортани), трахеитом (воспалением трахеи – дыхательной трубки), либо сочетанием этих заболеваний. Признаки такого поражения – осипший голос, сухой навязчивый кашель. Конечно, 2-х летний малыш ещё не может связно выразить свои жалобы. Поэтому родителям следует внимательно наблюдать за состоянием ребенка. При появлении затрудненного дыхания, западения межреберных промежутков, раздувании крыльев носа необходимо в срочном порядке вызвать «скорую помощь».
- ОРВИ у ребенка 3 лет обычно начинается в повышения температуры ближе к вечеру. Появляется боль в голове, малыш чувствует себя апатичным, усталым, вялым. Чаще всего заболевание появляется в сезон эпидемий, поэтому постановка диагноза незатруднительна. Тяжесть состояния обусловливает самочувствие ребенка.
Если вы замечаете у ребенка какие-либо нехарактерные или подозрительные симптомы – обязательно вызывайте «скорую помощь». Не бойтесь лишний раз побеспокоить доктора: главное – это здоровье вашего малыша.
Повторное ОРВИ у ребенка – не редкость, так как дети обычно очень восприимчивы к вирусной инфекции. Малыши склонны к заражению вирусом уже с первых недель жизни, однако за первые три месяца они болеют не так часто, как в более старшем возрасте. Склонность к заболеванию особенно проявляется в возрасте от полугода до 3-х лет, далее восприимчивость несколько снижается, хотя и это может зависеть от индивидуального иммунитета организма.
Почему возникают повторные ОРВИ? Дело в том, что иммунитет обладает специфичностью по отношению к отдельным видам и даже типам вирусной инфекции. Такой иммунитет не отличается стойкостью и длительностью. А в сочетании с большим количеством разновидностей вируса создает большой процент вероятности повторных заболеваний.
ОРВИ у ребенка может возникать в виде единичного случая, либо в результате массовой эпидемии, что часто случается в детском коллективе. Именно поэтому заболеваемость ребенка повышается, как правило, с началом посещения детсада или других дошкольных или школьных учреждений.
Согласно статистике, не менее 15% всех заболеваний ОРВИ в детском возрасте оставляют после себя осложнения для других органов и систем организма. По этой причине не стоит забывать, что у детей ОРВИ может протекать с повышенной температурой не более пяти суток. Более длительное повышение температуры выше 38°C может указывать на появление осложнений или присоединение другого заболевания. Иногда температура вроде бы понижается, но через 1-3 дня повышается снова: появляются симптомы интоксикации, такие как плаксивость, бледность, вялость, повышенное потоотделение. Ребенок отказывается кушать и пить, становится безразличен к происходящему. Какими же могут быть осложнения ОРВИ у детей?
- Кашель после ОРВИ у ребенка в некоторых случаях может означать переход заболевания в бронхит или даже в пневмонию – вирусная инфекция постепенно продвигается книзу по дыхательным путям. Сначала может присутствовать клиническая картина ларингита (сухой кашель, сиплый голос), потом – трахеита (болезненный кашель, голосовые функции при этом восстанавливаются), и впоследствии – бронхита. Главным признаком бронхита считается кашель. Сначала он сухой и грубый, постепенно начинает формироваться и откашливаться мокрота. Присоединяется затруднение дыхания, снова повышается температура, повышенное потоотделение, усталость. Если у ребенка наблюдается частое и тяжелое дыхание (иногда малыш как бы «кряхтит»), то можно заподозрить бронхиолит или воспаление легких. Консультация врача обязательна.
- Сыпь у ребенка после ОРВИ может быть следствием нескольких причин. Например, это может быть присоединение таких заболеваний, как краснуха, корь, герпес (детская розеола), энтеровирусная инфекция, скарлатина и пр. А может быть и аллергическая реакция на препараты, например, на антибиотики. Точную причину сыпи должен установить врач.
- Артрит после ОРВИ у детей может появиться после затяжного заболевания. Такой артрит носит название «реактивный». Симптомы реактивного артрита могут появиться спустя несколько дней или даже недель после выздоровления. Обычно возникает боль в суставе (как правило, утром). Это может быть тазобедренный сустав, коленный, голеностопный и др. Ребенок с трудом встает с постели, при ходьбе хромает, жалуется на сильную боль. Диагностировать заболевание и начать лечение может детский ревматолог, на основании осмотра и результатов некоторых анализов.
Также осложнениями ОРВИ могут стать гайморит (воспалительный процесс в околоносовых пазухах) или средний отит. Заподозрить такие заболевания можно по постоянной заложенности носа на фоне головной боли, либо по стреляющей боли в ухе наряду с понижением слуха и чувством заложенности.
Основная задача анализов, проводимых для диагностики ОРВИ у детей – это определение типа возбудителя. В зависимости от этого будет назначена дальнейшая схема лечения.
Наиболее распространенные анализы при ОРВИ у детей – это общий анализ крови, общий анализ мочи, а также иммунологические исследования для выявления антител к вирусной инфекции.
Какие же показатели обычно указывают на ОРВИ?
- эритроциты – норма или повышение из-за дефицита жидкости в организме;
- гематокрит – норма или повышение (при лихорадке);
- лейкоциты – нижняя граница нормы или понижение, что указывает на вирусную этиологию болезни;
- лейкоцитарная формула – преобладание лимфоцитов, небольшое повышение моноцитов;
- эозинофилы – понижение количества или полное исчезновение;
- нейтрофилы – понижение количества;
- СОЭ при ОРВИ у детей повышается, однако для вирусной инфекции этот показатель неспецифичен.
- изменения не специфичны, иногда – небольшое количество белка в моче, которое проходит после выздоровления;
- возможна, но вовсе необязательна – небольшая микрогематурия.
В редких случаях в крови или моче могут быть обнаружены кетоновые тела – ацетон и ацетоуксусная кислота – химические комплексы, которые формируются в печени при усвоении поступившей в пищеварительный тракт пищи. Ацетон при ОРВИ у детей может появляться в различных концентрациях, а так как это вещество изначально является токсичным, то его присутствие в больших количествах может вызвать признаки отравления у ребенка (в частности, рвоту, а также запах ацетона изо рта или из мочевых выделений). Определением и лечением ацетона в крови или моче должен заниматься исключительно медицинский специалист.
Иммунология представляет собой анализ на иммуноглобулины М (выделяются уже на начальных этапах болезни). Такой анализ сдают два раза – при первых симптомах ОРВИ и через неделю. Такое исследование позволяет точно определить возбудителя. Тем не менее, иммунологический метод используют далеко не всегда, а только при тяжелом и затяжном течении заболевания.
Дети с легкой и среднетяжелой формой ОРВИ могут лечиться дома. Госпитализируют лишь в следующих случаях:
- при тяжелой форме заболевания, либо при наличии осложнений (воспаление легких, круп и пр.);
- в возрасте ребенка до 1 года, либо от 1 до 3-х лет;
- при неудовлетворительных эпидемиологических и материально-бытовых условиях.
Стандарт лечения ОРВИ у детей предусматривает, в первую очередь, снятие интоксикации организма. Для этого применяется употребление большого количества теплого питья, комплексных поливитаминов, а в более тяжелых случаях – в/в введение глюкозы и кровезаменителей. При высокой температуре могут быть использованы жаропонижающие препараты в виде таблеток или ректальных свечей, а в тяжелых случаях – в виде внутримышечных инъекций.
На протяжении периода лихорадки ребенку показан постельный режим. При отсутствии осложнений антибиотики и сульфаниламидные препараты обычно не применяются, однако в некоторых случаях маленьким детям их все же назначают, так как распознать осложнение у грудного ребенка очень сложно.
Протокол лечения ОРВИ у детей с осложнениями включает назначение бронхолитических средств (при воспалении легких или бронхите). Антибиотики применяются с осторожностью, с учетом аллергической наклонности ребенка. При стенозе гортани используют седативные препараты, спазмолитики, в тяжелых случаях вводят инъекцию гидрокортизона.
Современное лечение ОРВИ у детей подразумевает назначение препаратов, направленных на устранение основных симптомов болезни. Какие это препараты:
- противокашлевые средства в виде сиропов, жевательных или обычных таблеток;
- согревающие кремы или бальзамы на основе природных составляющих, которые втираются в кожу грудной клетки;
- другие согревающие процедуры (горчичники или компрессы) по показаниям;
- витаминные препараты для укрепления иммунных сил.
Подробнее о препаратах при ОРВИ мы поговорим ниже.
Все антивирусные средства подразделены на 4 категории:
- гомеопатические антивирусные средства;
- сугубо антивирусные медпрепараты;
- интерфероны и стимуляторы интерферонов;
- средства, стимулирующие иммунитет.
Рассмотрим по отдельности все эти категории.
- Гомеопатия при ОРВИ у детей. Наиболее часто из этой категории медикаментов назначают суппозитории Вибуркол, Оцилококцинум и Афлубин, немного менее распространены – средства ЭДАС-103 (903) или Грипп-Хеель. Специалисты-гомеопаты утверждают, что перечисленные гомеопатические средства стимулируют защитную функцию детского организма, и часто это действительно так, хотя фармакодинамика этих препаратов практически не изучена. Как правило, гомеопатические средства оказывают эффект уже при первых приемах препарата.
- Специфические антивирусные средства. В педиатрии чаще используют такие антивирусные средства, как Арбидол, Римантадин, Рибавирин и Тамифлю (в некоторых случаях ещё и Ацикловир, по показаниям). Перечисленные препараты тормозят попадание вируса в клеточные структуры, блокируют размножение вируса, однако имеют различный спектр активности и предназначены не для всех детских возрастных групп.
- Интерфероновые препараты и их стимуляторы – пожалуй, наиболее популярная группа антивирусных средств. Например, Виферон при ОРВИ у детей подавляет развитие вируса и уничтожает его за 1-3 суток. Интерфероны способны избавить организм от вирусной инфекции, как в течение инкубационного периода, так и с любого периода заболевания. Кроме инъекционного введения интерферонов, наибольший интерес представляют суппозитории Виферон, суппозитории Кипферон и назальные капельки Гриппферон. Пожалуй, единственным противопоказанием к использованию перечисленных средств может быть аллергическая наклонность организма малыша к ингредиентам медикаментов, в особенности к компонентам свечей – какао-маслу или кондитерскому жиру. К слову, медпрепараты, которые активируют продукцию интерферонов (Амиксин, Неовир, Циклоферон) рекомендуется использовать только для профилактики, но не для лечения ОРВИ, из-за медленного действия таких препаратов.
- Иммуностимулирующие лекарства – Изопренозин, Рибоксин, Иммунал, Имудон, Метилурацил, Бронхомунал, ИРС-19, Рибомунил и пр. Один из наиболее популярных перечисленных медпрепаратов, Изопринозин при ОРВИ у детей используется больше в качестве профилактики, впрочем, как и остальные иммуностимуляторы. Причина в том, что эффективность от действия иммуностимуляторов наблюдается только спустя 14-20 суток от начала иммуностимулирующего лечения. Также эти препараты можно применять для восстановления организма после выздоровления.
Как известно, антибиотики при ОРВИ у детей при классическом течении заболевания не назначаются, так как к вирусной инфекции они никакого отношения не имеют. Антибиотикотерапию применяют лишь в случае присоединения осложнений, либо при подозрении на них: чаще всего назначают препараты-производные ампициллина.
Питание при ОРВИ у детей примерно такое же, как и при обычной простуде. Главное условие – малышу следует предлагать пищу только при наличии аппетита. Не надо кормить ребенка насильно.
Нельзя также давать ребенку вредные продукты: чипсы, газировку. Показано обильное теплое питье и легкоусвояемая пища, богатая витаминами, например, овощи, фрукты, ягодные пюре и желе.
Маленьким деткам советуют предлагать яблочный компот без сахара, отвары из сухофруктов. При отсутствии аллергии на ягоды можно готовить морсы или ягодные кисели, либо просто давать теплую минеральную воду без газа.
В качестве питья для детей от 3-4 лет для приготовления компотов можно использовать абрикосы, алычу, груши (если нет аллергии). Можно предлагать слабый зеленый чай – он содержит антиоксиданты, которые способствуют выведению из организма токсинов.
Желательно избегать отваров и настоев из клубники, смородины – такие ягоды более аллергены. Замените их бананами, виноградом или киви.
Диета при ОРВИ у детей должна содержать легкоусвояемую и полезную пищу:
- продукты для приготовления блюд желательно перетирать в пюре и измельчать, еда должна быть легкой и мягкой;
- в период болезни старайтесь избегать покупного детского питания, лучше готовить самостоятельно из свежих продуктов каши, пюре, протертые супы;
- на этапе выздоровления важно обогатить рацион белками, поэтому используйте в качестве добавок к пище белое мясо, фарш или отварной яичный белок;
- детям от 3-4-х лет можно предлагать нежирную рыбу, такую как судак, треска и пр.;
- не забывайте о кисломолочных продуктах – они поддержат баланс микрофлоры в кишечнике. Подойдут свежий кефир, натуральный йогурт, нежирный творог, ацидофильная смесь. К таким продуктам можно прибавить ложку меда (при отсутствии аллергии);
- по мере выздоровления ребенка возвращайтесь к обычному питанию, но делайте это постепенно, чтобы не нагружать организм.
Будьте разумны при выборе питания для ребенка при ОРВИ: пища должна быть питательной, витаминизированной, разнообразной, но при этом нельзя допускать переедания и употребления вредных продуктов.
Профилактика ОРВИ у детей направлена в основном на повышение сопротивляемости и укрепление иммунитета детского организма. Какие мероприятия имеют профилактическую направленность:
- закаливание (игры на свежем воздухе, прием воздушных ванн, прохладный душ, хождение по траве без обуви, ночной отдых в прохладной комнате, купание в бассейнах и открытых водоемах);
- стабилизация пищеварительных процессов (употребление овощей и фруктов, соблюдение режима питания и питья, поддержка микрофлоры кишечника);
- регуляция стула, нормализация питания;
- обеспечение полноценного сна (отдых не на наполненный желудок, проветренный воздух в помещении, достаточное количество сна).
Профилактические мероприятия следует выполнять систематично, не заставляя ребенка, а объясняя ему необходимость той или иной процедуры для сохранения здоровья.
При необходимости и плохом состоянии иммунитета иногда приходится прибегать к применению препаратов, стимулирующих иммунную защиту.
Иммуномодулирующей, антивоспалительной и адаптогенной способностью обладает специальный поливитаминный комплекс Веторон. Его назначают внутрь с 5-летнего возраста по 3-4 капельки, а с 7-летнего – по 5-7 капелек в сутки, либо в капсулах с 6-летнего возраста от 5 до 80 мг один раз в сутки.
Рекомендуется принимать аскорбиновую кислоту, ретинол и витамины группы B в дозе согласно возрасту. Наилучшая пропорция вышеперечисленных витаминов представлена в препаратах «Ундевит», «Комплевит», «Гексавит». Драже принимают от 2-х до 3-х раз в сутки на протяжении месяца. В осенне-зимний период полезно давать ребенку сироп шиповника в количестве 1 ч. л. в сутки.
В последнее время очень популярны препараты-адаптогены, которые стимулируют организм к противостоянию инфекции. Предлагаем вашему вниманию схемы приема наиболее популярных препаратов этой категории:
- Иммунал – прием внутрь от 1 до 3-х лет – по 5-10 кап., с 7 лет – по 10-15 кап. трижды в сутки;
- Капли доктора Тайсса – внутрь с годовалого возраста по 10-20 кап. трижды в день;
- Капли Гексал – внутрь по 6 капель с 12-летнего возраста дважды в день;
- Настойка аралии – от 1 до 2-х кап./год жизни, единожды в сутки за полчаса до приема пищи, на протяжении 14-20 дней.
В качестве экстренных профилактических мер можно принимать препараты на основе лекарственных растений (цвет ромашки, шалфей, календула, коланхоэ, чеснок или лук), либо местные иммунокорректирующие средства (Иммудон, ИРС-19).
ОРВИ у детей склонны к рецидивам, поэтому необходимо найти свой рецепт профилактики, который позволит забыть о заболевании на долгие годы.
Грипп – это опасное и коварное заболевание. Если кашель после ОРВИ и гриппа не прошел, это свидетельствует о серьезном осложнении. Как правило, имеется естественное ослабление организма, которое необходимо устранить.
Чтобы у человека не появилось опасных последствий на фоне перенесенного гриппа, нужно выполнить ряд специфических обследований.
Кашель является универсальным рефлексом организма, он может быть способом самостоятельного очищения дыхательных органов, но это бывает и серьезным сигналом о проблемах со здоровьем.
Грипп является острым воспалительным процессом инфекционного происхождения, который протекает в верхних дыхательных путях. При прогрессировании заболевания активно разрушаются и отслаиваются эпителии бронхов и трахеи.
Таким образом, появляются экссудативные воспаления и отеки. Одним из ключевых признаков выступает геморрагический трахеобронхит.
Когда выполняется грамотное лечение заболевания, удается убрать вирус гриппа и избавиться от основных симптомов:
- воспалительных процессов,
- высокой температуры,
- спазмов и отеков,
- общей интоксикации организма.
В большинстве случаев, чтобы достичь полного выздоровления больных тканей, понадобится определенное время. Остаточные явления в виде кашля – обычное состояние после медикаментозной ликвидации основной группы симптомов ОРВИ или гриппа.
Сухой кашель возникает у человека, как рефлекс на раздражение. Мокрый кашель бывает при выделении мокроты. В этом случае происходит очищение дыхательных путей от патогенного экссудата. Отход мокроты является нормой при продолжительности до двух недель, при условии отсутствия других патологических остаточных признаков.
Сухой кашель увеличивает продолжительность и интенсивность при наличии провоцирующих факторов:
- курение,
- алкоголь,
- загрязненная атмосфера,
- дым,
- сухой холодный воздух.
Если сухой или мокрый кашель не проходит более 15 дней либо наблюдаются иные настораживающие признаки, то можно подозревать осложнения заболевания.
К самым распространенным осложнениям после гриппа относятся:
- синусит,
- трахеит,
- бактериальный ринит,
- бронхит,
- пневмония,
- эмпиема,
- дистресс-синдром респираторный.
Обычно осложнения после гриппа поражают средние и верхние дыхательные пути, что приводит к ларингиту, ларинготрахеиту и бронхиту.
При ларингитах кашель сухой, лающего типа. Он сопровождается осиплостью голоса. Бронхит провоцирует сильный кашель, после которого возникают болевые ощущения и сдавленность в верхнем отделе грудной клетки.
Часто осложнения появляются у людей в пожилом возрасте, а также у детей. Кроме этого, в группе риска находятся люди с различным хроническими заболеваниями.
Если после лечения сухой кашель не проходит, даже если были и таблетки и многочисленные ингаляции при сухом кашле нужно в обязательном порядке обратиться к врачу. Необходимо провести рентгенографическое исследование для выявления пневмонии.
Воспаление легких это один из самых распространенных последствий гриппа, его выявление на ранних этапах выступает важным условием результативной терапии.
Кашель с выделением мокроты после гриппа считается продуктивным, поскольку благодаря ему очищаются бронхиальные каналы. Полезность такого кашля фиксируется только при соблюдении определенных условий:
- выделяемая мокрота прозрачна и имеет жидкую консистенцию,
- кашель возникает только при повышенной дыхательной и физической нагрузке: глубокое и частое дыхание, бег и т.п.,
- короткие откашливания возникают не чаще 5 раз в сутки и приносят существенное облегчение дыхания. Продолжительность остаточных явлений не должна длиться более 2-3 недель.
Если мокрый кашель у человека наблюдается дольше, то важно провести медицинское обследование. Опасные и настораживающие явления – появление в мокроте пенистой либо гнойной массы желто-зеленого цвета.
Выделения с кровью должны заставить человека незамедлительно принять меры. Кровяные и пенистые компоненты в мокроте могут свидетельствовать о:
- проблемах с сердечнососудистой системой,
- легочной патологии,
- туберкулезе легких.
Еще одной важной причиной кашля после гриппа является вторичное инфицирование. ОРВИ или грипп серьезно ослабляют иммунитет человека.
В данных условиях человек становится беззащитным перед патогенными возбудителями. Увеличивается риск появления:
- респираторных заболеваний,
- фарингита,
- коклюша,
- кори,
- пневмонии,
- туберкулеза и остальных инфекций.
Когда есть благоприятная почва, может активизироваться:
- микоплазма,
- хламидиоз,
- грибковые микроорганизмы,
Все это вызывают атипичные формы бронхита и пневмонии.
Если дли тельное время наблюдаются кашлевые проявления либо появились настораживающие явления, необходимо проконсультироваться с врачом, который на основании диагностических данных и лабораторных анализов установит характер затянувшейся патологии.
Первоначальный диагноз ставят по результатам общего анализа мочи и крови. Высокая информативная способность у биохимических методов исследования бронхиальных выделений.
Важно с максимальной точностью определить характер возбудителя при инфекционном происхождении кашлевого синдрома. С помощью бронхоскопии определяется актуальное состояние слизистой оболочки трахеи и бронхов.
Уточнять первичный диагноз следует с помощью ультразвукового исследования. Легочные осложнения определяют с помощью рентгенографии либо флюорографии.
Если диагностика выявила какое-либо осложнение, то терапия носит специфический характер, который обусловлен характером выявленной патологии. Схема лечения устанавливается врачом, учитывая стадию и тяжесть заболевания.
Если не выявлено серьезных побочных патологий, и кашель после гриппа объясняется остаточными процессами, то важно принять меры для укрепления организма.
Лечение должно носить профилактически-восстановительный характер. Важно принять следующие меры:
- укрепить иммунитет,
- восстановить поврежденные ткани,
- вывести экссудат,
- ослабить кашлевой синдром.
Снизить интенсивность кашлевых проявлений можно, используя препараты:
Чтобы ликвидировать сухой кашель, следует принимать отхаркивающие средства и муколитики, которые разжижают и выводят мокроту из организма.
С помощью дыхательных упражнений можно восстанавливать здоровое функционирование дыхательной мускулатуры. Для этого следует использовать простое упражнение:
- в положении стоя на вдохе развести в стороны руки,
- на выдохе обхватить себя руками за плечи и задержать дыхание на 30 секунд.
Такое упражнение можно делать также с помощью надувания воздушного шарика.
Остаточный кашель можно ликвидировать с помощью ингаляций. Процедуры нужно делать с применением настоев лекарственных трав. Популярен следующий ингаляционный состав:
- аптечная ромашка,
- пищевая сода,
- масло эвкалипта,
- чабрец.
Также кашель проходит после ингаляций с прополисом. Для этого 25 г прополиса растворяют в стакане горячей воды. Показаны также многочисленные микстуры от кашля.
При частом сухом или мокром кашле показан усиленный режим употребления жидкости. При этом, для повышения функций иммунитета важно употреблять напитки с высоким содержанием витаминов. Для этих целей хорошо подходит отвар плодов шиповника.
Для восстановления водного баланса важно употреблять щелочные минеральные воды. Народная медицина рекомендует, как можно в больших количествах употреблять теплое питье. Положительные результаты показывает прием горячего молока с инжиром.
Чтобы минимизировать остаточные явления широко применяются согревающие компрессы. Данные процедуры осуществляют с помощью барсучьего жира или свиного сала. Положительного результата можно достичь, используя мази с разогревающим эффектом с эфирными маслами.
Важно обратить внимание на профилактические меры. Например, необходимо сохранять ноги в тепле, например, надевать шерстяные носки. Чтобы не допустить появления кашля, нужно избегать переохлаждения, поддерживать влажность и оптимальную температуру в помещении.
Кашель после заболевания это остаточный симптом, который может говорить о том, что в организме возник сбой. Не рекомендуется оставлять это без внимания, чтобы не усугубить состояние.
Вследствие диагностических исследований, врачу становится известна природа явления, и после необходимого лечения кашель проходит. В видео в этой статье рекомендуем ознакомиться с мнением врача о лечении кашля, в том числе при ОРВИ.
Как лечить затяжной кашель у взрослого подскажет лечащий врач после полного диагностического обследования и выявления причин возникновения.
К основным симптомам затяжного кашля относятся покашливания в течение дня и резкие кашлевые приступы с отхождением вязкой мокроты.
Причины возникновения:
- инфекционное специфическое воспаление (риносинусит, фарингит, тонзиллит, ларингит, бронхит, трахеит, пневмония, плеврит);
- неспецифическое воспаление (хронический бронхит, бронхоэктатическая болезнь);
- аллергия (поллиноз, бронхиальная астма, альвеолит);
- профессиональные вредности (пыль, вата, асбест, тальк и другие);
- курение (бронхит курильщика, хроническая обструктивная болезнь легких, эмфизема);
- патология сердечно-сосудистой системы (аритмия, экстрасистолия, фибрилляция предсердий, сердечная недостаточность, тромбоэмболия легочной артерии, легочное сердце);
- заболевания пищеварительной системы (грыжа диафрагмального отверстия, трахеопищеводный свищ, гастроэзофагеальнорефлюксная болезнь);
- травмы (химические, термические, инородные предмета дыхательных путей и пищевода);
- новообразования (кисты, полипы, опухоли, метастазы).
Виды кашля разделяются на сухой и влажный.
По длительности различают:
- до двух недель (острый);
- от 2 до 4 недель (затяжной);
- от 4 до 8 недель (подострый);
- более двух месяцев (хронический).
Для того чтобы понять чем лечить затяжной кашель у взрослого, проводится диагностика, которая начинается с осмотра врачом педиатром или терапевтом, проведения риноскопии и аускультации легких.
Диагноз ставят после первого визита, не проходящий кашель развивается после простудных заболеваний, является первым симптомом хронического воспаления респираторного тракта, например, бронхита.
Застарелый влажный кашель указывает на постоянное патологическое воспаление бронхов или легких, усиливается в положении на спине. Посев мокроты выявляет возбудителя простуды, позволяет вовремя начать прием антибиотиков для корректного лечения. Если вы столкнулись с таким заболеванием, как затяжной кашель, как лечить поможет определить врач.
Чаще всего лечение направлено на устранение причины кашля, восстановление слизистых оболочек дыхательных путей для предотвращения возникновения кашля. Используются методы медикаментозной терапии, прогревающих физиопроцедур и народных средств (луковые, картофельные отвары). Лечение кашля у детей целесообразно проводить по рекомендациям доктора Комаровского, соблюдая режим приема лекарственных препаратов.
Профилактика кашля имеет несколько направлений. Профилактика сезонного кашля при ОРВИ и респираторных инфекциях направлена на ограничение контактов в период эпидемии, регулярный прием иммунопрофилактических препаратов, выполнение плановой вакцинации согласно календарю прививок.
Реакция Манту позволяет выявить туберкулезную инфекцию на ранних стадиях, начать раннюю специфическую терапию, в результате которой значительно снижается риск обострений. Профилактикой при кашле курильщика и хронической обструктивной болезни легких является полный отказ от курения.
При длительном выкуривании сигарет, папирос или сигар в бронхах происходят необратимые склеротические процессы, снижающие эластичность ткани. Вредное воздействие смол и никотина при большом стаже курения негативно влияет на легочную ткань, стимулирует выработку вязкой желтой мокроты, а также является одной из ведущих причин онкологических заболеваний легких.
Почему не проходит кашель у взрослого: общие рекомендации при длительном кашле и основные принципы лечения
Длительный кашель требует раннего начала специфического лечения после прохождения широкого диагностического обследования для определения точной причины возникновения.
Анализ крови, посев мокроты, а также инструментальные и функциональные методы исследования позволяют дифференцировать аллергические и инфекционные заболевания, инородные тела верхних дыхательных путей и пищевода.
Медикаментозная терапия включает специфическое противовирусное или антибактериальное лечение после посева мокроты на фоне приема отхаркивающих и мокрото-разжижающих препаратов. Целесообразность терапии определяется степенью тяжести воспалительного процесса по результатам анализов, в тяжелых случаях требуется стационарной лечение.
Вопрос о том, почему не проходит кашель у взрослого, требует профилактических мер, направленных на:
- отказ от курения;
- общеукрепляющие процедуры;
- повышение иммунных свойств организма;
- удаление аллергена;
- частую влажную уборку.
При аллергическом бронхите или астме восстановить просвет дыхательных путей помогают бронхо-расширяющие препараты в виде ингаляторов. Применяются при затяжном продуктивном кашле, а также при обострении хронических респираторных болезней. Иногда люди сталкиваются с проблемой, почему не проходит кашель у взрослого при лечении медикаментами.
В таких ситуациях рекомендуют народные средства, которые оказывают мощное противовоспалительное действие на острое вирусное или бактериальное поражение слизистой оболочки верхних дыхательных путей, снижение выработки мокроты и слизи. Отдельные травяные настои, например, кора дуба, влияют на степень интенсивности воспалительного процесса, снижая выработку провоспалительных ферментов в очаге инфекции.
Прогревающие процедуры, такие как компрессы, прогревания и ингаляции, направлены на усиление оттока мокроты, очищают верхние и нижние дыхательные пути, снимают воспалительные процессы слизистой оболочки. Ингаляции активных веществ и эфирных масел оказывают протективный эффект на бронхи, восстанавливая слизистую и отхаркивающий эффект, выделение мокроты.
Сухой кашель после ОРВИ является рефлекторным мышечным сокращением дыхательной мускулатуры и мышц бронхиальных путей, который приводит к резкому форсированному выдоху. Сокращение мышц возникает в результате перераздражения слизистой оболочки бронхов или трахеи, голосовых связок или поверхности носоглотки.
Кашлевые толчки направлены на очищение просвета воздухоносных путей от скопления вязкой мокроты, инородных тел и образований. Остаточный кашель возникает после обычной простуды при нормальной температуре тела из-за затекания слизистого отделяемого из носовой полости по задней стенке глотки в дыхательные пути. Кашель является широко распространенным симптомом, характерным как для острых, так и хронических заболеваний.
Инфекционные заболевания, сопровождающиеся кашлем:
- острые респираторные вирусные инфекции (риновирус, ановирус, грипп, парагрипп);
- мононуклеоз;
- туберкулез;
- коклюш;
- бактериальная инфекция.
Способы лечения сухого кашля. При сухом кашле показаны муколитические препараты для усиления выработки мокроты, что приводит к быстрому завершению патологического процесса. На фоне приема муколитиков требуется частое дробное питье для стимулирования функции бокаловидных клеток эпителия бронхов.
По мере нарастания влажного кашля врач назначает отхаркивающие препараты для эффективного очищения бронхов от мокроты. Если появляются признаки бактериальной инфекции, назначаются антибиотические лекарственные средства. Сухой кашель после ОРВИ развивается на ранних стадиях острого респираторного заболевания или при обострении аллергических реакций, таких как бронхиальная астма.
Способы лечения мокрого кашля. Мутная гнойная мокрота является причиной прогрессирования воспаления легких, затеканием гнойного экссудата в легочную ткань с развитием односторонней или двусторонней пневмонии, абсцессов легких.
Назначаются:
- муколитические препараты с прямым действием (Ацетилцистеин, Альфахимотрипсин, Флуимуцил, Мукомист, Мистаборн);
- муколитические препараты с непрямым действием (Летостеин, Амброксол, Карбоксиметилцистеин, Собрерол, бикарбонат натрия);
- мукокинетические препараты (Амбробене, Халиксол, Амбросан, Флавамед, этансульфат натрия).
Муколитики снижают вязкость мокроты без увеличения объемов секреции, стимулируют отхождение за счет восстановления мукоцилиарного клиренса. Улучшается дренаж бронхов и бронхиол, оказывается антиоксидантное действие, восстанавливается целостность клеточных стенок.
ОРВИ (острые респираторные вирусные инфекции) встречаются очень часто, особенно осенью и зимой. Согласно статистическим данным, практически каждый человек раз в год переносит это заболевание, поражающее верхние дыхательные пути. К сожалению, многие люди, не имеющие медицинского образования, твердо убеждены, что они знают, как должно проходить лечение ОРВИ.
Поэтому при появлении первых симптомов болезни они начинают самостоятельно принимать различные препараты, что нередко приводит лишь к усугублению состояния и развитию осложнений. В то время как правильно подобранная врачом терапия способна всего лишь за несколько дней поставить пациента на ноги.
Один из основных симптомов ОРВИ – это повышение температуры, которое, например, при гриппе может быть очень значительным. При этом необходимо обеспечить такие условия, чтобы пациент мог терять тепло, потея или же согревая вдыхаемый воздух.
Для этого больному нужно обильное витаминизированное питье, например, клюквенный морс, а также немного прохладный воздух в комнате (для этого ее нужно регулярно проветривать и проводить в ней влажную уборку).
Стоит отметить, что при контакте кожных покровов с холодом (например, со льдом), происходит спазм сосудов кожи, поэтому ее температура снижается, но температура внутренних органов при этом продолжает расти. Такое состояние считается крайне опасным, поэтому не стоит использовать физические методы охлаждения (мокрые простыни, пузыри со льдом) без рекомендации врача. Перед тем, как применять такие методики, больному назначаются специальные препараты, устраняющие спазм сосудов.
Некоторые больные ОРВИ плохо переносят высокую температуру. Например, у людей, страдающих патологиями нервной системы, гипертермия может привести к судорогам. Поэтому врачи для лечения в домашних условиях назначают жаропонижающие препараты, которые можно принимать при подъеме температуры выше 38,5 градусов. Наибольшей популярностью пользуется парацетамол (Панадол) и ацетилсалициловая кислота (аспирин). Парацетамол считается одним из самых безопасных препаратов от температуры, но эффективен он только при несерьезных инфекциях.
Как у детей, так и у взрослых очень часто наблюдается сильный насморк, который способен существенно ухудшить самочувствие. Дело в том, что слизистая оболочка носовых ходов выделяет большое количество слизи, содержащей особые вещества, которые нейтрализуют вирусы.
Главная задача в этот период – не допустить засыхания слизи и образования корок, ведь в противном случае пациенту придется дышать ртом. Поэтому нос надо регулярно очищать, а также следить за тем, чтобы воздух в помещении был чистым и немного влажным.
Насморк при ОРВИ нельзя лечить с помощью сосудосуживающих капель (назол, санорин, нафтизин), ведь они лишь на некоторое время облегчают состояние больного, снимая отек и заложенность носа. Если использовать такие препараты на протяжении долгого времени, то у пациента разовьется хронический ринит. Подобного рода лекарства могут быть назначены только для профилактики гайморита, при этом курс не должен продолжаться больше недели.
Для избавления от насморка иногда используются антигистаминные лекарственные средства, например, супрастин и диазолин. Также порой врачи назначают гомеопатические препараты, которые практически не имеют побочных эффектов, например, Эдас-131.
Для многих разновидностей ОРВИ, например, для гриппа, характерна сильная боль в горле. Самым эффективным лечением при этом будет полоскание различными растворами, например, фурацилином либо настоем ромашки. Полоскать горло надо как можно чаще, хотя бы через каждые полтора часа. По назначению врача можно использовать различные леденцы, пастилки и спреи, например, септолете, биопарокс или гексорал.
Для того чтобы вылечить кашель пациент должен побольше пить, причем напитки должны быть теплыми. Это позволит разжижать мокроту и выводить ее из организма как можно скорее. Можно применять и лекарства, например, Мукалтин, бронхолитин, АЦЦ.
Для того чтобы ускорить выздоровление, используются противовирусные препараты (интерферон, кагоцел), которые снижают чувствительность клеток человеческого организма к вирусам. Быстрее победить кашель и другие неприятные симптомы помогут и поливитаминные комплексы, в состав которых входит аскорбиновая кислота, витамины группы В и рутин.
Многие люди не осознают того, что ОРВИ имеет вирусное происхождение, поэтому антибактериальные препараты против нее не эффективны. При лечении антибиотиками у пациента возникает дисбактериоз, который проявляется диареей, запором, вздутием живота и молочницей.
А также при неконтролируемом приеме этих лекарств формируется устойчивость бактерий к антибиотикам, из-за чего при необходимости (например, в случае заболевания пневмонией) эффективный препарат будет подобрать чрезвычайно сложно. А еще увлечение антибиотиками часто приводит к развитию аллергии, особенно у детей.
Поэтому неосложненные ОРВИ антибиотиками могут лечить лишь в исключительных случаях:
- при наличии признаков иммунодефицита (ВИЧ, онкологические и аутоиммунные патологии, врожденные дефекты иммунной системы, грибковые болезни и т.д.);
- у малышей, возраст которых меньше 6 месяцев, при наличии у них неблагоприятных фоновых патологий (рахита, выраженного недостатка веса, пороков развития и др.);
- при наличии в анамнезе рецидивирующего отита.
С помощью антибиотиков лечение ОРВИ проводится в следующих случаях:
- при развитии ангины (анаэробной или стрептококковой);
- при развитии острого среднего отита;
- при наличии различных гнойных осложнений (нисходящий ларинготрахеит, паратонзиллярный абсцесс, гнойный лимфаденит, гнойный синусит);
- при развитии воспаления легких;
- при наличии синусита (воспаления придаточных пазух носа).
Если состояние пациента не слишком тяжелое и лечение ОРВИ проходит в домашних условиях, то антибиотики назначаются для приема внутрь. Обычно используют только один препарат, критерием эффективности которого будет снижение температуры ниже 38 градусов в первые 36-48 часов после начала терапии. Если этого не произошло, врач подбирает другой антибиотик.
Начинать лечение женщина должна только после консультации с врачом, ведь многие препараты и даже народные средства могут нанести вред плоду. От насморка поможет закапывание в носовые ходы соленой воды, которую можно приготовить самостоятельно или купить в аптеке. Поможет и вдыхание эфирных масел апельсина, эвкалипта либо шалфея. Можно закапывать в нос капли, изготовленные из натуральных ингредиентов (Аква Марис, Пиносол).
При боли в горле можно полоскать его соленым раствором, настоем ромашки и шалфея. Рекомендуется пить теплое молоко с небольшим количеством меда, а вот парить ноги нельзя. А от кашля помогут ингаляции с эфирными маслами. При подъеме температуры выше 38 градусов можно принять лекарство на основе парацетамола, назначенное врачом. Если нет отеков, то можно побольше пить, например, зеленый чай с медом.
Для людей пожилого возраста ОРВИ особенно опасны, поэтому к их лечению стоит отнестись очень внимательно. Прежде всего, надо обеспечить заболевшему достаточный сон и сбалансированное питание. Если у человека наблюдается дисбиоз кишечной флоры, то ему назначают эубиотики (лактобактерин, бифидобактерин). Обязательно стоит принимать микроэлементы и витамины, ведь во время болезни организм в них нуждается особенно остро.
Пожилым людям препараты для лечения ОРВИ может подобрать только врач, учтя при этом тяжесть их состояния и наличие сопутствующих патологий. Чаще всего используются лекарства растительного происхождения, которые имеют меньше всего побочных эффектов. Людям старшего возраста, принимающим препараты для терапии хронических патологий, обычно не назначают антибиотики и сильнодействующие средства из-за высокого риска возникновения нежелательных побочных эффектов.
Лечение и профилактика ОРВИ включает в себя прием препаратов, стимулирующих образование интерферона. При среднетяжелых и легких формах гриппа используется, например, арбидол. Правильно подобранная терапия способна предотвратить развитие тяжелых осложнений и привести к скорому выздоровлению пациента.
Дети нередко страдают от ОРВИ, поэтому у педиатров существуют определенные стандарты по лечению этих заболеваний, которых они стараются придерживаться. Пытаться справиться самостоятельно с инфекцией не стоит, ведь неадекватная терапия, вероятнее всего, приведет к развитию осложнений.
Кроме лекарств, которые назначил врач, очень важную роль играет правильный уход. Ребенка нужно уложить в постель, обеспечить ему сбалансированное питание и свежий чистый воздух. При повышенной температуре можно не только использовать лекарства, но и применять физические методы охлаждения. Например, можно протирать кожу малыша салфеткой, которая смочена раствором, приготовленным из воды, уксуса и водки, которые были смешаны в равных пропорциях. При этом ребенок должен быть укрыт теплым одеялом.
При лихорадке поможет и теплое витаминизированное питье, например, брусничный или же клюквенный морс. Если же температура не понижается и лекарства не эффективны, следует вызвать «скорую помощь».
Лечение различными народными средствами применяется лишь в качестве вспомогательного метода и только после консультации специалиста. Дело в том, что такие средства не всегда эффективны и часто приводят к возникновению побочных эффектов, например, к аллергии.
Многим при ОРВИ помогает чай, приготовленный из липового цвета. Если заболевание сопровождается высокой температурой, то необходимо включить в рацион ягоды красной смородины либо свежий сок, приготовленный из них. А при боли в горле рекомендуется добавить в стакан с горячим молоком пару столовых ложек натурального меда и выпить этот раствор маленькими глотками в течение дня.
Если больного беспокоит насморк, том ему можно пить отвар, приготовленный из ягод малины или же лесной земляники. Его рекомендуется принимать по одному стакану 3 раза в сутки после еды.
источник
