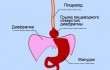
Этилогия хронического абсцесса лёгкого
Если абсцесс легкого не завершается в течение 2 месяцев, он переходит в хроническую стадию.
Причины перехода острого абсцесса в хронический можно разделить на две группы:
Обусловленные особенностями течения патологического процесса:
очень большие, диаметром более 6 см, полости в легком
наличие секвестров в полости
плохие условия для дренирования (узкий извитой дренирующий бронх; ход из полости, начинающийся в верхней ее части), локализация абсцесса в нижней доле
вялая реакция организма на воспалительный процесс
Обусловленные ошибками в лечении больного:
поздно начатая антибактериальная терапия
малые дозы антибиотиков, применение антибиотиков без учета чувствительности флоры
недостаточное использование мероприятий, направленных на улучшение условий для дренирования абсцесса
недостаточное использование общеукрепляющих лечебных средств
На фоне общих признаков острого и хронического абсцессов, таких как: тахикардия, асимметричные дыхательные движения грудной клетки, ослабления дыхательных шумов, разнокалиберных влажных хрипов, амфорического дыхания при хорошем дренировании полости абсцесса, трёхслойной мокроты: желтой слизи, водянистого слоя и гноя (на дне), для Хронического абсцесса лёгкого характерны:
Периодическое обострение гнойного процесса.
В период ремиссии: пароксизмы лающего кашля, увеличение количества гнойной мокроты при перемене положения тела, возможно кровохарканье, сильная утомляемость, похудание, повышенная потливость.
Болезнь течёт циклично, с периодическими обострениями острой лихорадкой, увеличением количества типичной трёхслойной мокроты. Длительность стадий зависит от того, насколько сохранились функции дренирующего бронха и опорожняемости полости абсцесса.
При длительном течении возможны осложнения: кахексия, бронхоэктаз (расширение бронхов с связи с воспалением), пневмосклероз (разрастание рубцовой соединительной ткани), эмфизема легких (повышенная воздушность легочной ткани), легочные кровотечения, дыхательная недостаточность, амилоидоз (отложение белка амилоида) внутренних органов, абсцесс мозга и др.
Клиника и диагностика: выделяют два основных типа течения хронических абсцессов.
Первый тип. Острая стадия завершается клиническим выздоровлением больного или значительным улучшением. Больного выписывают из стационара с нормальной температурой тела. После выписки состояние остается удовлетворительным, и больной нередко приступает к работе. Однако через некоторый’ период снова повышается температура тела, усиливается кашель. Через 7–12 дней происходит опорожнение гнойника, температура тела снижается. Впоследствии обострения становятся более длительными и частыми. Развиваются явления гнойного бронхита, нарастают интоксикация и связанные с ней дистрофические изменения в органах.
Второй тип. Острый период без выраженной ремиссии переходит в хроническую стадию. Заболевание протекает с гектической температурой. Больные выделяют большое количество гнойной мокроты, делящейся при стоянии на три слоя. Быстро развивается и нарастает тяжелая форма интоксикации, приводящая к общему истощению и дистрофии паренхиматозных органов. Чаще такой тип течения заболевания имеет место при множественных абсцессах легкого. У больных характерный вид: они бледны, кожа землистого оттенка, слизистые оболочки цианотичны, отмечается одутловатость лица, появляются отеки на стопах и пояснице, связанные с белковым голоданием и нарушением функции почек. Быстро нарастает легочно-сердечная недостаточность, от которой больные умирают.
При хроническом абсцессе возможно развитие тех же осложнений, которые присущи острому периоду заболевания.
источник
Хронический абсцесс легкого. Причины перехода острого абсцесса в хронический. Медикаментозное и хирургическое лечение. Результаты консервативного и оперативного лечения
Абсцесс лёгкого — Называется более или менее ограниченная полость, образующаяся в результате гнойного расплавления легочной ткани. Возбудитель — различные микроорганизмы (чаще всего золотистый стафилококк). Характерно снижение общих и местных защитных функций организма из-за попадания в легкие и бронхи инородных тел, слизи, рвотных масс — при алкогольном опьянении, после судорожного припадка или в бессознательном состоянии. Способствуют хронические заболевания и инфекции (сахарный диабет, болезни крови), нарушение дренажной функции бронхов, длительный прием глюкокортикоидов, цитостатиков и иммунодепрессантов.
Чаще встречается у мужчин среднего возраста, 2/3 больных злоупотребляют алкоголем. Болезнь начинается остро: озноб, повышение температуры, боли в груди. После прорыва гноя в бронх выделяется большое количество гнойной мокроты, иногда с примесью крови и неприятным запахом. Над зоной поражения легких вначале выслушивается ослабленное дыхание, после прорыва абсцесса — бронхиальное дыхание и влажные хрипы. В течение 1-3 месяцев может наступить благополучный исход: тонкостенная киста в легком или очаговый пневмосклероз; неблагоприятный исход — абсцесс становится хроническим.
При рентгенографии легких выявляется в начальной стадии массивное затемнение, после прорыва абсцесса — полость с уровнем жидкости в ней. Бронхоскопия чаще всего показывает воспалительные изменения стенки бронха, связанного с абсцессом. В анализе крови — лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ.
Хронический абсцесс легкого Возникает как исход неблагоприятного течения острого абсцесса или бронхоэктазов. Он имеет более плотную капсулу с развитием фиброза лёгочной ткани вокруг него. У больного наряду с рентгенологическими признаками полости в лёгких обнаруживают повышение температуры, кашель с гнойной мокротой, пальцы в виде барабанных палочек, ногти в виде часовых стёкол. Болезнь течёт волнообразно, с периодическими обострениями острой лихорадкой, увеличением количества типичной трёхслойной мокроты. При длительном течении возможны осложнения: амилоидоз, кахексия, септикомипиемия с абсцессом мозга и др. Лечение. Консервативное — атибиотики, лечебные бронхоскопии разрешают купировать обострение. Основной метод остается хирургическим: иссечение пораженного участка легкого. Лечение: результаты консервативного лечения хронических абсцессов легких малоутешительны Применение антибиотиков, улучшение условий дренирования способствуют стиханию обострения процесса, однако остающиеся морфологические изменения мешают излечению В связи с этим при отсутствии противопоказаний, обусловленных сопутствующими заболеваниями или преклонным возрастом больных, ставящими под сомнение возможность компенсаторных процессов, при хронических абсцессах легких показана операция.
Абсолютным показанием к операции являются повторные легочные кровотечения,быстронарастающая интоксикация При хронических абсцессах эффективна только радикальная операция–удаление доли легкого или всего легкого. Пневмотомия не оправдана, так как плотная капсула хронического абсцесса, изменения легочной ткани в окружности его будут препятствовать ликвидации полости.
Подготовка к операции должна проводиться по той же схеме, по которой проводится лечение больных с острыми абсцессами легких Перед операцией необходимо снять острые воспалительные явления, добиться уменьшения количества мокроты, устранить на р\шения белкового обмена, гидроионные расстройства, улучшить сердечную деятельность, повысить функциональные возможности системы дыхания Операции проводят под интубационным наркозом Для преду преждения затекания мокроты и гноя из абсцесса в бронхи непо раженных отделов необходимо применение специальных двухпро светных интубационных трубок Карленса, Мейджила, Гордона, Грина. Абсцесс нередко бывает расположен близко к поверхности легкого, поэтому возможно вскрытие гнойника и бактериальное об семенение плевры с последующим развитием эмпиемы Исходя из этого, в области гнойника целесообразно экстраплевральное выде ление легкого Спайки и сращения между висцеральной и париетальной плеврой могут достигать большой плотности, кровоточить при рассечении, в этих случаях целесообразно при выделении легко го использовать электронож или ультразвуковой волновод.
Не нашли то, что искали? Воспользуйтесь поиском:
источник
Возникновение хронического абсцесса связано с недолеченной острой формой этой патологии. Критерий для диагностики такого заболевания – патологический процесс, который не завершается в течение 2 месяцев. Также признак хронического абсцесса – чередование ремиссий и обострений. Во время рецидивов симптоматика патологии усиливается.
Всего формированием такого осложнения заканчиваются 2,5–8% случаев острого абсцесса. Морфологическими критериями патологии считаются необратимые изменения бронхов и легочной паренхимы. Причины перехода абсцесса легкого в хроническую форму делятся на две укрупненные группы:
- Ошибки лечения. Современная комплексная терапия редко выступает причиной хронитизации гнойно-воспалительных процессов.
- Особенности течения патологии. Чаще выступают причиной перехода деструктивных процессов из острой формы в хроническую.
Основной причиной хронического абсцесса является позднее начало или раннее завершение антибактериальной терапии. В этом случае препараты либо уже не приносят нужный эффект, либо не успевают подействовать. Другие ошибки лечения:
- недостаточное дренирование гнойной полости;
- неадекватная антибактериальная терапия;
- недостаток общеукрепляющих лечебных мероприятий;
- медленное формирование гнойника, особенно у больных сахарным диабетом, у пожилых;
- использование низких дозировок антибиотиков;
- неэффективная санация гнойной полости.
Клиническая картина заболевания зависит от его фазы. Во время ремиссии жалобы больного минимальны. Обострения возникают до 2–3 раз в течение года, чаще после ОРВИ или переохлаждения. Основные симптомы в зависимости от фазы:
- одышка во время физической нагрузки;
- подъем температуры вечером;
- ночное потоотделение;
- кашель со слизисто-гнойной мокротой;
- боль в груди при глубоком вдохе;
- бледный цвет кожи;
- синюшный оттенок губ;
- деформация пальцев и ногтей;
- упорное кровохарканье.
- усиление кашля, изменение количества и характера мокроты;
- выделение более 500 мл мокроты за сутки, иногда с примесями крови;
- неприятный, гнилостный запах мокроты;
- повышение температуры до фебрильных значений;
- озноб;
- сильное потоотделение;
- резкое снижение аппетита;
- усиление недомогания;
- выраженные боли в груди;
- одышка.
При тяжелой гнойной интоксикации у больных могут развиваться тромбозы сосудов, а при распространении воспаления – осложнения со стороны органов не только дыхательной системы. Самые распространенные последствия:
Осложнения абсцесса легкого
- булавовидная деформация пальцев рук;
- боль в ногтевых фалангах и костях кистей рук;
- бледность кожи;
- ощущения «приливов»;
- гипергидроз ладоней и стоп.
Отеки лица, стоп и поясницы.
- цианоз губ;
- колющие боли в груди;
- сухой кашель;
- вынужденное положение – полусидя с упором на руки, расположенные позади туловища.
- трудности с дыханием;
- синюшный оттенок кожи;
- приступы сухого кашля;
- холодный липкий пот;
- страх;
- слабость;
- учащенное сердцебиение;
- подкожная эмфизема;
- вынужденное положение – сидя или полусидя.
- стремительная потеря массы тела;
- запоры или дисбактериоз;
- снижение давления;
- усталость;
- апатия;
- аменорея;
- стоматиты;
- упадок сил;
- ломкие ногти;
- выпадение волос;
- бледно-грязный цвет кожи.
Хронический абсцесс нужно дифференцировать от туберкулеза, актиномикоза, полостной формы периферического рака легкого. Основная диагностика проводится по тем же принципам, что и при подозрении на острую форму гнойного воспаления. У большинства пациентов с хроническим абсцессом в анамнезе обнаруживается перенесенное ранее гнойно-деструктивное воспаление. Диагностика включает следующие исследования:
- общий анализ мочи;
- общий анализ крови;
- исследование системы гемостаза;
- спирография;
- фибробронхоскопия;
- рентгенологическое исследование;
- компьютерная томография легких;
- биохимическое исследование крови;
- электролитный состав крови.
Консервативные методы лечения помогают только на короткое время уменьшить проявления острого гнойно-воспалительного процесса. По этой причине такое лечение абсцесса легких считается неэффективным. Оно используется в качестве подготовки к хирургическому вмешательству. Абсолютные показания к проведению операции:
- быстро нарастающая интоксикация;
- повторные легочные кровотечения.
При хронических абсцессах эффективна только радикальная операция по резекции доли или всего легкого. Пневмотомию не проводят, поскольку гнойный очаг имеет плотную капсулу, а на фоне воспалительной инфильтрации легочной ткани вокруг него будет невозможна ликвидация полости воспаления. Способы проведения резекции:
Подготовка к операции проводится по той же схеме, что и в случае операции по поводу острых абсцессов. Цель – добиться стихания воспалительного процесса, уменьшить объем мокроты и скорректировать белковый обмен. Мероприятия по подготовке:
- высококалорийная витаминизированная диета;
- антибиотикотерапия как системно, так и местно;
- прием отхаркивающих, бронхорасширяющих препаратов, ферментов;
- бронхоскопия для местной санации полости деструкции;
- аспирационные промывания полости абсцесса;
- инфузионная терапия для восполнения белковых потерь, электролитных нарушений, уменьшения гнойной интоксикации.
источник
79.Хронический абсцесс легкого. (Причины перехода острого абсцесса в хронический. Лечение- медикаментозное и хирургическое). . Хронический абсцесс легкого
К хроническим абсцессам относят легочные абсцессы, при которых патологический процесс не завершается в течение 2 мес, что при современном комплексном лечении встречается сравнительно редко.
Этиология и патогенез. Причины перехода острого абсцесса в хронический можно разделить на две группы.
1. Обусловленные особенностями течения патологического процесса:
а) диаметр полости в легком более 6 см;
б) наличие секвестров в полости;
в) плохие условия для дренирования (узкий, извитой дренирующий бронх);
г) локализация абсцесса в нижней доле;
д) вялая реакция организма на воспалительный процесс.
2. Обусловленные ошибками в лечении больного:
а) поздно начатая и неадекватная антибактериальная терапия;
б) недостаточное дренирование абсцесса;
в) недостаточное использование общеукрепляющих лечебных средств.
Хроническое течение характерно для абсцессов с медленным формированием гнойника, особенно у старых и пожилых людей, у больных сахарным диабетом.
Патологоанатомическая картина. Хронический абсцесс является продолжением острого гнойно-деструктивного процесса. Периодически возникающие обострения приводят к вовлечению в воспалительный процесс новых участков легкого, разрастанию соединительной ткани вокруг абсцесса и по ходу бронхов, тромбозу сосудов. Возникают условия для развития новых абсцессов, распространенного бронхита. Таким образом, цепь патологоанатомических изменений при хронических абсцессах (одиночном или множественных) исключает возможность полного выздоровления больного.
Клиническая картина и диагностика. Выделяют две основные формы (или типа) течения хронических абсцессов.
При первом типе острая стадия завершается клиническим выздоровлением или значительным улучшением. Больного выписывают из стационара с нормальной температурой тела. Изменения в легком трактуются как ограниченный пневмосклероз, иногда с «сухой» полостью. После выписки состояние больного остается некоторое время удовлетворительным и он нередко приступает к работе. Однако через некоторое время вновь повышается температура тела, усиливается кашель. Через 7—12 дней происходит опорожнение гнойника, температура тела нормализуется. В последующем обострения становятся более длительными и частыми. Развиваются явления гнойного бронхита, нарастают интоксикация и связанные с ней дистрофические изменения во внутренних органах.
При втором типе острый период болезни без выраженной ремиссии переходит в хроническую стадию. Заболевание протекает с гектической температурой тела. Больные выделяют в сутки до 500 мл (а иногда и более) гнойной мокроты, которая при стоянии разделяется на три слоя. Быстро развиваются и нарастают тяжелая интоксикация, истощение, дистрофия паренхиматозных органов. Чаще такой тип течения наблюдается при множественных абсцессах легкого. Больные при этом имеют характерный вид: они бледные, кожа землистого оттенка, слизистые оболочки цианотичны. Вначале отмечается одутловатость лица, затем отеки появляются на стопах и пояснице, что связано с белковым голоданием и нарушением функции почек. Быстро нарастает декомпенсация легочного сердца, от которой больные умирают.
При хроническом абсцессе возможно развитие тех же осложнений, что и в остром периоде.
Диагностика хронического абсцесса основывается на данных анамнеза, а также результатах рентгенологического исследования, которое позволяет выявить инфильтрацию легочной ткани, окружающей полость абсцесса, наличие в ней содержимого.
Дифференциальная диагностика. Хронические абсцессы следует дифференцировать от полостной формы периферического рака легкого, туберкулеза и актиномикоза.
При туберкулезе легкого кроме полости (каверны) выявляют различной давности плотные туберкулезные очаги; в мокроте, которая обычно не имеет запаха, нередко обнаруживают микобактерии туберкулеза. При актино-микозе легких в мокроте находят мицелий и друзы актиномицетов. При раке легкого с нагноением и распадом в центре опухоли дифференциальная диагностика затруднена (см. «Рак легкого»).
Лечение. Консервативное лечение хронических абсцессов легких малоэффективно. Применение антибиотиков, улучшение условий дренирования способствуют стиханию воспалительного процесса, однако остающиеся морфологические изменения мешают полному излечению. Поэтому при отсутствии противопоказаний, обусловленных сопутствующими заболеваниями или преклонным возрастом больных, ставящими под сомнение возможность успешного оперативного лечения, показано хирургическое лечение.
Абсолютным показанием к операции являются повторные легочные кровотечения, быстро нарастающая интоксикация.
При хронических абсцессах эффективна только радикальная операция — удаление доли или всего легкого (рис. 6.9). Пневмотомия не оправдана, так как плотная капсула хронического абсцесса и воспалительная инфильтрация легочной ткани вокруг него будут препятствовать ликвидации полости.
Подготовка к операции должна проводиться по той же схеме, что и при острых абсцессах легких. Перед операцией необходимо добиться стихания воспалительных явлений, уменьшения количества мокроты, скорригировать нарушения белкового обмена, гидроионные расстройства, улучшить сердечную деятельность, повысить функциональные возможности системы дыхания.
Послеоперационная летальность достигает 4—5%. У большинства больных, перенесших лобэктомию, трудоспособность восстанавливается через 3—4 мес после операции. После пульмонэктомии в течение первого полугодия необходим перевод больных на инвалидность, затем — использование на легкой работе, в теплом помещении без вредных производственных факторов.
Пневмосклероз после абсцесса легкого. Этим термином обозначают клиническое излечение больного с абсцессом, завершившееся образованием в легком рубцовой ткани иногда с «сухой» полостью большего или меньшего размера в центре.
Клиническая картина и диагностика. Больные трудоспособны, чувствуют себя практически здоровыми. Однако у них чаще, чем у других, возникает кашель с выделением слизистой мокроты, нередко повышается температура тела. Эти явления трактуются как простудные заболевания, обострения бронхита или бронхоэктазы. Физикальное исследование не дает четких данных, помогающих поставить диагноз.
Диагностика основывается на данных анамнеза (перенесенный ранее острый абсцесс легкого), а также результатах рентгенологического исследования и компьютерной томографии, при которой может быть выявлен участок пневмосклероза или тонкостенной полости в легком.
Основными признаками, отличающими очаговый пневмосклероз с полостью от хронического абсцесса легкого, являются значительно меньшая частота и тяжесть обострения заболевания, отсутствие гнойной интоксикации организма и грубых инфильтративных изменений в легких. Больные на протяжении нескольких месяцев и даже лет могут чувствовать себя удовлетворительно и сохранять работоспособность.
Лечение. В периоды обострения заболевания применяют противовоспалительные, отхаркивающие средства. Показания к операции (удаление доли легкого) возникают при ухудшении дренирования полостей, частых обострениях, нарушающих трудоспособность больного.
источник
Хронический абсцесс легкого. Причины перехода острого абсцесса в хронический. Клиника. Диагностика. Медикаментозное и хирургическое лечение
Если абсцесс легкого не завершается в течение 2 месяцев, он переходит в хроническую стадию.
Этилогия хронического абсцесса лёгкого
Причины перехода острого абсцесса в хронический можно разделить на две группы:
Обусловленные особенностями течения патологического процесса:
· очень большие, диаметром более 6 см, полости в легком
· наличие секвестров в полости
· плохие условия для дренирования (узкий извитой дренирующий бронх; ход из полости, начинающийся в верхней ее части), локализация абсцесса в нижней доле
· вялая реакция организма на воспалительный процесс
Обусловленные ошибками в лечении больного:
· поздно начатая антибактериальная терапия
· малые дозы антибиотиков, применение антибиотиков без учета чувствительности флоры
· недостаточное использование мероприятий, направленных на улучшение условий для дренирования абсцесса
· недостаточное использование общеукрепляющих лечебных средств
На фоне общих признаков острого и хронического абсцессов, таких как: тахикардия, асимметричные дыхательные движения грудной клетки, ослабления дыхательных шумов, разнокалиберных влажных хрипов, амфорического дыхания при хорошем дренировании полости абсцесса, трёхслойной мокроты: желтой слизи, водянистого слоя и гноя (на дне), для Хронического абсцесса лёгкого характерны:
Периодическое обострение гнойного процесса. В период ремиссии: пароксизмы лающего кашля, увеличение количества гнойной мокроты при перемене положения тела, возможно кровохарканье, сильная утомляемость, похудание, повышенная потливость.
Болезнь течёт циклично, с периодическими обострениями острой лихорадкой, увеличением количества типичной трёхслойной мокроты. Длительность стадий зависит от того, насколько сохранились функции дренирующего бронха и опорожняемости полости абсцесса.
При длительном течении возможны осложнения: кахексия, бронхоэктаз (расширение бронхов с связи с воспалением), пневмосклероз (разрастание рубцовой соединительной ткани), эмфизема легких (повышенная воздушность легочной ткани), легочные кровотечения, дыхательная недостаточность, амилоидоз (отложение белка амилоида) внутренних органов, абсцесс мозга и др.
Клиника и диагностика: выделяют два основных типа течения хронических абсцессов.
Первый тип. Острая стадия завершается клиническим выздоровлением больного или значительным улучшением. Больного выписывают из стационара с нормальной температурой тела. После выписки состояние остается удовлетворительным, и больной нередко приступает к работе. Однако через некоторый’ период снова повышается температура тела, усиливается кашель. Через 7-12 дней происходит опорожнение гнойника, температура тела снижается. Впоследствии обострения становятся более длительными и частыми. Развиваются явления гнойного бронхита, нарастают интоксикация и связанные с ней дистрофические изменения в органах.
Второй тип. Острый период без выраженной ремиссии переходит в хроническую стадию. Заболевание протекает с гектической температурой. Больные выделяют большое количество гнойной мокроты, делящейся при стоянии на три слоя. Быстро развивается и нарастает тяжелая форма интоксикации, приводящая к общему истощению и дистрофии паренхиматозных органов. Чаще такой тип течения заболевания имеет место при множественных абсцессах легкого. У больных характерный вид: они бледны, кожа землистого оттенка, слизистые оболочки цианотичны, отмечается одутловатость лица, появляются отеки на стопах и пояснице, связанные с белковым голоданием и нарушением функции почек. Быстро нарастает легочносердечная недостаточность, от которой больные умирают.
При хроническом абсцессе возможно развитие тех же осложнений, которые присущи острому периоду заболевания.
В комплекс лечебных мероприятий обязательно входит назначение больших доз антибиотиков и сульфаниламидов, антнгнетаминиых средств, внутривенное введение кристаллоидных (1% раствор хлорида кальция, 5% раствор глюкозы) и дезинтоксикационных растворов (гемодез, лолндез). Выделение гноя всегда сопровождается большими потерями белка, для возмещения которого используют белковые гидролизаты и аминокислотные среды, а также вливание плазмы и крови.
Возможна также катетеризация бронхиальных артерий из просвета аорты (по методу Сельдингера). Однако оба эти метода сложны, небезопасны и могут применяться только в специализированных учреждениях. В ряде случаев, особенно при периферическом расположении абсцесса, восстановить проходимость бронха не удается. Это диктует необходимость прямой пункции гнойника через грудную клетку. Данное вмешательство следует проводить под рентгенологическим контролем, с соблюдением всех мер профилактики воздушной эмболии. Если же и пункция легкого не достигает желательного результата, возникают показания к дренированию абсцесса хирургическим путем. Введение дренажной трубки в полость абсцесса можно осуществить двумя путями. Первый из них — торакоцентез, который применяют при расположении гнойника непосредственно возле грудной стенки. Второй способ заключается в проколе грудной стенки и капсулы абсцесса троакаром, через который вводят дренажную трубку. В обоих случаях предварительно осуществляют пункцию абсцесса тонкой иглой, которая служит ориентиром для дальнейших манипуляций. Установленный в полость абсцесса резиновый или полиэтиленовый дренаж подшивают к коже и подключают к постоянному вакуумному аппарату. Периодически производят промывание абсцесса и вливают в его полость растворы антибиотиков. Прекращение гнойной секреции служит основанием к удалению дренажа. При сформированном хроническом абсцессе пневмотомию производят лишь при стойкой блокаде дренирующего бронха во время тяжелого рецидива воспаления. В этом случае операция относится к разряду паллиативных.
Пневмотомию выполняют как под местной анестезией, так и под наркозом. Если абсцесс расположен далеко от грудной стенки, весьма велика опасность кровотечения нз паренхимы легкого с последующей асфиксией. В таких случаях целесообразно использовать наркоз с эндобронхиальной интубацией. Перед пневмотомией необходимо тщательно локализовать полость абсцесса. Разрез кожи производят в проекции максимально близкого прилегания гнойника к грудной клетке. Резецируют 1—2 ребра на протяжении 5—10 см. Как правило, плевральная полость в зоне расположения абсцесса облитерирована, что облегчает вскрытие его капсулы. При отсутствии сращений края капсулы абсцесса подшивают к грудной стенке, однако такой прием ие исключает полностью опасности возникновения эмпиемы плевры. Редкими осложнениями пневмотомии являются флегмона грудной стенки, аррознонное кровотечение, образование бронхоторакальных свищей. Частые рецидивы нагноения инвалидизируют больных и могут привести к тяжелым осложнениям — появлению новых очагов абсцедирования, эмпиемы плевры, легочного кровотечения, амилоидоза внутренних органов и др. Добиться излечения в таких случаях удается только путем радикальной резекции пораженной части или всего легкого. Современная оперативная техника позволяет выполнить резекцию сегмента, доли, двух долей легкого. Однако при хронических абсцессах экономные операции (клиновидная резекция, сегментэктомия) применяют очень редко изза опасности вспышки воспаления в прилежащих к области резекции участках легкого.
источник
Хронический абсцесс легкого. Причины перехода острого абсцесса в хронический. Медикаментозное и хирургическое лечение. Результаты консервативного и оперативного лечения
Абсцесс лёгкого — Называется более или менее ограниченная полость, образующаяся в результате гнойного расплавления легочной ткани. Возбудитель — различные микроорганизмы (чаще всего золотистый стафилококк). Характерно снижение общих и местных защитных функций организма из-за попадания в легкие и бронхи инородных тел, слизи, рвотных масс — при алкогольном опьянении, после судорожного припадка или в бессознательном состоянии. Способствуют хронические заболевания и инфекции (сахарный диабет, болезни крови), нарушение дренажной функции бронхов, длительный прием глюкокортикоидов, цитостатиков и иммунодепрессантов.
Чаще встречается у мужчин среднего возраста, 2/3 больных злоупотребляют алкоголем. Болезнь начинается остро: озноб, повышение температуры, боли в груди. После прорыва гноя в бронх выделяется большое количество гнойной мокроты, иногда с примесью крови и неприятным запахом. Над зоной поражения легких вначале выслушивается ослабленное дыхание, после прорыва абсцесса — бронхиальное дыхание и влажные хрипы. В течение 1-3 месяцев может наступить благополучный исход: тонкостенная киста в легком или очаговый пневмосклероз; неблагоприятный исход — абсцесс становится хроническим.
При рентгенографии легких выявляется в начальной стадии массивное затемнение, после прорыва абсцесса — полость с уровнем жидкости в ней. Бронхоскопия чаще всего показывает воспалительные изменения стенки бронха, связанного с абсцессом. В анализе крови — лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ.
Хронический абсцесс легкого Возникает как исход неблагоприятного течения острого абсцесса или бронхоэктазов. Он имеет более плотную капсулу с развитием фиброза лёгочной ткани вокруг него. У больного наряду с рентгенологическими признаками полости в лёгких обнаруживают повышение температуры, кашель с гнойной мокротой, пальцы в виде барабанных палочек, ногти в виде часовых стёкол. Болезнь течёт волнообразно, с периодическими обострениями острой лихорадкой, увеличением количества типичной трёхслойной мокроты. При длительном течении возможны осложнения: амилоидоз, кахексия, септикомипиемия с абсцессом мозга и др. Лечение. Консервативное — атибиотики, лечебные бронхоскопии разрешают купировать обострение. Основной метод остается хирургическим: иссечение пораженного участка легкого. Лечение: результаты консервативного лечения хронических абсцессов легких малоутешительны Применение антибиотиков, улучшение условий дренирования способствуют стиханию обострения процесса, однако остающиеся морфологические изменения мешают излечению В связи с этим при отсутствии противопоказаний, обусловленных сопутствующими заболеваниями или преклонным возрастом больных, ставящими под сомнение возможность компенсаторных процессов, при хронических абсцессах легких показана операция.
Абсолютным показанием к операции являются повторные легочные кровотечения,быстронарастающая интоксикация При хронических абсцессах эффективна только радикальная операция–удаление доли легкого или всего легкого. Пневмотомия не оправдана, так как плотная капсула хронического абсцесса, изменения легочной ткани в окружности его будут препятствовать ликвидации полости.
Подготовка к операции должна проводиться по той же схеме, по которой проводится лечение больных с острыми абсцессами легких Перед операцией необходимо снять острые воспалительные явления, добиться уменьшения количества мокроты, устранить на р\шения белкового обмена, гидроионные расстройства, улучшить сердечную деятельность, повысить функциональные возможности системы дыхания Операции проводят под интубационным наркозом Для преду преждения затекания мокроты и гноя из абсцесса в бронхи непо раженных отделов необходимо применение специальных двухпро светных интубационных трубок Карленса, Мейджила, Гордона, Грина. Абсцесс нередко бывает расположен близко к поверхности легкого, поэтому возможно вскрытие гнойника и бактериальное об семенение плевры с последующим развитием эмпиемы Исходя из этого, в области гнойника целесообразно экстраплевральное выде ление легкого Спайки и сращения между висцеральной и париетальной плеврой могут достигать большой плотности, кровоточить при рассечении, в этих случаях целесообразно при выделении легко го использовать электронож или ультразвуковой волновод.
Частота, причины спаечной болезни. Механизм образования спаек. Клинические формы. Диагностика и дифференциальная диагностика спаечной болезни. Показания к операции.
Спаечная болезнь(morbus adhaesivus) — термин, употребляемый для обозначения состояний, связанных с образованием спаек (соединительнотканных тяжей) в брюшной полости при ряде заболеваний (чаще воспалительного характера), после травматических повреждений и оперативных вмешательств
Органы брюшной полости и малого таза (матка, маточные трубы, яичники, мочевой пузырь, прямая кишка) снаружи покрыты тонкой блестящей оболочкой — брюшиной. Гладкость брюшины в сочетании с небольшим количеством жидкости в брюшной полости обеспечивает хорошую смещаемость петель кишечника, матки, маточных труб. Поэтому в норме работа кишечника не мешает захвату яйцеклетки маточной трубой, а рост матки во время беременности не препятствует нормальной работе кишечника и мочевого пузыря.
Воспаление брюшины — перитонит — очень опасное заболевание. И оно тем опаснее, чем большее пространство в брюшной полости или в малом тазу захватывает. Но в организме существует механизм, ограничивающий распространение перитонита, — образование спаек.
При развитии воспалительного процесса в малом тазу ткани в очаге воспаления становятся отечными, а поверхность брюшины покрывается клейким налетом, содержащим фибрин (белок, составляющий основу кровяного сгустка). Пленка фибрина на поверхности брюшины в очаге воспаления склеивает соседние поверхности друг с другом, в результате чего возникает механическое препятствие для распространения воспалительного процесса. После окончания острого воспалительного процесса в местах склеивания внутренних органов могут образовываться сращения в виде прозрачно-белесых пленок. Эти сращения и называются спайками. Функция спаек — защита организма от распространения гнойно-воспалительного процесса по брюшной полости.
Воспалительный процесс в брюшной полости не всегда приводит к образованию спаек. Если лечение начато вовремя и проведено правильно, вероятность образования спаек уменьшается. Спайки образуются тогда, когда острый процесс переходит в хронический и процесс заживления растягивается по времени.
Спайки могут мешать нормальной работе внутренних органов. Нарушение подвижности петель кишечника может приводить к кишечной непроходимости. Спайки, затрагивающие маточные трубы, матку, яичники, нарушают попадание яйцеклетки в маточную трубу, передвижение сперматозоидов по маточной трубе, встречу сперматозоидов и яйцеклетки, продвижение зародыша после зачатия к месту прикрепления в полость матки. В гинекологии спайки могут быть причиной бесплодия и тазовых болей.
Основные причины образования спаек:
воспаление органов малого таза, аппендицит, травматические (механические) повреждения брюшины и органов брюшной полости и малого таза, химическое воздействие на брюшину, кровоизлияние в брюшную полость, воздействие инородных тел и опреативное вмешательсмтво на органах брюшной полости и малого таза, эндометриоз.
По клиническому течению спаечную болезнь делят на: острую, интермиттирующую, хроническую .
Острую спаечную болезнь можно заподозрить на основании анамнеза (операции или травмы брюшной полости) и характерной клинической картины.
Лапароскопия в большинстве случаев противопоказана .
При исследовании крови обнаруживают лейкоцитоз, С-реактивный белок, ускоренную СОЭ.
При рентгенологическом исследовании отмечают пневматизацию кишечных петель и уровни жидкости в них (так называемые чаши Клойбера). При введении бария через рот устанавливают замедленное прохождение контрастной взвеси по кишечнику, вплоть до остановки ее на уровне препятствия. Для выявления спаек тонкой кишки прибегают к введению бариевой взвеси через зонд, а при периколите — к ирригоскопии Сращения внутренних органов с брюшной стенкой, возникающие на почве перенесенных операций или ранений живота, лучше выявляются при исследовании на боку.
Показания к операции могут возникнуть при остром приступе спаечной непроходимости кишечника (экстренная или срочная операция) или при рецидивирующем течении спаечной болезни (плановая операция). При экстренной операции производят рассечение спаек, резекцию некротизированного участка кишки. При хронической форме спаечной болезни выполняют операцию Нобля или ее модификации
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
Папиллярные узоры пальцев рук — маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ — конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.
источник
О хроническом абсцессе легкого принято говорить в случаях, когда острый абсцесс при отсутствии адекватного лечения не заканчивается выздоровлением, а патологический процесс приобретает хронический характер с типичными ремиссиями и обострениями.
Этиология и патогенез. В этиологии хронических абсцессов легких имеют значение те же возбудители, что и при острых легочных нагноениях. Сохраняет свое значение стафилококк, причем преобладают штаммы с устойчивостью к большинству, в том числе современных, антибиотиков. Велика роль грамотрицательных палочек – псевдомонад, ешерихий, протея и др. Как правило, эти микроорганизмы также устойчивы к основным антибактериальным препаратам. У большинства пациентов при целенаправленном микологическом исследовании из мокроты выделяются возбудители глубоких микозов. При этом их этиологическое значение удается доказать выявлением серологических маркеров активной грибковой инфекции. В этих условиях этиотропная терапия хронических абсцессов легкого становится трудновыполнимой задачей.
Основными факторами, способствующими переходу острого абсцесса легкого в хронический, являются:
1) неадекватное или неэффективное дренирование полости деструкции при остром легочном нагноении, в том числе при нарушенной бронхиальной проходимости, создающее условия для развития соединительной ткани в окружающей паренхиме с формированием фиброзной капсулы, препятствующей в последствии уменьшению размеров полости;
2) большие (более 5 см) размеры полости деструкции или множественный их характер в пределах отдела легкого;
3) наличие в полости абсцесса секвестров, закрывающих устья дренирующих бронхов и постоянно поддерживающих нагноение в самой полости и воспаление вокруг нее;
4) образование плевральных сращений в зоне пораженных абсцессом сегментов легких, препятствующих раннему спадению и облитерации полости;
5) исход консервативного лечения острого абсцесса легкого в сухую остаточную полость и эпителизация полости из устьев дренирующих бронхов;
6) скомпроментированные иммунитет и неспецифическая резистентность организма.
Важнейшим среди перечисленных факторов является неадекватное дренирование. При отсутствии чрезбронхиального или трансторакального дренажа механизмом, поддерживающим длительное существование полостей, является наличие клапанного эффекта в устье дренирующих бронхов, что приводит к стойкому повышению давления в полости. Секвестры в полости деструкции или густой замазкообразный гной также препятствуют купированию гнойного процесса и у 20-25% пациентов выявляются при исследовании удаленных по поводу хронических абсцессов отделов легкого.
У 7-15% пациентов в результате консервативного лечения в легком формируются сухие остаточные полости. Если происходит их эпителизация из устьев дренирующих бронхов, то образовавшаяся в результате этого ложная киста самостоятельно не ликвидируется. Такой путь развития хронического абсцесса легкого из острого может быть ведущим у 5—10 % пациентов. Вероятность возникновения нагноения в сухой остаточной полости увеличивается при ее больших размерах.
При множественных абсцессах, особенно локализующихся в одном отделе легкого, возможность развития хронического абсцесса также возрастает, так как пластические возможности легочной паренхимы в этих ситуациях ограничены за счет благоприятных условий для пролиферации соединительной ткани в окружающей гнойник паренхиме.
Перечисленные выше неблагоприятные факторы, а также неадекватность проводимого консервативного лечения способствуют реализации описанных механизмов. Морфологически такой исход острого абсцесса легкого имеет определенные особенности. Это прежде всего ограниченность поражения (чаще — сегмент или доля). При длительном существовании хронического абсцесса постепенно происходит образование пневмосклероза, ателектазов и вторичных бронхоэктазий.
Другим патогенетическим механизмом развития хронического нагноительного процесса в легочной ткани с образованием в ней таких же морфологических элементов может быть ситуация, когда у пациента не диагностировался типичный острый абсцесс, а вследствие перенесенной затяжной, крупозной или абсцедирующей пневмонии (особенно в детском возрасте) сформировались большие участки пневмосклероза с поражением бронхиального дерева. Периодически наступающие обострения процесса, как правило, диагностируются как пневмония. С течение времени обострение наступают все чаще. Патологический процесс поражает все анатомические образования в пределах отдела легкого (бронхи, паренхима, интерстиций). Одним из важных пусковых механизмов при этом становится нарушение дренажной функции бронхов, приводящее к застою секрета. Воспалительный процесс постепенно распространяется на соседние отделы легкого как непосредственно, так и за счет нарушенного лимфотока с образованием инфильтратов. Если последние некротизируются, то, как правило, формируются множественные гнойники. С течением времени процесс приобретает все морфологические и клинические черты хронического абсцесса. Близкий механизм развития может наблюдаться и в случаях исхода тяжелых воспалительных процессов в фиброателектаз или карнификацию участка легкого.
Особенностью формирования хронических легочных нагноений после повреждений груди является важная роль инородных тел не удаленных по той или иной причине из дыхательной паренхимы. Это могут быть фрагменты ранящих снарядов, осколки ребер, фрагменты одежды и снаряжения. В таких ситуациях хронический абсцесс легкого может сформироваться спустя длительное время после ранения.
Наконец формирование хронического нагноения в легочной ткани может наблюдаться при длительном нахождении в трахеобронхиальном дереве инородных тел, или при нарушении дренажной функции бронхов по другим причинам (деформирующий бронхит, бронхаденит со сдавлением бронха).
Независимо от первичного механизма развития хронического абсцесса легкого с течением времени морфологические и клинические особенности нивелируются. Возникает типичный хронический нагноительный процесс в легком, основными компонентами которого являются плохо дренируемый хронический абсцесс, периферично расположенные вторичные бронхоэктазии, а также разнообразные изменения легочной ткани в виде выраженного склероза, деформации бронхов, бронхита и др. При этой форме поражения весь деструктивный комплекс локализован участком легочной ткани, в центре которого находится основной очаг — хронический абсцесс легкого. В результате длительного течения хронического нагноительного процесса образуется своеобразный порочный круг, когда возможностей для спонтанного заживления и разрешения заболевания практически не остается. Усиливающиеся процессы пневмосклероза ведут к нарушению трофики легочной ткани, что усугубляет течение заболевания и способствует непрекращающемуся воспалительному процессу, который, в свою очередь, является причиной дальнейшего развития и распространения деструктивных изменений. В конечном итоге при развитии хронического нагноения по любому пути особенности морфологических изменений в легком нивелируются, становится сходной и клиническая картина заболевания.
Длительное существование хронического нагноительного процесса в легочной ткани сопровождается различными нарушениями со стороны других органов и систем. Это обусловлено не только проявлениями хронической гнойной интоксикации и гипоксией, но также нарушениями в системах регуляции (нервной, эндокринной и др.), дефицитом негазообменных функций легких. Легочная гипертензия, снижение резервных и компенсаторных возможностей кровообращения, нарушения микроциркуляции в органах и тканях, изменения белкового и энергетического обмена, вторичный иммунодефицит – наиболее частые последствия хронического нагноительного процесса в легких.
Патологическая анатомия. Характерные черты хронического нагноительного процесса в легком наблюдаются уже через 2 месяца от начала заболевания в случаях неадекватного лечения. У пациентов оперированных или умерших в эти сроки выявляют зрелые грануляции в полости деструкции, которые приобретают типичное для хронического воспаления двуслойное строение.
В эти же сроки в дренирующих бронхах выявляются воспалительная инфильтрация бронхиальной стенки, деформация, спадение или, наоборот, расширение просвета бронха, которые в последующем трансформируются в поражение всех слоев стенки бронха, его фиброз, образование изъязвлений, грануляций или гипертрофического бронхита вплоть до псевдополипозных разрастаний. Обнаруживается трансформация мерцательного эпителия в многослойный плоский. В легочной паренхиме вокруг гнойников выявляются участки ателектаза, лимфостаз, выраженный пневмосклероз в виде зоны рубцовых тканей вокруг гнойника и по ходу бронхиол и бронхов.
Макроскопически стенка полости хронического абсцесса изнутри обычно гладкая, блестящая. При гистологическом её исследовании можно выявить эпителизацию. Эпителий может быть как многослойным плоским, так и мерцательным. В таких случаях трудно отличить хронический абсцесс и нагноившуюся кисту. В близлежащих к гнойнику участках плевральной полости выявляют в различной степени выраженный плевральные сращения, иногда в виде грубых толстых шварт.
Классификация. Классификация любого заболевания преследует целью дать представление о патогенезе патологического процесса, многообразии его клинических проявлений, а также в определенной степени унифицировать понимание существа патологического процесса и подходов к его лечению. Предложено множество классификаций хронических абсцессов легких. На практике удобно использовать классификацию Колесникова И.С. и Вихриева Б.С. (1973), приведенную ниже с некоторыми дополнениями.
Классификация хронических абсцессов легких
— обтурационные (в том числе в результате инородных тел ТБД)
— связанные с инородными телами легких
— осложненные
— нелегочные осложнения – сепсис, поражения внутренних органов (амилоидоз), костно-суставные осложнения
односторонние и двусторонние
Клиника и диагностика. Основными клиническими проявлениями хронических абсцессов легких являются кашель, боль в груди, длительно существующая дыхательная недостаточность и хроническая гнойная интоксикация, в том числе в виде осложнений со стороны других органов. Выраженность тех или иных симптомов может быть различной в зависимости от формы (стадии или тяжести) распространенности патологического процесса, длительности его существования, фазы течения заболевания (обострение или ремиссия), степени нарушения дренажной функции бронхов и характера изменений в окружающей легочной ткани. Следует подчеркнуть, что совершенствование методов лечения острых легочных нагноений в последние два десятилетия не только привело к снижению частоты их исходов в хронические абсцессы легких, но и качественно изменило клинические проявления последних. Среди таких больных стали преобладать пациенты без выраженных клинических проявлений активного инфекционного процесса в легком и тяжелой гнойной интоксикации.
Кашель – наиболее частый симптом заболевания. Количество мокроты может быть незначительным или достигать 400-500мл и более в сутки, что определяется фазой течения патологического процесса (обострение или ремиссия), а также состоянием дренирующей функции бронхов. Кровохарканье при хронических абсцессах легких встречается редко – не более 10-15% больных. Минимальное количество мокроты или ее отсутствие имеет место у значительной части пациентов, особенно в периоды ремиссии (у 20-30% больных). При длительном выделении значительного количества мокроты следствием значительных потерь белковых субстанций может стать гипоальбуминемия и гипопротеинемия. В наиболее тяжелых ситуациях сочетание гнойной интоксикации и белковых потерь приводит к выраженному истощению больных.
Боли в груди наблюдаются, как правило, при расположении гнойника вблизи висцеральной плевры. Неизбежное в этих ситуациях распространение хронического воспаления с висцерального на париетальный листки плевры, образование плевральных сращений могут у ряда пациентов быть причиной выраженного болевого синдрома, доминирующего в клинике заболевания.
Одышка может проявляться при умеренной или значительной физической нагрузке, иногда очевидна и в покое. Нужно иметь в виду, что выраженность клинических проявлений дыхательной недостаточности зависит не только от объема пораженной ткани легкого, объема т.н. «легочного шунта», но, кроме прочего, может быть следствием недостаточности кровообращения.
Бессонница, плохой аппетит, слабость, снижение работоспособности выявляются в различных сочетаниях у преобладающего большинства больных.
В периоды ремиссии, как правило, имеет место лишь субфебрилитет. В то время как при обострениях, особенно у пациентов с нарушенной дренажной функцией бронхов, температура тела достигает фебрильных цифр и может быть одним из основных симптомов заболевания.
У большинства больных анамнестические данные указывают на перенесенный ранее гнойно-деструктивный процесс в легком. Лишь незначительное число пациентов с хроническими абсцессами лечились ранее по поводу других заболеваний (хроническая пневмония, «простудные» заболевания и др.). Однако и у них при целенаправленном расспросе удается установить перенесенное острое заболевание, сопровождавшееся гипертермией, кашлем, выделением гнойной мокроты.
При осмотре больных хроническими абсцессами легких обращает внимание бледность кожных покровов, неприятный запах изо рта при дыхании, пастозность лица. В ряде случаев, обычно у пациентов с явлениями распространенного пневмосклероза, вокруг гнойников или при т.н. фиброателектазах, когда объем легкого существенно уменьшается, выявляются изменения со стороны костного каркаса груди в виде уменьшения размеров правой или левой половины грудной клетки, уменьшения размеров межреберных промежутков или даже их «втяжения». У большинства таких больных “больная” половина грудной клетки отстает в акте дыхания.
Пальцы в виде барабанных палочек и деформация ногтевых пластинок по типу “часовых стекол” являются следствием хронической гипоксии и одним из частых признаков хронического гнойного процесса в легких. Развиваются эти симптомы в большинстве случаев не ранее чем через 6-12 месяцев от начала заболевания и, следовательно, в определенной степени их наличие может свидетельствовать о качестве диспансерного динамического наблюдения за пациентами, переболевшими острыми инфекционными деструкциями легких.
У ряда больных, страдающих хроническими абсцессами легких с длительно существующей гнойной интоксикацией, выявляется т.н. генерализованный гиперпластический периостит, проявляющийся утолщением длинных трубчатых костей в области диафизов и поражением суставов. Рядом авторов эти признаки описываются как синдром Мари-Бамбергера.
Физикальные данные, получаемые при обследовании грудной клетки, весьма разнообразны. Они определяются локализацией поражения, фазой течения заболевания, тяжестью анатомических изменений в легочной ткани, наличием или отсутствием сопутствующих изменений в плевральной полости. Перкуторно выявляются зоны укорочения, более выраженные при наличии жидкости в плевральной полости. При обострении процесса аускультация может выявить влажные хрипы, бронхиальное дыхание. Шум трения плевры может выявляться при сопутствующем плеврите.
В целом, необходимо подчеркнуть, что ценность физикальных данных в диагностике легочных нагноений переоценивать не следует. Так, опыт обследования и лечения больных этой категории показывает, что в значительном числе наблюдений физикальная симптоматика весьма скудная. В частности большой редкостью являются такие симптомы полостного образования в легких как амфорическое дыхание или тимпанит над зоной полости. При глубоком по отношению к висцеральной плевре расположении гнойника притупление перкуторного звука или ослабленное дыхание также могут не выявляться. Улучшение качества медицинской помощи больным острыми легочными нагноениями в последние годы привело к снижению частоты тяжелых проявлений хронической гипоксии и хронической гнойной интоксикации (поражение миокарда, почек и др.), так как большинство таких пациентов при отсутствии функциональных противопоказаний оперируются в ранние сроки (до 6 мес).
Другие (внелегочные) проявления хронических абсцессов легких, как правило, являются следствием хронической гнойной интоксикации и хронической гипоксии. Изменяются показатели общего анализа крови. Однако высокий лейкоцитоз, сдвиг лейкоцитарной формулы влево, как правило, выявляются лишь в периоды обострений. Гораздо чаще имеет место нейтрофилез в сочетании с лимфопенией и небольшим лейкоцитозом. В периоды ремиссии эти изменения также выражены неотчетливо. Анемия развивается лишь при длительно текущих процессах с выраженной интоксикацией. С другой стороны при минимальных проявлениях эндотоксикоза и преобладании в патогенезе заболевания проявлений гипоксии компенсаторные процессы, направленные на усиление кислородотранспортной функции крови, могут нивелировать это нередкое последствие хронического гнойного процесса.
Гипопротеинемия у больных хроническими абсцессами легких встречается нечасто, в основном у пациентов с тяжелым течением заболевания на фоне большого количества мокроты и лихорадки. Гораздо более информативным показателем нарушения белкового обмена является диспротеинемия, выражающаяся в гипоальбуминемии при повышенном содержании глобулинов сыворотки крови, прежде всего иммуноглобулинов, и в несколько меньшей степени других фракций. Выраженность гипоальбуминемии часто коррелирует со степенью выраженности нагноительного процесса в легком и его распространенностью.
Исследование системы гемостаза выявляет увеличение содержания фибриногена, появление в крови продуктов его деградации, что не столько свидетельствует о склонности к тромбозам, сколько является проявлением воспалительного процесса в организме. С другой стороны выраженные нарушения фибринолиза, а также начальных фаз свертывания крови также имеют место и настоятельно диктуют необходимость учитывать их при составлении программы консервативного лечения или предоперационной подготовки.
При тяжелом течении заболевания, прогрессировании деструкции легочной ткани с большим количеством мокроты можно выявить изменение электролитного состава крови, как правило в виде гипокалиемии.
Изменения в органах в виде амилоидоза, ранее считавшиеся частыми осложнениями хронических абсцессов легких в последнее время встречаются крайне редко. Гораздо более частыми и в ряде случаев обратимыми являются нарушения концентрационной функции почек, выявляемые с помощью различных проб, протеинурия, реже – цилиндрурия. Симптомы поражения системы кровообращения связаны в большинстве случаев с миокардиодистрофией и гипертензией в малом круге кровообращения.
Нарушения биомеханики внешнего дыхания зависят от объема участка легкого, выключенного из дыхания патологическим процессом, а также выраженности всегда имеющего место трахеобронхита. Как правило, при спирографии выявляются рестриктивные нарушения. Обструктивные изменения выявляются при наличии фоновых заболеваний дыхательной системы, сопровождающиеся бронхиальной обструкцией. Следует отметить, что исследование функции внешнего дыхания при хронических абсцессах легких имеют значение не только как показатель тяжести течения заболевания, но являются одним из основных показателей при определении функциональной операбельности таких пациентов.
Фибробронхоскопия позволяет уточнить выраженность изменений слизистой трахеобронхиального дерева в зоне гнойно-деструктивного процесса, в ряде случаев провести дифференциальную диагностику с другими заболеваниями.
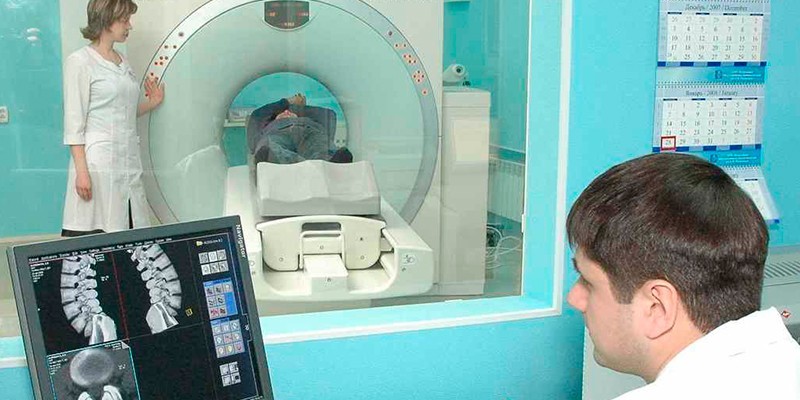
Рентгенологическая диагностика. Рентгенологическая картина хронического абсцесса определяется состоянием дренирующего бронха и выраженностью перифокальных изменений вокруг гнойной полости. При сохранении проходимости дренирующего бронха в легком выявляют одну или несколько воздухосодержащих полостей деструкции. Стенки гнойной полости толстые, неровные. Внутри полости обычно виден уровень жидкости. Наибольшее значение для правильной оценки изменений имеет состояние окружающей абсцесс легочной ткани. В ней выявляются грубые линейные фиброзные тяжи, участки уплотнения неправильной формы, обусловленные карнификацией и ателектазированием, воздушные полости эмфиземы. Здесь же при направленной бронхографии удается выявить бронхоэктазы и деформированнные бронхи. Костальная и междолевая плевра резко утолщена. Объем пораженной доли уменьшен. Описанные изменения более точно и наглядно могут быть выявлены при КТ. На аксиальных срезах выявляется еще один важный симптом хронического нагноения.
При нарушении функции дренирующего бронха на рентгенограмме гнойник изображен в виде округлого образования или сегментарного, реже долевого уплотнения. При томографическом исследовании в гнойной полости иногда удается выявить небольшие включения воздуха округлой или серповидной формы. Просветы бронхов в зоне уплотнения отсутствуют, крупные бронхи в области корня легкого не изменены или деформированы. Объем пораженной доли уменьшен. При таком варианте хронического нагноения наиболее эффективным методом лучевой диагностики является КТ. На аксиальных срезах выявляют прямые признаки нагноения: полость с толстыми стенками, заполненную жидкостью и секвестрами, а также бронхоэктазы или эмфизему в окружающей легочной ткани.
Осложнения. Наиболее частыми осложнениями хронических абсцессов легких являются вторичные бронхоэктазии, легочное кровотечение, сепсис. Их возникновение чаще всего ассоциируется с длительным течением заболевания или его обострением. Частота амилоидоза паренхиматозных органов в последнее время существенно уменьшилась. Среди больных хроническими абсцессами легких, находившихся на лечении в нашей клинике за последние 10 лет таких пациентов не было.
Вторичные бронхоэктазии осложняют течение заболевания у 25-30% больных. Между тем, развитие такого рода изменений в бронхах происходит, как правило, не ранее чем через 3-6 месяцев от начала заболевания, вследствие чего их встречаемость в последнее время уменьшилась по упоминавшимся выше причинам. Диагностируются вторичные бронхоэктазии в большинстве случаев при компьютерной томографии, которая в последние годы пришла на смену бронхографии и стала своеобразным «золотым стандартом» диагностики распространенности легочных нагноений, их осложнений и ценным подспорьем в планировании объема оперативного вмешательства. Типичная локализация вторичных бронхоэктазий – соседние с патологическим очагом отделы трахеобронхиального дерева. Однако довольно часто при абсцессах верхних долей описываемые изменения бронхов можно выявить в базальных сегментах, что вероятно происходит вследствие аспирации в эти отделы мокроты и гноя. Реже наблюдается сочетанное поражение IV-V и базальных сегментов. В преобладающем большинстве случаев диагностируются цилиндрические бронхоэктазии. Мешотчатые – не более чем у 5% больных.
Кровохарканье и легочное кровотечение возникают в основном при обострении заболевания и сопровождают течение хронических абсцессов легких с обширными изменениями легочной ткани в виде пневмосклероза и множественных гнойников. Источником кровотечения преимущественно являются бронхиальные артерии, которые по данным ангиографии, выполняемой у больных хроническими абсцессами расширяются, становятся извитыми. При этом выявляются коллатерали между большим и малым кругом кровообращения, которые по мнению некоторых исследователей могут быть среди прочего еще и причиной гипертензии в малом круге. Опыт накопленный за несколько десятилетий показывает, что источником кровотечения могут быть и сосуды малого круга. По крайней мере, перевязка легочной артерии при легочном кровотечении являющаяся признанным среди торакальных хирургов средством его остановки позволила спасти жизнь многим больным.
Диагностика легочного кровотечения направлена на верифицикацию его источника. Это одна из наиболее трудных задач, особенно в ситуациях, когда возникают показания к неотложным оперативным вмешательствам у пациентов, поступающих в стационар с продолжающимся кровотечением. При этом данных рентгенологического обследования и даже «рентген-архива» зачастую бывает недостаточно. Ценным подспорьем может стать бронхоскопия, хотя даже она может быть малоинформативной в случаях, когда темп поступления крови в трахеобронхиальное дерево настолько значительный, что произвести адекватную санацию и выявить отдел легкого из которого поступает кровь не удается. Подобного рода драматические ситуации, к счастью нечастые, встречались и в нашей практике. Если принято решение об оперативном вмешательстве у больного с продолждающимся легочным кровотечением, то бронхоскопия не должна ограничивается санацией трахеобронхиального дерева и диагностикой источника кровотечения. Всегда следует выполнять окклюзию соответствующего главного или (при возможности) долевого бронха для предупреждения аспирации крови в здоровые отделы трахеобронхиального дерева и асфиксии.
Сепсис при хронических нагноительных процессах в легких развивается нечасто – у 5-10% больных, преимущественно в периоды обострений. При этом в случаях массивной бактериемии (септикопиемии) могут выявляться вторичные «метастатические» гнойники различных локализаций, наиболее опасной из которых является головной мозг, что наблюдали сотрудники нашей клиники (Вихриев Б.С., 1973) и другие исследователи.
Лечение. Лечение больных хроническими абсцессами легких хирургическое. Консервативное лечение у большинства пациентов заключается в предоперационной подготовке. И лишь в ситуациях, когда оперативное вмешательство по тем или иным причинам невыполнимо, консервативные мероприятия становятся единственно возможным методом лечения. Общие принципы этого лечения и арсенал используемых методов аналогичны таковым при острых абсцессах: максимально возможная санация полости деструкции и трахеобронхиального дерева, купирование обострения гнойно-деструктивного процесса, повышение резервных возможностей организма, необходимых для противостояния хирургической агрессии, путем коррекции нарушенных функций органов и систем.
Оперативные вмешательства, предпринимаемые по поводу хронических абсцессов легких сводятся, за редким исключением, к резекциям легких. Пневмотомия как метод лечения осталась в прошлом. Торакостомия при абсцессах легких, осложненных хронической эмпиемой плевры, также большая редкость. При легочных кровотечениях, осложнивших течение хронического легочного нагноения, иногда вынужденно операция ограничивается перевязкой легочной артерии.
Центральным вопросом хирургического лечения больных с хроническими абсцессами легких является выбор оптимального времени для проведения оперативного вмешательства. Исходными посылками для определения показаний к резекции легкого и ее сроков у больного с хроническим абсцессом являются сведения о тяжести состояния, распространенности нагноительного процесса, длительности заболевания, наличия или отсутствия осложнений, а также динамики течения нагноительного процесса в легочной ткани под влиянием проводимой консервативной терапии.
Опыт нашей клиники показывает, что в случаях одиночных и множественных абсцессов, протекающих с частыми тяжелыми обострениями и прогрессирующей хронической гнойной интоксикацией предпринимать оперативное вмешательство следует непосредственно после курса интенсивного консервативного лечения, имеющего целью устранить обострение процесса и создать благоприятные условия для выполнения хирургического вмешательства. Однако эти больные нуждаются в интенсивной предоперационной подготовке, с помощью которой необходимо стремиться устранить обострение нагноительного процесса и выполнить операцию с минимальным риском послеоперационных осложнений. Тем не менее, нередки ситуации, когда, несмотря на предпринимаемую терапию, состояние больных улучшается несущественно, а иногда утяжеляется. Такие случаи характерны для осложненного течения заболевания (при вторичных бронхоэктазиях, эмпиеме плевры). Как справедливо отмечал И.С.Колесников, решиться оперировать такого больного весьма непросто: плохой прогноз при отказе от операции очевиден, а резекция в то же время крайне рискованна. Резекции легких у таких больных допустимы только в специализированных хирургических стационарах при условии их выполнения хирургами, имеющими большой личный опыт в легочной хирургии и хорошо поставленной анестезиологической и реаниматологической службе. Будет нелишним заметить, что каждый такой случай должен быть предметом всестороннего обсуждения для хирургов и анестезиологов. Сам же пациент должен быть в полной мере информирован не только о последствиях отказа от операции, но и о ее риске и характере возможных послеоперационных осложнений.
Еще более сложная ситуация с точки зрения принятия решения о тактике возникает при абсцессах легких с двусторонней локализацияей. Подход к лечению таких больных должен быть индивидуализированным. Основным здесь является оценка распространенности процесса. В случаях, когда поражение одного легкого ограничивается долей, а гнойный процесс в контрлатеральном органе менее выражен, в пределах 1-го или 2-х соседних сегментов одной доли, может быть предпринята операция на стороне большей выраженности процесса. Показания ко второй операции сохраняются и она при отсутствии функциональной неоперабельности может быть предпринята с интервалом 4-7 месяцев.
Если с контрлатеральной стороны диагностируется острый абсцесс, предпочтение следует отдавать консервативной тактике до наступления определившегося исхода острого процесса.
Противопоказаны и бесперспективны резекции у больных хроническими абсцессами с тяжелой декомпенсированной сопутствующей патологией кровообращения, тяжелым амилоидозом внутренних органов. Дыхательную недостаточность не следует считать абсолютным противопоказанием к удалению пораженного отдела легкого в тех ситуациях, когда результаты анализа патогенетических особенностей заболевания дают основания полагать, что ее выраженность связана с шунтированием крови и не нарастет после операции. Условной границей функциональной операбельности больных хроническими абсцессами легких считают уменьшение ЖЕЛ ниже 65%.
Легочное кровотечение как осложнение хронического абсцесса легкого — абсолютное показание к операции. При продолжающемся кровотечении выполняют экстренные или срочные операции с обязательной диагностической бронхоскопией на операционном столе и эндобронхиальной окклюзией. При остановившемся кровотечении всегда есть надежда на возможность продолжения консервативного лечения, по крайней мере предоперационной подготовки с целью ликвидации последствий кровотечения и купирования обострения гнойно-воспалительного процесса. Возможности такого лечения переоценивать не следует. Опыт показывает, что чрезмерное увлечение консервативными мероприятиями у пациентов с остановившимся кровотечением нередко приводит к фатальным для пациента последствиям. Сроки оперативного вмешательства после остановившегося легочного кровотечения у больных хроническими абсцессами легких не должны превышать 8-12 часов. Даже транзиторное кровохарканье в объеме 40-50мл у пациентов этой категории при наличии в анамнезе остановившегося легочного кровотечения – показание к операции в те же сроки. Объем вмешательства – резекция пораженного отдела легкого (доли) вместе с источником кровотечения.
В ряде стационаров торакального профиля при легочном кровотечении с успехом применят селективную эмболизацию бронхиальных артерий. Широкого распространения этот метод не получил. С одной стороны в силу того, что пацитенты указанной категории ургентные больные. Не все дежурные отделения торакальной хирургии располагают возможностями для круглосуточного выполнения ангиографии и селективной катететризации бронхиальных артерий. Другим аргументом торакальных хирургов является то, что при легочных нагноениях такой метод лечения не может быть окончательным и необходимость радикального оперативного вмешательства не отпадает. Показаниями для селективной эмболизации бронхиальных артерий при хронических абсцессах легких следует считать:
— двусторонние гнойно-деструктивное процессы при невозможности локализовать источник кровотечения;
— наличие противопоказаний к резекции легкого у больного с кровохарканьем;
— кровотечения, наиболее вероятным источником которых является участок пневмофиброза вне зоны гнойника;
— массивные кровотечениях с целью временной или постоянной их остановки с последующим радикальным вмешательством.
Лечение других осложнений хронических абсцессов легких (бронхоэктазии, эмпиема плевры, бронхиальные свищи и др.) строится с соблюдением принципов лечения изложенных в соответствующих разделах. Особенностью такого лечения является то, что планировать последовательность лечебных мероприятий следует с учетом необходимости устранения причины приведшей к развитию осложнения, в противном случае деятельность хирурга обречена на неуспех.
Предоперационная подготовка больных легочными нагноениями необходима для купирования обострения гнойно-деструктивного процесса, максимально возможного опорожнения гнойника, коррекции имеющихся нарушений функций систем дыхания и кровообращения, ликвидации белковых, волемических, электролитных нарушений и анемии, повышение общей иммунологической сопротивляемости организма.
Рациональным консервативным лечением у большинства больных с хроническими абсцессами легких удается добиться существенного улучшения их состояния и тем самым значительно уменьшить риск резекции. Однако иногда эффект подготовки бывает недостаточным или вообще отсутствует, в связи с этим возникает вопрос о допустимом сроке подготовки к операции. Опыт показывает, что вполне достаточным сроком, по истечении которого можно судить об эффективности проводимого лечения, являются 2—3 недели. Если к окончанию этого срока комплексная консервативная терапия не дает существенного улучшения, продолжать ее нецелесообразно. У таких больных для подготовки к резекции прибегают к одному из методов оперативного дренирования хронического абсцесса или избирают резекцию, риск которой в этих условиях возрастает.
Ориентировочный объем резекции у больных с хроническими абсцессами легких планируется на основании данных рентгенографии, томографии и компьютерной томографии, иногда прибегают к бронхографии. Наиболее частым результатом такой комплексной лучевой диагностики является выявление одного из следующих вариантов поражения легких. Чаще всего поражение легочной ткани при хроническом абсцессе ограничивается одной долей (более половины больных). У небольшого числа больных отмечается поражение легкого с наличием множественных полостей (не более 10%). До четверти пациентов страдают хроническими нагноительными процессами соседних сегментов разных долей (2-й и 6-й справа, 1-й и 6-й слева. Наконец есть группа больных, у которых при ограниченном сегментом или долей абсцессе выявляются бронхоэктазы или выраженный пневмосклероз в других долях.
Наиболее часто производимой и предпочтительной операцией при хронических абсцессах легких является лобэктомия. Более экономные резекции производить нецелесообразно, так как это влечет дополнительный риск осложнений. Решение об окончательном объеме резекции при хронических абсцессах легких принимается только после выделения легкого из сращений и его ревизии. Кроме случаев множественных абсцессов легких в разных долях, к пневмонэктомии нередко вынуждают воспалительные изменения в участках легкого, непосредственно не пораженных деструктивным процессом, невозможность выполнения планировавшейся долевой резекции из-за выраженного спаечного процесса в корне легкого и плевральной полости, интраоперационные осложнения (кровотечения, повреждения легочной паренхимы), связанные с техническими трудностями, обусловленными теми же причинами. Пневмонэктомию следует производить и при сочетании поражения верхней доли и VI сегмента нижней доли. Комбинированная резекция пораженной доли и сегмента в этих случаях технически сложнее и рискованнее с точки зрения возможности развития послеоперационных осложнений (несостоятельности легочной раны, формирования остаточной плевральной полости и эмпиемы плевры). По той же причине пневмонэктомию выполняют всегда при сочетанном поражении нижних и II (справа) и I (слева) сегментов верхних долей.
При часто встречающемся распространении воспалительных изменений с верхней доли на среднюю долю правого легкого избежать билобэктомии можно, прибегнув к типичному удалению верхней и атипичной резекции пораженного участка средней доли. При хронических абсцессах, локализующихся в верхушечном (VI) сегменте нижней доли левого легкого, и вторичных бронхоэктазиях в язычковых сегментах верхней доли хорошие результаты дает комбинированная резекция нижней доли и язычковых сегментов верхней доли. Билобэктомии у больных с хроническими абсцессами легких выполняются нечасто. К этим операциям приходится прибегать при невозможности разделить междолевые щели,, в случаях распространения воспалительного инфильтрата на корень легкого или резко выраженных рубцовых изменений в нем. Иногда к правосторонней нижней билобэктомии приходится прибегать у больных с хроническим абсцессом средней доли, когда из-за воспалительных или рубцовых изменений невозможно выделить артерию и бронх средней доли, а также в случаях повреждения междолевого ствола легочной артерии.
Резекции сегментов при хронических абсцессах легких производить нецелесообразно, хотя нагноительный процесс при этом нередко имеет сегментарное распространение. Во время оперативных вмешательств почти всегда обнаруживаются воспалительные и рубцовые изменения в корне легкого, исключающие возможность сегментэктомии.
Резекции легких у больных с хроническими абсцессами в большинстве случаев не имеют существенной специфики, однако не лишены некоторых своих особенностей. В техническом отношении эти операции сложнее, чем у больных с острыми нагноениями легких, и трудности определяются главным образом выраженными сращениями в плевральной полости и в корне легкого. При длительном существовании патологического процесса значительные трудности может представить вскрытие плевральной полости при торакотомии из-за сближения ребер и мощных шварт. Характерной особенностью, определяющей трудности и травматичность резекций у больных с хроническими абсцессами легких, является наличие плевральных сращений, которые при длительном течении нагноительного процесса и особенно в случаях осложнения его эмпиемой бывают очень мощными.
Из-за выраженных рубцовых изменений в корне легкого и невозможности в связи с этим типичной раздельной обработки элементов корня легкого у больных с хроническими абсцессами чаще приходится прибегать к внутриперикардиальной перевязке сосудов. Технические трудности, обусловленные сращениями в корне легкого, определяют значительную частоту повреждений крупных сосудов, особенно при частичных резекциях (отрыв сегментарных артерий от места их отхождения, ранение междолевого ствола легочной артерии). В таких случаях для остановки кровотечения приходится прибегать к вынужденной перевязке основного ствола легочной артерии и расширять объем резекции до пневмонэктомии. При повреждении легочной артерии оправдано наложение сосудистого шва. Для разделения междолевых щелей и легочных перемычек целесообразно чаще прибегать к аппаратному способу.
Послеоперационное лечение больных перенесших оперативные вмешательства по поводу хронических абсцессов легких – сложная и трудоемкая задача. Крайне высокий риск развития целой цепи взаимообусловленных послеоперационных осложнений заставляет уделять особое внимание таким пациентом. У этой категории больных развиваются все виды возможных осложнений – бронхоплевральные и легочные (пневмоннии, в т.ч. единственного легкого, несостоятельность культи бронха и бронхиальные свищи, эмпиема плевры), общие осложнения (тромбоэмболические, декомпенсация кровообращения) и, наконец, общехирургические (послеоперационное кровотечение, инфекции послеоперационной раны). Основной задачей лечения в ближайшем послеоперационном периоде (24—48 ч) является восстановление и поддержание нарушенных болезнью и оперативным вмешательством главных систем жизнеобеспечения — дыхания и кровообращения. После стабилизации дыхания и гемодинамики основным содержанием интенсивной терапии становится профилактика инфекционных осложнений с одновременной настойчивой поддерживающей и корригирующей терапией. Ранний послеоперационный период можно считать благополучно завершенным, когда расправляется оперированное легкое, нормализуются показатели крови и больной может свободно вставать и ходить. В поздний послеоперационный период проводят симптоматическую терапию, местное лечение и продолжают лечение осложнений, если их не удалось купировать ранее. В это время наступает устойчивая стабилизация функций систем дыхания и кровообращения, а также обменных процессов. Более подробно содержание мероприятий интенсивной терапии по профилактике и лечению послеоперационных осложнений, а также коррекции систем гомеостаза изложено в соответствующей главе.
Результаты хирургического лечения больных хроническими абсцессами легких за последние десятилетия существенно улучшились. Однако, несмотря на успехи легочной хирургии, летальность среди этой категории пациентов после резекций легких остается высокой – до 15%. Наиболее частые причины гибели больных — дыхательная и сердечная недостаточность, эмпиема плевры и кровотечения. Анализ причин летальных исходов после резекций легких у больных с хроническими абсцессами, а также характера послеоперационных осложнений позволяет прийти к выводу о том, что улучшить результаты лечения можно более тщательной предоперационной подготовкой больных к операции, совершенствованием техники оперативного вмешательства, своевременным предупреждением и лечением развивающихся послеоперационных осложнений.
источник