Альвеолярный отросток верхней челюсти и альвеолярный край нижней челюсти, образующие вместе с зубами границу между преддверием и собственно полостью рта, покрыты слизистой оболочкой десен (gingivae). Слизистая оболочка десен неподвижна и нерастяжима, так как здесь отсутствует подслизистый слой. Она плотно сращена с надкостницей альвеолярных отростков челюстей. Слизистая оболочка края десны заходит в лунку зуба, образуя десневой карман. В местах перехода слизистой оболочки с десны на губы и щеки образуются своды преддверия рта (fornix superior et inferior).
О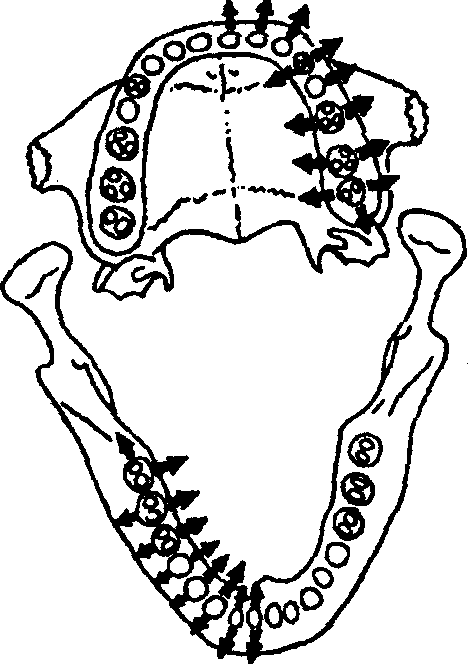
Источники инфекции — очаги хронической одонтогенной инфекции в виде периодонтита, пародонтита, перикоронарита. Основной путь распространения — по протяжению, через окружающие зуб костные структуры. Этим обстоятельством объясняется определенная закономерность в локализации абсцессов на внутренней (небной, язычной) или наружной поверхности альвеолярного отростка верхней челюсти, альвеолярной части нижней челюсти при наличии очаговой инфекции в области отдельных зубов (рис. 41).
Рис. 41. Наиболее частое направление распространения инфекционно-воспалительного процесса за пределы челюсти при верхушечных периодонтитах
Характерные местные признаки поднадкостничных абсцессов в области альвеолярной части челюстей
Жалобы на локализованную боль пульсирующего характера в области верхней или нижней челюсти, появлению которой часто предшествует обострение хронического периодонтита (боль в области пораженного кариесом зуба, усиливающаяся при накусывании этим зубом).
Объективно. Слизистая оболочка десны над так называемым причинным зубом (зуб с разрушенной коронкой, запломбированный зуб или зуб, покрытый искусственной коронкой) утолщена за счет воспалительной инфильтрации тканей, гиперемирована. Инфильтрат распространяется в сторону переходной складки слизистой оболочки, вызывая сглаженность свода преддверия рта, пальпация его причиняет боль. Перкуссия «причинного» зуба также часто вызывает боль.
Пути дальнейшего распространения инфекции
По протяжению — в соседние анатомические области и пространства, лимфогенным путем — в лимфатические узлы, являющиеся регионарными для той или иной групп зубов.
Методика операции вскрытия поднадкостничных абсцессов в области альвеолярной части челюстей
1. Обезболивание — местная инфильтрационная анестезия, а при необходимости одновременного удаления «причинного» зуба нижней челюсти — в сочетании с проводниковой анестезией (мандибулярной, по М.М. Вейсбрему).
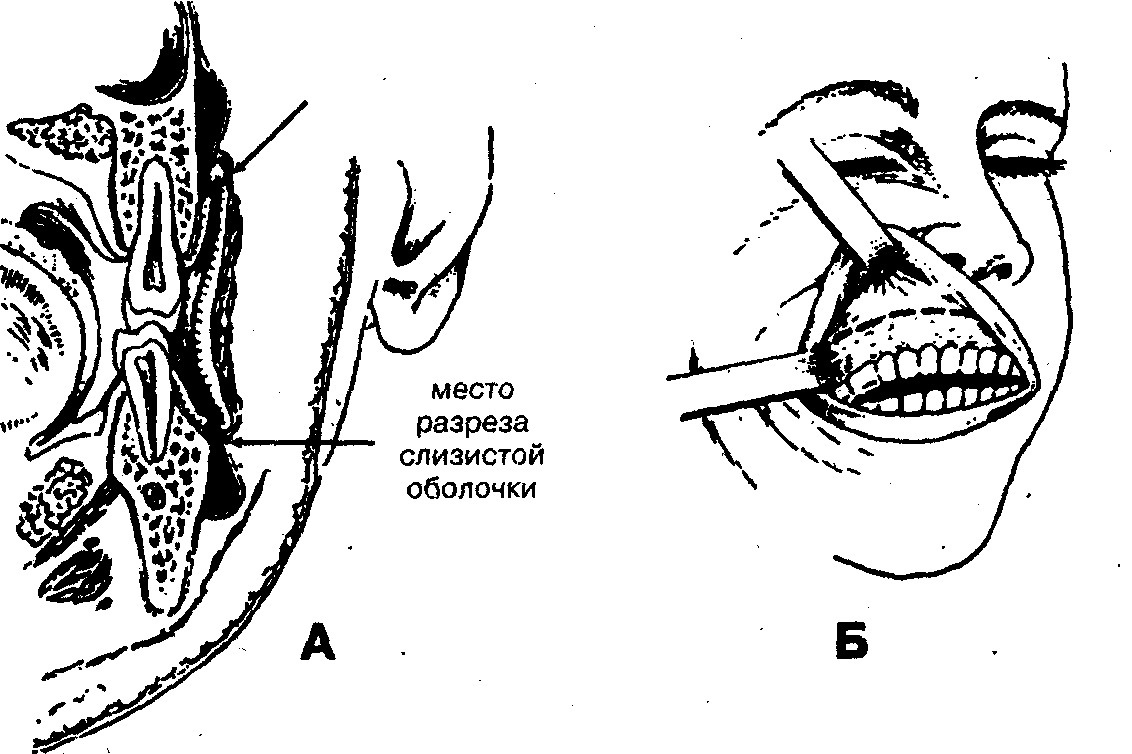
Рис. 42. Место разреза слизистой оболочки при вскрытии поднадкостничных абсцессов альвеолярной части челюстей
3. При распространении гнойно-воспалительного процесса на клетчатку под слизистой оболочкой с помощью кровоостанавливающего зажима, расслаивая ткани, вскрывают очаг и эвакуируют гной.
4. Для предупреждения слипания краев раны в нее вводят ленточный дренаж из перчаточной резины или полиэтиленовой пленки.
5. Операция обычно заканчивается устранением первичного инфекционного очага путем удаления «причинного» зуба (если не принято обоснованного решения о попытке сохранения зуба с последующим пломбированием канала корня, резекцией верхушки корня).
источник
Поднадкостничный абсцесс возникает в результате накопления гноя между поверхностью кости и надкостницей. Инфекция от места периапикального острого очага воспаления распространяется по пространствам губчатого вещества к поверхности кости и попадает под надкостницу альвеолярного отростка. В данной стадии слизистая десны над верхушкой корня бывает покрасневшей, воспалительно ифильтрированной и болезненной при надавливании. Возникают стойкие колющие боли, региональные узлы, как правило, бывают увеличенными и болезненными, отмечается повышенная температура.
С постепенным возрастанием количества гноя надкостница напрягается, приподнимается и отходит от кости. И в течение 2-3 дней (а иногда и раньше) образуется поднадкостничный абсцесс. Его сопровождает повышение температуры до 38°-39°С и отечное пропитывание окружающих мягких тканей. Если абсцесс размещается на альвеолярном отростке верхней челюсти в области моляров, то его сопровождают отек щеки, нижнего глазного века и сужение глазной щели. Если абсцесс располагается в области верхних резцов, то присоединяется отек губы. На нижней челюсти отек доходит до её нижнего края, который, однако, удается еще хорошо прощупывать.
Местная картина слизистой над абсцессом и вблизи него дает покраснение, отечность, причем слизистая весьма болезненна при надавливании. Иногда удается перкуторно определять флюктуацию, спонтанные боли, хотя уже и менее значительные, продолжаются и в дальнейшем.
Лечение заключается во внутриротовом рассечении абсцесса и в выпускании гноя. Отхождение гноя обеспечивается при помощи полоски йодоформной марли и резинового дренажа, введенного в рану. Дренаж вынимают на другой день, а иногда еще один или два раза его сменяют, смотря по количеству отходящего гноя. После, иссечения и выведения гноя наступает быстрое общее улучшение, прекращаются боли, температура понижается, отек мягких тканей быстро идет на убыль. После исчезновения острых признаков, а иногда уже одновременно ликвидируют источник инфекции – гангренозный зуб. У молочных зубов удаление выполняют во всех случаях, у постоянных зубов удаляют чаще моляры, тогда как однокоренные зубы в большинстве случаев можно лечить.
Подслизистый абсцесс — парулис
Если поднадкостничный абсцесс вовремя не вскрыть, то надкостница подвергается на каком-либо месте некрозу, и гной проникает под слизистую десны в преддверие рта. Слизистая выпячивается и утончается, становится синюшной и иногда через нее просвечивает скопившийся гной. Спонтанных болей у больного не отмечается, боли при надавливании бывают незначительными. Температура и пропитывание тканей исчезают.
Лечение: слизистую рассекают по нижнему краю абсцесса, причем рану дренировать не приходится.
Небный абсцесс
Абсцесс неба чаще берет начало от инфицированного латерального резца или небных корней первого премоляра, располагающихся ближе всего к небу, а также и от молочных верхних моляров. Данный абсцесс развивается таким же образом, как и абсцесс на вестибулярной стороне. Он проявляется выпячиванием различного размера, которое не переходит через срединную линию. Слизистая, покрывающая абсцесс, имеет синеватый и отечный вид, границы абсцесса четко отграничены от окружающей среды. Припухлость, наседающая куполообразно на небо, значительно болезненна при ощущении и отличается флюктуацией.
Лечение небного абсцесса заключается в его рассечении и выпускании гноя. В плотной слизистой неба после рассечения, однако, скоро слипаются края раны, так что это ограничивает возможность непрерывного отхождения гноя, и поэтому полость приходится дренировать. Разрез проводят вблизи срединной линии в переднезаднем направлении так, чтобы не поранить а. раlаtinа mаjоr. Лучше же иссекать небольшой участок слизистой треугольного размера, для обеспечения постоянного оттока экссудата.
Абсцесс щеки
Инфекция может попасть в щеку от любого зуба верхней челюсти, в отдельных случаях и от зубов нижней челюсти. Воспаление возникает так, что инфекция проходит над переходной складкой преддверия рта в мягкие ткани щеки. Абсцесс располагается, как правило, в области, ограниченной передним краем m. masseter, нижним краем глазницы и носом. Он может спуститься, однако, и ниже в перимандибулярную область.
Клиническая картина напоминает во многом картину при поднадкостничном абсцессе. В отличие от последней, здесь имеется, значительный коллатеральный отек, охватывающий всю щеку, нижнее и верхнее веки и приводящий к закрытию щели между ними. Отек щеки бывает всегда плотным, кожа красной и горячей. Там, где воспаление развивается в щеке, отек не переходит через скуловую дугу и нижний край нижней челюсти.
При дальнейшем развитии происходит расплавление ткани: на опухшей щеке появляется покрасневшее место, отличающееся болезненностью при надавливании и четко отграниченное от окружающей области. Кожа над этим местом бывает лоснящейся, покрасневшей и даже синюшной. Если абсцесс располагается уже под кожей, то удается прощупать флюктуацию.
Абсцесс сопровождается повышенной температурой:, не представляют редкости температура 39°-40°С с ознобом и лихорадкой. Пульс бывает ускоренным, в моче иногда появляется белок. У ребенка отмечается общая разбитость, утомление, и сонливость.
Здесь применяется хирургическое лечение. Абсцесс вскрывают внутриротовым или внеротовым способом. Со стороны преддверия рта абсцесс удается вскрыть в тех случаях, если он располагается высоко. В абсцесс проникают из разреза в своде, причем после эвакуации гноя вводят йодоформный или резиновый трубчатый дренаж. Посредством внеротового разреза вскрывают те абсцессы, которые расположены ниже в щеке или непосредственно под кожей и где угрожает опасность прорыва через кожный свищ. Достаточным здесь может быть выполнение небольшого разреза, который оставляют открытым на короткое время (в течение 1-2 дней) при помощи резинового дренажа. Если абсцесс отличается значительными, размерами и инфильтрация распространяется к нижнему краю нижней челюсти, производится типичный разрез при нижнем крае, проникают в полость абсцесса. Операционная рана сохраняется открытой при помощи резинового дренажа. Когда гной перестает вытекать, дренаж устраняют.
Флегмона щеки
Флегмона щеки возникает в детском возрасте чрезвычайно редко. Инфекция, исходящая чаще от верхних зубов, быстро распространяется по рыхлой соединительной и жировой тканям щеки, которые легко подвергаются некрозу под действием бактериальных токсинов. Здесь не возникает ни значительного расплавления, ни расплавления на ограниченном месте, а, напротив, образуется множество мелких абсцессов, диффузно рассеянных по щеке. Распространение воспаления в окружающую среду (причем либо непосредственно, либо венозным путем), бывает более скорым и более частым, чем при абсцессах. Клинически картина флегмоны щеки сходна с картиной абсцесса, лишь все признаки здесь являются более выраженными. Отек щеки бывает значительных размеров и диффузного характера; он распространяется до височной области, на глазные веки, верхнюю губу, и обычно переходит также на другую сторону лица. Отмечается высокая температура, сопровождаемая нередко лихорадкой и ознобом, пульс бывает ускоренным, в моче обнаруживается белок. У ребенка отмечается общая разбитость, вялость и сонливость.
Осложнением флегмоны — в настоящее время уже редким — может явиться абсцесс или флегмона глазницы и гнойный тромбофлебит кавернозных синусов.
Лечение флегмоны должно быть своевременным и радикальным. Применением высоких доз антибиотиков широкого спектра действия, удается в большинстве случаев ограничить диффузно распространяющееся воспаление. Разрез, который производят, внутри- и внероторым образом, смотря по локализации воспаления, обычно не помогает добраться до гноя. Часто обнаруживается лишь грязный, кровянистый и зловонный экссудат. Разрез должен быть солидным и его функционирование обеспечивают резиновыми трубчатыми дренажами. Пациент нуждается в госпитализации во всех случаях.
Абсцесс нижнего века
Абсцесс нижнего века сопровождается значительным отеком, переходящим на верхнее веко, распространяющимся часто за корень носа и вызывающим отек века на другой стороне. Глазная щель почти исчезает, кожа на веках краснеет. Перкуторно определяют — помимо краевого плотного воспалительного инфильтра, также флюктуацию. Температура вначале поднимается иногда даже до 39°С.
Лечение заключается во вскрытии абсцесса и эвакуации гноя. Разрез проводят над подглазничным краем. После несколько раз производящейся смены дренажа происходит заживление. Больному ребенку вводят антибиотики широкого спектра действия и госпитализируют.
Флегмона глазницы
Наиболее редким из воспалительных заболеваний является флегмона глазницы. Она может привести к потере зрения, нередко может явиться причиной тромбофлебита кавернозного синуса и смерти больного. Флегмона глазницы сопровождается воспалительным отеком верхнего и нижнего век. Веки остаются мягкими, имея часто сине-фиолетовую окраску. Глазная щель изчезает. Глазное яблоко отличается протрузией, оно окружено отечной переходной складкой конъюктивы (хемотической конъюнктивой) и почти неподвижно. Конъюнктива глазного яблока выпячивается наружу между веками. Отек или инфильтрат никогда не локализуются в височной области. Отек может появиться лишь позднее, спустя несколько дней, когда гной проникнет через нижнюю глазничную щель в подвисочную и крылонебную ямки. Объективные признаки сопровождаются температурой около 38-39 о С, ознобом и тупыми болями головы.
Здесь показано хирургическое лечение. Используя широкий разрез вдоль нижнего края глазницы, выводят гной и рану дренируют. Может случиться, что гной не появится; в таких случаях следует при его поисках пользоваться пеаном. Хирургическое вмешательство подкрепляется всегда введением антибиотиков. При всех указанных заболеваниях детей следует госпитализировать.
Перимандибулярный абсцесс
Перимандибулярный абсцесс встречается среди гнойных воспалений челюстно-лицевой области в детском возрасте чаще всего. Его возникновение могут обусловливать как молочные, так и постоянные зубы. Инфекция проходит по кости к ее наружной поверхности, а оттуда в мягкие ткани щеки. Она может (но не обязательно) вызывать образование поднакостничного абсцесса.
Клиническая картина бывает характерной. Щека начинает отекать, отечность распространяется за нижний край нижней челюсти, который, таким образом, нельзя прощупать. В начале весь отек отличается равномерной плотностью, без выраженной болезненности, он заходит на щеку, однако отек нижнего века либо вообще не возникает, либо лишь весьма редко. Место максимального отека соответствует, как правило, расположению зуба, вызвавшего отек. Позднее, в отечной области появляется ограниченное уплотнение, весьма болезненное при надавливании. Кожа бывает красной вплоть до синюшной. Флюктуация обычно уже становиться вполне явной. Если воспаление распространяется до самого угла челюсти, то его сопровождает челюстная контрактура. Слизистая в преддверии рта, а иногда также на дне ротовой полости, бывает покрасневшей и воспалительно инфильтрированной. Температура повышена и доходит иногда до 39°С.
Лечение. Внеротовой разрез производят на расстоянии 1см под нижним краем нижней челюсти. Рану дренируют резиновой трубочкой, закрепляемой безопасной булавкой. Как только гнойные выделения уменьшаются, то резиновую трубочку замещают марлевой турундой. Собственно хирургическое вмешательство подкрепляется сульфаниламидами или антибиотиками. Причинный зуб удаляют одновременно при внеротовом вмешательстве (если можно ожидать неосложненное удаление) или после исчезновения острых признаков. Лечение проводят при госпитализации больного
Последнее изменение этой страницы: 2017-02-08; Нарушение авторского права страницы
источник
Острый или обострившийся хронический периодонтит в случае отсутствия процесса саморазрешения или адекватного лечения может приводить к распространению воспалительного процесса в надкостницу альвеолярного отростка верхней или нижней челюсти и на прилегающие к ним мягкие ткани с формированием острого периостита челюсти.
На долю пациентов с периоститом челюсти приходится 7 % от общего числа больных, обращавшихся для лечения в поликлиники, и 20-23 % пациентов, находившихся на стационарном лечении. В острой форме периостит протекает в 94-95 % случаев, в хронической — в 5-6 %. На нижней челюсти периостит встречается у 61 % больных, на верхней — у 39 %. Периостит, как правило, развивается на одной стороне челюсти, чаще поражая её с вестибулярной поверхности (93 % больных).
Этиология
Причиной острого периостита могут быть острые и хронические периодонтиты, пародонтит, острый или обострение хронического гайморита, перикоронит, нагноившиеся кисты челюстей, доброкачественные и злокачественные опухоли. Острый периостит может развиваться после операции удаления зуба как осложнение альвеолита. Хирургическое вмешательство в данном случае служит триггером заболевания, нарушающим иммунобиологическое равновесие между инфекционным началом и факторами местной и общей защиты организма, провоцирующим таким образом обострение и развитие воспалительного процесса.
Острую форму воспалительной реакции при периостите принято делить на две стадии: серозную и гнойную.
Серозная стадия периостита встречается у 41 % больных. Она является реактивным воспалительным процессом в надкостнице, сопутствующим острому или обострившемуся хроническому периодонтиту.
При гнойной стадии (59 % пациентов) экссудат из пораженного периодонта по системе гаверсовых и фолькмановских каналов или через ранее образовавшуюся узуру в стенке лунки проникает в надкостницу, а по системе кроволимфообращения — в окружающие мягкие ткани.
Морфологическая картина характеризуется отёчностью, разрыхлением надкостницы. Развивается и нарастает её лейкоцитарная инфильтрация, развиваются микроциркуляторные нарушения. Внутренний слой надкостницы расплавляется, и между надкостницей и костью скапливается серозный, затем и серозно-гнойный, а впоследствии — гнойный экссудат. Скапливающаяся масса экссудата отслаивает надкостницу, нарушая кровоснабжение в ней, что способствует развитию более глубоких патологических изменений. В костной ткани возникают дистрофические изменения: лакунарное рассасывание костного вещества, слияние гаверсовых каналов и костномозговых пространств. В результате этих процессов наступает значительное истончение, а на некоторых участках исчезновение кортикального слоя кости и прилежащих костных балочек. Одновременно отмечается проникновение гнойного экссудата из-под надкостницы в гаверсовы каналы и переход его на периферические участки костномозговых пространств.
Клиническая картина
Разнообразна, зависит от пола и возраста больного, локализации воспалительного процесса, состояния общей и местной реактивности организма, вида и вирулентности микрофлоры, типа воспалительной реакции (рис. 8-13).
В большинстве случаев можно установить связь между возникновением периостита и такими предшествующими провоцирующими факторами, как переохлаждение, перегрев, физическое или эмоциональное перенапряжение. Для больных с острым периоститом характерно стихание боли в причинном зубе, но при этом она начинает принимать разлитой характер, становится постоянной, ноющей, нередко приобретает пульсирующий характер, иррадиирует по ветвям тройничного нерва в ухо, висок, распространяется на всю половину головы. В зависимости от локализации воспалительного процесса могут присоединяться жалобы на ограниченное, болезненное открывание рта (воспалительная контрактура I-II степени), незначительную боль и дискомфорт при глотании, движениях языком, жевании. Появляется отёк мягких тканей в области верхней и нижней челюсти, который может быть выражен в той или иной степени. Локализация отёка обычно довольно типична и зависит от расположения причинного зуба.
При осмотре ротовой полости в области причинного зуба обнаруживается гиперемия и отёк слизистой оболочки, сглаженность переходной складки и альвеолярного отростка челюсти (рис. 8-14).
Чаще это характерно для серозной стадии. При переходе процесса в гнойную форму по переходной складке формируется валикообразное выпячивание — поднадкосшичный абсцесс. Если гной расплавляет надкостницу и распространяется под слизистую оболочку, то формируется подслизистый абсцесс. При этом может произойти саморазрешение процесса путём прорыва гноя из-под десневого края. Причинный зуб становится подвижным, его коронка может быть частично или полностью разрушена, кариозная полость и корневые каналы заполнены путридными массами. Иногда этот зуб бывает запломбирован. Боль при перкуссии причинного зуба различной интенсивности отмечается у 85 % больных. Может наблюдаться боль при перкуссии и соседних зубов, онемение нижней губы (симптом Венсана) отмечается только у больных с воспалительным процессом, локализующимся в области премоляров и моляров нижней челюсти. У большинства больных регионарные лимфатические узлы слегка болезненны, увеличены, имеют плотноэластическую консистенцию, но сохраняют подвижность. Самочувствие больных сильно не страдает. Симптомы интоксикации (слабость, недомогание, нарушение сна, аппетита и т.д.) выражены слабо или умеренно. Как правило, нарушение общего самочувствия связано с усталостью от боли, плохим сном и аппетитом. При объективном обследовании общее состояние чаще оценивают как удовлетворительное. Температура тела держится в пределах субфебрильных цифр, редко повышается до +38 °С и выше. Описанная клиническая картина характерна для периостита, характеризующегося формированием нормергического типа реактивного ответа. При гиперергии все клинические симптомы более выражены. Бурно развивается интоксикация, процесс приобретает распространённый характер и в течение короткого времени (около суток) может переходить на окружающие ткани, способствуя возникновению абсцессов и флегмон околочелюстных областей. У больных со сниженной реактивностью организма заболевание развивается более медленно, по гипоергическому типу. Особенно часто такое течение процесса наблюдается у лиц пожилого и старческого возраста, а также при наличии сопутствующих заболеваний, таких как сахарный диабет, нарушение кровообращения II-III степени, хронические болезни сердечно-сосудистой и пищеварительной систем. При гипоергическом типе течения воспалительной реакции клинические симптомы слабо выражены. Такие больные редко обращаются к врачу, при этом поднадкостничный абсцесс вскрывается самопроизвольно при некрозе надкостницы и слизистой оболочки, острое воспаление купируется, и процесс чаще всего приобретает хронический характер.
Во многом клиническая картина острого одонтогенного периостита зависит от расположения причинного зуба. При возникновении воспалительного процесса на верхней челюсти, в области резцов, отмечается значительный отёк верхней губы и крыла носа, который может распространяться на дно нижнего носового хода. В ряде случаев гнойный экссудат может проникать под надкостницу переднего отдела дна носовой полости с образованием абсцесса, особенно при невысоком альвеолярном отростке.
При распространении гнойного экссудата от резцов в сторону твёрдого нёба в области его переднего отдела формируется нёбный абсцесс. Когда причинным зубом является верхний клык, отёк распространяется на подглазничную и часть щёчной области, угол рта, крыло носа, нижнее и даже верхнее веко. Очаг воспаления чаще всего находится на вестибулярной поверхности альвеолярного отростка верхней челюсти. Если источниками инфекции будут премоляры верхней челюсти, то коллатеральный отёк распространяется на подглазничную, щёчную и скуловую область, нередко на нижнее и верхнее веко. Носогубная складка сглаживается, а угол рта опускается, свидетельствуя о воспалительном поражении конечных ветвей щёчной ветви лицевого нерва. Когда гнойный экссудат от нёбных корней первых верхних премоляров распространяется на нёбную поверхность, то в средней части твёрдого нёба может сформироваться нёбный абсцесс. Острый периостит, развившийся от верхних моляров, характеризуется отёком, охватывающим скуловую, щёчную и верхнюю часть околоушно-жевательной области, редко на нижнее веко, может доходить до ушной раковины. Через несколько дней после развития процесса отёк начинает смещаться книзу, что может создать ложное представление о том, что патологический очаг исходит от малых и больших коренных зубов нижней челюсти.
При распространении воспалительного процесса от нёбных корней верхних моляров в сторону нёба отёка мягких тканей лица не наблюдается. Отслойка плотного в этом участке периоста вызывает сильную ноющую, а затем и пульсирующую боль в области твёрдого нёба. В связи с отсутствием подслизистого слоя на твёр- дом нёбе отёк выражен незначительно. Самопроизвольное вскрытие абсцесса может произойти на 6-7-е сут, что приводит к развитию кортикального остеомиелита.
Для гнойного периостита, развившегося от нижних резцов, характерно наличие отёка в области нижней губы и подбородка. При этом подбородочно-губная борозда сглаживается. При распространении воспалительного процесса от нижнего клыка и премоляров отёк захватывает нижний или средний отдел щёчной области, угол рта и распространяется на поднижнечелюстную область. Если источник инфекции — моляры нижней челюсти, то коллатеральный отёк захватывает нижний и средний отделы щёчной области, околоушно-жевательную и поднижнечелюстную области. При распространении воспалительного процесса на надкостницу в области угла и ветви нижней челюсти отёк выражен нерезко, но имеет значительную площадь. Следует отметить, что на нижней челюсти внутренняя костная стенка в области моляров тоньше, чем наружная, поэтому клинические проявления периостита могут локализоваться на язычной поверхности. В этой области отмечается гиперемия, отёк и выбухание слизистой оболочки, переходящий на подъязычную область.
Диагноз острого периостита может быть подтверждён данными лабораторного исследования крови. При этом наблюдают незначительное повышение лейкоцитов — до 10-11х109/л, за счёт некоторого увеличения количества нейтрофилов (70-78 %). СОЭ увеличивается незначительно, редко превышая 12-15 мм/ч.
При рентгенографическом исследовании челюстей изменений в костной структуре нет. Как правило, выявляются лишь изменения, характерные для гранулирующего или гранулематозного периодонтита, радикулярной кисты, полуретенированных зубов и др.
Дифференциальная диагностика
Многие клинические признаки острого одонтогенного периостита челюстей встречаются и при других острых воспалительных заболеваниях.
Дифференцируют острый периостит с острым или обострением хронического периодонтита, острым остеомиелитом, абсцессами, обострением хронического сиаладенита, воспалившимися челюстными кистами, доброкачественными и злокачественными новообразованиями челюстей.
Острый периостит отличается от острого или обострившегося хронического периодонтита локализацией воспалительного очага и выраженностью воспалительной реакции. При периодонтите воспаление локализуется в проекции верхушки корня причинного зуба, при периостите воспаление распространяется под надкостницу. При периодонтите в области надкостницы и мягких тканей со стороны преддверия полости рта можно определять небольшой реактивный отёк, а при периостите в этой области локализуется воспалительный инфильтрат и формируется поднадкостничный абсцесс. При остром остеомиелите, в отличие от периостита, воспалительный инфильтрат локализуется с двух сторон альвеолярного отростка, муфтообразно охватывая её (двусторонний периостит). При остеомиелите определяется подвижность нескольких зубов, расположенных в зоне поражения, и развивается симптом Венсана. Острый остеомиелит сопровождается более выраженной общей интоксикацией организма и болью.
Острый одонтогенный периостит следует дифференцировать с сиаладенитом подъязычных и поднижнечелюстных слюнных же- лёз. Следует помнить, что при периостите слюнные железы не вовлекаются в воспалительный процесс. В случае сиаладенита при массировании слюнной железы из устья протока выделяется мутная или с гнойными прожилками слюна. В этих случаях у пациентов с калькулёзным сиаладенитом с помощью рентгенографии дна полости рта можно обнаружить слюнные камни.
Острый периостит имеет сходные черты с нагноившимися кистами челюстей, доброкачественными и злокачественными опухолями. Эти заболевания иногда сопровождаются развитием воспаления надкостницы. При нагноившихся кистах и опухолях признаки воспаления менее выражены. Рентгенография позволяет выявить патологический очаг. Следует помнить, что во всех случаях, когда адекватно проведено хирургическое вмешательство и осуществляется дренирование, проводится противовоспалительная терапия, но эффекта от лечения нет либо инфильтрация тканей нарастает, необходимо думать о злокачественной опухоли и целенаправленно искать её.
Лечение
Лечение острого периостита должно быть комплексным. В хирургическом плане следует решить вопрос о целесообразности удаления или сохранения причинного зуба. Обычно сохраняют однокорневые зубы с хорошо проходимым, поддающимся пломбировке корневым каналом. При наличии очага деструкции кости около верхушки корня рекомендуют выполнить операцию резекции верхушки корня после полного купирования острых воспалительных явлений. Вопрос о сохранении многокорневых зубов служит предметом дискуссии, однако большинство авторов настаивают на их удалении. При этом если удаление зуба связано с существенной травмой во время операции (ретенированный, дистопированный зуб и др.), то удаление откладывают до полной ликвидации воспалительных реакций, обычно на 7-10 дней.
При проведении разрезов с целью вскрытия поднадкостничных абсцессов следует учитывать локализацию воспалительного процесса. Операцию проводят под местным обезболиванием с премедикацией. В тех случаях, когда одновременно надо удалить зуб и вскрыть абсцесс, вмешательство начинают со вскрытия абсцесса, а затем удаляют зуб. При вскрытии абсцесса лезвие скальпеля располагают строго перпендикулярно к кости и ведут по переходной складке, т.е. по границе подвижной и неподвижной слизистой оболочки десны (рис. 8-16). Если эту границу определить не удаётся, то разрез проводят, отступая от десневого края на 0,5-1,0 см через толщу инфильтрата. Не следует приближаться к десневому краю, так как это может вызвать в дальнейшем некроз десны в этой области. Также не следует отдаляться в сторону слизистой оболочки щеки, где можно повредить достаточно крупные кровеносные сосуды и вызвать сильное кровотечение. Длина разреза должна соответствовать или несколько превышать длину воспалительного инфильтрата. Рассекают слизистую оболочку и надкостницу до кости, затем отслаивают надкостницу во всех направлениях от разреза не менее чем на 1 см, тем самым полноценно вскрывая гнойный очаг. Через разрез, поднадкостнично, вводят полоску перчаточной резины с целью дренирования.
При периостите, локализующемся в области последних моляров верхней челюсти, воспалительный процесс имеет тенденцию к распространению к бугру верхней челюсти. Поэтому при отслаивании надкостницы следует целенаправленно пройти тупым инструментом к бугру на 0,5-1,0 см, с введением дренажа преимущественно в этом направлении.
При локализации воспалительного процесса в области второго и особенно третьего моляра нижней челюсти с вестибулярной стороны он может распространяться в нижние отделы под собственно жевательной мышцей, что клинически сопровождается выраженной воспалительной контрактурой II-III степени. В этом случае разрез следует начинать от ретромолярного треугольника, книзу с выходом на переходную складку. При отслоении надкостницы следует проникать к нижним отделам собственно жевательной мышцы и под неё с установкой туда дренажа.
Если воспалительный процесс располагается в области нижних моляров с язычной стороны, он может распространяться под нижние отделы медиальной крыловидной мышцы, что клинически определяется инфильтрацией этой области и выраженной воспалительной контрактурой II-III степени. В этих случаях разрез также начинают от ретромолярного треугольника и ведут вниз на язычную поверхность альвеолярной части нижней челюсти, а затем — параллельно десневому краю, отступя от него на 0,7 см. При отслойке надкостницы тупым инструментом проникают книзу, кзади и кнутри в направлении под нижние отделы медиальной крыловидной мышцы. Дренаж вводят также в этом направлении.
При вскрытии субпериостального абсцесса, локализующегося в области премоляров нижней челюсти, следует учитывать, что в этой области располагается подбородочное отверстие со своим сосудисто-нервным пучком. Во избежание его травмирования следует выполнять дугообразный разрез, обращённый вершиной кверху и ближе к десневому краю. При отслойке надкостницы следует работать осторожно, чтобы избежать травмирования сосудистонервного пучка. При вскрытии воспалительного процесса, локализующегося во фронтальном отделе верхней или нижней челюсти, следует избегать пересечения уздечек верхней или нижней губы, что может привести к их рубцеванию и укорачиванию. В тех редких случаях, когда инфильтрат располагается точно по центру и пересечение уздечки неизбежно, следует выполнять два разреза, соответственно справа и слева от неё. При вскрытии поднадкостничного абсцесса на твёрдом нёбе производят иссечение мягких тканей треугольной формы со стороной разреза до 1 см. При этом не происходит слипания краев раны, обеспечивается надежное её дренирование, профилактика развития остеомиелита твёрдого нёба. В дальнейшем раневая поверхность покрывается грануляционной тканью с последующей эпителизацией.
Лечение больного в послеоперационном периоде проводят с соблюдением общих принципов терапии гнойных ран. Местно назначают тёплые внутриротовые полоскания с различными антисептиками, которые можно чередовать или сочетать. Перевязку раны проводят ежедневно до прекращения выделения гноя.
Общее лечение заключается в назначении антибактериальных, болеутоляющих, десенсибилизирующих и сульфаниламидных средств и витаминотерапии. Из современных препаратов, обладающих противовоспалительным, анальгезирующим, десенсибилизирующим и вазоактивным свойством, из группы НПВС, применяют диклофенак (раптен рапид*), который можно успешно применять при лечении периостита.
На следующие сутки после вскрытия абсцесса необходимо назначить УВЧ-терапию в атермической дозе, флюктуризацию или ГНЛ-терапию.
Осложнения
Наиболее частым осложнением в послеоперационном периоде становится прогрессирование воспалительного процесса и его распространение на окружающие ткани. Возникают они в связи с несвоевременным удалением зуба, недостаточным вскрытием, опорожнением и дренированием гнойного очага. Лечение состоит в назначении полного комплекса медикаментозного и физиотерапевтического лечения. Если комплекс лечения недостаточен, нужно его расширить, с соблюдением всех требований.
Реабилитация
Острый одонтогенный периостит достаточно тяжёлое заболевание, и несоблюдение амбулаторного или стационарного режима лечения может привести к серьёзным осложнениям. Больной нетрудоспособен на период 5-7 сут. В первые 2-3 сут после операции рекомендуется постельный режим. Больных допускают к трудовой деятельности после полной ликвидации воспалительных явлений. В дальнейшем в течение 2-3 нед его освобождают от тя- жёлых физических нагрузок. Если это освобождение противоречит условиям труда, то на данный срок продлевают листок временной нетрудоспособности.
Встречается у взрослых и детей в 5-6 % и, как правило, бывает исходом острого воспалительного процесса. Однако у детей и подростков хронический периостит иногда развивается первично, и поэтому его следует отнести к первичнохроническим заболеваниям. Развитию хронического периостита способствует сохранение очага длительной сенсибилизации. Это происходит при наличии хронического очага инфекции: поражённого зуба, хронического гайморита, при недостаточной санации гнойного очага, при многократно повторяющихся обострениях хронического периодонтита без выраженной воспалительной реакции и характерных клинических проявлений, а также в результате травмы, наносимой съём- ными и несъёмными зубными протезами. Большую роль играет снижение иммунитета.
Различают простую, оссифицирующую и рарефицирующую форму хронического периостита. При простой форме вновь образованная остеоидная ткань после лечения подвергается обратному развитию. При оссифицирующей форме — оссификация кости развивается в ранних стадиях заболевания и заканчивается чаще всего образованием гиперостоза. Рарефицирующий периостит характеризуется выраженными резорбтивными явлениями и перестройкой костных структур.
При морфологическом исследовании поражённый участок надкостницы имеет вид губчатой костной ткани. Сеть переплетающихся костных трабекул имеет различную степень зрелости — от остеоидных балок и примитивных грубоволокнистых трабекул до зрелой пластинчатой костной ткани. Обнаруживаемая в этих слоях костная ткань также находится на разных стадиях созревания. Хронические пролиферативные воспалительные изменения в области надкостницы с трудом поддаются или совсем не поддаются обратному развитию. Процесс чаще локализуется на нижней челюсти.
Клиническая картина
Больные жалоб обычно не предъявляют или жалуются на ощущение дискомфорта и скованности в соответствующей половине челюсти, на определяемую внешне деформацию лица. Некоторые из них в анамнезе отмечают наличие острой стадии заболевания. Конфигурация лица может быть изменена за счёт небольшого выбухания мягких тканей, обусловленного утолщением челюсти. Длительное существование воспалительного очага ведёт к увеличению и уплотнению регионарных лимфатических узлов, которые могут быть безболезненными или слабоболезненными. Рарефицирующий периостит возникает чаще всего во фронтальном отделе нижней челюсти, и причиной его обычно бывает травма. В результате травмы образуется гематома, а её организация ведет к уплотнению надкостницы. При осмотре ротовой полости определяется утолщение челюсти в вестибулярную сторону (плотное, безболезненное или слабоболезненное). Отёка слизистой оболочки не определяют, или он выражен слабо; слизистая оболочка незначительно гиперемирована, синюшна, может быть выражен сосудистый рисунок. Рентгенологически определяют тень периостального утолщения челюсти. При длительном существовании воспалительного процесса видна оссификация периоста. На более длительных сроках отмечается вертикальная исчерченность и слоистое строение надкостницы (луковичный рисунок).
Дифференциальная диагностика
Дифференцируют хронический периостит с хроническим одонтогенным остеомиелитом челюсти. Хроническому остеомиелиту предшествует более выраженная острая стадия, утолщение челюсти происходит как в вестибулярную, так и в оральную сторону, формируются свищи, определяется симптом Венсана. Кроме того, хронический остеомиелит характеризуется определённой рентгенологической картиной с выраженной деструкцией кости.
При специфических воспалительных процессах (актиномикоз, туберкулёз, сифилис) отсутствует острая стадия заболевания, изменяются лимфатические узлы, положительны данные специфических исследований (кожная проба, реакция Вассермана и т.д.).
Хронический периостит имеет сходство с некоторыми костными опухолями и опухолеподобными заболеваниями. Диагностике помогают данные анамнеза (острое воспаление в анамнезе), наличие причинного фактора, характерная для новообразований рентгенологическая картина, результаты морфологических исследований.
Лечение
На ранних этапах заболевания достаточно удаления причинного фактора и санации воспалительного очага, что приводит к обратному развитию воспалительного процесса. В более позднем
периоде удаление оссификата проводят в условиях стационара. Лечение рарефицирующего периостита заключается в проведении ревизии патологического очага после отслаивания трапециевидного слизисто-надкостничного лоскута, удалении осумковавшейся гематомы. Одновременно производят иссечение пролиферативно изменённой части надкостницы, а вновь образованную костную ткань удаляют костными кусачками или долотом. После удаления избыточного костного образования на подлежащем кортикальном слое кости обнаруживаются участки размягчения. Послеоперационную рану зашивают наглухо. Интактные зубы сохраняются. Лоскут укладывают на место и фиксируют швами. Назначают антибактериальные, десенсибилизирующие, иммуностимулирующие и общеукрепляющие препараты. Хорошие результаты лечения хронического периостита даёт использование электрофореза 1-2 % раствора йодида калия. Лечение периостита у людей пожилого возраста мало чем отличается от такового у молодых. Следует обратить внимание на назначение физиотерапевтических процедур. Их необходимо делать с осторожностью и с учётом сопутствующих заболеваний (гипертонической болезни, атеросклероза и др.).
Используемые материалы: Хирургическая стоматология : учебник (Афанасьев В. В. и др.); под общ. ред. В. В. Афанасьева. — М. : ГЭОТАР-Медиа, 2010
источник
Определение и общая характеристика периостита челюстей. Этиология, патогенез, диагностика, особенности клинического проявления и лечения периостита. Небный абсцесс и его связь с периодонтитом, пути распространения инфекции, методы хирургического лечения.
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru
Государственное бюджетное образовательное учреждение
Высшего профессионального образования
«Иркутский Государственный Медицинский Университет»
Министерства здравоохранения Российской Федерации
«Иркутского Государственного Медицинского Университета»
Тема: «Периостит. Небный абсцесс»
Карапетян Артур Арменович
Периостит челюсти — инфекционно-воспалительный процесс с локализацией очага в надкостнице альвеолярного отростка либо тела челюсти.
§ по участию микроорганизмов в развитии воспалительного заболевания (гнойные и асептические);
§ по характеру экссудата (экссудативные и пролиферативные);
§ по остроте процесса (острый и хронический).
Как уже было сказано, периостит челюсти чаще всего возникает в результате невылеченного пульпита или периодонтита. Иногда причиной возникновения может быть также:
2) перелом челюсти или если в кровь пациента попадает инфекция.
По причинам возникновения заболевания различают типы периоститов:
§ воспалительный — является осложнением воспалительных заболеваний зуба или периодонта
§ травматический — возникает в результате травмы или ушиба челюсти и десны
§ токсический — развивается в результате попадания в кровь пациента инфекции на фоне прогрессирующих общих заболеваний организма
§ специфический — сопровождает такие серьезные заболевания, как туберкулез, актиномикоз и некоторые другие
Периостит челюсти сопровождается формированием:
1 — поднадкостничного абсцесса
2 — отеком околочелюстных мягких тканей
3 — болью с иррадиацией в ухо, висок, глаз
4 — ухудшением общего самочувствия (слабостью, повышенной температурой тела, головной болью, нарушением сна)
Диагноз периостита челюсти устанавливается на основании данных осмотра и пальпации, подтвержденных рентгенологически.
Возникновению острого одонтогенного периостита предшествуют следующие заболевания:
1) Обострение хронического периодонтита — у 73,3% больных
2) Альвеолиты — у 18,3 %; затрудненное прорезывание зуба мудрости — у 5,0%
3) Нагноившиеся одонтогенные радикулярные кисты челюстей — у 1,7%
4) Пародонтит — у 1,7 % больных
Заболевание чаще развивается после травматической операции удаления зуба, при неполном его удалении и реже — после атравматично выполненного оперативного вмешательства
Травма, связанная с удалением зуба, может вызвать активизацию дремлющей инфекции, находящейся в периодонтальной щели, что ведет к распространению воспалительного процесса под надкостницу.
При исследовании гноя в случае острых гнойных периоститов находят смешанную микрофлору, состоящую из стрептококков и стафилококков различных видов, грамположительных и грамотрицательных палочек и нередко гнилостных бактерий.
Общие неблагоприятные факторы:
охлаждение, переутомление, стрессовые ситуации — являются фоном для развития воспалительного процесса.
При острых и обострившихся хронических периодонтитах гнойный очаг может не иметь возможности опорожниться через канал зуба или десневой карман или отток через них бывает недостаточным. Экссудат начинает распространяться из периодонта в сторону надкостницы. Инфекция проникает через мелкие отверстия в компактной пластинке альвеолы, по питательным каналам и каналам остеонов. Определенное значение имеют изменения в стенке альвеолы, а именно остеокластическая резорбция. Микроорганизмы могут также распространяться из периодонта в надкостницу по лимфатическим сосудам.
Нарушение целости тканей периодонта при остром и обострении хронического периодонтита определяет функциональную недостаточность неспецифических и специфических гуморальных и клеточных реакций для подавления инфекционного воздействия. Антигенное раздражение усиливает сенсибилизацию, нарушается гемодинамика. Поэтому воспаление в надкостнице челюсти как защитная реакция проявляется ярко и характеризуется нормергической, иногда гиперергической воспалительной реакцией. периостит челюсть небный абсцесс
Вследствие индивидуальных особенностей реакций организма (дисбаланс иммунитета) у отдельных больных отмечаются вялое течение периостита челюсти, а также первично-хроническая форма, отражающие гиперергическую воспалительную реакцию.
При развитии острого процесса в надкостнице макроскопически наблюдаются утолщение ее вследствие отека, разволокнение и частичное отслоение от подлежащей кости. Микроскопически она и прилежащие мягкие ткани инфильтрированы лейкоцитами, имеются сосудистые изменения: полнокровие сосудов, стаз и участки кровоизлияний в отдельных местах.
Инфильтраты из кругло- и плазмоклеточных элементов располагаются вокруг сосудов надкостницы. Наряду с этим наблюдается фибриноидное набухание (гомогенизация) волокон соединительной ткани и стенок сосудов. Внутренний слой надкостницы быстро расплавляется под отслоенной надкостницей, между ней и костью скапливается серозно-гнойный экссудат, содержащий много нейтрофильных лейкоцитов.
В серозном экссудате вокруг микроорганизмов образуются скопления лейкоцитов — возникают микроабсцессы. Эти очаги сливаются между собой, образуя значительную массу гнойного экссудата, который еще больше отслаивает надкостницу.
В результате омертвения участка периоста и последующего его расплавления нарушается целость отслоенной от кости воспаленной надкостницы, и гнойные массы прорываются под слизистую оболочку преддверия рта. В окружности места прободения периоста нередко сосуды заполнены гнойными тромбами с частично разрушенными стенками. Но на 5—6-й день обычно гнойник прорывается через слизистую оболочку в полость рта.
В некоторых случаях как отражение интенсивности и остроты процесса может наблюдаться пазушное рассасывание костной ткани.
Вследствие резорбции костной ткани, расширения мозговых полостей и питательных каналов происходит истончение кортикального слоя челюсти и даже образование в ней дефектов. Это способствует распространению лейкоцитов в костную ткань. Одновременно костный мозг выглядит отечным, в отдельных участках костномозговых полостей наблюдается лейкоцитарная инфильтрация. Иногда при значительной отслойке гнойным экссудатом надкостницы может нарушаться кровоснабжение кортикального слоя и некротизируются отдельные участки поверхностных слоев кости. Возникает вторичный кортикальный остеомиелит челюсти. При таком процессе наблюдается массивная инфильтрация лейкоцитами волокнистых структур расширенных костномозговых полостей.
По периферии поднадкостничного гнойника наблюдается периостальное новообразование кости. Обычно эти изменения наблюдаются у детей, подростков, молодых здоровых людей. Эти морфологические изменения трактуются как хронический периостит (остит) челюсти.
Острый одонтогенный периостит бывает серозной и гнойной формы. Серозный периостит следует рассматривать как реактивный воспалительный процесс в надкостнице, который сопутствует обострившемуся хроническому периодонтиту. При гнойном периостите экссудат из воспаленного периодонта проникает под надкостницу через фолькманновские и гаверсовы каналы, по лимфатическим сосудам или через ранее образовавшуюся узуру в стенке лунки.
Существует мнение что при таком механизме распространения инфекционного процесса трудно представить острый одонтогенный периостит, осложненный абсцессами и флегмонами, протекающей без выраженной деструкции костной ткани
По мнению некоторых авторов распространение при периостите инфекционного процесса под надкостницу лимфогенным путем менее вероятно, так как в этих случаях скорее можно ожидать задержку микробов, токсинов и продуктов тканевого распада в регионарных лимфатических узлах и последующее развитие лимфаденита и аденофлегмоны. Авторы считают, что формирование гнойника в околочелюстных мягких тканях связано не с прорывом гноя под надкостницу, а с образованием в этом месте «собственного» гноя под влиянием микроорганизмов, бактериальных токсинов и продуктов тканевого распада.
По мнению Солнцева А.М., продукты тканевого распада микроорганизмов, токсины, а иногда и сами микробы из одонтогенных очагов проникают в надкостницу вдоль сосудов, которые проходят в каналах компактного слоя кости. Первое проникновение этих веществ обычно не вызывает развития воспалительного процесса, а лишь формирует местную сенсибилизацию тканей. Последующее попадание микробов в организм, а также снижение его реактивности при повышении аллергизации или парааллергических реакциях (переохлаждение, перегревание, физическое перенапряжение и др.) вызывает развитие инфекционно-аллергического воспаления с последующим выпотом экссудата под периост челюсти.
Установлено, что в роли возбудителя заболевания обычно выступает непатогенный стафилококк, Поскольку продукты жизнедеятельности этой микрофлоры не обладают повреждающим действием, то в возникновении одонтогенного периостита особую роль автор отводит механизмам аллергии.
При изучении с помощью внутрикожных проб и лабораторных тестов (показателя повреждения нейтрофильных лейкоцитов) микробной сенсибилизации организма больного к возбудителям, находящимся в очаге гнойного воспаления челюсти, было установлено, что у больных острым одонтогенным периоститом она возникает в ответ на действие некоторых бактериальных аллергенов. На аллерген стафилококка сенсибилизация организма была в 3 раза выше нормы, на аллерген стрептококка — в 2.
В возникновении острого одонтогенного периостита челюстей основным предрасполагающим фактором является микробная сенсибилизация к стафилококку, частота и выраженность которой коррелируют с тяжестью и распространенностью процесса. При неосложненном остром одонтогенном периостите она регистрируется у 22% больных, а при осложнении его течения гнойными процессами в околочелюстных мягких тканях — у 46 %.
Таким образом, участие механизмов аллергии объясняет причины развития одонтогенного воспаления, вызванного непатогенной микрофлорой, и преимущественного поражения околочелюстных мягких тканей, возникающего при отдельных формах острых одонтогенных воспалительных заболеваний.
По данным, полученным при изучении историй болезни пациентов с диагнозом острый периостит челюсти за время прохождения практики, можно считать, что наиболее частой причиной развития острых периоститов является обострение хронического периодонтита
При подозрении на периостит врач-стоматолог должен обязательно расспросить пациента об основных симптомах, которые его беспокоят. Далее необходимо провести тщательный осмотр полости рта и назначить необходимыелабораторные исследования, включая рентгенографию.
Дифференциальная диагностика периостита заключается в необходимости отличить заболевание от острого периодонтита, абсцесса, флегмоны, остеомиелита челюсти. Очаг воспаления расположен на поверхности альвеолярного отростка, а поражения костной ткани, характерные для других заболеваний, полностью отсутствуют.
Периостит верхней челюсти диагностировать проще, чем нижней челюсти, поскольку если очаг воспаления расположен на нижней челюсти, есть опасность ошибиться с диагнозом, приняв периостит за абсцесс подъязычной области или воспаление слюнной желез
Многие клинические признаки острого одонтогенного периостита челюстей встречаются и при других острых воспалительных заболеваниях.
Дифференцируют острый периостит с острым или обострением хронического периодонтита, острым остеомиелитом, абсцессами, обострением хронического сиаладенита, воспалившимися челюстными кистами, доброкачественными и злокачественными новообразованиями челюстей.
Острый периостит отличается от острого или обострившегося хронического периодонтита локализацией воспалительного очага и выраженностью воспалительной реакции. При периодонтите воспаление локализуется в проекции верхушки корня причинного зуба, при периостите воспаление распространяется под надкостницу. При периодонтите в области надкостницы и мягких тканей со стороны преддверия полости рта можно определять небольшой реактивный отёк, а при периостите в этой области локализуется воспалительный инфильтрат и формируется поднадкостничный абсцесс. При остром остеомиелите, в отличие от периостита, воспалительный инфильтрат локализуется с двух сторон альвеолярного отростка, муфтообразно охватывая её (двусторонний периостит). При остеомиелите определяется подвижность нескольких зубов, расположенных в зоне поражения, и развивается симптом Венсана. Острый остеомиелит сопровождается более выраженной общей интоксикацией организма и болью.
Острый одонтогенный периостит следует дифференцировать с сиаладенитом подъязычных и поднижнечелюстных слюнных же- лёз. Следует помнить, что при периостите слюнные железы не вовлекаются в воспалительный процесс. В случае сиаладенита при массировании слюнной железы из устья протока выделяется мутная или с гнойными прожилками слюна. В этих случаях у пациентов с калькулёзным сиаладенитом с помощью рентгенографии дна полости рта можно обнаружить слюнные камни.
Острый периостит имеет сходные черты с нагноившимися кистами челюстей, доброкачественными и злокачественными опухолями. Эти заболевания иногда сопровождаются развитием воспаления надкостницы. При нагноившихся кистах и опухолях признаки воспаления менее выражены. Рентгенография позволяет выявить патологический очаг. Следует помнить, что во всех случаях, когда адекватно проведено хирургическое вмешательство и осуществляется дренирование, проводится противовоспалительная терапия, но эффекта от лечения нет либо инфильтрация тканей нарастает, необходимо думать о злокачественной опухоли и целенаправленно искать её.
Клинические проявления и течение острого одонтогенного периостита челюстей разнообразны и во многом зависят:
1) От общей и местной реактивности организма больного,
2) Типа воспалительной реакции,
3) Вирулентности микрофлоры и локализации в воспалительного процесса.
У одних больных заболевание протекает бурно, и признаки острого воспалительного процесса в околочелюстных тканях появляются почти одновременно с признаками острого воспалительного процесса в пародонте. В большинстве случаев можно установить связь между возникновением периостита и предшествующими парааллергическими реакциями: переохлаждением, перегреванием, физическим или эмоциональным перенапряжением. У других больных, особенно со сниженной реактивностью организма, заболевание развивается более медленно, в течение 2 — 3 дней. Особенно часто такое течение процесса наблюдается у лиц пожилого и старческого возраста, а также при наличии сопутствующих заболеваний, таких как:
2) Нарушение кровообращения II — III степени
3) Хронические болезни пищеварительного аппарата.
Причиной возникновения острого одонтогенного периостита нижней челюсти у 22,9 % больных является очаг воспаления, расположенный в тканях первых больших коренных зубов, у 17,8 % — третьих больших коренных зубов, у 12,3 % — вторых малых коренных зубов. Развитие острого одонтогенного периостита верхней челюсти обусловлено у 24,8 % больных наличием очага воспаления в тканях первых больших коренных зубов, у 17,4 % — вторых малых коренных зубов, у 11,6 % — вторых больших коренных зубов.
При остром одонтогенном периостите воспалительный процесс развивается вестибулярно у 93,4 % больных и протекает в острой серозной форме у 41,7 %, в острой гнойной форме — у 58,3%. При этой форме острого одонтогенного периостита отслоение надкостницы на протяжении 1 зуба отмечают у 20 % больных, на протяжении 2 зубов — у 56 %, на протяжении 3 — 4 зубов — у 24 %.
Больные жалуются на боль в зубе, усиливающуюся при прикосновении к нему языком или зубом-антагонистом, припухлость лица. В дальнейшем боль приобретает постоянный характер разной степени интенсивности. 3атем боль в зубе несколько уменьшается и появляется припухлость лица. Боль, которая ранее локализовалась в области причинного зуба, в этот период характеризуется как боль в челюсти. У 8,9 % больных отмечена иррадиация ее по ходу ветвей тройничного нерва в область уха, виска, глаза. Общее состояние больных ухудшается, появляются слабость, головная боль, нарушение сна, потеря аппетита, озноб, недомогание.
Парестезию нижней губы отмечают у 11,7% больных и определяют только у тех из них, у которых воспалительный процесс локализуется на нижней челюсти в области больших и малых коренных зубов.
Температура тела у 92 % больных повышается: у 20 % —от 37 до 37,5 °С, у 28 % — от 37,6 до 38 С, у 44 % — от 38,1 °С и выше.
При остром одонтогенном периостите челюстей появляется отек мягких тканей, который может быть выражен в той или иной степени. Локализация отека обычно довольно типична и зависит от расположения причинного зуба. В начале заболевания отек мягких тканей наиболее выражен. По мнению В. Г. Лукьянова (1972), величина отека зависит от строения сосудистой (венозной) сети надкостницы. При мелкопетлистой форме ветвления сосудов нижней челюсти отек мягких тканей мало выражен, при магистральной (область бугра верхней челюсти, угла и ветви нижней челюсти) — имеет значительную протяженность. Выраженный отек мягких тканей вокруг пораженной области наблюдается у 67 % больных острым одонтогенным периоститом верхней и нижней челюстей.
При пальпации мягких тканей в месте расположения поднадкостничного воспалительного очага определялся плотный, болезненный инфильтрат. У 82 % больных регионарные лимфатические узлы были болезненны, увеличены, имели плотноэластическую консистенцию, но сохраняли подвижность. При локализации воспалительного процесса в области больших коренных зубов у 60 % больных острым периоститом наблюдалась воспалительная контрактура мышц. Ю. И. Вернадский (1985) различает три степени воспалительной контрактуры мышц: I — когда имеется лишь небольшое ограничение открывания рта; II — когда рот открывается на 1 см; III — когда челюсти плотно сведены и самостоятельное открывание рта невозможно. В остальных случаях ограничение открывания рта связано с боязнью широко открыть рот из-за боли, которая при этом возникает.
При осмотре полости рта в области пораженных зубов можно обнаружить гиперемию и отек слизистой оболочки переходной складки и альвеолярного отростка челюсти. В результате обследования больных острым одонтогенным периоститом челюстей у 42 % выявлена его серозная форма, у 58%—гнойная. При переходе процесса в гнойную форму по переходной складке формируется валикообразное выпячивание — поднадкостничный абсцесс. Если гной расплавляет надкостницу и распространяется под слизистую оболочку, то формируется поддесневой (подслизистый) абсцесс.
Коронковая часть причинного зуба частично или полностью разрушена, кариозная полость и корневые каналы заполнены гнилостным содержимым. В области зуба, послужившего источником инфекции, может быть обнаружен глубокий зубо-десневой карман. Иногда этот зуб бывает запломбирован. Болевая реакция на перкуссию причинного зуба отмечена у 85 % обследованных, а соседних зубов (одного или двух) —у 30 %. Причинный зуб у 37 % больных становится подвижным. При возникновении острого периостита в результате альвеолита у 10 % больных мы наблюдали (в течение 2—3 дней) выделение гнойного экссудата из лунки удаленного зуба.
У 60 % больных выявлен острый гайморит, явившийся осложнением острого периостита верхней челюсти при локализации воспалительного процесса в области больших и малых коренных зубов.
При рентгенографическом исследовании челюстей характерные для острого периостита изменения не выявлены, обнаружены предшествующие процессу гранулирующий или гранулематозный периодонтит, околокорневые кисты, полуретенированные зубы и др.
Изменений фагоцитарной активности нейтрофильных гранулоцитов периферической крови у больных не выявлено (исключением явились больные с наличием сопутствующих заболеваний). Результаты исследования крови в начальный период развития заболевания указывают на увеличение количества лейкоцитов (9—12- 10 9 /л), а иногда и выше. Лишь у некоторых больных число лейкоцитов находится в пределах нормы или же наблюдается лейкопения. Увеличение числа лейкоцитов происходит за счет сегментоядерных нейтрофильных гранулоцитов (70—76 %) и их палочкоядерных форм (8—20%). Количество эозинофильных лейкоцитов может снижаться до 1 %, а лимфоцитов — до 10—15 %. СОЭ увеличивалась до 19—28 мм/ч, а иногда и более. У больных с острым одонтогенным периоститом выявлено увеличение в 2—4 раза (по сравнению со здоровыми людьми) активности ЩФ и КФ нейтрофильных гранулоцитов периферической крови. Достоверных различий в изменении показателей активности ЩФ и КФ нейтрофильных гранулоцитов у больных с серозной и гнойной формами острого одонтогенного периостита не отмечено. У большинства больных в анализах мочи изменений не обнаружено, лишь у некоторых лиц с высокой температурой тела в моче появлялся белок (от следов до 0,33 г/л), иногда лейкоциты.
При изучении микробной сенсибилизации организма ее наличие установлено у 22 % больных острым одонтогенным периоститом и у 46 % — при осложнении его гнойными процессами в околочелюстных мягких тканях. На аллерген стафилококка сенсибилизация организма возрастала в 3 раза, на аллерген стрептококка— в 2 раза. Наличие факта предварительной микробной сенсибилизации в дальнейшем послужило основанием для проведения неспецифической микробной гипосенсибилизации больным с этим заболеванием.
Особенности клинического течения острого одонтогенного периостита в зависимости от локализации процесса
Клиническое течение острого одонтогенного периостита зависит от расположения зуба, явившегося причиной развития воспалительного процесса.
При распространении воспалительного процесса из очага, расположенного на верхней челюсти с вестибулярной стороны, в области резцов отмечается значительный отек верхней губы и крыла носа, который может распространяться па дно нижнего носового хода. В ряде случаев гнойный экссудат может проникать под надкостницу переднего отдела дна носовой полости, особенно при невысоком альвеолярном отростке, и образовывать там абсцесс. В случае, когда воспалительный процесс начинается из очага, расположенного в области центрального резца, отек может распространяться на всю верхнюю губу, а если в области бокового резца, то может захватывать мягкие ткани одной половины липа. При распространении гнойного экссудата от бокового резца в сторону твердого нёба в области его переднего отдела появляется болезненная при дотрагивании припухлость полушаровидной или овальной формы, и формируется небный абсцесс.
В тех случаях, когда причиной заболевания является воспалительный процесс, расположенный в области верхних клыков, отек распространяется на подглазничную и часть щечной области, угол рта, крыло носа, нижнее и даже верхнее веко. Очаг воспаления всегда находится на вестибулярной поверхности альвеолярного отростка верхней челюсти.
Если источником инфекции является воспалительный очаг, расположенный в тканях малых коренных зубов верхней челюсти, то коллатеральный отек захватывает значительный участок лица и располагается несколько сбоку. Он распространяется на подглазничную, щечную и скуловую области, нередко на нижнее и верхнее веко. Носогубная складка сглаживается, а угол рта опускается. Припухлость лица может отсутствовать, когда гнойный экссудат от нёбных корней 4_4 зубов распространился на нёбную поверхность. В этом случае в средней части твердого нёба формируется полушаровидное выпячивание — нёбный абсцесс. Постоянный контакт нёбного абсцесса с языком вызывает усиление боли, поэтому прием пищи и речь больного затруднены.
Острый одонтогенный периостит, возникающий от источника воспаления, располагающегося в области верхних больших коренных зубов, характеризуется припухлостью, захватывающей скуловую, щечную и верхнюю часть околоушно-жевательной областей. На нижнее веко припухлость распространяется редко, а на верхнее—почти никогда не распространяется. Отек доходит до ушной раковины. Через несколько дней после развития процесса отек мягких тканей начинает опускаться книзу, что может создать ложное представление о том, что патологический очаг исходит от малых и больших коренных зубов нижней челюсти. При распространении гнойного экссудата от нёбного корня 6_ 6 зубов в сторону нёба асимметрия лица отсутствует. Отслойка плотного в этом участке периоста вызывает сильную ноющую, а затем и пульсирующую боль в области нёба. В связи с тем что подслизистый слой на твердом нёбе отсутствует, отек выражен незначительно. Самопроизвольное вскрытие абсцесса происходит обычно на 7— 10-е сутки, что может привести к развитию кортикального остеомиелита.
Для гнойного периостита, при котором воспалительный процесс распространяется от тканей нижних резцов, характерным является наличие отека нижней губы, подбородка и подбородочной
области. При этом подбородочно-губная борозда сглаживается. При распространении воспалительного процесса на надкостницу от очага, расположенного в области нижнего клыка и малых коренных зубов, отек захватывает нижний или средний отделы щечной области, угол рта и распространяется на подчелюстную область. Если источником инфекции является очаг воспаления, находящийся в больших коренных зубах нижней челюсти, то коллатеральный отек захватывает нижний и средний отделы щечной области, околоушно-жевательную и поднижнечелюстную области. При распространении воспалительного процесса на надкостницу в области угла и ветви нижней челюсти отек нерезко выражен, по имеет значительную протяженность. В связи с тем что здесь расположены жевательные мышцы, появляется воспалительная контрактура.
Исследование лимфатических узлов при острых гнойных периоститах, особенно при локализации процесса на нижней челюсти, позволяет отметить, что увеличены и болезненны не единичные узлы, а целые их группы.
Анатомически на нижней челюсти внутренняя костная стенке тоньше, чем наружная. Поэтому острый периостит, причиной развития которого явился очаг, расположенный в области больших коренных нижних зубов, может распространяться на язычную поверхность альвеолярного отростка. При этом наблюдается гиперемия, отек слизистой оболочки альвеолярного отростка и подъязычной области. Подъязычный валик на стороне поражения увеличивается и набухает между языком и нижней челюстью. Язык отечен, покрыт налетом, на нем видны отпечатки зубов, движения его болезненны, он приподнят и смещен в здоровую сторону. Если воспалительный процесс распространяется от нижних зубов мудрости, то инфильтрат может располагаться в области крыловидно-нижнечелюстной складки и передней нёбной дужки, что вызывает резкую болезненность при глотании. В случае, когда воспаление захватывает крыловидные мышцы, возникает воспалительная контрактура.
Таковы основные признаки клинического проявления острого одонтогенного периостита. Следует подчеркнуть, что большинство из них присуще и другим острым одонтогенным воспалительным заболеваниям челюстей, поэтому дифференциальная диагностика является необходимой.
Патоморфологические изменения при периостите челюсти характеризуются скоплением гнойного экссудата между костью и надкостницей. В костной ткани возникают дистрофические изменения: лакунарное рассасывание костного вещества, расширение гаверсовых каналов и костномозговых пространств. В результате этих процессов наступает значительное истончение, а в некоторых участках исчезновение кортикального слоя кости и прилежащих костных балочек. Одновременно отмечается проникновение гнойного экссудата из-под надкостницы в гаверсовы каналы и переход его на периферические участки костномозговых пространств
Диагностика острого периостита
Диагноз основывается на данных клинической картины и лабораторных исследованиях.
Несмотря на яркие клинические симптомы острого гнойного периостита челюсти, при его диагностике иногда допускаются ошибки. Этот процесс следует дифференцировать от острого периодонтита, абсцессов ряда локализаций, флегмон, лимфаденитов, острых сиаладенитов и главное — от острого остеомиелита челюсти. А. И. Евдокимов (1955) дает четкие критерии для дифференцирования заболевания: «Одонтогенный периостит как самостоятельную нозологическую единицу следует отличать от диффузного острого периодонтита и остеомиелита. Различие периостита от периодонтита определяется локализацией очага воспаления, когда последний протекает внутри лунки, а периостит — на поверхности альвеолярного отростка. Коллатеральный отек при периодонтите ограничивается десной, не распространяясь на мягкие ткани. Разграничение между периоститом и остеомиелитом оправдывается характером клинического течения и отсутствием костных поражений при периостите в виде образования секвестров и микроскопических изменений структуры кости».
Кроме того, в отличие от острого периодонтита острый периостит челюсти характеризуется отсутствием или наличием незначительной болевой чувствительности при перкуссии зуба, явившегося источником инфекции. Воспалительные изменения слизистой оболочки по переходной складке при остром периодонтите бывают в виде отека, а при остром периостите челюсти — воспалительной инфильтрации. При остром периодонтите в отличие от гнойного периостита при рассечении надкостницы гной не обнаруживается.
При остром воспалении околоушной и поднижнечелюстной слюнной желез в глубине отечных тканей пальпируется плотная болезненная железа, характерно выделение гнойного секрета из ее протоков.
Острый гнойный периостит необходимо дифференцировать от острого остеомиелита челюсти. Острый остеомиелит челюсти характеризуется выраженной интоксикацией организма: лихорадочным типом температурной реакции, головной болью, разбитостью, слабостью, ознобом и потом и др. Более выражена реакция регионарных лимфатических узлов. Периостальное утолщение кости наблюдается с обеих сторон челюсти: в полости рта воспалительные изменения слизистой оболочки бывают как со стороны преддверия, так и собственно полости рта. Характерны болезненная перкуссия нескольких зубов соответственно участку пораженной кости, их подвижность. На нижней челюсти при остеомиелите наблюдается онемение нижней губы и кожи подбородка — симптом Венсана.
Острый периостит челюсти дифференцируют от гнойных заболеваний околочелюстных мягких тканей — абсцесса, флегмоны, лимфаденита. При периостите ткани отечны и мягки на ощупь, при абсцессе, флегмоне, лимфадените пальпируется плотная ограниченная или разлитая инфильтрация. При расположении абсцесса или флегмоны в поверхностных областях лица и шеи, прилегающих к верхней и нижней челюсти, кожа над инфильтратом спаяна, лоснится и гиперемирована. При поражении глубоких областей лица в видимых при внешнем осмотре тканях имеется перифокальный отек, но в отличие от периостита нет характерных изменений по переходной складке.
Особые трудности для дифференциального диагноза представляют периостит нижней челюсти с язычной стороны и абсцесс переднего отдела подъязычной области или заднего отдела — челюстно-язычного желобка. В передних и задних отделах подъязычного пространства виден увеличенный подъязычный валик за счет плотного и болезненного инфильтрата. При абсцессе челюстно-язычного желоба отмечаются ограничение открывания рта и болезненное глотание. Вместе с тем, как и при периостите, инфильтрат расположен по ходу альвеолярного отростка, не наблюдается ограничения открывания рта.
Периостит нижней челюсти с язычной стороны могут ошибочно принимать за воспаление протока поднижнечелюстной слюнной железы. Но при этом в случае расположения слюнного камня в протоке инфильтрат расположен по его ходу, из выводного отверстия выделяется густая вязкая слюна или гнойно-слизистый секрет. При пальпации можно определить инородное тело — камень и далее это подтвердить рентгенологически. При периостите же локализация инфильтрата и наличие чистой слюны позволяют опровергнуть диагноз сиаладенита.
Лечение острого гнойного периостита челюсти должно быть комплексным и состоять из оперативного вскрытия гнойника, консервативной лекарственной терапии и других методов лечения. В начальной стадии развития острого периостита челюсти (острый серозный периостит) лечение можно начать с вскрытия полости зуба, удаления распада из канала и создания условий для оттока, в других случаях — с удаления зуба, являющегося источником инфекции. Все манипуляции проводят под инфильтрационной или проводниковой анестезией. Эти лечебные мероприятия вместе с лидокаиновой или тримекаиновой блокадой с антибиотиками, протеолитическими ферментами, разрезом по переходной складке до кости, лекарственной терапией могут способствовать стиханию воспалительных явлений.
При остром гнойном периостите челюсти проводят неотложное хирургическое вмешательство — вскрытие гнойного поднадкостничного очага и создание оттока экссудата (первичная хирургическая обработка гнойной раны). Эта операция обычно осуществляется в амбулаторных условиях, у отдельных больных — в стационаре.
Оперативное вмешательство по поводу острого гнойного периостита производят под местным обезболиванием — проводниковой или инфильтрационной анестезией. Для инфильтрационной анестезии используют тонкую иглу, через которую обезболивающий раствор медленно вводят под слизистую оболочку и инфильтрируют ткани по намеченной линии разреза. Иглу не следует вводить в полость гнойника. Хороший эффект дает лекарственная подготовка больных. Иногда операцию проводят под наркозом.
Если поднадкостничный гнойник расположен в области преддверия рта, то разрез лучше проводить клювовидным скальпелем параллельно переходной складке через весь инфильтрированный участок; рассекают слизистую оболочку, подслизистую ткань и надкостницу до кости соответственно 3—5 зубам. Чтобы предупредить слипание краев раны и обеспечить отток гноя, в рану рыхло вводят узкую полоску тонкой (перчаточной) резины.
При локализации гнойника под надкостницей в области бугра верхней челюсти разрез следует производить по переходной складке в области моляров верхней челюсти, но для вскрытия воспалительного очага следует распатором или желобоватым зондом пройти из разреза по кости в направлении бугра верхней челюсти (назад и внутрь). Таким же способом вскрывают гнойный очаг при периостите верхней челюсти, распространившемся на клыковую ямку.
Воспалительный очаг при периостите с язычной поверхности нижней челюсти рекомендуется вскрывать разрезом слизистой оболочки альвеолярного отростка до кости, в месте наибольшего выбухания инфильтрата. Желобоватым зондом проходят по поверхности кости вниз и, отодвигая надкостницу, дают отток гною.
При небном абсцессе разрез проводят в области наибольшего выбухания тканей, немного отступя от основания альвеолярного отростка, или у средней линии неба, параллельно ей. Затем в операционную рану вводят широкую полоску из тонкой (перчаточной) резины, что позволяет избежать слипания краев раны и создает условия для хорошего оттока гноя. Лучшие результаты дает иссечение из стенки гнойника небольшого участка слизистой оболочки треугольной формы, что обеспечивает более свободный отток гноя.
При вскрытии воспалительного очага в области надкостницы ветви челюсти, на ее наружной и внутренней поверхности применяют особые приемы. При периостите на внутренней поверхности ветви челюсти разрез производят серповидным скальпелем с ограничителем или обычным скальпелем до кости, рассекают ткани в ретромолярной области (у основания небно-язычной дужки), распатором проходят на внутреннюю поверхность ветви челюсти, создавая отток экссудата из очага воспаления.
Поднадкостничный гнойник по наружной поверхности ветви нижней челюсти следует вскрывать разрезом, проведенным вестибулярно на уровне второго и третьего больших коренных зубов по косой линии до кости, далее распатором проходят поднадкостнично в направлении угла нижней челюсти, отводя кнаружи жевательную мышцу. В рану после вскрытия очага обязательно глубоко вводят резиновую полоску для дренирования. Отсутствие на следующие сутки эффекта от такого вмешательства является основанием для госпитализации и проведения оперативного вмешательства наружным доступом.
После вскрытия гнойного очага целесообразно дать больному прополоскать рот слабым раствором перманганата калия или 1—2% раствором гидрокарбоната натрия, а также промыть рану раствором этакридина лактата, грамицидина, хлоргексидина. Хороший эффект дают орошение полости абсцесса раствором димексида с оксациллином (50 мл дистиллированной воды) и аппликации на рану 40% линимента димексида в течение 15 мин.
Если зуб, явившийся источником инфекции, разрушен и не представляет функциональной или эстетической ценности, то его следует удалить одновременно с вскрытием поднадкостничного гнойника. Это позволит улучшить опорожнение гнойного очага и будет способствовать более быстрой ликвидации воспалительных явлений. Удаление зуба иногда откладывают в связи с предполагающимися техническими трудностями этой операции или неудовлетворительным состоянием больного. В других случаях зуб сохраняют: раскрывают его полость, освобождают канал корня от продуктов распада и потом проводят консервативное лечение хронического периодонтита.
Лекарственное лечение острого гнойного периостита заключается в назначении сульфаниламидных препаратов (норсульфазол, сульфадиметоксин, сульфадимезин и др.), нитрофурановых препаратов (фуразолидон, фурадонин), пиразолоновых производных (анальгин, амидопирин, фенацетин и др., а также их комбинации), антигистаминных препаратов (димедрол, супрастин, диазолин и др.), препаратов кальция, витаминов (поливитамины, витамины С по 2—3 г в сутки).
Больного назначают на прием на 2-й день после операции. При осмотре и опросе определяют степень стихания воспалительных явлений и в зависимости от этого назначают дополнительное лечение. При перевязках проводят местное лечение раны, соблюдая рекомендации, приведенные ранее.
При остром гнойном периостите челюсти для более быстрого прекращения воспалительных явлений на 2-й день после вскрытия гнойника следует назначить физические методы лечения: светотеплолечение (соллюкс-лампа), теплые ванночки из антисептических или дезодорирующих растворов, мазевые повязки (повязки по Дубровину, с вазелином, 20% камфорным маслом, маслом облепихи, шиповника), УВЧ, СВЧ, флюктуоризацию, лазерную терапию гелий-неоновыми лучами. Проводят ЛФК.
В большинстве случаев воспалительные явления быстро (через 2—3 дня) идут на убыль. Если стихание воспаления задерживается, то 2—3 раза проводят блокаду: инфильтрацию окружающих воспалительных тканей со стороны кожи 0,25—0,5% растворами тримекаина, лидокаина или новокаина в количестве 40—50 мл с фурацилином, ферментами.
Отдельным ослабленным больным, а также лицам с нарастанием воспалительных явлений назначают антибиотики. Обязательным условием эффективности антибиотикотерапии является вскрытие гнойника (первичная хирургическая обработка). В условиях поликлиники целесообразно применять антибиотики широкого спектра действия (полусинтетические пенициллины, тетрациклин, олететрин, оксациллин, производные метронидазола и др.) по 100 000 ЕД 5—6 раз в сутки в течение 5—6 дней; в стационаре — инъекции этих препаратов 3—4 раза в день в течение 6—7 дней.
Своевременно начатое и правильно проведенное лечение острого гнойного периостита челюсти заканчивается выздоровлением. Через 3—5 дней больные становятся трудоспособными. При наличии небного абсцесса толщина и плотность отслоенных от неба мягких тканей не позволяют вскрыться гнойнику самопроизвольно. Нередко это ведет к омертвению кортикальных отделов кости и развитию вторичного кортикального остеомиелита.
Погрешности в лечении, прогрессирование воспалительного процесса у некоторых больных вызывают распространение гнойного экссудата в кость и развитие острого остеомиелита челюсти или в околочелюстные мягкие ткани с образованием абсцесса или флегмоны.
Профилактика острого периостита челюсти заключается в санации полости рта и лечении хронических одонтогенных очагов.
Острую форму воспалительной реакции при периостите принято делить на две стадии: серозную и гнойную.
Серозная стадия периостита встречается у 41 % больных. Она является реактивным воспалительным процессом в надкостнице, сопутствующим острому или обострившемуся хроническому периодонтиту.
При гнойной стадии (59 % пациентов) экссудат из пораженного периодонта по системе гаверсовых и фолькмановских каналов или через ранее образовавшуюся узуру в стенке лунки проникает в надкостницу, а по системе кроволимфообращения — в окружающие мягкие ткани.
Морфологическая картина характеризуется отёчностью, разрыхлением надкостницы. Развивается и нарастает её лейкоцитарная инфильтрация, развиваются микроциркуляторные нарушения. Внутренний слой надкостницы расплавляется, и между надкостницей и костью скапливается серозный, затем и серозно-гнойный, а впоследствии — гнойный экссудат. Скапливающаяся масса экссудата отслаивает надкостницу, нарушая кровоснабжение в ней, что способствует развитию более глубоких патологических изменений. В костной ткани возникают дистрофические изменения: лакунарное рассасывание костного вещества, слияние гаверсовых каналов и костномозговых пространств. В результате этих процессов наступает значительное истончение, а на некоторых участках исчезновение кортикального слоя кости и прилежащих костных балочек. Одновременно отмечается проникновение гнойного экссудата из-под надкостницы в гаверсовы каналы и переход его на периферические участки костномозговых пространств.
При распространении гнойного экссудата от резцов в сторону твёрдого нёба в области его переднего отдела формируется нёбный абсцесс
Когда причинным зубом является верхний клык, отёк распространяется на подглазничную и часть щёчной области, угол рта, крыло носа, нижнее и даже верхнее веко. Очаг воспаления чаще всего находится на вестибулярной поверхности альвеолярного отростка верхней челюсти. Если источниками инфекции будут премоляры верхней челюсти, то коллатеральный отёк распространяется на подглазничную, щёчную и скуловую область, нередко на нижнее и верхнее веко. Носогубная складка сглаживается, а угол рта опускается, свидетельствуя о воспалительном поражении конечных ветвей щёчной ветви лицевого нерва. Когда гнойный экссудат от нёбных корней первых верхних премоляров распространяется на нёбную поверхность, то в средней части твёрдого нёба может сформироваться нёбный абсцесс. Острый периостит, развившийся от верхних моляров, характеризуется отёком, охватывающим скуловую, щёчную и верхнюю часть околоушно-жевательной области, редко на нижнее веко, может доходить до ушной раковины. Через несколько дней после развития процесса отёк начинает смещаться книзу, что может создать ложное представление о том, что патологический очаг исходит от малых и больших коренных зубов нижней челюсти.
При распространении воспалительного процесса от нёбных корней верхних моляров в сторону нёба отёка мягких тканей лица не наблюдается. Отслойка плотного в этом участке периоста вызывает сильную ноющую, а затем и пульсирующую боль в области твёрдого нёба. В связи с отсутствием подслизистого слоя на твёр- дом нёбе отёк выражен незначительно. Самопроизвольное вскрытие абсцесса может произойти на 6-7-е сут, что приводит к развитию кортикального остеомиелита.
Для гнойного периостита, развившегося от нижних резцов, характерно наличие отёка в области нижней губы и подбородка. При этом подбородочно-губная борозда сглаживается. При распространении воспалительного процесса от нижнего клыка и премоляров отёк захватывает нижний или средний отдел щёчной области, угол рта и распространяется на поднижнечелюстную область. Если источник инфекции — моляры нижней челюсти, то коллатеральный отёк захватывает нижний и средний отделы щёчной области, околоушно-жевательную и поднижнечелюстную области. При распространении воспалительного процесса на надкостницу в области угла и ветви нижней челюсти отёк выражен нерезко, но имеет значительную площадь. Следует отметить, что на нижней челюсти внутренняя костная стенка в области моляров тоньше, чем наружная, поэтому клинические проявления периостита могут локализоваться на язычной поверхности. В этой области отмечается гиперемия, отёк и выбухание слизистой оболочки, переходящий на подъязычную область.
Лечение острого периостита должно быть комплексным. В хирургическом плане следует решить вопрос о целесообразности удаления или сохранения причинного зуба. Обычно сохраняют однокорневые зубы с хорошо проходимым, поддающимся пломбировке корневым каналом. При наличии очага деструкции кости около верхушки корня рекомендуют выполнить операцию резекции верхушки корня после полного купирования острых воспалительных явлений. Вопрос о сохранении многокорневых зубов служит предметом дискуссии, однако большинство авторов настаивают на их удалении. При этом если удаление зуба связано с существенной травмой во время операции (ретенированный, дистопированный зуб и др.), то удаление откладывают до полной ликвидации воспалительных реакций, обычно на 7-10 дней.
При проведении разрезов с целью вскрытия поднадкостничных абсцессов следует учитывать локализацию воспалительного процесса. Операцию проводят под местным обезболиванием с премедикацией. В тех случаях, когда одновременно надо удалить зуб и вскрыть абсцесс, вмешательство начинают со вскрытия абсцесса, а затем удаляют зуб. При вскрытии абсцесса лезвие скальпеля располагают строго перпендикулярно к кости и ведут по переходной складке, т.е. по границе подвижной и неподвижной слизистой оболочки десны (рис. 8-16). Если эту границу определить не удаётся, то разрез проводят, отступая от десневого края на 0,5-1,0 см через толщу инфильтрата. Не следует приближаться к десневому краю, так как это может вызвать в дальнейшем некроз десны в этой области. Также не следует отдаляться в сторону слизистой оболочки щеки, где можно повредить достаточно крупные кровеносные сосуды и вызвать сильное кровотечение. Длина разреза должна соответствовать или несколько превышать длину воспалительного инфильтрата. Рассекают слизистую оболочку и надкостницу до кости, затем отслаивают надкостницу во всех направлениях от разреза не менее чем на 1 см, тем самым полноценно вскрывая гнойный очаг. Через разрез, поднадкостнично, вводят полоску перчаточной резины с целью дренирования.
При периостите, локализующемся в области последних моляров верхней челюсти, воспалительный процесс имеет тенденцию к распространению к бугру верхней челюсти. Поэтому при отслаивании надкостницы следует целенаправленно пройти тупым инструментом к бугру на 0,5-1,0 см, с введением дренажа преимущественно в этом направлении.
При локализации воспалительного процесса в области второго и особенно третьего моляра нижней челюсти с вестибулярной стороны он может распространяться в нижние отделы под собственно жевательной мышцей, что клинически сопровождается выраженной воспалительной контрактурой II-III степени. В этом случае разрез следует начинать от ретромолярного треугольника, книзу с выходом на переходную складку. При отслоении надкостницы следует проникать к нижним отделам собственно жевательной мышцы и под неё с установкой туда дренажа.
Если воспалительный процесс располагается в области нижних моляров с язычной стороны, он может распространяться под нижние отделы медиальной крыловидной мышцы, что клинически определяется инфильтрацией этой области и выраженной воспалительной контрактурой II-III степени. В этих случаях разрез также начинают от ретромолярного треугольника и ведут вниз на язычную поверхность альвеолярной части нижней челюсти, а затем — параллельно десневому краю, отступя от него на 0,7 см. При отслойке надкостницы тупым инструментом проникают книзу, кзади и кнутри в направлении под нижние отделы медиальной крыловидной мышцы. Дренаж вводят также в этом направлении.
При вскрытии субпериостального абсцесса, локализующегося в области премоляров нижней челюсти, следует учитывать, что в этой области располагается подбородочное отверстие со своим сосудисто-нервным пучком. Во избежание его травмирования следует выполнять дугообразный разрез, обращённый вершиной кверху и ближе к десневому краю. При отслойке надкостницы следует работать осторожно, чтобы избежать травмирования сосудистонервного пучка. При вскрытии воспалительного процесса, локализующегося во фронтальном отделе верхней или нижней челюсти, следует избегать пересечения уздечек верхней или нижней губы, что может привести к их рубцеванию и укорачиванию. В тех редких случаях, когда инфильтрат располагается точно по центру и пересечение уздечки неизбежно, следует выполнять два разреза, соответственно справа и слева от неё. При вскрытии поднадкостничного абсцесса на твёрдом нёбе производят иссечение мягких тканей треугольной формы со стороной разреза до 1 см. При этом не происходит слипания краев раны, обеспечивается надежное её дренирование, профилактика развития остеомиелита твёрдого нёба. В дальнейшем раневая поверхность покрывается грануляционной тканью с последующей эпителизацией.
Лечение больного в послеоперационном периоде проводят с соблюдением общих принципов терапии гнойных ран. Местно назначают тёплые внутриротовые полоскания с различными антисептиками, которые можно чередовать или сочетать. Перевязку раны проводят ежедневно до прекращения выделения гноя.
Общее лечение заключается в назначении антибактериальных, болеутоляющих, десенсибилизирующих и сульфаниламидных средств и витаминотерапии. Из современных препаратов, обладающих противовоспалительным, анальгезирующим, десенсибилизирующим и вазоактивным свойством, из группы НПВС, применяют диклофенак (раптен рапид*), который можно успешно применять при лечении периостита.
источник