— это гнойный или гнилостный распад некротических участков лёгочной ткани, чаще в пределах сегмента, с наличием одной или нескольких полостей деструкции, как правило, отграниченных от непоражённых участков лёгкого пиогенной капсулой.
Гангрена лёгкого— это гнойно-гнилостный некроз значительного участка лёгочной ткани, чаще доли, двух долей или всего лёгкого, без чётких признаков отграничения процесса, имеющего тенденцию к дальнейшему распространению и проявляющийся крайне тяжёлым общим состоянием больного.
1. Острые гнойные абсцессы лёгких:
а) по течению: острые и хронические; (в стадии ремиссии, в стадии обострения);
б) по локализации: центральные и периферические; одиночные и множественные (с указанием сегмента и доли);
в) по наличию осложнений: без осложнений, осложнённые эмпиемой плевры, пиопневмотораксом, легочным кровотечением, метастатическими абсцессами в другие органы, бронхиальными свищами, сепсисом, аспирацией гноя в здоровое лёгкое.
2. Острые гангренозные абсцессы лёгкого (ограниченная гангрена) – распределение по течению, локализации и осложнениям как при остром гнойном абсцессе.
3. Распространённая гангрена лёгкого.
1. Бронхогенные абсцессы и гангрена лёгких.
2) Некроз и распад некротической лёгочной ткани;
3) Секвестрация некротических участков и образование пиогенной капсулы;
4) Гнойное расплавление некротических участков с образованием абсцесса или при отсутствии отграничения – гангрены.
Для возникновения острого абсцесса или гангрены лёгкого необходимо сочетание нескольких патологических факторов:
а) острого инфекционного воспалительного процесса в лёгких;
б) нарушения бронхиальной проходимости;
в) нарушения кровообращения в легочной ткани.
Однако, при наличии всех этих изменений главную роль в развитии деструкции и некроза легочной ткани играет реактивность организма. Снижение иммунитета значительно повышает риск развития нагноительного процесса в лёгких.
Бактериальная флора в очаге поражения неспецифична и в большинстве случаев полиморфна. Чаще здесь обнаруживают гемолитический стафилококк и стрептококк, кишечную палочку, анаэробы. Существенное значение в возникновении абсцесса и гангрены лёгкого в настоящее время придаётся вирусам и микоплазмам. В целом, бактериальная флора таким образом является микробно-вирусной и чаще представлена разнообразными ассоциациями микроорганизмов.
Образование полости происходит вследствие протеолиза некротизированного участка лёгкого. При разрушении стенки бронха содержимое абсцесса попадает в бронхиальное дерево и эвакуируется из лёгких. При прорыве гнойника в плевральную полость развивается пиопневмоторакс и эмпиема плевры.
В одних случаях, при одиночных абсцессах небольших размеров полость быстро очищается и на месте абсцесса формируется рубец. В других, при плохом дренировании полость очищается медленно, происходит образование выраженной фиброзной капсулы и формирование хронической гнойной полости, трудно поддающейся консервативной терапии.
У больных с гангреной лёгкого гнойно-некротический процесс не имеет чёткого отграничения от здоровой ткани.
Острый абсцесс и гангрена лёгких в 50-80% случаев является осложнениями пневмонии. Такие абсцессы называются постпневмоническими. У 18-20% больных причиной абсцесса является аспирация секрета верхних дыхательных путей, желудочного содержимого, различных инородных тел. Эти абсцессы являются аспирационными. Несколько реже воспалительный процесс лёгких может развиваться вследствие гематогенного или лимфогенного заноса инфекции, обтурации опухолью бронха или травмы.
В развитии острых абсцессов различают 2 фазы:
1) Фаза острого воспаления и гнойно-некротической деструкции с формированием гнойника до его прорыва в бронхиальное дерево;
2) Фаза открытого лёгочного гнойника после прорыва его в бронх.
Проявления заболевания в 1-й фазе характеризуются сухим кашлем, иногда с небольшим отделяемым слизистой мокроты, болью в груди, общей слабостью, недомоганием, снижением аппетита, жаждой. Температура поднимается до высоких цифр, часто носит интермиттирующий характер. Помимо лихорадки и озноба, с ранних сроков заболевания отмечается одышка и тахикардия.
Данные перкуссии и аускультации при острых абсцессах лёгких зависят от локализации и распространённости процесса. Обычно выявляется ограничение дыхательной экскурсии грудной клетки на стороне поражения, особенно при значительном объёме гнойника, или его субплевральной локализации. При наличии выпота в плевральной полости дыхание резко ослаблено или вообще может отсутствовать. Над зоной абсцесса отмечается укорочение перкуторного звука, дыхание приобретает жёсткий оттенок, часто прослушиваются крепитирующие хрипы, иногда шум трения плевры. Нередко над другими отделами лёгких выслушиваются разнокалиберных сухие и влажные хрипы. Характерна выраженная болезненность при надавливании и постукивании по грудной клетке в проекции формирующегося гнойника (симптом Крюкова).
При рентгенологическом исследовании в этой фазе заболевания в зоне поражённых сегментов имеется воспалительная инфильтрация без чётких границ с распространением на соседние отделы лёгких.
В крови выражены лейкоцитоз со сдвигом лейкоцитарной формулы влево и токсическая зернистость нейтрофилов. Нередко наблюдается анемия и лимфопения, гипопротеинемия с диспротеинемией и со снижением альбуминовых фракций белка до критического уровня.
В целом, клиническая и рентгенологическая симптоматика первой фазы острого абсцесса лёгкого типична для крупозной или очаговой пневмонии.
При прорыве гнойника в бронхиальное дерево, что обычно происходит на второй-третьей неделе от начала заболевания, начинается вторая фаза с признаками острого лёгочного нагноения. Содержимое гнойника попадает в просвет бронха с обильным отделением мокроты. Больные отмечают, что мокрота отходит “полным ртом”. Она носит гнойный характер, часто с примесью крови и зловонным запахом. Выделение мокроты наблюдается в утренние часы, после накопления её в лёгких за ночь и сопровождается приступами мучительного и болезненного кашля. При отстаивании такая мокрота делится на три слоя. Нижний состоит из крошковидного осадка, представленного мелкими фрагментами некротизированной лёгочной ткани и пробок Дитриха. Средний слой — мутный и жидкий и верхний — пенисто-гнойный. Реже мокрота может не иметь запаха, она более густой консистенции, обычно белесовато-серого цвета.
На фоне обильного отделения мокроты снижается температура, улучшается общее состояние больного, постепенно уменьшаются и другие проявления интоксикации. Аускультативно над абсцессом выслушиваются крупнопузырчатые хрипы, дыхание с амфорическим оттенком. При рентгенологическом исследовании на месте воспалительной инфильтрации уже обнаруживается полость с горизонтальным уровнем жидкости.
Дальнейшее течение заболевания зависит от сроков восстановления проходимости бронхов и возможности добиться полного освобождения гнойников от содержимого.
Основным методом лечения острых воспалительных заболеваний лёгких является консервативная терапия: АБ терапия.
Методы хирургического лечения гнойников лёгкого делятся на две группы: дренирующие операции и резекции лёгкого(лобэктомия или пневмонэктомия.). Помимо установления дренажной трубки с помощью торакоцентеза дренирование гнойника осуществляется также путём торакотомии и пневмотомии. Дренирующие операции менее продолжительны и намного менее травматичны, чем резекции, однако их эффект выражен далеко не всегда.
источник
79.Хронический абсцесс легкого. (Причины перехода острого абсцесса в хронический. Лечение- медикаментозное и хирургическое). . Хронический абсцесс легкого
К хроническим абсцессам относят легочные абсцессы, при которых патологический процесс не завершается в течение 2 мес, что при современном комплексном лечении встречается сравнительно редко.
Этиология и патогенез. Причины перехода острого абсцесса в хронический можно разделить на две группы.
1. Обусловленные особенностями течения патологического процесса:
а) диаметр полости в легком более 6 см;
б) наличие секвестров в полости;
в) плохие условия для дренирования (узкий, извитой дренирующий бронх);
г) локализация абсцесса в нижней доле;
д) вялая реакция организма на воспалительный процесс.
2. Обусловленные ошибками в лечении больного:
а) поздно начатая и неадекватная антибактериальная терапия;
б) недостаточное дренирование абсцесса;
в) недостаточное использование общеукрепляющих лечебных средств.
Хроническое течение характерно для абсцессов с медленным формированием гнойника, особенно у старых и пожилых людей, у больных сахарным диабетом.
Патологоанатомическая картина. Хронический абсцесс является продолжением острого гнойно-деструктивного процесса. Периодически возникающие обострения приводят к вовлечению в воспалительный процесс новых участков легкого, разрастанию соединительной ткани вокруг абсцесса и по ходу бронхов, тромбозу сосудов. Возникают условия для развития новых абсцессов, распространенного бронхита. Таким образом, цепь патологоанатомических изменений при хронических абсцессах (одиночном или множественных) исключает возможность полного выздоровления больного.
Клиническая картина и диагностика. Выделяют две основные формы (или типа) течения хронических абсцессов.
При первом типе острая стадия завершается клиническим выздоровлением или значительным улучшением. Больного выписывают из стационара с нормальной температурой тела. Изменения в легком трактуются как ограниченный пневмосклероз, иногда с «сухой» полостью. После выписки состояние больного остается некоторое время удовлетворительным и он нередко приступает к работе. Однако через некоторое время вновь повышается температура тела, усиливается кашель. Через 7—12 дней происходит опорожнение гнойника, температура тела нормализуется. В последующем обострения становятся более длительными и частыми. Развиваются явления гнойного бронхита, нарастают интоксикация и связанные с ней дистрофические изменения во внутренних органах.
При втором типе острый период болезни без выраженной ремиссии переходит в хроническую стадию. Заболевание протекает с гектической температурой тела. Больные выделяют в сутки до 500 мл (а иногда и более) гнойной мокроты, которая при стоянии разделяется на три слоя. Быстро развиваются и нарастают тяжелая интоксикация, истощение, дистрофия паренхиматозных органов. Чаще такой тип течения наблюдается при множественных абсцессах легкого. Больные при этом имеют характерный вид: они бледные, кожа землистого оттенка, слизистые оболочки цианотичны. Вначале отмечается одутловатость лица, затем отеки появляются на стопах и пояснице, что связано с белковым голоданием и нарушением функции почек. Быстро нарастает декомпенсация легочного сердца, от которой больные умирают.
При хроническом абсцессе возможно развитие тех же осложнений, что и в остром периоде.
Диагностика хронического абсцесса основывается на данных анамнеза, а также результатах рентгенологического исследования, которое позволяет выявить инфильтрацию легочной ткани, окружающей полость абсцесса, наличие в ней содержимого.
Дифференциальная диагностика. Хронические абсцессы следует дифференцировать от полостной формы периферического рака легкого, туберкулеза и актиномикоза.
При туберкулезе легкого кроме полости (каверны) выявляют различной давности плотные туберкулезные очаги; в мокроте, которая обычно не имеет запаха, нередко обнаруживают микобактерии туберкулеза. При актино-микозе легких в мокроте находят мицелий и друзы актиномицетов. При раке легкого с нагноением и распадом в центре опухоли дифференциальная диагностика затруднена (см. «Рак легкого»).
Лечение. Консервативное лечение хронических абсцессов легких малоэффективно. Применение антибиотиков, улучшение условий дренирования способствуют стиханию воспалительного процесса, однако остающиеся морфологические изменения мешают полному излечению. Поэтому при отсутствии противопоказаний, обусловленных сопутствующими заболеваниями или преклонным возрастом больных, ставящими под сомнение возможность успешного оперативного лечения, показано хирургическое лечение.
Абсолютным показанием к операции являются повторные легочные кровотечения, быстро нарастающая интоксикация.
При хронических абсцессах эффективна только радикальная операция — удаление доли или всего легкого (рис. 6.9). Пневмотомия не оправдана, так как плотная капсула хронического абсцесса и воспалительная инфильтрация легочной ткани вокруг него будут препятствовать ликвидации полости.
Подготовка к операции должна проводиться по той же схеме, что и при острых абсцессах легких. Перед операцией необходимо добиться стихания воспалительных явлений, уменьшения количества мокроты, скорригировать нарушения белкового обмена, гидроионные расстройства, улучшить сердечную деятельность, повысить функциональные возможности системы дыхания.
Послеоперационная летальность достигает 4—5%. У большинства больных, перенесших лобэктомию, трудоспособность восстанавливается через 3—4 мес после операции. После пульмонэктомии в течение первого полугодия необходим перевод больных на инвалидность, затем — использование на легкой работе, в теплом помещении без вредных производственных факторов.
Пневмосклероз после абсцесса легкого. Этим термином обозначают клиническое излечение больного с абсцессом, завершившееся образованием в легком рубцовой ткани иногда с «сухой» полостью большего или меньшего размера в центре.
Клиническая картина и диагностика. Больные трудоспособны, чувствуют себя практически здоровыми. Однако у них чаще, чем у других, возникает кашель с выделением слизистой мокроты, нередко повышается температура тела. Эти явления трактуются как простудные заболевания, обострения бронхита или бронхоэктазы. Физикальное исследование не дает четких данных, помогающих поставить диагноз.
Диагностика основывается на данных анамнеза (перенесенный ранее острый абсцесс легкого), а также результатах рентгенологического исследования и компьютерной томографии, при которой может быть выявлен участок пневмосклероза или тонкостенной полости в легком.
Основными признаками, отличающими очаговый пневмосклероз с полостью от хронического абсцесса легкого, являются значительно меньшая частота и тяжесть обострения заболевания, отсутствие гнойной интоксикации организма и грубых инфильтративных изменений в легких. Больные на протяжении нескольких месяцев и даже лет могут чувствовать себя удовлетворительно и сохранять работоспособность.
Лечение. В периоды обострения заболевания применяют противовоспалительные, отхаркивающие средства. Показания к операции (удаление доли легкого) возникают при ухудшении дренирования полостей, частых обострениях, нарушающих трудоспособность больного.
источник
Возникновение хронического абсцесса связано с недолеченной острой формой этой патологии. Критерий для диагностики такого заболевания – патологический процесс, который не завершается в течение 2 месяцев. Также признак хронического абсцесса – чередование ремиссий и обострений. Во время рецидивов симптоматика патологии усиливается.
Всего формированием такого осложнения заканчиваются 2,5–8% случаев острого абсцесса. Морфологическими критериями патологии считаются необратимые изменения бронхов и легочной паренхимы. Причины перехода абсцесса легкого в хроническую форму делятся на две укрупненные группы:
- Ошибки лечения. Современная комплексная терапия редко выступает причиной хронитизации гнойно-воспалительных процессов.
- Особенности течения патологии. Чаще выступают причиной перехода деструктивных процессов из острой формы в хроническую.
Основной причиной хронического абсцесса является позднее начало или раннее завершение антибактериальной терапии. В этом случае препараты либо уже не приносят нужный эффект, либо не успевают подействовать. Другие ошибки лечения:
- недостаточное дренирование гнойной полости;
- неадекватная антибактериальная терапия;
- недостаток общеукрепляющих лечебных мероприятий;
- медленное формирование гнойника, особенно у больных сахарным диабетом, у пожилых;
- использование низких дозировок антибиотиков;
- неэффективная санация гнойной полости.
Клиническая картина заболевания зависит от его фазы. Во время ремиссии жалобы больного минимальны. Обострения возникают до 2–3 раз в течение года, чаще после ОРВИ или переохлаждения. Основные симптомы в зависимости от фазы:
- одышка во время физической нагрузки;
- подъем температуры вечером;
- ночное потоотделение;
- кашель со слизисто-гнойной мокротой;
- боль в груди при глубоком вдохе;
- бледный цвет кожи;
- синюшный оттенок губ;
- деформация пальцев и ногтей;
- упорное кровохарканье.
- усиление кашля, изменение количества и характера мокроты;
- выделение более 500 мл мокроты за сутки, иногда с примесями крови;
- неприятный, гнилостный запах мокроты;
- повышение температуры до фебрильных значений;
- озноб;
- сильное потоотделение;
- резкое снижение аппетита;
- усиление недомогания;
- выраженные боли в груди;
- одышка.
При тяжелой гнойной интоксикации у больных могут развиваться тромбозы сосудов, а при распространении воспаления – осложнения со стороны органов не только дыхательной системы. Самые распространенные последствия:
Осложнения абсцесса легкого
- булавовидная деформация пальцев рук;
- боль в ногтевых фалангах и костях кистей рук;
- бледность кожи;
- ощущения «приливов»;
- гипергидроз ладоней и стоп.
Отеки лица, стоп и поясницы.
- цианоз губ;
- колющие боли в груди;
- сухой кашель;
- вынужденное положение – полусидя с упором на руки, расположенные позади туловища.
- трудности с дыханием;
- синюшный оттенок кожи;
- приступы сухого кашля;
- холодный липкий пот;
- страх;
- слабость;
- учащенное сердцебиение;
- подкожная эмфизема;
- вынужденное положение – сидя или полусидя.
- стремительная потеря массы тела;
- запоры или дисбактериоз;
- снижение давления;
- усталость;
- апатия;
- аменорея;
- стоматиты;
- упадок сил;
- ломкие ногти;
- выпадение волос;
- бледно-грязный цвет кожи.
Хронический абсцесс нужно дифференцировать от туберкулеза, актиномикоза, полостной формы периферического рака легкого. Основная диагностика проводится по тем же принципам, что и при подозрении на острую форму гнойного воспаления. У большинства пациентов с хроническим абсцессом в анамнезе обнаруживается перенесенное ранее гнойно-деструктивное воспаление. Диагностика включает следующие исследования:
- общий анализ мочи;
- общий анализ крови;
- исследование системы гемостаза;
- спирография;
- фибробронхоскопия;
- рентгенологическое исследование;
- компьютерная томография легких;
- биохимическое исследование крови;
- электролитный состав крови.
Консервативные методы лечения помогают только на короткое время уменьшить проявления острого гнойно-воспалительного процесса. По этой причине такое лечение абсцесса легких считается неэффективным. Оно используется в качестве подготовки к хирургическому вмешательству. Абсолютные показания к проведению операции:
- быстро нарастающая интоксикация;
- повторные легочные кровотечения.
При хронических абсцессах эффективна только радикальная операция по резекции доли или всего легкого. Пневмотомию не проводят, поскольку гнойный очаг имеет плотную капсулу, а на фоне воспалительной инфильтрации легочной ткани вокруг него будет невозможна ликвидация полости воспаления. Способы проведения резекции:
Подготовка к операции проводится по той же схеме, что и в случае операции по поводу острых абсцессов. Цель – добиться стихания воспалительного процесса, уменьшить объем мокроты и скорректировать белковый обмен. Мероприятия по подготовке:
- высококалорийная витаминизированная диета;
- антибиотикотерапия как системно, так и местно;
- прием отхаркивающих, бронхорасширяющих препаратов, ферментов;
- бронхоскопия для местной санации полости деструкции;
- аспирационные промывания полости абсцесса;
- инфузионная терапия для восполнения белковых потерь, электролитных нарушений, уменьшения гнойной интоксикации.
источник
Основные симптомы хронического абсцесса легкого: кашель, гнойная мокрота, повышение температуры тела, боли в груди, кровохарканье, изменение формы грудной клетки, пальцы в форме барабанных палочек, изменения картины крови и др.
Кашель при хроническом абсцессе постоянный, усиливается по утрам и сопровождается отхождением скопившейся за ночь обильной мокроты. Большую роль в усилении кашля играет постоянное раздражение слизистой оболочки бронхов и трахеи гнойной мокротой. Воспалительная инфильтрация слизистой оболочки бронхов и трахеи, раздражая нервные окончания, приводит к развитию тяжелых приступов кашля.
Сухой кашель отмечается исключительно редко, у большинства больных количество мокроты колеблется от 50—100 до 1000 мл/сут. Часто мокрота имеет зловонный запах. Темный бурый цвет мокроты обычно свидетельствует о примеси крови. При микроскопическом исследовании мокроты обнаруживают множество лейкоцитов, секвестры омертвевшей легочной ткани, гноеродные бактерии и эластические волокна.
Кровохарканье и легочные кровотечения отмечают у 30 % больных. Кровохарканье наблюдается чаше между 4-м и 6-м месяцем от начала заболевания.
Боли в груди появляются тогда, когда воспалительный процесс переходит на париетальную плевру и стенку грудной клетки.
Температура тела обычно субфебрильная. При задержке гнойной мокроты, обострении болезни с перифокальной реакцией в легочной ткани температура тела повышается до 39-40 °С и либо постоянно держится на этом уровне, либо дает большие колебания утром и вечером. Когда обострение стихает или возникает ремиссия, температура тела держится на субфебрильном уровне или нормализуется.
У больных отмечаются повышенная раздражительность, головная боль, утомляемость, слабость, бессонница как проявления хронической интоксикации.
Похудание отмечают 80-83 % больных, причем масса тела за 1-2 года снижается на 30-40 %.
Изменение формы грудной клетки и ее асимметричное участие в акте дыхания обычно наблюдаются в далеко зашедших случаях — при пневмосклерозе и ателектазах. При вдохе заметно отставание пораженной половины грудной клетки. Пальцы в виде барабанных палочек определяют у 90 % больных.
При воспалительной перифокальной реакции в легком могут выслушиваться жесткое или бронхиальное дыхание и влажные хрипы разного калибра. Поражение плевры сопровождается шумом трения. При появлении пневмонического фокуса слышны крепитирующие хрипы. Сухие и влажные хрипы (их число и калибр разнообразны) всегда выслушиваются при этом заболевании, но встречаются и при других поражениях бронхов и легкого.
Обострение хронического процесса сопровождается лейкоцитозом (до 12-20 х 109/л) со значительным нейтрофилезом: появляются палочкоядерные нейтрофилы и метамиелоциты, нередко исчезают эозинофилы; СОЭ увеличивается до 50-65 мм/ч, содержание гемоглобина уменьшается до 60—75 г/л.
Содержание в крови белка в большинстве случаев составляет 80—90 г/л, но отмечается выраженная диспротеинемия — снижение уровня альбуминов до 25—30 %.
Рентгенологическое исследование значительно облегчает диагностику хронического абсцесса легких, а при томографии выявляют полость, инфильтраты, замурованные в рубцах легочной ткани, которые невозможно определить на обычных рентгенограммах.
КТ дает более четкую информацию о размерах полости, выраженности воспалительной инфильтрации, состоянии окружающей легочной ткани, выраженности пневмосклеротических изменений. Рентгенологические методы позволяют провести дифференциальную диагностику абсцесса и распадающейся раковой опухоли легкого.
Бронхоскопия дает информацию о состоянии слизистой оболочки бронхов, что важно в плане подготовки больных к операции, а в сомнительных случаях позволяет выполнить биопсию для исключения или подтверждения опухолевого процесса.
Хронические абсцессы легких резко нарушают трудоспособность больных и создают прямую угрозу их жизни, приводят к смерти в различные сроки от начала заболевания.
Хронический абсцесс дифференцируют с другими хроническими неспецифическими гнойными заболеваниями легких, требующими хирургического лечения: бронхоэктатической болезнью, хронической пневмонией, нагноившейся кистой, микотическими поражениями легких.
Бронхоэктатическую болезнь от других хронических гнойных процессов в легких отличают данные анамнеза — начало заболевания в раннем детстве, хроническое, рецидивирующее течение, увеличение количества мокроты в период обострения, отсутствие в ней эластических волокон; несоответствие между относительно удовлетворительным состоянием больного и значительными изменениями в легочной ткани; определяемые при КТ цилиндрические, мешотчатые или кавернозные бронхоэктазы. Абсцедирование бронхоэктазов значительно затрудняет дифференциальную диагностику, а их клиническое течение напоминает течение хронических абсцессов легкого.
Хронические неспецифические пневмонии имеют длительное течение с кратковременными ремиссиями. Кровохарканье отмечается чаще, чем при других формах легочных заболеваний. Консервативное лечение оказывается неэффективным. На рентгенограммах отмечается сплошное гомогенное затемнение доли или целого легкого, на КТ — множество мелких полостей в зоне гомогенного затемнения.
Как правило, эти кисты ничем не проявляются до нагноения, при котором развивается интоксикация, возникает кашель с обильной гнойной мокротой. При рентгенологическом исследовании обнаруживают типичные округлые просветления, имеющие ровные контуры. При КТ, если киста соединена с бронхом, видна округлая тень, являющаяся продолжением бронха. Кисты могут занимать одну долю или все легкое, быть одиночными или множественными.
Нагноившиеся эхинококковые кисты сложно отличить от бронхогенных. При КТ можно определить хитиновую оболочку и дочерние пузыри внутри полости.
Микотические нагноения легких (актиномикоз, аспергиллез) по симптоматике близки к туберкулезу. В отличие от туберкулеза они начинаются с нижних долей легкого. В мокроте друзы актиномицетов или нити стрептотрикса находят редко.
При рентгенологическом исследовании определяется плотная однородная тень, расширяющаяся к периферии, мокроты выделяется мало. Микотические нагноения переходят на париетальную плевру и стенку грудной клетки с образованием нагноений и свищей. КТ позволяет четко выявить инфильтрацию окружающих тканей, вовлечение в процесс плевры, грудной стенки.
Хронический абсцесс легкого служит показанием к хирургическому лечению: лобэктомии, сегментарной резекции, пневмонэктомии.
Предоперационная подготовка проводится по общим принципам, принятым в хирургии, но при хронических гнойных заболеваниях она имеет свои особенности. Предоперационная подготовка должна быть строго индивидуальной с учетом комплекса патологических изменений в легком и состояния больного.
Комплексная бронхологическая санация — основа предоперационной подготовки больных с хроническими нагноительными процессами легких и консервативной терапии острых и хронических нагноений, не подлежащих хирургическому лечению.
Порядок комплексной бронхологической санации определяется формой и распространенностью нагноения и общим состоянием больного. Следует стремиться к проведению санации бронхов в наиболее короткий срок с минимальным числом повторных эндобронхиальных манипуляций. Необходимо восстановить нарушенную дренажную функцию бронхов путем прямого воздействия (бронхоскопическая аспирация), либо способствовать ее восстановлению.
Протеолитические ферменты, муколитики используют как для увеличения возможностей бронхоскопической аспирации (разжижение мокроты, лизис некротических тканей), так и для непосредственного влияния на дренажную функцию бронхов вследствие их противовоспалительного действия.
Опыт многих авторов, в том числе и наш, убедительно подтверждает большую безопасность радикальных операций в период ремиссий. Если при предоперационной подготовке не удается добиться стихания процесса, а состояние больного позволяет произвести хирургическое вмешательство, следует решиться на него. Для успешного хирургического лечения хронических нагноений легких важно ликвидировать обострение гнойно-воспалительного процесса перед операцией, чтобы оперировать при «сухих полостях».
Разумеется, при поражении всего легкого показана пульмонэктомия, при поражении одной доли — лобэктомия, а при ясно выраженном поражении одного сегмента — сегментарная резекция. Возможна операция при двустороннем поражении легких, которую можно выполнить в той или иной последовательности.
Больных с абсцессом легкого, давность которого превышает 3 мес, формально следует считать больными с хроническими абсцессами. Комплексная бронхологическая санация может привести к клиническому излечению этих больных и даже к рубцеванию абсцесса. Это отнюдь не означает, что комплексная санация обеспечивает излечение хронического абсцесса. Видимо, у таких больных еще полностью не сформировалась соединительнотканная капсула и не наступили необратимые деструктивные и продуктивные изменения в легочной паренхиме.
У больных с острыми абсцессами в пограничных случаях (давность заболевания 2—3 мес) целесообразно провести полный курс комплексной бронхологической санации и другую терапию (дезинтоксикационную, иммунокорригирующую). При отчетливой клинической и рентгенологической динамике (уменьшение полости) проведенное лечение рассматривают как консервативное лечение острого абсцесса, причем в отдельных случаях больной может быть выписан с небольшой остаточной полостью при условии повторной явки для динамического наблюдения.
Если при клиническом улучшении и уменьшении перифокальной инфильтрации размеры полости стабилизируются, проведенное лечение следует расценивать как предоперационную подготовку у больного с хроническим абсцессом.
В редких случаях лечение не приводит к улучшению, состояние больного ухудшается, процесс нагноения прогрессирует. Подобное течение, как правило, отмечается в запущенных случаях, у пожилых, ослабленных больных, когда полноценная бронхологическая санация с применением бронхоскопии не может быть проведена. В остальных случаях неэффективность комплексной бронхологической санации при абсцессе легкого должна навести на мысль о его карциноматозной природе.
При операциях по поводу гнойно-воспалительных заболеваний легких трудно мобилизовать легкое и элементы его корня, отмечается значительная кровопотеря. Это обусловлено выраженным спаечным процессом в плевральной полости, мощными швартами, разделение которых чревато кровотечением. При выполнении операции имеется риск вскрытия абсцесса легкого и инфицирования плевральной полости и раны стенки грудной клетки.
Переднебоковой доступ обеспечивает широкое вскрытие грудной клетки, хороший обзор, открывает переднюю поверхность корня легкого. Удобен для левосторонней пульмонэктомии, верхней лобэктомии и правосторонней пульмонэктомии и верхней лобэктомии, удаления средней доли.
Использование переднебокового доступа обеспечивает хороший подход к легочным сосудам. Выделение и перевязка легочной артерии создают более безопасные условия для перевязки легочных вен.
Больной лежит на спине, бок немного приподнят, рука согнута в локте и фиксирована над головой больного. Разрез кожи начинают у грудины, ведут по ходу IV ребра и заканчивают на уровне средней подмышечной линии. Межереберные мышцы рассекают, не доходя 1,5-2 см до грудины. При таком доступе удобно проводить ингаляционную аспирацию содержимого бронхов во время операции, но трудно достичь герметичного закрытия грудной стенки.
Боковой доступ применим для выполнения всех видов операций на легком. Он сочетает в себе преимущества переднего и заднего доступов.
Больного укладывают на здоровый бок, руку на стороне операции отводят кверху и фиксируют. Разрез кожи начинают от задней подмышечной линии или от угла лопатки и проводят вдоль V ребра на 2—3 см ниже соска у мужчин или под молочной железой у женщин и продолжают до среднеключичной линии. Широчайшую и большую грудную мышцы частично надсекают на расстоянии 3-4 см, зубчатую мышцу расслаивают по ходу волокон. Межреберные мышцы вместе с плеврой рассекают, а затем разделяют вдоль ребер тупым путем. Вскрывают плевральную полость по пятому межреберью.
При хронических гнойно-воспалительных заболеваниях хирургический доступ дополняют, как правило, резекцией одного из ребер или пересечением двух соседних, что создает более благоприятные условия для мобилизации легкого и подхода к корню легкого или доли. Резекция ребра также позволяет добиться лучшей герметичности грудной стенки при зашивании операционной раны. Вскрытие соответствующего межреберья определяется предполагаемой резекцией: при верхней лобэктомии вскрытие грудной полости производят через четвертое межреберье, при пульмонэктомии или нижней лобэктомии — через четвертое или пятое межреберье.
При заднебоковом доступе разрез кожи производят от уровня остистого отростка IV грудного позвонка и по околопозвоночной линии ведут книзу, окаймляют угол лопатки и продолжают по ходу VI ребра до передней подмышечной линии. Рассекают все мышцы по ходу кожного разреза до ребер. На протяжении всего разреза поднадкостнично резецируют ребро, пересекая его как можно ближе к позвоночнику. Вскрытие плевральной полости производят через ложе удаленного ребра, рассекая надкостницу, внутригрудную фасцию и париетальную плевру.
Пневмолиз — важный этап радикальных операций на легких. После рассечения париетальной плевры пальцем осторожно разделяют спайки вдоль разреза, чтобы можно было свободно пересечь хрящи соседних ребер и межреберные мышцы. Пересечение хряща ребра необходимо в случае сращений легкого с перикардом и диафрагмой. Хрящи пересекают на расстоянии 2—3 см от края грудины. Разделив сращения вдоль краев разреза грудной стенки и по передней и боковой поверхности легкого, вставляют ранорасширитель, его бранши разводят осторожно, чтобы не разорвать сращения и ткань легкого.
Подобное осложнение может привести к вскрытию абсцесса и инфицированию плевральной полости и раны стенки грудной клетки. Под бранши расширителя подкладывают марлевые салфетки, чтобы уменьшить вероятность инфицирования раны. Выполняют пневмолиз постепенно, рану разводят расширителем, дополнительно рассекают острым скальпелем или электроножом сращения.
Разрывать плотные спайки, т.е. разделять сращения тупым путем, опасно из-за разрыва легкого. Рассечение спаек ножницами, электроножом следует производить ближе к легкому, отступая от грудной стенки, перикарда, средостения, диафрагмы. При таком разделении спаек кровотечение бывает меньше. Для лучшего разделения спаек их можно инфильтрировать 0,25-0,5 % раствором новокаина.
После того как полностью освобождены от сращений передняя и боковая поверхности легкого, рану максимально расширяют. Далее необходимо произвести полный пневмолиз — освобождение легкого от сращений, прежде чем приступить к выделению и обработке элементов корня легкого. Наиболее массивные нашвартования определяются чаще в задних и нижних отделах плевральной полости. Разделение этих спаек из переднего доступа затруднено, поэтому возникает необходимость пересечения одного или двух ребер в нижнем углу раны.
Массивные рубцовые сращения трудно разделить и в этих случаях. Во избежание повреждения легкого и вскрытия абсцесса отделяют легкое вместе с париетальной плеврой и внутригрудной фасцией. Особую осторожность следует соблюдать при выделении верхушки легкого из-за риска повреждения подключичных сосудов.
Если при разделении спаек возникает кровотечение, то его останавливают электрокоагуляцией, обшиванием кровоточащих участков кисетным, Z-образным или матрацным швом. С целью гемостаза используют гемостатическую губку.
Разделение спаек позволяет освободить корень легкого таким образом, чтобы его можно было обойти пальцами со всех сторон. Из-за выраженных Рубцовых изменений или воспалительного инфильтрата в области корня легкого выделение сосудов сопряжено с риском их повреждения и развития кровотечения. Мобилизованный корень легкого из-за его выделения из спаек облегчает манипуляции по остановке возникшего кровотечения.
При пульмонэктомии, лобэктомии в процессе мобилизации легкого следует соблюдать осторожность вблизи абсцесса, стремясь не вскрыть его и не инфицировать плевральную полость. Для пересечения сращений легкое смещают в противоположную сторону или выводят в рану, как бы натягивая сращения. Для выделения сосудов корня легкого его отводят кнаружи от корня или выводят из раны, фиксируя легкое окончатым зажимом, бранши которого покрыты марлевой салфеткой, чтобы не повредить ткань легкого.
При выделении сосудов корня легкого их заднюю стенку выделяют пальцем. Если отделение задней стенки сосуда пальцем затруднено, можно воспользоваться зажимом Федорова, но затем следует пальцем освободить заднюю стенку на расстоянии 1,5-2,0 см, чтобы можно было перевязать сосуд проксимально.
Дистальнее от наложенной лигатуры сосуд перевязывают лигатурой с прошиванием сосуда, третью лигатуру накладывают максимально у ворот легкого, даже захватывая в лигатуру легочную ткань, если сосуды выделены на небольшом расстоянии. На проксимальном конце сосуда оставляют две лигатуры (одна из них с прошиванием сосуда). Бронх прошивают аппаратом УКЛ-40, УО или ручным способом.
Отделение доли производят после пережимания или пересечения и прошивания сосудов. Долю удаляют после раздувания с помощью наркозного аппарата остающейся доли. Это позволяет четко определить границу долей — спавшуюся удаляют, а оставшуюся раздувают. Надсекают плевру в области междолевой щели, тугим тупфером или салфеткой расслаивают междолевую щель и отделяют удаляемую долю.
К внутриперикардиальной перевязке сосудов корня легкого при гнойно-воспалительных заболеваниях прибегают редко. При грубых сращениях или воспалительном инфильтрате в области корня легкого выделение и перевязка сосудов сопряжены с большим риском повреждения сосудов и возникновением кровотечения.
Особые трудности встречает выделение задней стенки сосудов, которое выполняют вслепую, на ощупь с помощью диссектора, зажима Федорова. При возникновении кровотечения следует сжать корень легкого пальцами, обойдя его, прижать кровоточащий сосуд тупфером и постараться наложить кровоостанавливающий зажим типа Бильрота и приступить к внутриперикардиальному выделению и перевязке сосуда на протяжении.
Продолжение остановки кровотечения из сосудов в корне легкого в таких случаях сопряжено со значительной кровопотерей. При выраженном рубцовом процессе в корне легкого следует сразу приступать к внутриперикардиальной перевязке сосудов. При выделении сосудов корня плотным марлевым шариком, зажатым в зажиме Микулича, отслаивают перикард с передней поверхности легочной артерии, что позволяет наложить лигатуру на сосуд. Если при таком выделении будет вскрыт перикард, это отверстие можно расширить ножницами и перевязать сосуд внутриперикардиально.
Перикардиотомию выполняют линейным разрезом параллельно диафрагмальному нерву, отступя от него кзади на 1—1,5 см. Если диафрагмальный нерв создает трудности при расширении разреза, то его можно пересечь. Вскрытые листки перикарда разводят в стороны и обнажают задний листок перикарда, который покрывает сосуды. Под задний листок перикарда слева вводят раствор новокаина, надсекают, отслаивают его от легочной артерии и тупым путем, используя зажим Федорова, обходят заднюю поверхность артерии.
Конец зажима выводят над ее стволом. Концы зажима более целесообразно проводить снизу вверх, вводить зажим между верхней веной и артерией и выводить у верхнего края артерии, выпячивая задний листок перикарда. Над концом зажима надсекают перикард, выводят зажим, захватывают лигатуру и обратным движением проводят лигатуру и перевязывают артерию.
После инъекции раствора новокаина под верхний край верхней вены подводят зажим Федорова, обходят ее заднюю поверхность, выпячивают кончиком зажима задний листок перикарда и надсекают его. Обратным ходом зажима проводят лигатуру и вену перевязывают. Аналогичным образом поступают с нижней веной. В полости перикарда верхняя и нижняя вены могут иметь общий ствол, перевязкой которого лигируют обе легочные вены.
О подобном анатомическом варианте сосудов следует помнить, а чтобы в этом убедиться, следует внимательно осмотреть их положение. Отведение сердца кнутри может выявить складку, которая обозначает дополнительную вену, которую также перевязывают.
Технические приемы внутриперикардиальной перевязки сосудов правого легкого аналогичны таковым при лигировании сосудов слева. Неудобства для выделения сосудов справа создают нижняя и верхняя полые вены. Для облегчения доступа к сосудам верхнюю полую вену отводят медиально и кпереди. Если внутриперикардиальная перевязка сосудов правого легкого затруднена из-за наложенного зажима на сосуд при кровотечении, возникшем во время выделения сосудов корня легкого, сосуды выделяют и перевязывают кнутри от верхней полой вены.
Для этого верхнюю полую вену осторожно отводят кнаружи и обнажают артерию, которая здесь хорошо доступна для перевязки, так как на 3/4 своей окружности расположена в полости перикарда. Дистально от наложенной лигатуры накладывают вторую лигатуру с прошиванием сосуда. После перевязки сосудов внутри полости перикарда следует попытаться выделить сосуды вне перикарда. Выделенные хотя бы на коротком расстоянии сосуды перевязывают дополнительной лигатурой и, наложив кровоостанавливающие зажимы дистальнее лигатур, пересекают.
Ушивание раны стенки грудной клетки при доступе через ложе удаленного ребра выполняют следующим образом. Сначала отдельные швы накладывают на надкостницу и пристеночную плевру, затем накладывают швы на зубчатую и ромбовидную мышцы, ряд швов накладывают на фасцию. При доступе через межреберный промежуток накладывают швы на межреберные мышцы и плевру и не завязывают их. Затем реберным ретрактором сближают ребра. Накладывают отдельные швы, обходя ребра, и завязывают. После этого завязывают швы, наложенные на межреберные мышцы, далее мышцы, фасцию, кожу ушивают послойно.
источник
Хронический абсцесс легкого
(гангрена легкого, деструкция легких бактериальная, абсцедирующая пневмония, гангрена и некроз легкого)
В легком образуется полость, окруженная по периферии конгломератом необратимо измененной легочной и соединительной ткани, деформированными бронхами и бронхоэктазами. По статистике примерно каждый двадцатый острый абсцесс хронизируется.
Стафилококк, особенно те штаммы, которые невосприимчивы практически ко всем антибактериальным препаратам, стоит на первом месте среди причинных факторов хронического абсцедирования. Меньшее участие в этом процессе проявляют стафилококки, эшерихии, протей. А вот возбудители глубоких микозов присутствуют в мокроте уже у всех этих больных без исключения. Трансформации острого абсцесса в хронический способствует ряда обстоятельств, а именно:
- неполное дренирование деструктивной полости, в результате чего создаются помехи к ее уменьшению;
- множественные крупные полости, находящиеся в пределах одного легкого;
- присутствие в полости секвестров, которые, закрывая устья отводящих бронхов поддерживают гнойное воспаление;
- развитие плевральных сращений, затрудняющих спадение полости;
- образование сухой остаточной полости;
- резкое ослабление защитных сил организма.
Хронические легочные абсцессы могут сформироваться и через много лет после проникающих ранений грудной клетки в результате того, что из легочной паренхимы в свое время не были полностью удалены фрагменты ранящих предметов. Хронические нагноения формируются и в процессе длительного нахождения в бронхах инородных тел, а также при нарушении их дренажной функции.
-
Кашель со значительным количеством мокроты, отделяемой за сутки (порядка полулитра).
- Кровохарканье.
- Гнилостный запах изо рта.
- Боль в пораженной половине грудной клетки на высоте вдоха.
- Отставание пораженной половины грудной клетки в акте дыхания.
- Уменьшение пораженной половины грудной клетки.
- Учащение дыхания при легкой физической работе и в покое.
- Субфебрилитет.
- Нарушение сна, снижение аппетита и работоспособности.
- Пастозность лица.
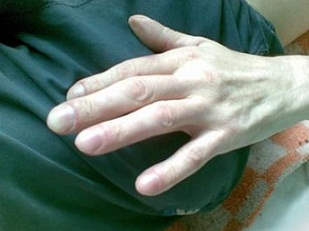
- Утолщение концевых фаланг пальцев, выпуклые ногтевые пластины.
- Общий анализ крови: повышение уровня лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличенная скорость оседания эритроцитов в период обострения. Нейтрофильный лейкоцитоз и лимфопения в период ремиссии. Анемия характерна при выраженной интоксикации.
- Общий анализ мочи: протеинурия, цилиндрурия.
- Биохимическое исследование крови: диспротеинемия, снижение количества альбуминов и белка.
- Исследование системы гемостаза: увеличение содержания фибриногена.
- Электролитный состав крови: гипокалиемия.
- Спирография: нарушение функции внешнего дыхания по рестриктивному типу.
- Фибробронхоскопия. Уточняет характер и выраженность изменений трахеобронхиального дерева в зоне гнойно-деструктивного процесса.
- Компьютерная томография легких: выявляет прямые признаки нагноения — полость с толстыми стенками, заполненную жидкостью и секвестрами, а также бронхоэктазы или эмфизему в окружающей легочной ткани.
Консервативная терапия у подавляющего количества больных является только прелюдией к хирургическому вмешательству. В редких случаях оперативное вмешательство противопоказано из-за инкурабельных сопутствующих заболеваний, и только поэтому консервативная терапия может стать единственным видом лечения.
Терапевтическое лечение острых и хронических абсцессов ничем принципиально друг от друга не отличается. Оно включает назначение антибактериальных и противогрибковых препаратов с учетом чувствительности микорофлоры и интенсивное местное оздоровление полости деструкции. Проводятся мероприятия, направленные на восстановление нарушенных функций организма и стимуляцию его защитных сил.
Оперативные вмешательства, предпринимаемые по поводу хронических абсцессов легких в основном сводятся к резекциям легких. Чаще при хронических абсцессах легких применяется лобэктомия. Несмотря на значительное улучшение за последние годы качества хирургической помощи больным хроническими абсцессами легких, летальность среди этой категории пациентов после резекций легких составляет 15%.
Имеются противопоказания. Необходима консультация специалиста.
- Меропенем (антибиотик — карбапенем). Режим дозирования: применяется внутривенно болюсно в течение не менее 5 мин. либо внутривенно инфузионно в течение 15-30 мин., с использованием для разведения соответствующих инфузионных растворов. Взрослым по 1 г 3 раза в сутки. Продолжительность терапии устанавливается индивидуально.
- Максипим (цефалоспорин IV поколения). Режим дозирования: лечение Максипимом можно начинать еще до идентификации микроорганизма возбудителя. В/в путь введения предпочтителен для больных с тяжелыми или угрожающими жизни инфекциями и составляет 2 г в/в каждые 8-12 ч. Средняя продолжительность терапии 7-10 дней. При тяжелых инфекциях может потребоваться более продолжительное лечение.
- Микогептин (противогрибковый препарат). Режим дозирования: перед назначением пациенту продукта желательно определить восприимчивость к нему микрофлоры, вызвавшей болезнь у данного заболевшего. Назначают внутрь по 0,25 г (250000 ЕД) 2 раза в день на протяжении 10-14 дней. При хорошей переносимости можно проводить повторные курсы.
- Флуконазол (противогрибковый препарат). Режим дозирования: раствор для инфузий вводят в/в капельно со скоростью не более 200 мг/ч. Суточная доза флуконазола зависит от характера и тяжести грибковой инфекции. При переводе с в/в введения на применения препарата в форме, предназначенной для приема внутрь, и наоборот, нет необходимости изменять суточную дозу. Раствор для инфузий совместим с 20% раствором декстрозы, раствором Рингера, раствором Хартмана, 5% раствором декстрозы и 0,9% раствором калия хлорида, 4,2% раствором натрия гидрокарбоната, 0,9% раствором натрия хлорида. Инфузий можно проводить с помощью обычных наборов для трансфузии, используя один из перечисленных выше растворителей. При абсцессе легкого назначают, в среднем, 400 мг флуконазола внутривенно 1 раз/сут.
- Иммуноглобулин человека нормальный (препарат для лечения иммунодефицита). Режим дозирования: для в/в введения. Взрослым вводят неразведенный препарат по 25-50 мл в/в капельно, со скоростью до 40 кап/мин. Курс лечения состоит из 3-10 инфузий, производимых через 1-3 сут.
- Консультация пульмонолога.
- Консультация торакального хирурга.
- Компьютерная томография легких.
- Фибробронхоскопия.
| Мужчины | Женщины | |||||||||||||
| Возраст, лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-во заболевших | 51 | 51 | 56 | 61 | 50 | 50 | 50 | 52 | ||||||
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
| Вcтречаемость (насколько часто симптом проявляется при данном заболевании) | |
|---|---|
| Общая слабость (утомляемость, усталость, слабость организма) | 100% |
| Затруднение дыхания | 90% |
| Кашель с выделением большого количества мокроты за сутки | 90% |
| Постоянная или периодическая одышка без связи с положением тела, нагрузками | 90% |
| Кашель с выделением мокроты зеленого, ржавого, серого или светло-желтого цвета | 80% |
| Общее повышение температуры тела (высокая температура, повышенная температура) | 80% |
| Боль в груди при дыхании и кашле (боли в грудной клетке) | 70% |
| Кашель с кровью (кровь в мокроте) | 50% |
Москва, Верхняя Радищевская, 15
Москва, Габричевского, 5, к3
Москва, Николощеповский 1-й переулок, 6 ст1
Москва, Лосиноостровская, 39
Москва, Климентовский переулок, 6
Москва, Успенское 1-е шоссе, 111
Москва, Большой Староданиловский пер, 5 ст3
Москва, Спиридоньевский пер, 5 ст1
Москва, Алтуфьевское шоссе, 28 к1
Москва, Клары Цеткин, 33 к28
Москва, Саввинская набережная, 23 стр.1
| Online диагноз |
Размещение рекламы, сотрудничество: info@online-diagnos.ru
Сайт не несет ответственность за содержание и достоверность размещенного пользователями на сайте контента, отзывы посетителей сайта. Материалы сайта носят исключительно информационно-ознакомительный характер. Содержание сайта не является заменой профессиональной консультации врача-специалиста, диагностики и/или лечения. Самолечение может быть опасно для здоровья!
источник
Хронический абсцесс легкого – это хронический гнойно-деструктивный процесс, являющийся следствием неполной ликвидации острого гнойника в легком. Протекает с ремиссиями и обострениями; в острый период выражены кашель с большим количеством гнойной мокроты, боли в груди, высокая температура тела, гнойная интоксикация, дыхательная недостаточность. При постановке диагноза «хронический абсцесс легкого» ориентируются на анамнез, данные физикального, рентгенологического и эндоскопического обследования. Хирургическое лечение хронического абсцесса легкого осуществляется после тщательной предоперационной подготовки.
Хронический абсцесс легкого – длительно существующая полость нагноения в легком, ограниченная грубой фиброзной капсулой. Формированием хронического абсцесса легкого заканчивается 2,5-8% случаев острого абсцесса. Обычно о хроническом легочном нагноении говорят в том случае, если острый гнойно-деструктивный процесс не завершился в течение 2-3-х месяцев. Морфологическими критериями хронического абсцесса легкого служат необратимые изменения легочной паренхимы и бронхов. В клинической пульмонологии хронический абсцесс легкого нередко рассматривают как вариант течения хронической пневмонии, поэтому относят к группе ХНЗЛ. Хронический абсцесс легкого является серьезной хирургической патологией с высоким риском развития тяжелых осложнений и летальности.
Чаще всего хроническое нагноение является следствием неполной ликвидации острого инфекционного процесса или его возобновления в остаточной полости. Этому могут способствовать две группы факторов: первая – ошибки лечения острого абсцесса, вторая — особенности течения гнойно-деструктивного процесса и системной реакции организма.
К ошибкам лечения острого абсцесса легкого следует отнести позднее начало консервативной терапии или ранее ее завершение, неадекватный подбор противомикробных средств или использование низких дозировок, неэффективную санацию гнойной полости и др. Особенности развития патологического процесса, способствующие формированию хронического абсцесса в легком, могут включать большие (свыше 6 см) или множественные полости деструкции; наличие внутриполостных секвестров; плохое дренирование гнойной полости через бронх (при узком, извитом просвете бронха); нижнедолевую локализацию абсцесса; наличие плевральных сращений, препятствующих облитерации полости и т. д. Кроме локальных причин, имеет значение низкая резистентность организма, плохое питание, дефицит нутриентов, вредные привычки (курение, злоупотребление алкоголем, наркомания), пожилой возраст пациентов.
Иногда хронические абсцессы легких организуются вокруг инородных предметов в легочной паренхиме (фрагментов ребер, частиц одежды, осколков снарядов), попавших в результате проникающего ранения грудной клетки. К формированию хронического абсцесса легкого может привести длительное нахождение инородных тел в трахеобронхиальном дереве, сопровождающееся нарушением дренажа бронхов. Более редкими, но вполне вероятными причинами могут выступать деформирующий бронхит, сдавление бронха извне при бронхоадените. Среди этиологических микробных агентов, выявляемых при хроническом абсцессе легкого, лидером является патогенный стафилококк, за ним следуют кишечная палочка, протей, синегнойная палочка.
Патоморфологическую основу хронического абсцесса легкого составляют необратимые изменениям в легочной ткани. Стенка гнойника утолщена, представлена грубой фиброзной тканью. Каждое обострение инфекционного процесса ведет к распространению пневмосклероза в окружности абсцесса, деформации бронхов, тромбозу сосудов. Бронхогенное распространение инфекции обусловливает образование новых гнойников в легком. Аррозия стенки бронхиальных артерий может приводить к профузному легочному кровотечению, часто заканчивающемуся фатально.
В зависимости от происхождения (этиологических условий) различают хронические абсцессы легких: первичные (при неустановленном предшествующем заболевании), обтурационные, являющиеся исходом острого гнойно-деструктивного процесса и обусловленные инородными телами бронхов.
По количественным характеристикам легочные абсцессы бывают одиночными и множественными; по распространенности поражения — односторонними и двусторонними. С учетом фазы течения выделяют ремиссию и обострение. По критерию отсутствия/наличия осложнений хронические абсцессы легких классифицируются на неосложненные и осложненные (внелегочными или легочно-плевральными осложнениями).
Переход от острого абсцесса к хроническому может развиваться по двум сценариям. В первом случае стадия острого гнойника завершается значительным клиническим улучшением или выздоровлением больного. Нормализуется температура тела, рентгенологически в легком определяется сухая полость и локальный пневмосклероз. Обострение наступает после некоторого периода благополучия и удовлетворительного самочувствия. При втором варианте развития событий острый период сразу же перетекает в хронический, без затихания клинической симптоматики.
Проявления хронического абсцесса легкого зависят от фазы патологического процесса. Во время ремиссии жалобы минимальны. Большинство пациентов беспокоит кашель со слизисто-гнойной мокротой, боль в груди при глубоком вдохе, одышка при физической нагрузке, вечерний субфебрилитет, потливость по ночам. Иногда наблюдается упорное кровохарканье. Внешне больные пониженного питания, имеют бледные кожные покровы, умеренный цианоз губ, деформацию пальцев и ногтей («пальцы Гиппократа»).
Обострения хронического абсцесса легкого обычно возникают 2-3 раз в год, однако могут случаться и чаще (каждые 2-3 месяца). Обычно они инициируются переохлаждением или ОРВИ. Острая фаза характеризуется усилением кашля, заметным изменением количества и характера мокроты. В сутки больные хроническим абсцессом легкого могут откашливать до 500 и более миллилитров гнойной мокроты, иногда с примесью крови. При отстаивании мокрота разделяется на три слоя: верхний – бесцветная пенистая слизь; средний – мутная, желтовато-зеленоватая жидкость; нижний – непрозрачный гной желтого или зеленоватого цвета. Запах мокроты – неприятный, иногда гнилостный. Температура тела повышается до фебрильных значений, ее колебания сопровождаются ознобами и обильными потами. Резко снижается аппетит, усиливается недомогание, становятся более выраженными боли в груди и одышка. Обострение может длиться от 2—3 недель до 2-х месяцев и дольше.
На фоне тяжелой гнойной интоксикации у больных хроническим абсцессом легкого развивается гипертрофическая остеоартропатия. Массивные белковые потери становятся причиной кахексии. Нарушения функции почек приводят к появлению отеков лица, стоп, поясницы. Среди легочно-плевральных осложнений чаще всего встречаются аррозивные кровотечения, вторичные бронхоэктазы, пиопневмоторакс, эмпиема плевры. Внелегочные осложнения могут включать висцеральный амилоидоз, почечную недостаточность, абсцесс мозга, сепсис. Гибель больных хроническим абсцессом легкого может наступить как от перечисленных осложнений, так и от сердечно-легочной недостаточности.
Чаще всего в анамнезе больных хроническим абсцессом легкого имеется указание на перенесенное ранее гнойно-деструктивное воспаление. Кроме данных анамнеза, учитываются результаты физикального, рентгенологического, бронхологического и лабораторного обследования. При аускультации определяются хрипы различного калибра. В области патологического очага в легком заметно притупления перкуторного звука.
Исследование гемограммы выявляет анемию, лейкоцитоз со сдвигом формулы влево, повышение СОЭ, токсическую зернистость нейтрофилов. В моче определяется цилиндрурия, протеинурия. Для биохимических сдвигов при хроническом гнойном процессе типична гипопротеинемия, гипоальбуминемия при повышенном уровне иммуноглобулинов, гипокалиемия. Коагулопатические изменения связаны с увеличением уровня фибриногена. Решающим аргументом в постановке диагноза «хронический абсцесс» служат результаты рентгенографии легких. Типичная рентгенологическая картина – наличие в легком одной или нескольких полостей деструкции с толстыми неровными стенками и горизонтальным уровнем жидкости; вокруг гнойной полости определяются перифокальные изменения. Более детальную картину зоны патологического очага и окружающей абсцесс легочной ткани удается получить с помощью компьютерной томографии легких. Выявить деформированные бронхи и бронхоэктазы позволяет бронхография.
В процессе бронхоскопии уточняется характер изменений слизистой бронхов в зоне хронического абсцесса, осуществляется забор мокроты для проведения микроскопического и микробиологичесокго анализа. Данные спирометрии свидетельствуют о нарушениях внешнего дыхания по рестриктивному или смешанному типу. Дифференцировать хронический абсцесс легкого чаще всего приходится с полостной формой рака легких, туберкулезом, актиномикозом легкого.
Возможности консервативного лечения хронического абсцесса легкого ограничены: оно позволяет добиться кратковременного стихания острых воспалительных явлений, но не может устранить стойких патоморфологических изменений, поддерживающих гнойный процесс. Чаще всего консервативная терапия является лишь подготовкой к хирургическому вмешательству. Лечение хронических абсцессов легких производится торакальными хирургами в условиях специализированных отделений.
В предоперационном периоде больному назначается высококалорийная, витаминизированная диета. С целью максимального подавления инфекции в легочном очаге назначаются антибактериальные препараты с учетом чувствительности микрофлоры, как системно, так и местно (введение в очаг через дренаж или эндобронхиально). Для лучшего отхождения мокроты показаны отхаркивающие, бронхорасширяюшие средства, ферментные препараты, в т. ч. в виде ингаляций. Производится местная санация полости деструкции посредством лечебных бронхоскопий и аспирационных промываний полости абсцесса. Важной составляющей предоперационной подготовки является инфузионная терапия, направленная на восполнение белковых потерь, электролитных нарушений, уменьшение гнойной интоксикации, коррекцию анемии и реологических изменений.
Оперативные вмешательства, производимые по поводу хронического абсцесса, сводятся к резекции легкого в различных объемах. Чаще всего производится лобэктомия, билобэктомия или пульмонэктомия. Проведение пневмотомии нецелесообразно, поскольку не позволяет ликвидировать саму полость и окружающие изменения. Летальность после операции составляет 3-10%. Оперативное лечение противопоказано при низких функциональных резервах организма (тяжелой дыхательной и сердечной недостаточности), распространенном амилоидозе внутренних органов. В этих случаях продолжительность жизни больных хроническим абсцессом легкого невелика.
Хроническое течение абсцесса легкого чревато инвалидизацией и гибелью пациента от присоединившихся осложнений. В связи с этим больным требуется длительное, многоаспектное лечение, в т. ч. с применением хирургических методик. Профилактика хронических абсцессов легких диктует необходимость полноценного лечения острых абсцессов, наблюдения за пациентами с остаточными полостями, своевременного извлечения инородных тел бронхов и легочной ткани, отказа от вредных привычек.
источник




 Кашель со значительным количеством мокроты, отделяемой за сутки (порядка полулитра).
Кашель со значительным количеством мокроты, отделяемой за сутки (порядка полулитра).