История болезни
Вторичная гнойная рана передней брюшной стенки в стадии регенерации после релапаротомии
Фамилия, имя отчество больного
Вторичная гнойная рана передней брюшной стенки в стадии регенерации после релапаротомии
I. Общие сведения о больном
3. Постоянное место жительства
4. Место работы, профессия, должность: пенсионерка.
5. Кем направлен больной: по выписке из 2 хир.отделения
6. Доставлен в стационар по экстренным показаниям:
Да, нет, через….часов после начала заболевания, получения травмы, госпитализирован в плановом порядке (подчеркнуть).
7. Дата и время поступления: 11.03.2011, 7:30.
8. Группа крови A(II) вторая; резус: Rh- (отрицательный).
9. Побочное действие лекарств (непереносимость):
10. Диагноз направившего учреждения: Заболевание сигмы.
11. Диагноз при поступлении: гранулирующая рана передней брюшной стенки
А) основное заболевание: вторичная гнойная рана передней брюшной стенки в стадии регенерации после релапаротомии.
Б) сопутствующие заболевания: ХОБЛ сред. тяжести течения, хронический пиелонефрит, артериальная гипертония II степени, риск III, II стадия, эмфизема легких, пневмосклероз, хроническая железодефицитная анемия средней степени тяжести.
В) осложнения в течение данного заболевания:
12. Дата и название операции:
13. Послеоперационные осложнения:
14. Послеоперационные осложнения: отсутствуют
На наличие раны на передней брюшной стенке, боли в области раны, слабость, утомляемость, плохой аппетит, периодические боли и судороги в области левого бедра, потемнение в глазах, головокружение, бессонница.
III. История развития данного заболевания
Считает себя больной с 24 декабря 2010 года (95 суток), когда появились сильные спастические боли в нижней части живота, которые характеризовались возникающими тенезмами. За несколько дней до этого у нее возник запор. Вечером 24 декабря температура поднялась до 37,7°. Больная поставила очистительные клизмы, которые обеспечивали непродолжительный облегчающий эффект, и решила не обращаться за помощью в больницу, так как решила, что все пройдет само по себе. Так продолжалось до 9 февраля 2011 года, когда боли значительно усилились и больная потеряла сознание. Ее дочь вызвала скорую и больная была в экстренном порядке доставлена бригадой скорой медицинской помощи во 2-е хирургическое отделение ЖДБ и была прооперирована по поводу: Заболевание сигмовидной кишки, осложненное абсцессом брюшной полости. Во время операции провели резекцию сигмовидной кишки с наложением сигмо-сигмовидного анастомоза. На следующий день после операции у больной повысилась температура до 39,3°С, появилась лихорадка, тошнота, рвота, острая резкая боль в животе. 11 февраля 2011 года была проведена релапаротомия, в связи с недостаточностью сигмо-сигмовидного анастомоза и развитием серозно-фибринозного перитонита, в ходе которой было проведена резекция сигмо-сигмовидного анастомоза и наложение колостомы. С 11 февраля до 11 марта ее состояние постепенно улучшалось с тяжелого до средней степени тяжести, температура снизилась до 37°С, интенсивность болей уменьшилась.
11.03.2011 она была переведена в 3-е хирургическое отделение с диагнозом: гранулирующая рана передней брюшной стенки, где и находилась на момент курации. В период с 11.03.2011 по 29.03.2011 проводились мероприятия, направленные на заживление послеоперационной раны, а именно проводились перевязки с 10% р-ром NaCl, обработка раневой поверхности( удаление некротизированных участков, гноя) и мероприятия, направленные на улучшение общего состояния больной( витаминотерапия, лечение артериальной гипертензии).
IV. История жизни больного
Родилась в Оренбурге, развивалась по возрастам. В семье было четверо детей (она старшая). Образование – 8 классов, с 16 лет пошла работать на кирпичный завод, затем работала на шпалопропиточном заводе (с 32 лет). На пенсию ушла в 58 лет.
Есть муж, имеет двоих детей. В течении жизни никакими серьезными заболеваниями не страдала, за исключением респираторно-вирусных инфекций. Травм не получала. Вредных привычек не имеет (курение, алкоголь, наркомания). Аллергии на лекарственные средства не выявлено. Родители больной умерли рано, по ее словам, отец – от двустороннего воспаления легких, а мать – от мышиной лихорадки. Один раз делали переливание крови (330мл – во время операции ). Переливание перенесла нормально, осложнений, связанных с этим не было.
По словам больной, у нее было 3 беременности, 2 раза были роды, 1 раз делала аборт. Гинекологических заболеваний нет.
V. Настоящее состояние больного
Общее состояние больной удовлетворительное, положение вынужденное (лежит на левом боку). Температура тела нормальная. Вес-100 кг при поступлении Гиперстения, присутствует ожирение 2 степени. Кожные покровы сухие, шелушащиеся, дряблые, на них имеются пигментные пятна белого цвета. Регионарные лимфатические узлы головы, шеи и конечностей не пальпируются и безболезненны.
VI. Настоящее состояние больного
Редко проявляющиеся боли в области левого бедра, проявляющиеся вместе с судорогами, возникают в спокойном состоянии (связываются с пониженной физической активностью). Суставы подвижные, без деформаций. Нарушений функции конечностей не обнаружено. На ногах небольшие отеки.
Состояние артериальных сосудов на конечностях в норме, имеется варикозной расширение вен на нижних конечностях. Ногтевые пластинки и волосы без изменений.
Кашля и болей нет, одышка возникает при физической нагрузке, носит смешанный характер.
Грудная клетка гиперстенической формы, видимых нарушений не наблюдается, Дыхание свободное, через нос, смешанного типа, ритмичное, частота дыхания 17 дыхательный движений в минуту.
Пальпация грудной клетки безболезненная, эластичная. При перкуссии отклонений не обнаружено. Аускультативно выявлен о везикулярное дыхание.
Бывают редко возникающие колющие боли в сердце, которые иррадируют в плечо. Выявлены небольшие отеки ног, одышка при физической нагрузке.
При пальпации пульс на лучевой артерии 68 ударов в минуту, ритмичный, слабого наполнения, ненапряженный, обычный по форме, синхронный на обоих руках. АД: 120/80. При осмотре область сердца без видимых изменений, сердечный горб отсутствует, верхушечный толчок не виден. При пальпации сердечный толчок не определяется, Верхушечный толчок ограниченный, определяется на 2 см от левой средне-ключичной линии. При перкуссии границы относительной тупости несколько смещены влево. Границы абсолютной сердечной тупости не изменены. При аускультации наблюдается акцент II тона на аорте. Патологические шумы отсутствуют.
На данный момент болей нет, аппетит ослаблен, тошноты, рвоты не наблюдается. Иногда наблюдается отрыжка. Стул 3-4 раза в день, жидкий, зеленовато-коричневый. Наблюдается повышенное отхождение газов.
Полость рта без видимых изменений, язык с черным налетом. Наблюдается отсутствие нескольких зубов на верхней и нижней челюстях, вставных зубов нет. Десны без изменений. Живот округлый, симметричный, наблюдается некоторое вздутие. Поверхностная пальпация безболезненная. Видимой пульсации, перистальтики не наблюдается. На коже кроме раны имеется рубец округлой формы, диаметром примерно2,5-3 см и глубиной 1 см. Получить размеры печени по Курлову и произвести полную пальпацию органов брюшной полости не представляется возможным из-за наличия раны. Перистальтические шумы кишечника хорошо выслушивается.
Боли отсутствуют, мочеиспускание нормальное, безболезненное, регулярное, 4-5 раз в день. Цвет мочи желтый, без видимых изменений. Количество примерно 100 мл.
При пальпации почек изменений не выявлено, симптом Пастернацкого отрицательный.
Признаков нарушения не обнаружено.
На нарушения памяти больная не жалуется, сон нормальный. Периодические головные боли, состояние спокойное.
А) Состояние больной вменяемое, внимание не нарушено, адекватно воспринимает происходящее.
Б) Тонус мышц и объем движений ослаблен
В) Болевая, тактильная и температурная чувствительность не нарушена.
VII. Местные признаки заболевания
В области средней линии живота, в мезогастрии, имеется рана, закрытая марлевой повязкой. После снятия повязки, на ее поверхности обнаруживается серозно-гнойное отделяемое сине-зеленого цвета, имеющее характерный запах. Имеются 2 воронкообразные раны. Верхняя рана имеет размеры примерно 2,0х4,0х3,0см, а нижняя – 6,0х3,0х4,0см. В ране наблюдается мелкозернистая ярко-красная упругая, не повреждающаяся при перевязке грануляционная ткань. По краям раны имеется тонкий ободок краевой эпителизации нежно-розового цвета. На стенках раны имеется небольшой желтый налет фибрина. Признаки кровотечения отсутствуют. Прилежащие ткани слегка уплотнены, отека и гиперемии не наблюдается. Пальпация безболезненная, при этом нет отхождения экссудата. После обследования раны была наложена асептическая повязка с 10% р-ром NaCl.
VIII. Обоснование предварительного диагноза
На основании жалоб больной на наличие раны , объективного обследования раневой поверхности(внешний вид), характера отделяемого из раны, а так же данных анамнеза(проведение релапаротомии) можно поставить предварительный диагноз – вторичная гнойная рана передней брюшной стенки в стадии регенерации после релапаротомии.
Данные специальных методов исследования
2. лейкоциты – 16,6*109/л; (лейкоцитоз)
3. гемоглобин – 107 г/л; (анемия)
— сегментоядерных нейтрофилов- 75,5%,
Заключение: арегенераторная гипохромная анемия, СОЭ ускоренная, нейтрофильный лейкоцитоз.
Заключение: протеинурия, наличие слизи.
IX. Клинический окончательный диагноз
а) основное заболевание: вторичная гнойная рана передней брюшной стенки в стадии регенерации после релапаротомии.
б) сопутствующие заболевания: ХОБЛ сред. тяжести течения, хронический пиелонефрит, артериальная гипертония II степени, риск III, II стадия, эмфизема легких, пневмосклероз, хроническая железодефицитная анемия средней степени тяжести.
в) осложнения в течении данного заболевания: отсутствуют
1. При лечении инфицированных ран применяется определенное лечение в зависимости от фазы раневого процесса. Лечение в первой фазе раневого процесса заключается в создании условий для хорошего оттока экссудата, гноя и отделения некротизировавшихся тканей, а также в проведении мероприятий по предупреждению проникновений инфекции из раны в организм. Края обрабатываются спиртом и йодсодержащим раствором, либо другим антисептиком. Полость раны очищается марлевым шариком или салфеткой от гноя и свободно лежащих участков некроза, иссекаются некротизированные ткани. Определенное влияние на течение гнойного процесса в этот период оказывают антисептические растворы, вводимые в рану. Происходящее при этом уничтожение микробов, замедление их роста и размножения уменьшают опасность заражения и отравления всего организма и благоприятно влияют на защитные процессы, протекающие в ране. Очень важно в этот период увеличить приток крови к ране. Это достигается применением тепла в виде грелок, суховоздушных горячих ванн. Однако не следует применять согревающие компрессы, так как они резко нарушают отток гноя и увеличивают всасывание токсических продуктов в организм. Не менее важным моментом является создание покоя ране вплоть до применения иммобилизирующих повязок (шины, гипсовые лонгеты и др.). Применяются ежедневные перевязки, удаление гноя с помощью дренажей, дренирование раны. В первой фазе заживления, когда имеется обильная экссудация, нельзя применять мазевые препараты, так как они создают препятствие оттоку отделяемого, в котором находится большое количество бактерий, продуктов протеолиза, некротических тканей. В этот период повязка должна быть максимально гигроскопична и содержать антисептики. Ими могут быть: 3% раствор борной кислоты, 10% раствор хлорида натрия, 1% раствор диоксидина, 0,02% раствор хлоргексидина и др. Лишь на 2-3 сутки возможно применение водорастворимых мазей: «Левомеколь», «Левосин», «Левонорсин», «Сульфамеколь» и 5% диоксидиновая мазь.
Определенное значение в лечении гнойных ран имеет «химическая некрэктомия» с помощью протеолитических ферментов, оказывающих некролитическое и противовоспалительное действие. Для этого используются трипсин, химотрипсин, химопсин. Препараты засыпаются в рану в сухом виде или вводятся в растворе антисептиков. Для активного удаления гнойного экссудата непосредственно в рану укладывают сорбенты, наиболее распространенным из них является полифепан.
С целью повышения эффективности и дальнейшего лечения гнойных ран в современных условиях применяют разнообразные физические методы воздействия. Широко используется ультразвуковая кавитация ран, вакуумная обработка гнойной полости, обработка пульсирующей струей, различные способы применения лазера. Все эти методы преследуют цель ускорения очищения от некротических тканей и губительного воздействия на микробные клетки.
Ультразвуковая кавитация ран
Метод ультразвуковой кавитации ран, основанный на местном применении низкочастотного ультразвука, позволяющий совместить его антибактериальное действие и процесс механической очистки раны. Ультразвук обладает целым рядом очевидных преимуществ. При его использовании возможно проведение минимальноинвазивной обработки раны (щадящая ультразвуковая некрэктомия). Глубокая дезинфекция раны, благодаря бактерицидному действию ультразвука, в сочетании с активным дренажом раны способствует ее очищению в более короткий срок. Кроме того, к несомненным преимуществам УЗК следует отнести безболезненность обработки, отсутствие местного раздражающего действия, минимальные затраты времени на обработку (30-60 с/см2) и возможность проведения стационарного и амбулаторного лечения благодаря мобильности используемого оборудования. Указанный метод полностью отвечает современным представлениям ведения хронических ран.
Ультразвуковая кавитация позволяет сократить длительность экссудативной фазы и ускорить переход раны в стадию грануляций, способствует снижению частоты инфекционных осложнений и, как следствие, необходимость госпитализаций и хирургических вмешательств
Обработка раны пульсирующей струей
Попытки промывания ран большим количеством жидкости во время хирургической обработки делались давно, но не получили распространения из-за технического несовершенства и отсутствия объективных методов контроля, позволяющих определять степень эффективности процедуры. Разработка современной аппаратуры и количественной бактериологии позволила в значительной степени избавиться от этих недостатков и создать новый метод — обработку рапы пульсирующей струей жидкости.
Достоинствами этого метода является уменьшение микробной обсемененности раневой поверхности за счет высокочастотной пульсации (около 900-1200 в минуту), что обеспечивает положительный эффект, но в тоже время не повреждает ткани.
Эффект обработки объясняется в основном механическим воздействием на рану: в фазе «давления» струя жидкости освобождает слабо фиксированные элементы, в том числе мелкие обрывки омертвевших тканей, мелкие инородные тела, свертки крови и микробные тела; в межпульсовой «декомпрессионной» фазе они удаляются из раны потоком жидкости. Благодаря завихрению струя перемещается по ране в виде «бегающего пятна» и обработка не занимает много времени.
Внедрение в хирургическую практику методов лазерного облучения побудило исследователей к их апробации при лечении гнойной раны. В нашей стране созданы лазерные хирургические установки с наполнением углекислым газом («Скальпель», «Разбор»). Используя высокую энергетическую мощность СОг-лазеров, некоторые авторы применяют сфокусированный луч лазера в качестве «светового скальпеля. Его преимуществами считают быстрое одномоментное удаление всех пораженных тканей при незначительной кровопотере благодаря эффекту фотокоагуляции, малую травматизации) тканей, стерилизующее действие на раневую поверхность, благоприятное течение послеоперационного периода.
Сфокусированный луч лазера вызывает в месте воздействия на ткани мгновенное вскипание и испарение жидкой части с обугливанием плотных субстанций. При этом можно эффективно удалять гнойно-некротические ткани с поверхности ран, что приводит к сокращению экссудативной фазы воспаления и ускоряет заживление ран.
Нельзя не упомянуть о медикаментозном лечении ран, так как это является неотъемлимой частью терапии, и от этого напрямую зависит успех лечения.
На первых этапах лечения основной задачей является подавление жизнедеятельности раневой микрофлоры. В первую очередь, это может быть достигнуто за счет использования поверхностно-активных веществ — детергентов, или катионных мыл. Они обладают выраженным поверхностно-активным действием. К ним относятся такие представители как Церигель и Роккал. Детергенты обладают бактерицидным действием, ингибируют ферменты стафилококка, усиливают фагоцитарную реакцию. Они эмульгируют жироподобные вещества, проникают в мертвый субстрат раны и ускоряют его отторжение. Достаточно активным противомикробным спектром обладают сульфаниламиды — сульфамилон (5% водный раствор или 10% мазь на водорастворимой основе) и диоксидин. Эти препараты эффективны при стафилококковой, сине-гнойной и анаэробной инфекции.
Не менее эффективными препаратами в борьбе с широким спектром микробной флоры являются осмотические средства на основе полиэтиленгликолей с активными антисептиками, какими являются мази дебризан, проксалон, в состав которой входит нитазол, мазь стрептонитол. Все они также способны проникать в толщу некроза и способствуют отторжению его.
При синегнойной инфекции активными антисептиками являются борная кислота в виде присыпок на рану, порошок солофура и кристаллическая салициловая кислота в виде аппликаций на рану толщиной 0,3—0,5 см.
Наконец, нельзя не упомянуть об окислительных системах — растворах, среди которых наиболее стабильно применяемым является «первомур», состоящий из муравьиной кислоты и перекиси водорода. Этот окислительный раствор еще широко используется и для мытья рук, дезинфекции медицинской аппаратуры и инструментария.
Лечение ран во второй фазе в основном сводится к защите грануляций от повреждений и вторичного инфицирования. В этот период противопоказано применение гипертонических и антисептических растворов, так кок они разрушают грануляции и замедляют их рост. Неблагоприятное действие оказывают влажные повязки, нарушающие процессы замещения грануляций соединительной тканью. Защита ран и грануляций осуществляется накладыванием асептических масляных повязок (рыбий жир, вазелиновое масло). Необходимо добиться полного заполнения раны грануляциями. При вялом образовании грануляций производят смазывание их слабым (1—2%) раствором ляписа, раздражение физиотерапевтическими процедурами (УВЧ, стерильный парафин), усиливают общеукрепляющее лечение (переливание крови, витамины, диетическое питание). Иногда наблюдается избыточное разрастание грануляции, которые, выступая над поверхностью кожи, препятствуют окончательному заживлению раны (эпителизации). В этих случаях грануляции прижигают концентрированными (20—30%) растворами ляписа. Рана считается зажившей, когда полностью произойдет ее эпителизация.Так же проводят мероприятия, направленные на сближение краев раны: сначала сближают края полосками лейкопластыря, затем, по мере утихания воспалительного процесса, используют ранний или поздний вторичный шов, а при большой площади поверхности раны – аутодермопластику.
2. На момент курации лечение производится следующим образом: ежедневные перевязки, с обработкой раневой поверхности 10% NaCl., лечение артериальной гипертензии(ингибиторы АПФ — Эналаприл), бронхолитики миотропного действия(Эуфиллин), диуретики(Диувер), витаминотерапия(Фенюльс, Фолиевая кислота).
XI. Список использованной литературы
1. Гостищев В.К. Общая хирургия / Учебник. –М.: Медицина. –1997.-672с.
2. Золтан Я. Операционная техника и условия оптимального заживления ран./Монография-, М.:1995. -250с.
3. Кузин М.И, О. С. Шкроб, Н. М. Кузин и др.; Хирургические болезни/ Под ред. М. И. Кузина. — 3 — е изд., перераб. и доп. — М.: Медицина, 2002. — 784с.
4. Курбангалеев СМ. Гнойная инфекция в хирургии: принципы и методы лечения. — М.: Медицина, 1985. — 272с.
5. Савельев В.С., Гельфанд Б.Р. Абдоминальная хирургическая инфекция/Руководство.,-М.: Медицина,2006.-375с.
6. Савчук Б.Д. Гнойный перитонит/- М. Медицина , 1979г.-295с.
7. Кузин М.И., Костюченок Б.М. Раны и раневая инфекция. — М.: Медицина, 1990. — 591 с.
источник
Абсцесс передней брюшной стенки.
Республиканский клинический госпиталь ИОВ им. П. М. Машерова.
Абсцессы и инфильтраты передней брюшной стенки являются осложнением ряда заболеваний, повреждений и оперативных вмешательств на органах брюшной полости, забрюшинного пространства и таза. Осложнения эти связаны: с уменьшением эффективности антибиотиков; с внедрением в медицинскую практику иммунодепрессивных и гормональных препаратов, которые подавляют реактивность организма; с массовой аллергизацией населения; с увеличением удельного веса группы больных пожилого и старческого возраста, страдающих нарушением обменных процессов, легочно-сердечной недостаточностью, избыточным весом, понижением реактивности организма, а также некоторым пренебрежением выполнения жестких требований правил асептики и антисептики.
Больной К., 72 лет, поступил в терапевтическое отделение Республиканского клинического госпиталя ИОВ им. П. М. Машерова 12. 01. 99г. в удовлетворительном состоянии с жалобами на общую слабость, ноющие боли в правой подвздошной области с иррадиацией в поясничную область, усиливающиеся при движении, периодические сжимающие боли за грудиной, купирующиеся приемом валидола, одышку, учащенное мочеиспускание.
В анамнезе у больного ИБС около 10 лет, сахарный диабет II типа около 12 лет, хронический пиелонефрит и мочекаменная болезнь. 24. 09. 98г. оперирован по поводу острой спаечной кишечной непроходимости в 6 ГКБ.
В терапевтическом отделении получал курс лечения по поводу ИБС, сахарного диабета, хронического пиелонефрита обеих почек.
С 18. 01. 99г. состояние больного ухудшается: беспокоят боли в надлобковой и паховых областях с иррадиацией в промежность и правое бедро, значительная болезненность при ходьбе и в покое, особенно ночью, повышение t тела до 37,5, снижение аппетита, тошнота.
Объективные данные: кожные покровы бледные, язык влажный, у корня обложен белым налетом. Над легкими дыхание везикулярное, хрипы не прослушиваются, ЧД – 18 в 1 мин. Тоны сердца приглушены, ритмичны, систолический шум на верхушке, ЧСС – 80 в 1 мин., АД – 150/95 мм. рт. ст. Живот и лапаратомный рубец мягкие, при пальпации отмечается болезненность в гипогастрии. Печень увеличена, на 3 см выступает из-под края реберной дуги.
Данные лабораторного исследования:
ОАК: Нв – 102 г/л, эр. – 3,6х10 12 /л, L – 11,3х10 9 /л, СОЭ – 70 мм/час.
БАК: мочевина – 13,4 ммоль/л, креатинин – 267,4 мкмоль/л,
ОАМ: мутная, р-ция кислая, уд. вес – 1013, белок – 1,9 г/л, сахар – нет, эр – измененные и неизмененные 3-5 в поле зрения, L — в большом количестве.
Ан-з мочи по Нечипоренко: L — густо покрывают поле зрения, эр. – в значительном количестве.
Данные специальных методов исследования:
22. 01. 99г. Обзорная урограмма: теней конкрементов не выявлено. R-графия костей таза: Деструктивных изменений в костях таза не выявлено. Начальные дегенеративные изменения в тазобедренных суставах.
УЗИ органов брюшной полости от 22. 01. 99г. Заключение: Ультразвуковая картина хронического холецистита; хронического пиелонефрита обеих почек. Признаки гидронефроза левой почки. Киста правой почки.
Назначена антибактериальная инфузионная терапия.
Состояние больного без улучшения: сохраняются боли в надлобковой и паховых областях, в тазобедренных суставах, более выраженные справа, резкое ограничение ротации и отведения обеих ног. Боли более выражены в покое, особенно ночью. Появилась болезненность мышц правого бедра проксимальной части, капилляротоксикоз в области голеностопных суставов.
В крови нарастает лейкоцитоз до 13,6х10 9 /л, Нв – 59 г/л, СОЭ – 75 мм/час, мочевина повышается до 18 ммоль/л.
При пальпации живота в дистальной части лапаратомного рубца определяется уплотнение по ходу прямой мышцы живота. Было решено произвести УЗИ передней брюшной стенки датчиком 7,5 МГц.
УЗИ от 2. 02. 99г. проводилось на аппарате АU-4 (ESAOTE-BIOMEDICA) с цветным допплеровским картированием и энергетическим допплером.
У дистального края рубца на глубине 18 мм лоцируется уплотнение ткани 43х23 мм с гипоэхогенным участком в центре. Над лонным сочленением на глубине 11 мм лоцируется такой же участок 35х24 мм с эхонегативными очагами разряжения в центре. В правой паховой области с переходом на правое бедро на глубине 12 мм лоцируется эхонегативный участок с неровными нечеткими контурами 33х37 мм с взвешенными в нем мелкими экопозитивными образованиями. Кровотока в вышеуказанных патологических образованиях при ЦДК не определяется. Заключение: Абсцесс (флегмона) передней брюшной стенки, мышц правого бедра?
Для подтверждения диагноза произведена КТ органов малого таза (2. 02. 99г.). Определяется неравномерное утолщение левой прямой мышцы живота в разряжением структуры верхнего края симфиза. В медиальной группе мышц правого бедра определяется утолщение мышц с наличием жидкостного образования в мышцах. Заключение: Инфильтрат передней брюшной стенки. Абсцесс в медиальной группе мышц правого бедра.
Данные обзорной R-графии брюшной пролости (3. 02. 99г): Определяется расширение лонного сочленения, замыкательные пластинки лонных костей нечеткие. Заключение: R-картина симфизита.
5. 02. 99г. произведена операция вскрытия абсцесса передней брюшной стенки, получено небольшое количество мутного гноя с «хлопьями». Назначена адекватная антибиотикотерапия, дренаж раны. Состояние больного нормализовалось.
Проведено контрольное УЗИ (19. 02. 99г.). Динамика положительная. Деструктивных изменений тканей передней брюшной стенки не выявлено. В правой паховой области лоцируется осумкованный субстрат с мелкими эхопозитивными включениями.
источник
Наименование лечебного учреждения: городская клиническая больница №3
Непереносимые лекарственные вещества: не выявлены
Пол: женский. Возраст: 67 лет.
Профессия: пенсионерка. Образование: полное среднее.
Адрес: г.Саратов, Ленинский район.
Дата поступления: 16 декабря 2008г.
Дата выписки: 29 декабря 2008г.
Дата операции: 18 декабря 2008г.
Клинический диагноз: послеоперационная вентральная грыжа.
Осложнения: невправимость грыжи.
Сопутствующие заболевания: ИБС. Ишемическая кардиомиопатия. Артериальная гипертензия II, риск III. Атеросклероз коронарных и мозговых сосудов. Варикозное расширение вен нижних конечностей.
Наименование операции: грыжесечение, пластика передней брюшной стенки.
Послеоперационные осложнения: отсутствуют.
Больная предъявляет жалобы на выпячивание в области старого послеоперационного рубца в правой подвздошной области, увеличивающееся со временем, и болевые ощущения в данной области при натуживании, кашле и физическом напряжении.
История настоящего заболевания
В ноябре 2002г. в 6 городской больнице больной была произведена операция по поводу деструктивного аппендицита, осложненного разлитым гнойным перитонитом. Рана заживала вторичным натяжением. Через 6 месяцев больная стала замечать выпячивание в области послеоперационного рубца и болевые ощущения в данной области при натуживании, кашле и физическом напряжении. Данное выпячивание со временем увеличивалось.
По данному поводу больная обратилась в поликлинику № 15, после чего хирургом была направлена в городскую клиническую больницу №3.
Дата рождения: 18 марта 1941г. Место рождения: Пензенская область, Мокшанский район, с. Озерки. В возрасте двенадцати лет переехала с семьей в с. Дмитриевка Пензенской области, в возрасте 16 лет — в с. Головенщина Пензенской области. Росла и развивалась в благополучной семье, не отставая от сверстников. Из перенесенных в детстве заболеваний отмечает частые отиты. Окончила 10 классов средней общеобразовательной школы. С 1962г. по 1999г. проживала в Туркмении; с 1999 по 2000г. — в с. Боево Воронежской области. В 2000г. переехала в г.Саратов. С 1962 по 1966гг. работала секретарем-машинисткой, а с 1966 по 1999гг. — начальником отдела кадров на заводе стройматериалов №6. В местах лишения свободы не пребывала. Туберкулез, болезнь Боткина, венерические заболевания отрицает. В ноябре 2002г. в 6 городской больнице больной была произведена операция по поводу деструктивного аппендицита, осложненного разлитым гнойным перитонитом. 22 февраля 2008г. в клинике глазных болезней была произведена операция по поводу глаукомы. Лекарственной зависимости не выявлено. Аллергологический анамнез без особенностей. Семейное положение: вдова. Гинекологический анамнез без особенностей: половое созревание — 14 лет, беременностей — 10, родами из которых закончились — 2, выкидышами — 3, абортами — 5. Дети родились здоровыми. Климакс — с 46 лет. В семейном анамнезе и наследственности злокачественных, психических, обменных, специфических и генетических заболеваний у ближайших родственников не выявлено. Вредные привычки отсутствуют.
Состояние в настоящее время
Общее состояние: удовлетворительное.
Кожа и видимые слизистые оболочки: чистые, нормальной окраски.
Мышцы: развитие удовлетворительное, тонус нормальный, болезненности нет.
Кости: деформации нет, болезненности при поколачивании нет.
Суставы: конфигурация не изменена, болезненности нет, амплитуда движений в суставах не изменена.
Лимфатические узлы, доступные пальпации, не определяются.
Состояние по органам и функциональным системам
При осмотре сосудов шеи выявляется пульсация аорты в яремной ямке, сонных артерий, яремных вен. Верхушечный толчок при внешнем осмотре не определяется. При пальпации — локализуется в пятом межреберье на 1,5см внутри от левой срединноключичной линии. По высоте средний, по силе средний. Площадь — 2 см?. Форма: конусовидный. Скорость: обычный. Резистентность: резистентный.
Границы относительной тупости сердца: правая — в 4 межреберье на 1см кнаружи от правого края грудины; верхняя — на 3 ребре на 1см левее левой окологрудинной линии; левая — в 5 межреберье на 1,5см внутри от левой срединноключичной линии и совпадает с верхушечным толчком.
Поперечник относительной тупости сердца: 11см.
Конфигурация сердца нормальная («талия» сохранена).
Границы абсолютной тупости сердца: правая — в 4 межреберье по левому краю грудины; верхняя — на 4 ребре на 1см левее левой окологрудинной линии; левая — в 5 межреберье на 3см кнутри от левой срединноключичной линии.
Ритм правильный, тоны ясные, чистые.
1-ая точка (верхушка сердца, митральный клапан) — нормальной звучности;
4-ая точка (над мечевидным отростком, трехстворчатый клапан) — нормальной звучности;
2-ая точка (второе межреберье справа от грудины, аортальный клапан) — нормальной звучности;
3-я точка (второе межреберье слева от грудины, клапан легочного ствола) — нормальной звучности;
1-ая точка — не выслушивается.
Пульс на лучевых артериях: на обеих руках синхронный и одинаковый по величине; ритмичный; частота 78 в мин (нормальный); удовлетворительного напряжения, наполнения; малой величины; медленной формы; низкий по высоте.
Форма грудной клетки: нормостеническая. Передне-задний размер меньше бокового. Расположение ключиц симметричное. Выраженность над- и подключичных ямок умеренная. Надчревный угол равен 90°. Направление ребер — косо вниз. Межреберные промежутки обычной ширины. Позвоночник прямой. Расположение лопаток симметричное.
Обе половины грудной клетки симметричны, синхронно участвуют в движении.
Дыхание через нос свободное. Дыхание ритмичное, тип — грудной. Частота дыхания 18 в 1 мин., средней глубины.
При пальпации грудная клетка безболезненная, резистентная. Голосовое дрожание одинаковое на симметричных участках. Экскурсия грудной клетки при спокойном дыхании — 2см, на вдохе — 3см, на выдохе — 3см. При перкуссии над всеми полями легких выявляется ясный легочный звук.
Высота стояния верхушек над ключицами
Подвижность нижнего края легкого:
околопозвоночная (остистый отросток грудного позвонка)
Остистый отросток 11 грудного позвонка
Остистый отросток 11 грудного позвонка
Пространство Траубе сохранено.
При аускультации над легкими выслушивается везикулярное дыхание, над гортанью — ларинго-трохеальное. Хрипов нет.
Аппетит в норме. Глотание свободное.
Губы бледно-розового цвета, сухие. Слизистая оболочка ротовой полости розового цвета. Язык у корня обложен белым налетом, влажный. Десны и слизистая глотки розовые.
Живот симметричной формы; при пальпации мягкий, безболезненный. Напряжение передней брюшной стенки не выявляется. Симптом Щеткина-Блюмберга отрицательный. В правой подвздошной области имеется послеоперационный рубец после разреза Волковича-Дьяконова и выпячивание округлой формы, размерами 25/20/15см, мягко-эластической консистенции, невправимое в брюшную полость, безболезненное. Кожа над ним истончена, обычной окраски. При перкуссии определяется тимпанический звук. Аускультируется перистальтика кишечника. При глубокой методической сколзящей пальпации по Образцову-Стражеско в левой подвздошной области определяется сигмовидная кишка: плотная, безболезненная, цилиндрической формы, не урчит. Поперечноободочная, слепая кишка и желудок не пальпируются. Над всей брюшной полостью определяется тимпанический звук при перкуссии; при аускультации — перистальтика.
Область печени при осмотре без изменений. Печень не пальпируется. Размеры печени по Курлову по трем линиям: 9см, 8см, 6см. Пальпаторно желчный пузырь не определяется.
При осмотре области селезенки видимого увеличения нет. Не пальпируется, безболезненная. Длинник по 10 ребру составляет 10см.
Стул регулярный, оформленный.
Диурез около 1000 мл в сутки. Мочеиспускание безболезненное, свободное, 5-6 раз в день, дневной диурез преобладает над ночным. Моча светло-соломенного цвета. При внешнем осмотре области почек и надлобковой области изменений не выявлено. Почки не пальпируются, симптом Пастернацкого отрицательный. При пальпации над лоном болезненности нет. Мочевой пузырь не пальпируется. При глубокой скользящей бимануальной пальпации в положении на спине и стоя почки не пальпируются. Половые органы развиты соответственно полу и возрасту.
Нервная, эндокринная система и органы чувств
При осмотре шеи увеличения щитовидной железы нет, не пальпируется, экзофтальма нет. Молочные железы при пальпации однородной мягко-эластической консистенции.
Больная в сознании, в пространстве и во времени ориентирована, контактна, в хорошем настроении, спокойна. Активных двигательных расстройств не наблюдается. На вопросы отвечает адекватно, с охотой. Память сохранена. Интеллект соответствует полученному образованию и социальной среде. Головных болей и головокружения нет. Слух и зрение без явных изменений. Изменения осязания, обоняния и вкуса нет. Кожная, болевая, температурная чувствительность сохранены. Физиологические рефлексы в норме.
Больная предъявляет жалобы на выпячивание в области старого послеоперационного рубца в правой подвздошной области, увеличивающееся со временем, и болевые ощущения в данной области при натуживании, кашле и физическом напряжении.
В правой подвздошной области имеется послеоперационный рубец после разреза Волковича-Дьяконова, и выпячивание округлой формы, размерами 25/20/15см, мягко-эластической консистенции, невправимое в брюшную полость, безболезненное. Кожа над ним истончена, обычной окраски. При перкуссии определяется тимпанический звук. Аускультируется перистальтика кишечника.
Данные лабораторных и специальных исследований
1. Общий анализ крови (17.12 2008г.):
Палочкоядерные нейтрофилы — 2%
Сегментоядерные нейтрофилы — 54%
2. Общий анализ мочи (17.12 2008г.):
Цвет — соломенно-желтый, мутноватая
Желчные пигменты — отрицат.
Плоский эпителий — единич. в поле зрен.
Лейкоциты — единич. в поле зрен.
Эритроциты неизмененные — 0-1 в поле зрен.
Бактерии — в небольшом колличестве
Яйца глистов не обнаружены
4. Биохимический анализ крови (16.12.2008г.):
Общий билирубин — 10,4 ммоль/л
5. Коагулограмма (17.12.2008г.):
Гематокрит — 55% (норма 45 — 55)
Фибриноген — 280 мг/л (норма 210 — 300)
Ретракция кровяного сгустка — 41% (норма 38±5)
Фибринолитическая активность — 13,5% (норма 4 — 16,5)
6. Ультразвуковое исследование органов брюшной полости (3.12.2008г.):
При ультразвуковом исследовании органов брюшной полости обнаружены следующие изменения:
— перетяжка в желчном пузыре;
— диффузные изменения в поджелудочной железе.
7. Рентгенография желудка (17.12.2008г.):
При рентгенографии выявлен полипоз желудка. Пищевод свободно проходим для контраста, перистальтика желудка сохранена.
Сводка патологических симптомов. Анализ клинической картины
1. Выпячивание в области старого послеоперационного рубца в правой подвздошной области.
2. Выпячивание увеличивается со временем.
3. Его размеры на данный момент: 25/20/15см.
4. Выпячивание мягко-эластической консистенции.
5. Выпячивание невправимо в брюшную полость.
6. При пальпации выпячивание безболезненное.
7. Кожа над ним истончена, обычной окраски.
8. При перкуссии выпячивания определяется тимпанический звук.
9. При аускультации выпячивания выслушивается перистальтика кишечника.
10. Умеренная болезненность в области выпячивания.
11. Болезненность появляется при натуживании, кашле и физическом напряжении.
Синдромы: опухолевидное образование, болевой синдром.
Ведущий синдром: опухолевидное образование.
1. На основании жалоб больной на выпячивание в правой подвздошной области, невправимое в брюшную полость, умеренно болезненное, можно предположить абсцесс передней брюшной стенки.
Однако болезненность появляется только при натуживании, кашле и физическом напряжении.
Исходя из сущности предполагаемого заболевания, можно было бы ожидать у больной появление резких болей в области опухолевидного образования, флюктуации при его пальпации, притупления перкуторного звука при перкуссии, гиперемированной кожи над ним, местного повышения температуры; появление лихорадки, в общем анализе крови — лейкоцитоз, увеличение СОЭ, однако данных симптомов в клинической картине больной не наблюдается.
В клинической картине нашей больной наблюдается опухолевидное образование с 2003 года, а такое длительное течение, в свою очередь, несвойственно для абсцесса. При пальпации выпячивание безболезненное, однако, наблюдается умеренная болезненность в области выпячивания, появляющееся только при натуживании, кашле и физическом напряжении, при абсцессе боль носит постоянный интенсивный характер. При перкуссии выпячивания определяется тимпанический звук, при абсцессе — притупление. Кожа над опухолевидным образованием нормальной окраски, при абсцессе — гиперимирована.
Следовательно, наше первое предположение несостоятельно и может быть отвергнуто.
2. На основании жалоб больной на выпячивание в правой подвздошной области округлой формы, мягко-эластической консистенции, безболезненное при пальпации, на его невправимость можно предположить у больной такое заболевание, как липома.
Исходя из сущности предполагаемого заболевания, можно было бы ожидать у больной увеличения регионарных лимфатических узлов, появления псевдофлюктуации, однако данных симптомов не наблюдается.
В клинической картине больной наблюдается болезненность в области выпячивания при натуживании, кашле и физическом напряжении, при липоме боли и болезненности не наблюдается. При перкуссии определяется тимпанический звук, при липоме — тупой. При аускультации выслушивается перистальтика кишечника, при липоме — отсутствует.
Следовательно, наше второе предположение несостоятельно и может быть отвергнуто.
3. На основании жалоб больной на выпячивание в правой подвздошной области округлой формы, безболезненное при пальпации, на его невправимости и давности существования можно предположить у больной такое заболевание, как фиброма.
Исходя из сущности предполагаемого заболевания, можно было бы ожидать у больной увеличения регионарных лимфатических узлов, однако данного симптома у больной не наблюдается.
В клинической картине больной наблюдается болезненность в области выпячивания при натуживании, кашле и физическом напряжении, при фиброме боли и болезненности не наблюдается, данное опухолевидное образование имеет мягко-эластическую консистенцию, а фиброма — плотную. При перкуссии определяется тимпанический звук, при фиброме — тупой. При аускультации выслушивается перистальтика кишечника, при фиброме — отсутствует.
Следовательно, наше третье предположение несостоятельно и может быть отвергнуто.
4. На основании жалоб больной на выпячивание в правой подвздошной области округлой формы, безболезненное при пальпации, на его невправимости можно предположить у больной такое заболевание, как атерома.
Размеры выпячивания (25/20/15см) достаточно большие, не характерные для атеромы.
Исходя из сущности предполагаемого заболевания, можно было бы ожидать у больной увеличения регионарных лимфатических узлов, однако данного симптома у больной не наблюдается.
В клинической картине больной наблюдается болезненность в области выпячивания при натуживании, кашле и физическом напряжении, при атероме боли и болезненности не наблюдается, данное опухолевидное образование имеет мягко-эластическую консистенцию, а атерома — плотную. При перкуссии определяется тимпанический звук, при атероме — тупой. При аускультации выслушивается перистальтика кишечника, при атероме — отсутствует.
Следовательно, наше четвертое предположение несостоятельно и может быть отвергнуто.
5. На основании жалоб больной на выпячивание в правой подвздошной области округлой формы, на его невправимости можно предположить у больной наличие эхинококковой кисты в тканях передней брюшной стенки.
Исходя из сущности предполагаемого заболевания, можно было бы ожидать у больной в общем анализе крови лейкоцитоз, увеличение СОЭ, зуд и покраснение кожи над областью эхинококковой кисты, но данных симптомов у больной не наблюдается.
В клинической картине больной данное опухолевидное образование имеет мягко-эластическую консистенцию, а эхинококковая киста — плотную. При перкуссии над выпячиванием определяется тимпанический звук, при эхинококковой кисте — тупой. При аускультации выслушивается перистальтика кишечника, при эхинококковой кисте — шум плеска. Так же следует учесть тот факт, что больная в эндемичные по данному заболеванию районы не выезжала.
Следовательно, наше пятое предположение несостоятельно и может быть отвергнуто.
6. На основании жалоб больной на выпячивание в правой подвздошной области, увеличивающееся со временем, и болевые ощущения в данной области, данных объективного осмотра: выпячивание округлой формы, мягко-эластической консистенции; при перкуссии над ним определяется тимпанический звук, аускультируется перистальтика кишечника, можно предположить у больной опухоль слепой кишки.
Однако болезненность появляется только при натуживании, кашле и физическом напряжении.
Исходя из сущности предполагаемого заболевания, можно было бы ожидать у больной увеличения регионарных лимфатических узлов, появления тупых болей в правой подвздошной области, а учитывая размеры данного опухолевидного образования (25/20/15см) можно предположить развитие кишечной непроходимости, и появление схваткообразных болей с задержкой стула, газов, вздутием живота, тошнотой, рвотой, усилением перистальтики; а так же — потерю аппетита, чувство тяжести в животе, запоры, поносы, патологические примеси в стуле (кровь, слизь, гной), повышенную утомляемость, слабость; анемию в анализах крови. Однако данных симптомов у больной не наблюдается.
В клинической картине больной при перкуссии над данным опухолевидным образованием определяется тимпанический звук, при опухоли слепой кишки — возможен звонкий тимпанит. При аускультации перистальтика кишечника в норме, при опухоли слепой кишки — усиленная перистальтика.
Следовательно, наше шестое предположение несостоятельно и может быть отвергнуто.
7. На основании жалоб больной на выпячивание в правой подвздошной области, увеличивающееся со временем, и болевые ощущения в данной области, данных объективного осмотра: выпячивание округлой формы, можно предположить у больной внематочную беременность.
Однако болезненность появляется только при натуживании, кашле и физическом напряжении.
Исходя из сущности предполагаемого заболевания, можно было бы ожидать у больной появление острых колющих болей в области живота или таза с иррадиацией вверх (френикус-симптом), или вниз в область наружных половых органов, или в прямую кишку; головокружение, обморочное состояние, снижение АД, учащение пульса и нарастающие симптомы внутреннего кровотечения, кровянистые выделения из влагалища.Однако данных симптомов у больной не наблюдается.
В клинической картине нашей больной наблюдается опухолевидное образование с 2003 года, а такое длительное течение, в свою очередь, нехарактерно для внематочной беременности (если не произошло обызвествление плода). При пальпации выпячивание безболезненное, однако, наблюдается умеренная болезненность в области выпячивания, появляющееся только при натуживании, кашле и физическом напряжении, при внематочной беременности боль носит интенсивный колющий характер. При перкуссии выпячивания определяется тимпанический звук, при внематочной беременности — тупой. Следует учесть так же тот факт, что больной 67 лет, климакс — с 46 лет.
Следовательно, наше седьмое предположение несостоятельно и может быть отвергнуто.
Основное заболевание: послеоперационная вентральная грыжа.
Осложнения: невправимость грыжи.
Сопутствующие заболевания: ИБС. Ишемическая кардиомиопатия. Артериальная гипертензия II, риск III. Атеросклероз коронарных и мозговых сосудов. Варикозное расширение вен нижних конечностей.
Данный диагноз поставлен на основании:
· жалоб больной — на выпячивание в области старого послеоперационного рубца в правой подвздошной области, увеличивающееся со временем, и болевые ощущения в данной области при натуживании, кашле и физическом напряжении;
· истории заболевания — в ноябре 2002г. была произведена операция по поводу деструктивного аппендицита, осложненного разлитым гнойным перитонитом. Рана заживала вторичным натяжением. Через 6 месяцев больная стала замечать выпячивание в области послеоперационного рубца и болевые ощущения в данной области при натуживании, кашле и физическом напряжении. Данное выпячивание со временем увеличивалось;
· данных объективного осмотра — в правой подвздошной области имеется послеоперационный рубец после разреза Волковича-Дьяконова, и выпячивание округлой формы, размерами 25/20/15см, мягко-эластической консистенции, невправимое в брюшную полость, безболезненное. Кожа над ним истончена, обычной окраски.
· данных лабораторно-инструментальных исследований — при перкуссии определяется тимпанический звук, аускультируется перистальтика кишечника.
Наиболее часто грыжи встречаются у детей в возрасте до 1 года. Число больных постепенно уменьшается до 10-летнего возраста, после этого снова увеличивается и к 30-40 годам достигает максимума. В пожилом и старческом возрасте так же отмечается второй пик увеличения числа больных с грыжами.
Наиболее часто образуются паховые грыжи (75%), бедренные (8%), пупочные (4%), а так же послеоперационные (12%). Все прочие виды грыж составляют около 1%. У мужчин чаще встречаются паховые грыжи, у женщин — бедренные и пупочные.
Факторы, приводящие к образованию грыж, можно разделить на предрасполагающие и производящие.
К предрасполагающим факторам относятся отягощенная наследственность, возраст (например, слабая брюшная стенка у детей первого года жизни, гипотрофия тканей брюшной стенки у старых людей), пол (особенности строения таза и большие размеры бедренного кольца у женщин, образование пахового канала у мужчин), степень упитанности, стремительное снижение массы тела, травма брюшной стенки, послеоперационные рубцы, пересечение нервов, иннервирующих брюшную стенку. Эти факторы способствуют ослаблению брюшной стенки, увеличению существующего анатомического отверстия, появлению грыжевого выпячивания. Предрасполагающими факторами для образования послеоперационной грыжи являются нагноение, воспаление операционной раны, чрезмерная физическая нагрузка на неокрепший рубец сразу после выписки из клиники, технические ошибки, допущенные хирургом в ходе первичной операции, снижение регенераторных способностей и защитных сил организма (пониженный иммунитет).
источник
 Смотреть
Смотреть Скачать
Скачать  Заказать
Заказать ЛУГАНСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
Диагноз: абсцесс области грудной клетки справа
Е) Температура при поступлении: 36,7є С
Ж) Диагноз, указанный при поступлении: абсцесс области грудной клетки справа
З) Диагноз, указанный при первичном осмотре врача: абсцесс области грудной клетки справа
И) Диагноз клинический: абсцесс области грудной клетки справа
Л) Дата производства операции и назначение операции: 31.08.05 г.11 40
Н) Количество проведённых дней в клинике: 5 дней.
На момент поступления больной предъявлял жалобы на наличие на передней поверхности грудной клетки справа болезненного образования округлой формы; кроме того отмечались жалобы на возникновение боли в области правого плеча при попытке движения рукой.
По словам больного, около 7 дней назад впервые на передней поверхности грудной клетки справа появился участок ограниченной припухлости, округлой формы, до 1 см в диаметре, болезненный на ощупь. Каких-либо изменений со стороны других органов и систем не отмечалось.
Впоследствии данное образование увеличивалось в размерах, присоединилась гиперемия кожных покровов в данной области и местное повышение температуры.
В связи с этим больной обратился за медицинской помощью в 3 ДГБ, где был осмотрен хирургом. С диагнозом абсцесс области грудной клетки справа направлен в отделение гнойно-септической хирургии ЛОДКБ для проведения дальнейшего лечения.
Сам больной возникновение данной патологии связывает с предшествующим термическим ожогом (около 1 месяца назад) на коже передней поверхности грудной клетки в области правой груди.
Родился от первой беременности, роды первые, срочные, без особенностей. Масса при рождении 4300 г. На грудном вскармливании не находился. Прививался по возрасту согласно календарю прививок. Рос и развивался в соответствии с возрастными нормами. Материально-бытовые условия в детском возрасте удовлетворительные.
Операции отрицает. Из перенесенных заболеваний отмечает: ОРВИ (1 раз в два года).
Болезнь Боткина, детские инфекции, туберкулёз, вирусный гепатит, малярию, брюшной тиф, кожные и венерические заболевания — отрицает.
Материально-бытовые условия в семье — удовлетворительные.
Семейный анамнез: отец — слесарь; мать — экономист. По словам больного, хронических заболеваний не имеют.
Наследственный анамнез: не отягощён.
Аллергологический анамнез: не отягощён.
Объективное обследование больного
Общее состояние больного средней степени тяжести. Положение в постели — активное. Сознание полное. Вид больного соответствует возрасту. Поведение адекватное. Выражение лица нормальное, спокойное. Телосложение правильное, нормостеническое. Рост — 173 см., вес — 55,5 кг.
Кожные покровы нормальной окраски, умеренно влажные, эластичность и тургор сохранены, рубцовых изменений, пятен и опрелостей нет. На коже грудной клетки в области правой груди отмечается след от ожога белесовато-красного цвета.
Видимые слизистые оболочки розового цвета, патологических изменений не обнаружено.
Подкожно — жировая клетчатка развита умеренно и распределена равномерно. Толщина складки в области пупка — 2 см., углов лопатки — 1 см.
Лимфатические узлы: пальпируются подчелюстные лимфатические узлы: единичные, 3 степени (6-8 мм в диаметре), эластичной консистенции, подвижные, не спаянные друг с другом и с окружающими тканями, безболезненные, кожа над ними не изменена. Также пальпируются подмышечные лимфатические узлы: слева — единичные, третьей степени (5-6 мм в диаметре), эластичной консистенции, подвижные, не спаянные друг с другом и с окружающими тканями, безболезненные, кожа над ними не изменена; справа — множественные (5 лимфатических узлов), третьей (7-8 мм в диаметре) и четвертой (10-12 мм в диаметре) степени, эластичной консистенции, подвижные, не спаянные друг с другом и с окружающими тканями, безболезненные при пальпации, кожа над ними не изменена. Кроме того, пальпируются паховые лимфатические узлы: единичные, 3 степени (6-7 мм в диаметре), эластичной консистенции, подвижные, не спаянные друг с другом и с окружающими тканями, безболезненные, кожа над ними не изменена.
Мышечная система развита нормально, сила и тонус мышц сохранены, при пальпации безболезненны.
Костно-суставной аппарат без изменений. Болезненности нет. Объём активных и пассивных движений в суставах сохранён. Кожа над суставами не изменена, местной гипертермии не отмечается.
Артериальное давление — 110/70 мм рт. ст.
Нервная система: в контакт вступает хорошо, спокоен. Внимание и память не нарушены. Сон сохранён. Сухожильные рефлексы в норме. Реакция зрачков на свет содружественная. Дрожания рук нет. Патологических рефлексов, парезов, параличей, обмороков не выявлено.
Органы шеи: состояние надключичных областей не изменено.
Дыхательная система: носовое дыхание свободное. Форма грудной клетки нормостеническая. Деформаций, асимметрий не выявлено. Над — и подключичные ямки выражены умеренно, симметричные. Межрёберные промежутки не изменены. Лопатки прилежат к грудной клетке и находятся на одном уровне. Обе половины грудной клетки симметрично участвуют в акте дыхания. Тип дыхания — смешанный. Дыхание умеренной глубины, ритм правильный. Частота дыхательных движений составляет 18/мин.
При пальпации грудная клетка безболезненная, эластичная, голосовое дрожание не изменено. При сравнительной перкуссии над симметричными участками грудной клетки определяется ясный легочной звук.
При аускультации лёгких выслушивается везикулярное дыхание. Патологических шумов не обнаружено. Бронхофония не изменена.
Органы кровообращения: грудная клетка в области сердца не изменена. Верхушечный толчок визуально не определяется. Видимой пульсации крупных сосудов нет.
При пальпации верхушечный толчок определяется в 5 межреберье на 0.5 см кнутри от левой среднеключичной линии, ограниченный, площадью около 2 см 2 , средней высоты и силы, умеренной резистентности.
Пульс на лучевых артериях синхронный, ритмичный, ЧП = 70/мин., умеренного напряжения, среднего наполнения, обычной формы. Дефицита пульса нет. Сосуды нижних конечностей не расширены. Артериальное давление 110/70 мм. рт. ст. При перкуссии сердца определено следующее:
источник
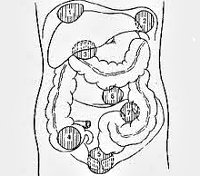
Абсцесс брюшной полости – это ограниченный гнойник в брюшной полости, заключенный в пиогенную капсулу. Особенности клиники зависят от локализации и величины гнойного очага; общими проявлениями абсцесса брюшной полости служат боль и локальное напряжение мышц живота, лихорадка, кишечная непроходимость, тошнота и др. Диагностика абсцесса включает обзорную рентгенографию органов брюшной полости, УЗИ и КТ брюшной полости. Лечение заключается во вскрытии, дренировании и санации гнойника; массивной антибактериальной терапии.
В широком смысле к абсцессам брюшной полости в абдоминальной хирургии относят внутрибрюшинные (интраперитонеальные), забрюшинные (ретроперитонеальные) и интраорганные (внутриорганные) абсцессы. Внутрибрюшинные и забрюшинные гнойники, как правило, располагаются в области анатомических каналов, карманов, сумок брюшной полости и клеточных пространствах ретроперитонеальной клетчатки. Внутриорганные абсцессы брюшной полости чаще образуются в паренхиме печени, поджелудочной железы или стенках органов.
Пластические свойства брюшины, а также наличие сращений между ее париетальным листком, сальником и органами, способствуют отграничению воспаления и формированию своеобразной пиогенной капсулы, препятствующей распространению гнойного процесса. Поэтому абсцесс брюшной полости еще называют «отграниченным перитонитом».
В 75% случаев абсцессы располагаются внутри- или забрюшинно; в 25% — внутриорганно. Пиогенная флора абсцессов чаще полимикробная, сочетающая аэробные (кишечную палочку, протей, стафилококки, стрептококки и др.) и анаэробные (клостридии, бактероиды, фузобактерии) микробные ассоциации. Причины абсцесса:
- Перитонит. В большинстве случаев формирование абсцессов брюшной полости связано с вторичным перитонитом, развивающимся вследствие попадания в свободную брюшную полость кишечного содержимого при перфоративном аппендиците; крови, выпота и гноя при дренировании гематом, несостоятельности анастомозов, послеоперационном панкреонекрозе, травмах и т. д. Типичными местами локализации служат большой сальник, брыжейка, малый таз, поясничная область, поддиафрагмальное пространство, поверхность или толща тканей паренхиматозных органов.
- Инфекционные процессы в малом тазу. Причиной абсцесса могут выступать гнойные воспаления женских гениталий – острый сальпингит, аднексит, параметрит, пиовар, пиосальпинкс, тубоовариальный абсцесс.
- Заболевания органов ЖКТ. Встречаются абсцессы брюшной полости, обусловленные панкреатитом: в этом случае их развитие связно с действием ферментов поджелудочной железы на окружающую клетчатку, вызывающим выраженную воспалительную реакцию. В некоторых случаях абсцесс брюшной полости развивается как осложнение острого холецистита или прободения язвы желудка и 12-перстной кишки, болезни Крона.
- Инфекции забрюшинного пространства. Псоас-абсцесс может являться следствием остеомиелита позвоночника, туберкулезного спондилита, паранефрита.
По ведущему этиофактору различают микробные (бактериальные), паразитарные и некротические (абактериальные) абсцессы брюшной полости.
В соответствии с патогенетическим механизмом выделяют посттравматические, послеоперационные, перфоративные и метастатические гнойники.
По расположению относительно брюшины абсцессы делятся на забрюшинные, внутрибрюшинные и сочетанные; по количеству гнойников — одиночные или множественные.
По локализации встречаются:
- поддиафрагмальные,
- межкишечные,
- аппендикулярные,
- тазовые (абсцессы дугласова пространства),
- пристеночные
- внутриорганные абсцессы (внутрибрыжеечные, абсцессы поджелудочной железы, печени, селезенки).
В начале заболевания при любом виде абсцесса брюшной полости превалирует общая симптоматика: интоксикация, интермиттирующая (перемежающаяся) лихорадка с гектической температурой, ознобами, тахикардией. Часто отмечается тошнота, нарушение аппетита, рвота; развивается паралитическая кишечная непроходимость, определяется выраженная болезненность в зоне гнойника, напряжение брюшных мышц. Симптом напряжения мышц живота наиболее выражен при абсцессах, локализующихся в мезогастрии; гнойники поддиафрагмальной локализации, как правило, протекают со стертой местной симптоматикой. При поддиафрагмальных абсцессах может беспокоить боль в подреберье на вдохе с иррадиацией в плечо и лопатку, кашель, одышка.
Симптомы тазовых абсцессов включают абдоминальные боли, учащение мочеиспускания, понос и тенезмы вследствие рефлекторного раздражения мочевого пузыря и кишечника. Для забрюшинных абсцессов характерна локализация боли в нижних отделах спины; при этом интенсивность боли усиливается при сгибании нижней конечности в тазобедренном суставе. Выраженность симптоматики связана с величиной и локализацией гнойника, а также с интенсивностью проводимой противомикробной терапии.
Обычно при первичном осмотре абдоминальный хирург обращает внимание на вынужденное положение пациента, которое он принимает для облегчения своего состояния: лежа на боку или спине, полусидя, согнувшись и т. д. Язык сухой, обложен сероватым налетом, живот незначительно вздут. Пальпация живота обнаруживает болезненность в отделах, соответствующих локализации гнойного образования (в подреберье, глубине таза и др.). Наличие поддиафрагмального абсцесса характеризуется асимметрией грудной клетки, выпячиваем межреберий и нижних ребер. В общем анализе крови обнаруживаются лейкоцитоз, нейтрофилез, ускорение СОЭ.
Решающая роль в диагностике абсцесса брюшной полости отводится рентгенологическому обследованию. Как правили, обзорная рентгенография брюшной полости позволяет выявить дополнительное образование с уровнем жидкости. При контрастном исследовании ЖКТ (рентгенографии пищевода и желудка, ирригоскопии, фистулографии) определяется оттеснение желудка или петель кишечника инфильтратом. При несостоятельности послеоперационных швов контрастное вещество поступает из кишечника в полость абсцесса. УЗИ брюшной полости наиболее информативно при абсцессе верхних ее отделов. При сложностях дифференциальной диагностики показано проведение КТ, диагностической лапароскопии.
Хирургическое лечение проводится под прикрытием антибактериальной терапии (аминогликозидов, цефалоспоринов, фторхинолонов, производных имидазола) для подавления аэробной и анаэробной микрофлоры. Принципы оперативного лечения всех видов абсцессов заключаются во вскрытии и дренировании, проведении адекватной санации. Доступ определяется локализацией гнойника: поддиафрагмальные абсцессы вскрывают внебрюшинно или чрезбрюшинно; абсцессы дугласова пространства – трансректально или трансвагинально; псоас-абсцесса – из люмботомического доступа и т. д.
При наличии множественных абсцессов выполняется широкое вскрытие брюшной полости. После операции оставляют дренаж для активной аспирации и промывания. Небольшие одиночные поддиафрагмальные абсцессы могут быть дренированы чрезкожно под ультразвуковым наведением. Однако при неполной эвакуации гноя велика вероятность рецидива гнойника или его развития в другом месте субдиафрагмального пространства.
При одиночном абсцессе прогноз чаще благоприятный. Осложнениями абсцесса может явиться прорыв гноя в свободную плевральную или брюшную полость, перитонит, сепсис. Профилактика требует своевременного устранения острой хирургической патологии, гастроэнтерологических заболеваний, воспалительных процессов со стороны женской половой сферы, адекватного ведения послеоперационного периода после вмешательств на органах брюшной полости.
источник