Абсцессы малого таза возникают в местах, где имеются благоприятные условия. К располагающим факторам относится застой воспалительного экссудата или выливание крови. Жидкость скапливается в самом низком месте брюшной полости — дугласовом пространстве. У женщин очаг болезни располагается между маткой и прямой кишкой, у мужчин в углублении между мочевым пузырем и прямой кишкой. Воспаление тканей с гнойной полостью возникает как осложнение хирургических вмешательств, аппендицита, гинекологических инфекций.
- травмы и операции на органах брюшной полости;
- острый аппендицит;
- несоблюдение правил асептики;
- недостаточное дренирование и санирование брюшной полости;
- гнойные гинекологические воспаления.
Предрасположенность к патологии наблюдается у пациентов с сахарным диабетом, болезнью Корна, а также беременных.
Патология характерна для любого пола и возраста, наблюдается у детей как форма осложнения после операции.

- ухудшение общего состояния;
- сильные боли внизу живота;
- проблемы с мочеиспусканием;
- позывы к дефекации;
- тенизмы;
- жажда;
- учащение пульса;
- тошнота;
- слизистые выделения из прямой кишки, влагалища.
Клиническая картина не одинакова для всех пациентов, патология может иметь минимальные проявления или совсем не проявляться до определенного момента. Симптоматика зависит от локализации очага нагноения. Пока капсула целая, брюшина не раздражается. Перфорация абсцесса в кишечник приводит к появлению свищей. Обычно они наблюдаются в толстой кишке.
В процессе сбора анамнеза врач учитывает недавние хирургические вмешательства и гинекологические проблемы. При подозрении на абсцесс проводится ректальное (для мужчин) и вагинальное (для женщин) обследование. Пальпаторно определяется плотный инфильтрат с размягченным участком в центре. Образование болезненное, при разрастании давит на прямую кишку. Возникают ложные позывы к дефекации.
Консистенция инфильтрата различается в зависимости от продолжительности формирования. Вначале образование плотное, с появлением гноя размягчается. У женщин шейка матки смещается в сторону. Более полную картину патологии дает инструментальное обследование и лабораторные анализы:
- УЗИ малого таза;
- КТ или МРТ для уточнения локализации очага нарыва;
- общий и биохимический анализ крови;
- анализ мочи — при вовлечении мочевого пузыря выявляются лейкоциты, белок.
Если при пальпации обнаружена флюктация (образование гноя), показана пункция. Она проводится через прямую кишку или задний свод влагалища. Для процедуры используется шприц с пункционной иглой. После извлечения жидкости проводится бактериологическое исследование.
Лечение абсцесса проводится оперативно, с госпитализацией пациента. На стадии плотного инфильтрата назначаются клизмы и спринцевание теплыми отварами лекарственных трав. Процедуры способствуют скорейшему образованию гноя и размягчению абсцесса. Также на этой стадии проводится консервативная терапия по снятию интоксикации. Пациенту прописываются антибиотики широкого спектра действия. Препараты подавляют аэробные и анаэробные бактерии.
В процессе консервативного лечения возможен произвольный прорыв абсцесса. Пациенты замечают вытекание гноя с мочой или калом. Их состояние улучшается. В большинстве случаев прибегают к дренированию очага нагноения. Перед операцией больному ставят очистительную клизму. Хирургическое лечение проходит под общим наркозом. Выбор метода зависит от пола пациента:
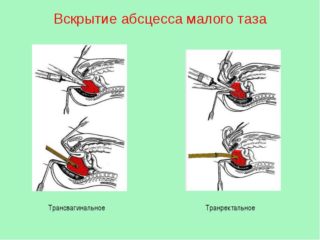
- У мужчин производится вскрытие стенки прямой кишки. Для проведения операции выполняется расширение ануса. В наиболее мягком месте происходит вскрытие по игле. Процесс контролируется с помощью аппарата УЗИ. Разрез увеличивают корнцангом. Происходит опорожнение и санирование полости нарыва. Вставляется трубка для дренажа.
- У женщин тазовые абсцессы вскрываются через задний свод влагалища. Слизистая разрезается скальпелем, полость нарыва расширяется зажимам для лучшего оттока содержимого. На 3-4 суток вставляется трубка дренажа.
При выборе места доступа хирург ориентируется по данным о локализации нарыва. Операционный разрез может выполняться в промежности или над лоном. Установка вагинального дренажа не рекомендуется девственницам. В отсутствии возможности сделать пункцию под контролем УЗИ, добраться до патологического образования трансректально и трансвагинально, проводится лапаротомия.
Продолжительность периода восстановления зависит от выбранного метода операции и возраста пациента. Дренажную трубку удаляют через 2-3 дня, после прекращения оттока гноя. Больного располагают в полусидящем положении для обеспечения оттока жидкости. Антибактериальная терапия продолжается. Температура и общее самочувствие быстро приходит в норму.
В первые дни рекомендуется питание бульонами и жидкой кашей. Дальше назначается бесшлаковая диета. В период реабилитации запрещен подъем тяжестей, продолжительная ходьба.
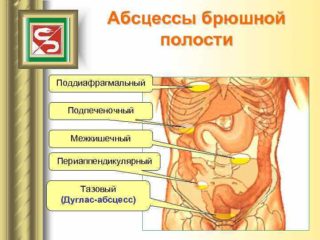
Среди медиков патология считается менее опасной, чем нагноение в других отделах брюшной полости – поддиафрагмальном и межкишечном. Степень угрозы зависит от размеров гнойника. В некоторых случаях он может быть объемом до 500 мл. Существует риск прорыва абсцесса, который приведет к перитониту. Расплавление тканей ближайших органов обернется попаданием гноя в кишечник, мочевой пузырь или матку. Дальнейшее развитие событий: прорыв в матку и мочевой пузырь ведет к их воспалению, вытекание в прямую кишку способствует улучшению состояния пациента.
Меры по предотвращению возникновения и развития абсцессов:
- качественное удаление экссудата, сгустков крови, гноя во время операций;
- правильный выбор наркоза, позволяющий выполнить хирургическое вмешательство в полном объеме;
- своевременное лечение гинекологических и проктологических болезней, связанных с гнойными образованиями;
- проведение ректального и влагалищного обследования пациентов после удаления аппендицита.
Профилактические мероприятия касаются медицинских работников. От их профессионализма и ответственности зависит здоровье пациентов.
Патология успешно лечится, прогноз благоприятный. Это касается одиночных очагов воспаления. Своевременность вмешательства играет значимую роль. Грамотное лечение нагноения предотвращает распространение патологии на ближайшие органы.
источник
сайт поможет советом в трудных ситуациях
Инфильтраты и абсцессы в области малого таза . Тазовые инфильтраты и абсцессы обычно обозначают как инфильтраты или абсцессы дугласова пространства. Однако известно, что термином «дугласова пространство» обозначается excavatio rectouterina , поэтому применение его по отношению к больным мужского пола будет неправильным, так как речь идет об инфильтратах и абсцессах в области excavatio rectovesicalis . Частота этого осложнения в последние годы не превышает 0,1-0,5% по отношению ко всем больным острым аппендицитом.
Наиболее вероятными причинами тазовых инфильтратов и абсцессов при остром аппендиците являются:
• деструктивный аппендицит при тазовом расположении отростка;
• затекание гнойного экссудата при остром аппендиците, осложненном перитонитом, в условиях обычного расположения червеобразного отростка;
• микробное загрязнение экссудата или крови, попавших в малый таз при аппендэктомии;
• отграничение гнойного экссудата как исход или осложнение разлитого гнойного перитонита.
Клиническая картина тазового инфильтрата и абсцесса складывается из признаков воспалительного процесса в области малого таза: боли внизу живота и над лонном, субфебрильная или повышенная до 38º С и более температура тела, тенезмы, жидкий учащенный стул с примесью слизи, наклонность к метеоризму, задержка мочеиспускания или, наоборот, болезненные учащенные позывы.
Большое значение в диагностике этого осложнения имеет пальцевое исследование прямой кишки: снижение тонуса сфинктера заднего прохода, болезненность, уплотнение с последующим размягчением и нависанием передней стенки прямой кишки с большой вероятностью указывают на наличие тазового инфильтрата и образование абсцесса. Поэтому всем больным, оперированным по поводу деструктивного аппендицита (независимо от расположения червеобразного отростка), а также при неблагоприятном течении послеоперационного периода показано пальцевое исследование прямой кишки у мужчин и вагинальное исследование у женщин. Это позволяет не только своевременно диагностировать возникновение тазового инфильтрата, но и оценить его течение, эффективность проводимого лечения и своевременно определить показания к оперативному вмешательству.
Консервативное лечение больных с тазовым инфильтратом состоит в применении местных тепловых процедур (микроклизмы температуры 38-40ºС, диатермия), антибиотикотерапия и обязательно соблюдение постельного режима в фовлеровском положении. При появлении признаков абсцедирования (размягчение ранее плотного инфильтрата при пальцевом исследовании прямой кишки, нависание ее передней стенки, повышение температуры тела с ознобами, боли чаще в левой подвздошной области и др.) показано оперативное вмешательство.
После местного или общего обезболивания и растяжения сфинктера заднего прохода, осмотра прямой кишки с помощью зеркала и обработки ее спиртом уточняется место определявшегося размягчения и производится пункция этого участка иглой. Если при аспирации в шприце оказывается гной, то, не вынимая иглы, осторожно производят небольшой вертикальный разрез по средней линии передней стенки прямой кишки, а затем это отверстие тупо расширяют корнцангом или пальцем. В гнойную полость вводят дренажную трубку, которую фиксируют повязкой или швами к коже промежности.
Диагностическая пункция очага размягчения «вслепую», вне условий операционной и отсутствия готовности произвести вскрытие абсцесса, опасна и не должна применяться.
При правильной топической диагностике после вскрытия и опорожнения гнойной полости состояние больного быстро улучшается. На период дренирования, которое продолжается до тех пор, пока не исчезнет гнойное отделяемое, больному назначается легкая диета, настойка опия (по 5-7 капель 2 раза в сутки) и сохраняется тот же режим и положение больного, как и при консервативном лечении тазового инфильтрата.
Острый аппендицит иногда сопровождается образованием гнойников другой локализации: подвздошных межкишечных, тазовых, а также позади слепой кишки. Эти гнойники, требующие своего вскрытия по возможности без инфицирования полости – редки, их становиться все меньше и меньше в связи с тем, что большинство людей, страдающих острым аппендицитом, оперируются своевременно. Следовательно, лучшим способом профилактики таких гнойников является ранняя операция – аппендэктомия и хорошее очищение брюшной полости от экссудата во время операции.
источник
Гнойный аппендицит — флегмонозная, гангренозная деструкция червеобразного отростка. Это понятие объединяет наиболее тяжелые формы острого аппендицита. Деструктивный аппендицит чреват серьезными осложнениями, особенно при ошибочной диагностике и запоздалой операции.
В классификации, принятой большинством хирургов, все формы острого аппендицита, за исключением катарального, относятся к гнойному аппендициту. Выделяют катаральный, флегмонозный (с прободением и без него), гангренозный (с прободением и без него), аппендикулярный инфильтрат (с нагноением и без него).
Микрофлора при гнойном аппендиците разнообразна, но преобладают кишечная палочка, протей, энтерококки. При гангренозных, прободных аппендицитах очень часто встречаются анаэробные микроорганизмы. Однако присутствие микроорганизмов и механическое повреждение слизистой оболочки не определяют развития заболевания. Большую роль играет расстройство питания стенки отростка.
В патогенезе острого аппендицита играют роль фактор обструкции, микрофлора и расстройство кровообращения вследствие тромбоза сосудов, питающих отросток. Последнее служит причиной развития гангрены и перфорации отростка.
И.В. Давыдовский считал, что отдельные формы аппендицита представляют собой стадии единого воспалительного процесса. Часто наблюдается несоответствие между клиническими проявлениями болезни и изменениями в удаленных отростках. Гнойный аппендицит (флегмонозный, гангренозный, перфоративный) необратим в отличие от катарального.
В большинстве случаев изменения в отростке при гнойном аппендиците начинаются со слизистой оболочки, где появляется дефект эпителия с конусовидной лейкоцитарной инфильтрацией, вершиной направленной к серозной оболочке. При дальнейшем развитии процесса эти очаги увеличиваются, сливаются и образуют более крупные очаги гнойной инфильтрации.
Весь отросток становится напряженным, отечным, белесым, с расширенными сосудами и фибринозными наложениями (флегмона отростка). Сливаясь, гнойники могут расплавить стенку отростка и привести к его перфорации.
При быстрой деструкции стенки отростка, выходе содержимого гнойников в сторону серозных покровов и сравнительно слабой наклонности к ограничению процесса развиваются перфоративный аппендицит и гнойный перитонит. Перфоративное отверстие может иметь микроскопические размеры. В дальнейшем в результате расширения очага омертвения процесс охватывает значительную часть стенки или весь отросток. Быстрому развитию процесса способствует тромбоз сосудов брыжейки отростка с острым расстройством кровообращения и гангреной.
Деструктивные формы аппендицита при позднем распознавании и склонности к осумкованию ведут к образованию инфильтрата, состоящего из спаянных кишечных петель, сальника, париетальной брюшины. Как правило, у детей гнойный аппендицит (деструктивные формы) развивается быстро, у стариков порой при стертой клинической картине часто бывает тяжелая деструкция — гангрена отростка
При диагностических затруднениях большое значение имеет тщательное наблюдение за больным в течение 2-3 ч. Сохранение и нарастание признаков воспаления, появление симптомов раздражения брюшины свидетельствуют о деструктивной форме аппендицита. При поступлении больного в более поздние сроки заболевания нередко можно по клинической картине судить о патологоанатомических изменениях отростка.
При сомнительном диагнозе острого аппендицита можно выполнить лапароскопию. Обнаружение признаков воспаления в отростке или в его зоне позволяют установить диагноз заболевания.
В отношении больных с подозрением на острый аппендицит не может быть стандарта. В основе диагностики заболевания должен лежать строго индивидуальный подход
Дифференциальная диагностика гнойного аппендицита нередко сложна. Особые трудности представляют случаи с запутанным анамнезом, стертой клинической картиной. Во-первых, надо отличить острый аппендицит от других заболеваний, а во-вторых, определить характер изменений в отростке и имеющиеся осложнения. Вследствие разнообразия клинических проявлений гнойного аппендицита его трудно дифференцировать с гинекологическими и другими заболеваниями.
Этому во многом способствуют разнообразное расположение слепой кишки, червеобразного отростка и ряд других обстоятельств. Острый аппендицит смешивают с другими заболеваниями желудочно-кишечного тракта, а также с заболеваниями женских половых органов, болезнями мочевых путей и инфекционными болезнями.
Гнойный аппендицит приходится дифференцировать с другими острыми хирургическими заболеваниями органов брюшной полости.
При прободной язве желудка или двенадцатиперстной кишки начало болей резкое, внезапное, боли очень сильные. Диагностике помогают анамнестические сведения. Из объективных данных важно обращать внимание на локализацию болей, напряжение мышц, уменьшение печеночной тупости, серп газа в правом поддиафрагмальном пространстве. Дифференциальная диагностика затрудняется при прикрытой перфорации, а также при стекании желудочного содержимого по боковому каналу в правую подвздошную область.
Распознавание холецистита основывается на анамнестических данных, характере, локализации, иррадиации болей, иногда наличии желтухи, данных УЗИ. Дифференциальная диагностика затруднена при высоком расположении червеобразного отростка.
При острой кишечной непроходимости на почве заворота слепой кишки дифференциальную диагностику усложняют выраженные явления перитонита, вздутие живота, болезненность всех его отделов. Следует обращать внимание на асимметрию живота, уровень жидкости в петлях кишечника при рентгенологическом исследовании, шум плеска и перистальтику различной интенсивности при аускультации живота.
Инвагинация подвздошной кишки чаще встречается у детей 2— 3 лет. Распознавание облегчают присутствие крови в кале, нарастание признаков кишечной непроходимости. При пальцевом исследовании через прямую кишку прощупывается колбасовидное образование в правой подвздошной области. Реже гнойный аппендицит приходится дифференцировать с воспалением, прободением или заворотом дивертикула Меккеля (1 случай на 5000 аппендэктомий) и с терминальным или регионарным илеитом.
Отличить гнойный аппендицит от воспаления дивертикула Меккеля до операции почти невозможно. Флегмонозному поражению кишок более свойственны значительное ухудшение состояния (интоксикация), быстрая перемена болевых точек из-за смещения кишки.
Отличить начальные явления тромбоза сосудов брыжейки от гнойного аппендицита помогают состояние сердечно-сосудистой системы, быстро развивающиеся явления распространенного перитонита с резким вздутием живота, быстрое нарастание интоксикации.
Очень трудна и важна дифференциальная диагностика гнойного аппендицита и пневмококкового перитонита, острого туберкулезного перитонита и острого воспаления мезентериальных лимфатических узлов.
Перечисленные заболевания чаще встречаются у детей. В преклонном возрасте при сниженной реакции организма гнойный аппендицит иногда смешивают с опухолями (раком) купола слепой кишки. Окончательный диагноз определяют при лапароскопии или во время операции.
В запущенных случаях при атипичном расположении отростка, опоясывающих болях гнойный аппендицит можно принять за панкреатит. В уточнении диагноза играют роль анамнез, активность амилазы в крови и моче, УЗИ, динамика процесса.
Казуистикой является гнойное воспаление червеобразного отростка, попавшего во внутреннее отверстие пахового или бедренного канала при грыже. Обычно в таких случаях возникают клинические признаки ущемленной грыжи.
Гнойный аппендицит часто приходится отличать от гинекологических заболеваний. О воспалении придатков матки свидетельствуют более низкая болезненность ближе к средней линии, выделения из влагалища. При влагалищном исследовании обнаруживают сглаженность сводов, болезненность при смещении шейки матки, болезненное образование по боковым поверхностям матки.
При нарушенной внематочной беременности преобладают признаки внутреннего кровотечения (бледность, учащение пульса, падение артериального давления), определяется жидкость в отлогих местах живота, из влагалища появляются кровянистые выделения; выражены изменения наружных половых органов, молочных желез, соответствующие беременности.
При перекруте ножки кисты яичника боли чаще схваткообразные, при исследовании через брюшную стенку и влагалище удается определить кисту. К ошибочному диагнозу могут привести периметрит, параметрит, пельвиоперитонит. В диагностике гинекологических заболеваний определенное значение имеет УЗИ.
Почечнокаменная болезнь, пиелит, иногда нефроптоз, цистит, обусловливают почечную колику справа, которая отличается характером болей, температурной реакцией. Подтверждают колику данные анализа мочи, УЗИ.
Клиническая картина крупозного воспаления легких справа при вовлечении в процесс плевры часто похожа на гнойный аппендицит, особенно у людей молодого возраста Правильной диагностике способствуют физикальные данные при исследовании легких, высокая лихорадка, результаты рентгенологического исследования.
Тяжелые последствия могут быть при сочетании инфаркта миокарда с гнойным аппендицитом.
Иногда гнойный аппендицит приходится дифференцировать с острым гастроэнтеритом, колитом, гонорейным фуникулитом справа.
Отличить гнойный аппендицит от брюшного тифа помогают реакции Видаля и кожная сыпь в позднем периоде болезни.
Все заболевания, с которыми приходится дифференцировать гнойный аппендицит, можно разделить на две группы. Для заболевших первой группы в любом случае показана неотложная операция. При заболеваниях второй группы неотложная операция не показана, она может ухудшить состояние больного (инфаркт миокарда, пневмония и др.).
При ошибочной диагностике в случае заболеваний первой группы необходимо в период операции правильно решить вопрос о доступе (изменить, расширить произведенный разрез, зашить его, сделать новый и т.п.).
Надо помнить о возможности очень редкого гнойного аппендицита слева при situs viscerum inversus или при очень длинной брыжейке слепой кишки.
При применении антибиотиков клинические проявления гнойного аппендицита значительно изменяются. Применение антибиотиков затушевывает начальные проявления болезни, стертая клиническая картина ведет к диагностическим ошибкам.
Морфологические изменения (флегмона, гангрена, прободение), разная быстрота развития этих изменений, особенности реакции организма и ряд других обстоятельств определяют многообразие клинического течения аппендицита. При типичном гнойном аппендиците выраженные признаки развиваются через 20—24 ч после начала болевых ощущений, хотя возможны значительные отклонения. Без своевременной операции развивается картина местного или распространенного гнойного перитонита.
При стертых формах проявления аппендицита выражены нечетко, некоторые признаки (раздражение брюшины, изменения состава крови, повышение температуры тела) отсутствуют, несмотря на значительные изменения в самом отростке (гангрена). Это обычно встречается улиц преклонного возраста и у ослабленных длительным общим заболеванием (туберкулез, диабет).
Гнойный аппендицит у детей обычно тяжелый, с быстро развивающимися симптомами. Быстро наступающая деструкция отростка, слабая сопротивляемость организма, сниженные пластические свойства брюшины и сальника создают условия для бурного течения процесса, в короткие сроки ведущего к развитию гнойного перитонита. Повышение температуры, рвота, тошнота, расстройства стула несущественны при диагностике аппендицита у детей. Большее значение придают напряжению брюшной стенки и расхождению температуры и частоты сердечных сокращений.
Особый случай представляет гнойный аппендицит в сочетании с беременностью. Нарушение обычных анатомических соотношений желудочно-кишечного тракта, смещение отростка кверху, ухудшение кровоснабжения и другие изменения способствуют быстрой деструкции отростка и развитию распространенного гнойного перитонита.
Аппендикулярный абсцесс является следствием деструктивного аппендицита, когда местный гнойный перитонит отграничивается фибринными спайками. Другой причиной аппендикулярного абсцесса может стать нагноение аппендикулярного инфильтрата, которое осложняет острый аппендицит в 1—3 % случаев, чаще становится результатом несвоевременного обращения больного к врачу и гораздо реже — результатом диагностической ошибки на догоспитальном или стационарном этапе (Савельев B.C. и др., 1986).
Аппендикулярный абсцесс чаще локализуется в подвздошной ямке, реже — ретроцекально в забрюшинном пространстве и в малом тазу.
В диагностике аппендикулярного инфильтрата исключительно важную роль играет анамнез: если появлению образования в правой подвздошной области предшествовали приступ болей в животе и характерный для острого аппендицита симптом Волковича-Кохера, однократная рвота и умеренное повышение температуры тела, можно быть уверенным в диагнозе аппендикулярного инфильтрата.
Типичная картина аппендикулярного инфильтрата развивается, как правило, спустя 3—5 дней от начала заболевания. Боли в животе, возникшие в первые дни болезни, почти полностью стихают. Самочувствие и общее состояние больного улучшаются, но температура тела остается субфебрильной. При объективном исследовании живота не удается выявить мышечного напряжения или других симптомов раздражения брюшины.
В правой подвздошной области, где наиболее часто локализуется инфильтрат, можно прощупать довольно плотное, малоболезненное опухолевидное образование различного размера, иногда он занимает всю правую подвздошную область. Симптомы Ровсинга и Ситковского нередко оказываются положительными. Лейкоцитоз, как правило, умеренный, с нейтрофильным сдвигом, указывающим на воспаление.
В отличие от опухоли слепой кишки, которая также может стать причиной образования инфильтрата этой локализации, при аппендикулярном инфильтрате анамнез заболевания более короткий, боли острые и сопровождаются повышением температуры тела, а при опухоли илеоцекального угла длительный анамнез содержит указания на постепенное нарастание болевого синдрома без существенного повышения температуры тела, а также иногда возникают явления частичной кишечной непроходимости, что редко наблюдается при аппендикулярном инфильтрате.
При динамическом наблюдении за больным с аппендикулярным инфильтратом отмечается уменьшение опухолевидного образования, а опухоль илеоцекального угла не уменьшается. Исходом аппендикулярного инфильтрата может быть либо его полное рассасывание, либо абсцедирование.
Аппендикулярный абсцесс может прорваться в просвет кишки, свободную брюшную полость, наружу через переднюю брюшную стенку. Аппендикулярный абсцесс в забрюшинном пространстве может распространяться по пояснично-подвздошной мышце на переднюю поверхность бедра. Аппендикулярный абсцесс является исходом аппендикулярного инфильтрата в 14—19 % случаев и располагается чаще в правой подвздошной области, реже — в дугласовом пространстве или ретроцекально.
1, 2 — абсцессы подвздошной ямки; 3 — тазовый абсцесс; 4 — ретроцекальный абсцесс
Абсцесс в дугласовом пространстве создает определенные диагностические трудности: у женщин его приходится дифференцировать с гнойным воспалением придатков матки. При ретроцекальном расположении червеобразного отростка на первый план выступает картина забрюшинной флегмоны подвздошной ямки, гнойного псоита.
Атипичным бывает ретроцекальный или ретроперитонеальный гнойный аппендицит, когда при сравнительно слабо выраженных локальных признаках в правой подвздошной области развиваются выраженные общие явления воспаления и интоксикации. При такой локализации отростка часто поражается забрюшинная клетчатка. В клинической картине преобладают признаки забрюшинной флегмоны. Возможно развитие пилефлебита с образованием множественных абсцессов печени.
УЗИ в ряде случаев позволяет выявить прямые или косвенные признаки острого аппендицита: утолщение стенок, увеличение объема отростка, изменение его формы. Однако из-за топографического положения, вздутия слепой и подвздошной кишок отросток не всегда удается выявить.
Инфильтрация прилежащих тканей, в частности сальника, локальный выпот косвенно указывают на воспалительный процесс в правой подвздошной ямке, а выявление пиосальпинкса, перекрута кисты, разрыва маточной трубы играют определяющую роль в дифференциальной диагностике. УЗИ позволяет определить ограниченное скопление жидкости в зоне отростка при периаппендикулярном абсцессе, инфильтрате, абсцедировании.
В диагностике острых воспалительных заболеваний органов брюшной полости, перитонита все большее значение приобретает лапароскопия. Метод детально разработан B.C. Савельевым, В.М. Буяновым, А.С. Балалыкиным (1977).
Показания к лапароскопии при острых хирургических заболеваниях:
. неясная клиническая картина заболевания;
. необходимость дифференциальной диагностики острых хирургических заболеваний и острых заболеваний гениталий, органов забрюшинного пространства и других болезней с «острым животом»;
. выяснение состояния органов живота и брюшины в послеоперационном периоде;
. дренирование брюшной полости.
Лапароскопические признаки воспаления червеобразного отростка зависят от стадии заболевания. При катаральном аппендиците отмечаются некоторое утолщение, отек червеобразного отростка, гиперемия серозного покрова, иногда с кровоизлияниями. Реакция брюшины обычно отсутствует или выражена незначительно.
При флегмонозной воспалении червеобразный отросток выглядит набухшим, он багровый, с резко расширенными сосудами и фибринозными наложениями. Брюшина вокруг отростка отечна и гиперемирована, с наложениями фибрина. В брюшной полости вокруг отростка и в малом тазу может быть скопление серозного или гнойного выпота.
При гангренозном аппендиците червеобразный отросток темного цвета, причем его окраска меняется на различных участках в зависимости от глубины поражения. Вокруг отростка мутный экссудат, который может распространяться по всей брюшной полости. Брюшина мутная, набухшая, с кровоизлияниями, серым фибринозно-гнойным налетом.
Перфоративный аппендицит чаще всего связан с флегмонозными или гангренозными изменениями червеобразного отростка. Анатомические нарушения целостности его стенки визуально проявляются в виде ограниченного участка некроза.
На страницах периодической печати широко обсуждалась оперативная тактика при остром аппендиците. Иногда для подтверждения диагноза острого аппендицита необходимо более или менее продолжительное (1-3 ч, а иногда и более) наблюдение. В это время хирург изучает основные клинические проявления болезни (усиление болей, их перемещение в правую подвздошную область, нарастание симптомов мышечной защиты, увеличение лейкоцитоза и др.) и убеждается в диагнозе острого аппендицита.
Опыт показывает, что это единственно верная тактика при остром аппендиците, позволяющая избежать смерти больных от перитонита и ненужной или даже вредной операции. УЗИ, лапароскопия играют важную роль в дифференциальной диагностике острого аппендицита.
Большое значение в снижении летальности при остром аппендиците имеет правильная организация экстренной помощи и санитарно-просветительная работа среди населения для раннего поступления больных в стационар.
При поздней госпитализации больные могут поступить с уже образовавшимся инфильтратом, который пальпируется в правой подвздошной области в виде ограниченного, болезненного, плотного и неподвижного образования различной величины. Если состояние больного удовлетворительное, симптомы не нарастают, показано выжидание с проведением антибиотикотерапии препаратами широкого спектра действия; в дальнейшем применяют рассасывающую терапию, физиотерапевтическое лечение.
Если состояние больного ухудшается, у него высокая лихорадка, нарастают симптомы раздражения брюшины, т.е. есть явления абсцедирования, то показана операция. Детские хирурги высказываются за активную тактику при аппендикулярных инфильтратах, так как в связи со слабым развитием сальника отграничение процесса в червеобразном отростке у детей менее надежно.
Аппендэктомия — наиболее распространенная полостная операция, она составляет 30-40 % всех экстренных хирургических вмешательств на органах брюшной полости. В 60—70 % наблюдений аппендэктомии производят по поводу гнойного аппендицита. Подготовка больного к экстренной операции должна быть минимальной и включать меры для улучшения общего состояния (если к тому есть основания).
Большое значение имеет создание хорошего широкого доступа к воспалительному очагу. Наиболее рациональным при уверенности в диагнозе является косой разрез (Дьяконова—Волковича) длиной около 8—12 см. В сомнительных случаях, когда не удается с уверенностью дифференцировать гнойный аппендицит с другими заболеваниями, требующими экстренной операции при распространенном перитоните, лучше делать срединный или параректальный разрез.
Способ выделения отростка выбирают в зависимости от обстоятельств (спайки, ретроцекальное расположение и т.д.). Брыжейку рекомендуется перевязывать рассасывающейся нитью с прошиванием. Следует стремиться к перитонизации культи отростка, что имеет особое значение при операциях в условиях начинающегося перитонита.
Лучшим методом считается перевязка культи червеобразного отростка с ее погружением после смазывания раствором йода кисетным швом и последующим наложением Z-образного шва синтетической нитью. Показаниями к дренированию служат переход гнойного процесса на забрюшинную клетчатку, перфорация отростка и гнойный перитонит. Используют трубчатые дренажи, при не остановленном капиллярном кровотечении производят тампонирование.
Изменения в отростке могут быть вторичными. В этих случаях всегда необходимо найти основную причину воспалительного процесса (холецистит, прободная язва желудка, непроходимость кишечника, терминальный илеит, воспаление дивертикула Меккеля, придатков матки и др.), что требует либо расширения разреза, либо срединного чревосечения.
В 1982 г. К. Semm впервые выполнил аппендэктомию через лапароскоп и описал ее как альтернативу хирургическому методу.
При запущенных формах острого аппендицита с клинической картиной периаппендикулярного абсцесса или распространенного гнойного перитонита лапароскопическая операция нецелесообразна.
Местные противопоказания к лапароскопической аппендэктомии: поздние сроки беременности; запущенный распространенный перитонит; периаппендикулярный абсцесс; выраженный спаечный процесс.
Хирургический доступ к аппендикулярному абсцессу определятся его локализацией. При расположении нагноившегося аппендикулярного инфильтрата в правой подвздошной области, когда он неподвижен, прилежит латерально нижним своим краем к крылу подвздошной кости, применяют правосторонний боковой внебрюшинный доступ.
Разрез кожи длиной около 10 см производят выше и параллельно правой паховой связке в непосредственной близости к подвздошному гребню и верхней передней подвздошной ости. Разрез начинают у верхней передней подвздошной ости и заканчивают на уровне середины паховой связки. Рассекают кожу, подкожную жировую клетчатку, фасцию и волокна наружной косой мышцы живота. По ходу волокон тупым путем разъединяют внутреннюю косую и поперечную мышцы.
Открывается прилежащая к разрезу отечная предбрюшинная жировая клетчатка, которую отслаивают вместе с брюшиной кнутри и таким образом подходят к латеральной стороне инфильтрата. Пальпаторно определяют зыбление и в этом месте осторожно, чтобы не вскрыть брюшную полость и не повредить прилежащую кишку, тупым инструментом или пальцем раздвигают брюшину и вскрывают гнойник. Тупым путем расширяют отверстие, гной аспирируют электроотсосом или высушивают полость гнойника тампонами.
Пальцем исследуют размеры и расположение полости гнойника. Червеобразный отросток удаляют лишь тогда, когда он доступен. Во всех остальных случаях не следует стремиться к его удалению из-за опасности проникновения гноя в свободную брюшную полость, повреждения воспаленной инфильтрированной стенки кишки, входящей в инфильтрат и образующей стенку абсцесса.
Полость абсцесса дренируют трубкой, завернутой в марлевый тампон, или применяют сигарообразный дренаж (марлевый тампон, завернутый в перчаточную резину). Введение обычной трубки чревато опасностью образования пролежня в стенке воспалительноизмененной слепой кишки. Через 5-7 дней дренаж меняют, к этому времени уже сформирован раневой канал. Если полость дренирована сигарообразным дренажем, то меняют только марлевые тампоны, новые тампоны вводят через канал, образованный муфтой из резиновой перчатки.
При аппендикулярном абсцессе, расположенном ближе к средней линии, когда его центр проецируется в точке Мак-Бернея или медиальнее и при пальпации передней брюшной стенки удается пройти рукой между латеральным краем инфильтрата и крылом подвздошной кости и паховой связкой, внебрюшинный боковой доступ использовать невозможно. Применяют типичный косой разрез по Волковичу—Мак— Бернею.
Довольно часто внутренняя косая и поперечная мышцы живота бывают инфильтрированы. Их раздвигают по ходу волокон, а затем разъединяют поперечную фасцию живота. Пальпаторно следует определить зыбление и осторожно тупым путем (лучше пальцем) вскрыть гнойник. Его полость осушают, исследуют пальцем и дренируют.
При ретроцекальном расположении абсцесса применяют боковой внебрюшинный доступ, полость гнойника осушают и дренируют. При большой полости целесообразно наложить конрапертуры в поясничной области в самой нижней точке абсцесса. Для этого концом корнцанга, введенного в полость гнойника, выпячивают мягкие ткани в поясничной области, кожу рассекают, мышцы раздвигают корнцангом. Корнцангом захватывают дренажную трубку с несколькими боковыми отверстиями и вводят в полость гнойника. Трубку одним швом фиксируют к коже поясничной области.
Течение послеоперационного периода определяется общим состоянием и возрастом больного, тяжестью гнойной интоксикации, осложнениями, патоморфологическими изменениями в отростке и т.д. После операции необходимо предупредить возможные осложнения и бороться с уже возникшими, активизировать иммунобиологические силы организма и подавлять деятельность микрофлоры.
Борьба с интоксикацией и нормализация функций органов и систем больного имеют большое значение для выздоровления. Состояние сердечно-сосудистой и центральной нервной систем, желудочно-кишечного тракта, функции печени, почек требуют особого внимания. Решающее значение обычно имеет состояние больного в первые 3—5 сут после операции.
Показано активное ведение больного в разумных границах при неосложненном послеоперационном периоде. При гладком течении, заживлении операционной раны первичным натяжением больного выписывают на 7-8-е сутки, срок нетрудоспособности составляет в общей сложности 25—30 сут.
Ошибочная диагностика и другие обстоятельства, препятствующие своевременной аппендэктомии, нередко ведут к развитию гнойного перитонита. При склонности к ограничению процесса в правой подвздошной области формируется инфильтрат, который в дальнейшем может постепенно рассосаться или превратиться в гнойник. В таких случаях возможны осложнения в виде кишечной непроходимости, каловых свищей, кишечного кровотечения.
В послеоперационном периоде не исключены кровотечение из сосудов брыжейки, нагноение раны, пневмония, кишечная непроходимость, свищи, тромбофлебит, пиелонефрит, абсцесс дугласова пространства, межкишечный, поддиафрагмальный абсцесс.
Осложнения при деструктивных формах аппендицита встречаются в 10—25 % случаев. Большое значение для лечения и предупреждения осложнений имеет тщательное наблюдение за больным с первых часов после операции.
При своевременном распознавании и оперативном лечении прогноз при гнойном аппендиците благоприятный. Сомнителен исход заболевания при оперативном лечении запущенных форм, особенно осложненных распространенным гнойным перитонитом.
Аппендикулярный абсцесс представляет собой гнойник в брюшной полости, осложнение острого аппендицита. Возникает до операции как результат нагноения аппендикулярного инфильтрата, а также может формироваться в послеоперационном периоде. Частота развития 1-3%. Первоначально образуется аппендикулярный инфильтрат, который под влиянием лечения рассасывается или же абсцедирует.
Абсцесс вызывается совместно кокками, неклостридиальной анаэробной флорой и кишечной палочкой.
Несвоевременная диагностика острого процесса, позднее обращение за помощью способствуют развитию заболевания.
Причины в послеоперационном периоде :
- дефекты хирургической техники,
- снижение иммунологической защиты организма,
- нечувствительность микроорганизмов к применяемым антибиотикам.
Инфильтрат формируется на 2-3 день вследствие фибринозного выпота и образования спаек между большим сальником, червеобразным отростком, петлями кишечника. После консервативного лечения воспалительный процесс в аппендиксе затухает. Если же происходит деструкция отростка, то инфекция выходит за его пределы и образуется абсцесс. Абсцедирование совершается по прошествии 5-6 суток.
В зависимости от локализации отростка аппендикулярный абсцесс может располагаться в подвздошной ямке справа или в области таза.
Вторичные гнойники в послеоперационном периоде связаны с распространением гноеродной инфекции по лимфатическим путям.
- Ухудшение общего состояния: озноб, недомогание, разбитость, потливость, ухудшение аппетита.
- Явления интоксикации, .
- Диспепсические явления: рвота, нарушение стула, вздутие живота.
- Язык обложен налетом.
- Высокая температура: особенно высокие показатели в вечернее время.
- Постоянные боли в животе (правая подвздошная область) пульсирующего характера. Усиливаются при тряской езде, ходьбе, кашле.
- Брюшная стенка напряжена, болезненна в месте расположения абсцесса, отстает при дыхании. Определяется симптом Щеткина-Блюмберга. Пальпируется неподвижный инфильтрат (опухолевидное образование, неподвижное болезненное), иногда флюктуация.
- При расположении патологического очага среди петель кишечника возможны проявления кишечной непроходимости (рвота, боли схваткообразного характера, вздутие живота).
- При тазовой локализации: боль и вздутие отмечается внизу живота, учащенные позывы к мочеиспусканию, слизь из прямой кишки, боли при дефекации.
- При близости абсцесса к брюшной стенке: локальное покраснение кожи и отечность.
- Прорыв абсцесса в кишечник: улучшение состояния, уменьшение болей, падение температуры, жидкий стул с огромным количеством зловонного гноя.
- Вскрытие абсцесса в полость брюшины: развитие перитонита, образование вторичных гнойных очагов, лихорадка, тахикардия, нарастание явлений интоксикации.
Специальные методы диагностики
- Ректальное исследование позволяет определить болезненное выпячивание, нередко флюктуацию. Если абсцесс расположен высоко, то характерных признаков можно не выявить.
- Проводится также в ряде случаев вагинальное исследование, выявляемое болезненность, а иногда и само образование.
- В лейкоцитарной формуле лейкоцитоз и сдвиг влево. Увеличение СОЭ.
- Рентгенологическое исследование: не выявляет абсолютных признаков инфильтрата или абсцесса. В вертикальном положении возможно обнаружение в подвздошной области гомогенного затемнения с небольшим смещением к средней линии кишечных петель. В запущенных ситуациях в области абсцесса виден уровень жидкости. При кишечной непроходимости – жидкость в кишечных петлях.
- При помощи УЗИ можно установить точную локализацию абсцесса и его размеры.
Осложнения аппендикулярного абсцесса
- тромбоз, тромбофлебит вен таза,
- сепсис,
- перфорация в тонкую и слепую кишку с последующим формированием фистул,
- разлитой гнойный перитонит,
- отграниченные формы перитонита вследствие микроперфорации абсцесса,
- перфорация в мочевой пузырь, что приводит к восходящему инфицированию мочевых путей, а также уросепсису,
- непроходимость кишечника.
Стадия аппендикулярного инфильтрата
Лечение консервативное. Операция противопоказана.
- Постельный режим.
- Холод на живот первые 3 дня.
- Щадящая диета.
- Антибиотикотерапия.
- Наркотики и слабительные препараты не назначают.
- Иногда паранефральные новокаиновые блокады для рассасывания инфильтрата.
После полного рассасывания проводят аппендэктомию в плановом порядке спустя 1-2 месяца.
Сформировавшийся аппендикулярный абсцесс
Обязательно хирургическое лечение: вскрытие гнойника, его промывание и дренирование. В некоторых случаях под контролем УЗИ проводят чрескожное дренирование под местной анестезией.
Классическим доступом является правосторонний внебрюшинный. При тазовом расположении абсцесс вскрывают через прямую кишку, у женщин доступом служит задний свод влагалища. Гной удаляют, полость промывают антисептиками, а затем устанавливают дренажные трубки. Предпочтительно удаление слепого отростка, однако, если существует риск повреждения воспаленной кишечной стенки и распространения гноя в полость брюшины, то его оставляют.
- Тщательный уход за дренажами: промывание, удаление содержимого.
- Антибиотикотерапия: с аминогликозидами.
- Дезинтоксикационная терапия.
- Общеукрепляющие средства.
Дренажи оставляют, пока есть гнойное отделяемое. После этого дренажную трубку извлекают, а рана заживает. Если аппендэктомия не была проведена, то плановая операция показана спустя 2 месяца.
Прогноз в случае аппендикулярного абсцесса серьезный. Результат зависит от адекватности и своевременности начала терапии.
Профилактика абсцесса заключается в своевременной диагностике острого аппендицита и проведении операции в первые 2 дня.
Абсцесс аппендикулярный — это гнойник, образующийся в брюшной полости при остром аппендиците.
Частое осложнение при остром воспалении червеобразного отростка.
Различают первичные гнойники, развивающиеся возле самого отростка, и вторичные, возникающие на расстоянии. Образованию гнойника предшествует развитие аппендикулярного инфильтрата, которым организм больного отгораживает воспаленный отросток от остальной части брюшной полости.
Инфильтрат образуется в результате фибринозного выпота и спаяния больного сальника, петель кишечника, брюшной стенки и самого отростка.
При затухании воспалительного процесса в червеобразном отростке инфильтрат рассасывается. Однако при распространении гноеродной инфекции за пределы отростка, что чаще наблюдается при деструктивном аппендиците, развивается нагноение инфильтрата.
Аппендикулярные гнойники, в зависимости от локализации отростка, могут располагаться очень разнообразно в брюшной полости.
Наиболее благоприятно для больного развитие гнойника в подвздошной области при латеральном положении отростка, где последний лучше всего отгораживается спайками с передне-боковой и задней брюшной стенкой.
Нередко отросток занимает медиальное положение, влево от слепой кишки, помещаясь свободно среди петель тонких кишок.
Гнойник в этой области чаще располагается в конгломерате тонких кишок, редко спаивается с передней брюшной стенкой и постоянно угрожает прорывом в свободную брюшную полость.
При ретроцекальном расположении отростка гнойник локализуется вне брюшинно, нередко в околопочечной области. При тазовом положении отростка гнойник развивается в малом тазу.
Вторичные абсцессы образуются иным путем. Гноеродная инфекция, проникая за пределы отростка по многочисленным лимфатическим путям, при известных условиях вызывает развитие абсцесса и различных участках брыжейки тонких кишок, под печенью, под диафрагмой и в области правой почки.
Аналогичным путем могут образовываться вторичные гнойники и после удаления червеобразного oтростка при деструктивных формах .
Симптомы — общее недомогание, пот. Высокая вечерняя температура. Локализованные боли в животе.
Больной боится повернуться в постели. Брюшная стенка напряжена соответственно месту локализации гнойника. Пальпируется отграниченный неподвижный инфильтрат. Нередко определяется флюктуация. Высокий (свыше 15000) со сдвигом формулы крови влево.
При межкишечном расположении абсцесса живот умеренно вздут, характер болей схваткообразный, отмечаются явления частичной непроходимости кишечника. При тазовом абсцессе наблюдаются боли и вздутие в нижней половине живота, боли при дефекации, учащенные позывы на низ и на мочеиспускание, выделение слизи из заднего прохода.
При обязательном исследовании пальцем через прямую кишку определяется болезненное выпячивание передней стенки прямой кишки; нередко можно определить флюктуацию на ограниченном участке.
Распознаванию помогает хорошо собранный анамнез, указывающий на приступ аппендицита, при котором спустя неделю от начала заболевания боли не только не стихают, но и усиливаются.
Температура продолжает оставаться высокой и имеет свойственный нагноительному процессу ремиттирующий характер. Возрастает лейкоцитоз крови.
Определяется инфильтрат, который увеличивается, на его месте появляется зыбление. Диагностическая пробная пункция допустима только во время операции на операционном столе.
В стадии инфильтрата строгий постельный режим под наблюдением хирурга в стационарных условиях. Лед на живот.
Пенициллин внутримышечно в дозе от 400000 до 1000000 ЕД ежедневно. Щадящая диэта – овощные протертые супы, жидкая каша, вареные овощи, компот. Противопоказаны слабительные и наркотики.
При сформировании гнойника или при внезапном ухудшении общего состояния, указывающего на прорыв гнойника в свободную брюшную полость, показано неотложное оперативное вмешательство.
При оперативном вскрытии гнойника следует ограничиться удалением гноя и выпавших в полость каловых камней. Отросток не удаляют, полость гнойника засыпают пенициллином, норсульфазолом, стрептомицином и тампонируют; рану швами не сужают.
Если вы страдаете от аппендицита, то откладывать лечение не стоит , иначе может развиться более острая форма – аппендикулярный абсцесс. Тогда придется столкнуться с рядом последствий, а развитие заболевания займет несколько дней.
Не важно, о каком возрасте идет речь, потому что подвержены абсцессу пациенты от 15 до 60 лет , но при наличии определенных патологий.
Под аппендикулярным абсцессом принято понимать осложнение острого аппендицита , что считается апостематозной, язвенной или гангрезной формой. Начинается процесс до или в процессе реабилитации, когда начинается инфицирование, загноение инфильтрата при перитоните.
Нужно отметить, что развивается абсцесс не так часто, лишь в 3-5% случаев. Решить проблему можно только при помощи оперативного вмешательства, хирургии или других инвазивных методов.
Если рассматривать аппендикулярный абсцесс, то он выглядит, как гнойник, расположенный в нижней части брюшины.
Основные предпосылки к появлению абсцесса – это развитие инфильтрата , который должен ограждать воспаление от остальной части живота. Тогда инфильтрат начинает выходить за свои пределы. А гной просачиваться сквозь стенки.
Случается это из-за несвоевременного лечения . Отметим, что иногда аппендицит совсем не имеет ограничений, располагается у слепой или толстой кишки.
Если лечение абсцесса было начато до операции, тогда врач изначально поставил неправильный диагноз или назначил несоответствующие препараты.
В ситуациях, когда пациент прошел через оперативное вмешательство, а инфильтрат был нарушен, причины кроются в:
На формирование аппендикулярного абсцесса уходит до трех дней после самого аппендицита. Чаще всего это наблюдается в подвздошной ямке или тазу.
Помните, что даже недостаточная гигиена или питание, наличие вредных привычек может усугубить состояние и привести к воспалению , попаданию гноя в кровеносную систему.
Коварность аппендикулярного абсцесса в том, что он появляется внезапно, быстро развивается и приводит к серьезным последствиям . Но ранняя диагностика, внимание к собственному здоровью может помочь выявить болезнь уже на второй день после обострения.
Клиническая картина абсцесса представлена:
- Тошнотой и рвотой;
- Общей слабостью, сонливостью;
- Острой, резкой болью в области живота;
- Сильным газовыделением;
- Высокой температурой тела.
Если признаки длятся больше трех дней, но не присущи аппендициту, то врачи могут диагностировать абсцесс и общее заражение организма.
Специфические признаки заключаются в:
Если форма абсцесса тяжелая, острая, то может наблюдаться разлитой перитонит, язык со слизью, выделение слизи через анус, непроходимость кишечника, боли при мочеиспускании.
Чем больше гноя будет попадать в желудок и кишечник, тем хуже себя будет чувствовать пациент .
Дети страдают от аппендикулярного абсцесса не меньше взрослых, при этом у них выделяют несколько стадий развития заболевания:
- Реактивная стадия, когда прошло около суток после начала воспаления. Тогда возникают лишь первичные признаки воспаления в виде уплотнения живота, болей, температуры и рвоты;
- Токсическая стадия длится около трех дней, тогда начинается обезвоживание организма, отечность, изменение оттенка кожи;
- Терминальная стадия, когда поражен весь организм малыша. Самый весомый признак – это проблемы с дыхательной системой и сердцебиением.
После второй стадии возможно некоторое утихание симптомов и может показаться, что ребенок чувствует себя лучше. Но это лишь затишье, потому что на последней стадии болезнь будет развиваться стремительнее.
Обычно достаточно внешнего осмотра, чтобы поставить диагноз «аппендикулярный абсцесс», но не стоит отказываться от диагностики в больнице.
Важно пройти через все методы обследования, потому что основные признаки имеют много общего с опухолями, гнойным перитонитом или кистой яичников.
Если вы обнаружили у себя первые симптомы, речь может идти не только об абсцессе, но и других проблемах, поэтому нужна дифференцированная диагностика:
- Отравление;
- Язвенная болезнь;
- Перфорация язвы;
- Приступ холецистита;
- Воспаление поджелудочной железы;
- Воспаление кишечника;
- Непроходимость кишечника;
- Почечная колика.
Сложностью дифференциальной диагностики является то, что анализы могут показывать яркую симптоматику аппендицита острой формы в период начала развития абсцесса. Поэтому немаловажным этапом является подробное описание характера боли лечащему врачу.
Наиболее точный способ определить нагноение в тех случаях, когда имеются сложности с месторасположением очага или когда пациент страдает лишним весом, является анализ крови и ультразвуковая диагностика в совокупности .
Результатом будет: слабоэхогенные полоски различной масштабности. Свидетельство начальной стадии – весомое реагирование брюшной стенки и возникновение высокоэхогенного уплотнения с характером мелкозернистости.
Почти всегда аппендикулярный абсцесс вскрывается, выходит за пределы инфильтраты и выливается гноем в слепую кишку, брюшную полость, в мочевой пузырь и даже влагалище.
Тогда пациентам придется столкнуться с такими осложнениями:
Прогноз при аппендикулярном абсцессе делать сложно, потому что многое зависит от скорости оказания медицинской помощи , предпринятых мер в лечении. Если выявлена болезнь будет на второй-третий день, то достаточно операции по удалению аппендицита и гноя.
На более поздних стадиях приходится проходить через операцию, лечение антибиотиками. Но не всегда пациентов удается спасти.
Показатели смертности – около 60% пациентов до 60 лет. Часто это случается после операции при недостаточном уходе за больным.
Когда речь идет только об аппендикулярном инфильтрате, то экстренную операцию проводить не нужно, используют консервативное лечение.
Для этого нужно прикладывать на живот лед на протяжении трех дней, а после тепло. Также требуется диета и прием антибиотиков . А наркотические препараты лучше не применять. Часто для рассасывания применяют новокаиновые блокады.
И только через полтора-два месяца можно проводить операцию по устранению аппендицита и последствий.

Важно, чтобы вскрытие проводилось через прямую кишку у мужчин и заднюю стенку влагалища у женщин. Слепой отросток лучше удалять, но если доступ к нему органичен, то этого не делают, чтобы избежать попадания гноя в брюшину.
Самое важное в процессе лечения – это послеоперационный уход, когда велика вероятность формирования вторичного аппендикулярного абсцесса.
- Промывать дренаж;
- Применять антибиотики;
- Проводить детоксикацию;
- Укреплять иммунитет;
- Придерживаться легкой диеты.
После заживления раны важно провести аппендэктомию, примерно, через полтора-два месяца после исчезновения воспаления.

Входить нужно с боковой стенки брюшины, проводить осушение, удалять камни и гнойники, дренировать.
Для заживления нужно использовать вторичное натяжение с дальнейшим удалением отростка спустя три месяца после терапии. Если абсцесс находится сзади брюшины, то его относят к группе псоасов.
Остальные формы заболевания развиваются из-за неправильной аппендэктомии , при наличии деструктивного обострения перитонита.
Метод лечения абсцесса определяется только врачом после ряда исследований , многое зависит от стадии заболевания, возраста и пола пациента, общего состояния здоровья.
Народная медицина будет наиболее эффективна в период восстановления или для профилактики абсцесса.
- Улучшение пищеварения;
- Устранение запоров;
- Улучшение аппетита;
- Восстановление иммунитета;
- Снятие отеков и воспалений.
Так используют несколько эффективных рецептов, например:
Для успокоения желудка, снятия болевого синдрома, общего укрепления организма можно применять:
- Настойки полыни;
- Отвар из клевера;
- Землянику и тысячелетник;
- Чаи с мятой, ромашкой или тмином;
- Гомеопатические средства по типу Ляхезиса, Гиперикума или Гепара.
Особенных методов профилактики аппендикулярного абсцесса не существует, важно лишь быть внимательным к собственному здоровью и вовремя лечить аппендицит.
- Посещать врача каждые три месяца;
- Быть избирательным в еде;
- Избегать больших физических нагрузок и стрессов;
- Следить за патологиями желудка;
- Вовремя лечить инфекции и воспаления в организме;
- Отказаться от вредных привычек;
- Лечить аппендицит;
- Принимать витамины, пить свежие соки.
Более подробно о методах профилактики может рассказать лечащий врач, который поможет избежать рецидива абсцесса. Достаточно быть внимательным к своему здоровью , выполнять основные предписания докторов и вовремя обращаться в больницу.
Своевременность обращения к врачу обеспечивает раннее лечение патологий. К сожалению, так бывает не всегда. При позднем обращении за помощью могут возникать осложнения аппендицита даже при очень удачно проведенной операции. И это потенциальная опасность и угроза не только здоровью, но и жизни пациента.
В большинстве случаев осложнения острого аппендицита развиваются в виде распространения инфекции или повторного нагноения тканей. Любое осложнение после острого аппендицита требует незамедлительной хирургической помощи, поэтому за состоянием больного ведется круглосуточное наблюдение. При появлении первых подозрений на абсцесс или нагноение проводится комплексная диагностика.
Заметить осложнения после аппендицита можно по характерным признакам – обычно резко ухудшается состояние пациента, возникают сильные боли в животе. Также, если развиваются после удаления аппендицита осложнения, то в анализе крови возрастает скорость оседания эритроцитов и увеличивается содержание белых кровяных телец.
Аппендикулярный инфильтрат — это ограниченная воспалительная опухоль, образовавшаяся вокруг пораженного червеобразного отростка, к которому фибринозными наложениями прикрепляются петли кишечника, сальник и близко расположенные органы. В клиническом проявлении осложнения после удаления аппендицита следует различать раннюю и позднюю фазы течения (соответственно, фаза рыхлого и плотного воспаления), так как это обстоятельство необходимо учитывать в дальнейшей лечебной тактике.
В ранней фазе осложнения аппендицита после операции только начинается формирование воспалительной опухоли. Инфильтрат мягкий, расплывчатый, резко болезненный, не имеет четкого отграничения от свободной брюшной полости. Симптомы этого осложнения аппендицита очень схожи с клиникой острого разрушительного воспаления аппендикса. Заподозрить формирующийся инфильтрат можно только на основании пальпаторных данных.
При ультразвуковом исследовании при диагностике осложнений острого аппендицита в месте его локализации определяется нечетко отграниченное образование неправильной округлой формы с гетерогенным содержимым без отсутствия эхогенных включений, внутри которого визуализируется овальная структура с нечетко, неравномерно утолщенными стенками (червеобразный отросток).
Данные лабораторного исследования крови не имеют большого диагностического значения для отличия аппендицита от ранней фазы осложнения, т.к. и в том и другом случае будет иметь место, умеренный лейкоцитоз (большое количество белых кровяных телец) и сдвиг лейкоцитарной формулы влево.
Лечебная тактика в раннюю фазу течения аппендикулярного инфильтрата определяется индивидуально. Если имеет место резко выраженная болезненность, симптомы раздражения брюшины, показана немедленная операция. В противном случае прибегают к консервативной терапии. При этом комплексное лечение осложнения острого аппендицита включает постельный режим, без шлаковую диету, локальный холод на область инфильтрата, антибактериальную терапию. Если в процессе лечения появляются признаки нагноения, больного оперируют.
В фазе плотного воспаления клиническое течение характеризуется общим удовлетворительным состоянием больного. К этому времени боль в животе уменьшается и беспокоит очень незначительно. Температура субфебрильная (37 – 37,5), иногда может быть и нормальной. При пальпации живота определяется малоболезненный плотный инфильтрат, имеющий четкое отграничение от свободной брюшной полости. Лейкоцитоз не выражен.
Лечебная тактика в эту фазу течения заболевания — консервативная. Применяются мероприятия, направленные на рассасывание инфильтрата. Вместе с традиционной антибиотикотерапией целесообразно комбинированное введение антибиотиков и иммуномодуляторов, а также непрямое введение антибиотиков и иммуномодуляторов (имунофан или циклоферон) в главный коллектор правой голени. После чего больному в плановом порядке выполняют удаление апппендикса. Если инфильтрат длительное время не рассасывается и сохраняется плотным на протяжении 4-5 недель, необходимо исключить опухоль слепой кишки. С этой целью следует выполнить обследование, при котором в случае рака будет иметь место неровность контура и дефект наполнения слепой кишки.
Аппендикулярный абсцесс — одно из осложнений острого аппендицита, возникающее в различные сроки заболевания. Ведущей причиной его образования является нагноение аппендикулярного инфильтрата. Локализация абсцесса зависит от положения червеобразного отростка. Чаще он располагается в правой подвздошной области, где прощупывается резистентное образование различной величины и глубины залегания, болезненное при пальпации с явлениями хлюпания.
Наряду с местными, наблюдаются общие симптомы — высокая температура, большое количество в крови белых кровяных телец со сдвигом формулы влево, интоксикация.
При ультразвуковой диагностике осложнения аппендицита в проекции пальпируемого образования выявляется нечетко отграниченное образование неправильной овальной формы со смешанным содержимым, включая отсутствие эхогенного компонента и элементы структур стенок червеобразного отростка.
Наличие указанных симптомов осложнения после аппендицита являются абсолютным показанием к вскрытию, желательно внебрюшинному, и очищению гнойника. Доступ к абсцессу при хирургии осложнения аппендицита определяется его локализацией. Если нагноившийся аппендикулярный инфильтрат занимает правую подвздошную область, неподвижен, прилежит латеральным и нижним краем к крылу подвздошной кости, вскрывают такой абсцесс правосторонним боковым внебрюшинным доступом (по Н.И. Пирогову).
Разрез кожи длиной около 10 см производят выше и параллельно правой паховой связке в непосредственной близости к гребешку и передней верхней ости подвздошной кости. Начинают разрез у передней верхней ости подвздошной кости и заканчивают на уровне середины паховой связки. Рассекают кожу, подкожную клетчатку, фасцию и волокна наружной косой мышцы живота, тупо разъединяют по ходу волокон внутреннюю косую и поперечную мышцы. Открывается прилежащая к разрезу отечная предбрюшинная жировая клетчатка, которая отслаивается вместе с брюшиной кнутри, и таким образом подходят к латеральной стороне инфильтрата.
Пальпаторно определяют наличие возможного размягчения и в этом месте осторожно, чтобы не вскрыть брюшную полость, не повредить прилежащую кишку, тупым инструментом или пальцем раздвигают брюшину и вскрывают гнойник. Тупым путем расширяют отверстие, гной удаляют электроотсосом или высушивают полость гнойника тампонами. Пальцем исследуют размеры, расположение полости гнойника. Червеобразный отросток удаляют лишь в случаях, если он расположен под рукой и легко может быть удален. Во всех остальных случаях не следует стремиться к удалению червеобразного отростка из-за опасности проникновения гноя в свободную брюшную полость, повреждения воспаленной инфильтрированной стенки кишки, входящей в инфильтрат и образующей стенку абсцесса. Дренирование полости абсцесса следует производить трубкой, завернутой в марлевый тампон, или применять сигарообразный дренаж (марлевый тампон, завернутый в перчаточную резину).
Гнойный тромбофлебит воротной вены является одним из самых тяжелых осложнений острого аппендицита. Непосредственной причиной пилефлебита служит гангренозный аппендицит, при котором некротический процесс переходит на брыжейку отростка и ее вены. Далее процесс переходит на брыжеечные вены угла, а через 2-3 суток достигает воротной вены. Состояние больного быстро становится тяжелым.
Отмечаются интенсивные, жгучие боли в правом подреберье с иррадиацией в правое плечо, резкая слабость, потрясающие ознобы с повышением температуры до 40 °С. В ближайшее время выявляется желтушность склер и кожных покровов. Живот умеренно вздут, мягкий, болезненный в правой половине без симптомов. Отмечается увеличение печени и селезенки, иногда появляется асцит, прогрессирует печеночно-почечная недостаточность. Больным назначается массивная терапия, антибиотики, препараты против свертывания крови, антибиотики. Прогноз для жизни неблагоприятный, больные погибают от прогрессирующего заражения крови.
Местный не отграниченный перитонит может быть санирован в процессе удаления аппендикса без расширения традиционного хирургического доступа. Перчаточный дренаж устанавливается в малый таз и к культе червеобразного отростка. Показанием для дренирования перчаточно-марлевым тампоном является неустойчивая остановка кровотечения, риск несостоятельности швов культи червеобразного отростка.
При остром аппендиците с распространенным перитонитом показано выполнение операции из нижнесрединного доступа, при необходимости доступ расширятся вверх. После лапаротомической хирургия при осложнении острого аппендицита выполняется ревизия органов брюшной полости, затем выполняется удаление аппендикса. Далее проводится очищение брюшной полости раствором антисептика. Промывание выполняется дробно. Одномоментно расходуется до 1 литра антисептика, который удаляется аспиратором. Промывание выполняется до 5-6 раз, при этом расходуется до 8 литров раствора антисептика. Показателем эффективности промывания являются чистые промывные воды. При необходимости возможна обработка брюшной полости ультразвуком с помощью ультразвукового аппарата.
Лечение в послеоперационном периоде состоит из:
- интенсивной антибиотикотерапии;
- терапии устранения ядов и токсинов;
- коррекции метаболических нарушений;
- восстановления моторно-эвакуаторной и всасывательной функции кишки. Для лечения синдрома кишечной недостаточности целесообразно проведение в послеоперационном периоде селективного восстановления микрофлоры путем введения в зонд различных антибиотиков, иммуномодуляторов на основе водорастворимой окисленной целлюлозы и угольных порошковых сорбентов с учетом степени нарушений кишечного гомеостаза.
Описана методика фармакологической точечной нейронной стимуляции путем 4 сеансов акупунктуры в биологически активные точки посредством введения специальных препаратов, обеспечивающая разрешение кишечного паралича и стимуляцию выработки ферментов в сплетениях кишечной стенки.
Статья прочитана 593 раз(a).
Питательные вещества в углеводах – это простой и доступный источник энергии для организма. Сложные всегда полезнее простых углеводов, способствующих отложению жировой клетчатки под кожей.Моносахаридами, олигосахаридами и полисахаридами.
Лечение кисты яичника проводят медикаментозно только в некоторых случаях. Выбор терапии определяется видом образования, его размером, причиной возникновения и возможными осложнениями. Для этого используются препараты различных форм.
Периферический рак легкого — одно из серьезных и распространенных злокачественных заболеваний, поражающих органы дыхательной системы. Патология коварна тем, что человек узнает о ней поздно, так как на ранних стадиях опухоль практически.
Хлорелла – это одноклеточная водоросль микроскопических размеров. Основная функция примитивного организма хлореллы (см. на фото)– активная выработка кислорода, поэтому она всегда присутствует на борту космического корабля и в подводных.
О вреде генномодифицированного лецитина из сои знают все. Продукт уже долгие годы является предметом жарких споров и обвинений в нарушении законодательства. Причина яростных нападок кроется в использовании эмульгатора Е322 в пищевых.
Фукорцин — комбинированное антисептическое лекарственное средство, выпускаемое сугубо отечественными фармацевтическими заводами. В его состав входят следующие фармакологически активные вещества, обеспечивающие, помимо антисептического, еще.
источник