Неправильная обработка ран приводит к развитию серьезных осложнений. Одно из наиболее распространенных – абсцесс кожи. Патологический процесс настолько опасен, что при несвоевременно оказанной помощи может привести к летальному исходу.
Острое гнойное воспаление может поражать кожные покровы на любом участке тела. Как правило, это ограниченная полость, окруженная мембраной. Изначально такая оболочка надежно защищает остальные участки тела от распространения инфекции. Однако по мере накопления гнойных масс риск заражения крови увеличивается. Абсцесс под кожей – патологический процесс, который не должен оставаться без внимания. Терапию следует проводить в медицинском учреждении или дома по согласованию с врачом.
Абсцесс кожи (по МКБ-10 L 02.0) – это неприятный процесс, свидетельствующий о значительном снижении защитных сил организма. В большинстве случаев необходимо устранять не только сам очаг инфекции, но также проводить общеукрепляющую терапию.
Чаще всего в роли возбудителей патологического процесса выступают стафилококки и стрептококки. Гнойное воспаление кожи могут спровоцировать также и другие патогенные бактерии. Как правило, инфекция начинает стремительно размножаться при неправильной обработке раневой поверхности. Бактерии также проникают в глубокие слои эпидермиса через микротрещины. Риск развития заболевания увеличивается, если защитные силы организма снижены. К факторам, способствующим развитию абсцесса кожи, относят также сахарный диабет, ВИЧ, эндокринные заболевания, хронические патологии.
После попадания патогенных бактерий в глубокие слои эпидермиса начинается их стремительное размножение. Создается благотворная микрофлора для обитания болезнетворных микроорганизмов. Иммунная система практически сразу начинает реагировать на изменение состояния организма. Изначально увеличиваются кровеносные сосуды, на коже появляется отек и покраснение. Но бактерии стремительно размножаются, образуются гнойные массы.
Это наиболее распространенная разновидность абсцесса кожи. Воспалительный процесс начинает развиваться в волосяном фолликуле, проходит три стадии. Изначально в зоне поражения появляется красный участок, небольшой отек. Болезненность при этом выражена незначительно. Воспаленный элемент становится твердым на ощупь. Если своевременно не начать терапию, фурункул начинает расширяться в диаметре. Через 3-4 дня абсцесс кожи может достигать 5 см. Воспаляется уже не только волосяной фолликул, но и окружающие ткани.
Из-за накопления гноя фурункул постепенно начинает возвышаться над поверхностью кожи. Эпидермис становится гладким, приобретает синюшный оттенок. В центре воспаленного участка может появиться свищ (отверстие, через которое сочится гной).
Как только экссудат станет выходить на поверхность, начинается третья стадия развития заболевания. В центре фурункула образуется «кратер», который постепенно заполняется соединительной тканью. При правильном лечении через несколько дней происходит рубцевание. Острые болевые ощущения проходят практически сразу после высвобождения гнойных масс. Весь процесс развития абсцесса кожи занимает до 10 дней. Стадии воспалительного процесса могут быть более продолжительными при значительно ослабленном иммунитете.
При этой форме патологического процесса гнойный абсцесс кожи будет иметь более выраженный симптом. Бактериальная микрофлора начинает стремительно размножаться одновременно сразу в нескольких волосяных фолликулах. Чаще всего от патологического процесса страдают мужчины молодого возраста. Карбункулы, как правило, локализуются на задней поверхности шеи. Абсцесс кожи при этом может достигать внушительных размеров (до 15 см в диаметре).
Созревание карбункула начинается с образования на поверхности эпидермиса сразу нескольких пустул. В дальнейшем гнойные массы выделяются через 2-3 отверстия. Экссудат может иметь примеси крови. Карбункул в запущенной стадии вылечить с помощью одних лишь медикаментов не удастся. Чаще всего приходится прибегать к хирургическому вмешательству. Гнойный абсцесс кожи сопровождается значительным ухудшением самочувствия. Температура тела повышается до 40 градусов. При этом значительно возрастает риск летального исхода. Проводить терапию в домашних условиях ни в коем случае нельзя.
В большинстве случаев пациенты обращаются за помощью тогда, когда воспалительный процесс уже запущен. Абсцесс кожи (фурункул и карбункул) удается легко выявить при обычном визуальном осмотре. В процессе обследования врач выявляет очаг воспалительного процесса, проверяет региональные лимфатические узлы. Резкое их увеличение может свидетельствовать о начальной стадии развития лимфаденита.
Обязательно выполняется микробиологическое обследование гноя. Такая методика позволяет определить, с каким именно патогенным микроорганизмом пришлось столкнуться. Такие мероприятия нужны для того, чтобы правильно подобрать антибиотик с учетом чувствительности болезнетворной микрофлоры. Однако качественное микробиологическое исследование требует нескольких дней. Поэтому изначально всегда назначаются препараты широкого спектра действия.
Если пациент своевременно обращается за помощью, справиться с воспалением удается с помощью таблеток и противовоспалительных мазей. Антибиотики могут быть назначены также в форме инъекций. Широко применяются такие средства, как «Линкомицин», «Ампициллин», «Лиоцин» и т. д.
При фурункулах и карбункулах следует правильно проводить наружную обработку пораженной поверхности. Абсцесс кожи (МКБ-10 относит патологию к разделу L02, как уже было сказано) невозможно вылечить без применения антибиотиков. Поэтому, помимо антисептиков, используются также специальные противомикробные препараты. Хорошие результаты показывает средство «Левомеколь». В роли действующего компонента выступает хлорамфеникол. Это вещество подавляет деятельность бактериальной микрофлоры, ускоряет процесс регенерации поврежденной ткани. Мазь наносят на предварительно обработанную антисептиком раневую поверхность два раза в сутки.
Терапия гнойного заболевания кожи (абсцесса, карбункула, фурункула) может проводится с использованием «Мази Вишневского», «Ихтиоловой мази». Но любые медикаменты стоит применять строго по согласованию с врачом. Когда воспалительный процесс удается купировать, дополнительно могут быть назначены физиотерапевтические процедуры. Ускорить процесс регенерации поврежденных тканей помогает УВЧ.
При обширном воспалении кожи и значительном ухудшении самочувствия пациента не обойтись без хирургического вмешательства. Операция проводится после того, как гнойник полностью сформируется. Удаление небольшого карбункула или фурункула – манипуляция, которая занимает не более 20 минут. У взрослых пациентов вмешательство проводится при местном обезболивании. Общая анестезия показана для пациентов младше 10 лет.
С помощью операции удается быстро устранить абсцесс кожи. Антибиотик после хирургического вмешательства назначается в качестве профилактики. Таким образом, удается препятствовать развитию бактериальной микрофлоры после вскрытия гнойника. Как правило, уже через несколько часов после удаления гноя и обработки раневой поверхности больной может отправляться домой. Если пациент чувствует себя плохо, поднимается температура тела, еще несколько дней необходимо находиться в условиях медицинского учреждения.
Гнойник на коже – заболевание, которое удастся быстро вылечить, если своевременно обратиться за помощью. А вот самолечение может привести к развитию опасных осложнений, угрожающих жизни. На фоне фурункулеза нередко развивается региональный лимфаденит – воспаление лимфатических узлов. У больного резко повышается температура тела, появляется отек в месте поражения. Патологический процесс может сопровождаться учащенным сердцебиением, сильными болевыми ощущениями. Такие симптомы – повод немедленно обратиться к врачу.
Сепсис – еще одно опасное осложнение абсцесса кожи. Это тяжелое состояние, при котором к кровь и все системы организма попадает патогенная микрофлора. Летальный исход может наступить за считанные дни. Только с помощью массивной антибактериальной терапии удается побороть заболевание. Но в 40 % случаев спасти человека не удается.
Косметические дефекты – еще одна неприятность, с которой приходится столкнуться после абсцесса кожи. Как правило, на теле остаются непривлекательные шрамы.
При своевременном обращении к врачу и правильно назначенном лечении справиться с заболеванием полностью удается за 7-10 дней. Уже через несколько часов после начала антибактериальной терапии состояние пациента значительно улучшается – снижается температура тела, стихает боль.
Профилактика абсцессов кожи заключается в правильной обработке раневой поверхности антисептическими средствами, укреплении защитных сил организма.
источник
Абсцесс (нарыв, гнойник) – это гнойное воспаление, сопровождающееся расплавлением тканей и образованием заполненной гноем полости. Он может образовываться в мышцах, подкожной клетчатке, костях, во внутренних органах или в окружающей их клетчатке.
Причиной абсцесса является гноеродная микрофлора, которая проникает в организм пациента через повреждения слизистых оболочек или кожных покровов, или же заносится с током крови из другого первичного очага воспаления (гематогенный путь).
Возбудителем в большинстве случаев становится смешанная микробная флора, в которой преобладают стафилококки и стрептококки в сочетании с различными видами палочек, например, кишечной палочкой. В последние годы значительно возросла роль анаэробов (клостридий и бактероидов), а также ассоциации анаэробных и аэробных микроорганизмов в развитии абсцессов.
Иногда бывают ситуации, когда полученный при вскрытии абсцесса гной при посеве на традиционные питательные среды не дает роста микрофлоры. Это свидетельствует о том, что в данных случаях заболевание вызывается нехарактерными возбудителями, обнаружить которые обычными диагностическими приемами невозможно. В определенной мере это объясняет случаи абсцессов с атипичным течением.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
При развитии гнойного воспаления защитная система организма стремится локализовать его, что и приводит к образованию ограничивающей капсулы.
В зависимости от места расположения:
- поддиафрагмальный абсцесс;
- заглоточный;
- паратонзиллярный;
- окологлоточный;
- мягких тканей;
- легкого;
- головного мозга;
- предстательной железы;
- пародонтальный;
- кишечника;
- поджелудочной железы;
- мошонки;
- дугласова пространства;
- аппендикулярный;
- печени и подпеченочный; и др.
Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением.
По особенностям клинического течения выделяют следующие формы абсцесса:
- Горячий, или острый. Сопровождается выраженной местной воспалительной реакцией, а также нарушением общего состояния.
- Холодный. Отличается от обычного абсцесса отсутствием общих и местных признаков воспалительного процесса (повышение температуры тела, покраснение кожи, боль). Данная форма заболевания характерна для определенных стадий актиномикоза и костно-суставного туберкулеза.
- Натечный. Образование участка скопления гноя не приводит к развитию острой воспалительной реакции. Образование абсцесса происходит на протяжении длительного времени (до нескольких месяцев). Развивается на фоне костно-суставной формы туберкулеза.
Клиническая картина заболевания определяется многими факторами и, прежде всего, местом локализации гнойного процесса, причиной абсцесса, его размерами, стадией формирования.
Симптомами абсцесса, локализованного в поверхностных мягких тканях, являются:
- отечность;
- покраснение;
- резкая болезненность;
- повышение местной, а в некоторых случаях и общей температуры;
- нарушение функции;
- флюктуация.
Абсцессы брюшной полости проявляются следующими признаками:
- перемежающаяся (интермиттирующая) лихорадка с гектическим типом температурной кривой, т. е. подверженной значительным колебаниям в течение суток;
- сильные ознобы;
- тахикардия;
- головная боль, мышечно-суставные боли;
- отсутствие аппетита;
- резкая слабость;
- тошнота и рвота;
- задержка отхождения газов и стула;
- напряжение мышц брюшной стенки.
При локализации абсцесса в поддиафрагмальной области пациентов могут беспокоить одышка, кашель, боль в верхней половине живота, усиливающаяся в момент вдоха и иррадиирующая в лопатку и плечо.
При тазовых абсцессах происходит рефлекторное раздражение прямой кишки и мочевого пузыря, что сопровождается появлением тенезмов (ложных позывов на дефекацию), поноса, учащенного мочеиспускания.
Забрюшинные абсцессы сопровождаются болью в нижних отделах спины, интенсивность которых усиливается при сгибании ног в тазобедренных суставах.
Симптомы абсцесса головного мозга схожи с симптомами любого другого объемного образования (кисты, опухоли, гематомы) и могут варьировать в очень широком пределе, начиная от незначительной головной боли и заканчивая тяжелой общемозговой симптоматикой.
Для абсцесса легкого характерно значительное повышение температуры тела, сопровождаемое выраженным ознобом. Пациенты жалуются на боли в области грудной клетки, усиливающиеся при попытке глубокого вдоха, одышку и сухой кашель. После вскрытия абсцесса в бронх возникает сильный кашель с обильным отхождением мокроты, после чего состояние больного начинает быстро улучшаться.
Абсцессы в области ротоглотки (заглоточный, паратонзиллярный, окологлоточный) в большинстве случаях развиваются как осложнение гнойной ангины. Для них характерны следующие симптомы:
- сильная боль, отдающая в зубы или ухо;
- ощущение инородного тела в горле;
- спазм мышц, препятствующий открыванию рта;
- болезненность и припухлость регионарных лимфатических узлов;
- повышение температуры тела;
- бессонница;
- слабость;
- гнусавость голоса;
- появление изо рта неприятного гнилостного запаха.
Поверхностно расположенные абсцессы мягких тканей затруднений в диагностике не вызывают. При более глубоком расположении может возникнуть необходимость в выполнении УЗИ и/или диагностической пункции. Полученный во время пункции материал отправляют на бактериологическое исследование, позволяющее выявить возбудителя заболевания и определить его чувствительность к антибиотикам.
Абсцессы ротоглотки выявляют во время проведения отоларингологического осмотра.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
Значительно сложнее диагностика абсцессов головного мозга, брюшной полости, легких. В этом случае проводится инструментальное обследование, которое может включать:
- УЗИ органов брюшной полости и малого таза;
- магниторезонансную или компьютерную томографию;
- рентгенографию.
В общем анализе крови при любой локализации абсцесса определяют признаки, характерные для острого воспалительного процесса (повышение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение СОЭ).
В начальной стадии развития абсцесса поверхностных мягких тканей назначается противовоспалительная терапия. После созревания гнойника производится его вскрытие, обычно в амбулаторных условиях. Госпитализация показана только при тяжелом общем состоянии пациента, анаэробном характере инфекционного процесса.
В качестве вспомогательного средства при лечении, а так же для профилактики осложнений абсцессов подкожно-жировой клетчатки, рекомендуется использовать мазь Илон. Мазь следует наносить на пораженный участок под стерильную марлевую повязку или пластырь. В зависимости от степени нагноения, менять повязку необходимо один или два раза в день. Срок лечения зависит от тяжести воспалительного процесса, но, в среднем, для получения удовлетворительного результата нужно применять мазь не менее пяти дней. Мазь Илон К продается в аптеках.
Лечение абсцесса легкого начинается с назначения антибиотиков широкого спектра действия. После получения антибиотикограммы проводят коррекцию антибиотикотерапии с учетом чувствительности возбудителя. При наличии показаний с целью улучшения оттока гнойного содержимого выполняют бронхоальвеолярный лаваж. Неэффективность консервативного лечения абсцесса является показанием к хирургическому вмешательству – резекции (удалению) пораженного участка легкого.
Лечение абсцессов головного мозга в большинстве случаев хирургическое, так как они могут привести к дислокации мозга и стать причиной летального исхода. Противопоказанием к удалению абсцессов является их локализация в глубинных и жизненно важных структурах (подкорковые ядра, ствол мозга, зрительный бугор). В таком случае прибегают к пункции полости абсцесса, удалению гнойного содержимого аспирационным способом с последующим промыванием полости раствором антисептика. Если требуется многократное промывание, катетер, через который оно проводится, оставляют в полости на некоторое время.
При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Абсцессы брюшной полости удаляют хирургическим путем.
Абсцессы при несвоевременном лечении могут приводить к тяжелым осложнениям:
- неврит;
- остеомиелит;
- флегмона;
- гнойное расплавление стенки кровеносного сосуда с возникновением угрожающего жизни кровотечения;
- гнойный менингит;
- эмпиема плевры;
- перитонит;
- сепсис.
Прогноз зависит от локализации абсцесса, своевременности и адекватности проводимого лечения. Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением. При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Профилактика развития абсцессов направлена на предупреждение попадания патогенной гноеродной микрофлоры в организм пациента и включает следующие мероприятия:
- тщательное соблюдение асептики и антисептики при проведении медицинских вмешательств, сопровождающихся повреждением кожных покровов;
- своевременное проведение первичной хирургической обработки ран;
- активная санация очагов хронической инфекции;
- повышение защитных сил организма.
Видео с YouTube по теме статьи:
Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
источник
Гнойные инфекционно-воспалительные заболевания кожи достаточно распространены, они опасны своими осложнениями. Их возбудителями являются стафилококки, стрептококки или те и другие одновременно. Это гноеродные бактерии, вызывающие глубокие и поверхностные пиодермии. Чаще развиваются стафилодермии. Среди них наиболее известны фурункулы (чирьи), локализация которых различна. Одним из наиболее распространенных проявлений патологии является фурункул на спине.
Заболевание вызывает золотистый стафилококк – самая патогенная бактерия, которая трудно лечится. Она легко проникает в волосяной фолликул и глубоко поражает кожу. Многие люди являются носителями этой опасной инфекции, но сами не болеют. Микроорганизмы могут находиться на коже и не проявлять себя до создания благоприятной ситуации. Они – условно патогенные, так как проникнув в ослабленный организм, быстро размножаются, усиливают болезнетворные свойства и провоцируют нарывы на теле.

Развивается заболевание в любом возрасте и больше поражает мужчин. Наиболее частое место поражения у сильного пола – грудь и спина, реже возникают чирьи на пояснице. Может располагаться фурункул в паху, под мышками, на лице, шее, бедрах и в других местах. У подростков выявляют наибольшее количество гнойничков в период нестабильности гормонального фона.
Когда воспалительный инфильтрат распространяется на всю волосяную луковицу, ее сальные железы и прилежащие ткани, он выступает в виде конусообразного узла над кожей. Его размер в диаметре может достигать 3-4 см. Если чирьев много, и они появляются одни за другими, ставят диагноз «фурункулез».
Кроме наличия инфекции необходимы причины, способствующие развитию чирья на теле. Внешние факторы риска такие:
-
грязная кожа при несоблюдении правил гигиены тела и одежды;
- постоянное соприкосновение с пылью и грязью, связанное с профессиональной деятельностью;
- травмирование кожи от механического воздействия (царапины, порезы, потертости, трещины, расчесывания);
- переохлаждение или перегрев;
- повреждение или раздражение дермы действием химических веществ.
Внутренние этиологические факторы, ослабляющие организм человека следующие:
- гипергидроз;
- длительное нервное напряжение, стресс;
- ожирение;
- сахарный диабет 1 или 2 типа;
- кожные заболевания;
- хроническая усталость;
- авитаминоз;
- острые воспалительные болезни;
- хронические инфекции, лечение которых не завершено;
- гормональные изменения в организме;
- ВИЧ инфекция;
- длительное применение некоторых лекарственных препаратов;
- наркомания, алкоголизм, курение.
После нарушения защитной функции кожи стафилококки проникают в волосяной фолликул, активизируются, размножаются, провоцируют воспалительный процесс в нем. Далее поражают сальные железы, соединительную ткань, и воспаление проявляется на поверхности кожи.

Его отечность увеличивается, кожа над стержнем размягчается и белеет. Под ней находится гнойное содержимое, сформированное вследствие воспаления. В его составе – разрушенные после борьбы с инфекцией нейтрофильные лейкоциты, клетки отмерших тканей, белки и большое количество стафилококков.
Вскоре чирей на спине в месте размягчения вскрывается, гнойное содержимое истекает. Он очищается, заполняется новой соединительной тканью (грануляционной) и рубцуется. Воспаление угасает. Процесс развития и заживления нарыва длится около 2 недель. Общее состояние больного мало изменяется.
Важно вовремя начать лечение, а не ожидать его самостоятельного вскрытия. Это предотвратит развитие фурункулеза или других тяжелых осложнений.
Симптоматика болезни зависит от стадии развития чирья на теле:
- Первая – воспалительная инфильтрация. Визуально проявляется покраснением кожи, отечностью, уплотнением и болезненностью в месте поражения. В ходе заболевания эти признаки нарастают.
- Вторая стадия – образование гнойно-некротического стержня. В конце третьих суток он сформирован. Это небольшая полость с гнойным содержимым, которая немного выступает над кожей спины. При этом проявляются признаки незначительной интоксикации. Отмечается небольшое повышение температуры тела, слабость, ухудшение аппетита, недомогание. Боль в области фурункула становится более ощутимой.
-
Третья – онкотомия (вскрытие) нарыва. Созревший фурункул вскрывается, гной со стержнем отходит. Остается рана на теле на всю глубину чирья. Его симптомы уменьшаются.
- Четвертая стадия – заживление и рубцевание. Исчезает отечность, гиперемия, боль. Полость зарастает грануляционной тканью, формируется рубец. Он имеет синюшный оттенок. Со временем светлеет, но рубцы остаются.
От возникновения до полного заживления без осложнения проходит 10-14 дней. При этом высокая температура бывает редко. Больной испытывает дискомфорт от того, что не может лежать на спине. Легкое течение болезни может развиваться без формирования стержня и вскрытия.
Самолечение, выдавливание чирья, его случайное повреждение может привести к серьезным осложнениям:
- Фурункулез – проявление нескольких или многих гнойников на коже спины.
- Абсцесс – скопление гнойных масс, проникновение их в подкожную клетчатку, потому что чирей не может вскрыться и стержень не выходит.
- Карбункул – воспаление нескольких волосяных фолликулов, расположенных рядом, слившихся в один инфильтрат с единым стержнем.
- Флегмона – неограниченное распространение воспаления в подкожную клетчатку.
-
Лимфаденит, лимфангит – воспаление прилежащих лимфоузлов и лимфатических сосудов.
- Сепсис – проникновение стафилококка в кровь, и разнесение его в органы и ткани. Чаще всего поражаются почки (пиелонефрит, гломерулонефрит). Надо помнить, что самостоятельное выдавливание фурункула — прямая дорога к сепсису, который является угрозой не только для здоровья, но и жизни.
Лечение фурункула на спине может быть медицинским. В этом случае применимы такие методы:
- На стадии инфильтрации поверхность кожи над чирьем обрабатывают антисептическими средствами – раствором Фурацилина или Салициловоым спиртом.
- Также в период формирования гнойного стержня применяют вытягивающие гной и очищающие полость мази – Ихтиол или Вишневского.
- На стадии заживления и образования рубцов используют лечение мазями с антибиотиками и веществами, способствующими восстановлению соединительной ткани – Левомеколь, Дермовейт, Инфларакс.
- Антибиотики для приема внутрь назначают пожилым людям, ослабленным, с выраженной интоксикацией и большим гнойником – Амоксиклав, Хемомицин, Сулациллин.
-
Прописывают витаминный комплекс.
- УВЧ-терапию и ультразвук назначают в качестве противовоспалительного лечения.
- Врач может принять решение о вскрытии нарыва на стадии, когда он созрел. Скальпелем выполняют разрез и выдавливают гной. Рану промывают, обрабатывают антибиотиком, обеспечивают отток. Прикладывают мазь и закрывают повязкой, которую меняют ежедневно до заживления. При этом прописывают антибиотики и постельный режим.
Так как возникший на спине чирей чаще всего является результатом травм и снижения защитных свойств организма, предупреждение возникновения и развития фурункулов предусматривает:
- постоянное соблюдение норм гигиены тела и одежды;
- своевременное лечение болезней;
- исключение перегрева и переохлаждения, развития ожирения;
- лечение гормональных сбоев;
- предотвращение травм кожи;
- правильное питание;
- укрепление организма закаливанием, спортом, пребыванием на свежем воздухе;
- здоровый образ жизни с правильным режимом дня, исключающий алкоголь, курение.
к содержанию ↑
Фурункулы на спине успешно лечат народными средствами. Применяют, прежде всего, вещества и смеси, ускоряющие созревание гнойника и его очищение:
-
Традиционно используют печеный лук. Его очищают от шелухи, запекают в духовке, остужают, разрезают и прикладывают на поверхность чирья. Затем прикрывают стерильной повязкой, закрепляют, меняют каждые 4 часа, до вскрытия.
- 1 часть хозяйственного мыла натирают, смешивают с 2 частями печеного лука, наносят на салфетку, прикладывают к гнойнику, закрепляют. Средство хорошо оттягивает гной. Можно использовать только мыло, но его немного разводят кипяченой водой.
- Свежий капустный лист хорошо снимает боль, отечность, воспаление, вытягивает гной. Лист предварительно обдают кипятком, накладывают на чистую поверхность, закрепляют. Прикладывают до очищения фурункула.
- Лепешку из равных частей ржаной муки и меда прикладывают на пораженный участок спины, накрывают, закрепляют. Это лечение снимает воспаление.
- Эффективна сложная мазь, содержащая продукты пчеловодства. По 100 г пчелиного воска и канифоли, по 50 г касторового масла и прополиса смешивают, ставят на тихий огонь. Спустя 5 минут добавляют 15 мл скипидара, томят 30 минут, остужают. Наносят на плотную салфетку и прикладывают к поражению 2 раза в день – утром и на ночь, на 20 минут, курсом до 40 дней. Важно учитывать непереносимость меда и продуктов пчеловодства.
-
Используют антисептические и противовоспалительные свойства алоэ. Чистый лист растения разрезают и прикладывают к гнойнику, закрепляют.
- Подавляют воспаление также картофелем. Его очищают, натирают, наносят на стерильный бинт, прикладывают к поражению, закрепляют, меняют через 3 часа.
- Теплая ванна с несколькими каплями эфирного масла хвои снимает воспаление, обладает антибактериальными и болеутоляющими свойствами. Проводят процедуру ежедневно – не более 20 минут. Лечение назначают курсом 10-15 дней. Эти ванны противопоказаны беременным, пожилым людям, с индивидуальной непереносимостью хвои, при тяжелых болезнях.
- Порошок из сушеной календулы (5 г) смешивают с вазелином (25 г), мазь наносят на чирей. Действует противовоспалительно и в качестве антисептика.
- Применяют водочный компресс из смеси цветов календулы (30 г) и ягод можжевельника (15 г) для избавления от чирьев на спине. Их смесь промывают кипятком. Затем сливают воду, заливают 100 г водки, настаивают 22 часа. В виде компресса прикладывают к фурункулу в течение 10 дней.
Противопоказаны лечебные вещества, содержащие календулу, людям с мочекаменной болезнью, беременным и с повышенной чувствительностью к цветам растения.
В некоторых случаях фурункул может прорвать и затянуться самостоятельно. Однако это бывает нечасто. Нельзя ожидать самоизлечения фурункула на спине, надо обратиться к врачу и совместными усилиями лечить заболевание. В таком случае прогноз на выздоровление благоприятный и развитие осложнений будет сведено к минимуму.
источник
Гнойные прыщи на спине — это патологические мелкие образования, часто появляющиеся из-за закупорки сальных желез, присоединения бактериальной инфекции. Черные, красные, желтые точки на теле требуют диагностики, патогенетического лечения, проведения профилактических мероприятий для предотвращения осложнений.
Прыщи возникают вследствие забивания желез пылью, остатками гигиенических средств. Прогрессирование недуга сопровождается формированием закрытых или открытых безболезненных угрей.
Гнойные прыщи на плечах и спине у мужчин разделяют на четыре вида:
- Нарывы могут быть большого и среднего размера, в их центральной части находится инкапсулированное белое содержимое. Выдавливание образований заканчивается обильным выделением гноя.
- Закрытые комедоны или подкожные прыщи не имеют соединения с внешней средой. Ороговевшие клетки перекрывают выход из поры, выдавливание элемента заканчивается его воспалением, нагноением.
- Красные наросты на спине являются этапом развития угревого высыпания, возникают из-за повышенного потоотделения, натертостей. Без своевременной терапии прыщи переходят в гнойную кисту.
- Открытые комедоны: накопившийся секрет в сальных железах не может выйти из закупоренного протока, формируются черные угри. При выдавливании атрибута можно увидеть продолговатую желтую пробку с темным концом.
Гнойники на спине у мужчин — форма проявления прыщей, требующих лечебного воздействия. При образовании элементов различной локализации обращаются за консультацией к дерматологу: врач поможет решить проблему угревой сыпи без риска осложнений.
Чтобы вылечить прыщи, диагностируют причину их развития. Избегание провоцирующих факторов способствует выздоровлению больного, профилактирует повторное появление сыпи. Распространенные причины формирования гнойников в области спины у мужчин:
- Аллергическая реакция сопровождается возникновением высыпаний по телу. Состояние провоцируется применением новых шампуней, гелей, пенок, жидкого мыла, косметики, увлажнителей воздуха. Проявления аллергии убираются антигистаминными средствами.
- Гнойные точки, прыщи часто возникают на спине у мужчин, игнорирующих правильное питание, злоупотребляющих алкоголем, газировками, фастфудом.
- Раздражение в виде нарывов присутствует у людей, которые носят синтетическую одежду. Если материал не пропускает воздух, пот плохо отходит, по телу появляются гнойные прыщи.
- На спине располагается большое количество сальных желез, при физической нагрузке, спортивной тренировке происходит сильное потоотделение. Это способствует образованию зудящих прыщей, их расчесывание приводит к появлению гнойных формирований.
- Загар провоцирует раздражение кожи, пигментированная область чешется. Внутрь поврежденного эпидермиса попадают бактерии, их деятельность способствует появлению прыщей с гнойным веществом.
- Возникновение акне на спине может быть связано с нарушением работы внутренних органов. Симптом в виде гнойных неэстетичных прыщей сопровождает эндокринные, мочеполовые, желудочно-кишечные заболевания.
- Повышенный риск закупоривания желез, воспаления волосяных фолликул имеют мужчины с густой растительностью на спине.
- Причиной гнойных образовавшихся прыщей может стать труд в неблагоприятных условиях, помещении без вентиляции.
- Подростки страдают от гнойничкового поражения кожи из-за гормональной перестройки организма. Типичная локализация комедонов — лицо, спина.
- Появление наростов провоцируется несоблюдением правил гигиены. Ежедневный уход за дермой профилактирует высыпания, предотвращая их развитие.
- Белые прыщи могут быть признаком гнойно-некротических заболеваний кожи: фурункула, карбункула, абсцесса.
Выявление причины появления на спине точек, борьба с провоцирующими факторами помогут правильно определить лечебную тактику. После применения патогенетической терапии угри на пояснице проходят за короткое время.
Начальные проявления угревой болезни разрешается купировать в домашних условиях. Народные рецепты помогают уменьшить воспалительный процесс в области спины, профилактируют образование гноя внутри прыщей. Для избежания риска появления осложнений записываются к врачу для получения квалифицированной помощи, запущенные комедоны устраняются хирургами.
Для устранения гнойных больших прыщей в области позвоночника, поясницы врач назначает аптечные препараты и эффективные средства народной медицины.
Для терапии белых точек на спине используются препараты с антисептическим, противомикробным, ранозаживляющим воздействием. Это помогает купировать воспалительный процесс, ускорить выздоровление поврежденной прыщами кожи. К популярным препаратам для лечения гнойников относятся:
- Дезинфицирующие средства, обладающие подсушивающим эффектом. Они уменьшают количество микроорганизмов внутри образования, профилактируют вторичное заражение. Врачи прописывают пациентам салициловую, цинковую, ихтиоловую мази, линимент Вишневского, перекись водорода, препараты наносится на спину тонким слоем. Курс лечения гнойных элементов — до получения эффекта.
- Антибиотики местного применения назначаются, если на коже имеются фурункулы или карбункулы, вызваны стафилококком. Для борьбы с инфекцией используется эритромициновая, стрептомициновая мази, таблетки Амоксициллина, Азитромицина.
- Гормональные препараты (Гидрокортизон, Метилпреднизолон), угнетают процессы развития прыщей на спине, назначаются по рекомендации дерматолога, применяются короткими курсами.
- Гнойники можно побороть с помощью введения в рацион продуктов, богатых на витамины А, D, способствующие устранению патологии кожи.
- Аутогемотерапия проводится в больничных условиях по назначению врача. Процедура повышает иммунитет, стимулирует выработку интерферонов, улучшает внешний вид кожных покровов спины, снижает количество прыщей.
Действие аптечных препаратов против гнойных формирований можно укрепить домашними рецептами.
Средства альтернативной медицины применяются для лечения нарывов при легком течении заболевания. Терапия эффективна, если появление прыщей не связано с органной патологией. Популярные действенные маски, растворы, скрабы для ухода за кожей спины, пораженной гнойными высыпаниями:
| Название средства | Приготовление |
| Ванна с марганцовкой | Процедура способствует очищению кожи от прыщей, имеющих гнойную капсулу, для проведения манипуляции понадобиться 1 л розового вещества. Оно дезинфицирует ткани спины, очищает забитые поры. |
| Солевой раствор | Берется 1 ст. л. морской соли и 1000 мл теплой воды. Приготовленным составом протирают проблемные участки, его добавляют в жидкость во время принятия ванны. |
| Эфирные масла | Пораженную прыщами с гнойным веществом спину можно смазывать разными маслами: они дезинфицируют патологическую поверхность, убирают воспалительный процесс. |
| Настойка с петрушкой | Растение добавляют в косметические маски: оно отбеливает кожу, борется с гнойными высыпаниями. Для приготовления целебного настоя понадобится 2 ст.л. сухого вещества, 200 мл кипятка. Зелень заливается горячей жидкостью, оставляется на 30 минут, приготовленным настоем протирают пораженные прыщами участки спины. |
| Яичная маска | Средство помогает избавиться от пятен, которые остаются после гнойных образований. Один белок смешивают с 2 ст. л. лимонного сока, состав накладывается на спину на полчаса, смывается теплой водой. |
| Настой из дубовой коры | Раствор применяется для лечения прыщей, расположенных в области рук, лица, плеч. Настойка из растения убирает воспалительные явления, способствует прорыванию гнойника. При ежедневном применении домашнего средства можно добиться полного выздоровления, спина становится чистой. Для приготовления настоя понадобится 2 ст. л коры дерева, 200 мл кипятка. Когда средство остынет, им смазываются высыпания. |
Народные методы лечения помогут при отсутствии проблем с внутренними органами. Если прыщи на спине с гнойным содержимым появляются из-за серьезной патологии, эффект будет коротким, высока вероятность рецидивов.
Ежедневное очищение плеч, спины, лица профилактирует повторное появление белых прыщей. Дерматологи рекомендуют людям с предрасположенностью к угревой болезни питаться правильно. Мучные, сладкие, копченые, консервированные изделия способствуют нарушению работы сальных желез, закупорке на участках с волосяными фолликулами, провоцируя появление гнойных угрей.
После тренировок, физических нагрузок рекомендуется принять ванну, душ, переодеться. Синтетические вещи можно заменить предметами гардероба, выполненными из натуральных материалов: искусственные ткани нарушают воздухообмен, провоцируют повышенное потоотделение, образование на спине прыщей.
При наличии признаков гнойно-некротических, гормональных заболеваний обращаются за медицинской помощью в больницу.
Диагностика на ранних этапах развития патологии поможет вылечить проблемы внутренних органов, которые специалист определит по внешнему виду прыщей на лице, плечах, нижних конечностях.
Ежедневный уход за эпидермисом в области спины — эффективная профилактика гнойного поражения кожи.
источник
Современная медицина предлагает самые действенные методы лечения многих заболеваний кожи, и в случае возникновения абсцесса кожи, который проявляется как гнойное поражение верхнего слоя эпидермиса, существует возможность быстрого устранения проявлений данного заболевания. Симптоматика абсцесса весьма характерная, ее проявлений позволяют обнаружить начало гнойного процесса на самых ранних стадиях, что позволяет начать лечебное воздействие.
Существует несколько методик воздействия на пораженную кожу, которые наносят минимальный вред кожным покровам и обеспечивают скорейшее заживление раневой поверхности. Понимание причины возникновения абсцесса кожи и способов, которые позволят минимизировать негативное воздействие данного состояние на здоровье человека, позволяют принимать своевременные меры по устранению вероятных последствий абсцесса.
Проявления абсцесса кожи можно считать характерными: на поверхности кожи возникает вследствие проникновения в нее гноеродной инфекции образование, представляющее собой капсулу, наполненную гнойным содержимым. Абсцесс затягивает в себя прилежащий волосяной фолликул, потовые железы. Постепенно увеличивая в объеме, капсула с содержимым выступает над поверхностью кожи, может возникать воспалительный процесс на прилегающих участках здоровой кожи. При этом капсула имеет четко ограниченную площадь, содержимое ее заключено в достаточно плотную пленку.
Проявления абсцесса кожи у мужчин и женщин примерно схожи, однако за счет большей чувствительности кожи у женщин и детей данное состояние у них сопровождается большей болезненностью. Покраснение прилегающей кожи, повышенная чувствительность всей области поражения — наиболее характерные проявления абсцесса.
В детском возрасте частота появления абсцесса кожи несколько ниже, чем у взрослого человека. Это может объясняться низкой активностью как гормональной системы ребенка, так и неокончательным развитием потовых и сальных желез кожи. Наибольшая частота данного процесса отмечается в подростковом возрасте, когда начинается гормональная перестройка организма и имеется повышенная восприимчивость ко всем видам инфекций, проникающих в организм при любых повреждениях кожных покровов.
Классифицировать абсцесс кожных покровов можно по месту его локализации и степени развития.
Так, в зависимости от расположения очага воспаления, которое переходит в гнойный абсцесс, он может возникать на таких участках тела человека, как:
- шея,
- область лица и передней части головы,
- в области потовых желез,
- реже — в области нижних конечностей и спины.
Об абсцессах кожи расскажет врач в этом видео:
По стадиям развития патологического процесс абсцесс подразделяется:
- Первая стадия, когда происходит проникновение инфекции или постороннего предмета под кожу. Причиной начала развития абсцесса может стать также вросший волос, повышенное потоотделение и недостаточность гигиенических процедур. При этом отмечается повышение температуры кожи, в области которой произошло проникновение, повышается ее чувствительность.
- Вторая стадия развития абсцесса характеризуется образованием гнойного содержимого. Капсула, в которой начинает скапливаться гной, обретает определенные очертания, объем ее постепенно увеличивается за счет активности патогенного процесса. При этом цвет меняется: от белого на стадии начала образования гноя, который представляет собой продукция сальных желез с продуктами распада тканей, до желтоватого, когда отмечается окончательно созревание абсцесс.
- На третьей стадии абсцесс при отсутствии необходимого лечения самопроизвольно вскрывается, при этом гнойное содержимое выливается на прилежащие ткани. И хотя такой исход может считаться благоприятным, однако именно при изливании гноя на здоровую кожи отмечается наиболее частое возникновение негативных последствий данного состояния. Потому медиками рекомендуется начать лечебное воздействие на место поражения уже на начальных стадиях его развития.
Стадии развития абсцесса кожи позволяют определить, какое лечение будет наиболее действенным. И как при лечебном воздействии при любом кожном заболевании, абсцесс в лучшей степени поддается излечению при выявлении его на наиболее ранней стадии развития.
К наиболее частым причинам развития такого неприятного состояния, как абсцесс кожи, следует отнести:
- чрезмерное потоотделение с недостаточностью применяемых гигиенических процедур;
- перестройка гормональной системы с преобладанием мужских половых гормонов в крови;
- попадание постороннего предмета под кожу; врастание волоса, что наиболее часто происходит при проведении эпиляции.
Сочетание перечисленных причин также может спровоцировать образование абсцесса, который вызывает серьезное повреждение кожных покровов и может стать причиной возникновения негативных последствий.
К наиболее характерным проявлениям данного патологического процесса на начальных стадиях развития абсцесса следует отнести:
- возникновение повышенной чувствительности пораженного кожного покрова,
- покраснение его,
- отек тканей, вследствие чего пораженная поверхность несколько возвышается над здоровой кожей.
При дальнейшем развитии отмечается появление головки: наполненной гнойным содержимым капсулы, которая по мере ее роста увеличивается в размерах, но при этом имеет вполне четкие очертания. Обычно в процесс завлекаются сальные и потовые железы, которые расположены рядом с местом поражения, а также волосяной фолликул.
Проведение диагностики заключается в анализе внешних проявлений и субъективных ощущениях человека.
При развитии данного процесса также повышается температура кожи в области ее поражения, затем, при развитии абсцесса, начинает повышаться общая температура тела, ухудшается общее состояние: появляется вялость, повышенная утомляемость. Это объясняется проникновением гнойного содержимого в прилежащие ткани и разнесение его по всему организму через лимфатическую систему.
Методика лечения абсцесса кожи зависит как стадии текущего процесса, так и от восприимчивости больного к выбранному лечебному воздействию. Начальный стадии обычно не вызывают серьезных негативных проявлений в здоровье больного. И в этот период обычно используется терапевтическое воздействие.
При дальнейшей активизации и росте абсцесса применяется лекарственное либо хирургическое лечение, которое предотвращает вероятность проникновения гноеродного содержимого в соседние здоровые ткани через лимфатическую систему.
Терапевтическое лечение при возникновении абсцесса заключается в накладывании согревающих компрессов, что позволяет ускорить процесс созревания абсцесса. Гнойное содержимое скорее выходит наружу, освобождая более глубокие слои кожи и предотвращая воспаление внутри эпидемиса.
К методам медикаментозного лечения следует отнести использование антибактериальных средств в виде наружного применения: компрессов, накладывания слоем на пораженную кожу.
Например, такие лекарственные препараты, как Димексид и Пенициллин, которые в виде компресса накладываются на пораженную кожу. Благодаря их воздействию абсцесс не увеличивается в размерах, воспалительные процессы в нем не активизируются, при благоприятном исходе затухают.
Также результативным методом лечения следует считать проведение хирургического вмешательства. Оно позволяет удалить имеющееся гнойное содержимое, полностью очистить полость с гноем для предотвращения дальнейшего воспаления.
Обычно хирургическое вмешательство показано при поздних стадиях развития абсцесса, а также при обширном поражении кожи. Операция проводится в условиях госпитализации больного под местным наркозом.
Вскрытие абсцесса на спине показано в этом видео:
- К профилактическим мерам можно отнести обязательную дезинфекцию мест механических повреждений кожи, что позволяет исключить возможность воспалительного процесса в эпидермисе. Обработка производится также прилежащих тканей.
- Также в качестве профилактики данного заболевания можно назвать стимулирование работы иммунной системы организма для предотвращения вероятности распространения воспалительных процессов.
При поздней стадии абсцесса кожи происходит изливание гнойного содержимого на здоровые прилегающие ткани. Это может стать причиной негативных последствий, которые также провоцируются разнесением гноя лимфатической системой.
Обычно абсцесс кожи полностью излечиваются одним из трех пересиленных методов либо их комбинацией. Выживаемость в данном случае составляет порядка 85-98%. В наиболее запущенных случаях, при общей ослабленности организма и при отсутствии лечения имеется вероятность летального исхода.
Абсцесс кожи, фурункулы и карбункулы — неприятные проблемы, но при своевременном лечении вы сможете избавится от них с минимальными потерями.
Про народные методы лечения абсцессов расскажет видеоролик ниже:
источник
Попытки терапии абсцесса кожи на своих начальных стадиях могут быть произведены в домашних условиях. Но это возможно в том случае, если гнойная полость расположена не на лице или шее. При такой локализации, а также при нарушении общего состояния человека или наличии таких заболеваний, как сахарный диабет или различные виды иммунодефицитов, лечение проводится в хирургическом стационаре.
Чтобы представить себе процессы, которые приводят к заболеванию, рассмотрим строение кожи.
Покровная ткань человека – двухслойный орган. Сверху расположен эпидермис – ряд клеток, которые защищают от микробов, термических и химических повреждений. Нижний пласт – дерма.
В нижнем слое дермы, на границе кожи и подкожной клетчатки, лежат волосяные фолликулы, образованные соединительной тканью и кровеносными капиллярами. Они дают начало волосяным корням, которые проходят через дерму и эпидермис, выступая наружу в виде волосяных стержней. В месте, где корень переходит в стержень, в область между наружной и средней волосяными оболочками впадает 2-3 сальные железы. Рядом с местом выхода волоса на поверхность открывается устье потовой железы. Вся эта железистая ткань работает над образованием на поверхности кожи защитной пленки.
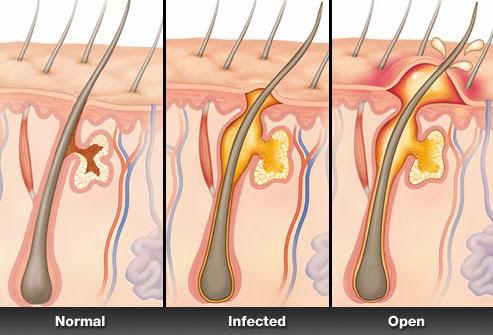
В свете этих знаний, абсцесс кожи – что это? Это гнойное воспаление, развивающееся сразу в большом объеме тканей, которое затрагивает и фолликул, и сальные железы, и близлежащую потовую железу. Подобный процесс развивается поэтапно:
p, blockquote 7,0,0,0,0 —>
- В места, где нарушена целостность кожи, попадает бактериальная флора. Вокруг этого места формируется очаг воспаления, сопровождающийся отеком и покраснением, в результате вокруг фолликула возникает возвышенность.
- В инфицированную область увеличивается приток лимфы и тканевой жидкости. Эти жидкости пытаются очистить очаг от инфекции.
- Активируется иммунная система, которая старается одновременно и убить бактерии, и отграничить очаг воспаления от здоровых тканей. В результате образуется гной – смесь лейкоцитов и других иммунных клеток, погибших бактерий, белков.
- Увеличиваясь в объеме, это содержимое повышает внутритканевое давление, и, когда оно достигает критической величины, гнойник прорывается. На этой стадии могут развиваться осложнения, связанные с попаданием чужеродных белков и инфекции в кровь.
- После вскрытия абсцесса остается кратер, который постепенно затягивается. Если гнойное воспаление проникло в слои, лежащие ниже кожи, в результате заживления образуется шрам.
Абсцесс кожи развивается в результате попадания в кожные ткани патогенных микроорганизмов. Происходит это вследствие травмы, трения или сильного загрязнения кожи. Особенно часто такая ситуация у мужчин происходит при бритье лица, подмышечных областей. У женщин причиной заноса в кожу инфекции является также бритье ног, а также удаление волос или частое трение при совершении гигиенических мероприятий в области гениталий. Вызывать патологию могут нагноившиеся гематомы, кисты. Часто кожные абсцессы появляются на месте выполненных не по правилам внутрикожных (реже), подкожных (чаще) инъекций.
Увеличивают вероятность проникновения инфекции в кожу местные и системные факторы. К местным относятся:
p, blockquote 10,0,0,0,0 —>
- повышенное потоотделение (гипергидроз);
- гиперактивность сальных желез (это характерно для состояний, сопровождающихся повышением содержания мужских половых гормонов в крови);
- врастание волос;
- попадание под кожу инородного предмета.
Системные факторы риска – в основном те, которые вызывают снижение иммунитета:
p, blockquote 11,0,0,0,0 —>
- длительное лечение стероидными гормонами (дексаметазоном, преднизолоном, например, при красной волчанке или ревматоидном артрите);
- сахарный диабет;
- после химиотерапии;
- на фоне проведений сеансов гемодиализа при хронической почечной недостаточности;
- при ВИЧ-инфекции;
- несбалансированное питание;
- переохлаждение;
- болезнь Крона и неспецифический язвенный колит.
Той инфекцией, которая является действительной причиной кожного абсцесса, является та флора, которая находится в воздухе, на коже человека, в секрете потовых или сальных желез, выделениях влагалища или оставшихся на коже частичках физиологических отправлений. Чаще всего это – золотистый стафилококк. Он является самым опасным микробом: склонен быстро распространяться в кровь, а из нее – во внутренние органы, вызывая появление в них абсцессов. Также абсцесс может вызывать:
p, blockquote 12,0,0,0,0 —>
- стрептококк;
- семейство протеев;
- кишечная палочка;
- чаще всего – сочетание стафилококковой, стрептококковой флоры и кишечной палочки.
В своем развитии заболевание проходит несколько стадий, которые отличаются по своим внешним проявлениям.
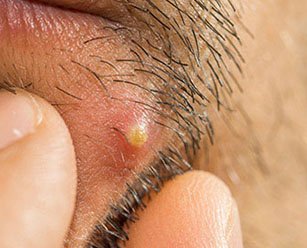
На первой стадии в месте травмы, укола или бывшей гематомы появляется покраснение, плотное и болезненное. Вначале оно маленькое, но постепенно увеличивается в размерах, достигая даже 3 см. В средине данного инфильтрата (уплотнения) всегда находится волос.
Через 3-4 дня центр уплотнения размягчается и на его месте появляется желтый или белый гнойничок, покраснение вокруг которого уже не распространяется, но все также горячо на ощупь и болезненно. На этой стадии может происходить ухудшение состояния: повышаться температура (иногда – до 40°C), снижаться аппетит, появляться слабость.
Чаще всего абсцесс самопроизвольно вскрывается, из него выделяются гнойные массы. Это сопровождается улучшением состояния как тканей в месте образования (они теряют болезненность), так и снижением температуры, исчезновением симптомов интоксикации. Если на этой стадии развились осложнения, то даже после самопроизвольного вскрытия гнойной полости улучшения не наступает.
Когда произошло отторжение гноя, оставшаяся на этом месте рана заживает. Если воспаление затронуло только кожные слои, после заживления остается небольшое светлое или темное пятно, которое вскоре исчезает. В случае разрушения более глубоких слоев, или если абсцесс был расположен на месте над костью, вследствие заживления остается рубец.
Абсцесс кожи лица возникает очень часто. Это – наиболее частая локализация гнойника, так как кожа лица наиболее богата сальными железами. Чаще всего абсцессы появляются на губе, носу, в области слухового прохода. Расположенные в области носогубного треугольника, они опасны распространением инфекции в полость черепа. Как и абсцесс кожи головы, так и его лицевая локализация часто сопровождается появлением головной боли, повышением температуры, общим недомоганием. Здесь подобные симптомы, в отличие от абсцессов другой локализации, не всегда означают развитие осложнений, но все же требуют проведения осмотра.
Местные симптомы абсцесса кожи на ноге соответствуют описанным выше. В дополнение к ним, часто развивается воспаление лимфоузлов и лимфатических сосудов, по которым от очага инфекции оттекает лимфа.
То, что обнаруженное человеком образование на коже – это кожный абсцесс, хирург, терапевт или дерматолог могут сказать уже при первичном осмотре. Но для назначения правильного лечения врачу нужно будет вскрыть образование и произвести посев его содержимого на различные питательные среды с целью определения возбудителя и его чувствительности к антибиотикам. Просто выполнить пункцию (прокол) гнойника с целью посева нецелесообразно – так можно разнести инфекцию в нижележащие ткани.
При общем нарушении состояния: повышении температуры, появлении кашля, снижении аппетита или уменьшении количества мочи проводится диагностика (ультразвуковая, рентгенологическая и лабораторная) состояния почек, печени, легких.
Зачастую лечение абсцесса кожи возможно в домашних условиях. Для этого рекомендуется вначале провести пробу с препаратом «Димексид», разведя его в четыре раза с кипяченой водой и нанеся на кожу внутренней стороны предплечья. Если через 15 минут там нет видимого покраснения, волдыря или зуда, этот препарат можно использовать для лечения гнойного процесса. Для этого:
p, blockquote 26,0,0,0,0 —>
- Разведите «Димексид» («Диметилсульфоксид») в 3-4 раза кипяченой водой.
- Намочите раствором (он будет горячим) стерильную марлю.
- Приложите марлю к гнойнику, сверху накройте полиэтиленом.
- Зафиксируйте компресс бинтом или марлевой повязкой.
Для улучшения эффекта, и при отсутствии аллергии на антибиотики, можно присыпать марлю «Пенициллином», «Цефтриаксоном», «Гентамицином» или «Ампициллином» до того, как наложить целлофан.
Можно проделать подобные же манипуляции с:
а) солевым раствором: 1 ч.л. соли на стакан кипяченой воды;
в) свежим тертым сырым картофелем;
г) натертым хозяйственным мылом, которое смешивается с 2 частями теплого молока, кипятится в течение 1,5 часов на маленьком огне до консистенции сметаны. После охлаждения его можно применять.
Подобные компрессы, кроме того, что с печеной кожурой лука, используются в течение целого дня, со сменой состава на новый каждые 3-4 часа. Лук прикладывается на 1 час 3 раза в сутки.
Внимание! Компрессы не должны быть теплыми!
Лечение абсцесса кожи врачом-хирургом проводится в случаях, если:
p, blockquote 36,0,0,0,0 —>
- кожный абсцесс появился у больного сахарным диабетом;
- гнойник появился на лице, особенно в области носогубного треугольника;
- фурункул не проходит в течение 3 суток или появилась тенденция к его увеличению;
- повысилась температура тела;
- гнойник не вскрывается;
- появились новые кожные абсцессы;
- локализация гнойника – на позвоночнике, в области ягодиц или вокруг ануса.
В этих ситуациях врач прибегает к вскрытию абсцесса скальпелем, под местной анестезией. Полость абсцесса промывается от гноя антисептиками, но потом не ушивается для профилактики повторного нагноения, а туда вводится кусочек стерильной перчатки, по которой гной будет выходить наружу. После такой небольшой операции назначаются антибиотики в таблетках.
p, blockquote 37,0,0,0,0 —> p, blockquote 38,0,0,0,1 —>
источник
 грязная кожа при несоблюдении правил гигиены тела и одежды;
грязная кожа при несоблюдении правил гигиены тела и одежды; Третья – онкотомия (вскрытие) нарыва. Созревший фурункул вскрывается, гной со стержнем отходит. Остается рана на теле на всю глубину чирья. Его симптомы уменьшаются.
Третья – онкотомия (вскрытие) нарыва. Созревший фурункул вскрывается, гной со стержнем отходит. Остается рана на теле на всю глубину чирья. Его симптомы уменьшаются. Лимфаденит, лимфангит – воспаление прилежащих лимфоузлов и лимфатических сосудов.
Лимфаденит, лимфангит – воспаление прилежащих лимфоузлов и лимфатических сосудов. Прописывают витаминный комплекс.
Прописывают витаминный комплекс. Традиционно используют печеный лук. Его очищают от шелухи, запекают в духовке, остужают, разрезают и прикладывают на поверхность чирья. Затем прикрывают стерильной повязкой, закрепляют, меняют каждые 4 часа, до вскрытия.
Традиционно используют печеный лук. Его очищают от шелухи, запекают в духовке, остужают, разрезают и прикладывают на поверхность чирья. Затем прикрывают стерильной повязкой, закрепляют, меняют каждые 4 часа, до вскрытия. Используют антисептические и противовоспалительные свойства алоэ. Чистый лист растения разрезают и прикладывают к гнойнику, закрепляют.
Используют антисептические и противовоспалительные свойства алоэ. Чистый лист растения разрезают и прикладывают к гнойнику, закрепляют.