Возбудитель. HAV – РНК-содержащий вирус из группы Picornaviridae (подкласс Hepatovirus), не имеющий оболочки, диаметром 27-28 нм, с кубической симметрией (рис. 3.2). Белки капсида образуют 60 центромер. Одноцепочечная линейная молекула РНК кодирует структуру белков капсида, протеаз Р2, Р3 и РНК- полимеразы. Идентифицирован один серотип и несколько генотипов HAV.
Рис. 3.2. Схематическое изображение строения вируса гепатита А
Эпидемиология. Источником заражения является больной ОВГ А. Вирус выделяется в течение одной-двух недель преджелтушного и, по меньшей мере, одной недели желтушного периода. HAV обладает устойчивостью во внешней среде.
Механизм передачи инфекции — преимущественно фекально-оральный. Вклад парентерального (при переливании крови инфицированного донора) и полового пути (у гомосексуалистов, рассматриваемый как фекально-оральный) в общее число случаев заражения небольшой. Нельзя полностью исключить возможность воздушно-капельной передачи. Вертикальная передача вируса (от матери плоду) не установлена.
Восприимчивость к инфекции высокая. Уровень заболеваемости значительно отличается в разных регионах. В странах Восточной Европы он составляет в среднем 250 случаев на 100.000 населения в год. В северных широтах выражена сезонность заболеваемости с нарастанием в осенне-зимний период. ОВГ А регистрируется спорадически, в виде вспышек, или в виде эпидемий. Эпидемии наблюдаются в развивающихся странах с 4-5 летней периодичностью.
Основные факторы риска развития ОВГ А: перенаселенность в условиях несоблюдения правил гигиены, поездки за рубеж, контакты с больным в быту, гомосексуальные контакты, контакты с детьми из детских садов, наркомания.
Инкубационный период длится в среднем 30 дней (15-50 дней).
Патогенез. Из желудочно-кишечного тракта вирус попадает в печень. Вирионы реплицируются в цитоплазме гепатоцита и выделяются в желчь (рис. 3.3).
Рис. 3.3. Репликация HAV в клетках печени
Лизис гепатоцитов опосредован иммунным ответом на инфекцию при участии цитотоксических Т-лимфоцитов и/или механизма антителозависимой клеточно-опосредованной цитотоксичности. Предполагается, что HAV не обладает значительной прямой цитопатогенностью.
Клиническая картина. Субклиническое течение, часто под маской острого гастроэнтерита, наблюдается особенно часто у детей (до 90% случаев). У взрослых ОВГ А обычно протекает в манифестной форме. В продромальном периоде возможно появление лихорадки (до 39°С). С появлением желтухи характерно улучшение самочувствия. В острый период может наблюдаться кореподобная или сходная с крапивницей кожная сыпь. В целом, частота внепеченочных проявлений существенно ниже, чем при ОВГ В или С. В фазе реконвалесценции у незначительного числа больных появляется преходящий асцит, не являющийся неблагоприятным прогностическим признаком, а также преходящая протеинурия и гематурия. Происхождение этих симптомов не установлено.
Для ОВГ А наиболее характерно развитие холестатических форм с мучительным кожным зудом. Чаще, чем при других ОВГ, наблюдаются рецидивы, особенно в детском возрасте. Они развиваются спустя 30-90 дней от начала болезни, что связано, как предполагается, с повторным заражением или реактивацией первичной инфекции. Картина рецидива напоминает первую атаку, с повторным выделением вируса. Рецидивы заканчиваются выздоровлением, изредка сопровождаются артритом, васкулитом, криоглобулинемией. Предсказать развитие рецидива можно по отсутствию тенденции к снижению уровня АЛТ.
Серологическая диагностика (рис. 3.4). В крови, кале, дуоденальном содержимом в острый период может быть обнаружен HAAg с использованием реакции иммунофлюоресценции, метода фиксации комплемента, радиоиммунного метода или ELISA. Однако в клинической практике эти методики не нашли широкого применения.
Показатели острой инфекции:
наличие Ig M анти-
HAV
в диагностическом
титре;
обнаружение HA-Ag в кале
(в широкой практике не используется)
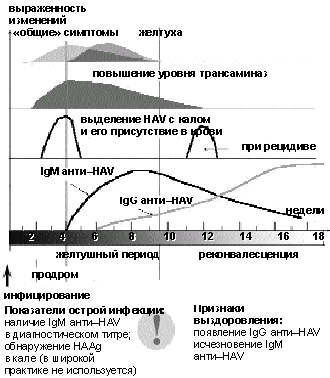
появление Ig G анти-HAV,
исчезновение Ig M анти-HAV
Рис. 3.4. Изменения серологических показателей при ОВГ А
Высокоспецифичные для ОВГ А анти-HAV класса IgM обнаруживаются в сыворотке на протяжении всей острой фазы болезни и в течение следующих 3-6 мес. (до года в низком титре). Анти-HAV класса IgG, по всей вероятности, обеспечивают стойкий иммунитет и сохраняются в течение всей жизни.
Течение и прогноз. Длительность заболевания в среднем составляет 6нед. Как правило, больные выздоравливают без специального лечения. Вероятность летального исхода не превышает 0,001%. Хронизация инфекции не наблюдается. Функция и гистологическая картина печени обычно нормализуется в течение 6мес.
Среди осложнений описано развитие мезангиопролиферативного гломерулонефрита с нефротическим синдромом. Имеются отдельные данные о пусковой роли ОВГ А в патогенезе аутоиммунного гепатита I типа у лиц с нарушением функции Т-супрессоров.
Профилактика. Неспецифические методы профилактики включают изоляцию больных и контактировавших с ними лиц на протяжении двух последних недель преджелтушного и одной недели желтушного периода, дезинфекцию предметов пользования больного, мытье рук, соответствующую кулинарную обработку пищи в течение всего срока болезни.
Иммунопрофилактика. Профилактические меры до контакта с больным (“отсроченный эффект”). Инактивированная HAV- вакцина. Вакцинация проводится в областях с низким и средним уровнем заболеваемости лицам, входящим в группы риска: выезжающим в эндемичные районы; пациентам, часто прибегающим к инъекциям лекарств; детям и молодым людям, проживающим в условиях скученности; военнослужащим; пациентам с хроническими заболеваниями печени; работникам лабораторий, контактирующим с HAV; гомосексуалистам; иногда — работникам детских учреждений и пищевой промышленности.
Режим введения: взрослым старше 19 лет — два введения по 1440 Elisa Units (EU) с перерывом в 6-12 мес. Детям старше 2 лет вакцинация осуществляется по трехэтапному режиму — 360 EU c перерывом в 1 и 6-12 мес. или по двухэтапному режиму — 720 EU с перерывом в 6-12 мес. Однократная вакцинация обеспечивает иммунитет в течение одного года, повторная (“усиливающая”) в течение 5-10 лет. Профилактическая эффективность — 95-100%. Иммуногенность: почти у 100% здоровых вакцина пациентов вызывает продукцию анти-HAV (у 85% пациентов в течение 15 дней). Переносимость хорошая. Нет опасности заражения других лиц после вакцинации.
Живая аттенуированная вакцина служит эффективным способом профилактики ОВГ А. Однако она еще не нашла широкого применения.
Профилактические меры после контакта с больным (“немедленный эффект”). Пассивная иммунизация сывороточным иммуноглобулином. Показания: внутрисемейные и близкие контакты с больным ОВГ А (иммунизируются в т.ч. грудные дети). Не применяется при случайных спорадических контактах вне дома. Иммунизация больших групп оправдана при реальной опасности эпидемий.
Режим иммунизации: 0,02 мл/кг вводятся в дельтовидную мышцу не позднее 14 дней после контакта с больным. Может также использоваться для быстрой иммунизации лиц, выезжающих в эндемичные районы, в дозе 0,06 мл/кг (предварительно желательно определить анти-HAV). При сохранении напряженной эпидемиологической обстановки возможна повторная иммунизация.
Эффективность — 100% в предупреждении клинически манифестных форм ОВГ А при введении до контакта и 80-90% — при введении в пределах 6 дней после контакта. Переносимость хорошая.
Возможно одновременное применение активной и пассивной иммунизации с контралатеральным введением (при выезде в эндемичные районы), а также одновременная активная вакцинация против гепатитов А и В.
источник
Вирусный гепатит А (ГА) — острая энтеровирусная циклическая инфекция с преимущественно фекально-оральным механизмом заражения.
Этиология.Возбудитель — вирус гепатита А (ВГА) — РНК-содержащий энтеровирус 72 типа, относящийся к семейству пикорнавирусов. ВГА устойчив к окружающей среде: при комнатной температуре может сохраняться в течение нескольких недель, а при 4°С — несколько месяцев. Однако его можно инактивировать кипячением в течение 5 минут, автоклавированием, ультрафиолетовым облучением или воздействием дезинфектантов.
Эпидемиология. Источником инфекции чаще всего являются больные с бессимптомной (субклинический и инаппарантный варианты) формой, безжелтушным и стертым течением инфекции или больные, находящиеся в инкубационном, продромальном периодах и начальной фазе периода разгара болезни, в фекалиях которых обнаруживаются ВГА (HAV).
Ведущий механизм заражения ГА — фекально-оральный, реализуемый водным, пищевым и контактно-бытовым путями передачи. Существует возможность реализации данного механизма и половым путем при орально-генитальных и, особенно, орально-анальных контактах. Удельный вес гемоперкутанного механизма, реализуемого, как правило, при парентеральном инфицировании, составляет около 5%. Наиболее часто это происходит при повторном применении игл и шприцев внутривенными пользователями наркотиков.
Восприимчивость к ГА всеобщая. Наиболее часто заболевание регистрируется у детей старше 1 года (особенно в возрасте 3-12 лет в организованных коллективах) и у молодых лиц (20-29 лет). Дети до 1 года малочувствительны к заражению ввиду сохранения у них пассивного иммунитета, переданного от матери. У людей в возрасте старше 30-35 лет вырабатывается активный иммунитет, подтверждаемый обнаружением антител к вирусу (IgG-анти-HAV) в сыворотке крови 60-97% доноров.
ГА свойственно сезонное повышение заболеваемости в летне-осенний период. Наряду с сезонным отмечается и циклическое повышение заболеваемости ГА через 3-5, 7-20 лет, что связано с изменением иммунной структуры популяции хозяев вируса.
Патогенез.ГА — острая циклическая инфекция, характеризующаяся четкой сменой периодов.
После заражения ВГА из кишечника проникает в кровь и далее в печень, где после фиксации к рецепторам гепатоцитов проникает внутрь клеток. На стадии первичной репликации отчетливых повреждений гепатоцитов не обнаруживается. Новые поколения вируса выделяются в желчные канальцы, далее поступают в кишечник и выделяются с фекалиями во внешнюю среду. Часть вирусных частиц проникает в кровь, обусловливая развитие интоксикационной симптоматики продромального периода. Повреждения гепатоцитов, возникающие в ходе дальнейшего течения ГА, обусловлены не репликацией вируса, а иммуноопосредованным цитолизом. В периоде разгара ГА морфологическое исследование позволяет выявить воспалительные и некробиотические процессы, происходящие преимущественно в перипортальной зоне печеночных долек и портальных трактах. Эти процессы лежат в основе развития трех основных клинико-биохимических синдромов: цитолитического, мезенхимально-воспалительного и холестатического. К лабораторным признакам цитолитического синдрома относятся: повышение активности ферментов АлАТ и АсАТ (аланинамино- и аспартатаминотрансферазы), уровня железа в сыворотке крови, снижение синтеза альбумина, протромбина и других факторов свертывания крови, эфиров холестерина. Начальным этапом цитолитического синдрома является повышение проницаемости мембраны гепатоцитов. Это обусловливает выход в кровь, прежде всего АлАТ — фермента, находящегося в цитоплазме печеночной клетки. Повышение активности АлАТ — ранний и надежный индикатор повреждения гепатоцита. Однако, следует подчеркнуть, что цитолитический синдром развивается в ответ на любое повреждающее воздействие (токсины вирусов, микробов, гипоксия, медикаменты, яды и пр.), поэтому повышение активности АлАТ характерно не только для вирусных гепатитов. Мезенхимально-воспалительный синдром характеризуется повышением уровня бета- и гаммаглобулинов, изменением коллоидных проб (снижение сулемового титра и повышение тимоловой пробы). Холестатический синдром проявляется повышением в крови уровня связанного билирубина, желчных кислот, холестерина, меди, активности щелочной фосфатазы, а также билирубинурией, уменьшением (исчезновением) уробилиновых тел в моче. Вследствие комплексных иммунных механизмов (усиление интерферонопродукции, активизации естественных киллеров, антителопродукции и активности антителозависимых киллеров) репликация вируса прекращается, и происходит его элиминация из организма человека. Для ГА не характерны ни длительное присутствие вируса в организме, ни развитие хронической формы болезни. Однако иногда течение заболевания может быть модифицировано в случаях ко-инфекции или суперинфекции другими гепатотропными вирусами. У лиц же с генетической предрасположенностью возможно развитие хронического активного аутоиммунного гепатита 1-го типа.
Клиника.ГА характеризуется полиморфизмом клинических проявлений. Различают следующие формы заболевания по степени выраженности клинических проявлений: бессимптомная (субклиническая и инаппарантная) и манифестная (желтушная, безжелтушная, стертая). По длительности течения: острая и затяжная. По степени тяжести течения: легкая, средней тяжести и тяжелая.
Осложнения: рецидивы, обострения, поражения желчевыводящих путей.
Исходы: выздоровление без остаточных явлений, с остаточными явлениями — постгепатитный синдром, затяжная реконвалесценция, поражение желчных путей (дискинезия, холецистит).
В манифестных случаях болезни выделяют следующие периоды: инкубационный, преджелтушный (продромальный), желтушный и реконвалесценции.
Инкубационный период ГА составляет в среднем 14-28 дней (от 7 до 50 дней). Продромальный (преджелтушный) период, продолжительностью в среднем 5-7 дней, характеризуется преобладанием токсического синдрома, протекающего в гриппоподобном, диспепсическом, астеновегетативном и смешанном вариантах. Наиболее часто наблюдается вариант, для которого характерны острое начало с повышением температуры тела до 38-40°С в течение 1-3 дней, катаральные явления, головная боль, понижение аппетита, тошнота и чувство дискомфорта в эпигастральной области. Спустя 2-4 дня отмечается изменение окраски мочи (холурия), приобретающей цвет пива или чая. В этот период увеличивается печень, пальпация которой весьма чувствительна, и иногда — (у 10-20% больных) селезенка. При биохимическом обследовании выявляют повышение активности АлАТ. Затем наступает период разгара, продолжающийся в среднем 2-3 недели. Как правило, возникновение желтухи сопровождается ахолией кала, снижением температуры тела до нормального или субфебрильного уровня, уменьшением головной боли и других общетоксических проявлений, что служит важным дифференциально-диагностическим признаком гепатита А.
В первую очередь желтушное окрашивание приобретают слизистая оболочка полости рта (уздечка языка, твердое небо) и склеры, в дальнейшем — кожа, при этом, как правило, степень желтушности соответствует тяжести болезни.
При обследовании больных в этот период, наряду с желтухой, отмечаются астенизация, тенденция к брадикардии и гипотензии, глухость сердечных тонов, обложенность языка, увеличение печени, край которой закруглен и болезнен при пальпации. В 1/3 случаев имеет место небольшое увеличение селезенки.
Фаза угасания желтухи протекает обычно медленнее, чем фаза нарастания, и характеризуется постепенным исчезновением признаков болезни. С исчезновением желтухи наступает период реконвалесценции, продолжительность которого весьма вариабельна (от 1-2 до 6-12 мес.) В это время у больных нормализуется аппетит, ликвидируются астеновегетативные нарушения, восстанавливаются размеры печени, селезенки и приходят в норму показатели функциональных печеночных тестов. У 5-10% больных наблюдается затяжное течение болезни, продолжительностью до нескольких месяцев, характеризующееся монотонной динамикой клинико-лабораторных показателей. Затяжное течение у подавляющего большинства больных заканчивается выздоровлением.
В период угасания симптомов у отдельных пациентов наступают обострения болезни, проявляющиеся ухудшением клинических и лабораторных показателей. Рецидивы возникают в период реконвалесценции через 1-3 мес. после клинического выздоровления и нормализации функциональных тестов, характеризуются повторными клинико-биохимическими изменениями. Больные с затяжным течением ГА, обострениями и рецидивами болезни требуют тщательного обследования для исключения возможной сочетанной инфекции (ГВ и др.) и связанной с ней хронизацией процесса.
Помимо указанных осложнений у ряда больных могут определяться признаки поражения желчных путей.
Исход ГА обычно благоприятный. Полное выздоровление наблюдается у 90% больных, у остальных отмечаются остаточные явления в виде гепатофиброза, астеновегетативного (постгепатитного) синдрома, поражения билиарной системы при неизменных функциональных печеночных тестах. После перенесенного ГА иногда наблюдается синдром Жильбера, характеризующийся повышением в сыворотке крови уровня свободного билирубина при неизмененных показателях других биохимических тестов.
Диагностика. Диагноз устанавливается с учетом комплекса эпидемиологических данных (развитие болезни после контакта с больным ГА или пребывания в неблагополучном районе в период, соответствующий инкубации ГА), клинических показателей (циклическое развитие заболевания с возникновением характерных клинико-биохимических синдромов) и результатов лабораторных исследований. Среди них: гипертрансаминаземия с повышением активности АлАТ в 10-40 и более раз по сравнению с нормой, снижение сулемового титра, повышение тимоловой пробы, умеренное повышение содержания гаммаглобулиновой фракции в протеинограмме сыворотки крови, характер изменений гемограммы (нормоцитоз или лейкопения, относительный лимфоцитоз, замедление СОЭ).
Достоверное подтверждение диагноза ГА достигается иммунохимическими (РИА, ИФА и др.) методами, — обнаружением нарастания титра IgM-анти-HAV в продромальном периоде и начальной фазе периода разгара. IgG анти-HAV, определяемые в периоде реконваленсценции, имеют анамнестическое значение.
Дифференциальная диагностика ГА в продромальном периоде проводится с гриппом и другими ОРЗ, энтеровирусной инфекцией. В отличие от ГА, для гриппа типично преобладание катарального и токсического, в первую очередь нейротоксического, синдромов, тогда как изменение функциональных печеночных тестов и гепатомегалия не характерны. При аденовирусной и энтеровирусной инфекциях, сопровождающихся увеличением печени, обычно выражены катаральные процессы в верхних дыхательных путях, миалгии.
Лечение. Терапевтические мероприятия в большинстве случаев ограничиваются назначением щадящей диеты с добавлением углеводов и уменьшением количества жиров (стол № 5), постельного режима в период разгара болезни, щелочного питья и симптоматических средств. Основные направления терапии приведены в табл.1. В периоде реконвалесценции назначают желчегонные препараты и по показаниям — спазмолитические средства. После выписки из стационара пациенты нетрудоспособны не менее 14 дней. Сроки дальнейшей нетрудоспособности определяются клинико-биохимическими показателями. При сохранении повышения активности АлАТ в 2-3 раза и более вопрос о выписке на работу решается индивидуально с учетом профессии и социального статуса пациента.
Стратегия и тактика лечения больных ОВГ
источник
Вирусный гепатит A (болезнь Боткина) – острое инфекционное поражение печени, характеризующееся доброкачественным течением, сопровождающееся некрозом гепатоцитов. Вирусный гепатит A входит в группу кишечных инфекций, поскольку имеет фекально-оральный механизм инфицирования. В клиническом течении вирусного гепатита А выделяют дожелтушный и желтушный периоды, а также реконвалесценцию. Диагностика осуществляется по данным биохимического анализа крови, результатам РИА и ИФА. Госпитализация пациентов с вирусным гепатитом А необходима лишь в тяжелых случаях. Амбулаторное лечение включает диету и симптоматическую терапию.
Вирусный гепатит A (болезнь Боткина) – острое инфекционное поражение печени, характеризующееся доброкачественным течением, сопровождающееся некрозом гепатоцитов. Болезнь Боткина относится к вирусным гепатитам, передающимся по фекально-оральному механизму, и является одной из самых распространенных кишечных инфекций.
Вирус гепатита А относится к роду Hepatovirus, его геном представлен РНК. Вирус довольно устойчив в окружающей среде, сохраняется на протяжении нескольких месяцев при 4 °С и годами — при -20 °С. В комнатной температуре сохраняет жизнеспособность несколько недель, погибает при кипячении спустя 5 минут. Ультрафиолетовые лучи инактивируют вирус черед одну минуту. Возбудитель может некоторое время сохранять жизнеспособность в хлорированной воде из водопровода.
Гепатит A передается с помощью фекально-орального механизма преимущественно водным и алиментарным путем. В некоторых случаях возможно заражение контактно-бытовым путем при пользовании предметами обихода, посудой. Вспышки вирусного гепатита А при реализации водного пути заражения обычно возникают при попадании вируса в резервуары воды общественного пользования, пищевой путь заражения возможен как при употреблении в пищу загрязненных овощей и фруктов, так и сырых моллюсков, обитающих в инфицированных водоемах. Реализация контактно-бытового пути характерно для детских коллективов, где недостаточно внимания уделяется санитарно-гигиеническому режиму.
Естественная восприимчивость к вирусу гепатита А у людей высокая, наибольшая – у детей допубертатного возраста, постинфекционный иммунитет напряженный (несколько меньшая напряженность характерна после субклинически протекающей инфекции) и длительный. Заражение вирусным гепатитом А чаще всего происходит в детских коллективах. Среди взрослых в группу риска входят сотрудники пищеблоков дошкольных и школьных детских, а также лечебно-профилактических и санаторно-курортных учреждений, комбинатов питания. В настоящее время все чаще отмечаются коллективные вспышки инфекции среди наркоманов и гомосексуалистов.
Инкубационный период вирусного гепатита А составляет 3-4 недели, начало заболевания обычно острое, течение характеризуется последовательной сменой периодов: дожелтушного, желтушного и реконвалесценции. Дожелтушный (продромальный) период протекает в различных клинических вариантах: лихорадочном, диспепсическом, астеновегетативном.
Лихорадочный (гриппоподобный) вариант течения характеризуется резко развившейся лихорадкой и интоксикационной симптоматикой (степень выраженности общеинтоксикационного синдрома зависит от тяжести течения). Больные жалуются на общую слабость, миалгии, головную боль, сухое покашливание, першение в горле, ринит. Катаральные признаки выражены умерено, покраснения зева обычно не отмечается, возможно их сочетание с диспепсией (тошнота, ухудшение аппетита, отрыжка).
Диспепсический вариант течения не сопровождается катаральной симптоматикой, интоксикация выражена мало. Больные жалуются преимущественно на расстройства пищеварения, тошноту, рвоту, горечь во рту, отрыжку. Нередко отмечается тупая умеренная боль в правом подреберье, эпигастрии. Возможно расстройство дефекации (диареи, запоры, их чередование).
Дожелтушный период, протекающий по астеновегетативному варианту мало специфичен. Больные вялы, апатичны, жалуются на общую слабость, страдают расстройствами сна. В некоторых случаях продромальные признаки не отмечаются (латентный вариант дожелтушного периода), заболевание начинается сразу с желтухи. В случае, если присутствуют признаки нескольких клинических синдромов, говорят о смешанном варианте течения дожелтушного периода. Продолжительность этой фазы инфекции может составлять от двух до десяти дней, в среднем обычно продромальный период занимает неделю, постепенно переходя в следующую фазу – желтуху.
В желтушном периоде вирусного гепатита А характерно исчезновение признаков интоксикации, спадение лихорадки, улучшение общего состояния больных. Однако диспепсическая симптоматика, как правило, сохраняется и усугубляется. Желтуха развивается постепенно. Сначала отмечают потемнение мочи, желтоватый оттенок приобретают склеры, слизистые оболочки уздечки языка и мягкого нёба. В дальнейшем желтеет кожа, приобретая интенсивный шафранный оттенок (печеночная желтуха). Тяжесть заболевания может коррелировать с интенсивностью окрашивания кожи, но предпочтительнее ориентироваться на диспепсическую и интоксикационную симптоматику.
При тяжелом течении гепатита могут отмечаться признаки геморрагического синдрома (петехии, кровоизлияния на слизистых оболочках и коже, носовые кровотечения). При физикальном обследовании отмечают желтоватый налет на языке, зубах. Печень увеличена, при пальпации умеренно болезненная, в трети случаев отмечается увеличение селезенки. Пульс нескольку урежен (брадикардия), артериальное давление понижено. Кал светлеет вплоть до полного обесцвечивания в разгар болезни. Помимо диспепсических расстройств, больные могут жаловаться на астеновегетативную симптоматику.
Длительность желтушного периода обычно не превышает месяца, в среднем составляет 2 недели., после чего начинается период реконвалесценции: происходит постепенный регресс клинических и лабораторный признаков желтухи, интоксикации, нормализуется размер печени. Эта фаза может быть довольно длительной, продолжительность периода реконвалесценции обычно достигает 3-6 месяцев. Течение вирусного гепатита А преимущественно легкое или среднетяжелое, но в редких случаях отмечаются тяжело протекающие формы заболевания. Хронизация процесса и вирусоносительство для этой инфекции не характерны.
Вирусный гепатит A обычно не склонен к обострениям. В редких случаях инфекция может провоцировать воспалительные процессы в билиарной системе (холангиты, холецистит, дискинезии желчевыводящих путей и желчного пузыря). Иногда гепатит A осложняется присоединением вторичной инфекции. Тяжелые осложнения со стороны печени (острая печеночная энцефалопатия) крайне редки.
В общем анализе крови отмечается пониженная концентрация лейкоцитов, лимфоцитоз, СОЭ повышена. Биохимический анализ показывает резкое повышение активности аминотрансфераз, билирубинемию (преимущественно за счет связанного билирубина), пониженное содержание альбумина, низкий протромбиновый индекс, повышение сулемовой и понижение тимоловой проб.
Специфическая диагностика осуществляется на основании серологических методов (антитела выявляются с помощью ИФА и РИА). В желтушном периоде отмечается нарастание Ig М, а в реконвалесцентном – IgG. Наиболее точная и специфичная диагностика – выявление РНК вируса в крови с помощью ПЦР. Выделение возбудителя и вирусологическое исследование возможно, но ввиду трудоемкости к общей клинической практике нецелесообразно.
Болезнь Боткина можно лечить амбулаторно, госпитализация производится при тяжелых формах, а также — по эпидемиологическим показаниям. В период выраженной интоксикации больным прописан постельный режим, диета №5 (в варианте для острого течения гепатита), витаминотерапия. Питание дробное, исключена жирная пища, продукты, стимулирующие производство желчи, поощряются молочные и растительные составляющие рациона.
Необходимо полное исключение алкоголя. Этиотропная терапия для данного заболевания не разработана, комплекс лечебных мер направлен на облегчение симптоматики и патогенетическую коррекцию. С целью дезинтоксикации назначается обильное питье, при необходимости инфузия кристаллоидных растворов. С целью нормализации пищеварения и поддержания нормобиоценоза кишечника назначают препараты лактулозы. Спазмолитики применяют для профилактики холестаза. При необходимости назначают препараты УДКХ (урсодезоксихолиевой кислоты). После клинического выздоровления больные находятся на диспансерном наблюдении у гастроэнтеролога еще 3-6 месяцев.
В подавляющем большинстве случаев прогноз благоприятный. При осложнениях со стороны желчевыводящих путей излечение затягивается, но при ложной терапии прогноз не усугубляется.
Общие профилактические мероприятия направлены на обеспечение качественного очищения источников питьевой воды, контроль над сбросом сточных вод, санитарно-гигиенические требования к режиму на предприятиях общественного питания, в пищеблоках детских и лечебных учреждений. Осуществляется эпидемиологический контроль за производством, хранением, транспортировкой пищевых продуктов, при вспышках вирусного гепатита А в организованных коллективах (как детских, так и взрослых) осуществляют соответствующие карантинные мероприятия. Больные изолируются на 2 недели, заразность их после первой недели желтушного периода сходит на нет. Допуск к учебе и работе осуществляют по наступлению клинического выздоровления. За контактными лицами осуществляют наблюдение на протяжении 35 дней с момента контакта. В детских коллективах на это время назначается карантин. В очаге инфекции производятся необходимые дезинфекционные мероприятия.
Вакцинация против гепатита А рекомендована детям с возраста 1 год и взрослым, отъезжающим в зоны, опасные по вирусному гепатиту А.
источник
Острый вирусный гепатит – группа инфекционных поражений печени, имеющих вирусную этиологию, проявляющихся симптомами печеночной недостаточности и интоксикацией. Для данной патологии характерны желтуха, увеличение печени, боли в правом подреберье, повышенная кровоточивость, асцит, неврологические нарушения, утомляемость. Для диагностики используют серологические и молекулярно-генетические исследования крови (ИФА, ПЦР), УЗИ печени и желчного пузыря, МРТ печени и желчевыводящих путей, ОФЭКТ печени, пункционную биопсию. Лечение консервативное: диета, противовирусные препараты и гепатопротекторы, отказ от вредных привычек.
Острые вирусные гепатиты, имеющие парентеральный путь передачи (В, С, D), являются наиболее серьезной инфекционной патологией в России. Ежегодно регистрируются тысячи новых случаев заболевания, а высокая степень хронизации процесса и инвалидизации приводит к поиску новых методик диагностики и лечения этой патологии. Главной проблемой острых вирусных гепатитов является то, что пациент наиболее заразен в преджелтушной стадии, когда еще нет практически никаких симптомов.
К острым вирусным гепатитам, передающимся фекально-оральным путем (А, Е, F), наиболее восприимчивы дети дошкольного возраста и лица трудоспособного возраста. Этой группе острых гепатитов присуща сезонность и периодичность. К гепатитам А, Е и F формируется стойкий и пожизненный иммунитет. Заразиться острыми вирусными гепатитами В, С, D, G, SAN, TTV можно различными путями: парентеральным, половым, вертикальным (к плоду во время беременности), контактно-бытовым. Инфицированию данными формами патологии подвержены абсолютно все возрастные категории, в течении заболевания нет сезонности и периодичности. Иммунитет также формируется пожизненный. Острый вирусный гепатит приводит к выздоровлению или переходит в хроническую форму в течение трех месяцев.
Острые вирусные гепатиты вызываются своими типами вирусов (HAV, HBV, HCV, HDV, HEV, HFV, HGV, HTTV, HSANV) либо их комбинацией. Возбудители гепатитов В и TTV содержат в своей основе дезоксирибонуклеиновую кислоту, остальные – рибонуклеиновую кислоту. Вирусы с энтеральным путем передачи (А, Е) наименее чувствительны к воздействию агрессивных факторов окружающей среды, а вирус гепатита В наиболее стоек – он выдерживает даже длительное кипячение (в течение более чем 10 минут).
Вирусы, имеющие фекально-оральный путь передачи (А, Е, F), при попадании в организм мигрируют сначала в кишечник, затем в печень, где и начинают размножаться, с током желчи вновь попадая в кишечник. Присутствие вирусных тел в крови активирует иммунитет, вследствие чего начинают продуцироваться антитела, останавливающие репликацию вируса. Данная группа острых вирусных гепатитов отличается адекватным ответом иммунитета на инфекцию, благодаря чему они имеют благоприятный прогноз и хорошую чувствительность к лечению.
Патогенез острых вирусных гепатитов с парентеральным путем передачи более сложный. Репликация вирусов в печени вызывает активацию аутоиммунных процессов, оказывающих повреждающее действие на печень с постепенным переходом заболевания в хроническую форму. Течение острых вирусных гепатитов В, С, D, F, G, SAN, TTV обычно тяжелое, часто встречаются фульминантные (молниеносные) формы, особенно при заражении беременных в последнем триместре.
К инфицированию гепатитами А, Е, F предрасполагает несоблюдение гигиенических мероприятий; парентеральными формами острых вирусных гепатитов – беспорядочная половая жизнь, переливание недостаточно обследованных и некарантинизированных препаратов крови, использование инъекционных наркотических средств, посещение маникюрных и тату-салонов, стоматологических клиник с сомнительной репутацией, совместное использование средств гигиены (особенно бритв).
Острые вирусные гепатиты классифицируют по ряду параметров:
- По этиологии: гепатит А, В, С, D, Е, F, G, SAN, TTV, неустановленной этиологии.
- По течению: субклиническая форма, с типичной клинической картиной, стертая форма, безжелтушная и холестатическая.
- По тяжести: легкое течение, средней тяжести, тяжелое и фульминантное (злокачественное) течение.
В течении заболевания дифференцируют пять периодов: инкубационный, преджелтушный, период разгара, постжелтушный и период реконвалесценции. Кроме того, клиническая картина может отличаться в зависимости от конкретного типа вируса, степени тяжести патологического процесса, формы заболевания.
Во время инкубационного периода происходит активное размножение вирусов, при этом нет никаких клинических проявлений. Первые клинические симптомы соответствуют началу преджелтушного периода, в течении которого различают несколько синдромов: катаральный (гиперемия зева, повышение температуры, озноб, насморк) – при гепатите А, Е; диспепсия – при гепатите А, Е, TTV; астеновегетативный – при всех видах гепатитов; артралгический (боли в суставах, сыпь вокруг них) – при гепатитах В, D, иногда С; геморрагический (петехии на коже, кровоизлияния, кровотечения из носа) и абдоминальный (боли в животе, напряжение передней брюшной стенки) – очень редко при гепатите В. К концу данного периода печень увеличивается, становится плотной, моча темнеет, а кал обесцвечивается.
Во время желтушного периода иктеричность кожи и слизистых постепенно нарастает в течение 3-5 дней, сохраняется около 10 дней и затем постепенно снижается. Печень и селезенка увеличиваются в размерах. Явления интоксикации с развитием желтухи постепенно снижаются. На высоте разгара симптомов возможно появление кожного зуда. Желтушный период длится около двух недель, максимальная его продолжительность – три месяца. Постжелтушный период характеризуется постепенным исчезновением желтухи, но ферментативная активность сохраняется повышенной. Период реконвалесценции может длиться до полугода, за это время происходит постепенная нормализация всех показателей.
Выше описана типичная клиническая картина острого вирусного гепатита. Субклиническая форма заболевания не имеет явной симптоматики, обычно этот диагноз выставляется контактным лицам при повышении активности ферментов и положительных серологических тестах. Безжелтушная форма характеризуется отсутствием изменений окраски кожи, мочи и стула. Активность ферментов повышена в несколько раз, однако уровень билирубина значительно не вырастает; печень увеличена. Стертая форма проявляется кратковременным окрашиванием кожи и изменением цвета мочи и кала (в течение не более 3-х суток), незначительным увеличением печени и уровня билирубина. Холестатическая форма обычно имеет течение средней тяжести, желтуха очень интенсивная и сохраняется от полутора до четырех месяцев, сопровождается сильным зудом. Моча очень темная, кал полностью обесцвечивается. Цифры билирубина увеличиваются значительно, повышена активность показателей, указывающих на холестаз (ЩФ, холестерин, альдолаза).
При остром вирусном гепатите А инкубационный период продолжается 10-45 дней. Преджелтушный период длится около недели, проявляется катаральными симптомами, диспепсией, повышенной утомляемостью. Как только начинается период разгара (появляется желтуха), интоксикационные явления значительно уменьшаются, самочувствие улучшается. Желтуха в среднем сохраняется не более недели или двух. Гепатит А редко протекает в тяжелой форме, чаще в легкой или среднетяжелой. Вирусоносительство и переход в хроническую форму для гепатита А не характерны.
При остром вирусном гепатите В период инкубации намного дольше – от 45 до 180 дней. Заболевание развивается постепенно, до периода разгара пациента беспокоят боли в суставах и животе. В среднем в течение двух недель появляется желтуха, на этом фоне состояние больного значительно ухудшается. Желтушное окрашивание кожи и слизистых держится не менее месяца. Течение острого вирусного гепатита В чаще тяжелое. Для данного заболевания характерно формирование вирусоносительства, возможен переход в хроническую форму у 1/10 больных. В будущем у таких пациентов может обнаруживаться цирроз печени, гепатоцеллюлярная карцинома.
Инкубационный период при остром вирусном гепатите С составляет от 15 дней до трех месяцев. Преджелтушный период обычно стертый, может характеризоваться повышенной утомляемостью, диспепсией, болями в животе и суставах. Начало заболевания чаще острое, при этом желтуха и признаки интоксикационного синдрома выражены слабо. Острому вирусному гепатиту С присуще легкое или среднетяжелое течение без выраженной клинической симптоматики. Вирусоносительство встречается достаточно часто. Патология практически в 70% случаев переходит в хроническую форму и заканчивается циррозом печени, формированием гепатокарциномы.
Гепатит D может протекать в двух формах: коинфекции (одновременное инфицирование вирусным гепатитом В и D) либо суперинфекции (заражение гепатитом D пациента, уже страдающего вирусным гепатитом В или являющегося носителем вируса). Для коинфекции характерен инкубационный период от полутора месяцев до полугода. Начало болезни острое, клиническая картина протекает с преджелтушным и желтушным периодами. Выздоровление занимает длительное время, вирусоносительство и хроническая форма заболевания формируются у десятой части больных. При наличии суперинфекции инкубация проходит быстро (за 15-50 дней), течение очень тяжелое, волнообразное, часто приводит к летальному исходу. У выживших больных хроническая форма с малигнизацией развивается более чем в 90% случаев.
Период репликации (инкубации) вирусов при остром вирусном гепатите Е длится от десяти дней до полутора месяцев. Характеризуется острым началом, в преджелтушном периоде артралгический синдром и боли в животе преобладают в клинической картине. Заболевание протекает обычно в легкой форме, желтуха не сопровождается выраженной интоксикацией. Вирусный гепатит Е чаще всего приводит к развитию фульминантных форм болезни у беременных, если заражение произошло в последнем триместре беременности. Вирусоносительства не развивается, в хроническую форму не переходит.
Консультация гастроэнтеролога позволит предварительно определить клиническую форму, степень тяжести и период острого вирусного гепатита. Для установления точной этиологической формы острого вирусного гепатита назначаются специальные лабораторные тесты. Для этого производят определение уровня антител (IgM, IgG) в крови с помощью ИФА, вирусной ДНК и РНК в биологических жидкостях методом ПЦР. Таким образом выявляют гепатиты A, B, C, D, E. Специфическая диагностика остальных гепатитов на данный момент только внедряется в практических лабораториях.
Неспецифическая диагностика позволяет определить степень активности и тяжести вирусного поражения печени. Для этого проводят печеночные пробы, в которых определяют уровень билирубина и его фракций, протромбина, фибриногена, АСТ, АЛТ, ЩФ, антитрипсина и альдолазы. В анализе мочи регистрируется повышение уровня прямого билирубина, снижение уробилина. В кале значительно снижен уровень стеркобилина. Дополнительные сведения для установления точного диагноза и степени тяжести процесса предоставляют УЗИ печени и желчного пузыря, МРТ печени и желчевыводящих путей, ОФЭКТ печени, пункционная биопсия печени.
Все пациенты с острым вирусным гепатитом (кроме гепатита А в легкой форме) требуют госпитализации в инфекционный стационар. Базисная терапия включает в себя рациональные физические нагрузки, соблюдение диеты №5 или 5а, соответствующую тяжести заболевания терапию.
Из медикаментозных средств назначают холекинетики и спазмолитики, поливитамины, дезинтоксикационные средства, ингибиторы протеаз, гормональные и антибактериальные средства, десенсибилизирующие препараты и гепатопротекторы. При гепатитах B, C и D используют противовирусные средства и интерфероны.
Профилактика острого вирусного гепатита может быть неспецифической (направленной на предупреждение заражения) – контроль за санитарным состоянием пищи, воды, соблюдение санитарно-противоэпидемического режима, своевременное выявление и изоляция больных острым вирусным гепатитом. Специфическая профилактика заключается в вакцинации населения из групп риска.
Прогноз при гепатитах А, Е благоприятный. Гепатиты с парентеральными путями передачи часто переходят в хроническую форму, пациенты в течение длительного времени должны наблюдаться в отделении гастроэнтерологии или гепатологии. Острые вирусные гепатиты могут приводить к летальному исходу.
источник
- Что такое Острый вирусный гепатит А (ОВГА)
- Патогенез (что происходит?) во время Острого вирусного гепатита А (ОВГА)
- Симптомы Острого вирусного гепатита А (ОВГА)
- Диагностика Острого вирусного гепатита А (ОВГА)
- Лечение Острого вирусного гепатита А (ОВГА)
- К каким докторам следует обращаться если у Вас Острый вирусный гепатит А (ОВГА)
Вирус гепатита A (HAV) имеет диаметр 27-30 нм, содержит РНК и имеет 7 генотипов. Заболевание передается энтеральным путем, крайне редко протекает в тяжелой форме, а острая печеночная энцефалопатия (ОПЭ) развивается в основном у лиц с предшествующими поражениями печени, в первую очередь алкогольным, а также у наркоманов. ОВГА редко протекает с картиной холестаза и не переходит в хронический гепатит. Вирус в ранние сроки обнаруживается в фекалиях, что свидетельствуя о наличии репродукции вируса в печени. В эти же сроки обнаруживаются ранние HAVAb IgM.
Поздние HAVAb IgG сохраняются длительно и обеспечивают формирование стойкого видоспецифического иммунитета.
Вирус распространен повсеместно и устойчив во внешней среде Заболевание является антропонозом с фекально-оральным механизмом передачи. Пути передачи — алиментарный и контактно-бытовой. Вода, термически не обработанные пищевые продукты, грязные руки могут явиться факторами передачи Возбудитель выделяется из организма с фекалиями, при этом риск заражения максимален в преджелтушном периоде. Около 80 % заболевших составляют дети. После перенесенного заболевания остается пожизненный иммунитет Хронизации процесса не наблюдается.
Вирусный гепатит А представляет собой широко распространенное заболевание, которое регистрируется как в виде спорадических случаев, так и в виде эпидемических вспышек. Описаны как пищевые, так и водные вспышки ВГА. Интенсивность распространения заболевания зависит от условий жизни и уровня санитарной культуры. В высокоразвитых странах удельный вес клинически выраженных манифестных форм ОВГА в общей структуре ВГ не превышает 30 %, а в развивающихся странах составляет 70-80 %. При этом надо иметь в виду, что среди взрослого населения на одну желтушную форму ОВГА может регистрироваться до 30 безжелтушных латентных форм болезни. Латентные формы в большинстве своем остаются нераспознанными
Вирусным гепатитом А болеют преимущественно дети в возрасте от 3 до 10 лет. Однако в последние годы в странах Европы с высоким экономическим уровнем жизни заболеваемость ОВГА в детском и юношеском возрасте неуклонно снижается и увеличивается среди населения старше 30 лет. В России ОВГА также стал отмечаться чаще по сравнению с прежними годами и регистрироваться в более старших возрастных группах.
Группу риска составляют и военнослужащие призывного возраста, студенты, туристы. Отсутствие иммунной прослойки среди населения в возрасте 25-30 лет делает их потенциально уязвимыми для инфицирования.
Источником инфекции является больной через 3-4 нед после заражения, независимо от формы заболевания (манифестной или безжелтушной латентной). Больной ГА наиболее опасен для окружающих в инкубационном периоде, за 7-10 дней до появления первых признаков заболевания, а с появлением желтухи элиминация вирусе уменьшается и затем прекращается.
В поддержании эпидемического процесса первостепенное значение имеют безжелтушные и латентные формы ОВГА. Пути передачи аналогичны путям при кишечных инфекциях: фекально-оральный механизм заражения через грязные руки, инфицированные пищевые продукты, вода, а также контактный путь заражения. Допускается половой путь передачи. В редких случаях возможно заражение через кровь больного. Перинатальный путь инфицирования исключается.
Особенностью эпидемического процесса при ГА являются периодические и сезонные подъемы заболеваемости. Рост заболеваемости приходится на осенние месяцы сентябрь-октябрь, а периодические подъемы наблюдаются с интервалами 8-10 лет и объясняются колебаниями коллективного иммунитета.
Наблюдение за лицами, имеющими половые контакты с больными гепатитом А, показали приблизительное равенство риска их заражения с другими членами семьи, имеющими лишь бытовой контакт. При гомосексуальных контактах наиболее весомым фактором риска явились орально-анальные сексуальные контакты из-за возможности реализации фекально-орального механизма передачи ОВГА.
Именно в печени (гепатоцитах) происходит репликация вируса. Гепатотропное действие вируса обусловлено рядом иммунопатологических реакций, а не прямым цитопатическим действием. На внедрение вируса вырабатываются специфические цитотоксические Т-клетки, которые приводят к элиминации вируса, способствуют активации макрофагальной системы, быстрой выработке специфических антител класса IgM и аутоантител. Некроз печеночных клеток возникает главным образом в результате развития клеточных иммунных реакций. Одновременно происходит активация гуморального звена иммунитета. HAVAb являются вируснейтрализующими антителами, эффективными даже в малых титрах.
Особенности клинических проявлений. Инкубационный период составляет 7-50 дней. Заболевание имеет циклическое течение. При манифестной желтушной форме выделяют преджелтушный, желтушный периоды и выздоровление. В ряде случаев наблюдаются безжелтушный и субклинический (инаппарантный) варианты течения.
Преджелтушный период, продолжительностью от 2 до 14 дней, как правило, начинается остро, с повышением температуры до 38-39 °С, признаками астеновегетативного (слабость, чувство «разбитости», вялость), интоксикационного (гриппоподобные явления, характеризующиеся ломотой в теле, познабливанием, миалгиями и оссалгиями, головными болями, повышением температуры тела до фебрильных цифр, оолями в горле, кашлем) и диспепсического (отсутствие аппетита, тошнота, рвота, горечь во рту, чувство тяжести, тупые боли в правом подреберье, изменение характера стула) синдромов. Гепато- и спленомегалия при объективном обследовании наблюдается уже через несколько дней. У части больных отмечается кожный зуд. За 1-2 дня до появления желтухи наблюдается потемнение мочи и ахолия. Преджелудочный период продолжается 5-7 дней и сменяется желтушным.
Появление желтушности склер свидетельствует о переходе заболевания в следующий, желтушный период (2 нед): нарастание желтухи продолжается 2-5 дней; «плато» — 5-10 дней; затем начинается уменьшение ее интенсивности. С появлением желтухи самочувствие больных улучшается, нормализуется температура тела, постепенно исчезают симптомы преджелтушного периода. Иногда (2-5 % случаев) данные проявления являются первым симптомом заболевания, вероятно, из-за минимальной клинической выраженности преджелтушного периода. Содержание билирубина, как правило, превышает норму не более чем в 4-5 раз. При объективном обследовании отмечаются улучшение самочувствия пациентов, брадикардия. В период уменьшения интенсивности желтухи наблюдается регресс указанных изменений. В большинстве случаев выздоровление наступает через 4-6 нед от начала клинических проявлений заболевания. В этот период, наряду с быстрым обратным развитием признаков болезни, нормализуются размеры печени, восстанавливается пигментный обмен. Несколько задерживается нормализация тимоловой пробы. Лишь активность АлАТ, которая повышается еще в инкубационном периоде и является первым сигнальным симптомом поражения гепатоцитов, длительное время после выписки (до 3-4 мес) продолжает оставаться повышенной.
У 1 % больных заболевание протекает в тяжелой форме, что может быть обусловлено возрастом (после 40 лет) и хронической инфекцией вирусами гепатитов В и С. Лишь у отдельных больных с отягощенным преморбидным фоном наблюдается затяжная реконвалесценция. Развитие острой печеночной недостаточности с энцефалопатией и холе-статическим синдромом наблюдается крайне редко. Довольно редко в период реконвалесценции может выявляться манифестация синдрома Жильбера или дальнейшее развитие патологии желчевыводящиХ путей дисфункционального или воспалительного характера. Однако хронизации процесса не происходит, отсутствуют и указания на связь ОВГА с гепатокарциномой.
Выделяют холестатический вариант течения ОВГА, при котором, наряду с повышением билирубина в течение 2-3 мес, появляется зуД кожи, лихорадка и похудение. ГГТП обычно остается низкой, активность АлАТ умеренно повышенной. Длительно сохраняются высокие титры HAVAb IgM.
При безжелтушных формах гепатита А, которые обычно выявляют-я в эпидемических очагах, сохраняются основные клинические признаки болезни, закономерно повышается активность АлАТ, АсАТ, содержание тимоловой пробы. Заболевание протекает легко и продолжается не более 1-2 нед.
Субклинические и инаппарантные формы ОВГА диагностируются на основании повышения активности АлАТ, наличия HAVAb IgM при скудных признаках болезни или бессимптомном течении.
Рецидивы ОВГА возникают редко, в основном у детей (в 0,6-5 %), и регистрируются с интервалами 30-90 дней на основании повторного увеличения активности АлАТ, которая остается несколько повышенной и в межрецидивном периоде, а также отмечается наличие HAVAb IgM и антигена в фекалиях.
Особенности диагностики
Диагностика ОВГА основывается на эпидемиологических (контакт с больными, пребывание в эпидемических очагах), клинических (острое начало, повышение температуры тела, короткая продрома с диспептическими и гриппоподобными симптомами, непродолжительная желтуха, улучшение общего состояния с появлением желтухи, редко тяжелое течение) и лабораторных данных. Среди неспецифических тестов необходимо упомянуть повышение активности трансаминаз, увеличение количества уробилина и появление желчных пигментов в моче уже в преджелтушном периоде; гипербилирубинемия преимущественно за счет прямой фракции, повышение тимоловой пробы в желтушном периоде. В случае безжелтушного течения заболевания наблюдаются те же клинические (за исключением желтухи) и биохимические (за исключением повышения цифр билирубина) изменения меньшей интенсивности. Субклинический вариант характеризуется лишь гиперферментемией в эпидемических очагах и наличием специфических маркеров. К последним относится определение антител класса IgM, вируса гепатита А при ИФА в сыворотке крови практически с первых дней заболевания до 3-6 мес, а также выявление специфических нуклеиновых кислот (HAV RNA) в ранние сроки болезни.
При проведении гепатобиопсии при ОВГА наблюдается некроз печеночной ткани, ограничивающийся отдельными гепатоцитами, реже регистрируется при среднетяжелом течении. В ряде случаев зональный некроз может сочетаться с воспалительной портальной лимфоцитарной инфильтрацией, повреждением пограничной пластинки. Некроз располагается преимущественно по периферии долек, и никогда не бывает мотовидных соединений между отдельными зонами. В случаях незначительного повреждения печени отмечаются, как правило, слабо выражен-351 ИнФильтрация и минимальный фиброз (см. рис VI цветной вклейки).
Особенности лечения ОВГЛ. Назначается диета № 5, щадящий режим и базисная. Этиотропная терапия не используется.
Учитывая легкое течение, благоприятные исходы заболевания, короткий контагиозный период, больные в противовирусной, так же как и в другой медикаментозной терапии, не нуждаются.
Лица с ОВГА подлежат госпитализации в инфекционные стационары. При легком течении ГА лечение ограничивается базисной терапией, включающей постельный режим в течение одной недели, обильное питье, щадящая диета с исключением жареных и острых блюд. Потребность в витаминах обеспечивается за счет натуральных пищевых продуктов.
При среднетяжелом течении, а также при повторной рвоте для снятия интоксикации и обезвоживания показано внутривенное капельное вливание 5 % раствора глюкозы, гемодеза.
При упорном зуде кожи назначают препараты, связывающие желчные кислоты (холестирамин по 4 г, билигнин 5-10 гза 30-40 мин до еды 3 раза в день.).
источник
Острые вирусные гепатиты (ОВГ) составляют группу самых распространенных заболеваний печени. Ежегодно в мире фиксируется 1–2 млн смертельных исходов ОВГ. Острый вирусный гепатит может выступать как самостоятельная нозологическая форма (гепатиты
Острые вирусные гепатиты (ОВГ) составляют группу самых распространенных заболеваний печени. Ежегодно в мире фиксируется 1–2 млн смертельных исходов ОВГ.
Острый вирусный гепатит может выступать как самостоятельная нозологическая форма (гепатиты А, В, С, D, E, F) и как «спутник» общей вирусной инфекции (герпетической, аденовирусной, инфекции, вызываемой вирусом Эпштейна–Барра, и др.).
По механизму заражения, биологическим особенностям возбудителей и характеру течения острые вирусные гепатиты можно разделить на две группы.
Первая группа — ОВГ с энтеральным (фекально-оральным) механизмом заражения. Основные пути передачи — водный, пищевой, контактно-бытовой. Возбудителями в этих случаях являются безоболочечные вирусы: вирус гепатита А (HAV — hepatitis A virus), вирус гепатита Е (HEV) и предположительно вирус гепатита F (HFV). ОВГ с энтеральным механизмом заражения разрешается без формирования вирусоносительства.
Вторая группа — ОВГ с парентеральным механизмом заражения. Возбудители гепатита этого типа — вирусы гепатитов B, C, D, G (соответственно, HBV, HCV, HDV, HGV) — имеют оболочку. Особенностью течения болезни является наклонность к персистенции вирусов и развитию хронического поражения печени.
Прежде чем перейти к рассмотрению особенностей острой инфекции вирусом гепатита А, целесообразно кратко рассмотреть некоторые клинические особенности, присущие всем острым вирусным гепатитам.
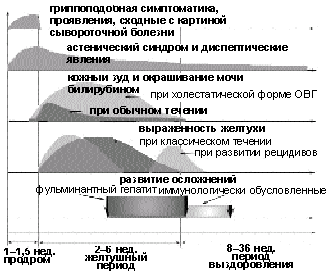
Клиническая картина ОВГ характеризуется широким спектром проявлений. Однако можно выделить следующие основные типы течения ОВГ: самоограничивающийся, фульминантный (молниеносный), холестатический, рецидивирующий (рис. 1).
 |
| Рисунок 1. Динамика клинических проявлений при ОВГ |
Cамоограничивающийся (циклический) тип течения ОВГ. Тяжесть течения болезни варьирует от субклинических до тяжелых форм. Независимо от этиологии заболевания, характерно его начало с продромального периода, во время которого у больного появляются неспецифические общие (астения) и желудочно-кишечные (снижение аппетита, тошнота, рвота, боли в правом подреберье, изменения стула) симптомы; могут отмечаться гриппоподобные явления. В редких случаях развивается синдром, подобный сывороточной болезни (кожные сыпи, артралгии, симметричная артропатия, полимиозит). Длительность продромального периода составляет 7–10 дней. Следует отметить, что в подавляющем большинстве случаев возникновение симптоматики продромального периода вследствие ее неспецифичности ни пациент, ни врач не связывают с развивающимся ОВГ, и изменения в состоянии больного расцениваются как острое респираторное заболевание, грипп, пищевая токсикоинфекция или переутомление.
Выраженность продромальных явлений уменьшается с развитием желтушного периода (периода разгара болезни), в котором выделяют фазы нарастания, максимального развития и уменьшения желтухи. Появлению желтухи предшествует потемнение мочи. В фазу нарастания желтухи может отмечаться преходящий кожный зуд. В этот период общее самочувствие пациента обычно улучшается, выраженность астении уменьшается. При осмотре выявляют умеренно увеличенную болезненную печень, непостоянным признаком является увеличение селезенки и лимфатических узлов заднешейной группы. Длительность желтушного периода составляет от 1–2 дней до нескольких месяцев (в среднем — 2–6 нед).
Начиная с острого периода инфекции, у пациента могут манифестировать разнообразные внепеченочные проявления, имеющие иммунокомплексное происхождение (кожные сыпи, артралгии, хронический мембранозный гломерулонефрит, узелковый артериит, миокардит, синдром Гийена–Барре, эссенциальная смешанная криоглобулинемия). Возможно, их развитие обусловлено также изменением функций мононуклеарных фагоцитов.
В ряде случаев даже в разгар болезни она может протекать стерто, без желтухи и заметного изменения цвета мочи и кала. Поэтому даже в этот период ОВГ может остаться нераспознанным.
В крови обнаруживают увеличение активности аланиновой аминотрансферазы (АЛТ) и аспарагиновой аминотрансферазы (АСТ) в 10–100 раз, а также увеличение концентрации билирубина в 2–10 раз (количественное соотношение «общий билирубин / прямой билирубин» близко таковому при механической желтухе, что отражает развитие внутриклеточного холестаза).
Достоверной связи между степенью повышения активности сывороточных трансаминаз и тяжестью поражения печени не выявлено.
Тяжесть течения ОВГ в большей степени отражает не столько выраженность гипербилирубинемии, сколько длительность желтушного периода.
Уровень щелочной фосфатазы, протромбиновый индекс и уровень сывороточного альбумина обычно остаются в пределах нормы. Наблюдается лейкопения с развитием относительного лимфоцитоза или без него.
Гистологические изменения в печени в фазе разгара ОВГ включают: гидропическую баллонную дистрофию и некрозы гепатоцитов, апоптозные тельца, сходные с тельцами Каунсильмена, эндофлебит центральных венул, мононуклеарную инфильтрацию портальных трактов (в составе инфильтрата преобладают цитотоксические лимфоциты и клетки — натуральные киллеры) с сегментарным разрушением терминальной пластинки и паренхимы долек. Клетки Купфера увеличены в размерах, содержат липофусцин и клеточный детрит.
Фаза реконвалесценции продолжается 2–12 мес и сопровождается остаточными астеновегетативными и диспепсическими проявлениями. В этой фазе в течение нескольких месяцев происходит новообразование соединительной ткани в портальных и перипортальных зонах ацинуса.
При отсутствии нормализации клинико-лабораторных параметров в течение 3 мес болезнь расценивают как «ОВГ затянувшегося течения».
Фульминантный гепатит. Такое течение отражает острый массивный лизис инфицированных клеток с ускоренной элиминацией вируса на фоне чрезмерной активации иммунной системы. Сроки развития — 2–8 нед от начала ОВГ. Данные о риске развития фульминантного течения ОВГ в зависимости от этиологии представлены в таблице.
Клиническая картина характеризуется быстрым нарастанием признаков печеночной недостаточности (желтуха, печеночная энцефалопатия, коагулопатия, асцит, анасарка), развитием полиорганной недостаточности (респираторный дистресс-синдром взрослых, гипотензия, нарушения сердечного ритма, гепато-ренальный синдром). При динамическом осмотре отмечается уменьшение размеров печени.
При лабораторном исследовании выявляют тяжелую коагулопатию, лейкоцитоз, гипонатриемию, гипокалиемию, гипогликемию. Уровни билирубина и трансаминаз значительно повышены. При повторных исследованиях уровни трансаминаз могут снижаться до нормы, несмотря на прогрессирование заболевания.
Биопсию печени при фульминантном гепатите проводят редко из-за наличия противопоказания — тяжелой коагулопатии. Гистологическая картина изучена на аутопсийном материале; в подобных случаях выявляют массивные участки некроза паренхимы (с тотальным вовлечением ацинуса) и коллапс ретикулярной стромы.
Летальность при этой форме течения ОВГ составляет около 60%. Основными причинами смерти являются отек мозга и легких, массивное желудочно-кишечное кровотечение.
Холестатический гепатит. Такой вариант течения наиболее характерен при инфекции, обусловленной HAV. Характерный клинический симптом — выраженная желтуха, которая сохраняется в течение 2–5 мес и сопровождается кожным зудом и лихорадкой. У части больных отмечаются длительный период снижения или полного отсутствия аппетита и диарея.
Характерно значительное повышение уровней билирубина (до 20 раз) и щелочной фасфатазы в крови. Уровни трансаминаз умеренно повышены и могут достигать нормальных значений на фоне сохраняющегося холестаза.
При гистологическом исследовании печени выявляют дистрофию и некроз гепатоцитов, воспалительную инфильтрацию, такую же, как при самоограничивающемся течении гепатита, большое количество желчных цилиндров в расширенных желчных канальцах, накопление билирубиновых гранул в гепатоцитах и их псевдогранулярную трансформацию. Прогноз при этой форме течения гепатита обычно благоприятный.
Рецидивирующий гепатит. Основной этиологический фактор при этой клинической форме ОВГ — это HAV.
На фоне разрешения острого гепатита или уже после клинического выздоровления у больного повторно появляются клинико-лабораторные признаки, наблюдающиеся в остром периоде, включая иммунологически опосредованные внепеченочные проявления (см. выше). Гистологические признаки соответствуют таковым при самоограничивающемся течении гепатита. Заболевание заканчивается выздоровлением.
Представляется, что с предшествующим ОВГ могут быть патогенетически связаны такие патологические состояния, как синдром Гийена–Барре, апластическая анемия, панмиелофтиз.
В случае развития ОВГ на фоне уже имеющегося хронического заболевания печени может наблюдаться выраженная декомпенсация функции печени. Если причины резкого ухудшения состояния больного с хронической патологией печени, нарастания уровня трансаминаз и билирубина неясны, следует заподозрить присоединение ОВГ.
При самоограничивающемся течении госпитализация больного не является обязательной в том случае, если у него отсутствуют многократная рвота, анорексия, диарея (которые могут привести к дегидратации и нарушениям электролитного обмена), а также если ухаживающие за пациентом на дому способны обеспечить необходимые санитарно-противоэпидемические меры. В течение всего периода течения ОВГ необходим периодический врачебный контроль состояния больного для своевременного распознавания фульминантной формы течения.
Следует обеспечить пациенту достаточную калорийность пищи и прием жидкости в нужном объеме. Необходимости придерживаться строгих диетических предписаний нет. В острой фазе болезни противопоказано употребление алкоголя. Целесообразно избегать интенсивных или длительных физических нагрузок. Степень физической и умственной активности во многом определяется самочувствием пациента.
Специфических методов лекарственной терапии не разработано. В ряде случаев по показаниям назначают противорвотные средства, спазмолитики, анальгетики, при дегидратации проводят инфузионную терапию (внутривенное введение раствора глюкозы). Кортикостероиды, в связи с опасностью повышения частоты хронизации инфекции, не показаны.
При ОВГ С и ОВГ G показано проведение противовирусной терапии для снижения риска формирования хронической инфекции.
При появлении признаков развития фульминантного гепатита необходима срочная госпитализация больного, по возможности в гепатологические центры, где возможно проведение трансплантации печени. В клинике устанавливают наблюдение за состоянием пациента, проводят контроль рН, содержания электролитов и глюкозы в крови, мониторинг центрального венозного и внутричерепного давления, осуществляют мероприятия по поддержанию жизненно важных функций и лечение осложнений. В частности, назначают маннитол при прогрессировании отека мозга, антибиотики для подавления кишечной микрофлоры и лечения инфекционных осложнений. При отсутствии положительной динамики больного готовят к трансплантации печени.
При холестатическом варианте течения с целью уменьшения выраженности кожного зуда и ускорения разрешения холестаза проводят лечение преднизолоном (30 мг/сут в течение 3 нед) или препаратами урсодеоксихолевой кислоты. Возможно назначение холестирамина и антигистаминных средств.
Рекомендации по ведению пациента с рецидивирующим гепатитом аналогичны тем, которые даются при самоограничивающемся течении заболевания.
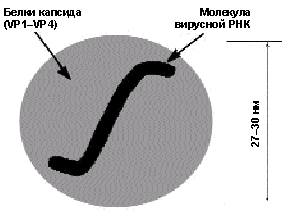
Возбудитель. HAV представляет собой РНК-содержащий вирус из группы Picornaviridae (подкласс Hepatovirus), не имеющий оболочки, диаметром 27–30 нм, с кубической симметрией (рис. 2). Белки капсида образуют 60 центромер. Одноцепочечная линейная молекула РНК кодирует структуру белков капсида, протеаз Р2, Р3 и РНК-полимеразы. Идентифицирован один серотип и несколько генотипов HAV.
 |
| Рисунок 2. Схематическое изображение строения вируса гепатита А |
Эпидемиология. Источником заражения является больной ОВГ А.
Вирус выделяется из организма больного в течение 1–2 нед в преджелтушном и по меньшей мере 1 нед — в желтушном периоде.
HAV обладает высокой устойчивостью во внешней среде.
Механизм передачи инфекции — преимущественно фекально-оральный. Число случаев заражения парентеральным (при переливании крови инфицированного донора) и половым (у гомосексуалистов, рассматриваемый как фекально-оральный) путем небольшое. Нельзя полностью исключить возможность воздушно-капельной передачи. Вертикальная передача вируса (от матери плоду) не установлена.
Восприимчивость к инфекции высокая. Уровень заболеваемости значительно различается в разных регионах. В странах Восточной Европы он составляет в среднем 250 случаев на 100 тыс. населения в год. В северных широтах выражена сезонность заболеваемости с повышением в осенне-зимний период. ОВГ А регистрируется спорадически, в виде вспышек или в виде эпидемий, которые в развивающихся странах возникают с периодичностью 4–5 лет.
Основные факторы риска развития ОВГ А: перенаселенность, несоблюдение правил гигиены, поездки за рубеж, контакты с больным в быту, гомосексуальные контакты, контакты с детьми из детских садов, наркомания.
Инкубационный период — среднем 30 (15–50) дней.
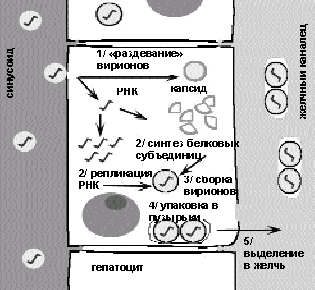
Патогенез. Из желудочно-кишечного тракта вирус попадает в печень. Вирионы реплицируются в цитоплазме гепатоцита и выделяются в желчь (рис. 3).
 |
| Рисунок 3. Репликация HAV в клетках печени |
Лизис гепатоцитов опосредован иммунным ответом на инфекцию при участии цитотоксических Т-лимфоцитов и/или механизма антителозависимой клеточно-опосредованной цитотоксичности. Предполагается, что HAV не обладает значительной прямой цитопатогенностью.
Клиническая картина. Субклиническое течение, часто под маской острого гастроэнтерита, как правило (до 90% случаев), наблюдается у детей. У взрослых ОВГ А обычно протекает в манифестной форме.
В продромальном периоде возможна лихорадка (до 39° С). С появлением желтухи отмечается улучшение самочувствия.
В острый период может наблюдаться кореподобная или сходная с крапивницей кожная сыпь. В целом частота внепеченочных проявлений существенно ниже, чем при ОВГ В или С.
В фазе реконвалесценции у незначительного числа больных развиваются преходящий асцит, не являющийся неблагоприятным прогностическим признаком, а также преходящая протеинурия и гематурия. Происхождение этих симптомов не установлено.
Для ОВГ А наиболее характерно развитие холестатических форм с мучительным кожным зудом. Чаще, чем при других ОВГ, наблюдаются рецидивы, особенно в детском возрасте. Они развиваются спустя 30–90 дней от начала болезни, что связано, как предполагают, с повторным заражением или реактивацией первичной инфекции. Картина рецидива напоминает таковую при первой атаке, с повторным выделением вируса. Рецидивы заканчиваются выздоровлением, изредка сопровождаются артритом, васкулитом, криоглобулинемией. Прогнозировать развитие рецидива можно по отсутствию тенденции к снижению уровня сывороточной АЛТ.
Серологическая диагностика. В крови, кале, дуоденальном содержимом в остром периоде может быть обнаружен антиген HAV (HААg) с помощью реакции иммунофлюоресценции, метода фиксации комплемента, радиоиммунного метода или иммуноферментного метода (ELISA). Однако в клинической практике эти методики не нашли широкого применения.
Наиболее доступными методами вирусологической диагностики служит выявление антител классов IgM и IgG к вирусу.
Высокоспецифичные для ОВГ А анти-HAV класса IgM можно обнаружить в сыворотке крови на протяжении всей острой фазы болезни и последующих 3– 6 мес (до 1 года в низком титре).
Анти-НАV класса IgG, по всей вероятности, обеспечивают стойкий иммунитет и сохраняются в течение всей жизни после перенесенного ОВГ А.
Течение и прогноз. Длительность заболевания в среднем составляет 6 нед. Как правило, больные выздоравливают без специального лечения.
Вероятность летального исхода не превышает 0,001%.
Хронизации инфекции не наблюдается. Функция и гистологическая картина печени обычно нормализуются в течение 6 мес.
 |
| Таблица Риск развития острой печеночной недостаточности при острых вирусных гепатитах |
Среди осложнений описано развитие мезангиопролиферативного гломерулонефрита с нефротическим синдромом. Имеются данные о пусковой роли ОВГ А в развитии аутоиммунного гепатита I типа у лиц с нарушениями функции Т-лимфоцитов-супрессоров.
Профилактика. Неспецифические методы профилактики включают изоляцию больных и лиц, контактировавших с ними на протяжении 2 последних недель преджелтушного и 1 нед желтушного периода, дезинфекцию предметов, которыми пользуется больной, мытье рук, соответствующую кулинарную обработку пищи во время болезни.
Профилактические меры до контакта с больным (профилактика с «отсроченным эффектом») включают в себя активную иммунизацию инактивированной HAV-вакциной.
Вакцинация показана жителям областей с низким и средним уровнем заболеваемости, лицам, входящим в группы риска: выезжающим в эндемичные районы; пациентам, которым часто производят инъекции лекарственных препаратов; детям и молодым людям, проживающим в условиях скученности; военнослужащим; пациентам с хроническими заболеваниями печени; работникам лабораторий, контактирующим с HAV; гомосексуалистам; иногда — работникам детских учреждений и предприятий пищевой промышленности.
Режим дозирования: взрослым старше 19 лет — введение вакцины в два этапа по 1440 Elisa Units (EU) с перерывом в 6–12 мес. Детям старше 2 лет вакцинацию проводят с использованием трехэтапного режима — по 360 ЕU c перерывом в 1 и 6–12 мес, — или двухэтапного — по 720 ЕU с перерывом в 6–12 мес.
Однократная вакцинация обеспечивает иммунитет в течение 1 года, повторная («усиливающая») — в течение 5-10 лет.
Профилактическая эффективность вакцины составляет 95–100%. Иммуногенность весьма высока: почти у 100% здоровых пациентов вакцина вызывает продукцию анти-HAV (у 85% вакцинированных — в течение 15 дней). Переносимость хорошая. Отсутствует опасность заражения других лиц после вакцинации.
Введение живой аттенуированной вакцины также служит эффективным способом профилактики ОВГ А, однако он еще не нашел широкого применения.
 |
| Рисунок 4. Изменения серологических показателей при ОВГ А |
Профилактические меры после контакта с больным (профилактика с «немедленным эффектом») подразумевают проведение пассивной иммунизации сывороточным иммуноглобулином. Показания к ее проведению: внутрисемейные и близкие контакты с больным ОВГ А (иммунизируют, в том числе и грудных детей). Не применяют при случайных спорадических контактах вне дома. Иммунизация больших групп оправдана при реальной опасности возникновения эпидемий.
Режим дозирования иммуноглобулина: 0,02 мл/кг массы тела вводят в дельтовидную мышцу не позднее 14 дней после контакта с больным.
Метод может быть также использован для быстрой иммунизации лиц, выезжающих в эндемичные районы, но в более высокой дозе — 0,06 мл/кг массы тела (предварительно желательно определить у пациента наличие анти-HAV в крови).
При сохранении напряженной эпидемиологической обстановки возможна повторная иммунизация.
Эффективность пассивной иммунизации в предупреждении клинически манифестных форм ОВГ А составляет 100% при введении до контакта и 80–90% — при введении в пределах шести дней после контакта. Переносимость иммуноглобулина оценивается как хорошая.
Возможны одновременное проведение активной и пассивной вакцинации с контралатеральным введением (при выезде в эндемичные районы), а также одновременная активная вакцинация против гепатитов А и В.
Ю.О. Шульпекова, кандидат медицинских наук
ММА им. И. М. Сеченова, Москва
По вопросм литературы обращайтесь в редакцию.
источник