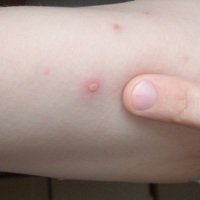
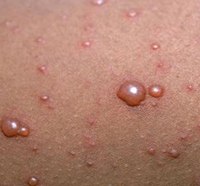
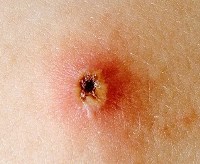
Ветрянка — острое инфекционное заболевание, сопровождающееся появлением сыпи и сильным зудом. На начальном этапе человек может даже не подозревать о наличии болезни, но уже способен заражать окружающих. Чаще всего для лечения ветрянки не требуется много времени и все проходит без вреда для человека. Однако случаются исключения, и болезнь может вызвать тяжелые осложнения.
Ветряную оспу вызывает вирус герпеса. Человеческий организм восприимчив к его влиянию, поэтому большая часть людей заражается в детстве. Источник заражения — инфицированный больной в первые 5-7 дней с момента появления сыпи и в последние дни инкубационного периода.
Переболевший человек приобретает пожизненный иммунитет, но иногда фиксируются случаи повторного заражения. Причинами активации вируса могут стать нервные перенапряжения, стрессовые ситуации, сбои в работе иммунной системы. В таких случаях у пациентов во взрослом возрасте может появиться опоясывающий лишай, и они становятся распространителями инфекции.
Чаще всего последствия ветрянки развиваются на фоне сопутствующих вторичных инфекций: абсцессов, сепсисов, пиодермий.
В зависимости от способа распространения инфекции по организму различаются бактериальные и инфекционные осложнения заболевания.
Осложнения ветряной оспы бактериального характера развиваются после попадания болезнетворных бактерий в организм через язвочки, образовавшиеся в результате расчесывания сыпи. В дальнейшем бактерии могут продолжить свое развитие на поверхности кожи или, проникнув в кровь и лимфу, распространиться по организму.
Если во время ветрянки происходит присоединение вирусной инфекции, возрастает риск развития таких осложнений, как ветряночная пневмония и энцефалит. Эти патологии протекают не так остро, как бактериальные инфекции. Но избавиться от них сложнее, поскольку на начальном этапе их признаки напоминают течение неосложненной ветрянки, что затрудняет диагностику и лечение.
У детей ветряная оспа чаще всего проходит без последствий. Взрослые болеют реже, чем дети, но вероятность того, что у них появятся осложнения после ветрянки, гораздо выше. Взрослые люди имеют хронические и текущие заболевания, которые ослабляют отдельные органы и системы организма. Как раз они первыми подвергаются «атаке» вируса. Чем старше пациент, тем более тяжелые проблемы со здоровьем у него могут возникнуть.
Для кожного покрова, особенно на лице, ветрянка опасна появлением рубцов и шрамов, которые останутся навсегда. Чтобы не столкнуться с этой проблемой, нужно не допускать расчесывания высыпаний и обрабатывать их антисептическими средствами.
Гнойный характер течения болезни может спровоцировать развитие кожных инфекций, образование абсцессов, фурункулов и флегмон. Болезнетворные бактерии, их вызывающие, попадают в ранки при расчесывании сыпи.
Развитие бактериальной инфекции на глазах может вызвать воспаление роговицы и, как следствие, потерю остроты зрения. Часто болезненные высыпания появляются на слизистых носоглотки и полости рта, увеличивая риск развития ларингита и стоматита. Ветряночная сыпь на половых органах может спровоцировать развитие у женщин вагинита, а у мужчин — воспаления крайней плоти.
Может ли быть задержка из-за ветрянки? Подробнее тут.
Со стороны опорно-двигательного аппарата организм взрослого может отреагировать на ветрянку развитием артрита, миозита, болью в суставах.
Более тяжелые последствия возникают в результате попадания бактериальной флоры в кровоток и распространения ее по всему организму. Возрастает риск поражения внутренних органов. Чаще всего у взрослых развивается ветряночная пневмония. Болезнь протекает остро, вызывая высокую температуру (подробнее тут). У пациента появляется сухой кашель, постепенно переходящий во влажный. Количество мокроты увеличивается, вызывая дыхательную недостаточность.
Со временем может развиться энцефалит. При повторных высыпаниях наблюдаются признаки интоксикации, появляются головные боли. Более тяжелым осложнением может стать поражение головного мозга. В числе симптомов, сопровождающих это осложнение, нарушения в поведении, психические отклонения и другие невралгические последствия.
У пациентов с ослабленным иммунитетом ветрянка способна вызвать нарушения в работе почек и печени.
Развитие осложнений сопровождается слабостью, тошнотой, рвотой, появлением сонливости, болями в области поясницы.
Осложнением ветрянки у детей является появление рубцов на коже. Ребенок, не в силах переносить зуд, расчесывает язвочки, при этом нарушая глубокие кожные слои. В процессе заживления ранок вырабатывается соединительная ткань, и на их месте появляется некрасивый шрам.
Во время расчесывания пузырьков возрастает риск присоединения бактериальной инфекции. После попадания инфекции в ранки начинается нагноение и воспаление кожного покрова, появляются отеки.
Возникновение сыпи на слизистых вызывает сильный дискомфорт у ребенка. В течение болезни, пока прыщи активно развиваются в ротовой полости, он испытывает трудности с употреблением пищи и питья. Чтобы облегчить его состояние и предупредить развитие заражения, необходимо проводить полоскания специальными растворами.
источник
Ветрянка у взрослых – формы и стадии, симптомы и первые признаки, диагностика и лечение, профилактика (прививки), фото больных ветряной оспой. Какие последствия и осложнения бывают после ветрянки у взрослых?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Ветряная оспа (ветрянка) – инфекционное заболевание, вызываемое разновидностью вируса герпеса. Ветрянку принято считать детской болезнью, потому что большинство людей переносят ее в дошкольном и школьном возрасте. Однако если заражения не произошло в детстве, то заболеть ветряной оспой можно в любом возрасте.
Вспышки ветрянки среди взрослых часто случаются в закрытых коллективах, в армии среди новобранцев, в интернатах для людей с ограниченными возможностями. Также в группе риска родители дошкольников, не имеющие иммунитета. Заболеваемость не зависит от пола и расы.
Ветрянка у взрослых людей имеет свои особенности:
- взрослые тяжелее переносят болезнь;
- сильнее, чем у детей, выражена интоксикация;
- температура поднимается до 40 градусов и выше;
- сыпь появляется лишь на 2-3 день болезни;
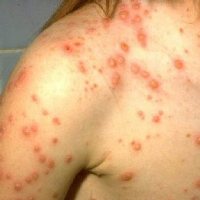
- высыпания многочисленные и могут покрывать всю поверхность лица и туловища;
- у половины взрослых больных элементы сыпи нагнаиваются, образуются пустулы;
- на месте глубоких воспалений остаются рубцы – оспины;
- у 20-30% больных возникают осложнения.
Особенно тяжело ветрянку переносят больные с ослабленным иммунитетом и люди старше 50 лет.
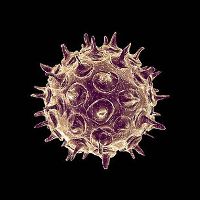
Вирус может существовать исключительно в организме человека. В окружающей среде он гибнет в течение 15 минут. Этому способствует высыхание, нагревание, замораживание. Возбудитель ветрянки не передается через вещи и третьих лиц. Животные не болеют ветряной оспой и не могут служить переносчиками инфекции.
Основные характеристики вируса ветрянки, позволяющие поражать большое количество людей – летучесть и восприимчивость. Вирусные частицы с воздушными потоками разлетаются и проникают в соседние комнаты, квартиры и с одного этажа на другой. А высокая восприимчивость людей к вирусу ветрянки означает, что при контакте с больным заражаются практически все люди, не переболевшие ранее. В семье, где заболел один человек, риск заболевания остальных домочадцев составляет 80-90%. Причем у тех, кто заразился позднее, болезнь протекает тяжелее и с большим количеством высыпаний.
Источник заражения и основной резервуар инфекции – человек, больной ветрянкой. Существует риск заражения от человека с опоясывающим лишаем.
Пути заражения – воздушно-капельный и трансплацентарный, когда вирус передается от матери плоду через плаценту.
Инкубационный период – 10-21 день, чаще 14-17. За это время вирус размножается на слизистых оболочках носоглотки и распространяется по лимфатической системе.
Иммунитет к ветрянке вырабатывается после перенесенной инфекции. Считается, что постинфекционный иммунитет обеспечивает пожизненную защиту от заражения. Однако у некоторых людей фиксируют повторные случаи ветряной оспы, что связано с ослаблением иммунной защиты.
Что происходит в организме больного?
1. Вирус размножается на слизистых оболочках верхних дыхательных путей.
2. Его количество быстро увеличивается. Через небные миндалины вирус проникает в лимфатическую систему, угнетая ее работу и снижая активность Т-лимфоцитов.
3. Вирус выходит в кровь в конце инкубационного периода. Вирусные частицы и продукты их обмена, присутствующие в крови, вызывают повышение температуры, слабость и другие признаки интоксикации.
4. Вирус проникает в нервные ганглии – ядра спинномозговых нервов, вызывая лизис (разрушение) нервных клеток. В дальнейшем вирус пожизненно сохраняется в нервных ганглиях. При ослаблении иммунитета он активизируется и распространяется по ходу нерва, провоцируя развитие опоясывающего лишая.
5. Вирус оседает в клетках эпидермиса. Он вызывает появление вакуолей – внутриклеточных элементов, напоминающих пузырьки. Вакуоли соседних клеток сливаются между собой, образуя полости, которые являются основой папул. Эти папулы заполняются жидкостью, в которой содержится большое количество вирусных частиц и белковых молекул. Содержимое папулы является хорошей питательной средой для бактерий, поэтому элементы сыпи могут нагнаиваться. В этом случае на месте папулы образуется пустула (пузырек с гнойным содержимым).
6. Пузырек лопается, его содержимое изливается на кожу. На месте пузырька образуется корочка, под которой происходит заживление эпидермиса.
7. Начиная с первых дней болезни иммунная система распознает возбудителя и начинает вырабатывать иммуноглобулины, которые связывают токсины и стимулируют фагоцитоз (поглощение) вирусных частиц. В дальнейшем противоветряночные антитела остаются в крови переболевшего человека пожизненно. Они обеспечивают защиту от повторного заболевания ветрянкой.
В развитии болезни выделяют несколько периодов:
- Инкубационный период – вирус размножается в клетках слизистой носоглотки. Симптомы болезни отсутствуют.
- Продромальный период – выход вируса в кровь. Симптомы: повышение температуры, ухудшение общего состояния, слабость, потеря аппетита.
- Период высыпаний – активная фаза болезни, когда вирус локализуется в эпидермисе. Характеризуется появлением сыпи и зуда, что сопровождается повышением температуры.
- Период образования корочек – элементы сыпи подсыхают. В организме активно вырабатываются противоветряночные антитела, которые обеспечивают связывание вируса и выздоровление.
Симптомы ветрянки у взрослых:
| Механизм развития | Проявления | |
| Общая интоксикация | Токсины, образующиеся в процессе жизнедеятельности вируса, отравляют нервную систему. |
Первые признаки ветрянки напоминают грипп. У взрослых интоксикация выражена сильно. |
| Повышение температуры | В процессе гибели вирусных частиц образуются пирогены – вещества, провоцирующие повышение температуры. Большое количество пирогенов попадает в кровь во время массовых высыпаний. | Волновая лихорадка – за период болезни происходит 2-3 подъема температуры, которые совпадают с массовыми подсыпаниями. Температура повышается до 38-40 градусов. Температура при ветрянке у взрослых держится 3-9 дней, в зависимости от тяжести протекания болезни. Длительная лихорадка свыше 10 дней указывает на развитие осложнений. |
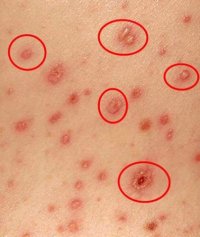
| Сыпь | Для ветряной оспы характерна пятнисто-папулезная сыпь. Ее появление связано с вирусным поражением клеток эпидермиса. Элементы сыпи проходят в своем развитии несколько стадий: пятна, папулы (узелки) и везикулы (пузырьки). Все они могут присутствовать на одном участке кожи. | У взрослых больных ветряночная сыпь появляется на 2-3 день после повышения температуры. Пятна. На коже верхней половины тела появляются округлые красные пятна, размером от 3 мм до 1 см. 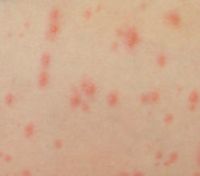 Папулы (инфильтраты) – узелки без полости, расположенные в центре пятен. Формируются на протяжении 2-3 часов. Везикулы – пузырьки, заполненные прозрачным содержимым. Имеют полушаровидную форму, располагаются на гиперемированной (красной) основе. Образуются на месте красных пятен, на протяжении 12-20 часов. Корочки образуются на месте лопнувших везикул. В среднем с момента появления пятна до формирования корочки проходит 5-7 дней. Подсыпания происходят хаотично на любом участке тела с интервалом 1-2 дня. Их численность варьирует от единичных при легких формах, до 2000 при тяжелом течении болезни. |
| Кожный зуд | Изменения в эпителиальных клетках вызывают раздражение чувствительных нервных окончаний, которые находятся в коже. С них нервный импульс поступает в центральную нервную систему и воспринимается мозгом как зуд. | Зуд появляется одновременно с пятнами на коже. Он беспокоит больных вплоть до образования корочек. Зуд усиливается в ночные часы, когда меньше отвлекающих факторов. |
| Высыпания на слизистой рта | В клетках слизистых оболочек происходят те же процессы, что и в коже. | Высыпания появляются одновременно с сыпью на коже. На слизистой десен, небных дужек и мягком небе образуются красные пятнышки 3-5 мм. Со временем из пятна формируются узелки, а затем пузырьки. Через несколько часов на их месте появляются язвочки (афты), покрытые бело-желтым налетом. Язвочки вызывают сильную болезненность. Аналогичные высыпания появляются на слизистой оболочке влагалища у женщин. Они вызывают сильный зуд и дискомфорт. 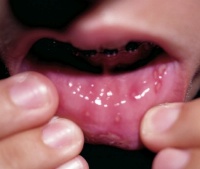 |
Выделяют несколько классификаций ветрянки
1. По тяжести течения
- Легкая форма у 7-10% больных. Температура повышается до 38 градусов. Общее состояние удовлетворительное. Количество высыпаний умеренное.
- Среднетяжелая форма у 80%. Температура 38-39 градусов. Выраженная интоксикация – слабость, тошнота, рвота, ломота в мышцах и суставах. Высыпания обильные, сопровождаются сильным зудом.
- Тяжелая форма у 10%. Температура 39-40 градусов. Общее состояние тяжелое, сильная слабость, многократная рвота, головная боль. Высыпания могут покрывать всю поверхность кожи. Развиваются различные осложнения. В тяжелой форме выделяют несколько вариантов течения:
- Геморрагическая форма. Встречается редко у больных с ослабленным иммунитетом, у которых ранее наблюдались геморрагические заболевания – поражения кровеносных сосудов: геморрагический диатез, васкулиты, тромбоцитопатии, нарушения свертываемости крови. Сопровождается развитием геморрагической сыпи (мелких кровоизлияний), гематом, синяков, кровоточивости десен, кишечных кровотечений.
- Буллезная форма. Одновременно с типичными везикулами на коже появляются большие дряблые пузыри – буллы. Они заполнены мутноватым содержимым и имеют складчатую поверхность. На месте их разрешения остаются длительно не заживающие раны.
- Гангренозная форма. Встречается крайне редко у сильно истощенных больных, при несоблюдении правил гигиены и плохом уходе. Развивается при инфицировании папул и присоединении вторичной инфекции. Вокруг папул образуется черная кайма, состоящая из некротизированной отмершей ткани. Болезнь сопровождается сильным жаром и интоксикацией.
2. По типу течения болезни
- Типичная форма проявляется интоксикацией, лихорадкой, характерной сыпью.
- Атипичная форма имеет несколько вариантов течения.
- Рудиментарная форма – подъем температуры до 37,5, единичные элементы сыпи, которые могут иметь вид пятен или узелков. Болезнь часто проходит незамеченной.
- К атипичным относятся гангренозная, буллезная и геморрагическая формы, описанные выше.
- Генерализованная (висцеральная) форма связана с массовым поражением внутренних органов. Возникает у людей с ослабленным иммунитетом, когда вирус размножается в клетках внутренних органов. Проявляется болями в животе и пояснице, тяжелым поражением печени, почек и нервной системы, снижением артериального давления и частоты пульса.
- Характерная сыпь, появившаяся на фоне повышенной температуры и ухудшения общего состояния;
- Периодические подсыпания, которые сопровождаются подъемом температуры;
- Ложный полиморфизм сыпи. На ограниченном участке кожи одновременно присутствуют различные элементы сыпи – пятна, узелки и пузырьки;
- Локализация сыпи на любом участке тела, кроме ладоней и подошв;
- Высыпания на слизистых рта, половых органах и конъюнктивах;
- Имел место контакт с больным ветрянкой.
После осмотра кожи и слизистых оболочек врач выслушивает состояние бронхов и легких, ощупывает живот, определяет размер печени. Обследование позволяет своевременно выявить наличие осложнений. В большинстве случаев в других исследованиях нет необходимости.
1.Общий анализ крови. Результат может быть в пределах нормы или свидетельствовать о воспалении – повышение СОЭ. Возможно увеличение уровня моноцитов и появление плазматических клеток.
2.Общийанализ мочи. Моча без изменений. Появление белка, эритроцитов и лейкоцитов свидетельствуют об осложнении со стороны почек.
3.Вирусоскопический метод:
- Содержимое везикул окрашивают методом серебрения и изучают под микроскопом.
- Выявление антигена методом иммунофлюоресценции. Материал для исследования – содержимое пузырьков и гнойников, корочки, слизь из афт во рту.
4.Вирусологические исследования – выявления возбудителя в тканях. Длительный метод, занимающий до 2-х недель. Из-за длительности и дороговизны в настоящее время не используется.
5.Серологический метод – выявление в крови иммуноглобулинов М и G – антител к вирусу варицелла-зостер, возбудителю ветрянки. Титр антител исследуют через 7-10 дней после начала заболевания. Повторное исследование проводят через 2-3 недели. Если количество антител возросло в 4 и более раз, это подтверждает диагноз «ветряная оспа».
В спорных случаях серологический и вирусоскопический методы позволяют отличить ветрянку от других заболеваний, имеющих схожие симптомы: опоясывающего герпеса, инфекции, вызванной вирусом Коксаки, везикулезного риккетсиоза, полиморфной экссудативной эритемы.
Ветрянка: диагностика, лабораторные исследования (иммунологический метод, иммунофлюоресценция, иммуноферментативный анализ, ПЦР), как отличить ветряную оспу от краснухи — видео
Допускается лечение ветрянки у взрослых на дому. При этом важно строго соблюдать постельный режим, правила личной гигиены и рекомендации врача.
Показания к госпитализации при ветряной оспе:
- развитие осложнений;
- тяжелая форма течения болезни;
- невозможность изолировать больного.
| Группа препаратов | Механизм лечебного действия | Представители | Способ применения |
| Противовирусные препараты | Угнетают образование ДНК, необходимых для размножения вируса ветряной оспы. | Ацикловир | Принимают внутрь, по 800 мг 4 раза в день в течение 7-10 суток. Внутривенно капельно при тяжелых формах по 5-10 мг/кг каждые 8 часов. Продолжительность лечения 5-10 дней. |
| Фамцикловир | По 500 мг внутрь 3 раза в день. Длительность приема 7-10 суток. | ||
| Валацикловир | По 1 г внутрь 3 раза в день в течение 7-10 суток. | ||
| Антигистаминные препараты | Н1-блокаторы уменьшают развитие аллергических реакций и проницаемость сосудов. Оказывают противозудное, успокаивающее и снотворное действие. | Тавегил | По 1 таблетке утром и вечером. При сильном зуде доза может быть увеличена до 4-х таблеток в сутки. |
| Хлоропирамин (Супрастин) | По 1 таблетке (25 мг) 3-4 раза в сутки. Принимают до образования корочек на всех высыпаниях. | ||
| Жаропонижающие средства | Применяют при температуре свыше 38,5°С. Препараты нормализуют температуру и уменьшают воспалительный процесс. | Панадол | Внутрь по 1 таблетке 3 раза в день после еды. |
| Ибупрофен | Внутрь по 400-600 мг 3-4 раза в день. Принимают после еды с достаточным количеством жидкости. | ||
| Антибиотики широкого спектра действия | Назначают при гнойных осложнениях и образованиях пустул. Останавливают бактериальную инфекцию и предотвращают появление оспин. | Оксациллин | Инъекционно внутримышечно по 1,0 г 4-6 раз в день 7 дней. |
| Цефазолин | Внутримышечно по 1,0 г 3 раза в день. Курс 7-10 дней. | ||
| Дезинтоксикационные средства | Растворы для внутривенного введения. Снижают концентрацию вирусных токсинов, способствуют их выведению, улучшают циркуляцию крови. Назначаются при тяжелых формах. | 5% раствор глюкозы | Внутривенно капельно по 1000-1500 мл в сутки. |
| Реополиглюкин | Внутривенно капельно по 1000 мл в сутки. | ||
| Специфический иммуноглобулин против вируса Varicella Zoster | Иммуноглобулины к вирусу Varicella Zoster, выделенные из сыворотки крови переболевшего человека. Антитела связывают возбудитель болезни, облегчая ее течение и ускоряя выздоровление. | Зостевир | Вводят внутримышечно 1 раз в день. Дозировка препарата 1,5-3 мл рассчитывается исходя из характера поражений. |
Самолечение при ветрянке недопустимо! Все лекарственные средства назначает врач.
Народные средства для лечения ветрянки не воздействуют на вирус. Они стимулируют иммунитет, повышают тонус организма и способствуют выведению токсинов. Ванны с добавлением лекарственных трав подсушивают высыпания и уменьшают зуд.
Средства для внутреннего применения:
- Сбор 1: плоды малины, анис, липовый цвет, кора ивы. Все ингредиенты измельчают и смешивают в равных пропорциях. 2 ст. л. ложки сбора заливают 0,5 литра горячей воды. Дают настояться в течение 30 мин. Принимают небольшими порциями в течение дня.
- Сбор 2: череда, календула, цветки ромашки. Смешивают в равных пропорциях. 6 ложек сбора заливают литром воды. Доводят до кипения, настаивают 30 минут. Принимают по 100 мл 4-5 раз в день.
- Раствор мумие. 10 г мумие растворяют в 100 мл воды комнатной температуры. Принимают утром, перед завтраком. Средство укрепляет иммунитет, стимулирует регенерацию кожи и оказывает антибактериальное действие.
Ванны:
- Цветки ромашки. 100 г цветков заливают 3-мя литрами воды, через 15 минут доводят до кипения, затем дают настояться 30 минут. Добавляют в воду для ванны. По желанию можно добавить 5-10 капель масла чайного дерева. Такая ванна избавляет от зуда, уменьшает вероятность гнойного воспаления кожи, успокаивает нервную систему.
- Отвар овса. 1 кг овса проваривают в 5-ти литрах воды в течение 30 мин. Такую ванну принимают для уменьшения зуда на ночь или каждые 4 часа. Каждый раз требуется готовить свежий отвар.
Ветряная оспа сопровождается высокой температурой и отравлением вирусными токсинами. У больных увеличивается затраты энергии и распад белка, угнетается функция пищеварительных желез и органов ЖКТ. Диета при ветрянке учитывает эти изменения и обеспечивает достаточное поступление энергетических веществ, воды и витаминов.
Питание больных должно быть разнообразным по составу. Пища дается в протертом и полужидком виде, особенно при поражении слизистой оболочки рта и глотки.
При ветрянке рекомендованы:
- слабые мясные и рыбные бульоны;
- котлеты и тефтели на пару;
- слизистые протертые супы;
- пюре или икра из овощей;
- кефир, йогурт и другие кисломолочные продукты;
- творог со сметаной, творожное суфле;
- взбитое яйцо или омлет на пару;
- не жесткие ягоды и фрукты, муссы, пюре и соки из них;
- соки с мякотью, некрепкий чай с лимоном или молоком, отвар шиповника.
После того, как восстановится слизистая ротовой полости и нормализуется температура, можно вернуться к обычному питанию.
До выздоровления необходимо соблюдать питьевой режим, особенно больным, принимающим ацикловир и другие противовирусные препараты. Воду можно пить в чистом виде или в виде компотов из сухофруктов и чая.
Частота развития осложнений ветрянки у взрослых в несколько раз выше, чем у детей. Последствия обнаруживаются у 30% больных и требуют применения антибиотиков.
- Бактериальная суперинфекция кожи, вызванная стрептококками и стафилококками – наиболее частое осложнение. На месте везикул формируются многочисленные фурункулы, абсцессы и флегмоны. Больные нуждаются в хирургическом лечении.
- Ветряночная пневмония – воспаление легких, вызванное вирусным поражением легочной ткани и формированием бактериальных инфильтратов. Развивается в 20-30% случаев. Характеризуется повышением температуры, кашлем, одышкой, болью в груди.
- Поражение внутренних органов. Вирус размножается в клетках внутренних органов: селезенки, поджелудочной железы, печени, легких, сердца. Характерно поражение сразу нескольких органов. На 3-5-й день болезни состояние больного значительно ухудшается, возникают сильные боли в животе. Летальность до 15%.
- Поражения центральной нервной системы. Проявляется через 21 день после начала болезни. Характеризуется поражением мозжечка, что проявляется нарушением равновесия, которое особенно заметно при смене положения тела, дрожанием конечностей, нистагмом (неконтролируемыми движениями глазных яблок). Также характерен энцефалит диффузного характера, неврологические последствия которого сохраняются длительное время. Проявления – головная боль, спутанность сознания и психические нарушения, тошнота, рвота, эпилептические припадки.
- Гепатит. Поражение печени – редкое осложнение ветрянки. Преимущественно развивается у больных с иммунодефицитом. Имеет высокую летальность.
- Люди, которые готовятся к трансплантации органов.
- Склонные к тяжелому течению ветряной оспы – геморрагические болезни, снижение иммунитета, возраст старше 50 лет.
- Пациенты из группы высокого риска заболевания. К ним относят:
- больных лейкозом;
- получающих иммуносупрессивную терапию (включая глюкокортикостероиды);
- пациентов со злокачественными опухолями;
- людей с тяжелыми хроническими патологиями – бронхиальная астма, коллагенозы, аутоиммунные заболевания, хроническая почечная недостаточность.
- Люди, которые находятся в близком контакте с пациентами из группы высокого риска заболевания – родственники, члены семьи.
- Медицинский персонал, особенно работающий в инфекционных отделениях.
- Работники дошкольных учебных заведений.
- Военнослужащие.
Вакцинация живыми вакцинами противопоказана:
- беременным;
- онкологическим больным;
- людям, страдающим СПИДом и первичными иммунодефицитными состояниями;
- получающим иммуноподавляющую терапию;
- при гиперчувствительности к компонентам вакцины и неомицину.
Для прививок от ветрянки взрослым используют специфический иммуноглобулин и живую вакцину.
Активная иммунизация против ветряной оспы – введение вакцины на основе живого ослабленного вируса Varicella Zoster. Обработанный специальным образом возбудитель вызывает легкую бессимптомную форму ветрянки. После этого происходит выработка специфических иммуноглобулинов, которые остаются в крови, обеспечивая длительный иммунитет.
- Окавакс – вакцина против ветрянки японского производства. Вводят однократно подкожно в дельтовидную мышцу. Препарат разрешен детям с 12-ти месячного возраста и взрослым. Подходит для экстренной профилактики в первые 72 часа после контакта с больным.
- Варилрикс – вакцина бельгийского производства. Препарат вводят подкожно в дельтовидную мышцу. Взрослым вакцину вводят 2-кратно: первую дозу в назначенный день, а вторую через 4-6 недель. Разрешен взрослым и детям с 9-месячного возраста. Подходит для экстренной профилактики в течение первых 96 часов после контакта.
Пассивная иммунизация против ветряной оспы – введение донорских антител против возбудителя ветрянки. Их получают с плазмы крови реконвалесцента (переболевшего ветрянкой). Антитела (IgG) нейтрализуют вирус, который уже присутствует в организме. Препарат не содержит самого вируса и не обеспечивает длительный иммунитет, в отличие от живых вакцин.
- Зостевир – препарат, содержащий иммуноглобулин против вируса ветряной оспы. Иммуноглобулин против вируса Varicella Zoster может использоваться для лечения и экстренной профилактики после контакта с больным. Разрешен для применения с первого дня жизни, а также беременным женщинам и кормящим матерям.
Определить наличие иммунитета к ветряной оспе помогает анализ крови на обнаружение антител к вирусу Варицелла-Зостер. Результата придется ожидать 6 дней. Положительный результат анализа говорит о том, что у человека уже есть иммунитет против ветряной оспы, и он не нуждается в прививке.
Повторная ветрянка у взрослых возможна, особенно у людей с ослабленным иммунитетом. Как правило, повторное заболевание протекает в более легкой форме.
Повторная ветрянка возникает у некоторых категорий:
- У людей с ослабленным иммунитетом. Такое состояние может возникнуть при длительном приеме антибиотиков, кортикостероидов, иммунодепрессантов;
- Прошедших курсы химиотерапии;
- Перенесших тяжелые эмоциональные потрясения;
- У людей с заболеваниями органов пищеварения и глубокими нарушениями питания.
Иногда повторной ветрянкой у взрослых называют опоясывающий лишай. Это заболевание вызывается вирусом, который остался в спинномозговых узлах после первого заражения ветряной оспой.
В редких случаях возможна ветрянка без температуры. Это так называемая стертая или абортивная форма.
Симптомы стертой формы:
- Легкое недомогание – слабость, снижение аппетита;
- Единичные элементы сыпи – несколько красных пятен и узелков, которые обычно не превращаются в пузырьки.
Причины ветрянки без температуры:
- Ослабленный иммунитет. Вирусы и продукты их распада не вызывают адекватный иммунный ответ.
- Ветрянка, перенесенная в раннем возрасте (до года). В таком случае ветрянка у взрослого человека считается повторной. В его крови присутствует незначительное количество антител, которые не дают вирусу активно размножаться и вызвать лихорадку.
- Прием препаратов, снижающих температуру. При первых симптомах ухудшения состояния многие занимаются самолечением и принимают препараты, содержащие парацетамол. Таким образом, они сбивают температуру, и картина болезни искажается.
Длительность неосложненной ветрянки у взрослых 9 дней с момента появления первых признаков. После этого врач может закрыть больничный лист.
На практике у 90% больных болезнь длится 10-14 дней:
- продромальный период (без сыпи) – 2-3 дня;
- период появления новых высыпаний – 3-4 дня;
- период образования корочек – 5 дней (с момента появления последних высыпаний).
Только после того, как последняя везикула покрылась корочкой, больной считается не заразным. Кожа полностью очистится от корочек через 2-4 недели.

Шрамы появляются, когда в пузырек попадают бактерии и развивается гнойное воспаление. В этом случае происходит расплавление глубоких слоев кожи. После отпадания корочки под ней обнаруживается углубление с неровными краями – оспина. В дальнейшем «ямка» остается, но выравнивается по цвету с окружающей кожей.
Как предотвратить появление шрамов после ветрянки?
- Соблюдение правил гигиены – регулярная смена белья, душ;
- Обработка сыпи антисептиками – зеленкой, фукорцином;
- Назначение антибиотиков широкого спектра при появлении первых пустул.
Что делать, если появились шрамы после ветрянки?
- Мази и гели для лечения рубцов. 2-3 раза в сутки втирают в рубец небольшое количество геля. При застарелых шрамах гель наносят под повязку на ночь. Курс лечения может занять от 1-го месяца до года. Для лечения используются:
- Контрактубекс;
- Альдара;
- Дерматикс;
- Келофибраза;
- Скаргуард.
- Введение под кожу коллагена. Вещество заполняет дефект кожи и стимулирует образование соединительных волокон.
- Химическийпилингс использованием фенола. Под воздействием агрессивных химических веществ удаляется ороговевший слой эпидермиса и дермы. После восстановления эпидермиса (занимает до 2-х недель) кожа приобретает гладкость.
- Лазерная шлифовка кожи. Сфокусированный лазерный луч проникает в поверхностные слои дермы и нагревает их, выпаривая воду. После регенерации клеток кожи ее поверхность выравнивается. Внимание: лечение углекислотным лазером может вызвать появление гипертрофического келоидного рубца, возвышающегося над кожей. Поэтому используется эрбиевый или карбондиоксидный лазер.
- Микродермабразия – механическая шлифовка кожи частицами твердого вещества (алмаза). В результате микротравм активизируется выработка коллагена. Процедура позволяет выровнять рельеф кожи и сделать рубцы менее заметными.
Автор: Исаева А.Д. Практикующий врач 2-й категории
источник
Не все знают, что бывают осложнения после ветрянки у взрослых. Инфекционное заболевание чаще всего диагностируют в детском возрасте. Поскольку дети переносят его легко, многие считают недуг безобидным и неопасным. Однако после достижения совершеннолетия ветряная оспа переносится гораздо труднее, чем в детстве. Она характеризуется среднетяжелым или тяжелым течением. Заболевание нередко провоцирует серьезные нарушения работы органов и систем. Чем старше больной человек, тем выше вероятность возникновения осложнений.
После инфицирования стрептококком поврежденного ветряночного пузырька у больного может развиться буллезная стрептодермия. На месте ветряночных пузырьков появляются гнойнички размером с горошину (фликтены). Они покрыты тонкой кожей и заполнены прозрачным содержимым, которое быстро мутнеет. Стрептококковые пузырьки интенсивно увеличиваются в размерах, достигая в диаметре 1-2 см. Затем они лопаются и обнажают язвочки с обрывками кожи по краям. Ранки очень быстро подсыхают и покрываются медово-желтыми корочками. Поскольку развитие процесса сопровождается сильным зудом, больной расчесывает гнойники и вызывает распространение инфекции на соседние участки кожи.
Иногда многочисленные пузырьки объединяются в крупные образования, которые могут покрывать все лицо. На их месте позднее появляются изъязвленные поверхности и корки. Буллезная стрептодермия не вызывает появления шрамов и рубцов. На месте язв могут остаться участки с временной депигментацией (изменение цвета кожи на более светлый оттенок). Хроническая форма буллезной стрептодермии характеризуется рецидивирующим течением и развитием крупных очагов поражения.
Если стрептококк проникает в более глубокие слои кожи, диагностируют стрептококковую эктиму. В таком случае на коже образуется гнойничок с серозно-гнойным содержимым. Он быстро увеличивается в размерах, затем ссыхается в корку зеленовато-желтого цвета. После отторжения корки остается глубокая болезненная язва с неровными краями и гнойным отделяемым. На ее месте позднее образуется шрам.
Ветрянка во взрослом возрасте может стать причиной появления тяжелых гнойных заболеваний кожи — фурункулов, абсцессов и флегмонов.
Фурункул представляет собой гнойно-некротическое поражение волосяного фолликула, сальной железы и подкожной жировой клетчатки. На месте проникновения гноеродных бактерий (стрептококки, стафилококки, синегнойная палочка) появляется покраснение, которое быстро увеличивается в размерах. Кожа становится плотной и горячей. В центре очага поражения формируется пузырек с гнойным содержимым. Воспалительный процесс вызывает сильную пульсирующую боль. Созревший гнойник лопается и очищается от гноя. Внутри него обнажается плотное образование — стержень. Когда отторгается стержень, болезненность резко снижается. Воспалительный процесс затухает, опухоль уменьшается. Рана, которая остается после фурункула, может иметь больше 1 см в диаметре. Когда она заживает, на ее месте остается шрам.
Абсцессом называют гнойное воспаление, которое вызывает расплавление тканей и образование полости. В подавляющем большинстве случаев возбудителем заболевания является золотистый стафилококк. В месте проникновения инфекции возникает покраснение, которое постепенно увеличивается в размерах. Кожа уплотняется, отекает и становится болезненной. Гнойник формируется внутри капсулы, которая возникает под действием защитных сил организма. Она не позволяет инфекции распространяться на здоровые ткани. Если иммунитет ослаблен, гнойник может быть огромным. Объем гнойного содержимого иногда достигает нескольких литров. Для абсцесса характерно наличие симптома флюктуации. При надавливании наблюдается колебание поверхности абсцесса, свидетельствующее о наличии внутри него жидкого содержимого.
Флегмона — это разлитое воспаление подкожной клетчатки. Патология отличается от абсцесса отсутствием капсулы, удерживающей гнойное содержимое внутри гнойника. Поэтому для флегмоны характерно быстрое распространение инфекции внутри тканей человеческого тела. Абсцесс и флегмона могут вызывать сильное повышение температуры тела. После их вскрытия остаются глубокие рубцы.
Гнойные заболевания кожи чаще возникают в зрелом возрасте. В зоне риска находятся люди, страдающие от хронических заболеваний и сахарного диабета.
Ветряночная пневмония развивается одновременно с инфекционным заболеванием. Воспаление легких вызывают вирусы ветрянки, проникшие в органы дыхательной системы. Симптомы ветряночной пневмонии могут проявиться до появления сыпи или во время образования первых пузырьков. Если развилась тяжелая торпидная форма патологии, у больного появляется сильная одышка и кашель с кровянистой мокротой. Кожа лица приобретает синюшный оттенок. Он жалуется на нехватку воздуха и боли в груди. Температура тела повышается до 38-39 градусов.
Сопровождающаяся пневмонией ветрянка у взрослых диагностируется в 16% случаев. Ее тяжелые формы могут привести к летальному исходу. Особенно уязвимы беременные женщины и люди с иммунодефицитными состояниями.
Если наблюдается легкая или среднетяжелая форма заболевания, симптомы выражены не так явно. На второй неделе ветряночной пневмонии больной чувствует себя гораздо лучше. Полное выздоровление наступает через несколько недель или месяцев после появления первых признаков воспаления легких.
Иногда инфекционный процесс осложняется присоединением бактериальной инфекции. В таком случае повторно поднимается температура тела до 38-39 градусов. Кашель становится сухим, а позднее — влажным. Во время него выделяется мокрота, содержащая гной. Последствия ветрянки у взрослых, вызывающие тяжелые поражение легких, лечат в стационаре.
Сыпь на слизистой оболочке ротовой полости и гортани может стать причиной развития ветряночного трахеита, ларингита и стоматита.
Трахеит — воспалительный процесс на слизистой оболочке трахеи. Заболевание сопровождается сухим болезненным кашлем, который сильнее мучает больного в ночное время и утром. Он вызывает боль в глотке и в груди. Приступы кашля появляются во время сильного вдоха, смеха, крика, а также при резкой смене температуры окружающего воздуха. Ветряночный трахеит может протекать с повышением температуры тела до 37-38 градусов. Лихорадка чаще возникает в вечернее время. Заболевание нередко развивается одновременно с ветряночным ларингитом.
Ларингитом называют воспаление гортани. Заболевание вызывает кашель и болезненные ощущения в горле при глотании. Сначала появляется сухой натужный кашель. Позднее он становится мокрым и легким. Больные жалуются на першение, саднение, царапание, сухость в горле. После распространения воспалительного процесса на голосовые связки голос у больных может охрипнуть. Ветряночный ларингит иногда вызывает затруднения дыхания. Нарушения дыхательной функции обусловлены сужением голосовой щели вследствие ее спазма. Ветряночный ларингит сопровождается легким недомоганием и повышением температуры тела до 37-37,5 градусов.
Ветрянка в 20 лет может стать причиной развития стоматита. Стоматит — это поражение слизистой оболочки ротовой полости. Сначала на поверхности рта появляется небольшое покраснение. Покрасневший участок может немного опухнуть и вызывать жжение. Позднее на нем образуется язвочка круглой или эллиптической формы. Ранка имеет ровные края, окаймленные покрасневшим участком слизистой оболочки. Внутри нее находится беловато-серая неплотно прикрепленная пленка. Язва обычно небольшая и неглубокая. Она вызывает довольно сильную боль, которая не позволяет нормально принимать пищу и говорить. Иногда образуется одновременно несколько язв. Как правило, они равномерно распределены по поверхности ротовой полости.
Ветрянка в 30 лет может спровоцировать энцефалит — инфекционное поражение головного мозга, сопровождающееся его воспалением. Энцефалит бывает преветряночным, ранним и поздним (постветряночным). При преветряночной форме признаки энфецалита возникают до появления пузырьков. Ранним энцефалитом считают патологию, симптомы которой возникли во время образования первых элементов сыпи. Поздний энцефалит развивается на стадии угасания высыпаний (5-15 день после появления первых признаков ветрянки).
При развитии преветряночного и раннего энцефалита происходит поражение головного мозга вирусом ветряной оспы. Поздний энцефалит возникает в ответ на имеющееся воспаление и носит инфекционно-аллергический характер.
Преветряночная и ранняя формы патологии считаются наиболее опасными. Они вызывают отек мозга, который провоцирует повышение внутричерепного давления. У больного возникают затруднения дыхания и глотания, речевые расстройства, нарушения работы сердечно-сосудистой системы. Наблюдается спутанность сознания и бред. Нередко у больного появляются судороги. Разнообразные пирамидные нарушения приводят к параличу рук и ног. Больной может совершать конечностями непроизвольные хаотичные движения. Ветрянка в взрослом возрасте, осложнившаяся ранними формами энцефалита, в 10-12% случаев приводит к смерти.
Более благоприятный прогноз у больных, у которых диагностирована поздняя форма ветряночного энцефалита. Они страдают от головной боли, слабости, повышения температуры тела до 38-39 градусов, рвоты и головокружения. У них могут возникнуть парезы (частичные параличи), нарушения координации и ассиметричность лица, приводящая к исчезновению мимических движений. Возможна полная временная потеря зрения.
При поражении мозжечка может развиться мозжечковая атаксия. Она сопровождается скандированной речью, дрожанием конечностей, головы и туловища, непроизвольными колебательными движениями глаз высокой частоты. Симптомы неврологических нарушения исчезают через 24-72 часа.
Последствием ветряной оспы у взрослых может стать менингоэнцефалит. При менингоэнцефалите воспалительный процесс распространяется на оболочки головного мозга и его вещество. Крайне редко такая патология приводит к поражению психики с последующим развитием идиотии.
Во время ветрянки у взрослых людей может развиться реактивный артрит. Артритом называют заболевание суставов, которое сопровождается воспалительной реакцией. Реактивная форма артрита является временной. После излечения ветрянки ее признаки обычно исчезают.
О развитии реактивного ветряночного артрита свидетельствуют боли в мышцах и суставах. При ветряной оспе чаще поражаются крупные суставы нижних конечностей (коленные, голеностопные, больших пальцев). Боли в сочленениях бывают настолько сильными, что больной человек не может ходить. Болезненность усиливается в ночное время. К утру суставы опухают и краснеют. Чтобы облегчить страдания больного и дать ему возможность выспаться, используют болеутоляющие средства. Симптомы заболевания ветряночного артрита наблюдаются, пока кожа полностью не очистится от ветряночных корочек.
Возможные осложнения ветрянки у взрослых могут стать причиной потери зрения. Вирусное заболевание иногда вызывает ветряночный кератит. Кератитом называют воспаление роговицы глаза. Оно возникает в результате занесения инфекции из ветряночных пузырьков. Инфицирование органов зрения происходит, если больной человек не моет руки после обработки пораженных участков тела.
Заболевание вызывает помутнение роговицы и ее изъязвление. Глаза у больного ветрянкой краснеют и вызывают болезненные ощущения. Может появиться слезотечение, светобоязнь и блефароспазм (неконтролируемое сокращение круговой мышцы глаза), при котором происходит интенсивное смыкание век. Больной жалуется на присутствие «инородного тела» в глазу. Если на веках появляются ветряночные пузырьки, они мучительно зудят. В редких случаях в глазах появляется гнойное отделяемое.
Ветряночный кератит опасен развитием бельма на глазу, которое вызывает существенное снижение зрения или полную его потерю.
При ветрянке у взрослых может быть обнаружен неврит зрительного нерва. Заболевание развивается в результате воспаления зрительного нерва. Оно вызывает резкое ухудшение зрения и нарушение восприятия цветов. В области глазницы возникают болезненные ощущения. Они усиливаются во время движения глазного яблока. Перед глазами могут появляться движущиеся объекты — точки, пятна, фигуры. Часто они кажутся светящимися. При своевременном обращении к врачу возможно полное восстановление зрительной функции. Однако нередко заболевание приводит к атрофии зрительного нерва и полной потери зрения.
Если у мужчин ветряночные пузырьки появляются на половых органах, возможно развитие ветряночного баланопостита. Баланопостит — воспаление головки (баланит) и внутреннего листка крайней плоти полового члена (постит). Сначала на коже органа появляется небольшое покраснение. Пораженный участок немного опухает и сильно зудит. Может ощущаться резь и жжение в области головки полового члена. Позднее кожа в очаге инфицирования становится тонкой и сухой. На ней появляются пузырьки и язвочки. Воспалительный процесс вызывает сужение крайней плоти, делая невозможным обнажение головки. Увеличение интенсивности деятельности сальных желез крайней плоти приводит к появлению обильных выделений. Может беспокоить гнойное отделяемое из мочеиспускательного канала. Больной чувствует слабость. У него повышается температура тела до 37-38 градусов. Мужские осложнения могут пройти самостоятельно после выздоровления.
Если ветряночные пузырьки появились на женских половых органах, возможно развитие ветряночного вульвита. Вульвитом называют воспалительный процесс на слизистой оболочке вульвы. Инфекционное поражение вызывает покраснение и отек слизистой оболочки наружных половых органов. У девушки возникает зуд, жжение и болезненность. Неприятные симптомы усиливаются при ходьбе. Поверхность слизистой оболочки в очаге поражения становится шероховатой за счет появления узелков (увеличенные сальные железы). Позднее на слизистой оболочке наружных половых органов образуются пузырьки. Когда они вскрываются, на их месте возникают язвочки. Ветряночный вульвит может сопровождаться повышением температуры тела до 37-38 градусов и слабостью. После излечения ветряной оспы симптомы ветряночного вульвита часто исчезают.
Осложнения от ветрянки у взрослых могут затронуть сердечно-сосудистую систему. У больных иногда диагностируют ветряночный миокардит — воспаление сердечной мышцы. Сердечная дисфункция происходит в результате поражения кардиомиоцитов (мышечные клетки сердца) вирусом ветряной оспы. Инфицированные кардиомициты становятся катализатором развития воспаления.
Симптомы ветряночного миокардита обычно появляются на 7-17 день после появления сыпи. Больной начинает страдать от одышки и быстро устает. У него повышается температура тела до 37-38 градусов, возникает боль в груди. Больной жалуется на головокружение, повышенную потливость (особенно в ночное время). У него отекают руки и ноги. Воспаление сердечной мышцы может вызывать боль в горле. Ветрянка в 40 лет, осложненная миокардитом, иногда приводит к смерти человека.
Ветряная оспа способна вызывать поражение печени. Ветряночный гепатит сопровождается пожелтением кожи и склер глаз, потемнением мочи и обесцвечиванием кала. У больного повышается температура тела до 37-38 градусов. Он чувствует себя уставшим и теряет работоспособность. Под правым ребром возникает ощущение тяжести и дискомфорта. Не всегда симптомы проявляются явно. В некоторых случаях поражение печени можно выявить только после проведения дополнительных исследований.
Ветрянка у взрослых может привести к поражению почек. Признаки ветряночного нефрита появляются на 2 неделе после появления сыпи. У больного резко повышается температура тела до 38-39 градусов. Он страдает от рвоты, головной боли и рези в животе. Через несколько дней состояние больного значительно улучшается и он выздоравливает.
У взрослых, которые перенесли ветрянку, позднее может возникнуть рецидив в виде опоясывающего лишая. Заболевание вызывает возбудитель ветрянки, оставшийся в крови и размножившийся в условиях ослабленного иммунитета больного. Признаками опоясывающего лишая являются зудящие высыпания на туловище, конечностях и шее. Заболевание может сопровождаться болью и воспалением нервов. Оно проходит самостоятельно через 10-14 дней. Однако у 50-60-летнего человека с ослабленным иммунитетом вирус может распространиться по организму и вызвать развитие пневмонии или менингита.
Осложнением ветрянки бывают лимфадениты (воспаления лимфатических узлов). Они возникают в результате распространения вируса по лимфатическим сосудам. Чаще всего воспаляются подмышечные, паховые и шейные узлы. Они становятся болезненными и увеличиваются в размерах.
Сразу после появления признаков ветрянки нужно обязательно обратиться к врачу. Он осмотрит больного, скажет, какие симптомы заболевания вызывают тревогу, и назначит лечение, направленное на предотвращение развития осложнений.
Особенно опасна ветрянка для беременных. Согласно статистическим данным, вирусное заболевание развивается у 10 женщин из 1000. Если будущая мать не имеет иммунитета к ветряной оспе, вирус может поразить плод. Хотя вероятность такого развития событий крайне мала (6%), последствия для развивающегося ребенка могут быть очень серьезными.
Если ветрянка развилась у женщин в первом триместре беременности, возможно ее преждевременное прерывание. Если ребенку удалось выжить, вирус может вызвать у него поражение мозга, недоразвитие верхних или нижних конечностей, нарушения развития органов зрения, задержку развития или другие уродства. Если беременная была инфицирована на последних неделях беременности, ее малышу грозит врожденная ветряная оспа. Инфицирование происходит во время прохождения ребенка по родовым путям. Врожденная ветрянка может вызвать серьезное нарушение работы внутренних органов младенца. Их обычно обнаруживают, пока ребенку не исполнится 1 год.
источник
Ветряная оспа (ветрянка) – острое инфекционное заболевание, вызванное разновидностью вируса герпеса, протекающее с появлением на теле характерной сыпи, состоящей из разных элементов (пятна, узелки, пузырьки и корочки). Именно по сыпи, не свойственной другим болезням, распознаётся ветрянка. По принадлежности возбудителя ветрянки к семейству герпес-вирусов, она называется «Varicella».
Вирус ветряной оспы – один из множества типов вируса герпеса. Впервые он был открыт и изучен в 1911 году. Было обнаружено, что при первичном контакте организма человека с ним, возникает ветрянка. При повторных заражениях этим же вирусом, человек заболевает опоясывающим герпесом. Всем известная «простуда» на губах тоже вызвана вирусом герпеса этого же вида, но немного отличающегося от вируса ветряной оспы.
Вирус герпеса представляет из себя мельчайшую частицу округлой формы размером всего 300 нанометров. Он состоит из сердцевины, представленной молекулой ДНК, и оболочки. Основное свойство возбудителя ветрянки – его летучесть и неустойчивость во внешней среде. Под воздействием тепла и света он погибает в течение 5-7 минут, но это не мешает вирусу, выделенному при чихании, дыхании или кашле, распространиться на многие метры вокруг и поселиться в теле другого человека, которого в этом случае поражает ветряная оспа.
Нет в мире страны, где люди не болеют ветрянкой. В 80-85% случаев вирус ветряной оспы поражает детей до семи лет. Пребывание ребёнка большую часть дня в одном помещении с десятком сверстников, редкое проветривание, скученность в детских коллективах, близкий контакт малышей друг с другом способствуют заражению, которое происходит воздушно-капельным путём. Достаточно подцепить вирус одному ребёнку, как заболевает вся группа детского сада.
Дети, не посещающие садик, рискуют заразиться вирусом ветряной оспы в школе. Взрослые заражаются, как правило, от своих детей. Это случается редко, так как взрослый человек, скорее всего, уже перенёс ветрянку в детстве и имеет стойкий иммунитет к ней.
Прослеживается чёткая сезонность заболевания ветрянкой: более 80% заражений приходится на холодное время года.
Ветрянка (ветрянная оспа) передаётся от больного человека к здоровому воздушным (по воздуху из соседних помещений, через вентиляционные отверстия), воздушно-капельным путём (при чихании и кашле) и трансплацентарно (от заболевшей матери к плоду). Контактный путь передачи инфекции не доказан. Это значит, что нельзя заразиться ветрянкой через предметы, полотенца, чистую посуду. Вирус ветряной оспы на них не живёт. Также нельзя заразиться от человека, имеющего иммунитет к ветрянке, если он контактировал с больным. Например, воспитатель детского сада, перенёсший ветрянку в детстве и контактировавший с больным ребёнком, не заразит никого дома. Вирус ветряной оспы не переносится на руках или одежде.
После попадания через нос или рот, частицы вируса ветряной оспы внедряются в клетки слизистой оболочки верхних дыхательных путей и активно делятся, воспроизводя себе подобные частицы – вирионы. Этот период длится от 11 дней до трёх недель, и называется инкубационным.
Инкубационный период ветрянки, как и любой инфекционной болезни означает, что возбудитель в организме есть, но нет ещё клинических проявлений болезни. Во время инкубации вирус не передаётся, больной человек становится заразным за 1-2 дня до появления первого элемента сыпи. С этого момента начинается разгар заболевания ветрянки.
После размножения, вирус ветряной оспы проникает в лимфатические сосуды и направляется к близлежащим лимфоузлам (подчелюстным, шейным, затылочным). Здесь вирионы накапливаются. Это соответствует продромальному периоду. Затем, с 4-5 дня болезни, наступает период вирусемии – распространение частиц вируса с током крови в эпителиальные клетки кожи и к нервным узлам. Циркуляция вируса ветряной оспы в крови кратковременна (это характерно для всех инфекционных заболеваний) и сопровождается ухудшением общего состояния больного, подъёмом температуры, слабостью, ознобом.
Вирус герпеса имеет тропность (сочетаемость, сродство, предпочтение) к клеткам эпителия кожи и внутренних органов и к нервной ткани. С током крови он попадает в клетки поверхностного слоя кожи, где и появляются высыпания, проходящие несколько последовательных стадий. Часть вирионов устремляется в ганглии (узлы) тройничных нервов (нервы, иннервирующие лицо, верхнюю часть лба, челюсти). Это излюбленное место обитания герпес-вирусов. Здесь, в узлах тройничного нерва, вирусы могут существовать в латентном (спящем) состоянии долгие годы, никак не мешая человеку жить обычной жизнью. При снижении иммунитета, разных болезнях, охлаждении они «просыпаются» и человек заболевает опоясывающим герпесом.
При тяжелых формах ветрянки вирус поражает эпителиальные ткани (поверхностные) внутренних органов – печень, селезёнку и другие. В случае обычной ветрянки вирус ограничивается поражением кожи.
После попадания в кожу вирионы разрушают клетки эпидермиса в процессе своей жизнедеятельности, образуя типичный элемент ветряночной сыпи – пузырёк (везикулу). Внутри пузырька содержится большая концентрация герпес-вирусов, поэтому человек является заразным до тех пор, пока все пузырьки не пройдут, и ещё три дня после засыхания последнего.
Таким образом, карантин для человека, контактного с больным ветрянкой, длится 21 день. После этого срока можно сделать вывод о том, произошло ли заражение. Если да, то изоляция такого больного способна прекратить дальнейшее распространение ветрянки.
По форме ветряная оспа подразделяется на:
I. Типичную ветряную оспу (с преимущественным поражением вирусом кожи и слизистых полости рта), которая по тяжести проявлений инфекционного процесса делится на:
II. Атипичную ветряную оспу, включающую разновидности:
- Рудиментарная форма ветряной оспы. Возникает у маленьких детей, если после контакта с больным ветрянкой был сразу введен гамма-глобулин – иммунный препарат, содержащий антитела ко многим вирусам. Тогда клиническая картина ветрянки смазанная, самочувствие ребёнка не страдает, кожные высыпания ограничены несколькими везикулами, вирус купирован.
- Висцеральная или генерализованная форма ветряной оспы. Заболевают дети, чаще новорождённые, с тяжёлыми хроническими заболеваниями, ослабляющими иммунитет, или принимающие препараты, подавляющие его. Висцеральная форма протекает с выраженными симптомами интоксикации, которые вызывает вирус, лихорадкой, вовлечением в процесс внутренних органов: лёгких, кишечника, печени. Возможна гибель младенца.
- Геморрагическая форма ветряной оспы. У взрослых и детей с врождёнными болезнями системы гемостаза, отвечающей за свёртываемость крови, у детей с лейкемией (раком крови). При этой форме ветрянки содержимое пузырьков сыпи на 2-3 сутки болезни становится кровавым – геморрагическим. Пузырьки прорываются и кровоточат, присоединяются носовые и желудочные кровотечения)
- Гангренозная форма ветрянки часто является продолжением геморрагической, может встречаться у детей, ослабленных тяжёлыми болезнями. Характерно образование участков некроза (отмирания) кожи вокруг пузырьков, на месте вскрывшихся везикул образуются глубокие язвенные дефекты, сливающиеся друг с другом. Присоединяется бактериальная инфекция, усугубляющая процесс. Прогноз – неблагоприятный
По течению ветрянка бывает:
- осложнённая ветряная оспа;
- не осложнённая ветрянная оспа.
Ветрянка относится к детским инфекциям, потому что 80% людей заражаются ею в детском возрасте, младшем школьном и дошкольном. Почти в 95% случаев ветрянка у детей протекает в лёгкой типичной форме и проходит несколько периодов:
- Инкубационный. Длится от момента заражения вирусом до начала появления первых симптомов ( от 11до 23 дней). Самочувствие ребёнка не страдает, никаких симптомов нет
- Продромальный период. Длится не более 3-4 дней. Ребёнка беспокоит субфебрильная температура (до 38С), слабость, вялость, апатия, нарушения сна и аппетита. Иногда появляется покраснение горла, понос, рвота. Чаще продромальный период ветрянки у детей протекает с невыраженными симптомами интоксикации или вовсе без них.
- Период высыпаний. Начинается с подъёма температуры тела до 38-38,5 С и появления сыпи на лице и голове. Вскоре элементы сыпи поражают всё тело, кроме ладоней и стоп. Сначала высыпания необильны (10-20 элементов), но очень быстро их становится больше (100-150).
Элемент сыпи ветряночной сыпи проходит три стадии развития:
- Стадия пятна – розеолёзная.
- Стадия пузырька везикулёзная.
- Стадия подсыхания с последующим образованием корочки.
Высыпания в первой стадии – круглые и овальные пятна, красного и розового цветов, с чётким контуром, плотные на ощупь. Размеры пятен 2 – 5 мм. В течение суток пятно преобразуется в пузырёк, заполненный прозрачной или мутноватой жидкостью. Пузырьки (везикулы) плотные на ощупь, похожи на маленькие капли росы на поверхности тела. Иногда они окружены розовым венчиком. В пузырьках находятся живые герпес-вирусы ветряной оспы, которые можно обнаружить под световым микроскопом. На 2-3 день жидкость в пузырьке рассасывается, на его месте образуется коричневая корочка, которая вскоре подсыхает и отваливается. Если не сдирать корочку, то следа на месте элемента не останется. Маленькие светлые пигментные пятнышки на месте сыпи исчезают спустя 2 месяца, они почти незаметны.
Для сыпи при ветрянке характерно волнообразное появление, то есть каждая новая порция элементов «подсыпает» каждые 2-3 дня и сопровождается кратковременным подъёмом температуры. Поэтому можно увидеть элементы сыпи на разных стадиях развития одновременно (пятна, пузырьки, корочки соседствуют друг с другом). Такой особенности нет у других инфекций.
Сыпь на слизистой оболочке в полости рта, на нёбе, языке, в гортани называется энантемой. Она часто сопутствует кожным высыпаниям, может никак себя не проявлять. Иногда отмечается дискомфорт при глотании, повышенное слюноотделение. Младенцы могут капризничать и отказываться от груди. Изредка поражается роговица глаз и конъюнктива, внутренняя сторона век. Особого беспокойства сыпь здесь вызывает.
Ветряночная сыпь сильно, нестерпимо зудит.
Сыпь у девочек может возникнуть на слизистой оболочке половых губ, где высыпания немногочисленны и сильно не беспокоят.
Период высыпаний у детей длится от 8 до 10 дней. Шейные, подчелюстные и затылочные лимфоузлы увеличиваются и могут болеть.
Период выздоровления. Начинается после последней волны высыпаний. Через 3-5 дней после появления последнего элемента сыпи человек становится незаразным, когда отпадут корочки, считается выздоровевшим.
У взрослых заболевание протекает более тяжело и чревато осложнениями. Это связано с тем, что у ребёнка в крови имеются антитела к вирусу ветряной оспы, полученные от матери (если мать переболела ею сама и имеет иммунитет). Антитела – это особые белки, вырабатываемые в организме в ответ на внедрение возбудителя инфекции, они специфичны для каждого возбудителя. При попадании в организм вируса ветряной оспы соответствующие белки-антитела соединяются с антигенами (белками) на поверхности вирусов, с которыми они схожи, и инактивируют (обезвреживают) их. Поэтому, детскому организму, в котором есть антитела к ветрянке, легче побороть болезнь.
Иммунитет взрослого человека не имеет в арсенале средств борьбы с вирусом ветрянки. Специфичных антител, которые могут купировать вирус, полученных от матери, мало или нет вовсе. В крови циркулирует множество других антител и иммунных комплексов, накопленных в течение жизни. Вот почему ветрянка у взрослых протекает тяжело.
На протяжении как продромального периода, так и в стадии высыпаний беспокоит выраженная слабость и фебрильная температура (38,5-39,0 С). Элементов сыпи у взрослых больше и более выражен зуд. На слизистых ротовой полости и половых губ у взрослых женщин энантема сильно зудит.
Отмечается отёк миндалин, боль в зеве, увеличенные, болезненные лимфоузлы шеи, подмышечные, подчелюстные.
Длительность заболевания такая же, как у детей.
Существует множество инфекционных болезней, сопровождающихся сыпью и симптомами интоксикации. Уже на этапе осмотра пациента и сбора анамнеза (данных об истории заболевания), врач может точно установить диагноз. Большинство инфекций имеют одинаковые общие симптомы: подъём температуры тела, слабость, тошноту. Сыпь у разных болезней отличается. Именно по характеру кожных высыпаний врач диагностирует то или иное заболевание и вирус, который поразил пациента.
Сыпь при ветрянке обладает полиморфизмом, то есть одновременно на теле присутствуют разные элементы: в стадии пятен, пузырьков и корочек. Это связано с толчкообразным подсыпанием новых порций элементов, сопровождающимся подъёмом температуры. Сначала появляются пятна на коже лица и головы под волосами. Сыпь располагается беспорядочно туловище, на коже ладоней, стоп её нет. Элементы разных размеров, в среднем, 2 – 5 мм, кожа между ними не изменена. Красные пятна в течение первого дня с момента появления преобразуются в пузырьки с прозрачным или мутноватым содержимым, иногда имеющие розовый венчик по краю. Через пару дней везикулы подсыхают, покрываются коричневой корочкой. Вскоре она отпадает. На месте содранной корочки остаётся рубец или ямка.
Ветряночная сыпь сильно зудит, расчёсывать кожу опасно из-за риска занести бактериальную инфекцию. Держится сыпь от 7 до 10 дней.
Общее состояние при типично-протекающей ветрянке сильно не страдает.
Сыпь при кори обычно появляется на 3-5 день от начала болезни. За несколько дней до кожных высыпаний на слизистой щёк, дёсен, языка появляются мелкие белёсые пятнышки с розовым венчиком по окружности на фоне ярко-красной, отёчной слизистой – пятна Филатова-Коплика.
Это – отличительная особенность кори. Элементы сыпи представляют из себя плотные пятна красного цвета, выступающие над поверхностью кожи, напоминающие узелки неправильной формы. Иногда они сливаются между собой. Сыпь начинает появляться за ушами, на носу, шее.
На следующий день сыпь покрывает плечи и грудь, переходя на спину и живот. К третьему дню узелковой сыпью покрыты конечности целиком. Через 4-5 дней сыпь быстро начинает темнеть, приобретать коричневую окраску (стадия пигментации), слегка шелушиться. Причём, темнеет сыпь в той же последовательности, что и начиналась – сверху вниз. Через 1,5 недели сыпь проходит. Этапность высыпаний (по очереди поражаются лицо, грудь, спина, живот, конечности) является при кори её отличительной особенностью.
Весь период кожных высыпаний у больного корью держится повышенная температура.
Состояние больного тяжёлое, мучает сильный сухой кашель, насморк, стоматит, головная боль, гноятся глаза. Может возникнуть колит с кровавым стулом, рвота на фоне лихорадки.
сыпь при краснухе мелкопятнистая. Все элементы одинакового размера, светло-красного цвета, между собой не сливаются, не зудят и не шелушатся. Сыпь необильна, располагается на неизменённой коже разгибательных поверхностей рук и ног, вокруг крупных суставов, на спине, ягодицах. Первые элементы появляются на лице. Через 3-5 дней сыпь без следа исчезает.
За 3-4 дня до высыпаний, на слизистой рта, твердом и мягком нёбе, за щеками возникает энантема, отличающаяся от пятен Филатова-Коплика при кори: высыпания размером 3-4 мм, розовые, а не белые.
Краснуха переносится легко, температура не превышает 37,5°С. Имеются незначительные кашель, насморк и конъюнктивит. Отличительной особенностью краснухи являются увеличенные, болезненные затылочные лимфоузлы, которые легко прощупать, согнув голову больного.
Сыпь при скарлатине розового цвета, мелкоточечная. Появляется на щеках, животе, боковых поверхностях туловища, сгибательных поверхностях рук, ног, подмышечных впадинах и паховых складках на покрасневшей коже. В складках кожи высыпания обильнее, цвет кожи становится ярко-красным. Некоторые точки переходят в пузырьки с мутноватым содержимым. Зуда нет.
Сыпь не держится более недели, следов не оставляет. Отличительным признаком скарлатинозной сыпи является появление её на покрасневшей коже, на лице элементы появляются на пылающих щеках, но не затрагивает носогубный треугольник, который остаётся бледного цвета. Характерный вид скарлатинозного больного: одутловатое лицо с яркими красными щеками, бледный, резко-очерченный носогубный треугольник, блестящие глаза.
Когда сыпь исчезает, у больного начинается отрубевидное шелушение (кожа сходит чешуйками с ушей, туловища, конечностей и лица). На ладонях и на подошвах возникает так называемое пластинчатое шелушение. Оно начинается с появления трещин. Кожа сходит пластами.
Отличительной чертой скарлатины является специфическая ангина, при которой поражаются миндалины, зев, язычок. Они интенсивно краснеют («пожар в зеве»), но краснота чётко отграничена и не затрагивает твёрдое нёбо.
Состояние при этой болезни среднетяжёлое, интоксикация проходит спустя 5-7 суток.
сыпь при менингите (воспалении мягкой мозговой оболочки, вызванным менингококком) возникает на 1-2 день заболевания, покрывает всё тело, особенно выражена на бёдрах и ягодицах.
Элементы представляют собой мелкие кровоизлияния разной величины (геморрагии) от округлой до неправильной звёздчатой формы с очажком некроза в центре элемента. Там, где высыпания обильны, элементы могут сливаться между собой, образуя большие зоны некроза (омертвения кожи), на месте которых остаются рубцы. Заболевание протекает тяжело, характерна многократная рвота, не приносящая облегчения, высокая температура, вялость, судороги, потеря сознания. У младенцев отличительным признаком болезни является пронзительный монотонный крик.
При лёгкой форме менингококковая инфекция протекает как обычный насморк, не имеет сыпи и может остаться незамеченной.
Сыпь при опоясывающем лишае (герпесе) появляется через 2-3 суток продромального периода, характеризующегося подъёмом температуры, болью и жжением по ходу поражённых нервов. Чаще всего элементы сыпи в виде красноватых узелков размером 2-6 мм, расположены в проекции межрёберных нервов и в поясничной области на фоне слегка покрасневшей кожи. Узелки очень быстро становятся пузырьками с прозрачным содержимым, затем подсыхают с образованием корочки. Могут сливаться. Проходят через 7-14 дней, оставляя незначительную пигментацию. Боль по ходу нервных волокон после обострения герпеса часто сохраняется до 1-2 месяцев, общее состояние значительно не страдает. Если с больным проконтактирует человек, не имеющий антител к вирусу герпеса, то заболеет ветрянкой.
Сыпь при стрептодермии, вызванной внедрением стрептококковой инфекции в кожу, представляет из себя мелкие желтоватые везикулы на открытых участках тела, лица, подошв, стоп. Кожа под высыпаниями гиперемирована. Чаще сыпь расположена в области носогубного треугольника, возле ноздрей, губ. Пузыри наполнены мутной жидкостью, размер их быстро увеличивается до1,5 см, затем они сливаются друг с другом. Потом пузыри лопаются, покрываются жёлтыми корочками. Кожа в месте высыпаний зудит. Элементы сыпи необильны, расположены на большом расстоянии один от другого. Такая сыпь называется «импетиго», она обладает полиморфизмом, но не имеет толчкообразного характера подсыпаний, как при ветряной оспе. Общее состояние больного стрептодермией удовлетворительное, лишь у маленьких детей возможен подъём температуры тела.
Диагноз «ветряная оспа» выставляется при осмотре пациента врачом на дому. Характерная для болезни сыпь на коже и указание на контакт с больным ветрянкой около трёх недель назад не оставляют сомнений в правильности диагноза.
Лабораторно болезнь подтверждается обнаружением герпес-вирусов в мазке-отпечатке жидкости из пузырька под световым или электронным микроскопом. Используются серологические методы диагностики:
- ИФА (иммунофлюоресцентный анализ);
- РСК (реакция связывания комплимента).
Лабораторные методы диагностики требуются при атипичной форме ветрянки или смазанной клинической картине ветрянки. У детей в большинстве случаев для постановки диагноза визуального осмотра достаточно.
Больной ветрянкой в специфическом лечении не нуждается. Можно облегчить состояние пациента следующими мероприятиями:
- Соблюдение гигиены. Ребёнка необходимо купать с мылом, особенно область промежности, наружных половых органов для предотвращения вторичного инфицирования бактериями.
- Ношение одежды их хлопчатобумажной ткани для уменьшения потливости, усиливающей зуд.
- Содержание коротко подстриженных ногтей у детей в чистоте, что минимизирует риск занесения инфекции при расчёсывании кожи.
- Принятие тёплых ванн со слабым раствором марганцовки ежедневно поможет уменьшить зуд
- Смазывание пятен и пузырьков раствором бриллиантовой зелени (зеленкой) 1% или 2% марганцовкой.
- Полоскание полости рта антисептиками (фурациллин, марганцовка) при наличии энантемы.
- Ограничение в рационе острой, твёрдой пищи.
- Антигистаминные средства (фенистил, фенкарол, эриус, зиртек, цетрин ) в возрастных дозировках помогают справиться с зудом как у взрослых, так и у детей.
- Противовирусные препараты (изопринозин, валтрекс, ацикловир) применяются у взрослых, при тяжёлом течении ветрянки и осложнениях. Типичной, легко протекающая форма ветрянки у детей не требует назначения лекарств.
- Присоединение бактериальной флоры – показание для назначение антибиотиков.
Введение иммуноглобулина человеческого способно облегчить состояние, повысить неспецифический иммунитет.
Женщина, заразившаяся вирусом ветрянки во время беременности передаёт его плоду. Прогноз для плода зависит напрямую от срока, на котором возникло инфицирование. Когда, не имеющая иммунитета к вирусу беременная заболевает ветрянкой в первом триместре, то беременность может закончиться выкидышем. Возможны пороки развития у ребёнка. Однако, данное заболевание не является показанием к прерыванию беременности. Женщине вводится препарат иммуноглобулин человеческий (выделенный из крови здоровых людей белок, содержащий антитела к разным инфекционным агентам) для снижения рисков инфицирования плода. В последующем необходимо будет сдавать тесты на определение патологий плода, ультразвуковой скрининг и амниоцентез (забор околоплодных вод на анализ).
У женщин, заразившихся вирусом ветряной оспы во втором триместре беременности, когда сформировалась плацента, опасность для плода минимальна (2% и менее). Здоровая плацента предохраняет своего обитателя от вирусного вторжения. Лечение иммуноглобулином назначается только в тех случаях, когда риск для матери или ребёнка превышает риск побочных эффектов от введения вещества.
Наиболее опасен вирус ветрянки для плода беременной, заболевшей за несколько дней до родов. У ребёнка в таком случае нет антител к ветрянке, он заболевает в ближайшие недели после рождения. Характерно тяжёлое течение болезни, и возможен летальный исход. Введённый младенцу иммуноглобулин может облегчить состояние, избежать гибели новорождённого.
У женщин, заболевших ветрянкой за 1-2 недели до родов, есть шанс родить ребёнка с набором специфических антител, выработанных её организмом и переданных через плаценту малышу. В этом случае, ветрянка у новорождённого протекает не так тяжело, поэтому врачи-акушеры могут специально отсрочить самостоятельные роды, чтоб дать возможность матери передать малышу антитела. Его собственная иммунная система ещё незрелая, и не способна сама производить их.
Заболевание протекает у беременной женщины так же, как у любого взрослого, с теми же симптомами. Для избавления от зуда назначаются местные средства, так как многие противозудные препараты им противопоказаны.
Ветряная оспа у ВИЧ-положительных людей встречается не часто, так как вирусом иммунодефицита заражаются, в основном, во взрослом возрасте, когда ветрянка уже позади.
Инкубационный период длится неделю. На протяжении всех периодов болезни беспокоит высокая температура с ознобом, боль в мышцах, слабость, головная боль. Высыпаний много, они держатся до месяца, и человек является заразным длительное время. К сыпи на коже присоединяется вторичная бактериальная инфекция. Многократно увеличивается вероятность осложнений – пневмонии, поражения внутренних органов.
Лечение ВИЧ-инфицированных больных от ветрянки включает внутривенное введение больших доз ацикловира – специфического препарата от герпетической инфекции.
Осложнения ветряной оспы встречаются у людей со слабой иммунной защитой и при атипичных формах болезни. Они могут быть вызваны как и самим вирусом ветряной оспы, так и бактериальной инфекцией, присоединившейся к вирусной.
Вирус герпеса при ветрянке может причиной многих заболеваний. Рассмотрим их по порядку.
1. Энцефалит – воспаление серого и белого вещества головного мозга и его оболочек. Часто поражается мозжечок. Развивается осложнение в конце периода высыпаний. Симптомы энцефалита проявляются в результате воспалительного отёка мозговой ткани и носят неврологический характер:
- нарушение походки, пошатывание;
- паралич конечностей; может быть односторонним;
- тремор (дрожание) рук и ног;
- атаксия – нарушение координации движений;
- нистагм – неконтролируемые движения глазных яблок;
- замедленная речь
- общемозговые симптомы: рвота, головная боль, судороги, вялость, апатия, высокая температура.
Энцефалит может развиться даже при лёгком течении типичной ветрянки. Требует стационарного лечения. Прогноз для жизни – благоприятный.
2. Параличи зрительного нерва и нервов лица. Могут характеризуются онемением, отсутствием движений и чувствительности соответствующих мышц. Проходит осложнение через 3-5 дней.
3. Миелит – воспаление спинного мозга. Тяжелое осложнение, характеризующееся выпадением функций органов, получающих иннервацию от определённых сегментов спинного мозга. Воспаляется как само вещество мозга внутри позвоночного канала, так и отходящие от него нервные корешки и волокна. Симптоматика зависит от высоты поражения, отмечаются:
- параличи рук, ног;
- нарушение акта дыхания;
- нарушаются функции тазовых органов (задержка выведения кала и мочи или, наоборот, недержание);
- характерны трофические нарушения: пролежни и незаживающие язвы на коже.
Лечится стационарно, прогноз для жизни зависит от степени тяжести болезни и уровня спинного мозга, поражённого воспалительным процессом. Самым тяжёлым является верхнешейный миелит, приводящий к полному параличу мышц тела и смерти от паралича дыхательной мускулатуры.
4. Бактериальные осложнения ветрянки:
- стоматит (воспаление полости рта, сопровождающееся болью при жевании, отёком слизистой);
- ларингит (грубый кашель, подъём температуры);
- бронхит, пневмония (кашель, одышка, подъём температуры. Встречается редко);
- вульвовагинит (воспаление половых губ и входа во влагалище у девочек);
- баланопостит (воспаление крайней плоти и головки пениса у мальчиков);
- флегмона промежности (гнойное воспаление подкожной клетчатки);
- дерматит (при вторичном бактериальном инфицировании элементов кожной сыпи);
- бурсит (воспаление внутрисуставной сумки. Характерно тяжелое течение);
- тромбофлебит (воспаление вен и образование тромбов. Встречается редко).
Тяжёлые осложнения ветрянки лечатся в стационарных условиях.
Профилактика ветрянки сводится к прерыванию путей распространения вируса. Больному человеку, контактному с ветряночным больным, положена изоляция на 21 день. При точно известной дате контакта изоляция длится с 11 по 21 день, поскольку в первые десять дней с момента заражения человек не выделяет вирус.
Ребёнку, переболевшему ветряной оспой, разрешено посещать детское учреждение через 8 суток после появления последнего пузырька.
Если вирус ветряной оспы обнаружен у ребёнка в саду, его необходимо изолировать от других детей, поместить в отдельную комнату. После помещение достаточно проветрить и вымыть. Дезинфекция не требуется, так как вирус нестоек, и погибнет уже через 10-15 минут.
В период вспышки ветряной оспы в детском учреждении необходим утренний фильтр: медработник сада осматривает всех пришедших в учреждение детей на предмет кожной сыпи, красного горла, увеличенных лимфоузлов. Измеряется температура.
С давних времён известно, что ветрянкой болеют один раз в жизни, и лучше переболеть ею в детстве, когда она протекает легко. Поэтому, многие родители специально допускают контакт своего ребёнка с больным ветрянкой. Возможно, это действие оправданно, но в медицинской практике никаких рекомендаций по поводу этого нет.
В России с 2008 года применяют вакцину от ветрянки. Запатентованы торговые марки импортных вакцин: «Окавакс» – производства Франции и «Варилрикс» – Бельгия. Обе вакцины содержат живые ослабленные вирусы герпеса ветряной оспы.
В России прививка от ветрянки не входит в число обязательных . Согласно национальному календарю прививок от ветрянки следует прививать детей с 2-х лет (допустимо с года) и взрослых в любого возраста. Положено прививать от ветряной оспы всех детей с 2-х лет обязательно при выезде в места массового отдыха и оздоровления детей.
Беременным прививка противопоказана. Привиться следует за 2-3 месяца до планирования беременности. Если зачатие наступило сразу после вакцинации, то показаний к прерыванию беременности нет.
Вакцину рекомендуется вводить после контакта с больным ветрянкой в течение 72 часов, за время инкубации успеет образоваться большое количество антител к вирусам. Заболевание или не разовьётся, или пройдёт легко, без осложнений.
Вакцину вводят подкожно в плечо один раз детям с 2-х до 13 лет. Взрослым потребуется второе введение через 6-10 недель.
На коже в месте введения иногда может образоваться уплотнение и краснота. После вакцинации от ветряной оспы на 1-3 неделе могут возникнуть отсроченные реакции в виде появления сыпи, похожей на ветряночную, на коже и слизистых. Это – нормальное явление, вызванное протеканием иммунологических реакций в организме. Через несколько дней такое ветряноподобное состояние проходит самостоятельно.
Прежде чем прививаться от ветрянки, необходимо проконсультироваться у врача, так как вакцина имеет противопоказания. Её нельзя делать при любых острых заболеваниях, лейкозах, СПИДе, пациентам на гормональной терапии, при недавнем введении человеческого иммуноглобулина, переливаниях крови, а также при аллергической реакции на препарат неомицин.
У человека, переболевшего ветрянкой формируется стойкий пожизненный иммунитет, который позволит сразу же купировать вирус ветряной оспы после попадания в организм.
Повторно заболевают ветрянкой крайне редко, в основном, люди с иммунодефицитным состоянием. После вакцинации иммунитет от ветряной оспы приобретается в 90% случаев. Вирус ветряной оспы, попавший в организм переболевшего, больше не вызовет ветрянку. В этом случае возникает другое заболевание – опоясывающий лишай, характеризующееся стадиями обострений и ремиссий, протекающее не тяжело.
Ветрянка (ветряная оспа) – распространённое заболевание у детей. Она, наряду с корью, краснухой, паротитом, дифтерией, коклюшем, является «детской» инфекцией. Ветрянка у взрослых встречается реже, но протекает тяжелее и может вызвать осложнеиня. Атипичные формы ветрянки в настоящее время почти не встречаются. Здоровому человеку, не имеющему тяжёлой хронической патологии, врождённого или приобретённого иммунодефицита, опасаться встречи с вирусом герпеса не стоит. Вакцинация способна предотвратить заболевание ветряной оспой и свести к нулю риск развития осложнений.
источник