Ветряная оспа или «ветрянка» — это острое вирусное заболевание, которое передается воздушно-капельным путем и имеет ярко выраженные внешние проявления. Переносят это заболевание единожды, как правило, в детском возрасте, однако, многих минует эта участь.
Несмотря на то, что этот факт кажется приятным, заболеть ветрянкой, скорее всего, все равно придется. И стоит сказать, что во взрослом возрасте данное заболевание и переносится тяжелее, и приносит больше неудобств как из-за внешнего вида, так и из-за того, что болеть приходится дома, так как болезнь заразна.
Все эти факторы на некоторое время выбивают взрослого человека из привычного рабочего ритма, что, несомненно, очень неприятно.
Причиной заболеваемости ветряной оспой является заражение вирусом Varicella Zoster (ВПГ-3, или вирус простого герпеса 3 типа). В инкубационном периоде, который длится 2 недели, симптомов ветрянки у взрослого человека может не наблюдаться.
Врачами замечено, что чем старше больной, тем больше времени проходит до проявления выраженных признаков патологии. Например, температура тела у инфицированного человека может подниматься спустя 3 недели от контакта с носителем вируса.
Как передается вирус ветрянки Варицелла Зостер? Медики выделяют три пути передачи:
- Воздушно-капельный (через слюну, во время чихания).
- Тактильный (тесное общение, поцелуи).
- Близкий контакт с человеком, болеющим опоясывающим герпесом.
В здоровый организм возбудитель проникает через эпителиальные ткани дыхательного тракта, затем перебирается в регионарные лимфоузлы. В кровоток вирус попадает вместе с лимфой и вызывает интоксикационный синдром. Внешне болезнь проявляется на коже и слизистых оболочках в виде пузырьковых высыпаний.
Повторное инфицирование ветрянкой возможно при ВИЧ, после химиотерапии и трансплантации органов. Состояние иммунной системы у таких пациентов неудовлетворительное, поэтому происходят рецидивы многих болезней.
Это отрезок времени характеризуется отсутствием каких бы то ни было симптомов и длится от момента заражения до появления первых признаков интоксикации.
Классическое развитие клинической картины предполагает, что инкубационный период длится примерно 2 недели, однако, чем старше становится человек, тем более времени проходит от заражения до первых симптомов. У взрослого считается нормальным, если температура поднимается через три недели после контакта с инфицированным.
По статистике у взрослых после 18 лет тяжесть протекания болезни и частота осложнений после перенесения ветряной оспы одинакова, что у 20 летнего человека, что у 50 летнего. Однако, у более старшего населения из-за возможных нарушений иммунитета и уже имеющихся хронических заболеваний регистрируются большее количество случаев осложнений этого заболевания.
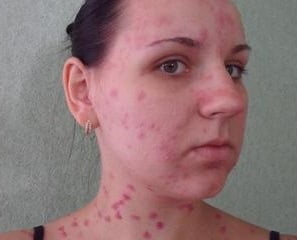
Какие же симптомы и первые признаки ветрянки у взрослых? Начинается ветрянка (см. фото) как простуда, грипп, с общей интоксикации:
- Боль в мышцах, в суставах
- Небольшое повышение температуры до субфебрильных цифр 37,3-37,5С
- Общая слабость
- Головные боли
Как только возникают розовые пятнышки на коже головы и лице — начинается период высыпаний:
- Усиливаются признаки интоксикации организма, высокая температура до 40С, озноб, слабость и прочее.
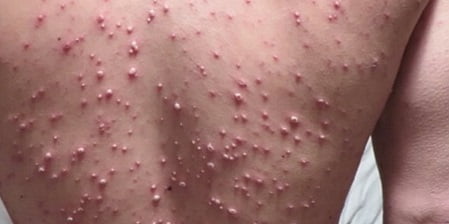
- Обильная сыпь по всему телу создает сильный кожный зуд, даже на слизистых верхних дыхательных путей и во рту образуются энантемы. У людей после 20 лет обязательно появляются высыпания и на половых органах, что сопровождается сильными болями при мочеиспускании. С начала появляется пятно, потом пузырек с жидкостью и вдавленным центром. Если корка пережжена спиртовым красителем или содрана, останется рубчик. Пузырьки затем лопаются, выделяя жидкость и в дальнейшем образуют подсохшую корочку, которая при регулярной обработке в дальнейшем не оставляет следа. При проникновении в ранку вторичной инфекции течение болезни осложняется, появляются мокнующие пустулы, которые после заживления оставляют рубцы на теле.
- У больного увеличиваются лимфатические узлы — заушные, паховые, подчелюстные и подмышечные, они становятся болезненными при пальпации.
- Волнообразное течение высыпаний, которое продолжается порядка 10 дней.
- Если у больного очень ослаблена иммунная система, то сыпь может спровоцировать развитие фасцитов, абсцессов и даже сепсиса.
Иногда у взрослых ветряная оспа начинается с признаков отека мозга, нарушений нервной системы, а также как первичная ветряная пневмония или энцефалит, при этом добавляются следующие симптомы:
- Тошнота, рвота
- Раздражение от резких звуков и яркого света — звукобоязнь, светобоязнь
- Нарушается координация движения, судороги, общая мышечная слабость.
Болезнь протекает как с явными симптомами, так и без. Дерматологи выделяют несколько характерных форм ветряной оспы:
| Лёгкая | сыпь необильная, состояние удовлетворительное, вторичных высыпаний нет, энантемы отсутствуют. |
| Среднетяжёлая | отмечена интоксикация, слабость, головные боли. Наблюдаются повторные высыпания, период – до пяти дней. Заметна специфическая сыпь, обнаруживаются энантемы. Температура доходит до 39 градусов. |
| Тяжёлая | ярко выражена интоксикация, высокая температура (до 40 градусов). Многочисленные пузырьки покрывают всё тело, включая волосистую часть головы и гениталии. Велик риск поражений внутренних органов. Нередко картину осложняет гноеродная инфекция. |
Скрытая или атипичная форма имеет несколько разновидностей. Все они опасны тяжёлыми осложнениями:
| Генерализованная | отмечена у пациентов, принимающих курс химиотерапии, лиц с пониженным иммунитетом. Страдают внутренние органы, нервная, система, поражается головной мозг, развивается ветряная пневмония; |
| Геморрагическая | плохо поддаётся лечению, прогноз при ослабленной иммунной системе крайне неблагоприятный; |
| Гангренозная | разновидность характеризуется присоединением патогенной микрофлоры, сильным отравлением организма, омертвением отдельных участков кожи, плохим самочувствием. |
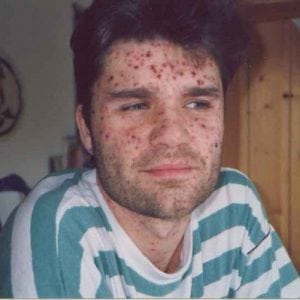
Первые дни ветрянка у взрослых ничем не отличается от гриппа. На 3-й день у больных появляется характерная сыпь. Она имеет ряд признаков, отличающих ее от других заболеваний, фото ниже:
Если у женщины к моменту осознанного планирования беременности отсутствует иммунитет к возбудителю ветрянки, то ей порекомендуют пройти соответствующую вакцинацию. Заражение во время беременности опасно для плода примерно до 20 недели. На этом сроке вирус вызывает внутриутробную смерть плода, что заканчивается выкидышем или мертворождением. Также возможно развитие тяжелых пороков, которые влекут за собой инвалидность рожденного ребенка.
На более поздних сроках влияние вируса на организм как матери, так и плода ослабевает, достигая второго пика непосредственно перед родами. Заражение ветрянкой на поздних сроках чревато развитием пневмонии, которая может также повлечь смерть ребенка. В подобных случаях проводится специальная терапия иммуноглобулинами и специфическими антителами.
Отсутствие иммунитета к ветрянке в целом не является показание к прерыванию беременности.
Комплексное лечение ветрянки у взрослых включает противовирусную терапию и симптоматические меры, в сложных случаях показано помещение в инфекционный стационар. Чтобы избежать негативных последствий, необходимо строго соблюдать врачебные рекомендации, как лечить ветрянку у взрослых в домашних условиях:
- Ограничить любые виды нагрузок. Высокая температура и появление неврологических симптомов обязательно требуют постельного режима.
- Изолировать больного на весь «заразный» период, поскольку восприимчивость к ветрянке у людей без специфического иммунитета составляет 100%.
- Придерживаться низкоуглеводной диеты с нормальным содержанием белков: несладкие молочные продукты, овощи, фрукты.
- Поддерживать чистоту кожи. Рекомендуется ежедневный душ комфортной температуры, без мочалки, распаривания и растираний. Влажное тело аккуратно промокнуть мягким полотенцем, чтобы не повредить корочки.
- Увеличить потребление жидкости, в приоритете – ягодные морсы.
- Проводить противовирусную терапию. Препараты Ацикловир, Виролекс, Панцикловир и другие блокируют размножение вируса, останавливают рост высыпаний, предотвращают генерализацию инфекции и осложнения.
- Сбить температуру, если она повысилась до 38 градусов. В качестве жаропонижающего можно использовать парацетамол, ибупрофен. Прием аспирина при ветрянке строго запрещен!
- Обрабатывать высыпания антисептиками на спиртовой и водной основе для облегчения зуда и подсушивания. Наносить раствор, гель, мазь после купания точечно, 1 – 2 раза в сутки.
- Принимать антигистаминные средства (Супрастин, Диазолин, Тавегил). Они уменьшают зуд при ветрянке у взрослых, способствуют более быстрому подсыханию элементов.
- Включить в лечение мази с антибиотиками, если установлено присоединение бактериальной инфекции.
- При появлении папул в полости рта, на половых органах – промывать антисептическими растворами (фурацилин, слабая марганцовка, борная кислота).
- Поместить человека в стационар при любых проявлениях тяжелого или нетипичного течения ветрянки.
Сколько длится ветрянка у взрослых, зависит от тяжести состояния и интенсивности высыпаний. В легких вариантах от заражения до полного восстановления проходит около 2-х недель, в более сложных – месяц и более: до 21 дня – скрытый период, до 10 дней – волнообразное подсыпание, до 20 дней – очищение кожных покровов.
Для наружной обработки высыпаний используют:
- Фукорцин.
- Фурацилин.
- Борную кислоту.
- Псило-бальзам.
- Лосьон Каламин.
- Бриллиантовую зелень.
- Мазь Ацикловир.
- Гель Фенистил.
- Линимент синтомицина.
Лечение народными средствами официально не признано медициной, но имеет право на существование.
- Иммунитет можно поддержать с помощью настойки из цветов ромашки, календулы, листьев базилика с мелиссой. Для этой же цели можно использовать смесь сока лимона и меда, которую следует принимать три раза в день по 1 ч. л.
- Для уменьшения боли, зуда на коже используется содовый раствор (на 1 стакан теплой воды 1 ч. л. соды), которым обмакиваются пораженные участки.
- Убирают проявление ветрянки ванны с ромашкой или календулой, чистотелом.
- При повышенной температуре и если болит голова, хорошо помогает напиток из калины, облепиховый чай, настой шиповника и клюквенный морс.
- В домашних условиях можно заварить измельченные листья петрушки и пить по 1-4 стакана несколько раз в сутки.
- Те, кто плохо переносят острый период интоксикации, могут попробовать свежий сельдерейный сок.
- Отлично исчезает кожный зуд и боль под влиянием масла чайного дерева, нанесенное непосредственно на элементы высыпания.
- Черника обладает превосходным противовирусным эффектом в любом виде.
Народные методы не заменяют квалифицированную медицинскую помощь и прием назначенных врачом препаратов.
Обычно ветрянкой люди болеют в раннем детстве, так как возбудитель крайне легко передается от человека к человеку. Однако некоторые люди достигают зрелого возраста, так и не имея иммунитета к вирусу Varicella Zoster.
Чтобы не заболеть рекомендуется пройти специальную вакцинацию, после которой выработается пожизненный иммунитет, как если бы пациент перенес ветрянку. Привиться можно даже в том случае, если имел место контакт с больным и с его момента прошло не более 72 часов.
Прививка от ветрянки не включена в график обязательных вакцинаций и используется лишь по желанию человека. Вакцинация от ветрянки среди взрослой категории лиц может применяться в любом периоде, особенно если человек ранее не переносил данную патологию в активной клинической форме. В большинстве ситуаций, прививкой против ветрянки заинтересованы лица, работа которых связана с ежедневным контактом с детьми, так как среди организованных детских коллективов ветрянка является достаточно распространенной инфекционной патологией.
В настоящее время для осуществления прививки против ветрянки у взрослых используются такие вакцины как Окавакс и Варилрикс, проявляющие идентичную эффективность.
- Прививка с использованием вакцины Варилрикс в большинстве ситуаций используется в качестве экстренного профилактического мероприятия, и эффективность ее напрямую зависит от времени использования. Так, в ситуации, когда после контакта здорового человека с инфицированным ветрянкой пациентом прошло более 72 часов прививка считается нерациональной. Прививка против ветрянки с использованием вакцины Варилрикса должна осуществляться дважды с периодичностью в три месяца. Среди противопоказаний к применению вакцины Варилрикса следует отметить наличие у пациента признаков иммунодефицита, какой-либо острой инфекционной патологии.
- Вакцина Окавакс представляет собой противоветряночную живую вакцину и допускается к использованию как в отношении детей, так и взрослой категории лиц. Прививка с использованием Окавакса представляет собой подкожное введение одной дозы препарата в проекции наружной поверхности плеча. В большинстве ситуаций прививка против ветрянки у взрослых протекает без осложнений, однако, в некоторых ситуациях у пациента может появляться кратковременная местная реакция в виде небольшого отека, уплотнения или гиперемии в проекции непосредственной инъекции. Абсолютным противопоказанием для осуществления прививки против ветрянки с использованием живой вакцины является любой триместр беременности и тяжелая соматическая патология, сопровождающаяся иммунодефицитом.
В ситуации, когда прививку против производят в плановом порядке в отношении женщины репродуктивного возраста, осуществлять ее следует не позднее, чем за три месяца до предполагаемой беременности. Активный синтез специфических антител против вируса ветрянки у взрослых, который наблюдается после прививки живой вакциной, может сопровождаться появлением малоинтенсивной сыпи на кожных покровах, патоморфологические элементы которой сходны с таковыми при ветрянке. Данное состояние рассматривается инфекционистами как реактивное и не требует медикаментозной коррекции. Эффективность вакцинации против ветрянки имеет ограниченную продолжительность, составляющую тридцать лет.
Есть различные варианты решения этой проблемы:
- Мази и гели для лечения рубцов. 2-3 раза в сутки втирают в рубец небольшое количество геля. При застарелых шрамах гель наносят под повязку на ночь. Курс лечения может занять от 1-го месяца до года. Для лечения используются: Контрактубекс; Альдара; Дерматикс; Келофибраза; Скаргуард.
- Химический пилинг с использованием фенола. Под воздействием агрессивных химических веществ удаляется ороговевший слой эпидермиса и дермы. После восстановления эпидермиса (занимает до 2-х недель) кожа приобретает гладкость.
- Введение под кожу коллагена. Вещество заполняет дефект кожи и стимулирует образование соединительных волокон.
- Микродермабразия – механическая шлифовка кожи частицами твердого вещества (алмаза). В результате микротравм активизируется выработка коллагена. Процедура позволяет выровнять рельеф кожи и сделать рубцы менее заметными.
- Лазерная шлифовка кожи. Сфокусированный лазерный луч проникает в поверхностные слои дермы и нагревает их, выпаривая воду. После регенерации клеток кожи ее поверхность выравнивается. Внимание: лечение углекислотным лазером может вызвать появление гипертрофического келоидного рубца, возвышающегося над кожей. Поэтому используется эрбиевый или карбондиоксидный лазер.
Перед применением необходимо проконсультироваться со специалистом.
источник
Ветряная оспа (ветрянка) – острое антропонозное инфекционное заболевание, сопровождающееся характерной сыпью, общетоксическим синдромом. Абсолютное большинство случаев приходится на детей 2–7 лет и подростков. Однако доля взрослых пациентов увеличивается и сегодня достигает 10% в общей структуре заболеваемости. Количество заболевших женщин и мужчин примерно одинаково. Клиническая картина не отличается от детей, симптомы выражены сильнее.
Возбудитель – ДНК-содержащий вирус размером 100-200 нм (varicella zoster). Имеет вирион сферической формы, линейную двухнитчатую ДНК, внутренние и наружные антигены. Во внешней среде неустойчив. Погибает при нагревании до 60° C в течение 30 минут, под действием прямых солнечных лучей и дезинфицирующих средств. Размножается и существует только в организме человека. Передаётся воздушно-капельным путём.
После вдыхания частиц, содержащих вирус, инфекция развивается на слизистой оболочке ВДП. Здесь микроорганизм проходит стадию первичного накопления, образует внутриядерные включения. При увеличении популяции вируса до определённых значений вирионы разносятся в региональные лимфоузлы. Отмечается местный лимфаденит. Далее, инфекция проникает в кровь. Происходит накопление метаболитов и развитие общетоксического синдрома. Кожная симптоматика появляется при попадании вируса и продуктов его обмена в эпидермальные слои.
В течение 5–8 суток иммунная система человека подавляет репликацию, и симптоматика болезни идёт на спад. Определённое количество инфекционного материала сохраняется в нервных стволах пожизненно. При ослаблении естественных механизмов защиты заболевание проявляется вновь. Однако клиники ветряной оспы в классическом варианте не развивается. Происходит поражение нервных стволов и кожи в их проекции (опоясывающий герпес). В редких случаях признаки системного процесса встречаются при повторном инфицировании новым штаммом вируса.
Инкубационный период ветрянки длится от 1 до 3 недель, иногда до 23 дней. В это время признаки патологии отсутствуют. Могут отмечаться неспецифические симптомы воспаления верхних дыхательных путей (ринит, отёк с/о носа, боли в горле при глотании). По мере накопления вируса в слизистой оболочке происходит усиление симптоматики. Развиваются первые признаки ветрянки у взрослых.
Начало виремии характеризуется выраженными проявлениями общей интоксикации. У пациента отмечают повышение температуры тела до 38° C. Может возникать капиталгия, рвота, тошнота, недомогание, утрата трудоспособности, миалгии, летучие боли в костях. Отмечается региональный лимфаденит (шея, верхний плечевой пояс). Все признаки являются неспецифическими. По их наличию возможно определить, что начинается генерализованный воспалительный процесс, однако, установить возбудитель нельзя.
В детском возрасте продромальный период часто протекает в лёгкой форме. Сыпь возникает на фоне внешнего благополучия. У взрослых подобное практически не встречается.
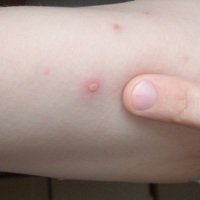
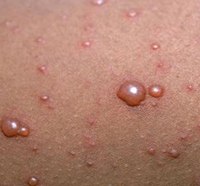
Характерным признаком оспы герпетического происхождения является сыпь. Возникает в виде красных пятен, распространённых на волосистой части головы, туловище, шее, конечностях, лице. Ладони и подошвы в процесс не вовлекаются. Через 5–6 часов пятна преобразуются в папулы – плотные красноватые волдыри. Спустя ещё немного времени, высыпания приобретают вид везикул – наполняются прозрачным содержимым. Пузырьки однокамерные, спадающиеся при прокалывании, могут чесаться.
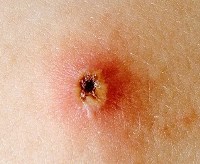
Сыпь сохраняется на протяжении 3–8 суток. Происходят новые высыпания на тех же участках тела. В одной зоне встречаются образования различной стадии зрелости. Старые пузырьки лопаются, образуют корочку. В центре возникает углубление, напоминающее кожный дефект при натуральной оспе. После отпадения струпа создаётся рубец. Позднее он заживает без формирования шрама. Одновременно с возникновением сыпи у пациента отмечается усиление симптоматики.
Общая продолжительность ветрянки достигает 29–30 дней. Установить точное время сложно, так как срок инкубационного периода может быть различным, а симптомы в этом промежутке отсутствуют. Ситуация упрощается, если известна дата контакта с больным человеком, предшествующего появлению первых симптомов.
Острый период продолжается 5–8 дней. В это время пациент опасен для окружающих. К моменту подсыхания элементов сыпи человек уже не считается контагиозным. Карантин может быть снят. К работе в коллективе больной допускается не ранее, чем через 9 суток с момента развития развёрнутой клинической картины. Общее время больничного листа составляет 10 дней.
Лечением ветряной оспы занимается врач-инфекционист. Однако эта задача может быть возложена и на участкового терапевта. При обнаружении признаков заболевания рекомендуется избегать личного посещения поликлиники. Врача вызывают на дом. Терапию проводят амбулаторно, в тяжёлых случаях может потребоваться госпитализация в инфекционное отделение стационара.
Диагностика ветрянки не вызывает затруднений. Симптомы у взрослых достаточно специфичны. При необходимости возбудитель может быть выявлен с помощью серологических реакций или световой микроскопии. Эти методы требуют сравнительно много времени. Результат является ретроспективным, что нивелирует его диагностическое значение. В общем анализе крови присутствуют неспецифические признаки воспаления, преимущественно увеличение СОЭ. Лейкоцитоз выражен слабо.
Дифференциальная диагностика проводится с такими болезнями, как импетиго, эктима. Последние обычно поражают только открытые участки кожи, быстро прогрессируют, образуют кольцевидные повреждения. Возникают после укусов насекомых, при педикулёзе, чесотке. Струп окрашен в желтоватый медовый цвет. Присутствует сильный зуд, расчёсы в местах высыпаний.
Процедура подавления вируса и устранения везикул у совершеннолетних пациентов практически не отличается от алгоритма терапии заболевания в детском возрасте. Чаще используются системные противовирусные препараты, действие которых направлено на прекращение репликации возбудителя. Местно назначаются мази и болтушки, способствующие скорейшему подсыханию пузырьков. Определённое значение имеет диета. При необходимости используются народные рецепты.
Этиотропное лечение varicella zoster затруднено в связи с вариабельностью штаммов и их резистентностью к противовирусным препаратам. Кроме того, следует учитывать невозможность полной эрадикации возбудителя. Часть его сохраняется в резервуарах, расположенных в рогах спинного мозга, и может, реактивироваться в соответствующих условиях (иммунодефицит). Стандартной схемой этиотропной терапии является:
В тяжёлых случаях назначается лейкоцитарный интерферон по 3 млн МЕ 2–4 раза в неделю, подкожно. При сравнительно лёгком течении инфекции этиотропная терапия не проводится. Пациенту назначают симптоматическое лечение.
Для нормализации температуры тела используются таблетированные жаропонижающие препараты: Парацетамол, Анальгин, Ибупрофен. При отсутствии необходимого эффекта применяют литическую смесь: Анальгин 50% 2 мл + Димедрол 1% 1 мл + Папаверин 40 мг в/м в одном шприце. Комплекс обладает гипотермическим и обезболивающим действием, способствует облегчению общетоксического синдрома.
Для ускорения деструкции пузырьков используются местные средства. Элементы сыпи мажут концентрированным раствором перманганата калия, зелёнкой или 1% метиленовым синим. Это позволяет ускорить заживление и предотвратить развитие инфекции. Допустимо использование препаратов на основе цинка (Циндол). Однако антибактериальными свойствами эти составы не обладают.
Инфицирование пузырьков требует противомикробной терапии. Применение системных антибиотиков не всегда обосновано. Поэтому чаще пациентам назначаются мази с соответствующим действием. К числу распространённых и доступных по цене препаратов относят Метрогил, Ихтиоловый линимент, Диоксидин, Левосин. Мазать их следует только на участки с гнойной сыпью. При массивном инфицировании показан приём системных средств (Амоксиклав, Цефтриаксон).
Для ослабления зуда используют обтирания водой с добавлением этилового спирта или столового уксуса. Если ощущения выражены сильно, пациент получает антигистаминные средства. Следует воздерживаться от расчёсывания поражённых зон, так как это способствует развитию вторичной инфекции.
Специальной диеты при ветрянке не требуется. Следует придерживаться общих принципов питания при инфекционных болезнях. Пища должна быть щадящей, легко усваивающейся. В рацион необходимо включить кисломолочные продукты, свежие фрукты и овощи, большое количество витаминизированных напитков. Следует отказаться от потенциально аллергенных блюд: цитрусовые, конфеты, сладкая выпечка, кофе, жирные и острые продукты. Питание осуществляется дробно, небольшими порциями, до 6 раз в день. Ужин должен быть лёгким. Пациенту дают стакан кефира с кусочком подсушенного хлеба.
Специалисты нетрадиционной медицины для лечения ветряной оспы рекомендуют преимущественно наружные симптоматические препараты. Одним из популярных назначений являются ромашковые обтирания. Для этого следует приготовить отвар лекарственного растения (2 столовые ложки сырья на 500 мл воды, кипятить 15 минут). Смочить в нём марлевый тампон и протирать поражённые участки 3–5 раз в день.

Ещё одним действенным рецептом является прохладная ванна с добавлением пищевой соды. Количество продукта составляет 100–150 граммов на 60 литров воды. Метод способствует ослаблению зуда и стиханию воспаления, однако, никак не воздействует на возбудителя болезни. Не рекомендован при ослабленном иммунитете, так как холод способствует иммуносупрессии. В таком случае мыться следует в тёплой воде.
Для стимуляции собственных защитных систем рекомендуется употреблять настой овса. Для его приготовления 40 граммов сырья заливают 200 мл воды и настаивают 10–20 минут. После этого смесь процеживают и употребляют три раза в день, незадолго до еды. Продукт содержит вещества, способствующие активизации иммунных механизмов.
Сведения о действенности народных методов лечения опираются на непроверенных данных, в том числе субъективном мнении целителей и пациентов. Принимая решение об их использовании, всю ответственность за собственное здоровье человек берёт на себя.
В детском возрасте осложнения практически не встречаются. Однако у взрослых пациентов проявляется ветрянка тяжёлой формы, что нередко приводит к развитию вторичной патологии. К их числу относят рожистое воспаление, геморрагический нефрит, сепсис, пиодермию. В 80% случаев причина осложнений – золотистый стафилококк. Вероятность подобных явлений повышена у пациентов с ВИЧ, сахарным диабетом, бронхиальной астмой, острым лейкозом, аутоиммунными заболеваниями. Отмечены случаи герпесвирусной пневмонии, миокардита, гепатита, постинфекционной мозжечковой атаксии, преждевременного прерывания беременности, бесплодия.
Первичная профилактика производится с использованием аттенуированной живой вакцины. В календарь прививка внесена в Москве и Свердловской области. Полноценного распространения в России вакцинация не получила. Основное мероприятие в отношении заболевшего – это его изоляция, что позволяет предотвратить распространение вируса и развитие эпидемии. Заключительная дезинфекция и постинфекционное диспансерное наблюдение не проводится. Соблюдение правил личной гигиены профилактического значения не имеет в связи с отсутствием контактного пути передачи.
После перенесённой ветряной оспы вырабатывается пожизненный иммунитет. Однако вирус не исчезает полностью, а сохраняется в рогах спинного мозга до смерти больного. Потом он погибает вместе с клетками тела носителя. Говорить о повторном заражении одним и тем же штаммом некорректно.
Инфицирование отличающейся разновидностью varicella zoster возможно. Такие случаи встречаются среди взрослых. Заболевание протекает тяжело, с выраженной интоксикацией и развитием осложнений. Иммунные механизмы, успешно подавляющие предыдущий штамм, оказываются малоэффективны. Случаи повторного инфицирования редки, однако, они всё же имеют место.
Ветряная оспа у взрослых – явление, требующее внимания специалистов. Болезнь сопровождается токсическим синдромом, часто приводит к развитию осложнений, в том числе жизненно опасных. Летальность при рассмотренном состоянии составляет 0.05%. При этом подавляющее большинство смертей приходится на пациентов, которые начали болеть после 18 лет. Самостоятельное лечение не рекомендовано. Нужно обратиться в медицинскую организацию для обследования и назначения необходимых терапевтических мероприятий.
источник
- вирус герпеса 1 или 2 типа у вас в организме;
Перейти к тесту (1 и 2 тип ВПГ)
Перейти к тесту (Опоясывающий герпес)
Перейти к тесту (Мононуклеоз и ВЭБ)
Ветряная оспа (код по МКБ-10 – В01) – классическая «детская» инфекция, возникающая в большинстве случаев в первые 7-10 лет жизни. Примерно 90% всех больных относятся к данной возрастной группе.
Однако важно помнить о том, что ветрянка у взрослых также встречается. Это позволит не пропустить первые симптомы инфекционного заболевания и своевременно обратиться за профессиональной медицинской помощью.
Возникновение болезни во взрослом возрасте чаще всего наблюдается после контакта с больным ребенком на фоне сниженной активности иммунной системы.
Симптомы и лечение ветрянки у взрослых тесно связано между собой и имеют определенные особенности при сравнении их с патологией в детском возрасте. Считается, что дети легче переносят данное заболевание, однако, крупные исследования не подтверждают данное заблуждение.
Ветряная оспа во взрослом возрасте чаще всего проходит в легкой форме, и только на фоне определенных факторов (тяжелый иммунодефицит, сопутствующие болезни внутренних органов и др.) может привести к тяжелым осложнениям.
При первичном попадании в организм возбудителя ветряной оспы – вируса варицелла-зостер (герпетический вирус третьего типа), у человека развиваются классические признаки ветрянки у взрослых и детей: зудящие высыпания на коже тела, рук и ног, повышение температуры тела, общее недомогание и др.
При этом, даже при применении современных лекарственных препаратов полное выздоровление невозможно.
Вирусные частицы пожизненно сохраняются в нервных узлах организма, приводя при повторном заражении к появлению опоясывающего лишая.
Опоясывающий лишай или герпес – особая форма герпетической инфекции, характеризующаяся локальным образованием сыпи в виде пузырьков с прозрачным содержимым.
Высыпания располагаются по ходу определенного нервного ствола, нервный ганглий которого поражен вирусом. Первый признак подобной инфекции – зуд и жжение вдоль нерва, приводящее к выраженному дискомфорту.
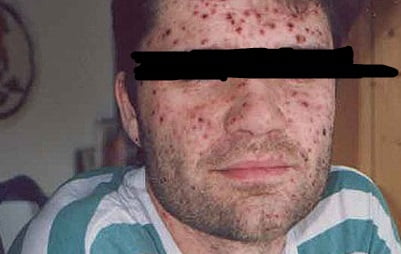
Многие пациенты интересуются тем, как проявляется ветрянка в начале своего развития. На начальных стадиях инфекционного процесса, на первое место выходит характерная сыпь, которая появляется на коже человека. Первичный элемент высыпаний – небольшое пятнышко, имеющее красноватый или розовый оттенок.
Первичная сыпь образуется на коже туловища, однако, быстро переходит на конечности и голову, иногда, в течение нескольких часов. При тяжелом течении, подобные пятнышки выявляются на половых органах, на глазах и других слизистых оболочках.
Красноватые пятнышки постепенно приобретают вид пузырьков, содержащих бесцветную жидкость, в которой находится миллиарды вирусных частиц. Пузырьки обычно не сливаются между собой, но, это может наблюдаться при тяжелом течении болезни.
Данные элементы сыпи имеют тенденцию самостоятельно вскрываться, формируя незначительные язвочки на коже, которые быстро покрываются светлыми корочками. Последние начинают отпадать через несколько дней, оставляя после себя неизмененный кожный покров.
При ветряной оспе у взрослых, симптомы на коже имеют особенность: на фоне корочек всегда присутствуют более новые высыпания в виде пятен и пузырьков. Это отражает постепенное прогрессирование инфекционного процесса.
Для того, что бы определить окончание формирования новой сыпи у женщин и мужчин, пузырьки рекомендуют аккуратно помечать раствором бриллиантовой зелени. Если после этого у человека отмечаются свежие пятна или везикулы без зеленки, то высыпания продолжают формироваться.
Характерным проявлениям ветрянки во взрослом возрасте, является интоксикационный синдром, характеризующийся лихорадкой до 37,5 — 38,5 градусов, слабостью, артралгией и миалгией.
Больные часто жалуются на отсутствие аппетита и головные боли. В атипичных вариантах своего течения, ветряная оспа может проходить без температуры, что может затруднить постановку правильного диагноза и назначение лечения.
Больные люди часто интересуются, сколько дней длится острый период патологии? В среднем, высыпания на коже, повышенная температура и другие признаки интоксикации сохраняются 5-8 дней в зависимости от тяжести течения инфекции и правильности проводимых лечебных мероприятий.
Говоря о том, как начинается ветрянка у взрослых, доктора отмечают, что первая стадия инфекции – это инкубационный период. В данную фазу заболевания, попавший от больного человека вирус проникает в эпителиальные и другие клетки, где начинает активно размножаться и распространяться по всему организму. Больной человек при этом не предъявляет каких-либо жалоб, хотя, уже может стать источником инфекции для других людей.
Средняя продолжительность инкубационного периода у взрослых – 12-14 дней, максимально – 21 день.
Со сроком в 3 недели связан карантин при контакте с больными. Если у человека в течение 21 дня после контакта с пациентом, имеющим ветряную оспу, не начинается сыпь и интоксикационный синдром, то он здоров.
Знание основных этапов развития заболевания, позволяет своевременно выявить его признаки, а также понять, как взрослые переносят ветрянку. У большинства пациентов взрослого возраста, течение инфекции не отличается от болезни у детей и протекает в достаточно легкой форме.
Однако, при поздней диагностике или попытках самолечения, ветрянка может стать причиной развития осложнений различной степени тяжести.
Ветряная оспа – хорошо знакомая большинству людей инфекция, которая ассоциируется у них с высыпаниями на коже, которые бесследно проходят. В связи с этим, при появлении симптомов болезни, многие взрослые получают лечение в домашних условиях, проводя самостоятельный выбор лекарств на основании статей в интернете и опыта близких людей. Подобный подход часто приводит к возникновению осложнений после ветрянки у взрослых.
Доктора хорошо знают, чем опасна ветряная оспа и к каким негативным последствиям она может привести:
- ларингит, трахеит и другие воспалительные поражения органов дыхания отмечаются наиболее часто, что связано с преимущественным поражением эпителиальных тканей возбудителем варицелла-зостер;
- распространение вирусных частиц с током крови, может стать причиной развития нефрита или токсического гепатита. В этом случае, у больного в 30 лет или в любом другом возрасте появляются признаки почечной или печеночной недостаточности, соответственно, что может потребовать его госпитализации;
- возбудитель ветряной оспы способен поражать и другие органы, например, сердечно-сосудистую систему, скелетную мускулатуру, различные суставные сочленения и пр;
- при осложненном течении ветрянки, например, присоединении бактериальной инфекции при поражении кожи, на кожном покрове могут образоваться рубчики, приводящие к косметическому дефекту.
Особую опасность возбудитель представляет для беременных женщин, у которых наблюдается физиологическое иммунодефицитное состояние.
Вирусные частицы, активно размножаясь в организме пациентки, легко проникают через плаценту к развивающемуся плоду.
Если острая инфекция наблюдается в первый триместр беременности, то она часто заканчивается выкидышем или мертворождением.
При более позднем возникновении инфекции у женщины, возможны различные пороки развития ребенка или врожденная форма ветрянки.
Для предупреждения развития ветряной оспы, каждому человеку необходимо знать о возможности постановки прививки от ветрянки взрослым, а также других методах профилактики инфекции.
Важно помнить о том, что наиболее часто, негативные последствия развиваются при попытках самолечения, в том числе, при использовании гомеопатии или методов народной медицины.
Пациенты часто спрашивают у врачей, как лечить ветрянку у взрослых? Считается, что терапия должна включать в себя ряд лекарственных препаратов, а также немедикаментозных подходов. Лекарства всегда назначаются только лечащим врачом, после чего могут использоваться и в домашних условиях. Помимо медикаментов, больным и их родственникам рекомендуют придерживаться следующих советов в процессе лечения:
- больной человек должен быть максимально изолирован от других людей, особенно тех, которые никогда не болели ветрянкой, в связи с ее высокой заразностью;
- для предупреждения негативных последствий, пациенту обеспечивается постельный режим, позволяющий организму направлять всю энергию на борьбу с возбудителем;
- большое значение для выздоровления имеет правильное питание, в связи с чем, больной должен знать, что можно есть при ветрянке у взрослых. Рацион должен быть разнообразным и обязательно содержать в себе большое количество фруктов, овощей и ягод, богатых витаминами и микроэлементами. Любые хлебобулочные, кондитерские изделия и жирные блюда следует исключить;
- комната, в которой находится человек, должна регулярно проветриваться. При возможности, рекомендуется включать на 1-2 часа бактерицидную лампу;
- больные волнуются о том, можно ли мыться во время заболевания? Да, гигиенические процедуры необходимы. Пациент может принимать теплый душ каждый день, но запрещено пользоваться любыми мочалками или другими средствами для очищения кожи. Пораженные участки кожи после водной процедуры следует промокнуть отдельным полотенцем, которое подлежит постоянной дезинфекции. Купаться в бассейнах, посещать бани строго запрещено.
Следование указанным рекомендациям во время острого периода инфекции позволяет увеличить эффективность используемых лекарственных средств, а также существенно снизить риски возникновения осложнений болезни.
Лечение ветрянки у взрослых не отличается от терапии инфекции в детском возрасте. Основное значение имеет использование симптоматических средств в том случае, если болезнь протекает в легкой форме. Наиболее часто, применяются следующие группы медикаментов:
- для того, что бы облегчить зуд, используют таблетки антигистаминных препаратов – Эреус, Лоратадин и др.;
- при выраженном повышении температуры (38оС и более) применяют Парацетамол и другие жаропонижающие средства.
Помимо этого, в лечении используют этиотропный подход, то есть, препараты, позволяющие напрямую затормозить размножение и развитие вируса варицелла-зостер.
Данные лекарства, в зависимости от тяжести клинических проявлений инфекции могут использоваться местно (крема, мази), в виде таблеток или внутривенно. Наиболее распространенный препарат – Ацикловир.
Существуют его аналоги – Фамцикловир, Ганцикловир и др., обладающие аналогичным действием, однако, отличающиеся по цене и схемам лечения. Применять антибиотики не следует, так как они не активны в отношении вирусных возбудителей.
Определить, как лечить ветрянку у взрослых, и какую схему терапии использовать, может только лечащий врач. Любое самолечение всегда чревато прогрессированием инфекционного процесса с поражением внутренних органов.
Как правило, период интоксикации, характеризующийся лихорадкой, продолжается от 3 до 5 дней. Конкретный срок зависит от тяжести течения заболевания и проводимой терапии.
Да, подобное заражение возможно и очень часто наблюдается в семьях и детских коллективах, где взрослые люди не болели ветряной оспой и не получали вакцинацию.
Инфекция преимущественно распространяется контактно-бытовым путем, в том числе, и через различные предметы, которыми пользуется человек и ребенок одновременно.
В связи с этим, при возникновении симптомов болезни у малыша, контакт с ним взрослого, не защищенного от вируса варицелла-зостер, должен полностью отсутствовать.
Легкая форма инфекции продолжается в остром периоде 5-10 дней. По истечению этого срока на коже перестают образовываться новые высыпания, а интоксикационные явления полностью исчезают. Говоря о том, сколько болеют дети, педиатры отмечают тот же срок.
Да, вакцина – 100% защита от развития ветряной оспы и опоясывающего лишая в будущем. Отзывы о прививке у докторов и самих людей положительные, так как она легко переносится и обеспечивает стойкий иммунитет против инфекции.
При невозможности ее использования, человеку важно помнить о том, как передается возбудитель и может ли взрослый заболеть.
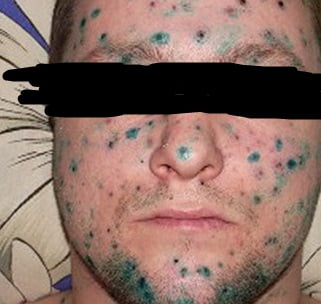
Раствор бриллиантовой зелени используется не для лечения, а для того, что бы врач мог отслеживать давность элементов сыпи на коже.
Широко распространено использование Анилинового синего и Фукорцина. Если герпетическая сыпь появилась на языке или слизистых оболочках, то используют водный раствор Хлоргексидина или Мирамистин.
Больничный требуется на весь период высыпаний в связи с заразностью человека и на первые дни после него.
При тяжелых вариантах течения патологии, длительность отдыха от работы увеличивается.
В каждом конкретном случае, продолжительность больничного определяется лечащим врачом или лечебной комиссией в больнице.
Терапия всегда назначается доктором и должна носить комплексный характер: противогерпетические препараты (Ацикловир и аналоги), а также симптоматические средства.
Если больной интересуется тем, чем снять зуд, то необходимо использовать антигистаминные препараты по типу Супрастина.
Ветряная оспа – распространенное среди детей заболевание. Среди взрослых, данная инфекция встречается достаточно редко, что может затруднить постановку правильного диагноза, не смотря на специфическую кожную сыпь.
При обращении за медицинской помощью, врач назначает подходы, чем лечить быстро основные проявления заболевания и как воздействовать на его возбудителя.
В каждом случае патологии, важно проводить дифференциальную диагностику с турецкой ветрянкой, корью и другими болезнями, вызывающими высыпания на кожном покрове.
Автор: Яценко Антон Андреевич, врач-педиатр.
источник
Наверное, многие, дожив до относительно зрелого возраста, так и не переболев этой детской вирусной инфекцией, задавались вопросом: «Когда же и мне предстоит пройти испытание ветрянкой?».
Как известно, любая детская инфекция во взрослом возрасте переносится гораздо тяжелее, но не стоит впадать в панику, давайте здесь и сейчас разберемся в причинах возникновения ветряной оспы, рассмотрим основные этапы болезни и способы улучшения самочувствия в них.
Вся приведенная ниже информация несет исключительно ознакомительный характер мы поделимся тем, как проявляет себя ветрянка у взрослых, симптомы и лечение также будут представлены ниже. Для уточнения диагноза и лечения вам необходимо обратиться к врачу, вызвать терапевта на дом во избежание заражения окружающих. Это очень важно!
Ветряная оспа вызвана вирусом Varicella zoster, так же известным как вирус герпеса 3 типа или опоясывающий лишай. Все начинается с контакта здорового человека с инфицированным, контакт не обязательно должен быть тесным для того чтобы заболеть.
Вирус распространяется воздушно-капельным путем, может переходить из комнаты в комнату, находится в помещении, когда больного в ней уже нет.
Заразиться можно даже если здорового и больного человека разделяет несколько этажей – вирус очень летучий.
Когда контакт так или иначе произошел, то у вас еще есть 72 часа для того чтобы сделать прививку и либо совсем не заболеть, либо позволить своему организму переболеть в более легкой форме, нежели без вакцинации.
Взрослые люди могут не помнить болели ли они в детстве ветряной оспой и из-за этого высыпания на коже станут неприятным сюрпризом. В зависимости от того какой иммунитет у заболевшего такой и будет форма протекания болезни. Если вы не позаботились о вакцинации заранее, то вам предстоит пройти через три стадии заболевания.
- 1. Первая стадия – это инкубационный период у человека, его также можно назвать скрытым. В этой стадии вирус попадает в организм через верхние дыхательные пути, проникает в эпителиальные клетки слизистой оболочки, затем вирус поступает в кровь, распространяясь по всему организму. Видимых симптомов в этом периоде не наблюдается, иногда возможны ощущения схожие с простудой: першение в горле, небольшая температура. Именно в начале этого периода можно поставить прививку и ослабить неприятные последствия от ветряной оспы. Длительность болезни данного периода 21 день.
- 2. Вторая стадия – продромальный период, характеризующийся резким повышением температуры, ознобом, головной болью, ломотой в теле, потерей аппетита. Очень сильно симптомы напоминают грипп. Многие путают два этих заболевания до первой сыпи и начинают неправильно лечиться. Диагностировать состояние больного и назначить лечение должен только доктор.
В домашних условиях облегчить ломоту, головную боль можно жаропонижающим средством, но ни в коем случаи, никогда не принимайте аспирин или аспирин содержащие лекарственные препараты во время ветрянки!
Грамотное начало лечения – залог успешного протекания ветряной оспы, отсутствия осложнений и скорейшего выздоровления.
Инкубационный период и продромальный похожи тем, что высыпаний на теле еще не наблюдается. Состояние больного характеризуется сильной интоксикацией, что сопровождается лихорадкой, ломотой в поясничном отделе, головной болью.
Поощряется обильное теплое питье: морсы, соки, компоты. Избегайте кислых напитков, потому что и без того воспаленная слизистая может быть раздражена кислотой.
- 3. Третья стадия – основное проявление болезни. Ниже вы увидите фотографии основного признака ветряной оспы – сыпи. Как только начинают выскакивать прыщи, состояние больного в той или иной степени улучшается. Сыпь развивается в течение четырех стадий, переходящих одна в другую.
Своеобразные высыпания, имеющие вид розовых пятен 2 – 4 мм . Наблюдается на 2-3 день после высокого повышения температуры. При ветряной оспе гипертермия не статична, температура «скачет» от высокой до относительно нормальной несколько раз. Во время этих скачков как раз-таки и происходят высыпания.
Через несколько часов пятна преобразуются в папулы (небольшие бугорки над кожей). Зудящие папулы можно протирать раствором соды, но очень аккуратно, так как занесение инфекции чревато плохим заживлением, преобразованием сыпи в гнойничковую, что приведет к глубоким рубцам.
Везикулы (пузырьки), которые как раз и приносят больший дискомфорт на протяжении всего заболевания, в течение 20 часов образуются из красных пятен. В них содержится жидкость с большим количеством вирусов. Ни в коем случае не надо вскрывать пузыри, травмировать их или расчесывать. На месте лопнувшего пузыря выскакивает еще несколько красных пятен. Везикулы, являясь проявлением вируса герпеса, по внешнему виду идентичны с обычной «простудой» на губе.
В 80 % случаев везикулы заполняются гнойным содержимым, образуя пустулы. Приложить все усилия чтобы этого не произошло целесообразно, ведь после пустул шрамы остаются практически всегда.
Через 3-4 дня везикулы засыхают, превращаются в корочки и отпадают от тела, оставляя небольшое розовое пятно на месте прыщика. Запрещено самостоятельно отрывать корочки или повреждать их. Проникновение инфекции все еще возможно, также на теле останутся шрамы.
Легкая форма ветрянки это:
- 2-3 дня высыпаний;
- температура, не превышающая 38 градусов;
- на слизистых сыпь не проявляется.
Так проходит ветряная оспа у людей с хорошим иммунитетом, вакцинированных. Особого лечения не требует. Как правило лекарственные препараты не используются, однако, врач может назначить медикаментозное лечение.
Более тяжелой и распространенной формой будет среднетяжелая:
- наблюдается около 7 дней высыпаний,
- сильная интоксикация,
- температура 38-39 градусов,
- сыпь на разных участках с большой частотой,
- сильный зуд.
При таком течении применяются противовирусные и антигистаминные таблетки, мази.
В отличие от предыдущих форм, пациенту с тяжелой формой предстоит лечение в стационаре, так как существует большой риск летального исхода. В домашних условиях соблюдение всех принципов лечения ветрянки не представляется возможным.
- Огромное количеством высыпаний на теле, в том числе на слизистых;
- Температура выше 39 градусов;
- Проявления со стороны желудочно-кишечного тракта: понос, рвота, тошнота;
- Зуд на всей поверхности тела.
Основные цели лечения ветрянки – это снятие симптомов и создание антибактериального пространства вокруг больного.
В зависимости от формы врач назначает препараты, обеспечивающие быстрое лечение и предотвращение осложнений на различные органы.
Важно начать прием противовирусных препаратов с момента самых первых симптомов ветряной оспы. Оспины распространяются не только на коже, но и на слизистых и различных внутренних органах.
Ниже таблица, где указаны симптомы и как лечить, чтобы достигнуть нужного результата:
| Симптом | Цель | Лечение |
| Повышенная температура (выше 38,5 градусов Цельсия) | Нормализация температуры тела | Жаропонижающие средства, исключая ацетилсалициловую кислоту. Обильное витаминизированное питье. |
| Ослабление иммунитета | Повышение иммунитета | Прием поливитаминов |
| Боль и зуд в области пораженной слизистой | Снятие болевых ощущений | Полоскание, промывания противовоспалительными, противобактериальными отварами, растворами. |
| Зуд на местах высыпаний | Прекратить зуд | Противоаллергические препараты, примочки с содовым раствором на 5 минут к наиболее зудящим участкам кожи, слабый прохладный душ |
| Распространение вируса в организме | Исключение осложнений, уменьшение токсического воздействия вирусов на организм | Прием противовирусных препаратов по специальной схеме |
| Ломота в теле | Уменьшение боли в поясничной, плечевой и других областях | Прием противовоспалительных препаратов |
Раствор бриллиантовый зеленый, применяемый в лечении ветрянки, обладает дезинфицирующими свойствами, так как содержит 70% спирт , но главное свойство, на самом деле, это идентификация сыпи.
Определить последнее высыпание без зеленки очень сложно. Спирт может раздражать воспаленною кожу и от этого зуд усиливается. Для обработки везикул подойдет противовирусная мазь “ Оксолин “.
Не смотря на широкое распространение болезни и кажущуюся легкость протекания, тяжелые последствия, увы, очень часто сопровождают эту болезнь.
Вирусное инфекционное заболевание может наложить отпечаток на любой орган системы человека. С особым внимание нужно подходить к лечению и соблюдению правил постельного режима уже в первый день ветрянки.
Основные системы организма, подпадающие под удар осложнений после ветряной оспы:
- В отношении сердечно-сосудистой системы вирус очень суров, так как может вызвать осложнение разной степени, вплоть до порока сердца;
- Кости и мышцы, наряду с сердцем, могут быть поражены также, заболевания характеризуются воспалительными процессами и болевыми ощущениями. Требуется длительное лечение;
- Осложнения на нервную систему, наверное, самые опасные из всех, так как может развиться паралич организма. Когда центральная нервная система подвергается токсическому действию вирусов герпеса 3 типа, в любой момент может наступить летальный исход;
- Дефекты в работе легких, бронхов и других частей дыхательной системы обусловлены столкновением с ветряной оспой;
- Печень и почки дают сбой в работе при поражении ветряной оспой. Гепатит А и нефроптоз, как последствия «детской» болезни дают о себе знать при неправильном лечении ветрянки.
В период повышения температуры нежелательно принимать водные процедуры, но все же необходимо держать тело в чистоте, дабы уменьшить риск инфицирования высыпаний.
- Можно принимать прохладный со слабым напором душ, исключая вскрытие или повреждение пузырьков. Кожу аккуратно промочить полотенцем. Необходимо менять постельное и нательное белье ежедневно, содержать комнату больного в чистоте.
- Исключить попадания бактерий на участки кожи, пораженные сыпью. Дезинфицирующим раствором обрабатывать каждую везикулу. Выбирайте такой препарат, который будет подсушивать вашу сыпь, для скорейшего ее исчезновения.
- Возможные высыпания на гениталиях требуют особого ухода, после каждого похода в туалет необходимо подмывание , лучше если это будет какой-либо дезинфицирующий раствор.
- Для обработки сыпи в интимных местах хорошо подходит мазь «Ацикловир» . Для удобства и уменьшения натирания больных участков тела вы можете отказаться на период особенно болезненных ощущений от нижнего белья, но следите за чистотой окружающего вас помещения.
- Не наносите на слизистые спиртосодержащие препараты – это вызовет еще больший дискомфорт: зуд и жжение. Для уменьшения зуда могут помочь примочки с прохладным раствором соды, розового раствора перманганата калия. Достаточно держать примочку до 5 минут.
- Ротовую полость, если она поражена сыпью, необходимо полоскать дезинфицирующим, противовоспалительным раствором. Подойдет отвар противовоспалительных трав или слабо розовый раствор перманганата калия.
Что касается лекарственных препаратов, то доктор может выписать вам противовирусные, антигистаминные, успокаивающие лекарственные средства, которые достаточно хорошо снизят ваши дискомфортные ощущения.
Соблюдайте строго постельный режим, не перенапрягайтесь, не переживайте, увеличьте количество выпиваемой жидкости в сутки, особенно если вы принимаете противовирусные препараты, дабы избежать возможных осложнений, направленных на ваши почки.
Важно! Исключите из рациона жирную, острую и вызывающую аллергию пищу – это снизит риск возможности новых высыпаний, и ускорит выздоровление.
Если в суете вдруг настигла ветрянка, не расстраивайтесь! Да, возможно первые дни вы будете чувствовать себя не очень хорошо, но, если вы будете следовать всем рекомендациям доктора, бережно относится к своей коже, принимать все необходимые меры по предупреждению осложнений, уверяю вас, все пройдет лучше, чем вы думаете.
источник
Ветрянка у взрослых – формы и стадии, симптомы и первые признаки, диагностика и лечение, профилактика (прививки), фото больных ветряной оспой. Какие последствия и осложнения бывают после ветрянки у взрослых?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Ветряная оспа (ветрянка) – инфекционное заболевание, вызываемое разновидностью вируса герпеса. Ветрянку принято считать детской болезнью, потому что большинство людей переносят ее в дошкольном и школьном возрасте. Однако если заражения не произошло в детстве, то заболеть ветряной оспой можно в любом возрасте.
Вспышки ветрянки среди взрослых часто случаются в закрытых коллективах, в армии среди новобранцев, в интернатах для людей с ограниченными возможностями. Также в группе риска родители дошкольников, не имеющие иммунитета. Заболеваемость не зависит от пола и расы.
Ветрянка у взрослых людей имеет свои особенности:
- взрослые тяжелее переносят болезнь;
- сильнее, чем у детей, выражена интоксикация;
- температура поднимается до 40 градусов и выше;
- сыпь появляется лишь на 2-3 день болезни;
- высыпания многочисленные и могут покрывать всю поверхность лица и туловища;
- у половины взрослых больных элементы сыпи нагнаиваются, образуются пустулы;
- на месте глубоких воспалений остаются рубцы – оспины;
- у 20-30% больных возникают осложнения.
Особенно тяжело ветрянку переносят больные с ослабленным иммунитетом и люди старше 50 лет.
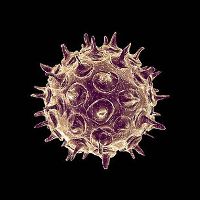
Вирус может существовать исключительно в организме человека. В окружающей среде он гибнет в течение 15 минут. Этому способствует высыхание, нагревание, замораживание. Возбудитель ветрянки не передается через вещи и третьих лиц. Животные не болеют ветряной оспой и не могут служить переносчиками инфекции.
Основные характеристики вируса ветрянки, позволяющие поражать большое количество людей – летучесть и восприимчивость. Вирусные частицы с воздушными потоками разлетаются и проникают в соседние комнаты, квартиры и с одного этажа на другой. А высокая восприимчивость людей к вирусу ветрянки означает, что при контакте с больным заражаются практически все люди, не переболевшие ранее. В семье, где заболел один человек, риск заболевания остальных домочадцев составляет 80-90%. Причем у тех, кто заразился позднее, болезнь протекает тяжелее и с большим количеством высыпаний.
Источник заражения и основной резервуар инфекции – человек, больной ветрянкой. Существует риск заражения от человека с опоясывающим лишаем.
Пути заражения – воздушно-капельный и трансплацентарный, когда вирус передается от матери плоду через плаценту.
Инкубационный период – 10-21 день, чаще 14-17. За это время вирус размножается на слизистых оболочках носоглотки и распространяется по лимфатической системе.
Иммунитет к ветрянке вырабатывается после перенесенной инфекции. Считается, что постинфекционный иммунитет обеспечивает пожизненную защиту от заражения. Однако у некоторых людей фиксируют повторные случаи ветряной оспы, что связано с ослаблением иммунной защиты.
Что происходит в организме больного?
1. Вирус размножается на слизистых оболочках верхних дыхательных путей.
2. Его количество быстро увеличивается. Через небные миндалины вирус проникает в лимфатическую систему, угнетая ее работу и снижая активность Т-лимфоцитов.
3. Вирус выходит в кровь в конце инкубационного периода. Вирусные частицы и продукты их обмена, присутствующие в крови, вызывают повышение температуры, слабость и другие признаки интоксикации.
4. Вирус проникает в нервные ганглии – ядра спинномозговых нервов, вызывая лизис (разрушение) нервных клеток. В дальнейшем вирус пожизненно сохраняется в нервных ганглиях. При ослаблении иммунитета он активизируется и распространяется по ходу нерва, провоцируя развитие опоясывающего лишая.
5. Вирус оседает в клетках эпидермиса. Он вызывает появление вакуолей – внутриклеточных элементов, напоминающих пузырьки. Вакуоли соседних клеток сливаются между собой, образуя полости, которые являются основой папул. Эти папулы заполняются жидкостью, в которой содержится большое количество вирусных частиц и белковых молекул. Содержимое папулы является хорошей питательной средой для бактерий, поэтому элементы сыпи могут нагнаиваться. В этом случае на месте папулы образуется пустула (пузырек с гнойным содержимым).
6. Пузырек лопается, его содержимое изливается на кожу. На месте пузырька образуется корочка, под которой происходит заживление эпидермиса.
7. Начиная с первых дней болезни иммунная система распознает возбудителя и начинает вырабатывать иммуноглобулины, которые связывают токсины и стимулируют фагоцитоз (поглощение) вирусных частиц. В дальнейшем противоветряночные антитела остаются в крови переболевшего человека пожизненно. Они обеспечивают защиту от повторного заболевания ветрянкой.
В развитии болезни выделяют несколько периодов:
- Инкубационный период – вирус размножается в клетках слизистой носоглотки. Симптомы болезни отсутствуют.
- Продромальный период – выход вируса в кровь. Симптомы: повышение температуры, ухудшение общего состояния, слабость, потеря аппетита.
- Период высыпаний – активная фаза болезни, когда вирус локализуется в эпидермисе. Характеризуется появлением сыпи и зуда, что сопровождается повышением температуры.
- Период образования корочек – элементы сыпи подсыхают. В организме активно вырабатываются противоветряночные антитела, которые обеспечивают связывание вируса и выздоровление.
Симптомы ветрянки у взрослых:
| Механизм развития | Проявления | |
| Общая интоксикация | Токсины, образующиеся в процессе жизнедеятельности вируса, отравляют нервную систему. |
Первые признаки ветрянки напоминают грипп. У взрослых интоксикация выражена сильно. |
| Повышение температуры | В процессе гибели вирусных частиц образуются пирогены – вещества, провоцирующие повышение температуры. Большое количество пирогенов попадает в кровь во время массовых высыпаний. | Волновая лихорадка – за период болезни происходит 2-3 подъема температуры, которые совпадают с массовыми подсыпаниями. Температура повышается до 38-40 градусов. Температура при ветрянке у взрослых держится 3-9 дней, в зависимости от тяжести протекания болезни. Длительная лихорадка свыше 10 дней указывает на развитие осложнений. |
| Сыпь | Для ветряной оспы характерна пятнисто-папулезная сыпь. Ее появление связано с вирусным поражением клеток эпидермиса. Элементы сыпи проходят в своем развитии несколько стадий: пятна, папулы (узелки) и везикулы (пузырьки). Все они могут присутствовать на одном участке кожи. | У взрослых больных ветряночная сыпь появляется на 2-3 день после повышения температуры. Пятна. На коже верхней половины тела появляются округлые красные пятна, размером от 3 мм до 1 см.  Папулы (инфильтраты) – узелки без полости, расположенные в центре пятен. Формируются на протяжении 2-3 часов. Везикулы – пузырьки, заполненные прозрачным содержимым. Имеют полушаровидную форму, располагаются на гиперемированной (красной) основе. Образуются на месте красных пятен, на протяжении 12-20 часов. Корочки образуются на месте лопнувших везикул. В среднем с момента появления пятна до формирования корочки проходит 5-7 дней. Подсыпания происходят хаотично на любом участке тела с интервалом 1-2 дня. Их численность варьирует от единичных при легких формах, до 2000 при тяжелом течении болезни. |
| Кожный зуд | Изменения в эпителиальных клетках вызывают раздражение чувствительных нервных окончаний, которые находятся в коже. С них нервный импульс поступает в центральную нервную систему и воспринимается мозгом как зуд. | Зуд появляется одновременно с пятнами на коже. Он беспокоит больных вплоть до образования корочек. Зуд усиливается в ночные часы, когда меньше отвлекающих факторов. |
| Высыпания на слизистой рта | В клетках слизистых оболочек происходят те же процессы, что и в коже. | Высыпания появляются одновременно с сыпью на коже. На слизистой десен, небных дужек и мягком небе образуются красные пятнышки 3-5 мм. Со временем из пятна формируются узелки, а затем пузырьки. Через несколько часов на их месте появляются язвочки (афты), покрытые бело-желтым налетом. Язвочки вызывают сильную болезненность. Аналогичные высыпания появляются на слизистой оболочке влагалища у женщин. Они вызывают сильный зуд и дискомфорт. 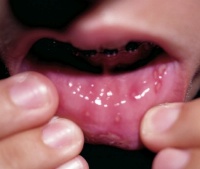 |
Выделяют несколько классификаций ветрянки
1. По тяжести течения
- Легкая форма у 7-10% больных. Температура повышается до 38 градусов. Общее состояние удовлетворительное. Количество высыпаний умеренное.
- Среднетяжелая форма у 80%. Температура 38-39 градусов. Выраженная интоксикация – слабость, тошнота, рвота, ломота в мышцах и суставах. Высыпания обильные, сопровождаются сильным зудом.
- Тяжелая форма у 10%. Температура 39-40 градусов. Общее состояние тяжелое, сильная слабость, многократная рвота, головная боль. Высыпания могут покрывать всю поверхность кожи. Развиваются различные осложнения. В тяжелой форме выделяют несколько вариантов течения:
- Геморрагическая форма. Встречается редко у больных с ослабленным иммунитетом, у которых ранее наблюдались геморрагические заболевания – поражения кровеносных сосудов: геморрагический диатез, васкулиты, тромбоцитопатии, нарушения свертываемости крови. Сопровождается развитием геморрагической сыпи (мелких кровоизлияний), гематом, синяков, кровоточивости десен, кишечных кровотечений.
- Буллезная форма. Одновременно с типичными везикулами на коже появляются большие дряблые пузыри – буллы. Они заполнены мутноватым содержимым и имеют складчатую поверхность. На месте их разрешения остаются длительно не заживающие раны.
- Гангренозная форма. Встречается крайне редко у сильно истощенных больных, при несоблюдении правил гигиены и плохом уходе. Развивается при инфицировании папул и присоединении вторичной инфекции. Вокруг папул образуется черная кайма, состоящая из некротизированной отмершей ткани. Болезнь сопровождается сильным жаром и интоксикацией.
2. По типу течения болезни
- Типичная форма проявляется интоксикацией, лихорадкой, характерной сыпью.
- Атипичная форма имеет несколько вариантов течения.
- Рудиментарная форма – подъем температуры до 37,5, единичные элементы сыпи, которые могут иметь вид пятен или узелков. Болезнь часто проходит незамеченной.
- К атипичным относятся гангренозная, буллезная и геморрагическая формы, описанные выше.
- Генерализованная (висцеральная) форма связана с массовым поражением внутренних органов. Возникает у людей с ослабленным иммунитетом, когда вирус размножается в клетках внутренних органов. Проявляется болями в животе и пояснице, тяжелым поражением печени, почек и нервной системы, снижением артериального давления и частоты пульса.
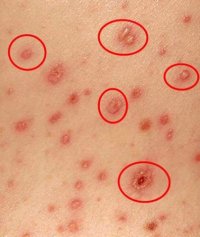
- Характерная сыпь, появившаяся на фоне повышенной температуры и ухудшения общего состояния;
- Периодические подсыпания, которые сопровождаются подъемом температуры;
- Ложный полиморфизм сыпи. На ограниченном участке кожи одновременно присутствуют различные элементы сыпи – пятна, узелки и пузырьки;
- Локализация сыпи на любом участке тела, кроме ладоней и подошв;
- Высыпания на слизистых рта, половых органах и конъюнктивах;
- Имел место контакт с больным ветрянкой.
После осмотра кожи и слизистых оболочек врач выслушивает состояние бронхов и легких, ощупывает живот, определяет размер печени. Обследование позволяет своевременно выявить наличие осложнений. В большинстве случаев в других исследованиях нет необходимости.
1.Общий анализ крови. Результат может быть в пределах нормы или свидетельствовать о воспалении – повышение СОЭ. Возможно увеличение уровня моноцитов и появление плазматических клеток.
2.Общийанализ мочи. Моча без изменений. Появление белка, эритроцитов и лейкоцитов свидетельствуют об осложнении со стороны почек.
3.Вирусоскопический метод:
- Содержимое везикул окрашивают методом серебрения и изучают под микроскопом.
- Выявление антигена методом иммунофлюоресценции. Материал для исследования – содержимое пузырьков и гнойников, корочки, слизь из афт во рту.
4.Вирусологические исследования – выявления возбудителя в тканях. Длительный метод, занимающий до 2-х недель. Из-за длительности и дороговизны в настоящее время не используется.
5.Серологический метод – выявление в крови иммуноглобулинов М и G – антител к вирусу варицелла-зостер, возбудителю ветрянки. Титр антител исследуют через 7-10 дней после начала заболевания. Повторное исследование проводят через 2-3 недели. Если количество антител возросло в 4 и более раз, это подтверждает диагноз «ветряная оспа».
В спорных случаях серологический и вирусоскопический методы позволяют отличить ветрянку от других заболеваний, имеющих схожие симптомы: опоясывающего герпеса, инфекции, вызванной вирусом Коксаки, везикулезного риккетсиоза, полиморфной экссудативной эритемы.
Ветрянка: диагностика, лабораторные исследования (иммунологический метод, иммунофлюоресценция, иммуноферментативный анализ, ПЦР), как отличить ветряную оспу от краснухи — видео
Допускается лечение ветрянки у взрослых на дому. При этом важно строго соблюдать постельный режим, правила личной гигиены и рекомендации врача.
Показания к госпитализации при ветряной оспе:
- развитие осложнений;
- тяжелая форма течения болезни;
- невозможность изолировать больного.
| Группа препаратов | Механизм лечебного действия | Представители | Способ применения |
| Противовирусные препараты | Угнетают образование ДНК, необходимых для размножения вируса ветряной оспы. | Ацикловир | Принимают внутрь, по 800 мг 4 раза в день в течение 7-10 суток. Внутривенно капельно при тяжелых формах по 5-10 мг/кг каждые 8 часов. Продолжительность лечения 5-10 дней. |
| Фамцикловир | По 500 мг внутрь 3 раза в день. Длительность приема 7-10 суток. | ||
| Валацикловир | По 1 г внутрь 3 раза в день в течение 7-10 суток. | ||
| Антигистаминные препараты | Н1-блокаторы уменьшают развитие аллергических реакций и проницаемость сосудов. Оказывают противозудное, успокаивающее и снотворное действие. | Тавегил | По 1 таблетке утром и вечером. При сильном зуде доза может быть увеличена до 4-х таблеток в сутки. |
| Хлоропирамин (Супрастин) | По 1 таблетке (25 мг) 3-4 раза в сутки. Принимают до образования корочек на всех высыпаниях. | ||
| Жаропонижающие средства | Применяют при температуре свыше 38,5°С. Препараты нормализуют температуру и уменьшают воспалительный процесс. | Панадол | Внутрь по 1 таблетке 3 раза в день после еды. |
| Ибупрофен | Внутрь по 400-600 мг 3-4 раза в день. Принимают после еды с достаточным количеством жидкости. | ||
| Антибиотики широкого спектра действия | Назначают при гнойных осложнениях и образованиях пустул. Останавливают бактериальную инфекцию и предотвращают появление оспин. | Оксациллин | Инъекционно внутримышечно по 1,0 г 4-6 раз в день 7 дней. |
| Цефазолин | Внутримышечно по 1,0 г 3 раза в день. Курс 7-10 дней. | ||
| Дезинтоксикационные средства | Растворы для внутривенного введения. Снижают концентрацию вирусных токсинов, способствуют их выведению, улучшают циркуляцию крови. Назначаются при тяжелых формах. | 5% раствор глюкозы | Внутривенно капельно по 1000-1500 мл в сутки. |
| Реополиглюкин | Внутривенно капельно по 1000 мл в сутки. | ||
| Специфический иммуноглобулин против вируса Varicella Zoster | Иммуноглобулины к вирусу Varicella Zoster, выделенные из сыворотки крови переболевшего человека. Антитела связывают возбудитель болезни, облегчая ее течение и ускоряя выздоровление. | Зостевир | Вводят внутримышечно 1 раз в день. Дозировка препарата 1,5-3 мл рассчитывается исходя из характера поражений. |
Самолечение при ветрянке недопустимо! Все лекарственные средства назначает врач.
Народные средства для лечения ветрянки не воздействуют на вирус. Они стимулируют иммунитет, повышают тонус организма и способствуют выведению токсинов. Ванны с добавлением лекарственных трав подсушивают высыпания и уменьшают зуд.
Средства для внутреннего применения:
- Сбор 1: плоды малины, анис, липовый цвет, кора ивы. Все ингредиенты измельчают и смешивают в равных пропорциях. 2 ст. л. ложки сбора заливают 0,5 литра горячей воды. Дают настояться в течение 30 мин. Принимают небольшими порциями в течение дня.
- Сбор 2: череда, календула, цветки ромашки. Смешивают в равных пропорциях. 6 ложек сбора заливают литром воды. Доводят до кипения, настаивают 30 минут. Принимают по 100 мл 4-5 раз в день.
- Раствор мумие. 10 г мумие растворяют в 100 мл воды комнатной температуры. Принимают утром, перед завтраком. Средство укрепляет иммунитет, стимулирует регенерацию кожи и оказывает антибактериальное действие.
Ванны:
- Цветки ромашки. 100 г цветков заливают 3-мя литрами воды, через 15 минут доводят до кипения, затем дают настояться 30 минут. Добавляют в воду для ванны. По желанию можно добавить 5-10 капель масла чайного дерева. Такая ванна избавляет от зуда, уменьшает вероятность гнойного воспаления кожи, успокаивает нервную систему.
- Отвар овса. 1 кг овса проваривают в 5-ти литрах воды в течение 30 мин. Такую ванну принимают для уменьшения зуда на ночь или каждые 4 часа. Каждый раз требуется готовить свежий отвар.
Ветряная оспа сопровождается высокой температурой и отравлением вирусными токсинами. У больных увеличивается затраты энергии и распад белка, угнетается функция пищеварительных желез и органов ЖКТ. Диета при ветрянке учитывает эти изменения и обеспечивает достаточное поступление энергетических веществ, воды и витаминов.
Питание больных должно быть разнообразным по составу. Пища дается в протертом и полужидком виде, особенно при поражении слизистой оболочки рта и глотки.
При ветрянке рекомендованы:
- слабые мясные и рыбные бульоны;
- котлеты и тефтели на пару;
- слизистые протертые супы;
- пюре или икра из овощей;
- кефир, йогурт и другие кисломолочные продукты;
- творог со сметаной, творожное суфле;
- взбитое яйцо или омлет на пару;
- не жесткие ягоды и фрукты, муссы, пюре и соки из них;
- соки с мякотью, некрепкий чай с лимоном или молоком, отвар шиповника.
После того, как восстановится слизистая ротовой полости и нормализуется температура, можно вернуться к обычному питанию.
До выздоровления необходимо соблюдать питьевой режим, особенно больным, принимающим ацикловир и другие противовирусные препараты. Воду можно пить в чистом виде или в виде компотов из сухофруктов и чая.
Частота развития осложнений ветрянки у взрослых в несколько раз выше, чем у детей. Последствия обнаруживаются у 30% больных и требуют применения антибиотиков.
- Бактериальная суперинфекция кожи, вызванная стрептококками и стафилококками – наиболее частое осложнение. На месте везикул формируются многочисленные фурункулы, абсцессы и флегмоны. Больные нуждаются в хирургическом лечении.
- Ветряночная пневмония – воспаление легких, вызванное вирусным поражением легочной ткани и формированием бактериальных инфильтратов. Развивается в 20-30% случаев. Характеризуется повышением температуры, кашлем, одышкой, болью в груди.
- Поражение внутренних органов. Вирус размножается в клетках внутренних органов: селезенки, поджелудочной железы, печени, легких, сердца. Характерно поражение сразу нескольких органов. На 3-5-й день болезни состояние больного значительно ухудшается, возникают сильные боли в животе. Летальность до 15%.
- Поражения центральной нервной системы. Проявляется через 21 день после начала болезни. Характеризуется поражением мозжечка, что проявляется нарушением равновесия, которое особенно заметно при смене положения тела, дрожанием конечностей, нистагмом (неконтролируемыми движениями глазных яблок). Также характерен энцефалит диффузного характера, неврологические последствия которого сохраняются длительное время. Проявления – головная боль, спутанность сознания и психические нарушения, тошнота, рвота, эпилептические припадки.
- Гепатит. Поражение печени – редкое осложнение ветрянки. Преимущественно развивается у больных с иммунодефицитом. Имеет высокую летальность.
- Люди, которые готовятся к трансплантации органов.
- Склонные к тяжелому течению ветряной оспы – геморрагические болезни, снижение иммунитета, возраст старше 50 лет.
- Пациенты из группы высокого риска заболевания. К ним относят:
- больных лейкозом;
- получающих иммуносупрессивную терапию (включая глюкокортикостероиды);
- пациентов со злокачественными опухолями;
- людей с тяжелыми хроническими патологиями – бронхиальная астма, коллагенозы, аутоиммунные заболевания, хроническая почечная недостаточность.
- Люди, которые находятся в близком контакте с пациентами из группы высокого риска заболевания – родственники, члены семьи.
- Медицинский персонал, особенно работающий в инфекционных отделениях.
- Работники дошкольных учебных заведений.
- Военнослужащие.
Вакцинация живыми вакцинами противопоказана:
- беременным;
- онкологическим больным;
- людям, страдающим СПИДом и первичными иммунодефицитными состояниями;
- получающим иммуноподавляющую терапию;
- при гиперчувствительности к компонентам вакцины и неомицину.
Для прививок от ветрянки взрослым используют специфический иммуноглобулин и живую вакцину.
Активная иммунизация против ветряной оспы – введение вакцины на основе живого ослабленного вируса Varicella Zoster. Обработанный специальным образом возбудитель вызывает легкую бессимптомную форму ветрянки. После этого происходит выработка специфических иммуноглобулинов, которые остаются в крови, обеспечивая длительный иммунитет.
- Окавакс – вакцина против ветрянки японского производства. Вводят однократно подкожно в дельтовидную мышцу. Препарат разрешен детям с 12-ти месячного возраста и взрослым. Подходит для экстренной профилактики в первые 72 часа после контакта с больным.
- Варилрикс – вакцина бельгийского производства. Препарат вводят подкожно в дельтовидную мышцу. Взрослым вакцину вводят 2-кратно: первую дозу в назначенный день, а вторую через 4-6 недель. Разрешен взрослым и детям с 9-месячного возраста. Подходит для экстренной профилактики в течение первых 96 часов после контакта.
Пассивная иммунизация против ветряной оспы – введение донорских антител против возбудителя ветрянки. Их получают с плазмы крови реконвалесцента (переболевшего ветрянкой). Антитела (IgG) нейтрализуют вирус, который уже присутствует в организме. Препарат не содержит самого вируса и не обеспечивает длительный иммунитет, в отличие от живых вакцин.
- Зостевир – препарат, содержащий иммуноглобулин против вируса ветряной оспы. Иммуноглобулин против вируса Varicella Zoster может использоваться для лечения и экстренной профилактики после контакта с больным. Разрешен для применения с первого дня жизни, а также беременным женщинам и кормящим матерям.
Определить наличие иммунитета к ветряной оспе помогает анализ крови на обнаружение антител к вирусу Варицелла-Зостер. Результата придется ожидать 6 дней. Положительный результат анализа говорит о том, что у человека уже есть иммунитет против ветряной оспы, и он не нуждается в прививке.
Повторная ветрянка у взрослых возможна, особенно у людей с ослабленным иммунитетом. Как правило, повторное заболевание протекает в более легкой форме.
Повторная ветрянка возникает у некоторых категорий:
- У людей с ослабленным иммунитетом. Такое состояние может возникнуть при длительном приеме антибиотиков, кортикостероидов, иммунодепрессантов;
- Прошедших курсы химиотерапии;
- Перенесших тяжелые эмоциональные потрясения;
- У людей с заболеваниями органов пищеварения и глубокими нарушениями питания.
Иногда повторной ветрянкой у взрослых называют опоясывающий лишай. Это заболевание вызывается вирусом, который остался в спинномозговых узлах после первого заражения ветряной оспой.
В редких случаях возможна ветрянка без температуры. Это так называемая стертая или абортивная форма.
Симптомы стертой формы:
- Легкое недомогание – слабость, снижение аппетита;
- Единичные элементы сыпи – несколько красных пятен и узелков, которые обычно не превращаются в пузырьки.
Причины ветрянки без температуры:
- Ослабленный иммунитет. Вирусы и продукты их распада не вызывают адекватный иммунный ответ.
- Ветрянка, перенесенная в раннем возрасте (до года). В таком случае ветрянка у взрослого человека считается повторной. В его крови присутствует незначительное количество антител, которые не дают вирусу активно размножаться и вызвать лихорадку.
- Прием препаратов, снижающих температуру. При первых симптомах ухудшения состояния многие занимаются самолечением и принимают препараты, содержащие парацетамол. Таким образом, они сбивают температуру, и картина болезни искажается.
Длительность неосложненной ветрянки у взрослых 9 дней с момента появления первых признаков. После этого врач может закрыть больничный лист.
На практике у 90% больных болезнь длится 10-14 дней:
- продромальный период (без сыпи) – 2-3 дня;
- период появления новых высыпаний – 3-4 дня;
- период образования корочек – 5 дней (с момента появления последних высыпаний).
Только после того, как последняя везикула покрылась корочкой, больной считается не заразным. Кожа полностью очистится от корочек через 2-4 недели.

Шрамы появляются, когда в пузырек попадают бактерии и развивается гнойное воспаление. В этом случае происходит расплавление глубоких слоев кожи. После отпадания корочки под ней обнаруживается углубление с неровными краями – оспина. В дальнейшем «ямка» остается, но выравнивается по цвету с окружающей кожей.
Как предотвратить появление шрамов после ветрянки?
- Соблюдение правил гигиены – регулярная смена белья, душ;
- Обработка сыпи антисептиками – зеленкой, фукорцином;
- Назначение антибиотиков широкого спектра при появлении первых пустул.
Что делать, если появились шрамы после ветрянки?
- Мази и гели для лечения рубцов. 2-3 раза в сутки втирают в рубец небольшое количество геля. При застарелых шрамах гель наносят под повязку на ночь. Курс лечения может занять от 1-го месяца до года. Для лечения используются:
- Контрактубекс;
- Альдара;
- Дерматикс;
- Келофибраза;
- Скаргуард.
- Введение под кожу коллагена. Вещество заполняет дефект кожи и стимулирует образование соединительных волокон.
- Химическийпилингс использованием фенола. Под воздействием агрессивных химических веществ удаляется ороговевший слой эпидермиса и дермы. После восстановления эпидермиса (занимает до 2-х недель) кожа приобретает гладкость.
- Лазерная шлифовка кожи. Сфокусированный лазерный луч проникает в поверхностные слои дермы и нагревает их, выпаривая воду. После регенерации клеток кожи ее поверхность выравнивается. Внимание: лечение углекислотным лазером может вызвать появление гипертрофического келоидного рубца, возвышающегося над кожей. Поэтому используется эрбиевый или карбондиоксидный лазер.
- Микродермабразия – механическая шлифовка кожи частицами твердого вещества (алмаза). В результате микротравм активизируется выработка коллагена. Процедура позволяет выровнять рельеф кожи и сделать рубцы менее заметными.
Автор: Исаева А.Д. Практикующий врач 2-й категории
источник