Ветрянка – причины, симптомы и диагностика, медикаментозное лечение ветряной оспы у детей и у взрослых, диетическое питание, фото. Через сколько дней после заражения появляются первые признаки заболевания? Помогает ли прививка от ветрянки?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Ветрянка или ветряная оспа – инфекционное вирусное заболевание, сопровождавшееся интоксикацией и пятнисто-пузырьковыми высыпаниями на коже и слизистых оболочках. Ветрянка очень заразна – заболевают практически все, кто контактировал с больным, и не болел до этого. После болезни вырабатывается стойкий пожизненный иммунитет.
Примечательно, что тяжесть протекания заболевания зависит от возраста. Дети переносят болезнь в легкой форме, а подростки и взрослые в более тяжелой. Также у них высок риск осложнений. Педиатры указывают, что у детей с активным темпераментом сыпь более обильная, чем у спокойных и флегматичных.
До ХVII века ветрянку считали смертельно опасным заболеванием – разновидностью натуральной оспы. С тех пор осталось название «ветряная оспа». Как отдельную болезнь ветрянку стали выделять в 1772 году, а вирус удалось исследовать лишь в середине ХХ века.
Вирус размножается только в организме человека, а в окружающей среде быстро гибнет при высыхании, под воздействием УФ лучей и любых средств для дезинфекции. В капельках слизи и слюны сохраняется до 15 минут. Обладает высокой летучестью – распространяется с потоком воздуха.
Источник инфекции – человек, больной ветрянкой, редко опоясывающим лишаем. Он становится заразным последние 2 дня инкубационного периода и 7-9 дней после появления сыпи.
Путь передачи – воздушно-капельный. Из организма больного вирус выделяется с капельками слюны при разговоре, кашле и дыхании. С током воздуха он заносится в другие помещения. Из-за того, что вирус неустойчив во внешней среде, он не передается через предметы или через третьих лиц. Возможен и вертикальный путь заражения, когда вирус проникает от зараженной матери к плоду через плаценту.
Восприимчивость к вирусу ветряной оспы очень высокая – заболевает почти 100% ранее не болевших людей. Это означает, что если человек, не имеющий иммунитета, пообщался с больным, то он гарантированно заболеет.
Инкубационный период ветрянки (от заражения до появления первых симптомов) длится 10-21 день, в среднем 14-17 день.
После болезни в организме вырабатывается стойкий пожизненный иммунитет. Считается, что повторно заболеть ветрянкой можно лишь в исключительных случаях. Младенцев первые 2-3 месяца жизни защищает врожденный иммунитет. Антитела к вирусу ветрянки им передаются от матери трансплацентарно. В дальнейшем титр антител в крови снижается, и ребенок может заболеть.
Численность больных ветрянкой увеличивается в осенне-зимний период. Крупные вспышки происходят в детских садах, школах и интернатах, при этом заражаются практически все дети, не болевшие ранее. Благодаря такой особенности к 15-16 годам 70% населения уже имеют иммунитет к ветрянке, приобретенный после болезни. Не заболевшие в детстве люди рискуют заразиться в более взрослом возрасте.
Ветрянка: какой путь передачи вируса ветряной оспы, как можно заразиться, сколько дней длится инкубационный период и само заболевание — видео
Инкубационный период. Вирус попадает на слизистую оболочку дыхательных путей. Он проникает в клетки и перестраивает их, заставляя продуцировать новые вирусные частицы. В дальнейшем вирус разносится по всему организму с током лимфы. В конце инкубационного периода он выходит в кровь.
Развитие болезни. Первые симптомы ветрянки связаны с вирусемией – наличием вируса в крови. У больных повышается температура и развивается интоксикация из-за отравления организма продуктами жизнедеятельности вируса.
Далее вирус ветрянки избирательно поражает клетки кожи и слизистых оболочек, что проявляется характерными высыпаниями – пятнисто-папулезной сыпью. Также вирус проникает в нервные ганглии, ответственные за иннервацию кожи. Кроме того, он угнетает иммунную систему, нарушая функции Т-лимфоцитов. В связи с этим у больного могут обостриться хронические заболевания. Дети во время и после ветрянки становятся особенно чувствительными к вирусным и бактериальным инфекциям.
Выздоровление и формирование иммунитета. Иммунная система распознает вирус и вырабатывает специфические антитела для борьбы с ним. Эти иммуноглобулины являются основой стойкого иммунитета. При повторном заражении они быстро распознают и уничтожают вирус.
Иммунитет не обеспечивает исчезновение вируса из организма. Возбудитель пожизненно продолжает существовать в нервных ганглиях – ядрах спинномозговых нервов, куда не могут проникнуть противовирусные антитела. Вирус не вызывает никаких симптомов, но при снижении защитных сил организма он активизируется, вызывая развитие опоясывающего лишая.
| Механизм возникновения | Как внешне или субъективно проявляется | |
| Лихорадка | Реакция организма на продукты обмена вируса, присутствующие в крови. | Температура повышается резко, она может увеличиваться на протяжении первых суток. Далее лихорадка носит волновой характер, причем подъем температуры совпадает с периодом появления новых высыпаний. Лихорадка держится 2-5 дней. При обильных высыпаниях до 9 дней. У детей температура может повышаться незначительно или оставаться в пределах нормы. |
| Симптомы общей интоксикации | Отравление центральной нервной системы токсинами, образующимися в результате болезни. | Сильная слабость, головная боль, ломота в теле, боль в пояснице, отсутствие аппетита. Возможны тошнота и рвота. У детей эти симптомы могут быть выражены слабо. |
| Сыпь | Вирус локализируется в эпидермисе. В пораженных клетках образуются вакуоли, которые сливаются с вакуолями соседних клеток. Образовавшиеся полости быстро заполняются жидкостью, содержащей большое количество вируса. Постепенно в содержимом пузырьков скапливаются токсины, клетки эпидермиса, волокна фибрина и нейтрофилы. Пузырек лопается, а его содержимое изливается на кожу. При его высыхании образуются корочки. | Сыпь появляется через 1-2 дня после повышения температуры. Во время новой волны высыпаний температура повышается, а состояние ухудшается. У детей сыпь может быть первым и единственным признаком болезни. В своем развитии сыпь проходит несколько стадий: Пятна – красные пятна округлой или овальной формы диаметром 5-10 мм. Через несколько часов они превращаются в прыщи. Папула – бесполостной красный узелок, который располагается в центре пятна. Везикулы (пузырьки) – полушаровидные образования, возвышающиеся над кожей. Имеют полость, заполненную прозрачным содержимым. Размер от спичечной головки до 1 см в диаметре. Пузырьки имеют очень тонкую поверхность и лопаются от малейшего повреждения. У некоторых больных везикулы нагнаиваются и превращаются в пустулы, оставляющие после себя рубцы. Корочки образуются на месте спавшихся пузырьков. |
| Локализация сыпи | Сыпь появляется на участках с хорошим кровоснабжением. При вирусемии возбудитель поступает сюда в большом количестве. | Первые элементы сыпи при ветрянке, как правило, обнаруживаются на шее, волосистой части головы и верхней половине туловища. Далее высыпания появляются хаотично на любом участке тела. |
| Количество элементов | Интенсивность сыпи зависит от формы протекания болезни. | У некоторых больных возможны единичные элементы сыпи, которые могут остаться незамеченными – стертая форма. Другая крайность – высыпания могут покрывать практически всю поверхность кожи. У тяжелых больных насчитывалось свыше 800 папул. |
| Поражение слизистых — экзантема | Вирус размножается в клетках слизистой оболочки, вызывая такие же изменения, как в эпидермисе. | Стадии развития высыпаний на слизистых: Красные пятна появляются на слизистых оболочках рта, глотки и половых органов одновременно с сыпью. Они обнаруживаются на конъюнктивах глаз, деснах, внутренней поверхности щек, на твердом и мягком небе. Пузырьки, заполненные прозрачной жидкостью, которые быстро лопаются. Слизистая в этом месте размягчается и разрушается. Афты – небольшие изъязвления на слизистых, дно которых покрыто беловатым или желтовато-серым налетом из ниток фибрина. Афты окружены красным ободком воспаленной ткани. Больной испытывает боль во время еды и разговора. При осмотре обнаруживается гиперемия (покраснение неба), красные пятна, пузырьки на слизистой. Язык обложен белым налетом. Появление афт на слизистой влагалища вызывает сильный зуд и дискомфорт в половых органах. |
- Ложный полиморфизм. На ограниченном участке кожи одновременно присутствуют элементы на разной стадии созревания: пятна, пузырьки и корочки. Это происходит из-за того, что элементы сыпи появляются не одновременно.
- Волнообразное появление – подсыпания происходят волнами. В среднем 3 этапа за период болезни.
- В отличие от натуральной оспы, первые элементы сыпи появляются на верхней части туловища. Лицо поражается во вторую очередь, и высыпания здесь менее обильные.
- Сыпь отсутствует на ладонях и подошвах.
- Отсутствие рубцов после сыпи. Сыпь не затрагивает ростковый слой кожи, обеспечивающий ее регенерацию. Поэтому после того как папула разрушается, образуется неглубокая поверхностная эрозия, которая бесследно заживает. Однако на месте расчесов, куда проникают бактерии, возникает глубокое воспаление. После заживления таких элементов остаются «оспины».
- После отпадания корочек остаются пятна пигментации, которые со временем бесследно исчезают.
| Особенности протекания | |
| Легкое течение | Температура до 38 градусов. Общее состояние удовлетворительное. Единичные элементы сыпи на всей поверхности тела, которые не достигают полного развития. Могут быть представлены пятнами или узелками. |
| Температура до 39 градусов, держится до 7 дней. Выраженная интоксикация – слабость, потеря аппетита. Большое количество высыпаний. | |
| Лихорадка 39-40 градусов до 9 дней. Сильная интоксикация – ломота в теле, сильная слабость, апатия, тошнота, рвота. Большое количество высыпаний на коже и слизистых оболочках. |
| Особенности протекания |
| Стертая форма. Температура нормальная. Нет жалоб на ухудшение общего состояния. Элементы сыпи единичные имеют вид пятен и узелков. Иногда сыпь вовсе отсутствует. |
| Буллёзная форма. Течение болезни такое же, как при типичной форме, однако сыпь представлена буллами. Это крупные дряблые тонкостенные пузыри, достигающие 1-2 см. Могут расти по периферии и сливаться с соседними пузырями. Буллы заполнены желтоватым мутным содержимым. После вскрытия на их месте медленнее образуются корочки. Эта форма чаще встречается у детей до 2-х лет. |
| Геморрагическая форма возникает при повреждении сосудистых стенок у людей, страдающих капилляротоксикозом и другими патологиями мелких сосудов. Отличается от типичной формы кровоизлияниями различного размера, которые образуются подкожно и на слизистых. Пузырьки заполнены кровянистым содержимым. После их вскрытия образуются корочки черного цвета. Возможны кровотечения из носа, десен и желудочно-кишечного тракта. |
| Гангренозная форма. Протекает с высокой температурой и сильной интоксикацией. Через 1-2 дней после появления сыпи вокруг пузырьков образуется черная некротическая кайма. Пузырьки крупные, заполненные гнойно-кровянистым содержимым. Развивается у больных с сильно ослабленным иммунитетом. Высок риск летального исхода. |
| Генерализированная форма – вызывает массивное поражение внутренних органов. Течение болезни очень тяжелое, иногда с летальным исходом. Симптомы обусловлены местом поражения. Развивается у больных, которые получают лечение стероидными препаратами. |
Форма ветрянки зависит от возраста больного. Дети до 12 лет болеют легко. Подростки тяжелее переносят ветрянку, у взрослых болезнь практически всегда протекает в среднетяжелой и тяжелой форме. Атипичные формы встречаются довольно редко у людей с ослабленным иммунитетом.
Ветрянка: первые признаки, симптомы и формы ветряной оспы, когда появляются первые высыпания, как справиться с зудом, может ли ветряная оспа протекать без температуры — видео
Лабораторные исследования при ветрянке применяют не часто. Для диагностики достаточно характерной пятнисто-папулезной сыпи. Дополнительные исследования назначают при тяжелых и атипичных формах болезни.
Общий анализ крови. Изменения указывают на воспаление. У больных повышается СОЭ. Увеличение количества палочкоядерных нейтрофилов, а также появление юных, незрелых форм нейтрофилов указывает на бактериальные осложнения.
Вирусоскопический метод – содержимое пузырьков окрашивают реактивами, содержащими серебро, после этого фрагменты вирусов изучают под микроскопом.
Вирусологический метод – полимеразная цепная реакция (ПЦР) позволяет повысить концентрацию фрагментов нуклеиновой кислоты. С ее помощью определяют ДНК вируса. Исследуемый материал – кровь и содержимое пузырьков.
Серологический метод – используются парные сыворотки для обнаружения антигенов в плазме крови больного:
- Реакция связывания комплемента РСК – изучает активность антител против возбудителя ветрянки.
- Реакция торможения гемагглютинации РТГА – используется для обнаружения вируса.
Лечение ветрянки зависит от формы протекания болезни. У большинства детей болезнь протекает легко, и лечение проводят в домашних условиях.
Показания к госпитализации при ветрянке. В инфекционное отделение, оснащенное изолированными боксами, госпитализируют:
- ослабленных детей;
- детей, проживающих в неблагоприятных социально-бытовых условиях;
- больных с тяжелыми формами болезни;
- при развитии осложнений.
Лечение ветрянки медикаментами
| Механизм лечебного действия | Представители | Способ применения | |
| Жаропонижающие средства | Нормализуют температуру в лихорадочном периоде. | Парацетамол (Тайленол, Панадол) | У детей доза рассчитывается соответственно возрасту: по 20 мг на 1 кг массы тела ребенка. У взрослых разовая доза 0,35-0,5 г (1-2 таблетки). Принимать после еды с большим количеством воды 2-3 раза в сутки. Превышение дозы вызывает необратимое повреждение печени. |
| Нурофен (Бонифен, Брен, Ибупрон) | Для детей в виде суспензии дозируют исходя из массы тела. Разовая доза 5-10 мг/кг. Взрослым внутрь по 0,2-0,6 г 3-4 раза в сутки после еды. | ||
| Антигистаминные препараты | Блокируют гистаминовые рецепторы, отвечающие за развитие аллергии. Уменьшают кожный зуд. | Супрастин | Детям в зависимости от возраста по 1/4-1/2 таблетки 2 раза в день. Взрослым по 1 таблетке 2-3 раза в день. |
| Фенистил | Детям по 3-10 капель 3 раза в день. Взрослым по 30 капель 3 раза в день. | ||
| Успокаивающие средства | Уменьшают зуд и бессонницу, связанную с ним. | Настойка валерианы | Детям по 1 капле на год жизни 2-3 раза в день. Взрослым по 20-30 капель 3-4 раза в день |
| Отвары ромашки, мяты | 2 ст.л. травы залить стаканом кипятка, настаивать 15 мин. Детям по 2 ст. ложки 2-3 раза в день. Взрослым по 100 мл перед едой 3-4 раза в день. | ||
| Противовирусные средства | Ускоряют выздоровление, уменьшает вероятность поражения внутренних органов. Назначаются взрослым, детям лишь для лечения тяжелых форм. | Ацикловир | Детям по 20 мг/кг 4 раза в сутки. Взрослым по 800 мг внутрь 4 раза в день в течение 7-10 суток. Принимают внутрь, запивая водой, не зависимо от приема пищи. |
| Фамцикловир | Взрослым по 500 мг внутрь 3 раза в день. Длительность приема 7-10 суток. Не рекомендуется для лечения детей. | ||
| Противовирусные и иммуномодулирующие средства | Обладают противовирусным и иммуномодулирующим действием. Способствуют активизации Т-лимфоцитов и других звеньев иммунной системы. Замедляют размножение вирусов. | Виферон свечи | Взрослым по 1 ректальной суппозитории 2 раза в сутки через 12 часов. Курс 5-10 суток. Детям рассчитывают дозу, умножая возрастную норму на площадь тела. |
| Гропринозин | Взрослым по 2 таблетки 3 раза в день. Детям из расчета 50 мг/кг в сутки. Дозу разделяют на 3 приема. Курс 7-10 суток. |
Внимание! При лечении больных ветряной оспой для снижения температуры нельзя применять Аспирин (ацетилсалициловую кислоту). При ветрянке он может вызвать поражение печени.
При лечении ветрянки у детей и легких форм у взрослых достаточно сбивать температуру и обрабатывать элементы сыпи. Необходимость приема лекарственных препаратов определяет врач.
- Постельный режим на период лихорадки. Детям с легкой формой болезни и нормальной температурой нет необходимости ограничивать активность.
- Для выведения токсинов рекомендовано пить больше жидкости.
- Элементы сыпи на коже обрабатывают:
- 10% раствором марганцевокислого калия (марганцовки);
- 1% спиртовым раствором бриллиантовой зелени.
- Для уменьшения кожного зуда рекомендовано смазывать кожу:
- камфорным маслом;
- водкой.
- Детям коротко стричь ногти для предотвращения расчесывания и занесения инфекции.
- Полоскать рот после приема пищи:
Легкие формы ветрянки можно лечить с помощью народных средств. Лекарственные растения стимулируют выработку противовирусных антител, укрепляют иммунитет и способствуют очищению кожи от сыпи.
- Черника. Применяют свежие ягоды, сок или отвар из сухих плодов и листьев. Черника обладает антисептическими свойствами и является «природным антибиотиком». Она сокращает лихорадочный период и предотвращает развитие гнойных осложнений. Свежие ягоды или сок принимают по 50-150 г 3 раза в день. Для приготовления отвара из сухих плодов или листьев 2 ст.л. сырья заливают 300 мл воды, кипятят на слабом огне 10 минут. Отвар остужают, процеживают и принимают по 100 мл 3 раза в день перед едой.
-
Настойцикория. Ускоряет выведение токсинов, повышает тонус организма и укрепляет иммунитет. Обладает противомикробными, противовоспалительными и жаропонижающими свойствами. Для приготовления настоя берут 1 чайную ложку высушенного измельченного корня на 1 стакан кипятка. Смесь проваривают 5 мин. на слабом огне, дают остыть. Детям 3 раза в день по 1 ст.л. Взрослым по 0,5 стакана 3-4 раза в день перед едой. В напиток можно добавить мед или молоко для вкуса.
- Корни петрушки. Благодаря мочегонному действию петрушка очищает кровь от токсинов, замедляет размножение вирусов и бактерий, улучшает аппетит. 2 ст.л. измельченных корней залить 0,5 л кипятка, укутать и дать настояться. Принимать по 100 мл 3-4 раза в день. Также полезно использовать зелень петрушки в пищу.
- Противозудная ванна. 1 кг ячменя или овса на 5 л воды. Проварить 10 минут остудить до нужной температуры, добавить в воду для ванны. Температура воды не выше 37 градусов. Во время купания не использовать мыло.
- Содовый раствор для компресса. Растворить 1 ч.л. соды в стакане теплой воды. Полученным раствором протирать кожу для уменьшения зуда и подсушивания высыпаний. Раствор можно использовать для компресса: 4-х слойную марлевую салфетку смочить содовым раствором и приложить к коже на 5-10 минут.
Диета при ветрянке должна быть направлена на выведение токсинов из организма и стимуляцию иммунитета. Облегчить процессы пищеварения помогает вареная или паровая пища. Желательно, чтобы блюда были пюреобразными и не горячими. Это особенно важно для больных, имеющих высыпания на слизистой оболочке рта.
При появлении первых симптомов ветрянки аппетит значительно ухудшается. Не стоит заставлять больного есть, особенно в период повышения температуры. Предлагайте пищу в те часы, когда удалось сбить температуру. Желательно есть понемногу, но часто – 4-5 раз в день.
Основойпитаниядолжны стать:- Хлеб из муки высшего сорта.
- Супы, не жирные, не наваристые.
- Мясо животных и птицы в виде суфле, фрикаделек, паровых котлет и тефтелей.
- Молоко и молочные продукты – йогурт, кефир, нежирный творог.
- Яйца всмятку, паровой омлет.
- Полужидкие каши с добавлением молока или бульона.
- Приготовленные на пару овощи – овощное рагу, икра, пюре.
- Ягоды и не жесткие фрукты, очищенные от кожуры. Соки, компоты, кисели, муссы, желе из них.
- Отвар шиповника, некрепкий чай с медом или молоком.
Из меню исключают:
- Жирные и жареные блюда.
- Острые закуски.
- Копченые продукты – мясо, рыба, колбаса.
- Продукты, вызывающие газообразование – капуста, редька, редис, бобовые.
- Острые сыры, жирная сметана, сливки.
- Крепкий чай, кофе, спиртные напитки.
Лечение ветрянки: жаропонижающие, противовирусные, антигистаминные препараты, обработка сыпи, гигиенические мероприятия, питание — видео
Ветрянка: осложнения у грудничков; как протекает ветряная оспа при беременности, как избежать негативных последствий для плода; как устранить рубцы и шрамы после ветрянки; когда можно мыться (рекомендации педиатра) — видео
Профилактика ветрянки основывается на своевременном выявлении и изоляции больного:
- При обнаружении признаков ветрянки у ребенка или взрослого необходимо вызвать врача на дом. Нельзя самостоятельно идти в поликлинику или в другие общественные места, чтобы не заразить окружающих.
- Больной ребенок или взрослый изолируется от окружающих с момента выявления болезни. Вернуться в коллектив он может через 8 дней с момента появления последнего элемента сыпи.
-
В группах детских садов накладывают карантин на 21 день, начиная с последнего дня посещения заболевшего ребенка. В группу не принимают детей, отсутствовавших в последний день перед карантином. Исключение составляют дети, которые перенесли ветрянку ранее. При выявлении больного в школах и других учебных заведениях карантин при ветрянке не вводится.
- Вирус быстро погибает в окружающей среде, поэтому дезинфекцию и генеральную уборку с применением дезсредств не проводят. Достаточно ежедневной влажной уборки и проветривания.
Профилактические мероприятия относительно контактных лиц
Контактными считаются люди, которые общались с больным или находились с ним в одном помещении за 2 дня до появления сыпи и до 8-го дня с момента появления последнего элемента сыпи:
- На протяжении 21-го дня контактным всех возрастов необходимо уделять особое внимание. При повышении температуры, покраснении слизистой зева или любых высыпаниях на коже необходимо вызвать врача.
- Контактные дети до 7-ми лет (посещающие детские сады) не допускается в дошкольные учреждения с 11-го по 21-й день с момента контакта. Если точной даты контакта нет, то контактный ребенок изолируется на 21 день.
- Контактные дети старше 7-ми лет и взрослые. Не подлежат разобщению, они могут продолжать ходить в школу и посещать общественные места до появления первых признаков болезни.
- Экстренная вакцинация контактных может быть рекомендована детям с ослабленным иммунитетом и беременным женщинам. Используются препарат Окавакс или противоветряночный иммуноглобулин. Введение этих лекарственных средств в первые трое суток после контакта защищает от развития болезни.
Повторное заражение ветрянкой возможно при условии, что в крови человека недостаточно высокий уровень антител IgG к вирусу ветряной оспы. Несколько десятилетий назад повторная ветрянка была исключением, а сейчас считается, что вероятность составляет до 10%.
Причины повторного заражения ветрянкой:
- Значительное снижение иммунитета – заражение ВИЧ, длительный прием системных кортикостероидов и иммунодепрессантов, жесткие диеты и голодание, физическое и психическое истощение.
- Низкий уровень противоветряночных антител. Такая ситуация возможна, если человек перенес ветрянку в раннем возрасте. На первом году жизни иммунная система не достаточно сформирована, поэтому может не обеспечить адекватную защиту.
- Заражение другой разновидностью вируса герпеса. Сыпь могут вызывать 1, 2 и 6-го типа.
- Диагностическая ошибка. Пузырьковая сыпь может быть симптомом не только ветрянки. Возможно, в первый раз за ветряную оспу ошибочно были приняты везикулезный риккетсиоз, укусы блох или других насекомых.
Больной ветрянкой считается заразным за 2 суток до появления сыпи и 5 дней после появления последнего элемента.
При легких и среднетяжелых формах больной ветрянкой заразен 9 дней с момента появления первого прыща.
100% вероятность заражения – пребывание с больным в закрытом помещении, общественном транспорте. А также в любых ситуациях, когда слюна больного попадает на слизистую рта здорового человека – при поцелуе, питье из одной чашки и т.д. Заражаются все, кто не болел ветрянкой ранее.
Высок риск до 80% при общении с больным на улице – при разговоре и кашле капли слюны распространяются на расстояние 1-2-х метров. Если они попадают на слизистую дыхательных путей восприимчивых людей, то заражение произойдет. Однако солнечный свет и потоки воздуха уменьшают возможность заражения.
Отсутствует риск заразиться через личные вещи и игрушки больного или через третьих лиц. Например, родители больного ребенка или воспитательница, в группе которой есть вспышка ветрянки, не могут переносить инфекцию.
Дети с легкими формами ветрянки с нормальной температурой могут гулять на улице. При этом необходимо позаботиться, чтобы исключить контакт с другими людьми. Больной может заразить не болевших жильцов подъезда и тех, кто окажется поблизости на улице, а для людей с ослабленным иммунитетом ветрянка может быть очень опасна.
Помните, что для больного ребенка нежелательны активные игры, пребывание на солнце и переохлаждение.
Взрослые должны соблюдать постельный режим до полного выздоровления. Нежелательная физическая активность может стать причиной развития осложнений.
Врачи «старой школы» не рекомендуют мочить сыпь, аргументируя это риском нагноения пузырьков. Западная медицина, напротив, советует принимать ванны для уменьшения кожного зуда. Современные инфекционисты рекомендуют принимать душ при сильном зуде (каждые 4 часа) или 1 раз в день в качестве обычной гигиенической процедуры.
Существует опасность занесения бактерий через полотенце. Поэтому оно должно быть чистым и выглаженным горячим утюгом. Допустимо пользоваться мягкими одноразовыми бумажными полотенцами.
Опасность ветрянки прибеременности зависит от срока, на котором пребывает женщина.
- Первые 8-10 недель беременности ветрянка может вызвать выкидыш или привести к замершей беременности. Если этого не произошло, то риск развития осложнений у плода менее 5%.
- 2-3-й триместр риск для плода минимальный – не превышает 2%.
- Срок свыше 37 недель – риск развития у ребенка врожденной ветрянки достигает 25%.
Возможные последствия для плода (аномалии развития): недоразвитие конечностей, поражения глаз и зрительного нерва, патологии нервной системы, поражения кожи, опоясывающий герпес.
Лечение ветрянки у беременных. При легких формах специфической терапии не назначается, достаточно пить больше жидкости и обрабатывать элементы сыпи. Последние исследования показали, что у беременных низкий риск развития пневмонии и других поражений внутренних органов.
При тяжелых формах проводят лечение Ацикловиром, который не оказывает негативного влияния на плод. Суточная доза 4 г, длительность лечения 7-12 дней.
Что делать беременной женщине, которая переболела ветрянкой?
- УЗИ – помогает определить, вызвала ли ветрянка у беременной патологию в развитии плода.
- Амниоцентез – забор и обследование амниотической жидкости из матки. Проводят, если результат УЗИ указывает на нарушения развития.
- Консультация генетика. Врач определяет риск развития аномалий на основе результатов УЗИ и амниоцентеза.
В случае выявления тяжелых осложнений развития плода врач может порекомендовать прерывание беременности.
Что делать беременной, если был контакт с больным ветрянкой?
- Сделать анализ крови на наличие антител, обеспечивающих иммунитет к ветряной оспе. Это исследование показывает, может ли женщина заразиться ветряной оспой.
- Женщинам, у которых низкий титр антител (нет иммунитета к ветрянке), вводят противоветряночный иммуноглобулин в первые 72-96 часов после контакта. Дозировка 1 мл/кг внутривенно или 0,5 мл/кг внутримышечно.
- На сроке свыше 37 недель проводят токолиз – женщине вводят препараты, позволяющие отсрочить роды. В этом случае, даже если женщина заболевает, то плоду через плаценту передаются антиветряночные антитела, и болезнь у ребенка протекает в более легкой форме. Таким образом свести к минимуму риск развития тяжелой врожденной ветрянки у плода.
Как проходят роды у больных ветрянкой?
Женщины, больные ветрянкой, рожают в обсервационном отделении. Специального ведения родов при этом не требуется.
После родов женщину с ребенком изолируют в отдельный бокс. Новорожденному для профилактики назначают курс Ацикловира и пассивную иммунизацию противоветряночным иммуноглобулином. Врач наблюдает за новорожденными на протяжении 2-х недель.
Ветрянка у новорожденных или врожденный ветряночный синдром развивается у младенцев, матери которых переболели ветрянкой в последние недели беременности. В этом случае вирус ветряной оспы передается плоду через плаценту. Ребенок рождается с признаками ветряной оспы либо симптомы проявляются в первые недели жизни.
Существуют 3 варианта течения ветряной оспы у новорожденных
- Сыпь появляется в первые 4 дня после рождения или позже 12-го дня. Такое заболевание протекает в легкой форме. Младенца защищают материнские антитела, которые он успевает получить через плаценту, и у него имеется материнский иммунитет.
- Сыпь появляется на 5-11-й день после рождения. При этом в 50-60% случаев болезнь протекает в тяжелой форме, что становится причиной летальных исходов у 20-30% младенцев с врожденным ветряночным синдромом.
- Сыпь появилась позже 21-го дня. Это говорит о послеродовом заражении ветрянкой. Иммуноглобулины в грудном молоке обеспечивают легкое протекание болезни.
Признаки ветрянки у новорожденных:
- Пятнисто-папулезная сыпь, характерная для ветрянки.
- Высыпания по типу опоясывающего лишая, связанные с проникновением вируса в нервные ганглии.
- Повышение температуры.
- Вялость, отказ от груди.
Лечение ветрянки у новорожденных проводят в стационаре.
Вводят Ацикловир внутривенно по 10—15 мг/кг каждые 8 часов. Длительность лечения 5-7 дней.
Обязательным элементом лечения является грудное вскармливание. Вместе с материнским молоком ребенок получает антитела для борьбы с вирусом ветрянки.
Прививка от ветрянки существует и ее эффективность превышает 90%.
Препараты для вакцинации:
- Противоветряночный иммуноглобулин – готовые специфические противоветряночные антитела для борьбы с вирусом ветряной оспы. Их получают из крови людей, переболевших ветрянкой. Иммуноглобулин вводят людям, с ослабленным иммунитетом, которые контактировали с больным. Детям внутримышечно из расчета 0,2 мл/кг, взрослым внутримышечно по 0,5 мл/кг.
- Варилрикс (Бельгия) – содержит живой ослабленный инактивированный вирус ветряной оспы. Препарат используют для вакцинации здоровых, не болевших людей любого возраста. Однократно для детей в возрасте от 9 месяцев до 13 лет. Двукратно с интервалом 6-10 недель для подростков старше 13 лет и взрослых.
- Окавакс (Япония) – живая вакцина на основе ослабленного вируса ветряной оспы. Ее используют для вакцинации здоровых не болевших людей. Вводится однократно в любом возрасте. Подходит для экстренной профилактики после контакта с больным.
Длительность иммунитета, приобретенного после вакцинации живой вакциной – 10-20 лет. В будущем у 4-5% привитых после заражения может развиться ветрянка в легкой форме.
В западных странах (США, Канада, Германия) вакцинация от ветрянки входит в Национальный календарь прививок. Однако среди наших врачей бытует мнение, что ветряной оспой лучше переболеть в детском возрасте, когда заболевание переносится в легкой форме. В РФ и странах СНГ вакцинация не обязательная, поэтому, делать ли прививку против ветряной оспы, родители решают самостоятельно.
Вакцинацию живой вакциной против ветряной оспы рекомендуют делать отдельным категориям населения, не болевшим ветрянкой:
- женщинам, планирующим беременность;
- всем детям 2-х лет, не болевшим ветрянкой ранее;
- детям старше 2-х лет, выезжающим в летние оздоровительные учреждения;
- детям, страдающим:
- онкологическими болезнями;
- гематологическими патологиями;
- аутоиммунными заболеваниями;
- коллагеновой болезнью;
- тяжелой формой бронхиальной астмы;
- хронической почечной недостаточностью;
- членам их семей.
Последствия введения живых вакцин развиваются у 4-5 человек из 100 привитых. Возможные побочные эффекты:
- недомогание;
- повышение температуры до 38 o С;
- отдельные элементы сыпи, характерной для ветрянки;
- боль в месте введения препарата.
Абсолютные противопоказания для вакцинации против ветрянки:
- первичный и вторичный иммунодефицит;
- аллергическая реакция на вакцину или отдельные ее компоненты;
- беременность и кормление грудью.
Автор: Исаева А.Д. Практикующий врач 2-й категории
источник
На сегодняшний день ветряная оспа является одним из самых заразных и распространённых заболеваний. Профилактика этой болезни очень важна, ведь опасными являются не столько её симптомы и проявления, сколько осложнения, которые могут развиться вследствие размножения вируса и присоединения бактериальной флоры. Поэтому врачи настоятельно рекомендуют делать прививки от ветрянки. Вакцинация необходима не только детям, но и взрослым.
Ветрянка или ветряная оспа — это острая инфекционная болезнь, которая вызывается вирусом ветряной оспы (Varicella Zoster virus) и является весьма контагиозной (т.е. заразной). Попадая через слизистую оболочку носоглотки или конъюнктивы глаз в организм человека, вирус вызывает симптомы заболевания: высокую температуру, сыпь в виде пузырей с жидкостью в области волосистой части головы и шеи. Высыпания в дальнейшем распространяются по всему телу, что сопровождается сильным зудом. В случае присоединения бактериальной инфекции, на месте лопнувших пузырей, возникают язвы и шрамы. Признаки болезни проявляются приблизительно через 14 дней после заражения.
Для детей заболевание менее опасно, чем для взрослых. Но новорождённые и лица с ослабленным иммунитетом имеют высокий риск развития осложнений (менингит, энцефалит, пневмониты и гломерулонефрит). Более того, у каждого пятого заболевшего старше 50 лет возможно возникновение опоясывающего герпеса.
Следы от сыпи при ветрянке могут остаться на всю жизнь
У переболевшего ветрянкой развивается пожизненный иммунитет. Кроме того, дети, рождённые от матери, которая перенесла заболевание, в первые месяцы своей жизни защищены, так как получили от неё антитела против возбудителя ветряной оспы.
Вопрос о необходимости проведения профилактики заболевания до сих пор остаётся весьма спорным. Некоторые европейские и американские врачи не рекомендуют даже изолировать больного ребёнка от коллектива, аргументируя это тем, что именно в этом возрасте болезнь переносится легче всего. Однако ряд специалистов считают профилактику необходимой.
По причине высокой заразности данной болезни, в мире почти все дети и молодые взрослые заболевают ею. Специфическая профилактика заболевания заключается в проведении вакцинации лицам, которые ранее не болели. Необходимость её выполнения объясняется тем, что:
- Не существует других мер защиты от ветряной оспы для детей и взрослых, восприимчивых к заболеванию.
- Это единственный способ, который может предотвратить возможное развитие опоясывающего герпеса в будущем.
- Снижается риск возникновения ветряной оспы у взрослых и подростков после контакта с инфицированными детьми раннего возраста.
Неспецифическая профилактика даёт возможность снизить распространение заболевания среди взрослого населения.
У взрослых вероятность смертельного исхода от ветрянки в 30 раз больше, чем у детей 5–9 лет, а развитие осложнений происходит у каждого.
Проведение полного цикла вакцинации от ветрянки в детском возрасте, по разным данным, защищает на 89–95% от заражения. При возникновении заболевания у привитых лиц, оно протекает в более лёгкой степени. Прививка защищает от развития ветрянки в тяжёлой форме в первые 10 лет. В литературе не существует данных о необходимости вакцинации людей, которые ранее перенесли болезнь, так как у них формируется стойкий, пожизненный иммунитет.
Развитые европейские страны начали проводить вакцинацию ещё в начале 70-х годов, что позволило уменьшить уровень заболеваемости, развитие серьёзных осложнений и количество летальных исходов.
С 2013 года в России прививка от ветрянки включена в список рекомендуемых. Сегодня в РФ зарегистрировано 2 вида препаратов для вакцинации: Варилрикс и Окавакс.
Препарат Варилрикс производится в БельгииХарактеристика вакцин — таблица
Название препарата Особенности препарата Варилрикс Вакцина для профилактики ветряной оспы, произведена в Бельгии. Выпускается во флаконе с дополнительным растворителем для подкожного введения. Полное формирование иммунной защиты происходит через шесть недель. Окавакс Вакцина производится из ослабленного штамма «Окка» вируса Варицелла-Зостер. Страной-производителем является Япония. Эффективность вакцины доказана клиническими опытами, которые проводились более 30 лет. Окавакс — японская вакцина, производится из ослабленного штамма «Окка» вируса Варицелла-Зостер
В первую очередь вакцинация необходима лицам, которые находятся в группе повышенного риска:
- больные онкологическими заболеваниями крови;
- люди с патологиями в хронической форме;
- дети и взрослые, принимавшие иммуносупрессивную терапию;
- лица после лучевой терапии;
- больные, ожидающие трансплантации органа (проведение вакцинации необходимо за месяц до приёма препаратов, которые угнетают иммунную систему);
- люди, работа которых связана с посещением детских коллективов либо мест с большим скоплением людей;
- дети, которые оздоравливаются в летних лагерях.
Согласно рекомендациям ВОЗ, иммунопрофилактику можно проводить с одного года по следующей схеме:
- дети, которые не болели ветрянкой, вакцинируются однократно до 13 лет;
- детям старше 13 лет вакцинацию проводят дважды с интервалом от шести до десяти недель.
Нет необходимости в особенной подготовке к проведению вакцинации. Её разрешено делать детям без острых проявлений заболеваний.
В большинстве случаев вакцинация легко переносится детьми. Возможно развитие местных проявлений в виде покраснения и уплотнения в месте укола. Такие реакции редкие и наблюдаются у менее 1% вакцинированных детей. Проходят такие проявления самостоятельно за несколько дней.
Согласно наблюдениям, при вакцинации препаратом Варилрикс у детей до 13 лет эффективность иммунизации составляет 97%, старше этого возраста — 100%. Вакцинация препаратом Окавакс показала 100% сохранение антител к вирусу ветрянки в течение 20 лет.
Все взрослые, которые ранее не перенесли болезнь, нуждаются в вакцинации. Иммунопрофилактика проводится двукратным введением вакцины с интервалом от шести до десяти недель. И в инструкциях по применению препарата, и в рекомендациях ВОЗ указано, что вакцинация от ветряной оспы противопоказана в период вынашивания ребёнка. Кроме того, необходимо пользоваться методами контрацепции в течение трёх месяцев после прививки.
После контакта с больным ветрянкой в течение 72–96 часов возможно проведение экстренной профилактики у людей, которые не контактировали ранее с заболевшими или не перенесли болезнь. Но даже по истечении этого времени рекомендуется сделать прививку от ветрянки, так как в таких случаях развитие заболевания будет проходить в лёгкой форме. Экстренная вакцинация выполняется теми же препаратами — Варилрикс и Окавакс путём подкожного введения.
- острые заболевания с повышением температуры тела (прививку от ветрянки стоит сделать после выздоровления);
- кишечные или респираторные инфекции (выполнить вакцинацию можно через месяц после выздоровления);
- тяжёлые инфекционные патологии нервной системы (только через полгода после выздоровления);
- изменения в лейкоцитарной формуле и уменьшение количества лейкоцитов ниже 1200 клеток в мл;
- ВИЧ-инфекция;
- врождённые иммунодефицитные состояния;
- беременность и кормление грудью;
- анафилактический шок в прошлом или аллергические реакции на компоненты вакцины.
Чаще встречаются общие реакции на введение вакцины:
- незначительное повышение температуры;
- общая слабость;
- редкие высыпания на теле, которые напоминают ветряную оспу и сопровождаются зудом;
- увеличение лимфоузлов.
Такие проявления развиваются в период с 7 по 21 день после вакцинации и называются отсроченными общими реакциями, специального лечения не требуют.
Если недомогание или другие симптомы появились не в данный промежуток времени, то они вызваны иными проблемами со здоровьем и не являются последствием вакцинации.
Осложнениями после введения вакцины считаются:
- опоясывающий герпес в лёгкой форме;
- воспаления мозговых оболочек (энцефалит);
- снижение чувствительности;
- уменьшение количества тромбоцитов;
- боли в крупных суставах.
Как сообщает Всемирная организация здравоохранения, такие проявления после вакцинации наблюдаются у 15:1 000 000 людей. Возникают они вследствие непереносимости компонентов препарата.
- Детям и взрослым после прививки от ветрянки не стоит несколько дней мочить место инъекции (до заживления ранки).
- Ребёнку можно гулять. При этом одежда малыша должна соответствовать погоде. Изменять привычный режим дня не нужно.
- Необходимо употреблять в пищу продукты, которые не несут нагрузки на пищеварительную систему.
- Взрослым стоит воздержаться от употребления алкогольных напитков в течение месяца после вакцинации.
- Если вакцинированный ребёнок или взрослый постоянно принимает лекарственные средства по жизненным показаниям, то отказываться от них не нужно. Но в то же время стоит воздержаться от приёма любых других препаратов, обойтись без которых возможно.
- Важно, после введения вакцины избегать физических нагрузок, действия высоких температур и смены климата.
После того как сын моей подруги тяжело перенёс ветрянку, я встала перед выбором — ставить прививку от ветрянки своей двухлетней дочке перед садиком или дать возможность переболеть этой болезнью. Проштудировав интернет, я ещё больше запуталась, так как по этому вопросу много противоречивой информации, хотя небезызвестный доктор Комаровский утверждает, что прививку от ветрянки ставить нужно обязательно! Чтобы окончательно разобраться я проконсультировалась у нашего педиатра-вакцинолога и выяснила, что существует 2 вакцины от ветрянки — Окавакс и Варилрикс. Японская вакцина Окавакс считается более иммуногенной и у неё есть большое преимущество — она ставится однократно, в отличие от Варилрикса, для которого необходима ревакцинация.В итоге мы поставили прививку в 2 года 1 месяц. Кстати, ставить детям можно после года. Поставили вакцину Окавакс. Причём поставили в один день вместе с прививкой от коклюша-дифтерии-столбняка «Инфанрикс». Нас сразу предупредили, что вакцина Окавакс обычно переносится хорошо, но возможна реакция в виде повышения температуры и небольшой сыпи и, так как это «живая» вакцина, то бывает она не сразу, а только через 1–3 недели после вакцинации. У дочки ровно через 7 дней после прививки к вечеру поднялась температура и держалась до утра в пределах 37,4 – 37,1 градусов. Сыпи не было. К утру температура спала и днём ребёнок был снова бодрым и весёлым.Так что моё мнение — лучше поставить прививку от ветрянки (Окавакс), отбросив все предрассудки, чем по старинке дать ребёнку переболеть этой неприятной и небезопасной болезнью.
Юлия Балашина
http://irecommend.ru/content/privivka-ot-vetryanki-stavit-ili-luchshe-perebolet-i-kakaya-vaktsina-effektivnei-okavaks-ili
Год и два месяца назад, я увидела в аптеке девочку всю измазанную зелёнкой, поняла что это ветрянка у неё. Стою в аптеке и думаю, а ведь я то не болела в детстве. Пулей вылетела из аптеки и бегом к врачу в поликлинику.Разузнала, что и как. Есть оказывается такая прививка от Ветрянки, называется она Окавакс. Очень эффективная, и поставив ее я не заболею никогда. Я собирала деньги, а потом пошла и сделала ее. Побочек не было вообще, все прошло гладко и хорошо и я обрадовавшись благополучно забыла о ветрянке и думать.И тут в 2013 году в январе, пошла в гости к подруге, а у нее есть сынок 5 лет. Посидела у них буквально 10 минут. Через неделю она позвонила и сказала что сына всего обсыпало, диагноз ветрянка! А я ей гордо заявила что у меня прививка имеется. Обсыпало и меня, и подругу в один день. У меня температура держалась ровно 39 и 9 4 дня. Ничего не помогало. Горело все. Красные прыщи лезли 4 дня. Потом прекратились и прошла температура…За одно богу благодарна, что не осталось Шрамов от Пузырей. Вот так и ставь в наши дни прививки…За что отдала 2300 не пойму…Может кому то и помогает, а мне не пошло, а возможно и обманули, поставили витамин, теперь уж не докажешь ничего(
http://irecommend.ru/content/vaktsina-ne-spasla-moya-istoriya-bolezni-vetryankoi-v-23-goda
Изначально передо мной, как и перед всеми родителями, решившими сделать своему ребенку прививку от ветрянки, стоял выбор вакцины. В нашей стране можно выбрать либо Варилрикс, либо Окавакс. Выбрала Варилрикс и вот почему. Варилрикс производится в Бельгии компанией Глаксосмиткляйн, той самой, которая выпускает в том числе такие вакцины как Хиберикс от гемофильной инфекции, Инфанрикс (АКДС) и Приорикс против краснухи, кори и эпидемического паротита, которые в свое время я уже ставила своему ребенку. Варилрикс выпускается в уже готовой шприц дозе. Исходя из рекомендаций, нужно колоть дважды. Для нашей страны рекомендовано вакцинироваться в 1–2 года, а потом перед школой. После первого укола вы получаете 90% защиту от ветрянки. После второго укола она увеличивается до 99%. Если же все таки вы заболеваете, то исключительно легкой формой болезни. А теперь пара слов о том, как лично мой ребенок перенес эту прививку. У неё были небольшие высыпания на коже, небольшие сопли и незначительно поднималась температура до 37,5С. При этом не было ни плохого настроение, ни плохого самочувствия. Все побочные эффекты она, казалось, не замечала. Перенесли прививку очень легко. Следующую будем делать перед школой вместе с ревакцинацией от кори, краснухи и паротита.PS Прошло несколько лет, и в саду начался карантин ветрянки. У старшего привитого ребенка ничего не было. Болезнь его никак не затронула. У младшего же на лице появилось небольшое количество прыщей. Сначала я думала, что он их расцарапал, а на губе вскочил герпес. Но посмотрев в интернете, как выглядят язвочки от ветрянки, поняла, что это именно она. Прыщей всего было штук 10. Они появлялись, становились больше, как будто внутрь попала грязь, происходило загноение, и через несколько дней они засыхали.
http://otzovik.com/review_351150.html
Нам врач в Штатах рассказывала, что там всем детям делают прививки от ветрянки и практически никто не болеет. Ее саму родители привезли из Украины в 14 лет, она болела, а дети ее не болели и в практике она оооочень редко встречала ветрянку и только у тех, кто прилетел из Европы. Так что в массовом порядке — вполне себе действенная вещь.
http://conf.7ya.ru/fulltext-thread.aspx?cnf=Med&trd=22926
Заболевание весьма контагиозно, поэтому проводить неспецифическую профилактику очень сложно:
- Необходимо избегать большого скопления людей, а особенно детских коллективов.
- Если после контакта с больным прошло более 96 часов, в качестве меры профилактики можно принять препарат Ацикловир по схеме.
- Все больные ветрянкой изолируются дома на время появления высыпаний, а также дополнительно ещё на 5 дней после появления последнего элемента сыпи.
- Дезинфекция помещения не проводится, достаточно влажной уборки и проветривания.
- В детском саду, где был обнаружен больной ребёнок, вводится карантин, продолжительностью три недели.
- Укрепление иммунной системы поможет легче перенести заболевание.
- Взрослые должны вести активный образ жизни.
Специфическая и неспецифическая профилактика уменьшает уровень заболеваемости ветряной оспой, особенно в детских коллективах. Проведение вакцинации необходимо как детям, так и взрослым, заболевание у которых протекает в тяжёлой форме.
источник
Ветряная оспа, более известная как ветрянка, является острым вирусным заболеванием, передающимся воздушно-капельным путем. К счастью, практически во всех случаях прогноз благоприятный.
Однако заболевание нужно начинать лечить сразу же, так как его симптомы доставляют немалый дискомфорт. В статье речь пойдет о проявляющейся при ветряной оспе сыпи, а также о том, как и чем ее можно устранить.
Для начала следует изучить ее. Инкубационный период после попадания в организм вируса Varicella Zoster (возбудителя ветряной оспы) длится 3-4 дня. Потом начинают проявляться следующие симптомы:
- Точечные высыпания.
- Периодически поднимающаяся температура. Данный симптом имеет волнообразный характер, так как лихорадка совпадает с периодом, когда появляется сыпь.
- Сильный зуд.
- Экзантема на слизистых оболочках.
В редких случаях пациента беспокоит еще головная боль, лихорадка и пояснично-крестцовые боли. В основном эти симптомы проявляются у заболевших взрослых, но это – редкость, так как ветрянку, в основном, все переносят в детстве.
Сыпь при ветряной оспе не проявляет себя сразу же. Перед ее появлением, за несколько дней, а иногда и за пару часов, у ребенка пропадает активность, появляется сонливость, усталость и головная боль. Потом его начинает знобить, поднимается температура.
Эти симптомы указывают на продромальный период. Как только повышается температура, возникает сыпь. При ветряной оспе так всегда.
Первые точки, которые называются «реш», появляются именно в этом периоде. Пятна красноватого оттенка могут распространяться по всему телу. Они очень напоминают высыпания, которыми характеризуется корь или скарлатина.
Рассказывая о симптомах ветряной оспы у взрослых (лечение и специфика терапии будут рассмотрены дальше), нужно оговориться, что отличительная черта данного недуга заключается в формировании специфического патогенеза сыпи. Момент, когда она начинает появляться, совпадает с днем, когда возникает лихорадка.
Температура поднимается до невысоких показателей. Однако вместе с ней толчкообразно появляются точки на теле.
Каков характер сыпи при ветряной оспе? Она представляет собой розовые пятна, диаметром 2-4 мм. За несколько часов они превращаются в папулы, некоторые из которых становятся везикулами. Они однокамерные и окружены венчиком гиперемии.
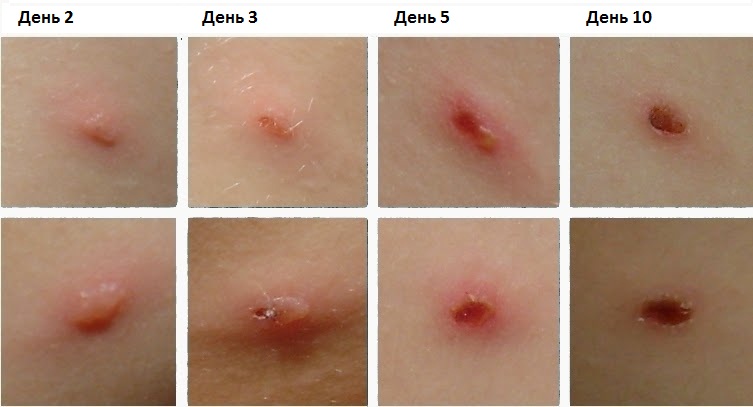
Спустя некоторое время (примерно через 1-3 дня) везикулы подсыхают, в результате чего образуются коричневые или темно-красные корочки, отпадающие через 9-11 дней. Однако при ветряной оспе сыпь, имея полиморфный характер, часто появляется повторно. Поэтому на одном и том же участке часто можно увидеть одновременно корочки, везикулы, папулы и пятна.
Особенности появления сыпи
Данное заболевание специфично. Пусть симптомы всегда одинаковы, но есть некоторые особенности сыпи при ветряной оспе. Взять, к примеру, день проявления симптомов. У одного ребенка пятна на коже могут появиться на 11-й день после общения с больным, у другого – намного позже.
Затем наступает продромальный период, тоже имеющий различную длительность. Но, если говорить о средних показателях, то сыпь появляется на коже спустя 14 дней после общения ребенка с больным.
Где локализуются первые пятна? Тоже важный вопрос, на который надо ответить, раз речь идет о характере сыпи при ветряной оспе. Вот только в случае с данным заболеванием отсутствует этапность. Сыпь появляется одновременно на нескольких участках тела. Но чаще всего ее удается обнаружить:
- на животе и спине;
- лице;
- конечностях;
- коже волосистой части головы.
Редко появляется сыпь во рту и на ладонях. А вот зуд отмечается практически везде, по всему телу. К сожалению, беспокоит он пациента на протяжении всего заболевания – от того момента, когда папулы появляются, и до момента образования на них корочек.
Перед тем как перейти к обсуждению специфики обработки элементов сыпи при ветряной оспе, нужно немного внимания уделить и этой теме.
Врачу, чтобы поставить верный диагноз, достаточно изучить общую клиническую картину. Она весьма специфична. А вот анализ крови – нет. Патологические изменения ограничиваются ускорением скорости оседания эритроцитов – это говорит о развитии воспалительного процесса в организме.
В рамках диагностики ветряной оспы может быть проведено вирусологическое исследование, нацеленное на обнаружение вирионов при электромикроскопии везикулярной жидкости, которая окрашена серебрением. Также пациента нередко направляют на серологический анализ, проводимый в парных сыворотках при помощи РТГА и РСК.
Это, пожалуй, самое популярное средство, о котором известно всем и каждому. Раствор бриллиантовой зелени является доступным по стоимости спиртовым антисептиком, который оказывает интенсивное противомикробное и обеззараживающее действие.
Этот недорогой раствор губительно влияет на патогенные грибы, грамположительные микроорганизмы, стафилококк и даже на дифтерийную палочку. Плюс его в том, что он не оказывает негативного воздействия на ткани. Он подсушивает высыпания, но целостность эпидермиса не нарушает.
Применение зеленки помогает уменьшить зуд, ускорить процесс подсушивания сыпи, а также избежать дополнительного заражения и последующего нагноения, вероятность чего существует, ведь нарушение целостности пустулы чревато образованием ранки.
Этот раствор также часто используют при ветряной оспе у детей. Клинические рекомендации по использованию марганцовки основаны на оказываемом ею действии – она является отличным антисептиком, особенно выручающим в тех случаях, когда заболевание поражает большие участки тела.
Обработав этим раствором сыпь, получится быстро ослабить зуд и поспособствовать интенсивному заживлению открытых ран.
Вот, что надо учитывать, применяя марганцовку:
- Растворять ее нужно в теплой воде.
- Перед обработкой прыщей важно дождаться, пока кристаллы растворятся полностью. В противном случае есть риск обжечь кожу.
- Разводить порошок, применяя ложку и перчатки.
- Обрабатывать сыпь только слабым, 1-процентным раствором. Если нагноение сильное, то можно применить 3-процентный, но это максимум.
- Если сыпь наблюдается по всему телу, разрешено обмыться раствором. Но тогда он должен быть максимально слабым, особенно, если процедура делается для ребенка – от 0,1 % до 0,5 %.
И, кстати, марганцовку нельзя применять чаще одного раза в день.
Поскольку речь идет об особенностях обработки сыпи при ветряной оспе, то и об использовании данного препарата также необходимо рассказать.
Лосьон «Каламин», в состав которого входит одноименное действующее вещество, а также оксиды железа и цинка, обладает мощным антисептическим эффектом. И он разрешен даже для лечения заболевших ветрянкой грудничков. Применять его легко:
- Сначала надо взболтать емкость с лосьоном.
- Потом нанести его на кусочек чистой ткани или ватный диск.
- Обработать пораженный участок тела.
Применять средство можно максимум четыре раза в сутки. Но использование допускается до полного исчезновения высыпаний. Рекомендуется сочетать обработку кожи лосьоном с внутренним применением антигистаминных препаратов.
Кстати, запрещено использование лосьона для обработки слизистых оболочек. А еще всегда нужно дожидаться его полного впитывания. Иначе не будет эффекта.
Под этим названием известен лекарственный раствор фиолетового цвета. Его основу составляет фенол, резорцин и борная кислота. Данные вещества образуют очень эффективное сочетание, способное предупредить инфицирование открытых ран. Также они стимулируют регенерацию поврежденных тканей, мягко купируя зуд.
Обсуждая специфику устранения симптомов ветряной оспы у взрослых и лечение недуга, надо отметить, что злоупотреблять «Фукорцином» запрещено. Четырех раз в сутки достаточно, причем повторять процедуру нужно с равными промежутками.
Не нужно пугаться появления жжения и боли после нанесения средства – это нормально. Поводом прекратить лечение данным раствором является лишь отек.
Это лекарство выпускается в форме порошка, который перед применением необходимо растворить. Интересно, что средство окрашивает кожу в желтый цвет, поэтому, используя его, можно отслеживать появление новых элементов сыпи. То же самое с зеленкой.
«Риванол» обладает антисептическим действием – его рекомендуется использовать, дабы предотвратить нагноение тканей. То, как часто его применять, в индивидуальном порядке определяет лечащий врач.
Обычно достаточно двух раз в сутки. Важно знать, что «Риванол» запрещен к применению, если в моче у пациента наблюдается белок, либо у него имеются почечные заболевания. Детям, не достигшим трех лет, также нельзя его использовать.
Вакцинация от ветряной оспы
На эту тему также следует поговорить. В развитых странах прививки от данного недуга делают с 70-х годов. За почти 50 лет удалось существенно снизить частоту заболевания, причем как у детей, так и у взрослых. Это важно, ведь осложнениями недуга, пусть и редко встречающимися, может стать пневмонит, энфецалит, воспаление легких, либо неэстетичные рубцы на коже тела.
Вакцинация от ветряной оспы очень эффективна, ее отличает высокая иммуногенность. Она формирует невосприимчивость к недугу у 95 % привитых детей. В случае с подростками показатели чуть хуже, составляют они 78 %.
В России вакцинные препараты против ветрянки были лицензированы в 2008 году. Делать прививки врачи рекомендуют, лучше всего направлять на эту процедуру детей в возрасте от одного до двух лет. Взрослые могут пойти на вакцинацию по желанию. Это надо сделать, если в детстве переболеть ветрянкой не довелось.
Примерно через 1-3 недели после прививки у пациента может подняться температура и возникнуть сыпь. Это нормально – данные симптомы говорят об активном формировании иммунитета к заболеванию. Лечения они не требуют! Все неприятные проявления пройдут самостоятельно спустя пару дней.
Как правило, прививка переносится легко. Организм на вакцину реагирует местно: на участке, куда делался укол, возникает отечность, краснота, уплотнение и легкая болезненность. Очень редко повышается температура, возникает недомогание, слабость и увеличиваются лимфоузлы.
Об этом – напоследок. Как уже говорилось ранее, обсуждаемым заболеванием чаще всего болеют в детстве. И если вдруг зарегистрирована вспышка ветряной оспы в саду, карантин устроят с большой вероятностью. В школах такое тоже бывает. Длится период изолированности, как правило, 21 день.
Что же происходит, когда ветрянка поражает лишь одного учащегося? Тут важно, чтобы родители вовремя заметили подозрительные симптомы и отправились с ребенком к врачу. В случае обнаружения у него ветрянки, выписывается больничный.
Ребенок до полного исчезновения симптомов должен находиться дома, даже если в какой-то момент ему становится существенно легче. Ведь заразиться действительно можно, просто постояв рядом с носителем инфекции.
Информация о выявлении карантинного недуга передается в поликлинику. Там диагноз подтверждается, и затем в образовательном учреждении объявляют карантин. Если же в какой-то момент (допустим, на 5 день после начала «каникул») обнаруживается еще один заболевший ребенок, период также продлевается на 21 день.
К слову, скорейшей ликвидации заражения способствуют следующие мероприятия:
- Интенсивное проветривание помещений сквозным методом в течение 30 минут. Делать это надо до и после посещения учеников.
- Увеличение перерывов между занятиями до 10 минут.
- Регулярное проведение влажной уборки в кабинетах и комнатах.
- Поддержание уровня влажности на 60-80 %.
- Обеззараживание воздуха ультрафиолетом дважды в день.
- Дезинфекция школьных экспонатов, игрушек и посуды.
Надеемся, данная статья будет вам полезна.
источник
 Настойцикория. Ускоряет выведение токсинов, повышает тонус организма и укрепляет иммунитет. Обладает противомикробными, противовоспалительными и жаропонижающими свойствами. Для приготовления настоя берут 1 чайную ложку высушенного измельченного корня на 1 стакан кипятка. Смесь проваривают 5 мин. на слабом огне, дают остыть. Детям 3 раза в день по 1 ст.л. Взрослым по 0,5 стакана 3-4 раза в день перед едой. В напиток можно добавить мед или молоко для вкуса.
Настойцикория. Ускоряет выведение токсинов, повышает тонус организма и укрепляет иммунитет. Обладает противомикробными, противовоспалительными и жаропонижающими свойствами. Для приготовления настоя берут 1 чайную ложку высушенного измельченного корня на 1 стакан кипятка. Смесь проваривают 5 мин. на слабом огне, дают остыть. Детям 3 раза в день по 1 ст.л. Взрослым по 0,5 стакана 3-4 раза в день перед едой. В напиток можно добавить мед или молоко для вкуса. Диета при ветрянке должна быть направлена на выведение токсинов из организма и стимуляцию иммунитета. Облегчить процессы пищеварения помогает вареная или паровая пища. Желательно, чтобы блюда были пюреобразными и не горячими. Это особенно важно для больных, имеющих высыпания на слизистой оболочке рта.
Диета при ветрянке должна быть направлена на выведение токсинов из организма и стимуляцию иммунитета. Облегчить процессы пищеварения помогает вареная или паровая пища. Желательно, чтобы блюда были пюреобразными и не горячими. Это особенно важно для больных, имеющих высыпания на слизистой оболочке рта. В группах детских садов накладывают карантин на 21 день, начиная с последнего дня посещения заболевшего ребенка. В группу не принимают детей, отсутствовавших в последний день перед карантином. Исключение составляют дети, которые перенесли ветрянку ранее. При выявлении больного в школах и других учебных заведениях карантин при ветрянке не вводится.
В группах детских садов накладывают карантин на 21 день, начиная с последнего дня посещения заболевшего ребенка. В группу не принимают детей, отсутствовавших в последний день перед карантином. Исключение составляют дети, которые перенесли ветрянку ранее. При выявлении больного в школах и других учебных заведениях карантин при ветрянке не вводится.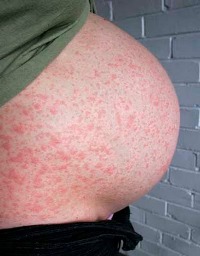 Опасность ветрянки прибеременности зависит от срока, на котором пребывает женщина.
Опасность ветрянки прибеременности зависит от срока, на котором пребывает женщина. 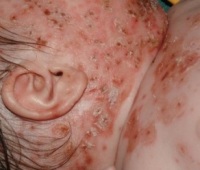 Признаки ветрянки у новорожденных:
Признаки ветрянки у новорожденных: Прививка от ветрянки существует и ее эффективность превышает 90%.
Прививка от ветрянки существует и ее эффективность превышает 90%.