??По статистике в России за год это инфекционное заболевание переносит более 800 тысяч человек в возрасте до 12 лет. Безобидная на первый взгляд ветряная оспа у детей при неправильном подходе к лечению может вызвать серьезные осложнения, опасные для жизни. При заболевании противовирусное лечение не требуется, нужно лишь применять разного рода терапевтические меры, направленные на облегчение состояния. Формирование пожизненного иммунитета уменьшает заболеваемость среди взрослых.
Это высококонтагиозное (заразное) инфекционное заболевание, которое распространено преимущественно среди детей в возрасте до 12 лет. Возбудитель ветрянки – вирус Варицелла-Зостер (Varicеlla-herpes zoster), который способен быстро перемещаться по воздуху на много сотен метров, но не способен выжить без организма человека и через 10 минут погибает под воздействием факторов внешней среды (высокая или низкая температура, ультрафиолетовые лучи).
Вирус ветряной оспы летучий и передается преимущественно воздушно-капельным путем. Люди, ранее не болевшие этим заболеванием и не привитые, заражаются со 100% вероятностью. После перенесенного заболевания у человека остается пожизненный иммунитет, но неактивная форма вируса присутствует в спинальных ганглиях, черепно-мозговых нервах. Если в процессе жизни сильно слабеет иммунная система (онкология, стрессы, заболевания крови) человека, латентная форма Варицелла-Зостер начинает активироваться, развивается опоясывающий герпес (лишай).
Заразиться ветрянкой можно только от больного человека, при этом вирус проникает через слизистые оболочки ротовой полости или дыхательных путей. Опасен инфицированный вирусом больной в течение 2 дней до появления сыпи на коже и следующие 5 дней после последних высыпаний. Возможна передача инфекции через плаценту от болеющей матери к плоду. Группа повышенного риска — дети, находящиеся в коллективе (детские сады, школы).
Ветрянка у детей проявляется в несколько этапов, которые сопровождаются характерными признаками. Основные стадии течения заболевания:
- Инкубационный период ветряной оспы (1-3 недели) — в это время вирус размножается в нервной системе зараженного человека без внешних клинических проявлений.
- Продромальный период (1 сутки) — у маленьких детей клиническая картина может отсутствовать, у взрослых появляются незначительные проявления похожие на обычную простуду. Основные симптомы:
- повышение температуры тела до 37,5°С;
- головные боли;
- слабость, недомогание;
- нарушение аппетита, тошнота;
- кратковременные красные пятна на теле;
- ощущение першения в горле.
- Период высыпаний начинается с резкого подъема температуры тела до 39-39,5°С. Чем выше гипертермия, тем тяжелее будет протекать заболевание с обильными высыпаниями. В легкой форме заболевание сопровождается только появлением сыпи на некоторых участках тела.
Ветряная оспа у детей бывает типичной и атипичной формы в зависимости от характера клинической картины. Типичная может протекать в нескольких вариантах:
- Легкая (удовлетворительное состояние, температура нормальная или поднимается не выше 38 градусов, период высыпаний длится 4 дня, кожные проявления незначительные).
- Среднетяжелая (начинается интоксикация организма в виде головной боли, слабости, сонливости; гипертермия выше 38 градусов, обильная сыпь, заканчивающаяся через 5 дней).
- Тяжелая (сильная интоксикация, проявляющаяся тошнотой, повторяющейся рвотой, потерей аппетита, температурой тела до 40 градусов; период высыпаний – 9 дней, сыпь распространяется по всему телу, на слизистые оболочки, наблюдается слияние очагов друг с другом).
К атипичным формам ветряной оспы относят рудиментарную и аггравированную. Рудиментарная протекает легко с единичными высыпаниями, нормальной или субфебрильной температурой тела. Для аггравированной характерна выраженная клиническая картина. К этой форме относятся следующие виды течения заболевания, лечение которых осуществляется в условиях стационара:
- Геморрагическая — проявляется высокой температурой, сильной интоксикацией, поражением внутренних органов, в высыпаниях в виде пузырьков появляется кровь. Впоследствии возникают кровоизлияния под кожу и клетчатку, в слизистые оболочки и внутренние органы.
- Висцеральная — поражает недоношенных новорожденных и детей с разными иммунодефицитами. Интоксикационный длительный синдром, обильная сыпь, критическая гипертермия с поражением ЦНС, почек, легких, печени, сердца.
- Гангренозная — диагностируется очень редко (чаще у людей с ВИЧ-инфекцией). Характерна для нее тяжелая интоксикация, огромного размера пузыри, на которых быстро образуется корочка и зона тканевого некроза. После ее отпадания на коже остаются глубокие и медленно заживающие язвы.
Ветрянка у грудных детей — явление редкое. Заражение происходит, если материнские антитела к вирусу герпеса не попали в организм ребенка еще в процессе внутриутробного развития плода. Возникает это в случае, когда мать не болела этим заболеванием до беременности. Течение инфекции у грудничков:
- высокая температура до 40°С;
- выраженная интоксикация;
- беспокойство, слабость ребенка;
- плохой аппетит;
- обильные высыпания с медленным заживлением;
- затяжное проявление болезни (10-14 дней).
Существует несколько последовательных стадий развития кожных высыпаний у детей. Они проявляются в разные дни заболевания. Основные стадии формирования сыпи:
- Прыщики (первые признаки ветрянки), которые похожи на комариные укусы.
- Пятнышки, которые переходят в наполненные прозрачной жидкостью пузырьки с красной кожей по краю. Постепенно они мутнеют и лопаются.
- Подсыхание пузырьков сопровождается образованием корочки, которую нельзя удалять.
- Существуют ситуации, когда симптомы ветрянки у детей проявляются одновременно в виде пятнышек, пузырьков, корочек без определенной последовательности.
Ветрянка в большинстве случаев проходит без осложнений, но бывают исключения. Дети с разными видами иммунодефицитов подвергаются более тяжелому течению заболевания. К основным нежелательным последствиям болезни можно отнести:
- Вторичная инфекция возникает при поражении кожного покрова стафилококком и стрептококком с развитием гнойного дерматита, поддающегося только антибиотикам.
- Подавление иммунной функции. При угнетении вирусом защиты организма развиваются заболевания: отит, гингивит, ларингит, пневмония, стоматит, артрит, нефрит, миокардит.
- Геморрагическая форма ветрянки. Высокая вероятность летального исхода из-за повышенного риска кровотечений под кожу, в слизистые оболочки, носовых и легочных кровоизлияний.
- Гангренозная ветряная оспа. Папулы становятся большими дряблыми пузырями с элементами некроза. В результате развиваются огромные язвы с риском развития сепсиса.
- Ветряночный энцефалит – это воспаление головного мозга, которое проявляется высокой температурой, нестерпимыми головными болями.
- Шрамы и рубцы остаются на коже после сильных расчесов ранок или при вторичном инфицировании кожи с развитием гнойного процесса.
Чаще ветрянка проходит сама в течение 1 – 1,5 недель. Легче всего ее переносят дети от 1 до 7 лет. Лечение ветрянки у детей лучше проводить дома, нужно употреблять больше жидкости и правильно питаться (исключить жирное, соленое, острое). В помещении для больного должно быть прохладно, чтобы не допускать обильного потоотделения, которое спровоцирует сильный кожный зуд, раздражение.
Во время болезни рекомендуется регулярная смена постельного и нательного белья. Лучше выбирать одежду из натуральных тканей, чтобы избежать лишнего травмирования кожи. Для профилактики развития вторичной инфекции нужно регулярно купать ребенка в кипяченой воде, делать прохладные ванночки с водным раствором марганцовки или отваром ромашки. Использовать разного рода моющие средства (гели, мыло, шампуни) и тереть мочалкой кожный покров нельзя. После водных процедур участки тела нужно промокнуть мягким полотенцем и обработать ранки антисептиком.
Для предотвращения инфицирования сыпь при ветряной оспе нужно обрабатывать антисептическими средствами. К основным дезинфицирующим препаратам относятся:
- 1%-й спиртовой раствор бриллиантового зеленого (зеленка);
- жидкость Кастеллани;
- водный раствор фукорцина;
- отвар ромашки и раствор фурацилина (для полоскания горла и полости рта);
- водный раствор перманганата калия (марганцовка).
Ветряная оспа у детей лечится с применением антисептических средств и хорошим гигиеническим уходом за кожей. Бывают случаи, когда необходима комбинированная терапия, направленная на уменьшение вирусной нагрузки в организме. К основным группам таких препаратов относятся:
- Жаропонижающие (детский Парацетамол, Ибупрофен или Нурофен).
- Противовирусные крема для местного применения, которые разрешены детям с 2-х лет (Зовиракс, Ацикловир, Виролекс).
- Антибиотики назначаются, когда присоединяется вторичная бактериальная инфекция с развитием гнойного и воспалительного процесса.
- Иммуномодуляторы и иммуностимуляторы для поддержания иммунной системы (Анаферон, Интерферон, Виферон).
- Антигистаминные средства для снятия сильного зуда кожи (Кларитин, Цетрин, Эриус, Зиртек, Терфен).
источник
Ветряная оспа, или по-народному просто ветрянка, как и любое заболевание, характеризуется различными стадиями возникновения и протекания в организме. Инкубационный период ветрянки у детей имеет свои особенности, которые необходимо выявить, чтобы быстро и правильно поставить диагноз и предотвратить инфицирование окружающих.
Ветряная оспа относится к наиболее заразным инфекционным заболеваниям. Ее возбудитель – вирус герпеса 3-го типа. Передаваться может двумя путями:
- Воздушно-капельным – только в том случае, если заболевший разговаривает, чихает или кашляет, находясь с вами в одной комнате. Если он молчит, заразиться невозможно.
- От взрослого человека, страдающего опоясывающим лишаем, к малышу. Объясняется это просто: возбудителем этого заболевания также является герпес 3-го типа.
С воздушным потоком вирус распространяется достаточно далеко, на расстояние до 20 м. Невозможно заразиться им через предметы быта, например, игрушки, посуда, дверные ручки и т.д. Быстро погибает он и в окружающей среде, хотя при комнатной температуре может сохранять свою активность от нескольких минут до нескольких часов.
Вовсе не обязательно заниматься дезинфекцией всей квартиры, достаточно лишь с особой осторожностью общаться с заболевшим. Особенно при обработке ранок. Очень редко, но возможно заражение через кожные покровы в тот момент, когда пузырьки лопаются.
Вспышка вируса наблюдается раз в пять лет в осенне-зимний период. Чаще всего от этого страдают дети от 5 до 10 лет.
Инкубационный период начинается с момента попадания вируса в организм человека и до проявления первых симптомов болезни. Минимальный инкубационный период составляет 7 дней, максимальный – 21 день. Принято считать, что у детей он длится в среднем 14 дней, у взрослых – 16 дней.
Сколько дней длится инкубационный период, зависит от нескольких факторов, связанных с индивидуальными особенностями пациента и состоянием его иммунитета в первую очередь:
- количеством вируса , одномоментно попавшего в организм;
- состоянием иммунной системы . При ослаблении защитных сил инкубационный период у детей может протекать значительно быстрее, а вот болезнь – достаточно тяжело, с ярко выраженными симптомами и высокой температурой;
- места, где произошло инфицирование . В закрытом помещении, где отсутствует доступ свежего воздуха, вирус герпеса гораздо быстрее проникает в организм, распространяется и размножается в нем. Поэтому концентрация будет более высокой.
У детей с отличным иммунитетом может появиться всего несколько высыпаний в области волосистой части головы, а болезнь будет проходить достаточно легко. Но он все равно остается источником заражения окружающих.
У грудных детей ветрянка встречается гораздо реже, чем у тех, кому уже исполнился годик. Но только в том случае, если роженица уже переболела и имеет в организме антитела к вирусу, передающиеся плоду еще в утробе. В таком случае до полугода младенцу ничто не грозит. А если он питается молоком матери, то и до 12 месяцев.
Хуже дело обстоит, если мать ветрянкой не болела. В таком случае риск заражения очень велик. Ветрянка может возникнуть у новорожденного до 3-х месяцев. Инкубационный период в этом случае протекает всего 5 дней, и болеет грудничок очень тяжело.
Врачи делят инкубационный период ветряной оспы на 3 этапа:
| Этап болезни | Характеристика |
| Начальный этап | Время, за которое инфекция проникает в организм и полностью там адаптируется. То есть те патогенные микроорганизмы, которые не погибли благодаря работе иммунной системы, начинают свое развитие. |
| Этап размножения | Постепенно вирус достигает наиболее благоприятных для него мест и начинает активно размножаться. Возникает первоначальный очаг, откуда он начинает распространяться по всему организму. Для ветрянки такими местами являются слизистые дыхательных путей и конъюнктивы глаз. |
| Завершающий этап |
Возникает сыпь обычно в виде розовых пятнышек в волосистой части головы и на лице. Буквально за несколько часов она поражает почти все кожные покровы и слизистые, даже в районе половых органов, где особенно зудит и чешется.
Через 2 дня такие пятнышки превращаются в пузырьки, наполненные жидкостью, которые лопаются, покрываются корочкой и постепенно отпадают.
Температура держится около 6 дней, после чего начинает постепенно спадать, как и появление новой сыпи. Приблизительно через 10 суток кожные покровы очищаются.
Симптомы, появляющиеся в конце инкубационного периода, очень яркие, поэтому обычно диагностирование не вызывает у врача особых вопросов.
После инкубационного периода ветрянки вирус герпеса может быть опасен еще в течение 10 дней, пока не отпадет последняя корочка последней болячки. Именно столько времени обычно протекает само заболевание.
За 10 дней до окончания инкубационного периода начинается самое активное распространение вируса воздушно-капельным путем. С этого моменты больной опасен для окружающих. Многие педиатры считают, что опасным является весь период скрытого течения ветрянки.
По истечении этого срока детям разрешается возобновить посещение детских учреждений.
Какие меры можно предпринять в том случае, если вы точно знаете, что ваш ребенок пообщался с носителем инфекции, а сам ветрянкой еще не болел?
Как предотвратить развитие болезни или минимизировать симптомы ее протекания:
- обратиться в специализированные центры, где малышу проведут вакцинацию . Длительность такого курса – неделя, начиная со дня контактирования. Особенно это необходимо детям, чья иммунная система ослаблена, и детям до года;
- в период возможного инкубационного периода, если есть подозрение на заражение, усильте его питание витаминами и минералами . Пусть он больше пьет полезных напитков – отвар шиповника, свежевыжатые соки, домашние компоты;
- при первых признаках ветрянки вызовите участкового педиатра . Если болезнь будет протекать тяжело, то одной зеленкой не обойдешься. В этом случае врач назначит курс медикаментозных препаратов;
- обязательно изолируйте малыша от окружающих.
Украинский педиатр Е. Комаровский, очень популярный сегодня благодаря серии книг и передач о детях, которые вызывают горячие отклики в сердцах абсолютно всех мам, дает свои рекомендации по лечению и контролю за процессом выздоровления.
- чтобы зуд как можно меньше беспокоил малыша, следует давать ему антигистаминные и успокаивающие препараты. Иначе при расчесывании он будет постоянно сдирать корочку и в итоге на этом месте обязательно останется шрам;
- как можно меньше применять мази в связи с угрозой передозировки;
- больше времени проводить с малышом, стараться отвлечь его при помощи новых совместных игр;
- родители должны обязательно поддерживать чистоту ногтей у своего малыша. Грудничкам можно даже надевать специальные рукавички;
- в случае обильного выделения пота необходимо обеспечить малышу прохладный душ;
- переодевать ребенка следует несколько раз в день по мере необходимости. Белье должно быть сухим и чистым;
- не кутать, обеспечить доступ свежего воздуха, постоянно проветривать комнату, где находится малыш;
- при высокой температуре не принимать Аспирин. Лучше заменить его на Ибупрофен или Парацетамол;
- больше давать ребенку пить. Это может быть простая вода или витаминизированные соки;
- вместо столь популярной зеленки использовать обычный раствор перманганата калия, или попросту марганцовку;
- обеспечить бережный уход и контроль за течением болезни.
Сегодня в интернете можно найти множество благодарных отзывов от мамочек, которые благодаря доктору Комаровскому справились с ветрянкой, избежали ее тяжелого течения и шрамов на нежной коже. Особенно много комментариев вызывает его совет не использовать зеленку во время лечения.
источник
Ветрянка у детей: начало, симптомы, лечение в домашних условиях, инкубационный период, профилактика. Советы Комаровского
Ветряная оспа (код по международному классификатору МКБ-10 — B01) – заболевание вирусной природы, распространяющееся воздушно-капельным путем и характеризующееся возникновением специфических высыпаний (пузырьки с плотными стенками и покрасневшими ореольными ободками, заполненные жидкостью) на открытых участках кожи в сочетании с базовыми проявлениями вирусно-инфекционной лихорадки и общей интоксикации организма.
Поскольку возбудитель отличается очень высокой степенью заразности, а, раз переболев, человек приобретает к нему иммунитет, чаще всего ветрянка встречается у детей. Симптомы и лечение заболевания весьма типичны, что позволяет его диагностировать даже в домашних условиях.
Возбудитель ветряной оспы (варицелле-зостер) входит в семейство герпесвирусов и отличается высокой заразностью. Его другое название – герпесвирус третьего типа. Этот вирус может жить и размножаться только в человеческих клетках, во внешней среде же он скоропостижно гибнет.
Еще одной чертой возбудителя ветрянки, присущей и всем остальным представителям семейства, является угнетающий эффект, оказываемый им на иммунитет. При этом вирус имеет свойство активизироваться на фоне протекания заболеваний, серьезно ослабляющих защитные силы организма. Эпидемии ветряной оспы в основном приходятся на весенний период.
В другое время года опасность заражения весьма невысока, что объясняется чувствительностью вируса к условиям внешней среды (морозу, жаре, солнечному свету).
После того, как пациент переболеет ветряной оспой, у него формируется пожизненный иммунитет. Если же вирус, скрыто локализованный в нервных ганглиях и не проявляющий активности, начнет ее проявлять, у больного будут наблюдаться симптомы опоясывающего лишая, локализованные в областях, прилежащих к нервному ганглию-очагу инфекции.
Можно выделить следующие характерные черты эпидемиологии рассматриваемого заболевания:
- Источник заражения – либо другое лицо, больное ветряной оспой, либо носитель вируса опоясывающего лишая (герпес-зостера).
- Механизм распространения – либо воздушно-капельный, либо контактный.
- Заразность инфекции очень высока. Распространяясь по воздуху, вирусы способны проникать из квартиры в квартиру, даже в расположенные на соседних этажах.
Ветрянка у детей, симптомы и лечение которой будут рассмотрены далее, почти всегда возникает вследствие заражения инфекцией от другого человека. Наибольшей заразностью обладают микрокапельки слизи, проникающие из респираторных путей больного во внешнюю среду (они заразны в первые 10-15 минут), а также ветряночные пузырьки на коже больного в наиболее активный период.
Во время ремиссии, когда пузырьки покрываются корочкой, они перестают быть местом локализации возбудителя и поэтому их заразность стремится к нулю.
Инкубационный период ветряной оспы характеризуется оседанием штаммов возбудителя на слизистых оболочках больного, откуда они попадают в кровяной поток и начинают активно реплицироваться (размножаться). В большинстве случаев этот период не знаменуется какой-либо внешней симптоматикой, хотя в конце его может наблюдаться гиперплазия шейных лимфатических узлов.
Симптомы ветрянки у детей обнаруживают себя быстро, так что и за лечение обычно берутся вовремя.
Как правило, в течении болезни выделяются 4 последовательно идущих стадии:
- Инкубационный период продолжается в течение нескольких часов (до суток), обычно не обнаруживает какой-либо яркой клинической картины, хотя может иметь место увеличение лимфоузлов, а также общая слабость, слезливость, снижение аппетита;
- Продромальная стадия характеризуется яркой лихорадочной симптоматикой – повышением температуры тела до субфебрильных значений, мышечными болями, быстрой утомляемостью, мигренями, ночными потами;
- Стадия высыпаний обнаруживает главный характеризующий признак – сыпь. Сначала она имеет вид красноватых пятен диаметром до полусантиметра, а через несколько часов пятна превращаются в везикулярные мешочки с толстыми кожистыми стенками, наполненные жидкостью, содержащей огромные концентрации возбудителя инфекции;
- Стадия восстановления – на ней пузырьки усыхают, превращаясь в корочковые образования, которые позже отваливаются.
В зависимости от тяжести течения и проявлений клинической картины выделяются:
- Легкая форма течения: при ней может отсутствовать повышение температуры (либо наблюдается разовое недолгое), число элементов сыпи невелико и они почти не причиняют ощущения зуда. Пузырьки и сыпь держатся на коже не дольше трех дней, после чего начинают усыхать. Через неделю с начала усыхания ребенок может посещать образовательное учреждение. В целом, данная форма встречается у детей весьма часто, и в целом дети переносят ветрянку значительно легче подростов и взрослых.
- При средне-тяжелой форме температура поднимается до 38-39 градусов, продолжительность высыпаний составляет 4-5 дней. В продромальном периоде наблюдается яркий интоксикационный синдром (тошнота, упадок сил, головные боли). Элементы сыпи в небольшом количестве иногда наблюдаются на волосистой части головы и слизистой ротоглотки.
- Клиническая картина тяжелой формы: высыпания очень многочисленны, иногда возникают целые островки плотно сидящих папул и везикул. Проявления интоксикационного синдрома длятся до начала засыхания пузырьков. Помимо этого, пациента беспокоит сильный зуд пораженных участков кожи. У детей эта форма течения наблюдается редко.
До начала манифестации высыпаний понять, что ребенок заражен ветряной оспой, можно по следующим признакам:
- Вялость, потеря интереса к играм, плаксивость.
- Зачастую температура еле поднимается до 38-40 градусов.
- Гиперплазированные шейные, околоушные и подбородочный лимфатический узел.
- Тошнота, иногда рвотные позывы.
- Отсутствие аппетита.
- Головные боли и головокружение.
Симптомы ветрянки у детей вариабельна в зависимости от тяжести заболевания, лечения и стадии, на которой в данный момент находится заболевший ребенок.

В общем виде она выглядит так:
- За сутки до появления сыпи ребенок начинает жаловаться на вялость, разбитость, нежелание есть, головокружение, иногда на тошноту и боль в животе. Температура в большинстве случаев повышается до 38 градусов, в редких случаях – до 40, при легком течении болезни может оставаться в пределах нормы;
- Ярким и однозначным симптомом являются высыпания, которые по ере течения болезни проходят метаморфозы. Сначала они имеют вид розоватых плоских пятен, потом пятна чуть приподнимаются над кожей, а потом превращаются в пузыри (везикулы) с толстыми кожистыми стенками, заполненные сероватой жидкостью, содержащей очень большие концентрации вируса. Со временем жидкость в пузырях мутнеет. Чаще всего сыпь поражает туловище, реже – волосистую часть головы, слизистые носа и ротоглотки, ладони и подошвы.
С сыпью протекает не только ветряная оспа, но и другие заболевания, вызываемы возбудителями из семейства герпесвирусов – например, цитомегаловирусная инфекция и инфекционный мононуклеоз.
Но ветряночная сыпь имеет несколько характерных признаков, позволяющих надежно отличить ее от других:
- Она обнаруживает себя не одномоментно. Сначала она локализуется на одном участке тела, потом выскакивает в других частях. Таким образом, заболевший ребенок на определенных этапах течения оспы имеет островки сыпи, находящиеся на разных стадиях течения. При других заболеваниях, вызываемых герпесвирусами, вся сыпь появляется в один день.
- Сильный зуд в местах локализации пузырьков-везикул, желание их расчесывать (чего делать ни в коем случае нельзя во избежание ситуации раневой инфекции).
К нетипичным формам течения ветрянки у детей, отличным по симптомам и лечению, относятся:
- Рудиментарная форма – возникновение нескольких пузырьков сыпи на фоне общего нормального состояния без каких-либо лихорадочных проявлений. Обычно встречается у грудных детей;
- Геморрагическая форма – помимо стандартных ветряночных симптомов, имеют место также внутренние кровоизлияния, кровянистая жидкость в пузырьках сыпи, кровавая рвота, кровотечение из носа;
- Генерализованная форма – сыпь поражает не только кожу и слизистые, но и висцеральные органы. Течение сопровождается сильно выраженным интоксикационным синдромом.
- Гангренозная форма – на верхушках элементов сыпи обнаруживаются некротические образования, покрытые струпьями. Когда сыпь засыхает и корочки отваливаются, под ними оказываются изъязвления с гнойным содержимым.
- Буллезная форма – элементы сыпи имеют очень большие размеры, дряблые стенки и мутно-желтую жидкость. Когда пузырь исчезает, под ним обнаруживается язва.
В силу распространенности и яркой характерной клинической картины заболевания к клинической диагностике прибегают нечасто.
Диагностировать ветряную оспу позволяют следующие исследования:
- Общий анализ крови (маркеры – повышение показателя лимфоцитов и понижение лейкоцитов).
- Титр крови на наличие антител к вирусу опоясывающего герпеса.
- Биохимический анализ венозной крови.
Комплексное лечение ветрянки у детей включает применение следующих процедур (с учетом симптомов):
- Прием противовирусных препаратов, таких, как Ацикловир и Валацикловир.
- Прием антигистаминных препаратов (супрастин, кестин), направленных на снижение кожного зуда в местах скопления элементов сыпи.
- Снижение температуры тела парацетамолом (ни в коем случае нельзя принимать аспирин!) целесообразно в случае, когда она поднимается выше 38 градусов.
- Обработка сыпи раствором марганцовки, цинковой мазью или зеленкой.
- Тяжелое течение ветряной оспы требует госпитализации. В стационаре таких детей лечат с использованием иммуноглобулина.
Методы народного лечения ветрянки у детей в основном направлены на снижение беспокоящего ребенка симптома — кожного зуда (наружное воздействие) и на помощь в поднятии иммунитета (внутренние):
- Раз в 4-5 часов сажают ребенка в ванну с пищевой содой (100 г на ванну) для уменьшения зуда, причиняемого высыпаниями:
- Пятиминутные ванны с однопроцентным раствором марганцовки (принимать 1-2 раза в день) хороши для той же цели;
- Ванны с настоем чистотела или ромашки (50 г травы запаривают на полчаса литром кипятка, выливают в ванну, продолжительность – две десятиминутных ванны в день);
- Смесь для внутреннего приема с целью подъема иммунитета – смешанные в равных частях мед и лимонный сок. Употребляют перед едой по 20 г дважды в день.
Многие матери обеспокоены вопросом, какой режим дня нужно организовать для заболевшего ветряной оспой ребенка, стоит ли ему выходить на прогулки и, если нет, как скомпенсировать дефицит получаемого кислорода.
Уход за больным ветрянкой требует соблюдения следующих правил:
- Пока не отвалятся сыпные корочки, больному не следует выходить на свежий воздух. Помимо факта опасности больного ветрянкой для окружающих, это обусловлено также тем, что у ребенка в это время снижен иммунитет и увеличивается опасность заражения другими инфекциями, что может принести осложнения. Исключение можно сделать для семей, живущих в частных домах в малолюдной местности: в таких случаях допустимо вывести ребенка на крыльцо в период, когда корочки уже начали отваливаться. Целесообразно это делать ранним утром или поздним вечером, так как попадание на пораженные сыпью участки прямых лучей солнца чревато усилением их пигментации, которое не исчезает после выздоровления.
- Комнату необходимо проветривать через форточку (два раза в день по 15 минут), а в остальное время целесообразно поддерживать оптимальный режим воздуха с помощью кондиционера и увлажнителя.
- Каждый день проводить в комнате больного ребенка влажную уборку.
- Ребенку должен быть обеспечен постельный режим.
- Нельзя насильно кормить больного. Если он не хочет есть, не заставляйте его. А вот обильно поить его нужно. Рекомендуются теплый чай с лимоном и теплые же компоты. Не следует давать больному молочные продукты.
- Купать ребенка целесообразно под душем и без применения мочалки. Также стоит ограничить применение мыла (использовать детское мыло раз в 2-3 дня, а в остальное время ограничиться обливанием). Стараться не допускать попадания мыла на элементы сыпи.
Ветрянка у детей (симптомы и лечение зависят от стадии заболевания) требует безукоризненного следования строгим правилам гигиены:
- Часто заболевший ребенок жалуется на зудение участков кожи, на которых локализована сыпь. Чтобы уменьшить зуд, нужно обрабатывать участки Циндолом, бриллиантовым зеленым, метиленовым синим либо принимать ванны с марганцовкой, настоем ромашки или чистотела.
- Необходимо каждый день менять постельное и нательное белье. Одежда должна быть хлопчатобумажной.
- Чтобы у ребенка меньше возникали позывы к расчесыванию высыпаний, можно сшить ему повязку или наладонник, надеваемые на место возникновения сыпи. Повязки подлежат ежедневной стирке с кипячением.
При нормальном иммунитете осложнения ветряная оспа дает редко. Обычно это бывает совмещение с бактериальной суперинфекцией либо поражения висцеральных органов (в большинстве случаев – пневмония и иные заболевания бронхолегочной системы).
Обратиться к врачу нужно в том случае, если за ребенком замечены какие-то из следующих симптомов:
- Температура тела превышает 39 градусов (либо повышение температуры, не достигающее нормы в течение 4 дней);
- Покраснение и опухание каких-либо участков кожи;
- Нагноение в местах локализации сыпи или других частях тела;
- Астматические проявления (астма уже была диагностирована до заражения ветрянкой);
- Рвота;
- Фотофобия;
- Сильный кашель или трудности при дыхании.
С целью восстановления иммунитета после перенесенной ветряной оспы целесообразно соблюдение следующих рекомендаций:
- Соблюдать режим питания, увеличив процент в рационе продуктов, насыщенных минералами и витаминами (зеленых овощей, северных лесных ягод, облепихи, пророщенных зерен злаков) и отказавшись от продуктов, содержащих «пустые» калории;
- Рекомендован прием смеси из меда, лимонного сока сухофруктов (детям после 5 лет можно также вводить измельченные орехи);
- Через две недели после того, как отвалятся корочки, ребенку нужно начать гулять, постепенно увеличивая время пребывания на воздухе;
- Ребенка нужно беречь от психоэмоциональных стрессов.
Заболевание ветрянкой у детей, чей возраст исчисляется месяцами, маловероятно. Большинство заражений приходится на дошкольный возраст от 2 лет, когда у ребенка возрастает число социальных контактов и, соответственно, риск подхватить возбудителя в детском саду.
Вероятность грудничка заболеть ветрянкой обратно пропорционально коррелирует с возрастом отъема от груди.
У детей до года часто встречается рудиментарная форма заболевания, характеризующаяся появлением на еле нескольких ветряночных пузырьков без какого-либо ухудшения самочувствия общего или симптомов лихорадки.
Появление ветряночных пузырьков на слизистых ротоглотки у ребенка грудного возраста чревато возникновением апноэ или ложного крупа, поэтому при первом обнаружении пузырей нужно безотлагательно вызвать скорую, а в ожидании ее прибытия смазать пораженные участки препаратом «Фенистил».
Врач может порекомендовать поместить ребенка в стационар. Купание грудных детей, заболевших ветрянкой, запрещено, так как у них это может вызвать распространение сыпи на другие участки. Чтобы успокоить зуд, элементы сыпи нужно смазывать «Фенистилом».
Вакцинация существенно снижает риск заболевания ветряной оспой, и родители часто задаются вопросом, стоит ли ее проводить и какие могут быть последствия у этого. Вакцинация от ветряной оспы казана детям, начиная с годовалого возраста.
Плюсы проведения вакцинации:
- Она сводит к минимуму вероятность заболеть ветряной оспой и опоясывающим лишаем;
- Поскольку взрослые переносят ветрянку значительно тяжелее детей, зачастую с осложнениями на внутренние органы, проведение прививки в раннем возрасте страхует от подобных проблем;
- Прививка предотвращает также ослабление иммунитета, сопряженное с заболеванием ветрянкой.
Несовершенства вакцинации:
- Ее проведение не может стопроцентно гарантировать то, что ребенок не заблеет ветрянкой;
- Продолжительное (около шести недель) формирование иммунитета;
- Ребенок может на некоторое время стать заразным, так как вакцина содержит возбудители, хотя и в ослабленном их виде.
Профилактика заражения окружающих ветряной осой сводится к следующим мероприятиям:
- Проведению карантина в детских образовательных и воспитательных учреждениях в случае, если кто-то из детей заболел ветрянкой;
- Если ребенок находился в одном помещении с больным ветрянкой, ему нужно экстренно сделать прививку (в случае, если она не была сделана ранее);
- Больного нужно изолировать до окончания опадания корочек с пораженных участков тела.
Украинский педиатр высшей категории Е. О. Комаровский рекомендует лицам, ухаживающим за больными ветрянкой детьми, придерживаться следующих правил:
- Лучшим способом избежать ветрянки он называет прививку. Врач выражает сожаление по поводу того, что вакцинация против ветряной оспы не введена в список обязательных. Прививание ребенка в раннем возрасте позволит избежать заражения во взрослом, когда течение этой болезни сопровождается многочисленными осложнениями, а также стопроцентно предохранит от заболевания опоясывающим лишаем;
- Для снятия лихорадочных симптомов применять парацетамол или ибупрофен и ни в коем случае не использовать аспирин – его употребление детьми чревато поражениями печени;
- Температура воздуха в комнате не должна быть слишком высокой, так как жара сливает кожный зуд;
- Для унятия зуда стоит давать ребенку перорально антигистаминные препараты, а также принимать ванны с раствором марганцовки;
- Каждый день подстригать ногти – под ними могут скапливаться возбудители, попавшие уда вследствие расчесывания пузырьков;
- Каждый день менять белье;
- Ребенок должен получать достаточно жидкости – ее недополучение увеличивает риск развития осложнений на внутренние органы;
- Выходить на прогулку ребенок может по истечении недели со дня появления последних элементов сыпи, а посещать сад ил школу доктор рекомендует не ранее, чем через 2-3 недели после окончательного отваливания корочек.
Как протекает ветрянка у детей и методы ее лечения:
Доктор Комаровский — подробно о ветрянке:
источник
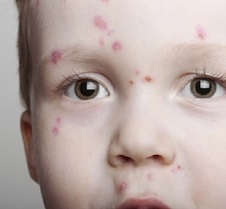
Возбудителем инфекции является вирус опоясывающего лишая. Болезнь передается воздушно-капельным путем и поражает людей любого возраста. Заметим, что ветрянка у взрослых и детей становится заразной еще до появления первых симптомов, поэтому и в нашей стране, и за рубежом регулярно фиксируются эпидемии ветряной оспы, обычно приходящиеся на зиму и начало весны.
В организм человека вирус проникает через слизистые оболочки верхних дыхательных путей. В них же происходит его первоначальное размножение (репликация). После этого вирус попадает в кровь и разносится по всем основным системам жизнедеятельности. В процессе дальнейшего развития возбудитель ветрянки фиксируется, вызывает дистрофические изменения и образует характерные пузырьки, наполненные серозным веществом.
Ветряная оспа (ветрянка) – это специфическое инфекционное заболевание, характеризующееся высокой контагиозностью, а также острым течением. Возбудитель патологического процесса относится к вирусам герпеса (по своим свойствам он идентичен для герпес-зостер). Заражение происходит воздушно-капельным путем. Вирус выделяется от больного ребенка с выдыхаемым воздухом, он легко распространяется в помещениях, включая возможность перемещения по вентиляционным системам. Инфицирование здорового ребенка происходит после вдыхания воздуха, содержащего вирусы. Ветрянка характеризуется наличием нескольких особенностей, к которым относятся:
- Высокая контагиозность – это означает, что заболевание развивается у 90% детей, контактировавших с больным ветрянкой ребенком при условии, если они не болели раньше.
- Воздушно-капельный путь передачи.
- Инкубационный период (время с момента заражения до появления первых клинических признаков) составляет около 2-х недель (может варьировать от 11 до 24 дней).
- Возбудитель ветрянки является ДНК содержащим вирусом, он неустойчив во внешней среде и быстро погибает под воздействием высокой температуры, дезинфицирующих средств, ультрафиолетового облучения. При замораживании возбудитель может сохранять свою жизнеспособность в течение достаточно длительного периода времени.
- Передача инфекционного возбудителя осуществляется воздушно-капельным путем.
- Ребенок становится заразным в конце инкубационного периода за 2-3 дня до появления первых клинических проявлений заболевания.
- После перенесенного инфекционного процесса формируется стойкий иммунитет, который нивелирует возможность повторного заболевания после контакта с больным человеком.
- Клиническая картина типичного течения инфекционного процесса включает интоксикацию организма с повышением температуры тела, а также появление сыпи на коже и слизистых оболочках.
- У детей инфекционный процесс имеет более легкое течение, чем у взрослых.
Практически всегда инфекционный процесс, вызванный вирусом возбудителем ветрянки, протекает с повышением температуры тела. Основным механизмом такого симптома является развитие интоксикации, скопление в крови вирусных частиц, которые оказывают влияние на функциональное состояние центра терморегуляции продолговатого мозга, приводя к повышению температуры. Чем старше человек, заболевший ветряной оспой, тем больше выражена интоксикация и выше температура тела. Она может повышаться до фебрильных цифр и превышать значение +41° С. Все особенности возбудителя, а также течения инфекционного процесса обязательно учитываются во время проведения диагностики, лечения, а также неспецифической профилактики ветряной оспы.
После того, как вирус внедрился в эпителий слизистой оболочки дыхательных путей, начинается его активное размножение. Вскоре он проникает в кровь и поражает клетки кожи, особенно ее эпителиального слоя. Там возникает комплекс следующих патологических реакций:
- гибель клеток с формированием пузырей, наполненных серозной жидкостью;
- местный воспалительный ответ, который сопровождается выделением медиаторов воспаления, отеком и расширением сосудов микроциркуляторного русла.
Естественно, что на вирус, который содержится в высокой концентрации в крови, возникает иммунный ответ, который сопровождается выделением биологически активных веществ – интерлейкинов. Они проникают в нервную систему и вызывают лихорадочные реакции со стороны организма. Токсическое действие на центральную нервную систему при ветрянке оказывают не только продукты иммунного ответа, но и непосредственно сами вирусные частицы.
Ветрянка характеризуется длительным инкубационным периодом. После контакта с источником инфекции проходит от 7 до 21 дня (чаще 14 дней), прежде чем появляются характерные для этого заболевания клинические признаки.
Попадая в организм, вирус ветряной оспы сначала фиксируется на слизистых верхних дыхательных путей, начинает адаптироваться и размножаться. В течение инкубационного периода какие-либо признаки заболевания отсутствуют, ребенок не заразен для окружающих. Когда вирус накапливается в достаточном объеме, он преодолевает местный иммунитет слизистых оболочек и начинает проникать в кровь.
При достижении в крови определенной концентрации вирусных частиц запускается ответная реакция иммунной системы, которая может сопровождаться подъемом температуры тела, головной болью, слабостью. Это состояние длится 1-2 дня и называется продромальным периодом, после чего уже появляются свойственные для данной болезни высыпания на коже. У детей симптомы ветрянки этого периода чаще слабо выражены или вообще отсутствуют.
Для клинической картины ветрянки, наступающей по завершении инкубационного периода вируса, характерно резкое и быстрое развитие. Сначала у детей может отмечаться:
- слабость, сонливость;
- повышение температуры тела примерно до 38-40°C;
- капризность, раздражительность;
- потеря аппетита;
- головная боль.
Впоследствии или одновременно с перечисленными симптомами появляется сыпь. Иногда отмечается увеличение в размерах лимфатических узлов.
В основном ветрянка (см. фото) характеризуется типичным, однотипным течением у всех детей, за редкими исключениями, поэтому можно выделить следующие основные симптомы данной болезни:
- Внезапное начало заболевания с развитием интоксикации и резким повышением температуры.
- Почти одновременное появление на кожном покрове, иногда и на слизистых, типичных везикулезных элементов.
- Волнообразное течение процесса заболевания с периодическими подсыпаниями папуловезикул.
- Повышение температуры тела при каждой новой волне сыпи.
- Формирование на поверхности пузырьков корочек, которые впоследствии не оставляют никаких рубцов после выздоровления.
Все стадии ветрянки у детей последовательно идут друг за другом и характеризуются определенными типичными симптомами.
Первая стадия ветрянки и ребенка – это инкубационный период, который охватывает время от проникновения варицелла-зостер в организм малыша до непосредственного проявления первых клинических симптомов. Продолжительность его считается от минимума 5-ти до максимум 21 дня, однако, в среднем он может длиться около 2 недель. В это время варицелла-зостер активно размножается, а также накапливается в слизистых оболочках ротоглотки, носовой полости, а далее способен преодолевать все защитные барьеры и проникать в кровь. В этот момент и развивается самый первый признак ветрянки у детей: возникновение сыпи по телу, сопровождаемое высокой температурой. Стадия, сопровождаемая вышеописанными симптомами, носит название начальной, однако иногда ей предшествует так называемый продромальный период, во время которого регистрируется подъем температуры, головные боли, слабость, вялость. Температура при ветрянке у детей порою достигает 40°C и выше.
В результате проникновения вируса ветрянки в кожный покров, формируется местный отек и возникает период высыпаний, который может длиться как всего лишь 2 дня, так и 7 дней и даже более. Он характеризуется изначальным формированием красного пятна, которое быстро приобретает форму папулы, далее преобразуется в пузырек, который впоследствии покрывается корочкой. Чаще всего сперва поражается элементами сыпи туловище больного, затем руки, ноги и только после их удается обнаружить на лице и волосистой части головы. Также этот процесс характеризуется очень сильно беспокоящим зудом, который доставляет серьезный дискомфорт. Вместе с формированием сыпи наблюдается увеличение лимфатических узлов, а также проявление симптомов интоксикации организма.
Последняя стадия ветрянки у детей характеризуется нормализацией температуры тела, отпадением корочек, улучшением самочувствия больного. На месте бывшего патологического элемента, покрытого корочкой, первое время сохраняется пигментация коричневатого цвета, однако, с течением времени она пропадает.
Кожа после ветрянки у детей при отсутствии постоянных расчесов зудящих элементов, при тщательной обработке и предотвращения инфицирования сохраняется здоровой и чистой. Средняя длительность от момента проявления первых признаков до полного очищения кожи от корочек составляет около 3 недель.
Ветрянка у грудных детей до возраста 6 месяцев возникает исключительно редко, так как ребенок защищен антителами, получаемыми от матери. В случае регистрирования заболевания ребенка до года оно протекает достаточно легко. Температура при ветрянке у детей данного возраста обычно невысокая, период высыпаний короткий, а синдром интоксикации практически не выражен. Однако это относится к детям, рожденным от матерей, которые в детстве болели ветрянкой. В обратном случае, ветрянка у детей до года протекает достаточно долго и тяжело.
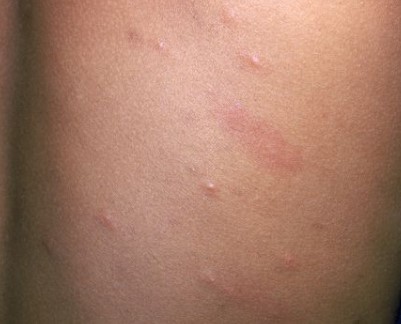
Следует учитывать тот факт, что характерная сыпь на коже в виде пузырьков никогда не возникает в первые дни заболевания. Сыпь при ветряной оспе проходит следующие метаморфозы:
- пятно. Его появление обусловлено локальным расширением сосудов микроциркуляторного русла в том месте на коже, куда произошло внедрение возбудителя. Размеры этих пятен не превышают 5-6 мм, они не возвышаются над уровнем остальной кожи и имеют четкие края (см. фото);
- пузырек. Появляется на том месте, где ранее было пятно через 5-6 часов от момента появления на коже первого морфологического элемента. Содержимым пузырька является серозная (прозрачная) жидкость, где в больших концентрациях содержатся культуры вируса (см. фото). Если же происходит нагноение, то могут поражаться глубжележащие слои кожи и тогда формируются уродливые шрамы;
- корочка. Через некоторое время покрышка пузырька разрывается, содержимое его изливается наружу, а на том месте, где располагался первичный морфологический элемент, образуется корочка (см. фото).
Как уже было сказано выше, новые высыпания могут появляться на коже практически ежедневно на протяжении 3-5 дней. Поэтому у пациента имеются различные варианты морфологических элементов: и пятна, и пузырьки, и корочки.
Первые высыпания на коже малозаметны. Проявляются небольшие красные пятна, которые принимаются за раздражение. Уже скоро эти пятна становятся выпуклыми, наполняются прозрачной жидкостью, распространяются по телу, появляются даже во рту. Становится ясно, что ребенок болеет ветряной оспой.
Типичные области распространения сыпи – лицо, голова, шея, грудь, живот.
В зависимости от типа клинической картины при ветрянке выделяют типичную и атипичную формы. Типичная форма по характеру течения бывает:
- Легкая. Состояние ребенка удовлетворительное, температура остается в пределах нормы или не поднимается выше 38°С, длительность периода высыпаний составляет 4 дня, высыпания немногочисленны.
- Среднетяжелая. Незначительная интоксикация (головная боль, слабость, сонливость), температура поднимается выше 38°С, высыпания обильные, появляются в течение 5 дней.
- Тяжелая. Общая интоксикации организма (тошнота, повторяющаяся рвота, потеря аппетита), температура поднимается до 40°С, период высыпаний составляет 9 дней, они почти полностью покрывают кожные покровы больного, а также присутствуют на слизистых оболочках, элементы сыпи могут сливаться друг с другом.
Атипичные формы ветрянки разделяют на рудиментарную и аггравированную. Рудиментарная форма характеризуется легким течением, высыпания единичные, температура тела нормальная или субфебрильная. Аггравированная форма характеризуется очень интенсивно выраженной клинической картиной заболевания. К ней относятся висцеральная, гангренозная и геморрагическая формы, лечение которых осуществляется в стационаре.
При геморрагической форме заболевания у больного отмечается высокая температура, сильная интоксикация, поражение внутренних органов, в пузырьках появляется кровь, они кровоточат. Возникает гематурия, кровоизлияния в кожу и клетчатку, слизистые оболочки и внутренние органы.
Висцеральная форма ветрянки преимущественно выявляется у недоношенных детей, новорожденных и у детей с иммунодефицитом. Для нее характерны длительная интоксикация, обильные высыпания, тяжелая лихорадка, поражение нервной системы и внутренних органов (почек, легких, печени, сердца).
Гангренозная форма диагностируется крайне редко, в основном у пациентов с иммунодефицитом. Наблюдается выраженная интоксикация. Пузырьки при этой форме имеют крупные размеры, быстро покрываются корочкой с зоной некроза тканей. При отпадании корочки на коже возникают глубокие, очень медленно заживающие язвы.
При правильном лечении и соблюдении личной гигиены осложнения в результате ветрянки у детей встречаются редко. Опасные осложнения иногда возникают при употреблении некоторых лекарств. Например, категорически запрещено давать детям аспирин, это может привести к опасному поражению печени (синдром Рейе). Нельзя сочетать ветряную оспу и прием гормональных, глюкокортикостероидных препаратов.
Среди наиболее опасных последствий значатся:
- Вирусный энцефалит (мозговое воспаление);
- Опоясывающий лишай – тяжелое хроническое заболевание, вызываемое тем же вирусом, но проявляющееся крайне редко у ослабленных больных;
- Неврологические последствия вирусного поражения – бывают при раннем внутриутробном заражении, во время органогенеза, когда мать заболевает в первый триместр беременности.
Родители должны быть очень внимательны и не давать малышу чесать высыпания, ведь в ранки можно легко занести инфекцию.
Период инкубации – от 11-ти до 21-го дня.
Заразный период – последние 2 дня периода инкубации + пять дней с момента окончания подсыпаний.
Быстро вылечить ветрянку не получится. Заболевание имеет четкую стадийность. Общая длительность индивидуальна:
- продромальный период – от одно до двух дней;
- высыпания до пяти дней (при тяжелом течении – до 10-ти дней);
- период обратного развития (полное отпадение корочек) от одной до двух недель.
Согласно клиническим рекомендациям, карантин по ветрянке устанавливается с одиннадцатого по 21-й день (от момента контакта с больным), для детей, ранее не болевших ветряной оспой.
Больные на весь заразный период. Проведение дезинфекции не требуется, достаточно обычной влажной уборки и регулярного проветривания помещения.
Обычно дети приносят инфекцию из детского садика, часто заражают младших братьев и сестёр. Ветрянка у детей протекает в лёгкой форме, и самое неприятное — это сыпь, потому лечатся эти дети дома.
Как лечить ветрянку у детей мы обсудим чуть позже, а пока давайте вспомним, как ухаживать за малышами с ветрянкой:
- режим питания. Если ребёнок отказывается от еды, не заставляйте силком, пусть лучше ест по чуть-чуть, но чаще. Увеличьте количество фруктов и овощей в рационе;
- обильное питьё. Рекомендуются морсы, компоты, кисели и домашние свежевыжатые соки. Если ребёнок не хочет это пить, предложите чай или воду;
- желательно ограничить активные игры, пытаться удерживать ребёнка в постели бессмысленно;
- постарайтесь объяснить, что расчёсывать язвочки нельзя, ногти у ребёнка должны быть коротко острижены;
- постельное бельё желательно менять каждый день, ребёнок должен спать отдельно в своей постели;
- помещение, в котором находится ребёнок, обязательно мыть каждый день, проветривать надо не реже, чем раз в час;
- желательно, чтобы других детей в окружении больного ребёнка не было, но, увы, это не всегда возможно.
Это ещё один вопрос в уходе за больным ветрянкой ребёнком, беспокоящий родителей: можно ли гулять с малышом при ветрянке? В период, когда ребёнок заразен, прогулки не рекомендуются. Но если родители уверены, что малыш не будет ни с кем контактировать (например, если вы живёте в частном доме), то можно выйти на короткую прогулку.
Перечислим важные условия для прогулок:
- Температура тела должна нормализоваться.
- Последние высыпания были 7 дней назад. В противном случае, если вы всё же вышли на прогулку, на улице не должно быть других людей, особенно детей или беременных женщин.
- Если ребёнок недавно переболел ветрянкой, загорать и купаться в открытых водоёмах ему нельзя.
- Иммунитет переболевшего ребёнка ещё ослаблен, потому ему не рекомендованы контакты с больными детьми или взрослыми с недомоганием.
Ключевым методом лечения ветрянки считают обработку высыпаний. Прыщи можно не обрабатывать антисептиком, но тогда во время расчесывания малыш может занести в ранку инфекцию (бактериальную):
- Узелки и пустулы смазывают зеленкой, раствором марганцовки, Фукорцином. Процедуру проводят 3-4 раза в день. Для снятия зуда и во избежание расчесывания маленькому пациенту дают антигистаминные средства.
- Также для лечения ветрянки используют противовирусные препараты, например, Ацикловир. Его можно принимать в таблетках, а мазью смазывать высыпания. Однако Ацикловир чаще применяют при тяжелом течении заболевания и лишь в начальной стадии. Перед применением нужно почитать описание препарата с пояснениями по дозировке.
- У малыша возникли признаки интоксикации организма – повышенная температура, головная боль и ломота в теле? Есть смысл дать ему обезболивающие препараты. Как правило, малышам назначают Нурофен, Панадол, Эффералган.
Во время любой болезни ребенок нуждается в достаточном количестве жидкости. Если на первых порах у малыша отмечается высокая температура и интоксикация – тем более. Какая должна быть суточная дозировка жидкости? Расчет дневного объема производится согласно возрасту ребенка. Например, малышу 3 лет требуется 105 мл воды на 1 кг веса в сутки. Для ребенка постарше (7 лет) – 95 мл на килограмм веса.
При этом следует давать ребенку не только воду, но и другие напитки – чай, компот, морс. Часть объема жидкости малыш может получать в составе жидких блюд – супов.
При ветрянке возможно лечение народными средствами. Ребенку целесообразно давать свежие ягоды черники или черничный сок. Активные вещества плодов этого растения обладают противовирусными свойствами. Рекомендуется также поить детей настоем из смеси липового цвета, ягод малины, ивовой коры и плодов аниса (заваривают из расчета 300 мл воды на 1 ст. л. сбора).
Общеукрепляющее действие оказывает мед с лимонным соком или орехами.
С кожной сыпью при ветряной оспе поможет быстрее справиться купание в отваре ромашки (60 г сырья на литр воды). Внутрь можно принимать (по 1/3 стакана четырежды в день) отвар из травяного сбора, в состав которого входят корень лопуха, цветки календулы и ромашки, а также надземные части цикория и мать-и-мачехи. Дважды в день после еды показано употреблять внутрь отвар из смеси календулы, мелиссы, базилика и ромашки.
Лечение нужно начинать по возможности раньше (в течение 1-2 суток после появления первых, даже единичных, высыпаний).
Долгие годы шли жаркие дискуссии по этому поводу. Сейчас большинство педиатров считает, что водные процедуры разрешены с соблюдением определённых условий:
- Купание при ветрянке разрешено только при отсутствии язвенно-некротических изменений элементов высыпаний – говоря проще, при отсутствии ран, в которые бактерии могут беспрепятственно проникнуть.
- Купать можно уже со второго-третьего дня заболевания.
- Температура воды не должна быть высокой — 38-40 градусов. Это не позволит образовавшимся после расчесываний на месте высыпаний корочкам размокнуть.
- Нельзя мыть ребенка с использованием обычных средств для купания (мыла, гелей для душа, шампуней).
- Стоит избегать длительных водных процедур. Рекомендуются частые приемы (около 5-6 раз в день) кратковременного (от одной до трех минут) душа с несильным напором.
- Не использовать мочалку во избежание сдирания прыщиков и последующего образования шрамов на поврежденных участках кожи.
- После приема ванны не следует обтираться полотенцем. Тело лучше осторожно обмокнуть самым мягким полотенцем во избежание повреждений воспаленной кожи.
- Купаться при ветрянке не рекомендуется в первые два дня, когда болезнь прогрессирует, и основным ее симптомом является постоянная повышенная температура тела.
- По окончанию водных процедур тело ребенка в местах высыпаний следует обработать зеленкой.
Если родители решили не мыть ребенка весь период высыпаний, тогда первая ванна должна проводиться максимально бережно, для проведения дезинфекции заживающих везикул. Для этого врачи советуют приготовить слабый раствор марганцовки. Цвет раствора бледно-розовый, более яркий оттенок создаст сильное воздействие на кожу, может привести к образованию ожога.
Обычно, переболев ветрянкой в детском возрасте, человек должен обрести устойчивый иммунитет, который позволит не заразиться повторно. Но практике известные случаи, когда и взрослые, и дети удосуживались заболеть ветрянкой второй раз. Причиной тому обычно является снижение иммунитета, поэтому он не устойчив и провоцирует повторные вспышки. Во избежание повторного заболевания, как и других явлений, необходимо проводить профилактические меры в рамках укрепления функционирования иммунной системы.
Тем, кто еще не болел ветрянкой, нужно придерживаться некоторых правил в качестве профилактики заболевания:
- если кто-то из родных заболел ветрянкой, необходимо полностью изолировать его от остальных;
- прием противовирусных медицинских препаратов, которые назначит семейный врач;
- кварцевание помещения; использовать лампу необходимо строго по инструкции;
- заболевшему нужно выдать отдельную посуду, и по возможности ежедневно менять постель и нательное белье;
- всем членам семьи необходимо носить марлевые повязки, и как можно чаще их утюжить в целях обеззараживания.
Часто, чтобы не подхватить вирус герпеса в виде ветряной оспы, взрослым и детям проводят вакцинацию препаратами Окавакс, Варилрикс. После чего вероятность заболеть становится меньше, а если человек и подхватит инфекцию, то ее течение будет не таким тяжелым, и организм поборет ее гораздо быстрее.
Естественно профилактические меры не дают 100% гарантии того, что человек защищен от ветрянки, но соблюдать их следует, чтобы свести к минимуму риск заразиться. Медики часто рекомендуют в качестве профилактики правильно питаться.
Нужно насытить рацион продуктами исключительно природного происхождения, а так же включить пищу богатую витаминами и минеральными веществами, плюс добавить занятия спортом для закаливания организма и приобретения сильного иммунитета, способного защитить от любой инфекции.
У меня ребенок переболел ветрянкой в 1 год, а потом в садике была эпидемия ветрянки, болели почти все и он по новому заболел. Заболевание проходит средней тяжести, есть сыпь и на голове и на туловище и на половых органах, и даже на глазах. Температура была не большая 37,7. Но длится заболевание у же вторую неделю. Сколько вообще дней длится ветрянка. Когда можно вести его уже в садик?
источник