Вопрос о том, чем мазать корочки после ветрянки, интересуют всех молодых мам, дети которых переболели этим недугом. Несмотря на уровень развития современного здравоохранения, ветрянкой заражаются практически все малыши в возрасте до трех лет. Если сама патология проходит относительно безболезненно, то ранки после ветрянки являются настоящей головной болью всех родителей. Подсыхая, образовавшиеся язвочки постепенно затягиваются и доставляют детям массу неприятных ощущений. Ранки вызывают зуд и чешутся, что и является основной опасностью недуга.
Расчесывание чревато распространением инфекции и образованием глубоких шрамов, которые остаются на всю жизнь. По вполне понятным причинам родители не хотят, чтобы их малыш получил такой косметический дефект. И этого можно легко избежать, если правильно подойти к лечению ветряной оспы и предотвращению нежелательных последствий. Для того чтобы быть готовым к появлению болезни, нужно знать ее причины, симптомы и правила ухода за высыпаниями.
Ветряная оспа представляет собой вирус человеческого герпеса третьего типа. Это одна из разновидностей герпеса, которая опасна для жизни только новорожденных детей. Инфицирование происходит воздушно-капельным, контактным и бытовым способами. В период лактации дети находятся под защитой антигенов матери. После перехода на искусственное питание вопрос инфицирования становится делом времени. Как только у ребенка ослабляется иммунитет, он заболевает ветрянкой.
Источником инфицирования является любой носитель вируса, даже просто находящийся рядом с малышом. В большинстве случаев дети заражаются от своих родителей, которые в детстве переболели ветряной оспой.
- Инкубационный период. Его длительность составляет 11-21 день. Сколько суток он будет длиться, зависит от возраста, условий жизни, особенностей организма и здоровья ребенка.
- Ухудшение состояния больного. У ребенка пропадает аппетит, поднимается температура, наблюдается вялость и раздражительность. Это свидетельствует о том, что он стал распространителем инфекции, которая себя внешне еще не проявила.
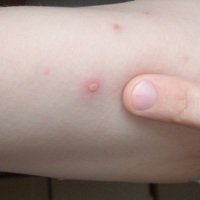
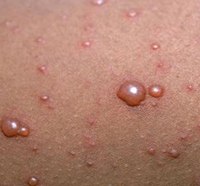
- Появление сыпи. Она представляет собой водянистые прыщики, наполненные светлой жидкостью. Характерным симптомом ветрянки является красная каемка вокруг волдырей. Прыщики обсыпают лицо, руки, грудь и поясницу. У ребенка поднимается температура, повышающаяся после каждой новой волны сыпи. Больной является заразным, его нужно изолировать.
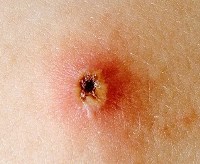
- Спустя несколько дней жидкость внутри волдырей темнеет, они лопаются и превращаются в открытые раны. На какой день это происходит, зависит от тяжести протекания болезни. Обычно период высыпаний длится 5-10 дней. Корки на оспинах начинают появляться на 2-3 день. После засыхания они отваливаются, оставляя небольшие углубления, покрытые молодой розовой кожей. Как правило, через несколько лет от оспин не остается никаких следов. Отпавшие корочки не представляют опасности в плане вторичного инфицирования.
Ребенок перестает быть заразным сразу после того, как корочки начинают отваливаться. Именно в этот период ему требуется квалифицированная помощь. Корочки при ветрянке прикрывают мягкие ткани, уязвимые инфекции. Если их содрать, то в рану попадут болезнетворные микроорганизмы. Она воспалится и оставит глубокий след после заживления.
Когда возникает ветрянка, корочки доставляют больному сильное беспокойство. Он постоянно хочет их почесать, что является крайне нежелательным. Кроме этого, если короста не отпадает сама, а сдирается с ранки, то ее можно принять за свежую сыпь. Такая ошибка способна послужить основанием для продления лечения и срока карантина. Согласно проведенным исследованиям, больной перестает быть носителем инфекции с того момента, как у него подсохли последние высыпания. А точно установить этот момент удастся только с помощью маркеров, которыми помечаются все волдыри.
Исходя из этого смазывать высыпания при герпесе третьего типа нужно для достижения таких целей:
- предотвращения распространения инфекции за пределы тела больного;
- предохранения волдырей и ранок от вторичного заражения извне;
- снижения дискомфорта и неприятных ощущений, которые доставляют образовавшиеся водянистые прыщи;
- контроля состояния высыпаний для установления их интенсивности и окончания появления.
Поскольку родители не могут постоянно следить за руками своих детей, то необходимо свести нежелательные последствия сдирания корочек к минимуму. На ночь ребенку необходимо одевать на руки мягкие перчатки, которыми невозможно содрать корки. Днем необходимо регулярно мыть его ладони. Требуется постоянно следить за состоянием ногтей, чтобы они были коротко острижены и с гладкими краями.
Бороться с болезнью нужно сразу после появления ее первых симптомов. Только комплексное лечение поможет победить недуг с минимальными последствиями для здоровья. Мажьте средствами, которые рекомендовал врач, высыпания с момента их появления и до исчезновения последних следов оспы.
Вполне понятной является тревога матери при обнаружении первых высыпаний, которые покрывают все тело ребенка. Еще большее беспокойство возникает, когда количество волдырей начинает увеличиваться. Но не стоит впадать в отчаяние, т. к. сыпь считается нормальным проявлением герпеса третьего типа.
Необходимо выполнять такие действия:
- Ежедневно проводить телесный осмотр ребенка на предмет наличия новых высыпаний и состояния старых волдырей. Ушной палочкой, смоченной зеленкой (бриллиантовый зеленый), аккуратно смазывают все прыщики.
- Осматривать полость рта и носовые ходы в поисках проявлений герпеса. При их обнаружении промывать пораженные места отваром ромашки, раствором фурацилина, борной кислоты или перекисью водорода.
- При повышении температуры давать больному слабые анальгетики и жаропонижающие средства для облегчения его состояния. Категорически запрещен прием аспирина, так как в сочетании с вирусом герпеса третьего типа он дает сильные осложнения на почки.
- Для снижения интенсивности зуда и жжения провести курс приема антигистаминных препаратов.
- Ежедневно проводить смену нижнего и постельного белья больного. В помещении нужно организовывать влажную уборку и проветривание. Чтобы зуд от ранок был меньше, поддерживать в комнате прохладу.
- Перед сном, если нет температуры, купать ребенка в ванне с раствором соды или борной кислоты. После купания к коже нужно аккуратно прикладывать одноразовые хлопковые полотенца.
После снижения температуры и болевого синдрома необходимо начинать интенсивную обработку подсыхающих ранок.
Применять антибиотики для нанесения на волдыри нецелесообразно — вирус герпеса к этому времени уже закрепился в организме на генном уровне. Основной задачей воздействия на высыпания является предотвращение размножения вируса герпеса, подсушивание пузырьков и снижение интенсивности кожного зуда. Лечение препаратами наружного действия позволяют облегчить состояние больного и не допустить образования рубцов на коже. Подобное явление намного легче предотвратить, чем устранять впоследствии.
Мазать волдыри на любой стадии рекомендуется такими средствами:
- Бриллиантовый зеленый (зеленка). Жидкий антисептик, имеющий длительную историю успешного купирования последствий ветряной оспы и кори. При нанесении покрывает ранки тонким слоем, предотвращая проникновение в них инфекции. Одновременно не дает распространяться вирусам герпеса. Не оказывает раздражающего воздействия на кожу и мягкие ткани. Легко смывается мыльным раствором или косметическими кремами.
- Цинковая мазь. Лекарство продается в аптеке и отпускается без рецепта. Наносится на свежие и лопнувшие волдыри. Подсушивает пузырьки, снимает зуд, способствует заживлению ранок и отпадению корочек. Создает изолирующий слой на пузырьках и язвочках, не давая вирусам покидать тело больного.
- Фукорцин. Этот аналог зеленки представляет собой жидкость красного цвета. Обработку волдырей и корочек нужно проводить трижды в сутки. Требуется следить за состоянием ребенка, т. к. препарат может вызвать токсическое поражение. Следует учесть, что это вещество плохо оттирается с кожи — на то, чтобы избавиться от следов его применения может понадобиться несколько дней.
- Каламин. Средство не имеет побочных эффектов. Обладает дезинфицирующими и успокаивающими зуд свойствами. При нанесении на кожу охлаждает ее, облегчая состояние больного. Обрабатывать высыпания рекомендуется не менее трех раз в день.
- Риванол. Представляет собой водный раствор характерного желтого цвета. Оказывает антисептическое и успокаивающее действие на высыпания. Подсушивает ранки, способствуя их быстрому заживлению. Доводом в пользу Риванола является то, что он не портит внешний вид больного, т. к. почти не виден на коже.
- Марганец. Кристаллы вещества растворяются в воде. Полученный раствор является сильнодействующим антисептиком, подсушивает ранки и убивает инфекцию.
Перед принятием решения о выборе лекарства для борьбы с высыпаниями следует проконсультироваться с педиатром. Врач даст рекомендации, основываясь на индивидуальных особенностях организма ребенка и специфики протекания заболевания.
Хороший эффект оказывают народные рецепты:
- Мумие. Это вещество природного происхождения растворяют в воде. Смазывать прыщики необходимо дважды в день. Компоненты мумие уничтожают болезнетворные организмы в ранках, способствуют их быстрому заживлению, регенерации мягких тканей и кожного покрова.
- Касторовое масло (рицина). Вещество имеет высокую вязкость и плотно пристает к мягким тканям. Одновременно касторка оказывает увлажняющее, успокаивающее и смягчающее воздействие на ранки, вследствие чего корочки отпадают, а места повреждения затягиваются.
- Масло какао. Оказывает стимулирующее влияние на поврежденные участки. Способствует регенерации клеток кожи и скорейшему восстановлению ее нормального состояния.
После того как корочки отпадут, на их месте остаются впадины, покрытые молодой нежной кожей. Чтобы они не превратились в рубцы, необходимо провести ряд косметических мероприятий.
Проводить косметические процедуры можно только после консультации с фармацевтом. Специалист определит, какие препараты можно применять, а от использования каких лучше воздержаться.
Устранить следы от корочек после ветряной оспы можно следующими способами:
- Обработкой ранок мазями Пантенол, Контрактубекс и Дерматикс гель. Это довольно дорогие, но очень эффективные препараты. Они способствуют регенерации мягких тканей, полному устранению неровностей кожи.
- Инъекциями коллагена. Раствор вводится подкожно. Компоненты препарата способствуют увлажнению кожи, восстановлению мягких тканей. Кроме этого, коллагены стабилизируют пигментацию кожи, устраняя светлые пятна.
- Лазерной шлифовкой. Воздействие проводится по всей глубине кожных покровов. По результатам процедуры устраняются впадины и крупные рубцы.
- Кислотным и химическим пилингом. Процедура заключается в воздействии на кожу веществ, которые вызывают ожог и отмирание ее верхнего слоя. В результате кожа становится однородной по цвету и консистенции.
Результативность каждого метода неодинакова и подходит не всем. Методом проб подбирается наиболее эффективная процедура устранения следов ветрянки.
Не стоит чрезмерно увлекаться применением подсушивающих средств. Они в значительной степени пересушивают эпидермис, что неизбежно ведет к рубцеванию ранок, а это крайне нежелательно для молодой кожи. Категорически противопоказано мазать очаг инфекции спиртом, который очень сушит кожу и вызывает нестерпимый зуд. Именно поэтому использование антисептиков, содержащих алкоголь, вызывает все больший протест у медиков нового поколения. Также не рекомендуется пользоваться антибиотиками местного действия, смазывая болячки после ветрянки. Не воздействуя на вирус герпеса, они дают нежелательные побочные эффекты.
источник
Корочки на прыщах от ветрянки формируются, когда водянка лопается и возникает ранка. Как и при любых других ранах, корочка необходима для того, чтоб защитить организм от вирусов, инфекций или бактерий, что могут проникнуть таким путем.
Возникновение корочек обусловлено защитными функциями организма. Он бережет организм также от повторного проникновения вируса герпеса, что проявляется в виде опоясывающего лишая. Появление корочек – важный этап заживления ран.
Этот вопрос интересует всех болеющих ветрянкой. Они сами пройдут даже если их ничем не обрабатывать. Но нужно учесть, что при этом процесс заживления будет проходить дольше. Если лечить данные новообразования, то заживать они будут быстрее.
Интересно ли вам, сколько заживают ранки после прыщиков? Этот процесс длится 10 суток (в среднем).
За 10 суток прыщики полностью заживут и корки отпадут только в том случае, если не воспалятся и не инфицируются. А чтобы этого не произошло, ненужно сдирать естественную защиту.
Если расчесать ветряную сыпь, как это часто делают дети из-за сильного зуда, можно занести бактериальную инфекцию, спровоцировать нагноение. В очень редких случаях также может развиться менингит.
В этом случае, ребенок будет жаловаться на сильные головные боли, напряженные мышцы шеи, рвоту, чрезмерную чувствительность к прикосновениям. В этом случае немедленно обратитесь к врачу, чтобы он назначил вам соответствующее лечение.
Сыпь никогда не появляется сразу с образования узнаваемых пузырьков, которые так присущи этой болезни. При ветрянке у детей сыпь проходит 3 обязательные стадии:
- пятно(появляется из-за локального расширения сосудов в том месте, куда попал возбудитель вируса, размер пятен не превышает 6 см, они не возвышаются над кожей и отличаются четкими краями);
- пузырек(появляется на месте пятна через 5-6 часов, в пузырьке содержится серозная жидкость, в которой замечена серьезная концентрация вируса герпеса, если возникает нагноение, то появляется риск, что будут поражены более глубокие слои кожи и останется шрам);
- корочка(пузырек разрывается, содержимое выливается и на этом месте образуется толстый слой корочки).
Высыпания могут возникать на коже больного в течение 3-5 дней почти каждый день новой и новой волной. Именно поэтому чаще всего высыпания располагаются на его коже одновременно во всех трех стадиях – и в виде пятен, и в виде пузырьков, и в виде корочек.
При ветрянке у детей лечение необходимо выбирать в зависимости от того, с какой формой заболевания вы столкнулись.Возможные формы ветряной оспы:
- типичная форма(общее состояние малыша не нарушается, температура не поднимается выше 38 градусов, на коже проявления сыпи в разных стадиях, осложнения встречаются редко);
- атипичная форма имеет несколько клинических подформ – гангренозная, буллезная, генерализованная, рудиментарная и геморрагическая.
Подформы атипичной формы ветряной оспы:
- гангренозная форма(характеризуется тем, что вирус проникает в очень глубокие слои кожи, после чего они отмирают, форма узнаваема по темно-фиолетовым кругам вокруг пузырьков, после которых образуются струпья);
- буллезная форма(проявляется в виде огромных пузырей, наполненных желтой жидкостью, оболочка у этих пузырьков дряблая и когда они лопаются, то под ними остается кратер незаживающей раны, иногда из нескольких таких пузырей образуется один большой, после которого остаются особенно глубокие раны);
- генерализованная форма(поражает сразу все внутренние органы, есть серьезная вероятность летального исхода, эта форма встречается у людей с очень низким уровнем иммунитета);
- рудиментарная форма(одна из наиболее легких форм ветряной оспы, высыпаний очень мало, чаще всего они не достигают ни стадии пузырьков, ни стадии корочек);
- геморрагическая форма(вместо серозной жидкости в пузырьках находится кровь, нарушается уровень свертываемости крови, может часто кровоточить нос и десна, корочки после пузырьков красного цвета, после их отпадания остаются глубокие шрамы).
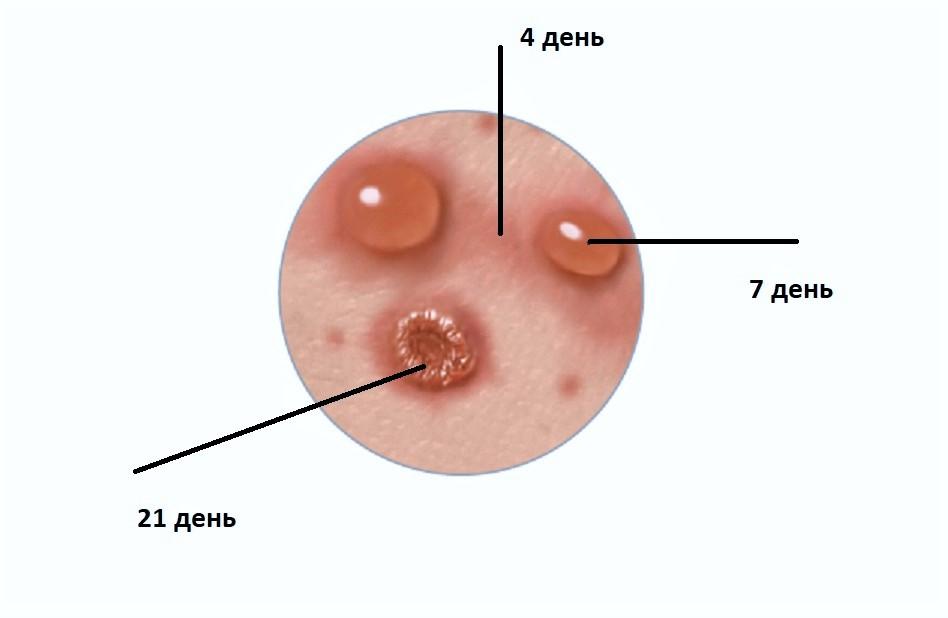
Скрытый инкубационный период заболевания длится в среднем 2 недели, реже 10—21 день. Начало ветрянки острое, с лихорадкой – 1-2 суток. Период сыпи – 1 неделя или чуть более. По окончании периода высыпаний корочки на коже остаются еще 1 —2 недели, после чего сходят, оставляя незначительную пигментацию.
Рубцы при неосложненном течении ветряной оспы не образуются. Если при расчесывании все же была занесена гноеродная инфекция, пузырьки перерождаются в гнойнички, и тогда после их исчезновения возможны остаточные явления в виде пожизненных мелких рубчиков, внешне сходных с оспенными.
Выздоровление ребенка наступает не ранее 10-го дня с момента первых высыпаний. Выделение вируса прекращается после подсыхания последних элементов сыпи.
Иногда неопытные врачи неоправданно ставят диагноз ветряная оспа, путая сыпь при ветрянке с аллергическим (атопическим) дерматитом. Как отличить ветрянку от аллергии? Для начала, исключить из меню и окружения ребенка все возможные аллергены, при этом интенсивный рост количества высыпаний при аллергии должен замедлиться, на ветрянку же эта мера не повлияет.
При ветряной оспе размер новых высыпаний меньше, чем предыдущих, при аллергическом дерматите новые высыпания интенсивнее и больше по размеру, а старые после отпадения корочки не проходят, увеличиваются, могут мокнуть или трескаться. На ладонях и подошвах сыпи при ветрянке нет.
Лечение преимущественно проводится в домашних условиях. Госпитализации подлежат пациенты с тяжелым течением заболевания, наличием спутывающей патологии, развитии осложнений.
Ветряная оспа очень заразная. Держите своего ребенка дома, пока все пузырьки не разорвутся и не покроются корочками.
Лечение симптоматическое и зависит от тяжести болезни:
- При легких формах элементы сыпи обрабатываются бриллиантовым зеленым или любым другим спиртсодержащим красителем (Фукорцин, метиленовый синий, йод). Можно использовать также спирт, но растворы красителей дают возможность следить за появлением «подсыпаний». Для снижения отека, облегчения зуда показаны антигистаминные средства (Супрастин, Тавегил и др.). Устранить зуд и подсушить высыпания помогут лосьон Каламин, гель Поксклин, суспензия Циндол, цинковая мазь. При наличии сыпи во рту показаны полоскания Фурацилином или обработка слизистой полости рта Ингалиптом или иным дезинфицирующим составом.
- При гнойных осложнениях назначают антибактериальные средства.
- При иммунодефицитах, тяжелом течении болезни показан Ацикловир на протяжении 5-7 дней в возрастных дозировках.
- При повышении температуры тела назначают жаропонижающие средства – Парацетамол, Ибупрофен. Нужно помнить, что детям противопоказан прием Аспирина из-за многообразия побочных эффектов.
Многих родителей интересует, можно ли купать ребенка при ветрянке. Не только можно, но и нужно. Но при этом важно помнить, что принимать ванну таким пациентам категорически противопоказано, а вот легкий душ будет полезен. После него малыша нужно промокнуть полотенцем (не тереть!), чтобы не травмировать корочки. В противоположном случае могут образоваться шрамы.
источник
Ветрянка у взрослых – формы и стадии, симптомы и первые признаки, диагностика и лечение, профилактика (прививки), фото больных ветряной оспой. Какие последствия и осложнения бывают после ветрянки у взрослых?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Ветряная оспа (ветрянка) – инфекционное заболевание, вызываемое разновидностью вируса герпеса. Ветрянку принято считать детской болезнью, потому что большинство людей переносят ее в дошкольном и школьном возрасте. Однако если заражения не произошло в детстве, то заболеть ветряной оспой можно в любом возрасте.
Вспышки ветрянки среди взрослых часто случаются в закрытых коллективах, в армии среди новобранцев, в интернатах для людей с ограниченными возможностями. Также в группе риска родители дошкольников, не имеющие иммунитета. Заболеваемость не зависит от пола и расы.
Ветрянка у взрослых людей имеет свои особенности:
- взрослые тяжелее переносят болезнь;
- сильнее, чем у детей, выражена интоксикация;
- температура поднимается до 40 градусов и выше;
- сыпь появляется лишь на 2-3 день болезни;
- высыпания многочисленные и могут покрывать всю поверхность лица и туловища;
- у половины взрослых больных элементы сыпи нагнаиваются, образуются пустулы;
- на месте глубоких воспалений остаются рубцы – оспины;
- у 20-30% больных возникают осложнения.
Особенно тяжело ветрянку переносят больные с ослабленным иммунитетом и люди старше 50 лет.
Вирус может существовать исключительно в организме человека. В окружающей среде он гибнет в течение 15 минут. Этому способствует высыхание, нагревание, замораживание. Возбудитель ветрянки не передается через вещи и третьих лиц. Животные не болеют ветряной оспой и не могут служить переносчиками инфекции.
Основные характеристики вируса ветрянки, позволяющие поражать большое количество людей – летучесть и восприимчивость. Вирусные частицы с воздушными потоками разлетаются и проникают в соседние комнаты, квартиры и с одного этажа на другой. А высокая восприимчивость людей к вирусу ветрянки означает, что при контакте с больным заражаются практически все люди, не переболевшие ранее. В семье, где заболел один человек, риск заболевания остальных домочадцев составляет 80-90%. Причем у тех, кто заразился позднее, болезнь протекает тяжелее и с большим количеством высыпаний.
Источник заражения и основной резервуар инфекции – человек, больной ветрянкой. Существует риск заражения от человека с опоясывающим лишаем.
Пути заражения – воздушно-капельный и трансплацентарный, когда вирус передается от матери плоду через плаценту.
Инкубационный период – 10-21 день, чаще 14-17. За это время вирус размножается на слизистых оболочках носоглотки и распространяется по лимфатической системе.
Иммунитет к ветрянке вырабатывается после перенесенной инфекции. Считается, что постинфекционный иммунитет обеспечивает пожизненную защиту от заражения. Однако у некоторых людей фиксируют повторные случаи ветряной оспы, что связано с ослаблением иммунной защиты.
Что происходит в организме больного?
1. Вирус размножается на слизистых оболочках верхних дыхательных путей.
2. Его количество быстро увеличивается. Через небные миндалины вирус проникает в лимфатическую систему, угнетая ее работу и снижая активность Т-лимфоцитов.
3. Вирус выходит в кровь в конце инкубационного периода. Вирусные частицы и продукты их обмена, присутствующие в крови, вызывают повышение температуры, слабость и другие признаки интоксикации.
4. Вирус проникает в нервные ганглии – ядра спинномозговых нервов, вызывая лизис (разрушение) нервных клеток. В дальнейшем вирус пожизненно сохраняется в нервных ганглиях. При ослаблении иммунитета он активизируется и распространяется по ходу нерва, провоцируя развитие опоясывающего лишая.
5. Вирус оседает в клетках эпидермиса. Он вызывает появление вакуолей – внутриклеточных элементов, напоминающих пузырьки. Вакуоли соседних клеток сливаются между собой, образуя полости, которые являются основой папул. Эти папулы заполняются жидкостью, в которой содержится большое количество вирусных частиц и белковых молекул. Содержимое папулы является хорошей питательной средой для бактерий, поэтому элементы сыпи могут нагнаиваться. В этом случае на месте папулы образуется пустула (пузырек с гнойным содержимым).
6. Пузырек лопается, его содержимое изливается на кожу. На месте пузырька образуется корочка, под которой происходит заживление эпидермиса.
7. Начиная с первых дней болезни иммунная система распознает возбудителя и начинает вырабатывать иммуноглобулины, которые связывают токсины и стимулируют фагоцитоз (поглощение) вирусных частиц. В дальнейшем противоветряночные антитела остаются в крови переболевшего человека пожизненно. Они обеспечивают защиту от повторного заболевания ветрянкой.
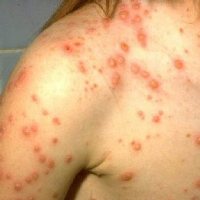
В развитии болезни выделяют несколько периодов:
- Инкубационный период – вирус размножается в клетках слизистой носоглотки. Симптомы болезни отсутствуют.
- Продромальный период – выход вируса в кровь. Симптомы: повышение температуры, ухудшение общего состояния, слабость, потеря аппетита.
- Период высыпаний – активная фаза болезни, когда вирус локализуется в эпидермисе. Характеризуется появлением сыпи и зуда, что сопровождается повышением температуры.
- Период образования корочек – элементы сыпи подсыхают. В организме активно вырабатываются противоветряночные антитела, которые обеспечивают связывание вируса и выздоровление.
Симптомы ветрянки у взрослых:
| Механизм развития | Проявления | |
| Общая интоксикация | Токсины, образующиеся в процессе жизнедеятельности вируса, отравляют нервную систему. |
Первые признаки ветрянки напоминают грипп. У взрослых интоксикация выражена сильно. |
| Повышение температуры | В процессе гибели вирусных частиц образуются пирогены – вещества, провоцирующие повышение температуры. Большое количество пирогенов попадает в кровь во время массовых высыпаний. | Волновая лихорадка – за период болезни происходит 2-3 подъема температуры, которые совпадают с массовыми подсыпаниями. Температура повышается до 38-40 градусов. Температура при ветрянке у взрослых держится 3-9 дней, в зависимости от тяжести протекания болезни. Длительная лихорадка свыше 10 дней указывает на развитие осложнений. |
| Сыпь | Для ветряной оспы характерна пятнисто-папулезная сыпь. Ее появление связано с вирусным поражением клеток эпидермиса. Элементы сыпи проходят в своем развитии несколько стадий: пятна, папулы (узелки) и везикулы (пузырьки). Все они могут присутствовать на одном участке кожи. | У взрослых больных ветряночная сыпь появляется на 2-3 день после повышения температуры. Пятна. На коже верхней половины тела появляются округлые красные пятна, размером от 3 мм до 1 см. 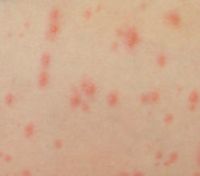 Папулы (инфильтраты) – узелки без полости, расположенные в центре пятен. Формируются на протяжении 2-3 часов. Везикулы – пузырьки, заполненные прозрачным содержимым. Имеют полушаровидную форму, располагаются на гиперемированной (красной) основе. Образуются на месте красных пятен, на протяжении 12-20 часов. Корочки образуются на месте лопнувших везикул. В среднем с момента появления пятна до формирования корочки проходит 5-7 дней. Подсыпания происходят хаотично на любом участке тела с интервалом 1-2 дня. Их численность варьирует от единичных при легких формах, до 2000 при тяжелом течении болезни. |
| Кожный зуд | Изменения в эпителиальных клетках вызывают раздражение чувствительных нервных окончаний, которые находятся в коже. С них нервный импульс поступает в центральную нервную систему и воспринимается мозгом как зуд. | Зуд появляется одновременно с пятнами на коже. Он беспокоит больных вплоть до образования корочек. Зуд усиливается в ночные часы, когда меньше отвлекающих факторов. |
| Высыпания на слизистой рта | В клетках слизистых оболочек происходят те же процессы, что и в коже. | Высыпания появляются одновременно с сыпью на коже. На слизистой десен, небных дужек и мягком небе образуются красные пятнышки 3-5 мм. Со временем из пятна формируются узелки, а затем пузырьки. Через несколько часов на их месте появляются язвочки (афты), покрытые бело-желтым налетом. Язвочки вызывают сильную болезненность. Аналогичные высыпания появляются на слизистой оболочке влагалища у женщин. Они вызывают сильный зуд и дискомфорт. 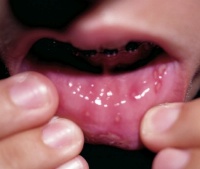 |
Выделяют несколько классификаций ветрянки
1. По тяжести течения
- Легкая форма у 7-10% больных. Температура повышается до 38 градусов. Общее состояние удовлетворительное. Количество высыпаний умеренное.
- Среднетяжелая форма у 80%. Температура 38-39 градусов. Выраженная интоксикация – слабость, тошнота, рвота, ломота в мышцах и суставах. Высыпания обильные, сопровождаются сильным зудом.
- Тяжелая форма у 10%. Температура 39-40 градусов. Общее состояние тяжелое, сильная слабость, многократная рвота, головная боль. Высыпания могут покрывать всю поверхность кожи. Развиваются различные осложнения. В тяжелой форме выделяют несколько вариантов течения:
- Геморрагическая форма. Встречается редко у больных с ослабленным иммунитетом, у которых ранее наблюдались геморрагические заболевания – поражения кровеносных сосудов: геморрагический диатез, васкулиты, тромбоцитопатии, нарушения свертываемости крови. Сопровождается развитием геморрагической сыпи (мелких кровоизлияний), гематом, синяков, кровоточивости десен, кишечных кровотечений.
- Буллезная форма. Одновременно с типичными везикулами на коже появляются большие дряблые пузыри – буллы. Они заполнены мутноватым содержимым и имеют складчатую поверхность. На месте их разрешения остаются длительно не заживающие раны.
- Гангренозная форма. Встречается крайне редко у сильно истощенных больных, при несоблюдении правил гигиены и плохом уходе. Развивается при инфицировании папул и присоединении вторичной инфекции. Вокруг папул образуется черная кайма, состоящая из некротизированной отмершей ткани. Болезнь сопровождается сильным жаром и интоксикацией.
2. По типу течения болезни
- Типичная форма проявляется интоксикацией, лихорадкой, характерной сыпью.
- Атипичная форма имеет несколько вариантов течения.
- Рудиментарная форма – подъем температуры до 37,5, единичные элементы сыпи, которые могут иметь вид пятен или узелков. Болезнь часто проходит незамеченной.
- К атипичным относятся гангренозная, буллезная и геморрагическая формы, описанные выше.
- Генерализованная (висцеральная) форма связана с массовым поражением внутренних органов. Возникает у людей с ослабленным иммунитетом, когда вирус размножается в клетках внутренних органов. Проявляется болями в животе и пояснице, тяжелым поражением печени, почек и нервной системы, снижением артериального давления и частоты пульса.
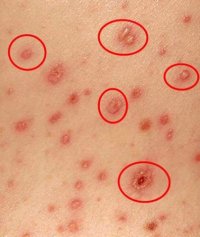
- Характерная сыпь, появившаяся на фоне повышенной температуры и ухудшения общего состояния;
- Периодические подсыпания, которые сопровождаются подъемом температуры;
- Ложный полиморфизм сыпи. На ограниченном участке кожи одновременно присутствуют различные элементы сыпи – пятна, узелки и пузырьки;
- Локализация сыпи на любом участке тела, кроме ладоней и подошв;
- Высыпания на слизистых рта, половых органах и конъюнктивах;
- Имел место контакт с больным ветрянкой.
После осмотра кожи и слизистых оболочек врач выслушивает состояние бронхов и легких, ощупывает живот, определяет размер печени. Обследование позволяет своевременно выявить наличие осложнений. В большинстве случаев в других исследованиях нет необходимости.
1.Общий анализ крови. Результат может быть в пределах нормы или свидетельствовать о воспалении – повышение СОЭ. Возможно увеличение уровня моноцитов и появление плазматических клеток.
2.Общийанализ мочи. Моча без изменений. Появление белка, эритроцитов и лейкоцитов свидетельствуют об осложнении со стороны почек.
3.Вирусоскопический метод:
- Содержимое везикул окрашивают методом серебрения и изучают под микроскопом.
- Выявление антигена методом иммунофлюоресценции. Материал для исследования – содержимое пузырьков и гнойников, корочки, слизь из афт во рту.
4.Вирусологические исследования – выявления возбудителя в тканях. Длительный метод, занимающий до 2-х недель. Из-за длительности и дороговизны в настоящее время не используется.
5.Серологический метод – выявление в крови иммуноглобулинов М и G – антител к вирусу варицелла-зостер, возбудителю ветрянки. Титр антител исследуют через 7-10 дней после начала заболевания. Повторное исследование проводят через 2-3 недели. Если количество антител возросло в 4 и более раз, это подтверждает диагноз «ветряная оспа».
В спорных случаях серологический и вирусоскопический методы позволяют отличить ветрянку от других заболеваний, имеющих схожие симптомы: опоясывающего герпеса, инфекции, вызванной вирусом Коксаки, везикулезного риккетсиоза, полиморфной экссудативной эритемы.
Ветрянка: диагностика, лабораторные исследования (иммунологический метод, иммунофлюоресценция, иммуноферментативный анализ, ПЦР), как отличить ветряную оспу от краснухи — видео
Допускается лечение ветрянки у взрослых на дому. При этом важно строго соблюдать постельный режим, правила личной гигиены и рекомендации врача.
Показания к госпитализации при ветряной оспе:
- развитие осложнений;
- тяжелая форма течения болезни;
- невозможность изолировать больного.
| Группа препаратов | Механизм лечебного действия | Представители | Способ применения |
| Противовирусные препараты | Угнетают образование ДНК, необходимых для размножения вируса ветряной оспы. | Ацикловир | Принимают внутрь, по 800 мг 4 раза в день в течение 7-10 суток. Внутривенно капельно при тяжелых формах по 5-10 мг/кг каждые 8 часов. Продолжительность лечения 5-10 дней. |
| Фамцикловир | По 500 мг внутрь 3 раза в день. Длительность приема 7-10 суток. | ||
| Валацикловир | По 1 г внутрь 3 раза в день в течение 7-10 суток. | ||
| Антигистаминные препараты | Н1-блокаторы уменьшают развитие аллергических реакций и проницаемость сосудов. Оказывают противозудное, успокаивающее и снотворное действие. | Тавегил | По 1 таблетке утром и вечером. При сильном зуде доза может быть увеличена до 4-х таблеток в сутки. |
| Хлоропирамин (Супрастин) | По 1 таблетке (25 мг) 3-4 раза в сутки. Принимают до образования корочек на всех высыпаниях. | ||
| Жаропонижающие средства | Применяют при температуре свыше 38,5°С. Препараты нормализуют температуру и уменьшают воспалительный процесс. | Панадол | Внутрь по 1 таблетке 3 раза в день после еды. |
| Ибупрофен | Внутрь по 400-600 мг 3-4 раза в день. Принимают после еды с достаточным количеством жидкости. | ||
| Антибиотики широкого спектра действия | Назначают при гнойных осложнениях и образованиях пустул. Останавливают бактериальную инфекцию и предотвращают появление оспин. | Оксациллин | Инъекционно внутримышечно по 1,0 г 4-6 раз в день 7 дней. |
| Цефазолин | Внутримышечно по 1,0 г 3 раза в день. Курс 7-10 дней. | ||
| Дезинтоксикационные средства | Растворы для внутривенного введения. Снижают концентрацию вирусных токсинов, способствуют их выведению, улучшают циркуляцию крови. Назначаются при тяжелых формах. | 5% раствор глюкозы | Внутривенно капельно по 1000-1500 мл в сутки. |
| Реополиглюкин | Внутривенно капельно по 1000 мл в сутки. | ||
| Специфический иммуноглобулин против вируса Varicella Zoster | Иммуноглобулины к вирусу Varicella Zoster, выделенные из сыворотки крови переболевшего человека. Антитела связывают возбудитель болезни, облегчая ее течение и ускоряя выздоровление. | Зостевир | Вводят внутримышечно 1 раз в день. Дозировка препарата 1,5-3 мл рассчитывается исходя из характера поражений. |
Самолечение при ветрянке недопустимо! Все лекарственные средства назначает врач.
Народные средства для лечения ветрянки не воздействуют на вирус. Они стимулируют иммунитет, повышают тонус организма и способствуют выведению токсинов. Ванны с добавлением лекарственных трав подсушивают высыпания и уменьшают зуд.
Средства для внутреннего применения:
- Сбор 1: плоды малины, анис, липовый цвет, кора ивы. Все ингредиенты измельчают и смешивают в равных пропорциях. 2 ст. л. ложки сбора заливают 0,5 литра горячей воды. Дают настояться в течение 30 мин. Принимают небольшими порциями в течение дня.
- Сбор 2: череда, календула, цветки ромашки. Смешивают в равных пропорциях. 6 ложек сбора заливают литром воды. Доводят до кипения, настаивают 30 минут. Принимают по 100 мл 4-5 раз в день.
- Раствор мумие. 10 г мумие растворяют в 100 мл воды комнатной температуры. Принимают утром, перед завтраком. Средство укрепляет иммунитет, стимулирует регенерацию кожи и оказывает антибактериальное действие.
Ванны:
- Цветки ромашки. 100 г цветков заливают 3-мя литрами воды, через 15 минут доводят до кипения, затем дают настояться 30 минут. Добавляют в воду для ванны. По желанию можно добавить 5-10 капель масла чайного дерева. Такая ванна избавляет от зуда, уменьшает вероятность гнойного воспаления кожи, успокаивает нервную систему.
- Отвар овса. 1 кг овса проваривают в 5-ти литрах воды в течение 30 мин. Такую ванну принимают для уменьшения зуда на ночь или каждые 4 часа. Каждый раз требуется готовить свежий отвар.
Ветряная оспа сопровождается высокой температурой и отравлением вирусными токсинами. У больных увеличивается затраты энергии и распад белка, угнетается функция пищеварительных желез и органов ЖКТ. Диета при ветрянке учитывает эти изменения и обеспечивает достаточное поступление энергетических веществ, воды и витаминов.
Питание больных должно быть разнообразным по составу. Пища дается в протертом и полужидком виде, особенно при поражении слизистой оболочки рта и глотки.
При ветрянке рекомендованы:
- слабые мясные и рыбные бульоны;
- котлеты и тефтели на пару;
- слизистые протертые супы;
- пюре или икра из овощей;
- кефир, йогурт и другие кисломолочные продукты;
- творог со сметаной, творожное суфле;
- взбитое яйцо или омлет на пару;
- не жесткие ягоды и фрукты, муссы, пюре и соки из них;
- соки с мякотью, некрепкий чай с лимоном или молоком, отвар шиповника.
После того, как восстановится слизистая ротовой полости и нормализуется температура, можно вернуться к обычному питанию.
До выздоровления необходимо соблюдать питьевой режим, особенно больным, принимающим ацикловир и другие противовирусные препараты. Воду можно пить в чистом виде или в виде компотов из сухофруктов и чая.
Частота развития осложнений ветрянки у взрослых в несколько раз выше, чем у детей. Последствия обнаруживаются у 30% больных и требуют применения антибиотиков.
- Бактериальная суперинфекция кожи, вызванная стрептококками и стафилококками – наиболее частое осложнение. На месте везикул формируются многочисленные фурункулы, абсцессы и флегмоны. Больные нуждаются в хирургическом лечении.
- Ветряночная пневмония – воспаление легких, вызванное вирусным поражением легочной ткани и формированием бактериальных инфильтратов. Развивается в 20-30% случаев. Характеризуется повышением температуры, кашлем, одышкой, болью в груди.
- Поражение внутренних органов. Вирус размножается в клетках внутренних органов: селезенки, поджелудочной железы, печени, легких, сердца. Характерно поражение сразу нескольких органов. На 3-5-й день болезни состояние больного значительно ухудшается, возникают сильные боли в животе. Летальность до 15%.
- Поражения центральной нервной системы. Проявляется через 21 день после начала болезни. Характеризуется поражением мозжечка, что проявляется нарушением равновесия, которое особенно заметно при смене положения тела, дрожанием конечностей, нистагмом (неконтролируемыми движениями глазных яблок). Также характерен энцефалит диффузного характера, неврологические последствия которого сохраняются длительное время. Проявления – головная боль, спутанность сознания и психические нарушения, тошнота, рвота, эпилептические припадки.
- Гепатит. Поражение печени – редкое осложнение ветрянки. Преимущественно развивается у больных с иммунодефицитом. Имеет высокую летальность.
- Люди, которые готовятся к трансплантации органов.
- Склонные к тяжелому течению ветряной оспы – геморрагические болезни, снижение иммунитета, возраст старше 50 лет.
- Пациенты из группы высокого риска заболевания. К ним относят:
- больных лейкозом;
- получающих иммуносупрессивную терапию (включая глюкокортикостероиды);
- пациентов со злокачественными опухолями;
- людей с тяжелыми хроническими патологиями – бронхиальная астма, коллагенозы, аутоиммунные заболевания, хроническая почечная недостаточность.
- Люди, которые находятся в близком контакте с пациентами из группы высокого риска заболевания – родственники, члены семьи.
- Медицинский персонал, особенно работающий в инфекционных отделениях.
- Работники дошкольных учебных заведений.
- Военнослужащие.
Вакцинация живыми вакцинами противопоказана:
- беременным;
- онкологическим больным;
- людям, страдающим СПИДом и первичными иммунодефицитными состояниями;
- получающим иммуноподавляющую терапию;
- при гиперчувствительности к компонентам вакцины и неомицину.
Для прививок от ветрянки взрослым используют специфический иммуноглобулин и живую вакцину.
Активная иммунизация против ветряной оспы – введение вакцины на основе живого ослабленного вируса Varicella Zoster. Обработанный специальным образом возбудитель вызывает легкую бессимптомную форму ветрянки. После этого происходит выработка специфических иммуноглобулинов, которые остаются в крови, обеспечивая длительный иммунитет.
- Окавакс – вакцина против ветрянки японского производства. Вводят однократно подкожно в дельтовидную мышцу. Препарат разрешен детям с 12-ти месячного возраста и взрослым. Подходит для экстренной профилактики в первые 72 часа после контакта с больным.
- Варилрикс – вакцина бельгийского производства. Препарат вводят подкожно в дельтовидную мышцу. Взрослым вакцину вводят 2-кратно: первую дозу в назначенный день, а вторую через 4-6 недель. Разрешен взрослым и детям с 9-месячного возраста. Подходит для экстренной профилактики в течение первых 96 часов после контакта.
Пассивная иммунизация против ветряной оспы – введение донорских антител против возбудителя ветрянки. Их получают с плазмы крови реконвалесцента (переболевшего ветрянкой). Антитела (IgG) нейтрализуют вирус, который уже присутствует в организме. Препарат не содержит самого вируса и не обеспечивает длительный иммунитет, в отличие от живых вакцин.
- Зостевир – препарат, содержащий иммуноглобулин против вируса ветряной оспы. Иммуноглобулин против вируса Varicella Zoster может использоваться для лечения и экстренной профилактики после контакта с больным. Разрешен для применения с первого дня жизни, а также беременным женщинам и кормящим матерям.
Определить наличие иммунитета к ветряной оспе помогает анализ крови на обнаружение антител к вирусу Варицелла-Зостер. Результата придется ожидать 6 дней. Положительный результат анализа говорит о том, что у человека уже есть иммунитет против ветряной оспы, и он не нуждается в прививке.
Повторная ветрянка у взрослых возможна, особенно у людей с ослабленным иммунитетом. Как правило, повторное заболевание протекает в более легкой форме.
Повторная ветрянка возникает у некоторых категорий:
- У людей с ослабленным иммунитетом. Такое состояние может возникнуть при длительном приеме антибиотиков, кортикостероидов, иммунодепрессантов;
- Прошедших курсы химиотерапии;
- Перенесших тяжелые эмоциональные потрясения;
- У людей с заболеваниями органов пищеварения и глубокими нарушениями питания.
Иногда повторной ветрянкой у взрослых называют опоясывающий лишай. Это заболевание вызывается вирусом, который остался в спинномозговых узлах после первого заражения ветряной оспой.
В редких случаях возможна ветрянка без температуры. Это так называемая стертая или абортивная форма.
Симптомы стертой формы:
- Легкое недомогание – слабость, снижение аппетита;
- Единичные элементы сыпи – несколько красных пятен и узелков, которые обычно не превращаются в пузырьки.
Причины ветрянки без температуры:
- Ослабленный иммунитет. Вирусы и продукты их распада не вызывают адекватный иммунный ответ.
- Ветрянка, перенесенная в раннем возрасте (до года). В таком случае ветрянка у взрослого человека считается повторной. В его крови присутствует незначительное количество антител, которые не дают вирусу активно размножаться и вызвать лихорадку.
- Прием препаратов, снижающих температуру. При первых симптомах ухудшения состояния многие занимаются самолечением и принимают препараты, содержащие парацетамол. Таким образом, они сбивают температуру, и картина болезни искажается.
Длительность неосложненной ветрянки у взрослых 9 дней с момента появления первых признаков. После этого врач может закрыть больничный лист.
На практике у 90% больных болезнь длится 10-14 дней:
- продромальный период (без сыпи) – 2-3 дня;
- период появления новых высыпаний – 3-4 дня;
- период образования корочек – 5 дней (с момента появления последних высыпаний).
Только после того, как последняя везикула покрылась корочкой, больной считается не заразным. Кожа полностью очистится от корочек через 2-4 недели.

Шрамы появляются, когда в пузырек попадают бактерии и развивается гнойное воспаление. В этом случае происходит расплавление глубоких слоев кожи. После отпадания корочки под ней обнаруживается углубление с неровными краями – оспина. В дальнейшем «ямка» остается, но выравнивается по цвету с окружающей кожей.
Как предотвратить появление шрамов после ветрянки?
- Соблюдение правил гигиены – регулярная смена белья, душ;
- Обработка сыпи антисептиками – зеленкой, фукорцином;
- Назначение антибиотиков широкого спектра при появлении первых пустул.
Что делать, если появились шрамы после ветрянки?
- Мази и гели для лечения рубцов. 2-3 раза в сутки втирают в рубец небольшое количество геля. При застарелых шрамах гель наносят под повязку на ночь. Курс лечения может занять от 1-го месяца до года. Для лечения используются:
- Контрактубекс;
- Альдара;
- Дерматикс;
- Келофибраза;
- Скаргуард.
- Введение под кожу коллагена. Вещество заполняет дефект кожи и стимулирует образование соединительных волокон.
- Химическийпилингс использованием фенола. Под воздействием агрессивных химических веществ удаляется ороговевший слой эпидермиса и дермы. После восстановления эпидермиса (занимает до 2-х недель) кожа приобретает гладкость.
- Лазерная шлифовка кожи. Сфокусированный лазерный луч проникает в поверхностные слои дермы и нагревает их, выпаривая воду. После регенерации клеток кожи ее поверхность выравнивается. Внимание: лечение углекислотным лазером может вызвать появление гипертрофического келоидного рубца, возвышающегося над кожей. Поэтому используется эрбиевый или карбондиоксидный лазер.
- Микродермабразия – механическая шлифовка кожи частицами твердого вещества (алмаза). В результате микротравм активизируется выработка коллагена. Процедура позволяет выровнять рельеф кожи и сделать рубцы менее заметными.
Автор: Исаева А.Д. Практикующий врач 2-й категории
источник
Ветрянка – одна из самых распространенных инфекционных болезней, протекающая с характерной пузырьковой сыпью. Чаще болеют дети 2-6 лет, посещающие детский сад или школу (места с большим количеством людей).
Возбудителем ветрянки является один из вирусов герпеса, который называется Варицелла Зостер и обладает очень большой летучестью (с воздухом может распространяться на расстояния до 20 метров). Вне организма человека вирус сохраняется всего 10-15 минут, быстро гибнет при прямом солнечном освещении и нагревании, поэтому наибольшая заболеваемость приходится на осенне-зимний, ранне-весенний период.
Передача инфекции происходит воздушно-капельным путем (при разговоре, пребывании в одном небольшом непроветриваемом помещении); с потоком воздуха вирус может распространяться на большие расстояния, например, соседние комнаты. Возбудитель ветряной оспы неустойчив во внешней среде и проникает в организм через слизистые оболочки верхних дыхательных путей – через слизистые оболочки носа, рта и глотки. Затем вирус разносится по организму лимфой и кровью, проникает в кожу и слизистые оболочки, где происходит его размножение. Через вещи, предметы и третье лицо вирус не передается.
Источником инфекции является больной ребенок, который становится заразным за 1-2 дня до появления сыпи, и остается заразным в течение первых 5-7 дней после появления последних высыпаний. Заражение также может произойти от больного опоясывающим лишаем.
Считается, что ребенок до 4-5 месячного возраста защищен от болезни (в случае, если мама болела ветрянкой и у женщины присутствуют антитела к вирусу ветряной оспы). Тем не менее, заболеть ветряной оспой могут дети всех возрастов, включая новорожденных. Более 90% заболевших составляют дети в возрасте до 10 лет.
Перенесенное заболевание оставляет стойкий иммунитет, повторные случаи ветряной оспы возможны, но регистрируются очень редко.
Инкубационный период – это промежуток времени от момента проникновения вируса в организм человека и до появления первых симптомов заболевания. Инфекция проникает в ткани, органы, где происходит их накопление, размножение вируса. Длительность инкубационного периода важно знать для того, чтобы понимать, когда ожидать первых проявлений ветряной оспы, а также для проведения карантинных мер.
Как правило, во время инкубационного периода больной человек не заразен для окружающих, но не при ветряной оспе. Выделение микробов со слюной при кашле и чиханье начинается за 1—3 дня до проявления первых признаков ветрянки.
Ветрянка обычно проявляется между 10 и 19-ым днем со дня заражения (инкубационный период составляет 11-21 день, обычно 14-16 дней). Больные ветряной оспой становятся заразными в конце инкубационного периода (за 48 часов до появления сыпи) и продолжают представлять опасность для окружающих до 5-го дня с момента появления последнего элемента сыпи.
Как заболевание ветряная оспа диагностируется очень легко.
Диагноз ветрянка ставится врачом при наличии сведений о контакте с больным ветряной оспой, характерной сыпи. Когда врач ставит диагноз, он ищет среди корочек свежий прыщик с еще не лопнувшим пузырем.
Ветряная оспа начинается с повышения температуры до 38-39°С (хотя у некоторых детей температура значительна ниже), слабости ребенка, на этом фоне появляются маленькие единичные красные пятнышки, затем в ближайшие часы на их основании образуются пузырьки диаметром 3-5 мм, наполненные прозрачной жидкостью с розовым ободком (их можно сравнить с каплей росы).
На второй день содержимое пузырьков мутнеет, поверхность пузырька становится морщинистой, центр начинает западать. В последующие дни образуются корочки, которые постепенно в течение 7-14 дней подсыхают и отпадают, оставляя красные пятна, которые не бледнеют в течение многих недель. Высыпание обычно происходит не одновременно, а как бы толчками в течение 2-5 дней. Вследствие быстрого изменения каждого пузырька на одном участке тела можно видеть сыпь в разной стадии: пятно — пузырек — корочка. При сдирании корочек и заносе инфекции на коже могут оставаться рубчики. Сыпь сопровождается сильным зудом, может появиться кашель (из-за пузырьков, которые поражают слизистую оболочку).
Обычно сыпь при ветрянке возникает сначала на лице, волосистой части головы, на туловище, затем распространяется на конечности; иногда поражаются слизистая оболочка рта, наружные половые органы, конъюктива глаза. На ладонях и подошвах сыпь отсутствует. Сыпь сопровождается сильным зудом. Ребенок становится вялым, капризничает, у него ухудшается аппетит. Как правило, каждая волна новой сыпи совпадает с ухудшением общего состояния ребенка, больного ветрянкой.
Ветряная оспа проявляется типичной, атипичной и стертой клиническими формами. Типичная ветряная оспа по тяжести течения подразделяется на легкую, среднетяжелую и тяжелую.
Легкую форму ветрянки. Заболевание протекает без подъема температуры или температура тела не превышает 38°С и носит кратковременный характер. Общее самочувствие, как правило, не нарушено, высыпания не обильные, продолжаются 2-3 дня.
Среднетяжелую форму ветрянки – сопровождается повышением температуры до 38-39°C, температура держится на протяжении 3-4 дней. Появляются симптомы интоксикации: головная боль, может быть рвота, нарушается сон и аппетит. Высыпания обильные, особенно на туловище и конечностях, и не только на коже, но и на слизистых рта, наружных половых органов, продолжаются 5-7 дней и сопровождаются кожным зудом. У многих детей со среднетяжелой формой ветряной оспы наблюдается увеличение шейных лимфатических узлов.
Тяжелую форму ветрянки. Температура поднимается до 39-40°C, которая держится в течении 6-9 суток. Самочувствие ребенка значительно ухудшается, у него отмечается головная боль, вялость, рвота, иногда бред, отказ от еды. Высыпания на коже и слизистых обильные, крупные, сопровождаются сильным кожным зудом длительностью 7-8 дней. Очень часто увеличиваются не только шейные, но и подмышечные и паховые лимфатические узлы.
Осложнения при ветряной оспе редкие: это развитие крупа, пневмонии, нефрита, энцефалита (воспаление головного мозга), серозного менингита. Увеличение лимфоузлов может быть реакцией на инфекцию в области высыпаний. Чаще осложнения вызваны с расчесыванием высыпаний и сдиранием корочек, а это способствует присоединению гнойничковой инфекции (стафилококка, стрептококка, пневмококка), что приводит к образованию гнойничков; у детей первых лет жизни развиваются отиты и пневмонии. Осложнения встречаются довольно редко и чаще всего связаны с неаккуратной обработкой высыпаний, что впоследствии приводит к образованию рубцов.
Если мать перенесла ветряную оспу в первом триместре беременности, у плода могут возникнуть тяжелые пороки.
Ветрянка относится к «детским» болезням, но не перенесшие заболевание взрослые также могут быть инфицированы, а с возрастом это заболевание тяжелее переносится.
Профилактика ветрянки состоит в изоляции больных детей до пятого дня после появления последних элементов сыпи. После изоляции больного помещение тщательно, многократно проветривается — вирус боится сквозняков. Необходима влажная уборка помещений. Дети, контактировавшие с заболевшим, подлежат карантину с 11-го до 21-го дня контакта.
Лечение ветрянки проводят в домашних условиях и заключается, главным образом, в предупреждении бактериальных осложнений. Во избежание распространения инфекции следует строго соблюдать все правила личной гигиены:
- с первого дня болезни необходимо купать ребенка, добавляя в ванночку слабый раствор перманганата калия. Зуд можно облегчить при помощи двух-трех ванн в день с теплым раствором кукурузного крахмала, питьевой соды или овсяной муки. На маленькую ванну растворяют полный стакан, на большую— 2 стакана средства. Сухой крахмал насыпают в емкость вместимостью 2-4 стакана, затем при постоянном помешивании медленно добавляют холодную воду до полного растворения крахмала (таким образом не образуются комочки). Затем выливают полученный раствор в ванну.
- ежедневно менять белье. Маечки и рубашечки должны быть только из натуральных материалов.
- подстригать ногти для предупреждения расчесывания пузырьков. Если ребенок совсем маленький, наденьте ему хлопчатобумажные рукавички.
- не менее трех раз в день мойте ребенку руки с мылом и надевайте хлопчатобумажные варежки на ночь, чтобы он не царапал себя во сне.
Не давайте ребенку расчесывать волдыри (струпики) возникающие при ветрянке, это может привести к вторичной бактериальной инфекции или образованию шрамов.
Для облегчения зуда врач может прописать слабое антигистаминное средство.
Смазывайте пузырьки по выбору слабым раствором перманганата калия (1-2%), водным, спиртовым раствором бриллиантовой зелени (1-2%), раствором фукарцина, раствором риванола (0,05%) или водным раствором метиленового синего (1%). Это поможет подсушить пузырьки.
Если у малыша есть высыпания на слизистой оболочке рта, регулярно проводите полоскания слабым раствором фурацилина или мирамистина или обрабатывайте 2% раствором метиленовой сини.
При повышении температуры выше 38°С, ознобе ребенку необходимо дать жаропонижающие средства на основе парацетомола или ибупрофена, ни в коем случае нельзя давать аспирин!
Постарайтесь соблюсти молочно-растительную диету (не давайте ребенку сладостей, газировки, жареного) и давайте ребенку обильное питье – соки (лучше разведенные напополам водой), отвар шиповника, клюквенный морс, компот из сухофруктов.
Постарайтесь, чтобы дома была комфортная температура, не кутайте малыша, пот усиливает зуд.
Использование противовирусных препаратов, таких как анаферон, ацикловир, является необходимым лишь для недоношенных, ослабленных детей, больных, с нарушениями функций иммунной системы и взрослых (из-за большей степени тяжести течения заболевания).
Детям до 12 лет при неосложненном течении противовирусные препараты не назначаются.
Противовирусный препарат Ацикловирв виде таблеток внутрь целесообразно принимать в первые 24 часа после появления ветряночной сыпи следующим категориям больных:
- детям старше 1 года с хроническими заболеваниями кожи и легких;
- всем детям старше 12 лет из-за высокого риска развития неврологических осложнений;
- взрослым.
Зеленка очень популярна для обработки высыпаний при ветряной оспе, она оказывает антисептическое воздействие на кожу, подсушивает появившиеся пузырьки и препятствует их увеличению и заражению болезнетворными бактериями.
Ветрянку мажут зелёнкой ещё и потому, что эту жидкость можно купить не только в аптеках, но и в любом супермаркете и стоит она сравнительно дешёво.
Зеленка наносится точечно на появившиеся высыпания, для этого используют ватную палочку, смоченную в спиртовой раствор бриллиантовый зелёный.
Зелёнка является не только красителем, для того, чтобы определить периоды высыпания и их окончание, но и за счет спирта подсушивает ветряную сыпь и подавляет активность заражения и патогенными микроорганизмами.
Если начать смазывать высыпания как только они появятся, то это предупреждает развитие и увеличение пузырьков. Эффективно чередование обработки высыпаний зеленкой с аппликациями Мирамистина на элементы сыпи по 5-6 раз в сутки.
Как только новые пузырьки перестают появляться, на пятый — седьмой день ребёнок перестаёт быть заразным. Зеленку часто применяли в советских поликлиниках при лечении герпетических высыпаний.
Чем можно заменить зелёнку при ветрянке? Существует множество других антисептических средств для смазывания высыпаний при ветряной оспе.
Фукорцин. Раствор фукорцина оказывает такое же действие как и бриллиантовый зеленый – антисептическое и противогрибковое. При этом фукорцин имеет темно-красный цвет с характерным запахом фенола (похож на запах гуаши). Фукорцином не рекомендуется обрабатывать большие участки кожи и использовать у маленьких детей, так как фенол, входящий в состав раствора может вызвать токсические явления (головокружение и слабость). Также как и зеленка, фукорцин может пачкать белье.
Мазь (крем) Ацикловир. Оказывает локальное действие на инфекционные процессы, проходящие в эпидермисе. Для обработки высыпаний Ацикловир наносят 6 раз в день (каждые 4 часа) в течение 5 суток, до тех пор, пока на пузырьках не образуется корка, либо пока они полностью не заживут. Мазь (крем) аккуратно накладывают ватной палочкой, не размазывая, чтобы не повредить пузырьки. Ацикловир не рекомендуется наносить на слизистые оболочки полости рта, глаз, носа, так как возможно развитие выраженного местного воспаления.
Каламин лосьон. Это косметическое средство. Каламин лосьон не является лекарством. Выглядит лосьон как разведенная белая гуашь. Оказывает охлаждающее, успокаивающее действие. Активные вещества подсушивают и успокаивают кожу, уменьшают раздражение, отечность, зуд, воспаление, обеззараживают, образуют защитный барьер на поврежденной поверхности кожи.
Циндол. Это препарат антисептик, содержащий окись цинка. Оказывает подсушивающее действие, уменьшает мокнутие, снимает местные явления воспаления и раздражения. Выпускается в виде суспензии (болтушки), перед применением суспензию необходимо взболтать, тогда препарат станет равномерно белого цвета. Используется для наружного применения. Может применяться у грудничков, при беременности и в период грудного вскармливания.
В качестве меры экстренной профилактики ветряной оспы в отношении лиц, не болевших ветряной оспой и не привитых против нее, находившихся в тесном контакте с больными ветряной оспой или опоясывающим лишаем, используется активная (вакцинация) и пассивная (введение иммуноглобулина) иммунизация.
Активная иммунизация (вакцинация) против ветряной оспы проводится детям (в возрасте от 12 месяцев) и взрослым, не имеющим медицинских противопоказаний к введению вакцины, в первые 72 — 96 часов после вероятного контакта с больным ветряной оспой или опоясывающим лишаем. Для специфической профилактики ветряной оспы применяют живые ослабленные вакцины. Варилрикс (производство Бельгия) и Окавакс (производство Япония). Прививка от ветрянки делается подкожно в область плеча. Иммунизацию проводят в соответствии с инструкцией по применению используемой вакцины против ветряной оспы.
Профилактические прививки несовершеннолетним, не достигшим возраста 15 лет, проводят с согласия родителей или иных законных представителей несовершеннолетних. Согласие или отказ от проведения вакцинопрофилактики оформляется письменно.
Специфический (противоветряночный) иммуноглобулин (пассивная иммунизация) вводится по назначению врача в течение 72-96 часов после контакта с больным ветряной оспой или опоясывающим лишаем следующим лицам:
- лицам, имеющим противопоказания к вакцинации;
- детям (в том числе родившимся недоношенными) в возрасте от 0 месяцев до 11 месяцев 29 дней – при отрицательном результате серологических исследований на IgG к вирусу ветряной оспы у матери;
- новорожденным, матери которых заболели ветряной оспой в период за 5 суток до родов или до 48 часов после них;
- беременным женщинам – при отрицательном результате серологических исследований на IgG к возбудителю ветряной оспы;
- пациентам, которым выполнена трансплантация костного мозга, независимо от перенесенного заболевания ветряной оспой.
Введение иммуноглобулина осуществляется в соответствии с инструкцией по применению препарата.
Беременные относятся к группе риска развития заболеваний, связанных с ветряной оспой. Случаи заболевания ветряной оспой новорожденных до 11 дня жизни считаются врожденной инфекцией.
Внутриутробное инфицирование плода ветрянкой в течение первых 20 недель беременности может приводить к самопроизвольному аборту, внутриутробной смерти плода или рождению ребенка с синдром врожденной ветряной оспы.
Неонатальная (врожденная) ветряная оспа развивается при заболевании беременной женщины менее чем за 10 суток до родов. Тяжесть течения неонатальной (врожденной) ветряной оспы определяется сроками инфицирования.
В случае заболевания ветряной оспой беременной за 5-10 дней до родов, первые клинические признаки у новорожденного появляются сразу после рождения.
В случае внутриутробного заражения ветрянкой в первом триместре беременности (на 13-20 неделе), может развиться синдром врожденной ветряной оспы, который характеризуется пороками развития конечностей (укорочение, деформация), головного мозга (микроцефалия, гидроцефалия, корковая атрофия, диафрагмальный паралич) и органов зрения (катаракта). Новорожденный ребенок с СВВО не является источником возбудителя ветряной оспы.
Для предупреждения врожденной патологии у новорожденных, в отношении беременных женщин, имевших контакт с заболевшим инфекцией, медицинской организацией организуются следующие профилактические мероприятия:
- при отсутствии у беременной женщины, контактировавшей с больным ветряной оспой или опоясывающим лишаем, клинических признаков этой инфекции, она подлежит медицинскому наблюдению и серологическому обследованию (первое исследование) до введения иммуноглобулина;
- если при первом исследовании антитела IgG и IgM к вирусу ветряной оспы не обнаружены, беременной женщине необходимо ввести иммуноглобулин и через 10-14 дней повторить обследование на IgM (второе исследование) к вирусу ветряной оспы для исключения факта инфицирования;
- при отрицательном результате второго исследования на IgM через 10-14 дней проводится следующее серологическое обследование (третье исследование). Если при третьем исследовании IgM не выявлены, то наблюдение прекращается, но женщина предупреждается о том, что она восприимчива к ветряной оспе. Прививки против ветряной оспы таким женщинам проводятся после родов и окончания периода лактации;
- если при первом исследовании у беременной женщины выявлены специфические IgG при отсутствии IgM к возбудителю ветряной оспы, обследование повторяют через 10-14 дней для исключения возможных ложноположительных результатов. Если при втором исследовании также выявлены специфические IgG, и не обнаружены IgM к вирусу ветряной оспы, то риск развития синдрома врожденной ветряной оспы у плода исключается, дальнейшее медицинское наблюдение за беременной женщиной по контакту в очаге ветряной оспы не проводят;
- если при втором исследовании выявлены специфические IgM антитела, то через 10-14 дней проводят третье исследование, продолжая медицинское наблюдение за беременной. При выявлении IgG и IgM антител женщина предупреждается о риске развития у плода СВВО, о чем делают запись в медицинской документации, удостоверяя подписями врача и беременной. При сохранении беременности за женщиной проводят диспансерное наблюдение вплоть до родов.
Рекомендации по экстренной профилактике и иммунизации против ветряной оспы даны в соответствии с Постановлением Главного государственного санитарного врача РФ от 05.02.2018 N 12″Об утверждении санитарно-эпидемиологических правил СП 3.1.3525-18 «Профилактика ветряной оспы и опоясывающего лишая».
источник