Ожидание ребёнка — приятный и волнительный процесс. В этот период женщина старается оберегать себя от возможных болезней. Однако это нелегко сделать, если старший ребёнок посещает детский сад или школу и в любой момент может принести домой какой-нибудь вирус, например, известную всем ветрянку. Насколько опасна такая инфекция при беременности? Как может влиять на здоровье плода?
Ветрянка (или ветряная оспа) – острое вирусное заболевание. Её вызывает микроорганизм варицелла-зостер, являющийся близким родственником вируса герпеса. Он боится открытых солнечных лучей, погибает от дезинфицирующих препаратов, однако хорошо сохраняется в сырости и холоде. Вирус распространяется воздушно-капельным путём, причём вместе с капельками слюны способен переноситься на приличные расстояния — до 20 метров.
Интересно, что в медицине ветрянка впервые описана итальянским врачом Г. Гвиди (Видиус) ещё в 16 столетии. Однако до середины 19 века болезнь расценивали как разновидность натуральной оспы. Термин же «ветрянка» был введён только в 1872 году в Венгрии.
Заболевание проходит три этапа:
- Инкубационный период (скрытый) – от момента заражения (контакта с больным человеком) до начальных проявлений. У детей и взрослых до тридцатилетнего возраста он составляет примерно две недели, после 30 лет — может длиться до трёх недель.
- Продромальный период (или стадия «предвестников») – начинается за пару суток до образования первых папул.
- Период высыпания — непосредственно появление сыпи. Эта стадия длится 7–9 дней, после чего папулы подсыхают и исчезают.
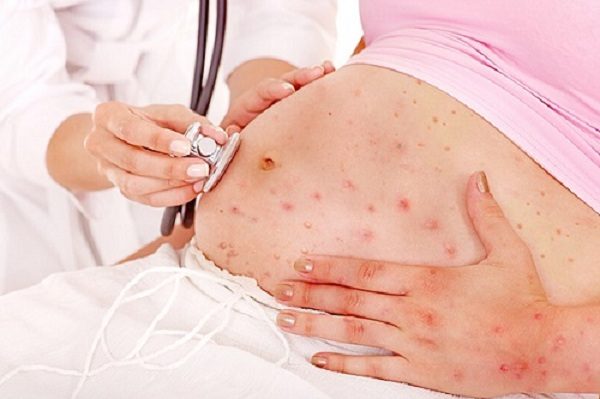
Сыпь — главный признак ветрянки. Папулы на теле образуются хаотически (эпизодически — каждые два-три дня в течение первой недели после их обнаружения возникает их новая «волна», при этом старые и новые элементы сосуществуют одновременно), они не затрагивают внутренние кожные слои, при исчезновении не оставляют рубцов (если только сильно их не расчёсывать). Высыпания сопровождаются зудом, который может быть просто нестерпимым.
Вначале сыпь появляется на голове и лице, затем постепенно опускается ниже (туловище), конечности же она поражает реже.
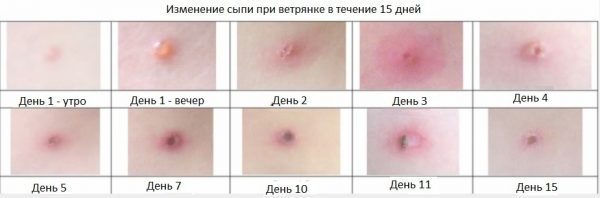
Каждый элемент высыпания проходит ряд стадий:
- Папула — красный бугорок, который немного возвышается над кожей.
- Везикула. Бугорок наполняется серозной жидкостью.
- Пустула. Лопнувший пузырёк преобразуется в чешуйки и покрывается корочкой, которая со временем отваливается. Этот процесс ускоряет расчёсывание, хотя в результате него впоследствии могут оставаться рубцы (в ранку попадают бактерии).
Помимо главного наблюдаются и прочие признаки заболевания. Степень их проявления зависит от возраста и индивидуальных особенностей больного.
- Повышение температуры. У детей она, как правило, не превышает субфебрильных значений, у взрослых же может достигать 39° С. Этот симптом обычно на несколько дней опережает появление сыпи.
- Общее недомогание, головная боль, отсутствие аппетита.
- Иногда бывают незначительные боли в животе, которые длятся 1–2 дня после обнаружения инфекции.
Ветрянка — преимущественно детское заболевание. У взрослых она протекает, как правило, более тяжело (вот почему многие родители даже хотят, чтобы их маленький ребёнок заразился ветрянкой, и специально водят его в детский сад во время эпидемии). Количество волн высыпаний гораздо больше, их обратное развитие происходит позднее, чем у малышей, все остальные симптомы также выражены более явно (признаки интоксикации организма). Также довольно велика вероятность присоединения бактериальной инфекции и осложнений в виде пневмонии, артрита, ларингита, менингита и пр. (эти патологии начинаются с тошноты, рвоты, обмороков).
Однако бывают и исключения из правил. Автор этих строк сама заболела ветрянкой только в 29 лет после того, как отдала ребёнка в детский сад (очевидно, сказался контакт с детьми). На удивление, заболевание проходило в очень лёгкой форме: температура 38° С продержалась только сутки, после чего нормализовалась, а высыпаний было совсем немного (на лице их почти не было). Кстати, мой сын, которому на тот момент было почти три года, также заболел спустя две недели: и болезнь протекала у него гораздо тяжелее, чем у мамы: обильная сыпь по телу с сильным зудом, повышенная температура держалась несколько дней.
Если в детском возрасте ребёнок может не заболеть ветрянкой во время эпидемии в детском коллективе, то во взрослом возрасте контакт с носителем инфекции — это почти всегда заражение.
Само по себе «интересное положение» не усугубляет течение ветрянки, не приводит к росту осложнений у женщины: опасность в данном случае угрожает плоду. Ведь заболевание вызывает вирус, который попадая в кровь и ткани женского организма, способен проникнуть и через плаценту и оказать там своё пагубное влияние.
Беременные не так уж часто заражаются ветряной оспой (примерно 1 случай на 1000 человек). Однако если в семье есть маленькие дети или сама женщина является сотрудником детского дошкольного учреждения, то риск инфицирования возрастает многократно (конечно, если мама раньше не болела ветряной оспой).
Степень угрозы, которую несёт для плода ветрянка, во многом зависит от срока беременности.
На ранних сроках (примерно до 20 недель) осложнения для ребёнка составляют примерно 5%. В этот период опасна любая инфекция, ведь закладываются системы и органы будущего малыша. Плацента ещё окончательно формируется только к 20 неделе, поэтому не может защитить эмбрион от поражения. У него может развиться внутриутробная ветряная оспа, а это означает следующие последствия:
- Замирание беременности.
- Самопроизвольный выкидыш.
- Даже если эмбрион не погибнет, то у него потенциально могут возникнуть проблемы с развитием ЦНС, органов слуха, зрения, ЖКТ, мочевого пузыря, атрофия конечностей, рубцовые изменения на коже. В конечном итоге эти осложнения приведут к его гибели.
Ветрянка на раннем сроке беременности не является безоговорочным показанием для аборта, как это бывает, например, при краснухе. Ведь если не произошло самопроизвольного выкидыша или беременность не замерла, то, скорее всего, с эмбрионом всё в порядке.
После 20 недели риск несколько снижается (до 2%), поскольку плацента уже полностью сформирована и защищает малыша от негативных внешних воздействий. Осложнения могут возникнуть, если инфекционное заболевание у мамы имеет тяжёлую форму. Патологии могут быть следующие:
- Неправильное развитие костей и мышц.
- Рубцы на кожных покровах.
- Нарушения зрения.
- Врождённая пневмония.
- Неврологические нарушения.
Заболевшей ветрянкой женщине обязательно назначается УЗИ для определения пороков развития плода. При обнаружении у него тяжёлых патологий, врач обычно предлагает искусственно прервать беременность.
Также рекомендуются и другие исследования:
- Амниоцентез — это забор околоплодной жидкости. Процедура помогает выявить возможные генетические аномалии у ребёнка.
- Кордоцентез — взятие пуповинной крови у плода.
К концу беременности угроза серьёзнейших последствий ветрянки увеличивается. Заражение в третьем триместре опасно, если мама заболела ветряной оспой за 7–10 дней до родов. Риск заражения малыша при его рождении составляет примерно 50%. Детский организм ещё не выработал достаточно антител: иммунитет будет просто не в состоянии оказать сопротивление вирусу. Как следствие у ребёнка развивается врождённая ветрянка (неонатальная) с сопутствующими патологиями внутренних органов (энцефалит, поражения печени, дыхательных органов и пр.). Новорождённый даже может умереть вскоре после появления на свет (по статистике это 25% заражённых детей). 
Если же мама заболела ранее, чем за три недели до родов, то прогноз в этом случае вполне благоприятный. Ведь её организм успел выработать антитела к вирусу и передать их малышу. Даже если он заболеет после рождения, то всё будет протекать в лёгкой форме.
При появлении первых признаков ветряной оспы будущей маме следует сразу же обратиться к своему гинекологу. Доктор оценивает тяжесть заболевания, наличие вторичных инфекций, принимая во внимание срок беременности.
На сроке, превышающем 20 недель, врач может назначить женщине инъекции иммуноглобулина (иногда это делается после контакта с больным, ещё до появления первых признаков болезни).
Также иногда беременным выписывается противовирусный препарат Ацикловир (в первом триместре употреблять его нежелательно из-за возможного воздействия на эмбрион). Он снимет острые симптомы и ускорит выздоровление. Однако чтобы средство оказало нужное действие, начинать принимать его нужно в течение суток после появления первых папул.
В остальном лечение ветрянки у беременных проводится по стандартной схеме (в принципе, так же, как у детей):
- Высыпания обрабатываются обычной зелёнкой либо метиленовым синим раствором.
- Уменьшить зуд поможет марлевая повязка, пропитанная каламиновым лосьоном.
- Препарат Циндол (на основе цинка) окажет на кожу антисептическое действие и подсушит язвочки.
При ветрянке беременной не нужно перегреваться: это только усилит зуд. Принятие ванны лучше заменить тёплым душем. Кожу нельзя растирать полотенцем, только аккуратно промокать, причём полотенце каждый раз используется новое. В период болезни женщине следует больше пить и употреблять полезной пищи для скорейшего восстановления организма.
Если симптомы ветрянки возникли у беременной непосредственно перед родами, то врачи обычно стараются задержать их на срок 5–7 дней. За это время будущая мать передаст ребёнку ценные антитела к вирусу, и даже если он заболеет, то перенесёт всё относительно легко. Если отсрочить родоразрешение не получилось, то сразу после появления на свет малышу вводится иммуноглобулин, который поможет ему противостоять инфекции. После этого врачи внимательно наблюдают за состоянием малыша в течение двух недель. 
Если у женщины присутствует сыпь в области половых органов, то медики рассматривают вопрос о проведении кесарева сечения.
Ещё на этапе планирования беременная должна выяснить, болела ли она в детстве ветрянкой. Если это невозможно узнать, то можно сдать специальный анализ в лаборатории на выявление антител к ветряной оспе.
Если же будущая мама никогда не сталкивалась с ветрянкой, то перед зачатием (лучше за три месяца) ей рекомендуется сделать прививку против этого вируса.
В нашей стране вакцинация от ветрянки проводится препаратами Окавакс и Вариликс (первый получил своё название в честь японского мальчика Ока, из везикул сыпи которого и был выделен вирус). Они содержат ослабленный вирус герпеса, который человеческий организм способен легко побороть, вырабатывая при этом соответствующий иммунитет. Конечно, после прививки остаётся риск подхватить инфекцию, но очень небольшой.
В период беременности вакцинация против ветряной оспы запрещена. Зачатие можно планировать лишь спустя три месяца после прививки. Однако если женщина узнаёт о своей беременности уже после введения вакцины, это не является абсолютным показанием для аборта.
Прививка не исключает и дополнительных мер защиты:
- Уже забеременевшая женщина обязательно должна принимать витаминные комплексы (кстати, это не помешает и на этапе планирования). Это повысит сопротивляемость организма инфекциям, ведь при вынашивании ребёнка материнский иммунитет естественным образом снижается.
- Если есть возможность, то на период беременности старшего ребёнка-дошкольника лучше не водить в детский сад — потенциальный источник инфекции.
- Если старшие дети ещё не болели ветрянкой, им также можно сделать прививку.
После перенесённой ветрянки женщина смело может планировать беременность. Ведь в её крови содержатся необходимые антитела для борьбы с вирусом. Тем не менее нужно помнить, что заболевание подавляет общий иммунитет, и возрастает риск заразиться какой-либо другой инфекцией (например, ОРВИ), которая может негативно отразиться на процессе вынашивания.
Не всегда состояние женщины позволяет начать планирование беременности — организм часто истощён изнурительной инфекцией. Поэтому, желательно восстановить силы, а уже потом продолжать зачатие ребёнка.
Березовская Е.П.
Чтобы максимально снизить возможные риски, беременность после ветряной оспы лучше отложить на 3–4 месяца. Этого времени вполне достаточно, чтобы укрепить своё здоровье. Женщине не понадобятся никакие лекарства и процедуры: ей просто необходимо вести здоровый образ жизни, много отдыхать и сбалансированно питаться.
Многие считают, что если человек переболел ветрянкой, то повторно он уже не заразится, ведь в крови находятся антитела к данному вирусу, обеспечивая пожизненный иммунитет. Однако сегодня эта инфекция всё чаще поражает тех, кто перенёс ей в детстве: это связано с мутацией вируса, приобретением им новых свойств. Свою роль играет и современная неблагополучная экология, частое и необоснованное использование антибиотиков, неправильное питание, стрессовый фактор. И потому нельзя сказать с полной уверенностью, что ветряная оспа не представляет опасности для будущей мамы, если она перенесла её в детстве.
Примерно половина беременных женщин, заболевших ветрянкой, ранее сталкивались с этой инфекцией.
Многие воспринимают ветрянку как безобидную детскую болезнь. Однако во время беременности, когда естественным образом снижается иммунитет, потенциальную опасность несёт любой вирус. Конечно, ветряная оспа не так страшна для будущей мамы, как, например, краснуха. Однако в редких случаях она может нанести вред плоду: на ранних сроках способна спровоцировать выкидыш, а на поздних (перед родами) – вызвать серьёзные пороки развития. Главное для заразившейся женщины — не паниковать, а наблюдаться у доктора, который назначит необходимый курс лечения для минимизации возможных последствий.
источник
Ожидание ребенка – это сложный, но одновременно и приятный период в жизни женщины. Срок вынашивания достаточно длинный, и риск заболеть крайне высок. Ситуация осложняется тем, что во время беременности нельзя использовать многие привычные и эффективные медицинские препараты для лечения. Действующие вещества проникают через гемоплацентарный барьер и могут навредить ребенку. Ветрянка считается детским заболеванием, но не все в раннем возрасте познакомились с этим недугом. Что будет, если заболеть ветрянкой во время беременности?
Нужно ли лечить ее и как заболевание матери отразится на будущем малыше?
Ветряная оспа – это острое заболевание, вызываемое вирусом варицелла-зостер. В детском возрасте оно проявляется как классическая ветрянка с образованием папул на теле. Они возникают хаотически, не затрагивают внутренние слои кожи и проходят, не оставляя рубцов. Во взрослом возрасте – это уже опоясывающий лишай. Папулы возникают локализовано на каком-либо участке тела.
Источником инфекции является больной человек. Восприимчивость к вирусу ветряной оспы уникальна. Она составляет 100%. То есть контакт беременной с ветрянкой – это обязательно заражение, если женщина не переболела этим заболеванием в детстве.
Болезнь проходит в 3 этапах:
- Инкубационный период – с момента заражения до первых проявлений. У пациентов в возрасте до 30 лет он составляет в среднем 2 недели. После 30 лет – до 3 недель.
- Продромальный период – начинается за 1-2 суток до появления первых папул.
- Период высыпания – появление сыпи. Длительность этого этапа от 7 до 9 дней.
Симптоматика заболевания зависит от возраста и индивидуальных особенностей пациента. Общие симптомы:
- повышение температуры;
- недомогание и симптомы интоксикации;
- боль в животе;
- через 2 суток появляется сыпь – по внешнему виду это красное пятно, затем образуется волдырь с жидким содержимым.
Эпизоды появления сыпи повторяются в течение 4–5 дней.
У взрослых пациентов симптоматика ветрянки подобна детской, но количество волн сыпи гораздо больше. Заболевание сопровождается сильнейшей интоксикацией, обратное развитие высыпаний начинается позже, чем у детей. Папулы всегда наполнены гнойным содержимым. Вероятность развития бактериальной инфекции или других осложнений – пневмонии, энцефалита – у взрослых пациентов крайне велика.
Во время периода ожидания ребенка иммунитет у женщины снижается. Это необходимо для того, чтобы организм не отторгал будущего малыша.
Если в детстве женщина переболела ветряной оспой, то второй раз она не заболеет. В крови уже присутствуют необходимые антитела, которые защищают ее и будущего ребенка.
У тех 5–6% женщин, которые не болели ветрянкой в детском возрасте, существует риск инфицирования вирусом варицелла-зостер. Ветрянка и беременность совместимы, и врачи не рекомендуют делать аборт.
Риски для женщины и плода меняются в зависимости от срока гестации:
- Срок до 20 недель – угроза развития осложнений для ребенка составляет всего 5%. В таких случаях выявляется врожденный синдром ветряной оспы. Он выражается в нарушении функций коры головного мозга, атрофии конечностей, параличах, судорожных состояниях, рубцовых изменениях на кожных покровах.
- После 20 недель – риск снижается до 2%. В любом случае при ветрянке во время беременности показано УЗИ и дополнительные исследования. В обязательном порядке проводится амниоцентез – забор околоплодной жидкости. Это позволит выявить генетические и хромосомные аномалии у будущего ребенка и оценить дальнейшие риски. Кроме этого, рекомендуется пройти кордоцентез – забор пуповинной крови у ребенка.
- Если беременная заболела ветрянкой за 7–10 дней до родоразрешения, то у ребенка развивается неонатальная ветряная оспа. Это состояние опасно своими осложнениями – энцефалитом, воспалительными заболеваниями печени и дыхательных путей.
Диагностика ветрянки у беременных основывается на осмотре и опросе пациентки. Особое внимание уделяют переболевшим женщинам. Обязательно проводится внеплановое УЗИ для определения пороков развития у будущего малыша. Если на обследовании врач определил типичные для вируса патологические изменения у плода, то рекомендуется провести анализ околоплодной жидкости.
Каковы бы ни были результаты обследования, ветрянка при беременности на ранних сроках не является абсолютным показанием для аборта.
Ветряная оспа у беременных женщин лечится так же, как у детей. Высыпания обрабатываются раствором бриллиантового зеленого или фукорцином. Обязателен постельный режим, отсутствие тяжелой пищи, достаточное количество воды. При легкой форме не рекомендовано использовать противовирусные препараты.
При тяжелом течении болезни назначают противовирусный препарат Ацикловир во 2 и 3 триместре беременности. При крайне тяжелой форме показано использование препарата в 1 триместре. Лекарственное средство вводят внутривенно или внутримышечно по 10 мг на 1 кг массы тела 3 раза в сутки. Длительность курса составляет 10 дней.
Если беременная заболевает ветрянкой перед предполагаемыми родами, ее следуют поместить в лечебное учреждение. Задача в это время – максимально отстрочить начало родов. На 5–6 день после начала высыпаний начинают формироваться специфические антитела и через пуповину передаются малышу.
Если же отстрочить роды не удалось, то сразу же после появления на свет ребенку вводят WZ-иммуноглобулин. Если у женщины папулы локализованы на половых органах, то решается вопрос о проведении кесарева сечения.
После родов женщина должна быть изолирована. В период до 2 недель младенца наблюдают врачи, даже если признаков инфицирования нет. Если же заражение произошло, малышу назначают противовирусные препараты из расчета 5 мг на 1 кг веса каждые 8 часов в виде капель или внутримышечно.
Осложнения после ветрянки у беременных встречаются редко. Гораздо чаще страдает нерожденный ребенок. В 5% случаев развивается фертальный ветряночный синдром. Если заражение произошло за 10 суток до родов, у младенца развивается неонатальная ветряная оспа.
Признаки фертального синдрома:
- нарушение целостности кожного покрова – шрамы, полное отсутствие кожи;
- нарушения симметрии скелета – односторонняя атрофия или гипотрофия конечностей, лишние пальцы на руках или ногах, косолапость;
- различные нарушения в центральной нервной системе;
- патологии развития глазного нерва, катаракта;
- внутриутробная задержка развития. Подробнее о профилактике внутриутробной задержки развития→
25% детей с врожденным ветряночным синдромом погибают в первые дни после появления на свет.
Неонатальная ветряная оспа развивается у ребенка сразу же после рождения. Симптоматика проявляется в первые 10–12 дней после родов.
Прогноз течения неблагоприятный, так как иммунитет еще не в состоянии бороться с вирусом. В 20–30% случаев заражения оканчиваются смертью ребенка из-за появления участков некроза на внутренних органах. В 20–50% случаев развиваются различные осложнения.
Но если мама заболела за 3 недели до родов, ее организм успевает выработать и передать антитела ребенку. В этом случае прогноз благоприятный и заболевание, если оно проявилось, проходит в легкой форме.
Все профилактические мероприятия делятся на:
- самостоятельные – проводятся без консультации врача;
- специфические – с использованием лекарственных препаратов.
Что можно и нужно делать самостоятельно? При планировании беременности уточнить у родственников, болели ли вы ветрянкой в детстве. Если ответ положительный, то беспокоиться вам не о чем.
В противном случае врачи рекомендуют пройти вакцинацию против ветряной оспы еще до предполагаемой беременности. Но если вакцина введена уже во время ожидания ребенка, это не является показанием для аборта.
Если же зачатие произошло, женщине нужно избегать посещения детских поликлиник и больниц. Кроме этого, обязательно нужно соблюдать элементарные правила гигиены.
Для прививки используется живая вакцина Окавакс или Варилриск. Они рассчитаны на плановую и экстренную вакцинацию. Если прививка делается на этапе планирования беременности, то зачатие должно произойти только через 3 месяца после введения живой вакцины.
Реакции на препарат в месте введения редко бывают тяжелыми. Возможно возникновение очагов сыпи в течение нескольких дней после прививки.
После контакта беременной женщины и больного ветряной оспой проводят следующие действия:
- Обязательно ставится в известность участковый гинеколог.
- Проводится экстренная вакцинация в период от 72 до 96 часов после контакта.
- Вводятся иммуноглобулины варицеллон внутримышечно и варитект внутривенно. Это следует сделать в течение 3 суток после вероятного заражения.
- Если срок беременности составляет 37 недель и больше, то необходимы мероприятия по торможению родовой деятельности. Следует решить вопрос о возможном оперативном родоразрешении.
Мы привыкли относиться к ветрянке, как к безобидному детскому заболеванию. Но в условиях сниженного иммунитета, а беременность относится к таким состояниям, опасен любой вирус.
Если вы не переболели ветрянкой в детстве, следует принять все меры предосторожности еще на стадии планирования беременности.
Автор: Марина Романенко,
специально для Mama66.ru
Ветряная оспа при беременности, как и любое инфекционное заболевание, несет в себе опасность для будущей матери и плода. 1 триместр важен для плода, так как в этот период происходит формирование органов и систем, поэтому заражение может спровоцировать самопроизвольный выкидыш из-за того, что плацента не сформирована. Заражение ветрянкой во 2 триместре не несет в себе опасности для плода, так как сформированная плацента не пропускает вирус. Опасность представляет ветрянка после 36-ой недели беременности из-за того, что не происходит формирование иммунитета. Это чревато развитием врожденной ветрянки у ребенка. Если женщина не болела ветряной оспой, необходимо до наступления беременности пройти вакцинацию. Только прививка способна защитить и мать, и ребенка от инфекции.
источник
Ветряная оспа – летучая вирусная инфекция, способная передаваться на большие расстояния. Для того чтобы заразиться, достаточно находиться в 50 метрах от больного человека. Защититься от попадания вируса в организм сложно. К счастью, большинство людей переносят инфекцию в раннем возрасте. Нередка ситуация, когда в семье кто-то из домочадцев заразился. Далее рассмотрим, опасна ли ветрянка для беременных, если в детстве уже переболела.

После перенесенного в прошлом заболевания образуется стойкий пожизненный иммунитет. Контакт беременной с больным ветряной оспой, если она уже болела, не угрожает ни женщине, ни плоду. Специфические антитела передаются от мамы новорожденному малышу во время вынашивания и при грудном вскармливании. До 6-месячного возраста ребенок надежно защищен от инфекции.
Может ли беременная заново заразиться ветрянкой, если уже болела в детстве? Теоретически такая возможность существует: после выздоровления вирус не исчезает из организма полностью, а продолжает мирно существовать в нервных ганглиях. Однако на практике такое случается редко.
Повторное инфицирование бывает при наличии у матери сбоя иммунитета. Реактивация вируса происходит при ВИЧ-инфекции, онкологических заболеваниях, приеме иммуносупрессивных средств, после трансплантации органов.
Ig M (иммуноглобулины M) появляются в крови при первичном заражении и указывают на острый период болезни. Обнаруживаются уже на 5 дней от начала высыпаний.
Иммуноглобулины класса G появляются в период выздоровления и сохраняются пожизненно. Наличие их в крови у женщины говорит о сформировавшемся иммунитете.
| Состояние женщины | Ig M | IgG |
| Первичное инфицирование | положительно | отрицательно |
| Наличие иммунитета, перенесенное в прошлом заболевание | отрицательно | положительно |
| Реактивация инфекции, повторное заражение, состояние в момент выздоровления | положительно | положительно |
| Инфицирования не было в прошлом | отрицательно | отрицательно |
Что происходит при ветрянке во время беременности, если мама болела в детстве? Все зависит от иммунного статуса. Случаи реинфицирования иногда встречаются, вопреки законам иммунологии. После перенесенной ветряной оспы образуются специфические антитела, которые активно борются с вирусом в организме. Через несколько лет количество «бойцов» уменьшается, а часть из них трансформируется, превращаясь в «клетки памяти». По неизвестным причинам происходит уничтожение защитных антител, тогда происходит реинфицирование.
Плохая экология, частые стрессы, вирусные заболевания существенно подрывают иммунитет женщины, что способствует активации дремлющей инфекции. Влияет и физиологическое снижение иммунитета в первые недели беременности. На практике случаи реинфицирования диагностируются лишь у 1% переболевших оспой женщин.
При повторном заражении ветрянкой пациентке необходима консультация инфекциониста и генетика. По показаниям проводится амниоцентез (исследование околоплодных вод) и кордоцентез (забор пуповинной крови) для выявления аномалий у плода. Состояние ребенка контролируется с помощью УЗИ.
Даже, если женщина уже болела ветрянкой в детстве вирус все равно наиболее опасен в первом триместре. Беременные тяжело переносят болезнь, у них появляется высокая температура, головные боли, сильная интоксикация. Инфекция в большей степени угрожает плоду. При заражении может возникнуть:
- выкидыш;
- замершая беременность;
- асимметрия тела у грудничка, например, гипотрофия конечностей или лишние пальцы;
- поражения глаз в виде катаракты или микрофтальмии – недоразвития глазных яблок;
- задержка развития плода.
Дети, чьи матери перенесли инфекцию в первом триместре, могут страдать умственной отсталостью, судорожными припадками, отставанием в физическом и умственном развитии.
Заражение во 2 триместре не грозит уродствами. В этот период плацента уже сформирована и защищает малыша от инфекции. Даже тяжелое течение инфекции у беременной не отражается на состоянии плода.
Во время беременности лучше прекратить любое общение с инфицированным человеком. Не водите ребенка в садик при наличии там карантина. Если вы работаете в детском коллективе, где был зафиксирован случай ветряной оспы, возьмите на время отпуск. Разумнее всего сделать прививку от заболевания за 3 месяца до планируемого зачатия, если в крови отсутствуют защитные антитела.
При контакте с инфицированным человеком применяются местные противовирусные препараты – мазь Виферон, оксолиновая мазь.
Возможность повторного заражения ветрянкой существует, но на практике такая ситуация встречается редко. Чтобы не подвергать опасности здоровье малыша, воздержитесь от контакта с больным человеком.
источник
Беременность – важное событие в жизни каждой женщины. Хочется чтобы все болезни и невзгоды прошли стороной. Но бывает, что кто-то из семьи заболевает ветряной оспой.
Ветрянка является детским заболеванием, но и взрослому можно заразиться ветрянкой. Малыш быстро и безболезненно перенесет болезнь, заработав иммунитет на всю жизнь. Но инфицирование ветряной оспой во время беременности может иметь серьезные последствия. Поэтому следует точно знать, опасна ли ветрянка для беременных или нет.
При наличии следующих симптомов, можно ожидать появления красной сыпи:
- Появляется слабость, дополненная сильными головными болями;
- Фиксируется резкое увеличение температуры тела;
- Через 7 дней после появления первых признаков тело покрывается характерными заболеванию наполненными жидкостью пупырышками.
По причине ослабленного иммунитета, выявляется ветрянка при беременности достаточно опасной. Будущая мама подвержена сильной интоксикации. Головные боли не унимаются никакими ранее спасавшими лекарствами.
Заболевание не является безопасным ни для будущей мамы, ни для формирующегося ребенка. Поэтому заражение ветрянкой во время беременности явный повод к возникновению риска осложнений и плачевных результатов в виде спровоцированного выкидыша или фиксирование у новорожденного патологических отклонений в развитии:
- В случае инфицирования в первой половине беременности – является наиболее опасной для развития различных серьезных осложнений и патологического развития плода;
- Вторая половина интересного положения женщины – возможная опасность для мамы и плода несколько снижается;
- Заражение на последних сроках не несет той опасности, что возможна в середине срока гестации, но роженица и полностью сформированный плод (34-38 неделя) постоянно должны находиться под контролем медицинских работников. Ветрянка – заболевание вирусного типа, ее возбудителем является 3-й тип вируса герпеса. В большинстве случае заболевание поражает детей в возрасте до 7 лет.
- Заражение происходит от инфицированного человека воздушно-капельным путем, через разговор или слюну. При контакте с этой инфекцией особенно легко заразиться ветрянкой беременной, потому что в период вынашивания ребенка в женском организме снижается иммунитет, что провоцирует различного рода заболевания.
- При попадании в организм, вирус герпеса оседает на слизистых оболочках в ротовой полости и носоглотке. Инкубационный период развития заболевания составляет в среднем – 1-3 недели.
Таким образом, заражение ветрянкой может негативно отразиться как на матери, так и на рожденном малыше. Но заболевание не повод прибегать к аборту. Главное, вовремя обнаружить симптомы воспалительного процесса и обратиться за лечением.
Специфических особенностей ветрянка у беременных не имеет. Она одинаково тяжело протекает как у мужчин, так и у женщин. В любом случае проявление симптомов ветрянки у взрослых вызывает ряд осложнений.
Предугадать на каком внутреннем органе отразится ветрянка у беременной сложно. У некоторых она проявляется в виде ветряночной пневмонии. У других пациентов фиксируется нарушение функционирования систем или патологическими заболеваниями внутренних органов.
Когда женщина обнаруживает беременность, заражение данной инфекцией не предполагает радужных событий. В первые 3 месяца (12 недель) у плода развиваются важные внутренние органы: сердце, мозг, формируется кровообращение. Ослабленная иммунная система пропускает ветрянку, которая способна сильно отразиться не только на показателях жизнедеятельности молодой матери, но и на развитии будущего ребенка.
Выделяют следующие моменты, чем опасна ветрянка для беременных:
- Развитием миокарда сердечной мышцы;
- Воспалительными процессами с органами зрения;
- Патологические нарушения в нормальном состоянии суставов;
- Воспаления аппендикса, а также негативное развитие аномалий поджелудочной железы;
- Возникновение гломерунефрита – нарушения в работе почек.
Кроме этого, возможно проявление нетипичных последствий – нарушение координации движений, а также проявление энцефалита – воспалительных процессов в головном мозгу. Все формирующиеся процессы негативно воздействуют на формирующиеся внутренние органы ребенка.
Узнать о патологическом развитии плода можно на 2-ом скрининге путем проведения ультразвукового исследования. Если у формирующегося ребенка выявляются отклонения, несовместимые с жизнью, беременной предлагают провести искусственный аборт.
Если заражение происходит ветрянкой при беременности 2 триместр, в этот момент плод надежно защищен плацентой. Поэтому инфицирование ребенка происходит только в крайних случаях, даже если мать поражена тяжелой формой протекания. Опасность заболевания в 3-ем триместре возрастает в несколько раз.
Ребенок может заразиться перед самыми родами, когда происходит раскрытие матки и отхождение вод, а также в первые сутки после рождения. В таком случае ветрянка диагностируется как врожденная болезнь.
Развитие ребенка полностью зависит от здоровья его матери. Если инфицирование произошло, выделяют основные моменты, чем опасна ветрянка во время беременности:
- Замирание беременности;
- Гибель полностью сформировавшегося плода непосредственно перед родовой деятельностью;
- Самопроизвольное отторжение плода из организма (выкидыш);
- Нарушение целостности кожи или полное отсутствие кожных покровов;
- Катаракта или неполноценное развитие глазных яблок;
- Аномальные изменения в симметрии плода – атрофия с одной стороны или гипотрофия рук и ног, лишние фаланги пальцев на конечностях;
- Задержка формирования ребенка внутри плода;
- Нарушения в структуре внешних тканей и внутренних органов, поражаемых вирусом герпеса.
Все зависит от момента, в котором произошло заражение. Если будущая мать заразилась ветрянкой до 20 недель гестации, то в таком случае у ребенка при рождении фиксируется синдром ветрянки врожденного характера. При этом наблюдается неправильное функционирование коры головного мозга, приходящие судороги, парализацию ребенка, изменения на коже рубцового типа.
Если заражение ветряной оспой наступает после 20 недели, то в первую очередь, проводится УЗИ. На обследовании выявляются возможные отклонения. Чтобы удостовериться в точности аномалий, дополнительно назначается проведение амниоцентеза и кордоцентеза. Такие обследования выполняются с помощью забора околоплодных вод и крови из пуповины плода. Они позволяют определить не только генетические отклонения, но и хромосомные.
Заболевание роженицы за неделю до родов грозит малышу при рождении выявлением энцефалита, болезнями дыхательных путей и патологическими состояниями печени. Поэтому очень важно беременной женщине при выявлении возможных симптомов ветряной оспы немедленно обратиться к врачу. Немедленное начало лечебного процесса может положительно сказаться на развитии плода – воспалительный процесс его не коснется.
Если беременная переболела в детстве оспой, ей беспокоиться нет о чем. Ее организм получил пожизненный иммунитет к ветрянке. Она может общаться с инфицированным человеком, даже в близкой обстановке. В большинстве случаев развитие повторного заболевания не возникает. В ситуации когда, женщина в положении не подвергалась болезни, следует уточнить опасна ли ветрянка для беременной в период вынашивания ребенка.
Для того, чтобы предотвратить болезнь рекомендуется прибегать к профилактическим мерам воздействия на организм:
- Прекратить любое общение с маленькими детьми;
- Не посещать места с большим количеством людей, особенно больницы;
- Общение с людьми, у которых выявлена сыпь на кожных покровах или другие проявления заболевания, рекомендуется ограничить;
- Если в семье или близком окружении есть малыши, которые до сих пор не перенесли болезнь, им стоит сделать вакцинацию от ветрянки.
В случае если контакт незащищенной беременной произошел с инфицированным пациентом следует провести следующие действия:
- Рассказать подробнее о данном случившемся событии лечащему врачу;
- Провести экстренную вакцинацию в течение ближайших 96 часов после осуществления контакта;
- Следует ввести внутримышечно и внутривенно препараты для блокирования разрастания вируса;
- Если срок беременности превышает 37 недель, рекомендуется провоцировать родовую деятельность или проводить операционное родоразрешение.
В любом случае следует оповестить лечащего врача. Главное, принимать все меры, которые могут поспособствовать невозможности заражения опасным заболеванием.
Чтобы защититься от ветрянки следует проводить профилактические меры. Последние подразделяются на произвольные и специальные. Лучше провести опрос родственников на предмет выявления болевших или не болевших родственников, а главное, узнать переболела ли сама беременная ветрянкой в детстве.
Случаи повторного инфицирования не выявлялись. Рекомендуется провести экстренную вакцинацию от ветрянки. Если проводился контакт с пораженным, то переболеть ветрянкой во время беременности – это опасно не только для женщины, но и для будущего ребенка.
Поэтому следует проводить вакцинацию в момент планирования беременности. Оплодотворение возможно только через 3 месяца после введения лекарственных препаратов.
Таким образом, во время беременности крайне нежелательно заражение ветряной оспой. В противном случае возможно выявление негативных последствий, а также летальный исход и матери, и ребенка. Поэтому рекомендуется при обнаружении первых признаков сразу начинать лечение.
источник
Многие женщины боятся «подхватить» вирусную инфекцию в период беременности. Их страхи возникают не на пустом месте, ведь инфекционные заболевания потенциально опасны для будущей мамы и малыша. Например, ветрянка при беременности может нанести вред здоровью ребёнка, находящегося в материнской утробе.
Ветрянка (ветряная оспа) – острое инфекционное заболевание, возбудителем которого является вирус герпеса III типа. Передаётся болезнь воздушно-капельным путём.
Ветрянка у беременных встречается не так часто: риск заразиться есть только у одной из 1000 женщин.
Симптомы ветрянки у беременных ничем не отличаются от обычных признаков инфекции у взрослых людей. О болезни свидетельствуют обильные высыпания на коже, которые напоминают маленькие пузыри, наполненные жидкостью. Через несколько суток они подсыхают, превращаясь в тёмные корочки, которые нельзя расчёсывать и сдирать.
Типичная сыпь при ветрянке представляет собой мелкие пузырьки с прозрачным содержимым
Инкубационный период инфекции может продолжаться 20 дней, поэтому первичные признаки болезни проявляются обычно лишь на 21-й день с начала заражения. Взрослый человек переносит заболевание намного тяжелее детей, поэтому симптомы ветрянки у беременных женщин более выраженные.
Кроме пузырьков, другими признаками заражения являются:
- внезапно ухудшившееся самочувствие;
- плохой аппетит, иногда тошнота;
- сильная головная боль;
- апатия, утомляемость, слабость;
- высокая температура;
- суставная и мышечная боль, неприятные ощущения в области поясницы и крестца;
- лихорадочное состояние.
Обращаться к доктору нужно при первых проявлениях заболевания, поскольку следует убедиться, что вам и малышу ничего не угрожает.
Пузырьки на коже и другие сопутствующие признаки позволяют врачу точно и быстро поставить диагноз, однако дополнительная информация не помешает. Доктор обязательно поинтересуется:
- контактировали ли вы с человеком, болеющим ветрянкой;
- сколько по времени продолжался контакт;
- каково состояние вашего иммунитета;
- есть ли осложнения при протекании самого заболевания и беременности.
Дифференциальная диагностика проводится со следующими заболеваниями:
- паразитарные болезни, сопровождающиеся сыпью;
- аллергия (в том числе и на укусы насекомых);
- опоясывающий лишай.
Для подтверждения точного диагноза доктор может назначить дополнительные лабораторные исследования:
- Серологический метод, при котором рассматриваются парные сыворотки крови для обнаружения антигенов тканей (РТГА для определения самого вируса и РСК для изучения активности антител к инфекции).
- Исследование элементов кожной сыпи под световыми микроскопами, в том числе использование серебрения реактивов.
Доктор может назначить дополнительные методы диагностики для подтверждения диагноза «ветрянка». К ним относятся серологический метод и исследование элементов кожной сыпи под световыми микроскопами
Период вынашивания ребёнка не подразумевает, что заболевание будет проходить тяжелее. У будущей мамы ветряная оспа протекает точно так же, как и у любого другого взрослого человека. Изменения коснутся только лечения. А вот для плода существует определённый риск, степень которого зависит от срока беременности.
Ранний этап внутриутробного развития — период наибольшей уязвимости ребёнка. В это время закладываются все системы и органы, поэтому любая инфекция может привести к серьёзным порокам. Однако паниковать не следует: риск появления патологии минимален — 0,4%.
- гибель эмбриона и выкидыш;
- замерзшая беременность;
- нарушение ЦНС, недоразвитие детских конечностей, органов слуха и зрения;
- заболевания мочевого пузыря и кишечника.
В период с 14 до 20 недели вероятность возникновения отклонений, различных патологий у ребёнка возрастает до 2%. Если у беременной женщины проявились симптомы ветрянки во втором триместре, доктор обязательно осмотрит и оценит кости рук, ног и черепа плода по снимкам УЗИ для исключения каких-либо патологий.
- рубцевание кожи;
- недоразвитие костей, мышц верхних и нижних конечностей;
- поражение глаз;
- воспаление лёгких у родившегося малыша;
- серьёзные неврологические нарушения.
На поздних сроках (до 20 недели) опасность инфицирования крохи практически отсутствует. Однако к концу беременности риск развития осложнений значительно повышается.
Важнейший период — несколько суток перед родами и 4–5 дней после. Вероятность заражения ребёнка составляет почти 50%, поскольку он не успел приобрести достаточное количество антител для сопротивления заболеванию.
- висцеральная форма врождённой ветрянки с поражением внутренних органов;
- гибель плода перед самыми родами;
- тяжёлое протекание вирусной оспы после рождения (известны случаи смертности).
При беременности прививка от ветрянки исключена. Если же вы только планирует зачать ребёнка и хотите обезопасить себя и будущего малыша, то придерживайтесь следующих рекомендаций:
- Если вы уверены, что прежде не болели ветрянкой, можете сделать прививку. Но в этом случае отсрочьте беременность на три-четыре месяца.
Помните, что беременность является противопоказанием к вакцинации
Вакцинация — лишь одна из мер профилактики инфекции. Обычно врачи назначают приём витаминных комплексов для укрепления иммунитета. Общие рекомендации по предотвращению заражения сводятся к стандартным мерам: соблюдать гигиенические нормы, питаться сбалансировано.
| Беременным нужно | Беременным нельзя |
| Избегать массовых мероприятий. | Посещать образовательные учреждения (ясли и садики). |
| Сделать прививку старшему ребёнку, если он не болел ветряной оспой. | Контактировать с людьми с кожными высыпаниями и простудными симптомами. |
| Изолировать заболевшего малыша (временно отселить в другую комнату, отправить к бабушке). | Касаться кожных покровов заболевших оспой людей. |
При отсутствии осложнений нет необходимости в специфическом лечении ветрянки у беременных.
- Необходимо проводить обработку высыпаний зелёнкой и раствором метиленовым синим. При сильном зуде применяют марлевые повязки, смоченные лосьоном «Каламин».
- «Циндол» – ещё один действенный противозудный и заживляющий препарат. Эта суспензия подсушивает язвы и не оставляет следов на коже после применения.
- Врачи не рекомендуют перегреваться, проводить водные процедуры. Следует потреблять больше жидкости, перейти на молочно-растительную пищу, содержащую целый набор витаминов и белков.
- Введение специального иммуноглобулина возможно, если инфицирование произошло в начале и середине беременности (до 20 недели). Это поможет снизить вероятность появления осложнений.
- При тяжёлой форме заболевания назначается ацикловир.
Если будущая мама заразится ветрянкой непосредственно перед родами, медики попробуют отсрочить их дату на максимально возможный срок. Если это сделать нельзя, маме и младенцу сразу после родов вводится иммуноглобулин, чтобы избежать гибели новорождённого. Потом малыша переведут в инфекционное отделение для прохождения антивирусного курса лечения.
Я тоже переболела ветрянкой в 14 недель-старшая дочка принесла из детского сада. Сейчас моя младшая красотка сдала экзамены и перешла экстерном из 1 класса во 2, учит английский и занимается хореографией. Всем желаю здоровья и мудрости.
СветланаВладимировна
http://forum.omskmama.ru/viewtopic.php?t=31520
В первую беременность я переболела ветрянкой в самом начале, недель в 5–8. Была очень высокая температура несколько дней (до 40°), потом обсыпало на 2 недели. Но врач даже ничего слушать не стал про мои опасения Сказал «вот если б краснуха, тогда да, а ветрянку забудьте». В Европе ветрянка ОДНОЗНАЧНО не считается показанием не то что к аборту, а даже к каким-то дополнительным обследованиям. Генетические отклонения никто никогда с ветрянкой не связывает.
http://forum.materinstvo.ru/index.php?s=b3327fe5e24071fbe412a24ea1d9bbed&view=findpost&showtopic=56115&p=2714101
Ещё один позитивный пример в вашу копилку: у меня старший болел ветрянкой, когда я была на третьем месяце. И педиатр, ставивший диагноз сыну, и мой гинеколог подтвердили, что для плода опасности нет, если мать болела ветрянкой в детстве. Ребёнок родился абсолютно здоровым.
Не переживайте. Удачи!
Cookie Monster
http://forum.materinstvo.ru/index.php?view=findpost&showtopic=56115&p=5787825
Я переболела ветрянкой в 30 недель, дочка родилась здоровой, никаких отклонений ни в физическом, ни в умственном развитии. Но это уже 3-й триместр, когда ребёнок сформирован и только растёт. Старшая от меня тогда тоже заразилась, скоро будем искать больных для маленькой, т. к. не хочется, чтобы девочки столкнулись потом с такой проблемой.
http://forum.omskmama.ru/viewtopic.php?t=31520
Ветрянка при беременности не так опасна, как можно подумать исходя из многочисленных мифов и слухов. Но это не означает, что заболевание следует игнорировать. Если вы всё же заразились в период вынашивания малыша, не паникуйте, а обратитесь за помощью к лечащему врачу. В этом случае вы не допустите возможных осложнений и убережёте ребёнка от негативных последствий.
источник
Многих женщин волнует вопрос, насколько опасна ветрянка при беременности и какие могут быть последствия для мамы и малыша?
Опасения будущих мам не напрасны, ветряная оспа действительно может нанести колоссальный вред здоровью ребёнка и женщины.
Стоит отметить, что за последнее тысячелетие медицина сделала большой шаг в своем развитие. В настоящее время появились современные методы диагностики и лечения данного заболевания.
При первых подозрениях женщине важно немедленно обратиться за квалифицированной медицинской помощью, тогда опасные последствия будут минимальными.
В этой статье мы рассмотрим влияние ветрянки на плод в разных триместрах беременности, возможные негативные осложнения для женщины, методы лечения и профилактики.
Ветряная оспа — острое инфекционное заболевание, вызываемое вирусом герпеса третьего типа Herpesviridae — Varicella Zoster. Характерна проявлением папуловезикулезной сыпи на теле, слизистых оболочках. Длительность заболевания до полного выздоровления в среднем составляет 14 — 19 суток.
Ветрянка встречается у 2 — 3 женщин за год на 2000 беременностей. По медицинским данным, 80 — 90 процентов женщин переболели этим недугом еще в детстве и имеют специфический иммунитет, поэтому повторное заражение скорее всего маловероятно.
Если будущая мама не перенесла заболевание ранее и не была вакцинирована, то рискует заболеть позже.
При любом подозрении на ветряную оспу, беременной женщине необходимо обратиться к врачу — гинекологу или к врачу-терапевту. Самолечение может привести к негативным последствиям. До полного выздоровления не следует посещать женскую консультация во избежание распространения вируса.
Вирус varicella проявляется:
- повышением температуры;
- сильным зудом;
- покраснениями на коже, которые впоследствии превращаются в пузырьки.
Первые признаки сыпи появляются на туловище, могут возникнуть и на волосистой части головы. Распространение по кожному покрову происходит быстро, количество элементов сыпи может достигать до 300 штук. Каждое новое высыпание может сопровождаться температурой.
В зависимости от тяжести заболевания кожные повреждения могут проявиться на слизистых оболочках, половых органах и веках.
При проявлении античной сыпи, опоясывающего лишая или повторном заражении для точного диагноза потребуется сдать анализ крови для выявления герпеса 3 типа.
Беременность не является отягощающим фактором в протекании заболевания. Сложность заключается в медицинской терапии, не все лекарства являются безопасными в период вынашивания.
Ветрянка при беременности может вызвать осложнения для женщины и будущего ребенка. Однако риск возникновения осложнения невысок, поэтому заболевание не является причиной для искусственного прерывания беременности.
Большинство женщин проходят домашнюю терапию и рожают здоровых детей точно в срок.
Плод может инфицироваться от мамы. Риски зависят от срока беременности, индивидуальных фактов. Существуют три принципиальные ситуации, которые важно знать.
Ветрянка на ранних сроках беременности является наиболее опасной. Именно в первые 12 недель от зачатия формируются все жизненно важные системы, а плацента остается несформированной. В этот период плацента не способна полноценно защищать ребенка от инфекций. На фоне заболевания у малыша могут возникнуть серьезные осложнения со здоровьем.
Ветрянка при беременности 1 триместре может привести к порокам развития, таким как:
- Самопроизвольный выкидыш;
- Маточно-плацентарная недостаточность;
- Поврежденной нервной, сердечно-сосудистой, дыхательной системы
- Гибель плода ближе к родам;
- Физические патологии и уродства;
- Нарушение зрения;
- Нарушения внутренних органов и внешних тканей, поражаемых вирусом герпеса.
Медики сходятся во мнении, что нельзя опираться на собственные ощущения. Женщина может болеть ветрянкой тяжелой формы и при этом родить совершенно здорового малыша. У другой может быть немного высыпаний, а малыш родится ослабленным и больным.
Исход болезни рекомендовано наблюдать с гинекологом и генетиком. Проверить развитие возможных патологий у плода можно на скрининге во 2 триместре.
Если на УЗИ выявлены определенные пороки развития для подтверждения диагноза, то могут быть назначены процедуры амниоцентеза или кордоцентеза.
- Амниоцентез — это процедура забора околоплодной жидкости.
- Кордоцентез — метод перинатальной диагностики, анализ пуповиной крови плода.
Процедуры позволяют выявить степень пораженности организма ребенка внутриутробной инфекцией с точностью до 99 процентов. Заборы анализов осуществляются только у здоровых женщин, без угрозы выкидыша.
Перед проведением рекомендовано ознакомится с противопоказаниями и осложнениями.
Медики отмечают, ветрянка при беременности на 2 триместре не представляет критической угрозы. Вероятность заражения ребенка минимальна. На данном этапе плацента полностью сформирована, поэтому хорошо защищает плод.
Даже если допустить возможное инфицирование малыша, то перейдет к нему не только вирус, но и материнские антитела. В таком случае ничего страшного не произойдет.
Однако мнение доктора Комаровского и некоторых медиков отличаются. Доктор считает, что риск развития серьезных патологий при заражении внутриутробной ветрянкой, может составлять до 6 месяцев.
Негативные последствиям ветрянки во втором триместре беременности:
- поражение легких;
- кожные нарушения, рубцы;
- проблемы со зрением;
- дисфункция мочеиспускательного канала;
- нарушение маточно-плацентарного кровотока 1 А;
- низкая масса.
Подробнее о Ветрянке при беременности во 2 триместре можно почитать в отдельной статье.
Если у женщины ветрянка и беременность на поздних сроках, большую роль здесь играет приближение родов.
Если мама заражается за 5 дней до родов или за 2 дня после, то к ребенку вирус переходит, а антител нет. В таком случае новорожденный рискует заболеть тяжелой формой неонатальной ветряной оспы.
Данное заболевание подлежит лечению, обычно младенцу на ранней стадии вводится иммуноглобулин и специальные противогерпетические препараты. Без этих лекарств смертность достигает 30 процентов.
Если будущая мама инфицирована за 120 часов до родов, то в организме женщины благополучно успевают выработаться антитела, которые передаются ребёнку. Даже если малыш заразится, вирус будут легкой формы.
Решение о грудном вскармливании, принимает лечащий врач. Однозначно на это вопрос ответить нельзя. Дети с заболеванием врожденной ветряной оспы рождаются слабыми и не могут полноценно захватывать грудь.
Если ребенок чувствует себя удовлетворительно, а мама не принимает лекарства, у которых есть противопоказания, то грудное вскармливание разрешено.
Через материнское молоко к ребенку поступают важные антитела, способствующие укреплению иммунитета.
Негативные последствия для женщины не зависят от срока беременности. Осложнения могут развиваться под воздействием попадания вируса на внутренние органы. Еще одной причиной может стать развитие хронических заболеваний и присоединения бактериальной инфекции.
Диагностировать тяжесть заболевания можно с помощью анализов крови и мочи. При неблагоприятном биохимическом анализе, пациентку могут направить на УЗИ брюшной полости.
Рассмотрим анализы более подробно:
- Общий анализ крови позволяет оценить тяжесть заболевания и динамику при лечении.
- Биохимический анализ крови может выявить нарушение во внутренних органах, если они поражены осложнениями при ветряной оспе.
- Не следует самостоятельно заниматься расшифровкой анализов, некоторые показатели могут быть увеличены в период вынашивания, это не является патологией. К примеру, во время 1, 2 триместра небольшое повышение уровня АЛТ, АСТ считают нормальным.
- В случае осложненного течения болезни в моче появляется белок и эритроциты.
- УЗИ брюшной полости позволяет выявить нарушение во внутренних органах.
Чтобы минимизировать осложнения, важно соблюдать правила гигиены и четко следовать указаниям лечащего врача. В период беременности маме важно придерживаться правильного распорядка дня и принимать витамины. Ослабленный иммунитет может стать причиной возникновения дальнейших серьезных осложнений.
К самым распространенном нежелательным последствиям можно отнести:
- Рубцы на месте корочки;
- Кесарево сечение, если беременная имеется сыпь в половых органах перед родами;
- Воспаление лимфоузлов.
Менее распространенные, развиваются редко, даже если заболевание в тяжелой форме. К ним относятся:
- Кожные нагноения;
- Герпетический вирусный конъюнктивит;
- Ветряночная пневмония;
- Трахеит;
- Ларингит;
- Поражение внутренних органов;
- Ветряночный энцефалит;
- Отит;
- Артрит;
- Стоматит;
- Миокардит.
Причиной для дополнительных обследований и возможной госпитализации может стать:
- Высокая температура свыше 3 дней, плохое самочувствие;
- Угроза выкидыша, плацентарная недостаточность;
- Затяжной кашель, боль грудной клетки;
- Боль в животе, тошнота, рвота;
- Кровянистые выделения;
- Высыпания на глазных яблоках;
- Нагноение кожных ран;
- Боль в ушах;
- Судороги;
- Боли в пояснице и нижней области живота, частые болезненные мочеиспускания;
- Потеря сознания;
- Нарушение координации движений, чувства равновесия;
- Запоры, обесцвечивание стула, сопровождающееся потемнением мочи.
Самые опасные осложнения при ветряной оспе — энцефалит, пневмония, миокардит. Рассмотрим более подробно каждое из них.
Энцефалит — воспаление головного мозга. Вызывает сильные головные боли, сонливость, потерю сознания, судороги.
Ветряночная пневмония повреждает легкие. У пациента наблюдается мучительный кашель, одышка, повышение температуры. Возможна мокрота с кровью, боли в груди.
Миокардит — воспаление сердечной мышцы. Больной начинает страдать от одышки, повышения температуры. У него начинают отекать рук и ноги.
Любые осложнения можно диагностировать по анализам. При любых подозрениях важно обратиться за квалифицированной медицинской помощью.
Врачи — гинекологи отмечают, что большинство пациенток проходят лечение в домашних условиях.
Препараты подбираются индивидуально лечащим врачом в зависимости от срока беременности и тяжести заболевания.
В качестве антисептика чаще применяют зелёнку. Раствор зеленки безопасен на любом сроке.
В средней и тяжелой форме применяют лосьон Каламин или Псило-бальзам. Оба зарекомендовали себя высокой эффективностью при лечении высыпаний. Обладают успокаивающим и охлаждающим эффектом, снижают воспаление, развитие инфекций. Препараты имеют противопоказания.
В любом случае необходимо проконсультироваться у врача на предмет возможных побочных явлений при использовании.
Для повышения сопротивляемости иммунитета выписывают свечи Виферон. Согласно инструкции, свечи разрешено принимать с 14 недели беременности. Аналогом Виферона являются свечи Генферон Лайт, которые также разрешено применять при беременности.
В зависимости от тяжести течения заболевания врач может назначить противовирусный препарат Ацикловир. Он эффективно уничтожает вирус герпеса в организме. Применение Ацикловира позволяет уменьшить высыпания и предотвратить осложнения.
Лекарство доказало свою высокую эффективность в 1977 году на научных опытах. Не рекомендуется принимать в 1 триместре.
В некоторых случаях выписывают иммуностимулирующий препарат Иммуноглобулин. Применение препаратов вместе во время беременности возможно только в том случае, когда предполагаемая польза для матери превышает потенциальный риск для плода.
При болях в горле рекомендуется пить больше воды без газов. Есть мягкую, не острую пишу, которая не раздражает горло.
Для заживления горла показано полоскание и обработка ротовой полости.
- Для полосканий применяют: ромашку, соду, фурацилин.
- Для обработки волдырей во рту применяется спрей Мирамистин. Активные вещества препарата не влияют на эмбриотоксический процесс.
Зуд помогает снять антигистаминный препарат Зиртек или его аналог Зодак (желательно в жидком виде, в каплях). Акушер-гинекологи назначают его как альтернативный вариант супрастину.
При применении зиртека во время беременности не было выявлено случаев формирования пороков развития у плода (данные на основе анализа более 700 случаев беременности). Информация указана в официальной инструкции.
В основном применяют Парацетамол. До настоящего времени не отмечено отрицательного воздействия парацетамола на плод у человека. В инструкции к парацетамолу указано, что препарат проникает через плацентарный барьер.
На протяжении болезни важно соблюдать покой, достаточный питьевой режим, сбалансированную диету.
Эффективная профилактика — это вакцинация, которую необходимо сделать за 3 месяца до планируемой беременности. В настоящее время доступны две вакцины для взрослых Варилрикс или Окавакс. Обе вакцины противопоказаны в период беременности и лактации.
Вторым методом профилактика является избежание мест с большим скопление детей.
По статистике именно дети являются основными переносчиками, взрослые болеют редко. Необходимо обезопасить себя от посещений детских утверждений.
Стоит отметить, что человек заразен ветрянкой до появления у него первых симптомов на коже. В это время он является активным переносчиком, так как не ограничивает себя в передвижении. Вирус способен распространяться за несколько метров от своего носителя.
Подхватить вирус ветрянки можно где угодно: в магазине, торговом центре, лифте и других местах. В настоящее время самым надежным методом является вакцинация.
Процент вероятности инфицирования при близком контакте составляет 99 процентов. Если вы ранее болели ветрянкой, то риск заражения минимальный.
Беременность после ветрянки возможна после полного выздоровления. В противном случае плод рискует заразиться от мамы. Врачи рекомендуют подождать 2-3 месяца для восстановления организма.
Необходимо обратиться к терапевту по месту жительства и сообщить своему гинекологу. Если у вас ветрянка и беременность на сроке до 12 недель, это может быть опасно для плода. Во 2 триместре рекомендуется сделать УЗИ для проверки возможных осложнений.
Ветрянка подлежит лечению. Каждый случай индивидуален. По медицинской статистике осложнения у матери и плода встречаются редко.
Если вы заболели ветрянкой, не стоит впадать в панику, благодаря современной медицине появились новые эффективные препараты и методы диагностики. Каждая ситуация индивидуальна и требует медицинского контроля.
По официальным данным ветрянка не всегда приводит к необратимым последствиям для малыша.
Благодаря современному оборудованию возможные негативные последствия можно проверить на скрининге. Если этого будет недостаточно, то всегда можно пройти дополнительные обследования.
Будущей маме во время заболевания важно придерживаться правильному лечению и наблюдать за реакцией своего организма. При любых подозрениях на отклонения важно пройти медицинскую диагностику.
Врачи-педиатры, отмечают, что заражение ребенка внутриутробной ветрянкой не всегда приводит к смерти или тяжелым патологиям развития. Благодаря открытиям медицины, заболевание подается лечению. Ребенку назначают специальные противогерпетические препараты.
Важно помнить, в большинстве случаев все заканчивается благополучно, и на свет рождаются здоровые малыши. Главное придерживаться лечению и не падать духом. Будьте здоровы!
источник