Стрептодермия – это вид бактериальной инфекции, которая поражает покровы кожи, возбудителем ее является стрептококк. Эпителий покрывается округлыми гнойниками, которые шелушатся. Часто встречается у детей ведь очень тяжело соблюдать гигиену в данным возрасте. Можно обнаружить, что стрептодермия появилась после ветрянки, однако эти два заболевания сильно различаются между собой.
Распространяться болезнь может двумя способами:
- В первую очередь, это контактный путь передачи. Если больной прикоснулся своей кожей к эпидермису другого человека, то можно считать, что инфекция попадает и на здорового.
- Помимо этого, необходимо быть осторожными с вещами, к которым прикасался больной человек. Путь передачи через предметы обихода (постель, посуда, полотенца, игрушки и т.п.) не исключается. Инфекция способна оставаться и на вещах.
Для того чтобы определить, что стало причиной высыпаний ветрянка или стрептодермия. Необходимо понимать, что первое заболевание вызывается стрептококками – бактериальной инфекцией, а ветряная оспа – это разновидность вируса герпеса. Очень часто, бактериальные инфекции похожи на вирусную атаку кожного покрова, что приводит к картине, которая заставляет изучить основные отличия стрептодермии от ветрянки:
- Пузыри не имеют плотную структуру;
- Обнаруживается нагноение везикул;
- После вскрытия пузырьков появляются эрозии;
- Пятна розового цвета, округлой формы, диаметр может достигать 3 см;
- Корочки окрашены в желтый цвет;
- Не происходит быстрого распространения сыпи по всему делу в течение 1-2 дней;
- Зачастую располагается на лице;
- Сопровождается увеличением лимфатических узлов в области поражения;
- Повышение температуры тела происходит довольно редко.
Еще одним важным отличием, чтобы понять столкнулись вы с ветрянкой или стрептодермией, это внутреннее самочувствие. В последнем случае отсутствует лихорадочное состояние.
Иногда можно обнаружить, что появилась стрептодермия после ветрянки, в таком случае – это бактериальное осложнение, на фоне ослабленного иммунитета после перенесённой вирусной инфекции. В данной ситуации следует немедленно обратиться в медицинское учреждение.
Необходимы определенные условия для стрептококка, чтобы начать воздействовать на человеческий организм. Заболевание может проявиться при ослабленном иммунитете, у людей с тонкой кожей. Также можно дать инфекции развиться при расчесывании эпидермиса, несоблюдении гигиены, хроническом алкоголизме, нарушении обмена веществ в организме. Инфекция может быть, как осложнение после ринита или отита, так как происходит повреждение кожного эпителия выделениями из носа и уха. И как было сказано ранее стрептодермия может появиться после ветрянки. Бактериальное инфицирование происходит в результате расчесывания высыпаний, и в виду ослабленного иммунитета.
В первую очередь необходимо обратиться к дерматологу, чтобы определить ход лечения в зависимости от возраста пациента и его физиологических особенностей. Ограничивается потребление сладкого, жирного, острого и тех продуктов, которые являются аллергическими: цитрусовые, шоколад и т.д.
Запрещается принимать душ на начальном этапе образования пузырьков, так как можно перенести инфекцию на здоровые участки кожного покрова. Носите белье из натуральных тканей и то, что не будет доставлять дискомфорт пораженным областям тела.
Принцип лечения данного инфекционного заболевания направлен на антисептическую и антибактериальную обработку.
- Первостепенно ветрянка и стрептодермия требуют местного нанесения антисептического средства: Фукорцин, раствор бриллиантового зеленого, левомицетиновый или салициловый спирт;
- Также необходимо применение антибиотиков группы левомицетина или пенициллина. Точно определять подходящее лекарственное средство должен врач.
- Для повышения защитных функций организма прописывается курс витаминотерапии.
С каким заболеванием бы вы не столкнулись, ветрянкой или стрептодермией, необходима обязательная консультация врача, ведь самолечение может привести к ряду осложнений. Помимо этого, очень тяжело самостоятельно определить то или иное заболевание, так как некоторые имеют схожую клиническую картину. В медицинском учреждении проводят ряд анализов, которые достоверно определят возбудителя. Поэтому, при любых подозрительных симптомах, предпринимайте необходимые меры. Так можно быстрее восстановиться и избежать осложнений.
источник
Стрептодермия у детей и взрослых – диагностика, лечение, последствия и осложнения (фото), профилактика. Ответы на часто задаваемые вопросы о стрептодермии
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Стрептодермия представляет собой разновидность пиодермии. А стрептококковая пиодермия требует своевременного диагностирования, так как без своевременного лечения всегда есть риск распространения стрептококковой инфекции на большие участки кожи, а также в другие органы и ткани.
Главное – не заниматься самодиагностикой и самолечением. При наличии любых кожных высыпаний необходимо обратиться к педиатру, семейному врачу или к дерматологу.
1. Жалобы на высыпания, сопровождающиеся зудом и болезненностью, а также на нарушение общего самочувствия (повышение температуры тела, слабость и так далее).
2. В анамнезе (истории жизни и болезни): возможный контакт с больным стрептодермией, предшествование травм и других повреждений кожи, перенесенные острые инфекционные болезни, наличие аллергических заболеваний и различных сопутствующих патологий, предрасполагающих к развитию стрептодермии.
3. Осмотр: наличие фликтен, булл, эрозий, трещин, язв, покрытых коркой медово-желтого цвета, покраснение и сухость кожи вокруг. Часто выявляют увеличение регионарных лимфатических узлов. Нередко отмечается распространение стрептодермии на другие участки кожи и наличие расчесов (особенно у детей).
Кроме этого доктор оценивает особенности и состояние кожи по всему телу, слизистой ротовой полости, состояние работы основных систем организма – то есть проводит полный осмотр пациента.
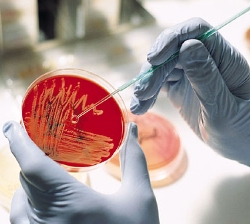
- бактериологическое исследование отделяемого из фликтен, булл или эктимы;
- общий анализ крови и мочи;
- анализ крови на сахар;
- исследование крови на сифилис и ВИЧ (по добровольному согласию пациента);
- другие исследования, назначаемые в зависимости от наличия жалоб или сопутствующих заболеваний: анализ крови на стерильность (при подозрении на сепсис), ЭКГ, анализ на гормоныщитовидной железы, УЗИ брюшной полости, анализ кала на гельминты, иммунограмма и прочее.
Бактериологическое исследование содержимого из раны необходимо для определения возбудителя пиодермии путем посева на питательные среды и исследования под микроскопом. Но часто специалиста интересует не сам возбудитель, а его чувствительность к антибиотикам. Все из-за того, что в последние годы отмечается высокий уровень устойчивости микроорганизмов к тем антибиотикам, которые используют для лечения бактериальных инфекций (то есть принимаемая антибактериальная терапия изначально оказывается неэффективной).
Общий анализ крови при стрептодермии чаще всего воспалительный (ускорение СОЭ и повышение уровня лейкоцитов за счет нейтрофилов), но может быть и нормальным, особенно при хроническом течении заболевания.
Остальные исследования необходимы для определения сопутствующих патологий и возможных причин стрептодермии.
Обычно для диагностики стрептодермии опытному врачу достаточно одного осмотра кожных высыпаний. Но стрептодермию часто приходится дифференцировать с другими кожными болезнями. Также тяжело по одному внешнему виду определить стрептодермию, возникшую на фоне других заболеваний кожи, то есть легко пропустить момент, когда к воспаленной коже присоединилась стрептококковая инфекция.
Дифференциальная диагностика стрептодермии:
| Заболевание кожи | Клинические особенности | Как выглядит? (фото) |
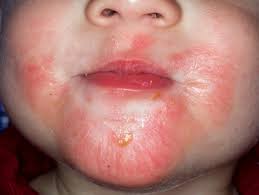
| Атопический или аллергический дерматит |
| 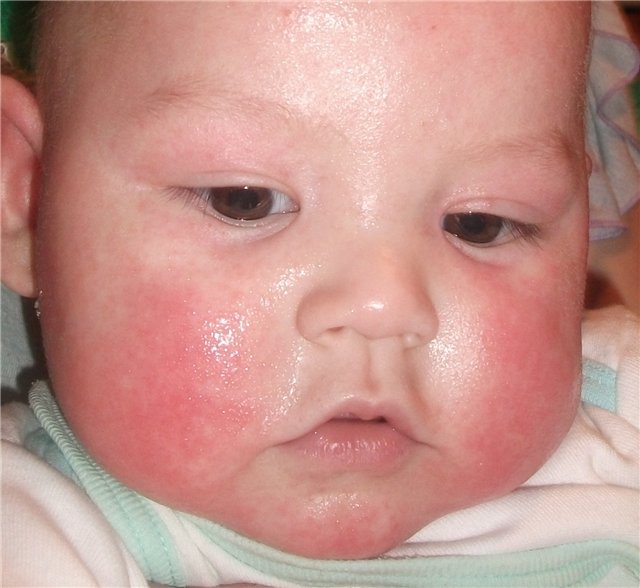 Фото:симптомы атопического дерматита.
|
| Экзема |
| 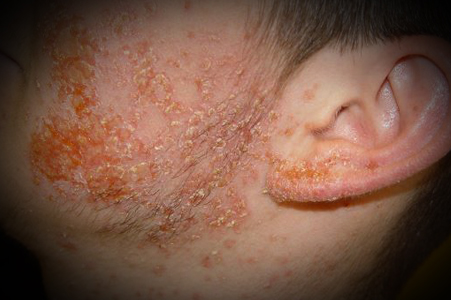 Фото: микробная экзема, осложнившая хроническую стрептодермию. |
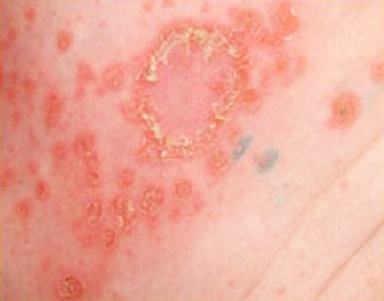
| Опоясывающий герпес илиопоясывающий лишай |
| 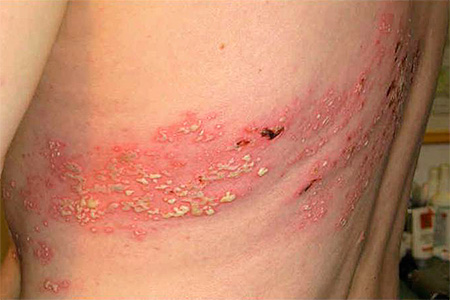 Фото: симптомы опоясывающего герпеса. |
| Ветрянка |
| 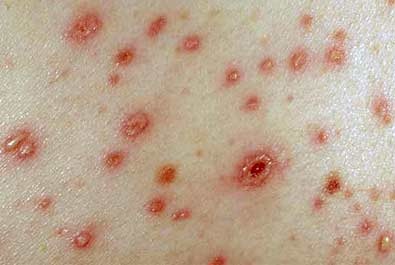 Фото: Высыпания при ветряной оспе.
|
| Стафилококковая пиодермия |
| 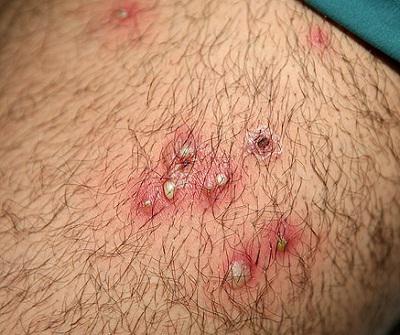 Фото: симптомы стафилококковой пиодермии (остиофолликулит).
|
| Отрубевидный лишай |
| 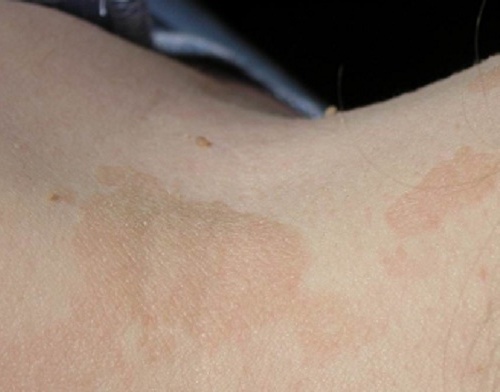 Фото: отрубевидный лишай (грибковое поражение кожи).
|
Эффективность лечения стрептодермии зависит от многих факторов:
- возраст: чем младше пациент – тем быстрее происходит заживление кожи;
- сопутствующие кожные болезни: стрептодермия, которая развилась на фоне других дерматитов и высыпаний тяжелее поддается лечению, требует коррекции терапии с учетом обоих заболеваний;
- общее состояние организма: при наличии дефицитных состояний, сниженного иммунитета или противопоказаний к применению лекарственных препаратов эффективность лечения снижается;
- распространенность и глубина поражения кожи – импетиго быстрее заживает, чем эктима;
- расчесывание высыпаний,водаи дополнительное раздражение кожи способствует более глубокому проникновению инфекции и распространению ее на другие участки кожи, несмотря на проводимую терапию;
- использование зараженных бытовых предметов может привести к повторному инфицированию ран, хроническому течению стреподермии и к появлению новых очагов высыпаний.
1. Обработка ран антисептиками.
2. Использование мазей с антисептиками и антибиотиками.
3. Применение антибиотиков внутрь или в виде инъекций (по показаниям).
4. Антигистаминные препараты (Лоратадин, Супрастин, Тавегил, Цетиризин и прочие) назначаются при выраженном зуде, особенно детям.
5. Общеукрепляющие процедуры и поливитамины, при необходимости назначаются иммуномодуляторы и иммуностимуляторы.
6. Физиотерапевтические процедуры – ультрафиолетовое облучение кожи.
7. Лечение сопутствующих заболеваний.
Лекарственная терапия является приоритетной в лечении стрептодермии, но без соблюдения общего режима она может оказаться неэффективной.
- Необходимо изолировать больного от детей, беременных женщин, стариков, людей с ранами на коже и со сниженным иммунитетом;
- строго соблюдатьгигиенурук как до, так и после обработки ран;
- выделить для больного отдельное полотенце, посуду и другие предметы обихода, регулярно их дезинфицировать;
- игрушки необходимо ежедневно обрабатывать дезинфицирующими средствами;
- требования к одежде: она должна быть чистой, предварительно проутюженной, из натуральной ткани и грубых швов, необходима смена нательного белья как минимум каждые 2 дня;
- нельзя мочить раны водой, то есть от душа и ванн придется отказаться, ежедневная гигиена проводится путем обтираний здоровых участков кожи;
- избегать перегревания;
- питание должно быть полноценным и сбалансированным, с высоким содержанием витаминов и микроэлементов, из рациона рекомендовано исключить продукты, которые могут вызвать аллергию, особенно у детей грудного и раннего возраста;
- нельзя расчесывать раны, сдирать с них корки, выдавливать гной руками и прижигать кожу 96% спиртом.
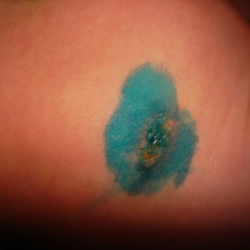
Для стрептодермии характерны фликтены или буллы с гнойным содержимым, их желательно аккуратно прокалывать стерильной иглой (можно от одноразового шприца), для того, чтобы облегчить выход гноя и предупредить поражение более глубоких слоев кожи. Необходимо использовать антисептик до и после прокола.
Кроме этого, при стрептодермии образуется плотная корка, которую нельзя отрывать, так как это дополнительно травмирует эпителий и препятствует заживлению. Но ее можно отмочить раствором перекиси водорода, затем аккуратно удалить при помощи ватного тампона и обработать другим антисептиком.
Антисептики подбираются индивидуально, с учетом локализации высыпаний, возраста и наличия сопутствующих кожных заболеваний. Обрабатываются не только высыпания, но и здоровая кожа вокруг для предупреждения распространения инфекции на другие участки.
Антисептические препараты, используемые при стрептодермии:
1.Спиртовые растворы:
- Зеленка (Бриллиантовая зелень);
- Фукорцин (краска Кастеллани);
- Борная кислота;
- Раствор йода;
- Салициловая кислота;
- Метиленовый синий (синька), спиртовой раствор.

- Перекись водорода;
- Хлоргексидин;
- Перманганат калия;
- Метиленовый синий водный раствор;
- Мирамистина раствор.
Спиртовые растворы, особенно, содержащие анилиновые красители (зеленка, синька, фукорцин), обладают лучшим антисептическим действием при стрептодермии, чем водные, но они имеют свои недостатки. Их не используют при стрептодермии в области губ, вокруг глаз и на слизистых оболочках рта, носа и половых органов. Также спиртовые антисептики могут вызвать дополнительное раздражение чувствительной кожи у младенцев, людей с аллергическим и атопическим дерматитом, могут наблюдаться индивидуальные реакции на эти препараты. Следует отметить, что после использования спиртовых растворов в течение 10-15 минут наблюдается жжение и болезненность.
В случае наличия противопоказаний к использованию спиртовых растворов используют водные растворы. Кроме того, они не вызывают неприятных ощущений после использования и успокаивают воспаленную кожу.
Важно! Мирамистин и хлоргексидин с осторожностью используют при лечении стрептодермии у детей до 3-х лет, возможны аллергические реакции. Также для детей не рекомендовано использование йодсодержащих антисептиков.
Обработка ран при стрептодермии рекомендована 3-4 раза в сутки. Нанесение мазей, компрессов и других наружных средств возможно, но только через 20-30 минут после обработки антисептиками.
Подробнее об антисептиках

Наиболее эффективные мази и крема при стрептодермии:
1.Мази с антисептическим, противовоспалительным и подсушивающим действием:
- Резорцин паста;
- Болтушка или суспензия Циндол (основное действующее вещество — цинк);
- Цинковая мазь;
- Салицилово-цинковая паста;
- Салициловая мазь;
- Серная мазь.

- Стрептоцид мазь;
- Банеоцин мазь;
- Гиоксизон мазь;
- Левомеколь мазь;
- Фуцидин (Фузидерм) крем;
- Бактробан мазь;
- Синтомицин линимент;
- Тетрациклиновая мазь;
- Эритромициновая и гентамициновая мазь.
Важно! Мазь Ацикловир (Герпевир) назначается при герпетических высыпаниях, и абсолютно неэффективна в лечении стрептодермии, несмотря на то, что сыпь при этих двух заболеваниях очень схожа.
Мази наносятся тонким слоем 3-4 раза в сутки. Более эффективно использование мазей в виде компресса. Для этого на стерильную марлевую салфетку наносят мазь, прикладывают к участкам высыпаний и фиксируют при помощи повязки или лейкопластыря. Компресс оставляют от 30-60 минут, повторяют дважды в сутки.
Обычно эффективность мази оценивают на 4-5-е сутки. Если не наблюдается положительной динамики, то мазь следует заменить на средство с другим действующим веществом. Если к этому моменту есть тест на чувствительность к антибиотикам, то лечение корректируют согласно этим данным.
В некоторых ситуациях используют средства для наружного применения, содержащие гормоны (глюкокортикостероиды). Это может быть две мази (гормональная и антибактериальная) или одна комбинированная. Гормональные препараты могут быть назначены только дерматологом, это могут быть короткие или длительные курсы, в зависимости от тяжести дерматита.
Показания к применению гормоносодержащих мазей:
- сочетание стрептодермии с атопическим, аллергическим дерматитом, экземой;
- аллергическая реакция на антисептики и антибактериальные мази;
- хроническое течение стрептодермии;
- стрептококковая эктима.
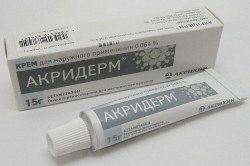
- Акридерм, Целестодерм В, Кутивейт – содержат только гормон;
- Тридерм;
- Пимафукорт;
- Лоринден С и прочие.
Важно! Гормональные препараты не используют для лечения кожи на лице и в области половых органов, а также на больших участках кожи. Многие гормоносодержащие мази противопоказаны для детей.
Курс местного лечения стрептодермии зависит от тяжести заболевания и своевременного начала лечения. Обработку кожи продолжают до полного заживления. При адекватной и своевременной терапии выздоровление может наступить уже через 7-14 дней. Если лечение начато позже, чем через неделю от появления первых признаков, то оно может затянуться до 3-4 недель и более.
Для лечения стрептодермии назначение антибиотиков внутрь или в виде инъекций не является обязательным. Нужна антибактериальная терапия или нет, решает только врач дерматолог.
Показания для применения антибиотикотерапии при стрептодермии:
- глубокая стрептодермия (эктима);
- множественные поражения кожи (диффузная стрептодермия);
- наличие иммунодефицита (пожилой возраст, перенесенные накануне ветряная оспа, грипп и другие острые вирусные инфекции, ВИЧ, первичные иммунодефициты, онкологические патологии и прочее);
- первые признаки развивающегося осложнения;
- выраженная интоксикация, длительная лихорадка, увеличение регионарных лимфатических узлов более 1 см.
Какие антибиотики используют при стрептодермии?
Наиболее эффективными в отношении бета-гемолитических стрептококков являются антибактериальные препараты из группы пенициллинов. Поэтому лечение начинают именно с них. Если на протяжении 3-5 дней отсутствует лечебный эффект, то антибиотик необходимо заменить, так как нередко встречается инфекция, на которую не действуют некоторые антибактериальные препараты. Для адекватного выбора антибактериального препарата используют результаты антибиотикограммы (исследование мазка гнойных выделений).
Обычно назначают антибиотики в виде таблеток или суспензий, но в тяжелых случаях препарат может вводиться внутримышечно или даже внутривенно.
Антибактериальные препараты, применяемые для лечения стрептодермии:
| Группа антибиотиков | Название препаратов | Рекомендуемые дозы для взрослых и детей старше 12 лет | Рекомендуемые дозы для детей младше 12 лет | Курс лечения |
| Пенициллины Важно! Препараты пенициллинового ряда довольно часто вызывают аллергические реакции, в этом случае рекомендованы макролиды и с осторожностью цефалоспорины.  |
| 500 мг 3 раза в сутки. | Детям до 2-х лет: 20 мг/кг за 3 приема. Детям 2-12 лет: 125-250 мг 3 раза в сутки. | 7-10 дней |
Амоксициллин с клавулановой кислотой:
| 250-300 мг 2-3 раза в сутки. Расчет доз проводится по амоксициллину. | Суспензия: 20-45 мг/кг/сутки за 2-3 приема. | 5-10 дней | |
Макролиды |
| 250-500 мг 2 раза в сутки. | Для детей – суспензия (Фромилид): 7,5 мг/кг 2 раза в сутки. | 7-14 дней |
| 500 мг 1 раз в сутки. | 5-10 мг/кг 1 раз в сутки. | 5 дней | |
| Ровамицин | 2-3 млн МЕ 2-3 раза в сутки. | 150-300 тысяч МЕ/кг/сутки за 2-3 приема. | 10-14 дней | |
Цефалоспорины |
| 250 мг 2 раза в сутки. | 10 мг/кг/сутки за 2 приема. | 7-10 дней |
| 200 мг 2 раза в сутки. | 8 мг/кг/сутки за 2 приема. | 7-10 дней | |
| Цефодокс | 200 мг 2 раза в сутки. | 10 мг/кг/сутки за 2 приема. | 7-10 дней | |
Фторхинолоны |
| 250 мг 2 раза в сутки. | Противопоказан детям до 15 лет, применяют только по жизненным показаниям. | 7-14 дней |
Подробнее об антибиотиках
Многие считают, что сухую стрептодермию (простой лишай) можно не лечить, стоит только провести общеукрепляющие мероприятия (витамины, иммуностимуляторы). Но на самом деле сухая стрептодермия лечится также, как и другие формы заболевания: антисептики, антибактериальные мази. Обычно назначают курс терапии на 7-10 дней. После такого лечения на коже остаются лишаеподобные пятна, которые самостоятельно пройдут через 1-3 месяца.
Особенно эффективно восстанавливают кожу при простом лишае ультрафиолетовые облучения (солнечные ванны без злоупотребления или физиопроцедуры).
Фото: сухая стрептодермия.

Если вы решили не обращаться к врачу, то лечение можно пройти по схеме:
- Антисептики;
- Мази с антибиотиками;
- Примочки из травяных отваров;
- Питание с большим количеством витаминов, можно использовать поливитаминные аптечные препараты, народные средства для повышения иммунитета, биологически активные добавки (БАДы).
В каком случае необходимо срочно обратиться к врачу?
- Несмотря на проведенную терапию, количество высыпаний увеличивается;
- Выраженная интоксикация (повышение температуры тела до высоких цифр, головная боль, выраженная слабость);
- Ухудшение общего состояния;
- Детский возраст до 1 года;
- Наличие сахарного диабета, ВИЧ и других заболеваний, усугубляющих течение стрептодермии;
- Наличие сопутствующих кожных болезней (экзема, атопический или аллергический дерматит);
- Возникновение аллергической реакции на любое из используемых для лечения средств.
Наиболее эффективными средствами народной медицины являются примочки с травяными отварами. Для таких примочек отвар пригоден к использованию не более 24 часов. Марлевые повязки обильно смачиваются в отваре и накладываются на пораженные участки кожи на 15-20 минут, процедуру повторяют не менее 2-3 раз в сутки.

- Кора дуба;
- ромашка;
- шалфей;
- календула;
- череда;
- листья ореха;
- сок алоэ;
- сосновая живица;
- порошок (присыпка) сухих листьев дуба или желудей;
- присыпки со свежемолотым черным перцем и прочее.
Важно! Во многих источниках предлагаются средства для лечения стрептодермии, в состав которых входит мед. Но стрептококки хорошо растут на сладких питательных средах, такие себе «сладкоежки». Кроме того, мед часто вызывает раздражение и аллергические реакции на коже. Поэтому такое лечение может усугубить течение стрептодермии. Более эффективным из продуктов пчеловодства является прополис – натуральный антибиотик, его можно использовать наружно и внутрь.

1. Отвар шиповника: 4 ст. л. плодов настоять в термосе в 500 мл кипятка на протяжении 5-10 часов. Принимать по 50 мл перед едой 2 раза в сутки.
2. Сухофрукты с медом и орехами. Взять курагу, изюм, чернослив, финики и другие любимые сухофрукты, грецкие орехи, цедру лимона, и все это залить медом. Принимать по 1 ст. л. натощак.
3. Клюквенный морс с медом. Взять 500,0 грамм свежей клюквы, помять в пюре. Клюквенное пюре процедить, оставшуюся мякоть залить 1 литром кипятка, настоять 30 минут, процедить. В полученный настой добавить клюквенный сок и 1 ст. л. меда. Принимать по 200 мл 1-2 раза в сутки за 30 минут до еды.
4. Черный чай со смородиной, малиной, лимоном, медом и имбирем – это не просто очень вкусно, но и очень полезно, просто кладезь витаминов, микроэлементов, фитонцидов и эфирных масел.
5. Сок алоэ: добыть сок из листьев алоэ, принимать по 1 ч. л. 1-2 раза в сутки за 20 минут до еды.
6. Регулярное употребление меда, лимона, лука, чеснока, редьки и зелени.
7. Один грейпфрут в день – очень хороший помощник иммунитету. 
9. Настойка прополиса. Измельченный на терке прополис залить водкой и настоять 2 недели в темном месте. Принимать по 5 капель 1-2 раза в сутки, добавляя в чай, сок или компот.10. Настойка эхинацеи (готовая аптечная форма) – по 30 капель утром натощак, предварительно развести в небольшом объеме воды.
Лечение стрептодермии: мази или таблетки, антибиотики, антисептики. Лечение в домашних условиях, народные методы. Сколько длится лечение – видео
Лечение стрептодермии у детей: антисептики, антибиотики (мазь Банеоцин), антигистаминные препараты, гигиена – видео
При своевременно начатом лечении стрептодермия обычно протекает благоприятно, и происходит выздоровление. Но если не соблюдаются нормы гигиены, расчесываются высыпания или состояние иммунитета не позволяет справиться с инфекцией, то возможно развитие различных осложнений.
Осложнения стрептодермии можно разделить на последствия со стороны кожи и со стороны других органов. Чаще всего возникают осложнения со стороны кожи. При распространении стрептококковой инфекции в другие органы и ткани возникают общие осложнения, но это, к счастью, происходит достаточно редко, и в большинстве случаев протекает тяжело.
Осложнения стрептодермии со стороны кожи:
1. Хроническое течение стрептодермии – если стрептодермия протекает более 1 месяца и вскоре после выздоровления наступает рецидив, то речь идет о хронизации процесса. Полностью излечить хроническую стрептодермию невозможно, но можно добиться стойкой ремиссии.
2. Образование на коже грубых рубцов. Шрамы на коже неправильной формы остаются всегда при поражении росткового слоя дермы, то есть после глубокой стрептодермии (эктимы). Со временем рубцы светлеют и уменьшаются в размере. При желании для устранения и уменьшения рубцов можно пройти лазерную глубокую шлифовку кожи.
3. Микробная экзема может развиться у людей с хронической стрептодермией. Она возникает в ответ на хроническое инфекционное воспаление кожи и длительное применение наружных антисептиков и антибиотиков.
4. Присоединение грибковой инфекции к коже может возникнуть в результате длительного использования антибиотиков. Микозы требуют длительного противогрибкового лечения.
5. Капельный (каплевидный) псориаз – редко можно встретить у людей после длительного течения стрептодермии. Проявляется мелкими высыпаниями по всему телу (кроме стоп и ладоней) розовых и красных оттенков капельной формы. Требует срочного длительного и комплексного лечения.
Фото: каплевидный псориаз.
6. Атрофия кожи – может развиться при сочетании стрептодермии и атопического дерматита, а также при длительном использовании гормональных мазей. Проявляется истончением кожи, появлением кожных провисаний, потерей эластичности, снижением тургора и образованием морщин.
Фото: атрофия кожи после длительного использования гормональных мазей.
Чем опасна стрептодермия для других органов и жизни человека?
1.Сепсис – это самое тяжелое осложнение, при котором стрептококковая инфекция попадает в кровь и разносится по всему организму. При поражении стрептококками сердечных клапанов наступает смерть пациента (инфекционный эндокардит). Также сепсис может привести к инфекционно-токсическому шоку, менингиту и отекумозга, септической пневмонии и сердечно-сосудистой недостаточности. Сепсис требует незамедлительного лечения в условиях реанимации.
Первыми признаками сепсиса является:
- лихорадка, сильные головные боли;
- бред;
- нарушение сознания;
- снижение артериального давления ниже 90/60 мм рт. ст.;
- появление сине-фиолетовых геморрагических высыпаний по телу;
- отсутствие мочи;
- одышка;
- судороги и прочие тяжелые проявления.
2.Скарлатина и стрептококковая ангина. У скарлатины и стрептодермии один возбудитель, поэтому, если не соблюдаются элементарные меры гигиены, инфекция с поверхности кожи может попасть на слизистые оболочки ротовой полости. Скарлатина проявляется ангиной и высыпаниями на коже, больше в области живота. Заболевание требует мощной антибактериальной терапии.
3. Острый гломерулонефрит может возникнуть из-за высокого уровня в крови иммунных комплексов – результат борьбы иммунитета со стрептококками, которые могут поражать почечные канальцы. Требует срочной терапии в условиях стационара.
4. Ревматизм. Считают, что любая стрептококковая инфекция может спровоцировать начало аутоиммунной патологии – ревматизма. При ревматизме поражаются многие органы, особенно страдают сердце и суставы. Требует длительного гормонального и антибактериального лечения, обычно протекает хронически.
Пятна после стрептодермии, как убрать?
После стрептодермии остаются пятна, которые могут быть заметными еще минимум месяц. Они могут быть красными, розовыми, фиолетовыми или коричневыми. Пятна образовываются на месте поврежденной кожи и сохраняются до полного восстановления эпидермиса.
Чтобы ускорить схождение красных пятен после стрептодермии, необходим уход за кожей:
1. Ежедневное вечернее очищение кожи, регулярное использование скраба.
2. Регулярное увлажнение кожи.
3. Питательные маски и крема.
4. Солнечные ванны или физпроцедуры с использованием ультрафиолетовых лучей.
Диета и правила гигиены при лечении и профилактике стрептодермии (рекомендации врача-дерматолога) – видео

Как передается стрептодермия?
Заразиться стрептодермией можно от больного человека контактно-бытовым путем при непосредственном кожном контакте, через грязные руки и различные предметы (игрушки, посуда, полотенца, одежда и прочее). Также инфекция может передаваться воздушно-пылевым путем, то есть пыль, в которой есть бета-гемолитический стрептококк, может осесть на грязных руках и ранках, но таким путем заразиться сложнее, чем непосредственно при контакте с больным человеком и его вещами.
Возможна передача стрептококковой инфекции воздушно-капельным путем – попаданием капелек мокроты и слюны больного скарлатиной или гнойной ангиной на собственную кожу или кожу другого человека.
Сколько заразна стрептодермия?
Стрептодермия заразна еще в инкубационном периоде, сразу после инфицирования и до тех пор, пока на коже есть фликтены, пузырьки и желтые корки, то есть до полного выздоровления. Это и объясняет повсеместное распространение стрептококковой инфекции и вспышки стрептодермии в детских коллективах и в семьях.
Карантин при стрептодермии. Если в детском коллективе выявлен ребенок со стрептодермией, то на эту группу или класс накладывается карантин сроком на 10 дней. За это время в помещениях проводится заключительная дезинфекция: обработка всех поверхностей, игрушек, постельного белья, штор, ковров и так далее.
Больные дети изолируются домой до полного выздоровления. Если заболевший ребенок проживает в санатории, в детском доме или в школе-интернате, то его переводят в изолятор или инфекционное отделение.
При своевременно начатом и правильном лечении стрептодермия обычно хорошо излечивается, и через неделю наступает выздоровление. Но бывают ситуации, когда стрептодермия затягивается на несколько недель, и даже на месяцы.
Причины неэффективного лечения стрептодермии:
- Развилось хроническое течение стрептодермии. В этом случае требуется длительное лечение у дерматолога и семейного врача (или педиатра) с использованием гормональных препаратов и иммуномодуляторов, а также лечение сопутствующих заболеваний.
- Отсутствие лечения или использование препаратов-фальсификатов (подделок). Для того, чтобы избежать приобретения препаратов-пустышек, все лекарства необходимо покупать только в официальных сертифицированных аптеках.
- Несоблюдение правил личной гигиены, купание, расчесывание высыпаний приводит к появлению новых очагов сыпи.
- Использование антибиотиков (как наружно, так и внутрь), которые не действуют на возбудителя. Если стрептодермия длительно не проходит, то просто необходимо узнать чувствительность бактерий к антибактериальным препаратам (к сожалению, антибиотикограмму у нас проводят нечасто). Только правильно подобранные антибиотики способны справиться с инфекционными заболеваниями.
- Ослабленный иммунитет в результате сопутствующих заболеваний или перенесенных вирусных и других инфекционных болезней. При сниженных защитных силах организма вылечить любую инфекционную патологию сложно, даже при использовании самых «мощных» антибиотиков.
- Это не стрептодермия. Некоторые кожные заболевания очень схожи со стрептодермией, что может явиться причиной для неправильного диагноза и, соответственно, неадекватного лечения. Поэтому не занимайтесь самолечением, а обращайтесь за помощью к опытным специалистам.
- Повторное развитие стрептодермии (рецидив) обычно указывает на сниженный иммунитет. В этом случае просто необходимо обратиться к врачу, пройти полное обследование и устранить причины плохой сопротивляемости организма к инфекциям.
источник
Стептодермия – это заболевание, вызванное стрептококками. Часто проявляется в виде гнойных образований на коже. Чаще всего приходится лечить стрептодермию у детей. Это вызвано тем, что кожа маленьких деток недостаточно выполняет свои защитные функции и через нее легко проникает инфекция (в случае повреждения). Но стрептодермия бывает и у взрослых, так как ею легко заразиться. От стрептококков никуда не деться – они обитают повсюду и даже живут в нашем организме. Эти микроорганизмы не влияют на человека с хорошим иммунитетом.
Также от них непросто избавиться. Эти мелкие обитатели могут месяцами находиться в пыли и на поверхностях предметов. Уничтожают стрептококки такие виды дезинфекции как кипячение (погибают моментально), воздействие высоких температур (полчаса) и химические вещества (15 минут). Чем опасен этот возбудитель? При отсутствии лечения он приводит к тяжелым заболеваниям: воспалению мозговых оболочек, бронхиту, абсцессу и другим болезням.
Здоровая кожа – это защита от всех инфекций. Поврежденная кожа – ворота для возбудителей в наш организм. Как начинается стрептодермия у ребенка? Стрептококк попадает в ранки, порезы, царапины, если их вовремя не обработать. Он может попасть даже в уксус комара, если его расчесать грязными руками. Помните также, что бактерии находятся под ногтями. Если ребенок помоет руки и начнет чесать ранку, он может все равно занести туда инфекцию. Кожа может быть повреждена без видимых признаков нарушения целостности покрова. При попадании возбудитель быстро начинает размножаться и остановить болезнь становится затруднительно.
Этот возбудитель обитает повсюду. Он находится на коже человека, на игрушках, полу, стульях, посуде, полотенцах, носовых платках, разделочной доске на кухне, мобильном телефоне. Возбудитель может попасть в ранку даже при касании здорового человека, тогда стрептодермия у детей развивается при всех соблюдениях правил личной гигиены. Может попасть на кожу и от людей, больных ангиной, фарингитом, различными инфекциями. Последний случай особенно опасен, так как возбудители более агрессивны. Болезнь развивается через 2-10 дней и часто вызывает вспышку заболеваемости в группе, классе.
Чаще всего стрептококк проникает в ранку при контакте человек-человек (игры, обнимания). Чуть реже может попасть с предметов и еще реже по воздуху. Чтобы вылечить стрептодермию у ребенка, желательно не сократить контакты, а укрепить иммунитет.
На самом деле подавить стрептококк организму нетрудно, если он здоров. Ослабленная же иммунная система побороться с ним не может. В каких случаях стрептодермия у детей имеет затяжной характер?
1. При попадании воды, на участки, пораженные стрептококком.
2. При отсутствии лечения.
3. При ожогах или обморожениях.
4. При наличии раздражающих факторов: сопли, выделения из глаз или ушей.
5. При заболеваниях кожи: аллергии, чесотке, вшах, дерматитах.
6. При сниженном иммунитете. Фактор риска: недоношенные дети, низкий гемоглобин, наличие глистов в кишечнике.
Все зависит от глубины поражения стрептококком и длительности болезни. Распознать стрептодермию очень легко по таким признакам:
1. Общая слабость и температура более 38 градусов.
2. Головная боль (следствие интоксикации).
3. Ломота в теле.
4. Рвота и тошнота.
5. Долго не заживающие раны.
Размер. Основной признак этой болезни – рана и прыщики. Обратите на них внимание. Если они вместо того, чтобы заживать, увеличиваются в размере, слегка (поначалу) чешутся – это стрептодермия.
Цвет. Если они стали желтоватыми или покрылись желтой корочкой – это стрептодермия.
Выделение. Если они постоянно засыхают, образуя вокруг себя обильное количество корок – это стрептодермия.
Пятна. Если от большого пятна появляются «детки» с содержимым внутри – это стрептодермия.
Распространение. Если появились зудящие прыщики в тех местах, которых вы даже не касались и они увеличиваются в размерах – это бурно развивается стрептодермия (много стрептококков в крови).
Болезнь не проходит просто так, поэтому ее надо срочно лечить!
Тип болезни № 1: импетиго (встречается чаще всего)
Красные прыщи, сливающиеся в пятна могут появиться где угодно. Если их мало, это значит, что стрептококк пока не проник дальше кожи и вылечить такую стрептодермию у ребенка очень легко. Если посмотреть в лупу, вы увидите прыщик, который имеет маленький размер и ярко-розовый цвет. Затем (в течение недели) он вскрывается (от касания, расчеса или самостоятельно), оттуда выделяется жидкость. На данном этапе человек очень заразен! Далее место подсыхает (но это иллюзия) и покрывается коркой желтого цвета. Когда отпадают корочки, остается яркое пятно, которое самостоятельно проходит.
На этапе прыщика болезнь лечится быстро прижиганием зеленкой или спиртом. Но родители обычно думают, что пройдет само, и как прежде купают или умывают ребенка, что категорически запрещается и вызывает развитие болезни. Вода не должна попадать на участок, пораженный стрептококком.
Тип болезни №2: импетиго буллезного типа
Распознать стрептодермию данного типа легко по наличию желтых пузырей. Это более тяжелый тип болезни, чем предыдущий. Чаще всего его можно заметить на верхних или нижних конечностях. К наличию пузырей добавляется плохое самочувствие, повышение температуры и набухание лимфоузлов.
Тип болезни №3: импетиго щелевидного типа
Ее легко распознать по язвочкам в уголках рта, носогубных складках, уголках глаз. Именно в этих местах у малышей часто возникают ранки – врата инфекции. Если сразу заметили ранку, достаточно ее обработать, чтобы не вызвать распространения. Также важно направить силы на укрепление иммунитета (фиточаи, витамины).
Тип болезни №4: стрептодермия эритемато-сквамозного характера
Распознать стрептодермию такого типа можно, если взглянуть на лицо. Пятна на коже не мокнут, а покрываются белесыми чешуйками. Вылечивается также быстро, но является заразным.
Тип болезни №5: наличие панариция на коже
Напоминает первый тип, но плюс к этому захватывает область у ногтя, которая соприкасается с поврежденным участком при расчесывании. Кожа у ногтя краснеет, воспаляется и способствует отслаиванию ногтя. Вылечить такую стрептодермию у ребенка следует незамедлительно.
Тип болезни №6: наличие опрелостей
Возникает в местах, подверженных опрелостям: складочках и за ушами. Пятна сливаются и образуют болезненные трещинки. Трудно поддается лечению.
Тип болезни № 7: эктима
Распознать стрептодермию этого типа можно по наличию язв с желтой корочкой. Она возникает из-за поражения глубоких слоев кожи. Возникает как следствие снижения иммунитета из-за болезни. Иногда является осложнением хронических болезней. Выявляется в анализах и требует комплексного лечения. Чтобы такая эктима не возникла, следует распознать стрептодермию задолго до ее появления.
Диагноз легко сможет поставить дерматолог или педиатр по внешним признакам. Иногда содержимое ранки берется для анализа для определения будущего лечения. Также дополнительно сдаются анализы на кровь, мочу, яйца глистов, или ВИЧ.
Стрептококк легко передается, поэтому ребенок изолируется. Болезнь требует обязательного лечения, так как может вызвать нарушения в работе сердца или суставов. Как лечить стрептодермию у детей? Прежде всего следует обязательно сочетать лечение со строгими правилами гигиены. Вещи нужно стирать и проглаживать горячим утюгом, а пятна с содержимым не мочить водой и не мазать мазями, нерекомендованными врачом. Правила гигиены таковы:
1. Отсутствие контакта с водой.
2. Здоровую кожу протирать тканью, смоченной в отваре целебных трав или промакивать полотенцем.
3. Не касаться и не расчесывать кожу.
4. Выдать ребенку индивидуальные средства гигиены.
5. Исключить игры с мягким игрушками. Мыть и кипятить пластмассовые.
6. Проглаживать все вещи ребенка горячим утюгом, особенно нижнее и постельное белье.
Обработка кожи. Для лечения начальной стрептодермии у детей пользуются антисептиками. Лучше всего зеленкой, перекисью водорода (1%), борной кислотой, салициловым спиртом, фукорцином. Обрабатывать кожу не реже трех раз в день ватным тампоном, захватывая и здоровые участки вокруг пораженной кожи.
Прием лекарств. Осложненную стрептодермию у детей нужно лечить антибиотиками. Это следует делать только по показаниям врача. В таком случае антибиотики пьют внутрь (флемоксин, амоксиклав, азитрокс) или мажут ранки гормональными мазями, иногда с высоким содержанием антибиотиков (тетрациклиновая мазь, левомиколь и другие).
Можно ранку обработать и смазать таким средством: смешать порошок от таблетки левомицетина с цинковой мазью и нанести на кожу. Лечат стрептодермию у детей и народными средствами: добавляют в ванночки отвар коры дуба или ромашки. Затем обрабатывают кожу и мажут прописанной мазью.
Как отличается стрептодермия от других болезней кожи?
От вульгарного импетиго. При стрептодермии содержимое имеет прозрачный цвет, а при импетиго – мутный.
От герпеса. При герпесе не бывает трещинок после вскрытия пузырьков, также он быстро проходит.
От кандидоза уголков рта. При этой болезни на кожи видны следы молочницы – белые точки.
От ветрянки. Она быстро распространяется по телу и повышается температура.
От аллергических высыпаний. Если на такие высыпания надавить, они побледнеют.
От сифилитических высыпаний. Пораженные участки имеют вокруг большой ореол воспаления.
Профилактика болезни
Вылечить стрептодермию легко у взрослого и ребенка. Но как не допустить заболеваемости? Постарайтесь не распространить инфекцию дальше. Возьмите для малыша больничный, ужесточите контроль над соблюдением личной гигиены, займитесь закаливанием крохи, давайте пить витамины и разнообразьте питание.
источник
С кожными проблемами можно столкнуться в любом возрасте. У детей самой распространенной дерматологической болезнью считается стрептодермия.
Согласно данным медицинской статистики, ее диагностируют у каждого пятидесятого ребенка.
А часто ли болеют взрослые, насколько опасно это заболевание и как его лечат?
Стрептодермией называют обширные поражения кожных покровов гнойно-воспалительного характера. На коже вначале появляются пятна различного размера, затем долго не заживающие ранки.
Различные формы патологии кожи вызваны воздействием стрептококков.
Эти представители условно-патогенной микрофлоры обитают в организме практически каждого человека – в органах дыхания, на коже, в желудочно-кишечном тракте, на слизистых.
Возбудителем стрептодермии является один из стрептококков группы А – гемолитический.
Он также может вызвать развитие:
-
бронхита;
- ангины;
- скарлатины;
- менингита;
- пневмонии;
- остеомиелита;
- рожистого воспаления;
- сепсиса;
- эндокардита.
L01 – у стрептодермии такой код по МКБ-10 (международной классификации болезней). Заболевание возникает при наличии возбудителя – стрептококка и поврежденной кожи.
Когда кожные покровы здоровы, патоген не причиняет вреда. А вот любые повреждения позволяют бактериям активно размножаться и провоцировать воспалительные процессы.
Опасность представляют ссадины, царапины, порезы, расчесывания при аллергии и укусах насекомых, другие повреждения кожи, даже внешне незаметные микротравмы.
Почему стрептодермии особенно подвержены дети? Дело в том, что у них еще не сформированы достаточные защитные функции кожи.
И к правилам элементарной гигиены малыши пока не приучены. В результате стрептодермия у них является самой частой дерматологической проблемой.
Основными причинами развития кожного заболевания считаются :
-
снижение иммунитета организма;
- нарушение правил гигиены кожных покровов;
- контакт с больным стрептодермией, использование общих предметов гигиены и посуды;
- стрессовые состояния, переутомление;
- гормональный дисбаланс;
- изменение кислотно-щелочного баланса кожи (рН) – стрептококк наиболее активен, если преобладает щелочная среда;
- хронические болезни;
- климатические факторы – обморожение, солнечные ожоги, температурные перепады.
Стрептодермия бывает первичной – когда возбудитель проникает в организм через поврежденные кожные покровы, и вторичной – стрептококковая инфекция присоединяется к другому заболеванию, которое уже прогрессирует (герпес, экзема, ветрянка).
О причинах возникновения, путях передачи, инкубационном периоде и местах локализации стрептодермии в следующем видео:
Путей передачи стрептодермии не так уж много:
- Контактный – непосредственное близкое общение с заболевшим путем объятий и поцелуев, совместных игр.
- Контактно-бытовой – заражение происходит через использование общей с больным посуды, одежды, игрушек, белья.
- Воздушно-капельный – крайне редкий путь инфицирования, когда возбудитель попадает на кожные покровы при кашле или чихании больного человека.
В случае, когда стрептодермия возникает в результате заражения от больного, заболевание развивается более активно и агрессивно, протекает тяжелее и длится дольше.
Длительность инкубационного периода разная – от 2 до 10 дней, в зависимости от состояния иммунной системы.
Заражение стрептодермией возможно только от больного человека. Животные тоже подвержены этой болезни (особенно кошки), но инфицировать они могут только своих собратьев.








Как определить, что у больного именно стрептодермия, а не какое-то другое кожное заболевание?
Обычно признаки болезни проявляются спустя неделю после заражения, когда завершается инкубационный период. На начальной стадии заболевания симптоматика может быть общей и специфической.
Из общих симптомов, присущих многим инфекциям, стоит отметить появление у больного:
- высокой температуры – от 38°С и выше;
- боли в суставах и мышцах;
- тошноты и рвоты;
- воспаленных лимфоузлов.
И взрослые, и дети, заразившиеся стрептодермией, ощущают общее ухудшение самочувствия. Проявляется это в виде слабости, вялости, нарушений сна и отсутствия аппетита.
Диагностировать стрептодермию помогают характерные признаки, свойственные именно этому заболеванию:
- кожа в разных местах краснеет и шелушится;
- затем на этих участках появляются так называемые фликтены – пузырьки с прозрачным жидким содержимым;
- эти образования активно растут, достигая иногда 3 см, фликтены могут даже образовывать сплошную поверхность на каком-то участке тела;
- созревшие пузырьки начинают лопаться, на их месте образуются язвы с неровными краями;
- эти эрозии за сутки подсыхают, покрываясь корочками, которые вскоре отпадут.
Все это время пациент испытывает сильнейший зуд в пораженных областях. Но расчесывать болячки ни в коем случае нельзя, иначе инфекция будет распространяться по всему телу.
Каждый вид стрептодермии отличается присущими только ему признаками. Например, поверхностный панариций поражает кожу вокруг ногтевой пластины, а при щелевидном импетиго образуются «заеды» в уголках рта. О причинах и лечении заеды в уголках губ мы писали здесь.
Долго ли длится стрептодермия? Если соблюдать все предписания врача, то с болезнью можно справиться в течение недели. При отсутствии должного лечения процесс затянется надолго.
О симптомах и признаках стрептодермии расскажет видео:
Названия «стрептодермия» и «стрептококковая пиодермия» обозначают одно и то же заболевание.
Если говорить точнее, то стрептодермия является одной из разновидностей пиодермии – большой группы дерматологических гнойных болезней. Подробнее о том, что такое пиодермия и как ее лечить читайте тут.

- Поверхностную (импетиго) – когда кожа поражается не глубоко, на уровне эпидермиса. Читайте здесь о способах лечения импетиго.
- Глубокую (эктима) – поражение проникает в ростковый слой дермы и даже глубже.
В зависимости от того, насколько распространены высыпания, стрептодермию делят на:
- очаговую или локальную (с единичными образованиями);
- диффузную – когда диагностируют обширные поражения кожных покровов.
Учитывая, как протекает инфекция, ее разделяют на острую и хроническую. Анализируя характер поражений, стрептодермию классифицируют как язвенную (мокнущую) или сухую.
В зависимости от характера высыпаний, стрептодермию делят на такие виды:
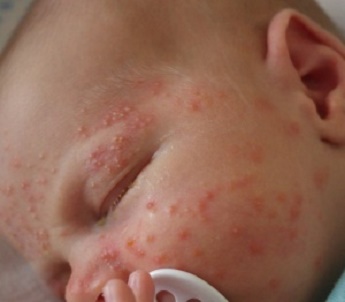
-
Стрептококковое (контагиозное) импетиго , которое еще называют простой стрептодермией. Этот вид инфекции встречается чаще других. Высыпания чаще единичные, локализованы на лице, стопах, кистях, иногда на туловище и в волосистой части головы. У детей нередко встречается стрептодермия в носу, на губах. Быстро вылечить стрептококковое импетиго можно, если развитие болезни замечено на ранней стадии. Отсутствие лечения и необходимой гигиены осложняют и продлевают течение недуга.
- Буллезное импетиго , также известное как пузырчатая стрептодермия. Эта разновидность заболевания более тяжелая. Самые частые области поражения – голени, стопы, кисти рук. Там образуются буллы (крупные пузыри), наполненные жидким гнойно-серозным содержимым. На месте лопнувших булл появляются открытые эрозии. Буллезное импетиго всегда сопровождается высокой температурой, воспалением лимфоузлов, общим недомоганием.
- Щелевидное импетиго , которое также называется стрептококковой заедой. Место локализации – в уголках рта, намного реже – в складках крыльев носа или в углах глаз. Заеды при адекватном лечении проходят достаточно быстро, но могут появляться рецидивы. Главные причины – авитаминоз, кариес, отсутствие или недостаток личной гигиены.
-
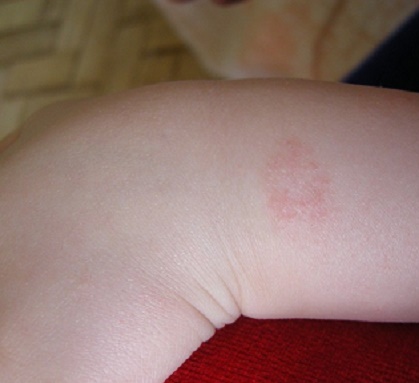
Стрептококковая опрелость , другое название которой интертригинозная стрептодермия. Поражение локализуется в кожных складках за ушами, в паховой области, на половых органах, подмышками у младенцев, а у полных людей также на животе и под молочными железами. Особенность этого вида стрептодермии в том, что на фоне обычных опрелостей возникает бактериальное поражение. Лопнувшие пузырьки образуют сплошную мокнущую область. Болезнь протекает с высокой температурой.
- Турниоль называют также стрептодермией или импетиго ногтевых валиков. Кожа вокруг ногтей на пальцах рук воспаляется, отекает, покрывается фликтенами, которые затем превращаются в эрозии. Патология возникает в результате попадания возбудителя на пораженные участки кожи — туда, где имеются ссадины, ранки, заусеницы.
- Стрептококковая вульгарная эктима является тяжелой формой стрептодермии, при которой поражаются глубокие подкожные слои. Для эктимы характерны язвы и эрозии, которые долго не заживают. Затем на этих участках образуются шрамы. Локализуются образования на попе ребенка, на ногах, реже – на коже рук и тела. Течение болезни носит тяжелый затяжной характер.
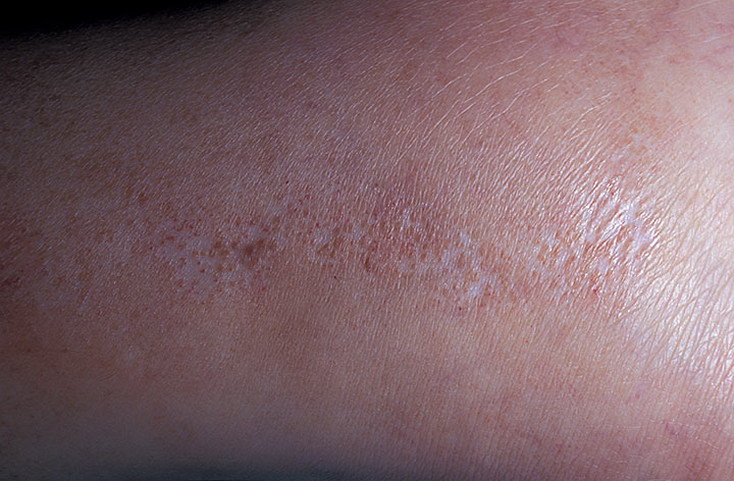
- Эритемато-сквамозная (сухая) стрептодермия . Поражению подвергается кожа лица – образования в виде шелушащихся пятен появляются на щеках, на подбородке, при этом не бывает мокнущих пузырьков.
-
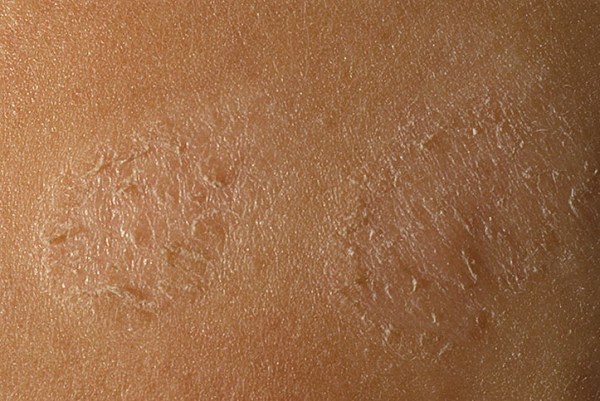
Простой лишай считается сухой абортивной формой заболевания. Намного чаще встречается у детей. Выражается в образовании на лице, иногда на теле и на конечностях шелушащихся пятен. Эти участки под воздействием солнечных лучей подвергаются депигментации.
- Папуло–эрозивная стрептодермия известна также как пеленочный дерматит. Болеют ею малыши грудного возраста, в том числе новорожденные. Раздражение под влиянием испражнений благоприятствует проникновению стрептококка и его размножению. Болезнь поражает ягодицы, бедра, область промежности.
Врач с опытом сможет диагностировать стрептодермию по внешним признакам, с помощью осмотра пациента. Важно отличить инфекцию от других заболеваний со схожей первоначальной симптоматикой.
В том случае, когда возникли сомнения и требуется подтвердить диагноз лабораторными исследованиями, могут быть назначены:
- анализы крови – общий, биохимический, иногда – на ВИЧ-инфекцию;
- анализ мочи (общий);
- бактериологический посев жидкости из пораженных участков для определения возбудителя заболевания и его чувствительности к различным антибиотикам;
- исследование кала на наличие яиц глистов.
Решение о необходимости подобных анализов принимает лечащий врач. Лучше пройти дополнительные обследования, чтобы поставить верный диагноз и начать адекватное лечение.
Даже не каждый врач с первого осмотра сможет поставить правильный диагноз и дифференцировать стрептодермию от других заболеваний.
Родители тем более легко могут спутать проявления стрептококковой пиодермии с другими инфекционными и дерматологическими болезнями – герпесом, ветрянкой, экземой, крапивницей, атопическим дерматитом, аллергией.
Общие симптомы схожи у многих заболеваний, но каждому из них присущи особенные, характерные признаки, по которым и ставится диагноз.
У кожных болезней главным симптомом являются высыпания , которые отличаются своей локализацией и внешним видом:
-
Например, герпетическую сыпь отличает болезненность, а ветряночную – наличие одновременно высыпаний разных стадий – от прыщиков до покрытых корочкой подсохших пузырьков.
- При стрептодермии отсутствуют катаральные явления – нет насморка и кашля. Сыпь также отличается от поражений кожи при других болезнях. При стрептококковой инфекции содержимое пузырьков прозрачное, а не мутное.
- Заеды при стрептодермии отличаются от подобных образований при герпесе тем, что фликтены быстро вскрываются, а затем в уголках рта образуются трещинки. Герпесные пузырьки держатся дольше, но потом трещин не образуется.
Подобные нюансы отличают стрептодермию от других, на первый взгляд, схожих заболеваний. Но грамотно дифференцировать инфекцию сможет только опытный врач.
Если вас интересует, как быстро лечить простуду на губе, прочтите нашу публикацию и узнайте.
Инструкция по применению мази Белогент, ее стоимость и отзывы потребителей о препарате представлены в данном материале. Узнайте больше!
Долго ли придется лечить стрептодермию? При правильном лечении и соблюдении определенных правил поведения болезнь проходит за неделю, максимум – 10 дней. Терапия осложненных форм заболевания может занять больше 2 недель.
Борьба со стрептодермией заключается в сочетании общей и местной терапии. Необходимо также придерживаться элементарных правил гигиены :
- нельзя мыться, особенно в первые дни болезни, потому что вода способствует распространению высыпаний;
- чистые участки кожи нужно протирать ватным диском, пропитанным отваром трав (ромашки, календулы, череды);
- выделить больному отдельную посуду и полотенце;
- постельное белье стирать отдельно, лучше кипятить и часто менять;
- соблюдать ограничения в еде – отказаться от сладостей и сдобы, острых и жареных блюд. Полезную диету составят молочные продукты, лимоны, свежие ягоды, морковь, капуста, чеснок, зелень.
Местное лечение эффективно при легких формах стрептодермии. Пораженные области обрабатывают антисептическими растворами :
-
Фукорцином;
- Мирамистином;
- перекисью водорода;
- спиртовым раствором Хлоргексидина;
- борной кислотой;
- салициловым спиртом;
- зеленкой.
Несколько раз в день антисептик наносят на болячки, захватывая область вокруг. Когда средство высохнет, пораженный участок обрабатывают мазью :
- Эритромициновой;
- Тетрациклиновой;
- Ихтиоловой мазью;
- Левомиколем;
- салицилово-цинковой пастой;
- Гиоксизоном;
- Банеоцином.
Мази и кремы с гормонами обладают сильным действием, но их с осторожностью назначают взрослым, так как у них много побочных эффектов.

Если высыпания расположены в волосах на голове, то вначале нужно размягчить корочки, например, с помощью салицилового вазелина, удалить их, а затем делать примочки с применением антисептиков и мазать места поражений бактерицидными мазями.
При стрептодермии во рту применяют гель Метрогил-Дента и аппликации на основе Стоматидина .
Из средств гомеопатии при кожных заболеваниях применяют Сульфур . Во многих случаях не обойтись без приема антибиотиков.
Доктор Комаровский подчеркивает, что эффективно бороться с инфекцией, вызванной стрептококками, помогают именно антибактериальные средства.
Антибиотики внутрь детям не назначают, если высыпаний не много и они поддаются терапии местными препаратами. Но при тяжелом протекании болезни без приема антибактериальных лекарств не обойтись.
Стрептодермию лечат разными препаратами из групп Пенициллинов, Цефалоспоринов, Макролидов:
-
Амоксиклавом;
- Аугментином;
- Амоксициллином;
- Доксициклином;
- Цефазолином;
- Эритромецином;
- Сумамедом;
- Кларитромицином.
Использование Ацикловира нецелесообразно, так как этот препарат имеет противовирусное действие, а стрептококки, которые вызывают инфекцию, – это бактерии.
Комплексная терапия стрептодермии включает применение различных медикаментов :
- Чтобы не мучиться, терпя зуд, назначают антигистаминные препараты: Диазолин, Зиртек, Димедрол, Супрастин, Кларитин, Тавегил.
- Для восстановления поврежденной микрофлоры кишечника следует пропить какое-либо из этих средств: Линекс, Дюфалак, Аципол, Хилак-Форте.
- Чтобы укрепить организм и помочь ему восстановиться, рекомендован прием витаминных комплексов – Витрума, Компливита, Супрадина, Мультитабса, Алфавита.
- В некоторых случаях требуется назначение иммуномодуляторов – Анаферона, Арбидола, ИРС 19, Циклоферона, Виферона, Пирогенала.
Можно дезинфицировать и заживлять ранки отварами шалфея, ромашки, коры дуба, череды в виде примочек и аппликаций.
Укреплению иммунитета способствуют прием настойки эхинацеи, травяных чаев с лимоном, имбирем и медом, настоя из ягод шиповника, протертых с сахаром ягод – калины, брусники, клюквы.
Опасность стрептодермии у грудных детей в том, что она может иметь аутоиммунные последствия. Поэтому лечить инфекцию нужно даже у грудничков.
Начать терапию следует с использования местных препаратов – обработки поражений антисептиками и мазями. Врач назначит самые щадящие средства, допустимые в лечении детей первых месяцев жизни.
Если этого недостаточно, малышам назначают антибиотики. То есть, схема терапии не отличается от лечения, которое применяется у детей более старшего возраста и у подростков.
Отличие – в дозировке и в ограничении количества препаратов, допустимых для лечения грудных детей. Плюс – строгий контроль всех назначений и процедур лечащим врачом.
Родители должны тщательно соблюдать правила ухода за ребенком в этот период:
- не купать малыша, протирать кожу салфеткой, смоченной в травяном отваре;
- одевать грудничка в одежду из дышащих натуральных тканей;
- по возможности меньше использовать подгузники и следить за чистотой тела малыша после оправления естественных надобностей;
- обрабатывать антисептиками предметы, которыми пользуется ребенок.
О лечении стрептодермии у детей расскажет специалист в данном видео:

Поэтому терапия стрептодермии нужна, но только щадящая и абсолютно безопасная для самой женщины и ее будущего ребенка.
Доктор должен подобрать подходящие антисептики и антибактериальные средства в виде кремов и мазей. В среднем курс лечения занимает от 7 до 10 дней .
Если местная терапия оказалась не эффективной, назначаются антибиотики. Это могут быть таблетки или инъекции. Наиболее безопасными считаются препараты из пенициллиновой группы.
Кроме приема назначенных медикаментов, беременным нужно придерживаться простых, но важных рекомендаций:
- Принимать душ в период лечения запрещено.
- Следует обязательно мыть руки после того, как нанесли антибактериальное средство на пораженные области.
- Нельзя сдирать корочки, покрывающие язвы, они отпадут сами.
- Места локализации поражений можно накрывать стерильными повязками.
Опасность стрептодермии в том, что если болезнь диагностирована несвоевременно, приобрела хроническую форму, то последствия могут быть очень серьезными:
- возможны аутоиммунные заболевания;
- велик риск поражения сердечно-сосудистой системы, почек и других внутренних органов;
- не исключено развитие аллергических дерматитов;
- существует риск появления абсцесса тканей;
- возможные заболевания – рожа, ревматизм, сепсис, экземы микробного происхождения, гломерулонефрит, скарлатина;
- есть опасность появления косметических недостатков – шрамов и рубцов.
Любая из этих болезней представляет опасность для здоровья и нуждается в своевременном лечении.
В этой статье вы найдете описание симптомов и причин развития, а также фото аллергического дерматита у взрослых, способы устранения проблемы.
Методы лечения кандидозного стоматита у взрослых рассмотрены в данном материале.
Общие профилактические меры по предупреждению заражения стрептодермией сводятся к соблюдению простых правил:
-
не забывать об элементарной гигиене – регулярном мытье рук с мылом;
- избегать использования чужих вещей – расчесок, полотенец, косметики, игрушек;
- вести здоровый образ жизни с умеренной физической нагрузкой, прогулками, сбалансированным питанием, закаливающими процедурами;
- исключить контакты с заболевшими стрептодермией;
- обрабатывать антисептиками все повреждения кожи, даже небольшие ссадины и царапины;
- при первых подозрениях на заражение срочно обращаться к врачу.
Стрептодермия – болезнь заразная , заболевших следует срочно изолировать от коллектива. На всех, кто контактировал с больным, накладывается 10-дневный карантин.
Члены семьи должны соблюдать меры предосторожности, чаще проводить дезинфекцию помещений, мыть руки. Больному нужно выделить отдельную посуду, постель и полотенца.
- не мочите ранки, потерпите;
- болячки смазывайте Фукорцином;
- мокнущие ранки не заклеивайте, пусть подсыхают сами;
- курсом пропейте Бифидумбактерин;
- можно принимать Энтеросгель, чтобы вывести токсины;
- белье кипятите, квартиру обрабатывайте кварцем.
Чем опасна стрептодермия? Вызывающие ее стрептококки очень устойчивы к воздействию извне, поэтому победить их не так просто.
Кроме того, у этого заболевания много разновидностей, что затрудняет диагностику и подбор соответствующего лечения. А вовремя не вылеченная инфекция чревата серьезными осложнениями.
Поэтому так важно вовремя выявить болезнь и лечить ее, следуя указаниям опытного врача.
источник
 бронхита;
бронхита; снижение иммунитета организма;
снижение иммунитета организма; Стрептококковое (контагиозное) импетиго , которое еще называют простой стрептодермией. Этот вид инфекции встречается чаще других. Высыпания чаще единичные, локализованы на лице, стопах, кистях, иногда на туловище и в волосистой части головы. У детей нередко встречается стрептодермия в носу, на губах. Быстро вылечить стрептококковое импетиго можно, если развитие болезни замечено на ранней стадии. Отсутствие лечения и необходимой гигиены осложняют и продлевают течение недуга.
Стрептококковое (контагиозное) импетиго , которое еще называют простой стрептодермией. Этот вид инфекции встречается чаще других. Высыпания чаще единичные, локализованы на лице, стопах, кистях, иногда на туловище и в волосистой части головы. У детей нередко встречается стрептодермия в носу, на губах. Быстро вылечить стрептококковое импетиго можно, если развитие болезни замечено на ранней стадии. Отсутствие лечения и необходимой гигиены осложняют и продлевают течение недуга. Стрептококковая опрелость , другое название которой интертригинозная стрептодермия. Поражение локализуется в кожных складках за ушами, в паховой области, на половых органах, подмышками у младенцев, а у полных людей также на животе и под молочными железами. Особенность этого вида стрептодермии в том, что на фоне обычных опрелостей возникает бактериальное поражение. Лопнувшие пузырьки образуют сплошную мокнущую область. Болезнь протекает с высокой температурой.
Стрептококковая опрелость , другое название которой интертригинозная стрептодермия. Поражение локализуется в кожных складках за ушами, в паховой области, на половых органах, подмышками у младенцев, а у полных людей также на животе и под молочными железами. Особенность этого вида стрептодермии в том, что на фоне обычных опрелостей возникает бактериальное поражение. Лопнувшие пузырьки образуют сплошную мокнущую область. Болезнь протекает с высокой температурой. Простой лишай считается сухой абортивной формой заболевания. Намного чаще встречается у детей. Выражается в образовании на лице, иногда на теле и на конечностях шелушащихся пятен. Эти участки под воздействием солнечных лучей подвергаются депигментации.
Простой лишай считается сухой абортивной формой заболевания. Намного чаще встречается у детей. Выражается в образовании на лице, иногда на теле и на конечностях шелушащихся пятен. Эти участки под воздействием солнечных лучей подвергаются депигментации. Например, герпетическую сыпь отличает болезненность, а ветряночную – наличие одновременно высыпаний разных стадий – от прыщиков до покрытых корочкой подсохших пузырьков.
Например, герпетическую сыпь отличает болезненность, а ветряночную – наличие одновременно высыпаний разных стадий – от прыщиков до покрытых корочкой подсохших пузырьков. Если вас интересует, как быстро лечить простуду на губе, прочтите нашу публикацию и узнайте.
Если вас интересует, как быстро лечить простуду на губе, прочтите нашу публикацию и узнайте. Фукорцином;
Фукорцином; Амоксиклавом;
Амоксиклавом; В этой статье вы найдете описание симптомов и причин развития, а также фото аллергического дерматита у взрослых, способы устранения проблемы.
В этой статье вы найдете описание симптомов и причин развития, а также фото аллергического дерматита у взрослых, способы устранения проблемы. не забывать об элементарной гигиене – регулярном мытье рук с мылом;
не забывать об элементарной гигиене – регулярном мытье рук с мылом;