Чаще всего ветрянкой болеют детки дошкольного возраста, поэтому родители должны быть готовы к проявлению симптомов такого заболевания. Инфекция передается легко и заразится можно даже если находиться с больным на разных этажах, что уже говорить об одном помещении. Правильный подход при лечении, своевременное определение ветрянки позволит быстрее решить проблему.

Первые признаки ветрянки проявляются как простудное заболевание. Но вместе с высокой температурой появляется сыпь. Высыпания активно осыпают тело ребенка в период от 2 до 9 дней. При температуре 39 градусов первым делом обследуйте такие участки: волосистую часть головы, лицо, туловище, конечности. Заразным ребенок считается еще 5 дней с момента последних пузырей.
На начальном этапе сыпь выглядит как мелкая папула, которая через несколько часов наполняется жидкостью. Пузырек окружен ярко-розовой каемкой с «пупковидным» вдавлением в центре. Диаметр прыща составляет 2-4 мм. Пройдет 2-4 дня и пузыри подсохнут, образуется корочка, которая должна отпасть сама через пару недель.
На одном участке тела можно встретить высыпания разного плана – подсохшие и свежие. Появление новых пузырей на теле сопровождается высоким скачком температуры. Каждые пять дней может происходить появление новых элементов на коже, которые сопровождаются и сильным зудом. Проявиться может сыпь даже во рту, но вот на подошве и ладонях ее не встретишь. Расчесывать прыщи запрещено, ведь на их месте могут образоваться рубцы.

При этом высыпания имеют единичный характер. Если же форма тяжелая, то потребуется переждать 7-14 дней, чтобы высыпания прекратились. На коже может проявится сыпь сразу же нескольких видов – подсохшие корочки и свежие пузыри.
Если в детском учреждении была выявлена ветрянка, то специалисты назначают карантин на 21 день. Сколько дней прошло с заражения, и как долго дети будут переносить заболевание, сложно сказать.
Волдыри проявляются практически сразу после появления красных пятнышек на теле. Чтобы они не гноились, проходили быстрее, специалисты рекомендуют смазывать специальными гелями или мазями.
Достаточно один раз обработать поврежденные участки. Если желаете чаще мазать, то, пожалуйста. Учтите, что чрезмерное применение мазей может подсушить кожу, что приведет к проявлению рубцов после болезни.

- Противовирусная терапия проводится деткам с иммунодефицитом, при тяжелом протекании заболевания, которое может сопровождаться осложнениями.
- Зуд помогают уменьшить противоаллергические препараты.
- В качестве антисептика для обработки сыпи используется зеленка или фукорцин. При очередном нанесении препарата, вы не пропустите новые элементы сыпи за счет яркой окраски зеленки.
- Рекомендуется полоскать рот после приема пищи обычной кипяченой водой.
- Чтобы предупредить возможное присоединение бактериальной инфекции, необходимо обеспечить хороший уход за кожей ребенка. При слабой форме ветрянки и, если у ребенка нет высокой температуры, можно принять ванную с раствором марганцовки. Чтобы малыш не расчесывал волдыри, из-за чего могут образоваться рубцы, рекомендуется срезать ногти. Важно следить за чистотой одежды и постельного белья. Влажная среда способствует усилению зуда, поэтому если ребенок вспотел, рекомендуется заменить одежду.
- Парацетамол и ибупрофен позволят сбить температуру. В редких случаях, когда заболевание проходит тяжело, врачи назначают антибиотики.
- Если сыпь проявилась и во рту, то приписываются полоскания легким раствором фурацилина. Подойдут и отвары ромашки, календулы.
- Зиртек, фенистил, супрастин – средства, которые назначаются педиатрами для
устранения сильного зуда.
Обычную зеленку можно заменить фукорцином. Зеленка долго держится на коже даже после лечения, а вот фукорцин легко смывается.
Кроме зеленки специалисты рекомендуют использовать каламин в виде лосьона. Главное преимущество средства – охлаждающий эффект, который притупляет зудящие ощущения.
Циндол имеет противовоспалительный эффект и подсушивает прыщи. В качестве антисептика выступает масло чайного дерева.
Псило-бальзам — еще один препарат с охлаждающим эффектом, помогающим бороться с зудом.

- Зеленка для лечения не подходит, но она является хорошим маркирующим средством, которое позволяет понять, появились ли у малыша новые высыпания. Отслеживать данный фактор важно, чтобы определить период, в течении которого ребенок опасен для окружающих, ведь является переносчиком вируса.
- Мази и гели назначаются педиатрами, чтобы устранить зуд. Учтите, что подобные средства после болезни, лучше выкинуть. Обрабатываются пузыри и в качестве антисептической обработки.
Наносить зеленку необходимо до момента проявления последнего высыпания. А вот другими средствами пользуются до тех пор, пока беспокоит зуд. В целом, период составляет весь инкубационный период – не меньше двух недель.
Если высыпаний мало, они не чешутся и не воспаляются, обрабатывать их не обязательно. Педиатр назначает мази только при сильном зуде.

Подсыхают прыщи на седьмой день. Если они подсыхают и отпадают, а новые прыщики не появляются, то это сигнал, что заболевание прошло. После этого мази не применяются. Еще 2-3 недели о бывалых пузырях ничего не будет напоминать.
Но, до этого момента родители должны следить за ребенком, чтобы он не расчесывал повреждённые участки. После такого заболевания иммунитет вырабатывается на всю жизнь, что позволяет больше не болеть, даже столкнувшись с разносчиком заболевания.
После перенесенного заболевания у каждого ребенка вырабатывается иммунитет. Но родители могут перестраховаться, и в качестве профилактических мер сделать прививку. В зависимости от вида вакцины, она вводится однократно или двукратно.
источник
Ни для кого не секрет что основное проявление ветрянки – это высыпания на коже. Но среди сыпных детских инфекций ветрянка не единственная. Поэтому обо всем по порядку.
Высыпания при ветрянке появляются почти одновременно с повышением
температуры тела. Первые элементы сыпи можно обнаружить на волосистой части голо
Теперь о заразности. Вирус ветряной оспы – один из семейства герпес-вирусов, -распространяется воздушно-капельным путем, может проникать через коридоры в соседние комнаты и даже с одного этажа на другой, недаром назван ветряным. Инкубационный период (во время которого происходит активное размножение вируса в организме, но клинически это никак не проявляется) может длится от 10 до 21 дня. С последнего для инкубационного периода до 5-го дня высыпаний больной ветрянкой заразен для окружающих. Максимум заболеваемости приходится на осенне-зимний период. Болеют в основном дети из организованных коллективов.
И неужели все страдания зря? – Нет, после перенесенной ветряной оспы человек в качестве бонуса получает пожизненный иммунитет. Но встречаются случаи повторного заболевания ветрянкой у детей или опоясывающим герпесом у взрослых (также обусловлен вирусом ветряной оспы) на фоне значительного снижения иммунитета.
Случается ли бессимптомное течение? Отсутствие температуры?
Бессимптомное течение и отсутствие температуры встречается, но очень редко. Бывает, что температура повышается, но очень умеренно, например до 37-37,5°С. Как же в таком случае узнать, была ветрянка, или же все обошлось только подозрениями? – В этом случае единственный достоверный способ – это анализ крови на наличие антител к вирусу ветряной оспы (Varicella Zoster) с определением их авидности.
Можно ли мыться в острый период ветряной оспы? Как обрабатывать гениталии, на которых имеются высыпания?
Мытье в период высыпаний приведет к более быстрому их распространению по всей поверхности тела, поэтому следует воздержаться от водных процедур до 5 дня высыпаний включительно. А с 6 дня можно аккуратно принимать душ.
Как правильно лечить ветрянку?
Лечение ветрянки симптоматическое, т.е. направлено на снижение негативного воздействия симптомов заболевания:
— На весь период заболевания следует принимать больше жидкости для уменьшения интоксикации.
— При повышении температуры выше 38,5°С целесообразно снизить ее препаратом на основе Парацетамола или Ибупрофена. При высокой температуре тела, именно при ветряной оспе, нельзя давать в качестве жаропонижающего средства аспирин (ацетилсалициловую кислоту) — высока вероятность осложнений со стороны печени. Сочетание ветрянки и аспирина очень нежелательно для печени.
— Для уменьшения зуда могут помочь антигистаминные препараты: у детей раннего возраста разрешены Фенистил и Зодак. В более старшем можно принимать Супрастин, Кларитин и др.
В самых тяжелых случаях в лечении назначают противовирусные препараты (Ацикловир), но в связи с выраженным токсическим влиянием на печень применение их самостоятельно запрещено.
Чем эффективнее всего обрабатывать высыпания? Что делать, чтобы предотвратить «выбаливание», т.е. оспины?
Обрабатывать высыпания принято для снижения зуда, профилактики нагноения элементов сыпи и ускорения их подсыхания. Обычно принято обрабатывать высыпания анилиновыми красителями – зеленкой или фукорцином. Существуют и более современные, не красящие кожу средства, например «Каламин лосьон», «ПоксКлин» и др.
Выбаливание, то есть дефект кожи, появляется при нарушении целостности пузырька. Чаще всего это случается когда дети начинают расчесывать их. Для предотвращения этого детям нужно покороче подстричь ногти, стараться их чем-нибудь отвлечь; маленьким детям полезно одевать рукавички, а с большими важно договориться, рассказать про последствия расчесывания, т.к. уследить за ними бывает сложно. А для снижения зуда дать антигистаминный препарат. Желательно также избегать перегрева: чем больше ребёнок будет потеть — тем сильнее будет зуд.
Правда ли, что ветрянкой лучше переболеть в детстве?
Действительно правда, т.к. во взрослом возрасте эта детская инфекция переносится гораздо тяжелее. Я сама переболела ветряной оспой уже во время учебы в медицинском институте. Никому не пожелаю тех испытаний, которые сопровождали обычную детскую инфекцию.
Есть ли какие-то особенности течения ветряной оспы у аллергиков, астматиков?
Ветряная оспа, как и любое инфекционное заболевание, может провоцировать обострение аллергической патологии у предрасположенных детей. Поэтому на время заболевания важно исключать факторы, которые могут усугубить течение аллергической патологии: соблюдать диету, гипоаллергенный быт, принимать базисную терапию, если она была назначена лечащим врачом. И не забывать, что любое обострение должно контролироваться врачом-аллергологом.
Какова профилактика ветрянки, и нужно ли ею заниматься?
В нашей стране в национальный календарь прививок не включена иммунизация от ветряной оспы, хотя такая вакцина существует и в центрах вакцинации ее можно ввести. Напряженность иммунитета после перенесенного заболевания выше, чем вакцинального. Но заболевание, к сожалению, может протекать с осложнениями – ветряночным энцефалитом, пневмонией, или гнойным поражением кожи. Регистрируются они в основном у ослабленных детей. Поэтому говорить о нецелесообразности вакцинации не стоит.
Для профилактики распространения инфекции больных изолируют дома до 5-го дня со времени появления последнего свежего элемента сыпи. Дети, не болевшие ветрянкой, подлежат разобщению и наблюдению с 11 до 21 дня с момента контакта.
И еще. Дорогие мамы! Любое высыпание у ребенка, сопровождающееся повышением температуры тела, подлежит осмотру врачом-педиатром. Но не торопитесь обрабатывать зеленкой все пятна, точки, пузырьки и другие элементы, которые могут появляться на коже у ребенка. Не каждая сыпь является ветрянкой, а причины высыпаний очень многообразны. Закрашенные элементы сыпи очень усложняют ее диагностику для врача-педиатра. Оставите появившиеся элементы, или хотя бы часть из них, необработанными, даже если вы на 100% уверены, что кроме ветрянки за ними ничего не может скрываться. Несколько часов не сыграют никакой роли, а точный диагноз может помочь вовремя начать правильное лечение.
С любовью и пожеланиями здоровья, врач-педиатр Чумак Надежда Михайловна
источник
Ветряная оспа – заболевание вирусного происхождения. Виновником инфекции считается возбудитель Варицелла-Зостер. Путь проникновения вируса – верхние дыхательные пути. Инфекция практически всегда сопровождается появлением сыпи. Она может быть интенсивной (распространяться на всех участках тела и слизистых оболочках) или незначительной. А бывает ли ветрянка без сыпи?
Ветрянка без высыпаний или с минимальным количеством прыщиков наблюдается, как правило, в детском возрасте – от 3 до 7 лет. Грудные детки заболевают очень редко, особенно те, кто находится на естественном вскармливании. Иммуноглобулины, передающиеся с маминым молоком, обеспечивают стойкую защиту от вируса.
Что касается взрослых, то заболевание редко сопровождается отсутствием высыпаний. Зачастую симптомы здесь выражены ярко, а также велик риск развития осложнений.
Если сыпь незначительна, то это говорит о лёгкой форме ветряной оспы. То есть, иммунитет хорошо справляется со своими обязанностями и формирует достаточное количество антител для борьбы с возбудителем Варицеллой-Зостер.
Симптомы и формы ветрянки
Лёгкая форма болезни практически всегда сочетается с появлением минимального количества прыщиков, которые схожи с укусами комара. Располагаются они, как правило, в волосяной части головы. Это обусловлено тем, что в большинстве случаев сыпь распространяется именно сверху вниз. Через 2-3 дня прыщики исчезают, не причиняя болеющему неудобств.
Проявления симптоматики при облегчённой форме может быть разными. Активируется инфекция спустя 2 недели после контакта с заражённым человеком. Эти сроки могут быть сокращены до 10 дней, либо увеличены до 3 недель.
Первыми симптомами практически всегда является лёгкое недомогание – незначительная головная боль, ломота в теле. А может ли быть ветрянка у детей без сыпи, но с температурой? Да. Инфекция может начаться с подъёма температуры. Это говорит о том, что в организме, в ответ на проникновение вируса, начинают активно вырабатываться белки пирогенны. Именно они являются пусковым механизмом повышения температуры тела. Благодаря этому естественная защита организма активируется и начинает производить интерферон. Чем больше температурные показатели, тем больше белка вырабатывается. При лёгкой форме показатели обычно незначительные – до 37,5ͦ.
Помимо, повышения температуры при ветрянке у детей и взрослых без сыпи или с минимальным количеством прыщиков, наблюдаются такие симптомы:
- потеря аппетита;
- беспокойный сон;
- вялость, усталость.
В некоторых случаях у заболевшего отмечается лёгкое покраснение горла. Именно поэтому ветрянку без высыпаний, сопровождающуюся данным признаком, часто путают с ОРВИ.
Ветрянка — Школа доктора Комаровского
На этот вопрос медики отвечают едино. Ветрянка без высыпаний у ребёнка или взрослого невозможна. Дело в том, что сыпь – главный признак того, что возбудитель Варицелла-Зостер проник в организм. А вот интенсивность заболеваний может быть разной. При лёгкой форме симптомы минимальны и могут быть совсем незаметными (особенно, если прыщики образовываются в волосистой части головы). Через время они исчезнут, затем снова появляются, но уже на теле. Больной может перепутать пустулы с аллергией либо укусами насекомых.
А если всё это ещё не сопровождается повышением температуры, то человек перенесёт болезнь, даже не заметя её. Однако иммунитет к инфекции всё равно выработается. Больше заболевание не проявит себя.
Полностью бессимптомное лечение встречается очень редко. Как правило, один из признаков всё равно проявляется, а остальные отмечаются в смазанном виде.
Ветрянка без высыпания у взрослого и ребёнка в специфическом лечении не нуждается. Единственное, что нужно делать – это следить за тем, чтобы образовавшиеся волдыри не расчёсывались. Если болеет ребёнок, находящийся в неразумном возрасте, то, желательно, в этом случае воспользоваться противозудными средствами. Оптимальным вариантом является Фенистил в форме капель или геля.
Это антигистаминный препарат, который максимально быстро устраняет жжение, зуд, отёки и другие внешние проявления ветряной оспы. Если не мешать малышу чесать прыщики, то это грозит присоединением вторичной бактериальной инфекции.
Обязательно следует придерживаться правильного рациона. Чтобы иммунитету было легче справляться с инфекцией, не нужно нагружать его тяжёло перевариваемой, острой, солёной и жирной пищей. В течение дня следует выпивать большое количество воды – не менее 1,5 литров. Если есть температура, то жидкость нужно подогревать. Лучше, если температура чая, воды, компота будет соответствовать температуре тела.
Поскольку в лёгкой форме её показатели не слишком велики, то необходимости в приёме жаропонижающих средств нет. Принимать подобные препараты следует только в случае поднятия температуры до 38,5ͦ. В иных случаях естественная защита организма должна сама справляться с инфекцией без помощи синтетических средств.
Прыщики нужно обязательно обрабатывать зелёнкой либо фукорцином. Делать это следует точечно стерильной ватной палочкой, не задевая здоровые ткани. Средства обладают обеззараживающим, дезинфицирующим, подсушивающим и противовоспалительным свойствами.
Когда пузырьки вскрываются, целесообразно применять антисептические средства. Это предотвратит присоединение вторичной инфекции, устранит жжение и зуд. Самыми эффективными антисептиками являются:
- раствор марганцовки;
- раствор Фурацилина;
- Мирамистин;
- Хлоргексидин;
- перекись водорода.
Хлоргексидин и Мирамистин
Что касается купания, то при лёгкой форме водные процедуры разрешается проводить. Исключением является длительное принятие ванны.
Кроме того, заболевшего человека следует изолировать от здоровых людей, ранее не переносивших ветряную оспу. Особенно это касается взрослых, которые переносят инфекцию очень сложно с большим риском тяжёлых последствий.
Тяжёлых последствий при лёгкой форме ветрянки быть не может. Единственным и редко встречающимся осложнением является занесение бактериальной инфекции при расчёсывании образовавшихся прыщиков.
В связи с этим выздоровление, вместо положенных 4 дней, продлится до 2 недель. Здесь также существует вероятность появления рубцов и шрамов после отпадания корочек.
Случаи течения ветрянки у детей и взрослых без сыпи встречаются очень редко – в единичных случаях. В основном признаки инфекции, в частности, сыпь, всё равно появляется, только в минимальном количестве. А поскольку прыщики чаще всего при лёгкой форме возникают в волосистой части головы, то человек попросту не замечает их, а если замечает, то думает, что это укус комара либо аллергия.
источник
Ветрянка – причины, симптомы и диагностика, медикаментозное лечение ветряной оспы у детей и у взрослых, диетическое питание, фото. Через сколько дней после заражения появляются первые признаки заболевания? Помогает ли прививка от ветрянки?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Ветрянка или ветряная оспа – инфекционное вирусное заболевание, сопровождавшееся интоксикацией и пятнисто-пузырьковыми высыпаниями на коже и слизистых оболочках. Ветрянка очень заразна – заболевают практически все, кто контактировал с больным, и не болел до этого. После болезни вырабатывается стойкий пожизненный иммунитет.
Примечательно, что тяжесть протекания заболевания зависит от возраста. Дети переносят болезнь в легкой форме, а подростки и взрослые в более тяжелой. Также у них высок риск осложнений. Педиатры указывают, что у детей с активным темпераментом сыпь более обильная, чем у спокойных и флегматичных.
До ХVII века ветрянку считали смертельно опасным заболеванием – разновидностью натуральной оспы. С тех пор осталось название «ветряная оспа». Как отдельную болезнь ветрянку стали выделять в 1772 году, а вирус удалось исследовать лишь в середине ХХ века.
Вирус размножается только в организме человека, а в окружающей среде быстро гибнет при высыхании, под воздействием УФ лучей и любых средств для дезинфекции. В капельках слизи и слюны сохраняется до 15 минут. Обладает высокой летучестью – распространяется с потоком воздуха.
Источник инфекции – человек, больной ветрянкой, редко опоясывающим лишаем. Он становится заразным последние 2 дня инкубационного периода и 7-9 дней после появления сыпи.
Путь передачи – воздушно-капельный. Из организма больного вирус выделяется с капельками слюны при разговоре, кашле и дыхании. С током воздуха он заносится в другие помещения. Из-за того, что вирус неустойчив во внешней среде, он не передается через предметы или через третьих лиц. Возможен и вертикальный путь заражения, когда вирус проникает от зараженной матери к плоду через плаценту.
Восприимчивость к вирусу ветряной оспы очень высокая – заболевает почти 100% ранее не болевших людей. Это означает, что если человек, не имеющий иммунитета, пообщался с больным, то он гарантированно заболеет.
Инкубационный период ветрянки (от заражения до появления первых симптомов) длится 10-21 день, в среднем 14-17 день.
После болезни в организме вырабатывается стойкий пожизненный иммунитет. Считается, что повторно заболеть ветрянкой можно лишь в исключительных случаях. Младенцев первые 2-3 месяца жизни защищает врожденный иммунитет. Антитела к вирусу ветрянки им передаются от матери трансплацентарно. В дальнейшем титр антител в крови снижается, и ребенок может заболеть.
Численность больных ветрянкой увеличивается в осенне-зимний период. Крупные вспышки происходят в детских садах, школах и интернатах, при этом заражаются практически все дети, не болевшие ранее. Благодаря такой особенности к 15-16 годам 70% населения уже имеют иммунитет к ветрянке, приобретенный после болезни. Не заболевшие в детстве люди рискуют заразиться в более взрослом возрасте.
Ветрянка: какой путь передачи вируса ветряной оспы, как можно заразиться, сколько дней длится инкубационный период и само заболевание — видео
Инкубационный период. Вирус попадает на слизистую оболочку дыхательных путей. Он проникает в клетки и перестраивает их, заставляя продуцировать новые вирусные частицы. В дальнейшем вирус разносится по всему организму с током лимфы. В конце инкубационного периода он выходит в кровь.
Развитие болезни. Первые симптомы ветрянки связаны с вирусемией – наличием вируса в крови. У больных повышается температура и развивается интоксикация из-за отравления организма продуктами жизнедеятельности вируса.
Далее вирус ветрянки избирательно поражает клетки кожи и слизистых оболочек, что проявляется характерными высыпаниями – пятнисто-папулезной сыпью. Также вирус проникает в нервные ганглии, ответственные за иннервацию кожи. Кроме того, он угнетает иммунную систему, нарушая функции Т-лимфоцитов. В связи с этим у больного могут обостриться хронические заболевания. Дети во время и после ветрянки становятся особенно чувствительными к вирусным и бактериальным инфекциям.
Выздоровление и формирование иммунитета. Иммунная система распознает вирус и вырабатывает специфические антитела для борьбы с ним. Эти иммуноглобулины являются основой стойкого иммунитета. При повторном заражении они быстро распознают и уничтожают вирус.
Иммунитет не обеспечивает исчезновение вируса из организма. Возбудитель пожизненно продолжает существовать в нервных ганглиях – ядрах спинномозговых нервов, куда не могут проникнуть противовирусные антитела. Вирус не вызывает никаких симптомов, но при снижении защитных сил организма он активизируется, вызывая развитие опоясывающего лишая.
| Механизм возникновения | Как внешне или субъективно проявляется | |
| Лихорадка | Реакция организма на продукты обмена вируса, присутствующие в крови. | Температура повышается резко, она может увеличиваться на протяжении первых суток. Далее лихорадка носит волновой характер, причем подъем температуры совпадает с периодом появления новых высыпаний. Лихорадка держится 2-5 дней. При обильных высыпаниях до 9 дней. У детей температура может повышаться незначительно или оставаться в пределах нормы. |
| Симптомы общей интоксикации | Отравление центральной нервной системы токсинами, образующимися в результате болезни. | Сильная слабость, головная боль, ломота в теле, боль в пояснице, отсутствие аппетита. Возможны тошнота и рвота. У детей эти симптомы могут быть выражены слабо. |
| Сыпь | Вирус локализируется в эпидермисе. В пораженных клетках образуются вакуоли, которые сливаются с вакуолями соседних клеток. Образовавшиеся полости быстро заполняются жидкостью, содержащей большое количество вируса. Постепенно в содержимом пузырьков скапливаются токсины, клетки эпидермиса, волокна фибрина и нейтрофилы. Пузырек лопается, а его содержимое изливается на кожу. При его высыхании образуются корочки. | Сыпь появляется через 1-2 дня после повышения температуры. Во время новой волны высыпаний температура повышается, а состояние ухудшается. У детей сыпь может быть первым и единственным признаком болезни. В своем развитии сыпь проходит несколько стадий: Пятна – красные пятна округлой или овальной формы диаметром 5-10 мм. Через несколько часов они превращаются в прыщи. Папула – бесполостной красный узелок, который располагается в центре пятна. Везикулы (пузырьки) – полушаровидные образования, возвышающиеся над кожей. Имеют полость, заполненную прозрачным содержимым. Размер от спичечной головки до 1 см в диаметре. Пузырьки имеют очень тонкую поверхность и лопаются от малейшего повреждения. У некоторых больных везикулы нагнаиваются и превращаются в пустулы, оставляющие после себя рубцы. Корочки образуются на месте спавшихся пузырьков. |
| Локализация сыпи | Сыпь появляется на участках с хорошим кровоснабжением. При вирусемии возбудитель поступает сюда в большом количестве. | Первые элементы сыпи при ветрянке, как правило, обнаруживаются на шее, волосистой части головы и верхней половине туловища. Далее высыпания появляются хаотично на любом участке тела. |
| Количество элементов | Интенсивность сыпи зависит от формы протекания болезни. | У некоторых больных возможны единичные элементы сыпи, которые могут остаться незамеченными – стертая форма. Другая крайность – высыпания могут покрывать практически всю поверхность кожи. У тяжелых больных насчитывалось свыше 800 папул. |
| Поражение слизистых — экзантема | Вирус размножается в клетках слизистой оболочки, вызывая такие же изменения, как в эпидермисе. | Стадии развития высыпаний на слизистых: Красные пятна появляются на слизистых оболочках рта, глотки и половых органов одновременно с сыпью. Они обнаруживаются на конъюнктивах глаз, деснах, внутренней поверхности щек, на твердом и мягком небе. Пузырьки, заполненные прозрачной жидкостью, которые быстро лопаются. Слизистая в этом месте размягчается и разрушается. Афты – небольшие изъязвления на слизистых, дно которых покрыто беловатым или желтовато-серым налетом из ниток фибрина. Афты окружены красным ободком воспаленной ткани. Больной испытывает боль во время еды и разговора. При осмотре обнаруживается гиперемия (покраснение неба), красные пятна, пузырьки на слизистой. Язык обложен белым налетом. Появление афт на слизистой влагалища вызывает сильный зуд и дискомфорт в половых органах. |
- Ложный полиморфизм. На ограниченном участке кожи одновременно присутствуют элементы на разной стадии созревания: пятна, пузырьки и корочки. Это происходит из-за того, что элементы сыпи появляются не одновременно.
- Волнообразное появление – подсыпания происходят волнами. В среднем 3 этапа за период болезни.
- В отличие от натуральной оспы, первые элементы сыпи появляются на верхней части туловища. Лицо поражается во вторую очередь, и высыпания здесь менее обильные.
- Сыпь отсутствует на ладонях и подошвах.
- Отсутствие рубцов после сыпи. Сыпь не затрагивает ростковый слой кожи, обеспечивающий ее регенерацию. Поэтому после того как папула разрушается, образуется неглубокая поверхностная эрозия, которая бесследно заживает. Однако на месте расчесов, куда проникают бактерии, возникает глубокое воспаление. После заживления таких элементов остаются «оспины».
- После отпадания корочек остаются пятна пигментации, которые со временем бесследно исчезают.
| Особенности протекания | |
| Легкое течение | Температура до 38 градусов. Общее состояние удовлетворительное. Единичные элементы сыпи на всей поверхности тела, которые не достигают полного развития. Могут быть представлены пятнами или узелками. |
| Температура до 39 градусов, держится до 7 дней. Выраженная интоксикация – слабость, потеря аппетита. Большое количество высыпаний. | |
| Лихорадка 39-40 градусов до 9 дней. Сильная интоксикация – ломота в теле, сильная слабость, апатия, тошнота, рвота. Большое количество высыпаний на коже и слизистых оболочках. |
| Особенности протекания |
| Стертая форма. Температура нормальная. Нет жалоб на ухудшение общего состояния. Элементы сыпи единичные имеют вид пятен и узелков. Иногда сыпь вовсе отсутствует. |
| Буллёзная форма. Течение болезни такое же, как при типичной форме, однако сыпь представлена буллами. Это крупные дряблые тонкостенные пузыри, достигающие 1-2 см. Могут расти по периферии и сливаться с соседними пузырями. Буллы заполнены желтоватым мутным содержимым. После вскрытия на их месте медленнее образуются корочки. Эта форма чаще встречается у детей до 2-х лет. |
| Геморрагическая форма возникает при повреждении сосудистых стенок у людей, страдающих капилляротоксикозом и другими патологиями мелких сосудов. Отличается от типичной формы кровоизлияниями различного размера, которые образуются подкожно и на слизистых. Пузырьки заполнены кровянистым содержимым. После их вскрытия образуются корочки черного цвета. Возможны кровотечения из носа, десен и желудочно-кишечного тракта. |
| Гангренозная форма. Протекает с высокой температурой и сильной интоксикацией. Через 1-2 дней после появления сыпи вокруг пузырьков образуется черная некротическая кайма. Пузырьки крупные, заполненные гнойно-кровянистым содержимым. Развивается у больных с сильно ослабленным иммунитетом. Высок риск летального исхода. |
| Генерализированная форма – вызывает массивное поражение внутренних органов. Течение болезни очень тяжелое, иногда с летальным исходом. Симптомы обусловлены местом поражения. Развивается у больных, которые получают лечение стероидными препаратами. |
Форма ветрянки зависит от возраста больного. Дети до 12 лет болеют легко. Подростки тяжелее переносят ветрянку, у взрослых болезнь практически всегда протекает в среднетяжелой и тяжелой форме. Атипичные формы встречаются довольно редко у людей с ослабленным иммунитетом.
Ветрянка: первые признаки, симптомы и формы ветряной оспы, когда появляются первые высыпания, как справиться с зудом, может ли ветряная оспа протекать без температуры — видео
Лабораторные исследования при ветрянке применяют не часто. Для диагностики достаточно характерной пятнисто-папулезной сыпи. Дополнительные исследования назначают при тяжелых и атипичных формах болезни.
Общий анализ крови. Изменения указывают на воспаление. У больных повышается СОЭ. Увеличение количества палочкоядерных нейтрофилов, а также появление юных, незрелых форм нейтрофилов указывает на бактериальные осложнения.
Вирусоскопический метод – содержимое пузырьков окрашивают реактивами, содержащими серебро, после этого фрагменты вирусов изучают под микроскопом.
Вирусологический метод – полимеразная цепная реакция (ПЦР) позволяет повысить концентрацию фрагментов нуклеиновой кислоты. С ее помощью определяют ДНК вируса. Исследуемый материал – кровь и содержимое пузырьков.
Серологический метод – используются парные сыворотки для обнаружения антигенов в плазме крови больного:
- Реакция связывания комплемента РСК – изучает активность антител против возбудителя ветрянки.
- Реакция торможения гемагглютинации РТГА – используется для обнаружения вируса.
Лечение ветрянки зависит от формы протекания болезни. У большинства детей болезнь протекает легко, и лечение проводят в домашних условиях.
Показания к госпитализации при ветрянке. В инфекционное отделение, оснащенное изолированными боксами, госпитализируют:
- ослабленных детей;
- детей, проживающих в неблагоприятных социально-бытовых условиях;
- больных с тяжелыми формами болезни;
- при развитии осложнений.
Лечение ветрянки медикаментами
| Механизм лечебного действия | Представители | Способ применения | |
| Жаропонижающие средства | Нормализуют температуру в лихорадочном периоде. | Парацетамол (Тайленол, Панадол) | У детей доза рассчитывается соответственно возрасту: по 20 мг на 1 кг массы тела ребенка. У взрослых разовая доза 0,35-0,5 г (1-2 таблетки). Принимать после еды с большим количеством воды 2-3 раза в сутки. Превышение дозы вызывает необратимое повреждение печени. |
| Нурофен (Бонифен, Брен, Ибупрон) | Для детей в виде суспензии дозируют исходя из массы тела. Разовая доза 5-10 мг/кг. Взрослым внутрь по 0,2-0,6 г 3-4 раза в сутки после еды. | ||
| Антигистаминные препараты | Блокируют гистаминовые рецепторы, отвечающие за развитие аллергии. Уменьшают кожный зуд. | Супрастин | Детям в зависимости от возраста по 1/4-1/2 таблетки 2 раза в день. Взрослым по 1 таблетке 2-3 раза в день. |
| Фенистил | Детям по 3-10 капель 3 раза в день. Взрослым по 30 капель 3 раза в день. | ||
| Успокаивающие средства | Уменьшают зуд и бессонницу, связанную с ним. | Настойка валерианы | Детям по 1 капле на год жизни 2-3 раза в день. Взрослым по 20-30 капель 3-4 раза в день |
| Отвары ромашки, мяты | 2 ст.л. травы залить стаканом кипятка, настаивать 15 мин. Детям по 2 ст. ложки 2-3 раза в день. Взрослым по 100 мл перед едой 3-4 раза в день. | ||
| Противовирусные средства | Ускоряют выздоровление, уменьшает вероятность поражения внутренних органов. Назначаются взрослым, детям лишь для лечения тяжелых форм. | Ацикловир | Детям по 20 мг/кг 4 раза в сутки. Взрослым по 800 мг внутрь 4 раза в день в течение 7-10 суток. Принимают внутрь, запивая водой, не зависимо от приема пищи. |
| Фамцикловир | Взрослым по 500 мг внутрь 3 раза в день. Длительность приема 7-10 суток. Не рекомендуется для лечения детей. | ||
| Противовирусные и иммуномодулирующие средства | Обладают противовирусным и иммуномодулирующим действием. Способствуют активизации Т-лимфоцитов и других звеньев иммунной системы. Замедляют размножение вирусов. | Виферон свечи | Взрослым по 1 ректальной суппозитории 2 раза в сутки через 12 часов. Курс 5-10 суток. Детям рассчитывают дозу, умножая возрастную норму на площадь тела. |
| Гропринозин | Взрослым по 2 таблетки 3 раза в день. Детям из расчета 50 мг/кг в сутки. Дозу разделяют на 3 приема. Курс 7-10 суток. |
Внимание! При лечении больных ветряной оспой для снижения температуры нельзя применять Аспирин (ацетилсалициловую кислоту). При ветрянке он может вызвать поражение печени.
При лечении ветрянки у детей и легких форм у взрослых достаточно сбивать температуру и обрабатывать элементы сыпи. Необходимость приема лекарственных препаратов определяет врач.
- Постельный режим на период лихорадки. Детям с легкой формой болезни и нормальной температурой нет необходимости ограничивать активность.
- Для выведения токсинов рекомендовано пить больше жидкости.
- Элементы сыпи на коже обрабатывают:
- 10% раствором марганцевокислого калия (марганцовки);
- 1% спиртовым раствором бриллиантовой зелени.
- Для уменьшения кожного зуда рекомендовано смазывать кожу:
- камфорным маслом;
- водкой.
- Детям коротко стричь ногти для предотвращения расчесывания и занесения инфекции.
- Полоскать рот после приема пищи:
Легкие формы ветрянки можно лечить с помощью народных средств. Лекарственные растения стимулируют выработку противовирусных антител, укрепляют иммунитет и способствуют очищению кожи от сыпи.
- Черника. Применяют свежие ягоды, сок или отвар из сухих плодов и листьев. Черника обладает антисептическими свойствами и является «природным антибиотиком». Она сокращает лихорадочный период и предотвращает развитие гнойных осложнений. Свежие ягоды или сок принимают по 50-150 г 3 раза в день. Для приготовления отвара из сухих плодов или листьев 2 ст.л. сырья заливают 300 мл воды, кипятят на слабом огне 10 минут. Отвар остужают, процеживают и принимают по 100 мл 3 раза в день перед едой.
-
Настойцикория. Ускоряет выведение токсинов, повышает тонус организма и укрепляет иммунитет. Обладает противомикробными, противовоспалительными и жаропонижающими свойствами. Для приготовления настоя берут 1 чайную ложку высушенного измельченного корня на 1 стакан кипятка. Смесь проваривают 5 мин. на слабом огне, дают остыть. Детям 3 раза в день по 1 ст.л. Взрослым по 0,5 стакана 3-4 раза в день перед едой. В напиток можно добавить мед или молоко для вкуса.
- Корни петрушки. Благодаря мочегонному действию петрушка очищает кровь от токсинов, замедляет размножение вирусов и бактерий, улучшает аппетит. 2 ст.л. измельченных корней залить 0,5 л кипятка, укутать и дать настояться. Принимать по 100 мл 3-4 раза в день. Также полезно использовать зелень петрушки в пищу.
- Противозудная ванна. 1 кг ячменя или овса на 5 л воды. Проварить 10 минут остудить до нужной температуры, добавить в воду для ванны. Температура воды не выше 37 градусов. Во время купания не использовать мыло.
- Содовый раствор для компресса. Растворить 1 ч.л. соды в стакане теплой воды. Полученным раствором протирать кожу для уменьшения зуда и подсушивания высыпаний. Раствор можно использовать для компресса: 4-х слойную марлевую салфетку смочить содовым раствором и приложить к коже на 5-10 минут.
Диета при ветрянке должна быть направлена на выведение токсинов из организма и стимуляцию иммунитета. Облегчить процессы пищеварения помогает вареная или паровая пища. Желательно, чтобы блюда были пюреобразными и не горячими. Это особенно важно для больных, имеющих высыпания на слизистой оболочке рта.
При появлении первых симптомов ветрянки аппетит значительно ухудшается. Не стоит заставлять больного есть, особенно в период повышения температуры. Предлагайте пищу в те часы, когда удалось сбить температуру. Желательно есть понемногу, но часто – 4-5 раз в день.
Основойпитаниядолжны стать:- Хлеб из муки высшего сорта.
- Супы, не жирные, не наваристые.
- Мясо животных и птицы в виде суфле, фрикаделек, паровых котлет и тефтелей.
- Молоко и молочные продукты – йогурт, кефир, нежирный творог.
- Яйца всмятку, паровой омлет.
- Полужидкие каши с добавлением молока или бульона.
- Приготовленные на пару овощи – овощное рагу, икра, пюре.
- Ягоды и не жесткие фрукты, очищенные от кожуры. Соки, компоты, кисели, муссы, желе из них.
- Отвар шиповника, некрепкий чай с медом или молоком.
Из меню исключают:
- Жирные и жареные блюда.
- Острые закуски.
- Копченые продукты – мясо, рыба, колбаса.
- Продукты, вызывающие газообразование – капуста, редька, редис, бобовые.
- Острые сыры, жирная сметана, сливки.
- Крепкий чай, кофе, спиртные напитки.
Лечение ветрянки: жаропонижающие, противовирусные, антигистаминные препараты, обработка сыпи, гигиенические мероприятия, питание — видео
Ветрянка: осложнения у грудничков; как протекает ветряная оспа при беременности, как избежать негативных последствий для плода; как устранить рубцы и шрамы после ветрянки; когда можно мыться (рекомендации педиатра) — видео
Профилактика ветрянки основывается на своевременном выявлении и изоляции больного:
- При обнаружении признаков ветрянки у ребенка или взрослого необходимо вызвать врача на дом. Нельзя самостоятельно идти в поликлинику или в другие общественные места, чтобы не заразить окружающих.
- Больной ребенок или взрослый изолируется от окружающих с момента выявления болезни. Вернуться в коллектив он может через 8 дней с момента появления последнего элемента сыпи.
-
В группах детских садов накладывают карантин на 21 день, начиная с последнего дня посещения заболевшего ребенка. В группу не принимают детей, отсутствовавших в последний день перед карантином. Исключение составляют дети, которые перенесли ветрянку ранее. При выявлении больного в школах и других учебных заведениях карантин при ветрянке не вводится.
- Вирус быстро погибает в окружающей среде, поэтому дезинфекцию и генеральную уборку с применением дезсредств не проводят. Достаточно ежедневной влажной уборки и проветривания.
Профилактические мероприятия относительно контактных лиц
Контактными считаются люди, которые общались с больным или находились с ним в одном помещении за 2 дня до появления сыпи и до 8-го дня с момента появления последнего элемента сыпи:
- На протяжении 21-го дня контактным всех возрастов необходимо уделять особое внимание. При повышении температуры, покраснении слизистой зева или любых высыпаниях на коже необходимо вызвать врача.
- Контактные дети до 7-ми лет (посещающие детские сады) не допускается в дошкольные учреждения с 11-го по 21-й день с момента контакта. Если точной даты контакта нет, то контактный ребенок изолируется на 21 день.
- Контактные дети старше 7-ми лет и взрослые. Не подлежат разобщению, они могут продолжать ходить в школу и посещать общественные места до появления первых признаков болезни.
- Экстренная вакцинация контактных может быть рекомендована детям с ослабленным иммунитетом и беременным женщинам. Используются препарат Окавакс или противоветряночный иммуноглобулин. Введение этих лекарственных средств в первые трое суток после контакта защищает от развития болезни.
Повторное заражение ветрянкой возможно при условии, что в крови человека недостаточно высокий уровень антител IgG к вирусу ветряной оспы. Несколько десятилетий назад повторная ветрянка была исключением, а сейчас считается, что вероятность составляет до 10%.
Причины повторного заражения ветрянкой:
- Значительное снижение иммунитета – заражение ВИЧ, длительный прием системных кортикостероидов и иммунодепрессантов, жесткие диеты и голодание, физическое и психическое истощение.
- Низкий уровень противоветряночных антител. Такая ситуация возможна, если человек перенес ветрянку в раннем возрасте. На первом году жизни иммунная система не достаточно сформирована, поэтому может не обеспечить адекватную защиту.
- Заражение другой разновидностью вируса герпеса. Сыпь могут вызывать 1, 2 и 6-го типа.
- Диагностическая ошибка. Пузырьковая сыпь может быть симптомом не только ветрянки. Возможно, в первый раз за ветряную оспу ошибочно были приняты везикулезный риккетсиоз, укусы блох или других насекомых.
Больной ветрянкой считается заразным за 2 суток до появления сыпи и 5 дней после появления последнего элемента.
При легких и среднетяжелых формах больной ветрянкой заразен 9 дней с момента появления первого прыща.
100% вероятность заражения – пребывание с больным в закрытом помещении, общественном транспорте. А также в любых ситуациях, когда слюна больного попадает на слизистую рта здорового человека – при поцелуе, питье из одной чашки и т.д. Заражаются все, кто не болел ветрянкой ранее.
Высок риск до 80% при общении с больным на улице – при разговоре и кашле капли слюны распространяются на расстояние 1-2-х метров. Если они попадают на слизистую дыхательных путей восприимчивых людей, то заражение произойдет. Однако солнечный свет и потоки воздуха уменьшают возможность заражения.
Отсутствует риск заразиться через личные вещи и игрушки больного или через третьих лиц. Например, родители больного ребенка или воспитательница, в группе которой есть вспышка ветрянки, не могут переносить инфекцию.
Дети с легкими формами ветрянки с нормальной температурой могут гулять на улице. При этом необходимо позаботиться, чтобы исключить контакт с другими людьми. Больной может заразить не болевших жильцов подъезда и тех, кто окажется поблизости на улице, а для людей с ослабленным иммунитетом ветрянка может быть очень опасна.
Помните, что для больного ребенка нежелательны активные игры, пребывание на солнце и переохлаждение.
Взрослые должны соблюдать постельный режим до полного выздоровления. Нежелательная физическая активность может стать причиной развития осложнений.
Врачи «старой школы» не рекомендуют мочить сыпь, аргументируя это риском нагноения пузырьков. Западная медицина, напротив, советует принимать ванны для уменьшения кожного зуда. Современные инфекционисты рекомендуют принимать душ при сильном зуде (каждые 4 часа) или 1 раз в день в качестве обычной гигиенической процедуры.
Существует опасность занесения бактерий через полотенце. Поэтому оно должно быть чистым и выглаженным горячим утюгом. Допустимо пользоваться мягкими одноразовыми бумажными полотенцами.
Опасность ветрянки прибеременности зависит от срока, на котором пребывает женщина.
- Первые 8-10 недель беременности ветрянка может вызвать выкидыш или привести к замершей беременности. Если этого не произошло, то риск развития осложнений у плода менее 5%.
- 2-3-й триместр риск для плода минимальный – не превышает 2%.
- Срок свыше 37 недель – риск развития у ребенка врожденной ветрянки достигает 25%.
Возможные последствия для плода (аномалии развития): недоразвитие конечностей, поражения глаз и зрительного нерва, патологии нервной системы, поражения кожи, опоясывающий герпес.
Лечение ветрянки у беременных. При легких формах специфической терапии не назначается, достаточно пить больше жидкости и обрабатывать элементы сыпи. Последние исследования показали, что у беременных низкий риск развития пневмонии и других поражений внутренних органов.
При тяжелых формах проводят лечение Ацикловиром, который не оказывает негативного влияния на плод. Суточная доза 4 г, длительность лечения 7-12 дней.
Что делать беременной женщине, которая переболела ветрянкой?
- УЗИ – помогает определить, вызвала ли ветрянка у беременной патологию в развитии плода.
- Амниоцентез – забор и обследование амниотической жидкости из матки. Проводят, если результат УЗИ указывает на нарушения развития.
- Консультация генетика. Врач определяет риск развития аномалий на основе результатов УЗИ и амниоцентеза.
В случае выявления тяжелых осложнений развития плода врач может порекомендовать прерывание беременности.
Что делать беременной, если был контакт с больным ветрянкой?
- Сделать анализ крови на наличие антител, обеспечивающих иммунитет к ветряной оспе. Это исследование показывает, может ли женщина заразиться ветряной оспой.
- Женщинам, у которых низкий титр антител (нет иммунитета к ветрянке), вводят противоветряночный иммуноглобулин в первые 72-96 часов после контакта. Дозировка 1 мл/кг внутривенно или 0,5 мл/кг внутримышечно.
- На сроке свыше 37 недель проводят токолиз – женщине вводят препараты, позволяющие отсрочить роды. В этом случае, даже если женщина заболевает, то плоду через плаценту передаются антиветряночные антитела, и болезнь у ребенка протекает в более легкой форме. Таким образом свести к минимуму риск развития тяжелой врожденной ветрянки у плода.
Как проходят роды у больных ветрянкой?
Женщины, больные ветрянкой, рожают в обсервационном отделении. Специального ведения родов при этом не требуется.
После родов женщину с ребенком изолируют в отдельный бокс. Новорожденному для профилактики назначают курс Ацикловира и пассивную иммунизацию противоветряночным иммуноглобулином. Врач наблюдает за новорожденными на протяжении 2-х недель.
Ветрянка у новорожденных или врожденный ветряночный синдром развивается у младенцев, матери которых переболели ветрянкой в последние недели беременности. В этом случае вирус ветряной оспы передается плоду через плаценту. Ребенок рождается с признаками ветряной оспы либо симптомы проявляются в первые недели жизни.
Существуют 3 варианта течения ветряной оспы у новорожденных
- Сыпь появляется в первые 4 дня после рождения или позже 12-го дня. Такое заболевание протекает в легкой форме. Младенца защищают материнские антитела, которые он успевает получить через плаценту, и у него имеется материнский иммунитет.
- Сыпь появляется на 5-11-й день после рождения. При этом в 50-60% случаев болезнь протекает в тяжелой форме, что становится причиной летальных исходов у 20-30% младенцев с врожденным ветряночным синдромом.
- Сыпь появилась позже 21-го дня. Это говорит о послеродовом заражении ветрянкой. Иммуноглобулины в грудном молоке обеспечивают легкое протекание болезни.
Признаки ветрянки у новорожденных:
- Пятнисто-папулезная сыпь, характерная для ветрянки.
- Высыпания по типу опоясывающего лишая, связанные с проникновением вируса в нервные ганглии.
- Повышение температуры.
- Вялость, отказ от груди.
Лечение ветрянки у новорожденных проводят в стационаре.
Вводят Ацикловир внутривенно по 10—15 мг/кг каждые 8 часов. Длительность лечения 5-7 дней.
Обязательным элементом лечения является грудное вскармливание. Вместе с материнским молоком ребенок получает антитела для борьбы с вирусом ветрянки.
Прививка от ветрянки существует и ее эффективность превышает 90%.
Препараты для вакцинации:
- Противоветряночный иммуноглобулин – готовые специфические противоветряночные антитела для борьбы с вирусом ветряной оспы. Их получают из крови людей, переболевших ветрянкой. Иммуноглобулин вводят людям, с ослабленным иммунитетом, которые контактировали с больным. Детям внутримышечно из расчета 0,2 мл/кг, взрослым внутримышечно по 0,5 мл/кг.
- Варилрикс (Бельгия) – содержит живой ослабленный инактивированный вирус ветряной оспы. Препарат используют для вакцинации здоровых, не болевших людей любого возраста. Однократно для детей в возрасте от 9 месяцев до 13 лет. Двукратно с интервалом 6-10 недель для подростков старше 13 лет и взрослых.
- Окавакс (Япония) – живая вакцина на основе ослабленного вируса ветряной оспы. Ее используют для вакцинации здоровых не болевших людей. Вводится однократно в любом возрасте. Подходит для экстренной профилактики после контакта с больным.
Длительность иммунитета, приобретенного после вакцинации живой вакциной – 10-20 лет. В будущем у 4-5% привитых после заражения может развиться ветрянка в легкой форме.
В западных странах (США, Канада, Германия) вакцинация от ветрянки входит в Национальный календарь прививок. Однако среди наших врачей бытует мнение, что ветряной оспой лучше переболеть в детском возрасте, когда заболевание переносится в легкой форме. В РФ и странах СНГ вакцинация не обязательная, поэтому, делать ли прививку против ветряной оспы, родители решают самостоятельно.
Вакцинацию живой вакциной против ветряной оспы рекомендуют делать отдельным категориям населения, не болевшим ветрянкой:
- женщинам, планирующим беременность;
- всем детям 2-х лет, не болевшим ветрянкой ранее;
- детям старше 2-х лет, выезжающим в летние оздоровительные учреждения;
- детям, страдающим:
- онкологическими болезнями;
- гематологическими патологиями;
- аутоиммунными заболеваниями;
- коллагеновой болезнью;
- тяжелой формой бронхиальной астмы;
- хронической почечной недостаточностью;
- членам их семей.
Последствия введения живых вакцин развиваются у 4-5 человек из 100 привитых. Возможные побочные эффекты:
- недомогание;
- повышение температуры до 38 o С;
- отдельные элементы сыпи, характерной для ветрянки;
- боль в месте введения препарата.
Абсолютные противопоказания для вакцинации против ветрянки:
- первичный и вторичный иммунодефицит;
- аллергическая реакция на вакцину или отдельные ее компоненты;
- беременность и кормление грудью.
Автор: Исаева А.Д. Практикующий врач 2-й категории
источник
 устранения сильного зуда.
устранения сильного зуда.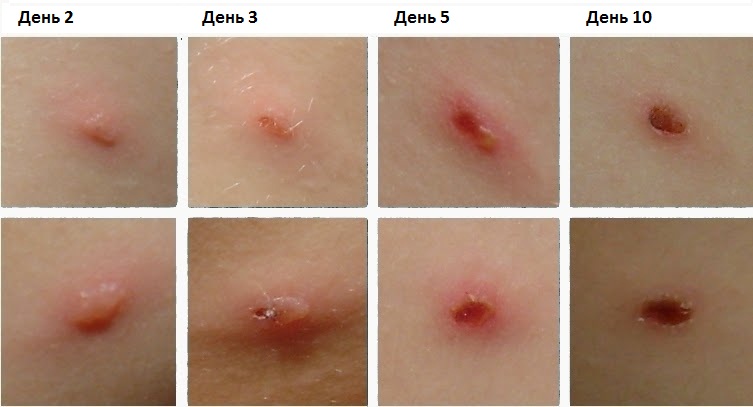
 Настойцикория. Ускоряет выведение токсинов, повышает тонус организма и укрепляет иммунитет. Обладает противомикробными, противовоспалительными и жаропонижающими свойствами. Для приготовления настоя берут 1 чайную ложку высушенного измельченного корня на 1 стакан кипятка. Смесь проваривают 5 мин. на слабом огне, дают остыть. Детям 3 раза в день по 1 ст.л. Взрослым по 0,5 стакана 3-4 раза в день перед едой. В напиток можно добавить мед или молоко для вкуса.
Настойцикория. Ускоряет выведение токсинов, повышает тонус организма и укрепляет иммунитет. Обладает противомикробными, противовоспалительными и жаропонижающими свойствами. Для приготовления настоя берут 1 чайную ложку высушенного измельченного корня на 1 стакан кипятка. Смесь проваривают 5 мин. на слабом огне, дают остыть. Детям 3 раза в день по 1 ст.л. Взрослым по 0,5 стакана 3-4 раза в день перед едой. В напиток можно добавить мед или молоко для вкуса. Диета при ветрянке должна быть направлена на выведение токсинов из организма и стимуляцию иммунитета. Облегчить процессы пищеварения помогает вареная или паровая пища. Желательно, чтобы блюда были пюреобразными и не горячими. Это особенно важно для больных, имеющих высыпания на слизистой оболочке рта.
Диета при ветрянке должна быть направлена на выведение токсинов из организма и стимуляцию иммунитета. Облегчить процессы пищеварения помогает вареная или паровая пища. Желательно, чтобы блюда были пюреобразными и не горячими. Это особенно важно для больных, имеющих высыпания на слизистой оболочке рта. В группах детских садов накладывают карантин на 21 день, начиная с последнего дня посещения заболевшего ребенка. В группу не принимают детей, отсутствовавших в последний день перед карантином. Исключение составляют дети, которые перенесли ветрянку ранее. При выявлении больного в школах и других учебных заведениях карантин при ветрянке не вводится.
В группах детских садов накладывают карантин на 21 день, начиная с последнего дня посещения заболевшего ребенка. В группу не принимают детей, отсутствовавших в последний день перед карантином. Исключение составляют дети, которые перенесли ветрянку ранее. При выявлении больного в школах и других учебных заведениях карантин при ветрянке не вводится.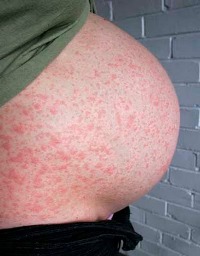 Опасность ветрянки прибеременности зависит от срока, на котором пребывает женщина.
Опасность ветрянки прибеременности зависит от срока, на котором пребывает женщина. 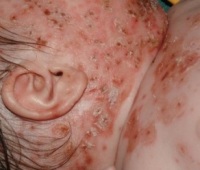 Признаки ветрянки у новорожденных:
Признаки ветрянки у новорожденных: Прививка от ветрянки существует и ее эффективность превышает 90%.
Прививка от ветрянки существует и ее эффективность превышает 90%.