Ветрянка или вирусная оспа – это острое вирусное заболевание, которое выражается в форме полиморфной сыпи. Традиционно считается, что ветрянка – это болезнь исключительно детского возраста. Но достаточно часто она появляется также и взрослых, у которых заболевание протекает значительно сложнее и тяжелее. Как лечить ветрянку у взрослых и избежать опасных осложнений?
Ветряная оспа относится к заразным заболеваниям, передается воздушно-капельным путем и поражает верхние отделы дыхательных путей. У взрослых ветрянка сопровождается не только папуло-везикулезными высыпаниями, но и резким повышением температуры тела, лихорадкой, слабостью, недомоганием, болью и ломотой в мышцах.
Для того чтобы быстро вылечить ветрянку у взрослых пациентов, применяется комплексный подход, сочетающий в себе применение лекарственных препаратов, медикаментозных средств для наружного нанесения, рецептов народной медицины. Обязательным элементом лечения является соблюдение правильного режима питания и отдыха.
Лечение ветряной оспы у мужчин и женщин проводится в домашних условиях, осложненные, запущенные формы заболевания лечатся в стационаре. Для успешной терапии болезни очень важно соблюдать правильный режим дня, а также специальную диету.
Пациенту необходимо обеспечить максимальный покой, по возможности – постельный режим. Его продолжительность должна составлять не менее 21 суток. Это необходимо для того, чтобы предотвратить дальнейшее распространение ветрянки и активизировать все иммунные силы организма для эффективной борьбы с заболеванием.
Максимальное внимание необходимо уделить смене одежды, нижнего и постельного белья. Это рекомендуется делать как минимум дважды в день, после каждой обработки высыпаний. Комната больного должна регулярно проветриваться.
На протяжении первых 6–7 суток болезни ни в коем случае не рекомендуется мыться, после разрешается пользоваться теплым душем – но без использования мочалок и мыла. У человека, болеющего ветрянкой, должны быть свои гигиенические принадлежности, полотенце и предметы посуды.
Диета при ветряной оспе предполагает исключение из меню острых, жирных, жареных, маринованных блюд, никотина, алкогольных и газированных напитков. Все блюда рекомендуется тушить, отваривать, запекать, готовить в мультиварке или на пару.
Основу рациона должны составлять кисломолочные продукты, свежие фрукты, овощи, крупы (овсяная, пшенная, гречневая), постные сорта мяса и птицы, рыба.
Важное правило лечения ветрянки – покой и постельный режим
Лечение ветряной оспы у взрослого проводится при помощи лекарственных препаратов, действие которых направлено на уменьшение сыпи и предотвращение ее дальнейшего распространения, устранение таких неприятных симптомов, как зуд, жжение, дискомфорт.
Медикаментозная терапия ветрянки предполагает использование медикаментов для внутреннего и наружного применения. Чем лечить оспу у взрослых? Обязательно назначаются противовирусные препараты, которые уменьшают симптоматику и предотвращают дальнейшее распространение болезни. К таким лекарствам относятся:
Ацикловир – эффективное средство против ветрянки, выпускаемое в форме таблеток и крема
Также рекомендовано применение лекарственных средств, способствующих повышению уровня иммунитета, активизации защитных сил организма для самостоятельной борьбы с заболеванием и ускоренной регенерации тканей:
В случае если больного беспокоит повышение температуры тела, лихорадка применяются жаропонижающие средства. Они не только снимают жар, но и устраняют болевые ощущения.
Для эффективной борьбы с зудом, жжением и дискомфортом в месте высыпания назначаются антигистаминные препараты, к которым относятся Кларитин, Супрастин, Эриус, Фенистил, Диазолин, Тавегил.
В некоторых, наиболее тяжелых случаях лечение ветряной оспы проводится антибактериальными лекарственными средствами. Но антибиотики, как и любой другой медикамент, должен назначать исключительно лечащий врач. Каждое лекарство имеет широкий перечень противопоказаний, которые обязательно нужно учитывать при выборе метода лечения.
Ветряная оспа у пациентов взрослого возраста лечится лекарственными препаратами для наружного использования, они предназначены для нанесения на кожные высыпания. Одно из самых распространенных средств для прижигания сыпи – зеленка. Этот антисептический раствор ускоряет регенерацию тканей, исчезновение сыпи и образования корочек. При использовании раствора бриллиантового зеленого важно не наносить его на здоровые участки кожи.
Чем, кроме зеленки, можно обрабатывать высыпания на коже?
Фукорцин и Хлорофиллипт заметно ускоряют процесс заживления ранок, восстановление кожи, предотвращают дальнейшее распространение инфекции.
Каламин – это средство, предназначенное для снятия покраснений, отечности, устранения кожной сыпи, зуда, жжения и дискомфорта. Для этой же цели применяется Циндол и Мирамистин. Они отличаются выраженными противовоспалительными, бактерицидными и регенерирующими свойствами.
В случае, если после снятия корочки на поверхности кожи остался грубый шрам, необходимо регулярное нанесение специальных мазей для активного восстановления кожи – Адерма, Контрактубекс, Алдара.
Также для наружного применения используют раствор риванола или жидкость Кастеллани, марганцовку, соли, облепиховое масло, отвары и настои из целебных трав.
Народная медицина предлагает множество рецептов, помогающих быстрее вылечить ветряную оспу у взрослых в домашних условиях. Для этого применяются отвары, настои, ванны, приготовленные из целебных трав, различные овощи, фрукты и соки. Например, чрезвычайно полезными считаются сок сельдерея, ягоды черники.
Цветы календулы и ромашки необходимо смешать в равных частях с базиликом и мелиссой, после чего столовую ложку травяного состав следует залить 200 мл крутого кипятка. Через 15 минут, когда средство настоится, его нужно процедить и принимать три раза в сутки.
Можно приготовить не менее эффективное средство и из одной мелиссы. Для этого ½ столовые ложки свежего или сухого растения нужно залить стаканом горячей воды и оставить для настаивания на 1,5 часа. Готовый настой пьют 2–3 раза в сутки.
Очень полезен при ветряной оспе и отвар из петрушки. Для его приготовления зелень петрушки нужно мелко нарубить, затем 2 ложки зелени залить 2 стаканами горячей воды и дать настояться полчаса. Готовое лекарство употребляют по ложке три раза в день.
Можно приготовить полезный и вкусный калиновый напиток. Для этого горсть свежих ягод калины необходимо измельчить и всыпать в чашку с молоком, подогретым до комнатной температуры. Такой целебный напиток рекомендуется пить на протяжении всего дня.
Цветы календулы прекрасно подходят для уменьшения высыпаний и устранения зуда.
Ложку календулы необходимо всыпать в посудину с 0,5 л кипятка. Средство настаивается не менее часа, затем принимается трижды в день.
Медово-лимонное лекарство также часто применяется для лечения ветряной оспы у взрослых в домашних условиях. Его приготовление не займет много времени – для этого нужно выжать сок из крупного лимона, смешать 3 столовые ложки цитрусового сока с таким же количеством натурального, лучше всего липового меда. Средство нужно употреблять по 3–4 ложки в сутки.
Лимонно-медовая смесь помогает укрепить защитные силы организма
Для повышения уровня иммунитета может применяться целебное средство, в состав которого входит сок алоэ, цветочный или липовый мед, а также красное вино, предпочтительнее всего кагор. В ½ стакана жидкого меда необходимо растворить 3 столовые ложки алоэ, влить в смесь бутылку вина и оставить для настаивания на 24 часа. Лечебное средство рекомендуется употреблять каждое утро, на голодный желудок. Продолжительность лечения – 9–11 суток.
Ванны с отварами или настоями целебных трав – это эффективное средство, которое применяется в домашней обстановке. Такие процедуры позволяют уменьшить высыпания на коже и предотвратить дальнейшее распространение сыпи, нейтрализовать зуд и дискомфорт. После водной процедуры больной чувствует себя намного лучше, его самочувствие заметно улучшается.
Самый простой и доступный вариант – растворить немного соды и влить содовый раствор в ванну, температура воды не должна быть горячей. Содовые ванны можно заменить геркулесовыми. Их приготовление выглядит следующим образом – горсть геркулесовой крупы нужно насыпать на небольшой лоскут марли и завязать узлом, после чего узелок опускается в ванну. Длительность процедуры должна составлять не менее 15–20 минут. Не менее действенной считается и ванна с добавлением раствора марганцовки. 2–3 г марганцовки необходимо растворить в воде и влить в ванну. Длительность процедуры не должна превышать 12–15 минут.
Для лечения ветряной оспы у взрослых можно использовать содово-солевую смесь. В кастрюлю нужно влить 4 л воды, после того, как жидкость закипит, в посудину добавляют 4 ложки обычной соли, еще раз кипятят и всыпают 1,5 ложки пищевой соды.
Полезная ванна с календулой отлично снимает воспаление и уменьшает высыпания на коже. 4–5 столовых ложек свежего или сухого цвета календулы рекомендуется залить 1 л прохладной воды, поставить на медленный огонь и томить на протяжении 20–30 минут. После этого отвар нужно влить в воду для ванны. Таким же образом готовится и ванна с добавлением чистотела.
Один стакан сухих и предварительно измельченных листьев тысячелистника следует поместить в емкость с 4,5 л горячей воды, плотно накрыть крышкой и оставить для настаивания на 2–4 часа. После этого целебный отвар добавляют в воду для ванны.
Ветряная оспа – это распространенное заболевание вирусного происхождения, которое может поражать организм человека в любом возрасте. Для лечения патологии применяется комплексный подход, состоящий из применения лекарственных препаратов и различных средств для наружного применения, а также народных рецептов.
источник
Не все знают, что бывают осложнения после ветрянки у взрослых. Инфекционное заболевание чаще всего диагностируют в детском возрасте. Поскольку дети переносят его легко, многие считают недуг безобидным и неопасным. Однако после достижения совершеннолетия ветряная оспа переносится гораздо труднее, чем в детстве. Она характеризуется среднетяжелым или тяжелым течением. Заболевание нередко провоцирует серьезные нарушения работы органов и систем. Чем старше больной человек, тем выше вероятность возникновения осложнений.
После инфицирования стрептококком поврежденного ветряночного пузырька у больного может развиться буллезная стрептодермия. На месте ветряночных пузырьков появляются гнойнички размером с горошину (фликтены). Они покрыты тонкой кожей и заполнены прозрачным содержимым, которое быстро мутнеет. Стрептококковые пузырьки интенсивно увеличиваются в размерах, достигая в диаметре 1-2 см. Затем они лопаются и обнажают язвочки с обрывками кожи по краям. Ранки очень быстро подсыхают и покрываются медово-желтыми корочками. Поскольку развитие процесса сопровождается сильным зудом, больной расчесывает гнойники и вызывает распространение инфекции на соседние участки кожи.
Иногда многочисленные пузырьки объединяются в крупные образования, которые могут покрывать все лицо. На их месте позднее появляются изъязвленные поверхности и корки. Буллезная стрептодермия не вызывает появления шрамов и рубцов. На месте язв могут остаться участки с временной депигментацией (изменение цвета кожи на более светлый оттенок). Хроническая форма буллезной стрептодермии характеризуется рецидивирующим течением и развитием крупных очагов поражения.
Если стрептококк проникает в более глубокие слои кожи, диагностируют стрептококковую эктиму. В таком случае на коже образуется гнойничок с серозно-гнойным содержимым. Он быстро увеличивается в размерах, затем ссыхается в корку зеленовато-желтого цвета. После отторжения корки остается глубокая болезненная язва с неровными краями и гнойным отделяемым. На ее месте позднее образуется шрам.
Ветрянка во взрослом возрасте может стать причиной появления тяжелых гнойных заболеваний кожи — фурункулов, абсцессов и флегмонов.
Фурункул представляет собой гнойно-некротическое поражение волосяного фолликула, сальной железы и подкожной жировой клетчатки. На месте проникновения гноеродных бактерий (стрептококки, стафилококки, синегнойная палочка) появляется покраснение, которое быстро увеличивается в размерах. Кожа становится плотной и горячей. В центре очага поражения формируется пузырек с гнойным содержимым. Воспалительный процесс вызывает сильную пульсирующую боль. Созревший гнойник лопается и очищается от гноя. Внутри него обнажается плотное образование — стержень. Когда отторгается стержень, болезненность резко снижается. Воспалительный процесс затухает, опухоль уменьшается. Рана, которая остается после фурункула, может иметь больше 1 см в диаметре. Когда она заживает, на ее месте остается шрам.
Абсцессом называют гнойное воспаление, которое вызывает расплавление тканей и образование полости. В подавляющем большинстве случаев возбудителем заболевания является золотистый стафилококк. В месте проникновения инфекции возникает покраснение, которое постепенно увеличивается в размерах. Кожа уплотняется, отекает и становится болезненной. Гнойник формируется внутри капсулы, которая возникает под действием защитных сил организма. Она не позволяет инфекции распространяться на здоровые ткани. Если иммунитет ослаблен, гнойник может быть огромным. Объем гнойного содержимого иногда достигает нескольких литров. Для абсцесса характерно наличие симптома флюктуации. При надавливании наблюдается колебание поверхности абсцесса, свидетельствующее о наличии внутри него жидкого содержимого.
Флегмона — это разлитое воспаление подкожной клетчатки. Патология отличается от абсцесса отсутствием капсулы, удерживающей гнойное содержимое внутри гнойника. Поэтому для флегмоны характерно быстрое распространение инфекции внутри тканей человеческого тела. Абсцесс и флегмона могут вызывать сильное повышение температуры тела. После их вскрытия остаются глубокие рубцы.
Гнойные заболевания кожи чаще возникают в зрелом возрасте. В зоне риска находятся люди, страдающие от хронических заболеваний и сахарного диабета.
Ветряночная пневмония развивается одновременно с инфекционным заболеванием. Воспаление легких вызывают вирусы ветрянки, проникшие в органы дыхательной системы. Симптомы ветряночной пневмонии могут проявиться до появления сыпи или во время образования первых пузырьков. Если развилась тяжелая торпидная форма патологии, у больного появляется сильная одышка и кашель с кровянистой мокротой. Кожа лица приобретает синюшный оттенок. Он жалуется на нехватку воздуха и боли в груди. Температура тела повышается до 38-39 градусов.
Сопровождающаяся пневмонией ветрянка у взрослых диагностируется в 16% случаев. Ее тяжелые формы могут привести к летальному исходу. Особенно уязвимы беременные женщины и люди с иммунодефицитными состояниями.
Если наблюдается легкая или среднетяжелая форма заболевания, симптомы выражены не так явно. На второй неделе ветряночной пневмонии больной чувствует себя гораздо лучше. Полное выздоровление наступает через несколько недель или месяцев после появления первых признаков воспаления легких.
Иногда инфекционный процесс осложняется присоединением бактериальной инфекции. В таком случае повторно поднимается температура тела до 38-39 градусов. Кашель становится сухим, а позднее — влажным. Во время него выделяется мокрота, содержащая гной. Последствия ветрянки у взрослых, вызывающие тяжелые поражение легких, лечат в стационаре.
Сыпь на слизистой оболочке ротовой полости и гортани может стать причиной развития ветряночного трахеита, ларингита и стоматита.
Трахеит — воспалительный процесс на слизистой оболочке трахеи. Заболевание сопровождается сухим болезненным кашлем, который сильнее мучает больного в ночное время и утром. Он вызывает боль в глотке и в груди. Приступы кашля появляются во время сильного вдоха, смеха, крика, а также при резкой смене температуры окружающего воздуха. Ветряночный трахеит может протекать с повышением температуры тела до 37-38 градусов. Лихорадка чаще возникает в вечернее время. Заболевание нередко развивается одновременно с ветряночным ларингитом.
Ларингитом называют воспаление гортани. Заболевание вызывает кашель и болезненные ощущения в горле при глотании. Сначала появляется сухой натужный кашель. Позднее он становится мокрым и легким. Больные жалуются на першение, саднение, царапание, сухость в горле. После распространения воспалительного процесса на голосовые связки голос у больных может охрипнуть. Ветряночный ларингит иногда вызывает затруднения дыхания. Нарушения дыхательной функции обусловлены сужением голосовой щели вследствие ее спазма. Ветряночный ларингит сопровождается легким недомоганием и повышением температуры тела до 37-37,5 градусов.
Ветрянка в 20 лет может стать причиной развития стоматита. Стоматит — это поражение слизистой оболочки ротовой полости. Сначала на поверхности рта появляется небольшое покраснение. Покрасневший участок может немного опухнуть и вызывать жжение. Позднее на нем образуется язвочка круглой или эллиптической формы. Ранка имеет ровные края, окаймленные покрасневшим участком слизистой оболочки. Внутри нее находится беловато-серая неплотно прикрепленная пленка. Язва обычно небольшая и неглубокая. Она вызывает довольно сильную боль, которая не позволяет нормально принимать пищу и говорить. Иногда образуется одновременно несколько язв. Как правило, они равномерно распределены по поверхности ротовой полости.
Ветрянка в 30 лет может спровоцировать энцефалит — инфекционное поражение головного мозга, сопровождающееся его воспалением. Энцефалит бывает преветряночным, ранним и поздним (постветряночным). При преветряночной форме признаки энфецалита возникают до появления пузырьков. Ранним энцефалитом считают патологию, симптомы которой возникли во время образования первых элементов сыпи. Поздний энцефалит развивается на стадии угасания высыпаний (5-15 день после появления первых признаков ветрянки).
При развитии преветряночного и раннего энцефалита происходит поражение головного мозга вирусом ветряной оспы. Поздний энцефалит возникает в ответ на имеющееся воспаление и носит инфекционно-аллергический характер.
Преветряночная и ранняя формы патологии считаются наиболее опасными. Они вызывают отек мозга, который провоцирует повышение внутричерепного давления. У больного возникают затруднения дыхания и глотания, речевые расстройства, нарушения работы сердечно-сосудистой системы. Наблюдается спутанность сознания и бред. Нередко у больного появляются судороги. Разнообразные пирамидные нарушения приводят к параличу рук и ног. Больной может совершать конечностями непроизвольные хаотичные движения. Ветрянка в взрослом возрасте, осложнившаяся ранними формами энцефалита, в 10-12% случаев приводит к смерти.
Более благоприятный прогноз у больных, у которых диагностирована поздняя форма ветряночного энцефалита. Они страдают от головной боли, слабости, повышения температуры тела до 38-39 градусов, рвоты и головокружения. У них могут возникнуть парезы (частичные параличи), нарушения координации и ассиметричность лица, приводящая к исчезновению мимических движений. Возможна полная временная потеря зрения.
При поражении мозжечка может развиться мозжечковая атаксия. Она сопровождается скандированной речью, дрожанием конечностей, головы и туловища, непроизвольными колебательными движениями глаз высокой частоты. Симптомы неврологических нарушения исчезают через 24-72 часа.
Последствием ветряной оспы у взрослых может стать менингоэнцефалит. При менингоэнцефалите воспалительный процесс распространяется на оболочки головного мозга и его вещество. Крайне редко такая патология приводит к поражению психики с последующим развитием идиотии.
Во время ветрянки у взрослых людей может развиться реактивный артрит. Артритом называют заболевание суставов, которое сопровождается воспалительной реакцией. Реактивная форма артрита является временной. После излечения ветрянки ее признаки обычно исчезают.
О развитии реактивного ветряночного артрита свидетельствуют боли в мышцах и суставах. При ветряной оспе чаще поражаются крупные суставы нижних конечностей (коленные, голеностопные, больших пальцев). Боли в сочленениях бывают настолько сильными, что больной человек не может ходить. Болезненность усиливается в ночное время. К утру суставы опухают и краснеют. Чтобы облегчить страдания больного и дать ему возможность выспаться, используют болеутоляющие средства. Симптомы заболевания ветряночного артрита наблюдаются, пока кожа полностью не очистится от ветряночных корочек.
Возможные осложнения ветрянки у взрослых могут стать причиной потери зрения. Вирусное заболевание иногда вызывает ветряночный кератит. Кератитом называют воспаление роговицы глаза. Оно возникает в результате занесения инфекции из ветряночных пузырьков. Инфицирование органов зрения происходит, если больной человек не моет руки после обработки пораженных участков тела.
Заболевание вызывает помутнение роговицы и ее изъязвление. Глаза у больного ветрянкой краснеют и вызывают болезненные ощущения. Может появиться слезотечение, светобоязнь и блефароспазм (неконтролируемое сокращение круговой мышцы глаза), при котором происходит интенсивное смыкание век. Больной жалуется на присутствие «инородного тела» в глазу. Если на веках появляются ветряночные пузырьки, они мучительно зудят. В редких случаях в глазах появляется гнойное отделяемое.
Ветряночный кератит опасен развитием бельма на глазу, которое вызывает существенное снижение зрения или полную его потерю.
При ветрянке у взрослых может быть обнаружен неврит зрительного нерва. Заболевание развивается в результате воспаления зрительного нерва. Оно вызывает резкое ухудшение зрения и нарушение восприятия цветов. В области глазницы возникают болезненные ощущения. Они усиливаются во время движения глазного яблока. Перед глазами могут появляться движущиеся объекты — точки, пятна, фигуры. Часто они кажутся светящимися. При своевременном обращении к врачу возможно полное восстановление зрительной функции. Однако нередко заболевание приводит к атрофии зрительного нерва и полной потери зрения.
Если у мужчин ветряночные пузырьки появляются на половых органах, возможно развитие ветряночного баланопостита. Баланопостит — воспаление головки (баланит) и внутреннего листка крайней плоти полового члена (постит). Сначала на коже органа появляется небольшое покраснение. Пораженный участок немного опухает и сильно зудит. Может ощущаться резь и жжение в области головки полового члена. Позднее кожа в очаге инфицирования становится тонкой и сухой. На ней появляются пузырьки и язвочки. Воспалительный процесс вызывает сужение крайней плоти, делая невозможным обнажение головки. Увеличение интенсивности деятельности сальных желез крайней плоти приводит к появлению обильных выделений. Может беспокоить гнойное отделяемое из мочеиспускательного канала. Больной чувствует слабость. У него повышается температура тела до 37-38 градусов. Мужские осложнения могут пройти самостоятельно после выздоровления.
Если ветряночные пузырьки появились на женских половых органах, возможно развитие ветряночного вульвита. Вульвитом называют воспалительный процесс на слизистой оболочке вульвы. Инфекционное поражение вызывает покраснение и отек слизистой оболочки наружных половых органов. У девушки возникает зуд, жжение и болезненность. Неприятные симптомы усиливаются при ходьбе. Поверхность слизистой оболочки в очаге поражения становится шероховатой за счет появления узелков (увеличенные сальные железы). Позднее на слизистой оболочке наружных половых органов образуются пузырьки. Когда они вскрываются, на их месте возникают язвочки. Ветряночный вульвит может сопровождаться повышением температуры тела до 37-38 градусов и слабостью. После излечения ветряной оспы симптомы ветряночного вульвита часто исчезают.
Осложнения от ветрянки у взрослых могут затронуть сердечно-сосудистую систему. У больных иногда диагностируют ветряночный миокардит — воспаление сердечной мышцы. Сердечная дисфункция происходит в результате поражения кардиомиоцитов (мышечные клетки сердца) вирусом ветряной оспы. Инфицированные кардиомициты становятся катализатором развития воспаления.
Симптомы ветряночного миокардита обычно появляются на 7-17 день после появления сыпи. Больной начинает страдать от одышки и быстро устает. У него повышается температура тела до 37-38 градусов, возникает боль в груди. Больной жалуется на головокружение, повышенную потливость (особенно в ночное время). У него отекают руки и ноги. Воспаление сердечной мышцы может вызывать боль в горле. Ветрянка в 40 лет, осложненная миокардитом, иногда приводит к смерти человека.
Ветряная оспа способна вызывать поражение печени. Ветряночный гепатит сопровождается пожелтением кожи и склер глаз, потемнением мочи и обесцвечиванием кала. У больного повышается температура тела до 37-38 градусов. Он чувствует себя уставшим и теряет работоспособность. Под правым ребром возникает ощущение тяжести и дискомфорта. Не всегда симптомы проявляются явно. В некоторых случаях поражение печени можно выявить только после проведения дополнительных исследований.
Ветрянка у взрослых может привести к поражению почек. Признаки ветряночного нефрита появляются на 2 неделе после появления сыпи. У больного резко повышается температура тела до 38-39 градусов. Он страдает от рвоты, головной боли и рези в животе. Через несколько дней состояние больного значительно улучшается и он выздоравливает.
У взрослых, которые перенесли ветрянку, позднее может возникнуть рецидив в виде опоясывающего лишая. Заболевание вызывает возбудитель ветрянки, оставшийся в крови и размножившийся в условиях ослабленного иммунитета больного. Признаками опоясывающего лишая являются зудящие высыпания на туловище, конечностях и шее. Заболевание может сопровождаться болью и воспалением нервов. Оно проходит самостоятельно через 10-14 дней. Однако у 50-60-летнего человека с ослабленным иммунитетом вирус может распространиться по организму и вызвать развитие пневмонии или менингита.
Осложнением ветрянки бывают лимфадениты (воспаления лимфатических узлов). Они возникают в результате распространения вируса по лимфатическим сосудам. Чаще всего воспаляются подмышечные, паховые и шейные узлы. Они становятся болезненными и увеличиваются в размерах.
Сразу после появления признаков ветрянки нужно обязательно обратиться к врачу. Он осмотрит больного, скажет, какие симптомы заболевания вызывают тревогу, и назначит лечение, направленное на предотвращение развития осложнений.
Особенно опасна ветрянка для беременных. Согласно статистическим данным, вирусное заболевание развивается у 10 женщин из 1000. Если будущая мать не имеет иммунитета к ветряной оспе, вирус может поразить плод. Хотя вероятность такого развития событий крайне мала (6%), последствия для развивающегося ребенка могут быть очень серьезными.
Если ветрянка развилась у женщин в первом триместре беременности, возможно ее преждевременное прерывание. Если ребенку удалось выжить, вирус может вызвать у него поражение мозга, недоразвитие верхних или нижних конечностей, нарушения развития органов зрения, задержку развития или другие уродства. Если беременная была инфицирована на последних неделях беременности, ее малышу грозит врожденная ветряная оспа. Инфицирование происходит во время прохождения ребенка по родовым путям. Врожденная ветрянка может вызвать серьезное нарушение работы внутренних органов младенца. Их обычно обнаруживают, пока ребенку не исполнится 1 год.
источник
Ветрянка или вирус ветряной оспы поражает преимущественно маленьких детей. У взрослых это заболевание встречается только в 10% случаев. Отличием будет то, что после 20 лет она переносится намного тяжелее. Последствия ветрянки у взрослого могут коснуться жизненно важных органов. Следует знать, как правильно себя вести при этом заболевании, чтобы суметь избежать неприятных и опасных осложнений.
Дети, болеющие ветрянкой, ещё защищены материнским иммунитетом, и если женщина ранее переносила это заболевание, у ребёнка оно протекает в лёгкой форме. У взрослого же сформирован собственный иммунитет, организм ранее не сталкивался с вирусом, отчего симптоматика заболевания более выраженная, и человек тяжелее переносит болезнь.
Ветрянка у всех протекает в 4 этапа:
- Инкубационный.
- Продромальный.
- Период высыпаний.
- Период образования корочек.
Если у ребёнка она протекает в лёгкой форме, то для взрослых эта болезнь может стать предвестником тяжёлых осложнений, особенно у людей с ослабленным иммунитетом.
Признаки у взрослого человека схожи с проявлениями ветряной оспы у детей, но риск развития осложнений намного выше. После 20 лет инкубационный период болезни длится дольше, более 2 недель, и симптомы могут проявиться только на 3 неделю после контакта с больным, тогда и появляется ветряночная сыпь.
На теле взрослого, незащищённого материнским иммунитетом, появляются более активные высыпания, они сильно чешутся и быстро распространяются. Вместе с тем присутствует синдром интоксикации.
Какие типичные проявления ветряной оспы у взрослого:
- слабость и ломота в теле;
- головная боль;
- общее недомогание;
- тошнота;
- бессонница;
- повышение температуры тела до 40 градусов;
- постоянная жажда;
- увеличение шейных и заушных лимфатических узлов;
- сыпь по всему телу, включая слизистые оболочки.
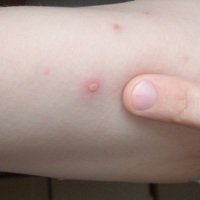
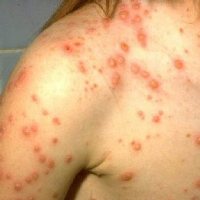
При ветрянке у взрослых высыпания также имеют характерные отличия. Пузырьки появляются на коже и слизистых оболочка, начиная с живота и ног, затем распространяются на верхнюю часть туловища и голову. Сначала элемент сыпи представляет собой красный бугорок небольшого размера, затем он становится пузырьком с жидкостью.
С определённой периодичностью пузырьки лопаются, превращаются в везикулы, покрытые корочкой. Отторжение её может происходить несколько недель, то есть до момента выздоровления.
Сыпь при ветрянки, фото №2 — лёгкая форма
Сыпь сильно зудит, и человек может её расчёсывать. Это повышает риск инфицирования кожи и распространения вируса герпеса по организму. Выздоровлением считается момент, когда отпадает последняя корочка везикулы.
Самое частое осложнение ветрянки – рубцы на теле. Для здоровья они не опасны, но сказываются на внешности человека, провоцируя психологический дискомфорт. Их образование связано с тем, что больной расчёсывает сыпь, отчего в рану попадает инфекция. Инфицирование становится фактором образования язвочек, которые после себя оставляют шрамы.
Среди возможных последствий ветрянки выделяют:
- Нарушение зрения, неврит зрительного нерва – вирус при несоблюдении личной гигиены может распространяться на роговицу, и тогда высыпания можно наблюдать даже на белке глаза, а над ним появляются пузырьки, затем шрамы, что и сказывается на зрении.
- Поражение головного мозга – при неблагоприятном течении есть риск поражения нервных клеток и оболочек мозга, что будет проявляться головной болью, судорогами, потерей сознания, параличом лицевых нервов.
- Ларинготрахеит – проявляется болезненностью в горле, надрывным кашлем, что объясняется появлением сыпи на слизистой верхних дыхательных путей.
- Миокардит – воспаление сердечной мышцы, тяжёлое осложнение, которое требует немедленной помощи специалиста.
- Стоматит – на слизистой полости рта также образуются пузырьки, лопаясь, они приводят к образованию язвочек с выраженной болезненностью и воспалением слизистой.
Возникают осложнения чаще у взрослых с ослабленной иммунной системой. При этом, чем старше человек, тем более сложно будет проходить лечение. Как только удалось заметить признаки осложнений ветрянки у взрослых, нужно сразу проконсультироваться с врачом.
Специфическим осложнением ветряной оспы у взрослых будет ветряночная пневмония. Она возникает у 20% больных, преимущественно при ослабленной иммунной системе. Её симптомы можно наблюдать на 3-5 день после появления сыпи.
Проявляется ветряночная пневмония повышением температуры тела, болью в грудной клетке, кашлем, отдышкой. Диагноз подтверждается путём проведения рентгенографии и вирусологического исследования.
При тяжёлой форме заболевания у больного с мокротой начинает выделяться кровь, становится трудно дышать, появляются сильные головные боли. Дополняют симптоматический комплекс тошнота, рвота, лихорадка. Без лечения кровохарканье и сильная отдышка могут стать факторами летального исхода в течение нескольких суток. Причиной смерти в этом случае будет дыхательная недостаточность.
Риск развития ветряночного энцефалита во взрослом возрасте повышается через неделю с момента появления сыпи. На фоне активных высыпаний возникает тошнота, рвота, беспокоят выраженная интоксикация и головные боли.
Для ветряночного энцефалита характерны неврологические и менингеальные симптомы. Больного беспокоят оглушенность и спутанность сознания.
Чем ещё интересна эта болезнь, так это вероятностью поздних последствий. Ещё одно осложнение после ветряной оспы у взрослых – опоясывающий лишай. Вирус запоминается организмом, формируется стойкий пожизненный иммунитет. Однако под воздействием неблагоприятных факторов он проявляется опоясывающим лишаём.
Если ветрянка случается в жизни только раз, то опоясывающий лишай может рецидивировать. Сопровождается это заболевание ужасными болями, ведь происходит поражение кожи по ходу нервных стволов. У большинства больных характерные элементы сыпи появляются на туловище.
Заболевание обычно проявляется зудом, повышением температуры тела, сильной слабостью, недомоганием. Боль имеет неврологический характер. Длится это заболевание около месяца (в некоторых случаях до 10 суток). Боли при этом могут сохраняться и после выздоровления.
При возникновении этого осложнения после ветрянки стоит несколько задач:
- снизить выраженность болезненных ощущений;
- уменьшить вероятность постгерпетической невралгии;
- ускорить наступление выздоровления;
- предупредить осложнения.
Медикаментозное лечение требуется не всегда. Противовирусная терапия чаще назначается людям с иммунодефицитом и после 50 лет. Эффективность такого лечения для молодых людей не доказана. В тяжёлых случаях требуется госпитализация. Показаниями будут поражения глаз и головного мозга.
Вульвит – воспаление женских наружных половых органов. Именно это заболевание может возникнуть, если сыпь начинает распространяться на слизистые оболочки. При этом осложнении ветрянки у женщины начинаются обильные выделения, половые губы отекают, появляются болезненные ощущения.
Это последствие ветрянки у женщин опасно тем, что инфекции может распространиться на внутренние органы. При таком осложнении нужно обязательно посетить гинеколога, иначе есть риск бесплодия.
Беременные женщины также попадают в группу риска заболевания. Иммунитет в этот период слабнет, и заболевания может иметь тяжёлые последствия, как для будущей мамы, так и для плода. Важную роль играет профилактика ветрянки в период планирования беременности и на протяжении всего её срока.
Баланопостит – воспаление головки полового члена. Это последствие ветрянки у взрослого мужчины, когда сыпь начала распространяться на внешние половые органы. При этом заболевании больного мучает сильный зуд, воспаление и отёчность тканей.
При таком осложнении ветрянки мужчина должен пройти лечение, обратившись к урологу. Без специальной терапии может возникнуть фимоз, при котором показано хирургическое вмешательство.
Первая важная мера для профилактики осложнений ветрянки у взрослого человека – своевременное начало противовирусной терапии. При первых симптомах заболевания нужно вызвать врача, чтобы он подтвердил диагноз и назначил лечение.
Правила поведения при ветрянке для предупреждения последствий:
- постельный режим – больной изолируется от окружающих на весь период заболевания, кроме того, он должен находиться в тепле, избегать сквозняков, перепадов температуры;
- обильное питье – нужно пить много чистой воды, соков, чаев, морсов, чтобы уменьшить проявления интоксикации организма;
- проводить гигиенические процедуры – ежедневно нужно принимать душ без применения мочалки.
В период активного появления высыпаний ни в коем случае нельзя использовать мочалку и жёсткие полотенца. Нужно стараться избегать любого повреждения кожи. Также запрещено самостоятельно сдирать корочки.
Известны случаи, когда взрослые, стараясь скрыть заболевание для продолжения работы, практически полностью сдирали все пузырьки жёсткой мочалкой и полотенцем. Это крайне опасно, так как может случиться обширное заражение кожи с ужасными последствиями.
Выздоровление, если заболевание протекает без осложнений, наступает примерно через 2 недели после начала образования сыпи. При тяжёлой форме ветрянки этот период может затянуться на месяц и более, тогда показано лечение в стационаре.
Ветрянка у взрослых — симптомы и лечение
Не стоит бояться ветрянки в любом возрасте, ведь зная особенности её лечения и профилактики осложнений, можно избежать неприятных последствий и остаться с чистой кожей без шрамов. Если же заболевание протекает тяжело, важно обратиться к врачу, который назначит специальное лечение. Чего точно не нужно делать, так это игнорировать заболевание.
источник
Такое острое вирусное заболевание, как ветрянка (ветряная оспа) может закончиться у взрослых не только легкими осложнениями в виде присоединения бактериальной инфекции на коже, пораженной вирусами, но и тяжелыми, в виде пневмоний бактериального или вирусного характера, также энцефалитами и энцефаломиелитами – поражениями головного мозга.
К последствиям ветрянки, вызванным воздействием вируса, относятся:
— Ветряночные трахеиты или ларингиты – возникают как следствие поражения слизистой оболочки дыхательных путей обильной сыпью вирусного характера. Сопровождаются сухим грубым кашлем, болью по ходу трахеи, затруднением дыхания.
— Ветряночные пневмонии вирусного характера – проявляются длительно продолжающимся кашлем и общим нарушением состояния пациента. Их течение редко бывает тяжелым, часто больные переносят их незаметно. Исключение составляют тяжелые вирусные пневмонии, для которых характерна высокая температура и постоянный надрывный кашель, иногда с примесью крови. Такие состояния требуют немедленной госпитализации больного и проведения активного противовирусного лечения в условиях стационара.
— Острые стоматиты – развиваются в результате многочисленных ветряночных болячек, приводящих к появлению болезненных ощущений при глотании и жевании из-за образовавшихся эрозий на мягком и твердом небе, слизистой полости рта и десен.
— Болезненное воспаление крайней плоти и головки полового члена у мужчин – проявляется в результате развития сливной пузырьковой сыпи на половых органах. У женщин в этот процесс вовлекается слизистая половых губ, развиваются вульвиты.
— При поражении вирусом ветрянки нервных клеток и мозговых оболочек, развивается ветряночный энцефалит и ветряночный менингит. У пациентов может наблюдаться сильная головная боль, сопровождающаяся тошнотой и рвотой, судороги, потеря сознания, нарушение чувства равновесия и координации движения. Неврологические последствия от ветрянки при правильном лечении в стационаре обычно быстро проходят, через несколько недель полностью наступает полный регресс и восстановление.
— Могут наблюдаться такие осложнения ветрянки, как серозные или гнойные артриты, миокардиты, нефриты, гепатиты. Очень часто отмечается болезненное увеличение регионарных лимфатических узлов.
Однако чаще всего последствия ветрянки остаются на коже. Хотя вирус поражает только верхний слой эпидермиса, больные из-за нестерпимого зуда срывают образовавшиеся корочки и расчесывают закрытые ими эрозии. Это приводит к тому, что после полного заживления высыпаний на месте расчесов остаются шрамы. В большинстве случаев через один-два месяца они полностью разглаживаются и постепенно исчезают. При поражении более глубоких слоев эпидермиса, шрамы остаются на всю жизнь.
При сниженном иммунитете могут развиться гнойно-воспалительные заболевания, такие как буллезная стрептодермия, абсцессы, флегмона, рожа, даже если строго соблюдать правила личной гигиены и все рекомендации врача.
На месте буллезной стрептодермии, вызванной стрептококками, появляются крупные пузыри с мутным содержимым, увеличивающиеся быстро в размерах. После вскрытия пузырей образуются эрозивные поверхности, растущие по периферии. При смешанной инфекции пузыри имеют желтый цвет и впоследствии образуются желтые корочки. Высыпания часто сливаются и образуют на коже сплошную корку. Лечение таких осложнений обычно бывает длительным, часто рецидивирующим и проводится строго под контролем врача.
Если вы находились в непосредственном контакте с человеком, оказавшимся через некоторое время больным ветрянкой, то не спешите паниковать, ведь заразным человек становится за 2-3 дня до появления высыпаний на теле, а они развиваются примерно через 10-23 дня после заражения.
Известно, что практически у каждого инфекционного заболевания есть время скрытого течения, когда инфекция уже внедрилась в организм, начала адаптироваться и развиваться, но клинические проявления заболевания ещё отсутствуют. Этот период называется инкубационным и длится он до появления первых симптомов болезни. Обычно инкубационный период ветрянки у взрослых состоит из трех стадий:
1. Приблизительное начало инкубационного периода. Считается с момента первого контакта с больным человеком, если болезнь у него уже проявилась в остро текущей форме. К этой дате прибавляют обычно один-два дня, необходимые для того, чтобы вирус ветрянки прижился в человеческом организме.
2. Развитие инкубационного периода. Возбудитель в это время начинает активно размножаться, в организме увеличивается его концентрация. В первую очередь поражается слизистая оболочка верхних дыхательных путей, вирус адаптируется там и переходит на соседние клетки, то есть рост инфекции происходит по периферии.
3. Окончание инкубационного периода. Когда количество возбудителя достигает необходимого объема, он проникает в кровь и разносится кровотоком по всему организму. На этом этапе вирус проникает в клетки кожи – эпидермис, вызывая появление первого симптома, характерного для ветрянки – кожной сыпи. Иммунная система человека начинает активно сопротивляться инфекции и вырабатывать антитела к заболеванию. В результате этого противодействия вирусов с антителами у больного резко повышается температура тела, появляется озноб, общее недомогание.
Продолжительность инкубационного периода в среднем составляет от одной до трех недель (он не может протекать менее одной недели, но может длиться больше трех недель). Разница в продолжительности инкубационного периода зависит от ряда причин и огромную роль в этом играет объем вируса ветрянки, оказавшегося в организме на момент заражения, степень патогенности данного вида вируса, состояние иммунной системы. Большое значение имеет и место заражения человека, поскольку в помещении обычно присутствует гораздо большее количество возбудителей, чем на свежем воздухе.
Как показывают клинические исследования, не обязательно, что инкубационный период будет протекать в три этапа, клинические проявления болезни могут начаться в любом из них. Считается, что через семь дней после контакта с больным ветрянкой, человек может сам служить источником заражения, поскольку точно неизвестно, как быстро вирус размножается в организме.
Ветрянке присуща одна характерная черта, которая делает её очень опасной для окружающих: по истечении положенных трех недель инкубационного периода и при отсутствии явных клинических проявлений заболевания, человек может начать вести привычный образ жизни, подумав, что опасность заражения для других миновала.
Известны случаи протекания заболевания и в скрытной форме, когда на лице и теле заболевшего может появиться незначительное количество сыпи, недостаточное для того, чтобы заподозрить один из симптомов ветрянки. Однако такой больной способен в тоже время заразить окружающих.
Окончанием инкубационного периода считается начало проявления первых признаков заболевания, при этом чаще всего повышается температура тела и появляется сыпь, что является прямым показанием для изоляции больного.
Эксперт-редактор: Мочалов Павел Александрович | д. м. н. врач-терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность — «Лечебное дело» в 1991 году, в 1993 году «Профессиональные болезни», в 1996 году «Терапия».
источник
Ветрянка исконно считается «детской» болезнью, но это вовсе не означает, что взрослым она не грозит. Ветрянка у взрослых развивается намного острее и опаснее, чем в детском возрасте. Если в детстве ветрянка проходит в легкой форме, то для взрослых — это скорее будет средне тяжелое или тяжелое протекание. С каждым годом и ближе к зрелому, престарелому возрасту ветрянка все больше и больше рискует спровоцировать осложнения.
Единожды переболев ветрянкой больше этой инфекции можно не опасаться. От ветрянки у человека формируется стойкий иммунитет. Именно потому не выдумка, а абсолютно реальны истории о том, что знакомых детей водят в гости друг к другу, стоит лишь одному заразиться ветрянкой.
Вирус ветрянки относится к семейству герпевирусов и называется Varicella zoster. Распространяется он воздушно-капельным путем, способен перемещаться в воздухе на метровые расстояния. Из помещения в помещение, в том числе и через вентиляцию, вирус благодаря своим мелким размерам с легкостью проникает. Источником вируса служит человек, находящийся в состоянии активной болезни или только в конце инкубационного периода. Инкубационный период оценивается в 10-21 день с момента заражения вирусом. Хоть вирус характеризуется как повышенной заразности и летучести, но он совершенно не устойчив ко внешней среде, а значит, источником заражения третьи лица и предметы не являются.
С первых суток проявившихся симптомов человек нуждается в строгом карантине, поскольку рискует уже тот, кто пройдет следом за ним в лифте, коридоре, тому подобных помещениях.
В то же время контакт с больным для взрослого человека и даже ребенка вовсе не означает обязательное заражение. Дело в состоянии иммунитета. Конечно же, иммунитет взрослого человека крепче и сформированнее, чем у ребенка, но иногда ослабевает и он. Защитные функции организма могут снижаться на фоне тяжелого перенесенного заболевания, проводимого лечения, сильного стресса и прочих неблагоприятных факторов.
Еще одна причина возникновения ветрянки у взрослых кроется в контакте с больным опоясывающим лишаем в стадии обострения. Будучи вирусом, родственным опоясывающему лишаю, ветрянка может настичь опять же человека с подавленным иммунитетом.
В зоне особого риска находятся беременные женщины. Вакцинация беременных не производится. Если для самой женщины болезнь будет протекать ровно с теми же рисками, что и для других взрослых, то особую опасность вирус представляет непосредственно для плода. Как и с большинством других инфекционных заболеваний, в случае с ветряной оспой наибольшие риски припадают на первый триместр беременности и дни накануне родов:
- в начале беременности вирус ветрянки может привести как к непроизвольному аборту, выкидышу, рождению мертвого ребенка, так и к разнообразию врожденных патологий;
- от женщины, рожающей в состоянии болезни, вирус может передаться новорожденному, у которого провоцируется ветряночная пневмония; это опасно летальным исходом.
Если женщина перенесла ветрянку в начале беременности, то последующие ультразвуковые исследования и прочие методы диагностики нацелены на выявление или исключение врожденных аномалий у плода. Если вирус настигает к концу срока, то можно предпринять попытку задержать роды. В крайнем случае, применяют иммуноглобулины, которые содержат антитела к возбудителю заболевания.
Самым надежным способом исключить для себя вероятность ветрянки служит наличие болезни в жизненном анамнезе. То есть переболев единственный раз — в детстве, молодости и даже взрослом возрасте — у человека формируется стойкий иммунитет, не позволяющий ему заболеть повторно. В то же время ветрянка не проходит бесследно. Вирус «запоминается» нервными окончаниями, а при неблагоприятных обстоятельствах проявляется опоясывающим лишаем.
Если вы думаете, что переболеть ветрянкой можно и нужно, что это доступный способ профилактики тяжелой его формы во взрослом возрасте, то помните, что обострения опоясывающего лишая не ограничиваются одним разом. Это заболевание не менее неприятное, чем сама оспа. Сопровождается оно невыносимыми жгучими болями.
Чтобы не допустить ни ветрянки, ни опоясывающего лишая впоследствии, отличным способом профилактики оказывается вакцинация. Сформированный от нее иммунитет нельзя назвать пожизненным, однако характеризуется он как стойкий и длительный. Необходима ли вакцина на данный момент, остались ли в крови антитела к вирусуVaricella zoster после предыдущей вакцинации, покажет анализ крови из вены. При наличии антител необходимость в вакцинации отпадает.
Вакцина содержит в себе живой ослабленный штамм. Выполняется в две инъекции, с разницей в 1-2 месяца. Подходит как для плановой, так и для экстренной вакцинации. Последняя предпринимается в последующие 72 часа после первого контакта с больным. Вакцинация целесообразна как и для взрослого человека, так и для детей старше одного года. Уместно проводить вакцинацию от ветрянки в комплексе с прививками против кори, паротита и краснухи.
Вакцинация против ветряной оспы может обусловить ряд побочных эффектов. Среди самых частых, но вовсе не обязательных побочных эффектов — легчайшие симптомы ветрянки, повышение температуры тела. Однако это не повод для отказа от вакцинации. Настоящим поводом задуматься о необходимости вакцинации скорее окажется аллергическая реакция, в частности на желатин и другие компоненты вакцины.
Симптоматика ветрянки у взрослых во многом похожа на проявления болезни в детском возрасте. Однако каждый симптом переносится организмом на порядок тяжелее.
Начинается ветрянка у взрослых внезапно, острой вспышкой. Среди выразительных признаков:
- общая слабость и ломота в теле,
- головная боль,
- тошнота, иногда и рвота, указывающая на развитие интоксикации в организме,
- лихорадка — температура повышается резко до 39-40°С,
- специфическим признаком ветрянки у взрослых считается увеличение лимфоузлов — заушных и шейных — они достигают видимых глазом размеров, напрягаются и становятся болезненными,
- и самый явный признак оспы — сыпь.
Сыпь во время ветрянки у взрослых, как и у детей, отличается некой специфичностью:
- очень сильно зудит и жжет, буквально лишая человека сна;
- начинается с живота и бедер;
- по плечам и груди распространяется вверх;
- в последнюю очередь поражает лицо и волосистую часть головы;
- может распространяться не только по коже, но и по слизистым оболочкам организма — полость рта и слизистая оболочка глотки, иногда даже слизистая половых органов;
- только что возникнувшее высыпание — это небольшой красный бугорок, постепенно трансформирующийся в прозрачный пузырек;
- прозрачные пузырьки в своем основании сохраняют красный цвет, а внутри содержат жидкость;
- легко лопаясь, пузырьки превращаются во влажные язвочки (везикулы), которые сверху покрываются тонкой корочкой;
- несколько недель может пройти до момента самостоятельного отторжения корочки, что и считается завершением болезни.
Образование сыпи длится 3-5 дней. За это время первые бугорки успевают лопнуть и превратиться в язвочки, в то время как последние только появляются. Зачастую на теле больного можно одновременно наблюдать и их, и красные пятна, и бугорки, и высохшие корки. Потенциально опасным для окружающих человек перестает быть, как только у него отвалится последняя корочка лопнувшей везикулы.
Самое распространенное осложнение ветрянки у взрослых — это инфицирование кожи как следствие сильного расчесывания зудящей сыпи. В идеале сыпь вовсе не нужно трогать — чесать ее, сдирать корки, выдавливать содержимое (особенно во сне) — но это достаточно сложно. Повредить пузырьки можно банальным обтиранием тела полотенцем. Соблюдать осторожность и максимальную аккуратность с высыпаниями необходимо для того, чтобы не допустить инфицирования, нагноения, а иногда и некротических процессов в пустулах. Если преждевременно содрать корочки с пустул, образуется так называемая оспина, со временем превратившаяся в рубец. Необходимо быть готовым к тому, что сыпь от ветрянки у взрослых держится дольше, распространяется обильнее, а высыхание и отторжение корочек также продолжительнее.
Всегда существует риск таких отяжеленных форм ветрянки как геморрагическая и гангренозная. Первая происходит из-за поражения кровеносных сосудов, и тогда содержимое пузырьков содержит примеси крови. Вторая обусловлена процессами гниения внутри высыпаний, и как результат образуются глубокие язвы с высочайшим риском инфицирования.
Другими источниками инфекции на коже и слизистых в случае ветрянки у взрослыхрискуют стать несоблюдение банальных мер гигиены, расчесывание сыпи грязными руками/ногтями, игнорирование использования специальных заживляющих и антисептических средств наружного применения и т.д. Риск инфицирования язвочек у взрослых гораздо выше, чем у детей.
Важно отметить, что инфицирование пустул — не единственная опасность, инициированная вирусом ветряной оспы. Во взрослом, а тем более в подростковом и преклонном возрасте в разы возрастает опасность развития следующих осложнений ветрянки:
- ветряночная пневмония — проникновение вируса в бронхолегочную систему чаще наблюдается у лиц с нарушениями иммунной системы, особенно у подростков и беременных женщин;
- утрата зрения, неврит зрительного нерва — если вирус оспы из-за несоблюдения гигиены распространится на роговицу глаза (например, если растереть глаза руками сразу же после расчесывания папул), высыпания могут проявиться даже на белке глаза, а также на висках, под глазами и над веками; в этом случае на месте пузырьков останутся шрамы, это отражается на состоянии зрения вплоть до полной его утраты;
- артрит или воспаления суставов происходит, если вирус проникнет в суставные сумки, сами суставы; боль, как и ломота в мышцах проходит вместе с нейтрализацией сыпи;
- менингит и энцефалит, поражение мозжечка и ядер черепных нервов — неблагоприятное течение ветрянки, происходящее, когда вирус ветряной оспы достигает нервных клеток и мозговых оболочек; основные симптомы — головная боль, тошнота, судороги, потеря сознания, нарушение координации движений и чувства равновесия, паралич лицевых мышц;
- ветряночный трахеит или ларингит — основное течение ветрянки у взрослых, реже у детей, сопровождается кашлем и болью в горле; это будет иметь место, если разовьются высыпания на слизистых оболочках дыхательных путей и глотки, и будут они обильными;
- острый стоматит — донимает больного, когда ветряночные язвочки локализуются на слизистой полости рта и деснах;
- вульвит у женщин и баланопостит у мужчин развиваются, когда пузырьковая сыпь возникает на половых органах.
Прежде всего, оговорка, касающаяся деловых и занятых. Если малыша при первых признаках ветрянки родители все-таки поспешат оставить дома, то среди взрослых наверняка найдутся те, кто хотел бы проигнорировать и перенести «на ногах» вспышку ветрянки. Вероятнее всего, ваша попытка закончится неудачей. На 3-5 день болезни как минимум температура и ломота в теле заставит остаться в постели.
В то же время в последние дни инкубационного периода и в первые дни обострения вируса найти силы на обычный жизненный темп удастся. Не совершайте такую оплошность, даже если имеется множество безотлагательных дел. Подумайте не о себе, так о людях, с которыми будете контактировать. В эти сроки именно вы — источник вируса. Если вы имели неосторожность контактировать со взрослым или ребенком с явными признаками ветряной оспы, соблюдайте внимательность к своему самочувствию в последующие 10-21 день. Самое разумное в первые трое суток после контакта пройти вакцинацию.
Если же заражения избежать не удалось, если вы остались дом в постели, то этим лечение ветрянки не ограничивается. Целесообразной будет консультация профильного специалиста, но отправляться в поликлинику больному ветрянкой строго не рекомендуется. Нужно вызывать врача на дом и информировать диспетчера о подробностях своего клинического случая.
Терапевт после осмотра сделает соответствующее заключение и откроет больничный лист. Закрыть его удастся только, когда доктор удостоверится, что на вашем теле не осталось ни пустул, ни подсохших корочек. Родителям, чей ребенок более ветрянкой, также открывают больничный лист. Цель — всегда минимизировать риски инфицирования для лиц, находящихся в контакте с источником вируса.
Что касается самого лечения, то оно в преобладающем числе случаев носит симптоматический характер. То есть назначаются средства для облегчения зуда и жжения сыпи. Обычно это препараты на основе противовирусных компонентов, интерферона. Если доктор видит присоединение инфекции к ранкам, то может назначить антибиотики, как для приема внутрь, так и для местного использования. Еще одним симптомом, требующим фармацевтического воздействия оказывается температура тела. Она повышается резко и до гранично допустимых значений (39-40°С). Терпеть такую температуру ни в коем случае нельзя, а потому назначаются жаропонижающие, например, на основе ибупрофена или парацетамола.
Как уже отмечалось, ветрянка у взрослых с максимальными рисками может инфицироваться. Это самое распространенное осложнение. Чтобы его предотвратить, нужно «подсушить» и продезинфицировать постоянно образующиеся при оспе ранки. С этой задачей отлично справляется раствор бриллиантового зеленого или каламин-лосьон (это бесцветный антисептик). Если высыпания обнаружились во рту, то слизистую показано обрабатывать средствами для полоскания, содержащими нестероидные противовоспалительные препараты.
Если избежать возникновения шрамов от ветрянки у взрослых не удалось, то на выручку придут методы лазерной эпиляции. Это самый верный способ нормализовать состояние кожи.
источник
Ветрянка у взрослых – формы и стадии, симптомы и первые признаки, диагностика и лечение, профилактика (прививки), фото больных ветряной оспой. Какие последствия и осложнения бывают после ветрянки у взрослых?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Ветряная оспа (ветрянка) – инфекционное заболевание, вызываемое разновидностью вируса герпеса. Ветрянку принято считать детской болезнью, потому что большинство людей переносят ее в дошкольном и школьном возрасте. Однако если заражения не произошло в детстве, то заболеть ветряной оспой можно в любом возрасте.
Вспышки ветрянки среди взрослых часто случаются в закрытых коллективах, в армии среди новобранцев, в интернатах для людей с ограниченными возможностями. Также в группе риска родители дошкольников, не имеющие иммунитета. Заболеваемость не зависит от пола и расы.
Ветрянка у взрослых людей имеет свои особенности:
- взрослые тяжелее переносят болезнь;
- сильнее, чем у детей, выражена интоксикация;
- температура поднимается до 40 градусов и выше;
- сыпь появляется лишь на 2-3 день болезни;
- высыпания многочисленные и могут покрывать всю поверхность лица и туловища;
- у половины взрослых больных элементы сыпи нагнаиваются, образуются пустулы;
- на месте глубоких воспалений остаются рубцы – оспины;
- у 20-30% больных возникают осложнения.
Особенно тяжело ветрянку переносят больные с ослабленным иммунитетом и люди старше 50 лет.
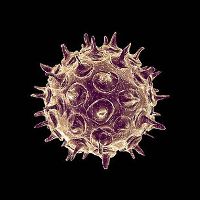
Вирус может существовать исключительно в организме человека. В окружающей среде он гибнет в течение 15 минут. Этому способствует высыхание, нагревание, замораживание. Возбудитель ветрянки не передается через вещи и третьих лиц. Животные не болеют ветряной оспой и не могут служить переносчиками инфекции.
Основные характеристики вируса ветрянки, позволяющие поражать большое количество людей – летучесть и восприимчивость. Вирусные частицы с воздушными потоками разлетаются и проникают в соседние комнаты, квартиры и с одного этажа на другой. А высокая восприимчивость людей к вирусу ветрянки означает, что при контакте с больным заражаются практически все люди, не переболевшие ранее. В семье, где заболел один человек, риск заболевания остальных домочадцев составляет 80-90%. Причем у тех, кто заразился позднее, болезнь протекает тяжелее и с большим количеством высыпаний.
Источник заражения и основной резервуар инфекции – человек, больной ветрянкой. Существует риск заражения от человека с опоясывающим лишаем.
Пути заражения – воздушно-капельный и трансплацентарный, когда вирус передается от матери плоду через плаценту.
Инкубационный период – 10-21 день, чаще 14-17. За это время вирус размножается на слизистых оболочках носоглотки и распространяется по лимфатической системе.
Иммунитет к ветрянке вырабатывается после перенесенной инфекции. Считается, что постинфекционный иммунитет обеспечивает пожизненную защиту от заражения. Однако у некоторых людей фиксируют повторные случаи ветряной оспы, что связано с ослаблением иммунной защиты.
Что происходит в организме больного?
1. Вирус размножается на слизистых оболочках верхних дыхательных путей.
2. Его количество быстро увеличивается. Через небные миндалины вирус проникает в лимфатическую систему, угнетая ее работу и снижая активность Т-лимфоцитов.
3. Вирус выходит в кровь в конце инкубационного периода. Вирусные частицы и продукты их обмена, присутствующие в крови, вызывают повышение температуры, слабость и другие признаки интоксикации.
4. Вирус проникает в нервные ганглии – ядра спинномозговых нервов, вызывая лизис (разрушение) нервных клеток. В дальнейшем вирус пожизненно сохраняется в нервных ганглиях. При ослаблении иммунитета он активизируется и распространяется по ходу нерва, провоцируя развитие опоясывающего лишая.
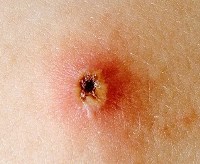
5. Вирус оседает в клетках эпидермиса. Он вызывает появление вакуолей – внутриклеточных элементов, напоминающих пузырьки. Вакуоли соседних клеток сливаются между собой, образуя полости, которые являются основой папул. Эти папулы заполняются жидкостью, в которой содержится большое количество вирусных частиц и белковых молекул. Содержимое папулы является хорошей питательной средой для бактерий, поэтому элементы сыпи могут нагнаиваться. В этом случае на месте папулы образуется пустула (пузырек с гнойным содержимым).
6. Пузырек лопается, его содержимое изливается на кожу. На месте пузырька образуется корочка, под которой происходит заживление эпидермиса.
7. Начиная с первых дней болезни иммунная система распознает возбудителя и начинает вырабатывать иммуноглобулины, которые связывают токсины и стимулируют фагоцитоз (поглощение) вирусных частиц. В дальнейшем противоветряночные антитела остаются в крови переболевшего человека пожизненно. Они обеспечивают защиту от повторного заболевания ветрянкой.
В развитии болезни выделяют несколько периодов:
- Инкубационный период – вирус размножается в клетках слизистой носоглотки. Симптомы болезни отсутствуют.
- Продромальный период – выход вируса в кровь. Симптомы: повышение температуры, ухудшение общего состояния, слабость, потеря аппетита.
- Период высыпаний – активная фаза болезни, когда вирус локализуется в эпидермисе. Характеризуется появлением сыпи и зуда, что сопровождается повышением температуры.
- Период образования корочек – элементы сыпи подсыхают. В организме активно вырабатываются противоветряночные антитела, которые обеспечивают связывание вируса и выздоровление.
Симптомы ветрянки у взрослых:
| Механизм развития | Проявления | |
| Общая интоксикация | Токсины, образующиеся в процессе жизнедеятельности вируса, отравляют нервную систему. |
Первые признаки ветрянки напоминают грипп. У взрослых интоксикация выражена сильно. |
| Повышение температуры | В процессе гибели вирусных частиц образуются пирогены – вещества, провоцирующие повышение температуры. Большое количество пирогенов попадает в кровь во время массовых высыпаний. | Волновая лихорадка – за период болезни происходит 2-3 подъема температуры, которые совпадают с массовыми подсыпаниями. Температура повышается до 38-40 градусов. Температура при ветрянке у взрослых держится 3-9 дней, в зависимости от тяжести протекания болезни. Длительная лихорадка свыше 10 дней указывает на развитие осложнений. |
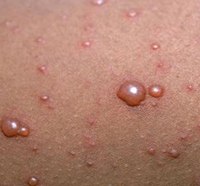
| Сыпь | Для ветряной оспы характерна пятнисто-папулезная сыпь. Ее появление связано с вирусным поражением клеток эпидермиса. Элементы сыпи проходят в своем развитии несколько стадий: пятна, папулы (узелки) и везикулы (пузырьки). Все они могут присутствовать на одном участке кожи. | У взрослых больных ветряночная сыпь появляется на 2-3 день после повышения температуры. Пятна. На коже верхней половины тела появляются округлые красные пятна, размером от 3 мм до 1 см. 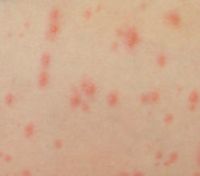 Папулы (инфильтраты) – узелки без полости, расположенные в центре пятен. Формируются на протяжении 2-3 часов. Везикулы – пузырьки, заполненные прозрачным содержимым. Имеют полушаровидную форму, располагаются на гиперемированной (красной) основе. Образуются на месте красных пятен, на протяжении 12-20 часов. Корочки образуются на месте лопнувших везикул. В среднем с момента появления пятна до формирования корочки проходит 5-7 дней. Подсыпания происходят хаотично на любом участке тела с интервалом 1-2 дня. Их численность варьирует от единичных при легких формах, до 2000 при тяжелом течении болезни. |
| Кожный зуд | Изменения в эпителиальных клетках вызывают раздражение чувствительных нервных окончаний, которые находятся в коже. С них нервный импульс поступает в центральную нервную систему и воспринимается мозгом как зуд. | Зуд появляется одновременно с пятнами на коже. Он беспокоит больных вплоть до образования корочек. Зуд усиливается в ночные часы, когда меньше отвлекающих факторов. |
| Высыпания на слизистой рта | В клетках слизистых оболочек происходят те же процессы, что и в коже. | Высыпания появляются одновременно с сыпью на коже. На слизистой десен, небных дужек и мягком небе образуются красные пятнышки 3-5 мм. Со временем из пятна формируются узелки, а затем пузырьки. Через несколько часов на их месте появляются язвочки (афты), покрытые бело-желтым налетом. Язвочки вызывают сильную болезненность. Аналогичные высыпания появляются на слизистой оболочке влагалища у женщин. Они вызывают сильный зуд и дискомфорт. 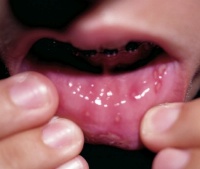 |
Выделяют несколько классификаций ветрянки
1. По тяжести течения
- Легкая форма у 7-10% больных. Температура повышается до 38 градусов. Общее состояние удовлетворительное. Количество высыпаний умеренное.
- Среднетяжелая форма у 80%. Температура 38-39 градусов. Выраженная интоксикация – слабость, тошнота, рвота, ломота в мышцах и суставах. Высыпания обильные, сопровождаются сильным зудом.
- Тяжелая форма у 10%. Температура 39-40 градусов. Общее состояние тяжелое, сильная слабость, многократная рвота, головная боль. Высыпания могут покрывать всю поверхность кожи. Развиваются различные осложнения. В тяжелой форме выделяют несколько вариантов течения:
- Геморрагическая форма. Встречается редко у больных с ослабленным иммунитетом, у которых ранее наблюдались геморрагические заболевания – поражения кровеносных сосудов: геморрагический диатез, васкулиты, тромбоцитопатии, нарушения свертываемости крови. Сопровождается развитием геморрагической сыпи (мелких кровоизлияний), гематом, синяков, кровоточивости десен, кишечных кровотечений.
- Буллезная форма. Одновременно с типичными везикулами на коже появляются большие дряблые пузыри – буллы. Они заполнены мутноватым содержимым и имеют складчатую поверхность. На месте их разрешения остаются длительно не заживающие раны.
- Гангренозная форма. Встречается крайне редко у сильно истощенных больных, при несоблюдении правил гигиены и плохом уходе. Развивается при инфицировании папул и присоединении вторичной инфекции. Вокруг папул образуется черная кайма, состоящая из некротизированной отмершей ткани. Болезнь сопровождается сильным жаром и интоксикацией.
2. По типу течения болезни
- Типичная форма проявляется интоксикацией, лихорадкой, характерной сыпью.
- Атипичная форма имеет несколько вариантов течения.
- Рудиментарная форма – подъем температуры до 37,5, единичные элементы сыпи, которые могут иметь вид пятен или узелков. Болезнь часто проходит незамеченной.
- К атипичным относятся гангренозная, буллезная и геморрагическая формы, описанные выше.
- Генерализованная (висцеральная) форма связана с массовым поражением внутренних органов. Возникает у людей с ослабленным иммунитетом, когда вирус размножается в клетках внутренних органов. Проявляется болями в животе и пояснице, тяжелым поражением печени, почек и нервной системы, снижением артериального давления и частоты пульса.
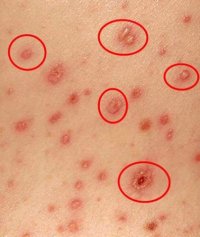
- Характерная сыпь, появившаяся на фоне повышенной температуры и ухудшения общего состояния;
- Периодические подсыпания, которые сопровождаются подъемом температуры;
- Ложный полиморфизм сыпи. На ограниченном участке кожи одновременно присутствуют различные элементы сыпи – пятна, узелки и пузырьки;
- Локализация сыпи на любом участке тела, кроме ладоней и подошв;
- Высыпания на слизистых рта, половых органах и конъюнктивах;
- Имел место контакт с больным ветрянкой.
После осмотра кожи и слизистых оболочек врач выслушивает состояние бронхов и легких, ощупывает живот, определяет размер печени. Обследование позволяет своевременно выявить наличие осложнений. В большинстве случаев в других исследованиях нет необходимости.
1.Общий анализ крови. Результат может быть в пределах нормы или свидетельствовать о воспалении – повышение СОЭ. Возможно увеличение уровня моноцитов и появление плазматических клеток.
2.Общийанализ мочи. Моча без изменений. Появление белка, эритроцитов и лейкоцитов свидетельствуют об осложнении со стороны почек.
3.Вирусоскопический метод:
- Содержимое везикул окрашивают методом серебрения и изучают под микроскопом.
- Выявление антигена методом иммунофлюоресценции. Материал для исследования – содержимое пузырьков и гнойников, корочки, слизь из афт во рту.
4.Вирусологические исследования – выявления возбудителя в тканях. Длительный метод, занимающий до 2-х недель. Из-за длительности и дороговизны в настоящее время не используется.
5.Серологический метод – выявление в крови иммуноглобулинов М и G – антител к вирусу варицелла-зостер, возбудителю ветрянки. Титр антител исследуют через 7-10 дней после начала заболевания. Повторное исследование проводят через 2-3 недели. Если количество антител возросло в 4 и более раз, это подтверждает диагноз «ветряная оспа».
В спорных случаях серологический и вирусоскопический методы позволяют отличить ветрянку от других заболеваний, имеющих схожие симптомы: опоясывающего герпеса, инфекции, вызванной вирусом Коксаки, везикулезного риккетсиоза, полиморфной экссудативной эритемы.
Ветрянка: диагностика, лабораторные исследования (иммунологический метод, иммунофлюоресценция, иммуноферментативный анализ, ПЦР), как отличить ветряную оспу от краснухи — видео
Допускается лечение ветрянки у взрослых на дому. При этом важно строго соблюдать постельный режим, правила личной гигиены и рекомендации врача.
Показания к госпитализации при ветряной оспе:
- развитие осложнений;
- тяжелая форма течения болезни;
- невозможность изолировать больного.
| Группа препаратов | Механизм лечебного действия | Представители | Способ применения |
| Противовирусные препараты | Угнетают образование ДНК, необходимых для размножения вируса ветряной оспы. | Ацикловир | Принимают внутрь, по 800 мг 4 раза в день в течение 7-10 суток. Внутривенно капельно при тяжелых формах по 5-10 мг/кг каждые 8 часов. Продолжительность лечения 5-10 дней. |
| Фамцикловир | По 500 мг внутрь 3 раза в день. Длительность приема 7-10 суток. | ||
| Валацикловир | По 1 г внутрь 3 раза в день в течение 7-10 суток. | ||
| Антигистаминные препараты | Н1-блокаторы уменьшают развитие аллергических реакций и проницаемость сосудов. Оказывают противозудное, успокаивающее и снотворное действие. | Тавегил | По 1 таблетке утром и вечером. При сильном зуде доза может быть увеличена до 4-х таблеток в сутки. |
| Хлоропирамин (Супрастин) | По 1 таблетке (25 мг) 3-4 раза в сутки. Принимают до образования корочек на всех высыпаниях. | ||
| Жаропонижающие средства | Применяют при температуре свыше 38,5°С. Препараты нормализуют температуру и уменьшают воспалительный процесс. | Панадол | Внутрь по 1 таблетке 3 раза в день после еды. |
| Ибупрофен | Внутрь по 400-600 мг 3-4 раза в день. Принимают после еды с достаточным количеством жидкости. | ||
| Антибиотики широкого спектра действия | Назначают при гнойных осложнениях и образованиях пустул. Останавливают бактериальную инфекцию и предотвращают появление оспин. | Оксациллин | Инъекционно внутримышечно по 1,0 г 4-6 раз в день 7 дней. |
| Цефазолин | Внутримышечно по 1,0 г 3 раза в день. Курс 7-10 дней. | ||
| Дезинтоксикационные средства | Растворы для внутривенного введения. Снижают концентрацию вирусных токсинов, способствуют их выведению, улучшают циркуляцию крови. Назначаются при тяжелых формах. | 5% раствор глюкозы | Внутривенно капельно по 1000-1500 мл в сутки. |
| Реополиглюкин | Внутривенно капельно по 1000 мл в сутки. | ||
| Специфический иммуноглобулин против вируса Varicella Zoster | Иммуноглобулины к вирусу Varicella Zoster, выделенные из сыворотки крови переболевшего человека. Антитела связывают возбудитель болезни, облегчая ее течение и ускоряя выздоровление. | Зостевир | Вводят внутримышечно 1 раз в день. Дозировка препарата 1,5-3 мл рассчитывается исходя из характера поражений. |
Самолечение при ветрянке недопустимо! Все лекарственные средства назначает врач.
Народные средства для лечения ветрянки не воздействуют на вирус. Они стимулируют иммунитет, повышают тонус организма и способствуют выведению токсинов. Ванны с добавлением лекарственных трав подсушивают высыпания и уменьшают зуд.
Средства для внутреннего применения:
- Сбор 1: плоды малины, анис, липовый цвет, кора ивы. Все ингредиенты измельчают и смешивают в равных пропорциях. 2 ст. л. ложки сбора заливают 0,5 литра горячей воды. Дают настояться в течение 30 мин. Принимают небольшими порциями в течение дня.
- Сбор 2: череда, календула, цветки ромашки. Смешивают в равных пропорциях. 6 ложек сбора заливают литром воды. Доводят до кипения, настаивают 30 минут. Принимают по 100 мл 4-5 раз в день.
- Раствор мумие. 10 г мумие растворяют в 100 мл воды комнатной температуры. Принимают утром, перед завтраком. Средство укрепляет иммунитет, стимулирует регенерацию кожи и оказывает антибактериальное действие.
Ванны:
- Цветки ромашки. 100 г цветков заливают 3-мя литрами воды, через 15 минут доводят до кипения, затем дают настояться 30 минут. Добавляют в воду для ванны. По желанию можно добавить 5-10 капель масла чайного дерева. Такая ванна избавляет от зуда, уменьшает вероятность гнойного воспаления кожи, успокаивает нервную систему.
- Отвар овса. 1 кг овса проваривают в 5-ти литрах воды в течение 30 мин. Такую ванну принимают для уменьшения зуда на ночь или каждые 4 часа. Каждый раз требуется готовить свежий отвар.
Ветряная оспа сопровождается высокой температурой и отравлением вирусными токсинами. У больных увеличивается затраты энергии и распад белка, угнетается функция пищеварительных желез и органов ЖКТ. Диета при ветрянке учитывает эти изменения и обеспечивает достаточное поступление энергетических веществ, воды и витаминов.
Питание больных должно быть разнообразным по составу. Пища дается в протертом и полужидком виде, особенно при поражении слизистой оболочки рта и глотки.
При ветрянке рекомендованы:
- слабые мясные и рыбные бульоны;
- котлеты и тефтели на пару;
- слизистые протертые супы;
- пюре или икра из овощей;
- кефир, йогурт и другие кисломолочные продукты;
- творог со сметаной, творожное суфле;
- взбитое яйцо или омлет на пару;
- не жесткие ягоды и фрукты, муссы, пюре и соки из них;
- соки с мякотью, некрепкий чай с лимоном или молоком, отвар шиповника.
После того, как восстановится слизистая ротовой полости и нормализуется температура, можно вернуться к обычному питанию.
До выздоровления необходимо соблюдать питьевой режим, особенно больным, принимающим ацикловир и другие противовирусные препараты. Воду можно пить в чистом виде или в виде компотов из сухофруктов и чая.
Частота развития осложнений ветрянки у взрослых в несколько раз выше, чем у детей. Последствия обнаруживаются у 30% больных и требуют применения антибиотиков.
- Бактериальная суперинфекция кожи, вызванная стрептококками и стафилококками – наиболее частое осложнение. На месте везикул формируются многочисленные фурункулы, абсцессы и флегмоны. Больные нуждаются в хирургическом лечении.
- Ветряночная пневмония – воспаление легких, вызванное вирусным поражением легочной ткани и формированием бактериальных инфильтратов. Развивается в 20-30% случаев. Характеризуется повышением температуры, кашлем, одышкой, болью в груди.
- Поражение внутренних органов. Вирус размножается в клетках внутренних органов: селезенки, поджелудочной железы, печени, легких, сердца. Характерно поражение сразу нескольких органов. На 3-5-й день болезни состояние больного значительно ухудшается, возникают сильные боли в животе. Летальность до 15%.
- Поражения центральной нервной системы. Проявляется через 21 день после начала болезни. Характеризуется поражением мозжечка, что проявляется нарушением равновесия, которое особенно заметно при смене положения тела, дрожанием конечностей, нистагмом (неконтролируемыми движениями глазных яблок). Также характерен энцефалит диффузного характера, неврологические последствия которого сохраняются длительное время. Проявления – головная боль, спутанность сознания и психические нарушения, тошнота, рвота, эпилептические припадки.
- Гепатит. Поражение печени – редкое осложнение ветрянки. Преимущественно развивается у больных с иммунодефицитом. Имеет высокую летальность.
- Люди, которые готовятся к трансплантации органов.
- Склонные к тяжелому течению ветряной оспы – геморрагические болезни, снижение иммунитета, возраст старше 50 лет.
- Пациенты из группы высокого риска заболевания. К ним относят:
- больных лейкозом;
- получающих иммуносупрессивную терапию (включая глюкокортикостероиды);
- пациентов со злокачественными опухолями;
- людей с тяжелыми хроническими патологиями – бронхиальная астма, коллагенозы, аутоиммунные заболевания, хроническая почечная недостаточность.
- Люди, которые находятся в близком контакте с пациентами из группы высокого риска заболевания – родственники, члены семьи.
- Медицинский персонал, особенно работающий в инфекционных отделениях.
- Работники дошкольных учебных заведений.
- Военнослужащие.
Вакцинация живыми вакцинами противопоказана:
- беременным;
- онкологическим больным;
- людям, страдающим СПИДом и первичными иммунодефицитными состояниями;
- получающим иммуноподавляющую терапию;
- при гиперчувствительности к компонентам вакцины и неомицину.
Для прививок от ветрянки взрослым используют специфический иммуноглобулин и живую вакцину.
Активная иммунизация против ветряной оспы – введение вакцины на основе живого ослабленного вируса Varicella Zoster. Обработанный специальным образом возбудитель вызывает легкую бессимптомную форму ветрянки. После этого происходит выработка специфических иммуноглобулинов, которые остаются в крови, обеспечивая длительный иммунитет.
- Окавакс – вакцина против ветрянки японского производства. Вводят однократно подкожно в дельтовидную мышцу. Препарат разрешен детям с 12-ти месячного возраста и взрослым. Подходит для экстренной профилактики в первые 72 часа после контакта с больным.
- Варилрикс – вакцина бельгийского производства. Препарат вводят подкожно в дельтовидную мышцу. Взрослым вакцину вводят 2-кратно: первую дозу в назначенный день, а вторую через 4-6 недель. Разрешен взрослым и детям с 9-месячного возраста. Подходит для экстренной профилактики в течение первых 96 часов после контакта.
Пассивная иммунизация против ветряной оспы – введение донорских антител против возбудителя ветрянки. Их получают с плазмы крови реконвалесцента (переболевшего ветрянкой). Антитела (IgG) нейтрализуют вирус, который уже присутствует в организме. Препарат не содержит самого вируса и не обеспечивает длительный иммунитет, в отличие от живых вакцин.
- Зостевир – препарат, содержащий иммуноглобулин против вируса ветряной оспы. Иммуноглобулин против вируса Varicella Zoster может использоваться для лечения и экстренной профилактики после контакта с больным. Разрешен для применения с первого дня жизни, а также беременным женщинам и кормящим матерям.
Определить наличие иммунитета к ветряной оспе помогает анализ крови на обнаружение антител к вирусу Варицелла-Зостер. Результата придется ожидать 6 дней. Положительный результат анализа говорит о том, что у человека уже есть иммунитет против ветряной оспы, и он не нуждается в прививке.
Повторная ветрянка у взрослых возможна, особенно у людей с ослабленным иммунитетом. Как правило, повторное заболевание протекает в более легкой форме.
Повторная ветрянка возникает у некоторых категорий:
- У людей с ослабленным иммунитетом. Такое состояние может возникнуть при длительном приеме антибиотиков, кортикостероидов, иммунодепрессантов;
- Прошедших курсы химиотерапии;
- Перенесших тяжелые эмоциональные потрясения;
- У людей с заболеваниями органов пищеварения и глубокими нарушениями питания.
Иногда повторной ветрянкой у взрослых называют опоясывающий лишай. Это заболевание вызывается вирусом, который остался в спинномозговых узлах после первого заражения ветряной оспой.
В редких случаях возможна ветрянка без температуры. Это так называемая стертая или абортивная форма.
Симптомы стертой формы:
- Легкое недомогание – слабость, снижение аппетита;
- Единичные элементы сыпи – несколько красных пятен и узелков, которые обычно не превращаются в пузырьки.
Причины ветрянки без температуры:
- Ослабленный иммунитет. Вирусы и продукты их распада не вызывают адекватный иммунный ответ.
- Ветрянка, перенесенная в раннем возрасте (до года). В таком случае ветрянка у взрослого человека считается повторной. В его крови присутствует незначительное количество антител, которые не дают вирусу активно размножаться и вызвать лихорадку.
- Прием препаратов, снижающих температуру. При первых симптомах ухудшения состояния многие занимаются самолечением и принимают препараты, содержащие парацетамол. Таким образом, они сбивают температуру, и картина болезни искажается.
Длительность неосложненной ветрянки у взрослых 9 дней с момента появления первых признаков. После этого врач может закрыть больничный лист.
На практике у 90% больных болезнь длится 10-14 дней:
- продромальный период (без сыпи) – 2-3 дня;
- период появления новых высыпаний – 3-4 дня;
- период образования корочек – 5 дней (с момента появления последних высыпаний).
Только после того, как последняя везикула покрылась корочкой, больной считается не заразным. Кожа полностью очистится от корочек через 2-4 недели.

Шрамы появляются, когда в пузырек попадают бактерии и развивается гнойное воспаление. В этом случае происходит расплавление глубоких слоев кожи. После отпадания корочки под ней обнаруживается углубление с неровными краями – оспина. В дальнейшем «ямка» остается, но выравнивается по цвету с окружающей кожей.
Как предотвратить появление шрамов после ветрянки?
- Соблюдение правил гигиены – регулярная смена белья, душ;
- Обработка сыпи антисептиками – зеленкой, фукорцином;
- Назначение антибиотиков широкого спектра при появлении первых пустул.
Что делать, если появились шрамы после ветрянки?
- Мази и гели для лечения рубцов. 2-3 раза в сутки втирают в рубец небольшое количество геля. При застарелых шрамах гель наносят под повязку на ночь. Курс лечения может занять от 1-го месяца до года. Для лечения используются:
- Контрактубекс;
- Альдара;
- Дерматикс;
- Келофибраза;
- Скаргуард.
- Введение под кожу коллагена. Вещество заполняет дефект кожи и стимулирует образование соединительных волокон.
- Химическийпилингс использованием фенола. Под воздействием агрессивных химических веществ удаляется ороговевший слой эпидермиса и дермы. После восстановления эпидермиса (занимает до 2-х недель) кожа приобретает гладкость.
- Лазерная шлифовка кожи. Сфокусированный лазерный луч проникает в поверхностные слои дермы и нагревает их, выпаривая воду. После регенерации клеток кожи ее поверхность выравнивается. Внимание: лечение углекислотным лазером может вызвать появление гипертрофического келоидного рубца, возвышающегося над кожей. Поэтому используется эрбиевый или карбондиоксидный лазер.
- Микродермабразия – механическая шлифовка кожи частицами твердого вещества (алмаза). В результате микротравм активизируется выработка коллагена. Процедура позволяет выровнять рельеф кожи и сделать рубцы менее заметными.
Автор: Исаева А.Д. Практикующий врач 2-й категории
источник