Доброго времени суток, уважаемые читатели! В некоторых случаях при ветрянке назначается иммуноглобулин. Хотите знать, в каких?
Это серьезный препарат, обладающий широким перечнем противопоказаний. Хочу подробно рассказать о нем и его применении для лечения вирусного заболевания. Приятного чтения!
Это лекарство сконструировано на основе белка, который производят разнотипные клеточки нашего организма. Оно помогает нашему иммунитету справляться с серьезными недугами, если он ослаблен. Иммуноглобулин действует так:
- облегчает течение инфекционных и вирусных заболеваний;
- снижает продолжительность болезни;
- ускоряет процесс формирования иммунитета к вирусам.
Медикамент производится из крови здоровых людей. Его основу тщательно перерабатывают особым образом и насыщают специальными веществами-помощниками, способными восполнить спектр природных антител.
Основных свойств у препарата два:
В своем составе он содержит большое количество антител, нейтрализующих вирус ветряной оспы. Кроме того, лекарство пополняет недостаток IgG антител в организме.
Благодаря этому он понижает риск возникновения вирусного заболевания у детей и взрослых с иммунодефицитом (первичным либо вторичным). Проще говоря, препарат восполняет запас природных антител к данному заболеванию в человеческом организме.
Иммуноглобулин имеет высокую цену, варьирующуюся от 1000 до 1500 руб. Она обусловлена высокой эффективностью. При внутреннем применении (применяется только внутренне) препарат усваивается полноценно и приобретает 100-процентную биодоступность.
Как вы уже могли догадаться, зачастую препарат назначают против ветряной оспы. В целом, его можно применять в любых случаях, если необходимо восполнить или заместить природные антитела. Кроме того, его применяют для профилактики вирусных инфекций при:
- пересадке костного мозга;
- агаммаглобулинемии;
- первичном и вторичном иммунодефицитах;
- лимфолейкозе в хронической форме;
- СПИДе у детей.
Как вы думаете, как применяется такой медикамент? Конечно же, его вводят уколом. Так его действие наступает быстрее и становится более сильным. Существует несколько способов внутреннего введения иммуноглобулина, прописанных в инструкции:
- внутривенно
- капельным методом;
- внутримышечно.
Дозировка назначается строго индивидуально с учетом многих особенностей заболевшего, таких как переносимость составляющих препарата, состояние иммунной системы, стадия и степень недуга.
В некоторых случаях лекарство назначается беременным. В каких? Например, вынашивающая ребеночка женщина на поздних сроках заражается ветряной оспой.
Первым делом врачи стараются задержать роды на пять-семь суток. Если это невозможно, то беременной и ребеночку сразу после родов назначается инъекция специфического медикамента.
В вышеописанной ситуации препарат не сможет предотвратить болезнь у новорожденного, но сможет уменьшить ее влияние и, следовательно, защитить ребеночка от смерти.
В прошлых статьях на данном сайте вы можете найти информацию о том, чем грозит младенцу ветрянка. Прочитав ее, вы поймете, что инъекция иммуноглобулина иногда является единственным шансом вылечиться без последствий.
Купить препарат можно через интернет, что очень удобно. Поверьте, цена полностью оправдывает качество и эффективность медикамента.
Если инъекцирование проводилось правильно, то побочных эффектов возникнуть не должно. Они могут появиться через несколько дней и даже недель после введения лекарства.
Самые распространенные побочные эффекты, которые проявляются через час после введения, выглядят так:
- гриппоподобный синдром;
- озноб;
- слабость в теле;
- скачки температуры.
Кожа в области прививки может краснеть, напухать, становиться твердой и чесаться. Это местные аллергические реакции, свидетельствующие об индивидуальной непереносимости. Они проходят самостоятельно и не требуют медицинской помощи.
Чтобы побочных эффектов после введения не возникло, рекомендую ознакомиться с перечнем противопоказаний перед тем, как проводить инъекцирование.
- чрезмерная чувствительность к человеческим иммуноглобулинам;
- дефицит IgA из-за наличия антител к нему;
- почечная острая или хроническая недостаточность;
- сильная аллергия на различные провокаторы;
- сахарный диабет;
- угроза анафилактического шока на препараты крови.
О таком лекарстве отзывы преимущественно положительные. Его действие узконаправленное, поэтому он справляется со своей задачей быстро и всегда полноценно.
Назначили после родов инъекции и мне и ребенку. Заболела ветрянкой в конце последней недели беременности. Ребенок родился с врожденным вирусным заболеванием, которое протекало в тяжелой форме. К счастью, после инъекции и лечения в клинике все закончилось успешно. Малыш выздоровел без осложнений.
Во время беременности заразилась болезнью от дочери. Назначили капельницу с иммуноглобулином. К счастью, не заболела, так как вовремя лечилась. С ребеночком тоже все в порядке.
На этом я завершаю статью об иммуноглобулине.
К слову, медики часто называют данную инъекцию попросту «ИГ». Поэтому если в направлении вам указали такие символы, знайте, что это препарат, о котором вы только что прочитали.
Надеюсь, статья была интересной и познавательной. Прочитанной информацией вы можете делиться в социальных сетях со своими друзьями. Если вам приятно находиться на данном сайте, то подпишитесь на его обновления, которые не заставляют себя долго ждать. До новых встреч и всего вам доброго!
Автор статьи: Анна Дербенева (врач-дерматолог)
Дата публикации: 30-05-2016
источник
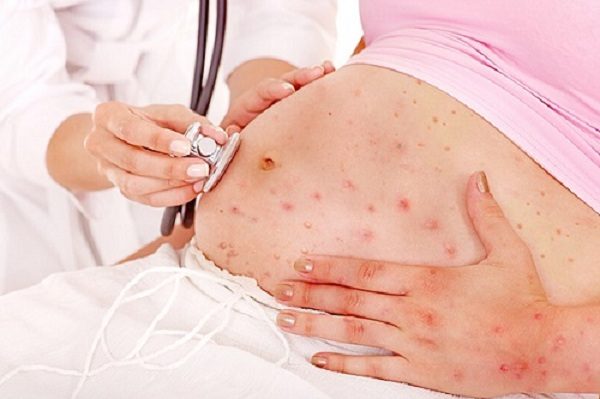
В 90% случаев ветрянка – детская болезнь. В раннем возрасте она проходит легче, без осложнений. Если же человек заразился уже будучи взрослым, болезнь может проявить все свои коварные стороны.
Стоит ли говорить, что в период беременности ветрянка — это не просто нежелательное заболевание, а реальная угроза здоровому протеканию беременности (в частности, на поздних сроках).
Ветряная оспа (так правильно называть ветрянку) – это инфекционное заболевание с высоким индексом контагиозности. Это значит, что ветрянкой очень просто заразиться.
Пусть заражения ветрянкой действительно очень прост. Общаясь с зараженным человеком, можно самому заболеть. Болезнь передаётся при кашле и чихании. Некоторое время болезнь протекает в скрытой форме: человек ещё не подозревает о том, что заражён, при этом сам может быть переносчиком инфекции. Инфекционный период начинается за два дня до возникновения первых симптомов.

Итак, при простом общении с больным человеком (пусть даже его болезнь ещё протекает в скрытой форме), другой человек может заразиться от него ветрянкой. И уж тем более ускоряет процесс заражения чихание и кашель.
Если вы пили или ели из посуды больного, вытирались его полотенцем, спали на его подушке – вы не заразитесь.
Каким должен быть нормальный уровень гемоглобина при беременности?
О симптомах анемии при беременности проинформирует эта статья.
Предвидеть эту болезнь практически нельзя. Возникает она, можно сказать, внезапно.
Самые главные симптомы ветряной оспы – сыпь и повышение температуры. Взрослый человек может даже и не сразу обратить внимание на небольшие красноватые узелки на лице, у зоны волос. Потом пятнышки эти начнут возвышаться над поверхностью кожи, постепенно превращаясь в прозрачные прыщики.
- высокая температура;
- озноб;
- потеря аппетита;
- головная боль;
- зуд в области высыпаний.
Температура может быть очень высокой, переходить в лихорадку.

За день-два до появления сыпи возможно появление следующих признаков болезни:
- боль в суставах;
- слабость и недомогание;
- повышение температуры.
У детей, к слову, эти признаки выражены слабо (могут вообще отсутствовать), а вот взрослым приходится тяжелее. Чем больше сыпи на теле взрослого человека, тем сильнее мучает его зуд. Но переживать, что после этой сыпи останутся рубцы, не стоит. Она развивается на верхних слоях кожи.
Повышенная температура держится обычно от трёх дней до недели, а высыпания могут появиться за два дня, а могут образовываться в течение девяти дней.
Каковы признаки пиелонефрита при беременности? Спросим у доктора!
Чем опасен цитомегаловирус при планировании беременности? Можно узнать из этой статьи.
Ветрянка у беременной протекает так же, как у всех взрослых людей. Сама беременность не является фактором риска, осложнений и прочего.
Изменяется только схема лечения, поэтому переживания, что болезнь будет проходить значительно тяжелее, беспочвенны. Есть, конечно, случаи, когда беременная подвержена возникновению вторичной инфекции, но случается это достаточно редко.
На ранних сроках заражение ветрянкой может быть опасным: не исключены задержка развития плодов, возникновения пороков развития у ребёнка. Но пугаться и паниковать не стоит: только в 1% случаев действительно возникают серьёзные пороки развития. Нельзя сравнивать опасность ветрянки и краснухи при беременности, заражение последней болезнью в разы рискованнее для плода.
На сроке от 20 до 36 недель рисков для малыша практически нет. А если в качестве лечения применяется специфический иммуноглобулин, всякие риски практически исчезают.
А вот ветрянка, возникшая на последних неделях беременности, действительно опасна. В каждом втором случае инфекция передаётся малышу, но и часть антител мамы он тоже получает.

Чтобы снизить риск возникновения патологий в развитии плода, беременной женщине, вероятно, введут специфический иммуноглобулин. Лечение самой ветрянки, скорее всего, будет проходить с помощью приёма лекарства Ацикловир (отлично снимает зуд), а также каламиновых примочек.
Полезная информация о том, когда рассасываются швы после родов — в этой статье.
Сколько длится беременность у женщин? Читайте — здесь.
Здесь действуют простые правила:
- Если беременность уже наступила, прививку делать нельзя. Дабы защититься от этой болезни, вакцинацию лучше сделать после рождения ребёнка.
- Если вы планируете беременность, и знаете, что ветрянкой никогда не болели, имеет смысл сделать прививку. Но тогда зачатие лучше отсрочить на три месяца после вакцинации.
- После сделанной прививки избегайте контакта с теми, кто ещё не болел ветрянкой, ведь высыпания могут появиться и после вакцинации. А это значит, что вы сами являетесь источником заражения.
- Если женщина не помнит, болела ли она ветрянкой в детстве, можно сделать специальный анализ крови на наличие антител к этому вирусу. Тогда будет ясно, делать вакцинацию или нет.

Как мы говорили, безопасности ради, стоит планировать малыша по истечению трёх месяцев после вакцинации, но прерывать беременность в другом случае, конечно, не стоит.
По этому поводу тоже переживать не стоит, особенно, если после болезни прошло больше месяца. Антитела к вирусу в вашем организме выработаны, а значит, вы застрахованы от нового заражения.
Есть много мифов, что беременные могут снова заболеть ветряной оспой на фоне ослабленного иммунитета, но это совершенная глупость. Повторимся ещё раз: беременность – не показание к возникновению осложнённой формы ветрянки, и тем более, повторно возникшего заболевания.
Часто спрашивают: как без теста на беременность определить, что ты беременна? Ваш вопрос — наш ответ.
Как сделать клизму перед родами? Узнаем из этой статьи.
Ветряной оспой во время беременности может заразиться женщина, которая до того не болела этой болезнью. 90% случаев ветрянки приходится на детские годы, многие женщины даже не помнят, что уже болели ветряной оспой.
Опасна ветрянка на ранних сроках беременности, как и другие инфекционные болезни, она может повлиять на течение беременности в этот период. Но риск развития пороков у плода даже в этом случае очень мал.
Серьёзная угроза здоровью малыша – ветрянка на последних неделях беременности. В 50% случаев заражается малыш от мамы, болезнь эту новорожденные переносят тяжело. Врачи стараются отсрочить дату родов до выздоровления мамы, если это возможно.
Введение специфического иммуноглобулина беременной – одна из мер лечения женщины от ветрянки.
Делать прививку от ветряной оспы в период беременности нельзя!
И после перенесённой болезни, и после вакцинации можно приступать к зачатию малыша. Антитела уже выработаны, не заразитесь ни вы, ни ребёнок. Но после вакцины подождать с зачатием лучше 3 месяца.
Сама беременная женщина болеет ветрянкой так же, как и все обычные (то есть небеременные) люди, риск осложнений мал.
источник
Ветрянка является одним из распространённых вирусных заболеваний, которое легко передается воздушно-капельным путем. Самое неприятное то, что ветряная оспа доставляет огромный дискомфорт, тело покрывается пузырьками, которые вызывают нестерпимый зуд.
Тяжелее всего переносят взрослые, инфицирование сопровождается сильной головной болью и значительным повышением температуры тела. Поэтому необходимо поддерживать иммунитет, чтобы помочь организму в борьбе с вирусом. Одним из распространенных способов является иммуноглобулин от ветрянки. Он способен уменьшить симптоматику, и ускорить процесс выздоровления.
Иммуноглобулин – особая клетка в крови, отвечающая за поддержание иммунной системы человека. Основа — белок, производимый разнотипными клетками человеческого организма. Иммуноглобулин против ветрянки применим благодаря наличию в его составе большого количества антител, способных нейтрализовать вирус ветряной оспы и восполнять недостаток IgG антител в организме, снижающих риск развития вирусных болезней.
Основные особенности лекарства:
- Безвредность для организма.
- Специфичность, суть которой – нейтрализация исключительно возбудителя болезни (инфекции, вируса).
- Проникновение во все части и клетки для борьбы с вредоносными бактериями.
- Для противостояния антигенам требуется минимальная концентрация.
Это лекарство сконструировано на основе белка, который производят разнотипные клеточки нашего организма. Оно помогает нашему иммунитету справляться с серьезными недугами, если он ослаблен. Иммуноглобулин действует так:
- облегчает течение инфекционных и вирусных заболеваний;
- снижает продолжительность болезни;
- ускоряет процесс формирования иммунитета к вирусам.
Медикамент производится из крови здоровых людей. Его основу тщательно перерабатывают особым образом и насыщают специальными веществами-помощниками, способными восполнить спектр природных антител.
Основных свойств у препарата два:
- иммуномодулирующее;
- иммуностимулирующее.

В своем составе он содержит большое количество антител, нейтрализующих вирус ветряной оспы. Кроме того, лекарство пополняет недостаток IgG антител в организме.
Благодаря этому он понижает риск возникновения вирусного заболевания у детей и взрослых с иммунодефицитом (первичным либо вторичным). Проще говоря, препарат восполняет запас природных антител к данному заболеванию в человеческом организме.
Иммуноглобулин имеет высокую цену, варьирующуюся от 1000 до 1500 руб. Она обусловлена высокой эффективностью. При внутреннем применении (применяется только внутренне) препарат усваивается полноценно и приобретает 100-процентную биодоступность.
Иммуноглобулин вводиться уколом, что делает эффект его использования более быстрым и сильным. Допускается несколько способов внутреннего введения:
- внутримышечно;
- внутривенно;
- капельным методом.
Чтобы сдать анализ крови на ветрянку, никакая специфическая подготовка не нужна, достаточно соблюдать только общепринятые правила. Так, некоторые группы медикаментов, а также алкоголь и табак могут привести к искажению результатов теста. Женщины должны знать, что сдавать данный анализ во время месячных нежелательно.
Для получения более точных результатов лучше всего забор крови делать с утра, а перед этим стараться избегать повышенных физических нагрузок и стрессов, а крайний прием пищи должен быть не менее, чем за 8 часов до посещения лаборатории.
Роспотребнадзор разработал санитарные правила, в которых впервые детально прописаны правила вакцинации и алгоритм действий врачей в случае возникновения очага ветряной оспы. В проекте детально прописаны мероприятия по предупреждению врожденной патологии среди беременных женщин, имевших контакт с заболевшим ветрянкой или опоясывающим лишаем.
Сейчас будущие мамы, оказавшиеся в такой ситуации, просто направляются на анализ на антитела к вирусу Varicella-zoster и информируются о последствиях, к которым может привести заболевание. А разработанные санитарные правила предполагают в случае необнаружения антител к вирусу введение беременной женщине иммуноглобулина (готовых защитных антител).
— Ветряночный иммуноглобулин используется для защиты женщины и ребенка во всем мире. Но в Российской Федерации такой препарат пока не зарегистрирован. Надеюсь, что к моменту выхода санитарных правил эта ситуация изменится, — рассказала «Известиям» руководитель отдела профилактики инфекционных заболеваний НИИ детских инфекций Сусанна Харит.
Однако иммуноглобулин не дает 100% гарантии, что ребенок не пострадает, отмечает Сусанна Харит. Поэтому было бы лучше, если бы будущие родители, не имеющие иммунитета к ветрянке, привились бы до зачатия ребенка.

— По статистике, даже в странах, где используется иммуноглобулин, инфицирование будущей мамы грозит новорожденному ветряной оспой. И в 50% случаев это заканчивается для ребенка летальным исходом, — отметила специалист.
Также в проекте документа СП говорится об активной иммунизации. То есть если в коллективе кто-то заболел ветрянкой или опоясывающим лишаем, то в качестве экстренной профилактики детям и взрослым, не имеющим иммунитета к этой инфекции, в течение 72 часов делают прививку от ветрянки.
Однако сейчас вакцина против ветряной оспы не входит в список обязательных прививок Национального календаря. Возможность бесплатно получить иммунитет от ветрянки есть только у жителей субъектов РФ, где возникала вспышка этой инфекции. Также существует несколько регионов, где за счет местных бюджетных средств создаются дополнительные программы по вакцинации определенных групп населения против ветряной оспы.
О возможности включения в 2019 году вакцинации против ветряной оспы в список обязательных прививок российского Национального календаря министр здравоохранения Вероника Скворцова заявила в ноябре прошлого года.
источник
Ветряная оспа, или ветрянка – наиболее распространенная детская болезнь. Иногда ею болеют и взрослые. Опасна ли ветрянка во время беременности?
Возбудитель ветряной оспы – varicella zoster virus – относится к семейству вирусов герпеса. Если он попадает в организм, то остается в нем навсегда. В дальнейшем, эта инфекция может реактивироваться, особенно если защитные силы организма ослабли. Однако при этом она проявится не в виде ветрянки, а в виде отдельного заболевания – опоясывающего лишая.
Как правило, ветряной оспой болеют лишь раз в жизни, но некоторые переносят это заболевание дважды. Виноват в этом сниженный иммунитет. В группу риска входят лица:
- С хроническими болезнями.
- Онкобольные.
- Принимающие иммуносупрессивную терапию (глюкокортикостероиды, цитостатики).
- Пациенты после пересадки органов.
- Беременные.
Какие могут быть последствия этой болезни для будущих мам?
Любая болезнь при беременности опасна. В первую очередь следует помнить о том, что возможности медикаментозного лечения в этот период весьма ограничены из-за возможного неблагоприятного воздействия на плод.
Но это не значит, что лечиться не нужно. При беременности, особенно во втором-третьем триместре иммунитет значительно ослабевает. Возрастает риск осложнений. И если без лекарств никак не обойтись, врач подберет наиболее безопасное из всех возможных.
Ветряная оспа – это болезнь, вызываемая вирусом. Такие возбудители в первую очередь опасны своим вероятным тератогенным действием, то есть способностью вызывать у плода разнообразные пороки развития. Также опасны для будущей матери и ребенка симптомы самого заболевания – например, лихорадка и обезвоживание.
Ветрянка чревата для будущей матери поражением дыхательной системы, что может даже привести к летальному исходу. Для плода эта болезнь грозит возникновением таких форм:
- Врожденной ветряной оспы.
- Неонатальной ветряной оспы.
В зависимости от триместра риск осложнений при беременности меняется.
Первый триместр – наиболее уязвимый период для будущего ребенка. Любое внешнее воздействие способно причинить ему вред, спровоцировав формирование врожденных уродств. Также часто неблагоприятные факторы приводят к прерыванию беременности на ранних сроках.
90% взрослых людей болели ветряной оспой в детстве и имеют к ней иммунитет. Но все же полностью исключить заражение при контакте с больным ребенком нельзя.
Какие осложнения могут возникнуть при заболевании ветрянкой в первом триместре? При беременности эта инфекция передается вертикально, то есть от матери к малышу. Заражение происходит трансплацентарно.
По данным многочисленных клинических наблюдений, ветряная оспа в первые 12 недель несколько увеличивает вероятность выкидыша, однако конкретных цифр врачи назвать не могут. В этот период беременность может прерываться по многим причинам.
Кроме того, считается, что вирус обладает тератогенным потенциалом. Однако вероятность этого действия намного меньше, чем, например, при краснухе.
Заболевание этой инфекцией в первом триместре может вызвать врожденную ветряную оспу у ребенка, последствия которой достаточно серьезны.
Синдром врожденной ветряной оспы относится к редким явлениям. Если рассматривать такую страну, как США, то даже там регистрируется не более 40 случаев этого заболевания в год. В Германии и Великобритании эта цифра не превышает 7, а в Канаде – 4–5 случаев.
В первом триместре риск возникновения этого синдрома у будущего ребенка составляет 0,4%. Для этого синдрома характерны следующие поражения:
- Головного мозга с развитием атрофии коры.
- Глаз (хориоретинит).
- Костей ног (частичное укорочение).
- Кожи.
Эти последствия инфекции серьезно сказываются на развитии и качестве жизни ребенка. Однако следует помнить, что вероятность их возникновения в первом триместре невысока.
Ветрянка при беременности во 2 триместре сохраняет свою опасность для плода. Вероятность возникновения врожденной формы в сроке до двадцати недель составляет около 2%. Если же экватор прошел, повреждающего действия вируса бояться не стоит.
Однако, по данным некоторых исследований, даже после двадцати недель беременности возможно отрицательное влияние вируса герпеса на центральную нервную систему плода. Но случается это крайне редко.
Если все же ветряная оспа приведет к поражению каких-либо систем малыша, это, как правило, легко выявляется при ультразвуковом исследовании.
Не стоит забывать о возможном отрицательном влиянии лихорадки на плод. Хотя во втором триместре ее влияние на развитие малыша не столь значимо, но все же высокая температура способна вызвать у него учащение сердцебиения и другие нежелательные эффекты.
Если значения термометра достигли 37,5°, необходимо принять жаропонижающее средство – парацетамол.
Вероятность врожденной ветряной оспы стремится к нулю в третьем триместре. Кроме того, в это время плод надежно защищен от любых внешних воздействий.
Ему не столь страшна лихорадка матери, как в первом или втором триместрах. И многие лекарственные препараты врачи разрешают применять при необходимости.
Однако именно в третьем триместре возникает такая форма, как «неонатальная ветряная оспа». Она чрезвычайно опасна для ребенка.
Будущей матери необходимо знать о такой патологии и в последний месяц беременности соблюдать осторожность в отношении контактов с маленькими детьми.
Неонатальная ветряная оспа считается крайне опасным для новорожденного состоянием. Возникает она в ситуации, когда заражение происходит за несколько дней до родов или непосредственно во время них.
Главная опасность неонатальной ветряной оспы заключается в обширном поражении нервной системы новорожденного ребенка. Не всегда организм способен справиться с этой инфекцией, и в некоторых случаях может наблюдаться даже летальный исход. Такой вариант называется молниеносной диссеминированной формой неонатальной ветряной оспы.
Но чаще встречается более легкое течение болезни, которое ничем не отличается от типичной ветрянки. Иногда инфицированные малыши рождаются без каких-либо внешних проявлений этой инфекции, однако со временем у них появляются симптомы герпеса.
Вероятность легкого течения повышается, если матери успевают ввести противоветряночный специфический иммуноглобулин. Эта мера не защитит малыша от заболевания, но предотвратит осложнения и фатальную форму.
Неонатальная ветряная оспа практически всегда развивается, если у матери за пять дней до родов или спустя два дня после них появились характерные для этой болезни симптомы. Связано это с тем, что женский организм не способен вырабатывать нужное количество антител за столь короткий период, и, тем более, они не успевают попасть к ребенку через плаценту.
Ветрянка опасна не только для плода. Организм взрослого человека намного тяжелее переносит встречу с этой инфекцией, чем дети. И вероятность летального исхода у них в 15 раз выше.
Чем старше женщина, тем выше риск осложнений при ветряной оспе. При беременности неблагоприятное течение болезни встречается значительно чаще. Связано это с неспособностью иммунитета защититься от вируса, и чем больше срок гестации, тем хуже прогноз.
Вирус ветряной оспы у беременных женщин часто поражает дыхательную систему с развитием воспаления легочной ткани – пневмонита. Это осложнение встречается у 5–10% будущих матерей по разным данным. Чаще всего оно наблюдается на четвертый день заболевания.
На течение и исход болезни влияют следующие факторы:
Чем больше вредных факторов в анамнезе будущей матери, тем хуже прогноз. В третьем триместре материнская смертность от ветрянки значительно возрастает (по сравнению с первым и вторым).
Как можно защититься от этой инфекции?
Поскольку ветряная оспа – это вирусная инфекция, ее проще предупредить, чем лечить. Кроме того, опасной эта болезнь становится еще до появления первых характерных симптомов – высыпаний в виде пузырьков.
За 1–2 дня до их формирования и распространения по телу женщина уже является заразной и передает вирус своему ребенку.
Среди всех мер профилактики в отношении ветряной оспы можно выделить основные:
- Избегание потенциально опасных контактов.
- Использование специальной вакцины.
- Введение противоветряночного иммуноглобулина после контакта с больным человеком.
Учитывая, что человек является заразным еще до того, как узнает о своей болезни, любой контакт можно считать потенциально опасным. Но это не значит, что беременная женщина все 9 месяцев должна провести в закрытом помещении. Ей просто следует знать, в каких ситуациях вероятность инфицирования повышается.
Ветрянкой в основном болеют дети, поэтому контактов с ними следует по возможности избегать. Речь идет о больших скоплениях детей в помещении. В этих условиях вероятность заражения значительно повышается уже после первого часа проведенного. Вместе с тем контакт на открытом воздухе намного реже приводит к развитию ветрянки, даже если ребенок был явно болен.
Следует ограничить общение с чужими детьми, если известно, что в их детском саду или школе карантин по ветрянке. Лучше выждать 21 день и убедиться, что они действительно здоровы.
Конечно, в отношении своего ребенка эти меры бесполезны. Однако можно снизить риск заражения вирусом, если не водить его в сад на период карантина.
Беременным женщинам нужно избегать контактов с людьми и детьми, которые жалуются на аллергию, потницу, укусы насекомых или непонятные высыпания. Ветряная оспа иногда протекает под такими масками и остается недиагностированнной.
Введение вакцины способно эффективно защитить будущую маму от заражения. Однако при беременности этого делать нельзя. Вакцинирование женщины даже за месяц до зачатия может вызвать синдром врожденной ветряной оспы. Именно поэтому заботиться о профилактике этой болезни необходимо хотя бы за 2–3 месяца до зачатия.
Однако, если женщина привилась от ветрянки, не подозревая о беременности, это не является показанием к прерыванию. В настоящее время зарегистрированных случаев врожденной ветряной оспы из-за ошибочного введения вакцины нет.
Вакцинирование показано лишь тогда, когда достоверно известно, что будущая мама не сталкивалась с этой инфекцией. В некоторых случаях болезнь может протекать бессимптомно, поэтому желательно на этапе планирования сдать кровь на IgG к этому вирусу. При отрицательном результате можно использовать введение вакцины как профилактическую меру.
Специфический противоветряночный иммуноглобулин используют, если у будущей мамы был контакт с заболевшим ветрянкой.
Ранее он вводился не позднее пятого дня после контакта. Однако в настоящее время доказано, что препарат сохраняет свою эффективность при введении в течение 10 дней.
Противоветряночный иммуноглобулин используют в двух ситуациях:
- При отрицательных IgG к ветрянке.
- При неизвестном статусе женщине.
Бывают ситуации, когда невозможно в короткие сроки определить антитела к вирусу ветряной оспы. В этом случае врач также имеет право ввести женщине противоветряночный иммуноглобулин с целью профилактики.
Как быть, если женщина в положении все же заразилась ветрянкой? Эта болезнь не является показанием к прерыванию беременности по медицинским показаниям.
Более того, обычно ветряная оспа не требует специфического лечения. Чаще всего достаточно жаропонижающих препаратов для купирования лихорадки.
Однако, если у будущей матери поражена дыхательная система, без лекарств не обойтись. В такой ситуации врач назначает ацикловир, который разрешен в этот период.
Ветрянка при беременности не приговор. Но лучше приложить все усилия, чтобы избежать заражения.
источник
Возбудителем ветряной оспы является вирус Varicella Zoster из семейства герпесвирусов. Этот же микроорганизм является виновником развития опоясывающего лишая. Инфекция передается воздушно-капельным и контактным путем. Источником инфекции может быть больной человек от начала инкубационного периода до отпадения корочек.
Восприимчивость к ветряной оспе совершенно уникальна и составляет практически 100%. Это значит, что каждый человек, столкнувшийся с этим вирусом, непременно заболеет. Человек становится заразным за 24 часа до появления первых проявлений болезни и остается таковым еще спустя 5 дней после исчезновения высыпаний на коже.
Ветряная оспа встречается преимущественно у детей и подростков. Во время беременности эта инфекция возникает крайне редко. Большинство женщин переносят заболевание в детском возрасте, и к моменту зачатия ребенка являются невосприимчивыми к этой инфекции. После выздоровления остается стойкий пожизненный иммунитет. Повторные случаи заражения ветряной оспой встречаются очень редко.
В связи с физиологическим снижением иммунитета во время гестации у части женщин развивается опоясывающий герпес – заболевание, также вызванное вирусом Varicella Zoster. При этой патологии на коже лица и туловища вдоль нервных стволов появляются мелкие пузырьки, заполненные прозрачным содержимым. Внешне высыпания напоминают пузырьки, появляющиеся при ветряной оспе. Опасность для будущей мамы при этом представляет не сама инфекция, а те осложнения, что возникают при заражении вирусом Varicella Zoster.
Инкубационный период при ветряной оспе составляет 21 день. Все это время женщина является носителем вируса, но еще не может заразить им других людей. Риск передачи заболевания возникает за 24 часа до появления первых симптомов болезни.
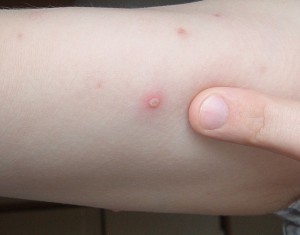
Ветряная оспа начинается остро с повышения температуры тела и появления признаков общей интоксикации организма (озноб, слабость, головная боль). У части женщин болезнь может протекать без лихорадки. Спустя 1-2 дня появляется сыпь на коже в виде мелких розовых пятен. Через несколько часов пятна превращаются в папулы и пузырьки, возвышающиеся над поверхностью кожи. Вокруг пузырьков образуется красная кайма. Спустя 2-3 дня пузырьки уменьшаются и подсыхают, покрываясь корочками. Через 2-3 недели корочки отпадают. После выздоровления при неосложненном течении болезни на коже не остается рубцов или шрамов.
Для ветряной оспы характерны периоды подсыпания. В течение нескольких дней появляются новые пятна, которые быстро превращаются в папулы и пузырьки. Одновременно на коже можно встретить несколько различных элементов сыпи.
На 1-3 день болезни сыпь появляется не только на коже, но и на слизистых оболочках. Пузырьки быстро вскрываются, образуя язвы с серовато-желтым дном. Заживают язвы в течение 3 дней, не оставляя после себя следов.
Лихорадка при ветряной оспе длится от 2 до 10 дней. Замечено, что в детском возрасте болезнь протекает значительно легче. У беременных женщин возможно длительное повышение температуры тела. Вероятность развития осложнений также значительно повышается с возрастом.
Ветряная оспа имеет доброкачественное течение. Осложнения при этом заболевании встречаются крайне редко и возникают преимущественно у людей со сниженным иммунитетом. Беременные женщины находятся в группе риска по развитию таких состояний:
- пиодермия (гнойное воспаление кожи);
- миокардит (поражение сердечной мышцы);
- менингит и энцефалит (инфицирование мозговых оболочек и головного мозга);
- лимфаденит (воспаление лимфатических узлов);
- пневмония.
У взрослых людей ветряночная пневмония встречается в 20% всех случаев заражения и связана с особенностями реагирования иммунной системы.
Максимальный риск для малыша представляет инфицирование вирусом ветряной оспы в I триместре беременности. У части новорожденных отмечаются такие пороки развития:
- рубцовые изменения на коже;
- недоразвитие пальцев;
- атрофия конечностей;
- пороки развития глаз (атрофия зрительного нерва и др.);
- поражение головного мозга (атрофия, микроцефалия и др.);
- поражение нервной системы, приводящее к развитию параличей и судорожного синдрома.
Несмотря на столь пугающий список, ветряная оспа не является показанием для прерывания беременности. Вероятность развития серьезных аномалий составляет от 0,5 до 5% при заражении до 14 недель беременности и не более 2% при инфицировании на сроке от 14 до 20 недель. После 20 недели беременности риска для плода практические нет.
Инфицирование на сроке после 20 недель беременности может привести к появлению неонатальной ветряной оспы. Заболевание протекает достаточно легко, поскольку вместе с инфекцией малыш получает от матери специфические антитела. Эти антитела помогают ребенку бороться с инфекцией сразу после рождения.
Тяжелое течение неонатальной оспы отмечается у детей, чьи матери заболели за 5-10 дней до родов. В этом случае в женском организме не успевают выработаться защитные антитела. Новорожденный не получает необходимой помощи иммунной системы. Развиваются серьезные осложнения, среди которых нужно отметить:
Как и любая инфекция, ветряная оспа может привести к развитию неспецифических осложнений беременности:
- самопроизвольный выкидыш на ранних сроках;
- преждевременные роды;
- многоводие;
- плацентарная недостаточность;
- задержка развития плода.
Для профилактики развития неонатальной ветряной оспы и других осложнений беременным женщинам вводится специфический иммуноглобулин. Препарат назначается будущим мамам, имевшим контакт с больным ветрянкой. Введение иммуноглобулина рекомендуется в том случае, если женщина никогда не болела ветряной оспой. Если будущая мама перенесла ветрянку в детстве, специфическая профилактика не проводится.
Специфический иммуноглобулин вводится не позднее 72 часов после контакта с больным ветряной оспы. При правильном использовании риск инфицирования плода снижается на 50%. Гарантировать 100% результат не возможно. Чем раньше был введен препарат, тем больше шансов на благополучный исход заболевания.
При подозрении на ветряную оспу женщине следует обратиться к врачу-терапевту или инфекционисту. Самолечение в данной ситуации не допустимо. На фоне физиологического снижения иммунитета риск развития осложнений во время беременности весьма высок, поэтому до полного выздоровления будущая мама должна находиться под присмотром врача.
При легком течении ветряной оспы терапия проводится амбулаторно. Назначаются специфические противовирусные препараты, способные справиться с возбудителем заболевания (ацикловир и его аналоги). Курс лечения составляет 10 дней. В I триместре беременности противовирусные препараты назначаются с большой осторожностью и только под контролем врача.
Для обработки высыпаний традиционно используется раствор бриллиантового зеленого или другой антисептик. Применение зеленки имеет и другой смысл. С помощью краски на коже помечаются все свежие высыпания. Таким образом можно без труда вычислить, когда прекратилось появление сыпи и высчитать промежуток, после которого женщина перестанет быть источником инфекции для окружающих людей.
При сильном зуде назначаются антигистаминные препараты. Если зуд не слишком выражен, от использования противоаллергических средств следует воздержаться. Антигистаминные препараты не могут считаться абсолютно безопасными для плода, особенно на ранних сроках его развития (до 14-16 недель).
Для снижения температуры тела используются противовоспалительные средства (НПВС) на основе парацетамола и ибупрофена. Снижать температуру ниже 38,5 °C не рекомендуется. С подобным состоянием организм справится самостоятельно без применения лекарственных средств. Следует помнить, что на ранних сроках беременности препараты из группы НПВС могут привести к выкидышу или формированию пороков развития плода, а на поздних стать причиной преждевременных родов.
Рождение ребенка через естественные родовые пути возможно при удовлетворительном состоянии матери и плода. Кесарево сечение проводится при наличии акушерских показаний, а также при тяжелом течении болезни. Операция проводится и при появлении массивных ветряночных высыпаний на половых органах с целью защиты плода от инфекции.
При подозрении на заражение ветрянкой накануне родов врачи пытаются отложить наступление родовой деятельности. С этой целью применяются препараты, снижающие тонус матки. Такой подход вполне оправдан. В течение 5-7 дней после развития инфекции в крови женщины появляются специфические антитела. Эти антитела передаются через плаценту плоду, защищая его от развития ветряной оспы и всех серьезных осложнений этого заболевания.
После родов женщины с активной фазой ветряной оспы изолируются в боксе. Новорожденному проводится профилактических курс противовирусных препаратов. За ребенком устанавливается наблюдение. При развитии ветряной оспы лечением малыша занимается инфекционист.
Для защиты от ветряной оспы разработана живая WZ-вакцина. Вакцинация рекомендуется женщинам, планирующим ребенка и не перенесшим ветрянку в детстве. После прививки беременность разрешается спустя 3 месяца. Во время беременности вакцинация не проводится.
источник
Ожидание ребёнка — приятный и волнительный процесс. В этот период женщина старается оберегать себя от возможных болезней. Однако это нелегко сделать, если старший ребёнок посещает детский сад или школу и в любой момент может принести домой какой-нибудь вирус, например, известную всем ветрянку. Насколько опасна такая инфекция при беременности? Как может влиять на здоровье плода?
Ветрянка (или ветряная оспа) – острое вирусное заболевание. Её вызывает микроорганизм варицелла-зостер, являющийся близким родственником вируса герпеса. Он боится открытых солнечных лучей, погибает от дезинфицирующих препаратов, однако хорошо сохраняется в сырости и холоде. Вирус распространяется воздушно-капельным путём, причём вместе с капельками слюны способен переноситься на приличные расстояния — до 20 метров.
Интересно, что в медицине ветрянка впервые описана итальянским врачом Г. Гвиди (Видиус) ещё в 16 столетии. Однако до середины 19 века болезнь расценивали как разновидность натуральной оспы. Термин же «ветрянка» был введён только в 1872 году в Венгрии.
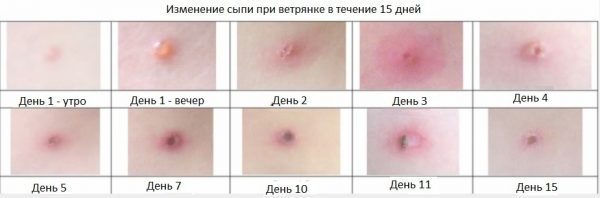
Заболевание проходит три этапа:
- Инкубационный период (скрытый) – от момента заражения (контакта с больным человеком) до начальных проявлений. У детей и взрослых до тридцатилетнего возраста он составляет примерно две недели, после 30 лет — может длиться до трёх недель.
- Продромальный период (или стадия «предвестников») – начинается за пару суток до образования первых папул.
- Период высыпания — непосредственно появление сыпи. Эта стадия длится 7–9 дней, после чего папулы подсыхают и исчезают.
Сыпь — главный признак ветрянки. Папулы на теле образуются хаотически (эпизодически — каждые два-три дня в течение первой недели после их обнаружения возникает их новая «волна», при этом старые и новые элементы сосуществуют одновременно), они не затрагивают внутренние кожные слои, при исчезновении не оставляют рубцов (если только сильно их не расчёсывать). Высыпания сопровождаются зудом, который может быть просто нестерпимым.
Вначале сыпь появляется на голове и лице, затем постепенно опускается ниже (туловище), конечности же она поражает реже.
Каждый элемент высыпания проходит ряд стадий:
- Папула — красный бугорок, который немного возвышается над кожей.
- Везикула. Бугорок наполняется серозной жидкостью.
- Пустула. Лопнувший пузырёк преобразуется в чешуйки и покрывается корочкой, которая со временем отваливается. Этот процесс ускоряет расчёсывание, хотя в результате него впоследствии могут оставаться рубцы (в ранку попадают бактерии).
Помимо главного наблюдаются и прочие признаки заболевания. Степень их проявления зависит от возраста и индивидуальных особенностей больного.
- Повышение температуры. У детей она, как правило, не превышает субфебрильных значений, у взрослых же может достигать 39° С. Этот симптом обычно на несколько дней опережает появление сыпи.
- Общее недомогание, головная боль, отсутствие аппетита.
- Иногда бывают незначительные боли в животе, которые длятся 1–2 дня после обнаружения инфекции.
Ветрянка — преимущественно детское заболевание. У взрослых она протекает, как правило, более тяжело (вот почему многие родители даже хотят, чтобы их маленький ребёнок заразился ветрянкой, и специально водят его в детский сад во время эпидемии). Количество волн высыпаний гораздо больше, их обратное развитие происходит позднее, чем у малышей, все остальные симптомы также выражены более явно (признаки интоксикации организма). Также довольно велика вероятность присоединения бактериальной инфекции и осложнений в виде пневмонии, артрита, ларингита, менингита и пр. (эти патологии начинаются с тошноты, рвоты, обмороков).
Однако бывают и исключения из правил. Автор этих строк сама заболела ветрянкой только в 29 лет после того, как отдала ребёнка в детский сад (очевидно, сказался контакт с детьми). На удивление, заболевание проходило в очень лёгкой форме: температура 38° С продержалась только сутки, после чего нормализовалась, а высыпаний было совсем немного (на лице их почти не было). Кстати, мой сын, которому на тот момент было почти три года, также заболел спустя две недели: и болезнь протекала у него гораздо тяжелее, чем у мамы: обильная сыпь по телу с сильным зудом, повышенная температура держалась несколько дней.
Если в детском возрасте ребёнок может не заболеть ветрянкой во время эпидемии в детском коллективе, то во взрослом возрасте контакт с носителем инфекции — это почти всегда заражение.
Само по себе «интересное положение» не усугубляет течение ветрянки, не приводит к росту осложнений у женщины: опасность в данном случае угрожает плоду. Ведь заболевание вызывает вирус, который попадая в кровь и ткани женского организма, способен проникнуть и через плаценту и оказать там своё пагубное влияние.
Беременные не так уж часто заражаются ветряной оспой (примерно 1 случай на 1000 человек). Однако если в семье есть маленькие дети или сама женщина является сотрудником детского дошкольного учреждения, то риск инфицирования возрастает многократно (конечно, если мама раньше не болела ветряной оспой).
Степень угрозы, которую несёт для плода ветрянка, во многом зависит от срока беременности.
На ранних сроках (примерно до 20 недель) осложнения для ребёнка составляют примерно 5%. В этот период опасна любая инфекция, ведь закладываются системы и органы будущего малыша. Плацента ещё окончательно формируется только к 20 неделе, поэтому не может защитить эмбрион от поражения. У него может развиться внутриутробная ветряная оспа, а это означает следующие последствия:
- Замирание беременности.
- Самопроизвольный выкидыш.
- Даже если эмбрион не погибнет, то у него потенциально могут возникнуть проблемы с развитием ЦНС, органов слуха, зрения, ЖКТ, мочевого пузыря, атрофия конечностей, рубцовые изменения на коже. В конечном итоге эти осложнения приведут к его гибели.
Ветрянка на раннем сроке беременности не является безоговорочным показанием для аборта, как это бывает, например, при краснухе. Ведь если не произошло самопроизвольного выкидыша или беременность не замерла, то, скорее всего, с эмбрионом всё в порядке.
После 20 недели риск несколько снижается (до 2%), поскольку плацента уже полностью сформирована и защищает малыша от негативных внешних воздействий. Осложнения могут возникнуть, если инфекционное заболевание у мамы имеет тяжёлую форму. Патологии могут быть следующие:
- Неправильное развитие костей и мышц.
- Рубцы на кожных покровах.
- Нарушения зрения.
- Врождённая пневмония.
- Неврологические нарушения.
Заболевшей ветрянкой женщине обязательно назначается УЗИ для определения пороков развития плода. При обнаружении у него тяжёлых патологий, врач обычно предлагает искусственно прервать беременность.
Также рекомендуются и другие исследования:
- Амниоцентез — это забор околоплодной жидкости. Процедура помогает выявить возможные генетические аномалии у ребёнка.
- Кордоцентез — взятие пуповинной крови у плода.
К концу беременности угроза серьёзнейших последствий ветрянки увеличивается. Заражение в третьем триместре опасно, если мама заболела ветряной оспой за 7–10 дней до родов. Риск заражения малыша при его рождении составляет примерно 50%. Детский организм ещё не выработал достаточно антител: иммунитет будет просто не в состоянии оказать сопротивление вирусу. Как следствие у ребёнка развивается врождённая ветрянка (неонатальная) с сопутствующими патологиями внутренних органов (энцефалит, поражения печени, дыхательных органов и пр.). Новорождённый даже может умереть вскоре после появления на свет (по статистике это 25% заражённых детей). 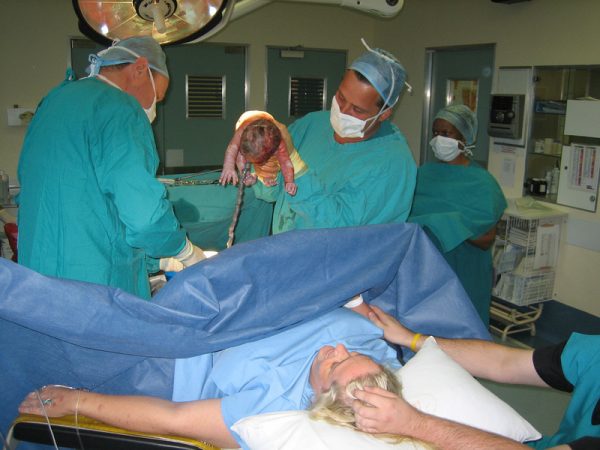
Если же мама заболела ранее, чем за три недели до родов, то прогноз в этом случае вполне благоприятный. Ведь её организм успел выработать антитела к вирусу и передать их малышу. Даже если он заболеет после рождения, то всё будет протекать в лёгкой форме.
При появлении первых признаков ветряной оспы будущей маме следует сразу же обратиться к своему гинекологу. Доктор оценивает тяжесть заболевания, наличие вторичных инфекций, принимая во внимание срок беременности.
На сроке, превышающем 20 недель, врач может назначить женщине инъекции иммуноглобулина (иногда это делается после контакта с больным, ещё до появления первых признаков болезни).
Также иногда беременным выписывается противовирусный препарат Ацикловир (в первом триместре употреблять его нежелательно из-за возможного воздействия на эмбрион). Он снимет острые симптомы и ускорит выздоровление. Однако чтобы средство оказало нужное действие, начинать принимать его нужно в течение суток после появления первых папул.
В остальном лечение ветрянки у беременных проводится по стандартной схеме (в принципе, так же, как у детей):
- Высыпания обрабатываются обычной зелёнкой либо метиленовым синим раствором.
- Уменьшить зуд поможет марлевая повязка, пропитанная каламиновым лосьоном.
- Препарат Циндол (на основе цинка) окажет на кожу антисептическое действие и подсушит язвочки.
При ветрянке беременной не нужно перегреваться: это только усилит зуд. Принятие ванны лучше заменить тёплым душем. Кожу нельзя растирать полотенцем, только аккуратно промокать, причём полотенце каждый раз используется новое. В период болезни женщине следует больше пить и употреблять полезной пищи для скорейшего восстановления организма.
Если симптомы ветрянки возникли у беременной непосредственно перед родами, то врачи обычно стараются задержать их на срок 5–7 дней. За это время будущая мать передаст ребёнку ценные антитела к вирусу, и даже если он заболеет, то перенесёт всё относительно легко. Если отсрочить родоразрешение не получилось, то сразу после появления на свет малышу вводится иммуноглобулин, который поможет ему противостоять инфекции. После этого врачи внимательно наблюдают за состоянием малыша в течение двух недель. 
Если у женщины присутствует сыпь в области половых органов, то медики рассматривают вопрос о проведении кесарева сечения.
Ещё на этапе планирования беременная должна выяснить, болела ли она в детстве ветрянкой. Если это невозможно узнать, то можно сдать специальный анализ в лаборатории на выявление антител к ветряной оспе.
Если же будущая мама никогда не сталкивалась с ветрянкой, то перед зачатием (лучше за три месяца) ей рекомендуется сделать прививку против этого вируса.
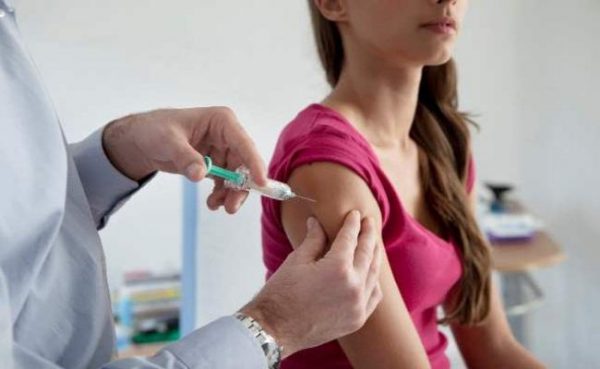
В нашей стране вакцинация от ветрянки проводится препаратами Окавакс и Вариликс (первый получил своё название в честь японского мальчика Ока, из везикул сыпи которого и был выделен вирус). Они содержат ослабленный вирус герпеса, который человеческий организм способен легко побороть, вырабатывая при этом соответствующий иммунитет. Конечно, после прививки остаётся риск подхватить инфекцию, но очень небольшой.
В период беременности вакцинация против ветряной оспы запрещена. Зачатие можно планировать лишь спустя три месяца после прививки. Однако если женщина узнаёт о своей беременности уже после введения вакцины, это не является абсолютным показанием для аборта.
Прививка не исключает и дополнительных мер защиты:
- Уже забеременевшая женщина обязательно должна принимать витаминные комплексы (кстати, это не помешает и на этапе планирования). Это повысит сопротивляемость организма инфекциям, ведь при вынашивании ребёнка материнский иммунитет естественным образом снижается.
- Если есть возможность, то на период беременности старшего ребёнка-дошкольника лучше не водить в детский сад — потенциальный источник инфекции.
- Если старшие дети ещё не болели ветрянкой, им также можно сделать прививку.
После перенесённой ветрянки женщина смело может планировать беременность. Ведь в её крови содержатся необходимые антитела для борьбы с вирусом. Тем не менее нужно помнить, что заболевание подавляет общий иммунитет, и возрастает риск заразиться какой-либо другой инфекцией (например, ОРВИ), которая может негативно отразиться на процессе вынашивания.
Не всегда состояние женщины позволяет начать планирование беременности — организм часто истощён изнурительной инфекцией. Поэтому, желательно восстановить силы, а уже потом продолжать зачатие ребёнка.
Березовская Е.П.
Чтобы максимально снизить возможные риски, беременность после ветряной оспы лучше отложить на 3–4 месяца. Этого времени вполне достаточно, чтобы укрепить своё здоровье. Женщине не понадобятся никакие лекарства и процедуры: ей просто необходимо вести здоровый образ жизни, много отдыхать и сбалансированно питаться.
Многие считают, что если человек переболел ветрянкой, то повторно он уже не заразится, ведь в крови находятся антитела к данному вирусу, обеспечивая пожизненный иммунитет. Однако сегодня эта инфекция всё чаще поражает тех, кто перенёс ей в детстве: это связано с мутацией вируса, приобретением им новых свойств. Свою роль играет и современная неблагополучная экология, частое и необоснованное использование антибиотиков, неправильное питание, стрессовый фактор. И потому нельзя сказать с полной уверенностью, что ветряная оспа не представляет опасности для будущей мамы, если она перенесла её в детстве.
Примерно половина беременных женщин, заболевших ветрянкой, ранее сталкивались с этой инфекцией.
Многие воспринимают ветрянку как безобидную детскую болезнь. Однако во время беременности, когда естественным образом снижается иммунитет, потенциальную опасность несёт любой вирус. Конечно, ветряная оспа не так страшна для будущей мамы, как, например, краснуха. Однако в редких случаях она может нанести вред плоду: на ранних сроках способна спровоцировать выкидыш, а на поздних (перед родами) – вызвать серьёзные пороки развития. Главное для заразившейся женщины — не паниковать, а наблюдаться у доктора, который назначит необходимый курс лечения для минимизации возможных последствий.
источник
 Каким должен быть нормальный уровень гемоглобина при беременности?
Каким должен быть нормальный уровень гемоглобина при беременности? Каковы признаки пиелонефрита при беременности? Спросим у доктора!
Каковы признаки пиелонефрита при беременности? Спросим у доктора! Полезная информация о том, когда рассасываются швы после родов — в этой статье.
Полезная информация о том, когда рассасываются швы после родов — в этой статье. Часто спрашивают: как без теста на беременность определить, что ты беременна? Ваш вопрос — наш ответ.
Часто спрашивают: как без теста на беременность определить, что ты беременна? Ваш вопрос — наш ответ.