Несмотря на то, что ветряную оспу принято считать исключительно детским заболеванием, ветрянка у взрослых — явление редкое, но возможное. Заболевание относится к разряду инфекций, переболеть которыми лучше в детстве, поскольку, во взрослом возрасте ветрянка приобретает острый и тяжелый характер течения и может вызвать опасные последствия для здоровья.
Ветряная оспа – заболевание, которое считается наиболее распространенным среди острых инфекционных патологий. Возбудитель относится к семейству вирусов герпесов и распространяется воздушно-капельным путем от уже болеющего человека. Считается, что перенести ветрянку лучше в детстве, поскольку взрослые пациенты болеют тяжелее, а риск развития осложнений в виде энцефалита или воспаления легких у них выше.
Главная причина заражения – тесное общение с больным. Восприимчивость людей к вирусу весьма высока, поэтому до 90% пациентов переносят патологию в возрасте до 15 лет. Заразиться можно, пока болезнь находится в инкубационном периоде и никак себя не проявляет.
После перенесенной ветрянки у человека формируется стойкий иммунитет к вирусу, но есть случаи повторного заболевания. На фоне чрезмерного нервного напряжения, ослабленного иммунитета, хронических патологий в организме, взрослый человек заражается второй раз. Как осложнение у него может развиться опоясывающий лишай.
Инфекция передается и плацентарным путем – когда плод заражается от больной матери еще в утробе. Такая ситуация опасна, поскольку приводит к врожденным порокам развития ребенка, преждевременным родам или даже гибели младенца.
Проявляется болезнь в период инкубации болями в голове, недомоганием, а через три недели на теле появляются характерные высыпания. При этом у пациента подскакивает температура, нарастают проявления интоксикации, а симптоматика сохраняется 5-8 дней, в тяжелых случаях – до 12 дней.

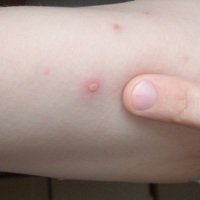
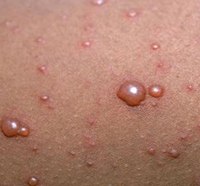
Недели через две после заражения заканчивается инкубационный период, проявляются первые признаки болезни. Они похожи на любое другое вирусное заболевание — головные боли, гипертермия тела, общее недомогание. Потом появляются характерные высыпания, красные пятна, быстро превращающиеся в пузырьки, наполненные прозрачной жидкостью, которые лопаются и покрываются корочкой. По этим признакам можно диагностировать ветрянку.
Гипертермия — первый признак того, что иммунная система вступила в борьбу с вирусом. При стёртой форме, когда присутствуют единичные высыпания без образования пузырьков, ветрянка может протекать без повышения температуры.
У взрослых заболевание протекает гораздо сложнее, период высыпаний при ветрянке длится намного дольше. Кроме того, есть риск присоединения осложнений.
- слизистые ткани поражаются в половине случаев;
- температура при ветрянке у взрослых держится дольше, практически всегда её увеличение сопровождается продолжительной лихорадкой, показатели могут достигать 40ͦ;
- высыпает ветрянка позже (на 2-3 день), сыпь обильная, может покрывать всё тело, корочки тоже формируются позднее;
- интенсивнее, чем у детей, выражены интоксикационные признаки;
- высока вероятность появления рубцов и шрамов;
- осложнения наблюдаются в 30% случаев.
Продолжительность ветряной оспы напрямую зависит от формы заболевания. Так, если болезнь протекает в более лёгкой форме, то общее состояние человека вполне удовлетворительное. Здесь имеет место быть незначительное повышение температуры тела – до 38ͦ. Сыпь необильная, длится не более 3 суток. Слизистые ткани при этом не задеваются.
При среднетяжёлой форме (диагностируется в 80% случаев) столбик термометра доходит до отметки в 40ͦ. Достаточно выражены в данном случае и интоксикационные симптомы. Больного сильно рвёт, появляется головная боль, ломит суставы и мышцы. Сыпь обильная. Сочетается с сильным зудом. Высыпания могут появляться на слизистых тканях рта и половых органах. Исчезают прыщики через 6-8 дней.
При тяжёлой форме ветряной оспы (отмечается в 10% случаев). Общее состояние болеющего тяжёлое, наблюдается непрекращающаяся рвота. Головная боль становится невыносимой. Всё тело и слизистые покрываются сыпью. В 80% случаев такая форма приводит к тяжёлым последствиям.
Различают несколько видов тяжёлой формы ветрянки:
- Геморрагическая.Встречается особенно у людей с ослабленным иммунитетом. Сопровождается сыпью, напоминающей мелкие кровоизлияния, возникновением большого количества синяков, гематом, кровоточивостью дёсен и кишечника.
- Буллёзная форма.Представлена в виде дряблых пузырьков – булл, на месте которых после вскрытия остаются долго не заживающие раны.
- Гангренозная форма.Диагностируется у истощённых больных при несоблюдении правил гигиены. Представлена в виде пузырьков, которые очерчены чёрной каймой (отмершей тканью). При такой форме проявляются сильные интоксикационные симптомы.
При осложнениях болезнь лечится 1,5-2 месяца.
Что касается типа течения, то при типичной форме ветрянка часто остаётся незамеченной. Температура может увеличиваться до 37,7ͦ, появляется несколько красных пятен на теле. Длиться ветрянка у взрослых (типичная форма заболевания) может 7-15 дней.
Атипичная это и есть буллёзная, геморрагическая и гангренозная формы. Сыпь наблюдается до 12 дней. Лечение может занять до 2 месяцев. Генерализированная характеризуется поражением внутренних органов. Человека мучают сильнейшие интоксикационные симптомы. К сожалению, в медицинской практике не исключены случаи летального исхода у взрослых людей с атипичной формой ветрянки. Поражает заболевание преимущественно людей с тяжёлыми хроническими инфекционными заболеваниями, которые способствуют снижению иммунитета (ВИЧ, гепатит).
Стоит отметить, что ветрянку нужно лечить вовремя, иначе, у взрослого могут развиться тяжёлые осложнения. В этом случае продолжительность лечения существенно увеличится. Первым и одним из самых опасных последствий заболевания является бактериальная инфекция, вызванная преимущественно стафилококками и стрептококками.
Осложниться болезнь может ветряночной пневмонией – поражение лёгочной ткани гнойными инфильтратами. Сказать следует и о возможности перехода инфекции на центральную систему (энцефалит) и внутренние органы.
Самым редко встречающимся осложнением является гепатит – поражение вирусом печени. Если оно диагностируется у больного ветрянкой, то вероятность летального исхода в этом случае возрастает в разы.
Так как ветрянка – заболевание, вызываемое вирусом герпеса 3 типа, то при ее лечении не каждое жаропонижающее средство можно использовать. Чем нельзя сбивать температуру при ветряной оспе?
Категорически запрещается использовать ацетилсалициловую кислоту (аспирин), так как этот препарат оказывает негативное влияние на печень, что может стать причиной развития недостаточности и вызвать различные осложнения со стороны центральной нервной системы. В детском возрасте применение аспирина при ветрянке может стать причиной смерти ребенка, поэтому, можно сказать, что использование аспирина при ветряной оспе – подсудное дело.
Некоторые медицинские источники сообщают, что применять жаропонижающие средства на основе ибупрофена так же нежелательно, так как ибупрофен может стать причиной развития серьезного воспаления связующих тканей.
Всегда ли нужно сбивать жар? Врачи рекомендуют сбивать температуру только после достижения отметки свыше 38 градусов. При 37-37,9 градусах сбивать температуру нежелательно.
- Когда поднимается температура необходимо увеличить количество потребляемой жидкости (пить чаи, морсы, натуральные соки или просто воду). При жаре организм обезвоживается, а повышенное потребление жидкости позволяет поддерживать необходимый водный баланс.
- Жаропонижающие препараты на основе парацетамола. Некоторые медицинские жаропонижающие средства могут содержать одновременно парацетамол и ибупрофен, поэтому проще и безопаснее использовать обычный Парацетамол. Этот препарат слабее в сравнении с ибупрофеном, но безопасен при ветряной оспе. Подойдут следующие препараты: Парацетамол, Панадол, Эффералган, Эффералган с витамином C, Калпол.
- Можно применять прохладные ванны с добавлением пищевой соли или марганцовки. Холодная вода снизит жар, а соль способствует подсушиванию высыпаний и снимает ненадолго зуд. Перманганат калия оказывает антисептическое действие на пораженные сыпь участки кожи. Ввиду абсолютной безопасности данного метода, можно повторять процедуру каждый 3-4 часа.
- Можно пить потогонные чаи, ягодные морсы или соки: чай с малиной или малиновым вареньем, морс из малинового варенья, морс клюквенный, брусничный сок или морс, чай с добавлением лимона, сок красной смородины или чай с добавлением листьев смородины. Помимо снижения жара, выше приведенные народные средства, оказывают антисептическое действие на организм. Ко всему прочему, это вкусное лечение.
Отметим, что приведенные выше способы снижения жара эффективны, но заниматься самолечением при ветрянке крайне нежелательно, так как при чрезмерном применении медикаментов или при неправильном их использовании, вы можете навредить и так ослабленному организму. При появлении первых признаков и симптомов инфекции необходимо обратиться к квалифицированному специалисту, который назначит, уместное для вашего случая ветрянки, лечение, а также выпишет необходимые жаропонижающие средства для борьбы с жаром. Помимо грамотных рекомендаций по лечению ветряной оспы, вы получите больничный лист и сможете со спокойной совестью не ходить на работу.
Препараты, содержащие компонент, указанный выше (Аспирин, Анальгин, Амидопирин) противопоказаны при высокой температуре при ветрянке. Применение способно привести к следующим отрицательным последствиям: острой почечной недостаточности; развитию кровотечения. Использование Анальгина нередко провоцирует нарушение функции печени и свертываемости крови, развитие печеночной энцефалопатии, поражение желудка.
При вирусном заболевании, ацетилсалициловая кислота становится виновником отклонений в работе печени, которые выражаются в накоплении органом жира и высвобождении им ферментов. Это приводит к выходу аммиака, отрицательно действующего на мозг, а затем и к развитию судорог. Таким образом, применение ацетилсалициловой кислоты при ветрянке принесет намного больше вреда, чем пользы. Предпочтение стоит отдать Парацетамолу и Ибупрофену.
Заболевание, обусловленное ВПГ 3 типа, возникшее в гестационный период, опасно для женщины и ее малыша. Сбить температуру в это время можно препаратами парацетамола. Допускается применять не больше 2 таблеток в день с перерывом в 12 часов. Более частое использование препарата способно спровоцировать развитие побочных эффектов.
- при отсутствии озноба практиковать обтирания;
- употреблять больше жидкости;
- ввести в рацион напитки, богатые витаминами.
В любом случае, температура при ветрянке у беременной женщины требует обязательного контроля специалиста. Чтобы предотвратить заболевание, нужно своевременно вакцинироваться от него. Для борьбы с лихорадкой при ветряной оспе используют Парацетамол или Ибупрофен (в таблетках, свечах или сиропе). Кроме того, употребляют больше жидкости и придерживаются постельного режима.
источник
Ветрянка у взрослых – формы и стадии, симптомы и первые признаки, диагностика и лечение, профилактика (прививки), фото больных ветряной оспой. Какие последствия и осложнения бывают после ветрянки у взрослых?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Ветряная оспа (ветрянка) – инфекционное заболевание, вызываемое разновидностью вируса герпеса. Ветрянку принято считать детской болезнью, потому что большинство людей переносят ее в дошкольном и школьном возрасте. Однако если заражения не произошло в детстве, то заболеть ветряной оспой можно в любом возрасте.
Вспышки ветрянки среди взрослых часто случаются в закрытых коллективах, в армии среди новобранцев, в интернатах для людей с ограниченными возможностями. Также в группе риска родители дошкольников, не имеющие иммунитета. Заболеваемость не зависит от пола и расы.
Ветрянка у взрослых людей имеет свои особенности:
- взрослые тяжелее переносят болезнь;
- сильнее, чем у детей, выражена интоксикация;
- температура поднимается до 40 градусов и выше;
- сыпь появляется лишь на 2-3 день болезни;
- высыпания многочисленные и могут покрывать всю поверхность лица и туловища;
- у половины взрослых больных элементы сыпи нагнаиваются, образуются пустулы;
- на месте глубоких воспалений остаются рубцы – оспины;
- у 20-30% больных возникают осложнения.
Особенно тяжело ветрянку переносят больные с ослабленным иммунитетом и люди старше 50 лет.
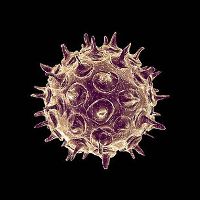
Вирус может существовать исключительно в организме человека. В окружающей среде он гибнет в течение 15 минут. Этому способствует высыхание, нагревание, замораживание. Возбудитель ветрянки не передается через вещи и третьих лиц. Животные не болеют ветряной оспой и не могут служить переносчиками инфекции.
Основные характеристики вируса ветрянки, позволяющие поражать большое количество людей – летучесть и восприимчивость. Вирусные частицы с воздушными потоками разлетаются и проникают в соседние комнаты, квартиры и с одного этажа на другой. А высокая восприимчивость людей к вирусу ветрянки означает, что при контакте с больным заражаются практически все люди, не переболевшие ранее. В семье, где заболел один человек, риск заболевания остальных домочадцев составляет 80-90%. Причем у тех, кто заразился позднее, болезнь протекает тяжелее и с большим количеством высыпаний.
Источник заражения и основной резервуар инфекции – человек, больной ветрянкой. Существует риск заражения от человека с опоясывающим лишаем.
Пути заражения – воздушно-капельный и трансплацентарный, когда вирус передается от матери плоду через плаценту.
Инкубационный период – 10-21 день, чаще 14-17. За это время вирус размножается на слизистых оболочках носоглотки и распространяется по лимфатической системе.
Иммунитет к ветрянке вырабатывается после перенесенной инфекции. Считается, что постинфекционный иммунитет обеспечивает пожизненную защиту от заражения. Однако у некоторых людей фиксируют повторные случаи ветряной оспы, что связано с ослаблением иммунной защиты.
Что происходит в организме больного?
1. Вирус размножается на слизистых оболочках верхних дыхательных путей.
2. Его количество быстро увеличивается. Через небные миндалины вирус проникает в лимфатическую систему, угнетая ее работу и снижая активность Т-лимфоцитов.
3. Вирус выходит в кровь в конце инкубационного периода. Вирусные частицы и продукты их обмена, присутствующие в крови, вызывают повышение температуры, слабость и другие признаки интоксикации.
4. Вирус проникает в нервные ганглии – ядра спинномозговых нервов, вызывая лизис (разрушение) нервных клеток. В дальнейшем вирус пожизненно сохраняется в нервных ганглиях. При ослаблении иммунитета он активизируется и распространяется по ходу нерва, провоцируя развитие опоясывающего лишая.
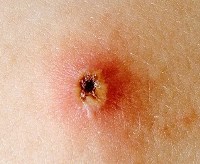
5. Вирус оседает в клетках эпидермиса. Он вызывает появление вакуолей – внутриклеточных элементов, напоминающих пузырьки. Вакуоли соседних клеток сливаются между собой, образуя полости, которые являются основой папул. Эти папулы заполняются жидкостью, в которой содержится большое количество вирусных частиц и белковых молекул. Содержимое папулы является хорошей питательной средой для бактерий, поэтому элементы сыпи могут нагнаиваться. В этом случае на месте папулы образуется пустула (пузырек с гнойным содержимым).
6. Пузырек лопается, его содержимое изливается на кожу. На месте пузырька образуется корочка, под которой происходит заживление эпидермиса.
7. Начиная с первых дней болезни иммунная система распознает возбудителя и начинает вырабатывать иммуноглобулины, которые связывают токсины и стимулируют фагоцитоз (поглощение) вирусных частиц. В дальнейшем противоветряночные антитела остаются в крови переболевшего человека пожизненно. Они обеспечивают защиту от повторного заболевания ветрянкой.
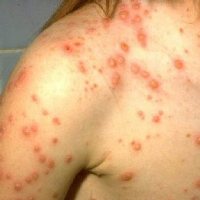
В развитии болезни выделяют несколько периодов:
- Инкубационный период – вирус размножается в клетках слизистой носоглотки. Симптомы болезни отсутствуют.
- Продромальный период – выход вируса в кровь. Симптомы: повышение температуры, ухудшение общего состояния, слабость, потеря аппетита.
- Период высыпаний – активная фаза болезни, когда вирус локализуется в эпидермисе. Характеризуется появлением сыпи и зуда, что сопровождается повышением температуры.
- Период образования корочек – элементы сыпи подсыхают. В организме активно вырабатываются противоветряночные антитела, которые обеспечивают связывание вируса и выздоровление.
Симптомы ветрянки у взрослых:
| Механизм развития | Проявления | |
| Общая интоксикация | Токсины, образующиеся в процессе жизнедеятельности вируса, отравляют нервную систему. |
Первые признаки ветрянки напоминают грипп. У взрослых интоксикация выражена сильно. |
| Повышение температуры | В процессе гибели вирусных частиц образуются пирогены – вещества, провоцирующие повышение температуры. Большое количество пирогенов попадает в кровь во время массовых высыпаний. | Волновая лихорадка – за период болезни происходит 2-3 подъема температуры, которые совпадают с массовыми подсыпаниями. Температура повышается до 38-40 градусов. Температура при ветрянке у взрослых держится 3-9 дней, в зависимости от тяжести протекания болезни. Длительная лихорадка свыше 10 дней указывает на развитие осложнений. |
| Сыпь | Для ветряной оспы характерна пятнисто-папулезная сыпь. Ее появление связано с вирусным поражением клеток эпидермиса. Элементы сыпи проходят в своем развитии несколько стадий: пятна, папулы (узелки) и везикулы (пузырьки). Все они могут присутствовать на одном участке кожи. | У взрослых больных ветряночная сыпь появляется на 2-3 день после повышения температуры. Пятна. На коже верхней половины тела появляются округлые красные пятна, размером от 3 мм до 1 см. 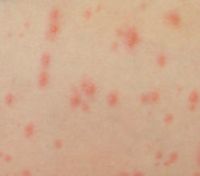 Папулы (инфильтраты) – узелки без полости, расположенные в центре пятен. Формируются на протяжении 2-3 часов. Везикулы – пузырьки, заполненные прозрачным содержимым. Имеют полушаровидную форму, располагаются на гиперемированной (красной) основе. Образуются на месте красных пятен, на протяжении 12-20 часов. Корочки образуются на месте лопнувших везикул. В среднем с момента появления пятна до формирования корочки проходит 5-7 дней. Подсыпания происходят хаотично на любом участке тела с интервалом 1-2 дня. Их численность варьирует от единичных при легких формах, до 2000 при тяжелом течении болезни. |
| Кожный зуд | Изменения в эпителиальных клетках вызывают раздражение чувствительных нервных окончаний, которые находятся в коже. С них нервный импульс поступает в центральную нервную систему и воспринимается мозгом как зуд. | Зуд появляется одновременно с пятнами на коже. Он беспокоит больных вплоть до образования корочек. Зуд усиливается в ночные часы, когда меньше отвлекающих факторов. |
| Высыпания на слизистой рта | В клетках слизистых оболочек происходят те же процессы, что и в коже. | Высыпания появляются одновременно с сыпью на коже. На слизистой десен, небных дужек и мягком небе образуются красные пятнышки 3-5 мм. Со временем из пятна формируются узелки, а затем пузырьки. Через несколько часов на их месте появляются язвочки (афты), покрытые бело-желтым налетом. Язвочки вызывают сильную болезненность. Аналогичные высыпания появляются на слизистой оболочке влагалища у женщин. Они вызывают сильный зуд и дискомфорт. 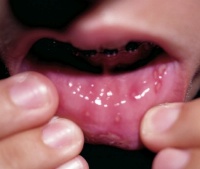 |
Выделяют несколько классификаций ветрянки
1. По тяжести течения
- Легкая форма у 7-10% больных. Температура повышается до 38 градусов. Общее состояние удовлетворительное. Количество высыпаний умеренное.
- Среднетяжелая форма у 80%. Температура 38-39 градусов. Выраженная интоксикация – слабость, тошнота, рвота, ломота в мышцах и суставах. Высыпания обильные, сопровождаются сильным зудом.
- Тяжелая форма у 10%. Температура 39-40 градусов. Общее состояние тяжелое, сильная слабость, многократная рвота, головная боль. Высыпания могут покрывать всю поверхность кожи. Развиваются различные осложнения. В тяжелой форме выделяют несколько вариантов течения:
- Геморрагическая форма. Встречается редко у больных с ослабленным иммунитетом, у которых ранее наблюдались геморрагические заболевания – поражения кровеносных сосудов: геморрагический диатез, васкулиты, тромбоцитопатии, нарушения свертываемости крови. Сопровождается развитием геморрагической сыпи (мелких кровоизлияний), гематом, синяков, кровоточивости десен, кишечных кровотечений.
- Буллезная форма. Одновременно с типичными везикулами на коже появляются большие дряблые пузыри – буллы. Они заполнены мутноватым содержимым и имеют складчатую поверхность. На месте их разрешения остаются длительно не заживающие раны.
- Гангренозная форма. Встречается крайне редко у сильно истощенных больных, при несоблюдении правил гигиены и плохом уходе. Развивается при инфицировании папул и присоединении вторичной инфекции. Вокруг папул образуется черная кайма, состоящая из некротизированной отмершей ткани. Болезнь сопровождается сильным жаром и интоксикацией.
2. По типу течения болезни
- Типичная форма проявляется интоксикацией, лихорадкой, характерной сыпью.
- Атипичная форма имеет несколько вариантов течения.
- Рудиментарная форма – подъем температуры до 37,5, единичные элементы сыпи, которые могут иметь вид пятен или узелков. Болезнь часто проходит незамеченной.
- К атипичным относятся гангренозная, буллезная и геморрагическая формы, описанные выше.
- Генерализованная (висцеральная) форма связана с массовым поражением внутренних органов. Возникает у людей с ослабленным иммунитетом, когда вирус размножается в клетках внутренних органов. Проявляется болями в животе и пояснице, тяжелым поражением печени, почек и нервной системы, снижением артериального давления и частоты пульса.
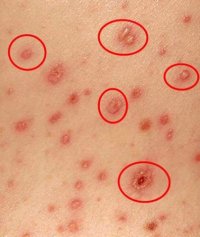
- Характерная сыпь, появившаяся на фоне повышенной температуры и ухудшения общего состояния;
- Периодические подсыпания, которые сопровождаются подъемом температуры;
- Ложный полиморфизм сыпи. На ограниченном участке кожи одновременно присутствуют различные элементы сыпи – пятна, узелки и пузырьки;
- Локализация сыпи на любом участке тела, кроме ладоней и подошв;
- Высыпания на слизистых рта, половых органах и конъюнктивах;
- Имел место контакт с больным ветрянкой.
После осмотра кожи и слизистых оболочек врач выслушивает состояние бронхов и легких, ощупывает живот, определяет размер печени. Обследование позволяет своевременно выявить наличие осложнений. В большинстве случаев в других исследованиях нет необходимости.
1.Общий анализ крови. Результат может быть в пределах нормы или свидетельствовать о воспалении – повышение СОЭ. Возможно увеличение уровня моноцитов и появление плазматических клеток.
2.Общийанализ мочи. Моча без изменений. Появление белка, эритроцитов и лейкоцитов свидетельствуют об осложнении со стороны почек.
3.Вирусоскопический метод:
- Содержимое везикул окрашивают методом серебрения и изучают под микроскопом.
- Выявление антигена методом иммунофлюоресценции. Материал для исследования – содержимое пузырьков и гнойников, корочки, слизь из афт во рту.
4.Вирусологические исследования – выявления возбудителя в тканях. Длительный метод, занимающий до 2-х недель. Из-за длительности и дороговизны в настоящее время не используется.
5.Серологический метод – выявление в крови иммуноглобулинов М и G – антител к вирусу варицелла-зостер, возбудителю ветрянки. Титр антител исследуют через 7-10 дней после начала заболевания. Повторное исследование проводят через 2-3 недели. Если количество антител возросло в 4 и более раз, это подтверждает диагноз «ветряная оспа».
В спорных случаях серологический и вирусоскопический методы позволяют отличить ветрянку от других заболеваний, имеющих схожие симптомы: опоясывающего герпеса, инфекции, вызванной вирусом Коксаки, везикулезного риккетсиоза, полиморфной экссудативной эритемы.
Ветрянка: диагностика, лабораторные исследования (иммунологический метод, иммунофлюоресценция, иммуноферментативный анализ, ПЦР), как отличить ветряную оспу от краснухи — видео
Допускается лечение ветрянки у взрослых на дому. При этом важно строго соблюдать постельный режим, правила личной гигиены и рекомендации врача.
Показания к госпитализации при ветряной оспе:
- развитие осложнений;
- тяжелая форма течения болезни;
- невозможность изолировать больного.
| Группа препаратов | Механизм лечебного действия | Представители | Способ применения |
| Противовирусные препараты | Угнетают образование ДНК, необходимых для размножения вируса ветряной оспы. | Ацикловир | Принимают внутрь, по 800 мг 4 раза в день в течение 7-10 суток. Внутривенно капельно при тяжелых формах по 5-10 мг/кг каждые 8 часов. Продолжительность лечения 5-10 дней. |
| Фамцикловир | По 500 мг внутрь 3 раза в день. Длительность приема 7-10 суток. | ||
| Валацикловир | По 1 г внутрь 3 раза в день в течение 7-10 суток. | ||
| Антигистаминные препараты | Н1-блокаторы уменьшают развитие аллергических реакций и проницаемость сосудов. Оказывают противозудное, успокаивающее и снотворное действие. | Тавегил | По 1 таблетке утром и вечером. При сильном зуде доза может быть увеличена до 4-х таблеток в сутки. |
| Хлоропирамин (Супрастин) | По 1 таблетке (25 мг) 3-4 раза в сутки. Принимают до образования корочек на всех высыпаниях. | ||
| Жаропонижающие средства | Применяют при температуре свыше 38,5°С. Препараты нормализуют температуру и уменьшают воспалительный процесс. | Панадол | Внутрь по 1 таблетке 3 раза в день после еды. |
| Ибупрофен | Внутрь по 400-600 мг 3-4 раза в день. Принимают после еды с достаточным количеством жидкости. | ||
| Антибиотики широкого спектра действия | Назначают при гнойных осложнениях и образованиях пустул. Останавливают бактериальную инфекцию и предотвращают появление оспин. | Оксациллин | Инъекционно внутримышечно по 1,0 г 4-6 раз в день 7 дней. |
| Цефазолин | Внутримышечно по 1,0 г 3 раза в день. Курс 7-10 дней. | ||
| Дезинтоксикационные средства | Растворы для внутривенного введения. Снижают концентрацию вирусных токсинов, способствуют их выведению, улучшают циркуляцию крови. Назначаются при тяжелых формах. | 5% раствор глюкозы | Внутривенно капельно по 1000-1500 мл в сутки. |
| Реополиглюкин | Внутривенно капельно по 1000 мл в сутки. | ||
| Специфический иммуноглобулин против вируса Varicella Zoster | Иммуноглобулины к вирусу Varicella Zoster, выделенные из сыворотки крови переболевшего человека. Антитела связывают возбудитель болезни, облегчая ее течение и ускоряя выздоровление. | Зостевир | Вводят внутримышечно 1 раз в день. Дозировка препарата 1,5-3 мл рассчитывается исходя из характера поражений. |
Самолечение при ветрянке недопустимо! Все лекарственные средства назначает врач.
Народные средства для лечения ветрянки не воздействуют на вирус. Они стимулируют иммунитет, повышают тонус организма и способствуют выведению токсинов. Ванны с добавлением лекарственных трав подсушивают высыпания и уменьшают зуд.
Средства для внутреннего применения:
- Сбор 1: плоды малины, анис, липовый цвет, кора ивы. Все ингредиенты измельчают и смешивают в равных пропорциях. 2 ст. л. ложки сбора заливают 0,5 литра горячей воды. Дают настояться в течение 30 мин. Принимают небольшими порциями в течение дня.
- Сбор 2: череда, календула, цветки ромашки. Смешивают в равных пропорциях. 6 ложек сбора заливают литром воды. Доводят до кипения, настаивают 30 минут. Принимают по 100 мл 4-5 раз в день.
- Раствор мумие. 10 г мумие растворяют в 100 мл воды комнатной температуры. Принимают утром, перед завтраком. Средство укрепляет иммунитет, стимулирует регенерацию кожи и оказывает антибактериальное действие.
Ванны:
- Цветки ромашки. 100 г цветков заливают 3-мя литрами воды, через 15 минут доводят до кипения, затем дают настояться 30 минут. Добавляют в воду для ванны. По желанию можно добавить 5-10 капель масла чайного дерева. Такая ванна избавляет от зуда, уменьшает вероятность гнойного воспаления кожи, успокаивает нервную систему.
- Отвар овса. 1 кг овса проваривают в 5-ти литрах воды в течение 30 мин. Такую ванну принимают для уменьшения зуда на ночь или каждые 4 часа. Каждый раз требуется готовить свежий отвар.
Ветряная оспа сопровождается высокой температурой и отравлением вирусными токсинами. У больных увеличивается затраты энергии и распад белка, угнетается функция пищеварительных желез и органов ЖКТ. Диета при ветрянке учитывает эти изменения и обеспечивает достаточное поступление энергетических веществ, воды и витаминов.
Питание больных должно быть разнообразным по составу. Пища дается в протертом и полужидком виде, особенно при поражении слизистой оболочки рта и глотки.
При ветрянке рекомендованы:
- слабые мясные и рыбные бульоны;
- котлеты и тефтели на пару;
- слизистые протертые супы;
- пюре или икра из овощей;
- кефир, йогурт и другие кисломолочные продукты;
- творог со сметаной, творожное суфле;
- взбитое яйцо или омлет на пару;
- не жесткие ягоды и фрукты, муссы, пюре и соки из них;
- соки с мякотью, некрепкий чай с лимоном или молоком, отвар шиповника.
После того, как восстановится слизистая ротовой полости и нормализуется температура, можно вернуться к обычному питанию.
До выздоровления необходимо соблюдать питьевой режим, особенно больным, принимающим ацикловир и другие противовирусные препараты. Воду можно пить в чистом виде или в виде компотов из сухофруктов и чая.
Частота развития осложнений ветрянки у взрослых в несколько раз выше, чем у детей. Последствия обнаруживаются у 30% больных и требуют применения антибиотиков.
- Бактериальная суперинфекция кожи, вызванная стрептококками и стафилококками – наиболее частое осложнение. На месте везикул формируются многочисленные фурункулы, абсцессы и флегмоны. Больные нуждаются в хирургическом лечении.
- Ветряночная пневмония – воспаление легких, вызванное вирусным поражением легочной ткани и формированием бактериальных инфильтратов. Развивается в 20-30% случаев. Характеризуется повышением температуры, кашлем, одышкой, болью в груди.
- Поражение внутренних органов. Вирус размножается в клетках внутренних органов: селезенки, поджелудочной железы, печени, легких, сердца. Характерно поражение сразу нескольких органов. На 3-5-й день болезни состояние больного значительно ухудшается, возникают сильные боли в животе. Летальность до 15%.
- Поражения центральной нервной системы. Проявляется через 21 день после начала болезни. Характеризуется поражением мозжечка, что проявляется нарушением равновесия, которое особенно заметно при смене положения тела, дрожанием конечностей, нистагмом (неконтролируемыми движениями глазных яблок). Также характерен энцефалит диффузного характера, неврологические последствия которого сохраняются длительное время. Проявления – головная боль, спутанность сознания и психические нарушения, тошнота, рвота, эпилептические припадки.
- Гепатит. Поражение печени – редкое осложнение ветрянки. Преимущественно развивается у больных с иммунодефицитом. Имеет высокую летальность.
- Люди, которые готовятся к трансплантации органов.
- Склонные к тяжелому течению ветряной оспы – геморрагические болезни, снижение иммунитета, возраст старше 50 лет.
- Пациенты из группы высокого риска заболевания. К ним относят:
- больных лейкозом;
- получающих иммуносупрессивную терапию (включая глюкокортикостероиды);
- пациентов со злокачественными опухолями;
- людей с тяжелыми хроническими патологиями – бронхиальная астма, коллагенозы, аутоиммунные заболевания, хроническая почечная недостаточность.
- Люди, которые находятся в близком контакте с пациентами из группы высокого риска заболевания – родственники, члены семьи.
- Медицинский персонал, особенно работающий в инфекционных отделениях.
- Работники дошкольных учебных заведений.
- Военнослужащие.
Вакцинация живыми вакцинами противопоказана:
- беременным;
- онкологическим больным;
- людям, страдающим СПИДом и первичными иммунодефицитными состояниями;
- получающим иммуноподавляющую терапию;
- при гиперчувствительности к компонентам вакцины и неомицину.
Для прививок от ветрянки взрослым используют специфический иммуноглобулин и живую вакцину.
Активная иммунизация против ветряной оспы – введение вакцины на основе живого ослабленного вируса Varicella Zoster. Обработанный специальным образом возбудитель вызывает легкую бессимптомную форму ветрянки. После этого происходит выработка специфических иммуноглобулинов, которые остаются в крови, обеспечивая длительный иммунитет.
- Окавакс – вакцина против ветрянки японского производства. Вводят однократно подкожно в дельтовидную мышцу. Препарат разрешен детям с 12-ти месячного возраста и взрослым. Подходит для экстренной профилактики в первые 72 часа после контакта с больным.
- Варилрикс – вакцина бельгийского производства. Препарат вводят подкожно в дельтовидную мышцу. Взрослым вакцину вводят 2-кратно: первую дозу в назначенный день, а вторую через 4-6 недель. Разрешен взрослым и детям с 9-месячного возраста. Подходит для экстренной профилактики в течение первых 96 часов после контакта.
Пассивная иммунизация против ветряной оспы – введение донорских антител против возбудителя ветрянки. Их получают с плазмы крови реконвалесцента (переболевшего ветрянкой). Антитела (IgG) нейтрализуют вирус, который уже присутствует в организме. Препарат не содержит самого вируса и не обеспечивает длительный иммунитет, в отличие от живых вакцин.
- Зостевир – препарат, содержащий иммуноглобулин против вируса ветряной оспы. Иммуноглобулин против вируса Varicella Zoster может использоваться для лечения и экстренной профилактики после контакта с больным. Разрешен для применения с первого дня жизни, а также беременным женщинам и кормящим матерям.
Определить наличие иммунитета к ветряной оспе помогает анализ крови на обнаружение антител к вирусу Варицелла-Зостер. Результата придется ожидать 6 дней. Положительный результат анализа говорит о том, что у человека уже есть иммунитет против ветряной оспы, и он не нуждается в прививке.
Повторная ветрянка у взрослых возможна, особенно у людей с ослабленным иммунитетом. Как правило, повторное заболевание протекает в более легкой форме.
Повторная ветрянка возникает у некоторых категорий:
- У людей с ослабленным иммунитетом. Такое состояние может возникнуть при длительном приеме антибиотиков, кортикостероидов, иммунодепрессантов;
- Прошедших курсы химиотерапии;
- Перенесших тяжелые эмоциональные потрясения;
- У людей с заболеваниями органов пищеварения и глубокими нарушениями питания.
Иногда повторной ветрянкой у взрослых называют опоясывающий лишай. Это заболевание вызывается вирусом, который остался в спинномозговых узлах после первого заражения ветряной оспой.
В редких случаях возможна ветрянка без температуры. Это так называемая стертая или абортивная форма.
Симптомы стертой формы:
- Легкое недомогание – слабость, снижение аппетита;
- Единичные элементы сыпи – несколько красных пятен и узелков, которые обычно не превращаются в пузырьки.
Причины ветрянки без температуры:
- Ослабленный иммунитет. Вирусы и продукты их распада не вызывают адекватный иммунный ответ.
- Ветрянка, перенесенная в раннем возрасте (до года). В таком случае ветрянка у взрослого человека считается повторной. В его крови присутствует незначительное количество антител, которые не дают вирусу активно размножаться и вызвать лихорадку.
- Прием препаратов, снижающих температуру. При первых симптомах ухудшения состояния многие занимаются самолечением и принимают препараты, содержащие парацетамол. Таким образом, они сбивают температуру, и картина болезни искажается.
Длительность неосложненной ветрянки у взрослых 9 дней с момента появления первых признаков. После этого врач может закрыть больничный лист.
На практике у 90% больных болезнь длится 10-14 дней:
- продромальный период (без сыпи) – 2-3 дня;
- период появления новых высыпаний – 3-4 дня;
- период образования корочек – 5 дней (с момента появления последних высыпаний).
Только после того, как последняя везикула покрылась корочкой, больной считается не заразным. Кожа полностью очистится от корочек через 2-4 недели.

Шрамы появляются, когда в пузырек попадают бактерии и развивается гнойное воспаление. В этом случае происходит расплавление глубоких слоев кожи. После отпадания корочки под ней обнаруживается углубление с неровными краями – оспина. В дальнейшем «ямка» остается, но выравнивается по цвету с окружающей кожей.
Как предотвратить появление шрамов после ветрянки?
- Соблюдение правил гигиены – регулярная смена белья, душ;
- Обработка сыпи антисептиками – зеленкой, фукорцином;
- Назначение антибиотиков широкого спектра при появлении первых пустул.
Что делать, если появились шрамы после ветрянки?
- Мази и гели для лечения рубцов. 2-3 раза в сутки втирают в рубец небольшое количество геля. При застарелых шрамах гель наносят под повязку на ночь. Курс лечения может занять от 1-го месяца до года. Для лечения используются:
- Контрактубекс;
- Альдара;
- Дерматикс;
- Келофибраза;
- Скаргуард.
- Введение под кожу коллагена. Вещество заполняет дефект кожи и стимулирует образование соединительных волокон.
- Химическийпилингс использованием фенола. Под воздействием агрессивных химических веществ удаляется ороговевший слой эпидермиса и дермы. После восстановления эпидермиса (занимает до 2-х недель) кожа приобретает гладкость.
- Лазерная шлифовка кожи. Сфокусированный лазерный луч проникает в поверхностные слои дермы и нагревает их, выпаривая воду. После регенерации клеток кожи ее поверхность выравнивается. Внимание: лечение углекислотным лазером может вызвать появление гипертрофического келоидного рубца, возвышающегося над кожей. Поэтому используется эрбиевый или карбондиоксидный лазер.
- Микродермабразия – механическая шлифовка кожи частицами твердого вещества (алмаза). В результате микротравм активизируется выработка коллагена. Процедура позволяет выровнять рельеф кожи и сделать рубцы менее заметными.
Автор: Исаева А.Д. Практикующий врач 2-й категории
источник

Непременный атрибут заболевания – это температура при ветрянке. Она может быть субфебрильной, либо достигать отметок в 39-40 градусов. В этой статье мы разберемся, почему скачет столбик термометра, сколько держится лихорадка, нужно ли ее сбивать.
Ветряная оспа – заболевание, которое считается наиболее распространенным среди острых инфекционных патологий. Возбудитель относится к семейству вирусов герпесов и распространяется воздушно-капельным путем от уже болеющего человека. Считается, что перенести ветрянку лучше в детстве, поскольку взрослые пациенты болеют тяжелее, а риск развития осложнений в виде энцефалита или воспаления легких у них выше.
В следующей статье читайте более подробно о вирусах герпеса и о том, какая бывает температура при герпесной инфекции.
Главная причина заражения – тесное общение с больным. Восприимчивость людей к вирусу весьма высока, поэтому до 90% пациентов переносят патологию в возрасте до 15 лет. Заразиться можно, пока болезнь находится в инкубационном периоде и никак себя не проявляет.
После перенесенной ветрянки у человека формируется стойкий иммунитет к вирусу, но есть случаи повторного заболевания. На фоне чрезмерного нервного напряжения, ослабленного иммунитета, хронических патологий в организме, взрослый человек заражается второй раз. Как осложнение у него может развиться опоясывающий лишай.
Инфекция передается и плацентарным путем – когда плод заражается от больной матери еще в утробе. Такая ситуация опасна, поскольку приводит к врожденным порокам развития ребенка, преждевременным родам или даже гибели младенца.
Проявляется болезнь в период инкубации болями в голове, недомоганием, а через три недели на теле появляются характерные высыпания. При этом у пациента подскакивает температура, нарастают проявления интоксикации, а симптоматика сохраняется 5-8 дней, в тяжелых случаях – до 12 дней.
Ветрянка сопровождается температурой почти всегда. Вирус-возбудитель теряет активность при температуре тела выше 37 градусов по Цельсию, поэтому организм пытается самостоятельно избавиться от инфекции путем нагревания выше этого показателя.
Когда вирус ветряной оспы попадает в организм, он атакует клетки эпидермиса кожи и слизистых оболочек, далее он поражает кровеносную систему. В результате происходит отравление организма, по-научному — интоксикация. Именно в этот момент температура может достигать критических отметок. Ветрянка с температурой у детей течет легче, чем у взрослых.
При хорошем иммунитете по достижении температурной отметки 37 в крови начинает вырабатываться собственный интерферон — противовирусный белок. Поэтому если показатель термометра не достиг 38 градусов, сбивать его не рекомендуется. При ветрянке температура свидетельствует об успешной расправе организма с врагом. Поэтому останавливать ее при некритичных показателях приемом жаропонижающих нельзя.
Нужно отметить, что высокая температура при ветрянке проявляется почти всегда. У взрослых столбик термометра достигает 39-40 градусов, но зачастую это свидетельствует о присоединении бактериальной инфекции или развивающихся осложнениях. У детей лихорадка чаще фиксируется на отметках 37-37,5, поскольку они переносят заболевание легче.
Каким при ветрянке бывает повышение температуры – зависит от поражения организма и степени отравления клеток. После инфицирования, когда человек еще не знает о заражении, он чувствует себя хорошо. Этот этап никак себя не проявляет, он длится 7-21 день. Чем слабее выражена защитная функция, тем быстрее появляются первые признаки болезни, тем более агрессивной будет клиническая симптоматика.
Врачи выделяют три формы болезни, которые характеризуются разными степенями тяжести:
- легкая – температура при ней редко достигает 37,5, сохраняется не все время и стабилизируется на 4-5-й день. Количество сыпи на коже минимально, а сам больной не страдает от выраженной интоксикации;
- среднетяжелая – чаще от нее страдают взрослые пациенты, чем дети. Высыпания локализуются по всему телу, даже в паху и во рту. Столбик градусника скачет до 38, лихорадка сохраняется 4-5 дней, затем температура то снижается, то вновь растет до 37-37,5 градуса;
- тяжелая – высыпания на теле появляются повсюду, поражают горло, нос, ротовую эпителиальную ткань. При этом ветрянка сопровождается температурой 39-40 градусов.
У ребенка во время продромального этапа (когда симптомы болезни слабо выражены) может фиксироваться лихорадка до 37-37,2 градуса, пока концентрация вируса в крови слишком мала. При формировании папул на коже ребенок чувствует себя плохо, у него появляются тошнота, бред, мышечные боли на фоне температурных отметок до 39-40 градусов. Сбивать такой жар нужно обязательно.
Температура при ветрянке у детей повышается до определенных пределов, в зависимости от тяжести протекания болезни. Если патология сопровождается не выраженными признаками, а тяжелая интоксикация отсутствует, то показатели термометра держатся в пределах 37-37,5. Спустя сутки после острого развития симптоматики или на 2-3-й день температура нормализуется.
Средняя степень заболевания протекает на фоне лихорадки, сохраняющейся 2-4 дня. Далее формирование пузырьков прекращается, а термометр показывает привычные цифры.
Температура при ветрянке у взрослых и детей, сопровождающейся тяжелыми симптомами отравления организма, держится гораздо дольше – до 7-8 суток подряд. Недуг у взрослых протекает выраженнее, жар возникает волнообразно.
Сколько дней держится температура при заболевании ветрянкой – зависит не только от возраста, но от состояния иммунной системы, степени интоксикации, формы течения болезни.
Проведение терапии ветряной оспы в больнице или на дому зависит от выраженности симптомов, но чаще болезнь лечат амбулаторно. Специального лечения обычно не требуется, поскольку организму нужно около 5-8 дней, чтобы самостоятельно побороть вирус. До того, как перестанут формироваться новые папулы на теле, пациенту необходима изоляция.
Пациентам всех возрастов нужен постельный режим не менее недели. Больному следует каждый день заменять белье, отдавая предпочтение мягким материалам, чтобы не травмировать кожу. Важно соблюдать режим питания – лучше, если блюда будут мягкой консистенции, употреблять их нужно в теплом виде. Подойдут бульоны, пюре, супы, каши на молоке. Исключают из меню острые, пересоленные, копченые блюда.
Температуру у ребенка при тяжелой ветрянке можно сбивать, если так порекомендовал лечащий врач. Какие препараты и народные методы для этого применяются – расскажем далее. Чтобы высыпания не инфицировались, их смазывают раствором зеленки или 1-2% раствором марганцовки.
Если сыпью поражена полость рта, применяют растворы для полоскания:
Если иммунитет больного ослаблен и температура достигает высоких отметок, доктор назначает противовирусные и иммуномодулирующие препараты – Интерферон, Циклоферон, Виферон. Для поддержания организма можно принимать Иммунал или настойку эхинацеи. При присоединении бактериальной инфекции назначают антибиотики на усмотрение специалиста.
Ответ на этот вопрос зависит от того, какая температура наблюдается при ветрянке. Пока показатели термометра остаются ниже 38 градусов, пить жаропонижающие препараты ребенку или взрослому не рекомендуется. В этом случае лихорадка свидетельствует об активной борьбе организма с возбудителем и выработке собственных интерферонов. Если прервать этот процесс, то самостоятельное устранение воспаления уже не наладится.
Принимать препараты от боли и жара следует, если столбик градусника взлетел до 38,5 и выше, особенно в случае детского заболевания. При выраженной лихорадке растет риск осложнений. Зачастую высокая температура сигнализирует о присоединении бактериальной инфекции. Такая симптоматика требует приема жаропонижающих, а в случае заболевания ребенка – вызова врача.
Парацетамол при ветрянке не всегда эффективен, как утверждают врачи, но безопасен при этом недуге. Поэтому начать устранение жара лучше с него. А вот медикаменты, в состав которых включена ацетилсалициловая кислота, давать никак нельзя, поскольку они способствуют поражению печени и отрицательно действуют на нервную систему. Жаропонижающие, использующиеся при ветрянке у детей на основе аспирина, приводят даже к летальному исходу. Об этом нужно помнить и проявлять бдительность.
При лечении малыша лучше применять следующие средства:
- Нурофен в виде суспензии или ректальных суппозиториев (свечей) – снижает воспаление, устраняет боль и жар. Содержит ибупрофен в качестве активного компонента. Применять его можно детям старше трех месяцев, но не дольше трех суток подряд;
- Эффералган в форме сиропа или свечей – обладает жаропонижающими и обезболивающими свойствами, в его основе парацетамол. Используют для малышей от одного месяца до 12 лет;
- Ибупрофен в виде сиропа или суппозиториев. Именно это вещество врачи считают самым действенным в лечении воспалительно-инфекционных заболеваний. Надолго снижает температуру и устраняет болевой синдром;
- Панадол в виде свечей или сиропа – аналог Эффералгана. Применяется при не выраженном протекании недуга у детей, устраняет жар и воспаление.
Несмотря на то, что Ибупрофен и препараты на его основе наиболее быстро помогают избавить малыша от жара, некоторые врачи не рекомендуют применять его для детей. Объясняется это возможным началом воспалительного процесса в мягких тканях, отвечающих за работу основных систем и внутренних органов. Поэтому начинать избавление от лихорадки следует лекарствами на основе парацетамола.
Взрослым пациентам сбить температуру при ветрянке можно приемом тех же средств, что и детям, но в форме таблеток с большей дозировкой. Какой препарат лучше использовать – посоветует врач. Но для устранения лихорадки не стоит ограничиваться лишь приемом медикаментов. При температуре даже выше 38-39 градусов эффективно растирание тела раствором с яблочным уксусом. Можно выпить теплое молоко с растворенной в нем ложкой меда, это поможет снизить нервное напряжение и спокойно уснуть.
Также во время ветрянки необходимо пить много жидкости – это поможет понизить интоксикацию и пропотеть. Подойдут чай с малиной, морсы из брусники, клюквы, натуральные ягодные соки из черной смородины, малины, клюквы, чай с лимоном или просто чистая вода.
Если продолжает держаться температура после ветрянки, особенно если болеет ребенок, то следует вызвать врача на дом. В случае, когда показатели термометра уже стабилизировались, новая сыпь не появляется, но спустя 8-10 суток после заболевания жар появился вновь, это может указывать на присоединение вторичной инфекции. В период болезни организм ослаблен, из-за чего в слизистую могут проникнуть бактериальные возбудители. Это происходит при тяжелых формах ветряной оспы, когда высыпания появляются на эпителии рта. Некачественная обработка ротовой полости может вызвать инфицирование язвочек и присоединение бактериального воспаления.
Если после ветрянки температура достигает 37 градусов, но выше не поднимается, это свидетельствует о слабости иммунной системы. Обычно показатели термометра приходят в норму самостоятельно, но врач может порекомендовать прием иммуномодулирующих или гомеопатических препаратов.
Температура после ветрянки, замеченная у ребенка, не должна оставаться без внимания, чтобы не пропустить осложнений.
Несмотря на то, что ветряная оспа считается распространенным и легко протекающим заболеванием, не стоит относиться к ней несерьезно. При заражении ребенка или взрослого следует вызвать врача на дом для уточнения диагноза и отделения ветрянки от патологий, протекающих со схожими симптомами. Независимо от того, есть у больного ветрянкой температура или нет, его нужно изолировать от окружающих и провести необходимый курс лечения. А в случае высоких отметок термометра — поставить в известность лечащего доктора для принятия неотложных мер.
источник
Для огромного числа простых обывателей такое состояние, как ветрянка у взрослых, является непривычным, так как в сознании большинства людей подобному заболеванию подвержены в основном маленькие дети, но это не так. Более старшие люди довольно тяжело переносят данный вирус, и температура при ветрянке у взрослых является одним из наиболее неприятных признаков заболевания.
Почему происходит повышение при обозначенном недуге у совершеннолетних больных, в течение скольких дней сохраняется подобное состояние и разрешается ли, с медицинской точки зрения, бороться с жаром и как это можно сделать.
Итак, прежде чем речь пойдет о таком состоянии, как температура при ветрянке у взрослых, поговорим о том, что представляет собой данный недуг и каковы его клинические проявления. Под указанным заболеванием следует понимать заразный инфекционный процесс, спровоцированный вирусом герпеса. Как показывают приводимые статистические данные, 10% пациентов являются взрослыми людьми, перешагнувшими 20-летний рубеж.
Тенденции последних десятилетий таковы, что у большего количества великовозрастных пациентов диагностируют подобное заболевание. Этому способствует неблагоприятная экологическая обстановка, повышенный уровень радиоактивного излучения, качество потребляемых продуктов, в результате чего ухудшается состояние иммунной системы человека. Все это приводит к тому, что организм оказывается не в силах справиться с вирусом.
Что касается признаков патологического процесса, то в течение инкубационного периода, который у пациентов старшего возраста может продолжаться до 3 недель, значение температуры при ветрянке у взрослых пока не столь критично. Пациенты жалуются на ощущение сильной слабости и головные боли, а также боли в суставах и мышечных тканях.
Отвечая на вопрос о том, сколько держится температура при ветрянке у взрослых на инкубационном этапе, следует сказать, что это может длиться около 3 суток. После этого состояние пациента резко ухудшается, и жар лишь усугубляется, продолжаться такой симптом может до 5 дней.
На фоне того, что температура при ветрянке у взрослых становится критической, на теле больного проявляются небольшие пятнышки алого оттенка, которые медленно покрывают большую часть кожи заразившегося. Такого рода высыпания специфичные тем, что внутри этих прыщиков аккумулируется бесцветная жидкость. По мере созревания такие пузырьки начинают лопаться, и на их месте образуются корочки.
Лихорадочное состояние, вызванное скачком температуры при ветряке у взрослых, более свойственно именно для больных старшей возрастной группы. Если же нечто подобное происходит с детьми, то, вероятнее всего, речь идет о тяжелом течении заболевания.
В качестве ключевой причины возникновения жара специалисты выделяют ответную реакцию иммунной системы на развившийся в организме вирус и его распространение. Таким же образом объясняются зудящее ощущение и проявление высыпаний.
Сказать точно наперед, сколько дней держится температура при ветрянке у взрослых, не сможет ни один лечащий врач. В данной ситуации все зависит от текущего состояния иммунитета.
Наряду с этим, следует отметить, что специалисты выделяют легкую, среднюю и тяжелую степени течения патологии. В первом случае температура может и вовсе отсутствовать. Лишь в некоторых эпизодах ее значение способно достичь отметки в 37,5 градусов и держаться на ней в течение 2 дней.
На практике пациенты чаще всего переносят именно среднюю степень тяжести обозначенного недуга, когда у больного значение теплового показателя состояния тела достигает 38,0 – 38,5 градусов. Такая лихорадка способна длиться около 4 дней. При этом сыпь может проявиться на спине, груди, сгибах верхних и нижних конечностей, а также на волосистой части головы. Проявление сыпи в данном случае можно ожидать и на слизистой глаз, в полости рта, а также в горле.
В ситуации же, когда заболевание развивается до тяжелой формы, значение температуры тела растет до 39-40 градусов. Такое лихорадочное состояние может не отпускать больного в течение одной недели.
Учитывая то обстоятельство, что ветрянка вызвана вирусом герпеса, следует иметь в виду, что в данной ситуации допускается применение далеко не всех жаропонижающих медикаментов. Так, категорически не рекомендован аспирин. Объясняется это тем, что он может спровоцировать развитие печеночной недостаточности и негативно отразиться на состоянии центральной нервной системы.
Важно! Запрещено сбивать температуру при ветрянке у взрослого Ибупрофеном и Нурофеном, эти медикаменты при данном заболевании крайне негативно влияют на общее состояние пациента, значительно усиливая симптоматику.
Вместе с тем, специалисты рекомендуют начать бороться с жаром лишь в том случае, когда повышение превышает отметку в 38 градусов.
Конечно, для того чтобы определить чем сбить температуру при ветрянке у взрослого необходимо обратиться к врачу, он на основании клинической картины составит адекватную терапевтическую схему лечения. Основные рекомендации, следующие:
- Для начала необходимо выпивать как можно большее количество чистой воды. Это поможет сохранить приемлемый водный баланс и снизит интоксикацию. Выпивайте не менее 3 литров жидкости в сутки;
- Наряду с этим, врачи рекомендуют использовать лекарственные средства на базе Парацетамола, включая препарат с одноименным названием, а также Панадол, Эффералган и т.д.
- В случае с ветряной оспой допускается прием прохладных ванн, куда рекомендуется добавить марганец либо настой ромашки и календулы. Это поможет как побороть жар, так и обеспечить обеззараживающее действие на коже.
- Такой же эффект оказывает, например, чай с малиной либо малиновым вареньем.
Предложенные выше рекомендации доказали свою продуктивность на практике. Однако не стоит при ветрянке злоупотреблять подобными средствами и заниматься самолечением. В любом случае при данной патологии помощь квалифицированного специалиста необходима.
В заключение хотелось бы добавить, что ветряная оспа довольно неприятное заболевание. И в целях недопущения ее развития следует предпринимать соответствующие меры для поддержания иммунного статуса.
источник