Цинковая мазь и цинковая паста для детей и новорождённых: показания и инструкция по применению, отзывы
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
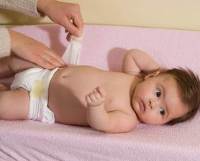
Цинковая мазь – очень хорошее средство при опрелостях у новорожденных и грудничков. Так что многие женщины считают, что препараты на цинковой основе должны быть в аптечке каждой семьи, где есть младенец.
Дело в том, что кожа у грудничков очень нежная и страдает при попадании на нее мочи, кала или пота. Нередко достаточно всего лишь один раз задержаться на прогулке или замешкаться со сменой подгузника, чтобы на ягодицах малыша появились крайне болезненные эрозии.
Даже небольшие по размеру опрелости причиняют множество неприятностей младенцу и его любящим родителям. Малыш кричит от боли, теряет сон и аппетит, снижаются темпы роста и физического развития.
Для того чтобы избавиться от опрелости, необходимо покрыть поврежденную поверхность кожи тонким слоем препарата на цинковой основе. При этом лучше использовать цинковую пасту, которая обладает более выраженным подсушивающим действием.
Как свидетельствуют многочисленные отзывы, препарат сразу же снимает боль, так что ребенок сможет спокойно уснуть. Уже при следующей смене подгузника родители обнаружат уменьшение воспалительной реакции, а через сутки об опрелости можно забыть.
Цинковая мазь под подгузник для профилактики опрелостей у младенцев (отзывы родителей и рекомендации врачей)
При этом препараты на основе цинка рекомендуют намазывать даже на совершенно здоровую кожу, чтобы предотвратить негативное воздействие подгузников на кожу малыша.
Следует отметить, что болезненные опрелости вызывает не подгузник, а неправильное его использование. Испачканная пеленка вредит нежному тельцу малыша никак не меньше.
Повышенная склонность к опрелостям, как правило, бывает вызвана объективными причинами, такими как:
• переход на искусственное питание;
• введение новых продуктов в рацион малыша;
• прорезывание зубов;
• повышение температуры тела;
• дисбактериоз;
• аллергическая реакция на подгузник, стиральное мыло или порошок, новые компоненты пищи.
Как видим, в одних случаях частые опрелости могут быть признаком другого заболевания (экссудативный диатез, дисбактериоз), в других – необходим временная отмена подгузников (высокая температура тела), а в третьих – противоаллергические мероприятия (коррекция рациона, замена фирмы-производителя подгузников, отказ от стирального порошка или замена его гипоаллергенным моющим средством).
Поэтому при частых опрелостях следует посоветоваться с врачом и выяснить причину патологии. Педиатры не рекомендуют длительно использовать цинковую мазь или пасту, поскольку данные препараты сильно сушат кожу младенца и могут вызвать эффект, противоположный желаемому.
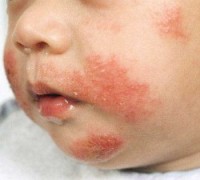
Кожные высыпания при атопическом дерматите появляются в характерных местах (лицо, шея, пространство за ушными раковинами, ягодицы, паховая область, локтевые и подколенные ямки) и сопровождаются сильным зудом.
Патология склонна к хроническому течению, поскольку в основе лежит врожденная гиперчувствительность кожи к воздействию аллергенов, преимущественно пищевых: коровье молоко, рыба и морепродукты, содержащие глютен злаки (пшеница, рожь), шоколад и др.
Реже виновниками кожных высыпаний становятся вещества, поступающие их воздуха (домашняя пыль, шерсть животных, табачный дым) и непосредственно воздействующие на кожу (краски, клеи, лаки, моющие средства и т.п.).
Спровоцировать обострение заболевания могут повышенные психоэмоциональные нагрузки, ослабление организма вследствие перенесенного заболевания. Характерно, что воспалительная реакция при атопическом дерматите не стихает длительное время даже после удаления аллергена.
Циновая мазь и паста снимают зуд, уменьшают воспалительную реакцию, способствуют скорейшему заживлению высыпаний. Однако мази на цинковой основе не рекомендованы в тех случаях, когда наблюдается выраженная сухость кожи (шелушение, шероховатость и т.п.).
Атопический дерматит представляет собой заболевание всего организма, поэтому лечение должно быть комплексным. Следует по возможности удалить все аллергены из окружающей среды (пыль, шерсть животных, шерстяные вещи, пуховые подушки и одеяла, ковры и т.д.) и придерживаться строгой диеты.
Кроме того, врач назначит лекарственные средства системного действия (витамины, противоаллергические препараты, иммуномодуляторы и др.). Так что лечение цинковой мазью и пастой при атопическом дерматите у детей должно проводиться по рекомендации и под наблюдением врача.
Применение препаратов цинковая мазь и цинковая паста детям при ветрянке (отзывы родителей и рекомендации врачей)
Вместе с тем, большинство известных клиницистов считают, что действие цинковой мази (пасты), так же как и других препаратов для местного использования, сравнимо с эффектом плацебо.
Действительно, мази на цинковой основе не влияют на длительность периода высыпаний при ветрянке, а ветряночные элементы, как правило, самостоятельно подсыхают даже в тех случаях, когда их не смазывают какими-либо медицинскими средствами.
Известный доктор Комаровский советует вместо цинковой мази (пасты) использовать спиртовой раствор бриллиантовой зелени. Данный препарат также помогает избавиться от зуда и других признаков воспаления, подсушивая пузырьки. Преимуществом же использования старой доброй «зеленки» является ее дополнительный «намечающий» эффект.
Благодаря окрашиванию патологических элементов можно легко судить о появлении новых высыпаний, что очень важно при ветряной оспе. Ведь маленький пациент опасен для окружающих до тех пор, пока на теле существуют свежие элементы, из которых выделяется вирус.
Ветряночные пузырьки, независимо от того, смазывают их чем-либо или нет, подсыхают за 5 дней. Так что если мама пять дней подряд не находит новых неокрашенных элементов, ребенка можно с легкой душой отправлять на прогулку вместе с другими детьми.
Подробнее о ветрянке
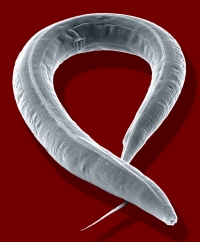
В чем секрет данного метода? Дело в том, что средняя продолжительность жизни острицы, возбудителя энтеробиоза, составляет не более 3 недель. Так что эти паразиты довольно быстро выводятся из организма. Однако заболевание может продолжаться месяцы или даже годы, что связано с постоянным самозаражением ребенка.
Самки остриц ночью выползают через задний проход и откладывают яйца в складках ануса, вызывая сильный зуд. Ребенок расчесывает зудящее место, так что яйца остриц попадают под ногти, а затем на игрушки, предметы быта и, в конечном итоге, в ротовую полость.
Мази на цинковой основе снижают зуд и, подсушивая кожу, препятствуют развитию яиц остриц (яйца остриц могут созревать в складках ануса несколько дней, но для этого необходимы такие условия как высокая влажность и благоприятная среда). Так что возможности для самозаражения значительно снижаются.
Недостаток данного метода лечения состоит в том, что следует внимательно следить за кожей ребенка, чтобы не вызвать раздражение нежной кожи складок вблизи ануса. Разумеется, такого рода терапию можно проводить только после точной диагностики энтеробиоза (соскоб с кожи анусовых складок на яйца глист).
источник
Еще один пост для новой рубрики «Второе мнение». Зачем она нужна читай в предыдущей статье «Острый синусит». Текст для этого поста я составил из статей Anthony J. Papadopoulos и Robert A. Schwartz “Chickenpox treatment and management” (2016) и Kirsten A. Betchel “Pediatric chickenpox” (2015), опубликованных на emedicine.medscape.com, а также материалов с сайта Mayo Clinic.
Anthony J. Papadopoulos – это частнопрактикующий дерматолог, член American Academy of Dermatology. Его соавтор, Robert A. Schwartz, заведующий педиатрическим отделением Rutgers New Jersey Medical School, профессор педиатрии, член American Academy of Pediatrics. Автор второй статьи, Kirsten A. Betchel – профессор педиатрии в Yale University School of Medicine и в Yale-New Heaven Children’s Hospital.
Перевод с элементами «отсебятины».
В США у этого заболевания два названия – варицелла и ветряная оспа. Заболевание вызывает варицелла-зостер вирус, принадлежащий подсемейству α-герпес-вирусов.
Заражение происходит воздушно-капельным путем. Возможен и контактный путь заражения, но он имеет меньшее значение. Инфекция очень контагиозна и мгновенно распространяется в детских коллективах.
Развитие инфекции
После заражения вирус проникает в эпителиальные клетки слизистой верхних дыхательных путей и конъюнктивы. В течение 2-4 дней вирус размножается в регионарных лимфатических узлах верхних дыхательных путей, а затем, на 4-6 день, оказывается в крови.
С кровью вирус попадает к эпителиальные клетки внутренних органов, преимущественно печени и селезенки, где продолжает размножаться. Далее, на 14-16 день от момента инфицирования возникает вторая виремия (вирус опять оказывается в крови), и на этот раз попадает в эпидермис и эндотелиальные клетки капилляров.
Заражение клеток кожи проиводит к развитию воспаления и межклеточного (а также внутриклеточного) отека, который и формирует характерные пузырьки на коже.
В ответ на заражение ВЗВ у здорового ребенка начинается продукция антител классов IgM, IgG и IgA. За пожизненный иммунитет после перенесенной инфекции отвечают IgG антитела. Клеточные иммунные реакции тоже играют свою роль.
После разрешения первичной инфекции оставшиеся вирусы мигрируют мигрируют из слизистых и эпидермиса в локальные сенсорные нейроны, в которых они остаются навсегда, и при благоприятных условиях, больше не размножаются («дремлют»). Если же возникает реактивация «дремлющего» вируса, то это уже вызывает другое заболевание – опоясывающий лишай.
Течение инфекции и клиническая картина
Обычное ветряная оспа – это детское заболевание. 90% пациентов – это дети до 10 лет. У здоровых детей заболевание ветрянка протекает легко. Опасность эта инфекция представляет только для взрослых и пациентов с иммунодефицитами, в том числе и лекарственной природы.
Как правило, первый симптом – это появление множественных маленьких красных пятнышек, рассредоточенных по коже головы, лица, туловища, предплечий и бедер. В течение 12-14 часов пятнышки начнут превращаться в папулы (узелки; они приподнимаются над кожей), затем в пузырьки с прозрачным содержимым, а затем в пустулы (пузырьки с гнойным содержимым), которые, в конце концов, спадают и покрываются корочкой.
В одно и то же время на кожи могут быть и пятнышки, и папулы, и пузырьки. Это нормально. Пузырьки отчаянно чешутся, но чесать их нельзя. Если удастся удержаться, то сыпь исчезнет без следа. Если пузырек повредить, то этот элемент заживет с образованием небольшого шрама.
Когда ребенок заразен?
Самый заразный период – за 1-2 дня до появления сыпи, поэтому «уберечься» от заболевших детей невозможно – вы просто ничего о них не будете знать, так как сыпь – это первый симптом. Дальше заразность быстро идет на спад, сохраняясь в течение 5-6 дней после появления первых пятнышек.
Через неделю от начала заболевания, если общее состояние позволяет, американские врачи выписывают детей обратно в садик и школу. Таких вот пятнистых и выписывают.
Как ставят диагноз?
Для постановки диагноза, как правило, достаточно характерной клинической картины и эпиданамнеза, который складывается из того факта, что ребенок раньше ветрянкой не болел и что в течение последних 10-20 дней до появления первых элементов сыпи был контакт с заболевшими детьми или с детьми, которые позже заболели.
Как лечить ребенка с ветрянкой?
Обычному здоровому ребенку никакого специфического лечения не требуется. Нужны только препараты, сбивающие температуру и уменьшающие зуд, а также местные средства для профилактики бактериальной суперинфекции.
Для уменьшения зуда в США используют:
- Каламин лосьон
- Прамоксин гель (прамокаина гидрохлорид; местный анестетик)
- Ванны с овсяными хлопьями
- Пероральные антигистаминные препараты
Ацикловир покупать?
Если у ребенка нет никаких иммунодефицитов (только не путайте этот термин с частыми простудами), то эффект от перорального применения ацикловира будет очень скромным (по данным исследований – длительность основных симптомов на один день короче, по сравнению с плацебо).
По этой причине американские педиатры ацикловир здоровым детям не выписывают, а без рецепта его в штатах не купишь, представляете? Такая вот демократия.
Подробнее про ацикловир читайте в статье Помогает ли ацикловир при ветрянке?
Специфическое противовирусное лечение (ацикловир, валацикловир и фамцикловир) показаны:
- Взрослым пациентам
- Пациентам с иммунодефицитами (в том числе лекарственными)
Под иммунодефицитами следует понимать не «вечно я болею всякими простудами», а конкретные тяжелые заболевания, вызывающие угнетение иммунной системы, либо применение иммуноподавляющих препаратов. Таким пациентам ацикловир и другие нуклеозидные аналоги назначают внутривенно. Пероральный ацикловир показан детям с хронической астмой, хроническим атопическим дерматитом, нефротическим синдромом и нарушениями работы селезенки.
Что делать родителям, у которых ребенок заболел ветрянкой?
Если речь идет об обычном ребенке и обычной ветрянке, то:
- Постричь пациенту ногти (на ночь можно одеть перчатки)
- Не давать аспирин!
- Для сбивания температуры использовать ибупрофен или парацетамол
- Кормить, как обычно
- Поить, как при простудах
- Специальных ограничений физических нагрузок нет
- Карантин в США – 5-7 дней или пока все элементы не покроются корочками
Не болели ветрянкой и не хотим болеть. Как быть?
В 1995 году в США была введена всеобщая вакцинация детей против ветряной оспы. С тех пор заболеваемость в стране упала на 90%.
По данным CDC, внедрение вакцины в практику снизило смертность от инфекции на 90%, госпитализацию на 84%, заболеваемость – на 92%.
Подробнее о вакцинации читайте в статье Вакцина от ветрянки.
источник
Иммунитет человека с каждым годом все более уязвим для многих заболеваний. Наряду с иными болезнями, аллергический дерматит у взрослых и детей приобрел более агрессивную форму. Он уже не считается косметическим дефектом, а относится к патологическим процессам.
Чтобы вовремя начать курс лечения и не допустить возникновения токсидермии, как выглядит аллергический дерматит (фото 2) нужно знать обязательно. Клиническая картина заболевания находится в зависимости от раздражителя, его характерной особенности, силы воздействия. Токсико-аллергический дерматит (фото внизу) сопровождается специфической симптоматикой: раздраженное шелушение и, в некоторых случаях, возникновение волдырей.
Для заболевания характерны отечность, краснота кожи. Довольно часто проявляются узелки, сыпь, которая напоминает атопический дерматит. но имеет менее выраженный зуд и большее жжение. Аллергический дерматит у взрослых после затяжного течения теряет островоспалительную реакцию и характеризуется редким проявлением гиперкератоза или умеренной инфильтрацией.
Немаловажную роль в том, как развивается аллергический дерматит у взрослых (фото 3), играет особенность самого организма. После контакта с любым из раздражителей симптомы аллергического дерматита у взрослых проявляются спустя пару недель. Единственный случай, когда болезнь развивается стремительно, можно сказать агрессивно, возникает при контакте с химическими веществами.
При всех остальных случаях заболевание имеет небольшое сходство с клинической картиной острой экземы. Поначалу наблюдается появление красных пятен; кожа утолщается, трескается. Далее образуются пузырьки, микроязвочки. Хотя заболевание локализовано в местах воздействия, повторную симптоматику можно ожидать в ином месте. Если впервые проявился дерматит на руках. то вторичное его расположение будет в любой точке тела.
Лечение аллергического дерматита у взрослых предусматривает долгую комплексную коррекцию. Имея легкую форму, можно лечить амбулаторно. Лечение тяжелых форм у взрослых проводится только стационарно, нередко даже в реанимационном отделении.
Иммунная система детей несовершенна и не может полноценно противостоять многим аллергенам, поэтому аллергический дерматит у детей (фото 4) возникает чаще. Заболевание обычно носит затяжной характер, за это время высыпания могут смениться несколько раз. Дерматит у деток может впервые проявиться на фоне пищевых раздражителей и называется диатезом. К самым первым симптомам относят зуд, который всегда предшествует высыпаниям и покраснения. Заметив эти симптомы аллергического дерматита у детей, родители должны немедленно показать их доктору. Прогрессирование заболевания может спровоцировать себорейный дерматит на голове. который принесет ребенку еще более сильные страдания.
Молодые кормящие мамы вполне могут спровоцировать аллергический дерматит у грудничков (фото 5), если не придерживаются диеты. С возрастом пищевая аллергия отодвигается на задний план, уступая место другим аллергенам: грибам, пыльце, спорам. Аллергический детский дерматит часто возникает после прививок, приема лекарств, витаминов.
Возникает заболевание в основном у детей с наследственной предрасположенностью. Именно у них часто появляется пеленочный дерматит. расположенный больше на нижней части тела. Болезнь беспокоит ребенка до возраста 2-х лет. Аллергический дерматит у грудничков располагается на лице, в естественных складках и на сгибах. В пораженных местах кожа пересушенная или наоборот, постоянно мокрая.
Причин, провоцирующих болезнь, очень много, и делятся они по типу воздействия на тело. Аллергический дерматит на ногах (фото 6) относят к наиболее распространенным неконтагиозным заболеваниям. На ногах дерматит может появиться и как признак заболевания некоторых органов. В таких случаях недуг проявляется как токсидермия. Экзогенные причины провоцируют аллергический контактный дерматит. вызывая заметные аллергические проявления.
Помимо косметических дефектов, аллергический дерматит на голове (фото 7) вызывает довольно сильное жжение и зуд. В некоторых случаях это мешает человеку вести полноценное существование. Дерматозная сыпь сопровождается жаром, болью, потерей волос. Если степень повреждения кожи перейдет в запущенную стадию, то аллергический дерматит на лице оставит после себя совсем непривлекательные шрамы.
Ветряная оспа, или ветрянка – инфекционное заболевание, отличающееся высокой контагиозностью, возникающее при проникновении в организм вирусных агентов. Проявляется в виде специфичной полиморфной сыпи на кожных покровах, слизистых оболочках, протекает с умеренной интоксикацией.
Возбудитель ветрянки -Varicella Zoster – вирус семейства герпесвирусных инфекций, поражающий исключительно человека.
Тот же вирус способен стать причиной развития другого дерматологического заболевания – опоясывающего лишая (герпеса).
Ветряная оспа у взрослых протекает, как правило, тяжелее, нежели в детском возрасте. Наличие сопутствующих заболеваний, сниженный иммунитет значительно отягощают прогноз на выздоровление без осложнений.
Распространенность заболевания чрезвычайно велика. Наиболее часто болеют дети в возрасте до 7 лет. В группе риска и любой ребенок, посещающий школу, а также прочие места сбора больших детских коллективов. Взрослые, а также новорожденные болеют сравнительно редко. Возможность заразиться выше у людей, ухаживающих за больным ребенком. Пик эпидемической активности приходится на осень, весну.
Больной считается контагиозным по ветряной оспе в течение всего инкубационного периода и до момента исчезновения последнего элемента сыпи.
Ветряная оспа (она же – ветрянка) – распространённое инфекционное заболевание, обычно переносимое в детском возрасте.
Ветрянка у детей лечение имеет легкое и безопасное, нередко его проводят в домашних условиях, даже не дожидаясь консультации врача.
Передается ветрянка воздушно-капельным путем. Инкубационный этап занимает от 10-ти до 21 дня после контакта с больным. Человек в это время является инфицированным, но при квалифицированной помощи болезни еще можно избежать. Если же в данный период не обратиться к врачу, болезнь перейдет в следующую острую стадию. Она характеризируется общей для ветрянки симптоматикой, в первую очередь -появлением специфической сыпи.
Через две недели болезнь проходит сама по себе, если не было острых осложнений. Человек, переболевший ветрянкой, получает иммунитет на всю жизнь и больше не болеет этим недугом даже после контакта с больным на острой стадии.
В детском возрасте ветрянка переносится достаточно легко и при правильном уходе быстро исчезает, не оставляя следов на теле. Однако при достижении подросткового возраста человека, заболевание для него становится более опасным, а в зрелом возрасте приводит даже к летальному исходу. Также болезнь небезопасна для грудных детей, беременных и кормящих женщин. Этим категориям после контакта с больными нужно немедленно обращаться к врачам.
Ветрянка у детей имеет ряд симптомов, благодаря которым ее невозможно спутать с любым другим заболеванием. Характерными для данного недуга являются следующие проявления:
Обычно сыпь покрывает только лицо и туловище пациента, однако если болезнь имеет тяжелую форму, пузырьки могут появляться также во рту или на гениталиях. Симптомы ветрянки появляются волнами, потому нередко у человека наблюдают несколько стадий поражения кожного покрова. Можно говорить о том, что болезнь прошла свой пик после того, как на теле перестанут появляться волдыри.
Симптомы ветрянки у детей
Интенсивность проявления симптомов зависит от тяжести болезни, состояния иммунной системы ребёнка, а также стадии ветряной оспы. Они могут быть более или менее интенсивными, однако общая картина болезни является одинаковой для всех.
Определить форму заболевания и его стадию во всех случаях можно при обычном осмотре больного. Дополнительные исследования, в том числе, анализ мочи и крови, необходимы только при серьезных формах болезни и наличии осложнений. Диагностика ветрянки не требует применения современного медицинского оборудования и может проходить на дому у пациента.
При диагнозе ветрянка у детей лечение обычно назначают в домашних условиях. Болезнь со временем проходит самостоятельно без тяжелых последствий для организма, потому при обычной форме недуга нет никакой необходимости в госпитализации. Основной же курс терапии в таком случае будет направлен на устранение дискомфорта больного. В эту задачу входит:
- Понижение температуры;
- Устранение зуда;
- Борьба с рубцами, которые могут оставаться на теле ребенка.
Если речь идет о пациенте 3-12 лет, можно ограничиться снятием зуда постельным режимом и диетой. Актуальным в данном случае остается вопрос — чем нужно смазывать появившуюся сыпь. Обычно врачи рекомендуют использовать для этой цели зеленку, поскольку она является хорошим антисептиком и препятствует дальнейшему заражению. Но в быту это средство не удобно — плохо отмывается с кожи, оставляет следы на постели и личных вещах больного. Сегодня тем, кого интересует чем мазать ветрянку у детей кроме зеленки, фармакология предлагает несколько вариантов:
раствор марганцовки при ветрянке
Ацикловир при ветрянке у детей также является довольно эффективным средством. Его применяют при обильной сыпи, особенно, если часть ее сконцентрирована в области губ. Препарат могут назначать, если есть подозрение на герпес, который может появиться в качестве осложнений. При легкой форме заболевания ацикловир назначают редко.
При сложной форме заболевания, а также продолжительном течении острой стадии (больше 5-ти дней) врач может назначить больному антибиотики. Детям такие средства прописывают крайне редко, в основном их применяют для лечения подростков и взрослых, инфицированных ветряной оспой.
Лечение ветрянки у детей в домашних условиях обычно проходит достаточно продуктивно, если пациенту вовремя поставлен правильный диагноз. Выздоровление при такой терапии чаще всего наступает через 2 недели после первых проявлений болезни.
На время лечения ветрянки рекомендована изоляция больного от коллектива сроком до 2-х недель. За это время проходят основные симптомы: повышенная температура, оспины, тошнота и утомляемость. Пациент по окончанию данного этапа считается незаразным и может посещать коллектив.
Наблюдение врача при ветрянке не является обязательным условием – ему достаточно только правильно поставить диагноз, дальнейший ход может взять на себя кто-то из родителей. Если справка для учебного заведения или другого учреждения, которое посещает ребенок, не требуется, лечение можно проводить дома народными средствами.
В ходе такой медицинской помощи также стоит делать ставку на жаропонижающие, а также средства, направленные на снятие зуда. Бытует мнение, что достаточно давать малышу отвары трав и мазать прыщики зеленкой. Это устаревший метод лечения, который не приемлем сегодня ни для детей, ни для матерей. Тем, кто не знает, чем лечить ветрянку у детей кроме зеленки, можно посоветовать в качестве антисептика масло чайного дерева. Оно практически не взывает аллергии и не сушит кожу.
Отвары ромашки или календулы могут помочь снять зуд во рту (если там есть высыпания), а также на половых органах. Полоскания нужно проводить 2- раза в день. Что касается кожных покровов, то тут достаточно разовой обработки волдырей.
Отвары ромашки при ветрянке
Категорически не рекомендуется назначать противовирусные или антигистаминные средства самостоятельно. Неправильная дозировка может принести больше вреда, чем отсутствие препарата в схеме лечения.
Как и при других заболеваниях, в ходе лечения ветрянки очень важно постоянно проветривать помещение, в котором находится больной, следить за его рационом (в отдельных случаях целесообразно назначать диету) и следить за выполнением постельного режима.
Обратите внимание: лечение народными средствами без наблюдения врача допустимо только в тех случаях, когда взрослые уверенны в правильной постановке диагноза и болезнь не сопровождается осложнениями. В противном случае к таким мерам прибегать не стоит.
Лечение народными методами
Ветряная оспа у детей может иметь ряд осложнений, даже если болезнь прошла довольно спокойно, что уж говорить о тяжелой форме. Среди наиболее опасных последствий инфекции врачи называют следующие:
Редко в качестве осложнений отмечают шрамы от оспин на теле человека. В отличие от вышеназванных болезней, они абсолютно безопасны.
На ранних этапах такие осложнения после ветрянки у детей как энцефалит или пневмония несложно определить и можно при правильном уходе вылечить. Приметами таких осложнений являются:
Продолжительный жар, помутнение сознания, прострел – при энцефалите;
Боли в грудине, отдышка, кашель — при пневмонии.
Возможные осложнения при ветрянке
При появлении подобных симптомов нужно немедленно обратиться к врачу и настоять на обследовании. Возможно, понадобится госпитализация и стационарное лечение. Однако, в большинстве подобных случаев это один из немногих шансов спасти пациента, потому им нельзя пренебрегать.
Существует несколько общих рекомендаций, помогающих снизить риск заболевания даже после контакта с больным в острой стадии ветрянки. К ним относятся:
Для детей старше года эффективным средством профилактики ветрянки является вакцина. Ее можно получить в районной поликлинике по назначению педиатра. В старшем возрасте данное лекарство не назначают.
Профилактические меры практически бесполезны, когда в доме уже появился хотя бы один больной ветрянкой — вероятность заражения очень высока. Если имеется повышенная угроза осложнений (низкий иммунитет, недавние операции или же беременность), необходим незамедлительный визит к врачу, который сможет провести обследование и назначить специальные препараты. По возможности дом с больным нужно покинуть.
Ветряная оспа для детей — заболевание не опасное. При правильном уходе оно может отступить уже за пару недель и больше никогда не повториться. Но все же желательно всеми силами избегать данного недуга, поскольку каждая болезнь — это урон для формирующегося организма.
Восприимчивость к вирусу, вызывающему ветряную оспу, очень высока. При тесном контакте с больным заражение наступает практически со 100-процентной вероятностью. Ветрянка у детей очень распространена, поэтому основным источником заражения взрослых становится больной ребенок, а также – человек, страдающий опоясывающим лишаем. При этом инфицирование наступает только в случае, если взрослый не имел эпизод развития заболевания в детстве.
Дерматит —островоспалительное контактное поражение кожи, которое возникает на месте прямого воздействия на нее химических, биологических или физических факторов. К физическим факторам относятся механические (давление и трение), низкие и высокие температуры, ионизирующая радиация, УФО, электрический ток; к химическим — органические и вещества неорганические, широко распространенные в быту на и производстве, а также содержащиеся в медикаменты и в некоторых растениях.
Все факторы, которые вызывают дерматит, делятся на факультативные и облигатные. К облигатным относят те, которые у любого человека вызывают изменения кожи при определенной силе и длительности действия, к факультативным — способные вызвать дерматит лишь у людей, которые к тому или иному веществу обладают повышенной чувствительностью. Простыми дерматитами называют те дерматиты, которые вызваны облигатными раздражителями, а аллергическими те дерматиты, которые вызваны факультативными раздражителями, обладающие сенсибилизирующими свойствами.
Простой дерматит появляется непосредственно в месте контакта с раздражителем в тот же момент или после него в скорее, и в дальнейшем изменения кожи тенденции к диссеминации и периферическому росту не имеют, а после прекращения раздражения — явления дерматита проходят быстро.
Простые дерматиты делятся по течению на острые и хронические.
В одной из трех клинических форм может проявляться острый дерматит:
Более или менее выраженной отечностью и краснотой характеризуется эритематозный дерматит; буллезный, или везикулезный, — на эритематозном фоне, образованием пузырьков и пузырей; некротический характеризуется образованием струпа и последующего его изъязвления, заживающего рубцом. Мономорфностью клинической картины характеризуется каждая из этих форм. Острый дерматит сопровождается чувством жара, жжения, болезненности, покалывания, реже — зудом.
Субъективно, хронические дерматиты беспокоят мало и характеризуются застойной гиперемией, инфильтрацией, гиперкератозом, усилением кожного рисунка, иногда атрофией. Аллергические дерматиты возникают после различной длительности контакта с сенсибилизирующим веществом, по типу замедленного типа аллергической реакции. Клинически, особенно в первое время, аллергические дерматиты сходны с простыми в везикулезной и эритематозной стадиях и первоначально так же возникают в месте воздействия раздражителя. Однако в дальнейшем кожные изменения появляются и на отдаленных участках, клиническая картина при этом становится полиморфной, возникают мелкие везикулезные элементы и капельное мокнутие, которое напоминает экзематозное, менее отчетливыми становятся границы очагов. На этом этапе дерматит от экземы отличить трудно, помогает наблюдение после устранения контакта с раздражителем за течением процесса (сравнительно быстро исчезают изменения кожи при дерматите).
Дерматиты от химических веществ. Такие дерматиты могут быть вызваны факультативными раздражителями аллергического и токсического действия, также облигатными раздражителями. Химические дерматиты, из последних, вызывают чаще всего крепкие щелочи и минеральные кислоты, а также соли щелочных и тяжелых металлов. Все эти вещества дерматит вызывают в момент контакта с ними или после него.
К химическим факультативным раздражителям токсического действия относят органические растворители (спирты, ацетон, ксилол, хлороформ), тяжелые и легкие фракции углеводородов каменного угля и нефти (керосин, минеральные масла, бензин), неорганические щелочи и кислоты в слабых концентрациях. Такие вещества чаще всего вызывают дерматит после продолжительного с ними контакта. Предшествуют его развитию «преморбидные» изменения кожи — сухость и шелушения. Может со временем развиться сенсибилизация к некоторым из этих веществ. Аллергизирующие вещества дерматит вызывают только после продолжительного с ними контакта.
Дерматиты от физических факторов. К дерматитам, которые вызываются механическими раздражителями относятся потертости; возникают в местах давления и трения обувью, ремнями, складками белья и т.д. Повышенное потоотделение предрасполагает к потертостям. С незначительной отечности и ограниченной красноты кожи, сопровождающихся чувством болезненности и жжения начинается остро возникающий дерматит в виде потертости. На фоне эритемы могут развиться пузыри с серозно-геморрагическим или серозным содержимым. После вскрытия пузырей образуются болезненные эрозии. Нередко присоединением пиогенной инфекции осложняется потертость, что приводит иногда к развитию лимфаденита и лимфангита. Хронические потертости характеризуются усилением кожного рисунка, гиперкератозом, незначительной застойной гиперемией и инфильтрацией.
Дерматит в виде ознобления. Такого рода дерматит развивается в результате воздействий умеренно низких температур воздуха (6. 10 °С) на кожу в условиях его повышенной влажности; у лиц, которые склонны к неустойчивым сосудистым реакциям. Также, возникновению ознобления способствуют внешние факторы, которые приводят к нарушению кровообращения. Как правило, заболевание начинается осенью и продолжаться может всю зиму, летом исчезая. Внешне ознобление представляет собой красно-синюшного цвета, отечные нерезко очерченные припухлости кожи, холодные или горячие на ощупь, которые беспокоят больных жжением или зудом, особенно при перемещении из холодного помещения в теплое. Возникают иногда пузыри на фоне застойной эритемы. Локализуется ознобление на кончике носа, пальцах, у детей — на щеках, у женщин проявляется на внутренней поверхности коленных суставов и иногда бедер.
Солнечный дерматит. Возникает такой дерматит вследствие чрезмерной инсоляции и может быть результатом повышенной чувствительности кожи к солнечным лучам, что обусловлено действием фотосенсибилизаторов. Фотосенсибилизаторы могут образовываться внутри организма, проникать в него извне и наноситься непосредственно на кожу. Течение солнечного дерматита острое и хроническое. Острый дерматит проявляется после освещения солнечными лучами через 2-4 часа. На подвергшихся инсоляции участках кожи, появляются припухлость и покраснение, что сопровождается болезненностью и жжением. На эритематозном фоне при более высокой степени ожога возникают пузыри. Процесс заканчивается шелушением и пигментацией. Если поражения кожи значительные, могут наблюдаться головная боль, рвота, лихорадка. Солнечный дерматит хронического характера развивается на открытых участках тела, которые повторно и длительно подвергаются инсоляции. Кожа становится шероховатой, грубой, сильно пигментированной. Дерматиты, которые возникли вследствие фотосенсибилизации, характеризуются клинически отечной эритемой.
Дерматит от воздействия электрического тока. Изменения кожи в области повреждения, внешне представляют собой точко- или полосовидные плоские возвышения серовато-желтого или белого цвета. Имеется западение в середине возвышения, дно и края его окрашены в серовато-черный цвет. Эпидермис на дне западения может быть разрушен или сохранен; реактивное воспаление вокруг отсутствует, имеется нередко анемический венчик. Область поражения на ощупь плотная и совершенно безболезненная. Волосы винтообразно скручиваются, не опаляются. В дальнейшем увеличивается область поражения, которая возникла в момент прохождения тока. Окружающие эту область ткани, вначале неизмененные, а потом постепенно распадаются. Первоначальные размеры очага поражения в 2-3 раза превышает зона окончательного распада. Процесс распада протекает безболезненно и длится около 2 недель. Даже при глубоком распаде, раневое отделяемое ничтожно. Заживление и очищение происходит в течение 2-3 недель и дольше. Процесс завершается образованием мелкого гладкого рубца.
Нередко поражение кожи электрическим током сочетается с ожогом, который возникает при проскакивании искры между кожей и проводником. Клиническая картина в этих случаях отличается от описанной выше: развиваются резкие воспалительные явления вокруг очага поражения, эпидермис отторгается, проявляется болезненность. Если пострадавший попытается отключиться от электрической цепи или освобождают его другие, то может возникнуть сочетанное механическое и электрическое поражение кожи, тогда поврежден бывает не только эпидермис, но и кожные слои более глубокие. Напоследок, когда в химическое взаимодействие с кожей вступает металл проводника, возникает окрашивание кожи, зависящее от образования солей металла.
Лучевые дерматиты. Лучевые кожные поражения могут возникать в результате повреждения её различными видами ионизирующей радиации: альфа, гамма, бета и рентгеновским излучением. Вызывают идентичные изменения тканей все эти виды ионизирующей радиации, но их проникающая способность разная. Несколько десятков микрометров составляет глубина проникновения а-частиц (задерживаются роговым слоем), 2-4 мм — в-частиц, поглощаются собственно кожей, пронизывают все тело человека – нейтроны, рентгеновские и гамма-лучи. Главным образом, характер лучевой реакции кожи определяется величиной дозы облучения, также определенное значение имеют индивидуальная чувствительность организма и различных участков кожного покрова, возраст и пол.
При воздействии ионизирующей радиации, изменения кожи могут возникать непосредственно после экспозиции, у пораженных лучевой болезнью как одно из ее проявлений и в месте их воздействия.
Различают острые и хронические лучевые дерматиты.
При однократном облучении в течение короткого времени сравнительно небольшими дозами жестких лучей возникают острые лучевые поражения кожи. Лучевые поражения кожи хронического характера возникают после многократных облучений на протяжении длительного времени небольшими дозами ионизирующей радиации или как отдаленное последствие бывших острого некротического или буллезного лучевых дерматитов.
Дерматиты от растений и трав. Некоторые травы и растения могут вызывать буллезные и эритематозные дерматиты за счет содержащихся в них химических веществ. Эти химические вещества в одних случаях являются облигатными раздражителями (молочай, едкий лютик, крапива), в других — факультативными (ядовитый сумах, примула, чеснок, хризантема), в третьих — фотосенсибилизаторами, то есть веществами, которые повышают чувствительность кожи к солнечным лучам, что и вызывает дерматит. Клиническая картина при поражении луговыми травами развивается через 1-2 суток после купания в пруду или озере с заросшими травой берегами и с последующим лежанием на траве. Проявляется дерматит на местах соприкосновения с травой, особенно на коже живота, ягодиц, боковой и наружной поверхности бедер, колен — возникают пузыри и эритема, по форме напоминает отражающие очертания листьев и травы. Дерматит проходит через 7-8 дней, оставляя долго существующую выраженную пигментацию.
Остро или хронически протекает простой дерматит. Острые дерматиты характеризуются ярким воспалением, которое сопровождается жжением, зудом, болью, образованием пузырей и участков некроза, которые оставляют рубцы.
Застойным отеком, утолщением кожи, синюшностью,лихенификацией (шелушением), усиленным ороговением, трещинами, иногда атрофией кожи проявляются хронические дерматиты.
Для острых проявлений атопического дерматита и аллергического контактного дерматита яркое покраснение кожи с выраженным отеком также свойственны. В дальнейшем могут проявляться пузырьки и даже пузыри, оставляющие мокнущие эрозии после их вскрытия. Затухающее воспаление оставляет чешуйки и корки.
Устранение контакта с раздражителем — основной этап в лечении дерматита. При аллергическом дерматите применяют десенсибилизирующие и антигистаминные средства. Борный и салициловый вазелин показан при сухой коже. Мази с глюкокортикостероидами — при эритеме; растворы в форме примочек с дезинфицирующими веществами следует применять при везикулезно-буллезных высыпаниях или при гиперемии с выраженным отеком. В стационаре проводится лечение язвенно-некротических дерматитов, где, помимо мазей, которые содержат дезинфицирующие, эпителизирующие и усиливающие рост грануляций средства, назначают не специфическую общую стимуляцию (гемотрансфузии, аутогемотерапияи др.).
Лечение дерматита в виде потёртости. Индифферентные мази или мази с глюкокортикостерондами применяют при воспалительной красноте. При эритеме и резко выраженном отеке применяют влажно-высыхающие повязки и примочки с дезинфицирующими растворами. При возникновении пузырей их прокалывают после предварительной спиртовой обработки и затем обрабатывают спиртовым раствором анилинового красителя. При образовании ссадин применяют ванночки в разведении 1: 1000 с калия перманганатом и влажно-высыхающие повязки в разведении 1: 1000 с этакридином, а мазевые повязки — после стихания остроты процесса. Необходимо срезать покрышку пузыря при нагноении, а образовавшуюся ссадину лечить. Теплые ванночки и мази используют для лечения хронических потертостей.
Лечение дерматита в виде ознобления. Назначают инъекции по 1 мл внутримышечно 3% раствора тиамина бромида; никотиновая кислота — внутрь. Применяют теплые ванночки с дальнейшим втиранием мази.
Лечение дерматитов от УФО. Больным при наличии фотосенсибилизации назначают инъекции внутримышечно 10% раствора кальция глюконата; внутрь — никотиновую кислоту и делагил; мази с глюкокортикостероидами — наружно. Лицам, которые имеют к солнечным лучам повышенную чувствительность, следует рекомендовать фотозащитные кремы.
Лечение дерматита от воздействия электрического тока. На пораженный участок накладывают со стерильным вазелиновым маслом повязку или стерильную сухую повязку, обтирают спиртом окружающую здоровую кожу. Аппликации масляного раствора ретинола проводят в дальнейшем. Инъекции экстракта алоэ под кожу назначают для ускорения заживления.
Лечение лучевых дерматитов. Представляет большие трудности лечение хронических лучевых поражений кожи и проводится в условиях специализированного стационара.
Лечение дерматитов от растений и трав. Пузыри прокалывают и смазывают их покрышки спиртовым раствором анилинового красителя, мази, содержащие глюкокортикостероиды— на эритему.
Несмотря на то, что такое заболевание, как ветряная оспа уже достаточно хорошо изучена и разработаны эффективные методы ее лечения, все же возможны некоторые негативные моменты. В последние годы наблюдается мутация многих известных вирусов, включая вирус ветрянки. что достаточно часто приводит к серьезным осложнениям, даже после успешно проведенной терапии. Ветрянка при соблюдении всех санитарно-гигиенических норм и рекомендаций специалистов излечивается полностью, однако в некоторых определенных случаях возможны опасные последствия .
Осложнения после ветрянки могут быть бактериальными и инфекционными
Не стоит отказываться от купания ребенка, который заболел ветряной оспой. Делать это следует аккуратно, стараясь не травмировать появившиеся пузырьки. Рекомендуется добавлять в воду небольшое количество марганцовки. Кроме этого, если малыш вспотел, кожу следует обработать слабым раствором марганцовки.
Множество вирусов заключено в «пузырьках», именно поэтому их нужно тщательно обрабатывать зелёнкой
Осложнения, возникающие после ветрянки бактериального типа, — следствие попадания в организм вредных микроорганизмов через язвочки на кожных покровах. Туда они заносятся в тот момент, когда ребенок расчесывает пораженное место грязными руками или ногтями. В этом случае эти бактерии активно развиваются на поверхности кожи, иногда проникают вглубь кожных покровов. Последствия могут выражаться в различных кожных заболеваниях, в том числе и таких сложных, как опоясывающий лишай .
За счет того, что в ранки попадает всевозможная инфекция, они начинают нагнаиваться. Возле пораженных областей на кожных покровах можно наблюдать активное разрастание кожных участков и образование отеков. В некоторых случаях находящаяся в пузырьках жидкость приобретает мутный оттенок, а сама верхушка этого пузырька становится желтой. Последствия таких осложнений могут выразиться в образовании на коже рубцов и шрамов, которые со временем никуда не денутся. Если не предпринять своевременных мер и запустить образовавшиеся нагноения, есть опасность возникновения некроза .
Огромное количество вирусов ветрянки содержится в пузырьках, образовавшихся на коже больного ребенка. Когда пузырь лопается, все эти вирусы попадают в воздух. Чтобы уменьшить активность вируса, рекомендуется обрабатывать пораженные места зеленкой два раза в день.
Более серьезные последствия для ребенка, перенесшего ветряную оспу, наступают в том случае, когда попавшие в ранку бактерии разносятся кровью по всему организму. Такие осложнения могут привести к достаточно серьезным проблемам со здоровьем, вплоть до поражения некоторых внутренних органов. Наиболее частым явлением в этом случае является развитие бактериальной пневмонии. иногда на фоне самой ветрянки. Это заболевание в большинстве случаев протекает в острой форме. У ребенка сильно поднимается температура, появляется сухой кашель, постепенно переходящий во влажный.
Последствием ветряной оспы может стать и развитие такой серьезной болезни, как менингоэнцефалит. В этом случае у детей помимо сильного повышения температуры наблюдается тошнота и рвота, а также тремор рук. Больной ощущает слабость в мышцах, а иногда и судороги. Может наблюдаться некоторая раскоординация в движениях. Все эти неврологические нарушения очень часто начинают развиваться после того, как ребенок переболеет ветрянкой. В некоторых случаях это приводит к назначению неправильной терапии и как следствие более серьезным осложнениям.
Ветряная оспа — очень заразное заболевание с высокой вероятностью осложнений
Более серьезные последствия после ветрянки могут вызвать вирусные осложнения, которые поражают внутренние органы ребенка. Ввиду того, что в большинстве случаев эти осложнения протекают достаточно скрытно, диагностировать их крайне сложно. Они могут привести к развитию энцефалита и пневмонии. Ветряночная пневмония наступает по причине того, что вирус попадает на легочную поверхность. Этому заболеванию особенно подвержены те дети, которые имеют слабую иммунную систему и хронические болезни легких.
Достаточно часто последствиями ветряной оспы становятся стоматит или воспаление глазных нервов. При падании вируса ветрянки на глазную роговицу, начинают образовываться папулы, которые впоследствии оставляют шрамы, приводящие к потере зрения. По такому же принципу развивается и стоматит, но только на слизистой оболочке рта. Иногда болезнь приводит к поражению спинного мозга и нервов, в том числе и лицевого .
Вирус ветрянки не только летуч, но и достаточно заразен. Если ребенок находился определенное время возле заболевшего ветряной оспой, проявление болезни, скорее всего, у него наступит через пару недель.
После излечения от ветрянки некоторые ребята могут почувствовать неприятную ноющую боль в суставах. Ее причиной может стать воспаление в суставах, вызванное попаданием туда ветряного вируса и началом развития артрита. Кроме этого ветряная оспа иногда сказывается и на работе некоторых внутренних органов, в том числе и почек. Нередко последствиями перенесенного заболевания являются следующие болезни: гепатиты, миокардит, кератиты, а также сепсисы .
Стоит отметить, что различные осложнения после перенесенной ветряной оспы у детей возникают достаточно редко. Если ребенок заболел ветрянкой, то родителям следует внимательно следить за его состоянием не только во время течения болезни, но и какой-то период после выздоровления. Малейшие отклонения от нормального состояния, должны стать сигналом к немедленному обращению к специалисту.
Содержание Свернуть Развернуть
Ветряная оспа, является представителем вируса герпеса 3 типа. Врачи утверждают, что ветрянкой лучше переболеть в детском возрасте, когда организм лучше переносит инфекцию и осложнений возникает намного меньше.
Что это за болезнь? Для кого она действительно опасна и как не заболеть ветрянкой повторно? Что делать, когда взрослый человек подхватил вирус ветряной оспы, как в таком случае справиться с заболеванием? Давайте выясним всё об этой болезни.
Что такое ветрянка? Она относится к острым инфекциям, которые передаются преимущественно воздушно-капельным путём, но известны случаи заражения через предметы (контактный путь передачи). Характеризуется заболевание появлением папуловезикулезной сыпи. Большинство людей, а это не менее 80% населения, переносит ветрянку до 8 лет. Оставшиеся 20% могут заболеть в любом возрасте.
Как заражаются ветрянкой? Источником инфекции является больной человек, поэтому даже мимолётный контакт с ним способствует передаче ветряной оспы. Она легко переносится на длительные расстояния и распространяется на 20 метров и более. Вирус неустойчив во внешней среде, его легко можно «обезвредить» обычными дезинфицирующими растворами, он чувствителен к ультрафиолетовому излучению. Но при низких температурах вирус может долго сохраняться на предметах обихода и способен заразить человека во время контакта с ними.
Возбудитель ветрянки, так же, как и опоясывающего лишая, относится к семейству герпетических инфекций или Herpesviridae. Особенностью их является быстрое и лёгкое распространение в организме. Кроме этого, возбудитель после перенесения инфекции может длительно существовать в нервных узлах в неактивной форме. Так как после болезни он находится в организме, то чаще всего повторная его активация проявляется появлением герпетической сыпи.
Первичное размножение микроорганизма происходит в месте контакта с человеком — это слизистая оболочка верхних дыхательных путей. Здесь он размножается и накапливается. Затем по лимфатическим сосудам вирус попадает в кровь и проникает в другие клетки организма человека. Самые «излюбленные» места — эпителий и нервная система. Это объясняет появление сыпи на коже и слизистых оболочках, а также частые осложнения с поражением нервной системы и дыхательных путей.
После болезни формируется стойкий пожизненный иммунитет. Может ли человек переболевший ветрянкой быть переносчиком? Только в течение пяти дней после появления последнего элемента сыпи. В остальных случаях человек перестаёт быть заразным, но в организме в «спящем состоянии» остаётся вирус герпеса.
В самом начале с момента попадания микроорганизма на слизистые оболочки верхних дыхательных путей инфекция может себя никак не проявлять. Инкубационный период чаще всего составляет от 11 до 21 дня. Через сколько проявляется ветрянка после контакта с больными? При классическом течении болезни первые признаки могут появиться уже на вторые сутки.
Продромальный период ветрянки (промежуток до начала активного проявления инфекции) характеризуется следующими симптомами:
Проявления продромального периода зависит от тяжести течения заболевания и от иммунной системы человека. Чаще всего он проходит легко, не доставляя человеку особого дискомфорта.
Симптомы ветряной оспы разнообразны, но к наиболее показательным относятся сыпь и повышение температуры. Здесь есть свои особенности.
Обычно чтобы поставить этот диагноз нет необходимости прибегать к специальным методам исследования. Ветрянка выставляется на основании типичных клинических проявлений.
Но при необычном течении заболевания можно воспользоваться специфическими анализами. Материалом для исследования является содержимое кожных высыпаний, кровь или мокрота.
Одним из самых точных методов является РСК (реакция связывания комплемента). Благодаря этому анализу выявляют антиген вируса. Людям, находящимся в одном помещении с больным, рекомендовано сделать анализ на антитела к ветрянке. При их отсутствии необходимо проводить экстренную профилактику заболевания.
Специфической терапии, направленной против вируса, не существует. Поэтому лечение ветряной оспы заключается в назначении симптоматических средств. Что чаще применяют?
В тяжёлых случаях, если симптомы выраженные и самочувствие человека ухудшается несмотря на проведённое лечение — следует немедленно его госпитализировать в инфекционное отделение.
Инкубационный период ветрянки у детей составляет 13–17 дней. Продромальный период проходит легко (иногда он совсем не выражен), в редких случаях ребёнок беспокоен, плохо спит и мало ест. В большинстве случаев ветряная оспа имеет лёгкое течение без осложнений.
Восприимчивость детского организма к инфекции практически 100%. Дети до года болеют редко, так как чаще им достаются мамины антитела к вирусу. Сложнее обстоит дело с малышами, находящимися на искусственном вскармливании. Абсолютное большинство болеющих составляют дошкольники или дети до 7–8 лет.
Первые признаки ветрянки у ребёнка проявляются по-разному. Обычно симптомами инфекции являются высыпания и незначительное повышение температуры тела. Какие отличительные признаки инфекции у ребёнка?
Терапия у ребёнка в большинстве случаев симптоматическая. Как лечить ветрянку у детей в домашних условиях?
Можно ли гулять при ветрянке у детей? Прогулки на свежем воздухе на улице запрещаются на весь период лечения. Даже контактных людей, которые не болели этой инфекцией, изолируют на 21 день.
Когда можно идти в садик после ветрянки? Организм ребёнка перестаёт быть заразным на пятые сутки после появления последнего элемента сыпи. В это время ребёнку разрешено посещать дошкольное учреждение. Но если у родителей есть возможность оставить своё чадо ещё на несколько дней до полного исчезновения корок от ветрянки — лучше это сделать Корочки отпадают через 5–10 дней без следа, при условии, что они не будут инфицированы.
Появление осложнений зависит от правильного лечения и поведения родителей.
- Ветряная оспа новорождённых характеризуется высокой смертностью — около 20%.
- Частыми осложнениями после ветрянки у детей являются поражения нервной системы, в том числе и центральной: энцефалит, менингит, поперечный миелит, синдром Рея. Такие заболевания наблюдаются при тяжёлом течении инфекции.
- Нагноение корочек бывает после неправильного ухаживания за сыпью, смазыванием их масляными растворами, купанием детей.
- Пневмония. Воспаление лёгких или других отделов дыхательной системы встречается при контакте ребёнка с бактериальной инфекцией. Ослабленный ветрянкой организм легко их подхватывает из окружающей среды или осложняют течение болезни условно-патогенные микроорганизмы.
Чтобы инфекция не закончилась неожиданными неприятными осложнениями — лучше провести профилактику ветрянки у детей. Она заключается в применении вакцин против вируса ветряной оспы.
Какие особенности заболевания встречаются у взрослых? Инкубационный период ветрянки у взрослых удлиняется до 21 дня. Продромальный период нередко затягивается на несколько дней и переносится значительно тяжелее.
Как протекает ветрянка у взрослых? Один из самых неприятных симптомов — выраженный кожный зуд, даже подсушивание элементов сыпи препаратами и противоаллергические лекарства от него не избавляют.
Сколько дней болеют ветрянкой взрослые? В различных случаях по-разному. Взрослый человек может ощущать все признаки болезни длительно от двух до трёх недель. Необычные симптомы в самом начале заболевания нередко ухудшают течение болезни.
Терапия начинается с соблюдения общих мер по лечению.
Ветрянка у взрослых протекает длительно, тяжело поддаётся лечению и нередко заканчивается осложнениями, к которым относятся:
Бывает ветрянка повторно у взрослых? В медицине есть такие случаи. Но есть вероятность, что первый раз диагноз был неправильно выставлен. Такое, возможно, и при развитии заболеваний со снижением иммунитета.
Беременные женщины незащищены от развития болезни, они могут проконтактировать с заболевшим человеком. Опасно ли такое общение, пусть даже и мимолётное? Контакт беременной с больным ветрянкой, может, никак не отразиться на будущем малыше. Если мама болела в детстве — последствия будут минимальны. Как ветрянка влияет на беременность, если мама болела в детстве? После перенесённого заболевания формируются антитела, которые сохраняются на всю жизнь. При контакте с больным мама уже защищена. Если заболевание не разовьётся — ребёнку тоже ничего не угрожает.
Риск развития осложнений в первые недели беременности не превышает 1%. Самый опасный период для перенесения инфекции — с 14 до 20 недели. После этого осложнения практически не встречаются.
Чем ветрянка опасна для беременных? Тяжёлое течение может привести к внеплановой госпитализации и трансплацентарной передаче возбудителя. Если мама заболела за несколько дней до родов — то ребёнок может родиться с врождённым синдромом ветряной оспы.
К последствиям ветрянки у беременных относятся:
Но своевременное лечение человеческим иммуноглобулином значительно снижает такие осложнения.
В конце прошлого века в Японии была разработана вакцина от ветрянки. С 1995 года прививки от вируса были внесены в национальный календарь прививок в США. Уже в 2008 году препарат начали активно использовать в России и соседних странах. Какие есть разновидности вакцины от ветряной оспы?
Некоторые страны уже взяли на вооружение такие вакцины, внесли их в обязательную иммунизацию для всего населения: Австралия, Австрия.
Прививка от ветряной оспы назначается в экстренных случаях при контакте с больным человеком или в плановом порядке для профилактики развития инфекции, вызванной вирусом.
Препарат не назначается беременным женщинам. Прививка от ветряной оспы детям применяется только после 12 месяцев.
Вакцина от ветрянки считается «молодой», она была создана и внедрена в активное использование относительно недавно. Поэтому пока сложно понять все возможные последствия её использования. Реакция на препарат чаще проявляется спустя несколько дней.
Ветрянка — это инфекция, которой переболели тысячи поколений детей. Она поражает взрослых и даже людей преклонного возраста. Несмотря на отсутствие специфической терапии, которая бы облегчила течение заболевания, вакцинация от ветряной оспы может дополнить этот пробел в лечении.
источник