Вирус вызывает два инфекционных заболевания: 1) ветряную оспу, возникающую преимущественно у детей в результате экзогенного заражения; 2) опоясывающий герпес (herpes zoster) — эндогенную инфекцию, развивающуюся чаще у взрослых, перенесших в детстве ветряную оспу. Заболевания различаются также по локализации пузырьковых высыпаний на коже и слизистых оболочках. Вирус открыт в 1911 г.
Таксономия.Вирус ветряной оспы и опоясывающего герпеса содержит ДНК, относится к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus.
Морфология, химический состав, антигенная структура.Вирионы имеют овальную форму диаметром 120-179 нм, состоят из сердцевины, содержащей линейную двунитчатую ДНК, и наружной липопротеидной оболочки с шипиками гликопротеидной природы. Различают внутренние сердцевинные и наружные антигены. Антигенные варианты вируса не обнаружены.
Культивирование.Вирус репродуцируется в первичных и перевиваемых культурах клеток с цитопатическим эффектом (симпласты) и образованием внутриядерных включений.
Резистентность.Вирус малоустойчив в окружающей среде, термолабилен, чувствителен к жирорастворителям и обычным дезинфицирующим средствам.
Восприимчивость животных.Вирус непатогенен для лабораторных животных.
Эпидемиология.Ветряная оспа распространена повсеместно, восприимчивость к возбудителю очень высокая. Эпидемические вспышки отмечаются в осенне-зимний период, главным образом в организованных коллективах среди детей дошкольного возраста. Могут болеть взрослые.Источник инфекции— только больной человек.Механизм передачи— аэрогенный. Выделение вирусов в окружающую среду происходит при нарушении целостности пузырьковых высыпаний.
Опоясывающий герпес поражает в основном взрослых, носит спорадический характер, не имеет выраженной сезонности. Больные опоясывающим герпесом могут быть источником ветряной оспы у детей.
Патогенез и клиническая картина.Входными воротами для возбудителя является слизистая оболочка дыхательных путей, где вирусы размножаются, затем проникают в кровь, поражая эпителий кожи и слизистых оболочек (дерматотропизм).
Инкубационный периодпри ветряной оспе составляет 14-21 день. Заболевание характеризуется повышением температуры тела и пузырьковой сыпью на теле и слизистых оболочках рта, зева, весьма похожей на высыпания при натуральной оспе (отсюда название болезни). После отпадения корок рубцы не остаются. Осложнения (пневмонии, энцефалиты и др.) бывают редко.
Опоясывающий герпес возникает у людей, перенесших в детском возрасте ветряную оспу. Вирус может длительно сохраняться в нервных клетках межпозвоночных узлов и активизируется в результате заболеваний, травм и других факторов, ослабляющих иммунитет. Заболевание характеризуется лихорадкой, пузырьковыми высыпаниями в виде обруча по ходу пораженных (чаще межреберных) нервов, болевым синдромом.
Иммунитет.После перенесенной ветряной оспы формируется пожизненный иммунитет, который, однако, не препятствует сохранению вируса в организме и возникновению у некоторых людей рецидивов опоясывающего герпеса.
Лабораторная диагностика.Материалом для исследования является содержимое высыпаний, отделяемое носоглотки, кровь.
Экспресс-диагностика заключается в обнаружении под световым микроскопом гигантских многоядерных клеток — симпластов с внутриядерными включениями в мазках-отпечатках из высыпаний, окрашенных по Романовскому-Гимзе, а также специфического антигена в РИФ с моноклональными антителами. Выделяют вирус в культуре клеток, идентифицируют с помощью РН и РИФ. Для серодиагностики используют РН, ИФА, РСК.
Специфическая профилактика и лечение.Активная иммунизация не проводится, хотя разработана живая вакцина. В очагах ветряной оспы ослабленным детям показано применение иммуноглобулина. Для лечения опоясывающего герпеса используют препараты ацикловира, интерфероны и иммуномодуляторы. Элементы сыпи обрабатывают бриллиантовым зеленым или перманганатом калия.
Вирус Эпштейна-Барр (ВЭБ) вызывает лимфопролиферативные болезни, а также инфекционный мононуклеоз, характеризующийся интоксикацией, поражением небных и глоточных миндалин, увеличением лимфоузлов, печени, селезенки, изменениями в крови.
Выделен Эпштейном с соавторами при электронной микроскопии биоптатов пациентов с лимфомами Бёркетта (1964). Распространен повсеместно.
Таксономия. ВЭБ (вирус герпеса человека типа 4) относится к семействуHerpesviridae родуLymphocryptovirus.
Морфология, химический состав, антигенная структура.ВЭБ имеет ядерные антигены, латентные протеины, латентные мембранные протеины и две маленькие Эпштейна-Барр-кодируемые РНК молекулы. Ядерные антигены и латентные протеины являются ДНК-связующими белками, считающимися основными для развития инфекции.
Эпидемиология.Заболевание малоконтагиозно. Источником инфекции являются больной человек и вирусоноситель. Основной путь передачи — воздушно-капельный, реже трансмиссивный или половой, при контакте через слюну. Антитела к вирусу имеются у большинства населения.
Патогенез и клиническая картина.ВЭБ вызывет размножение В-лимфоцитов и персистирует в них; обуславливает латентную инфекцию в лимфоидной ткани, эпителиальных клетках рта и глотки, слюнных желез. ВЭБ вызывает бессимптомную, хроническую или острую инфекцию, а также лимфопролиферативные болезни.
Инфекционный мононуклеозхарактеризуется высокой лихорадкой, недомоганием, фарингитом, лимфаденопатией, спленомегалией. Продолжительность инкубационного периода составляет 30-50 суток у взрослых и 10-40 суток у детей.
Хроническая инфекцияможет развиваться как циклическая рекуррентная болезнь. Сопровождается низкой лихорадкой, повышенной утомляемостью, головной болью и воспалением горла.
Лимфопролиферативные болезни также могут индуцироваться ВЭБ. Вирус является митогеном для В-лимфоцитов. Способствует развитию опухолей – лимфомы Бёркетта, небёркиттовские лимфомы, носоглоточная карцинома.
Волосистая оральная лейкоплакия – характерное для СПИДа поражение слизистой оболочки рта.
Иммунитет.Гуморальный, клеточный, пожизненный. Повторные заболевания не описаны.
Лабораторная диагностика.До настоящего времени не разработаны методы выделения вируса в культурах клеток, и основу диагностики составляет выявление специфических антител к протеинам вируса; среди предложенных методов наиболее адекватнареакция непрямой иммунофлюоресценции (реакция Хенле), позволяющая определить наличие антител (IgM,IgG,ІgA) к капсидным, некапсидным «ранним» и ядерным антигенам. Некоторую информацию можно получить, определяя наличие гетерофильных антител (капельный тест на инфекционный мононуклеоз)и выявляяатипичные мононуклеарыв периферической крови. Для выявления вирусной ДНК в трансформированных клетках применяют метод ДНК-гибридизации.
Специфические средства терапииотсутствуют; лечение симптоматическое.
Изучить общую характеристику семейства Herpesviridae.
Изучить классификация семейства Herpesviridae.
Ознакомиться с основными клиническими формами герпесвирусных инфекций.
Изучить методы лабораторной диагностики герпесвирсных инфекций.
Ознакомится с профилактикой, лечением и осложнениями герпесвирусных инфекций.
Особенности течения герпесвирусных инфекций.
Провести реакцию связывания комплемента.
Владеть методикой постановки реакции нейтрализации.
Общая характеристика семейства Herpesviridae.
Морфология и антигенные свойства вирусов семейства Herpesviridae.
Клинические проявления герпесвирусной инфекции, осложнения.
Лабораторная диагностика ВПГ-1 и ВПГ-2.
Лабораторная диагностика ветряной оспы.
Лабораторная диагностика инфекционного мононуклеоза.
Лечение и специфическая профилактика герпесвирусных инфекций.
Практические задания, выполняемые на занятии:
Изучение и зарисовка демонстрационных препаратов.
Разбор схемы лабораторной диагностики герпесвирусных инфекций.
Воробьев А.В., Биков А.С., Пашков Е.П., Рыбакова А.М. Микробиология.– М.: Медицина, 1998.– 336с.
Пяткін К.Д., Кривошеїн Ю.С. Мікробіологія з вірусологією та імунологією.– Київ.: Вища шк., 1992.– 431с.
Медицинская микробиология /Под ред. В.И. Покровского.– М.: ГЭОТАР-МЕД, 2001.– 768с.
Гайдаш І.С., Флегонтова В.В. Медична вірологія.– Луганськ, 2002.– 357 с.
Короткие методические указания к практическому занятию:
В начале занятия проводится проверка уровня знаний студентов по теме. Самостоятельная работа состоит из изучения демонстрационных препаратов и разбора схем лабораторной диагностики герпесвирусных инфекций, заполнения протокола.
В конце занятия проводится тестовый контроль и анализ итоговых результатов самостоятельной работы каждого студента.
источник
Ветряная оспа – острое инфекционное заболевание вирусной этиологии, характеризующееся возникновением характерной пузырьковой сыпи в фоне общего интоксикационного синдрома. Возбудитель ветряной оспы — вирус герпеса 3 типа, передающийся от больного воздушно-капельным путем. Ветряная оспа относится к наиболее распространенным детским инфекциям. Она проявляется характерными обильными зудящими пузырьковыми высыпаниями, появляющимися на высоте лихорадки и общеинфекционных проявлений. Типичная клиника позволяет диагностировать заболевание, не проводя никаких дополнительных исследований. Лечение ветряной оспы в основном симптоматическое. Для профилактики вторичного инфицирования рекомендована антисептическая обработка элементов сыпи.
Ветряная оспа – острое инфекционное заболевание вирусной этиологии, характеризующееся возникновением характерной пузырьковой сыпи в фоне общего интоксикационного синдрома.
Ветряную оспу вызывает вирус Varicella Zoster семейства герпесвирусов, он же – вирус герпеса человека 3 типа. Это ДНК-содержащий вирус, мало устойчивый во внешней среде, способный к репликации только в организме человека. Инактивация вируса происходит довольно быстро при воздействии солнечного света, ультрафиолетового облучения, при нагревании, высушивании. Резервуаром и источником ветряной оспы являются больные люди в течение 10 последних дней инкубационного периода и пятых-седьмых суток периода высыпания.
Ветряная оспа передается по аэрозольному механизму воздушно-капельным путем. Ввиду слабой устойчивости вируса контактно-бытовая передача труднореализуема. Распространение вируса с мелкодисперсным аэрозолем, выделяемым больными при кашле, чихании, разговоре, возможно на достаточно большое расстояние в пределах комнаты, вероятен занос с током воздуха в смежные помещения. Существует вероятность передачи инфекции трансплацентарно.
Люди обладают высокой восприимчивостью к инфекции, после перенесения ветряной оспы сохраняется напряженный пожизненный иммунитет. Дети первых месяцев жизни защищены от инфекции полученными от матери антителами. Ветрянкой чаще всего болеют дети дошкольного и младшего школьного возраста, посещающие организованные детские коллективы. Порядка 70-90% населения переболевают ветряной оспой в возрасте до 15 лет. Заболеваемость в городах более чем в 2 раза выше, чем в сельских населенных пунктах. Пик заболеваемости ветрянкой приходится на осенне-зимний период.
Входными воротами инфекции является слизистая оболочка дыхательных путей. Вирус внедряется и накапливается в клетках эпителия, распространяясь в последующем в регионарные лимфоузлы и далее в общий кровоток. Циркулирование вируса с током крови вызывает явления общей интоксикации. Вирус ветряной оспы имеет сродство к эпителию покровных тканей. Репликация вируса в эпителиальной клетке способствует ее гибели, на месте отмерших клеток остаются полости, наполняющиеся экссудатом (воспалительной жидкостью) – формируется везикула. После вскрытия везикул остаются корочки. После отделения корочки под ней обнаруживается вновь сформированный эпидермис. Высыпания при ветряной оспе могут образовываться как на коже, так и на слизистых оболочках, где достаточно быстро везикулы прогрессируют в эрозии.
Ветряная оспа у лиц с ослабленной иммунной системой протекает в тяжелой форме, способствует развитию осложнений, вторичному инфицированию, обострению хронических заболеваний. При беременности вероятность передачи ветрянки от матери плоду составляет в первые 14 недель 0,4% и увеличивается до 1% вплоть до 20 недели, после чего риск заражения плода практически отсутствует. В качестве эффективной профилактической меры беременным женщинам, болеющим ветряной оспой, назначают специфические иммуноглобулины, помогающие снизить вероятность передачи инфекции ребенку до минимума. Более опасна ветряная оспа, развившаяся за неделю до родов и в последующий после родов месяц.
Стойкий пожизненный иммунитет надежно защищает организм от повторной инфекции, однако при значимом снижении иммунных свойств организма взрослые, болевшие ветрянкой в детстве, могут заразиться ей вновь. Имеет место феномен латентного носительства вируса ветряной оспы, накапливающегося в клетках нервных узлов и способного активизироваться, вызывая опоясывающий лишай. Механизмы вирусной активации при таком носительстве пока недостаточно ясны.
Инкубационный период ветряной оспы колеблется в пределах 1-3 недель. У детей продромальные явления слабо выражены, либо вовсе не наблюдаются, в целом — течение легкое с незначительным ухудшением общего состояния. Взрослые склонны к более тяжелому течению ветряной оспы с выраженной симптоматикой интоксикации (озноб, головная боль, ломота в теле), лихорадкой, иногда отмечается тошнота, рвота. Высыпания у детей могут возникнуть неожиданно на фоне отсутствия какой-либо общей симптоматики. У взрослых период высыпаний нередко начинается позднее, лихорадка при появлении элементов сыпи может некоторое время сохраняться.
Сыпь при ветряной оспе носит характер буллезного дерматита. Высыпания представляют собой единичные элементы, возникающие на любых участках тела и распространяющиеся без какой либо закономерности. Элементы сыпи первоначально представляют собой красные пятнышки, прогрессирующие в папулы, а затем — в мелкие ровные однокамерные везикулы с прозрачной жидкостью, спадающиеся при прокалывании. Вскрывшиеся везикулы образуют корочки. Для ветряной оспы характерно одновременное существование элементов на разных стадиях развития и возникновение новых (подсыпание).
Сыпь при ветряной оспе вызывает интенсивный зуд, при расчесывании возможно инфицирование везикул с формированием пустул. Пустулы при заживании могут оставить после себя рубец (оспину). Неинфицированные везикулы рубцов не оставляют, после отделения корочек обнаруживается здоровый новый эпителий. При нагноении сыпных элементов общее состояния обычно ухудшается, интоксикация усугубляется. Сыпь у взрослых обычно более обильна, и в подавляющем большинстве случаев из везикул формируются пустулы.
Сыпь распространяется практически по всей поверхности тела за исключением ладоней и подошв, преимущественно локализуясь в области волосистой части головы, на лице, шее. Подсыпания (возникновение новых элементов) возможно на протяжении 3-8 дней (у взрослых, как правило, они сопровождаются новыми лихорадочными волнами). Интоксикация спадает одновременно с прекращением подсыпаний. Сыпь может появляться на слизистых оболочках ротовой полости, половых органов, иногда — на конъюнктиве. Сыпные элементы на слизистых прогрессируют в эрозии и язвы. У взрослых сыпь может сопровождаться лимфоаденопатией, для детей поражение лимфатических узлов не характерно.
Помимо типичного течения, различают стертую форму ветряной оспы, протекающую без признаков интоксикации и с кратковременной редкой сыпью, а также тяжелые формы, различающиеся на буллезную, геморрагическую и гангренозную. Буллезная форма характеризуется сыпью в виде крупных дряблых пузырей, оставляющих после вскрытия долго заживающие язвенные дефекты. Такая форма характерна для людей с тяжелыми хроническими заболеваниями. Геморрагическая форма сопровождается геморрагическим диатезом, на коже и слизистых оболочках отмечаются мелкие кровоизлияния, могут возникать кровотечения из носа. Везикулы имеют коричневатый оттенок за счет геморрагического содержимого. У лиц со значительно ослабленным организмом ветряная оспа может протекать в гангренозной форме: быстро растущие везикулы с геморрагическим содержимым вскрываются с формированием некротических черных корок, окруженных ободком воспаленной кожи.
В подавляющем большинстве случаев течение ветряной оспы доброкачественное, осложнения отмечаются не более чем у 5% больных. Среди них преобладают заболевания, вызванные вторичной инфекцией: абсцессы, флегмоны, в тяжелых случаях – сепсис. Опасным, трудно поддающимся терапии осложнением является вирусная (ветряночная) пневмония. В некоторых случаях ветряная оспа может провоцировать кератит, энцефалит, миокардит, нефрит, артриты, гепатит. К осложнениям склонны тяжелые формы заболеваний у взрослых, в особенности при сопутствующих хронических патологиях и ослабленной иммунной системе. У детей осложнения отмечаются в исключительных случаях.
Диагностика ветряной оспы в клинической практике производится на основании характерной клинической картины. Общий анализ крови при ветряной оспе неспецифичен, патологические изменения могут ограничиваться ускорением СОЭ, либо сигнализировать о воспалительном заболевании с интенсивностью, пропорциональной общей интоксикационной симптоматике.
Вирусологическое исследование подразумевает выявление вирионов при электромикроскопии везикулярной жидкости, окрашенной серебрением. Серологическая диагностика имеет ретроспективное значение и производится с помощью РСК, РТГА в парных сыворотках.
Ветряную оспу лечат амбулаторно, за исключением случаев тяжелого течения с интенсивными общеинтоксикационными проявлениями. Этиотропная терапия не разработана, в случае формирования пустул прибегают к антибиотикотерапии непродолжительным курсом в средних дозировках. Лицам с иммунной недостаточностью можно назначать противовирусные препараты: ацикловир, видарабин, интерферон альфа (интерферон нового поколения). Раннее назначение интерферона способствует более легкому и кратковременному течению инфекции, а также снижает риск развития осложнений.
Терапия ветрянки включает меры по уходу за кожей с целью предупреждения гнойных осложнений: везикулы смазываются антисептическими растворами: 1%-й раствор бриллиантового зеленого, концентрированный – перманганата калия («зеленка», «марганцовка»). Изъязвления слизистой обрабатываются перекисью водорода в 3%-ном разведении или этакридина лактатом. Интенсивный зуд в области высыпаний облегчают, смазывая участки кожи глицерином или обтирая разведенным уксусом, спиртом. В качестве патогенетического средства назначают антигистаминные препараты. Беременным женщинам и больным с тяжелой формой назначают специфический противоветряночный иммуноглобулин.
Прогноз благоприятный, заболевание заканчивается выздоровлением. Везикулы исчезают без следов, пустулы могут оставлять оспенные рубцы. Значительное ухудшение прогноза у лиц с иммунодефицитом, тяжелыми системными заболеваниями.
Профилактика ветряной оспы заключается в предупреждении заноса инфекции в организованные детские коллективы, для чего при выявлении случаев заболевания производятся карантинные мероприятия. Больных изолируют на 9 дней с момента появления высыпаний, контактировавшие с больными дети разобщаются на 21 день. В случае если день контакта с больным точно определен, ребенок не допускается в детский коллектив с 11 по 21 день после контакта. Контактным детям, не болевшим ранее ветряной оспой, с ослабленным иммунитетом в качестве профилактической меры назначают противоветряночный иммуноглобулин.
Последнее время стала применяться вакцинация против ветряной оспы. С этой целью используются вакцины Варилрикс (Бельгия) и Окавакс (Япония).
источник
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи. Возбудителем ветряной оспы является вирус крупных размеров
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи.
Возбудителем ветряной оспы является вирус крупных размеров (от 150 до 200 нм) из семейства Herpetosviridae. Этот вирус в большом количестве содержится в ветряночных пузырьках в первые 3-4 дня болезни, затем его количество быстро снижается, и после 7-го дня обнаружить его не удается.
В настоящее время установлена идентичность вируса, вызывающего опоясывающий герпес, и вируса ветряной оспы. Вирус имеет центральное ядро, липидную оболочку, содержит ДНК. Живет и размножается только в человеческом организме. К основным свойствам вируса относятся его летучесть и чрезвычайно малая устойчивость. Во внешней среде вирус быстро погибает, в капельках слизи, слюны сохраняется не более 10–15 мин; нагревание, солнечные лучи, УФ-излучение быстро инактивируют его.
Ветряная оспа встречается повсеместно и является чрезвычайно контагиозным заболеванием со 100-процентной восприимчивостью. Источник инфекции — больные ветряной оспой, иногда опоясывающим лишаем. Больные ветряной оспой становятся заразными в конце инкубационного периода (за 48 ч до появления сыпи) и продолжают представлять опасность для окружающих до 5-го дня с момента появления последнего элемента сыпи. Механизм передачи — воздушно-капельный, при этом вирус выделяется в огромном количестве при кашле, разговоре, чихании. Возможен вертикальный механизм передачи вируса плоду от матери, болевшей ветряной оспой в период беременности. Ветряной оспой болеют преимущественно дети в возрасте от 1 до 10 лет, причем пик заболеваемости приходится на 3-4 года.
Входными воротами инфекции является слизистая оболочка верхних дыхательных путей. Размножаясь на слизистых оболочках, вирус в конце инкубационного периода попадает в кровь, обусловливая вирусемию. С током крови он разносится по всему организму. Возбудитель фиксируется преимущественно в эпителии кожи и слизистых оболочек, где, размножаясь, приводит к появлению патогномоничной для ветряной оспы сыпи.
Вирус не только дерматотропен, но,в известной степени, и нейротропен, что проявляется в его способности вызывать поражения со стороны нервной системы. Пузырьки при ветряной оспе образуются в результате вакуолизации клеток с очень незначительной сетчатостью. На ранних стадиях ядра пораженных клеток содержат сферические эозинофильные включения (тельца Тиццера). В процессе дегенерации ядер эти тельца выходят в цитоплазму. Клеточные вакуоли быстро сливаются со смежными, образуя везикулу. Вначале везикула бывает многокамерной, состоит из маленьких полостей, отделяемых друг от друга клеточными тяжами, которые в дальнейшем быстро разрываются благодаря наполнению везикул жидкостью. Поражается в основном мальпигиевый слой. Изменения на слизистых оболочках носят тот же характер, что и в эпидермисе. Элементы сыпи на слизистых оболочках при ветряной оспе не оставляют после себя рубцов, так как некроз эпителия при ветряной оспе обычно не проникает глубже герминативного слоя.
В течении ветряной оспы выделяют 4 периода: инкубационный, продромальный, периоды высыпания и образования корочек. Инкубационный период составляет при ветряной оспе 10–21 день. Продромальные явления могут отмечаться в течение 1-2 сут до начала высыпания. При этом больной испытывает недомогание, снижается аппетит, возникают головная боль, тошнота, иногда рвота. Если продромальный период отсутствует, то заболевание начинается с появления сыпи. Период высыпания у большинства больных протекает без особых нарушений общего состояния. Лихорадка совпадает с периодом массового появления сыпи, при этом у взрослых она достигает значительных цифр. Высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.
Первые элементы сыпи могут появиться на любом участке тела, но чаще на лице, волосистой части головы, спине, реже — на животе, груди, плечах, бедрах. На ладонях и подошвах сыпь, как правило, отсутствует.
Клинический пример: больной С.,23 года, студент, обратился к участковому врачу с жалобами на повышение температуры до 38,8°С , головную боль, слабость, недомогание, высыпания на лице, волосистой части головы, туловище и конечностях. Со слов пациента, он заболел два дня назад; возникли недомогание, слабость, температура повысилась до 37,4°С. На следующий день состояние ухудшилось, температура поднялась до 38,0°С, отмечалась головная боль, была однократно рвота. К вечеру появилась обильная сыпь (рис. 1).
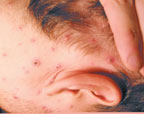 |
| Рисунок 1. Полиморфная сыпь при ветряной оспе на лице и волосистой части головы |
Объективно: состояние средней тяжести. Температура тела — 39,0°С. На коже лица, волосистой части головы, туловище, конечностях имеется обильная полиморфная сыпь. На одном участке можно встретить папулы, везикулы, пустулы. Беспокоит кожный зуд. Слизистая ротоглотки гиперемирована, на мягком небе и язычке отмечаются в небольшом количестве везикулы и эрозии. Пальпируются увеличенные болезненные лимфатические узлы шеи. В легких дыхание везикулярное, хрипов нет. ЧДД — 22/мин. Тоны сердца приглушены, ритм правильный. ЧСС — 92/мин. АД — 90/60 мм рт. ст. Язык сухой, обложен белым налетом. Живот при пальпации мягкий, безболезненный во всех отделах. Печень, селезенка не увеличены. Мочевыделение не нарушено. Менингеальной, очаговой неврологической симптоматики нет. В группе, где учится пациент, отмечались подобные случаи болезни.
Учитывая острое начало болезни, наличие лихорадки, симптомов интоксикации, а также полиморфной сыпи на волосистой части головы, лице, туловище, конечностях и слизистой ротоглотки(рис. 2), пациенту можно поставить предварительный диагноз «ветряная оспа».
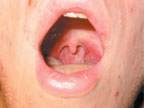 |
| Рисунок 2. Эрозия на слизистой ротоглотки |
Элементы ветряной оспы проходят следующие стадии развития: пятна, папулы, везикулы, корочки. Вначале появляется красное пятнышко размером от булавочной головки до чечевичного зерна круглой или овальной формы. В течение нескольких часов пятна приобретают характер папул с четко очерченным контуром. Через несколько часов либо на следующий день в центре элементов образуется пузырек-везикула с ровными краями и прозрачным серозным содержимым. В случае нагноения везикул образуются пустулы, при этом отмечается глубокое поражение кожи, что может приводить к образованию небольших западений в центре пустул, которые оставляют рубцы. Нередко отмечаются высыпания на конъюнктивах глаз, слизистой оболочке рта (твердом небе, слизистой оболочке щек, деснах, язычке, задней стенке глотки), иногда гортани и половых органах. Ветряночные пузырьки напоминают афты, однако везикулы быстро повреждаются, образуя небольшие поверхностные язвочки (эрозии). Для ветряной оспы характерны многократные высыпания, появляющиеся в несколько приемов, последовательно, в течение 2–5 дней. Такое волнообразное высыпание приводит к тому, что на одном и том же ограниченном участке кожи отмечаются элементы ветряной оспы, находящиеся на различных этапах развития, что придает ветряной оспе полиморфный характер. Помимо специфического высыпания в некоторых случаях в продромальном периоде ветряной оспы отмечается появление на коже продромальной сыпи, английское ее название «rash» («реш»), которая предшествует ветряночному высыпанию. Продромальная сыпь обычно появляется на груди, изредка на верхних конечностях, реже — на лице. Она не обильна, эфимерна, бывает скарлатиноподобной, кореподобной, реже носит геморрагический или эритематозный характер.
В зависимости от течения различают следующие клинические формы ветряной оспы.
Типичные и атипичные. Среди атипичных, в свою очередь, различаются следующие формы: рудиментарная, геморрагическая, буллезная, гангренозная, генерализованная.
По тяжести формы заболевания могут быть легкие, средние и тяжелые. Последние бывают: а) с выраженной общей интоксикацией; б) с выраженными изменениями на коже.
При типичной форме общее состояние больного страдает редко, температура кратковременно повышается до 37-38°С, обычно в период массового высыпания. Полиморфизм сыпи хорошо выражен. Общая продолжительность высыпания при типичной форме составляет 3–5 дней. Энантема наблюдается в 70% случаев. Осложнения встречаются редко.
При атипичном течении ветряной оспы отклонения от обычного возможны как в стороны легких (рудиментарных), так и редко встречающихся тяжелых форм болезни с необычными кожными проявлениями, нередко с летальным исходом.
Рудиментарная форма протекает без сыпи или со скудным высыпанием, при этом элементы сыпи не достигают своего полного развития, ограничиваясь только появлением мелких красных пятнышек. Иногда сыпь может состоять всего лишь из нескольких папул и мелких, едва заметных пузырьков, при этом полиморфизм сыпи слабо выражен. Высыпания на слизистых также единичны.
При геморрагической форме на 2-3- день болезни высыпания наблюдается скопление геморрагического содержимого в пузырьках при одновременном появлении петехий и крупных кровоизлияний на коже и слизистых оболочках. Возможны кровотечения из десен, носа и желудочно-кишечного тракта. Корочка, образующаяся при этой форме, черного цвета, глубоко находящаяся в коже, нередко изъязвляется (рис. 3).
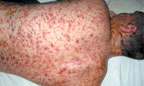 |
| Рисунок 3. Полиморфные высыпания с геморрагическим компонентом у больного ветряной оспой |
Эта форма болезни наблюдается у больных с предшествующими геморрагическими явлениями — при капилляротоксикозе, болезни Верльгофа.
При буллезной форме на коже наряду с типичными ветряночными пузырьками наблюдаются большие дряблые, тонкостенные пузырьки с желтовато-мутным содержимым, которые подсыхают медленнее, чем обычно, и образуют корочку или же, лопаясь, превращаются в длительно не заживающие мокнущие поверхности. При буллезной форме самостоятельно образованные пузырьки, быстро увеличиваясь по периферии, могут сливаться в большие пузыри.
Для гангренозной формы характерен прогрессирующий некроз. Через несколько дней после появления везикул вокруг некоторых из них появляются гангренозные ободки, распространяющиеся по периферии. Пузырьки круглые, крупные, диаметром в несколько сантиметров, наполненные гнойно-кровянистым содержимым. После вскрытия на их месте образуется некротический струп, при отторжении которого обнаруживаются долго не заживающие язвы различной глубины с подрытыми краями, с грязным гнойным дном. Для этой формы характерна выраженная интоксикация, высокая летальность. Гангренозная форма наблюдается редко, главным образом у детей со сниженной реактивностью организма.
Генерализованная (висцеральная) форма возникает при лечении стероидными гормонами, у людей, ослабленных тяжелыми заболеваниями. Характерно поражение внутренних органов. Течение болезни очень тяжелое, нередко с летальным исходом.
Ветряная оспа считается доброкачественным заболеванием, однако в ряде случаев могут развиться осложнения (примерно у 5% больных), иногда очень тяжелые.
Среди осложнений ветряной оспы наиболее часты различные гнойные поражения кожи — абсцессы, фурункулы, флегмоны. В основе гнойных осложнений кожи лежит суперинфекция стафилококками или стрептококками. Одной из частых причин инфицирования является расчесывание больным зудящих мест кожи. В большинстве случаев входными воротами гнойной инфекции становится поврежденный ветряночный пузырек.
Менее распространенные осложнения: энцефалит, миокардит, пневмония, кератит, нефрит, артрит, гепатит.
Клинически выраженная картина ветряночной пневмонии — одна из особенностей ветряной оспы взрослых. При этом непосредственно перед высыпанием, чаще одновременно с массовым высыпанием и повышением температуры, у больного появляются одышка, цианоз, кашель с кровянистой мокротой, боли в груди. Физикальные изменения часто отсутствуют или очень незначительны. На рентгенограмме видны обильные мелкие очажки на всем протяжении. Клинические проявления пневмонии наблюдаются в течение 7–10 дней, рентгенологические изменения — до 1-2 месяцев.
Поздние ветряночные энцефалиты появляются чаще во время угасания сыпи с 5–15-го дня болезни, но могут возникать и позже. Для поздних ветряночных энцефалитов обычны более плавное развитие и независимость от характера высыпания и тяжести течения ветряной оспы. Одновременно с кратковременными подъемами температуры у больных к концу ветряночного высыпания наблюдаются вялость, головная боль, рвота, а через несколько дней основные симптомы. Энцефалиты могут быть различной локализации: атактические формы, миелиты и энцефаломиелиты, энцефалиты с поражением психики, изолированное поражение нервов, менингоэнцефалиты, при этом чаще регистрируется атактический синдром. Наблюдались поздние ветряночные энцефалиты с парезом конечностей и полной временной потерей зрения. Среди энцефалитов, дающих менее благоприятный прогноз, можно упомянуть формы с поражениями подкорковых узлов. К исключительно редким последствиям ветряночных менингоэнцефалитов относится поражение психики с последующей идиотией. Для ветряночного энцефалита и других неврологических осложнений ветряной оспы характерна обратимость процесса.
Поражение почек — редкое осложнение. Нефрит при ветряной оспе чаще появляется на 2-й неделе к концу высыпания. Он начинается остро: с подъема температуры до высоких показателей, рвоты, головной боли и болей в животе. Изменения в моче бывают умеренными и выражаются в появлении незначительного количества белка, небольшой гематурии, единичных цилиндров. Это осложнение протекает легко и к 12–15-му дню болезни исчезает.
Ветряная оспа представляет значительную опасность для будущих матерей, особенно в первые месяцы беременности. Возможно патологическое влияние на развитие плода, иногда выкидыш, в поздние сроки могут возникнуть тяжелые висцеральные формы ветряной оспы у новорожденных, способные привести к летальному исходу.
Диагностика ветряной оспы в типичных случаях не представляет затруднений. Диагноз устанавливается, главным образом, на основании клиники, при этом учитываются данные эпидемиологического анамнеза. Из лабораторных методов используют вирусоскопический, вирусологический, молекулярно-биологический и серологический. Вирусоскопический метод заключается в окрашивании содержимого пузырька серебрением, вирус обнаруживается с помощью обычного светового микроскопа.
Основным вирусологическим методом можно считать ПЦР, так как она очень информативна. Этим способом определяют ДНК-вируса. Кроме того, можно выделить вирус в культуре тканей, но данный метод очень дорогостоящий и занимает много времени. Из серологических методов используют РСК, РИМФ и ИФА.
Ветряную оспу следует дифференцировать с натуральной оспой, опоясывающим герпесом, полиморфной экссудативной эритемой, импетиго, везикулезным риккетсиозом (табл. 1).
Большое место в терапии больного занимают гигиенические мероприятия, цель которых — предотвращение вторичной инфекции. В период высыпания и лихорадки требуется соблюдение постельного режима. Элементы сыпи смазывают раствором анилиновых красителей: 1-2% водным или спиртовым растворами бриллиантового зеленого, генцианового фиолетового, метиленового синего. Очень хорошо смазывать элементы сыпи водными растворами марганцовокислого калия в разведении 1:5000 или 2-3% йодной настойки. При поражении слизистых полости рта необходимо полоскание слабым раствором марганцовокислого калия. Афты смазывают раствором бриллиантового зеленого. Эффективна обработка 3% раствором перекиси водорода. Для уменьшения зуда кожу можно смазывать глицерином, обтирать водой с уксусом или спиртом. Показаны антигистаминные препараты (псило-бальзам, фенистил). При тяжелой форме заболевания с выраженными симптомами интоксикации проводится дезинтоксикационная терапия. Эффективны в отношении лечения ветряной оспы противовирусные препараты (ацикловир, видарабин) (табл. 2). Антибиотики при ветряной оспе назначают в случае присоединения вторичной бактериальной инфекции и гнойных осложнений.
Общая профилактика ветряной оспы заключается в своевременной диагностике, ранней изоляции больного с последующим проветриванием и влажной уборкой помещения. Изоляция больного прекращается через 5 дней после появления последнего свежего элемента сыпи. Дети до 7 лет, вступавшие в контакт с больными ветряной оспой, не болевшие и посещающие детские учреждения, изолируются до 21-го дня с момента контакта.
- Зубик Т. М. и др. Дифференциальная диагностика инфекционных болезней. — Л., 1991.
- Руководство по инфекционным болезням // Под ред. Ю. В. Лобзина. — СПб., 2001.
- Юнусова Х. А., Шамсиев Ф. С. Ветряная оспа. — М., 1999.
- Баран В. М., Талапин В. И. Фармакотерапия инфекционных болезней. — Минск, 1995.
- Детские инфекционные болезни // Под ред. В. В. Фомина. — Екатеринбург, 1992.
- Беренбейн Б. А. и др. Дифференциальная диагностика кожных болезней. — М., 1989.
- Соринсон С. Н. Неотложные состояния у инфекционных больных. — Л.: Медицина, 1990.
Т. К. Кускова, кандидат медицинских наук
Е. Г. Белова, кандидат медицинских наук
Т. Э. Мигманов, кандидат медицинских наук
Московский медико-стоматологический университет
источник
Вирус вызывает две болезни. Ветряная оспа (Varicella) встречается главным образом у детей, протекает с лихорадкой, интоксикацией, сыпью в виде везикул с прозрачным содержимым. Опоясывающий герпес (herpes zoster), или опоясывающий лишай, — эндогенная инфекция взрослых, перенёсших в детстве ветряную оспу. Болезнь проявляется в виде везикулёзной сыпи по ходу нервов.
Таксономия. Varicella-zoster virus (VZV) или ВПГ типа 3. Открыт Б. Э. Арагао в 1911 г., относится к семейству Herpesviridae роду Varicellovirus.
Структура. Строение VZV сходно со строением других гепесвирусов. Имеет самый малый геном.
Культивирование. Размножаются в человеческих диплоидных фибробластах с образованием внутриядерных включений. Вызывает цитопатический эффект, образует гигантские многоядерные клетки-симпласты. Вирус размножается более медленно и поражает меньше типов клеток, чем ВПГ. Для животных непатогенен.
Резистентность. Вирус неустойчив в окружающей среде, чувствителен к жирорастворителям и дезинфицирующим средствам.
Эпидемиология. Ветряная оспа – антропоноз. Восприимчивость высокая. Чаще болеют дети в возрасте от 2 мес. до 10 лет. Источник инфекции – больной ветряной оспой или вирусоноситель. Период заразительности длится с конца инкубационного периода и в течении 5 дней с момента появления сыпи. Вирус передаётся воздушно-капельным путём, через контакт с везикулами кожи; возможна трансплантационная передача. Вирус длительно персистирует в клетках человека, обусловливая латентную инфекцию.
Опоясывающим герпесом болеют в основном взрослые; болезнь развивается в результате реактивации вируса, персистирующеге в организме.
Патогенез.Возбудитель проникает через слизистые оболочки верхних дыхательных путей и током крови заносится в различные органы и ткани, но, главным образом, в эпителий кожи (дерматотропное действие) и слизистых оболочек.
После первичной инфекции вирус становится латентным в заднем корешке или ганглии черепно-мозгового нерва.
Клиника.Инкубационный период при ветряной оспе составляет 11-23 дня. Болезнь характеризуется лихорадкой, появлением папуловезикулярной сыпи на коже туловища, шеи, лица и конечностей, иногда половых органов и полости рта.
Образовавшиеся пузырьки через 1-3 дня лопаются и подсыхают. После отпадения корок рубцы не остаются. У детей в возрасте от 2 мес. до 1 года и у взрослых ветряная оспа протекает тяжело, с развитием иммунодефицита; возможны пневмонии, гепатиты, энцефалиты, отиты, пиодермии и др.
Опоясывающий герпес может развиться в результате реактивации вируса, длительно сохраняющегося в нервных клетках спинного мозга. Этому способствуют различные заболевания, переохлаждение и травмы, снижающие иммунитет.
Проникая через кожу и слизистые оболочки, вирус поражает спинальные и церебральные ганглии, что сопровождается болевым синдромом. Появляется сыпь в виде обруча вокруг туловища по ходу поражённых (чаще межрёберных) нервов; возможны высыпания по ходу тройничного нерва, на ушной раковине, а также гангренозная (некротическая) форма поражения.
Иммунитет.Пожизненный клеточно-гуморальный иммунитет.
Микробиологическая диагностика. Для исследования отбирают содержимое высыпаний, отделяемое носоглотки и кровь: 1- вирус можно выявить в мазках-отпечатках, окрашенных по Романовскому – Гимзе, по образованию синцития и внутриядерных включений (тельца Липшютца); 2- вирус плохо реплицируется в культурах клеток. Культивирование в человеческих диплоидных фибробластах возможно после длительного инкубационного периода. Идентифицируется вирус в РИФ, РСК, ИФА и реакции нейтрализации; 3- при серодиагностике применяют ИФА, РСК и реакцию нейтрализации.
Лечение: Акциловир, видарабин, а также интерфероны, интерфероногены и другие иммуномодуляторы. Элементы сыпи смазывают 1-2% водным раствором перманганата калия или 1-2% водным или спиртовым раствором бриллиантового зелёного.
Специфическая профилактика.Живая ослабленная вакцина для VZV. В очагах ветряной оспы ослабленным детям можно вводить препараты иммуноглобулина.
Вирус Эпштейна – Барр
ВЭБ вызывает лиммфопролиферативные болезни, а также инфекционный мононуклеоз, характеризующийся интоксикацией, поражением нёбных и глоточных миндалин, увеличением лимфатических узлов, печени, селезёнки, изменениями в крови.
Таксономия.Относится к семейству Herpesviridae роду Lymphоryptovirus.
Структура.ВЭБ имеет ядерные антигены – nuclear antigens; латентные протеины; латентные мембранные протеины.
Эпидемиология. Заболевание малоконтагиозно. Источником болезни является больной человек или вирусоноситель. Вирус передаётся воздушно-капельным путём, при контакте через слюну. Антитела к вирусу имеются у большинства населения.
Иммунитет. Гуморальный, клеточный, пожизненный. Повторные заболевания не описаны.
Вирус цитомегалии.
Вирус цитомегалии, или Цитомегаловирус – ЦМВ (от греч. cytos – клетка, megas – большой), вызывает инфекцию человека, характеризующуюся поражением многих органов и тканей и протекающую разнообразно – от пожизненной латентной инфекции до тяжёлой острой генерализованной формы с летальным исходом.
Таксономия.ЦМВ (ВГЧ-5) содержит ДНК, относится к семейству Herpesviridae роду Cytomegalovirus. Открыт К. Смитом в 1956 г.
Структура и культивирование. ЦМВ имеет самый большой геном. Реплицируется только в клетках человека (фибробластах, эпителиоцитах и макрофагах). Вызывает латентную инфекцию в мононуклеарных лимфоцитах, клетках стромы костного мозга и других клетках.
ЦМВкультивируется в культуре фибробластов и в диплоидных клетках лёгких эмбриона человека с образованием гигантских (цитомегалических) клеток с внутриядерными включениями.
Резистентность.Вирус неустойчив, термолабилен, чувствителен к дезинфектантам и жирорастворителям.
Эпидемиология. ЦМВ-инфекция широко распространена. Более 60% населения имеют антитела против цитомегаловируса. Механизмы передачи вируса – контактно-бытовой, респираторный, иногда фекально-оральный. Источник инфекции – человек, больной острой или латентной формой. Заражение происходит через кровь, слюну, сперму, грудное молоко и др. Входными воротами инфекции служат кожа, слизистые оболочки, дыхательные пути и плацента (врождённая цитомегалия). Инфицирование может быть при половых контактах, переливании крови и трансплантации органов.
Патогенез и клиника. Чаще формируется латентная инфекция, сохраняющаяся на протяжении всей жизни. Реактивация вируса нередко происходит у беременных, у лиц после переливания крови, трансплантации органов и при других состояниях, сопровождающихся снижением иммунитета. ЦМВ вызывает разнообразные патологические проявления: латентную инфекцию в почках и слюнных железах, иммунодефицит, нарушение зрения, слуха и умственной деятельности, пневмонию.
Наибольшую опасность представляет врождённая ЦМВ-инфекция. Около 1% новорождённых инфицируются через плаценту. У них развиваются гепатоспленомегалия, желтуха, кахексия, микроцефалия и другие пороки, приводящие к смерти.
Вирус потенциально может вызывать опухоли (аденокарциному предстательной железы и др.).
Иммунитет.Формируется гуморальный и клеточный иммунитет.
Микробиологическая диагностика. Исследуют кровь, грудное молоко, мочу, слюну, отделяемое цервикального канала и спинномозговую жидкость: 1- инфицированные клетки в организме человека характеризуются увеличенными размерами и внутриядерными включениями в виде «глаза совы» (окраска гематоксилин-эозин); 2- вирус выделяют в культуре клеток. Идентификацию проводят с помощью ПЦР, в РИФ и ИФА с использованием моноклональных антител. Антитела в сыворотке крови больных определяют в ИФА, РСК, реакции нейтрализации и др.
Лечение. Применяют аналоги нуклеозидов (ацикловир, ганцикловир), иммуномодуляторы (интерферон, левамизол) и индукторы интерферона (полудан), а также нормальный иммуноглобулин человека.
Профилактика. Специфические методы профилактики отсутствуют.
При рождении ребёнка с врождённой цитомегалией повторная беременность может быть рекомендована не раннее чем через два г
пидемический паротит (от греч. рага . около, otos . ухо), синоним Ісвинка⌡, . острое
инфекционное заболевание, возникающее в основном у детей и характеризующееся
преимущественным поражением околоушных слюнных желез. Вирус впервые выделен в 1934 г.
Таксономия. РНК-содержащий вирус относится к семейству Paramyxoviridae, роду
Морфология, антигенная структура. По морфологии и структурной организации антигенов
сходен с другими парамиксови-русами (см. И.2.1.2). Вирус не имеет антигенных вариантов,
обладает гемагглютинирующей активностью.
Культивирование. Вирус культивируется на куриных эмбрионах и в клеточных культурах. О
размножении вирусов в культурах клеток свидетельствуют образование гигантских
многоядерных клеток . симпластов, формирование цитоплазматических включений, способность
пораженных клеток к гемадсорбции.
Резистентность. В окружающей среде малоустойчив. Быстро разрушается при контакте с
жирорастворителями, 2 % раствором формалина, спиртом, температуре 50 .С.
Восприимчивость животных. В естественных условиях вирус паротита не вызывает заболеваний
у животных. В эксперименте удается воспроизвести заболевание, сходное по клиническим
проявлениям с паротитом человека, только у обезьян.
Эпидемиология. Эпидемический паротит распространен повсеместно, чаще поражает детей в
возрасте от 3 до 15 лет. Могут болеть и взрослые. Восприимчивость к вирусу паротита
приближается к 100 %. Заболевание регистрируется в виде эпидемических вспышек и
спорадических случаев, чаще в зимние и весенние месяцы. Источником инфекции являются
больные с клинически выраженными и стертыми формами инфекции. Из организма больного
вирус выделяется со слюной. Механизм передачи . аэрогенный.
Патогенез и клиническая картина. Входными воротами для возбудителя являются слизистые
оболочки дыхательных путей, полости рта и конъюнктива глаза, откуда после размножения
вирусы проникают в кровь и разносятся по организму. Вирусы паротита обладают тропизмом к
железистым органам и нервной ткани.
Продолжительность инкубационного периода составляет в среднем 18.21 день. Заболевание
характеризуется лихорадкой, воспалением и опуханием слюнных желез (главным образом
околоушных). Лицо больного становится похожим на голову поросенка (отсюда
название Ісвинка⌡). Болезнь длится 7.10 дней. В тяжелых случаях при генерализации
ражать другие железистые органы и ЦНС, в результате чего возникают осложнения:
воспаление яичка у мальчиков (орхит), менингит, энцефалит и др.
Иммунитет. После перенесенной болезни формируется стойкий пожизненный иммунитет. Дети в
первые 6 мес жизни имеют пассивный естественный иммунитет и не болеют паротитом.
Лабораторная диагностика. В качестве исследуемого материала можно использовать слюну,
отделяемое носоглотки, мочу, при поражениях ЦНС . спинномозговую жидкость.
Экспресс-метод диагностики . РИФ. Вирус выделяют в культурах клеток или на куриных
эмбрионах. Идентификацию выделенного вируса осуществляют с помощью РИФ, РН, торможения
гемадсорбции, РТГА, РСК. Для серодиагностики используют РТГА, РСК, ИФА.
Специфическая профилактика и лечение. Для специфической профилактики используют живую
культуральную паротитную вакцину из штамма Л-3, разработанную ААСмородинцевым. Вакцина
вводится парентерально детям в возрасте 18 мес. Лечение эпидемического паротита
Энтеровирусы (от феч. enteron . кишка) . вирусы, обитающие преимущественно в кишечнике
человека и выделяющиеся в окружающую среду с фекалиями.
Таксономия и классификация. Энтеровирусы . РНК-содержа-щие вирусы, относятся к семейству
Picornavirus (от лат. рісо -малая величина, гпа . РНК), роду Enterovirus.
Представителями рода являются вирусы полиомиелита, Коксаки, ECHO, энтеро-вирусы типов 68.
Морфология и химический состав. Энтеровирусы . самые мелкие и наиболее просто
организованные вирусы сферической формы, диаметром 20.30 нм (рис. 10.2), состоят из
однонитчатой линейной плюс-нитевой РНК и капсида. Капсид построен из 60 белковых
субъединиц, уложенных по кубическому типу симметрии. Вирусы не имеют наружной
суперкапсидной оболочки. В их составе нет углеводов и липидов, поэтому они
нечувствительны к эфиру и другим жирорастворителям.
Культивирование. Большинство энтеровирусов, за исключением вирусов Коксаки А, хорошо
репродуцируются в первичных и перевиваемых клеточных культурах из тканей человека и обе-
зьяны. Процесс репродукции вирусов происходит в цитоплазме клеток и сопровождается
цитопатическим эффектом. В культурах клеток под агаровым покрытием энтеровирусы образуют
бляшки. Антигенная структура. Антигенные свойства вирусов связаны с 4 видами капсидных
белков. Энтеровирусы имеют общий для рода группоспецифический комплементсвязывающий и
Резистентность. Энтеровирусы устойчивы к факторам окружающей среды, поэтому длительно
(месяцами) выживают в воде, почве, некоторых пищевых продуктах и на предметах обихода.
Многие дезинфектанты (фенол, спирт, ПАВ) малоэффективны в отношении энтеровирусов,
однако последние погибают при действии УФ-лучей, высушивания, окислителей, формалина,
температуры 50 .С в течение 3 мин, при кипячении —в течение нескольких секунд.
Восприимчивость животных. Энтеровирусы существенно различаются по патогенности для
Эпидемиология и патогенез. Заболевания, вызываемые энтеро-вирусами, распространены
повсеместно, отличаются массовым характером с преимущественным поражением детей. Водные,
пищевые эпидемические вспышки энтеровирусных инфекций регистрируются в течение всего
года, но наиболее часто в летние месяцы. Широко распространено носительство вирусов
полиомиелита, Коксаки, ECHO.
Источником инфекции являются больные и носители, выделяющие энтеровирусы в большом
количестве с фекалиями. Основной механизм передачи . фекально-оральный. Энтеровирусы
передаются через воду, почву, пищевые продукты, предметы обихода, загрязненные руки,
переносятся мухами. Однако в первые 1.2 нед болезни энтеровирусы кратковременно
выделяются из носоглотки, обусловливая воздушно-капельный путь передачи.
Энтеровирусы проникают в организм через пищеварительный тракт, репродуцируются в
эпителии и лимфатических узлах ротоглотки и тонкой кишки, затем попадают в кровь,
вызывая ви-русемию. Дальнейшее распространение вирусов, а также поражение того или иного
органа зависит от типа энтеровируса и иммунного статуса человека.
Особенности клинических проявлений. Вирус полиомиелита вызывает самостоятельную
нозологическую форму . полиомиелит. Другие энтеровирусы вызывают заболевания,
характеризующиеся многообразием клинических проявлений, так как могут поражать различные
органы и ткани: ЦНС (полиомиелитоподоб-ные заболевания, менингиты и энцефалиты),
поперечнополосатую мускулатуру (миалгия, миокардит), органы дыхания (острые
респираторные заболевания), пищеварительный тракт (гас-
троэнтерит, диарея), кожные и слизистые покровы (конъюнктивит, лихорадочные заболевания
Иммунитет. После перенесенной энтеровирусной инфекции в организме формируется стойкий,
но типоспецифический иммунитет.
Профилактика. При большинстве энтеровирусных заболеваний специфические средства
Вирусы Коксаки впервые выделили у больных полиомиелитом детей Доллдорф и Сиклс в 1948 г. в поселке — Коксаки (Америка), а вирусы ECHO — Эндерс в 1941 г. из кишечника больных полиомиелитом. Поскольку роль последних в патологии человека была неясной, их назвали «сиротскими» (orphan — сирота).
В дальнейшем их стали называть «кишечные патогенные вирусы-сироты человека» (Enteric Cytopathogenis Human Orphan — ECHO). В 1951—1953 гг. вирусы ECHO были получены в культуре тканей.
Морфология и биологические свойства. Энтеровирусы характеризуются небольшими размерами вириона (28 нм — вирус Коксаки, 10—15 нм — ECHO), кубической симметрией, способностью образовывать кристаллы внутри пораженных клеток. РНК однонитчатая, составляет 20—30% вириона, капсид голый. Устойчивы к эфиру. Некоторые типы энтеровирусов агглютинируют эритроциты человека 0-группы или эритроциты кур.
Антигенная структура. Вирусы Коксаки по антигенной структуре делят на две группы: А и В. Группа А содержит 26, а группа В — 6 серологических типов. Вирусы ECHO разделены на 32 серотипа.
Устойчивость. Вирусы устойчивы к действию известных антибиотиков и лекарственных препаратов, 70% спирту, 5% лизолу, в течение многих лет хранятся в замороженном состоянии. Инактивируются нагреванием (50°С в течение 30 мин), высушиванием, ультрафиолетовым облучением. Чувствительны к формалину и хлористоводородной кислоте.
Патогенность. Вирусы Коксаки А вызывают у новорожденных мышей диффузный миозит, вирусы Коксаки В (не все) — заболевание с судорогами, a ECHO тип 9 — паралитические формы. Другие вирусы ECHO непатогенны для лабораторных животных. Вирусы Коксаки тип А7 вызывают полиомиелитоподобные заболевания у обезьян и взрослых хлопковых крыс.
Патогенез и клиника. Вирус внедряется, по-видимому, через слизистую оболочку глотки и другие отделы пищеварительного тракта, проникает в кровь; при явлениях менингита его выделяют из ликвора. Изменения тканей находят в пораженных мышцах сердца, в мозге. Вирусы Коксаки и ECHO вызывают острые энтеровирусные инфекции, которые характеризуются полиморфизмом клинического течения: полиомиелитоподобные заболевания, желудочно-кишечные расстройства, обще лихорадочные заболевания с сыпью и без нее. Чаще вирусы Коксаки А вызывают паралитические формы, сходные с полное миелитом, заболевания дыхательных путей, перикардиты, Коксаки В — асептические миокардиты у детей, лихорадочные заболевания. Для энтеровирусных инфекций характерно наличие стертых и бессимптомных форм болезни, а также кишечное вирусоносительство.
Иммунитет. После перенесенного заболевания иммунитет сохраняется длительно. Существует возрастной приобретенный иммунитет как результат скрытых форм заболевания.
Вирусологическая диагностика. Материалом для исследования; служат пробы фекалий, кровь, ликвор, мозг, органы. Большинство цитопатогенных вирусов выделяют в первичных культурах тканей! обезьян и человека, а некоторые — в культурах перевиваемых клеток Нер-2, FL, HLS или Детройт-6. Вирусы Коксаки А с трудом адаптируются к культуре тканей. Тип энтеровируса определяют в РНА на культуре клеток или новорожденных мышах, используя специфические нейтрализующие сыворотки. новорожденных белых мышей позволяет дифференцировать энтеровирусы по клинике: Коксаки А — вялые парадичи без энцефалитов, Коксаки В — судороги и параличи. Но одного выделения вируса для постановки диагноза недостаточно, так как возможно носительство энтеровирусов при другом заболевании. Поэтому диагноз более достоверен при выделении вируса и при исследовании парных сывороток больного, взятых в ранней острой стадии болезни и в период реконвалесценции.
Профилактика и лечение. Специфической профилактики не существует. Наиболее эффективны раннее выявление и изоляция всех заболевших на 3 нед.
Специфической терапии нет.
Полиомиелит . острое лихорадочное заболевание, которое в части случаев сопровождается
поражением серого вещества (от греч. polyos . серый) спинного мозга и мозгового ствола,
в результате чего развиваются вялые атрофические парезы и параличи мышц ног, рук,
Полиомиелит известен с глубокой древности. В 1909 г. К. Лан-дштейнер и Э. Поппер
доказали вирусную этиологию полиомиелита.
Антигенная структура. Известны три серологических типа вирусов полиомиелита . I, II,
III, которые не вызывают перекрестного иммунитета. Все три серотипа в эксперименте
патогенны для обезьян, у которых возникает заболевание, сходное по клиническим
проявлениям с полиомиелитом у человека.
Патогенез и клиническая картина. Входными воротами инфекции являются слизистые оболочки
верхних дыхательных путей и пищеварительного тракта. Первичная репродукция вирусов
происходит в лимфатических узлах глоточного кольца и тонкой кишки. Это обусловливает
обильное выделение вирусов из носоглотки и с фекалиями еще до появления клинических
симптомов заболевания. Из лимфатической системы вирусы проникают в кровь (вирусемия), а
затем в ЦНС, где они избирательно поражают клетки передних рогов спинного мозга
(двигательные нейроны), в результате чего возникают параличи. В случае накопления в
крови вируснейтрализующих антител, блокирующих проникновение вируса в ЦНС, поражения ЦНС
Инкубационный период продолжается в среднем 7.14 дней. Различают три клинические формы
полиомиелита: паралитическую (1 % случаев), менингеальную (без параличей), абортивную
(легкая форма). Заболевание начинается с повышения температуры тела, общего недомогания,
головных болей, рвоты, болей в горле. Полиомиелит нередко имеет двухволновое течение,
когда после легкой формы и наступившего значительного улучшения развивается тяжелая
форма болезни. Паралитическую форму чаще вызывает вирус полиомиелита серотипа I.
Иммунитет. После перенесенного заболевания остается пожиз-
ненным типоспецифический иммунитет, обусловленный антителами и местной резистентностью
слизистой оболочки глотки и кишечника. Пассивный естественный иммунитет сохраняется в
течение 3.5 нед жизни ребенка.
Лабораторная диагностика. Материалом для исследования являются фекалии больных,
отделяемое носоглотки, при летальных исходах . кусочки головного и спинного мозга,
Выделение вирусов полиомиелита проводят путем заражения исследуемым материалом первичных
(клетки почек обезьян) и перевиваемых культур клеток. О репродукции вирусов судят по
цитопатическому эффекту. Идентифицируют (типируют) выделенный вирус с помощью
типоспецифических сывороток в реакции нейтрализации (РН) на культуре клеток.
Внутритиповая дифференциация Ідиких⌡ (вирулентных) и вакцинных вариантов вируса
полиомиелита проводится с помощью ИФА, РН ци-топатического эффекта вируса в культуре
клеток специфическими сыворотками, а также ПЦР.
Серодиагностика включает РСК, РН с парными сыворотками больных с помощью эталонных
Специфическая профилактика и лечение. Эпидемии полиомиелита охватывали в 40.50-х годах
тысячи и десятки тысяч человек, из которых 10 % умирали и примерно 40 % становились
инвалидами. Массовое применение вакцины против полиомиелита привело к резкому снижению
заболеваемости в мире, в том числе и в нашей стране.
Разработанная Дж. Солком (1953) инактивированная вакцина против полиомиелита не
предотвращала циркуляцию поли-овирусов среди населения, поскольку не обеспечивала
местную резистентность пищеварительного тракта.
А. Сэбин (1956) получил аттенуированные штаммы вируса полиомиелита трех типов и
предложил использовать их в качестве живой вакцины.
В 1958 г. отечественные вирусологи А. А. Смородинцев и М. П. Чумаков разработали
пероральную живую культуральную вакцину из штаммов Сэбина (выпускается в жидком виде),
которую используют для прививок детям с трехмесячного возраста. Вакцина создает стойкий
гуморальный и местный иммунитет.
Лечение полиомиелита симптоматическое. Применение гомологичного иммуноглобулина для
предупреждения развития паралитических форм весьма ограничено.
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.
Папиллярные узоры пальцев рук — маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
источник