Оспа ветряная — острое антропонозное (т. е. передающееся только от человека к человеку) инфекционное заболевание с воздушно-капельным механизмом передачи.
ЭТИОЛОГИЯ, ЭПИДЕМИОЛОГИЯ И ПАТОГЕНЕЗ
Возбудителем ветряной оспы является видимый в обычный световой микроскоп вирус крупных размеров, который с 3-4-го дня обнаруживается в содержимом оспенных пузырьков. Вирус ветряной оспы нестоек во внешней среде — он быстро погибает при воздействии солнечного света, нагревании, ультрафиолетовом облучении.
Восприимчивость к ветряной оспе уникальна — она составляет 100%. Заразными больные ветряной оспой становятся за 20-24 ч до появления сыпи и остаются ими до 5-го дня с момента регистрации последнего элемента сыпи.
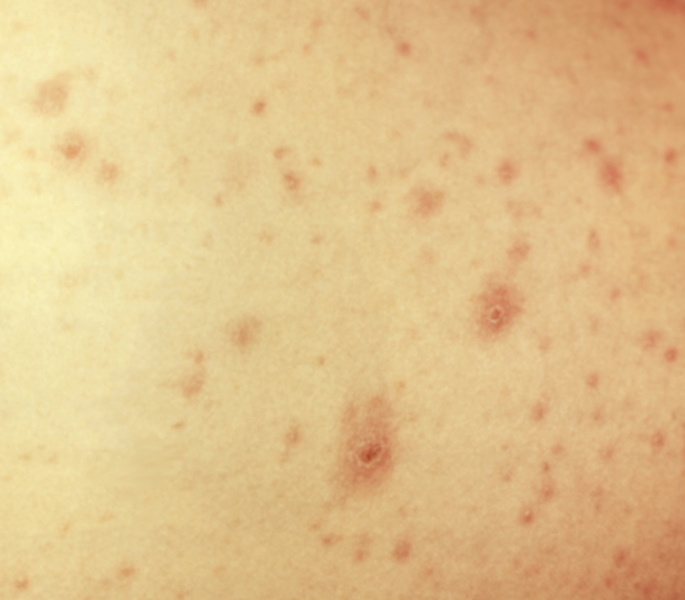
Кожные высыпания при ветряной оспе
Передается ветряная оспа воздушно-капельным путем от больного при разговоре, кашле, чихании. Считается возможным заражение плода от матери во время беременности, что может приводить к врожденным уродствам.
Попавший в организм вирус накапливается в клетках слизистой верхних дыхательных путей, откуда током крови разносится по организму, проявляя сродство к эпителию слизистых оболочек и кожи. На месте внедрения вируса образуется пузырек (везикула), который в дальнейшем заполняется гноем. Везикулы имеют однокамерное строение; обратное развитие кожных элементов характеризуется подсыханием и отпадением корочек с полным восстановлением поврежденного эпидермиса.
Ветряная оспа. Полиморфизм сыпи
Ветряная оспа. Высыпания на небе и деснах
Ветряночные элементы на конъюнктиве
Ветряночные элементы на половых органах
Продолжительность инкубационного периода составляет 10-21 день. Продромальный период обычно не выражен; могут наблюдаться общее недомогание, головная боль, снижение аппетита. Заболевание нередко начинается сразу с появления сыпи на неизмененной коже на фоне полного здоровья. Повышение температуры обычно соответствует началу появления сыпи. Для ветряной оспы характерны «подсыпания» — периодическое появление новых элементов сыпи, что проявляется волнообразной температурной кривой. Именно при ветряной оспе можно одновременно обнаружить сыпь на разных стадиях развития. В типичных случаях у взрослых пациентов высыпания регистрируются в 2-5 приемов с интервалом 24-48 ч (дифференциально-диагностический признак).
Гангренозная форма ветряной оспы
Динамика сыпи: первыми появляются красные пятна, на месте которых через несколько часов образуются заполненные прозрачным содержимым пузырьки. Пузырьки имеют однокамерное строение, при проколе спадаются, центрального вдавления не имеют, иногда окружены красной каймой. Обнаружить многообразие сыпи обычно удается на 3-4-й день болезни: на одном кожном участке видны и пятнышки, и везикулы, и корочки, а иногда и нагноившиеся пузырьки. Изредка обнаруживаются высыпания на слизистой глаз, рта, гортани. Вовлечение лимфатических узлов при ветряной оспе отмечается довольно часто.
Ветряная оспа: а — типичная форма, б — атипичная форма
Тяжелые формы ветряной оспы: буллезная форма, характеризующаяся образованием крупных мягких пузырей, после вскрытия которых заживление краев происходит медленно; гемморрагическая форма, проявляющаяся кровоизлияниями в пузырьки, кожу и гематурией (кровь в моче); гангренозная форма, которая отмечается у ослабленных больных и характеризуется образованием корок черного цвета на месте увеличившихся в размерах везикул.
Стертые формы характеризуются отсутствием температурной реакции, единичными высыпаниями, отсутствием интоксикации.
Ветряная оспа. Наложение бактериальной инфекции
Особенностью ветряной оспы является возможность поражения плода при беременности — доказано влияние вируса на внутриутробное развитие, приводящее к абортам, смерти новорожденных.
Осложнения (энцефалит, менингоэнцефалит, присоединение бактериальной инфекции) встречаются нечасто.
ДИАГНОСТИКА И ДИФДИАГНОСТИКА
Для постановки диагноза важны эпидемиологические данные, знание особенности оспенных высыпаний и лабораторное подтверждение, при котором наряду с серологическими реакциями (РСК, РТГА) может использоваться непосредственное обнаружение вируса.
Диагноз ветряной оспы дифференцируют от пузырчатки, импетиго, везикулезного риккетсиоза. Кроме того, принято исключать натуральную оспу, несмотря на официальное признание ее ликвидации.
До настоящего времени не создано высокоэффективного этиотропного лекарственного средства лечения ветряной оспы. Использование интерферона уменьшает (иногда предотвращает) подсыпания, уменьшает число осложнений, облегчает течение болезни. Постельный режим следует соблюдать в течение всего лихорадочного периода, корочки рекомендуется обрабатывать раствором марганцовокислого калия. Показаны дезинтоксикационная терапия, прием антигистаминных препаратов. Местное лечение в случае кожного зуда предусматривает обработку кожи спиртом или уксусом. Применение ультрафиолетового облучения может быть показано для ускорения отпадения корочек. Прием антибиотиков имеет смысл для профилактики осложнений при выраженной интоксикации и при обильных высыпаниях. Применение противовирусных препаратов (типа ацикловира) возможно при отсутствии противопоказаний. Прогноз при ветряной оспе обычно благоприятный.
Дезинфекция ввиду нестойкости вируса не проводится, достаточно проветривания и влажной уборки помещения.
Оспа натуральная (наряду с холерой и чумой) принадлежит к особо опасным инфекционным заболеваниям, характеризуется чрезвычайно высокой контагиозностью (заразностью), выраженной интоксикацией и сыпью, оставляющей после себя рубцы.
В связи с высокой смертностью описания натуральной оспы сохранились с IX-X вв. (Авиценна) до наших дней, хотя первые упоминания о ней относятся к добиблейскому периоду. Натуральная оспа являлась бичом народов, пока англичанин Э. Дженнер (примерно 1796 г.) не предложил способ иммунизации человека путем заражения его вирусом коровьей оспы. Практическое использование данного открытия позволило человечеству победить натуральную оспу.
Важнейшее практическое значение имеет дифференциальная диагностика натуральной и ветряной оспы, основанная на данных эпидемиологии и клинических особенностях болезни. В пользу ветряной оспы говорят контакт с пациентом ветряной оспой, отсутствие данных о заболевании ветряной оспой в анамнезе (истории жизни), продолжительность инкубационного периода 21 день, умеренная выраженность продромального периода (температура не превышает 39°С), совпадение подъемов температуры с появлением новых кожных элементов, последовательность появления и характер сыпи (наиболее обильные элементы появляются на лице и туловище, где они появляются почти одновременно). Для ветряной оспы характерно отсутствие сыпи на ладонях и подошвах; обнаружение сыпи на слизистых оболочках представляет собой исключение. Сыпь у больных ветряной оспой характеризуется следующими отличительными признаками: везикулы не имеют центрального вдавления, характерен полиморфизм высыпаний — на одних и тех же участках кожи одновременно можно обнаружить пятна, пузырьки, подсыхающие корочки. Пузырек при ветряной оспе однокамерный, поверхностный, при проколе спадается, корочка образуется быстро, после себя не оставляет следа в виде рубца.
Для натуральной оспы характерны следующие симптомы: появление продромальной сыпи (т. е. до начала клинических проявлений болезни), выраженная интоксикация с повышением температуры до 40°С и более, сильные боли в крестце. До нагноения кожных элементов температура тела обычно не превышает 37,5°С, затем повышается до 40-41°С. Локализация сыпи при натуральной оспе отличается специфичностью: сыпь локализуется на волосистой части головы, на лице, поражает также конечности и туловище, может локализоваться на ладонях и подошвах.
Локализация сыпи в продромальном периоде натуральной оспы: а — плечевой треугольник; б — бедренный треугольник Симона
Пустулезные высыпания на коже при натуральной оспе
Характерно появление высыпаний на слизистых оболочках, совпадающее по времени с появлением сыпи на коже. Кожные элементы при натуральной оспе плотные, для них характерно наличие втяжения в центре везикулы и инфильтрация основания. Отсутствует многообразие высыпаний — все высыпания при натуральной оспе находятся на одной стадии. При проколе пузырек натуральной оспы не спадается, он многокамерный, после себя образует (после отпадения корки) разной глубины рубец.
В 1980 г. на XXXIII сессии ВОЗ было официально объявлено о ликвидации натуральной оспы на планете. Потенциальную опасность представляют музейные штаммы натуральной оспы, хранящиеся в лабораториях специальных учреждений.
источник
ВЕТРЯНАЯ ОСПА (varicella) — острое инфекционное заболевание, сопровождающееся повышением температуры тела и папуло-везикулезной сыпью на коже и слизистых оболочках. Чаще поражает детей в возрасте до 10 лет.
В. о. впервые описана в 16 в. итал. врачами Видиусом и Инграссиа (V. Vidius, 1500—1569; G. F. Ingrassia, 1510—1580) под названием «cristalli». Термин «varicella» ввел впервые Фогель (Vogel) в 1772 г.; он же выделил
В. о. в самостоятельную нозологическую единицу, независимую от натуральной оспы (variola). В 1911 г. Араган (H. Aragao) впервые открыл возбудителя В. о., обнаружив в содержимом везикул больного мелкие образования — элементарные тельца.
Возбудитель В. о.— ДНК-содержащий вирус (Varicella-virus). Он принадлежит к группе вирусов герпеса (см. Герпеса вирусы). По свойствам вирус не отличим от возбудителя опоясывающего герпеса (herpes zoster). Вирион вируса В. о. имеет овальную форму и размеры 150—200 нм. Он малоустойчив к внешним воздействиям. Его длительное сохранение возможно лишь в определенных условиях при очень низких температурах (—65° и ниже). Вирус не размножается в куриных зародышах и непатогенен для лабораторных животных. Он размножается и может поддерживаться в пассажах первичных и перевиваемых культурах клеток человека и обезьян (в последних репликация вируса происходит менее интенсивно). Цикл развития вируса происходит в ядре и цитоплазме инфицированных клеток. Накопление его происходит в клеточном субстрате (рис. 1), лишь незначительная часть вируса может быть обнаружена в культуральной среде. Вызываемое им цитопатическое действие — очагового типа с медленным распространением по периферии очагов за счет контактного инфицирования соседних клеток. В пораженных клетках (культур и элементов папуло-везикулезной сыпи больных) формируются эозинофильные внутриядерные включения. Могут образовываться гигантские многоядерные клетки, ядра которых также содержат включения.
Источник инфекции — больные В. о. (с 10-го дня инкубационного периода до 5-го дня с момента появления последних элементов сыпи) и иногда — больные опоясывающим герпесом [по Чубковской (I. Czubkowska), 1972, до подсыхания везикул]. Передача инфекции происходит воздушно-капельным путем; описаны случаи внутриутробного заражения. Восприимчивость детей к В. о. очень высокая, исключая первые месяцы жизни. Повторные заболевания исключительно редки. Заболеваемость В. о. в больших городах наблюдается постоянно, время от времени (гл. обр. в зимне-весенние месяцы) давая эпид, подъемы. При возникновении эпид, вспышек в учреждениях для детей раннего возраста (яслях, детских садах и т. д.) поражаются, как правило, все или почти все дети, ранее не болевшие В. о.
Картина патологического вскрытия умерших от В. о. отличается разнообразием в зависимости от наличия или отсутствия вторичной инфекции. В случае присоединившейся (вследствие кожных расчесов) вторичной инфекции наблюдаются изменения, характерные для септического процесса. Патологоанатомическую картину при вскрытии умерших от генерализованной В. о. описали Шлейссинг (H. Schleussing) в 1927 г. у 2 недоношенных детей, Джонсон (Н. N. Johnson) в 1940 г. у 7-месячного ребенка, В. Н. Верцнер и Т. Е. Ивановская в 1954 г. у ребенка 1 года. В 1960 г. Т. Е. Ивановская, С. Д. Носов с соавт, и в 1963 г. В. Н. Верцнер описали висцеральные поражения при В. о.
В 1944 г. Оппенгеймер (E. Н. Oppenheimer) и в 1947 г. Люккези (Р. F. Lucchesi) с соавт, опубликовали данные вскрытия умерших от врожденной генерализованной В. о., а Уэринг (J. Waring) в 1942 г., Клоди (W. D. Claudy) в 1947 г., Франк (L. Frank) в 1950 г. — от В. о. у взрослых.
При В. о. поражаются кожные покровы, слизистые оболочки, внутренние органы и головной мозг. Образование ветряночных пузырьков в коже начинается с вакуолизации и дискомплексации шиповидного слоя эпидермиса. Постепенно эпителиальные клетки подвергаются баллонной дистрофии до полной гибели. Характерным является наличие внутриядерных и внутрицитоплазматических эозинофильных включений в измененных клетках эпидермиса. В шиповидном слое наблюдается гиперплазия, приводящая к образованию многоядерных синцитиальных клеточных форм. Последнее особенно выражено при формировании крупных пузырьков. Некрозы клеток эпидермиса и накопление межтканевой жидкости ведут к образованию внутриэпидермальных пузырьков. Дерма отечна, в некоторых случаях в ней наблюдаются кровоизлияния и небольшое увеличение моноцитарных клеток в периваскулярной ткани. Инволюция пузырьков происходит путем резорбции жидкости с образованием сухой корочки. Различные стадии развития и размеры пузырьков обусловливают полиморфизм сыпи, характерный для В. о. (цветн. рис. 1—3). При тяжелой форме В. о. наблюдается образование очень крупных пузырьков, как бы застывших на одной стадии развития. Образование эрозий и язвочек на видимых слизистых оболочках наблюдается и при В. о. без летального исхода. В случаях В. о. с летальным исходом эрозии и язвочки описаны на слизистых оболочках пищеварительного тракта, трахеи, почечных лоханок, мочевого пузыря, уретры, шейки матки. Макроскопически отмечается округлость формы, наличие геморрагического пояса, размеры, соответствующие элементам кожных высыпаний. Микроскопически — значительный отек подслизистого слоя, кровоизлияния и в неосложненных случаях отсутствие воспалительной инфильтрации. На конъюнктиве глаза и слизистой оболочке уретры можно наблюдать образование везикул, предшествующих эрозиям, с баллонной дистрофией эпителия. Из внутренних органов чаще поражаются печень, почки, легкие; реже — селезенка, костный мозг, кора надпочечников, поджелудочная железа, тимус.
Макроскопически в тканях органов видны многочисленные мелкие некрозы с геморрагическим пояском, соответствующие сыпным элементам кожи; только размеры их более однообразны (цветн. рис. 4 и 5).
Микроскопически по периферии очагов воспалительная реакция отсутствует. Исключение представляют легкие, где по периферии некрозов наблюдается отек и пневмония катарально-десквамативного типа с наличием в инфильтрате преимущественно мононуклеарных элементов. Определенной топографической локализации некрозы не имеют (напр., в печени они разбросаны как в центре, так и по периферии дольки). В эпителии печени, бронхов, трахеи и в альвеолярном эпителии легких обнаруживаются типичные для В. о. внутриядерные и внутрицитоплазматические включения (Джонсон). У детей, страдающих острым лейкозом, леченных гормонами и 6-меркаптопурином, присоединение В. о. может привести к развитию тяжелого гепатита с дискомплексацией клеток и исходом в острый массивный некроз печени (рис. 2). Описаны энцефалиты у детей старшего возраста и у взрослых. При этом патологоанатомические изменения локализуются в белом веществе, сходны с коревыми и поствакцинальными. Характерны периваскулярная (перивенозная) демиелинизация и циркуляторные нарушения: отек, кровоизлияния, вторичные дистрофические и некробиотические изменения нервной ткани.
Инкубационный период В. о. от 10 до 21-го дня (чаще 14 дней). Продромальные явления (субфебрильная температура, недомогание) выражены слабо, часто вовсе отсутствуют. Иногда наблюдается высыпание так наз. продромальной сыпи (реш), имеющей скарлатиноподобный, реже кореподобный характер. Часто реш появляется уже при наличии типичной ветряночной сыпи. Появление ветряночной сыпи происходит без какого-либо определенного порядка; она появляется на лице, волосистой части головы, туловище и конечностях и часто сопровождается зудом. В отличие от натуральной оспы, ветряночная сыпь «не оказывает предпочтения лицу и вовсе не щадит живот» (Н. Ф. Филатов). Элементы сыпи вначале имеют характер мелких макуло-папул, которые очень быстро превращаются в везикулы. Некоторые папулы подсыхают, не доходя до стадии пузырька. Ветряночные везикулы имеют различную величину (от размеров булавочной головки до мелкой горошины) и круглую или овальную форму. Они располагаются поверхностно на неинфильтрированном основании, стенка их напряжена, блестяща, содержимое прозрачно; в окружении обнаруживается узкая кайма гиперемии. Пупковидные вдавливания отмечаются лишь на отдельных элементах. При проколе пузырек вследствие своей однокамерности опорожняется от содержимого. Везикулы быстро (через 1—2—3 дня) подсыхают; образуются плоские бурые корочки, отпадающие через 1—3 нед. Рубцов, как правило, не остается. Так как высыпание ветряночной экзантемы происходит не одновременно, а с промежутками в 1—2 дня, сыпь приобретает полиморфный характер: одновременно на одном и том же ограниченном участке кожи имеются элементы в разных стадиях развития — узелки, пузырьки, корки (цветн, табл., ст. 168, рис. 1 — 3).
У значительной части больных высыпание наблюдается и на слизистых оболочках (рта, носоглотки, гортани, половых органов и т. д.), где пузырьки быстро превращаются в поверхностные эрозии с желтовато-серым дном. Высыпание обычно сопровождается подъемом температуры до 38°, реже до более высокого уровня. При тяжелых формах отмечается высокая лихорадка (t° 39— 40°) и выраженная интоксикация. Каждый новый приступ высыпания сопровождается новым подъемом температуры и ухудшением общего состояния: нарушается сон, падает аппетит, появляется раздражительность, капризность. Все эти явления сильнее выражены при обильной сыпи. На 3—5-й день, если не появляются новые высыпания, температура снижается и улучшается общее состояние больного. Со стороны крови в период высыпания наблюдается небольшая лейкопения, нейтропения, относительный лимфоцитоз.
Обилие сыпи и тяжесть общих проявлений при В. о. варьируют. Наряду с рудиментарной формой, проявляющейся высыпанием единичных папул и везикул при отсутствии лихорадки, встречаются (чаще у взрослых) тяжелые формы с очень обильным высыпанием, гипертермией и выраженными симптомами интоксикации.
Большую редкость представляют случаи специфических варицеллезных поражений внутренних органов (мелкие очажки некроза): легких, печени, селезенки, почек и др. Такая генерализованная В. о. встречается у резко ослабленных субъектов, иногда после предшествовавшей длительной гормональной терапии и применения иммунодепрессантов.
Еще реже встречаются такие злокачественные формы В. о., как гангренозная и геморрагическая. При гангренозной форме, возникающей у истощенных больных детей, особенно в условиях плохого ухода, в результате присоединения вторичной инфекции, на месте пузырьков образуются некротические струпы, при отпадении которых обнажаются глубокие язвы с грязным некротическим дном и крутыми или подрытыми краями; течение длительное, нередки гнойно-септические осложнения.
Геморрагическая форма встречается также у резко ослабленных детей. По наблюдениям ряда авторов, эта форма нередко развивается у детей, получавших кортикостероиды до заражения или в инкубационном периоде. На 2—3-й день высыпания содержимое везикул принимает геморрагический характер; появляются кровоизлияния в кожу и слизистые оболочки, носовые кровотечения, кровавая рвота. Эти три формы заболевания могут привести к летальному исходу.
Осложнения при В. о. редки. При появлении везикулезной сыпи на слизистой оболочке гортани развивается картина ларингита, иногда с явлениями стеноза дыхательных путей (ветряночный круп). В результате присоединения вторичной инфекции могут возникнуть буллезная стрептодермия (varicella bullosa), абсцессы, флегмона, рожа, стоматит, отит, лимфаденит, пневмония, сепсис и очень редко артрит, гломерулонефрит, миокардит, энцефалит, энцефаломиелит. Первичная пневмония возникает в первые дни болезни обычно при наличии обильного кожного высыпания. Присоединяется вторичная бактериальная инфекция. Общее состояние тяжелое, температура высокая; одышка, цианоз, кашель, иногда с кровавой мокротой. Рентгенологически в легких обнаруживаются множественные очажки. При заболевании В. о. женщин в конце беременности возможны преждевременные роды и мертворождение; у мертворожденных обнаруживаются мелкие очажки некроза во внутренних органах. Достоверных указаний на роль В. о. в развитии эмбриопатий не опубликовано.
Обычно диагноз не представляет затруднений. Трудности возникают при подозрении на натуральную оспу. Начальный период при натуральной оспе сопровождается значительным повышением температуры и сильными болями в крестце; в отличие от В. о., высыпание сопровождается снижением, а не подъемом температуры. Элементы сыпи при натуральной оспе имеют значительную плотность и расположены в толще кожи на инфильтрированном основании; оспины многокамерные, не спадаются при проколе, имеют пупковидное вдавление. На том или ином ограниченном участке кожи все элементы, в отличие от В. о., находятся в одной стадии развития (мономорфизм). Большое значение для дифференциальной диагностики имеют данные эпидемиол, анамнеза и лабораторных исследований.
Импетиго отличается от В. о. преимущественной локализацией на лице, руках, дряблостью пузырьков с быстрым нарушением их целости и последующим образованием гнойных корок.
При строфулюсе, в отличие от В. о., элементы сыпи имеют большую плотность, локализуются гл. обр. на пояснице, ягодицах, разгибательной поверхности конечностей и сопровождаются сильным зудом; повышения температуры не наблюдается. Течение длительное.
Со скарлатиной В. о. может быть смешана в случае высыпания продромальной скарлатиноподобной сыпи. Обычно возникает мысль об одновременном развитии той и другой болезни. Скарлатина может быть исключена при отсутствии ангины, типичных изменений языка и бледности носо-губного треугольника. В ряде случаев для уточнения диагноза необходимо наблюдение в течение 1 — 2 дней.
В лабораторной диагностике используют морфологические и серологические методы, а также выделение возбудителя. Морфол. методы включают выявление вируса (тельца Арагана) в окрашенных (напр., серебрением по Морозову) мазках везикулезной жидкости при световой микроскопии. Значительно более эффективным является использование для этой же цели электронной микроскопии. В этом случае выявление вирионов с характерной для вирусов группы герпеса морфологией в сочетании с клиническими и другими данными позволяет подтвердить диагноз В.о и исключить заболевания, вызванные вирусами оспенной группы. Основным серологическим методом является реакция связывания комплемента (см.), к-рую используют как для выявления ветряночного антигена (при наличии сыворотки реконвалесцентов В. о., опоясывающего лишая или гипериммунной сыворотки животных), так и специфических антител, появляющихся в сыворотке больного на 4—5-й день после высыпания. Изоляция возбудителя В. о. (из кожных поражений больных или органов погибших) осуществляется в клеточных культурах (наиболее чувствительной является культура клеток щитовидной железы человека). Обнаружение вируса в клеточных культурах возможно также с помощью метода флюоресцирующих антител (см. Иммунофлюоресценция).
При В. о., протекающей без осложнений, необходимым является лишь гиг. содержание больного, предупреждение вторичной инфекции. Рекомендуются ванны со слабым раствором перманганата калия, соблюдение чистоты рук больного. Для ускорения подсыхания везикулы смазывают 1—2% раствором перманганата калия, 1% спиртовым раствором бриллиантового зеленого, применяют индифферентные мази. Полость рта следует периодически прополаскивать слабым дезинфицирующим раствором.
При развитии гнойных осложнений применяют антибиотики. У ослабленных больных при затянувшейся вялой репарации проводят стимулирующую терапию: вливание плазмы, гамма-глобулина, крови и пр. Лечение неврологических осложнений (энцефалитов, менингоэнцефалитов) и пневмонии проводится по общим правилам лечения этих заболеваний. Вопрос о применении гормональной терапии различными авторами решается противоречиво. Специальные наблюдения [Коттова, Брадачова (A. Kottova, М. Bradacova), 1964] показали, что кортикоиды являются ценным дополнением к терапевтическому комплексу, используемому при менингоэнцефалитах.
В. о., как правило, заканчивается полным выздоровлением. Смертельные исходы исключительно редки — 0,01—0,05% [Тиззер (E. Tyzzer)], обусловлены, как правило, присоединившейся вторичной, септической инфекцией; реже наблюдаются при В. о. с генерализацией. Описаны случаи смерти от В. о. у больных острым лейкозом, леченных гормонами и цитостатиками. В. о. ухудшает течение многих инфекционных болезней (коклюша, скарлатины, гриппа и др.). способствуя развитию осложнений; она может активизировать хронически протекающие инфекции (дизентерию, туберкулез).
При обнаружении случая заболевания больной В. о. подлежит изоляции (в домашних условиях); изоляция прекращается спустя 5 дней с момента последнего высыпания. В условиях больничного отделения больной изолируется в боксе. Ранняя изоляция первого больного может оказаться эффективной в эпидемиол, отношении. После изоляции больного производится проветривание помещения. Дезинфекция излишня.
Детей ясельного возраста (до 3 лет), бывших в контакте с больным В. о. и не болевших ранее этой инфекцией, изолируют с 10-го до 21-го дня, считая с момента контакта. С целью серопрофилактики детям, контактировавшим с больным, рекомендовано внутримышечное введение гамма-глобулина (3—6 мл). По отзывам ряда клиницистов, этот метод снижает заболеваемость и смягчает течение болезни в случаях, если она все же развивается. Имеются указания на успешное применение живой вакцины из аттенуированного (ослабленного) штамма вируса В. о. (В. И. Иовлев с соавт.).
Библиография: Верцнер В. Н. Ветряная оспа, М., 1963, библиогр.; Г у р в и ч Э. Б. Ветряная оспа, Многотомн, руководство по микр., клин, и эпид, инфекц. болезней, под ред. H. Н. Жукова-Вереж-никова, т. 8, с. 472, М., 1966; Жданов B. М. и Гайдамович С. Я. Вирусология, с. 449, М., 1966, библиогр.; Ивановская Т. Е. Ветряная оспа, Многотомн, руководство по пат. анат., под ред. А. И. Струкова, т. Я, с. 142, М., 1960, библиогр.; Лабораторная диагностика вирусных и риккетсиозных заболеваний, под ред. Э. Леннета и Н. Шмидт, пер. с англ., с. 596, М., 1974; Носов С. Д. Ветряная оспа, Многотомн, руководство по педиат., под ред. Ю. Ф. Домбровской, т. 5, с. 440, М., 1963, библиогр.; Общая и частная эпидемиология, под ред. И. И. Елкина, т. 2, с. 99, М., 1973; С т у к с Г. Г. Ветряная оспа, М., 1958, библиогр.; Футер Д. С. Заболевания нервной системы у детей, с. 169, М., 1965; В r u n e 1 1 Р. А. Varicella-zoster infections in pregnancy, J. Amer. med. Ass., v. 199, p. 315, 1967; Krugman S., Goodrich Ch. H. a. Word R. Primary varicella pneumonia, New Engl. J. Med., v. 257, p. 843, 1957; Meurisse E. Laboratory studies on the varicella-zoster virus, J. med. Microbiol., v. 2, p. 317, 1969.
C. Д. Носов; Т. E. Ивановская (пат. ан.), С. С. Маренникова(этиол.,лаб.диагностика).
источник
Авторы: врач, к. м. н., Юдинцева М. С., m.yudintseva@vidal.ru врач, к. м. н., Толмачева Е. А., e.tolmacheva@vidal.ru
врач, научный директор АО «Видаль Рус», Жучкова Т. В., t.zhutchkova@vidal.ru
Общие сведения о болезни
Ветряная оспа – это заразное инфекционное заболевание, в детском возрасте протекает в достаточно легкой форме; у грудных детей, взрослых, а также людей с ослабленным иммунитетом болезнь может принимать гораздо более тяжелые формы. Ветрянка обычно передается воздушно-капельным путем. После контакта с заболевшим может пройти от 10 до 21 дней, прежде чем появятся симптомы заболевания. Человек может заразить других, даже не зная, что он болен. Инфекционный период начинается за пару дней до появления характерных высыпаний на коже и длится до тех пор, пока новые нарывы не перестанут появляться, а старые покроются коркой.
Симптомы ветряной оспы начинают проявляться с дрожи, жара, боли в животе, головной боли и общего состояния недомогания. За пару дней до этого на теле может появиться сыпь. Жар может быть сильнее в первые дни после появления сыпи (маленькие, зудящие, красные пятна на лице, голове, плечах, груди и спине). Также сыпь может появиться во рту, на веках и в области гениталий. При этом у одного больного может быть всего несколько нарывов, а другой весь ими покроется. Поначалу это красные отметины со светлыми волдырями. Они достаточно быстро исчезают и затягиваются коркой, которая, в свою очередь, отмирает в течение 2 недель. В первые 4-5 дней продолжают появляться новые нарывы и волдыри, поэтому одновременно могут протекать все стадии кожной сыпи.
Осложнения ветряной оспы
Как правило, человек болеет ветрянкой один раз в жизни. Тем не менее, в иммунную систему заносится вирус, который может никак себя не проявлять, а потом активироваться вновь во взрослом возрасте, вызывая сыпь. Такая сыпь называется опоясывающим лишаем или опоясывающим герпесом.
Ветряная оспа может навсегда оставить на коже оспины, особенно у подростков. Временные отметины могут оставаться видимыми от 6 месяцев до года.
Если беременная женщина заболеет ветрянкой за несколько дней до родов, новорожденный может получить тяжелую форму заболевания.
Ветряная оспа может привести к развитию вторичных серьезных бактериальных инфекции, вирусной пневмонии (инфекция легких, вызванная определенными вирусами и сопровождаемая симптомами жара, кашля и одышки); энцефалита. Энцефалит – вирусное заболевание мозга; является очень редким осложнением ветрянки. Тем не менее, важно знать его симптомы: жар, спутанность сознания, беспамятство, утомляемость и резкие сильные боли, отдающие в конечности (прострел).
При выявлении похожих симптомов необходимо незамедлительно доставить больного к врачу.
Что можете сделать Вы
Следует незамедлительно обратиться к врачу. При тяжелом общем состоянии и выраженных кожных проявлениях может потребоваться госпитализация, особенно при появлении симптомов со стороны нервной системы (боли, отдающие в ноги, сильная головная боль) или если больному становится тяжело дышать. Пить много прохладной жидкости. Парацетамол поможет снизить жар.
Не использовать ацетилсалициловую кислоту (аспирин). При язвах во рту придерживаться щадящей диеты. Избегать употребления соленых продуктов, а также цитрусовых фруктов и соков.
При болезненных и зудящих высыпаниях в области наружных половых органов можно использовать препараты для наружного применения с обезболивающим эффектом. При выборе лучше проконсультироваться с врачом или работником аптеки.
При появлении признаков формирования нарыва на месте высыпаний можно использовать антибактериальную мазь.
Необходимо повторно обратится к врачу, если температура выше 38 градусов держится больше 4 дней.
Детям не обязательно оставаться в постели, но необходимо находиться в состоянии покоя.
Когда температура тела понизится, а оспины покроются коркой, ребенок может гулять. Вопрос о посещении школы, детского сада или ясель решается врачом.
Попытки содрать корки с заживающих оспин могут привести к повторному инфицированию и еще большему зуду. Рекомендуется коротко подстричь ногти и часто мыть руки для предотвращения инфицирования, на ночь надевать хлопковые перчатки, чтобы снизить вероятность содрать оспины во время сна.
Что может сделать врач
Врач пропишет антивирусные препараты взрослому больному (дети, как правило, нуждаются просто в отдыхе и покое). Для большей эффективности лечение должно быть начато как можно раньше, как только появится сыпь (по меньшей мере, в течение 24-48 ч). При повторном инфицировании врач пропишет антибиотики и рано выявит возникшие осложнения.
Профилактика ветрянки
Если вы у вас существует высокая вероятность заболеть ветрянкой, обратитесь к врачу. Назначенные медикаменты или прививка могут предотвратить заражение. Избегайте контакта с другими людьми во время инфекционного периода (пока все оспины не затянутся коркой).
Если люди подвергались вероятности заражения при контакте с вами, посоветуйте им наблюдать за возможным появлением кожных высыпаний в течение 2 недель с момента контакта. Практически невозможно предотвратить распространение болезни в одной семье. Исследования показывают, что в 9 случаях из 10-ти супруг(а) инфицированного также заболеет.
Вакцинация от ветрянки рекомендована детям после года.
Обязательно следует обратиться к врачу, если у вас был контакт с заболевшим и вы не болели ветрянкой в детстве, особенно при снижении иммунитета, беременности или если вы перенесли операцию по трансплантации костного мозга.
| Название | Форма выпуска | Владелец рег/уд |
 | Алпизарин ®  |
- взрослым и детям старше 1 года в комплексной терапии острых и рецидивирующих форм заболеваний, вызванных вирусом герпеса (Herpes simplex и Herpes zoster) различной локализации (в том числе генитальной), вирусных заболеваний слизистой оболочки полости рта (афтозный стоматит, красный плоский лишай), опоясывающего лишая, герпетиформной экземы Капоши, цитомегаловирусной инфекции, ветряной оспы.
- профилактика и лечение острых респираторных вирусных инфекций (в т.ч. гриппа);
- комплексная терапия инфекций, вызванных герпес-вирусами (инфекционный мононуклеоз, ветряная оспа, лабиальный герпес, генитальный герпес);
- комплексная терапия и профилактика рецидивов хронической герпесвирусной инфекции, в т.ч. лабиального и генитального герпеса;
- комплексная терапия и профилактика других острых и хронических вирусных инфекций, вызванных вирусом клещевого энцефалита, энтеровирусом, ротавирусом, коронавирусом, калицивирусом;
- в составе комплексной терапии бактериальных инфекций;
- комплексная терапия вторичных иммунодефицитных состояний различной этиологии, в т.ч. профилактика и лечение осложнений вирусных и бактериальных инфекций.
- профилактика и лечение острых респираторных вирусных инфекций (в т.ч. гриппа);
- комплексная терапия инфекций, вызванных герпес-вирусами (инфекционный мононуклеоз, ветряная оспа, лабиальный герпес, генитальный герпес);
- комплексная терапия и профилактика рецидивов хронической герпесвирусной инфекции, в т.ч. лабиального и генитального герпеса;
- комплексная терапия и профилактика других острых и хронических вирусных инфекций, вызванных вирусом клещевого энцефалита, энтеровирусом, ротавирусом, коронавирусом, калицивирусом;
- в составе комплексной терапии бактериальных инфекций;
- комплексная терапия вторичных иммунодефицитных состояний различной этиологии, в т.ч. профилактика и лечение осложнений вирусных и бактериальных инфекций.
Простой герпес кожи и слизистых оболочек, генитальный герпес (первичный и рецидивирующий); локализованный опоясывающий лишай (вспомогательное лечение).
- инфекции кожи, вызванные вирусом Herpes simplex типов 1 и 2, включая генитальный герпес и герпес губ;
- опоясывающий лишай;
- ветряная оспа.
- инфекции кожи, вызванные вирусом Herpes simplex типов 1 и 2;
- генитальный герпес;
- опоясывающий лишай;
- ветряная оспа.
Для лечения и профилактики:
- гриппа А и В;
- парагриппа;
- респираторно-синцитиальной, аденовирусной и других ОРВИ;
- ангин, развивающихся на фоне ОРВИ и сопровождающихся ринитом;
- острых и рецидивирующих форм Herpes simplex экстрагенитальной и генитальной локализации;
- опоясывающего герпеса, ветряной оспы;
- цитомегаловирусной инфекции.
В качестве лечебно-профилактического средства:
- при гриппе (А и В), парагриппе, PC-вирусной, аденовирусной и других острых респираторных вирусных инфекциях;
- при ангинах, протекающих на фоне острых респираторных вирусных заболеваний (комплексная терапия);
- при острых и рецидивирующих формах простого герпеса экстрагенитальной и генитальной локализации;
- при опоясывающем лишае, ветряной оспе и ЦМВ-инфекции.
Применяют у детей в возрасте от 3 мес до 12 лет:
- для снижения повышенной температуры тела на фоне простудных заболеваний, гриппа и детских инфекционных заболеваний (в т.ч. ветряная оспа, паротит, корь, краснуха, скарлатина);
- при зубной боли (в т.ч. при прорезывании зубов), головной боли, ушной боли при отите и при боли в горле.
У детей 2-3 мес жизни возможен однократный прием для снижения температуры тела после вакцинации.
Препарат применяется у взрослых в составе комплексной терапии:
- вирусных гепатитов А, В и С;
- герпетической инфекции;
- цитомегаловирусной инфекции;
- инфекционно-аллергических и вирусных энцефаломиелитов;
- урогенитального и респираторного хламидиоза;
- негонококковых уретритов;
- туберкулеза легких.
Лечение и профилактика гриппа и других ОРВИ.
источник
ill» Pfaumllrr — Schln UcrpniW lu’lll,
I H ‘ И ^ к. aoi плоти, у отверстия мочеиспускательного канала или на наружных женских половых частях. Картина крови при В. о. также является характерной: за 1—3 дня до высыпания и в течение 5—8 дней во время высыпания наблюдаются лейкопения, лим-фоцитоз, нейтропения, отсутствие или понижение эозинофилии. К концу второй недели или к началу третьей картина крови возвращается к норме. Отклонения от нормального хода б-ни и осложнения. Высыпание при В. о. подвержено большим колебаниям: от нескольких везикул, разбросанных по всему телу, до громадного числа их. Встречаются также формы В. о. без экзантемы, и тогда диагноз может быть поставлен только на основании серологических исследований. Из аномалий сыпи описываются v. miliaria, состоящая из очень мелких везикул (Henoch, Thomas), и roseola varicellosa (Thomas), при которой сыпь ограничивается образованием мелких красных пятен, не переходящих в везикулы. Другое отклонение представляет v. bullosa (пузырчатая), когда первоначальные пузыри начинают быстро увеличиваться по периферии и образуют тонкостенные, дряблые пузыри, шириной в 2—3 см, с мутным содержимым, напоминающие собой пемфигус. Сыпь иногда принимает сливной характер, делающий ее похожей на оспенную. Эта форма сопровождается высокой t° и тяжелым общим состоянием. В отличие от натуральной оспы, пузыри при v. bullosa подсыхают в 1—2 дня, на кистях и ступнях не отмечается ни слияния пузырьков, ни припухлости кожи, t° падает одновременно с подсыханием; общая продолжительность б-ни не превышает обычной формы В. о.— Нередко встречается геморрагическая форма В. о. то с благоприятным, то с очень тяжелым исходом. Обыкновенно через 2—3 дня после высыпания появляются кровоизлияния в самые пузырьки или вообще на коже, а из носа, рта и кишечника—кровотечения. Причины, вызывающие такую форму, разнообразны. Иногда геморрагическая форма представляет собой проявление сепсиса, иногда она стоит в связи с Верльгофовой б-нью, с тромбоастенией или смешанной инфекцией. Описываются также гангренозные формы В. о., к-рые начинаются обычным высыпанием, но через несколько дней вокруг нек-рых везикул появляются гангренозные ободки, распространяющиеся по периферии. После образования и отпадения корки на месте пузырьков получаются воронкообразные дефекты ткани, диаметром в 5 см и больше, имеющие грязновато-гнойное дно, лежащее на различной глубине. Эти вялые нарывы вовлекают в процесс окружающую ткань, разрушая ее на большом протяжении. Гангренозные формы не зависят, повидимому, от особой вирулентности вируса В. о., а стоят в связи с конституцией ребенка, туберкулезом, рахитом, люэсом или с хрон. расстройствами питания или с предшествовавшими острыми инфэкционными заболеваниями. Некоторые авторы видят в гангренозной форме особую идиосинкразию к вирусу В. о. В литературе приводятся случаи, осложненные, благодаря вторичной стафило- и стрептококковой инфекции, абсцессами, флегмонами, лимфангоитами, гангреной конечностей, эмпиемами в плевре, почках, серозными и гнойными воспалениями суставов, Описываются также случаи инфекции кожи при В. о.туберкулезными бациллами. Генох (Henoch) первый указал на нефрит как осложнение; последний протекает обычно хорошо, редко принимает хрон. течение или характер циклической альбуминурии. Ге-моррагич. нефрит встречается очень редко. У грудных детей наблюдаются иногда во время высыпания токсикозы. Худшим ослож-нением является сепсис. Со стороны нервной системы отмечаются полиоэнцефалиты (chorea minor), рассеянный склероз, нестойкие периферические параличи и т. д. Диагноз обычно не представляет затруднений, даже если В. оспа появляется в слабо выраженной форме. Серьезные затруднения возникают при подозрении на оспу, но здесь надо учесть след. обстоятельства: при В. о. редко бывают продромальные явления, при оспе же сыпи всегда предшествуют продромальные расстройства, как-рвота, судороги, высокая t° и т. д. При В. о. сыпь появляется почти одновременно на лице, волосистой части головы, туловище и конечностях, не отдавая предпочтения никакой части тела. При оспе сыпь-появляется постепенно, раньше на лице, потом на туловище, щадя живот, а потом уже на конечностях. Наиболее пораженными являются лицо и конечности. Очень типичен для В. о. полиморфизм сыпи и высыпание в несколько сроков. Температура при В. о. поднимается при начале высыпания и падает с окончанием его; при оспе—наблюдается повышение t° в продромальном периоде, с появлением же сыпи впадает. Серологические исследования также помогают диагностике: антиген В. о. дает положительную реакцию связывания комплемента с кровью б-ных В. о., но не оспой.т—П ро гноз, в общем, благоприятный. Осложнения при В. о. обычно редки. Прогноз ухудшается у детей с ослабленной конституцией, у к-рых сопротивляемость понижена: туберкулезных, люэтиков, рахитиков, а также у грудных детей, страдающих расстройством питания и, наконец, у детей со смешанной инфекцией (скарлатиной, корью, коклюшем, бронхопневмонией и т.д.). В этих случаях чаще отмечаются осложнения (сепсис, гангрена), нередко ведущие к летальному исходу. Смертность от неослож-ненной ветрянки относится к весьма редким явлениям. По данным Пфаундлераи Шлосс-мана (Pfaundler, Schlossmann), в Лондоне в 1904 г. на 1.000 родившихся зарегистрированы следующие цифры смертности от В. о.: Возраст в месяцах Цифры смерти. 1 Возраст в J Цифры годах | смерти. 0— 3 3— 6 6—12 0,01 0,01 0,04 1—2 2—3 3—4 0,03 0,01 0,01 0 Лечение В. о. не требует обычно никакого вмешательства. Задача сводится КО-‘. к тому, чтобы предупредить вторичные инфекции. Во время лихорадочного периода б-ные должны оставаться в постели. Против сильного зуда применяются охлаждающие смеси: пасты, содержащие V»—1% ментола, соответств. микстуры для взбалтывания и пр. Для содержания в чистоте полости рта рекомендуются соответствующие полоскания и смазывания рта 20% раствором буры в глицерине. Во время высыпания купать не рекомендуется, после образования корок купания показаны. Профилактика.В виду заразительности ветряной оспы уже в последние дни инкубации и в виду летучести ее вируса изоляция здоровых детей обычно не достигает цели. Что касается общения этих последних с другими здоровыми детьми, то, по Меттенгейму (Mettenheim), оно допустимо в течение 10 дней со дня обнаружения инфекции, так как (как уже указано выше) только в последние дни инкубации б-ной В. о. считается заразительным. Вопрос о практическом применении варицеллезной лимфы нуждается в дальнейших исследованиях . Д и э т а при В. о. не требует особых указаний, так как у большинства детей аппетит не понижен и пищеварение совершается правильно. Лит.: ФилатовН., Лекции об острых инфекционных болезнях у детей, М., 1903; Heubner О., Детские болезни, СПБ, 1908; Salge S., Введение в современную педиатрию, М., 1912; К о л т bill и н А. А., Острые инфекционные болезни, М.—Л., 1928; М а 1 г i n g е г Е., Varizelle (Spezlelle Patho-logie u. Theraple innerer ICrankheiten, hrsg. v. F. Kraus u. Th. Brugsch, B. II, B.—W., 1919); v. Mettenheim H., Varlzellen (Handbuch d. Kinderheilkun-de, hrsg. v. M. PJaundler u. A. Schlossmann, B. II, Lpz., 1923); Kundratitz K., Experimentelle tlbertragung von Herpes zoster auf den Menschen u. die Beziehimgen v. Herpes zoster zu Varlzellen, Mo-natsscnr. f. Kinderheilk., T. 1, 2, 3, B. XXIX, H. 4— 5, 1924—25; Dopter Ch. et De Lavergne V., Ep > А. Ровентапь.
источник
инфекционное заболевание, характеризующееся лихорадкой и сыпью на коже и слизистых оболочках в виде мелких пузырьков с прозрачным содержимым.
Этиология. Возбудитель — вирус группы герпеса (идентичен возбудителю опоясывающего герпеса — herpes zoster). Вирус летуч, во внешней среде неустойчив, для животных не патогенен.
Эпидемиология. Источник инфекции — больной В. о., заразный за 1—2 дня до начала заболевания, а также в период появления сыпи; иногда — больной опоясывающим герпесом. Заражение происходит воздушно-капельным путем, возможен трансплацентарный путь передачи заболевания, если женщина во время беременности болеет В. о. Восприимчивость к В. о. высокая. Чаще болеют дети дошкольного и младшего школьного возраста. Дети в возрасте до 2 мес. и взрослые болеют редко. Наибольшая заболеваемость приходится на осенне-зимний период.
Патогенез и патологическая анатомия. Входные ворота — слизистая оболочка верхних дыхательных путей. Током крови вирус заносится преимущественно в эпителиальные клетки кожи и в слизистые оболочки. Возможно поражение внутренних органов (печени, селезенки, легких, поджелудочной железы и др.), в которых образуются мелкие очаги некроза с кровоизлиянием по периферии. После перенесенной В, о. остается стойкий иммунитет.
Клиническая картина. Инкубационный период от 11 до 23 дней, в среднем 14 дней. Заболевание обычно начинается остро с повышения температуры, почти одновременно появляется сыпь на коже, волосистой части головы и слизистых оболочках. Высыпание происходит в течение 3—4 дней, иногда дольше. Первичный элемент сыпи — мелкое пятно или папула (узелок), которые очень быстро (через несколько часов) превращаются в везикулу (пузырек) с гиперемией вокруг нее (рис.). Ветряночные пузырьки круглой формы располагаются на неинфильтрированной коже, через 1—3 дня лопаются, подсыхают. Подсыхание пузырька начинается с центра, затем он постепенно превращается в плотную корочку, после отпадания которой рубцов не бывает. Поскольку ветряночные элементы появляются не все сразу, а с промежутками в 1—2 дня, на коже одновременно можно видеть элементы высыпаний на разных стадиях развития (пятно, узелок, пузырек, корочка) — так называемый ложный полиморфизм сыпи. Иногда болезнь начинается с короткой продромы (субфебрильной температуры, ухудшения самочувствия). Перед высыпанием ветряночных элементов, а чаще в период максимального их высыпания может появиться скарлатино- или кореподобная сыпь.
Различают типичные (легкая, среднетяжелая и тяжелая) и атипичные формы В. о. При легкой форме общее состояние больного удовлетворительное. Температура иногда бывает нормальной, но чаще субфебрильной, редко превышает 38°. Высыпания на коже не обильные, на слизистых оболочках — в виде единичных элементов. Длительность высыпания 2—4 дня. Для среднетяжелой формы характерны небольшая интоксикация, повышенная температура, довольно обильные высыпания и зуд. Длительность высыпания 4—5 дней. По мере подсыхания везикул нормализуется температура и улучшается самочувствие ребенка. Тяжелая форма характеризуется обильной сыпью на коже и слизистых оболочках рта, глаз, половых органов. Температура высокая, наблюдаются рвота, отсутствие аппетита, плохой сон, беспокойство ребенка в связи с сильным зудом. Длительность высыпания 7—9 дней.
К атипичным относятся рудиментарные формы и формы с так называемыми аггравированными симптомами (генерализованная, геморрагическая, гангренозная). При рудиментарной форме, которая наблюдается в основном у детей первых месяцев жизни, отмечаются единичные высыпания — мелкие папулы с едва начинающимся пузырьком. Общее состояние ребенка не страдает. Температура нормальная или субфебрильная. Формы с аггравированными симптомами встречаются редко, протекают крайне тяжело и часто заканчиваются летально. Они возникают главным образом у ослабленных детей с измененным иммунитетом (например, у детей, больных лейкозом, длительно леченных стероидными гормонами и цитостатиками). Генерализованная (диссеминированная или висцеральная) форма сопровождается лихорадкой, тяжелой интоксикацией, обильным высыпанием пузырьков на коже, слизистых оболочках и внутренних органах. При геморрагической форме содержимое пузырьков имеет геморрагический характер, появляются кровоизлияния в кожу, слизистые оболочки, носовые кровотечения, кровавая рвота, кровохарканье, гематурия, кровоизлияния во внутренние органы. Гангренозная форма характеризуется появлением на коже наряду с обычными высыпаниями участков некроза или сухой гангрены, покрытых струпьями, после отпадания которых обнаруживаются глубокие язвы с грязным дном и подрытыми краями.
Возрастные особенности. У взрослых В. о. может протекать очень тяжело, с так называемой первичной ветряной пневмонией, энцефалитом. Особенно опасна В. о. для беременных, т.к., перенесенная в первые месяцы беременности, она может привести к тяжелой антенатальной патологии (Антенатальная патология) или к гибели плода, а в конце беременности может вызвать преждевременные роды или развитие у ребенка врожденной В о. Прогноз в этих случаях весьма серьезен, т.к. болезнь протекает атипично и дети погибают от диссеминации В. о. У детей первых 2 мес. Жизни В. о. встречается редко, чаще в легкой или рудиментарной форме. В целом же у детей в возрасте от 2 мес. до 1 года В. о. часто протекает тяжело, с различными осложнениями (отит, пневмония, пиодермия и др.).
Осложнения обычно возникают в связи с присоединением вторичной инфекции (рожа, пиодермия, абсцесс, флегмона, сепсис и др.). Иногда на 5—7-й день от начала болезни развивается менингоэнцефалит вирусно-аллергического происхождения. Описаны также отдельные случаи нефрита, очагового миокардита.
Диагноз в типичных случаях не вызывает затруднений. Дифференциальный диагноз с натуральной оспой, имевший большое значение в прежние годы, ныне утратил свою актуальность (см. Оспа натуральная). Часто возникает необходимость дифференцировать В. о. со строфулюсом (см. Почесуха) и стрептодермией (см. Пиодермии). При строфулюсе высыпания в виде красных, сильно зудящих папул появляются главным образом на конечностях, в поясничной области, на ягодицах, температура при этом нормальная. При импетигинозной стрептодермии содержимое пузырьков серозно-гнойное, корочки имеют соломенно-желтый цвет, общее состояние ребенка не страдает, температура нормальная.
Лечение. Больных лечат обычно дома; госпитализируют только детей с тяжелыми или осложненными формами В. о. Необходим тщательный гигиенический уход, направленный на предупреждение вторичной инфекции (ежедневные ванны со слабым раствором перманганата калия, проглаживание нательного белья). Элементы сыпи смазывают 1—2% водным раствором перманганата калия или 1—2% водным или спиртовым раствором бриллиантового зеленого. Обязательно полоскание рта после еды. При появлении гнойных осложнений показаны антибиотики.
Прогноз обычно благоприятный. Смертельные исходы наблюдаются только при тяжелых атипичных формах и осложненном течении.
Профилактика. Специфическая профилактика не разработана. Больных В. о. изолируют. При неосложненном течении болезни ребенок может быть направлен в коллектив не ранее чем через 5 дней после появления последнего элемента сыпи. Детей ясельного возраста (до 3 лет), бывших в контакте с больным В. о. и не болевших ранее, изолируют из коллектива с 11-го до 21-го дня с момента контакта.
Библиогр.: Нисевич Н.И. и Учайкин В.Ф. Инфекционные болезни у детей, с. 82, М., 1985; Руководство по инфекционным болезням у детей, под ред. С.Д. Носова, с. 230, М., 1980.
Высыпания на коже при ветряной оспе: папулы, свежие и подсыхающие пузырьки (везикулы), окруженные зоной гиперемии.
источник
Ветрянку относят к детским инфекциям, поскольку заболевание преимущественно возникает в детском возрасте. Основным симптомом болезни является сыпь, которая появляется на коже всего тела, а также на волосистой части головы и слизистых оболочках, например в ротовой полости. После ветрянки формируется стойкий иммунитет, который защищает от инфекции на всю оставшуюся жизнь.
Ветрянка (ветряная оспа) – это инфекционное заболевание вирусной природы, которым чаще всего болеют дети преимущественно в возрасте до 7–10 лет. Но она также может возникнуть у взрослого человека, если в детстве он не болел ветрянкой. При этом у детей заболевание протекает легче, чем у взрослых.
Характерным признаком ветрянки является сыпь, которая появляется на коже по всему телу, захватывая волосистую часть головы и слизистые оболочки. При этом в течение заболевания на фоне уже существующих элементов сыпи возникают новые. Это называется подсыпаниями.
Причины ветрянки (ветряной оспы)
Вызывает ветрянку вирус Varicella zoster, который принадлежит к семейству вирусов герпеса. Вне организма человека он быстро погибает, например под действием солнечных лучей. К низким температурам вирус более устойчив и переносит замораживание.
Заразиться ветрянкой можно только от больного человека. Он является источником инфекции с последнего дня инкубационного периода до 3–5-го дня от того момента, как у него появились последние элементы сыпи на коже. Ребенок также может заболеть ветрянкой после тесного контакта с взрослым, который страдает опоясывающим лишаем. Это связано с тем, что эти два заболевания вызывает один и тот же вирус. Передается ветрянка от больного человека воздушно-капельным путем, то есть через воздух. Вирус может переноситься на 20 метров и больше, проникать из комнаты в комнату, а также по вентиляции с этажа на этаж.
Симптомы ветрянки (ветряной оспы)
Инкубационный период при ветрянке составляет от 11 до 21 дня – это время, которое проходит от момента заражения до появления симптомов болезни.Начинается ветрянка с недомогания, раздражительности и снижения аппетита. Эти симптомы наблюдаются в течение одного-двух дней, но могут и отсутствовать. Далее появляется сыпь, происходит небольшое повышение температуры тела. Иногда температура остается нормальной.
Первая сыпь возникает на коже лица и волосистой части головы. Она выглядит как круглые розовые пятнышки. А в течение нескольких часов сыпь распространяется на кожу всего тела и слизистые оболочки (например, слизистую полости рта, половых органов и т.д.). Отсутствует она только на ладонях и подошвах. Через некоторое время пятнышки начинают возвышаться над поверхностью кожи и появляются прозрачные блестящие пузырьки размером в несколько миллиметров. Через 2–3 дня пузырьки самостоятельно лопаются, и на их месте образуются желтые или светло-коричневые корочки, которые сами отпадают через 2–5 дней, не оставляя на коже никаких следов.
В течение нескольких дней болезни на коже появляются новые элементы сыпи (происходит подсыпание). При этом одновременно существуют розовые пятнышки, пузырьки и корочки. Сыпь сопровождается сильным зудом, который часто провоцирует расчесы кожи.
У взрослых ветрянка протекает тяжелее, чем у детей. Температура тела в большинстве случаев повышена, сыпь очень обильная. Корочки, которые образуются на месте лопнувших пузырьков, достаточно грубые и долго не отпадают.
Чем опасно?
Поскольку сыпь при ветрянке сопровождается сильным зудом, то на коже могут появиться расчесы. В случае присоединения инфекции возникают участки воспаления.
За счет того, что вирус подавляет иммунитет, возможно развитие стоматита, паротита, гингивита, конъюнктивита, кератита или отита.
Опасно заражение ветрянкой во время беременности, так как через плаценту вирус может проникнуть к плоду и вызвать заболевание.
Диагностика ветрянки (ветряной оспы)
Диагностикой ветрянки занимается врач-педиатр, а также врач-инфекционист.
Назначают лабораторные методы исследования:
- анализ крови на антитела к ветрянке: иммуноферментный анализ (ИФА), ПЦР для определения титра антител;
- иммунофлюоресценция;
- микроскопическое исследование соскоба из основания элементов сыпи.
Лечение ветрянки (ветряной оспы)
Больного ветрянкой изолируют от окружающих на весь период заболевания, и контакты с ним возможны через 5–7 дней с момента появления на коже последнего пузырька (к этому времени человек уже не является источником инфекции). Основное лечение заключается в тщательном уходе за элементами сыпи, чтобы не присоединилась инфекция. Для этого сыпь смазывают зеленкой, раствором марганцовки или другими антисептиками. Также подобная обработка кожи уменьшает зуд.
Если у больного высокая температура, то рекомендуют принимать жаропонижающие препараты. В случае тяжелого течения ветрянки назначают герпетический иммуноглобулин. Если присоединилась инфекция, то необходимы антибиотики.
Ветрянка хорошо поддается лечению, и осложнения возникают крайне редко.
- Больным ветрянкой детям рекомендуют коротко стричь ногти для того, чтобы они не расчесывали места высыпаний и не сдирали корочки. Ведь при присоединении инфекции в области расчесов возникает воспаление, а на месте содранных корочек образуются рубцы.
- Сыпь при ветрянке нельзя обрабатывать йодом, так как это «сжигает» кожу и причиняет сильную боль.
Интересные факты
- Свое название ветрянка получила за счет того, что является очень заразным заболеванием: ее, так сказать, может «переносить» ветер.
- Врач-педиатр Филатов сравнивал сыпь при ветрянке с капельками воды, которую пролили на раскаленную плиту.
- После перенесенной ветрянки формируется иммунитет на всю оставшуюся жизнь, поэтому повторная встреча с вирусом не приводит к болезни.
Профилактика ветрянки (ветряной оспы)
Чтобы предотвратить распространение ветрянки, заболевшего человека изолируют от окружающих в среднем на 21 день от начала болезни.
От ветрянки существует вакцина, но в национальный календарь профилактических прививок она не входит. Например, ее рекомендуют сделать женщинам, которые планируют беременность и не болели ветрянкой, за 2–3 месяца до зачатия.
Эксперт: Бутузова О. В., педиатр
Подготовлено по материалам:
- Детские болезни. Под ред. А. А. Баранова. – М.: ГЭОТАР-МЕД, 2002.
- Шувалова Е. П. Инфекционные болезни. – М.: Медицина, 2005.
источник
Ветряная оспа ветрянка (varicella) — инфекционное заболевание, характеризующееся лихорадкой и везикулезной (пузырьковой) сыпью. Наиболее часто встречается у детей раннего возраста. Возбудителем ветряной оспы является фильтрующийся вирус, патогенный только для человека. Вирус ветряной оспы по своим свойствам близок к возбудителю herpes zoster (см. Герпес). Дети, переболевшие ветряной оспой, невосприимчивы к herpes zoster. Во внешней среде вирус ветряной оспы погибает в течение нескольких часов.
Входные ворота инфекции — слизистая оболочка верхних дыхательных путей. Источником инфекции служит больной до 5-го дня с момента появления последних свежих элементов сыпи. Заражение ветрянкой происходит воздушно-капельным путем. Передачи инфекции через вещи и третьи лица не наблюдается. Восприимчивость к ветряной оспе очень высокая. Иммунитет пожизненный.
Инкубационный период в среднем 14 дней (11—21 день). Продромальные явления выражены слабо: общее недомогание, субфебрильная температура, иногда кореподобная или скарлатиноподобная сыпь. Вскоре после повышения температуры (38— 39°) появляется характерная для ветряной оспы сыпь сначала на лице, затем на конечностях и туловище. Небольшие бледно-розовые пятна быстро превращаются в папулы и пузырьки (везикулы), окруженные зоной гиперемии и наполненные прозрачным содержимым. Везикулы через 1 — 2 дня подсыхают, корочки отпадают, как правило, через 1—3 недели. Высыпание происходит толчкообразно в течение 4—5 дней, поэтому уже на второй день после начала высыпания на коже можно видеть элементы во всех стадиях развития. В конце периода высыпания температура падает до нормы.
Осложнения при ветряной оспе встречаются относительно редко. На слизистых оболочках на месте высыпаний образуются эрозии и язвочки. При высыпании пузырьков на роговице развивается кератит, при поражении слизистой оболочки гортани — ларингит. Присоединение вторичной инфекции может вести к развитию флегмон, абсцессов, рожи, стоматита, отита, лимфаденита, бронхопневмонии. К наиболее редким осложнениям относятся очаговые нефриты, серозные синовиты, энцефалит и серозный менингит. Описаны единичные случаи специфических поражений внутренних органов: легких, печени, почек и селезенки.
Дифференциальную диагностику проводят с натуральной оспой, строфулюсом и скарлатиной. В отличие от ветряной оспы, при натуральной оспе продромальный период сопровождается значительным повышением температуры и сильными болями в крестце. В период высыпания отмечается снижение температуры. Элементы сыпи плотные, расположены в глубине кожи, многокамерные, имеют вдавление.
Строфулюс может сопровождаться образованием пузырьков на вершинах папул, сыпь локализуется главным образом на пояснице, ягодицах, тыльной поверхности конечностей и сопровождается сильным зудом. Течение длительное при нормальной температуре.
В случае высыпания скарлатиноподобной сыпи при ветряной оспе скарлатину исключают по отсутствию ангины, типичных изменений языка и бледности носо-губного треугольника.
Дети, больные ветряной оспой, особого лечения не требуют, необходимо лишь предохранять ребенка от вторичного инфицирования. При появлении зуда не следует допускать расчесывания, необходимо обрезать ногти, смягчить зуд смачиванием кожи водой с уксусом и спиртом. Рекомендуется смазывание пузырьков 1% спиртовым раствором бриллиантового зеленого или концентрированным раствором перманганата калия.
При осложнениях ветрянки назначаются антибиотики и сульфаниламидные препараты.
Так как заразительность ветряной оспы очень велика, больные должны быть немедленно изолированы и контакт с ними других детей прекращен. Заболевший ребенок заразителен уже за 1—2 дня до видимого начала заболевания. Наибольшая заразительность приходится на первые 5 дней болезни. Изоляция больного прекращается через 5 дней после появления последнего свежего элемента сыпи. Дети в возрасте до 7 лет, бывшие в контакте с больными ветряной оспой, подлежат разобщению с 11-го по 21-й день с момента контакта.
источник