Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи. Возбудителем ветряной оспы является вирус крупных размеров
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи.
Возбудителем ветряной оспы является вирус крупных размеров (от 150 до 200 нм) из семейства Herpetosviridae. Этот вирус в большом количестве содержится в ветряночных пузырьках в первые 3-4 дня болезни, затем его количество быстро снижается, и после 7-го дня обнаружить его не удается.
В настоящее время установлена идентичность вируса, вызывающего опоясывающий герпес, и вируса ветряной оспы. Вирус имеет центральное ядро, липидную оболочку, содержит ДНК. Живет и размножается только в человеческом организме. К основным свойствам вируса относятся его летучесть и чрезвычайно малая устойчивость. Во внешней среде вирус быстро погибает, в капельках слизи, слюны сохраняется не более 10–15 мин; нагревание, солнечные лучи, УФ-излучение быстро инактивируют его.
Ветряная оспа встречается повсеместно и является чрезвычайно контагиозным заболеванием со 100-процентной восприимчивостью. Источник инфекции — больные ветряной оспой, иногда опоясывающим лишаем. Больные ветряной оспой становятся заразными в конце инкубационного периода (за 48 ч до появления сыпи) и продолжают представлять опасность для окружающих до 5-го дня с момента появления последнего элемента сыпи. Механизм передачи — воздушно-капельный, при этом вирус выделяется в огромном количестве при кашле, разговоре, чихании. Возможен вертикальный механизм передачи вируса плоду от матери, болевшей ветряной оспой в период беременности. Ветряной оспой болеют преимущественно дети в возрасте от 1 до 10 лет, причем пик заболеваемости приходится на 3-4 года.
Входными воротами инфекции является слизистая оболочка верхних дыхательных путей. Размножаясь на слизистых оболочках, вирус в конце инкубационного периода попадает в кровь, обусловливая вирусемию. С током крови он разносится по всему организму. Возбудитель фиксируется преимущественно в эпителии кожи и слизистых оболочек, где, размножаясь, приводит к появлению патогномоничной для ветряной оспы сыпи.
Вирус не только дерматотропен, но,в известной степени, и нейротропен, что проявляется в его способности вызывать поражения со стороны нервной системы. Пузырьки при ветряной оспе образуются в результате вакуолизации клеток с очень незначительной сетчатостью. На ранних стадиях ядра пораженных клеток содержат сферические эозинофильные включения (тельца Тиццера). В процессе дегенерации ядер эти тельца выходят в цитоплазму. Клеточные вакуоли быстро сливаются со смежными, образуя везикулу. Вначале везикула бывает многокамерной, состоит из маленьких полостей, отделяемых друг от друга клеточными тяжами, которые в дальнейшем быстро разрываются благодаря наполнению везикул жидкостью. Поражается в основном мальпигиевый слой. Изменения на слизистых оболочках носят тот же характер, что и в эпидермисе. Элементы сыпи на слизистых оболочках при ветряной оспе не оставляют после себя рубцов, так как некроз эпителия при ветряной оспе обычно не проникает глубже герминативного слоя.
В течении ветряной оспы выделяют 4 периода: инкубационный, продромальный, периоды высыпания и образования корочек. Инкубационный период составляет при ветряной оспе 10–21 день. Продромальные явления могут отмечаться в течение 1-2 сут до начала высыпания. При этом больной испытывает недомогание, снижается аппетит, возникают головная боль, тошнота, иногда рвота. Если продромальный период отсутствует, то заболевание начинается с появления сыпи. Период высыпания у большинства больных протекает без особых нарушений общего состояния. Лихорадка совпадает с периодом массового появления сыпи, при этом у взрослых она достигает значительных цифр. Высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.
Первые элементы сыпи могут появиться на любом участке тела, но чаще на лице, волосистой части головы, спине, реже — на животе, груди, плечах, бедрах. На ладонях и подошвах сыпь, как правило, отсутствует.
Клинический пример: больной С.,23 года, студент, обратился к участковому врачу с жалобами на повышение температуры до 38,8°С , головную боль, слабость, недомогание, высыпания на лице, волосистой части головы, туловище и конечностях. Со слов пациента, он заболел два дня назад; возникли недомогание, слабость, температура повысилась до 37,4°С. На следующий день состояние ухудшилось, температура поднялась до 38,0°С, отмечалась головная боль, была однократно рвота. К вечеру появилась обильная сыпь (рис. 1).
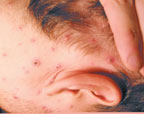 |
| Рисунок 1. Полиморфная сыпь при ветряной оспе на лице и волосистой части головы |
Объективно: состояние средней тяжести. Температура тела — 39,0°С. На коже лица, волосистой части головы, туловище, конечностях имеется обильная полиморфная сыпь. На одном участке можно встретить папулы, везикулы, пустулы. Беспокоит кожный зуд. Слизистая ротоглотки гиперемирована, на мягком небе и язычке отмечаются в небольшом количестве везикулы и эрозии. Пальпируются увеличенные болезненные лимфатические узлы шеи. В легких дыхание везикулярное, хрипов нет. ЧДД — 22/мин. Тоны сердца приглушены, ритм правильный. ЧСС — 92/мин. АД — 90/60 мм рт. ст. Язык сухой, обложен белым налетом. Живот при пальпации мягкий, безболезненный во всех отделах. Печень, селезенка не увеличены. Мочевыделение не нарушено. Менингеальной, очаговой неврологической симптоматики нет. В группе, где учится пациент, отмечались подобные случаи болезни.
Учитывая острое начало болезни, наличие лихорадки, симптомов интоксикации, а также полиморфной сыпи на волосистой части головы, лице, туловище, конечностях и слизистой ротоглотки(рис. 2), пациенту можно поставить предварительный диагноз «ветряная оспа».
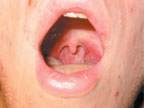 |
| Рисунок 2. Эрозия на слизистой ротоглотки |
Элементы ветряной оспы проходят следующие стадии развития: пятна, папулы, везикулы, корочки. Вначале появляется красное пятнышко размером от булавочной головки до чечевичного зерна круглой или овальной формы. В течение нескольких часов пятна приобретают характер папул с четко очерченным контуром. Через несколько часов либо на следующий день в центре элементов образуется пузырек-везикула с ровными краями и прозрачным серозным содержимым. В случае нагноения везикул образуются пустулы, при этом отмечается глубокое поражение кожи, что может приводить к образованию небольших западений в центре пустул, которые оставляют рубцы. Нередко отмечаются высыпания на конъюнктивах глаз, слизистой оболочке рта (твердом небе, слизистой оболочке щек, деснах, язычке, задней стенке глотки), иногда гортани и половых органах. Ветряночные пузырьки напоминают афты, однако везикулы быстро повреждаются, образуя небольшие поверхностные язвочки (эрозии). Для ветряной оспы характерны многократные высыпания, появляющиеся в несколько приемов, последовательно, в течение 2–5 дней. Такое волнообразное высыпание приводит к тому, что на одном и том же ограниченном участке кожи отмечаются элементы ветряной оспы, находящиеся на различных этапах развития, что придает ветряной оспе полиморфный характер. Помимо специфического высыпания в некоторых случаях в продромальном периоде ветряной оспы отмечается появление на коже продромальной сыпи, английское ее название «rash» («реш»), которая предшествует ветряночному высыпанию. Продромальная сыпь обычно появляется на груди, изредка на верхних конечностях, реже — на лице. Она не обильна, эфимерна, бывает скарлатиноподобной, кореподобной, реже носит геморрагический или эритематозный характер.
В зависимости от течения различают следующие клинические формы ветряной оспы.
Типичные и атипичные. Среди атипичных, в свою очередь, различаются следующие формы: рудиментарная, геморрагическая, буллезная, гангренозная, генерализованная.
По тяжести формы заболевания могут быть легкие, средние и тяжелые. Последние бывают: а) с выраженной общей интоксикацией; б) с выраженными изменениями на коже.
При типичной форме общее состояние больного страдает редко, температура кратковременно повышается до 37-38°С, обычно в период массового высыпания. Полиморфизм сыпи хорошо выражен. Общая продолжительность высыпания при типичной форме составляет 3–5 дней. Энантема наблюдается в 70% случаев. Осложнения встречаются редко.
При атипичном течении ветряной оспы отклонения от обычного возможны как в стороны легких (рудиментарных), так и редко встречающихся тяжелых форм болезни с необычными кожными проявлениями, нередко с летальным исходом.
Рудиментарная форма протекает без сыпи или со скудным высыпанием, при этом элементы сыпи не достигают своего полного развития, ограничиваясь только появлением мелких красных пятнышек. Иногда сыпь может состоять всего лишь из нескольких папул и мелких, едва заметных пузырьков, при этом полиморфизм сыпи слабо выражен. Высыпания на слизистых также единичны.
При геморрагической форме на 2-3- день болезни высыпания наблюдается скопление геморрагического содержимого в пузырьках при одновременном появлении петехий и крупных кровоизлияний на коже и слизистых оболочках. Возможны кровотечения из десен, носа и желудочно-кишечного тракта. Корочка, образующаяся при этой форме, черного цвета, глубоко находящаяся в коже, нередко изъязвляется (рис. 3).
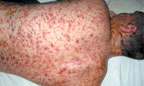 |
| Рисунок 3. Полиморфные высыпания с геморрагическим компонентом у больного ветряной оспой |
Эта форма болезни наблюдается у больных с предшествующими геморрагическими явлениями — при капилляротоксикозе, болезни Верльгофа.
При буллезной форме на коже наряду с типичными ветряночными пузырьками наблюдаются большие дряблые, тонкостенные пузырьки с желтовато-мутным содержимым, которые подсыхают медленнее, чем обычно, и образуют корочку или же, лопаясь, превращаются в длительно не заживающие мокнущие поверхности. При буллезной форме самостоятельно образованные пузырьки, быстро увеличиваясь по периферии, могут сливаться в большие пузыри.
Для гангренозной формы характерен прогрессирующий некроз. Через несколько дней после появления везикул вокруг некоторых из них появляются гангренозные ободки, распространяющиеся по периферии. Пузырьки круглые, крупные, диаметром в несколько сантиметров, наполненные гнойно-кровянистым содержимым. После вскрытия на их месте образуется некротический струп, при отторжении которого обнаруживаются долго не заживающие язвы различной глубины с подрытыми краями, с грязным гнойным дном. Для этой формы характерна выраженная интоксикация, высокая летальность. Гангренозная форма наблюдается редко, главным образом у детей со сниженной реактивностью организма.
Генерализованная (висцеральная) форма возникает при лечении стероидными гормонами, у людей, ослабленных тяжелыми заболеваниями. Характерно поражение внутренних органов. Течение болезни очень тяжелое, нередко с летальным исходом.
Ветряная оспа считается доброкачественным заболеванием, однако в ряде случаев могут развиться осложнения (примерно у 5% больных), иногда очень тяжелые.
Среди осложнений ветряной оспы наиболее часты различные гнойные поражения кожи — абсцессы, фурункулы, флегмоны. В основе гнойных осложнений кожи лежит суперинфекция стафилококками или стрептококками. Одной из частых причин инфицирования является расчесывание больным зудящих мест кожи. В большинстве случаев входными воротами гнойной инфекции становится поврежденный ветряночный пузырек.
Менее распространенные осложнения: энцефалит, миокардит, пневмония, кератит, нефрит, артрит, гепатит.
Клинически выраженная картина ветряночной пневмонии — одна из особенностей ветряной оспы взрослых. При этом непосредственно перед высыпанием, чаще одновременно с массовым высыпанием и повышением температуры, у больного появляются одышка, цианоз, кашель с кровянистой мокротой, боли в груди. Физикальные изменения часто отсутствуют или очень незначительны. На рентгенограмме видны обильные мелкие очажки на всем протяжении. Клинические проявления пневмонии наблюдаются в течение 7–10 дней, рентгенологические изменения — до 1-2 месяцев.
Поздние ветряночные энцефалиты появляются чаще во время угасания сыпи с 5–15-го дня болезни, но могут возникать и позже. Для поздних ветряночных энцефалитов обычны более плавное развитие и независимость от характера высыпания и тяжести течения ветряной оспы. Одновременно с кратковременными подъемами температуры у больных к концу ветряночного высыпания наблюдаются вялость, головная боль, рвота, а через несколько дней основные симптомы. Энцефалиты могут быть различной локализации: атактические формы, миелиты и энцефаломиелиты, энцефалиты с поражением психики, изолированное поражение нервов, менингоэнцефалиты, при этом чаще регистрируется атактический синдром. Наблюдались поздние ветряночные энцефалиты с парезом конечностей и полной временной потерей зрения. Среди энцефалитов, дающих менее благоприятный прогноз, можно упомянуть формы с поражениями подкорковых узлов. К исключительно редким последствиям ветряночных менингоэнцефалитов относится поражение психики с последующей идиотией. Для ветряночного энцефалита и других неврологических осложнений ветряной оспы характерна обратимость процесса.
Поражение почек — редкое осложнение. Нефрит при ветряной оспе чаще появляется на 2-й неделе к концу высыпания. Он начинается остро: с подъема температуры до высоких показателей, рвоты, головной боли и болей в животе. Изменения в моче бывают умеренными и выражаются в появлении незначительного количества белка, небольшой гематурии, единичных цилиндров. Это осложнение протекает легко и к 12–15-му дню болезни исчезает.
Ветряная оспа представляет значительную опасность для будущих матерей, особенно в первые месяцы беременности. Возможно патологическое влияние на развитие плода, иногда выкидыш, в поздние сроки могут возникнуть тяжелые висцеральные формы ветряной оспы у новорожденных, способные привести к летальному исходу.
Диагностика ветряной оспы в типичных случаях не представляет затруднений. Диагноз устанавливается, главным образом, на основании клиники, при этом учитываются данные эпидемиологического анамнеза. Из лабораторных методов используют вирусоскопический, вирусологический, молекулярно-биологический и серологический. Вирусоскопический метод заключается в окрашивании содержимого пузырька серебрением, вирус обнаруживается с помощью обычного светового микроскопа.
Основным вирусологическим методом можно считать ПЦР, так как она очень информативна. Этим способом определяют ДНК-вируса. Кроме того, можно выделить вирус в культуре тканей, но данный метод очень дорогостоящий и занимает много времени. Из серологических методов используют РСК, РИМФ и ИФА.
Ветряную оспу следует дифференцировать с натуральной оспой, опоясывающим герпесом, полиморфной экссудативной эритемой, импетиго, везикулезным риккетсиозом (табл. 1).
Большое место в терапии больного занимают гигиенические мероприятия, цель которых — предотвращение вторичной инфекции. В период высыпания и лихорадки требуется соблюдение постельного режима. Элементы сыпи смазывают раствором анилиновых красителей: 1-2% водным или спиртовым растворами бриллиантового зеленого, генцианового фиолетового, метиленового синего. Очень хорошо смазывать элементы сыпи водными растворами марганцовокислого калия в разведении 1:5000 или 2-3% йодной настойки. При поражении слизистых полости рта необходимо полоскание слабым раствором марганцовокислого калия. Афты смазывают раствором бриллиантового зеленого. Эффективна обработка 3% раствором перекиси водорода. Для уменьшения зуда кожу можно смазывать глицерином, обтирать водой с уксусом или спиртом. Показаны антигистаминные препараты (псило-бальзам, фенистил). При тяжелой форме заболевания с выраженными симптомами интоксикации проводится дезинтоксикационная терапия. Эффективны в отношении лечения ветряной оспы противовирусные препараты (ацикловир, видарабин) (табл. 2). Антибиотики при ветряной оспе назначают в случае присоединения вторичной бактериальной инфекции и гнойных осложнений.
Общая профилактика ветряной оспы заключается в своевременной диагностике, ранней изоляции больного с последующим проветриванием и влажной уборкой помещения. Изоляция больного прекращается через 5 дней после появления последнего свежего элемента сыпи. Дети до 7 лет, вступавшие в контакт с больными ветряной оспой, не болевшие и посещающие детские учреждения, изолируются до 21-го дня с момента контакта.
- Зубик Т. М. и др. Дифференциальная диагностика инфекционных болезней. — Л., 1991.
- Руководство по инфекционным болезням // Под ред. Ю. В. Лобзина. — СПб., 2001.
- Юнусова Х. А., Шамсиев Ф. С. Ветряная оспа. — М., 1999.
- Баран В. М., Талапин В. И. Фармакотерапия инфекционных болезней. — Минск, 1995.
- Детские инфекционные болезни // Под ред. В. В. Фомина. — Екатеринбург, 1992.
- Беренбейн Б. А. и др. Дифференциальная диагностика кожных болезней. — М., 1989.
- Соринсон С. Н. Неотложные состояния у инфекционных больных. — Л.: Медицина, 1990.
Т. К. Кускова, кандидат медицинских наук
Е. Г. Белова, кандидат медицинских наук
Т. Э. Мигманов, кандидат медицинских наук
Московский медико-стоматологический университет
источник

В сегодняшней статье речь пойдет о таком заболевании, как — ветрянка (ветряная оспа).
Ветряная оспа, или ветрянка (лат. Varicella) — острое вирусное заболевание, которое характеризуется в основном пузырьковой сыпью и передается воздушно-капельным путём.
После контакта с заболевшим может пройти от 7 до 21 дней, прежде чем появятся симптомы заболевания. Человек может заразить других, даже не зная, что он болен.
В детском возрасте протекает в достаточно легкой форме. У грудных детей, взрослых, а также людей с ослабленным иммунитетом болезнь может принимать гораздо более тяжелые формы.
Как правило, ветрянка характеризуется лихорадочным состоянием, папуловезикулезной сыпью с доброкачественным течением, однако ей свойственны и другие симптомы:
— температура до 38°С и общая слабость;
— пятнистая сыпь розового или красного цвета;
— пузырьки;
— плоские корочки, желтого или светло-коричневого цвета;
— головная боль;
— боли в животе.

Вначале это розового или красного цвета пятнышки, с четкими контурами округлой формы, которые очень быстро начинают несколько возвышаться над уровнем кожи.
Через несколько часов, пятнышки (сыпь) покрывается прозрачными блестящими пузырьками, диаметром от 1 до 5 мм, которые похожи на капельки воды. Они окруженные узким розово-красным ободком.
Через 2-3 дня пузырьки подсыхают и дают плоские поверхностные желтые или светло-коричневые корочки, которые спустя 6-8 дней отпадают, как правило, не оставляя после себя рубцов.
Во время ветряной оспы, помимо старых корочек, с каждым днем появляются новые элементы сыпи, и число поврежденных участков кожи все больше и больше. В результате, на теле больного одновременно можно наблюдать пятнышки, пузырьки и корочки.
Лихорадка, высыпание на коже и слизистых оболочках продолжается в течение 5-14 дней.
Отпадение корочек и полное очищение кожи от остатков сыпи затягивается еще на несколько дней.

Как передается ветрянка?
Во внешней среде, вирус ветряной оспы (варицелла-зостер) быстро погибает под воздействием солнечного света, нагревании (при 52°С в течении 30 минут) и ультрафиолетовом облучении, но в тоже время он хорошо переносит низкие температуры, повторные замораживания и оттаивания. Вне организма, на открытом воздухе, его выживаемость составляет около 10 минут, поэтому, заражение через третьих лиц и предметы, бывшие в употреблении у больного, практически исключается.
Основной источник ветрянки — больной человек. Заразным он становится за 2 суток до появления сыпи и сохраняет эту способность во время, когда тело покрыто пузырьками с жидкостью, т.е. до подсыхания корочек.
Передается ветрянка воздушно-капельным путем. Восприимчивость к ветрянке высокая – 100%. После ветрянки развивается стойкая невосприимчивость.
Различают типичные (легкая, среднетяжелая и тяжелая) и атипичные формы ветряной оспы.
Легкая форма ветряной оспы. При легкой форме общее состояние больного удовлетворительное. Температура иногда бывает нормальной, но чаще субфебрильной, редко превышая 38°С. Высыпания на коже не обильные, на слизистых оболочках в виде единичных элементов. Длительность высыпания 2-4 дня.
Среднетяжелая форма ветряной оспы. Для среднетяжелой формы характерны небольшая интоксикация, повышенная температура, довольно обильные высыпания и зуд. Длительность высыпания 4-5 дней. По мере подсыхания везикул нормализуется температура и улучшается самочувствие больного.
Тяжелая форма ветряной оспы. Тяжелая форма характеризуется обильной сыпью на коже и слизистых оболочках рта, глаз, половых органов. Температура высокая, наблюдаются рвота, отсутствие аппетита, плохой сон (бессонница), беспокойство ребенка в связи с сильным зудом. Длительность высыпания 7-9 дней.
К атипичным относятся рудиментарные формы и формы с так называемыми аггравированными симптомами (генерализованная, геморрагическая, гангренозная).
Формы с аггравированными симптомами встречаются редко, протекают крайне тяжело и часто заканчиваются летально. Они возникают главным образом у ослабленных детей с измененным иммунитетом (например, у детей, больных лейкозом, длительно леченных стероидными гормонами и цитостатиками).
Генерализованная форма ветряной оспы. Генерализованная (диссеминированная или висцеральная) форма сопровождается лихорадкой, тяжелой интоксикацией, обильным высыпанием пузырьков на коже, слизистых оболочках и внутренних органах.
Геморрагическая форма ветряной оспы. При геморрагической форме содержимое пузырьков имеет геморрагический характер, появляются кровоизлияния в кожу, слизистые оболочки, носовые кровотечения, кровавая рвота, кровохарканье, гематурия, кровоизлияния во внутренние органы.
Гангренозная форма ветряной оспы. Гангренозная форма характеризуется появлением на коже наряду с обычными высыпаниями участков некроза или сухой гангрены, покрытых струпьями, после отпадания которых обнаруживаются глубокие язвы с грязным дном и подрытыми краями.
У взрослых ветряная оспа может протекать очень тяжело, с так называемой первичной ветряной пневмонией, энцефалитом.
Особенно опасна для беременных, так как, перенесенная в первые месяцы беременности, она может привести к тяжелой антенатальной патологии или к гибели плода, а в конце беременности может вызвать преждевременные роды или развитие у ребенка врожденной ветряной оспы. Прогноз в этих случаях весьма серьезен, так как болезнь протекает атипично и дети погибают от диссеминации ветряной оспы.
У детей первых 2 месяцев жизни ветряная оспа встречается редко, чаще в легкой или рудиментарной форме. В целом же у детей в возрасте от 2 месяцев до 1 года болезнь часто протекает тяжело, с различными осложнениями (отит, пневмония, пиодермия и др.).
Как правило, человек болеет ветрянкой один раз в жизни. Тем не менее, в иммунную систему заносится вирус, который может никак себя не проявлять, а потом активироваться вновь во взрослом возрасте, вызывая сыпь. Такая сыпь называется опоясывающим лишаем или опоясывающим герпесом.
Ветряная оспа может навсегда оставить на коже оспины, особенно у подростков. Временные отметины могут оставаться видимыми от 6 месяцев до года.
Если беременная женщина заболеет ветрянкой за несколько дней до родов, новорожденный может получить тяжелую форму заболевания.
Ветряная оспа может привести к развитию вторичных серьезных бактериальных инфекций, вирусной пневмонии, энцефалита, при которых необходимо срочно отвести больного к врачу.
В типичных случаях диагноз ветряной оспы устанавливается на основании характерных клинических проявлений и эпидемиологических данных (сезонность заболевания, контакт с больным ветряной оспой).
Лабораторная диагностика проводится редко, в основном для подтверждения нетипичных случаев заболевания, с помощью микроскопического метода.
Для диагностики осложнений ветряной оспы также проводятся бактериологическое, биохимическое, рентгенологическое и ультразвуковое исследования.

Исключением являются осложнения, а также тяжелая форма ветрянки, особенно при симптомах со стороны нервной системы (боли, отдающие в ноги, сильная головная боль) или если больному становится тяжело дышать. В таких случаях, больному необходимо госпитализация.
При лечении ветрянки следует:
— ограничить больного постельным режимом на 6-7 дней;
— соблюдать диету, и употреблять в основном молочно-растительную пищу (супы из риса, перловки, овса и др; вермишелевый, рисовый, геркулесовый молочные супы), а также пищу, богатую витаминами. Избегайте употребления соленых продуктов, а также цитрусовых фруктов и соков, т.к. если признаки ветрянки присутствуют в ротовой полости, они могут вызвать раздражение слизистой и сильный зуд;
— употреблять обильное количество жидкости;
— обратить особое внимание на гигиенический уход: частая смена постельного и нательного белья. Постель желательно проглаживать. После приема пищи, обязательное полоскание полости рта.

При болезненных и зудящих высыпаниях в области наружных половых органов можно использовать препараты для наружного применения с обезболивающим эффектом. При выборе лучше проконсультироваться с врачом или работником аптеки.
Чтобы ослабить зуд кожи: применяется обтирание кипяченой водой с уксусом с последующим припудриванием тальком.
Чтобы ускорить подсыхание пузырьков: Рекомендуется смазывать их 10% раствором марганцевокислого калия или бриллиантовым зеленым (зеленкой). Можно также воспользоватся препаратом «Деласкин».
Для понижения температуры широко используется «Парацетамол». По рекомендации врача также можно применять «Ибупрофен».
Можно также ежедневно принимать ванны со слабым раствором перманганата калия, или ванны с другими добавками, о которых речь пойдет чуть ниже, в народных средствах.
Чтобы предотвратить расчесы кожи: необходимо следить за регулярной короткой стрижкой ногтей.
После подсыхания всех пузырьков показаны теплые гигиенические ванны.
При лечении ветрянки часто используют следующие лекарственные средства: «Анаферон», «Анаферон детский», «Интерферон», «Ацикловир Гексал», «Ацикловир-Акос», «Виру-мерц Серол», «Гипорамин», «Псило-бальзам», «Эпиген Интим», «Деласкин».
При сильном зуде можно принять антигистаминное средство, например: «Супрастин».
При осложнениях, а также в тяжелых формах ветряной оспы врач назначает антибиотики.
Несмотря на интенсивные исследования в сфере разработки перспективных противогерпетических препаратов, инфекции, вызванные вирусом герпеса, являются малоконтролируемыми. Это связано с трудностями непосредственного влияния на вирусы, находящиеся в клетках организма. Поэтому ассортимент эффективных лекарств против ветряной оспы относительно небольшой.
Ванна с ромашкой. 2-3 ст. л. измельченных цветков ромашки лекарственной залейте 1 л воды и доведите до кипения. Протомив отвар 10-15 минут на медленном огне, процедите его, после чего влейте в ванну и купайте больного 1-2 раза в день по 5-10 мин.
Ванна с календулой и чистотелом. Как и в предыдущем рецепте, 2-3 ст. л. цветков календулы и чистотела залейте 1 л воды и доведите до кипения. Протомив отвар 10-15 минут на медленном огне, процедите его, после чего влейте в ванну и купайте больного 1-2 раза в день по 5-10 мин.
Чайное дерево. Аккуратно смазывайте ватной палочкой все элементы сыпи маслом чайного дерева. Эта процедура облегчит зуд.
При высокой температуре и ослабленном организме ребенку необходимо обильное питье, и если у него в ротовой полости ветрянка не обнаружена, желательно, чтобы питье содержало большое количество витамина С, который содержится в апельсиновом, грейпфрутовом соке. Аскорбиновая кислота является отличным средством для укрепления иммунной системы.
Сок земляники обладает общеукрепляющим и противомикробным эффектом, нормализует нарушенный обмен веществ.
Чернику можно принимать в виде сока или свежих ягод. Вещества, содержащиеся в ягодах черники, губительно действуют на возбудителей болезни.
Сок сельдерея улучшает аппетит, оказывает слабительное и мочегонное действие. Достаточно 1-2 чайных ложек 3 раза в день за 30 мин до еды.
Если у вас существует высокая вероятность заболеть ветрянкой, обратитесь к врачу. Назначенные медикаменты или прививка могут предотвратить заражение. Избегайте контакта с другими людьми во время инфекционного периода (пока все оспины не затянутся коркой).
Если люди подвергались вероятности заражения при контакте с вами, посоветуйте им наблюдать за возможным появлением кожных высыпаний в течение 2 недель с момента контакта.
Практически невозможно предотвратить распространение болезни в одной семье. Исследования показывают, что в 9 случаях из 10-ти супруг(а) инфицированного также заболеет.
Вакцинация от ветряной оспы является основным методом профилактики данного заболевания. Она формирует стойкий иммунитет человека на долгие годы. В исследовании, проводившимся в Японии, было доказано, что через 20 лет после вакцинации вакциной «Окавакс» провакцинированные имели практически стопроцентный иммунитет и ни у одного заболевание не развилось.
Прививка производится по следующей схеме:
— вакцина «Окавакс»: все лица старше 12 месяцев — 1 доза (0,5 мл) однократно;
— вакцина «Варилрикс»: все лица старше 12 месяцев 1 доза (0,5 мл) двукратно с интервалом введения 6-10 недель;
— экстренная профилактика (любой из вакцин): 1 доза (0,5 мл) в течение первых 96 часов после контакта (предпочтительно в течение первых 72 часов).
источник
Ветряная оспа – это заболевание из группы острых инфекционных патологий, возбудителем которого считается вирус герпеса человека, характеризующееся высыпанием папуло-везикулезных элементов по телу, возникновением лихорадки. После выздоровления, как правило, формируется устойчивость организма к данному виду инфекции пожизненно. Сведения о болезни берут свои корни с глубокой древности, но официально регистрировать ее как самостоятельную единицу стали в 1800 году, впервые удалось выделить и тщательно изучить возбудителя лишь в 1940 году.
Ветряная оспа характеризуется сильной восприимчивостью, а особенно у детей младшего школьного возраста, что, возможно, связано непосредственно с путями передачи данной инфекции – воздушно-капельным, контактным. Нередко регистрируются эпизоды заболевания у взрослых людей, а осложнения ветряной оспы в таких случаях развиваются довольно часто.
Прививка от ветряной оспы, используемая для предотвращения заражения данной болезнью, не считается обязательной и она не включена в календарь вакцинаций человека.
Возбудитель ветряной оспы относится к семейству вируса герпеса и носит название варицелла-зостер. Данный вирус способен вызывать развитие двух инфекций – непосредственно ветряную оспу и опоясывающий лишай, который чаще всего регистрируется в зрелом возрасте. Варицелла-зостер это третий тип вируса герпеса, геном которого представлен молекулой ДНК. В составе вируса имеется липидная оболочка, возможно, благодаря которой он и не разрушается в организме человека и способен сохраняться в нем пожизненно. Тем не менее в окружающей среде возбудитель слабо устойчив в результате воздействия низких, а также высоких температур очень быстро погибает, всевозможные дезинфицирующие средства тоже действуют на него губительно. В условиях комнатной температуры он может сохранять жизнеспособность около нескольких часов.
К основным особенностям вируса ветряной оспы относят его способность очень быстро проникать в клетки человека и размножаться там с их последующим разрушением. Также немаловажной и характерной чертой возбудителя считается его особенность существования в так называемой латентной форме, которая позволяет ему безопасно находиться в течение всей жизни человека в его спинальных ганглиях, в нейронах тройничного, лицевого нерва. Возможно, именно в результате такой его особенности и при ослаблении защитных сил организма человек и может вновь стать источником данного вида возбудителя, но уже путем развития опоясывающего лишая. Следовательно, все ранее переболевшие люди являются носителями вируса герпеса 3 типа.
Повторное заболевание ветряной оспой регистрируется очень редко, поэтому принято считать, что переболев данной инфекцией, человек приобретает стойкий иммунитет. Таким образом, источником ветряной оспы выступает заразившийся данным видом возбудителя человек и больной опоясывающим герпесом. Установлено, что самым опасным для окружающих людей периодом, в течение которого они также могут заболеть, являются сутки до начала проявления всех катаральных симптомов и 5 дней от момента образования первого везикулезного элемента в виде пузырька на теле ребенка или взрослого.
К основным путям передачи относится контактно-бытовой, контактный и непосредственно воздушно-капельный. Также установлена возможность трансплацентарной передачи вируса от заболевшей беременной женщины плоду. Преимущественно болеют дети дошкольного и младшего школьного возраста, что касается младенцев, то их защищают антитела к ветряной оспе, получаемые с молоком матери, в том случае, если она когда-либо переболела данной инфекцией.
Человек характеризуется высокой восприимчивостью к этому вирусу, отмечается некоторая сезонность для данного заболевания с увеличением случаев регистрирования зимой и осенью с возможностью формирования даже эпидемических вспышек инфекции. Карантин по ветряной оспе в таких ситуациях является обязательным.
При изучении патогенеза вируса было установлено, что первоначально он попадает сквозь слизистые оболочки органов дыхания в организм человека и поражает эпителиальные клетки, после чего проникая в кровеносную систему, разносится по всем тканям и проявляется вовлечением в патологический процесс эпидермиса. Сначала на коже формируется пятно в результате расширения капилляров, далее наступает отек и отслоение клеток эпидермиса с формированием везикулы. В результате активной репродукции вируса развивается интоксикационный синдром, сопровождаемый увеличенной температуры.
К типичным признакам ветряной оспы следует отнести развитие интоксикационного синдрома с повышением температуры в самом начале заболевания и формирование на кожном покрове распространенных везикулярных элементов.
При детальном изучении болезни принято выделять следующие периоды течения инфекции:
— Инкубационный период ветряной оспы, как правило, достаточно долгий и может длиться от 10 до 23 дней, что подразумевает под собой время с момента непосредственного попадания вируса в организм до возникновения самых первых симптомов. Основываясь на моментах патогенеза, в организме происходит массивное накопление возбудителя ветряной оспы и по достижении максимального его числа возникает процесс активных клинических проявлений;
— Продромальный период иногда можно назвать чисто условным, так как его продолжительность составляет чаще всего лишь один день, он характеризуется развитием симптомов интоксикации с увеличением температуры до 38°C, что объясняется реакцией организма человека на размножение и распространение возбудителя;
— Период высыпаний, который развивается почти мгновенно после или во время периода интоксикации, и характеризуется образованием везикул, которые способны формироваться на всем теле, в том числе, на волосистой части головы, а также в полости рта, на роговице глаза, на половых органах. Первоначально эти элементы представлены пятном красного цвета, которое в течение одного дня переходит в везикулу или пузырек, содержимое которого изначально прозрачно, но по истечении максимально 2-х дней становится мутным, далее он подсыхает, покрывается корочкой. В течении болезни можно отметить наличие ложного полиморфизма, которое часто формируется в результате периодического подсыпания новых элементов на фоне редуцирования старых;
— Период выздоровления, как правило, занимает около 20 дней.
Принято считать, что больной ветряной оспой взрослый или ребенок не считается заразным, начиная с 5 дня от момента последнего возникшего на коже либо слизистой везикулезного элемента. Нередко возможно присоединение вторичной бактериальной флоры к возникающим элементам сыпи, что нередко связано с ненадлежащей антисептической обработкой. Часто отмечается симптом зуда в ответ на формирование элементов. Как правило, высыпания разрешаются без пигментации и рубцов, но в случае вторичного инфицирования с поражением глубжележащих участков дермы нередко наблюдается с течением времени формирование рубцовой ткани. Также отмечается увеличение в размерах регионарных лимфатических узлов, однако, это необязательный признак ветряной оспы.
Температурная реакция организма сохраняется на протяжении всего периода высыпаний, и также может протекать волнообразно с вновь формирующейся лихорадкой в ответ на новые волны подсыпания элементов. Как правило, при нормальной реакции иммунной системы, ветряная оспа протекает с развитием вышеперечисленных периодов, без каких-либо осложнений и укладывается во временные рамки болезни. Однако, не исключен риск тяжелого варианта течения ветряной оспы, который может наблюдаться у младенцев первых месяцев жизни, беременных женщин, не болевших данной инфекцией и взрослых людей.
ветряная оспа: фото у ребенка
Инкубационный период ветряной оспы у детей может продолжаться примерно 14 дней, реже захватывает 3 недели, характеризуется довольно острым и внезапным началом болезни с развитием высокой температуры и появлением характерных элементов сыпи. Как упоминалось выше, сыпь может локализоваться по всему телу, однако никогда не локализуется на ступнях и ладонях ребенка, что и является достаточно важным диагностическим признаком данной инфекции. Сыпь проходит все стадии формирования: красного цвета маленьких размеров пятно, далее формирование уплотнения или папулы на месте пятна и, наконец, формирование непосредственно пузырька или везикулы. Все эти переходящие этапы сопровождаются довольно сильным зудом. Постепенно пузырек засыхает и образуется корочка, которая в скором времени отпадает, но под ней все еще остается небольшое пятнышко, которое регрессирует в течение 14 дней.
Антитела к ветряной оспе в организме ребенка начинают формироваться и вырабатываться с момента активной симптоматики, и все последующие элементы сыпи характеризуются несколько меньшим размером, по сравнению с первоначальными. Также активно начинает реагировать и лимфатическая система, что проявляется увеличением лимфатических узлов регионарного типа. Через 5 дней после регистрирования самого последнего, вновь возникшего везикулезного элемента, ребенок уже не будет считаться заразным для окружающих.
Заболевание этой инфекцией грудных детей встречается довольно редко, потому что мама передает малышу антитела к ветряной оспе еще при нахождении его внутриутробно, однако это возможно только лишь в случае перенесения самой женщиной данной болезни в любом возрасте до наступления беременности. Если же заражение ветряной оспой произошло у грудного ребенка, то заболевание характеризуется следующими симптомами:
— Продромальный период несколько удлиняется, а именно до 3-4 дней, и проявляется более выраженным синдромом интоксикации;
— Возможно развитие и проявление общемозговой симптоматики на фоне длительно сохраняющейся высокой температуры (возникновение судорог, повышение внутричерепного давления);
— Практически все тело младенца усыпано везикулезными элементами, несколько медленнее наблюдается их переход из пятна в папулу и далее в везикулу, общий период появления новых высыпаний растягивается до 9 дней;
— Повышен риск присоединения вторичной инфекции.
Установлено, что содержимое пузырьков при ветряной оспе содержит живой вирус простого герпеса, что, при их повреждении, способствует дальнейшему распространению вируса на кожном покрове и благоприятствует занесению вторичной бактериальной инфекции. Поэтому очень важно следить за этим и стараться не позволять малышу расчесывать их, так как при возникновении заражения другими микробами развивается риск последующего формирования длительно сохраняющихся рубцов.
Одним из наиболее опасных осложнений у детей при заболевании ветряной оспой считается развитие синдрома Рейе с жировой дистрофией печени, гипогликемией, коагулопатией, отеком головного мозга с последующим развитием коматозного состояния и наступлением летального исхода.
ветряная оспа: фото у взрослого человека
Существует мнение, что ветряная оспа относится к типично детским инфекционным болезням и не может возникать у взрослого, однако это вовсе не так, к тому же данная инфекция у взрослого протекает намного тяжелее, все симптомы выражены намного ярче. Осложнения ветряной оспы при развитии ее у взрослого также формируются значительно чаще.
Инкубационный период ветряной оспы у взрослых лиц длится от 10 дней до 3 недель, начинается заболевание проявлениями симптомов интоксикации, которые более выражены и представлены ломотой в теле и мышцах, головными болями, слабостью, резким скачком температуры до 38°C и выше. Продромальный период инфекции длится значительно дольше и протекает тяжелее по сравнению с детским вариантом. Период высыпаний тоже растягивается продолжительностью до 10 дней, с постепенной, но более медленной этапностью перехода элементов из одного вида в другой. Возникающие папуло-везикулезные высыпания сопровождаются очень сильным зудом. Достаточно часто регистрируется присоединение вторичных бактериальных инфекций не только в виде нагнаивания везикул, но и в виде развития пневмоний, бронхитов и других бактериальных осложнений.
Ветряная оспа при регистрировании у беременной женщины является довольно опасной инфекцией, особенно для плода, так как увеличивается шанс развития всевозможных пороков развития, преждевременных родов. Однако и у заразившейся беременной данная инфекция не протекает легко, а вероятность развития всевозможных осложнений только увеличивается. При заболевании ветряной оспы женщины на 4 месяце беременности чаще всего формируются пороки со стороны костной системы в виде недоразвития конечностей, центральной нервной системы, кишечника, органов зрения, существует риск развития задержки психомоторного развития. В случае заболевания ветряной оспой беременной на 6 месяце каких-либо пороков при рождении не выявляется, однако у ребенка в скором времени после появления на свет проявляется симптоматика опоясывающего герпеса. Одним из самых опасных считается заражение ветряной оспой после 9 месяца беременности, когда у плода поражаются внутренние органы с риском развития геморрагического синдрома, что может сопровождаться преждевременными родами и высоким процентом летальности. В случае повторного заболевания беременной женщиной ветряной оспой (что также возможно), которое произойдет за несколько дней до родов, то симптоматика данной инфекции проявится у младенца в течение нескольких дней после рождения, однако будет протекать в легкой форме, так как малыш уже будет иметь в своем организме материнские антитела.
Осложнения ветряной оспы наиболее часто диагностируются у взрослых и представлены в виде развития стоматитов, конъюнктивитов, отитов, пневмоний, нефритов, гломерулонефритов, артритов, миокардитов, энцефалитов. Нередко регистрируется достаточно серьезное осложнение, такое как геморрагическая форма ветряной оспы, что сопровождается наполнение пузырьков геморрагическим содержимым, а также развитием многочисленных кровотечений в органах человека. В случае наличия иммунодефицитного состояния у больного ветряной оспой может возникнуть гангренозная форма инфекции, что проявляется формированием больших пузырей, после вскрытия которых обнажается язвенная поверхность с быстрым ее инфицированием, распространением микробов по кровяному руслу, с последующим развитием септического поражения организма.
В виду достаточно яркой и показательной симптоматической картины диагноз ветряной оспы выставляется на основании непосредственного осмотра больного, уточнения жалоб, анамнеза. На практике более детальная диагностика с назначением всевозможных лабораторных анализов проводится только в случае заболевания младенцев и в случае развития осложнений ветряной оспы у детей и у взрослых.
Основные лабораторные методы, используемые для подтверждения диагноза ветряная оспа:
1. Общий и клинический анализ крови, в котором при заболевании отмечается уменьшение количества лейкоцитов, увеличение лимфоцитов;
2. Реакция иммунофлюоресценции или РИФ, относящаяся к методам экспресс-диагностики ветряной оспы, с помощью которой можно обнаружить достаточно быстро антитела к вирусу;
3. Метод полимеразной цепной реакции или ПЦР направлен на выявление в крови человека генома вируса или его молекулы ДНК;
4. Среди всех серологических методов диагностирования применяют метод иммуноферментного анализа, в основе которого лежит процесс обнаружения антител класса М и G, также следует помнить, что М-иммуноглобулины образуются в организме человека спустя 4-7 дней от заражения ветряной оспой и циркулируют в крови еще 2 месяца, а иммуноглобулины класса G формируются только ко 2-й, а чаще и к 3-й неделе болезни и остаются на всю жизнь. Следовательно, определение М-иммуноглобулинов в крови сигнализирует об остром периоде инфекции;
5. Определение возбудителя в содержимом везикул лежит в основе вирусологического метода и занимает достаточно много времени, поэтому используется очень редко и исключительно в случае возникновения каких-либо сомнений относительно правильности диагноза;
6. При проведении иммунологического исследования определяют снижение количества Т-лимфоцитов, увеличение количества циркулирующих иммунных комплексов или ЦИК, повышение активности макрофагов.
Дифференциальную диагностику ветряной оспы следует проводить с такими болезнями, как натуральная оспа, опоясывающий герпес, энтеровирусная инфекция, везикулезный риккетсиоз, импетиго, атопический дерматит (что особенно актуально у детей), полиморфная экссудативная эритема.
У детей ветряная оспа сопровождается симптомами с проявлениями легкой либо средней степени тяжести, поэтому госпитализация ребенка не обязательна. Рекомендовано соблюдение обязательного постельного режима на период подъема температуры, проветривание комнаты, где находится больной, следует постоянно менять постельное белье. Обязательно нужно давать пить ребенку достаточное количество теплой жидкости, ограничить потребление сладкого, острого, пряного, предпочтительно соблюдать диету с преобладанием растительных и молочных продуктов, также, питание должно быть витаминизированным и обязательно полноценным, так как иммунитет при заболевании страдает и необходимо стараться укрепить его так максимально, как это возможно.
Существует неправильное мнение о том, что при ветряной оспе нельзя купаться. Это неверно, потому что процесс соблюдения личной гигиены является очень важным и просто необходимым при данной болезни. Рекомендовано обдавать тело ребенка душем, а после умывания аккуратно промокнуть полотенцем, не растирая. Также нужно чаще менять нательное белье ребенка, стремиться к тому, чтобы оно было больше хлопковое, нежели синтетическое.
При подъеме температуры необходимо применять жаропонижающие препараты в соответствующих возрасту, весу, дозировках. Ни в коем случае нельзя давать ребенку Аспирин или Ацетилсалициловую кислоту в качестве средства для снижения температуры, так как это лекарство может вызвать такое тяжелое осложнение, как синдром Рея.
Обязательным пунктом в лечении ветряной оспы у ребенка является назначение противовирусного препарата, который способен действовать в отношении вируса губительно. К таким препаратам относится Ацикловир, Валцикловир, Фамцикловир. Неплохой эффект в лечении наблюдается при дополнительном назначении иммуномодулирующих препаратов (Интерферон) или иммуностимулирующих (Циклоферон). Назначение антибиотиков приветствуется только в случаях развития вторичного инфицирования, препаратами выбора выступают цефалоспорины, относящиеся к 3 поколению.
Обработка везикулезных элементов, как правило, проводится с помощью раствора бриллиантового зеленого либо слабого раствора марганцовки. Эффект этих препаратов заключается в подсушивании вновь формирующихся элементов, дезинфицировании, а также возможности уловить момент последнего появившегося элемента. Однако не стоит смазывать сформировавшиеся элементы несколько раз в сутки, достаточно лишь одной обработки.
При жалобах ребенка на зуд, формирование расчесов, необходимо давать ребенку антигистаминные препараты, которые ослабляют эти симптомы.
В случае развития асимптомного течения, то есть если сыпь увеличивается в размерах, серозное содержимое заменяется геморрагическим, длительное, более 1 недели повышение температуры, распространение элементов на глаза, слизистую полости рта, развитии судорог, носового кровотечения нужно незамедлительно обращаться к врачу.
Как уже упоминалось выше, у взрослых данная инфекция протекает достаточно тяжело, с большим риском развития всевозможных осложнений. Поэтому при заражении ветряной оспой нужно незамедлительно вызвать на дом врача и, главное, не заниматься лечением болезни самостоятельно.
К основным правилам лечения ветряной оспы у взрослого человека относятся:
— Назначение постельного режима на период подъема температуры, как правило, это от 3 до 5 дней;
— Прием достаточного количества жидкости, рациональное и витаминизированное питание;
— Частая смена постельного и нательного белья;
— Обеспечение правильного ухода за кожей, слизистыми оболочками, пораженными элементами сыпи: проведение гигиенического душа с последующим осторожным промакиванием тела чистым полотенцем, обработка бриллиантовым зеленым всех вновь образующихся пузырьков однократно за весь период лечения, полоскание рта Фурациллином при распространении элементов на его слизистую, в случае формирования конъюнктивита применение мази Ацикловир;
— Обязательное использование в лечении ветряной оспы у взрослого препаратов, относящихся к группе противовирусных, а именно Ацикловир и его производные;
— Дополнительное назначение для достижения оптимального эффекта от лечения иммуностимулирующих или иммуномодулирующих средств, таких как Виферон, Интерферон, Генферон, Анаферон, Циклоферон;
— Обычно у взрослых зуд при возникающих элементах сыпи выражен достаточно сильно, что облегчается введением антигистаминных препаратов, использование местно геля Фенистил;
— В случаях развития осложнений в виде вторичных бактериальных инфекций со стороны элементов либо со стороны органов человека следует присоединять назначение антибиотиков;
— При развитии тяжелой степени тяжести течения ветряной оспы больного необходимо обязательно госпитализировать, назначить соответствующую терапию в зависимости от поражаемых органов (Энтеросорбенты, Муколитики, Антиагреганты, Сердечные гликозиды и другие лекарственные средства), оправданно введение в таких ситуациях иммуноглобулинов внутривенно.
Прогноз при заболевании ветряной оспой в основном всегда благоприятный в случае своевременного обращения к медицинскому работнику и назначению грамотного лечения.
После выздоровления больному любого возраста рекомендуется ограничение от тяжелых и интенсивных физических нагрузок, прием сбалансированных витаминных комплексов, не рекомендуется проведение любых профилактических прививок, а также по истечении одного месяца после перенесенной ветряной оспы желательно прийти на медицинский осмотр для прохождения комплексного обследования.
Выделяют специфическую, а также и неспецифическую профилактику ветряной оспы. К неспецифическим методам относят изоляцию больного примерным сроком на 5 суток с момента выявления последних признаков инфекции в виде образующихся высыпаний, тщательную уборку и периодическое проветривание помещения, в котором находится больной. В случае наличия в семье заразившегося не иммунизированных детей или взрослых, их рекомендовано изолировать от больного сроком на 3 недели. Как правило, при массовом заболевании в детских садах и школах карантин по ветряной оспе не проводится.
К специфическим методам профилактики ветряной оспы относят вакцинацию, которая, как правило, обеспечивает длительную защиту от возможности заражения данной инфекцией. Впервые вакцину разработали в 1974 году в лаборатории Японии под названием Окавакс, и она используется и по настоящее время. Через некоторое время была несколько модифицирована данная вакцина, впоследствии чего на рынке фармации появились еще 2 вакцины под названиями Варилрикс и Варивакс. В странах, таких как Соединенные Штаты Америки, Канада, Австралич, Германич и некоторых других, прививка от ветряной оспы считается обязательной и включается в разработанную схему прививочного календаря. Определена группа лиц, которым рекомендовано введение вакцины для пассивной иммунопрофилактики: лица с иммунодефицитами, маловесные дети, рожденные с массой тела до 1 килограмма, все новорожденным, которые появились на свет от матерей не болевших ветряной оспой либо заразившихся за несколько дней до родоразрешения.
Прививка от ветряной оспы разрешена к применению детям по достижении 2-х лет в случае отсутствия серьезной патологии со стороны иммунной системы, при отсутствии за ближайший промежуток времени каких-либо острых, а также обострения хронических болезней. Вводится, как правило, 0,5 мл вакцины однократно. Возможно применение и экстренной профилактики с использованием любой из представленных на фармацевтическом рынке вакцин в той же дозировке, однако, только на протяжении 3 суток с момента непосредственного контакта с больным ветряной оспой, в крайнем случае, 4 суток. Введение вакцины способно обеспечить надежную защиту от данного заболевания в течение примерно 20 лет, далее рекомендована повторная ревакцинация.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Ветрянка (ветряная оспа) является острым системным заболеванием, обычно у детей, вызываемым вирусом варицелла зостер (герпесвирус человека 3-го типа). Заболевание обычно начинается с умеренных общих симптомов, за которыми быстро появляются высыпания на коже, быстро распространяющиеся и проявляющиеся пятном, папулой, везикулой и корочкой. Диагноз клинический. Лица с риском осложнений получают постэкспозиционную профилактику иммуноглобулином и, если заболевание развивается, лечатся противовирусными препаратами (валацикловир, фамцикловир, ацикловир). Вакцинация эффективна.

Источник вируса — больной от последнего дня инкубационного периода до 5-го дня после появления последних высыпаний. Основной путь передачи — воздушно-капельный. Вирус способен распространяться на расстояния до 20 м (через коридоры в соседние комнаты квартиры и даже с одного этажа на другой). Возможен вертикальный механизм передачи вируса через плаценту. Восприимчивость к ветряной оспе очень высокая (минимум 90%), за исключением детей первых 3 мес жизни, у которых сохраняется пассивный иммунитет.
Заболеваемость характеризуется выраженной сезонностью, достигая максимума в осенне-зимние месяцы. Болеют преимущественно дети. Постинфекционный иммунитет напряжённый, поддерживается персистенцией вируса в организме. При снижении его напряжённости возникает опоясывающий герпес.

Причина ветряной оспы — вирус ветрянки Varicella zoster virus семейства Herpesviridae. Размер вируса от 150 до 200 нм, он находится в ветряночных пузырьках в первые 3-4 дня болезни; после 7-го дня обнаружить вирус не удаётся. Геном имеет двуспиральную линейную молекулу ДНК, липидную оболочку. Вирус репродуцируется только в ядре инфицированных клеток человека. Установлена идентичность вируса, вызывающего опоясывающий герпес, и вируса ветряной оспы. В окружающей среде вирус неустойчив и быстро погибает, в капельках слизи, слюны вирус сохраняется не более 10-15 мин. Нагревание, солнечные лучи, УФ-излучение быстро инактивируют его.
Ветрянка очень контагиозна и распространяется воздушно-капельным путем, особенно во время продрома и во время раннего периода высыпаний. Заразный период определяется от 48 часов с момента первых высыпаний до появления корочек. Прямая передача (от носителей) невозможна.
Эпидемические вспышки возможны зимой и ранней весной и имеют 3-4 цикла. У новорожденных может быть иммунитет, вероятно, трансплацентарный, до 6 месяцев.

Входные ворота вируса ветрянки — слизистые оболочки верхних дыхательных путей, где происходит репликация вируса, далее по лимфатическим путям возбудитель проникает в кровь. В конце инкубационного периода развивается виремия. Вирус фиксируется в клетках эктодермального происхождения, преимущественно в эпителиальных клетках кожи и слизистых оболочек дыхательных путей, ротоглотки. Возможно поражение межпозвоночных ганглиев, коры мозжечка и больших полушарий, подкорковых ганглиев. В редких случаях при генерализованной форме поражается печень, лёгкие, ЖКТ. В коже вирус вызывает формирование пузырьков, заполненных серозным содержимым, в котором вирус находится в высокой концентрации. При тяжёлых генерализованных формах болезни везикулы и поверхностные эрозии обнаруживают на слизистых оболочках ЖКТ, трахеи, мочевого пузыря и почечных лоханок, уретры, конъюнктивь: глаз. В печени, почках, лёгких и ЦНС выявляют мелкие очаги некроза с кровоизлияниями по периферии.
В патогенезе значительную роль отводят клеточному иммунитету, в основном системе Т-лимфоцитов, при угнетении которой наблюдают более тяжёлое течение болезни. После стихания острых проявлений первичной инфекции вирус пожизненно персистирует в спинальных нервных ганглиях.

Инкубационный период ветряной оспы длится от 10 до 21 дня, при введении нормального иммуноглобулина человека может удлиняться до 28 дней.
Продромальные симптомы ветрянки чаще отсутствуют, редко отмечают кратковременный субфебрилитет на фоне ухудшения общего самочувствия. Везикулы появляются обычно одновременно с повышением температуры или на несколько часов позднее. При обильной экзантеме температура может повышаться до 39 С и выше. Высыпания появляются волнами на протяжении 2-4 дней и сопровождаются подъёмом температуры. Сыпь локализована на лице, волосистой части головы, туловище и конечностях.
На ладонях и подошвах она встречается только при обильных высыпаниях. Элементы сыпи вначале имеют вид мелких макуло-папул, которые в течение нескольких часов превращаются в везикулы круглой или овальной формы, и размер 2-5 мм. Они располагаются поверхностно и на неинфильтрированном основании, стенка их напряжена, блестяща, содержимое прозрачно, но в некоторых везикулах мутнеет. Большинство везикул окружено узкой каймой гиперемии. Везикулы подсыхают через 2-3 дня. на их месте образуются корочки, которые отпадают через 2-3 нед. После отпадения корочек рубцов, как правило, не остаётся. Высыпания наблюдаются и на конъюнктиве, слизистых оболочках ротоглотки, иногда гортани, половых органов. Пузырьки на слизистых быстро превращаются в эрозии с желтовато-серым дном, которые через несколько дней эпителизируются. Высыпания на слизистой оболочке гортани и трахеи, сопровождаемые отёком слизистой оболочки, могут вызывать грубый кашель, охриплость голоса, в редких случаях явления крупа. Высыпания на слизистой оболочке половых губ представляют угрозу развития вульвовагинита. Высыпания часто сопровождаются увеличением лимфатических узлов.
К концу первой недели болезни одновременно с подсыханием везикул нормализуется температура, улучшается самочувствие больного. В это время многих больных беспокоит кожный зуд.
В гемограмме в период высыпания наблюдают небольшую лейкопению и относительный лимфоцитоз. СОЭ обычно не увеличена.
У иммунокомпетентных детей ветряная оспа редко протекает тяжело. У взрослых и иммуноскомпрометированных детей инфекция может иметь тяжелое течение. Умеренная головная боль, невысокая температура и недомогание могут быть выраженны 11-15 дней после заражения и длятся около 24-36 часов с момента появления высыпаний. Эти проблемы наиболее вероятны у пациентов в возрасте старше 10 лет и особенно тяжело протекают у взрослых.

Различают следующие клинические формы ветряной оспы:
- типичные;
- атипичные:
- рудиментарная;
- геморрагическая;
- гангренозная;
- генерализованная.
- лёгкие;
- среднетяжёлые;
- тяжёлые:
- с выраженной общей интоксикацией;
- с выраженными изменениями на коже.
Выделяется типичная и атипичная ветрянка (ветряная оспа). К типичной относят случаи с характерной сыпью. Чаще всего типичная ветрянка протекает в лёгкой и среднетяжёлой форме. Тяжёлая форма болезни возникает редко, чаще у ослабленных детей и взрослых, для неё характерна длительная ремиттирующая лихорадка до 6-8 сут. Отмечают такие симптомы ветрянки, как: головную боль, возможна рвота, менингеальный синдром, нарушение сознания, артериальная гипотензия, судороги. Сыпь обильная, крупная, метаморфоз её замедлен, возможны элементы с пупковидным вдавлением в центре, напоминающие элементы сыпи при натуральной оспе.
К атипичным формам относят рудиментарную, буллёзную, геморрагическую, гангренозную и генерализованную ветряные оспы.
Рудиментарную форму чаще наблюдают у детей, получавших иммуноглобулины, плазму в период инкубации. Сыпь необильная, розеолёзно-папулёзная с единичными очень мелкими везикулами. Общее состояние не нарушается.
Геморрагическая форма ветрянки встречается очень редко у резко ослабленных больных, страдающих гемабластозом или геморрагическими диатезами, на фоне приёма глюкокортикоидов и цитостатиков. На 2-3-й день высыпания содержимое пузырьков приобретает геморрагический характер. Появляются кровоизлияния в кожу и слизистые оболочки, носовые кровотечения и другие проявления геморрагического синдрома. Возможен летальный исход.
Очень редко встречается гангренозная форма ветряной оспы. Она развивается у истощённых больных, при плохом уходе, создающем возможность возникновения вторичной инфекции. Вначале отдельные пузырьки принимают геморрагический характер, затем в окружении их возникает значительная воспалительная реакция. В последующем образуется геморрагический струп, после отпадения которого обнажаются глубокие язвы с грязным дном и крутыми или подрытыми краями. Язвы, вследствие прогрессирующего гангренозного распада ткани, увеличиваются, сливаются, принимая значительные размеры. Нередко возникают осложнения гнойно-септического характера. Общее состояние больного тяжёлое, течение болезни длительное.
Генерализованная (висцеральная) форма. Встречается главным образом у новорождённых, иногда у взрослых с иммунодефицитом. Характерна гипертермия, интоксикация, поражение внутренних органов. Летальность высокая. На вскрытии обнаруживают мелкие очаги некроза в печени, лёгких, поджелудочной железе, надпочечниках, тимусе, селезёнке, костном мозге.
Ветрянка представляет опасность для плода и новорождённого. Если заболевание у женщины возникло в конце беременности, возможны преждевременные роды и мертворождения. При заболевании ветряной оспой в ранние сроки беременности может произойти внутриутробное заражение плода с развитием у него различных пороков развития. Вероятность заболевания новорождённых составляет 17%, их гибели — 30%. Врождённая Ветрянка (ветряная оспа) протекает тяжело. сопровождаясь тяжёлыми висцеральными поражениями.

Может присоединяться вторичная бактериальная инфекция (стрептококки и стафилококки), вызывает целлюлит и редко стрептококковый токсический шок. Самое частое осложнение ветрянки (ветряной оспы) — бактериальная суперинфекция, вызванная Streptococcus pyogenes и Staphylococcus aureus. При этом содержимое везикул нагнаивается, формируя пустулы. Возможно развитие импетиго или буллёзной пиодермии.
Пневмония может осложнять тяжелую ветряную оспу у взрослых, новорожденных и иммуноскомпрометированных лиц любого возраста, но не у маленьких детей с достаточной иммунокомпетентностью. Описаны случаи «ветряночной» (вирусной) пневмонии, которая развивается в первые 3-4 дня болезни. Больные жалуются на одышку, боль в грудной клетке при дыхании, кашель с кровянистой мокротой, высокую температуру. Объективно отмечают цианоз кожного покрова, признаки бронхита, бронхиолита, а в некоторых случаях может развиться отёк лёгких. Патологическая картина в лёгких может напоминать милиарный туберкулёз (так как в лёгких выявляют множественные милиарные узелки). Из специфических осложнений наиболее серьёзными считают поражения нервной системы различной локализации — энцефалиты, менингоэнцефалиты, оптикомиелиты и миелиты, полирадикулоневриты, серозные менингиты. Наиболее характерен ветряночный энцефалит, на долю которого приходится около 90% неврологических осложнений.
Могут встречаться миокардиты, транзиторные артриты и гепатиты, геморрагические осложнения.
Энцефалопатия встречается менее чем в 1 случае на 1000 больных, обычно при разрешении болезни или в течение первых двух недель. Чаще всего эти симптомы ветрянки (ветряной оспы) разрешаются, хотя редко могут продолжаться длительно или привести к смерти. Одним из наиболее частых неврологических осложнений является острая постинфекционная мозжечковая атаксия. Поперечный миелит, паралич черепных нервов, проявления, подобные множественному склерозу, также могут иметь место. Редким, но очень тяжелым осложением у детей может быть синдром Рея, который начинается на 3-8-й день после начала сыпи, прием аспирина увеличивает риск. У взрослых в 1-2 случаях на 1000 больных встречается энцефалит, который может угрожать жизни.
Частота развития энцефалита не зависит от тяжести течения болезни. Чаще всего осложнения возникают на 5-8-й дни болезни. Описаны случаи развития энцефалита во время высыпания и даже до появления сыпи. Отмечено, что чем раньше начинается энцефалит, тем тяжелее он протекает. Энцефалит манифестирует остро с нарушения сознания, судорогами лишь у 15-20% больных. В остальных случаях доминирует очаговая симптоматика, которая нарастает в течение нескольких дней. Наиболее характерны мозжечковые и вестибулярные нарушения. Отмечают атаксию, тремор головы, нистагм, скандированную речь, интенционный тремор, дискоординацию. Возможны пирамидные знаки, гемипарезы, парезы черепных нервов. Редко наблюдают спинальную симптоматику. в частности, тазовые расстройства. Менингеальный синдром выражен слабо или отсутствует. У части больных в спинно-мозговой жидкости обнаруживают лимфоцитарный плеоцитоз, увеличение количества белка и глюкозы. Течение болезни доброкачественное так как нейроциты страдают редко, лишь при развитии энцефалита в ранние сроки. Неблагоприятные отдалённые последствия редки.

источник




