Будет ли опасной живая вакцина от полиомиелита для непривитого ребенка? Иногда управляющие сотрудники дошкольных учебных учреждений пытаются отделить малышей, которым делали прививку от тех, кто еще не проходил эту процедуру. На самом деле заразиться вирусом может только слабый малыш.
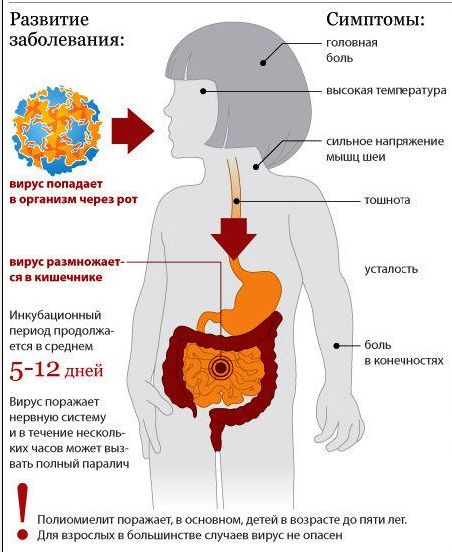
Полиомиелит – сложное инфекционное расстройство, которое может закончиться параличом. Вирус передается через грязные руки или во время общения с зараженными людьми. Микробы могут располагаться на предметах в быту. Получить заболевание можно при взаимодействии с загрязненными предметами или при взаимодействии с носителем вируса. Полиомиелит отличается устойчивостью к воздействию внешних факторов, поэтому не уничтожается за пределами человеческого организма около 4 месяцев.
Заразу можно подцепить в разном возрасте, но чаде патология диагностируется у дошкольников. Полиовирус попадает в рот и размножается в кишечнике, потом переносится на спинной мозг. К осложнениям после болезни может относиться паралич, иногда болезнь провоцирует летальный исход.
Чтобы люди избавились от опасного вируса, разрабатываются 2 вакцины с ослабленными или инактивированными микробами. Благодаря медленной иммунизации, получается устранить очаги массового заражения. Опасность заключается в сложности правильного диагностирования и начальной стадии болезни. Полиомиелит подобен обыкновенной простуде.
- Болит голова и мышцы.
- Кашель.
- Гипертермия.
- Проблемы с пищеварительной системой.
Диагностировать полиомиелит удается только после распространения болезни на спинной мозг. В такой ситуации зачастую возникает паралич или парез. Традиционными терапевтическими методами или в стационаре с болезнью справиться нельзя. Поэтому можно только предотвратить ее развитие с помощью вакцинации. Сегодня в России наиболее распространенной является оральная вакцина ОПВ.
Иммунизацию можно выполнять одновременно с прививкой АКДС. Когда капают вакцину в рот, нельзя пить и есть в течение часа. Если появляется рвотный рефлекс, допускается только одно повторное введение лекарства. Ревакцинация выполняется в возрасте 1,5 и 14 лет. После этого организм может быть защищен на 15 лет.
Удастся ли заразиться полиомиелитом от прививки? Допускается ли использование живой вакцины у таких категорий граждан:
- Пациенты с иммунодефицитом.
- Беременные.
- Малыши с врожденными пороками ЖКТ.
Вакциноассоцииррованная форма полиомиелита появляется очень редко. После второго вакцинирования частота возникновения значительно снижается, при 3-м введении болезнь почти не появляется. По такой причине многие государства отказываются от применения ОПВ. В России такую болезнь все еще не удалось искоренить, поэтому ОПВ еще употребляется, но уже не так часто, как раньше.
Заразны ли дети после вакцинации? После употребления ОПВ малыш еще может какое-то время заразить такие группы людей:
- Непривитые дети с иммунодефицитом.
- Беременные.
- Грудные младенцы со слабой иммунной системой.
От привитого ребенка в редких случаях заражаются полиомиелитом, поэтому близким людям, взаимодействующим с малышом, нужно проявлять осторожность. В особенности необходимо опасаться пациентам с ВИЧ инфекцией. Это малыши с иммунодефицитом или граждане, употребляющие иммунодепрессанты.
Устранение онкологии с помощью химиотерапии тоже негативно сказывается на защитных функциях организма. Такие пациенты могут получить полиомиелит от привитого ребенка.
Когда дети не прививаются от полиомиелита, но у них не обнаружены ослабления иммунитета, вероятность заразиться от малышей, которым дали ОПВ, небольшая. Как бы там ни было, нужно соблюдать простейшие гигиенические правила, избегать поцелуев с привитым, мыть руки, не питаться из одной посуды, пользоваться различными гигиеническими принадлежностями.
Если в семействе больше одного ребенка и кому-то дали прививку, другие могут получить вакциноассоциированный полиомиелит. Вирус удается получить контактно-бытовым или пищевым способом. Вирусная инфекция в таких случаях часто передается через родителей.
После вакцинации патогенные микробы находятся в ЖКТ малышей примерно 1-2 месяца, поэтому в детских учреждениях принято предупреждать о том, что тот или иной ребенок прививался ОПВ, чтобы непривитые дети не ходили в детский сад на протяжении 2 месяцев.
Инактивированная вакцина не вызывает заражение, а ослабленная способна. Поэтому сегодня люди больше отдают предпочтение ИПВ, но если малышу давали ОПВ, нужно понимать, что есть вероятность развития вакциноассоциированного полиомиелита у привитого ребенка и он может быть заразным для других. Вирус полиомиелита отличается устойчивостью к вредному воздействию. Поэтому все предметы, с которыми он взаимодействует, подлежат обработке хлоркой.
Выделяется вирус в малых количествах, при каждой передаче количество микробов уменьшается. Поэтому даже при заражении паниковать не нужно. В большинстве примеров форма расстройства небольшая, отсутствуют параличи и тяжелые осложнения.
Случаи заражения очень редкие и почти не фиксируются. Поэтому необходимо давать вакцину не одному ребенку, а всем. Только таким способом можно перестраховаться от заражения.
Это аббревиатура названия оральная полиомиелитная вакцина производится в каплях, употребляется перорально. Это горькая розоватая жидкость. Иногда лекарство трудно применять для вакцинации детей. Чтобы малыш не выплевывал препарат, его пытаются капать на места, где отсутствуют вкусовые рецепторы, небные миндалины или лимфоидная ткань в горле.
В целях иммунизации примеряют по 2-4 капли вещества. Если препарат наносится неудачно, дети его выплевывают, возникает рвотный рефлекс, делают только одну повторную попытку. Если она проходит так же, следующая вакцинация возможна только спустя 1,5 месяца. Чтобы не возникало интенсивное слюноотделение, лекарство не смывалось в желудок, придется отказаться от употребления пищи и воды на час.
Иногда у детей появляется аллергическая реакция или понос. Живая вакцина действует посредством выработки антител к микробам, в редких случаях может возникать вакциноассоциированный полиомиелит. Примеры такого заражения обуславливаются неосторожным введением лекарства малышам со слабым иммунитетом или проблемами с ЖКТ.
Инактивированная полиомиелитная вакцина применяется для первоначальной вакцинации. Ее применение не приводит к производству антител к полиовирусу, не способно вызывать появление болезни. Часто первые прививки делают именно с использованием ИПВ, а дальнейшие ревакцинации, когда организм детей станет крепче, допускают применение ОПВ.
Нередко ИПВ включается в вакцину АКДС от коклюша, столбняка и развития дифтерии. По календарю прививок такие вакцины даются в одно и то же время, поэтому их можно объединять. Применение комплексных лекарств не повышает количество побочных обследований и отличается безопасностью для детей.
Лекарство вводится в организм с помощью инъекции. Вакцина производится в шприцах по 0,5 ил. Детям, которым еще не исполнился год, делают уколы в бедро, малышам постарше – в плечо. Инъекции проводятся в 3, 4,5 и 6 месяцев. Когда график иммунизации по определенным причинам нарушается, нужно придерживаться указанного количества и промежутков между уколами. Инъекцию делают 3 раза через 1,5 месяца. После этого выполняется ревакцинация в возрасте 18, 20 и 14 лет.
Какими преимуществами отличается ИПВ? Вакцина вводится при расстройствах иммунной системы. Использование ИПВ не вызывает полиомиелит.
Иногда использование вакцины сопровождается минимальными побочными действиями:
- Температура тела возрастает до 38 градусов.
- Отечность и покраснение на коже, куда делался укол.
- Беспокойство и нервозность.
- Сонливость и усталость.
Чтобы уменьшить вероятность развития осложнений, нужно выполнить такие рекомендации:
- Пройти медицинское обследование, выявить возможные инфекции или аллергию на составляющие компоненты вакцины.
- Не пить и не есть ничего за час до прививки.
- Отложить использование нового прикорма на 2 недели после вакцинации.
- Не посещать людные места, чтобы не взаимодействовать с непривитыми детьми.
Все дети реагируют на прививку от полиомиелита по разному. Все зависит от иммунной системы. Иногда видимые признаки не проявляются, в других ситуациях после вакцинации поднимается температура, возникают симптомы ОРВИ. Таким образом формируется устойчивость к болезни, поэтому поводов для беспокойства нет.
Вакциноассоциированная форма болезни считается наиболее опасным побочным эффектом. Поскольку в организме у ребенка после ОПВ находится живой вирус, он может заразиться полиомиелитом, но шансы на это слишком маленькие. Легкопереносимые побочные эффекты от вакцины делятся на местные и общие. Местные реакции:
- Покраснения.
- Боль.
- Расстройства кишечника.
Общие побочные действия связаны с высокой температурой тела, сонливостью и повышенной утомляемостью. В редких случаях у детей выявляется аллергия на вакцину. Зачастую в качестве аллергена проявляется Канамицин, входящий в состав ОПВ.
Поскольку полиомиелит диагностируется даже у новорожденных, первую вакцинацию ИПВ малышу проводят в 3 месяца, а следующую – в 4,5 месяца. После этого малышам дается ОПВ в возрасте 6, 18 и 20 месяцев.
источник
Прививку от полиомиелита дети получают в 3 и 4,5 месяца — инактивированной вакциной и в 6 месяцев — живой. Капли от полиомиелита начали производить в России более 60 лет назад, а инактивированную вакцину придумали, а потом усовершенствовали в США. Действительно ли удастся победить полиомиелит в мире, если в отдельных странах им уже давно не болеют?
Полиовирус — вирус кишечной группы, или энтеровирус, передающийся фекально-оральным путем. Источником и переносчиком его является инфицированный человек, выделяющий вирусные частицы со слизью носоглотки и верхних дыхательных путей, а также с фекалиями. Одним из основных путей распространения инфекции продолжают оставаться сточные воды. Заражение чаще всего происходит через грязные руки, предметы обихода, воду или пищу.
Полиомиелит — это заболевание нервной системы, вызываемое полиовирусом одного из трех типов — 1, 2 или 3. Проявляется лихорадкой, а затем периферическим параличом, который остается на всю жизнь. В самых тяжелых случаях в результате паралича дыхательной мускулатуры (бульбарная форма) болезнь влечет за собой смерть.
Клинические проявления полиомиелита относительно редки — 1 на 100–1000 случаев бессимптомного течения. Это затрудняет процесс своевременного обнаружения инфекции. Ограничение функциональности и чувствительности конечностей может быть вызвано и другими патологиями, поэтому для подтверждения диагноза «полиомиелит» нужны дополнительные анализы и тесты. Диагностировать непаралитические формы крайне сложно — для этого проводят специальные обследования окружения больного.
Вплоть до XIX века случаи заболевания полиомиелитом не привлекали особого внимания, так как на фоне тяжелейших эпидемий чумы, оспы и холеры были относительно малочисленны. При этом полиомиелит оставался одной из древнейших инфекций, известных человечеству. В египетском храме Изиды в Мемфисе (XIV–XVI век до н. э.) сохранилось изображение человека с укороченной ногой и свисающей стопой — типичное проявление паралитического полиомиелита. В странах Европы описание детских паралитических заболеваний известно со времен Гиппократа. Считается, что хромой римский император Клавдий был жертвой полиомиелита. Ретроспективно диагноз был поставлен писателю Вальтеру Скотту, который подробно описал симптомы перенесенной им болезни в 1773 году.
К началу XX века болезнь, раньше лишь изредка поражавшая преимущественно детей и молодых людей, приобрела характер эпидемии. В 39 лет полиомиелитом переболел и остался частично парализован президент США Франклин Рузвельт. Впоследствии он создал фонд для сбора средств в пользу жертв этого заболевания и спонсирования исследований в области профилактики — Национальный фонд борьбы с детским параличом (National Foundation for Infantile Paralysis).
После Второй мировой войны заболеваемость полиомиелитом резко возросла. Эпидемические вспышки проявлялись в скандинавских странах, США и Канаде. Полиомиелит был признан национальной опасностью во многих странах. Началась активная работа по созданию вакцин.
Возможность иммунизации от полиомиелита была выявлена еще в начале XX века. Вирус — это паразит. Несмотря на наличие собственных генов (для человека они являются антигенами), он не способен самостоятельно передавать генетическую информацию. Для выживания вирусу необходимо внедриться в живую клетку и использовать ее гены и белки для размножения. В человеческом теле это вызывает иммунный ответ — образование антител, которые препятствуют размножению недружественных микроорганизмов и сохраняются в течение долгого времени. От соотношения этих сил и зависит тяжесть протекания инфекции.
Долгое время считалось, что полиовирус может расти только в нервных клетках, однако было не ясно, как он попадает в центральную нервную систему. В 1948 году трое ученых открыли способность полиовируса размножаться в клетках различных тканей, которые можно было культивировать. Джон Эндерс и его ассистенты Томас Уэллер и Фредерик Роббинс научились выращивать «полио» в пробирке, тем самым сильно расширив возможности его изучения в лабораторных условиях. За эту работу все трое впоследствии получили Нобелевскую премию по физиологии и медицине.
В 1950 году Джонас Солк убил формалином выращенный на клеточных культурах полиовирус, а скопления фрагментов клеток, в которых мог сохраняться живой вирус, удалил фильтрацией. Так он создал инактивированную полиовакцину (ИПВ), которая должна была вводиться внутримышечно. В 1954 году Солк испытал ее на 2 млн детей, и в 1955 году ИПВ была лицензирована в США, где началась массовая иммунизация с ее применением.
Однако через две недели произошла трагедия. Оказалось, что один из производителей ИПВ — Cutter Laboratories — не дезактивировал вирус полностью. В результате 120 тыс. детей были привиты некачественной вакциной, содержащей дикий, потенциально смертельный вирус. Семьдесят тысяч переболели полиомиелитом в легкой форме, 200 оказались необратимо и тяжело парализованы, а 10 умерли. Это была одна из самых страшных биологических катастроф в истории Америки.
В то же время другая группа американских ученых пыталась разработать вакцину на основе ослабленных штаммов живого вируса, полагая, что она будет эффективнее. Альберт Сейбин выделил штаммы полиовируса, которые могли расти в инфицированном организме, не поражая ЦНС, и создал прототип живой полиовакцины, которая вводилась через рот — вакцинному вирусу кишечной группы, считал Сейбин, целесообразно проникать в тело человека путем дикого вируса. Но распространению пероральной вакцины (ОПВ) мешали уже внедренная в массовом порядке ИПВ, а главное — сомнения научного сообщества в отношении безопасности применения живого вируса. Сейбину не давали разрешения даже на ограниченные клинические испытания. К счастью, судьба свела его советскими учеными.
В СССР первые эпидемии полиомиелита официально зарегистрированы в 1949 году — в Прибалтике, Казахстане и Сибири. Однако еще в 1945 году советский эпидемиолог Михаил Чумаков вел активные исследования в области разработки вакцины от полиомиелита. В молодости он стал жертвой клещевого энцефалита, после чего почти полностью оглох и потерял подвижность правой руки.
Уже став академиком, Чумаков засыпал руководство Академии наук и советское правительство письмами о создании центра по борьбе с полиомиелитом. Институт по изучению полиомиелита он получил в 1955 году — и сразу же начал действовать.
В 1956 году академик Чумаков с несколькими коллегами отправились в длительную командировку в США. Там началось их сотрудничество с Альбертом Сейбиным, изменившее ход истории болезни.
К тому времени эпидемия в СССР приняла страшный размах. По некоторым данным, в 1957 году было зарегистрировано 24 тыс. случаев полиомиелита, 13 тыс. из них паралитических, — тысячи смертей. Система здравоохранения оказалась не готова к появлению огромного числа детей-инвалидов.
Усилиями команды Чумакова в 1957 году в стране начала производиться инактивированная вакцина, которую срочно отправляли в эндемичные районы. Однако требовалось более универсальное решение и явно больший охват иммунизации.
Альберт Сейбин бесплатно передал свои штаммы Михаилу Чумакову и Анатолию Смородинцеву, которые подвергли их тщательным лабораторным исследованиям. После получения положительных результатов они провели первые ограниченные исследования. В круг испытуемых, рассказывают современники, входили сотрудники институтов и их дети (в том числе дети Михаила Петровича Чумакова).
Переход на ОПВ был актуален для СССР. В отличие от убитой вакцины, она обладала низкой себестоимостью и могла производиться практически в любых количествах. Для введения ОПВ не требовался квалифицированный медицинский персонал, поскольку капля этой жидкости помещалась непосредственно в рот ребенка или на кубик рафинированного сахара, что позволяло охватить иммунизацией максимальное количество населения.
Не менее весомые преимущества нашлись и с биологической точки зрения. Живая вакцина препятствует репликации вируса и выделению его с калом — простыми словами, она рвет цепочку распространения дикого вируса. Зато введенный привитому ребенку вакцинный вирус контактным способом передается его братьям, сестрам и друзьям, создавая таким образом коллективный иммунитет.
В 1958 году Минздрав СССР разрешил проведение расширенных испытаний ОПВ. В январе — апреле 1959 года в Эстонии и Литве под руководством Михаила Чумакова были привиты и тщательно обследованы 27 тыс. детей, а под руководством Анатолия Смородинцева — 12 тыс. детей в Латвии. Полученные результаты подтвердили безопасность и высокую эффективность вакцины. К концу 1959 года в СССР были привиты более 15 млн человек. В 1960 году Минздрав издал указ о проведении обязательной иммунизации населения от 2 месяцев до 20 лет, вакциной было привито 77,5 млн человек (более 35% населения).
В 1961 году эпидемии полиомиелита в нашей стране прекратились. Динамика была поразительная: в 1958 году в СССР заболеваемость составляла 10,6 случая на 100 тыс. населения, а уже в 1963-м — 0,43 случая, в 1964–1979 годах — 0,1–0,01 случая на 100 тыс. человек.
Документация по производству и контролю качества ОПВ из штаммов Сейбина была передана во Всемирную организацию здравоохранения (ВОЗ) и составила основу международных требований для иммунизации населения. В результате все страны быстро заменили ИПВ на ОПВ в календарях вакцинопрофилактики (за исключением трех скандинавских стран, добившихся полной ликвидации вируса и не видевших смысла в проведении дальнейшей иммунизации).
Живая вакцина, произведенная Институтом по изучению полиомиелита, экспортировалась более чем в 60 стран мира и помогла ликвидировать большие вспышки полиомиелита в Восточной Европе и Японии. Успех клинических испытаний ОПВ в Советском Союзе был критическим фактором для начала применения вакцины на ее родине — в Соединенных Штатах. Моновалентная ОПВ была зарегистрирована в США в 1961 году, а трехвалентная — в 1963-м.
Если вакцинацией охвачено большое количество людей в популяции, вирус лишается хозяев и не может распространяться и вызывать вспышки заболеваемости. В расчете на это и получив достаточное количество данных, в 1988 году ВОЗ приняла Программу глобальной ликвидации полиомиелита (Global Polio Eradication Initiative, GPEI) с использованием ОПВ. Она предусматривала систематическую вакцинацию новорожденных, национальные дни иммунизации для детей постарше и целевую иммунизацию в районах, где существовали факторы риска.
На момент принятия программы дикий полиовирус циркулировал в 125 странах мира, где полиомиелитом ежегодно заболевали свыше 350 тыс. человек. К 2015 году число зарегистрированных случаев сократилось до 74, а эндемичных стран — до двух (Пакистан и Афганистан, 5 и 7 случаев полиомиелита соответственно в 2017 году).
Однако эти проблемы оказались не единственными. Несмотря все плюсы ОПВ, у нее достаточно быстро обнаружился серьезный недостаток. В крайних случаях — от 2 до 4 на 1 млн — у детей с изначально пониженным иммунитетом ОПВ может вызывать вакциноассоциированный паралитический полиомиелит (ВАПП). Организм этих детей не способен бороться даже с ослабленным вирусом в составе вакцины. Этот факт был достоверно установлен в США уже в 1962 году, где применялись моновалентные ОПВ. А позже ВАПП регистрировали и у людей, контактировавших с привитыми.
Сначала эти случаи не привлекали особого внимания, так как заболеваемость от дикого полиовируса была намного выше. Но к 1990-м годам ВАПП стал ведущей причиной полиомиелита в США, что поставило перед работниками здравоохранения вопрос об этических аспектах использования живой вакцины.
Бороться с проблемой научились, изменив схему вакцинации: стало доступным новое поколение ИПВ — и прививки младенцам делают убитой вакциной, а ревакцинацию проводят живой. Дело в том, что живая вакцина необходима, чтобы прервать цепь распространения диких штаммов полиовируса, и отказ от нее невозможен для территорий, где они циркулируют или куда могут попасть из других стран.
В России, куда последний раз дикий полиовирус был завезен из Таджикистана в 2010 году, первые две прививки от полиомиелита делают убитой вакциной, а для по следующих ревакцинаций применяют ОПВ. Исключительно ИПВ вакцинируются дети из групп риска.
Однако ученых ждало еще более неприятное открытие: вакцинные штаммы Сейбина, эволюционируя в восприимчивой части человеческой популяции, способны восстанавливать свои исходные дикие качества, в первую очередь патогенность и вирулентность. Возникающие таким образом полиовирусы называют вакцинородственными (ВРПВ) и приравнивают к диким штаммам, которые могут вызвать паралитический полиомиелит и передаваться. Впервые ВРПВ зарегистрированы во время вспышки полиомиелита на Гаити и в Доминиканской Республике в 2000 году, когда заболеваемость в отдельных странах уже была сведена до единичных случаев.
В связи с этим Всемирная организация здравоохранения приняла решение о поэтапном отказе от живой вакцины (ОПВ) — по мере остановки циркуляции дикого полиовируса типа 1, оставшегося на сегодня, — и повсеместном переходе на убитую вакцину (ИПВ). Это означает, что для завершения начатой в мире 1988 году тотальной борьбы с полиомиелитом потребуется выполнение парадоксального условия: ликвидация будет возможна лишь тогда, когда прекратится использование вакцины, с помощью которой полиомиелит был поставлен под контроль во всем мире.
источник
Полиомиелит является вирусной инфекцией, поражающей двигательные центры ЦНС и оставляющей впоследствии параличи и деформации костей на всю жизнь. Особо тяжелые случаи могут закончиться летальным исходом. Возрастных ограничений для болезни нет, но, все же, наиболее часто она поражает детишек в дошкольном возрасте.
Ваш ребенок постоянно болеет?
Неделю в садике (школе), две недели дома на больничном?
В этом виновато много факторов. От плохой экологии, до ослабления иммунитета ПРОТИВОВИРУСНЫМИ ПРЕПАРАТАМИ!
Да-да, вы не ослышались! Пичкая своего ребенка мощными синтетическими препаратами вы, порой, наносите больше вреда маленькому организму.
Чтобы в корне изменить ситуацию, необходимо не губить иммунитет, а ПОМОГАТЬ ЕМУ.
Вирус, выделяясь из организма больного или вирусоносителя, до 4 мес. сохраняет активность в окружающей среде. Инфицирование происходит через пищеварительный тракт с употреблением зараженной вирусами водой или пищей. В начальный период заболевание напоминает ОРВИ.
В медицине нет лекарственных препаратов, способных вылечить от полиомиелита. Поэтому такое огромное значение имеет единственная возможность не допустить развития заболевания с помощью прививки от полиомиелита – формирования иммунитета, защиты организма от такой опасной, инвалидизирующей болезни.
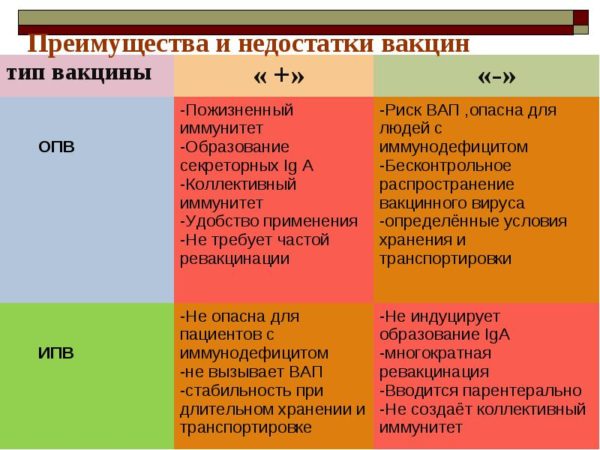
Для иммунизации от полиомиелита созданы и применяются 2 вакцины: «живая» оральная полиовакцина или ОПВ (приготовленная из живых значительно ослабленных вирусов) и «неживая» (инактивированная полиовакцина (или ИПВ) из убитых вирусов полиомиелита).
Прививка от полиомиелита инактивированной вакциной используется для первых двух введений вакцины при иммунизации. Применение живой вакцины от полиомиелита для первой и второй прививки запрещено.
Родителей больше волнует применение живой ОПВ, при которой возбудитель, хоть и ослабленный, вводится в организм ребенка и создает риск возникновения вакциноассоциированного полиомиелита (ВАП).
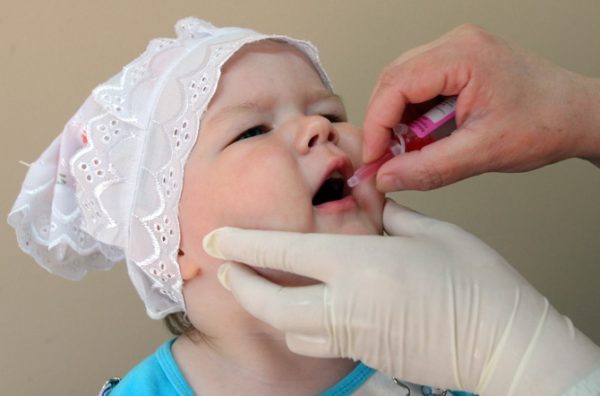
Живая вакцина от полиомиелита российского производства содержит ослабленные вирусы всех 3 типов возбудителя полиомиелита. Ее применяют в виде капель – 2 или 4 в зависимости от концентрации препарата.
Капли вводятся специальной капельницей (или с помощью шприца без иглы) на миндалины или корень языка. Это способствует быстрому всасыванию или проглатыванию вакцины ребенком, не успевшим ощутить ее вкус. Одним из «минусов» вакцины является запрещение употребления пищи и питья в течение 1 часа после прививки.
Многим знакомы эти ситуации:
- Как только начинается сезон простуд — ваш ребенок обязательно заболевает, а потом и вся семья.
- Вроде бы покупаете дорогие препараты, но они действуют только пока их пьешь, а через неделю-две малыш заболевает по-новой.
- Вы переживаете, что иммунитет вашего ребенка слабый, очень часто болезни берут верх над здоровьем.
- Боитесь каждого чиха или покашливания.
Необходимо укреплять ИММУНИТЕТ ВАШЕГО РЕБЕНКА!
В случае возникновения рвоты после применения ОПВ вакцину вводят ребенку повторно. Попадая в пищеварительный тракт, вирусы проникают в лимфоидные образования стенки кишечника. В результате воздействия вакцины на иммунную систему в организме прививаемого формируется не только гуморальный иммунитет за счет образования антител против вируса полиомиелита, а и местный – защита тканей слизистой кишечника от вируса.
Поэтому специалисты считают, что прививка от полиомиелита живой вакциной более эффективная, способствует формированию более быстрого и более активного иммунитета.
Однако, именно живая вакцина может вызвать осложнение – вакциноассоциированный полиомиелит. В этом ее главный недостаток и опасность. Из-за риска развития ВАПв европейских странах живая полиовакцина не выпускается и не применяется в европейских странах. Там используется только инактивированная полиомиелитная вакцина.
Начальными проявлениями ВАП могут быть:
- вялость или беспокойство ребенка;
- насморк, кашель;
- повышение температуры;
- расстройство пищеварения (понос, рвота);
- судорожные подергивания мышц.
В последующем могут развиваться мышечная слабость, парезы, параличи, мышечная атрофия.
Сторонники применения ОПВ утверждают, что ВАП развивается только при иммунодефицитном состоянии ребенка, что после 2 введений инактивированной вакцины выработаются антитела, которые защитят организм и не допустят развития ВАП.
Однако, иммунная система у малышей недоразвита, предусмотреть ответ ее на введение ИПВ практически невозможно. Титры антител после ее введения лабораторно не проверяются. Поэтому исключить полностью риск развития ВАП после введения живой вакцины не представляется возможным.
Другим аргументом в пользу использования ОПВ указывают минимальность вероятности возникновения ВАП: 1 случай на 3 млн. привитых (хотя разные источники указывают и другие соотношения: 1 случай на 500000 привитых или 1 случай на 1 млн). Но ведь пострадавшему ребенку и его родителям не будет легче от того, что это 1 из миллиона случай.
Кроме осложнения (ВАП) после получения живой поливакцины могут возникать побочные аллергические реакции в виде высыпаний по типу крапивницы, кожного зуда, отечности лица.
Большое значение имеет и тот факт, что ребенок, получивший живую вакцину, в течение 2 месяцев представляет опасность для других лиц – не привитых, имеющих иммунодефицитное состояние. После прививки оральной полиовакциной дети не изолируются из детских коллективов. С ними могут контактировать детишки со снижением защитных сил в этот период (по той или иной причине) и заразиться вирусом.
Поэтому та волна протеста в РФ, которая поднялась против применения ОПВ, понятна и имеет основания. Не исключено, что министерское решение о применении ОПВ для иммунизации детей в России связано с финансовыми проблемами в государстве (инактивированная бельгийская вакцина дороже живой) или политическими мотивами (поддержка отечественного производителя).
Конечно, родители имеют законное право отказаться от проведения прививки ребенку живой вакциной и провести иммунизацию ИПВ. В этом случае они должны написать письменный отказ, и привить ребенка ИПВ, оплатив ее стоимость.
Однозначно, применение ОПВ противопоказано при:
- иммунодефицитном состоянии (в результате СПИДа или возникшем по другой причине);
- злокачественном новообразовании;
- неврологических проявлениях при предыдущих прививках против полиомиелита;
- индивидуальная непереносимость компонентов вакцины;
- лечении препаратами с иммуноподавляющим действием;
- наличии в семье беременных женщин;
- проживании вместе с ВИЧ-инфицированными членами семьи или больными раком, получающими химиотерапию.
Во всех этих случаях проводится прививка инактивированной вакциной.
При наличии острого инфекционного заболевания или обострения хронического плановую вакцинацию откладывают до выздоровления или достижения ремиссии.
источник
Полиомиелит – высококонтагиозное и чрезвычайно опасное вирусное заболевание, поражающее ЦНС. Он разрушает нейроны спинного мозга, отвечающие за моторику, что приводит к парезам и параличам. Поэтому полиомиелит еще называют детским спинномозговым параличом, так как по статистике в 80% он диагностируется у детей до 4 лет.
Последняя эпидемическая вспышка этого недуга была отмечена в Европе и Северной Америке в середине ХХ века. В 1988 году ВОЗ приняла резолюцию, направленную на полную ликвидацию полиомиелита. В странах, где проводится всенародная вакцинация, встречаются лишь единичные случаи этого заболевания.
На территории России до последнего времени использовалась живая вакцина от полиомиелита, которая отлично себя зарекомендовала. Но разработки в этой сфере продолжались. Поэтому с 2017 года допущена к применению отечественная инактивированная вакцина. На территории РФ давно нет эпидемий, но разовые вспышки спинномозгового паралича еще встречаются.

У врачей нет однозначного мнения, какой прививочный состав лучше. Реакция у детей может быть абсолютно разной. У живой вакцины есть противопоказания. Ее нельзя давать детям, страдающим аллергическими реакциями, т.к. в своем составе она содержит чужеродный (куриный) белок.
Кроме того, хоть штамм вируса, который содержит препарат, и ослаблен, все же существует риск негативных последствий и осложнений в форме вакциноассоциированного полиомиелита. Иммунизированный ребенок выделяет вирус и может быть источником заражения контактирующих с ним детей.
С другой стороны, именно живая вакцина формирует у привитых более надежную защиту от полиовирусов благодаря образованию гуморального и местного иммунитета. Она дается детям в виде капелек под язык, что исключает болезненные реакции.
Неживая (инактивированная) вакцина может содержать в своем составе убитый (мертвый) вирус одного или двух штаммов. В России используют препарат Имовакс Полио (Франция), Полиорикс (Бельгия), а также комбинированные прививочные составы Пентаксим, Тетракок, Тетраксим, Инфанрикс Пента, Инфанрикс Гекса.
Они формируют хороший стойкий иммунитет, но являются весьма болезненными. ИПВ вводится методом укола в область бедра или плеча. Применение инактивированных вакцин, содержащих уже убитый вирус, не имеющий репродуктивной активности, исключает риск осложнений в форме вакциноассоциированного полиомиелита. Иммунизированный ребенок не будет заразным.
Перед вакцинацией надо соблюдать и учитывать следующие условия и моменты:
- вакцина должна вводиться только здоровому ребенку;
- прививку нельзя ставить, если у ребенка есть температура, или был контакт с детьми, которые являются носителями вирусных болезней (ветрянки, паротита, краснухи);
- у аллергиков на момент иммунизации не должно быть обострений;
- желательно заранее сдать общий анализ крови, который может дать важную информацию о состоянии здоровья;
- за пару дней до процедуры необходимо последить за состоянием кишечника.
Также надо выполнить следующие правила подготовки:
- одеть малыша так, чтобы он не вспотел. Прежде чем идти к врачу, можно немного погулять;
- перед вакцинацией ребенка не стоит плотно кормить, можно ограничиться только питьем;
- важно как можно меньше контактировать с другими детьми;
- желательно проконсультироваться со своим педиатром и медперсоналом о возможных реакциях;
- за один день не следует делать больше одной прививки;
- схему вакцинации надо строго соблюдать.

В качестве стабилизатора в состав препарата входит консервант канамицина. Вакцина применяется строго перорально, за раз ребенок получает 4 капли, сама же схема предполагает шестикратный прием состава.
Курс вакцинации включает первые три прививки, ревакцинацию проводят трехкратно согласно утвержденному календарю:
- вакцинация – в 3, в 4,5 и в 6 месяцев;
- ревакцинация – в 18, в 20 месяцев и в 14 лет.
Уменьшение промежутков между первыми тремя прививками недопустимо. Возможно сокращение периода между этапами вакцинации и ревакцинации, но разница между приемом препарата и утвержденной схемой должна быть не более 3 месяцев. Удлинение промежутков между прививками допускается только по медицинским показаниям в исключительных случаях.
Прививка, как и прочие вакцины, имеет свои ограничения и противопоказания. К ним относятся:
- наличие врожденного либо приобретенного иммунодефицита. Присутствие в ближайшем окружении людей с таким диагнозом, так как привитые дети какое-то время выделяют вирус, что представляет серьезную опасность для тех, чей иммунитет ослаблен;
- вакцина не ставится детям со злокачественными новообразованиями во время курса химиотерапии. Медотвод составляет 6 месяцев после прохождения такого лечения;
- беременность и период вскармливания;
- болезни в острой форме, обострения каких-то хронических заболеваний. Иммунизация проводится после полного выздоровления;
- противопоказанием являются любые проявления неврологических реакций на уже поставленную прививку;
- наличие аллергии на Канамицин, Стрептомицин, Полимиксин В, которые используются в вакцинах, как консерванты.
Прививка от полиомиелита исключительно редко вызывает какие-либо осложнения. По мнению доктора Комаровского живая и инактивированная вакцина безопасны. Единственным серьезным осложнением считается вакциноассоциированный полиомиелит.
Для предотвращения осложнений первые две прививки проводят инактивированной вакциной, что позволяет создать у ребенка иммунитет, достаточный для защиты от ВАП.

Иногда проявляются аллергические реакции в виде покраснений и кожной сыпи, и крайне редко бывает отек Квинке. Иногда у привитых или у контактирующих с ними людей регистрируется опасный вакциноассоциированный паралитический полиомиелит, но речь идет о единичных случаях.
При контакте непривитого здорового ребенка с привитым происходит так называемая пассивная иммунизация, она может выражаться симптомами простуды, которые самостоятельно и быстро проходят.
Опасность сохраняется лишь для детей с сильным иммунодефицитом и неврологическими заболеваниями.
Дети, иммунизированные живой вакциной, не представляют угрозы для здоровых людей, поэтому карантин не требуется.
Бытует мнение, что после прививки от полиомиелита нельзя мочить место инъекции и мыть ребенка в течение 2 дней. Якобы существует угроза, что недостаточно хорошо сформируется иммунитет. А некоторые родители опасаются, что малыш может чем-нибудь заболеть. Но последние исследования доказали, что вода никаким образом не влияет на качество вакцинации.
О неживых и живых вакцинах от полиомиелита в видео:
Полиомиелит – крайне тяжелое вирусное заболевание, приводящее к необратимым параличам. Болезнь коварна и может в инкубационный период протекать бессимптомно или со слабовыраженными симптомами.
И только массовая плановая вакцинация способна создать надежный барьер на пути распространения данного заболевания. В России она проводится бесплатно и является абсолютно безопасной. Используемая для прививок живая вакцина почти не имеет противопоказаний и нормально переносится детьми.
источник
Полиомиелит всегда был и остается серьезным вирусным заболеванием, которое при своем развитии часто оставляет необратимые последствия. Активируясь в организме при определенных условиях, попавшая инфекция поражает нервные клетки. Это приводит к развитию разной тяжести параличей. Болеют в основном дети, но при наличии отягощающих факторов заболеванию подвержены и взрослые. В конечном итоге полиомиелит может закончиться инвалидностью и даже смертью больного.
Возбудителем является представитель кишечной группы Poliovirus hominis. Он имеет свои подвиды: штаммы I, II и III. Статистика гласит, что большинство переносят заболевание в легкой либо бессимптомной форме. Выраженная картина с наличием осложнений фиксируется у 1-1,5 % детей в основном в возрасте от полугода до пяти лет. Из этих фактов понятно, насколько важно своевременное проведение прививки от полиомиелита.
Размножаясь в организме не привитых детей и взрослых, вирус полиомиелита через кровь попадает в нервную систему и поражает нейроны головного или спинного мозга и влечет за собой тяжелые осложнения.
Чтобы этого не произошло, таким лицам вводится вакцина. Впервые она применяется в детском возрасте по специально заданной схеме. Согласно графику, утвержденному МЗ РФ, после первого курса следуют ревакцинации.
Существуют два типа прививок от полиомиелита, содержащие живые и убитые культуры.
- Живая вакцина — вариант ослабленной культуры вируса. Попадая в организм, она безболезненно и без последствий размножается в пищеварительном тракте, однако не способна к поражению нервных тканей. Вследствие попадания неактивного вируса (содержащего антиген вируса) активизируется выработка антител к нему, формируя специфический гуморальный и тканевой иммунитет.
В результате действия вакцины организм ребенка полностью защищен от полиомиелита, но в течение некоторого времени он может оставаться носителем болезни и заражать детей, которые не получили вакцинацию.
- «Убитая», или инактивированная вакцина (ИПВ). Возбудитель обезвреживается путем обработки формалином. В процессе вакцинации вводится трехкратно, вследствие чего активизируется стойкая гуморальная защита.
Прививка от полиомиелита необходима как детям, так и взрослым. Вакцинация задокументирована в соответствующих приказах МЗ Российской Федерации и проводится во всех городах и районах.
Каждый ребенок в России получает первые 2 прививки «мертвой» вакциной, а следующие за ними ревакцинации – ОПВ.
Взрослые обязательно прививаются инактивированной вакциной если планируют поездку в неблагоприятные по заболеванию регионы.
Активное применение вакцин благоприятствовало резкому снижению заболеваемости полиомиелитом. Так, в 60-е годы она снизилась более чем в пять раз, а к 80-м – на 95%. Согласно исследованиям, введение трех первых инъекций уже формирует иммунитет у 95% пациентов. В случае проведения одно- или двукратной прививки эта цифра снижается в среднем до 50-85%. В мировом масштабе использование различных видов вакцин привело к снижению случаев заболевания полиомиелитом на 99% по сравнению с «безвакцинным» периодом.
Несмотря на свою эффективность, различный прививочный материал имеет свои преимущества и недостатки. Он делится на препараты орального и инъекционного применения.
Согласно Глобальной программы по ликвидации полиомиелита создано 4 разновидности прививок: ОПВ (оральная полиовакцина), два варианта моновалентной : мОПВ – 1 и мОПВ – 3, и бОПВ (бивалентная вакцина).
Препарат содержит культуру живого ослабленного вируса, применяется в каплях. Может содержать один, два или три штамма вируса, а также один из антибиотиков для подавления нежелательной флоры (стрептомицин, неомицин либо полимицин).
Процедура проводится путем введения в рот четырех капель средства, после чего в течение часа после прививки малыша нельзя кормить и поить.
Внимание! Поскольку в состав входит антибактериальное средство, у аллергически настроенных детей такой укол в отдельных случаях вызывает сенсибилизацию. Перед применением следует предупредить об этом врача и дать антигистаминный препарат.
Часто родители задают вопрос: может ли прививка от полиомиелита вызвать недуг? Такое происходит крайне редко и составляет 1 случай на 1 миллион прививаемых. Происходит в ситуациях, когда дети не были перед этим привиты ИПВ.
Привитый этим типом вакцины, в течение двух месяцев является носителем вируса. Сам он не страдает, но может инфицировать и вызвать заболевание у непривитых ослабленных детей. Если в семье таковые имеются, следует провести вакцинацию против полиомиелита инактивированным препаратом.
Вакцинация происходит путем введения инъекции 0,5 мл препарата маленьким деткам в область бедра, взрослым – в плечо. Производят ИПВ во Франции под названием Имовакс Полио, и в Бельгии – Полиорикс.
В России применяют комбинированные вакцины: Инфанрикс Пента, Тетракок, Инфанрикс Гекса, Пентаксим, Тетраксим.
Такая вакцина обеспечивает стойкий иммунитет, но она довольно болезненная. В некоторых случаях вызывает нежелательные эффекты местного и общего характера. При вакцинации ОПВ малыш представляет опасность для окружающих.
Взвесив все «за» и «против», следует принять оптимальное решение. Согласно календаря прививок, эти варианты сочетаются. Наиболее действенной схемой будет, когда первая и вторая инъекции проводятся ИПВ, а последующие – вакциной ОПВ. Составленный график является наиболее приемлемым вариантом, который в рамках Государственной программы позволяет избежать возникновения вакциноассоциированного полиомиелита.
Для защиты от полиомиелита на территории России была утверждена последовательность вакцинаций. Последовательность его такова: вначале два укола делают инактивированными препаратами, далее – живой вакциной. Процедуры осуществляются на государственной основе и являются бесплатными. Однако при желании родителей, а также по имеющимся показаниям прививку возможно заменить на «убитую» вакцину, однако в этом случае она будет проводиться платно.
Вакцину от полиомиелита производят детям в возрасте трех месяцев, четырех с половиной, полугода.
Ревакцинации: в полтора года, год и восемь месяцев, четырнадцать лет.
Бывают случаи, когда детям или взрослым требуется внеплановая иммунизация. Это происходит при выезде в регионы, неблагоприятные в эндемическом отношении по заболеванию, и если ранее была введена моновакцина.
Наиболее серьезным последствием является заражение детей с неблагополучным иммунитетом, который получил защиту вакциной с неактивным, но жизнеспособным возбудителем. Поскольку иммунная система младенцев еще несовершенна, специфическая иммунная защита достигается применением ИПВ.
Внимание! Проводить начальные серии прививок каплями ОПВ запрещается!
Для проведения ИПВ противопоказаниями считаются:
- Остро протекающие инфекционные патологии;
- хронические инфекции в период обострений;
- индивидуальная аллергическая реакция.
Примечания. Проводить манипуляцию следует спустя 1 – 2 месяца от выздоровления ребенка. При наличии аллергии показана консультация детского аллерголога.
ОПВ противопоказана в следующих ситуациях:
- если в анамнезе есть неврологическая патология;
- при первой вакцинации наблюдались осложнения неврологического характера;
- наличие опухолей и иммунодефицитов;
- если у малыша проявления острого инфекционного заболевания.
Важно! Во избежание негативных последствий допускается прививать только здоровых детей после тщательного осмотра врача и обследования.
ОПВ практически не имеет осложнений, иногда возникают субфебрилитет и аллергии, редко – диарея, не требующие лечения.
Инъекционный препарат ИПВ обычно переносится удовлетворительно, в основном вызывая незначительную локальную реакцию, однако возможны и другие последствия:
- болезненность и гиперемия в месте укола;
- отечность прилежащих тканей;
- субфебрильная температура;
- вялость и сонливость;
- раздражительность;
- редко – общая реакция организма с приступами судорог или анафилаксией.
Прошло более тридцати лет с тех пор, когда благодаря иммунизации полиомиелит перестал быть опасен в РФ в эндемичном отношении. Готовя своего ребенка к такой процедуре, родителям следует изучить все «за» и «против», что касается вакцин. Конечно, в поликлиниках отечественные препараты применяются бесплатно. Их зарубежные аналоги в чем-то могут превосходить их по качеству очистки, меньше вызывать негативных эффектов. За их введение необходимо заплатить. Какие средства выбрать – решать вам.
У меня это первый ребенок, очень дорогой и желанный. Родился здоровенький, растет на радость нам с мужем и бабушкам-дедушкам. Очень переживали. Боялась последствий – прочитала много всего по поводу аллергий, отеков и всего прочего. О возможном поднятии температуры врач говорил. Так и получилось: к вечеру поднялась «субфебрилка», сынуля немного покапризничал. Однако наутро все симптомы прошли. В дальнейшем об уколе еще некоторое время напоминала небольшая краснота вокруг места инъекции, которая бесследно исчезла спустя неделю.
Имею двоих детей: мальчика шести лет и девочку, еще совсем крошку: ей уже шесть месяцев. Сын Антон растет крепким и здоровым мальчиком, все прививки делали по графику. Не помню, чтобы была какая-нибудь реакция на полиомиелитную вакцину. От укола, помню, незначительно поднималась температура, которую сын даже не замечал. У малышки уже позади две вакцинации, которые мы стойко перенесли, немного покричав. Поднималась к вечеру температура 37,4, но она прошла без лечения. В шесть месяцев нам уже дали капельки. Ничего плохого я вообще не заметила.
Мой сыночек родился недоношенным. Несмотря на это, начал набирать вес нормально, и к моменту первой прививки уже практически догнал своих сверстников. Врач сказала, что вакцинировать просто необходимо, этот прием защитит малыша от грозного заболевания. Тем более, что противопоказаний на данный момент нет. Убедили, что вакцина Имовакс очищенная и дает минимум побочных действий.
Очень беспокоились все. Но, на удивление, сын перенес вирус от полиомиелита очень легко и без последствий. Разве что вечером немного капризничал. Утром после прививки увидели «уколочную» реакцию.
источник
Полиомиелит – заболевание, которое трудно поддается лечению. Еще не изобретены препараты против него. Именно поэтому следует проводить профилактические меры по борьбе с полиомиелитом. Лучшим средством является вовремя сделанная прививка, которая становится барьером и защищает организм от полиовируса, предотвращает последствия, которые грозят всем людям, перенесшим эту страшную болезнь.
Полиомиелит – страшное инфекционное заболевание, встречающееся чаще всего у детей. При данной болезни происходит поражение серого вещества полиовирусом. Болезнь считается очень заразной и распространяется достаточно легко, так как вирус является устойчивым практически к любым воздействиям на него. Даже при замораживании он сохраняет свою жизнеспособность еще 3 месяца. Губительным для него являются только ультрафиолет (солнечный свет) и антисептические препараты (перекись водорода, Хлоргексидин, Фурацилин). Заразится возможно следующими способами:
- обычным воздушно-капельным при чихании или кашле нездорового человека;
- попадание через пищу зараженных продуктов;
- при бытовом применении одного прибора для еды или полотенца с больным;
- попадание с приемом воды.
Самыми восприимчивым к полиомиелиту считается детский возраст до 5 лет, при котором еще иммунная система не окрепла. Наиболее часто вспышки полиомиелита фиксируются в весенне-летний период.
Постановка диагноза осложнена, так как заболевание начинается почти всегда без ярко выраженной симптоматики или в стертой форме и напоминает простуду или незначительную инфекцию в кишечнике. У заболевшего наблюдается небольшая температура, слабость, потливость, насморк, покраснение носоглотки, снижение аппетита и диарея.
Возможно проявление полиомиелита в 2-х формах:
- типичная, которая затрагивает ЦНС;
- атипичная, которая не поражает клетки ЦНС.
Заболевание приводит к тяжелейшим последствиям, которые зависят от того, в какой именно части мозга протекал процесс отмирания клеток. Возможны следующие остаточные явления после болезни:
- спинальный, при котором наблюдаются парезы и параличи туловища, конечностей;
- бульбарный, при котором происходит расстройства, связанные с функциями глотания и дыхания, а также речевые нарушения. Является самым опасным;
- поражение лицевого нерва;
- поражение головного мозга.
В большинстве случаев последствия связаны с тем, на каком этапе развития болезни было начато лечение, а также серьезность отношения к реабилитации. При параличах больному грозит пожизненное сохранение инвалидности.
Важно! При выявлении возможного контакта с больным полиомиелитом следует изолировать контактирующее лицо и производить за ним врачебное наблюдение в течение 21 дня.
Полиомиелит – болезнь, вспышки которой имеют место и в сегодняшние дни, особенно в азиатских странах. Границы России открыты для всех. Никто не сможет определить инфицированный или нет ребенок приехал на российскую территорию. Болезнь очень заразная, и заболеть ею можно, находясь в одном помещении с заболевшим. Именно поэтому оптимальным средством для защиты от полиомиелита считается проведенный вовремя комплекс прививок и ревакцинации.
Лучшим средством профилактики полиомиелита считается вакцинация. Иммунологами разработана два отличных друг от друга вида прививок:
- Живая вакцина. В основе оральной полиомиелитной вакцины (ОПВ) лежат хоть и угнетенные, но живые вирусы. Используется такое лекарственное средство исключительно в России. Производится оно в виде жидкости розоватого цвета. Обладает специфическим горьковатым привкусом. Оберегает человеческий организм от различных штаммов полиовируса.
- Инактивированная вакцина. Данный препарат содержит в своей основе мертвые частицы полиовируса. Вводится инактивированная полиомиелитная вакцина (ИПВ) инъекционно. От нее не наблюдается практически никаких побочных действий, но зато данное средство менее эффективно. Так в исключительных случаях у привитых людей может произойти заражение полиомиелитом.
ОПВ изготавливается в России. Флакон вмещает 2 мл лекарственного препарата, которого хватает на 10 доз при закапывании по 4 капли на человека. Срок его хранения при соблюдении температурного режима составляет 2 года. Вакцина содержит консервант – канамицин, являющийся антибиотиком производным от стрептомицина.
ИПВ производят во Франции. Препарат упаковывается в отдельных одноразовых шприцах с дозировкой по 0,5 мл. В его состав, кроме убитого полиовируса, входит также консервант – 2-феноксиэтанол, являющийся антиоксидантом.
Принцип работы вакцины заключается в том, что введенные мертвые или ослабленные вирусы воздействуют на иммунную систему, стимулируя ее к выработке специфических антител в качестве защитной реакции организма. Ранее было достаточно прививать только ИПВ вакцину. Но, как и любое заболевание, полиомиелит проходит мутацию и появляются новые, более стойкие штаммы. Поэтому введения только убитых частиц вируса теперь недостаточно.
Более эффективным считается ввод в организм живых частиц полиовируса. Но прививаясь такой вакциной, возможно проявление негативной реакции организма. Именно поэтому важен подготовительный этап.
Перед проведением прививки обязательным требованием является подготовка к ней.
- Ребенок минимум, чем за 2 недели до прививки не должен переносить никаких простудных или более серьезных заболеваний.
- Для снижения негативных реакций на используемый препарат рекомендуется применять за 2-3 дня до процедуры прививания антигистаминные препараты. Они должны быть назначены врачом.
- Непосредственно перед введением препарата пациента должен осмотреть врач. Лучше, если незадолго до прививки малыш пройдет клинические исследования крови и мочи. Педиатры очень редко назначают анализы перед процедурой, поэтому родителям следует настоять на этом.
- Прививка переносится лучше, если ребенок будет немного голоден перед введением препарата. Нужно избегать кормления и еще час после вакцинации.
- Привитому ребенку следует давать больше жидкости, но только по прошествии часа после введения препарата.
Важно! Привитый ребенок может быть источником заболевания в течение 2-х недель. Не следует детям, не прошедшим вакцинацию, общаться с такими детьми.
Способ вакцинации зависит от того, какой именно препарат вводится ребенку.
Живая вакцина. Если в составе средства находятся живые, ослабленные частицы вируса, то вакцинация производится путем закапывания ее в рот малышу (4 капли). Причем это должно быть определенное место: либо миндалины, либо корень языка. Ребенок не должен ее сплевывать. Никаких последствий передозировки препарата не отмечается. Медработник, проводящий вакцинацию, делает ее с помощью капельницы, пипетки или шприца без иголки.
Важно! Запрещается запивать и есть в течение часа после введения препарата. Вместе с едой происходит расщепление введенного препарата желудочным соком, и проведение прививки окажется неэффективным.
Инактивированная вакцина. Средство с убитым полиовирусом вводится подкожно. Обычно она поставляется в лечебные заведения уже со шприцом дозировкой 0,5 мл. Место укола обусловлено возрастом ребенка. Малышам обычно делается прививка под лопатку или в бедренную область, детишкам постарше и взрослым — в плечо. При такой вакцинации нет запрета на прием еды и воды.
Прививка, вводимая подкожно, имеет некоторые преимущества перед закапыванием:
- точная дозировка;
- нет воздействия на микрофлору организма;
- в препарате не содержатся консерванты, необходимые для его хранения.
Реакция ребенка на введение полиовируса может быть связана с определенными особенностями детского организма:
- нормальная реакция на попадание в кровь вирусной инфекции;
- предрасположенность к аллергическим реакциям ребенка не только на данную прививку, но и на другие препараты;
- врожденные отклонения и возможные психические расстройства;
- сниженный иммунитет;
- имеющееся простудное заболевание в момент вакцинации.
Многие родители после проведения прививки против полиомиелита наблюдают у своего малыша побочные проявления, которые обусловлены видом введенного препарата. Причем при применении ИПВ переносится гораздо лучше и побочных проявлений практически не наблюдается.
Введение живой вакцины сопровождается:
- ростом температуры до 37,5-38ºС;
- вялостью и сонливостью или повышенным беспокойством;
- возможно появление насморка;
- аллергией в виде крапивницы или отека Квинке;
- у некоторых детей наблюдается диарея;
- в редких случаях встречаются судороги, отечность лица.
При введении убитого вируса возможно:
- несущественное покраснение и припухлость в месте укола;
- снижение аппетита;
- субфебрильная температура;
- незначительное беспокойство.
Проведение любой вакцинации имеет возможные противопоказания и определенные ограничения. Не следует проводить прививку у следующих групп людей:
- Запрещается прививаться против полиомиелита людям, страдающим иммунодефицитом. При внедрении в организм любого вируса он не сможет дать требуемую реакцию. Есть вероятность заболеть тяжелой формой полиомиелита. Также страшно не только проведение прививки, но и общение с привитыми человеком людям с иммунодефицитом. Вирус сохраняет свою жизнеспособность у любого лица, прошедшего прививку, еще 60 дней.
- Нельзя прививаться и людям с онкологическими заболеваниями, особенно на этапе химиотерапии. В это время организм наиболее ослаблен и подвержен любым заболеваниям. Если требуется вакцинация от полиомиелита, то ее нужно делать не ранее полугода после проведенных процедур химиотерапии.
- Запрещается вакцинация во время беременности и грудном кормлении. Не следует делать прививку и при планировании в ближайшем времени беременности.
- Не прививают при наличии аллергии организма на такие антибиотики, как Неомицин, Стрептомицин и Полимиксин В. Они находятся в составе вакцины. Также если на первичную прививку от полиомиелита была сильная реакция, то последующие не следует делать.
- Любые неврологические проявления являются отводом от прививки.
- Не следует делать вакцинацию во время простудных или вирусных заболеваний, а также сразу после них. Организм должен восстановиться после перенесенной болезни. Необходимо укрепить ослабленный иммунитет.
- Вакцинация не проводится при истощении.
Российских детей вакцинируют в соответствии с Национальным календарем прививок, утвержденным приказом №125н Минздравом РФ от 21/03/2014 года (скачать документ можно здесь). Документ состоит из двух частей. В первой указываются сроки обязательных прививок, которые требуется проводить от распространенных инфекционных заболеваний. Во второй – прививки по эпидемическим показаниям для жителей, проживающих в особых районах или занимающихся на определенных работах.
Если вы хотите узнать, есть ли опасность в прививках АКДС и полиомиелита одновременно, а также рассмотреть с настоящими и ложными показаниями, вы можете прочитать статью об этом на нашем портале.
Вакцинация детей от полиомиелита относится к первой обязательной группе. Проводится она в несколько этапов, в самом начале жизни малыша на первом году жизни.
- Первая прививка от полиомиелита делается в 3 месяца. Причем делают ее вакциной, произведенной на основе убитых частиц вируса.
- Следующая повторяется в 4,5 месяца. Ее также прививают только инактивированной вакциной.
- Завершается данная группа прививок в 6 месяцев. Только последняя прививка если предыдущие хорошо переносились ребенком делается препаратом на основе живого вируса. Детям, относящимся к группам риска по каким-либо заболеваниям, а также с нарушениями, связанными с иммунной системой, и 3-ю прививку продолжают делать препаратом, содержащим убитый полиовирус.
Важно! Между первыми прививками должен соблюдаться интервал в 4-6 недель. Его уменьшение категорически не допускается. Увеличить сроки проведения прививки можно при наличии показаний и рекомендациях педиатра или врача иммунолога.
Затем ребенку требуется проходить ревакцинацию, которая совершается также в 3 этапа. Ее при обычных показаниях выполняют вакциной на основе живого вируса.
- 1-ая ревакцинация осуществляется в 1,5 года.
- 2-ую следует сделать в 20 месяцев.
- 3-ий заключительный этап ревакцинации против полиомиелита проводится в 14 лет.
В календаре дается подробное описание порядка прохождения вакцинации и указывается, как к ней следует подготовить ребенка.
Как любой вид лечения, так и вакцинация вызывает множество споров. Каждый педиатр может выражать собственное мнение и иметь свои аргументы как «за», так и «против» проведения прививок полиомиелита.
Известный в стране детский врач Комаровский Е.О. отстаивает позицию обязательного проведения вакцинации от полиомиелита. Он убеждает родителей в том, что ни одна прививка не сможет нанести тот непоправимый вред, который происходит при заражении ребенка полиовирусом. Лучше обезопасить детский организм путем прививания. Комаровский дает ряд рекомендаций, к которым следует прислушаться:
- Нельзя без явных причин отказываться от вакцинации. Только из-за необоснованных страхов и запугивания статьями из интернета не нужно откладывать проведение прививки от полиомиелита.
- Если у ребенка имеются какие-либо хронические болезни или повышенная аллергическая реакция, то педиатр должен дать направление к специалисту аллергологу-иммунологу. Тот определяет целесообразность проведения вакцинации. Получить направление к данному специалисту следует и в случае негативной реакции на первую сделанную прививку.
- Категорически нельзя прививать ребенка во время приема им курса антибиотиков. Сам препарат содержит в своем составе антибиотик, что негативно скажется на иммунитете, который и так после приема таких лекарств несколько ослабевает.
- Не следует самостоятельно менять временные интервалы проведения прививок. Это может привести к определенным осложнениям. Особенно не нужно их укорачивать, когда действие одной вакцины будет накладываться на действие вновь введенной прививки.
- Не стоит делать прививки, когда у ребенка режутся зубки, так как организм и так ослаблен.
В интернете имеется большое количество разноплановых отзывов и мнений родителей по поводу вакцинации от всех болезней. Наибольшее количество «страшилок» встречается о прививке против полиомиелита. Многие начитавшись их, отказываются прививать своих детей, тем самым подвергая их большой опасности. Она заключается в том, что при общении такого малыша с недавно привитым ребенком велик риск заражения его полиомиелитом. Именно поэтому при осуществлении вакцинации детей в детских учреждениях объявляют карантин на срок до 60 дней. Но никто не даст гарантии, что играя на улице или на детской площадке, не привитый ребенок не будет контактировать с только недавно прошедшим вакцинацию малышом. Выбор остается за родителями. Следует учитывать, что по статистике осложнения от вакцинации против полиомиелита встречаются достаточно редко. Хуже не прививаться от этого серьезного и опасного заболевания совсем.
Полиомиелит – страшная болезнь, при перенесении которой человек остается инвалидом на всю жизнь. Лекарства от этого заболевания не придумано, но можно оградить себя и ребенка от него вовремя проведенной вакцинацией. Важно, чтобы прививка осуществлялась под строгим контролем медиков. Первую прививку лучше вводить лекарственным средством, содержащим убитый вирус, тогда риск появления негативных последствий при вакцинации будет минимален.
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
источник