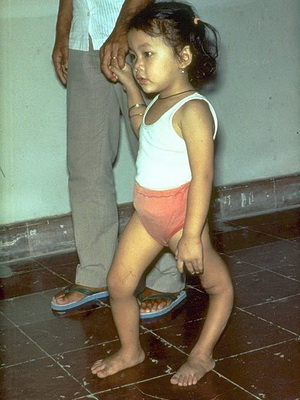Тема: « Сестринский уход при полиомиелите и эшерихиозе»
— это острое инфекционное заболевание, характеризующееся поражением нервной системы в виде периферических параличей и симптомов общей интоксикации.
В последнее время чаще встречаются случаи вакциноассоциированного паралитического полиомиелита ( ВАПП). Случаи ВАПП у самих привитых ОПВ (оральной полиомиелитной вакциной) встречаются редко. Чаще у детей, непривитых от полиомиелита, с иммунодефицитным состоянием при тесном контакте с детьми недавно вакцинированными ОПВ.
Возбудитель полиомиелита относится к энтеровирусам, представлен 3 антигенными штаммами , которые довольно устойчивы во внешней среде. В слизи из носоглотки вирус обнаруживается в течении 1 недели после заражения, а в испражнениях в течении 3-6 недель. Погибает при нагревании, высушивании, под действием дезинфектантов
источник инфекции-человек больной и вирусоноситель;
пути передачи — воздушно-капельный, контактно-бытовой.
I — Полиомиелит без поражения ЦНС
II — Полиомиелит с поражением ЦНС
1) непаралитическая форма – менингиальная
Инкубационный период 4-30 дней (в среднем 6-21)
1. Инаппарантная (здоровое вирусоносительство).
2. Абортивная – протекает с умеренной интоксикацией (головная боль,
слабость, субфебрильная температура), незначительными катаральными
явлениями (кашель, насморк,) и диспепсией (рвота, боль в животе, расстройство стула). Признаков поражения ЦНС нет, выздоровление через 3-7 дней.
3. Менингиальная форма – протекает благоприятно, под видом серозного менингита (см. клинику менингита).
4. Паралитические формы имеют 4 периода
4 – период остаточных явлений.
Спинальная форма- поражаются двигательные клетки (мотонейроны), расположенные в сером веществе передних рогов спинного мозга.
Препаралитический период характеризуется выраженными симптомами интоксикации (повышение температуры, нарушение сна, вялость); дисфункцией кишечника; умеренными катаральными явлениями (кашель, головная боль), болями в мышцах конечностей и спины, вздрагиванием или подергиванием отдельных мышц. Продолжительность периода от 2 до 10 дней.
Паралитический период – проявляется внезапным и быстрым развитием параличей и парезов. Длится от нескольких часов до 2-3дней. Поражаются мышцы конечностей ,спины, межреберные мышцы и диафрагма . Параличи и парезы проявляются гипотонией, гипорефлексией и гипотрофией, а в последующем атрофией пораженных мышц. Располагаются ассиметрично, носят вялый характер.
Восстановительный период – идет активно в течение полугода, затем замедляется, но продолжается до года. В начале исчезают боли, восстанавливаются активные движения в менее пораженных мышцах, в наиболее пострадавших мышцах восстановления не происходит.
Период остаточных явлений – пораженные конечности отстают в росте, развивается остеопороз и атрофия костной ткани. С возрастом эти изменения выявляются более отчетливо, усиливается хромота, разболтанность суставов. Часто поражаются мышцы спины, вследствие чего возникают различные деформации позвоночника.
Бульоарная форма – одна из самых тяжелых, протекает с поражением ядер черепномозговых нервов (IX,X,XII пар) и нарушением жизненно важных функций. Характеризуется острым началом, коротким первым периодом , высокой лихорадкой, нарушением глотания и речи, нарушением ритма дыхания, цианозом, брадикардией, снижением АД, развитием комы. Позднее в процесс вовлекаются III, VI, VII пары ЧМН- появляется нистагм, косоглазие и ассиметрия лица за счет пареза мимических мышц. Эта форма может закончиться летально.
Понтинная форма – поражается ядро лицевого нерва (VII пара ЧМН) – развивается паралич мимических мышц на одной половине лица – не смыкание глазной щели, свешивание угла рта, сглаженность носогубной складки, отсутствие горизонтальной складки на лбу при поднимании бровей.
Понтинная форма протекает без лихорадки, более доброкачественно, но параличи лицевого нерва могут иметь стойкий характер.
Смешанная форма – бывает понтинно – спинальный вариант и бульбо- спинальный вариант.
* 100% госпитализация в детское инфекционное отделение, в бокс;
* режим строгий постельный с укладкой на щите и созданием физиологического положения пораженной конечности, смена положения каждые 2 часа;
* этиотропная терапия (реаферон, виферон, реальдирон);
* нестероидные противовоспалительные (ибупрофен);
* актовегин (вазоактивные нейрометаболиты);
Для уменьшения боли – теплые, влажные обертывания пораженных конечностей до 8 раз в сутки;
УВЧ или электрофорез с новокаином на пораженные
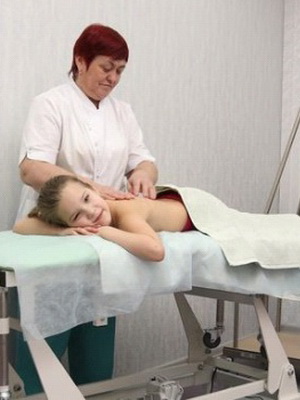
сегменты спинного мозга. В восстановительном периоде- физиотерапия, ЛФК, массаж, бальнеотерапия,
Специфическая- с 3-х месяцев, 3-х кратно с интервалом 45 дней;
1-ревакцинация в 18 месяцев, 2-ая в 20 месяцев,3-я в 14 лет. Первые 2 прививки делаются ИПВ ( инактивированной полиомиелитной вакциной),третья- ИПВ или ОПВ.
Неспецифическая- изоляция больного в ДИО до прекращения выделения вируса с испражнениями. После госпитализации больного проводится текущая и заключительная дезинфекция. Наблюдение за контактными 20 дней с однократным лабораторным обследованием. Всех 1 раз иммунизируют независимо от возраста и ранее проведенных прививок:
от 5 до 15 лет 1раз, если есть сведения о прививках, 3 раза, если нет сведений о прививках.
— это острое инфекционное заболевание, вызываемое энтеропатогенными штаммами кишечной палочки и характеризующееся поражение ЖКТ. Протекает с явлениями инфекционно-токсического и диарейного синдромов, с возможностью генерализации процесса и развития сепсиса. Эшерихиозы поражают детей раннего возраста, особенно 1 -го года жизни, недоношенных, с фоновыми заболеваниями. Редко встречается у старших детей и взрослых.
Этиология: заболевание вызывает кишечная палочка ( Эшерихия коли), названая в честь австрийского ученого Эшериха, открывшего её в 1885 году. Долгое время кишечную палочку считали сапрофитом, постоянно обитающим в кишечнике человека и образующим нормальную микрофлору. В 1922 году впервые были выделены патогенные штаммы эшерихий.
Эшерихии длительно сохраняются на предметах ухода, игрушках, посуде (до 2-5 месяцев). В молоке размножаются, выделяя токсин. Чувствительны к антибиотикам и препаратам нитрофуранового ряда – фуразолидон). Быстро погибают от нагревания и дез. средств.
Источник инфекции: больные и бактерионосители.
Пути передачи: пищевой (через продукты детского питания, соки),
Инкубационный период: от 5 до 8 дней. При массивном инфицировании укорачивается до 1-2 дней.
По классификации ВОЗ все патогенные эшерихии подразделяются иа 4группы:
1. Энтеропатогенные (ЭПЭ) – 30 серотипов (055, О 125, О 28 и др.) – поражают в основном детей первого года жизни; клиника характеризуется срыгиванием, рвотой, метеоризмом, волнообразным течением, брызжущим стулом с большим количеством воды, светло – желтого или оранжевого цвета, до 15 раз в сутки.
2. Энтероинвазивные эшерихии (ЭИЭ) – представлены серотипами 028, 032, 0124 и др – имеют а/г сходство с шигеллами и вызывают дизентериеподобное заболевание. Поражают детей старшего возраста. В клинике – синдром дистального колита – скудный стул с примесью слизи и крови.
3. Энтеротоксигенные эшерихии (ЭТЭ) – серотипы 06, 07, Oi5 и др. выделяют энтеротоксины, вызывают холероподобную диарею, которая хpактеризуется упорной рвотой, болями в животе, водянистым стулом с хлопьям слизи, по типу «рисового отвара» до 10-15 раз в сутки.
4. Энтерогемаррогические эшерихии (ЭГ’Э) – представлены серотипами 0157, 0145, вызывают тяжелое заболевание с геморрагическим колитом, характеризующимся болями в животе, учащенным стулом с примесью крови, затем стул становится кровянистым без примеси кала.
При тяжелых формах, особенно у новорожденных и детей 1 -х месяцев жизни может иметь место генерализация процесса_из кишечника в кровь. вплоть до развития сепсиса, с очагами воспаления в различных органах (пневмония, отит, менингит).
источник
Введение специфического иммуноглобулина в дозе 0,3—0,5 мг/кг может способствовать определенному успеху в начальном периоде заболевания.
При паралитической форме в остром периоде болезни применяют в уходе:
ü физический и психический покой (даже осмотр – щадящий)
ü обеспечить питание, богатое витаминами группы В
ü тепло на пораженную конечность
ü ортопедический режим (правильное положение конечностей)
ü обеззараживание испражнений больного
Ортопедический режим осуществляют в зависимости от места развития паралича. При поражении нижних конечностей под коленные суставы подкладывают валики, стопы упирают под углом 90 : в ножной конец матраца. При поражении верхних конечностей их удерживают в слегка отведенном положении. Матрац, на котором лежит больной, должен быть твердым и ровным, на кровать под матрац подкладывают фанерный щит. Назначают антихолинестеразные препараты, холиномиметики и витамины группы В. При появлении признаков нарушения внешнего дыхания следует применять искусственную вентиляцию легких.
После окончания острого периода необходимы физиотерапевтические процедуры, лечебная физкультура, массаж. Назначают антихолинестеразные препараты, холиномиметики и витамины группы В. В периоде остаточных явлений показано санаторно-курортное лечение.
Профилактика (карантинные и профилактические мероприятия)
При полиомиелите
Решающее значение в профилактике полиомиелита имела плановая иммунизация живой вакциной из вакцинных штаммов вируса I, II и III типов. Высокая эффективность вакцинопрофилактики позволила в 1988 г. принять решение о возможности ликвидации этой инфекции в мире. В настоящее время принятая программа глобальной ликвидации полиомиелита успешно выполняется.
Несмотря на то, что частота вакциноассоциированного полиомиелита крайне мала — примерно 1 случай на 1,0—2,5 млн привитых в последние годы, на фоне значительных успехов в выполнении программы ликвидации полиомиелита в ряде стран прививки проводят инактивированной вакциной. Большинство вакциноассоциированных случаев связано с первой вакцинацией. Живая полиомиелитная вакцина (ЖПВ) рекомендована ВОЗ для применения в эндемичных по полиомиелиту регионах. После ликвидации полиомиелита, сертификация которой предполагается к 2005 г., иммунизация ЖПВ будет прекращена. Пока окончательно не решено, как это будет происходить и что необходимо предпринять при установлении циркуляции полиовируса вакцинного происхождения в определенных эпидемиологических ситуациях.
В настоящее время в России для профилактики используется живая оральная полиомиелитная вакцина (ОПВ), которая вводится ребенку по следующей схеме:
1-я вакцинация — в 3 месяца
2-я вакцинация — в 4,5 месяца
3-я вакцинация – в 6 месяцев
1-я ревакцинация – в 18 месяцев
2-я ревакцинация – в 20 месяцев
3-я ревакцинация — в 14 лет
Вакцина ОПВ вводится здоровому ребенку в рот в дозе 4 капли (если в 0,2 мл вакцины содержится одна доза вакцины)
После вакцинации ребенку не рекомендуется пить и принимать пищу в течение 1-го часа
Необходимо наблюдать за ребенком в течение недели.
Для разработки новых инактивированных вакцин против полиомиелита будут использоваться аттенуированные штаммы Сэбина. В связи с возможностью длительной циркуляции вирусов вакцинного происхождения, особенно вируса типа II, необходимо полное его исключение из трехвалентной вакцины и замена новым штаммом. На основе широких консультаций ВОЗ разработан Глобальный план действий для обеспечения безопасного лабораторного хранения «диких» полиовирусов. Предполагается, что после ликвидации полиомиелита все лаборатории, работающие с «дикими» вирусами, и учреждения, производящие ЖПВ, должны будут руководствоваться требованиями, соответствующими новому уровню биологической безопасности. Задача ликвидации полиомиелита не будет решена до тех пор, пока все потенциальные источники «диких» полиовирусов, включая находящиеся во всех существующих в мире лабораториях, не будут правильно и безопасно содержаться. По оценке специалистов, для ликвидации полиомиелита потребуется ежегодно затрачивать 100 млн долларов. Окончательная выгода от ликвидации полиомиелита, включая ежегодную экономию в мире 1,5 млрд долларов США, будет получена только после прекращения вакцинации.
Для ликвидации полиомиелита необходима хорошо функционирующая система эпидемиологического надзора, способная обеспечить контроль за организацией прививок и качеством вакцинации, а также идентификацию абсолютно всех случаев заболевания. Поскольку в настоящее время отсутствуют абсолютные критерии, обеспечивающие распознавание всех случаев полиомиелита на основании только клинических данных, ВОЗ рекомендует осуществлять эпидемиологический надзор с широким применением лабораторных исследований, концентрируя основное внимание на случаях ОВП. Эпидемиологический надзор за случаями ОВП предусматривает немедленную их регистрацию у детей в возрасте до 15 лет. Сертификацию ликвидации полиомиелита в стране осуществляет специальная комиссия ВОЗ при условии выполнения следующих требований: отсутствие заболеваний в течение 3 лет; полное обследование всех случаев вялого паралича (с отрицательным результатом); организация действенной системы эпидемиологического надзора с лабораторной базой; обеспечение охвата прививками более 90% детей; высокие показатели серопозитивности (более 80%).
Мероприятия в эпидемическом очаге:
При выявлении больного полиомиелитом или ОВП госпитализация его обязательна. Изоляцию прекращают после исчезновения острых клинических симптомов болезни, но не ранее 40 дней от ее начала. Больных с легкими паралитическими формами изолируют не менее чем на 20 дней. Контактные дети до 5 лет подлежат осмотру врача-педиатра, невропатолога для выявления больных с признаками полиомиелита и ОВП и их госпитализации (по показаниям). Среди детей в дошкольных и школьных детских учреждениях проводят карантинно-изоляционные мероприятия в течение 20 дней с обязательным медицинским наблюдением. Двукратное копрологическое обследование всех контактных лиц (взятие 2 проб фекалий в течение 2 дней) в очагах полиомиелита и ОВП проводят: в случае позднего (позже 14-го дня с момента появления паралича) и неполного (1 проба стула) обследования больного полиомиелитом или ОВП; при наличии в окружении лиц, прибывших из эндемичных по полиомиелиту территорий, беженцев, вынужденных переселенцев, мигрантов. Показана также однократная иммунизация детей до 15 лет и взрослых, находившихся в очаге инфекции и работающих в детских учреждениях, а также на пищевых или приравненных к ним предприятиях. Детям до 4 лет, которые общались с больным, вводят γ-глобулин в объеме 3 мл. Детей дошкольного и школьного возраста, а также лиц, находящихся в палате неполиомиелитного стационара и общавшихся с больным, однократно прививают против полиомиелита. В очаге проводят заключительную дезинфекцию.
Не нашли, что искали? Воспользуйтесь поиском:
источник
Полиомиелит является вирусным инфекционным заболеванием, которое в своей наиболее тяжелой форме вызывает паралич, затруднение дыхания, а иногда даже приводит к смерти.
На сегодняшний день, благодаря всемирной кампании по ликвидации полиомиелита на планете, в развитых странах это заболевание является чрезвычайно редким. Однако, в ряде развивающихся стран с жарким климатом — таких, как Афганистан, Пакистан, Таджикистан и некоторых африканских странах, люди до сих пор страдают и умирают от этой инфекционной болезни.
Центр по контролю и профилактике заболеваний (CDC) настоятельно рекомендует принимать меры профилактики, если Вам предстоит путешествие в страну, неблагополучную по полиомиелиту.
Если Вы ранее прошли полный курс вакцинации против полиомиелита, то перед поездкой в страну, неблагополучную по полиомиелиту, Вам следует получить одну бустерную дозу вакцины.
Хотя полиомиелит может приводить к параличу и смерти, подавляющее большинство людей, которые заражены вирусом полиомиелита, не имеют никаких симптомов болезни и никогда не узнают, что они были инфицированы.
Не все штаммы полиовирусов вызывают паралич. Такие штаммы называются непаралитическими полиовирусами и обычно проявляются гриппоподобными симптомами, характерными для других вирусных болезней.
Симптомы длятся от одного до 10 дней и включают в себя:
- Лихорадку
- Боль в горле
- Головную боль
- Рвоту
- Слабость
- Боль, скованность или тугоподвижность в спине, шее, руках или ногах
- Менингит
В редких случаях инфекция полиомиелита приводит к паралитическому полиомиелиту — наиболее тяжелой форме заболевания. Различают несколько типов паралитического полиомиелита в зависимости от локализации поражений: спинной мозг (спинальная форма полиомиелита), ствол головного мозга (бульбарная форма полиомиелита) или оба этих образования (бульбоспинальная форма полиомиелита).
Начальные симптомы паралитического полиомиелита — такие, как лихорадка и головная боль, часто напоминают непаралитический полиомиелит. Однако, уже в течение первой недели болезни начинают появляться характерные симптомы паралитического полиомиелита:
- Утрата рефлексов
- Сильные мышечные боли и мышечная слабость
- Снижение силы мышц конечностей (периферический паралич), который нередко более выражен с одной стороны
После перенесенного полиомиелита у некоторых пациентов на долгие годы (в среднем 35 лет) сохраняются ограниченные возможности и ряд проявлений, наиболее частые из которых:
- Прогрессирующая мышечная слабость и боль
- Общая разбитость и усталость после минимальных нагрузок
- Атрофия мышц
- Нарушения дыхания и глотания
- Нарушения дыхания во сне, особенно ночное апноэ
- Плохая переносимость низких температур
- Когнитивные нарушения — такие, как снижение концентрации внимания и трудности с запоминанием
- Депрессия или перепады настроения
Обязательно посетите своего врача перед поездкой в страну, неблагополучную по полиомиелиту.
Кроме того, обратитесь к врачу, если:
- Вашему ребенку еще не закончен полный курс вакцинации против полиомиелита
- Ваш ребенок развил аллергическую реакцию на вакцину против полиомиелита
- Ваш ребенок страдает от тяжелых местных или общих поствакцинальных реакций после применения вакцины против полиомиелита
- У Вас есть вопросы о вакцинации взрослых людей или другие опасения по поводу иммунизации против полиомиелита
- Вы болели полиомиелитом ранее, а сейчас испытываете необъяснимую слабость и усталость
Полиовирус поражает только людей и попадает в окружающую среду с фекалиями зараженных людей. Вирус полиомиелита распространяется, в основном, фекально-оральным путем, особенно — в районах с неблагоприятными санитарными условиями.
Вирус полиомиелита может передаваться через зараженную воду, пищу или через прямой контакт с инфицированным человеком. Полиомиелит является чрезвычайно заразным, и все, кто проживает в доме с недавно инфицированным человеком, могут заразиться. Люди, инфицированные вирусом полиомиелита, могут выделять вирус в окружающую среду в течение нескольких недель с фекалиями..
Наибольшему риску заражения полиомиелитом подвержены люди, невакцинированные против этой болезни. В районах с плохими санитарными условиями и нерегулярной вакцинацией заражаются полиовирусом все слои населения, но наиболее уязвимыми перед этой болезнью оказываются беременные женщины, дети и люди с ослабленной иммунной системой. Именно у них чаще всего после инфицирования полиомиелитом развиваются параличи.
При отсутствии прививок следующие факторы увеличивают риск болезни:
- Путешествие в район, где встречается полиомиелит, или где в последнее время отмечается вспышка полиомиелита
- Совместное проживание или уход за больным полиомиелитом
- Нарушения иммунной системы, например ВИЧ-инфекция
- Тонзиллэктомия в анамнезе (удаление миндалин)
Тяжелый стресс или напряженная физическая активность во время инфицирования вирусом полиомиелита; эти факторы могут подавлять иммунную систему и способствовать развитию болезни.
Паралитический полиомиелит может привести к временным или постоянным параличам мышц, инвалидности, деформациям бедра, лодыжки и стопы. Хотя многие из этих дефектов могут быть исправлены с помощью современной хирургии и физиотерапии, эти методы лечения обычно недоступны детям в развивающихся странах. В результате этого дети, которые выживают после перенесенного полиомиелита, нередко проводят остаток жизни с тяжелой степенью инвалидности.
Нередко врачу достаточно физикального осмотра и сбора анамнеза для уверенной постановки диагноза полиомиелит. Такие симптомы, как тугоподвижность шеи и спины, патологические рефлексы, затруднения глотания и дыхания, недвусмысленно указывают на перенесенный полиомиелит.
Для подтверждения диагноза врачу может потребоваться мазок из носоглотки, кал или спинномозговая жидкость – он отправит эти материалы на вирусологическое исследование с целью выявить наличие в них вируса полиомиелита.
Никакого специфического лечения полиомиелита не существует, поэтому терапия сфокусирована на симптоматическом лечении, повышении комфорта, ускорении восстановления и профилактике осложнений. Поддерживающая терапия включает в себя:
- Постельный режим
- Обезболивающие препараты
- Искусственная вентиляция легких
- Посильные физические упражнения (физиотерапия, лечебная гимнастика), для профилактики деформации и потери мышечных функций
- Лечебная диета
Несмотря на определенную эффективность санитарных условий и личной гигиены, наиболее эффективным способом предотвращения распространения полиомиелита является вакцинация.
В настоящее время дети в Российской Федерации, согласно Национальному календарю прививок, получают две дозы инактивированной полиомиелитной вакцины (ИПВ) (V1 в 3 месяца, V2 в 4,5 месяца) и четыре дозы живой полиомиелитной вакцины (ОПВ) (V3 в 6 месяцев, R1 в 18 месяцев, R2 в 20 месяцев и R3 в 14 лет) или 4 дозы ИПВ (в 3, 4-4,5, 5-6 и 18 мес.) + 2 дозы ОПВ (в 20 мес. и 14 лет). Помимо этого могут применяться туровые (дополнительные) дозы вакцины при ухудшении эпидемической обстановки или снижении процента охвата вакцинацией.
ИПВ/ОПВ может вызывать аллергическую реакцию у некоторых людей. Это связано с тем, что препарат (ИПВ) содержит следовые количества антибиотиков (стрептомицина, полимиксина B и неомицина). Поэтому вакцина не должна вводиться людям, имеющим аллергию на эти лекарства.
Симптомы аллергической реакции, как правило, развиваются в течение от нескольких минут до нескольких часов после введения прививки и могут включать в себя:
- Затрудненное дыхание
- Слабость
- Осиплость голоса, или свистящее дыхание
- Сердцебиение
- Крапивницу
- Головокружение
- Чрезвычайную бледность
- Отек гортани
Если у Вас или Вашего ребенока возникла аллергическая реакция после введения вакцины, следует незамедлительно обратиться за медицинской помощью.
Для уменьшения количества болезненных инъекций, в настоящее время все чаще создаются и применяются многокомпонентные вакцины. К примеру, Пентаксим (АаКДС + ИПВ + ХИБ) или Инфанрикс Гекса ( АаКДС + ИПВ + гепатит В + ХИБ). Эти вакцины не всегда доступны по полису ОМС, и получить их можно в частном медицинском центре.
Частота побочных реакций при введении комбинированных вакцин практически не отличается от таковой при введении аналогичных раздельных вакцин. Об этом подробнее можно прочесть здесь
В Российской Федерации практически все взрослые были привиты против полиомиелита в детстве. Поэтому при планировании поездки в неблагополучный по полиомиелиту район взрослому человеку, получившему в детстве полный курс вацинации от полиомиелита, следует ввести лишь одну дозу ИПВ или ОПВ, гарантирующую пожизненный иммунитет.
Однако, тем взрослым, которые не были полностью привиты в детстве, показана трехкратная иммунизация против полиомиелита, по схеме 0 – 1(2) – 14 месяцев.
источник
Третий пример : полиомиелит после. прививки от полиомиелита Следующий пример: мальчик лечился в больнице в связи с хроническим желудочно-кишечным заболеванием. При обследовании обратили внимание на походку ребенка: было впечатление, что он перенес паралич. Мать
11.5. Полиомиелит и полиомиелитоподобные заболевания Полиомиелит. Полиомиелит (детский паралич, болезнь Гейне – Медина) – острое инфекционное заболевание, вызываемое вирусом с тропностью к передним рогам спинного мозга и двигательным ядрам ствола мозга, деструкция
Полиомиелит острый Характеристика и проявление заболевания Полиомиелит – воспалительное заболевание с преимущественным поражением передних рогов спинного мозга, особенно на уровне шейного и поясничного утолщений. Полиомиелитом чаще болеют дети и подростки.Для
ПОЛИОМИЕЛИТ Название заболевания отражает характер и преимущественную локализацию патологического процесса. Греческое слово «полиос» означает «серый», а «миелит» – воспаление спинного мозга. Таким образом, полиомиелит представляет собой воспаление серого вещества
ГЛАВА 14. ПОЛИОМИЕЛИТ Полиомиелит – острое общее инфекционное заболевание, вызываемое одним из трех типов вируса полиомиелита. Характерной особенностью данного заболевания является широта клинических проявлений – от абортивных до паралитических форм.Несмотря на то
2. Полиомиелит Детский спинальный паралич – острое инфекционное заболевание, которое вызывается одним из трех типов вируса полиомиелита и характеризуется большим диапазоном клинических проявлений – от абортивных до паралитических форм.Этиология. Вирус относится к
Полиомиелит • С этой болезнью связано столько ужасных историй. Всюду читаешь о переболевших полиомиелитом и оставшихся на всю жизнь калеками. Президент Рузвельт — самый яркий пример.Полиомиелит — преимущественно детская болезнь, которую вызывают вирусы из рода
3.10.1. Полиомиелит Вирус полиомиелита особым образом поражает нервную систему и частым следствием заболевания являются не поддающиеся лечению параличи.[125] Профилактические прививки исключительно надежны и это проявляется повсеместным и весьма значительным снижением
Полиомиелит Полиомиелит – это острое инфекционное заболевание вирусной природы. Болеют полиомиелитом в основном дети в возрасте до 7 лет; однако болезнь представляет опасность и для взрослых. При полиомиелите поражается преимущественно центральная нервная
Полиомиелит Регулярно принимать гипертермическую ванну; выполнение процедуры: нужно сесть в ванну при температуре воды 37 °C, затем постепенно температуру воды повышать до 41 и даже 43 °C; время, в течение которого температура воды повышается – 15 минут; при температуре
Полиомиелит Взять 10–20 штук листьев алоэ и 2–3 листа агавы американской. У листьев алоэ удалить колючки, а у агавы кожуру.Агава не должна быть старше 10 лет. Листья измельчить, добавить по 400 г меда и красного вина и на водяной бане варить 1 час, процедить.Принимать взрослым
ПОЛИОМИЕЛИТ Те, кому довелось жить в 1940-е годы и видеть в газетах тех лет многочисленные фотографии больных полиомиелитом детей, президента США, прикованного этой болезнью к инвалидному креслу, не иметь возможности пользоваться общественными пляжами из-за опасности
Полиомиелит Полиомиелит – это острое инфекционное заболевание вирусной природы. Болеют полиомиелитом в основном дети в возрасте до 7 лет; однако болезнь представляет опасность и для взрослых. При полиомиелите поражается преимущественно центральная нервная
Скарлатина, дифтерия, полиомиелит 649. Скарлатина.Обычно она начинается некоторыми из следующих симптомов: воспаление горла, рвота, высокая температура, головная боль.Сыпь обычно появляется через 1–2 дня, сначала на теплых, влажный участках кожи: в паху, в подмышечных
источник
Тема: « Сестринский уход при полиомиелите и ВИЧ-инфекции у детей».
Полиомиелит. Этиология, эпидемиология, классификация.
Клиника, диагностика полиомиелита.
Принципы лечения, профилактика.
ВИЧ. Этиология, эпидемиология, патогенез.
Полиомиелит — это острое инфекционное заболевание, характеризующееся поражением нервной системы в виде периферических параличей и симптомов общей интоксикации.
В последнее время чаще встречаются случаи вакциноассоциированного паралитического полиомиелита (ВАПП). Случаи ВАПП у самих привитых ОПВ (оральной полиомиелитной вакциной) встречаются редко. Чаще у детей, непривитых от полиомиелита, с иммунодефицитным состоянием при тесном контакте с детьми недавно вакцинированными ОПВ.
Этиология: Возбудитель полиомиелита относится к энтеровирусам, представлен 3 антигенными штаммами, которые довольно устойчивы во внешней среде. В слизи из носоглотки вирус обнаруживается в течение 1 недели после заражения, а в испражнениях в течении 3-6 недель. Погибает при нагревании, высушивании, под действием дезинфектантов
Эпидемиология: источник инфекции-человек больной и вирусоноситель; пути передачи — воздушно-капельный, контактно-бытовой.
Классификация : I — Полиомиелит без поражения ЦНС:
1) инаппарантная форма; 2) абортивная форма
II — Полиомиелит с поражением ЦНС: 1) непаралитическая форма – менингиальная ; 2) паралитические формы: а) спинальная; б) бульбарная; в) понтинная; г) смешанная.
Клиника : Инкубационный период 4-30 дней (в среднем 6-21).
1. Инаппарантная (здоровое вирусоносительство).
2. Абортивная – протекает с умеренной интоксикацией (головная боль, слабость, субфебрильная температура), незначительными катаральными явлениями (кашель, насморк,) и диспепсией (рвота, боль в животе, расстройство стула). Признаков поражения ЦНС нет, выздоровление через 3-7 дней.
3. Менингиальная форма – протекает благоприятно, под видом серозного менингита (см. клинику менингита).
4. Паралитические формы имеют 4 периода: 1 – препаралитический,
2 – паралитический, 3 – восстановительный, 4 – период остаточных явлений. Спинальная форма — поражаются двигательные клетки (мотонейроны), расположенные в сером веществе передних рогов спинного мозга. Препаралитический период характеризуется выраженными симптомами интоксикации (повышение температуры, нарушение сна, вялость); дисфункцией кишечника; умеренными катаральными явлениями (кашель, головная боль), болями в мышцах конечностей и спины, вздрагиванием или подергиванием отдельных мышц. Продолжительность периода от 2 до 10 дней.
Паралитический период – проявляется внезапным и быстрым развитием параличей и парезов. Длится от нескольких часов до 2-3дней. Поражаются мышцы конечностей, спины, межреберные мышцы и диафрагма. Параличи и парезы проявляются гипотонией, гипорефлексией и гипотрофией, а в последующем атрофией пораженных мышц. Располагаются ассиметрично, носят вялый характер.
Восстановительный период – идет активно в течение полугода, затем замедляется, но продолжается до года. В начале исчезают боли, восстанавливаются активные движения в менее пораженных мышцах, в наиболее пострадавших мышцах восстановления не происходит.
Период остаточных явлений – пораженные конечности отстают в росте, развивается остеопороз и атрофия костной ткани. С возрастом эти изменения выявляются более отчетливо, усиливается хромота, разболтанность суставов. Часто поражаются мышцы спины, вследствие чего возникают различные деформации позвоночника.
Бульбарная форма – одна из самых тяжелых, протекает с поражением ядер черепномозговых нервов (IX,X,XII пар) и нарушением жизненно важных функций. Характеризуется острым началом, коротким первым периодом, высокой лихорадкой, нарушением глотания и речи, нарушением ритма дыхания, цианозом, брадикардией, снижением АД, развитием комы. Позднее — появляется нистагм, косоглазие и ассиметрия лица за счет пареза мимических мышц. Эта форма может закончиться летально.
Понтинная форма – поражается ядро лицевого нерва (VII пара ЧМН) – развивается паралич мимических мышц на одной половине лица – не смыкание глазной щели, свешивание угла рта, сглаженность носогубной складки, отсутствие горизонтальной складки на лбу при поднимании бровей. Понтинная форма протекает без лихорадки, более доброкачественно, но параличи лицевого нерва могут иметь стойкий характер.
Диагностика полиомиелита: Методами специфической диагностики острого полиомиелита является вирусологические и серологические исследования . Забор материала (кал, носоглоточный смыв, ликвор) для выделения вируса должен проводиться в самые первые дни заболевания. Серологическое обследование имеет целью определение в сыворотке крови специфических антител . Диагностическое значение имеет не менее чем 4-кратное повышение титра антител в процессе болезни, поэтому исследуются минимум две пробы сыворотки с интервалом 12-14 дней.
Принципы лечения полиомиелита :
* 100% госпитализация в детское инфекционное отделение, в бокс;
* режим строгий постельный с укладкой на щите и созданием физиологического положения пораженной конечности, смена положения каждые 2 часа;
* этиотропная терапия (реаферон, виферон, реальдирон);
* нестероидные противовоспалительные (ибупрофен);
* актовегин (вазоактивные нейрометаболиты);
Для уменьшения боли – теплые, влажные обертывания пораженных конечностей до 8 раз в сутки; гормоны; УВЧ или электрофорез с новокаином на пораженные сегменты спинного мозга. В восстановительном периоде — физиотерапия, ЛФК, массаж, бальнеотерапия, ортопедическая коррекция.
Профилактика: Специфическая: в 3; 4,5; 6 месяцев; 1-ревакцинация в 18 месяцев, 2-ая в 6 лет, 3-я в 14 лет. Первые 2 прививки делаются ИПВ (инактивированной полиомиелитной вакциной), третья — ИПВ или ОПВ.
Неспецифическая — изоляция больного в ДИО до прекращения выделения вируса с испражнениями. После госпитализации больного проводится текущая и заключительная дезинфекция. Наблюдение за контактными 20 дней с однократным лабораторным обследованием. Всех 1 раз иммунизируют независимо от возраста и ранее проведенных прививок: — взрослым 1раз ОПВ, — детям до 5 лет ИПВ, от 5 до 15 лет 1раз, если есть сведения о прививках, 3 раза, если нет сведений о прививках.
ВИЧ-инфекция – болезнь, вызываемая вирусом иммунодефицита человека (ВИЧ ), поражающим клетки иммунной, нервной и других систем и органов человека, с длительным хроническим персистирующим течением, завершающаяся развитием СПИДа ( синдрома приобретенного иммунодефицита ) и сопровождающих его оппортунистических инфекций.
ВИЧ относится к семейству ретровирусов (Retroviride) и представлен двумя типами – ВИЧ-1 и ВИЧ-2.
Эпидемиология
Пути передачи ВИЧ-инфекции у детей:
1. От матери ребенку: во время беременности, родов и кормления грудью.
2. Парентеральный путь: переливание крови, ее компонентов и препаратов, при инъекциях и манипуляциях с использованием инструментов, контаминированных кровью ВИЧ-инфицированного, при трансплантации органов.
3. Половой путь (у подростков).
В отсутствие профилактических мероприятий частота передачи ВИЧ от матери ребенку во время беременности и родов составляет 15–30 %.
Патогенез: Вирус поражает клетки, несущие на своей поверхности рецептор СD4, прежде всего Т-хелперы, а также моноциты, макрофаги, клетки микроглии и др. Прогрессирующее снижение содержания лимфоцитов СD4 ведет к нарастанию иммунодефицита с поражением всех звеньев иммунитета и к развитию оппортунистических инфекций.
Клинические особенности
Клинические проявления ВИЧ-инфекции включают поражения органов и систем, связанные с непосредственным воздействием ВИЧ , а также развитием оппортунистических инфекций .
К основным поражениям органов и систем ВИЧ относят :
увеличение периферических лимфатических узлов, печени и селезенки,
нарушение темпов физического развития,
синдром истощения (вастинг-синдром):
• снижение массы тела более чем на 10 %;
• хроническая диарея (более 30 дней и дольше);
• документированная лихорадка (интермиттирующего или постоянного типа) на протяжении 30 дней и более.
поражения кожи (дерматиты, ксероз, васкулиты, пятнисто-папуллезные высыпания),
паротит, отмечается поражение слюнных желез, что проявляется припухлостью околоушных желез. При пальпации слюнные железы эластичные, безболезненные, кожа над ними не изменена;
поражение дыхательной системы (лимфоидная интерстициальная пневмония), поражение ЦНС (ВИЧ-энцефалопатия),
поражения сердечно-сосудистой системы (кардиопатия, сердечная недостаточность),
нефропатию (протеинурия, нефротический синдром, почечная недостаточность),
поражение пищеварительного тракта (синдром мальабсорбции),
гематологические изменения (анемия, лейкопения, тромбоцитопения).
Оппортунистические инфекции : пневмоцистная пневмония, микозы (кандидоз, криптококкоз, кокцидиоидоз), бактериальные инфекции, в том числе туберкулез и атипичные микобактериозы, герпесвирусные инфекции, паразитозы (токсоплазмоз, криптоспоридиоз), опухоли и др.
Пневмоцистная пневмония – самое частое из СПИД-индикаторных заболеваний . Возбудителем является Pneumocistis jiroveci. Заболевание у детей обычно начинается внезапно. Характерны высокая лихорадка, тахипноэ, одышка, цианоз и непродуктивный кашель.
При рентгенографии грудной клетки чаще всего обнаруживают повышение прозрачности легочных полей и двусторонние диффузные интерстициальные изменения. В последние годы заболеваемость пневмоцистной пневмонией резко снизилась после появления высокоактивной антиретровирусной терапии и повсеместного использования медикаментозной профилактики бисептолом.
Кандидозный стоматит – молочница – самая частая оппортунистическая инфекция ротовой полости у ВИЧ-инфицированных детей (распространенность 28–67 %). Может проявляться образованием на слизистой красных очагов (атрофический, или эритематозный, кандидоз), белым налетом, который можно снять шпателем, а также покраснением и трещинами в углах рта (кандидозный хейлит, или заеда). Нередко протекает без жалоб, но иногда сопровождается жжением или болью во рту. Диагноз ставится по клинической картине и подтверждается бактериологическим исследованием.
Вакцинация БЦЖ . Вакцинация против туберкулеза детям с ВИЧ-инфекцией противопоказана из-за повышенного риска развития осложнений.
источник

Острый эпидемический полиомиелит — это инфекционное заболевание вирусной природы. В основном болеют полиомиелитом дети до 4 лет; но болезнь опасна и для более старших детей, и для взрослых людей. Поражается при полиомиелите преимущественно центральная нервная система — в сером веществе спинного мозга погибают тела клеток, которые ответственны за управление движением.
Причиной полиомиелита у детей является поражение фильтрующимся вирусом, который относится к семейству энтеровирусов. Вирус отличается хорошей устойчивостью к воздействию на него факторов внешней среды: он не гибнет при высушивании или под действием холода, его не разрушают пищеварительные соки, на него не действуют антибиотики.
Источник инфекции — больной человек. Особенно опасен в роли источника инфекции человек, переносящий болезнь в стертой или атипичной форме. Заразиться можно и от здорового вирусоносителя. Больной наиболее заразен в остром периоде заболевания.
Как передается полиомиелит у детей и как происходит развитие заболевания? Распространяется вирус через продукты питания и воду. Кроме того, возбудитель болезни может передаваться при контактах здорового человека с больным; возможен и воздушно-капельный путь заражения, хотя он имеет второстепенное значение.
Организм человека отличается невысокой восприимчивостью к полиомиелиту. Так, из всех заражающихся вирусом этой болезни заболевают лишь до 1% людей. Наиболее восприимчивы к полиомиелиту дети первых 4 лет жизни. Если в организм ребенка не поступает достаточного количества витаминов, если ребенок страдает от чрезмерных физических и психических нагрузок, восприимчивость его к полиомиелиту увеличивается. Часто полиомиелиту предшествуют другие инфекционные болезни — ангина, корь, коклюш. Эти болезни ослабляют сопротивляемость организма, и последний оказывается не в состоянии дать достойный отпор вирусу полиомиелита. После заболевания остается устойчивый иммунитет.
Входными воротами для инфекции является глоточное лимфатическое кольцо и пищеварительный тракт. Если организм не обладает достаточно хорошей сопротивляемостью, вирус проникает в кровь и уже с нею достигает нервных клеток, которые поражает. В нервные клетки вирус может проникать также по нервным проводникам. Клиника во многом зависит от количества гибнущих нервных клеток. Если в утолщениях спинного мозга гибнет треть (и даже четверть) нервных клеток, у больного развивается парез; если же под воздействием вируса погибают три четверти нервных клеток, возникает полный паралич.
Продолжительность инкубационного периода при полиомиелите может быть в среднем около двух недель.
Различают четыре стадии полиомиелита: начальную, паралитическую, восстановительную и стадию остаточных явлений.
Начинается заболевание остро. В большинстве случаев первые признаки полиомиелита у детей похожи на грипп. У больного появляются катаральные изменения со стороны верхних дыхательных путей — могут быть насморк, боли в горле, кашель, значительно повышается температура тела. Есть повышенная потливость. У части больных имеют место расстройства деятельности желудочно-кишечного тракта — запоры или поносы. В процессе того как проявляется полиомиелит, дети испытывают общую слабость, головную боль. Ребенок, больной полиомиелитом, обычно вялый, сонливый, однако ночью спит плохо. Отмечаются тошнота и рвота. Порой у ребенка можно наблюдать затемненное сознание и бред. Характерны подергивания и судороги. Наиболее часто судороги можно увидеть у детей первого года жизни. При сгибании шеи и спины ребенок чувствует болезненность в позвоночнике; также он отмечает болезненность при надавливании на позвоночник. Также симптомами полиомиелита у детей являются боли в конечностях. С нарастанием тяжести заболевания появляются сильные боли в плечах, спине; при движении эти боли резко усиливаются. Иногда обнаруживается ригидность затылочных мышц (ребенок оказывается не в состоянии нагнуть голову). Эти признаки заболевания полиомиелит у детей можно наблюдать в течение нескольких дней.
Температура тела снижается в конце начальной стадии, и у больного обнаруживаются парезы и параличи. Так начинается паралитическая стадия. Чаще всего от парезов и параличей страдают группы мышц нижних конечностей и дельтовидная мышца. В более редких случаях поражаются мышцы шеи, туловища, живота (брюшной пресс), мышцы грудной клетки. Если развивается паралич диафрагмы и межреберных мышц, нарушается дыхание. Продолжается паралитическая стадия полиомиелита в течение одной-двух недель, иногда и более.
На этих фото показаны симптомы полиомиелита у детей на разных стадиях заболевания:
Уже в начале восстановительной стадии болезни у больного исчезают головная боль и чрезмерная потливость; как правило, прекращается болезненность в позвоночнике и конечностях. В отдельных группах мышц восстанавливается движение. Сначала восстановление идет быстро, признаки полиомиелита у детей начинают исчезать, но потом процесс замедляется. Продолжительность восстановительного периода — до 3 лет. Если в каких-то мышцах функция не восстанавливается, то развивается атрофия этих мышц.
Для стадии остаточных явлений характерны стойкие вялые параличи, атрофия некоторых групп мышц, развитие контрактур. Имеют место различные деформации.
Одним из наиболее часто встречающихся осложнений после полиомиелита у детей является воспаление легких и инфекция мочевых путей. Зачастую больные полиомиелитом дети погибают именно из-за осложнения, присоединившегося к основному заболеванию.
Прогноз находится в зависимости от тяжести заболевания. При тяжелом течении полиомиелита смерть может наступить уже на 3-7 дни болезни. Смертность в более поздние сроки связана с присоединением осложнений, наиболее грозным из которых является воспаление легких. Причем у взрослых летальность значительно выше, нежели у маленьких детей. В большинстве случаев тяжело протекающего полиомиелита развиваются стойкие параличи, приводящие к атрофии мышц, к развитию деформаций конечностей. Очень часто болезнь заканчивается инвалидностью. Однако исход полиомиелита во многом зависит от того, насколько своевременно было назначено лечение; большое значение имеют постоянная тренировка (ЛФК) и массаж.
Специфического лечения полиомиелита нет. Антибиотики и сульфаниламидные препараты назначают лишь в случаях развития осложнений вследствие присоединения к болезненному процессу вторичной инфекции. Лечение направлено на повышение сопротивляемости организма, на создание так называемого пассивного иммунитета. Внутримышечно больному вводят сыворотку крови реконвалесцента, или коревую сыворотку, или γ-глобулин. Если ребенок заболел полиомиелитом, ему показана витаминотерапия. Особенно важно дополнительное введение в организм заболевшего ребенка витаминов С и группы В. При сильных болях назначают тепловые процедуры — грелки, горячие укутывания, теплые и горячие общие ванны. Врач назначает различные стимуляторы межневральной и мионевральной проводимости. Показаны аминокислоты.
Как видно на фото, при полиомиелите у детей в восстановительном периоде важное место отводится физиотерапевтическим процедурам, лечебной физкультуре, массажу:
Гимнастические упражнения необходимо выполнять ребенку по возможности раньше — едва исчезнут боли. Хорошие результаты достигаются при долечивании больных в санаториях или на курортах.
Очень важен качественный уход за ребенком с первых дней болезни:
- ребенок должен строго соблюдать правила личной гигиены;
- необходимо создать все условия для полного физического и психического покоя больного ребенка; обязательно соблюдение постельного режима; важен продолжительный сон;
- посуда больного подлежит кипячению;
- все выделения больного ребенка, а именно — мокрота, слизь из полости носа, моча, фекалии, — дезинфицируются;
- ребенок должен получать калорийную пищу с достаточным содержанием витаминов; пищевой рацион ребенка, болеющего полиомиелитом, должен разнообразиться продуктами, с какими в организм поступают аскорбиновая кислота и витамины группы В;
- в начальном периоде заболевания, когда ребенка беспокоят катаральные явления со стороны верхних дыхательных путей, следить за тем, чтобы ребенок дышал носом (при необходимости использовать сосудосуживающие средства — нафтизин, галазолин, мезатон и др.). При явлениях ангины как можно чаще полоскать ребенку горло растворами антисептиков — фурацилина, пищевой соды, поваренной соли, морской соли природной, а также настоями и отварами различных лекарственных растений, отличающихся антисептическим и противовоспалительным действием;
- ежедневно делать ребенку легкий массаж; основной используемый прием массажа — поглаживание.

- регулярно принимать свежеотжатый сок салата посевного. Детям до 10 лет пить по 1/4—1/2 стакана сока 2-3 раза в день; более старшим детям можно пить и по 3/4-1 стакану сока. В сок следует каждый раз добавлять 1-2 столовые ложки пчелиного меда. Следует знать, что средство отличается наибольшей целительной силой в июне-сентябре;
- сок, отжатый из листьев салата посевного, принимать в смеси с другими соками, например с морковным соком, с огуречным, с яблочным, с гранатовым, томатным соками. Витамины, содержащиеся в этих соках в большом количестве, оказывают антисептическое и противовоспалительное действие, благоприятно влияют на восстановительные процессы в нервной ткани;
- при сильно выраженных катаральных явлениях со стороны верхних дыхательных путей, при боли в горле использовать для полосканий горла теплый отвар травы шалфея лекарственного. Приготовление отвара: 1 столовую ложку сушеной травы, измельченной до состояния порошка, залить 1 стаканом воды и варить при слабом кипении в течение 10—12 минут, после чего средство быстро остудить, процедить через 1-2 слоя марли, отжать остаток сырья. Полоскать ребенку горло несколько раз в день. После каждого полоскания не есть и не пить 30 минут. Средство оказывает противомикробное, противовирусное, противовоспалительное и болеутоляющее действие;
- чтобы снять беспокойство ребенка и нормализовать сон (сон достаточной продолжительности позволяет избежать осложнений при полиомиелите), давать ребенку для приема внутрь теплый настой корневища с корнями валерианы лекарственной. Приготовление настоя: сушеное корневище стереть в порошок, 1 чайную ложку этого сырья залить 1 стаканом холодной кипяченой воды и настаивать в закрытой посуде при комнатной температуре в течение 8 часов, процедить через 1-2 слоя марли. Малышу 3-5 лет принимать по 1 чайной ложке настоя 3-4 раза в день; ребенку 6-12 лет принимать по 1-2 столовые ложки средства 3-4 раза в день; ребенку старше 12 лет можно пить по 1/4 стакана настоя 3-4 раза в день. Средство отличается известным успокаивающим действием, улучшает качество сна;
- принимать теплый настой корневища с корнями синюхи голубой. Приготовление настоя: 1 столовую ложку сушеного, хорошо измельченного сырья залить 1 стаканом крутого кипятка и настаивать в закрытой посуде при комнатной температуре в течение 45 минут, процедить через 2 слоя марли, оставшееся сырье отжать. Детям 8-12 лет принимать настой по 1 чайной или десертной ложке 3 раза в день после еды; более старшим детям — по 1 столовой ложке средства 3 раза в день после приема пищи. Содержащиеся в подземной части синюхи сапонины оказывают седативное действие на центральную нервную систему; причем успокаивающее действие препаратов синюхи голубой выражено даже сильнее, чем успокаивающее действие препаратов корня валерианы;
- для улучшения сна принимать теплый настой травы душицы обыкновенной. Приготовление настоя: 1 чайную ложку сушеного, тщательно измельченного сырья залить 1 стаканом крутого кипятка и настаивать в закрытой посуде при комнатной температуре примерно полчаса, процедить через мелкое ситечко или 1 слой марли. Детям до 10 лет принимать по 1 столовой ложке настоя 6-8 раз в день; детям старше 10 лет выпить этот настой теплым в 6-8 приемов в течение дня. Средство обладает достаточно выраженным успокаивающим действием, эффективно улучшает качество сна;
- для улучшения сна принимать теплый настой травы тимьяна ползучего (чабреца). Приготовление настоя: 1 столовую ложку сушеной травы, измельченной в порошок, залить 1 стаканом крутого кипятка и настаивать в закрытой посуде при комнатной температуре не менее часа, процедить через 2 слоя марли, остаток сырья отжать. Детям до 5 лет принимать по 1 чайной ложке настоя 3 раза в день; детям 6-12 лет принимать по 1 десертной ложке этого средства 3 раза в день; более старшим детям пить по 1 столовой ложке настоя 3 раза в день. Средство оказывает успокаивающее действие и хорошо нормализует сон;
- принимать теплый отвар травы пустырника пятилопастного. Приготовление отвара: 1 столовую ложку сушеной травы, измельченной до порошкообразного состояния, залить 1 стаканом воды и варить при слабом кипении 10-12 минут, затем быстро средство остудить, процедить через 2 слоя марли, остаток сырья отжать. Ребенку старше 8—9 лет выпить этот отвар в 3-4 приема в течение дня;
- при сильных болях в плечах и спине, при головных болях принимать ребенку горячие ванны. Процедура выполняется так: ребенку сесть в ванну при температуре воды 37ᵒС, потом температуру воды постепенно повышать до 41ᵒС, а старшим детям — можно даже до 43 ᵒС; температура воды должна повышаться в течение 15 минут. Принимать ванну при температуре воды 41-43ᵒС можно До 5 минут. После окончания процедуры нужно завернуться в простыню и укрыться шерстяным одеялом, потеть не менее 30 минут. Можно еще усилить потоотделение, выпив чашку горячего чая (черного байхового или чая с добавлением липового цвета). После того как интенсивное потоотделение прекратится, ребенку следует оставаться в постели еще 2 часа. Описанная процедура очень эффективна, однако ее следует применять только с согласия лечащего врача и под его контролем;
- каждый вечер перед отходом ко сну ребенку рекомендуется принимать теплую общую ванну или полуванну с добавлением в воду отвара хвои сосны обыкновенной. Приготовление отвара: 200-300 г сушеной сосновой хвои порезать ножом по возможности мельче, залить 1— 2 л воды и варить при слабом кипении в течение 12-15 минут, после чего еще настаивать средство при комнатной температуре не менее 45 минут, процедить через 1 слой марли, готовый отвар вылить в воду для ванны и перемешать. Процедуру следует принимать при температуре воды 36-38 °С. Продолжительность процедуры — 5-15 минут. Отвар хвои сосны обыкновенной обладает хорошо выраженным успокаивающим действием и улучшает у больного ребенка качество сна;
- принимать теплые ванны с добавлением в воду отвара корней пиона уклоняющегося. Приготовление отвара: 300-350 г сушеных, тщательно измельченных корней залить 1 л крутого кипятка и нагревать на кипящей водяной бане в течение примерно четверти часа, затем еще настаивать средство в закрытой посуде при комнатной температуре не менее 30 минут, процедить через 1-2 слоя марли, тщательно отжать оставшееся сырье, готовый отвар вылить в воду для ванны и хорошо перемешать. Процедуру принимать при температуре воды 36-38 С. Продолжительность процедуры — 5-10 минут; полный курс лечения складывается из 12-15 ванн; при необходимости курс можно повторить после одно- или двухнедельного перерыва. Препараты этого растения обладают достаточно выраженным успокаивающим действием на центральную нервную систему;
- как с лечебной, так и с профилактической целью ребенку рекомендуется принимать теплые общие ванны с добавлением в воду отвара корневища с корнями шлемника байкальского. Приготовление отвара: 300-350 г сушеного сырья, измельченного до порошкообразного состояния, залить 1-2 л крутого кипятка и нагревать на кипящей водяной бане не более 15 минут, после чего средство настаивать в закрытой посуде при комнатной температуре около 45 минут, процедить готовый отвар через 1-2 слоя марли, остаток сырья отжать, вылить в воду для ванны и хорошо перемешать. Принимать процедуру при температуре воды 34-37,5 °С. Продолжительность процедуры — 5-15 минут; на полный курс лечения нужно принять 10-12 ванн. Отвар корневища с корнями этого растения обладает известным успокаивающим действием. Процедура улучшает качество сна;
- регулярно принимать ванны с добавлением в воду настоя травы чистеца лесного. Приготовление настоя: 200—250 г сушеной травы измельчить до состояния порошка, залить 1-2 л крутого кипятка и настаивать в закрытой посуде при комнатной температуре примерно 45 минут, процедить через 1-2 слоя марли, оставшееся сырье отжать, вылить готовый настой в воду для ванны и хорошо перемешать. Принимать процедуру при температуре воды 36-38 °С. Продолжительность процедуры — от 5 до 15 минут (в зависимости от возраста ребенка); на полный курс достаточно принять 10-12 ванн; при необходимости курс лечения можно повторить после двухнедельного перерыва. В надземной части чистеца лесного содержатся в значительных количествах эфирное масло, дубильные вещества, смолы, органические кислоты, бетаиновые соединения, аскорбиновая кислота, макро- и микроэлементы. Настой травы чистеца лесного оказывает хорошо выраженное седативное (успокаивающее центральную нервную систему) и гипотензивное действие; использование этого настоя рекомендуется чередовать с использованием других средств аналогичного действия.
Очень важно раннее выявление больных. Больные и лица с подозрением на полиомиелит должны быть, как можно раньше изолированы от окружающих. Продолжительность изоляции — 21 день от начала заболевания. В помещении, в котором находился до госпитализации больной, проводится заключительная дезинфекция.
Большое значение имеет активная профилактика полиомиелита у детей путем введения в организм (внутримышечно) обезвреженного вируса; также проводится профилактика живой вакциной.
источник
Категория: Сестринское дело в педиатрии/Инфекционные болезни у детей
Полиомиелит — острое инфекционное заболевание, которое вызывается вирусом полиомиелита и характеризуется большим диапазоном клинических проявлений от абортивных до паралитических форм.
Вирусы полиомиелита представлены тремя антигенами штаммами. Они довольно устойчивы во внешней среде, не обладают летучестью. Вирус выделяется с кишечным или носоглоточным содержимым, что определяет возможность как фекально-орального, так и воздушно-капельного механизмов передачи инфекции.
При полиомиелите происходит мозаичное поражение нервных двигательных клеток, расположенных в ЦНС, что находит своё отражение в асимметричном беспорядочном распределении парезов и параличей и относится к типичным признакам заболевания. Для понимания развития различных клинических форм заболевания важно указать, что патологический процесс может быть прерван до проникновения вируса в нервную клетку (стадия размножения в кишечнике, гематогенная стадия). В этих случаях развивается инаппарантная и абортивные формы болезни.
Инкубационный период полиомиелита обычно равен 7-12 дням.
Клинический полиморфизм, как указывалось выше, связан с особенностями патогенеза полиомиелита и возможностью прекращения патологического процесса на разных стадиях размножения вируса.
- формы полиомиелита без поражения ЦНС:
- инаппаратная форма (вирусоносительство);
- абортивная форма (малая болезнь);
- формы полиомиелита с поражением ЦНС:
- менингеальная форма;
- паралитическая форма:
- спинальная;
- понтинная;
- бульбарная;
- смешанная.
Типичные клинические признаки паралитической формы:
- течение преджелтушного периода с высокой степенью интоксикации, небольшими катаральными явлениями и кишечной дисфункцией;
- появление на 2-3 день болезни менингеального и корешкового синдромов (головная боль, рвота, гиперестезия, ригидность затылочных мышц, боли в конечностях, спине, шее, подёргивание в отдельных мышечных группах);
- развитие вялых парезов и параличей, которые сопровождаются:
- нормализацией температуры и уменьшением интоксикации;
- острым и бурным нарастанием (период нарастания парезов, параличей занимает от нескольких часов до 2-3 дней);
- мозаичным характером поражения;
- болевым синдромом, отсутствием нарушений чувствительности;
- гипотонией;
- снижением или отсутствием сухожильных рефлексов;
- ранним (со 2-3 недели) появлением атрофии мышц.
Восстановление активных движений сначала происходят в менее поражённых мышцах, затем распространяются всё шире. В наиболее глубоко пострадавших мышцах восстановления не происходит. Наиболее активно процессы восстановления идут в течение первых 6 месяцев, затем темп их замедляется, но они ещё продолжаются, по крайней мере, до истечения 1-го года после острого периода.
Остаточные явления характеризуются:
- нарастающими мышечными атрофиями;
- развитием суставных контрактур;
- костными деформациями;
- отставанием поражённых конечностей в росте у детей младшего возраста;
- деформациями позвоночника;
- остеопорозом.
Методами специфической диагностики острого полиомиелита является вирусологические и серологические исследования. Забор материала для выделения вируса должен проводится в самые первые дни заболевания. Выделение вируса наиболее вероятно из кала, иногда из носоглоточного смыва и ликвора.
Серологическое обследование имеет целью определение в сыворотке крови специфических антител. Диагностическое значение имеет не менее чем 4-кратное повышение титра антител в процессе болезни, поэтому исследуются минимум две пробы сыворотки с интервалом 12-14 дней.
Определённое диагностическое значение имеет электромиография.
Специфического лечения при полиомиелите не существует.
Необходим физический и психический покой, назначение детоксикационной, дегидратационной терапии, прозерина, галантамина, витаминов группы В, обезболивающих процедур.
Основное место в лечении полиомиелита занимают лечение правильным положением, массаж, лечебная физкультура с целью профилактики контрактур. С этой целью, обследуя больного, необходимо выявить возможность даже минимального активного движения в мышцах и применять различные способы максимального облегчения работы поражённых мышц (движения в горизонтальной плоскости, занятия в воде). Проводя занятия лечебной физкультурой, необходимо строго следить за дозированием нагрузок, чтобы не вызвать утомления поражённых мышц. Оно может привести к нарастанию атрофии и углублению двигательных нарушений.
Наибольшее значение в борьбе с полиомиелитом имеет специфическая профилактика, осуществляемая с помощью введения живой полиомиелитной вакцины Сэйбина. Она рекомендуется ВОЗ в силу своей высокой эффективности, относительной безопасности, простоты использования и низкой стоимости.
Важной мерой борьбы с полиомиелитом является выявление больных, учёт контактировавших и проведение комплекса мероприятий с ними.
Большую роль играют соблюдение личной гигиены, санитарного режима и правильно организованная санитарно-просветительная работа среди родителей и детей.
- Бисярина В.П. Детские болезни с уходом за детьми и анатомо-физиологическими особенностями детского возраста — Москва: Медицина, 1981.
- Тульчинская В. Д., Соколова Н. Г., Шеховцова Н. М Сестринское дело в педиатриии. Серия ‘Медицина для вас’. Ростов н/Д: Феникс, 2000.
источник