Проба Манту, или введение под кожу туберкулина для проверки противотуберкулёзного иммунитета у детей, по регламенту проводится ежегодно. Если такая инъекция совпадает с очередными прививками из обязательного графика, родителей всегда волнует вопрос, после Манту когда можно делать следующую прививку ребёнку против:
К детскому саду и школе нужно обязательно поставить прививки против перечисленных инфекционных заболеваний, что позволит ребёнку находиться в коллективе, поэтому родителям нужно знать, почему в одних случаях малышу делают полагающуюся по графику прививку, а в других – нет.
Сама проба на наличие иммунитета к туберкулёзу не является прививкой. Её делают каждый год до исполнения ребёнку 14 лет, проверяя у него активность иммунных клеток после вакцинации БЦЖ. Следующая прививка после Манту может ставиться на третий день, если в ходе проверки диаметра папулы по специальной таблице была выявлена отрицательная (или положительная, но в пределах нормы) реакция, показателем которой служит размер уплотнения, не превышающий 1 мм.
При сомнительном и положительном результатах врач использует дополнительные способы проверки на туберкулез. Диаметр уплотнения при сомнительном результате составляет 2-4 мм, а при положительном – более 5 мм. Отсутствие какой-либо реакции также является положительным результатом, после которого нельзя ставить следующую по графику прививку. Позитивная реакция при проведении туберкулинового теста по степени интенсивности может быть:
- слабой – от 5 до 9 мм;
- средней – от 10 до 14 мм;
- ярко выраженной – от 15 до 17 мм.
Отсутствие реакции наблюдается, если пациент не проходил вакцинацию БЦЖ, или свидетельствует о том, что прививка не возымела эффекта, и специфический иммунитет не сформировался. В обоих случаях этот результат говорит об уязвимости организма малыша.
Формирование большой папулы может быть вызвано разными причинами, в том числе и заражением ребёнка палочкой Коха. При любых положительных результатах тестирования врачи выясняют точные причины такой реакции организма и только после этого выносят своё заключение.
Проверка реакции Манту не является вакцинацией. Большинство специалистов считают туберкулинодиагностику безопасной, не причиняющей вред здоровью ребёнка. Проводится такое исследование раз в год, используемые объёмы туберкулина не угнетают иммунитет, поэтому при получении отрицательного результата туберкулинового теста прививаться по графику можно уже на третий день после манипуляции. Данная процедура не вызывает выработку иммунитетом антител.
Если младенцу по какой-то причине в роддоме в первые дни его жизни не была поставлена прививка БЦЖ, то за три дня до её выполнения в последующем проводят туберкулиновый тест. Одновременно сдаются анализы крови и мочи. При отрицательном ответе через 72 часа проводят противотуберкулёзную вакцинацию.
Безопасность туберкулиновых проб доказана клинически и позволяет совмещать проверку иммунного ответа на туберкулёзных возбудителей с плановой вакцинацией. После процедуры не нужно ждать восстановления иммунитета, так как используемый препарат не относится к типу реактогенных.
От инфекционных болезней детей прививают только после проведения пробы Манту с отрицательными или допустимыми показателями. По установленному календарю малышам после этого ставят первую комбинированную вакцину ККП, которая позволяет выработать антитела против кори, краснухи и паротита. Очень важно, чтобы туберкулиновый аллерготест был проведен раньше прививки ККП, иначе график вакцинации должен будет сдвинуться на год.
Согласно Национальному календарю прививок, АКДС (комплексную вакцину против коклюша, дифтерии и столбняка) ставят в первый год жизни ребёнка, начиная с трёх месяцев, трижды с интервалом в 45 дней: в 3 месяца, 4,5 месяцев и в 6 месяцев. Ревакцинацию проводят с полутора лет.
Такой укол разрешается ставить только здоровому пациенту. Чтобы убедиться в этом, должна быть проведена туберкулиновая диагностика. Если ответ будет отрицательным, то повторную АКДС ставят на третий день после инъекции туберкулина. Если выявлена положительная реакция с сопутствующим симптомокомплексом (папула Манту увеличена, покраснела, чешется), то ревакцинацию придётся пропустить до полного выздоровления малыша или точного установления причин такой реакции.
Сложную прививку малышу ставят только после полного выздоровления. Если после туберкулиновой пробы врач диагностировал простуду, то вакцинацию откладывают на одну-две недели. Манту здесь ни при чём. Реакция организма на введение любой вакцины (живой или инактивированной) на фоне простудного заболевания может быть непредсказуемой.
Чтобы диагностика Манту была точной, нужно соблюдать технику выполнения инъекции, вводя препарат внутрикожно, а не накожно. Проводить такую манипуляцию должны квалифицированные специалисты, которые используют проверенные препараты. Сразу после укола на протяжении нескольких часов лучше избегать контактов с водой.
Если ребёнок склонен к аллергии, то следует отказаться от употребления продуктов, являющихся потенциальными аллергенами:
Если у малыша есть аллергия на туберкулин, то до проведения процедуры и после неё следует принять антигистаминные средства.
Нельзя расчёсывать место укола. Чтобы помешать этому, лучше надеть на мальчика или девочку одежду с длинными рукавами, лучше из натуральных тканей.
Проводить пробу после введения инактивированных вакцин можно только через 1 месяц. Если использовались живые, то нужно будет подождать 6 недель. Чтобы получить объективный результат пробы, нужно, чтобы на детский иммунитет не оказывалось никакой нагрузки. В противном случае, ответ может оказаться ложноположительным, и малышу придётся пройти дополнительное обследование у фтизиатра.
Если ребёнок подвержен простудам, то перед проведением туберкулиновой пробы лучше отказаться от прогулок. Иначе ответ может оказаться неточным из-за того, что препарат будет вводиться в организм, уже поражённый простудным заболеванием.
Если место введения препарата не увеличивается и на следующий день после укола не чешется, размер папулы не превышает 5 мм, а у ребёнка нет симптомов недомогания, то с ним можно гулять на улице, следя за тем, чтобы его активность не сказалась на состоянии области инъекции. Если после укола малыш вялый, у него наблюдаются тошнота или головные боли, то следует придерживаться постельного режима.
Избегать контактов с водой нужно только несколько часов после инъекции. Не разрешается тереть место укола и распаривать его, а также использовать во время мытья новые моющие средства, которые могут вызвать аллергическую реакцию на коже. Мыться можно в первый же день, желательно ближе к вечеру.
источник
Всем детям до 7 лет ежегодно делают реакцию Манту, а с 8 лет — Диаскинтест . Что такое реакция Манту Вы можете прочитать здесь. А в этом посте мы обсудим что можно, и что нельзя делать после Манту.
Результат Манту оценивается через 72 часа после проведения пробы. На 3-и сутки после постановки пробы Манту нужно показать ребенка педиатру.
- Нельзя чесать, тереть, ковырять место укола. Маленькие дети иногда интересуются пуговкой, которая появилась у них на руке после Манту. Они начинают её чесать или тереть. Родителям нужно следить, чтобы этого не было.
- Нельзя давать ребенку продукты питания или напитки, которые могут вызвать у него аллергическую реакцию: новые продукты, которые малыш раньше не пробовал, продукты на которые у малыша раньше была аллергия, продукты с высокой аллергенностью: шоколад, апельсины, клубнику и т.д..
Можно ли гулять после Манту. Можно. Ограничений и противопоказаний в этом отношении нет
Некоторые мамы думают, что Манту нельзя мочить. Это не так. Купать ребёнка можно. Нельзя тереть мочалкой место укола. Это место желательно вообще не трогать до оценки результата. Если вода попала на руку, место укола нужно аккуратно промокнуть полотенцем.
Многих мам интересует, не может ли у ребенка повыситься температура после Манту. Это случается, но исключительно редко при гиперэргической реакции Манту.
Повышение температуры, вызванное реакцией Манту, бывает на 2-3-и сутки после проведения пробы. Сопровождается большими размерами папулы на месте Манту (более 15 мм), зудом, везикулами на месте проведения пробы.
Такая реакция может быть признаком туб. инфицирования , но может быть и признаком неспецифической аллергии. Гиперэргическая реакция Манту всегда требует консультации фтизиатра. Если это неспецифическая аллергия нужно обсудить с фтизиатром вопрос: можно ли ребенку в дальнейшем повторять пробу Манту или лучше заменить её Диаскинтестом или рентгенологическим обследованием органов грудной клетки.
Некоторых мам интересует, нужно ли снижать температуру после Манту. Если температура выше 38 градусов — нужно. Если помимо повышения температуры у малыша распухла, болит и сильно чешется рука, появились везикулы — нужно дать ребенку зиртек или фенистил.
- Если у ребенка повысилась температура в день проведения реакции Манту или на следующий день.
- Если у ребенка повысилась температура на 3-и сутки после Манту, а реакция Манту отрицательная или обычных размеров.
- Если кроме температуры появились кашель, насморк, сыпь, рвота, понос.
Всё это не связано с реакцией Манту и является случайным совпадением. В этих случаях нужно показать ребенка педиатру
Такое возможно. После Манту может повыситься температура тела, появиться кашель, насморк, боли в горле. Причина этого не Манту, а обычное ОРВИ. То что всё произошло после реакции Манту — совпадение. Маме нужно показать ребёнка педиатру, чтобы малышу назначили лечение. Обязательно нужно, чтобы педиатр измерил результат Манту на 3-и сутки. Заболевание ребенка на результате Манту не отразится.
- Положительная реакция Манту у ребенка, которому не делали прививку БЦЖ.
- Гиперэргическая реакция Манту — более 15 мм.
- Положительная реакция Манту после отрицательной.
- Результат реакции Манту увеличился за последний год (в норме Манту должна ежегодно уменьшаться).
- Реакция Манту более 12 мм через 4 года и более после БЦЖ.
- Реакция Манту не проводилась долго, на протяжении нескольких лет, а результат проведенной в данный момент реакции Манту — положительный. (В этом случае педиатр не может самостоятельно оценивать результат Манту и направляет ребенка к фтизиатру)
Что ожидает ребёнка на консультации фтизиатра, можно узнать здесь. Я хочу напомнить, что к фтизиатру нужно идти с направлением от педиатра, где указана дата прививки БЦЖ и размер рубца, результаты всех проводившихся проб Манту, результатами общих анализов крови и мочи ребёнка и результатами флюорографии родителей.
Его часто назначает фтизиатр. Диаскинтест можно делать одномоментно с реакцией Манту (на разных руках). Если диаскинтест проводится после Манту, то его можно сделать не раньше, чем через 72 часа после Манту. Т.е. нужно оценить результат пробы Манту, а затем можно делать диаскинтест
Реакция Манту — это не прививка, поэтому любые профилактические прививки: БЦЖ, АКДС, полиомиелит, гепатит и другие (абсолютно любые) можно проводить ребенку после оценки результата реакции Манту, т. е. не ранее чем через 72 часа после Манту. Т.е. сначала педиатр оценит результат Манту, даст своё заключение по этому поводу: всё в порядке у ребёнка или нужна консультация фтизиатра. Если с пробой Манту всё в порядке — можно делать плановую прививку.
Если ребёнку сделали любую плановую профилактическую прививку (кроме БЦЖ), реакцию Манту можно проводить только через 1 месяц.
- В плановом порядке проводят через 1 год.
- Детишкам из групп риска: ослабленным, часто болеющим, с хроническими заболеваниями — через полгода.
- По эпид. показаниям — через 2 месяца.
Реакцию Манту рекомендуется проводить сразу после клинического выздоровления. Если у ребенка нормализовалась температура тела, нет кашля, насморка и т. д. — можно проводить реакцию Манту. Детям контактным по туберкулёзу, больным детям с целью уточнения диагноза и исключения туберкулёза реакцию Манту можно проводить во время болезни. На течение заболевания реакция Манту влияния не оказывает.
Чаще всего детям склонным к аллергии антигистаминные препараты назначают в возрастной дозе по следующей схеме: 3 дня до реакции Манту и до оценки результата. Необходимость назначения антигистаминных препаратов после Манту возникает в случае гиперэргической реакции. Об этом читайте выше.
Статья составлена в соответствии с методическими рекомендациями, изложенными в Приказе Министерства здравоохранения Российской Федерации от 29.12.2014г. № 951.
Теперь Вы знаете, что можно и что нельзя после Манту. Желаю Вам здоровья!
На протяжении многих лет проба Манту с туберкулином – широко распространенный метод исследования, помогающий выявить попадание в организм антигенов туберкулеза. Реакцию проводят для диагностики патологии, оценки эффективности лечения, а также перед ревакцинацией БЦЖ. Этот вид исследования еще называют туберкулиновой пробой из-за использования вытяжки из микобактерий – возбудителей заболевания.
На сегодняшний день туберкулез распространен повсеместно. Случаи возникновения болезни встречаются во всех странах мира, при этом возбудитель поражает людей всех возрастных групп. Патология очень долго может протекать бессимптомно, поэтому своевременная диагностика очень важна, особенно у детей.
Пробу Манту проводят детям с целью диагностики туберкулеза, поражающего не только легкие, но и другие органы и системы. Исследование заключается во введении в организм малых доз антигенов микобактерии внутрикожным путем в среднюю треть предплечья. В этом месте скапливаются Т-лимфоциты, образуя небольшое уплотнение. Если оно больших размеров, это означает, что организм активно взаимодействует с возбудителем, и в таком случае требуется дополнительное клиническое обследование.
Многих родителей интересует, является ли это прививкой или нет, ведь реакция Манту – это внедрение возбудителей патологии в детский организм. Медицинские работники утверждают, что это своего рода иммунологический тест, не имеющий ничего общего с вакцинацией. Однако вследствие введения антигенов микобактерии некоторые специалисты считают, что пробу Манту можно считать прививкой, о которой родители должны знать все, начиная с графика проведения.
При составлении его учитывают следующие факторы:
- Первую реакцию Манту ставят в 1 год, а далее – через каждые 12 месяцев до завершения подросткового периода.
- Обязательно смотрят на календарь прививок: иммунологический тест проводится до вакцинации, или спустя 1–2 месяца после нее. Это объясняется возможным возникновением ответных реакций организма, а также неправильным результатом пробы.
- Если ребенок не вакцинирован БЦЖ, первую Манту ставят в год, а затем через каждые 6 месяцев с учетом графика прививок.
- Перед проведением туберкулиновой реакции выясняют, есть ли противопоказания.
Пробу Манту на выявление туберкулеза ставят в поликлинике. Делает это специально обученный медицинский персонал. Родителям обязательно рассказывают о возможных побочных эффектах, аллергии, и что делать, если возникли осложнения.
Оценку результата пробы Манту у детей проводят на 3 день (через 72 часа) после постановки реакции. В месте введения туберкулина образуется уплотнение, окруженное покраснением. С помощью прозрачной линейки измеряют только папулу, но не зону гиперемии. После определения величины уплотнения проводят оценку результата пробы Манту у детей.
| Результат | Размеры папулы |
| Отрицательный | Отсутствует, или 1 мм |
| Сомнительный | От 2 до 4 мм |
Положительный:
| |
| Гиперергический | Более 17 мм |
При постановке Манту медицинский работник должен объяснить маме, что такое папула и как проверить ее размер самому. Это поможет родителям обнаружить наличие осложнений или аллергий, если они возникнут.
Существует также вираж туберкулиновой пробы – это появление положительной реакции Манту после предыдущих отрицательных. Зачастую встречается у детей до 5 лет и свидетельствует об инфицировании или предрасположенности к патологии.
Стоит отметить, что размер Манту у привитых деток в год несколько отличается от таковых в старшем возрасте. Это объясняется недавним введением вакцины БЦЖ и активной выработкой организмом иммунитета. С годами величина папулы постепенно меняется.
| Время, прошедшее после вакцинации | Величина рубца после БЦЖ | Размер папулы туберкулиновой пробы | ||
| Норма | Причина не выяснена | Инфицирование | ||
| Год | От 6 мм | До 15 мм | 16–17 мм | 18 и более мм |
| 1–3 мм | До 12 мм | 13–15 мм | 16 и более мм | |
| Отсутствует | До 10 мм | 11–14 мм | 15 и более мм |
Врач объяснит маме, какая должна быть Манту у ребенка в год, чтобы у родителей не возникло опасений. Уже в 2 года величина рубца после вакцинации не влияет на туберкулиновую папулу. Однако она может оставаться по-прежнему до 1–1,5 см. В 3 года размер уплотнения несколько уменьшается, и в 5 лет приближается к норме, как у взрослых.
Узнав, каким должен быть размер пробы Манту у ребенка, родители нередко интересуются, о чем могут свидетельствовать изменения величины. Стоит отметить, что положительная реакция – это не всегда патология.
Основными причинами большой папулы Манту у ребенка считаются:
- Инфицирование микобактериями.
- Недавняя иммунизация вакциной БЦЖ.
- Предрасположенность организма к развитию туберкулеза.
- Неправильный уход или возникновение аллергии.
- Несоблюдение медицинским персоналом правил введения туберкулина, просроченный препарат.
Стандарты пробы Манту показывают, что в некоторых случаях возможно образование гиперемии без папулы. Такой результат оценивается как отрицательный, требующий ревакцинации БЦЖ.
Мамам и папам важно знать не только для чего ставят реакцию Манту, но и как правильно ухаживать за местом введения туберкулина. Это имеет значение в оценке результатов.
Обычно правила ухода за папулой рассказывают в кабинете поликлиники, когда ставят пробу:
- Место образовавшегося уплотнения нельзя мочить водой или промывать мыльными растворами.
- Запрещается смазывание зеленкой, перекисью, йодом и другими средствами.
- Зачастую на второй или третий день после прививки Манту дети жалуются, что место укола чешется или болит. Поэтому очень важно следить, чтобы ребенок не трогал руками папулу, так как это может привести к серьезным последствиям.
- Нельзя заклеивать место введения туберкулина пластырем, даже если там образовалась корочка.
Важно помнить, что вследствие плохого ухода за Манту у ребенка могут возникать осложнения или трудности в диагностике. Поэтому необходимо придерживаться рекомендаций врача.
Существует ряд случаев, когда ставить реакцию нельзя, так как есть риск возникновения необратимых последствий. Противопоказаниями к пробе Манту являются такие ситуации:
- Наличие гнойничковых поражений кожных покровов любой локализации.
- Если ребенок заболел, или обострилась любая хроническая инфекция.
- Поражения нервной системы, например, эпилепсия.
- Проведенная вакцинация в течение последнего месяца.
- Повышенная температура тела неясной этиологии.
Прививка Манту при наличии противопоказаний может вызывать ложные отклонения от нормы у детей. Поэтому следует тщательно следить за здоровьем ребенка, и при наличии симптомов патологии отложить исследование до полного их исчезновения.
Многие родители, услышав фразу «положительная реакция», начинают переживать, что у их малютки туберкулез. Но это неверное предположение. В норме величина пробы Манту у ребенка должна быть до 5 мм. Это свидетельствует об отсутствии инфицирования и предрасположенности к заболеванию. Если же папула Манту у ребенка достигает 10–15 мм, это может говорить об организации неправильного ухода, ошибках медицинских работников при постановке туберкулинового теста, склонности к аллергиям.
Инфицирование можно заподозрить при размерах уплотнения более 1,7-1,8 см, при этом врач определяет, через сколько времени необходимо провести повторную Манту, каких специалистов посетить и где при необходимости сделать рентгенографию. Но если предыдущие пробы были нормальными, то увеличение уплотнения – еще не повод для беспокойства.
Иногда родители жалуются на слишком маленькую папулу после Манту либо ее полное отсутствие. При этом назначается ревакцинация БЦЖ.
Нередко после постановки пробы, особенно если это первая Манту, мамы и папы опасаются всевозможных побочных реакций со стороны детского организма. Родителей интересует, может ли быть аллергия, и как уменьшить риск ее возникновения. Любые проявления возникают при несоблюдении правил введения туберкулина, пренебрежении техникой безопасности, игнорировании противопоказаний. Побочные эффекты выражаются такими симптомами:
- Повышение температуры тела.
- Появление на кожных покровах сыпи, покраснений, шелушений.
- Вялость, апатия, сонливость.
- Снижение аппетита.
Как правило, проявления проходят самостоятельно через 1–3 суток. Однако при значительных отклонениях стоит обратиться к доктору для получения необходимых рекомендаций.
Выяснив, что такое прививка Манту, родителям необходимо узнать и о возможных осложнениях: это играет важную роль в сохранении детского здоровья. Тяжелые последствия возникают в основном из-за слабости организма или несоблюдения медицинским персоналом всех норм.
К осложнениям после проведения иммунного теста относятся:
- Аллергические реакции, проявляющиеся изменением кожных покровов, затруднением дыхания, нарушением работы сердца.
- Плохое самочувствие ребенка после пробы Манту — рвота, потеря сознания, судороги, жар.
- Изъязвление папулы, выделение из нее гноя.
- Кровоизлияния в месте введения туберкулина. При этом реакция Манту может быть синего или фиолетового цвета.
- Некроз тканей.
Родителям важно знать, как должна выглядеть папула после постановки пробы Манту. Это необходимо для своевременного обнаружения осложнений и побочных реакций. При выявлении любых патологических симптомов следует как можно скорее обратиться в больницу.
Проведение иммунологического теста на выявление туберкулеза – неотъемлемая часть исследований детского организма. А знание, как проверяют на наличие патологии при помощи реакции Манту, о чем свидетельствуют результаты, и как измеряют папулу, помогает мамам и папам найти ответы на многие вопросы. Все это важно для сохранения здоровья ребенка, ведь знающая все нормы мать вовремя заметит даже малейшие отклонения, позаботившись об оказании своевременной помощи.
В настоящее время, по данным ВОЗ, туберкулезом инфицировано около 2 млрд. жителей планеты (1/3 общего населения). Каждый год в мире заболевает 9 млн. человек, из которых 3 млн. умирают от осложнений туберкулеза: это больше, чем от любой другой инфекции. У детей туберкулезная инфекция протекает особенно тяжело.
Попадая в организм, инфекция может длительное время не активизироваться, поэтому болезнь может проявиться спустя несколько месяцев или даже лет после контакта с больным человеком при условии ослабления иммунитета (создается возможность размножения бактерий Коха).
Против туберкулеза применяется прививка, называемая БЦЖ: единственное в настоящее время средство профилактики этой опасной инфекции. Готовят ее из ослабленного штамма микобактерий туберкулеза (материал берут у больных коров). По структуре эти микробы сходны с человеческим видом, поэтому иммунная система вырабатывает защитные антитела (иммунитет) против туберкулеза людей.
Эффективность вакцинации БЦЖ около 85% сроком до 7-10 лет. Совершенной эту вакцину назвать нельзя:
- она не гарантирует 100% защиту от туберкулеза;
- защищает лишь от тяжелой формы (милиарный туберкулез), которая развивается чаще у детей младше 5-летнего возраста;
- малоэффективна против наиболее распространенной формы – инфильтративного очагового туберкулеза.
Учитывая невысокую распространенность туберкулеза в развитых странах и невысокую эффективность вакцинации, прививка БЦЖ в этих странах не включена в национальные планы иммунизации и проводится только в группах риска.
Но во всех постсоветских государствах в связи с низким уровнем жизни большей части населения и тяжелой эпидемиологической ситуацией по туберкулезу в группу риска можно отнести целиком все население этих стран.
А, учитывая угрозу развития у детей тяжелых форм инфекции и то, что для лечения туберкулеза применяются плохо переносимые лекарства с множеством побочных действий, отказ от всеобщей вакцинации детей пока невозможен.
Вакцинация БЦЖ проводится всем новорожденным на 3-7 сутки жизни при отсутствии противопоказаний. Проведение вакцинации в такой ранний срок связано с тем, что груднички восприимчивы к инфекции, а вероятность контакта с больным и инфицирование ребенка исключить невозможно.
Прививка БЦЖ-М вводится ослабленным деткам
Недоношенным деткам, масса тела которых меньше 2 кг, и ослабленным малышам вводится вакцина БЦЖ-М со сниженным содержанием антигена. Вакцину вводят только внутрикожно в левое плечо.
Детей, не привитых по какой-либо причине в роддоме, прививают в детской поликлинике. Если вакцинация в роддоме не проведена по медицинским противопоказаниям, то в поликлинике используется вакцина БЦЖ-М или в половинной дозе БЦЖ. Если же прививка в роддоме не проведена по другой причине, то в поликлинике вводится БЦЖ в нормальной дозе.
Детям до 2-месячного возраста вакцинация БЦЖ проводится без предварительной пробы Манту. При достижении малышом 2-х месяцев ставят пробу Манту в обязательном порядке, и вакцину вводят только при отрицательном результате пробы.
БЦЖ не вводится в один день с другой прививкой. После БЦЖ (или БЦЖ-М) интервал до проведения другой прививки должен быть не меньше 1 месяца.
При отсутствии поствакцинального рубчика и наличии отрицательной реакции Манту проводят повторную вакцинацию спустя 2 года после первой БЦЖ.
Ревакцинацию проводят в 7 и в 14 лет не инфицированным бациллой Коха детям (при отрицательной пробе Манту).
Прививка БЦЖ противопоказана в следующих случаях:
- внутриутробные инфекции;
- среднетяжелая и тяжелая форма гемолитической болезни;
- гнойно-септические болезни;
- недоношенность;
- тяжелые поражения ЦНС;
- генерализованное заболевание кожных покровов;
- применение иммунодепрессантов;
- злокачественное заболевание;
- лучевая терапия (прививать ребенка можно через полгода с момента окончания курса);
- иммунодефицитное состояние у ребенка;
- ВИЧ-инфекция у матери;
- инфицирование туберкулезом;
- любое острое заболевание (вакцинация откладывается до выздоровления);
- сильные побочные реакции после предыдущего введения БЦЖ.
- любое острое заболевание;
- иммунодефицитное состояние;
- болезни крови;
- злокачественные опухоли;
- аллергические заболевания;
- применение иммунодепрессантов и лучевая терапия (ревакцинация откладывается до полугода после курса лечения);
- инфицирование микобактериями (т.е. при положительной или сомнительной пробе Манту);
- перенесенный туберкулез;
- контакт с инфекционным больным.
Побочными реакциями и осложнениями могут быть:
- Образование язвочки свыше 1 см в диаметре на месте укола (до 1 см язвочка образуется при нормальной реакции) свидетельствует о гиперчувствительности к туберкулину, в лечении не нуждается; купать ребенка при этом можно, язва заживает за несколько недель.
- Абсцессы (гнойники) внутримышечные или подкожные: образуются спустя 1-1,5 мес. только при неправильном введении вакцины (не внутрикожном, а внутримышечном или подкожном). При этом язвочка так и не образуется, а появляется болезненная припухлость, в процесс могут вовлекаться и лимфоузлы. Гнойник может прорываться наружу с образованием свища. Но еще более опасным может быть прорыв с попаданием бактерий в кровь и развитием генерализованной инфекции.
- Распространенная БЦЖ-инфекция – это наиболее тяжелое осложнение связано с врожденным Т-клеточным иммунодефицитом. Возникает осложнение с частотой 4 случая на 1 000 000 прививок. Чаще оно грозит недоношенным и ослабленным болезнью детям. Проявляется ухудшением самочувствия ребенка, повышением температуры, снижением веса тела, ухудшением аппетита. При появлении этих симптомов следует без промедления обращаться к врачу, так как протекает инфекция тяжело и может составлять угрозу для жизни ребенка.
- Локализованная БЦЖ-инфекция в костях (остеит). Встречается у 1 ребенка на 200 000 вакцинированных детей (связано с серьезными нарушениями иммунной системы). Клинически проявляется как костный туберкулез через 7 месяцев (или даже 2 года) после получения вакцины.
- Анафилактический шок: может развиться даже у здоровых новорожденных.
- Образование келоидного рубца встречается в редких случаях у более старших детей, имеющих склонность к чрезмерному развитию рубцовой ткани.
Проба Манту – не прививка. Она не вызывает выработки противотуберкулезного иммунитета и не заменяет вакцину БЦЖ. С помощью этой пробы проверяется напряженность противотуберкулезного иммунитета.
Показания для проведения пробы:
- выявление инфицирования микобактерией туберкулеза;
- обнаружение заболевания туберкулезом;
- проверка противотуберкулезного иммунитета;
- отбор детей для ревакцинации.
Противопоказания для пробы:
- болезни кожи в области предплечья;
- острая инфекция (или обострение хронической): пробу проводят через месяц после клинического выздоровления;
- аллергия;
- повышение температуры;
- эпилепсия.
Строго внутрикожно по внутренней поверхности предплечья вводят 0,1 мл специального, безопасного в токсикологическом и инфекционном отношении вещества – туберкулина. Готовят его из убитых при нагревании туберкулезных микобактерий (человеческого и бычьего типа), поэтому заразить туберкулезом ребенка при проведении пробы невозможно.
Для введения используются специальные туберкулиновые шприцы. До оценки пробы нужно избегать контакта с водой, расчесывания. Место введения не следует смазывать зеленкой, йодом, накладывать повязку, заклеивать лейкопластырем.
Иммунная система распознает туберкулин как туберкулезные микобактерии. Если ранее в организм попадали палочки Коха, то специальные иммунные клетки запомнили эти микробы, как чужеродные, и готовы к борьбе с ними, чтобы не дать болезни возможности развиться.
В точке введения туберкулина формируется воспаление (образуется папула – «пуговка»). По наличию и размерам воспалительной реакции судят о напряженности противотуберкулезного иммунитета: отсутствует, нормальный или чрезмерно активированный.
Когда в организме нет иммунных клеток, способных бороться с палочкой Коха, то на месте введенного туберкулина не будет никакой реакции. Это свидетельствует об отсутствии инфицирования и прививок (или прививка проводилась давно).
Если организм ранее имел контакт с микобактериями туберкулеза (т.е. был инфицирован, но не заболел, или же был вакцинирован), то на месте введенного туберкулина образуется небольшого размера папула с незначительным отеком, что свидетельствует о нормальном противотуберкулезном иммунитете.
В случае недавнего инфицирования микобактерией или при активном туберкулезном процессе в организме будет огромное число активных лимфоцитов, нацеленных на палочку Коха. Введенный туберкулин вызовет мощный ответ в виде воспалительной реакции и значительного размера папулы – иммунитет чрезмерно активирован.
Если нужно уточнить характер реакции Манту (инфекционная она или поствакцинальная), то пробу повторяют через полгода. Если реакция у ребенка осталась такой же или увеличилась – значит, она связана с туберкулезной инфекцией. Если же реакция стала менее выраженной, то это была поствакцинальная реакция. Кроме того, у поствакцинальной папулы нечеткие контуры, она не дает пигментации спустя 1-2 нед. после пробы.
Пробу Манту нужно проводить до планового введения любых других вакцин, ибо они могут влиять на чувствительность к туберкулину. Если все же была проведена вакцинация против любой инфекции, то туберкулинодиагностику следует проводить не раньше, чем через 1,5 месяца после любой прививки. Другие прививки можно проводить сразу же после проведения оценки пробы Манту.
Побочными эффектами пробы являются аллергические реакции, проявлениями которых могут быть головная боль, головокружение, повышение температуры, рвота, высыпания на коже, зуд на месте введения, приступы бронхоспазма, аллергический отек.
При наличии аллергического фона врач может назначить ребенку (для исключения ложноположительного результата) противоаллергические препараты на 7 дней: за 5 дней до и 2 дня после пробы.
Оценку проводят через 72 часа: осматривается место укола и прозрачной линейкой измеряется в миллиметрах поперечный размер папулы («пуговки»). Покраснение не является показателем инфицированности, противотуберкулезного иммунитета, но оно измеряется и указывается при отсутствии папулы.
Возможные варианты результата:
- отрицательный: уплотнения нет, имеется точечный след от иглы – вакцинация БЦЖ необходима.
- Ложноотрицательный (отсутствие реакции на туберкулин у инфицированных детей): есть точечный след от иглы. Такой результат возможен: при выраженном ослаблении иммунитета, у малышей в первом полугодии жизни, при небольшом сроке (до 10 дней) после тубинфицирования. В этом случае пробу повторяют через 10 дней, и назначается консультативный прием иммунолога.
- Сомнительный: имеется покраснение без папулы или папула до 4 мм в диаметре – нужна консультация фтизиатра для рекомендаций по дальнейшей тактике.
- Положительный: папула от 5 до 16 мм свидетельствует о нормальном иммунитете после БЦЖ (при ее отсутствии – об инфицировании). Ребенку необходимы осмотр фтизиатра и диаскинтест.
- Ложноположительный (у неинфицированных детей): папула 5-16 мм может быть в случае недавней вакцинации БЦЖ, инфицировании нетуберкулезными микробактериями, аллергической реакции на туберкулин. Назначаются осмотр фтизиатра, иммунолога, диаскинтест.
- Гиперергический: папула более 17 мм или нагноение ее с образованием дочерних гнойников и увеличением лимфоузлов. Отмечается при повышенной чувствительности к туберкулину. Необходима консультация фтизиатра, обследование у аллерголога.
- Вираж реакции Манту подразумевает:
а) положительный результат после нескольких предыдущих отрицательных;
б) увеличение на 6 мм от прошлогодних размеров папулы;
в) образование папулы свыше 12 мм через 3 года после БЦЖ;
г) гиперергическую реакцию.
Если исключены факторы, способные искажать результат реакции Манту, то, значит, в течение года произошло инфицирование туберкулезной инфекцией. Ребенка с виражом Манту должен осмотреть фтизиатр.
Результат реакции Манту могут искажать такие факторы:
- вакцинация против любой инфекции, проведенная менее, чем за месяц до пробы;
- острая инфекция или обострение хронической;
- аллергия (медикаментозная, пищевая, аллергический дерматит);
- индивидуальная чувствительность кожи;
- менструация;
- глистная инвазия;
- неблагоприятная экология (повышение радиационного фона, вредные выбросы химических веществ);
- качество туберкулина, несоблюдение правил перевозки, хранения его;
- нарушение техники введения туберкулина и оценки пробы (не допускается измерение папулы проводить с помощью миллиметровой бумаги, самодельной линейки из рентгенпленки, термометра и др. приспособлений).
Учитывая все перечисленные данные, положительная проба Манту в изолированном значении 100% доказательством тубинфицирования не является.
Чтобы исключить ложноположительный результат реакции Манту, применяется Диаскинтест. Ведь положительной проба может быть после недавней прививки БЦЖ, инфицирования непатогенным штаммом микобактерии, сходной с палочкой Коха, но не способной вызывать туберкулез.
Препарат Диаскинтест имеет в составе 2 антигена, имеющихся в патогенном штамме микобактерий и не содержащихся в вакцинном штамме. При внутрикожном введении 0,1 мл препарата в средней трети предплечья при тубинфицировании возникает специфическая реакция, как проявление замедленного типа гиперчувствительности.
Оценку теста проводят через 72 часа, прозрачной линейкой измеряют поперечный размер папулы и гиперемии (в случае отсутствия папулы):
- отрицательный тест – при наличии только следа от укола;
- сомнительный – гиперемия без папулы;
- положительный – наличие папулы (любого размера).
При сомнительном и положительном результатах теста ребенка нужно обследовать на туберкулез. Реакции, связанной с вакцинацией, Диаскинтест не дает. Не вызовет реакции тест и при излеченном туберкулезе, при неактивной туберкулезной инфекции и при отсутствии инфицированности.
Вместе с тем, Диаскинтест может быть отрицательным на ранней стадии туберкулезного процесса у детей с иммунодефицитным состоянием, при тяжелой форме туберкулеза, вызвавшего выраженные иммунопатологические нарушения.
Пробу Манту рекомендуется проводить не чаще 1 раза в год. Но в некоторых случаях (при сомнительной пробе или др. ситуации), пробу приходится повторять с интервалом в 3 мес. (в соответствии с нормативными документами в России).
При более частом проведении может отмечаться увеличение размера папулы (усиление реакции). Это и называется бустерным эффектом. Хоть туберкулин не считается полноценным антигеном, такой эффект пробы, вероятно, связан с повышением чувствительности иммунных клеток к туберкулину.
Но у бустерного эффекта реакции Манту есть и обратная сторона: у тубинфицированных с годами лимфоциты перестают реагировать на туберкулин, и результат пробы станет ложноотрицательным. Оба проявления бустерного эффекта пробы наблюдаются у подростков.
В США, чтобы исключить бустерный эффект реакции Манту, при явной угрозе инфицирования и отрицательной пробе, рекомендуется повторное проведение пробы с интервалом в 1-3 нед. У тубинфицированных лиц проба станет резко положительной.
Хоть положительный результат проб Манту не обязательно означает заболевание туберкулезом, но есть некоторые моменты, свидетельствующие об опасности:
- увеличение с каждым годом чувствительности к туберкулину;
- резкое увеличение папулы (на 6 мм и больше) в сравнении с предыдущим годом;
- контакт (даже непродолжительный) с больным туберкулезом с бацилловыделением («открытой» формой);
- наличие среди членов семьи человека, инфицированного туберкулезом или переболевшего им;
- недавнее пребывание ребенка в регионе с повышенным уровнем заболеваемости туберкулезом.
При впервые выявленном инфицировании туберкулезной инфекцией у 7-10% детей и подростков существует угроза развития туберкулеза. Поэтому им необходимо наблюдение фтизиатра 1 год и химиопрофилактическое лечение в течение 3 месяцев.
Диагноз «тубинфицирование» не может быть поставлен на основании только пробы Манту.
Фтизиатр может назначить обследование:
- рентгенобследование ребенка и флюорографию всех членов семьи;
- анализ мокроты 3-кратно;
- клинический анализ крови;
- анализ крови на ВИЧ-инфекцию методом ИФА;
- анализ крови на антитела к вирусным гепатитам;
- иммуноферментный анализ на туберкулез – обнаруживает антитела класса М и IgG к туберкулезной палочке, чувствительность около 90%;
- ПЦР, благодаря высокой чувствительности и специфичности, позволяет обнаружить в организме даже минимальное количество микобактерий туберкулеза (от 1 до 10). Метод позволяет диагностировать внелегочные формы туберкулеза и поставить диагноз в сомнительных случаях.
Так как противотуберкулезные препараты токсичны (с большим числом побочных эффектов), длительность и методику профилактического лечения врач определяет в зависимости от индивидуальных особенностей организма ребенка и факторов риска.
Важно, чтобы родители уточнили у врача, насколько достоверно диагностировано тубинфицирование (все ли методы диагностики использованы), чтобы исключить лечение здорового ребенка. Лечение проводится только с согласия родителей.
Если лечение все же придется проводить, то обязательно нужно параллельно давать ребенку витаминные препараты и средства, защищающие печень. Целесообразно обсудить с врачом рацион питания ребенка, режим дня.
Учитывая уровень распространенности туберкулеза в постсоветских государствах, важно исключить развитие туберкулезной инфекции у ребенка. Для этого недостаточно только забот об укреплении иммунитета у ребенка. Нужно интересоваться результатами ежегодной туберкулинодиагностики, так как контакт с туберкулезным больным может произойти в транспорте, в магазине и т.д.
Если педиатр порекомендует консультацию фтизиатра, то ее необходимо обязательно получить, т.к. несовершенство пробы Манту не всегда позволяет четко определить необходимость проведения вакцинации БЦЖ или диагностировать тубинфицирование. Только с врачом-фтизиатром можно обсудить вопрос о необходимости профилактического курса лечения ребенка и показаниях для этого.
Важно правильно провести пробу Манту, так как любые изменения в питании или аллергические реакции отражаются на результате. Чтобы точно определить реакцию иммунитета у ребенка на палочку Коха, необходимо соблюдать ряд правил после введения препарата. Прививку не рекомендуют мочить и тереть, но что еще можно и что нельзя делать при Манту малышу? Через сколько дней вернутся к привычному образу жизни, расскажут врачи-иммунологии.
Проба Манту — это реакция организма на частицы жизнедеятельности бактерии Коха. Если прививку мочить и растирать, то размеры пуговки будут неверными, а реакция ложноположительной. Значит, тестирование провели впустую.
Иммунологами разработаны правила, которые должен соблюдать каждый ребенок после реакции Манту. Каждого родителя, медсестра перед пробой Манту, обязана проконсультировать и рассказать, что можно и чего нельзя делать ребенку.После реакции Манту ребенку запрещено:
- Мочить прививку три дня;
- Натирать место инъекции полотенцем или мочалкой;
- Париться в сауне или бане;
- Наклеивать на прививку лейкопластырь или забинтовывать его.
Мочить пуговку в первые три дня нельзя. В проточной воде могут обитать микроорганизмы. Они попадут в ранку после укола и могут спровоцировать ложную положительную реакцию на туберкулез. Мочить инъекцию нельзя не только водой. Стоит избегать попадания пота, дождя и снега. Если вы перекутываете ребенка, то он может вспотеть и намочить пробу. Также стоит воздерживаться от прогулок в дождливое время.
Осадки могут стать причиной осложнений и намочить пробу. Даже играя в снежки, рукава мокнут и на пуговку попадет талая вода. Если намочить Манту получилось случайно, то рекомендуем промокнуть место прививки мягкой и хорошо впитывающей салфеткой.
Нельзя тереть пробу полотенцем. Но причиной стертости может стать тесная одежда. Особенно рукава мужской рубашки, манжеты которой плотно застегиваются.
Некоторые мамочки не надеются на память ребенка и заклеивают Манту пластырем или забинтовывают. Этим вы перекрываете доступ кислорода к месту вакцинации и можете спровоцировать воспалительный процесс.
Чтобы тест был точным, нужно воздержаться от теплой одежды и не мочить пуговку. В противном случае проба будет ложноположительной и тест придется переделывать через некоторое время в туберкулезном центре.
После пробы на туберкулез ребенку можно вести нормальную жизнь. Но соблюдать при этом три правила: нельзя «пуговку» мочить, парить, тереть. Сколько придерживаться правил? Стандартно 74 часа или до момента, когда реакция будет измерена врачом.
Пища должна быть привычной. Если побочная реакция не проявилась, то ребенок будет активным и веселым.
При появлении побочных реакций можно дать антигистаминный и жаропонижающий препараты. Можно в первые три дня гулять, посещать школу, вести активный образ жизни. Исключение составляют физические нагрузки, которые могут спровоцировать потоотделение.Летом, в жару можно протереть ребенка на ночь влажным полотенцем, не задевая пробу. От открытых водоемов стоит воздержаться.
Правильный и сбалансированный рацион важен при любой вакцинации. После реакции на туберкулез и несколько дней после необходимо поддержать иммунитет. Что нельзя есть при Манту малышу, зависит от следующих факторов:
- Склонность к аллергии;
- Индивидуальная непереносимость некоторых продуктов;
- Пищевые предпочтения ребенка. (вряд ли получится накормить малыша нелюбимым, но полезным продуктом).
Рацион должен быть привычным и содержать достаточное количество витаминов, минералов и питательных веществ. Проследите, чтобы ребенок вовремя кушал и не переедал.
Можно добавить к привычному столу фруктовые соки и настои трав (ромашки, календулы, листа смородины). Травы уменьшат воспалительный процесс и помогут иммунитету справиться, а значит, реакция даст более точный результат.
Стоит исключить из рациона ребенка продукты, которые могут спровоцировать аллергическую реакцию.
Нельзя давать малышу следующие продукты:
- Ягоды: клубнику, малину, смородину, клюкву. В них содержится витамин С, а он может вызвать аллергию.
- Фрукты: апельсины, лимоны, мандарины, лаймы, ананасы.
- Шоколад, особенно молочный и белый. Если ребенок просит конфету замените ее сухофруктам: фиником, черносливом, курагой.
- Яйца, кроме перепелиных.
- Цельные соки. Разводите свежевыжатый напиток кипяченой водой ½.
- Жирное мясо и грибы. Продукты тяжёлые и отнимают у организма много сил на усвоение.
- Чипсы и газированные напитки.
Детям до 5 лет рекомендуется сохранять привычный рацион. Сколько дней не стоит изменять рацион зависит от индивидуальных особенностей крохи и того, как он себя чувствует. Советуем не вводить за 3 дня до и 3 после Манту в рацион малыша новые продукты. Они могут спровоцировать аллергию, а это скажется на результате. Новые продукты можно начинать давать через 2 недели после инъекции.
Нельзя приправлять блюда острыми специями и лимонной кислотой. Полуфабрикатам тоже нет место на детском столе. Обратите внимание на состав продуктов. Безобидный мармелад может содержать чудовищное количество красителей и ароматизаторов. А это нанесет вред иммунитету.
Если до Манту ребенок принимал витаминный комплекс, то прием можно продолжать. Нельзя принимать новые витамины, так как у ребенка на них может проявиться индивидуальная непереносимость.
В зимний период перед прививкой Манту поддержите иммунитет при помощи комплексов: мультитабс, витрум, мультимишки, комплевит, алфовит. Они сбалансированные по составу и подразделены по возрастам.
Источником витаминов могут стать овощи, фрукты, постное мясо рыбы или кролика, печень, орехи. Рацион должен быть питательным, но не содержать агрессивных аллергенов.
Что можно делать после прививки, а чего нельзя, запомнить несложно. Простые правила и рекомендации уберегут ребенка от неприятных последствий, а результат пробы будет точным. В любом случае, придерживаться правильного питания и температурного режима, неплохо для ребенка не только перед Манту, но и в любое время.
источник
Доброго времени суток, дорогие родители. В этой статье мы поговорим о том, как чувствует себя ребёнок после прививки полиомиелита. Вы узнаете, какой должна быть реакция организма на введённую вакцину, а также о возможных последствиях данной прививки.
Для того, чтобы организм малыша нормально отреагировал на ведение вакцины, нужно соблюдать определённые правила. Самым главным является абсолютное здоровье карапуза. Кроме того, что важно отсутствие болезни в данный момент, также недопустимо, чтоб процесс выздоровления начался меньше, чем за две недели до того, как назначено прививку. Желательно, чтоб ребёнку укрепляли иммунитет перед вакцинацией.
- Перед прививкой важно пройти осмотр педиатра, сдать клинические анализы мочи и крови. Стоит знать, что в основном педиатры не назначают никакие исследования. Однако, лучше всё-таки настоять на их проведении.
- Позаботьтесь о том, чтобы малыш накануне не переедал, а лучше, чтоб он был голодным в момент введение прививки и через час после этого.
- Уделите большое внимание обильному питью.
- Для того, чтобы снизить риск развития аллергической реакции, рекомендуется три дня перед планируемой прививкой, давать малышу антигистаминные средства. Однако, приём данных препаратов должен быть назначен только доктором, не стоит заниматься самолечением, вы можете навредить своему ребёнку.
Последствия введения инактивированной вакцины:
- Высокая температура.
- Сильное высыпание на поверхности тела.
- Затруднённость дыхания.
- Отёчность лица, конечностей.
Практически все эти симптомы говорят о наличии аллергической реакции на введённый препарат. Если у вашего малыша наблюдается хотя бы один из вышеперечисленных признаков, необходимо сразу обратиться за помощью к доктору.
Что касается оральной вакцины, она значительно чаще вызывает последствия, и данные побочные реакции значительно серьёзнее, чем при ИПВ. К ним относятся:
Начиная с четвёртого и заканчивая тринадцатым днём после вакцинации, у малыша проявляются симптомы полиомиелита: резко повышается температура, развивается паралич, начинаются болевые ощущения в мышцах, в спине. После установления диагноза, ребёнка положат в инфекционную больницу для стационарного лечения.
Необходимо знать, что даже при нормальном течении послепрививочного периода, могут наблюдаться определённые изменения в состоянии ребёнка. Конечно, желательно, чтоб доктор предварительно предупреждал о возможных проявлениях.
После применения оральной полиомиелитной вакцины могут наблюдаться такие реакции:
- Высыпания на коже, которые проходят при приёме антигистаминных препаратов.
- Частая диарея, особенно в первые сутки.
- Повышение температуры не выше 37,6 градусов. Может держаться до 14 дней. Если температура поднимается выше данного показателя, появляются сопутствующие симптомы, необходимо срочно обратиться на приём к доктору. Такой процесс уже не будет считаться нормальным.
- Гиперемия кожи в месте инъекции.
- Уплотнение и болезненные ощущения в месте укола.
- Ухудшение аппетита, нарушение сна.
- Практически незаметное повышение температурного показателя.
- Капризность.
Как вы понимаете, реакции такого характера, не нуждаются ни в каком лечении. При аллергических высыпаниях могут назначаться антигистаминные препараты. Что касается всего остального, то, как правило, все процессы в организме нормализуются без вмешательства медикаментов.
Последствия после вакцинации полиомиелита бывают крайне редко. Однако, стоит знать, по каким причинам они могут возникать:
Кроме того, важно знать, какие болезни являются противопоказаниями к проведению вакцинации, в частности оральной вакцины:
- Иммунодефицит.
- Приём иммуносупрессоров.
- Неврологические отклонения.
- Приём антибиотиков.
При приёме инактивированных вакцин противопоказания такие:
- Сильная аллергия.
- Онкологические образования.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Прививка является иммунобиологическим препаратом, который вводится в организм с целью формирования стойкой невосприимчивости к определенным, потенциально опасным инфекционным заболеваниям. Именно из-за своих свойств и назначения, прививки способны вызывать определенные реакции со стороны организма. Вся совокупность таких реакций делится на две категории:
1. Поствакцинальные реакции (ПВР).
2. Поствакцинальные осложнения (ПВО).
Поствакцинальные реакции представляют собой различные изменения состояния ребенка, которые развиваются после введения вакцины, и проходят самостоятельно в течение небольшого промежутка времени. Изменения в организме, квалифицируемые как поствакцинальные реакции, являются нестойкими, сугубо функциональными, не представляют собой угрозу и не приводят к стойкому нарушению здоровья.
Поствакцинальные осложнения являются стойкими изменениями в организме человека, которые произошли после введения прививки. В этом случае нарушения являются длительными, значительно выходят за рамки физиологической нормы и влекут за собой разнообразные нарушения здоровья человека. Рассмотрим подробнее возможные осложнения прививок.
Поствакцинальные осложнения могут быть токсическими (необычайно сильные), аллергическими, с симптомами нарушений деятельности нервной системы и редкие формы. Поствакцинальное осложнение следует отличать от осложненного течения поствакцинального периода, когда выявляются различные патологии, протекающие одномоментно с прививкой, но никак с ней не связанные.
Именно поэтому основой профилактики осложнений прививок является тщательное выявление противопоказаний, соблюдение техники применения вакцин, контроль качества препаратов, соблюдение правил их хранения, перевозки и транспортировки. Плохое качество вакцин при этом необязательно присуще им изначально. Фармацевтический завод мог изготовить нормальные, качественные препараты. Но вот перевозились они, а затем и хранились неправильно, вследствие чего приобрели негативные свойства.
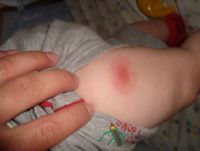
Вакцина АКДС провоцирует формирование различных осложнений у 1 ребенка на 15 000 – 50 000 привитых. А вакцина Инфанрикс имеет значительно меньший риск осложнений – только у 1 ребенка на 100 000 – 2500 000 привитых. Вакцина же АДС-м практически никогда не приводит к осложнениям, поскольку в ней отсутствует наиболее реактогенный коклюшный компонент.
Все осложнения от вакцины АКДС принято подразделять на местные и системные. В таблице отражены все возможные осложнения АКДС и АДС-м и время их развития после вакцинации:
| Вид осложнений АКДС, АДС-м | Тип осложнений | Тип осложнений |
| Значительное увеличение и уплотнение в месте инъекции | Местное | 24 – 48 часов |
| Отек места инъекции больше 8 см в диаметре | Местное | 24 – 48 часов |
| Аллергия | Местное | 24 – 48 часов |
| Покраснение кожи | Местное | 24 – 48 часов |
| Крик непрерывный в течение 3 и более часов | Системное | До двух суток |
| Повышение температуры тела выше 39,0 o С | Системное | До 72 часов |
| Судороги фебрильные (при температуре 38,0 o С и выше) | Системное | 24 – 72 часа |
| Судороги афебрильные (при нормальной температуре) | Системное | 1 год после вакцинации |
| Анафилактический шок | Системное | До 24 часов |
| Лимфаденопатия | Системное | До 7 суток |
| Головные боли | Системное | До 48 часов |
| Раздражительность | Системное | До 48 часов |
| Расстройство пищеварения | Системное | До 72 часов |
| Тяжелые аллергические реакции (отек Квинке, крапивница и т.д.) | Системное | До 72 часов |
| Снижение давления, мышечного тонуса | Системное | До 72 часов |
| Потеря сознания | Системное | До 72 часов |
| Менингит или энцефалит | Системное | До 1 месяца |
| Нарушение чувствительности | Системное | До 1 месяца |
| Полирадикулоневрит | Системное | До 1 месяца |
| Уменьшение количества тромбоцитов | Системное | До 1 месяца |
Местные осложнения прививки АКДС и АДС-м обычно проходят самостоятельно в течение нескольких суток. Для облегчения состояния ребенка можно смазывать место инъекции мазью Троксевазин. Если у малыша развились осложнения после прививки АКДС, то в следующий раз вводят только противодифтерийный и противостолбнячный компоненты, без коклюшного, поскольку именно он и провоцирует большинство осложнений.
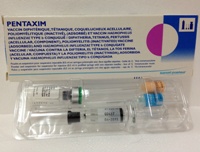
Пентаксим, несмотря на пять компонентов, редко вызывает реакции и осложнения, которые в основном проявляются в форме высокой температуры, раздражительности, длительного плача, уплотнения и шишки на месте укола. В редких случаях могут развиваться судороги, слабая неврологическая симптоматика, нарушения пищеварения, сильная боль в месте инъекции и всей конечности. Наиболее тяжелая реакция, как правило, развивается на вторую дозу, а первая и третья проходят легче.
Существуют два вида вакцины против полиомиелита – оральная живая и инактивированная. Оральная вводится в виде капель в рот, а инактивированная ставится в виде инъекции. Осложнения обоих видов полиомиелитной вакцины и сроки их развития отражены в таблице:
| Осложнения оральной вакцины | Сроки развития осложнений | Осложнения инактивированной вакцины | Сроки развития осложнений |
| Головная боль, раздражительность, расстройство сна | До 3 суток | Повышение температуры тела | До 2 суток |
| Расстройство пищеварения и нарушение аппетита | До 3 суток | Сильная реакция в месте введения вакцины – боль, отек, краснота и уплотнение больших размеров | До 2 суток |
| Вакцино-ассоциированный полиомиелит | 3 – 40 сутки | Аллергические реакции (отёк Квинке, крапивница, синдром Стивенса-Джонсона или Лайела) | До 3 суток |
| Вялый паралич | 3 – 40 сутки |
На сегодняшний день в России официальный учет и контроль над количеством осложнений в результате вакцинации осуществляется только с 1998 года. Такую работу проводят национальные специализированные научные институты и эксперты из Всемирной организации здравоохранения, но они в состоянии изучить ситуацию только в ограниченном числе населенных пунктов, преимущественно в крупных городах. Согласно статистике США, каждый год в результате осложнений вакцинации 50 детей получают тяжелые неврологические симптомы и нарушения работы центральной нервной системы. В таблице отражены различные тяжелые поствакцинальные осложнения от различных прививок по данным Всемирной организации здравоохранения:
| Вакцина | Осложнение | Частота развития осложнения |
| БЦЖ | Воспаление лимфососудов | 1 на 1000 – 10 000 |
| Остеит | 1 на 3000 – 100 000 000 | |
| Генерализованная БЦЖ–инфекция | 1 на 1000 000 | |
| Гепатит В | Анафилактический шок | 1 на 600 000 – 900 000 |
| Корь, свинка, краснуха | Судороги на фоне температуры | 1 на 3000 |
| Снижение количества тромбоцитов в крови | 1 на 30 000 | |
| Сильная аллергия | 1 на 100 000 | |
| Анафилактический шок | 1 на 1000 000 | |
| Энцефалопатия | Менее 1 на 1000 000 | |
| Оральная вакцина против полиомиелита (капли в рот) | Вакцино-ассоциированный полиомиелит | 1 на 2000 000 |
| Столбняк | Неврит плечевого нерва | 1 на 100 000 |
| Анафилактический шок | 1 на 100 000 | |
| АКДС | Долгий непрекращающийся крик | 1 на 1000 |
| Судороги | 1 на 1750 – 12500 | |
| Снижение давления, мышечного тонуса, потеря сознания | 1 на 1000 – 33 000 | |
| Анафилактический шок | 1 на 50 000 | |
| Энцефалопатия | 1 на 1000 000 |
Разброс частых осложнений вызван различиями в разных странах. Большее количество осложнений обусловлено пренебрежением правилами вакцинации, игнорированием противопоказаний, неправильным хранением и транспортировкой вакцин, применением испорченных партий препаратов и другими подобными факторами.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник