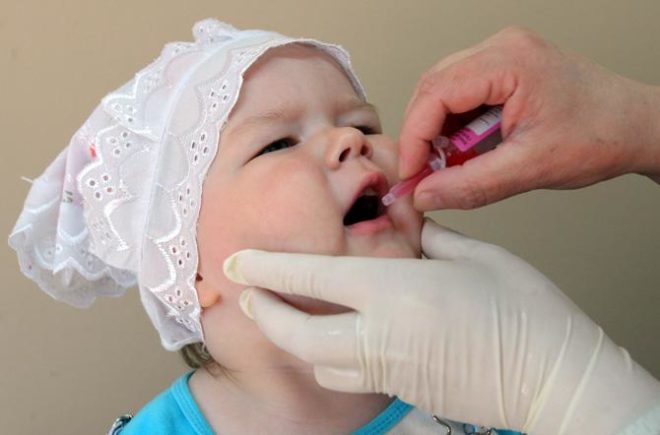
Живая вакцина от полиомиелита
Если прививку от полиомиелита вы будете делать именно живой вакциной, ребенка обязательно должен осмотреть врач (читайте: как подготовить ребенка к прививке), который определит, нет ли у ребенка противопоказаний к вакцинации. К ним относятся:
- иммунодефицит;
- злокачественные заболевания, в том числе онкогематология;
- острые состояния, сопровождающиеся лихорадкой или системными расстройствами;
- неврологические расстройства, которые проявлялись после предыдущего введения вакцины.
Инактивированная вакцина от полиомиелита
А вот теперь, зная возможные побочные действия каждой из вакцин, можно решать, какая из них лучше. Но это уже выбор каждого. Помните только одно, что отказ от прививки – это гораздо большие риски, а значит, выбор делать все-таки нужно. Тем более, что в 10-20% случаев заболевания полиомиелит заканчивается параличом, а смертность достигает 4%. Согласитесь, это более чем весомые аргументы в пользу вакцинации.
Результаты были неутешительны — самые разрекламированные компании показали в составе наличие тех самых опасных компонентов. Чтобы не нарушить законных прав производителей, мы не можем назвать конкретные марки. Компания Мульсан Косметик, единственная прошедшая все испытания, успешно получила 10 баллов из 10 (ознакомиться). Каждое средство произведено из натуральных компонентов, полностью безопасно и гипоаллергенно.
Если вы сомневаетесь в натуральности вашей косметики, проверьте срок годности, он не должен превышать 10 месяцев. Подходите внимательно к выбору косметики, это важно для вас и вашего ребенка.
Любое копирование запрещено без разрешения администрации.
Живая вакцина от полиомиелита
Если прививку от полиомиелита вы будете делать именно живой вакциной, ребенка обязательно должен осмотреть врач (читайте: как подготовить ребенка к прививке), который определит, нет ли у ребенка противопоказаний к вакцинации. К ним относятся:
- иммунодефицит;
- злокачественные заболевания, в том числе онкогематология;
- острые состояния, сопровождающиеся лихорадкой или системными расстройствами;
- неврологические расстройства, которые проявлялись после предыдущего введения вакцины.
Инактивированная вакцина от полиомиелита
А вот теперь, зная возможные побочные действия каждой из вакцин, можно решать, какая из них лучше. Но это уже выбор каждого. Помните только одно, что отказ от прививки – это гораздо большие риски, а значит, выбор делать все-таки нужно. Тем более, что в 10-20% случаев заболевания полиомиелит заканчивается параличом, а смертность достигает 4%. Согласитесь, это более чем весомые аргументы в пользу вакцинации.
Результаты были неутешительны — самые разрекламированные компании показали в составе наличие тех самых опасных компонентов. Чтобы не нарушить законных прав производителей, мы не можем назвать конкретные марки. Компания Мульсан Косметик, единственная прошедшая все испытания, успешно получила 10 баллов из 10 (ознакомиться). Каждое средство произведено из натуральных компонентов, полностью безопасно и гипоаллергенно.
Если вы сомневаетесь в натуральности вашей косметики, проверьте срок годности, он не должен превышать 10 месяцев. Подходите внимательно к выбору косметики, это важно для вас и вашего ребенка.
Любое копирование запрещено без разрешения администрации.
Прививка от полиомиелита детям: как инъецируют «мертвые» препараты, и какие ограничения нужно соблюдать при введении «живых»
Полиомиелит называют «детским спинномозговым параличом». Возбудителем является полиовирус, поражающий нейроны. Как следствие разрушения нервных клеток возникают парезы и параличи мышц. Прививка от полиомиелита ребенку — защита от этой страшной болезни.
Попадая в организм, вирус проникает в лимфоузлы тонкого кишечника, потом в кровь. Из кровеносного русла вирус может проникнуть в нейроны спинного мозга, где происходит его размножение. Выделяя токсические продукты, он вызывает гибель нейронов.
Часто полиомиелит протекает бессимптомно. Но в некоторых случаях после завершения инкубационного периода (3-30 дней) проявляются признаки болезни. Существуют три основные клинические формы патологии с манифестными клиническими признаками.
Исключение причины всегда лучше, чем борьба с ее следствием. Поэтому для защиты от этой страшной болезни во всех странах делают прививку от полиомиелита детям. Есть два типа вакцин, с помощью которых проводят вакцинацию.
Обе вакцины могут быть «моновалентными» или «трехвалентными», то есть включать один или три штамма вируса полиомиелита. Если в регионе наблюдается вспышка полиомиелита, тогда чаще всего применяют «одновалентную» вакцину против штамма вируса, вызвавшего заболевание.
В состав вакцин, кроме вирусов, для подавления бактерий входят антибиотики: неомицин, полимицин, стрептомицин. Поэтому детям с аллергией на эти лекарства вводить вакцины нежелательно либо нужно применять их совместно с антиаллергическими средствами.
В РФ производят «живую» вакцину, а препараты инактивированного вируса приобретают за рубежом. В России используют следующие моновакцины:
- Полиомиелитная пероральная (I, II и III тип);
- «Имовакс Полио»;
- «Полиорикс».
К их числу относятся аллергия на антибиотики: стрептомицин, неомицин, полимиксин. А также:
- острые инфекции;
- хронические болезни (во время обострения);
- аллергические реакции, как побочные эффекты на препарат вакцины.
Не всем малышам можно рекомендовать ОПВ. Такой вариант вакцины нельзя колоть детям, если диагностированы:
- патологии нервной системы;
- неврологические осложнения на первое введение вакцины;
- опухоли;
- иммунодефицитные состояния;
- острые инфекции.
А также в случаях, когда назначен прием супрессивных препаратов.
Вакцинирование против полиомиелита детям проводят двумя типами вакцин по графику, представленному в таблице.
Таблица — Схема введения ИПВ и ОПВ детям
В упаковке находится инструкция, шприц с иглой и флакон с прозрачной суспензией. Расшифровка состава следующая:
- инактивированные штаммы вируса полиомиелита (D-антиген) — I тип (40 ед), II тип (8 ед), III тип (32 ед);
- вспомогательные вещества — консерванты, питательная среда 199 (Хенкса), содержащая смесь аминокислот, витаминов, нуклеотидов.
Обычно дети хорошо переносят инъекцию препарата, и негативные реакции бывают редко. Но у некоторых может наблюдаться повышенная реакция на прививку, для которой характерны:
Все эти побочные эффекты проходят в течение двух-трех дней и не требуют специального лечения. Если реакция неадекватная, тогда нужно вызвать доктора. Если температура после прививки от полиомиелита повышается до 39-39,5°C, то это — скорее ответ организма на присоединение инфекции.
Согласно инструкции, одноразовая доза вакцины (0,2 мл: четыре капли) содержит штаммы вируса полиомиелита (D-антиген):
Раствор препарата помещен во флакон 5 мл (25 доз). Стерильной пипеткой (либо одноразовым шприцем) набирают раствор из флакона и капают в рот четыре капли.
ОПВ можно вводить с другими вакцинами, которые включены в календарь прививок. Исключение: БЦЖ и другие пероральные вакцины («Ротатек»).
Вакцину дети в основном переносят хорошо, но крайне редко могут наблюдаться побочные действия:
- аллергия на компоненты препарата;
- расстройство функции кишечника.
Она может потребоваться в двух случаях.
В России нет дикого штамма полиовируса, так как ежегодно проводится массовая и индивидуальная вакцинация. Это информация к сведению для тех, кто против прививок. Но во многих странах (Таджикистан, Индия, страны Ближнего Востока) есть очаги полиомиелита. Россияне выезжают на территорию этих стран. А также мы принимаем туристов оттуда. Поэтому нет гарантии, что ребенок не будет инфицирован «носителем» вируса (в транспорте, детсадике, школе, магазине).
Теоретически понос может быть после введения через рот живой полиомиелитной вакцины, это которая в каплях. Дисфункция возникает после прививки и проходит самостоятельно через пару дней. Противопоказанием к дальнейшей вакцинации такая реакция не является. Если к моменту следующей прививки будет сохраняться жидкий стул, температура, то привьетесь попозже, после того, как все пройдет.
bube (врач-педиатр) , http://www.komarovskiy.net/forum/viewtopic.php?t=950
Не знаю, что с вашей племянницей, но мне кажется, эти прививки ничего не дают, мне делали их две, не сразу, оказывается так надо, и что. В 3 года, я заболела полиомиелитом, осложнение дало на всю левую сторону, к 6 ти я уже хромала, сейчас мне 37 лет, я на ивалидности, не замужем из-за этого. Получается, если и делать такие прививки, все равно никто не застрахован, единственное хорошо, мне речь не затронуло.
-. Портал для родителей «Все о детях».
Копирование материалов разрешено только с указанием активной гиперссылки на источник.
источник
Эффективного специфического лекарства против полиомиелита — вирусной инфекции, поражающей нервные волокна, приводящей к развитию вялых параличей и инвалидности — не существует.
Единственный способ сформировать невосприимчивость к заболеванию и остановить его распространение — вакцины от полиомиелита. Сравнение основных свойств имеющихся на фармакологическом рынке биопрепаратов, позволяет для каждого ребенка подобрать максимально эффективный и безопасный.
Для формирования специфического иммунитета применяют одну из двух версий полиовакцин:
Таблица. Сравнительная характеристика полиовакцин:
| Параметр | Оральная полиовакцина | Инактивированная полиовакцина |
| Активные агенты | Живые аттенуированные штаммы энтеровируса | Неактивные штаммы убитого энтеровируса |
| Способ введения | Пероральный — закапывают в рот | Парентеральный — вводят внутримышечно |
| Напряженность иммунитета | После пяти прививок формируется стойкий пожизненный иммунитет | Пожизненный иммунитет не формируется, требуются ревакцинации каждые 7-10 лет |
| Распространение инфекции при контакте | Останавливает распространение вируса в популяции | Передачу вируса в популяции не останавливает |
| Возможные вакцинальные реакции | Субфебрильная температура до 37,5-38° С на 6-14 день. Учащение стула в течение одного-двух дней | Местно — припухлость, покраснение. Субфебрильная температура до 37,5-38° С. Вялость, слабость, снижение аппетита |
| Противопоказания | Наличие неврологической симптоматики. Врожденные аномалии развития ЖКТ. Первичный иммунодефицит. Иммуносупрессивная терапия. Злокачественные опухоли. Острые и период течения хронических патологий | Аллергия на компоненты, в том числе антибиотики группы аминогликозидов. Острые и период рецидива хронических патологий |
| Вакцины | Полиомиелитная пероральная: Одновалентная от штамма 1, Одновалентная от штамма 3. БиВак Полио от штаммов 1 и 3 | Моновакцины: Полиорикс, Имовакс Полио. |
Поливакцины: Инфанрикс Пента, Инфанрикс Гекса, Пентаксим, Тетракок
Вакциноассоциированный полиомиелит — заболевание, обусловленное мутацией штамма возбудителя, имеющегося в составе биопрепарата. Риск его возникновения может проявиться после иммунизации живой вакциной у одного ребенка примерно из 200 000 привитых.

- несоблюдение ограничений к применению оральной полиовакцины;
- слабая общая иммунная защита вакцинируемого;
- иммунизация ребенка, который на момент прививки не был абсолютно здоров;
- погрешности в транспортировке, хранении вакцины или ее дозировке.
Все российские иммунобиологические препараты для активной иммунопрофилактики полиомиелита представлены только живыми оральными полиовакцинами.
Зарубежные производители для предотвращения полиомиелита выпускают и активно применяют только инактивированные моно- и поливакцины:
- однокомпонентные иммунобиологические средства — содержат полный состав штаммов вируса, действуют бережно, рекомендованы для прививания даже недоношенных и ослабленных младенцев, идеально сочетаются с другими биопрепаратами: бельгийская разработка Имовакс Полио, французская Полиорикс;
- многокомпонентные иммунобиологические средства разработаны на основе коклюшно-дифтерийно-столбнячной (КДС) вакцины и дополнены биологическим материалом для образования иммунитета к другим инфекциям. Тетракок (Франция) — предохраняет сразу от четырех инфекций: КДС, полиомиелита, Пентаксим (Франция) — от пяти: КДС, полиомиелита, гемофильной инфекции, Инфанрикс Гекса (Бельгия) — от шести: КДС, полиомиелита, гемофильной инфекции, вирусного гепатита В.
Какой вакциной предпочтительнее прививать ребенка — российской или импортной — однозначно сказать сложно. Отечественные биопрепараты более эффективны, но при их применении сохраняется вероятность возникновения вакциноассоциированного полиомиелита.
Разработки зарубежных специалистов на основе инактивированных штаммов более безопасны, но по эффективности уступают живым вакцинам.
Чтобы определиться с тем, какую вакцину — живую аттенуированную либо убитую инактивированную — выбрать для активной иммунопрофилактики полиомиелита у ребенка, тщательно взвешивают сильные и слабые стороны биопрепаратов.
Достоинства пероральной вакцины, содержащей живых малоактивных вирусов:
- обеспечивает более напряженную и продолжительную адаптивную невосприимчивость к инфекции;
- формирует локальный кишечный иммунитет;
- вакцинируемые иммунны против дикого штамма полиовируса;
- активирует продукцию интерферонов, следовательно — общую гуморальную и клеточную защиту организма;
- проста в применении;
- способствует образованию пассивного иммунитета к полиомиелиту у лиц, контактирующих с вакцинируемым, за счет выделения им живого возбудителя во внешнюю среду;
- экономически более выгодная.
Достоинства биопрепаратов, содержащих возбудителей инактивированных:
- при парентеральном введении проще соблюдать точность дозировки;
- не является причиной развития вакциноассоциированного полиомиелита;
- не происходит нейтрализации части дозы препарата за счет активности локального кишечного иммунитета;
- при изготовлении задействованы современные биотехнологии, позволяющие минимизировать побочные проявления и осложнения;
- разрешены к применению ослабленным детям с иммунодефицитом, онкогематологическими патологиями.
Только инактивированной вакциной рекомендуют прививать детей, в окружении которых есть не прошедшие курс иммунизации беременные женщины, грудные дети, ослабленные больные.
Это необходимая мера для предупреждения заражения контактных: следствием прививания живой вакциной является выделение ребенком возбудителя полиомиелита во внешнюю среду на протяжении 4-5 недель.
В России у родителей есть возможность выбрать один из вариантов иммунизации: живыми аттенуированными вакцинами, инактивированными неживыми либо комбинированное их применение.
Национальный прививочный календарь рекомендует к применению последовательное использование убитой и живой вакцин против полиомиелита:
- цикл вакцинаций, состоящий из двух прививок с полуторамесячным интервалом, проводят иммунобиологическими препаратами, содержащими штаммы неживых инактивированных вирусов;
- для третьей, завершающей курс вакцинации прививки и отдаленных ревакцинаций в 18, 20 месяцев и в 14 лет, используют живые малоактивные штаммы возбудителей.
Согласие на иммунопрофилактику каплями или уколом от полиомиелита — по сути является выбором между применением ослабленной живой или инактивированной вакцины и оценкой связанных с ними рисков и преимуществ.
Иммунизацию сочетанным способом в рамках Национального календаря проводят бесплатно. Полный цикл иммунопрофилактики инактивированными биопрепаратами проводят на платной основе.
Какая вакцина от полиомиелита лучше? Ответ в видео:
Особенностью полиомиелита является тот факт, что эффективного лекарство для его лечения до сих пор не найдено, а метод активной иммунопрофилактики с применением ослабленных и инактивированных вакцин наглядно демонстрирует свою результативность.
Обеим — живой и неживой — вакцинам присущи свои преимущества и недостатки, сочетанное их применение позволяет минимизировать риски осложнений и сохранить напряженность адаптивного иммунитета.
источник
Полиомиелит является вирусной инфекцией, поражающей двигательные центры ЦНС и оставляющей впоследствии параличи и деформации костей на всю жизнь. Особо тяжелые случаи могут закончиться летальным исходом. Возрастных ограничений для болезни нет, но, все же, наиболее часто она поражает детишек в дошкольном возрасте.
Ваш ребенок постоянно болеет?
Неделю в садике (школе), две недели дома на больничном?
В этом виновато много факторов. От плохой экологии, до ослабления иммунитета ПРОТИВОВИРУСНЫМИ ПРЕПАРАТАМИ!
Да-да, вы не ослышались! Пичкая своего ребенка мощными синтетическими препаратами вы, порой, наносите больше вреда маленькому организму.
Чтобы в корне изменить ситуацию, необходимо не губить иммунитет, а ПОМОГАТЬ ЕМУ.
Вирус, выделяясь из организма больного или вирусоносителя, до 4 мес. сохраняет активность в окружающей среде. Инфицирование происходит через пищеварительный тракт с употреблением зараженной вирусами водой или пищей. В начальный период заболевание напоминает ОРВИ.
В медицине нет лекарственных препаратов, способных вылечить от полиомиелита. Поэтому такое огромное значение имеет единственная возможность не допустить развития заболевания с помощью прививки от полиомиелита – формирования иммунитета, защиты организма от такой опасной, инвалидизирующей болезни.
Для иммунизации от полиомиелита созданы и применяются 2 вакцины: «живая» оральная полиовакцина или ОПВ (приготовленная из живых значительно ослабленных вирусов) и «неживая» (инактивированная полиовакцина (или ИПВ) из убитых вирусов полиомиелита).
Прививка от полиомиелита инактивированной вакциной используется для первых двух введений вакцины при иммунизации. Применение живой вакцины от полиомиелита для первой и второй прививки запрещено.
Родителей больше волнует применение живой ОПВ, при которой возбудитель, хоть и ослабленный, вводится в организм ребенка и создает риск возникновения вакциноассоциированного полиомиелита (ВАП).
Живая вакцина от полиомиелита российского производства содержит ослабленные вирусы всех 3 типов возбудителя полиомиелита. Ее применяют в виде капель – 2 или 4 в зависимости от концентрации препарата.
Капли вводятся специальной капельницей (или с помощью шприца без иглы) на миндалины или корень языка. Это способствует быстрому всасыванию или проглатыванию вакцины ребенком, не успевшим ощутить ее вкус. Одним из «минусов» вакцины является запрещение употребления пищи и питья в течение 1 часа после прививки.
Многим знакомы эти ситуации:
- Как только начинается сезон простуд — ваш ребенок обязательно заболевает, а потом и вся семья.
- Вроде бы покупаете дорогие препараты, но они действуют только пока их пьешь, а через неделю-две малыш заболевает по-новой.
- Вы переживаете, что иммунитет вашего ребенка слабый, очень часто болезни берут верх над здоровьем.
- Боитесь каждого чиха или покашливания.
Необходимо укреплять ИММУНИТЕТ ВАШЕГО РЕБЕНКА!
В случае возникновения рвоты после применения ОПВ вакцину вводят ребенку повторно. Попадая в пищеварительный тракт, вирусы проникают в лимфоидные образования стенки кишечника. В результате воздействия вакцины на иммунную систему в организме прививаемого формируется не только гуморальный иммунитет за счет образования антител против вируса полиомиелита, а и местный – защита тканей слизистой кишечника от вируса.
Поэтому специалисты считают, что прививка от полиомиелита живой вакциной более эффективная, способствует формированию более быстрого и более активного иммунитета.
Однако, именно живая вакцина может вызвать осложнение – вакциноассоциированный полиомиелит. В этом ее главный недостаток и опасность. Из-за риска развития ВАПв европейских странах живая полиовакцина не выпускается и не применяется в европейских странах. Там используется только инактивированная полиомиелитная вакцина.
Начальными проявлениями ВАП могут быть:
- вялость или беспокойство ребенка;
- насморк, кашель;
- повышение температуры;
- расстройство пищеварения (понос, рвота);
- судорожные подергивания мышц.
В последующем могут развиваться мышечная слабость, парезы, параличи, мышечная атрофия.
Сторонники применения ОПВ утверждают, что ВАП развивается только при иммунодефицитном состоянии ребенка, что после 2 введений инактивированной вакцины выработаются антитела, которые защитят организм и не допустят развития ВАП.
Однако, иммунная система у малышей недоразвита, предусмотреть ответ ее на введение ИПВ практически невозможно. Титры антител после ее введения лабораторно не проверяются. Поэтому исключить полностью риск развития ВАП после введения живой вакцины не представляется возможным.
Другим аргументом в пользу использования ОПВ указывают минимальность вероятности возникновения ВАП: 1 случай на 3 млн. привитых (хотя разные источники указывают и другие соотношения: 1 случай на 500000 привитых или 1 случай на 1 млн). Но ведь пострадавшему ребенку и его родителям не будет легче от того, что это 1 из миллиона случай.
Кроме осложнения (ВАП) после получения живой поливакцины могут возникать побочные аллергические реакции в виде высыпаний по типу крапивницы, кожного зуда, отечности лица.
Большое значение имеет и тот факт, что ребенок, получивший живую вакцину, в течение 2 месяцев представляет опасность для других лиц – не привитых, имеющих иммунодефицитное состояние. После прививки оральной полиовакциной дети не изолируются из детских коллективов. С ними могут контактировать детишки со снижением защитных сил в этот период (по той или иной причине) и заразиться вирусом.
Поэтому та волна протеста в РФ, которая поднялась против применения ОПВ, понятна и имеет основания. Не исключено, что министерское решение о применении ОПВ для иммунизации детей в России связано с финансовыми проблемами в государстве (инактивированная бельгийская вакцина дороже живой) или политическими мотивами (поддержка отечественного производителя).
Конечно, родители имеют законное право отказаться от проведения прививки ребенку живой вакциной и провести иммунизацию ИПВ. В этом случае они должны написать письменный отказ, и привить ребенка ИПВ, оплатив ее стоимость.
Однозначно, применение ОПВ противопоказано при:
- иммунодефицитном состоянии (в результате СПИДа или возникшем по другой причине);
- злокачественном новообразовании;
- неврологических проявлениях при предыдущих прививках против полиомиелита;
- индивидуальная непереносимость компонентов вакцины;
- лечении препаратами с иммуноподавляющим действием;
- наличии в семье беременных женщин;
- проживании вместе с ВИЧ-инфицированными членами семьи или больными раком, получающими химиотерапию.
Во всех этих случаях проводится прививка инактивированной вакциной.
При наличии острого инфекционного заболевания или обострения хронического плановую вакцинацию откладывают до выздоровления или достижения ремиссии.
источник
Полиомиелит всегда был и остается серьезным вирусным заболеванием, которое при своем развитии часто оставляет необратимые последствия. Активируясь в организме при определенных условиях, попавшая инфекция поражает нервные клетки. Это приводит к развитию разной тяжести параличей. Болеют в основном дети, но при наличии отягощающих факторов заболеванию подвержены и взрослые. В конечном итоге полиомиелит может закончиться инвалидностью и даже смертью больного.
Возбудителем является представитель кишечной группы Poliovirus hominis. Он имеет свои подвиды: штаммы I, II и III. Статистика гласит, что большинство переносят заболевание в легкой либо бессимптомной форме. Выраженная картина с наличием осложнений фиксируется у 1-1,5 % детей в основном в возрасте от полугода до пяти лет. Из этих фактов понятно, насколько важно своевременное проведение прививки от полиомиелита.
Размножаясь в организме не привитых детей и взрослых, вирус полиомиелита через кровь попадает в нервную систему и поражает нейроны головного или спинного мозга и влечет за собой тяжелые осложнения.
Чтобы этого не произошло, таким лицам вводится вакцина. Впервые она применяется в детском возрасте по специально заданной схеме. Согласно графику, утвержденному МЗ РФ, после первого курса следуют ревакцинации.
Существуют два типа прививок от полиомиелита, содержащие живые и убитые культуры.
- Живая вакцина — вариант ослабленной культуры вируса. Попадая в организм, она безболезненно и без последствий размножается в пищеварительном тракте, однако не способна к поражению нервных тканей. Вследствие попадания неактивного вируса (содержащего антиген вируса) активизируется выработка антител к нему, формируя специфический гуморальный и тканевой иммунитет.
В результате действия вакцины организм ребенка полностью защищен от полиомиелита, но в течение некоторого времени он может оставаться носителем болезни и заражать детей, которые не получили вакцинацию.
- «Убитая», или инактивированная вакцина (ИПВ). Возбудитель обезвреживается путем обработки формалином. В процессе вакцинации вводится трехкратно, вследствие чего активизируется стойкая гуморальная защита.
Прививка от полиомиелита необходима как детям, так и взрослым. Вакцинация задокументирована в соответствующих приказах МЗ Российской Федерации и проводится во всех городах и районах.
Каждый ребенок в России получает первые 2 прививки «мертвой» вакциной, а следующие за ними ревакцинации – ОПВ.
Взрослые обязательно прививаются инактивированной вакциной если планируют поездку в неблагоприятные по заболеванию регионы.
Активное применение вакцин благоприятствовало резкому снижению заболеваемости полиомиелитом. Так, в 60-е годы она снизилась более чем в пять раз, а к 80-м – на 95%. Согласно исследованиям, введение трех первых инъекций уже формирует иммунитет у 95% пациентов. В случае проведения одно- или двукратной прививки эта цифра снижается в среднем до 50-85%. В мировом масштабе использование различных видов вакцин привело к снижению случаев заболевания полиомиелитом на 99% по сравнению с «безвакцинным» периодом.
Несмотря на свою эффективность, различный прививочный материал имеет свои преимущества и недостатки. Он делится на препараты орального и инъекционного применения.
Согласно Глобальной программы по ликвидации полиомиелита создано 4 разновидности прививок: ОПВ (оральная полиовакцина), два варианта моновалентной : мОПВ – 1 и мОПВ – 3, и бОПВ (бивалентная вакцина).
Препарат содержит культуру живого ослабленного вируса, применяется в каплях. Может содержать один, два или три штамма вируса, а также один из антибиотиков для подавления нежелательной флоры (стрептомицин, неомицин либо полимицин).
Процедура проводится путем введения в рот четырех капель средства, после чего в течение часа после прививки малыша нельзя кормить и поить.
Внимание! Поскольку в состав входит антибактериальное средство, у аллергически настроенных детей такой укол в отдельных случаях вызывает сенсибилизацию. Перед применением следует предупредить об этом врача и дать антигистаминный препарат.
Часто родители задают вопрос: может ли прививка от полиомиелита вызвать недуг? Такое происходит крайне редко и составляет 1 случай на 1 миллион прививаемых. Происходит в ситуациях, когда дети не были перед этим привиты ИПВ.
Привитый этим типом вакцины, в течение двух месяцев является носителем вируса. Сам он не страдает, но может инфицировать и вызвать заболевание у непривитых ослабленных детей. Если в семье таковые имеются, следует провести вакцинацию против полиомиелита инактивированным препаратом.
Вакцинация происходит путем введения инъекции 0,5 мл препарата маленьким деткам в область бедра, взрослым – в плечо. Производят ИПВ во Франции под названием Имовакс Полио, и в Бельгии – Полиорикс.
В России применяют комбинированные вакцины: Инфанрикс Пента, Тетракок, Инфанрикс Гекса, Пентаксим, Тетраксим.
Такая вакцина обеспечивает стойкий иммунитет, но она довольно болезненная. В некоторых случаях вызывает нежелательные эффекты местного и общего характера. При вакцинации ОПВ малыш представляет опасность для окружающих.
Взвесив все «за» и «против», следует принять оптимальное решение. Согласно календаря прививок, эти варианты сочетаются. Наиболее действенной схемой будет, когда первая и вторая инъекции проводятся ИПВ, а последующие – вакциной ОПВ. Составленный график является наиболее приемлемым вариантом, который в рамках Государственной программы позволяет избежать возникновения вакциноассоциированного полиомиелита.
Для защиты от полиомиелита на территории России была утверждена последовательность вакцинаций. Последовательность его такова: вначале два укола делают инактивированными препаратами, далее – живой вакциной. Процедуры осуществляются на государственной основе и являются бесплатными. Однако при желании родителей, а также по имеющимся показаниям прививку возможно заменить на «убитую» вакцину, однако в этом случае она будет проводиться платно.
Вакцину от полиомиелита производят детям в возрасте трех месяцев, четырех с половиной, полугода.
Ревакцинации: в полтора года, год и восемь месяцев, четырнадцать лет.
Бывают случаи, когда детям или взрослым требуется внеплановая иммунизация. Это происходит при выезде в регионы, неблагоприятные в эндемическом отношении по заболеванию, и если ранее была введена моновакцина.
Наиболее серьезным последствием является заражение детей с неблагополучным иммунитетом, который получил защиту вакциной с неактивным, но жизнеспособным возбудителем. Поскольку иммунная система младенцев еще несовершенна, специфическая иммунная защита достигается применением ИПВ.
Внимание! Проводить начальные серии прививок каплями ОПВ запрещается!
Для проведения ИПВ противопоказаниями считаются:
- Остро протекающие инфекционные патологии;
- хронические инфекции в период обострений;
- индивидуальная аллергическая реакция.
Примечания. Проводить манипуляцию следует спустя 1 – 2 месяца от выздоровления ребенка. При наличии аллергии показана консультация детского аллерголога.
ОПВ противопоказана в следующих ситуациях:
- если в анамнезе есть неврологическая патология;
- при первой вакцинации наблюдались осложнения неврологического характера;
- наличие опухолей и иммунодефицитов;
- если у малыша проявления острого инфекционного заболевания.
Важно! Во избежание негативных последствий допускается прививать только здоровых детей после тщательного осмотра врача и обследования.
ОПВ практически не имеет осложнений, иногда возникают субфебрилитет и аллергии, редко – диарея, не требующие лечения.
Инъекционный препарат ИПВ обычно переносится удовлетворительно, в основном вызывая незначительную локальную реакцию, однако возможны и другие последствия:
- болезненность и гиперемия в месте укола;
- отечность прилежащих тканей;
- субфебрильная температура;
- вялость и сонливость;
- раздражительность;
- редко – общая реакция организма с приступами судорог или анафилаксией.
Прошло более тридцати лет с тех пор, когда благодаря иммунизации полиомиелит перестал быть опасен в РФ в эндемичном отношении. Готовя своего ребенка к такой процедуре, родителям следует изучить все «за» и «против», что касается вакцин. Конечно, в поликлиниках отечественные препараты применяются бесплатно. Их зарубежные аналоги в чем-то могут превосходить их по качеству очистки, меньше вызывать негативных эффектов. За их введение необходимо заплатить. Какие средства выбрать – решать вам.
У меня это первый ребенок, очень дорогой и желанный. Родился здоровенький, растет на радость нам с мужем и бабушкам-дедушкам. Очень переживали. Боялась последствий – прочитала много всего по поводу аллергий, отеков и всего прочего. О возможном поднятии температуры врач говорил. Так и получилось: к вечеру поднялась «субфебрилка», сынуля немного покапризничал. Однако наутро все симптомы прошли. В дальнейшем об уколе еще некоторое время напоминала небольшая краснота вокруг места инъекции, которая бесследно исчезла спустя неделю.
Имею двоих детей: мальчика шести лет и девочку, еще совсем крошку: ей уже шесть месяцев. Сын Антон растет крепким и здоровым мальчиком, все прививки делали по графику. Не помню, чтобы была какая-нибудь реакция на полиомиелитную вакцину. От укола, помню, незначительно поднималась температура, которую сын даже не замечал. У малышки уже позади две вакцинации, которые мы стойко перенесли, немного покричав. Поднималась к вечеру температура 37,4, но она прошла без лечения. В шесть месяцев нам уже дали капельки. Ничего плохого я вообще не заметила.
Мой сыночек родился недоношенным. Несмотря на это, начал набирать вес нормально, и к моменту первой прививки уже практически догнал своих сверстников. Врач сказала, что вакцинировать просто необходимо, этот прием защитит малыша от грозного заболевания. Тем более, что противопоказаний на данный момент нет. Убедили, что вакцина Имовакс очищенная и дает минимум побочных действий.
Очень беспокоились все. Но, на удивление, сын перенес вирус от полиомиелита очень легко и без последствий. Разве что вечером немного капризничал. Утром после прививки увидели «уколочную» реакцию.
источник
Вирус полиомиелита в ряде стран набирает обороты, сравнимые с эпидемией. Много лет назад была разработана вакцина, которая частично уничтожила инфекцию. Для полного ее уничтожения должно быть привито не менее 95 % населения, чего достичь нереально, так как существует множество развивающихся стран с плохим уровнем жизни.
В этой статье мы расскажем о том, что представляет собой прививка полиомиелит капли и в форме инъекций, а также об их плюсах и минусах, предоставим несколько советов родителям по вакцинированию.
Любая форма прививки от полиомиелита, будь то инъекция или капли, обладает своими положительными и отрицательными качествами. Стоит отметить, что неприятных осложнений меньше у ИПВ (в виде уколов). ОПВ (вакцина вводится пероральным путем) чаще всего используется в странах с высокой эпидемиологической угрозой. Всё потому, что капли стоят дешевле, и это при том, что они способны выработать крепкий иммунитет.
По инструкции, малышу до года ОПВ при помощи специальной пипетки капают на корень языка. При таком подходе насыщенность лимфоидной ткани самая большая. Детям, достигшим более зрелого возраста, вакцину капают на миндалины. За раз достаточно накапать 2-4 капли.
Качество прививки в каплях определяется правильностью ее хранения. Активную вакцину замораживают и лишь после этого перевозят в определенное место. После разморозки ее качества сохраняются в течение полугода.
Прививки, содержащие убитые возбудители полиомиелита, разделяются в одноразовые шприцы по 0,5 мл. В отдельных случаях они распространяются как часть составных вакцин. Место инъекции определяется педиатром. Зачастую детям до полутора лет укол производится в мышцу бедра. А детям старше этого возраста – в плечо. Иногда вакцинацию проводят под лопатку.
Нужно следить за тем, чтобы в место укола после вакцинации не попадала вода во время купания. При этом его запрещается тереть и подставлять под прямые солнечные лучи на протяжении 2 дней после укола.
Чтобы выработался крепкий иммунитет от полиомиелита, врачи рекомендуют комбинировать прививки с живыми и мертвыми вирусами.
Оральная прививка против полиомиелита через слизистые оболочки миндалин или языка сразу же всасывается в кровь, а затем попадает в кишечник, вызывая при этом минимум побочных эффектов. В течение инкубационного периода полиовируса организм производит антитела, которые могут уничтожить возбудителя инфекции и предотвратить заболевание ребенка. Защитные белки (антитела) формируют секреторный иммунитет в крови и на слизистых оболочках в кишечнике.
Дополнительные преимущества от ОПВ:
- Пока в кишечнике идет борьба иммунитета с ослабленной формой вируса из прививки, более агрессивным полиовирусом ребенок не заразится.
- Прививка стимулирует выработку интерферона. Намного легче переносятся респираторные заболевания именно вакцинированными ОПВ детьми – такие их последствия у ребенка, как температура, не проявляются слишком интенсивно, а выздоровление протекает быстрее.
Прививка от полиомиелита в форме инъекции действует несколько иначе. Активное вещество остается в месте инъекции до тех пор, пока иммунитет не выработает антитела и не разнесет их с кровью по всему организму. Пока идет этот процесс, в случае контакта с полиовирусом ребенок может заболеть полиомиелитом.
По мнению доктора Комаровского, известного украинского педиатра, вакцинация детей является обязательным мероприятием, которое позволяет избежать многих опасных заболеваний. Прививка от полиомиелита обычно переносится хорошо, без осложнений.
Чаще всего родители опасаются применять именно инактивированные прививки от полиомиелита, поскольку считают, что такой ребенок становится заразным. Но это не так.
Ряд рекомендаций от Евгения Комаровского:
- Интервалы между очередными прививками самовольно изменять нельзя, иначе, последствия могут быть очень тяжелыми. По этому вопросу нужно обязательно консультироваться с врачом.
- Отказываться от вакцинации только из боязни побочных действий – недальновидно.
- Обязательной является проверка наличия противопоказаний на вакцинацию.
- Консультация иммунолога обязательна для малышей с хроническими заболеваниями.
- Совмещать прием антибиотиков с прививкой от полиомиелита нельзя.
- В случае аллергической реакции на первое введение прививки, малыша нужно показать иммунологу и аллергологу.
- Медперсонал в детском саду или школе обязан поставить родителей в известность о планируемой прививке ОВП и получить их разрешение.
- Если был пропущен прием инактивированной прививки, стоит обратиться к педиатру и уточнить у него, можно ли сделать прививку ИПВ, а затем ОПВ – с интервалом не менее 14 дней между ними.
- Если медикам была предоставлена фиктивная справка о вакцинации, но реально прививку от полиомиелита ребенку не делали, стоит быть особенно аккуратными, поскольку врачи учитывают именно данные из документов.
- Общее правило иммунизации гласит, что малыш должен быть абсолютно здоров, а также, чтобы у него не было противопоказаний. Так, перенесенный в недавнем времени менингит, вирусный гепатит или мононуклеоз являются временными противопоказаниями.
- Прививка должна быть качественной, с хорошими сроками годности, и храниться в правильных условиях.
источник

Массовая вакцинация — основное оружие в борьбе с названным заболеванием, поскольку лекарства от него не существует. Благодаря работе, проведенной в рамках этой программы, к 2014 году количество зафиксированных случаев упало с нескольких сотен тысяч в год до 413, что подтверждают отчеты ВОЗ.
Наиболее опасными регионами последние годы были страны Африки и Восточного Средиземноморья (Иордания, Ирак, Ливан, Сирия, Сомали). Но сегодня и они уже свободны от полиомиелита. Однако есть еще 2 страны, где его передачу остановить пока не удается — Афганистан и Пакистан.
Так зачем же детям России, свободной от полиомиелита, нужна массовая вакцинация? Затем, что полиовирус распространяется воздушно-капельным и орально-фекальным путями.
Пока на планете будет хотя бы 1 его носитель, полиомиелитом будут заражаться все непривитые люди. Заболевание опасно поражением нервной системы, приводящим к параличу конечностей, а иногда и к смерти. При этом вирус не выживает в окружающей среде, его инфекционный период непродолжителен — полиомиелит можно устранить, как и оспу. Массовая иммунизация позволит достичь этой цели.

Инкубационный период завершается попаданием полиовируса в кровоток. Он способен поражать нейроны спинного, головного мозга, провоцируя необратимые нарушения двигательной активности.
Недостаток кальция в организме становится причиной слабости нервных стволов, что и делает маловероятным возвращение нормальной подвижности тканей. Отказ от прививки, несбалансированное питание, слабый иммунитет и летучесть вируса — причины повышенной восприимчивости детей к полиомиелиту.
Сегодня известны 3 серотипа дикого полиовируса. Тип 2 был ликвидирован в 1999 году. Тип 1 является максимально распространенным. Среди непривитых людей заболевание передается крайне быстро, но вспышку эпидемии фиксируют лишь при первом случае паралича. Первичные симптомы заражения схожи с ОРВИ или кишечной инфекцией, поскольку вирус первостепенно провоцирует воспаления слизистой оболочки носоглотки и ЖКТ.
Инкубационный период полиомиелита (время от заражения до появления первых симптомов) может достигать 35 дней. Его длительность и признаки заражения полиовирусом разнятся, поскольку зависят от формы течения полиомиелита, определяемой индивидуальными особенностями организма.
Вирусоносительство означает, что вирус не попал в кровь, но при этом он размножается в кишечнике и человек становится источником опасной инфекции.
Непаралитическая форма проявляется следующими симптомами:
- недомогание и нарушение аппетита;
- насморк, покраснение и боль в горле;
- учащенный разжиженный стул.
Также полиовирус может стать причиной серозного менингита — поражения оболочек головного мозга. Он проявляется:
- лихорадкой;
- головной болью;
- рвотой;
- напряжением мышц шеи, что затрудняет ее подвижность;
- болью в мышцах, их непроизвольными сокращениями.
Паралитическая форма самая опасная, резко проявляющаяся вышеописанными симптомами, сохраняющимися 1-3 дня. После к ним присоединяются признаки поражения нервной системы — боли в конечностях и спине. Через 1-6 дней температура спадает, развиваются параличи. Это может происходить в течение нескольких часов или суток.
Опасность полиомиелита в том, что у 0,5% зараженных остается необратимый паралич конечностей. Из них 5-10% могут погибнуть из-за паралича дыхательных мышц.
Паралитический период длится до 2-х недель, после чего организм начнет восстанавливаться. Полная реабилитация — редкость, но иногда может наступить через 1-2 года. В основном, питание тканей остается нарушенным, пораженные конечности укороченными. Переболевшие люди приобретают пожизненный иммунитет к тому штамму вируса, которым заразились. Весь период течения полиомиелита они распространяют его.
Поскольку лекарства от полиомиелита не существует, после заражения его вирусом, человек способен рассчитывать только на силу своего врожденного иммунитета. Детскому организму очень трудно бороться с этим заболеванием, отчего высок риск инвалидности. Неоднократная вакцинация позволяет человеку приобрести пожизненный иммунитет к полиомиелиту.
Поскольку к вирусу очень восприимчивы именно дети дошкольного возраста, то важно, чтобы каждый из наших сограждан, не достигших 5 лет, был обеспечен вакциной. Прохождение полного курса иммунизации обеспечивает формирование иммунитета к полиомиелиту у 95% привитых.
В видеоролике можно посмотреть, как выглядит человек, заболевший смертельной болезнью, а также как защитить себя от заразного полиомиелита.

Первая обеспечивает местный иммунитет кишечника и позволяет прервать передачу вируса при заражении им. Вторая обеспечивает организм защитой от развития болезни, но не препятствует его распространению.
Иммунопрофилактика полиомиелита является бесплатной во всех государственных учреждениях. Они обеспечены отечественной и импортными вакцинами для проведения пероральной и инвазивной вакцинации. Стоимость привития в частных медицинских клиниках очень разнится, поскольку зависит от выбранного препарата.
Созданная более полувека назад, она дешевле в производстве, эффективнее в применении и легче вводится. Состав этой вакцины включает измененные ослабленные клетки полиовируса. Препарат поставляется в виде раствора для закапывания в рот (горько-соленые капли). Его применяли еще в СССР.

Принцип действия ОПВ аналогичен другим живым вакцинам: при попадании в кишечник она стимулирует размножение и циркуляцию вируса в его полости, что принуждает микрофлору бороться с чужеродными бактериями. Таким образом, без развития заболевания формируется крепкий иммунитет. При фиксации вспышек полиомиелита ОПВ может вводиться даже новорожденным в роддомах.
Создана на основе убитых клеток дикого полиовируса. Вакцина вводится в организм внутримышечно посредством инъекции. Отечественная ИПВ пока еще не разработана, поэтому для иммунизации используются импортные препараты:
| Название (цена привития в частной клинике) | Тип | Страна, производитель |
| «Пентаксим» (3500-4500 руб.) | Комбинированная вакцина (профилактика гемофильной инфекции, коклюша, дифтерии, полиомиелита, столбняка) | Франция, «Sanofi Pasteur» |
| «Тетраксим» (1700−3500 руб.) | Комбинированая вакцина (профилактика коклюша, дифтерии, полиомиелита, столбняка) | |
| «Имовакс Полио» (900-1200 руб.) | моновакцина | |
| «Полиорикс» (900-1200 руб.) | Бельгия, «GlaxoSmithKline Biologicals» | |
| «Инфанрикс Гекса» (2500-4800 руб.) | Комбинированная вакцина (профилактика гемофильной инфекции, гепатита B, дифтерии, коклюша, полиомиелита, столбняка) | |
| «Инфанрикс Пента» (2000-2900 руб.) | Комбинированная вакцина (профилактика гепатита B, дифтерии, коклюша, полиомиелита, столбняка) |
Принцип действия ИПВ: при попадании в кровь она стимулирует продуцирование антител. Препарат также попадает в кишечник, формируя местный иммунитет к вирусу.
Эта вакцина считается более безопасной по сравнению с ОПВ, поскольку не располагает к развитию ВАПП.
Она удобнее: выпускается в одноразовом шприце, заполненном необходимой дозой препарата. Комбинированная вакцина снижает стресс для малыша — несколько иммуностимулирующих препаратов вводятся одной инъекцией. ИПВ можно хранить в обычном холодильнике в отличие от ОПВ. Ребенок ее не может выплюнуть или срыгнуть.
ОПВ и ИПВ допустимо вводить с другими вакцинными препаратами, кроме БЦЖ.

Вопрос может ставиться лишь о выборе вакцины: ОПВ не используется для детей с иммунными нарушениями. Ребенка с ВИЧ-инфекцией можно прививать только ИПВ, на 2 недели ограничив его контакт с лицами, привитыми ОПВ.
Крайне редко фиксируются случаи, когда у ребенка после привития ОПВ развивается ВАПП. Вероятность такого исхода составляет 1:250 000, причиной становятся врожденные патологии ЖКТ. В таком случае все ревакцинации проводятся только ИПВ.

Вакцинация ОПВ и ИПВ переносится, если у ребенка:
Вакцинация проводится после устранения причины воспаления, даже если это прорезывающиеся зубы.
- Обострилось хроническое заболевание.
Иммунизация назначается после проведения соответствующей терапии.
- Проводится курс иммуносупрессии.
Вакцинация разрешена через полгода после завершения лечения.
Недопустимо прививать ребенка до устранения всех ее проявлений.
Иммунизация ОПВ переносится также, если у ребенка диагностировано ОРЗ или кишечные инфекции. Прививка ставится после нормализации температуры и показателей анализов.
Недопустимо применять данный способ иммунопрофилактики детям с диагнозом:
- аллергия на компоненты вакцины;
- иммунодефицит;
- тяжелые пороки и болезни органов ЖКТ;
- злокачественные новообразования;
- неврологические реакции после предыдущего введения вакцины.
Иммунопрофилактика против полиовируса посредством инъекции не должна проводиться детям с диагнозом:
- аллергическая или неврологическая реакция на предыдущее введение вакцины;
- непереносимость антибиотиков: Неомицина, Полимиксина В и Стрептомицина.
Родители или законные опекуны ребенка, которого необходимо прививать против полиомиелита, могут отказаться от иммунизации. Для этого достаточно заполнить форму отказа от вакцинации.
Помните, что все риски вы берете на себя, поскольку лекарства от полиомиелита нет. И хотя он редко приводит к летальному исходу, инвалидность при паралитической форме течения болезни не является редкостью.

Базовая иммунопрофилактика включает несколько привитий:
После проводятся ревакцинации:
- в 18 месяцев;
- в 20 месяцев;
- в 14 лет.
Если график иммунизации сбился, то педиатр корректирует его индивидуально. Оптимальный перерыв между первыми тремя основными прививками составляет 45 дней. Вакцинацию продолжают с того пункта, который был перенесен — заново ее начинать не требуется.
Соблюдение правил интервального привития — залог эффективного формирования иммунитета с минимальными рисками развития осложнений.
Если вы решили прививать своего ребенка только ИПВ, то ему не требуется ревакцинация в 20 месяцев. Ее заменяет прививка в 6 лет (через 5 лет после первой ревакцинации).
Она показана взрослым людям, отправляющимся в регионы, не сертифицированные, как свободные от полиомиелита. В зону риска входят также сотрудники медицинских учреждений, занимающиеся исследованиями полиовируса или лечением больных полиомиелитом — им требуется регулярная ревакцинация ОПВ.
Также государство может проводить кампании внеплановой иммунизации для новорожденных и часто болеющих детей, чьи иммунитеты отличаются слабостью.
Любые иммунопрофилактические манипуляции должны проводиться только с абсолютно здоровыми детьми. Соблюдение правил вакцинации, мер ухода за привитыми детьми и своевременное выявление противопоказаний позволят предельно снизить риск возникновения осложнений.

В день привития ребенку необходимо измерить температуру. Врач обязан ответить на все вопросы родителей о предстоящей вакцинации, а главное, предупредить их о возможных побочных реакциях.
Схема и меры подготовки к прививке:
- за неделю до вакцинации нужно получить допуск к ней, сдать назначенные врачом анализы. Если ребенок состоит на учете по факту какого-то заболевания, необходимо пройти осмотр у профильного специалиста;
- в течение нескольких дней до привития необходимо минимизировать контакты ребенка с другими детьми и взрослыми людьми во избежание его заражения какой-либо инфекцией;
- за неделю до вакцинации необходимо отказаться от введения новых продуктов в рацион кормящей грудью мамы и самого ребенка. Это позволит избежать нежелательных аллергических реакций, которые могут быть приняты за поствакцинальное осложнение;
- уменьшить нагрузку на пищеварительную систему: за день до плановой вакцинации нужно сократить употребление трудноперевариваемых продуктов;
- за час до привития не следует есть;
- перед процедурой вакцинации не допускайте перегревания ребенка. Если он сильно вспотел, то отправляйтесь в манипуляционный кабинет только после нормализации температуры и остановки потоотделения.
ОПВ вводится перорально, врач старается капнуть раствор на лимфоидную ткань глотки или поверхность небных миндалин. Если ему это удастся, то ребенок не почувствует вкуса вакцины. Это позволит избежать обильного слюноотделения, а у совсем маленьких детей срыгивания препарата. Вакцину закапывают из одноразового шприца, пластмассовой капельницы или небулы, в которой выпускается препарат.
Доза может составлять 2-4 капли — зависит от концентрации основных действующих веществ. Если ребенок срыгнул после введения ОПВ, то процедуру проводят еще раз. После повторного срыгивания вакцина более не вводится. Следующая доза получается согласно графику.

Вы имеете полное право попросить у прививочной медсестры инструкцию к вводимому препарату. Также в ваших интересах ознакомиться с условиями хранения вакцины, ее сроком годности, целостностью упаковки.
Вне зависимости от типа вводимой вакцины, оставайтесь возле медицинского учреждения в течение получаса после ее введения. Это необходимо для получения квалифицированной помощи при выявлении серьезных негативных реакций организма на препарат.
По прибытии домой важно максимально снизить вероятность возникновения простуды. Для этого не допускайте переохлаждения ребенка, посещения многолюдных мест.
Во избежание аллергии не вводите в рацион кормящей мамы и прикорм новые продукты.
- час после вакцинации не кормить и не поить ребенка;
- не заставлять его есть через силу, если наблюдается снижение аппетита;
- 40 дней не проводить какие-либо инвазивные процедуры.
После введения ИПВ 2-е суток запрещено:
- растирать место инъекции;
- обрабатывать его антисептическими средствами;
- заклеивать лейкопластырем;
- накладывать компрессы для быстрого снятия отека;
- загорать.

Побочные эффекты введения ОПВ:
- повышение температуры до 37,5°C;
- расстройство стула;
- незначительные аллергические реакции.
Если в кале ребенка после вакцинации распознается слизь, зеленые вкрапления, кровяные сгустки, то это признак кишечной инфекции, никак не относящейся к проведенной вакцинации.
Местные реакции на введение вакцинного препарата наблюдаются у 1-7% привитых. Наиболее часто диагностируется:
- инфильтрат и гиперемия не более 8 см в диаметре;
- незначительное повышение температуры тела;
- снижение аппетита;
- вялость;
- повышенная капризность в первые сутки после введения препарата.
Перечисленные реакции на вакцину считаются нормальными и не требуют лечения. При желании родители могут сообщить о них врачу для получения консультации.

- сильного повышения температуры (более 38,5°C);
- затрудненного дыхания;
- отечности кожных и слизистых покровов;
- масштабной сыпью;
- адинамией;
- судорогами.
Осложнением введения ОПВ может стать развитие ВАПП, о чем упоминалось выше. Оно способно проявиться в течение 2-х недель после привития. Причиной может стать врачебный недосмотр и отказ в оформлении медотвода, когда он необходим.
Также, несоблюдение мер ухода за ребенком после вакцинации приведет к еще большему ослаблению иммунитета и возможному возникновению ВАПП. Его симптоматика идентична заражению диким полиовирусом. Заболевший ребенок должен быть госпитализирован в инфекционную больницу.
На консультации педиатра перед прививкой не всегда удается его обо всем расспросить. Волнующие мам вопросы, связанные с вакцинацией от полиомиелита:
Ответ: да, вакцина вводится внутримышечно, поэтому купание никак не может повлиять на результаты привития. Не стоит купать ребенка, если у него наблюдается повышение температуры.
Ответ: да, это пойдет на пользу ребенку. Но стоит избегать людных мест, не ходить в гости и парки, игровые комнаты. По возможности нужно исключить посещение поликлиники, где большая концентрация людей, распространяющих различные инфекции.
Ответ: это зависит от причин, которые его спровоцировали. Если насморк — проявление ОРВИ, то вакцинация откладывается до полного выздоровления ребенка. Если речь об аллергическом рините, то прививаться от полиомиелита можно.
Ответ: да, если ребенок здоров на момент привития. Заблаговременно необходимо позаботиться об укреплении иммунитета, соблюсти все правила подготовки к вакцинации.
Иммунопрофилактика полиомиелита — важное мероприятие для каждого отдельно взятого ребенка и всего сознательного населения нашей планеты. Эта вакцина является наименее реактогенной из всех существующих. Она предотвращает развитие опасного заболевания, последствием которого может стать инвалидность или даже смерть. Будьте сознательны — принимайте решения относительно прививок только после получения ответов на все свои вопросы.
источник