Слово «полиомиелит» дословно переводится, как «воспаление серого вещества спинного мозга». Заболевание известно человечеству с глубокой древности. Самое раннее упоминание о нем датировано 14-16-м веком до нашей эры и представляет собой изображение человека с укороченной ногой и свисающей ступней – типичными последствиями полиомиелитического паралича. Случаи полиомиелита описывал Гиппократ. Длительное время заболеваемость полиомиелитом держалась на низком уровне и инфекция не привлекала к себе общественного внимания.
Ситуация изменилась, начиная с 19-го века. Все больше детей в северных европейских странах, США, Канаде заболевали паралитической формой полиомиелита и приобретали в исходе тяжелую инвалидность на всю жизнь. Ученые установили вирусную природу болезни и принялись за разработку вакцины от полиомиелита. Долгое время исследования шли тяжело – в качестве лабораторной модели заражения подходили только обезьяны, достать которых в достаточном количестве было невозможно. Тем временем, заболеваемость нарастала и приобретала эпидемический характер. Так, в период с 1955 по 1958 год на территории СССР ежегодно регистрировалось 22 000 случаев полиомиелита.
С начала 20-го века было известно, что однажды переболев полиомиелитом, человек не заражается им повторно. Следовательно, инфекция оставляла после себя стойкий иммунитет, а в таком случае вакцинация – наиболее перспективный метод борьбы с болезнью. Силы ведущих ученых были брошены на разработку методов накопления вируса в лабораторных клеточных культурах, его выделения и приготовления вакцины.
В 1950-м году американский ученый Salk, создавший ранее эффективную и безопасную вакцину от гриппа, разработал инактивированную полиомиелитную вакцину (ИПВ). В 1954 году американской фармакологической компанией была выпущена первая серия препарата, которая успешно прошла клинические испытания. Президент США Эйзенхауэр безвозмездно передал разработки в другие страны и с этого момента началась эпоха вакцинации против полиомиелита по всему миру. Всего спустя 2 года после начала прививочной программы заболеваемость инфекцией снизилась до небольших вспышек, а впоследствии регистрировались только единичные случаи.
Инактивированная полиомиелитная вакцина – это взвесь нежизнеспособных вирусных частиц в жидкой среде. Солк разработал технологию культивирования вируса в лабораторных условиях: он вносил материал от зараженного полиомиелитом животного в культуру живых клеток, полученных из почек зеленой мартышки. Вирусные частицы успешно размножались и накапливались в подходящих для этого клетках. При достижении нужной концентрации возбудителя ученый разрушал клетки и фильтровал полученную смесь, чтобы отделить вирусные частицы от остатков клеток. Полученную культуру он обрабатывал формалином в течение 12-ти дней и получал в итоге нежизнеспособный вакцинный штамм.
Крупнейший современный производитель ИПВ — французский институт Санофи Пастер – для очистки препарата от бактериальных загрязнений применяет антибиотики: полимиксин В, стрептомицин, неомицин. Они сохраняются в готовой вакцине в следовых количествах наряду с незначительной примесью формалина. Такой состав придает вакцине дополнительную стойкость и позволяет хранить ее длительное время вне холодильника.
Безопасность вакцины была проверена перед клиническими испытаниями введением ее в центральную нервную систему обезьяны. Пригодный для вакцинации людей препарат не вызывал у животного клиники полиомиелита, но провоцировал выработку защитных антител иммунной системой. Антитела впоследствии защищали человека от заражения вирусом полиомиелита или способствовали легкому течению болезни.
Однако, уже в первые годы применения вакцины была отмечена ее невысокая иммуногенность – иммунитет формировался недостаточно напряженный и для привитого сохранялась опасность заражения.
Решением проблемы стало создание в 60-х годах 20-го века живой ослабленной (аттенуированной) вакцины для орального применения – ОПВ. Получил ее советский ученый Копровский, который многократно пересаживал один и тот же штамм вируса от зараженной крысы к здоровой. Подобная пересадка постепенно ослабляла заразность вируса и в результате был получен безопасный для человека возбудитель.
Вирусные частицы после введения размножались в клетках миндалин и кишечника, вызывая активный иммунный ответ и выработку большого количества защитных антител. Существенный недостаток ОПВ – это риск осложнений в виде поствакцинального вялого паралича, который является одной из форм полиомиелита.
Таким образом, для прививки от полиомиелита применяют 2 вида вакцин:
- инактивированную для подкожного введения;
- жидкую для орального введения (капли от полиомиелита).
| Вакцина | Характеристика |
| Инактивированная |
|
| Оральная |
|
- препарат вводят детям в возрасте 3, 4,5 и 6 месяцев
- первая ревакцинация в 18 месяцев
- вторая – в 20 месяцев
- третья – в 14 лет.
Помимо специфических осложнений, после прививки от полиомиелита инактивированной вакциной возможны неспецифические в виде:
- местных реакций – отека, болезненности, покраснения в месте введения, продолжающихся не более 48-ми часов;
- увеличения лимфоузлов;
- крапивницы – зудящей сыпи на коже;
- анафилактического шока;
- отека Квинке;
- болезненности мышц и суставов;
- повышения температуры тела;
- судорог в период лихорадки;
- повышенной возбудимости в течение 2-х недель после вакцинации.
Перечисленные реакции возникают редко и связаны обычно с нарушением правил вакцинации: препарат вводят ребенку со сниженным иммунитетом или недавно перенесшему болезнь.
Прививка ребенка – это ответственная задача и ответственность в первую очередь лежит на его родителях. Непосредственно перед вакцинацией следует взять у участкового педиатра направление на общий анализ крови и общий анализ мочи, и сдать их в поликлинике либо в частном медицинском центре. На основании полученных результатов и осмотра ребенка педиатр делает заключение о том, можно ли ему вводить вакцину в данный момент. Состояние иммунитета отражает количество лейкоцитов и их соотношение в общем анализе крови, острое воспаление выявляется общим анализом мочи.
К противопоказаниям к вакцинации относятся:
- острая инфекция или обострение хронической;
- острый воспалительный процесс любой локализации или его обострение;
- снижение количества лейкоцитов – иммунодефицит;
- прорезывание зубов;
- истощение;
- опухоли лимфоидной и кроветворной ткани;
- гиперчувствительность к компонентам вакцины.
После перенесенной острой болезни/обострения хронической прививать ребенка можно не ранее, чем через 2 недели от выздоровления при условии нормализации показателей крови. Такие же ограничения существуют в ситуациях, если малыш здоров, но болен инфекционным заболеванием кто-либо из домочадцев. После введения вакцины грудному ребенку следует на 7 дней прекратить введение нового прикорма.
Полиомиелит – это инфекция с фекально-оральным механизмом передачи, иначе ее можно назвать «болезнью грязных рук». В подавляющем числе случаев заболевание протекает бессимптомно или в виде ОРВИ, легкой кишечной инфекции. Тяжелые формы полиомиелита связаны с проникновением вируса в центральную нервную систему и поражением двигательных нейронов спинного мозга.
Источником инфекции является человек, больной любой формой полиомиелита. Он выделяет вирус во внешнюю среду с фекалиями, слизью из глотки и верхних дыхательных путей. Человек становится заразен с конца инкубационного периода, когда нет никаких клинических проявления болезни – в этот период он наиболее опасен для окружающих. Заразность в некоторых случаях сохраняется на протяжении 2-х месяцев после клинического выздоровления.
Заражение полиомиелитом происходит при:
- несоблюдении правил личной гигиены;
- употреблении сырой зараженной воды;
- употреблении не вымытых ягод, фруктов, овощей (особенно, если для удобрения используются человеческие фекалии).
Выделяют 4 клинические формы полиомиелита у детей:
Это самый частый вариант взаимодействия возбудителя с организмом ребенка, встречается в 72% случаев заражения. Вирус размножается в клетках миндалин и кишечника, не вызывая при этом никакой клинической картиной. О произошедшем заражении можно узнать лишь лабораторными методами при обнаружении в крови ребенка иммуноглобулина класса G (реже – М) к возбудителю.
Это второй по распространенности вариант, встречается у 24% зараженных. Инфекция протекает с неспецифическими симптомами, не относящимися к полиомиелиту:
- У ребенка повышается температура тела, он становится вялым, раздражительным, жалуется на головную боль.
- Аппетит у больного отсутствует, возможна рвота и жидкий обильный стул.
- В ряде случаев признаки кишечной инфекции сочетаются с поражением ротоглотки: покраснением зева, увеличением миндалин, болью и першением в горле, сухим кашлем.
Заболевание длится несколько дней, после чего наступает полное выздоровление. О перенесенной полиомиелитной инфекции можно узнать лабораторными методами при исследовании кала на вирусные антигены и крови на антитела к нему.
Эта форма возникает у 4% детей от общего числа зараженных. Вирус проникает в мозговые оболочки и вызывает в них воспалительный процесс, что проявляется симптомами менингита:
- У ребенка повышается температура тела, он страдает от невыносимой головной боли, резко негативно реагирует на яркий свет, звук, ему неприятны прикосновения.
- Часто возникает рвота фонтаном без предшествующей тошноты или жидкого стула, аппетит отсутствует.
Заболевание длится от 2-10 суток, после чего наступает быстрое и полное выздоровление. После полиомиелита в крови ребенка обнаруживаются антитела к полиовирусу.
Эта форма возникает менее, чем в 1% случаев (в среднем 1 случай на 1000 инфицированных). Вирус проникает через мозговые оболочки и попадает в двигательный нейроны спинного мозга. Он вызывает в них патологические изменения, которые проявляются вялым параличом –снижением или полным отсутствием мышечной силы в конечностях.
- Симптомы паралича возникают в первые часы или несколько суток заболевания.
- Ребенок теряет способность ходить, выполнять движения руками, глотать пищу в зависимости от уровня поражения спинного/головного мозга.
- Острый период длится 2-3 недели, после чего наступает восстановительный период длительностью до года.
Последствия полиомиелита окончательно оценивают через 12 месяцев от начала заболевания. Как правило, они представляют собой инвалидность различной степени тяжести: от прихрамывания и слабости в ногах до полной потери подвижности.
Во всех случаях, кроме паралитической формы болезни перенесенную полиоинфекцию устанавливают только лабораторными методами. В первую очередь проводят исследование кала методом ПЦР для обнаружения вирусной РНК. При положительном результате исследуют кровь на антитела к полиовирусу. Об острой инфекции говорит высокий титр иммуноглобулинов М – они начинают вырабатываться с первых дней инфекции. Обнаружение высокого титра иммуноглобулина G – это признак перенесенного в течение 2-3-х месяцев заражения полиовирусом.
В общем анализе крови изменения происходят только в период острой инфекции – снижается количество гемоглобина, эритроцитов, увеличивается содержание лейкоцитов, ускоряется СОЭ. При менингеальной форме болезни дополнительно выполняют пункцию спинномозгового канала и забор ликвора для анализа. В ликворе методом ПЦР обнаруживается РНК полиовируса, увеличивается количество лимфоцитов и белка.
Лечением полиомиелита занимается врач-инфекционист, при паралитической форме болезни он ведет пациента совместно с неврологом. Больного госпитализируют в инфекционный стационар и изолируют в отдельном боксе не менее, чем на 40 дней. В остром периоде болезни ему показан строгий постельный режим.
Специфические противовирусные препараты для лечения полиомиелита не разработаны. Проводится симптоматическое и общеукрепляющее лечение путем введения иммуноглобулина, витаминов, препаратов для защиты нервной системы (ноотропов). Детям после полиомиелита в первую очередь необходима грамотная и интенсивная реабилитация, чтобы восстановить активность нейронов спинного мозга. Для этого применяют методы физиотерапии, лечебную физкультуру, массаж.
В РФ полиомиелитная вакцина входит в национальный календарь прививок и является обязательной для введения детям первых лет жизни. В последнее время набирает силу движение «антипрививочников», которое позиционирует вакцины, как безусловный вред для детского здоровья.
Однако, каждому родителю прежде чем делать выбор между вакцинацией и отказом от нее, следует задуматься: как давно он видел оспу, полиомиелит, корь у своих детей или среди детей знакомых? Только широкое и повсеместное внедрение в медицинскую практику профилактических прививок позволило сделать жизнь современных детей безопасной и здоровой.
Очаги полиовирусной инфекции по сей день сохраняют свою активность в странах Африки и Ближнего Востока, что связано с низким уровнем жизни и недоступностью медицинской помощи, в том числе и вакцинации. Активные миграционные процессы, развитый туризм способствуют завозу инфекции на территорию РФ.
Она не получит распространения лишь в том случае, если более 70% детского населения будут охвачены профилактической вакцинацией. Большое количество непривитых детей — это высокий риск эпидемии полиомиелита, что подразумевает под собой сотни и тысячи искалеченных инвалидностью людских судеб.
источник
Доброго времени суток, дорогие родители. В этой статье мы поговорим о том, как чувствует себя ребёнок после прививки полиомиелита. Вы узнаете, какой должна быть реакция организма на введённую вакцину, а также о возможных последствиях данной прививки.
Для того, чтобы организм малыша нормально отреагировал на ведение вакцины, нужно соблюдать определённые правила. Самым главным является абсолютное здоровье карапуза. Кроме того, что важно отсутствие болезни в данный момент, также недопустимо, чтоб процесс выздоровления начался меньше, чем за две недели до того, как назначено прививку. Желательно, чтоб ребёнку укрепляли иммунитет перед вакцинацией.
- Перед прививкой важно пройти осмотр педиатра, сдать клинические анализы мочи и крови. Стоит знать, что в основном педиатры не назначают никакие исследования. Однако, лучше всё-таки настоять на их проведении.
- Позаботьтесь о том, чтобы малыш накануне не переедал, а лучше, чтоб он был голодным в момент введение прививки и через час после этого.
- Уделите большое внимание обильному питью.
- Для того, чтобы снизить риск развития аллергической реакции, рекомендуется три дня перед планируемой прививкой, давать малышу антигистаминные средства. Однако, приём данных препаратов должен быть назначен только доктором, не стоит заниматься самолечением, вы можете навредить своему ребёнку.
Последствия введения инактивированной вакцины:
- Высокая температура.
- Сильное высыпание на поверхности тела.
- Затруднённость дыхания.
- Отёчность лица, конечностей.
Практически все эти симптомы говорят о наличии аллергической реакции на введённый препарат. Если у вашего малыша наблюдается хотя бы один из вышеперечисленных признаков, необходимо сразу обратиться за помощью к доктору.
Что касается оральной вакцины, она значительно чаще вызывает последствия, и данные побочные реакции значительно серьёзнее, чем при ИПВ. К ним относятся:
Начиная с четвёртого и заканчивая тринадцатым днём после вакцинации, у малыша проявляются симптомы полиомиелита: резко повышается температура, развивается паралич, начинаются болевые ощущения в мышцах, в спине. После установления диагноза, ребёнка положат в инфекционную больницу для стационарного лечения.
Необходимо знать, что даже при нормальном течении послепрививочного периода, могут наблюдаться определённые изменения в состоянии ребёнка. Конечно, желательно, чтоб доктор предварительно предупреждал о возможных проявлениях.
После применения оральной полиомиелитной вакцины могут наблюдаться такие реакции:
- Высыпания на коже, которые проходят при приёме антигистаминных препаратов.
- Частая диарея, особенно в первые сутки.
- Повышение температуры не выше 37,6 градусов. Может держаться до 14 дней. Если температура поднимается выше данного показателя, появляются сопутствующие симптомы, необходимо срочно обратиться на приём к доктору. Такой процесс уже не будет считаться нормальным.
- Гиперемия кожи в месте инъекции.
- Уплотнение и болезненные ощущения в месте укола.
- Ухудшение аппетита, нарушение сна.
- Практически незаметное повышение температурного показателя.
- Капризность.
Как вы понимаете, реакции такого характера, не нуждаются ни в каком лечении. При аллергических высыпаниях могут назначаться антигистаминные препараты. Что касается всего остального, то, как правило, все процессы в организме нормализуются без вмешательства медикаментов.
Последствия после вакцинации полиомиелита бывают крайне редко. Однако, стоит знать, по каким причинам они могут возникать:
Кроме того, важно знать, какие болезни являются противопоказаниями к проведению вакцинации, в частности оральной вакцины:
- Иммунодефицит.
- Приём иммуносупрессоров.
- Неврологические отклонения.
- Приём антибиотиков.
При приёме инактивированных вакцин противопоказания такие:
- Сильная аллергия.
- Онкологические образования.
источник
Реакция на прививку от полиомиелита Сэбина (ослабленная) развивается максимально часто. Основную проблему представляет вакцино-ассоциированный полиомиелит, который становится источником параличей.
Вакцинация детям проводится первый раз в 3 месяца. При отсутствии осложнений вторую прививку делают в 4,5 месяца, следующая – в 6 месяцев. Такие сроки прописаны в национальном календаре.
Реакция на прививку формируется не только вследствие попадания в ослабленный организм живого штамма полиовируса. Существуют более опасные последствия, о которых официальная медицина умалчивает. Обо всем подробнее в статье.
Вакциноассоциированные реакции разделяются на местные и общие.
Местные реакции – покраснение, отечность, болевые ощущения в месте инъекции инактивированного препарата Солка. Общие последствия состояния возникают на фоне снижения иммунитета при неадекватной реакции на чужеродные вирусные антигены. Большей реактогенностью обладает вакцина Сэбина. При введении ослабленных формальдегидом вирусов возможно поражение нервных волокон и спинномозговых ганглиев. Такая реакция появляется редко, но опасность состояния определяет отказы родителей от прививок у ребенка.
Особо осторожно относятся к вакцинации молодые мамы, которые тщательно изучают отзывы родителей, информацию о последствиях, осложнениях.
Полиомиелит – смертельная инфекция, от которой нет лекарственных препаратов. Единственная защита – прививка. Реакции на вакцину, к сожалению, бывают. Человечество около 50 лет безуспешно борется с вакцино-ассоциированным полиомиелитом. Осложнение появляется редко, но довольно опасно.
Заражение полиомиелитом происходит воздушно-капельным, контактным путем. Защититься от полиовируса практически невозможно.
Симптомы заболевания после инфицирования развиваются только у 5% людей. У 95% зараженных не прослеживается даже клинических признаков заболевания. Ситуацию ученые объясняют генетической предрасположенностью к заболеванию вследствие особого строения нервной ткани у определенных людей.
Статистика свидетельствует, что только у 1% людей формируется мышечный паралич, атрофия . Последствия состояния – человек остается инвалидом. Смертельная опасность создается параличом межреберной мускулатуры. Блокада дыхания приводит к удушью.
Отзывы о прививке от специалистов свидетельствуют о сохранении иммуноглобулинов в крови после вакцинации на протяжении 10 лет. Это максимальный срок, поэтому после истечения интервала проводится ревакцинация.
Случаи заражения диким штаммом вируса у вакцинированного человека протекают легче, но встречаются параличи, парезы мышц.
Негативные отзывы людей основаны на описании побочных эффектов вакцинации. Вакциноассоциированные реакции, местные и общие последствия – все это встречается.
До массового распространения прививок Солка, Сэбина наблюдалась гибель большого количества людей в Европе, Америке. Статистика показала, что способ привел к ликвидации заболевания во многих странах. Всемирная организация здравоохранения даже разработала программу по уничтожению инфекции во всем мире. Специалистам не удалось устранить заболевание из-за постоянной мутации возбудителя.
Существует информация о появлении мутированного штамма полиовируса в Японии, сформированного за счет обмена информацией между типами, входящими в состав вакцины.
Первый этап проводится в 3 месяца проводится из-за неустойчивости организма малыша к инфекции. К этому сроку заканчиваются материнские иммуноглобулины, полученные с молоком. В Азии вакцинацию осуществляют прямо в родильном отделении.
Негативные отзывы и отказы родителей затрудняют повсеместное уничтожение инфекции. Поражая организм невакцинированного человека, полиовирус получает возможности для репродукции в человеческой популяции.
Нет достоверных научных результатов, что эффективность прививки от полиомиелита превышает побочное действие, провоцируемое инфекцией. В США по данным статистики не существует заболевания, но статистики относительно последствий вакцинации нет. Вакциноассоциированные реакции представляют опасность для жизни человека, если протекают, как мышечные параличи.
Первые результаты снижения инфекции начали прослеживаться после 1953 года, когда появилась вакцина Солка. Статистика указала на уменьшение выраженности болезни примерно на 47%. Далее статистика стала еще более положительный. Отзывы о вакцинации были только положительными, как среди пациентов, так и у врачей.
Почему не сработала программа по массовому уничтожению инфекции? С появлением высокоразрешающей электронной микроскопии у специалистов появилась возможность для изучения мелких вирусов. После этого среди ученых появились негативные отзывы о заболевании. Некоторые европейские страны после этого не приняли программу по массовой вакцинации, но статистика показала, что среди жителей также уменьшилась заболеваемость полиомиелитом.
Результаты связаны с изменением подходов к подсчету количества случаев. Регистрировать паралитические формы стали реже вследствие новых подходов к формированию диагноза. Полиомиелитический паралич стали считать заболеванием только после подтверждения этиологии путем двукратного выявления через временной интервал.
Факты подтверждают малую зависимость статистики от вакцинации полиомиелита. Нельзя оценить, насколько серьезную роль в ликвидации заболевания сыграли прививки.
Противопоказания к инактивированной прививке Солка:
- Неврологические расстройства на предыдущую инъекцию;
- Иммунодефициты.
Вышеописанные противопоказания являются абсолютными. При наличии данных состояний у человека введение вакцины запрещено.
- Аллергические состояния;
- Диспепсические расстройства: боли живота, понос, аллергия.
Противопоказания к применению ОПВ:
1. Иммунодефицитные состояния;
2. Неврологические осложнения после предыдущей вакцинации.
Встречаются побочные эффекты вакцинации ОПВ:
Инактивированная вакцина от полиомиелита вводится внутримышечно или подкожно. Препарат не содержит живых вирусов, поэтому вызывает меньше осложнений.
- Аллергические реакции на составные компоненты препарата;
- Повышенная чувствительность к антимикробным средствам – полимиксин Б, неомицин.
Последствия вакцинации инактивированной вакциной:
- Повышение температуры;
- Уменьшение аппетита;
- Недомогание и слабость;
- Местные реакции в области инъекции.
Согласно современному календарю оральная вакцинация проводится ребенку в 3, 4, 6 месяцев. Повторная ревакцинация осуществляется в возрасте 18-20 месяцев.
Первичное введение разделяется на 2 этапа с промежутком не менее 1,5 месяца. Ревакцинация – через год и 5 лет.
Самым опасным осложнением вакцинации является вакцино-ассоциированный полиомиелит, развивающийся при первом введении препарата.
Дети с врожденным вирусом иммунодефицита, аномалиями развития подвергаются вакцинации только инактивированной прививкой.
Сроки по национальному календарю:
- Первая вакцинация ИПВ – 3 месяца;
- Вторая – 4,5 месяца;
- Третья ИПВ – 6 месяцев;
- Первая ОПВ – 18 месяцев;
- Вторая ОПВ – 20 месяцев;
- Третья ОПВ – 14 лет.
Откладывается прививка от полиомиелита при нарушениях иммунитета. Ребенок с иммунодефицитом обязательно должен быть изолирован от детей, которым была введена ОПВ на протяжении 2 недель. Такие дошкольники не должны посещать детский сад во время вакцинации против полиомиелита.
При хорошем иммунитете вирус редко вызывает полиомиелитный паралич. Выше приводили статистику о том, что у 95% людей инфицирование не сопровождается клиническими симптомами. Для формирования естественного иммунитета необходимо около 2 недель. Если ребенок спит не менее 8 часов, ежедневно прогуливается на свежем воздухе, качественно питается, не имеет иммунодефицита, вероятность поражения нервных волокон низка.
Вирус полиомиелита поражает клетки с нейротрофическими нарушениями. Недостаток глюкозы, интоксикация крови – провоцирующие факторы.
Непривитые дети при заражении вирусом при формировании защитных реакций могут иметь легкие симптомы:
- Повышение температуры;
- Общее недомогание;
- Раздражительность.
При любых мышечных судорогах следует обратиться к врачу.
Осложнения возникают не только вследствие реакции человеческого организма на проникновение полиовируса. Есть негласная информация о мутации штаммов, входящих в состав прививки, выработке новых вирионов с уникальными свойствами.
Японские ученые обнаружили вирус, мутировавший вследствие массовой вакцинации в стране. После тщательного исследования обнаружено, что штамм обладает нейровирулентностью, хотя при изготовлении прививки используются ослабленные возбудители, лишенные тропности к нервной системе. Вакцинные «особи» имеют тропность только к кишечнику. Осложнения при инфицировании таким полиовирусом самые опасные – паралич, парезы, атрофия мышечной ткани.
Интересная информация пришла из института Пастера, специалисты которого тщательно исследовали возбудителя. После экспериментов выяснилось, что возбудители полиомиелита способны соединятся между собой, обмениваясь информацией.
Поливакцина создает благоприятные условия для формирования новых вирионов.
Внимание! Информация приведенная на сайте является мнением автора, основанного на определенных фактах. Контент не претендует на общее признание. Многие врачи будут оспаривать мнение, а вторая часть согласится. Выводы напрашиваются давно. Есть предположение, что ВИЧ также стал следствием массового использования прививки от полиомиелита. Предлагаем обсудить материал через форму комментариев.
Осложнения от дикого вируса опаснее, ослабленных форм. Вакциноассоциированные реакции создают дополнительную нагрузку на иммунитет. Побочное действие полиомиелитной прививки, индивидуальные особенности реакции на введение чужеродных антигенов – факторы, требующие тщательного анализа.
Вакцинация от полиомиелита проводится живой и инактивированной прививкой. При втором типе осложнений наблюдается меньше.
Побочное действие чаще прослеживается на отечественную вакцину. Меньше осложнений при использовании «Инфанрикс», «Инфанрикс гекса», «Инфанрикс ипв». По частоте последствий «Тетракок» находится между отечественным «Микроген» и зарубежным аналогом.
Специалисты считают, что безопаснее вводить поливакцины, чем монокомпонентные препараты. Утверждение требует анализа информации, так как вышеописанные факты приводят к опасным последствиям. Введение нескольких штаммов вируса одновременно провоцирует обмен информацией между вирионами, приобретение ими новой информации. Появляются новые вирионы.
Если ситуация будут распространяться, то не только ВОЗ не сможет победить полиомиелит на планете. Появится много новых полиовирусов, от которых потребуется вводить несколько прививок.
Безопасность поливакцин вызывает сомнения. Их разовое введение удобно для ребенка из-за уменьшения психогенного травмирования при инъекции. Ослабленная вакцина Сэбина вводится в виде капель в рот. Форма удобная, но провоцирует вакциноассоциированные реакции, с которыми упорно пытаются справиться врачи.
источник
Острый полиомиелит – это инфекционное заболевание, вызываемое полиовирусом. Полиомиелит поражает нервную систему и за считанные часы может привести к общему параличу. Механизм передачи возбудителя – фекально-оральный, пути передачи – водный, пищевой и бытовой. Вирусы полиомиелита относят к роду энтеровирусов.
Полиомиелит поражает в основном детей в возрасте до пяти-семи лет. Заболеваемость преобладает в летне-осенние месяцы (июль-сентябрь). В одном из 200 случаев инфицирования развивается необратимый паралич (обычно ног). Из таких парализованных 5-10% умирают в результате паралича дыхательных мышц.
Длительность инкубационного периода при остром полиомиелите колеблется от 4 до 30 дней. Наиболее часто этот период длится от 6 до 21 дня. В последние дни инкубации и первые дни заболевания больные наиболее заразны.
Только 3 человека из 10 инфицированных имеют какие-либо симптомы, поэтому вирус полиомиелита легко распространяется и встречается, в основном, у детей. Это сделало его одним из самых страшных заболеваний во всем мире.
Источником инфекции является человек: больной или носитель полиомиелита. Вирус проникает в организм через рот и размножается в кишечнике. Полиовирус появляется в отделяемом носоглотки через 36 часов, а в испражнениях – через 72 часа после заражения и продолжает обнаруживаться в носоглотке в течение одной, а в испражнениях – в течение 3-6 недель. Наибольшее выделение вируса происходит в течение первой недели заболевания.
Различают четыре формы проявления полиомиелита – непаралитические (асимптомную, абортивную, менингеальную) и паралитические формы:
- Инаппарантную (асимптомную или вирусоносительство), которая никак не проявляется клинически и может быть обнаружена только лабораторным путем. Размножение вируса заканчивается в кишечнике. Однако дети с инаппарантной формой опасны для окружающих, они выделяют с фекальными массами вирус полиомиелита, в крови у них отмечается высокая концентрация специфических антител.
- Абортивную (малая болезнь), при которой наблюдаются общеинфекционные симптомы без признаков поражения нервной системы, начало болезни похоже на грипп или ОРВИ – повышение температуры, интоксикация, небольшая головная боль, вялость, снижение аппетита, боли в животе, диарея, слабые катаральные явления. Вирус проникает в кровь. Можно лишь заподозрить это заболевание в очаге в окружении типичного случая острого полиомиелита, а затем по результатам вирусологического и серологического исследования подтвердить или отвергнуть этот диагноз. Болезнь заканчивается через 3-7 дней полным выздоровлением; остаточных неврологических симптомов не отмечается.
- Менингеальную, при которой наблюдаются все симптомы, свойственные абортивной форме, однако симптомы более выражены: сильная головная боль, рвота, отмечаются вздрагивания и подергивания отдельных мышц, конечностей, ригидность затылочных мышц (повышение тонуса мышц затылка, при котором человек не может достать своим подбородком до грудины), легко протекающий менингит. Вирус проникает в центральную нервную систему.
- Паралитическую, при которой вирус проникает в центральную нервную систему и поражает клетки спинного и головного мозга. Препаралитический период длится от начала болезни до появления первых признаков поражения двигательной сферы и занимает от нескольких часов до 2-3, реже 5-6 дней. Поражаются шейный, грудной, поясничный отделы спинного мозга. При попытке посадить ребенка в кровати с вытянутыми ногами он плачет, пытается согнуть ноги в коленях, опирается руками о кровать («симптом треножника»). Болевая реакция отмечается и при высаживании ребенка на горшок («симптом горшка»). Паралитическая форма полиомиелита имеет наиболее тяжелое течение, при данной форме наблюдается повышение температуры до 38-40°C. Дети вялы, капризны, теряют аппетит, плохо спят. На 2-3 день, а иногда уже к концу первых суток болезни, появляются головные боли, рвота, боли в конечностях, шее, спине. В дальнейшем этот менинго-радикулярный синдром сохраняется довольно длительно и в сочетании с появившимися вялыми парезами и параличами создает типичную клиническую картину. Очень важным симптомом является подергивание или вздрагивание отдельных мышечных групп.
В части случаев заболевание может иметь двухволновое течение, и тогда в конце 1 волны температура снижается до нормальных или субфебрильных цифр, но через несколько часов или 1-2 дня лихорадочная реакция появляется вновь. Общеинфекционные симптомы уменьшаются, но усиливаются боли в конечностях. Чаще всего страдают нижние конечности. Атрофия мышц появляется довольно рано, на 2-3 неделе болезни, и в дальнейшем прогрессирует.
Восстановительный период острого полиомиелита продолжается 6 месяцев — 1 год. В течение этого времени происходит постепенное, сначала довольно активное, а затем более медленное восстановление нарушенных двигательных функций. Тяжело пораженные мышцы дают лишь частичное восстановление или остаются полностью парализованными на протяжении всей жизни пациента. Эти стойкие парезы и параличи, не имеющие тенденции к восстановлению, характеризуются как остаточные явления после перенесенного острого полиомиелита.
Спинальная форма является самой распространенной формой острого паралитического полиомиелита.
Полиомиелит у ребенка может быть заподозрен педиатром или детским неврологом на основании анамнеза, эпидемиологических данных, диагностически значимых симптомов. На первых порах распознавание полиомиелита затруднено, в связи с чем ошибочно устанавливается диагноз гриппа, ОВРИ, острой кишечной инфекции.
Главную роль в диагностике полиомиелита играют лабораторные тесты: выделение вируса из слизи носоглотки, фекалий; методы ИФА (обнаружение IgM) и РСК (нарастание титра вирусоспецифических антител в парных сыворотках).
Наибольшее значение имеет своевременная диагностика острого паралитического полиомиелита и выявление случаев, подозрительных на это заболевание. Спинномозговая жидкость при полиомиелите прозрачная, бесцветная, вытекает под несколько повышенным давлением. Уровень глюкозы остается в пределах нормы. Со стороны крови при полиомиелите особых изменений не отмечается.
Прививка от полиомиелита сделанная детям в 3 месяца и в 4,5 месяца, согласно календарю профилактических прививок, содержит убитый (неживой) вирус (такая вакцина называется инактивированная или ИПВ) , поэтому заболеть полиомиелитом после такой прививки невозможно.
А третья вакцинация и последующие ревакцинации против полиомиелита проводят живой вакциной (оральная полиомиелитная вакцина или ОПВ), которая закапывается в рот ребенку. Данная вакцина содержит живой ослабленный вирус полиомиелита, поэтому после ОПВ возможно заболеть полиомиелитом, такое осложнение после прививки называется вакцинассоциированный полиомиелит. Это состояние протекает по типу настоящего полиомиелита, но возбудителем является не дикий вирус, а вакцинный штамм. При этом формируются парезы или параличи. Данное осложнение возможно, если вакцинацию проводили неправильно или вакцина вводилась ребенку с ослабленным иммунитетом. Наибольшая степень риска отмечается после 1 вакцинации живой вакциной.
Важное условие – прививку от полиомиелита, особенно живой вакциной можно делать только здоровому ребенку!
Может. У непривитого ребенка, находящегося в окружении детей, получивших живую вакцину, может развиться вакцинассоциированный полиомиелит. Симптомы проявляются на 4-30 день после вакцинации ОПВ и не отличаются от клинических симптомов паралитического полиомиелита.
Опасная ситуация создается в лечебных учреждениях (стационарах), детских учреждениях с постоянным пребыванием там детей, школах, при проведении вакцинации одним детям и отводе от вакцинации других, находящихся с ними в близком контакте. Известны случаи возникновения в этих условиях тяжелых паралитических заболеваний в группе детей с отводами от прививок. Необходимо помнить, что не привив ребенка против полиомиелита, вы оставляете его беззащитным при вероятной встрече не только с дикими вариантами вируса, но и с вирусами полиомиелита вакционного происхождения.
Дети после прививки живой вакциной (в виде капель) выделяют в окружающую среду вирус полиомиелита, который может вызвать болезнь у непривитых детей.
Именно поэтому в медицинских, дошкольных организациях и общеобразовательных учреждениях (школах), летних оздоровительных организациях детей, не имеющих сведений об иммунизации против полиомиелита, не привитых против полиомиелита или получивших менее 3 доз полиомиелитной вакцины, разобщают с детьми, привитыми вакциной ОПВ в течение последних 60 дней, на срок 60 дней с момента получения детьми последней прививки ОПВ.
Таким образом вакцинассоциированный полиомиелит может развиться (начало заболевания происходит):
- не раньше 4-6 дня и не позже 30 дня после введения ОПВ (у ребенка, ранее не вакцинированного убитой вакциной);
- в течение 60 дней (у ребенка, который имел прямой контакт с привитыми ОПВ детьми);
- в течение полугода у детей с ВИЧ, лейкозом, иммунодефицитными заболеваниями, пороком либо тяжелой формой болезней кишечника и желудка.
Первые признаки вакцинассоциированного полиомиелита: головная боль, рвота, усталость, лихорадка, боли в конечностях.
При развитии вакцинассоциированного полиомиелита у реципиентов (привитого живой вакциной) чаще выделяют вирусы III типа, а у контактных (не привитого, но находящегося в окружении других привитых, например в 14 лет в школе)– II типа.
Развитие у ребенка симптомов, подозрительных на острый полиомиелит, требует срочной госпитализации и строгого постельного режима. Постельный режим и покой имеет большое значение как для уменьшения степени развивающихся в дальнейшем параличей, так и для их предупреждения. Больной ребенок должен находиться в удобном положении, избегать активных движений.
Специфического лечения, то есть медикаментозных препаратов, блокирующих вирус полиомиелита, не существует.
Абортивная форма острого полиомиелита не требует специального лечения, кроме строгого соблюдения постельного режима, по крайней мере до снижения температуры, сохранения ее на нормальном уровне в течение 4-5 дней и восстановления хорошего самочувствия. В тех случаях, где есть серьезные основания подозревать абортивную форму острого полиомиелита, а обычно это бывает в очаге, где был зарегистрирован случай паралитического заболевания, следует внимательно наблюдать за такими больными и соблюдать постельный режим из-за опасности развития второй волны заболевания с неврологическими симптомами.
Менингеальная форма. Полный физический покой, исключение даже небольших нагрузок, отказ от различных инъекций. Серозное воспаление мозговых оболочек, вызванное вирусом полиомиелита, сопровождается повышением внутричерепного давления, что клинически выражается головными болями и рвотами. Поэтому ведущее место в лечении этой формы занимает дегидратационная терапия. Применяются различные дегидратирующие препараты (диакарб).
При паралитических формах проводятся те же мероприятия, что и при менингеальной форме полиомиелита. Когда развитие параличей закончено (4-6 недель заболевания), проводят комплексное восстановительное лечение (лекарственное, физиотерапевтическое и ортопедическое), в дальнейшем — периодическое санаторно-курортное лечение.
источник
Полиомиелит является опасным инфекционным заболеванием. Продолжительное время людей пугало одно название этого недуга. Полиовирус, провоцирующий паралич спинного мозга, распространяется воздушным путем и способен в кратчайшие сроки заразить весь организм, после чего в нервной системе начинают развиваться патологические аномалии. В двадцатом веке полимиелит сделал большое количество детей инвалидами. Вакцина от этого опаснейшего заболевания была найдена 70 лет назад. Однако у многих детей она провоцирует всевозможные резкие реакции организма. Из-за отзывов, которые можно найти в соцсетях, а также рассказов знакомых, многие мамы начинают сомневаться, стоит ли идти на риск, подвергая своего здорового ребенка такой опасности, как прививка от полиомиелита. Любое решение должно быть осознанным, стоит подробно разобраться в том, что представляет собой прививка от полиомиелита, последствия от которой могут быть самыми разными.
Чтобы реакция на прививку у малыша была адекватной, должны быть соблюдены конкретные правила. Важнейшим фактором является то, что на момент вакцинации малыш должен быть абсолютно здоровым. Если он недавно болел, то от момента выздоровления должно пройти как минимум 2 недели. Еще рекомендуется перед прививкой укрепить ребенку иммунную систему.
Перед прививкой желательно следовать таким советам:
- Осмотреться у педиатра, сделать анализ мочи и крови. Имейте в виду, что педиатры, как правило, не назначает каких-либо обследований. Тем не менее, рекомендуется все же на них настоять.
- Проследите за тем, чтобы ребенок не переедал, идеальным же решением будет поголодать во время прививания и еще спустя час после этой процедуры.
- Ребенок должен употреблять много жидкости.
- Чтобы минимизировать возможность аллергических проявлений, желательно за 3 дня до проведения прививки дать малышу антигистаминные препараты, которые в любом случае должны быть назначены лишь врачом. Помните, что самолечение довольно часто приводит к негативным последствиям.
В России существует график вакцинации от полиомиелита, согласно которому прививки делают в два этапа – вакцинация и ревакцинация.
Если причин для отсрочки прививки нет, то вакцинацию делают по такому графику:
- 1-й этап – в 3, 4, 5 и 6 месяцев;
- 2-й этап – в 1,5 года, 20 месяцев и в 14 лет.
Согласно графику, должны проводиться ОПВ и ИПВ. Новорожденным лекарство вводят внутримышечно, детям старше 1 года – капают, а тем, что постарше – делают инъекцию в плечо.
Если в качестве инъекции была выбрана ИПВ, то вакцинация должна проводиться 5 раз, последний – в 5 лет. Есть после прививки от полиомиелита по графику было пропущено несколько инъекций, то схему вакцинации по-новому назначать не требуется. Нужно всего лишь уточнить оптимальное время с врачом и произвести нужное количество процедур.
Реальность такова, что врачам в поликлинике в настоящее время порой некогда уделить и минуты для нормального осмотра ребенка, сделать все требуемые отметки, а также в полной мере проконсультировать мам о том, как правильно себя вести до и после прививки. Печально, ведь ряда проблем благодаря этому могло бы и не быть. Довольно часто родители многие вопросы должны решать сами, в частности, как поступить до и после вакцинации.
Чтобы после прививки от полиомиелита избежать осложнений, предлагаем ряд рекомендаций:
- Повышенная температура после прививки от полиомиелита чаще всего не относится к реакции на компоненты вакцины, а просто является совпадением, например, если он заболел ОРВИ непосредственно перед прививкой или после нее. Для избежания таких симптомов старайтесь не пребывать в местах с большим скоплением людей на протяжении нескольких дней после вакцинации.
- За сутки до прививки постарайтесь сдать анализ крови и мочи, чтобы быть на сто процентов уверенным в том, что инфекции нет.
- До и после прививки не желательно пополнять рацион новыми для организма продуктами. Запрещены экзотические и продукты-аллергены. Также не рекомендуются сладости, чипсы и газированные напитки с красителями – все это нередко становится причиной появления на теле аллергии, прививка при этом только усугубит ситуацию.
- Посещение опытного педиатра перед прививкой обязательно, иначе нельзя будет достоверно сказать, какой будет реакция ребенка на прививку полиомиелита.
- Чаще всего мамы задаются вопросом по поводу прогулок после вакцинации. Все врачи утверждают, что если была сделана прививка от полиомиелита, осложнения из-за прогулок возникнуть не должны. Главное, не ходить по магазинам, в бассейн и иные людные места.
- Ребенка можно даже купать. Лучше всего это делать вечером, что может поспособствовать его успокоению. Главное следить за тем, чтобы такие процедуры не длились дольше 10-15 минут.
Поведение ребенка до и после вакцинации не должно сильно отличаться, главное, быть терпеливым и следовать указанным рекомендациям.
После прививки от полиомиелита у детей отмечаются всевозможные последствия. Многое определяется их состоянием во время вакцинации, а также самой вакциной. Однако стоит отметить, что прививка полиомиелит последствия вызывает довольно редко. Зачастую такое происходит вследствие того, что вакцинированный ребенок имел ослабленный иммунитет, либо в этот момент у него присутствовала вирусная или бактериальная инфекция.
Могут появляться такие побочные действия после прививки от полиомиелита:
- повышенная температура тела;
- обильная сыпь на кожных покровах;
- затрудненное дыхание;
- отечности рук и ног, а также лица.
Подавляющая часть этих симптомов свидетельствуют о присутствии аллергии на компоненты вакцины. Если вы заметили как минимум один их указанных выше признаков, нужно как можно быстрее показаться доктору.
Касательно того, какие бывают осложнения после прививки полиомиелита у детей, принимаемой перорально, то можно сказать, что они могут быть более серьезными.
Можно выделить такие осложнения:
- Нарушение работы кишечника. Понос после прививки полиомиелита тяжело переносится. Если состояние не улучшится в течение 3 дней, то нужно будет обратиться за помощью к доктору.
- В крайне редких случаях вследствие введения вакцины, может развиться полиомиелит, что может очень плохо сказаться на ребенке.
Об этом свидетельствует то, что в период с 4 по 13 день у малыша увеличилась температура на прививку от полиомиелита, развился паралич, перекосило лицо, появились болевые ощущения в мышцах и спине. В таком случае ребенка направляют в инфекционную больницу для полноценного лечения.
- Не исключено появление сильной аллергии на какую-либо составляющую вакцины. В данном случае ребенку нужно предоставить срочную медицинскую помощь и сделать соответствующую отметку в карточке, которая будет свидетельствовать о том, что на данную вакцинацию у ребенка есть противопоказания.
Стоит понимать, что если в период после вакцинации состояние малыша выглядит нормальным, все равно не исключены какие-либо временные изменения. Естественно, лучше, если доктор заблаговременно предупредит о том, какие могут наблюдаться изменения в поведении.
После вакцинации пероральным способом не исключены такие реакции организма:
- Кожная сыпь, которую можно устранить путем приема антигистаминных средств.
- Сильная диарея, особенно в первый день после прививки.
- Если от прививки от полиомиелита поднялась температура совсем чуть-чуть, всего лишь до 37,6 градусов, которая сохраняется до 2 недель, то ничего в этом страшного нет. Если же она начинает расти, и сопровождается тревожными симптомами, то это уже считается ненормальным, и нужно обязательно показаться врачу.
Очень редко после прививки могут наблюдаться такие реакции:
- покраснение кожи в месте укола;
- болезненность и появление уплотнения в месте инъекции;
- нарушение сна и аппетита;
- минимальное повышение температуры тела;
- капризность;
- незначительный кашель, тошнота или рвота.
Зачастую все эти симптомы не требуют лечения. Подавить аллергию можно антигистаминными средствами, а все остальное должно прийти в норму само собой.
Какие бы полиомиелит прививка осложнения не вызывала, им всегда предшествуют определенные причины.
Реакция от прививки полиомиелита может возникать по таким причинам:
- Присутствие ВИЧ.
- Следствие мутации входящих в вакцину вирусных частиц.
- Врожденные аномалии внутренних органов.
- Психические нарушения.
- Присутствие вирусной инфекции во время вакцинации.
- Недостаточно развитая иммунная система организма.
- Наличие онкозаболеваний.
Помимо этого, после того как была сделана прививка от полиомиелита, реакция у ребенка может появиться из-за противопоказаний на некоторые болезни.
Среди таких болезней нужно отметить:
- Нарушения иммунологической реактивности (ИДС).
- Прием иммунодепрессантов.
- Неврологические патологии.
- Прием антибиотиков.
Стоит отметить, что вакцинация от полиомиелита делается в один день с АКДС, поэтому родители должны знать, что часть симптомов, присущих полиомиелиту, похожи на симптомы при АКДС.
Не стоит паниковать, если у ребенка возникли какие-либо симптомы простуды после прививки. Такая реакция не всегда связана с вакцинацией, в частности, если симптомы проявились через несколько дней после нее. Зачастую это свидетельствует лишь о том, что вследствие ослабленного иммунитета организм просто был поражен вирусом. Чтобы этого не происходило, рекомендуется в первые дни после прививки оградить ребенка от взаимодействия с больными людьми. Купать после прививки полиомиелита ребенка нужно также по особым правилам. Лишь в единичных случаях после прививки развивается полиомиелит. Чтобы не усугубить ситуацию, при возникновении у малыша отклонений, пусть и незначительных, старайтесь как можно быстрее обратиться к врачу за помощью.
Многих интересует вопрос, можно ли купать ребенка сразу после применения вакцины от полиомиелита. Да, можно, но только в том случае, если вакцина вводилась пероральным путем. При этом можно в полной мере исключить возможность контакта воды с местом укола, потому что он отсутствует. Кроме отсутствия зуда, вакцина в таком исполнении лучше переносится, а самочувствие малыша практически всегда остается нормальным.
Если прививка делалась подкожным методом или внутримышечно, то поступать в данном случае нужно немного по-другому. Если была проведена прививка от полиомиелита – побочные действия чаще всего проявляются именно после укола. Правила купания после прививки от полиомиелита будут такими же, как и при любых других прививках – главное всегда контролировать самочувствие малыша и в непредвиденных ситуациях действовать по инструкции.
При купании стоит придерживаться таких правил:
- Если ваш ребенок любит подолгу находиться в воде, перед тем как заснуть, он может начать нервничать из-за того, что вы лишаете его такого удовольствия. В этом случае полностью исключать такие процедуры не стоит, однако старайтесь не держать его слишком долго в ванной.
- Если вы как родитель сильно сомневаетесь в том, нужны ли после прививки каждодневные водные процедуры, можно упростить процедуру путем купания малыша на протяжении нескольких минут под теплым душем.
- Следите за разностью температур в комнате и воды. Если температура воздуха значительно ниже 20 оС, то вода должна быть слегка подогретой, но не горячей, а купание – быстрым.
- В процессе купания не рекомендуется растирать место укола мочалкой, чтобы кожные покровы не покраснели, и не появилась аллергия.
- Чтобы ребенок не начал нервничать, дополните ванну отваром ромашки и коры дуба, а также несколькими каплями лаванды или валерианы. У этих растений отличные антисептические и успокаивающие свойства.
- Если на улице жарко, то без водных процедур будет крайне сложно заставить ребенка заснуть. В таком случае его можно покупать под душем, но если в результате прививки у него немного увеличилась температура, можно просто вытереть его влажным мягким полотенцем без значительных растираний.
Иными словами, купать детей после вакцинации можно практически всегда. Сами по себе водные процедуры не вредят ребенку, опасны лишь условия их проведения. Стоит избегать любого переохлаждения после процедуры, запрещается чесать место укола, а также долго находиться в воде. Правильно проведенные вечерние процедуры – залог здоровья ребенка.
Различные специалисты по-разному относятся к тому, можно ли гулять после вакцинации. Одни говорят, что после посещения улицы может увеличиться температура, другие же утверждают, что риск заболеть намного больше, если находиться дома.
На первый взгляд многие могут подумать, что подцепить инфекцию намного легче во время прогулок. На самом же деле чистый воздух будет влиять на организм более благоприятно, нежели сжатый воздух в квартире, особенно в зимнее время, когда квартира практически не проветривается.
Не рекомендуется выходить на улицу в тех случаях, когда прививка была сделана с несоблюдением правил, или же ребенок был болен еще до вакцинации, или у него присутствуют какие-либо патологии. Во всех остальных случаях можно смело выходить на прогулку.
Гулять нельзя, если отмечаются такие реакции организма:
- температура тела, превышающая 39 градусов;
- респираторные заболевания;
- всевозможные аллергии;
- нервозность, длящаяся более 3 дней после вакцинации;
- утрата аппетита;
- аномалии дыхательных путей.
Незначительное превышение температурных показателей сразу после прививки нельзя относить к патологическим проявлениям, поэтому пребывать на свежем воздухе допускается. Не стоит также во время прогулок слишком сильно утеплять малыша – это вызовет чрезмерное потоотделение. И не забывайте, что контакт с другими людьми должен быть сведен к минимуму.
источник
Полиомиелит — заболевание энтеровирусной этиологии, приводит к развитию воспалительного процесса на слизистых оболочках, провоцирует патологический процесс на двигательных нейронах и может стать причиной паралича. Терапия патологии достаточно сложная и длительная, не во всех случаях достигается высокий терапевтический эффект. Поэтому основным методом борьбы с полиомиелитом является его профилактика, а именно — вакцинация. Как и любые другие прививки, данный вид вакцинации также может вызвать ряд осложнений. Какие именно, чем опасны побочные реакции, опишем далее.
Ваш ребенок постоянно болеет?
Неделю в садике (школе), две недели дома на больничном?
В этом виновато много факторов. От плохой экологии, до ослабления иммунитета ПРОТИВОВИРУСНЫМИ ПРЕПАРАТАМИ!
Да-да, вы не ослышались! Пичкая своего ребенка мощными синтетическими препаратами вы, порой, наносите больше вреда маленькому организму.
Чтобы в корне изменить ситуацию, необходимо не губить иммунитет, а ПОМОГАТЬ ЕМУ.
Первую прививку ребенок получает в достаточно раннем возрасте — не позднее 3 месяцев. При отсутствии острых побочных эффектов через 1,5 месяца проводится повторная вакцинация, а в возрасте полугода — последняя прививка.
Реакция организма, развитие негативных последствий формируется не только на фоне попадания в организм возбудителя полиовируса. Далее более подробно расскажем о негативных последствиях и осложнениях после вакцинации от полиомиелита.
В медицинской практике выделяют несколько последствий от вакцинации — осложнения местного характера и общего.
Побочные эффекты местного типа, чаще всего имеют следующие проявления:
- покраснение, сыпь в области проведения прививки;
- незначительная отечность, зуд или болевые ощущения в месте инъекции.
Побочные реакции общего характера развиваются на фоне снижения функциональных способней иммунной системы при несоответствующем ответе организма на антигены вируса. Наибольшими последствиями обладает прививка от полиомиелита Сэбина. При введении инъекции возможно развитие более серьезных побочных эффектов, например, поражение нервных волокон.
Молодые мамы с максимальной осторожностью относятся к прививке против полиомиелита у детей, многие родители отказываются от проведения данной вакцинации в ходе возможных побочных реакций. Полиомиелит — смертельный вирус, против которого не существуют единого медикаментозного препарата. На сегодня вакцинация — единственный метод борьбы с инфекцией. К сожалению, неприятные последствия от прививки бывают, однако не так часто и не несут такой риск, как само заболевание.
Основной путь заражения полиомиелитом — воздушно-капельный, поэтому избежать заражения практически невозможно. Коварность заболевания заключается в отсутствии какой-либо симптоматики, как правило, только у 5-6% инфицированных прослеживаются клинические признаки.
Согласно статистическим данным — у 2% больных развивается мышечная атрофия и полный паралич. Как следствие, человек остается инвалидом. В худшем случае, инфекция приводит к параличу межреберной мускулатуры, что приводит к удушью пациента.
Многим знакомы эти ситуации:
- Как только начинается сезон простуд — ваш ребенок обязательно заболевает, а потом и вся семья.
- Вроде бы покупаете дорогие препараты, но они действуют только пока их пьешь, а через неделю-две малыш заболевает по-новой.
- Вы переживаете, что иммунитет вашего ребенка слабый, очень часто болезни берут верх над здоровьем.
- Боитесь каждого чиха или покашливания.
Необходимо укреплять ИММУНИТЕТ ВАШЕГО РЕБЕНКА!
Что касается отзывов о вакцинации, то специалисты утверждают о сохранении антител (иммуноглобулинов) в течение 10 лет после прививки. По истечении данного срока рекомендуется повторная инъекция.
Известны случаи заражения вакцинированного пациента вирусом дикого типа. Последствия инфекции переносятся сложнее, не исключено развитие неврологического синдрома, в частности, пареза мышц.
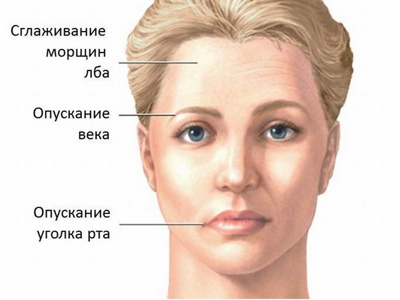
В большинстве случаев негативные отзывы и отказ от вакцинации основаны на описании в инструкции побочных реакций.
Массовое распространение вакцины было обусловлено гибелью большого количества людей на территории Европы и США. Клинические данные показали, что инфекцию удалось ликвидировать во многих странах, однако, из-за регулярной мутации основного возбудителя заболевание не удается уничтожить полностью.
Как уже описывали выше — первая вакцинация проводится грудному ребенку в возрасте 12 недель, по окончании поступления иммуноглобулинов, передаваемых материнским молоком. В Японии ввели общеобязательное вакцинирование прямо в родильном отделении.
Сегодня специалисты делают все возможное, чтобы отказы от проведения прививки стали минимальными. Вирус, попадая в организм невакцинированного человека, получает новые возможности для мутирования и распространения.
На данный момент нет точных, доказанных фактов, что эффективность вакцинации от заболевания превышает побочное действие, провоцируемое полиомиелитом. В Америке не существует точной статистики, которая отображала бы все побочные реакции вводимой вакцинации.
После создания вакцины Солка в 1950 годах появились первые результаты, отображающие снижение инфекции. Медицинская статистика указывала на уменьшение проявления выраженности вирусного заболевания до 46%. По истечению некоторого времени процент становился выше, положительный результат от вакцины увеличивался. Благодаря такому течению обстоятельств положительных отзывов относительно прививки стало значительно больше, как от пациентов, так и от врачей.
Почему не удалось уничтожить вирус массово? Функциональные возможности лабораторно-медицинской техники шагнули далеко вперед. У специалистов появилась возможность детально изучать мелкие инфекции, вирусы. В ходе детального исследования многие ученые пришли к негативным отзывам о патологии и трудностям ее лечения. Однако такие выводы не остановили некоторые страны Европы, и они отказались от вакцинации. Парадокс в том, что и статистика заболевания среди жителей стала намного меньше. Так в чем же причина таких результатов?
Как известно основной и единственной причинной служит изменение в постановке диагноза. Развитие неврологического синдрома и паралича только после многочисленных исследований, а также подтверждения этиологии заболевания диагностировали как полиомиелит.
Вакцина внесла свой положительный результат в ликвидацию вируса, однако, является ли она полной защитой от него, неизвестно.
Как и любой другой медикаментозный препарат, прививка Солка имеет свои противопоказания, которые включают:
- расстройства неврологического характера на предыдущею прививку;
- иммунологическая недостаточность.
При наличии указанных противопоказаний применение вакцины строго запрещено.
Прививка Солка может провоцировать развитие следующих побочных эффектов:
- различные степени аллергической реакции;
- нарушения работы со стороны ЖКТ: боли в эпигастрии, тошнота, жидкий стул.
Оральная полиомиелитная вакцина противопоказана в таких случаях:
- ИДС состояния (иммунодефицит);
- наличие неврологический расстройств на фоне предыдущей вакцинации.
В более редких случаях возможны и другие побочные эффекты от применения оральной вакцины:
- местная аллергическая реакция;
- нарушения работы желудочно-кишечного тракта (диарея, тошнота).
Вакцина инактивированного типа вводится подкожно или внутримышечно, содержит предварительно убитые вирусы, поэтому побочные действия менее проявляются. Как правило наблюдается только понос после прививки от полиомиелита такого типа. Тем не менее, такая вакцина имеет свои противопоказания:
- аллергическая реакция на компоненты, входящие в состав препарата;
- непереносимость средств противомикробной группы.
Возможные последствия после применения данной вакцины:
- повышение центральной температуры тела;
- снижение аппетита;
- ухудшение общего состояния;
- зуд, сыпь, покраснение в зоне проведения инъекции.
Оральная вакцинация, согласно установленным правилам проводится ребенку в возрасте 3, 4 (4,5), 6 месяцев. При отсутствие побочных эффектов в виде неврологических расстройств и тяжелых аллергических реакций повторная вакцинация проводится в 19-20 месяцев.
Наиболее опасные осложнения после прививки от полиомиелита в детском возрасте — развитие заболевания на фоне прививки (вакцино-ассоциированный тип патологии).
При диагностировании у ребенка врожденного иммунодефицита применяется только вакцина, содержащая мертвые клетки вируса.
Нарушить сроки вакцинации возможно только при развитии иммунодефицита. В данном случае ребенка необходимо изолировать от других детей и провести терапию по восстановлению работы иммунитета.
При эффективной работе иммунитета полиомиелит довольно редко приводит к развитию пареза или паралича. Ранее, мы уже говорили, что примерно у 96% носителей вируса заболевания не сопровождается клинической картиной. Если сон ребенка длится не менее 8 часов, он качественно питается, активен, занимается спортом, проводит время на свежем воздухе, то шанс развития иммунодефицита крайне низок, а вместе с этим и минимален риск развития полиомиелита.
Следите за уровнем глюкозы и работой ЦНС ребенка, нарушения в данной сфере — провоцирующие факторы патологии.
В случае заражения ребенка при нормальной работе иммунитета могут проявится незначительные признаки заболевания:
- повышение центральной температуры тела (чаще до 38 градусов);
- сонливость, ухудшение аппетита;
- плохое настроение, раздражительность.
Поскольку симптоматика схожа с ОРЗ или ОРВИ следует обратиться к врачу и исключить самолечение.
Различные побочные действия прививки от полиомиелита возникают не только на фоне реакции организма. Некоторые ученые утверждают о мутации штаммов, являющиеся компонентами прививки. В ходе преображения они приобретают новые, уникальные свойства.
Ученые из Японии обнаружили инфекцию, которая мутировала после массовой вакцинации. Длительные и тщательные исследования помогли прийти к выводу, что штамм повысил свою нейровирулентность, при этом, в вакцинации использовались исключительно ослабленные возбудители. Именно такой вирус имеет наибольший шанс вызвать патологические процессы в ЦНС и спровоцировать параличи.
Научный институт в Париже также выявил интересные факты. Ученые установили, что возбудители патологии имеют способность соединяться между собой, при этом обмениваясь информацией.
Были сделаны предположения, что в ходе такого информационного обмена образовался вирус дикого типа, осложнения которого намного опаснее, обычных (ослабленных) форм полиомиелита. Последствия прививки от полиомиелита и ее побочные реакции сугубо индивидуальны.
Сегодня специалисты предпочитают использовать живую и инактивированную вакцину, которые не сопровождаются тяжелыми осложнениями.
Как показывает практика, нежелательные побочные эффекты чаще всего проявляются после использования прививки отечественного производства. Минимальное количество осложнений наблюдалось после введения препарата «Инфанрикс».
Специалисты пришли к выводу, что введение вакцины, состоящей из нескольких компонентов (поливакцина) безопаснее, нежели применение однокомпонентного препарата. Вместе с этим, существует мнение, что одновременное введение нескольких штаммов инфекции провоцирует обмен информации между частицами вируса. Как следствие, может появится множество новых видов полиовирусов, требующих введение нескольких и даже более вакцин.
В последнее время эффективность и безопасность поливакцин вызывает у врачей сомнения, однако они удобны, не требуют множественного введения инъекции. Вакцина Сэбина (ослабленного типа) применяется перорально, выпускается в виде капель. Она не вызывает психогенного травмирования как инъекция, но создает дополнительную нагрузку на иммунную систему.
Специалистами были зафиксированы некоторые побочные эффекты после использования «Пентаксим» и «Тетракок», а именно:
- нарушение работы кишечника (тошнота, понос, рвота);
- развитие воспалительного процесса в полости носа и глотки;
- раздражительность, апатия, чрезмерное беспокойство.
В отдельных случаях, врачи рекомендуют проводить сразу несколько вакцин — от полиомиелита и АКДС (коклюшно-дифтерийно-столбнячная прививка). Здесь родителям стоит отказаться, поскольку такое сочетание вызывает ряд осложнений и довольно тяжелых.
Стандартным побочным эффектом считается повышение температуры до 38 градусов, что не требует медикаментозного воздействия. В случае повышения температуры до 39 разрешается прием жаропонижающих средств.
Следующей побочной реакцией является сыпь. Врачи ее не относят к серьезному осложнению поэтому назначают короткий прием антигистаминных препаратов.
В целом, переде проведением вакцинации следует проконсультироваться в квалифицированным специалистом, который поможет подобрать наиболее приемлемы вариант прививки.
источник





