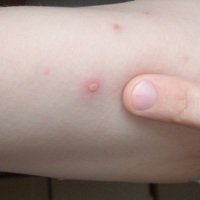
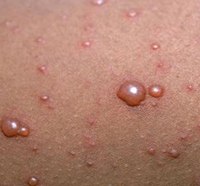
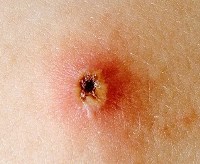
До середины ХХ века ветрянка была исключительно детским заболеванием. Но, неблагополучная экология привела к резкому снижению иммунитета у населения. В наше время каждый, кто не переболел ветряной оспой в детстве, может заразиться ею в зрелом возрасте.
Ветряная оспа — это антропонозное острое инфекционное заболевание. Вызывает его Varicella zoster. Это вирус герпеса третьего типа. Он передается воздушно-капельным путем и обладает невероятной летучестью. К тому же, ветрянка у взрослых иногда «дремлет» в организме, дожидаясь подходящего момента. Спровоцировать обострение может сильный стресс или резкое снижение иммунитета.
Вирус Varicella zoster существует только в организме человека. Попадая в окружающую среду, он гибнет на протяжении 15 минут. Невозможно заразиться ветряной оспой при контакте с вещами, третьими лицами. Животные также не являются переносчиками инфекции. Губительно действует на летучие частицы температура выше 50 градусов или ниже 0, воздействие прямых солнечных лучей.
Молекулы вируса легко переноситься воздушными потоками, могут «путешествовать» из комнаты в комнату и даже между этажами. Наиболее высока возможность заразиться в закрытом пространстве, где концентрация инфекции больше.
Есть риск заразиться ветрянкой у взрослых от человека с опоясывающим лишаем. Ведь у этих заболеваний идентичный возбудитель — герпес Зостер.
Течение ветряной оспы намного сложнее обычной простуды. Тем не менее, на первых этапах эти заболевания очень схожи. Важно вовремя диагностировать ветрянку у взрослого и начать правильное лечение.
Первые признаки ветрянки у взрослых:
- рези в глазах, неприятные ощущения при ярком освещении. Особо тяжело дается работа за компьютером и просмотр телевизора;
- судороги. Болезненные сокращения и боли в мышцах свидетельствуют о заражении сильной инфекцией. Если почувствовали подобный симптом — соблюдайте постельный режим и вызовите врача на дом. В скором времени Ваше состояние может ухудшиться, даже если это не ветрянка, а ГРИП;
- головокружение, недомогание, изменения в координации движения;
- субфебрильная температура — еще одно из проявлений интоксикации в организме.
Когда заболевание переходит в активную стадию, становятся очевидны основные симптомы ветрянки:
- многочисленные высыпания по всей поверхности кожи;
- повышение температуры тела. Как правило, резкие скачки свидетельствуют о новой волне сыпи. Когда температура снижается, и новых волдыриков становится меньше;
- раздражительность на фоне сильного постоянного зуда;
- увеличение лимфатических узлов. Болезненными при пальпации могут становиться подчелюстные, заушные, подмышечные и даже паховые узлы;
- на фоне ослабления иммунной системы и при отсутствии должной гигиены, высыпания могут превращаться в фасциты и абсцессы.
Инкубационный период при ветрянке составляет от 10 до 21 дня (чаще всего 14-17). На протяжении этого времени вирус успевает прижиться в организме, начинает размножаться на слизистых оболочках носоглотки и разноситься по всему организму с помощью лимфатической системы.
Существует три степени (формы) заболевания:
- легкая. Если Вам повезло, то высыпания прекратятся через 2-3 дня, температура не должна подниматься выше 38 градусов. Такой тип ветрянки у взрослых встречается обычно при повторном заражении или у людей с очень сильным иммунитетом;
- средней тяжести — наиболее распространенная форма. Интоксикация длится 4-6 дней, температура тела поднимается до 38,5-39, обильная сыпь на теле, возможны единичные высыпания на слизистых оболочках;
- тяжелая. Температура поднимается выше 39 и держится до 10 суток. Возможны судороги, тошнота и рвота, сильные головные боли. Высыпания покрывают всю кожу, слизистые оболочки, возможны даже на глазных яблоках.
Если вы получали ранее профилактические инъекции иммуноглобулина, вполне вероятно атипичное течение ветрянки со слабыми клиническими симптомами. Температура не поднимется выше 37,4, редкие высыпания будут безболезненными, а легкое недомогание можно списать на усталость или простуду. .
Когда Varicella zoster попал в Ваш организм, будьте готовы к следующим этапам ветряной оспы у взрослых: .
- Инкубационный период часто длится до 21 дня. За это время вирус полностью распространяется по всему организму, никак не проявляя себя.
- Переходной период. До двух суток может длиться состояние «неопределенности» в ощущениях. Этап характеризируется слабостью, раздражительностью, потливостью, ознобом, болями в горле. Поначалу может казаться, что Вы просто подхватили ОРВИ.
- Активный период действия инфекции обычно продолжается не более 10 дней. В этот промежуток времени по всему телу появляются мелкие прыщи, которые через определенное время превращаются в волдыри с жидкостью. Вся кожа сильно зудит, резко повышается температура тела.
- Снижение активности вируса. Когда волдыри начинают присыхать, а новых высыпаний становится все меньше — значит, Вы идете на поправку. Нормализация общего состояния может занять еще до пяти дней.
Некоторые врачи считают, что ветрянка у взрослых имеет и пятый этап — заживление язвочек. В это время присохшая корка на язвочках отпадает, этот процесс также сопровождается легким зудом. Когда все везикулы покрылись корочками, больной перестает быть заразным.
Ранее считалось, что переболеть ветряной оспой можно только один раз, после чего вырабатывается пожизненный иммунитет. Сейчас же вирус мутировал, и ветрянка у взрослых может проявиться даже у тех, кто переболел ею в раннем возрасте.
Терапия назначается врачом терапевтом после диагностики степени и стадии заболевания. По текущее время единого эффективного препарата от ветряной оспы не существует. Разработка лекарства затрудняется тем, что Varicella zoster — внутриклеточный вирус, и уничтожить его, не повреждая клетки организма практически невозможно.
Обычно доктора назначают противовирусное средство. Чаще всего — ацикловир. Лечение ним комплексное: пораженные участки необходимо смазывать мазью или кремом, а внутрь принимать таблетки или капсулы ацикловира. Применение этого препарата снижает продолжительность периода активного течения заболевания и приводит к минимуму вероятность осложнений.
Для уменьшения зуда назначают антигистаминные лекарства: цетрин, лоратадин, супрастин. Всего одна таблетка в день способна значительно уменьшить неприятные ощущения и раздражение кожи. Длительность применения должна совпадать с экзантемным периодом. Для уничтожения бактериальной флоры на поврежденные кожные участки рекомендуют наносить нестероидные дезинфицирующие растворы. Например, Кастеллани.
Для наружного применения также используют фукорцин или зеленку. Они ускоряют подсушивание ран, но основная их функция — сигнальная. Именно такой «боевой окрас» помогает контролировать появление новых высыпаний. Как только непомеченных точек на теле не осталось — знайте, Вы идете на поправку! При повышении температуры у взрослого выше 38,5 градусов необходимо принимать жаропонижающие препараты на основе парацетамола или ибупрофена.
Применение антибиотиков при обычном течении ветрянки нецелесообразно, ведь ветрянка — заболевание вирусного характера. Назначить их врач может в единственном случае: если на месте ранок появилась вторичная инфекция и больному грозит сепсис.
Современная медицина отрицает тот факт, что попадание влаги способствует разнесению инфекции. Наоборот, врачи хором утверждают, что необходимо соблюдать должную гигиену! Регулярный душ не только помогает снять зуд, но и очищает кожу от пота, способствуя скорейшему заживлению волдырей.
На протяжении всего активного периода течения заболевания больной должен придерживаться постельного режима. Белье должно меняться каждый день, быть чистым и сухим. Также обязательно увеличить количество выпиваемой жидкости. Минимум — 2 литра воды в день. Такой объем поможет снизить интоксикацию и ускорит процесс выздоровления.
Еще на этапе планирования желательно узнать все о ветрянке у взрослых. Если есть возможность — сделайте прививку от ветряной оспы, но при беременности вакцинация уже запрещена. Перенесенное заболевание во время вынашивания ребенка может отрицательно сказаться на здоровье как матери, так и плода.
Опасно заражение до 12 недели беременности — в первом триместре происходит закладка основных органов ребенка, а вирус может повлиять даже на клеточную структуру. При тяжелом течении заболевания возможно замирание беременности, самопроизвольный аборт, патологии в развитии, порой несовместимые с жизнью.
Стоит поберечься от ветрянки и на поздних сроках. В 20% случаев ветрянка, перенесенная непосредственно перед родами, становится причиной пневмонии новорожденного.
При особо сложных ситуациях, для спасения жизни плода матери вводятся специальные препараты — иммуноглобулины, в которых присутствуют антитела к вирусу.
Лечение беременных женщин, в основном, проводится в условиях стационара. Сильный зуд помогут снять келаминовые примочки. Если везикулы начали гноиться — доктор пропишет мазь с батрацином. Ацикловир беременным назначают только при возникновении воспаления легких.
Но есть и вторая сторона медали — если ветрянка во время беременности прошла в легкой форме, было проведено должное лечение, у ребенка может выработаться пожизненный иммунитет к вирусу еще до рождения.
Не так страшна ветрянка, как ее осложнения. А у взрослых они встречаются достаточно часто: около 10% заболеваний не проходят в обычной форме. Основная причина возникновения осложнений — низкий иммунитет и отсутствие должного ухода за больным. В группу риска также входят люди с хроническими заболеваниями, беременные женщины и кормящие матери, курящие, астматики.
При нагноении ран и нарушении целостности волдырей возможно заражение глубоких слоев эпителия вторичной инфекцией. Если жидкость в пузырьках поменяла цвет, стала мутнеть, наполняться гноем или кровью — обязательно сообщите врачу. Еще один показатель воспаления подкожных покровов — припухлости, болевые нажатия при надавливании, повышение температуры тела при отсутсвии новых высыпаний.
Пневмония — второе по частоте возникновения осложнение втрянки у взрослых. Определить его чаще всего можно только при помощи рентгеновского снимка, так как внешне оно может и не проявлять себя. Но будьте предельно внимательны, если заметили: выраженные боли в области грудной клетки, затрудненное дыхание, повышение температуры без очередной волны высыпаний, кашель, сильную слабость. Пневмония при ветряной оспе — 100% показание к госпитализации.
Воспаление суставов и костей — наиболее распространенное осложнение ветрянки у людей пожилого возраста. Остеомиелит, артроз и артрит дают о себе знать, если у пациента возникают болевые ощущения при пальпации, припухлость в области суставов, дискомфорт при движении.
Поражение головного мозга — пожалуй, самое опасное осложнение ветряной оспы у взрослых. Срочно вызывайте скорую, если на фоне перенесенной ветрянки у Вас появились сильные судороги, рвота, нарушение речи и координации в пространстве, сильная головная боль, потеря сознания.
После перенесенной тяжелой формы ветрянки может быть нарушена функциональность органов зрения. Поспешите к офтальмологу, если появилось ощущение инородного тела в глазу, присутствует сильное жжение, стал меньше угол обзора или мелькают яркие пятна. Поражение сетчатки и несвоевременное лечение порой приводит к абсолютной слепоте.
Если Вы не успели переболеть ветрянкой до 18 лет, постарайтесь пройти специальную вакцинацию. Она будет гарантировать Вам иммунитет на всю жизнь. Прививка подействует даже в том случае, если состоялся контакт с больным ветряной оспой, но с момента заражения прошло не более трёх суток.
Вакцинация особенно необходима всем, кто находится в зоне риска. Это пожилые люди, женщины, планирующие беременность, пациенты, принимающие иммуномодуляторы.
На территории РФ зарегистрированы две марки вакцин: «Окавакс» и «Варилакс». Обе одинаково эффективны. В их основе — ослабленный вирус Varicella zoste, который не способен спровоцировать полноценное течение болезни, но, при этом, на 100% обеспечивает выработку антител в организме.
Но существует еще один — бесплатный и абсолютно доступный метод профилактики ветрянки у взрослых. Это — создание крепкого иммунитета. Полноценное питание, режим, физические нагрузки и регулярные водные процедуры помогут укрепить организм настолько, что «детская инфекция» будет ему не страшна. Защитный барьер просто не пропустит заразу внутрь клеток.
источник
Существуют заболевания, которыми, по мнению врачей, лучше в раннем детстве переболеть, поскольку даже подростками они переносятся уже тяжелее, чем малышами. Ветрянка у взрослых – симптомы и лечение которой зависят от точной формы болезни – может выглядеть аналогично детской, имея те же признаки, и длиться столько же, а может принять совсем другой вид. Как её распознать и для кого она может быть опасна?
Среди инфекционных заболеваний, которые передаются воздушно-капельным путем, особое место занимают те, которые спровоцированы вирусом герпеса. Возбудитель ветряной оспы является его разновидностью, относящейся к 3-ему типу и аналогично остальным затрагивающей преимущественно людей, у которых снижен иммунитет. Детьми болезнь переносится легко, а взрослые, особенно пожилые люди, в 30% случаев сталкиваются с осложнениями. При тяжелом течении заболевание может привести к воспалению головного мозга. Вспышки болезни зачастую происходят в закрытых коллективах.
Живет возбудитель ветряной оспы исключительно в организме человека, погибая в окружающей среде за несколько минут (максимальный срок – четверть часа), поэтому передача идет исключительно воздушно-капельным путем там, где наблюдается большое скопление людей. Зачастую родители, не перенесшие ранее это заболевание, подхватывают его от ребенка. Болезнь нельзя получить через предметы общего пользования, третьих лиц и животных. Ввиду же высокой летучести и восприимчивости возбудителя инфекции:
- Вирус может перемещаться между комнатами и этажами, при помощи воздушных потоков.
- Любой контакт с больным человеком может стать для окружающих (особенно дома) фатальным – заражение произойдет с вероятностью до 90%.
Явные симптомы начинают проявляться только на 2-3 сутки, поэтому сам момент заражения как взрослые, так и дети пропускают. Однако официальная медицина уточняет, что инкубационный период данного инфекционного заболевания у взрослого значительно дольше и может составить 10 суток или даже 3 недели: это частично объясняет причину, по которой течение болезни будет тяжелее, а лечение – более длительным. Размножение вируса в инкубационном периоде происходит на слизистой носоглотки, а перенос по организму – через лимфу.
Если брать форму ветряной оспы средней тяжести и вести отсчет от инкубационного периода, длительность болезни может составить 1,5 месяца, а с момента высыпания зачастую проходит 25-30 суток до выздоровления. Легкая форма ветрянки у взрослых – явление редкое, длиться она может 7-10 дней, и это счастливое исключение из правила. Если же речь заходит о дополнительных бактериальных осложнениях, лечение придется проводить дольше месяца.
Определить у себя подозрения на ветряную оспу взрослый человек сразу после заражения не сможет – это произойдет не раньше чем через сутки, когда случится ухудшение самочувствия. До появления высыпаний, которые считаются основным признаком данного заболевания, можно наблюдать следующие симптомы заболевания у взрослого человека:
- появление температуры, которая не меняется в течение дня;
- плаксивость и скачки настроения;
- головная боль;
- тошнота (редко переходит в рвоту);
- потеря аппетита;
- повышение общей возбудимости.
Первичные симптомы при ветрянке, которые затрагивают только общее ухудшение самочувствия, свойственны еще нескольким десяткам заболеваний, поэтому выдвигать гипотезу о попадании в организм вируса ветряной оспы можно только после обнаружения характерных признаков. На любой из стадий первоочередно это будет сыпь – сначала мелкие одиночные пузырьки, напоминающие прыщи, затем они постепенно распространяются по всему телу. Характерный признак заболевания – появление высыпаний на любых участках кожных покровов. Дополнительно болезнь будет сопровождаться:
- головными болями;
- длительной лихорадкой;
- сильным кожным зудом;
- влажными язвами;
- ярко выраженной интоксикацией.
Если в традиционном виде ветрянка имеет симптомы интоксикации, лихорадку и сыпь, то атипичная форма может протекать почти незаметно: это рудиментарный вид, при котором температура повышается только до 37,5 градусов, сыпь редкая. Остальные варианты – геморрагическая, гангренозная или буллезная сразу переходят в острую стадию, поэтому незамеченными быть не могут. Длятся они зачастую меньше, чем рудиментарная ветрянка.
Инкубационный этап лишен явных симптомов, поэтому задумываться о ветрянке взрослый начинает только после первых сигналов об ухудшении самочувствия. Здесь происходит переход вируса в кровоток, а по мере того, как он размножается и разносится по организму, достигая эпидермиса, к первичным симптомам добавляются уже характерные признаки ветрянки на начальной стадии:
- Появляется кожный зуд.
- К вечеру (или через несколько часов) образуются первые редкие высыпания, которые выглядят как мелкие прыщи.
- За сутки их количество увеличивается, сами они могут достичь размера в 1 см и приобрести вид пятен.
- На фоне роста числа высыпаний и усиления зуда повышается температура.
Ветряная оспа у взрослых развивается только в одном случае – когда вирус сел на человека, имеющего сниженный иммунитет. Это может быть и врожденная проблема с защитными силами, и последствие длительного лечения тяжелыми лекарствами (преимущественно антибиотиками), либо перенесенного недавно заболевания, длившегося неделю и дольше. Значительно реже взрослые подхватывают вирус от лиц, у которых случилось обострение опоясывающего лишая.
Точный набор симптомов и клинических признаков будет определяться формой, которую приняло заболевание, а это уже зачастую обуславливается состоянием иммунитета и наличием дополнительных проблем со здоровьем. С характерной сыпью сталкиваются все пациенты, но о том, как она будет выглядеть, как долго станет длиться болезнь, можно говорить только после уточнения формы ветрянки. Врачи кроме традиционной выделяют:
- Геморрагическую – развивается на фоне диатеза, характеризуется кровянистыми везикулами, гематурией, кровотечениями из носа ввиду поражений слизистых и сосудов. Не исключены подкожные кровоизлияния.
- Гангренозную – наблюдается у лиц со значительно ослабленным иммунитетом, характеризуется быстрым ростом везикул и переходом в геморрагическую форму. Язвы покрываются корочками черного цвета.
- Буллезную – главным симптомом будет появление крупных пузыристых высыпаний с дряблой поверхностью, которые после становятся медленно заживающими язвами.
Симптомы и признаки этого заболевания у лиц преклонного возраста не отличаются от стандартных – сыпь, лихорадка, головные боли. Реже сюда добавляется увеличение лимфоузлов. Однако врачи советуют пожилым людям максимально предотвращать контакты с переносчиками инфекции, поскольку болеть они будут дольше и имеют больший риск возникновения нежеланных последствий вплоть до летального исхода.
Если будущая мама не переболела ветряной оспой до того, как забеременеть, все 9 месяцев она будет пребывать в напряжении, поскольку, если эту болезнь перенести на раннем сроке, может случиться выкидыш, либо появиться отклонения в развитии плода. Если же ветрянка случилась в последнем триместре, не исключена смерть новорожденного. Протекает болезнь у беременных в обычном виде, но это всегда средняя или тяжелая форма из-за ослабленного иммунитета.
Врачи уверяют, что при перенесенной в детстве ветряной оспе ничего делать, столкнувшись с заразным человеком во взрослом возрасте, не нужно. Однако это правда лишь отчасти: если был контакт с содержимым пузырьков у больного, возможно повторно перенести болезнь, но зачастую не ветрянку, а опоясывающий лишай. Выглядеть ситуация будет иначе:
- Появится множественная сыпь.
- В зоне высыпаний будет присутствовать боль.
- Пузырьки наполнятся гноем.
- Сверху образуется корочка, которая вскоре отпадет.
- Сыпь пройдет через 3 недели, оставив после себя шрамы.
У детей характерные пузырьки склонны проходить быстро, но у взрослых они почти всегда оставляют после себя шрамы. За счет же сильного зуда, который провоцирует желание расчесать высыпания, появляются кожные инфекции, а в самих влажных язвах начинается нагноение, последствием которого становятся пустулы с оспинами по центру. Однако внешние дефекты – не единственное осложнение перенесенной во взрослом возрасте ветрянки. Врачи напоминают и о:
- поражениях головного мозга (менингите, энцефалите);
- стоматите;
- неврите зрительного нерва;
- пневмонии;
- вульвите (при высыпаниях на половых органах) и воспалении головки полового члена у мужчин;
- воспалениях суставов.
Даже на начальной стадии специалисты советуют не ехать в больницу при подозрениях на ветрянку, а вызвать врача на дом, чтобы не заражать окружающих. Преимущественно поставить диагноз можно уже по осмотру состояния кожных покровов (на предмет главного симптома – высыпаний) и по жалобам пациента на температуру и общее ухудшение самочувствия. Однако дополнительно оценивается размер печени, состояние бронхо-легочной системы. По необходимости назначают:
- анализ крови на СОЭ;
- анализ мочи;
- вирусоскопическую проверку – взятие содержимого вензикул;
- серологическую диагностику – на иммуноглобулины.
источник
Для взрослого человека профилактика ветрянки обязательна в том случае, если неизвестно было ли перенесено заболевание в детстве. Обычно повторное заражение маловероятно, так как после болезни вырабатывается пожизненный иммунитет.

- Если нет возможности полностью изолировать больного, то его следует разместить в отдельной комнате. Желательно держать двери закрытыми, что станет препятствием для перемещения инфекции, которая быстро проникает в соседние комнаты с потоками воздуха.
- Проводить кварцевание в доме с целью предотвращения риска заражения. При самостоятельном использовании нужно четко придерживаться всех правил по эксплуатации лампы.
- Всем членам семьи рекомендуется носить марлевые повязки или защитные маски до выздоровления пациента.
- Для больного стоит выделить отдельную посуду и полотенце.
- Стирку вещей проводить отдельно от одежды зараженного.
- Соблюдение здорового образа жизни (правильное питание, прогулки на свежем воздухе, здоровый сон).
Помимо карантина, при ветряной оспе существуют некоторые клинические рекомендации по профилактике у взрослых:
- витаминотерапия;
- соблюдение правил личной гигиены;
- ежедневная смена постельного белья (как больному, так и всем членам семьи);
- проветривание помещения несколько раз в день;
- занятия лечебной физкультурой.

Данный метод рекомендуется:
- для планирующих беременность;
- лицам с ослабленным иммунитетом;
- больным ВИЧ;
- людям, которые проходят курс химиотерапии.
Существует альтернативный метод профилактики ветряной оспы — это гомеопатия. Средства помогут как защититься от ветрянки, так и укрепить защитные реакции организма взрослого человека. В аптеках представлены несколько препаратов растительного происхождения, которые можно принимать без назначения врача. Средства применяются как во время начального периода заболевания для облегчения состояния больного, так и в целях профилактики. Наиболее распространенные и действенные препараты:
- Аконит;
- Антимониум крудум;
- Антимониум Тартарикум;
- Пульсатилла;
- Белладонна;
- Рус токсикодендрон.

Для женщин заболевание во взрослом возрасте опасно, особенно для беременных. Ветрянка может вызвать ряд патологий в развитии плода. Именно поэтому, будущая мама должна внимательно относится к своему здоровью и прислушиваться сигналам организма. Беременной следует избегать мест массового скопления людей, принимать витамины, чаще проветривать комнату.
Чтобы защититься от развития вируса рекомендуется инъекция иммуноглобулина. Благодаря препарату организм получает антитела, помогающие в выработке иммунитета к вирусу. С помощью этого средства избавиться полностью от заболевания не удастся, но облегчить протекание болезни возможно. Иммуноглобулин не найти в свободной продаже, препарат назначается только врачом.
Повысить защиту организма возможно и с помощью народных методов, которые применяются как для профилактики, так и для лечения ветряной оспы у взрослых. 
- ягоды черники (свежие или сок) помогают защититься от вируса ветрянки;
- смесь лимонного сока и меда в равных пропорциях принимать три раза в день. Применяется как для профилактики заболевания, так и для облегчения состояния больного, укрепления иммунитета;
- измельченные зеленые орехи, смешанные в одинаковых пропорциях с медом помогают избежать заболевания. Рекомендованный курс приема 2 недели;
- настой из цикория. Стаканом кипятка залить 6 ст. л. цикория и дать настояться в течение часа. Выпивать по 15 мл 5 раз в день на протяжении недели;
- травяной отвар. В одинаковых пропорциях смешать мелиссу, базилик, ромашку, календулу. Залить кипятком и дать настояться. Выпивать по глотку два раза в день после еды.
Чтобы избежать заражения взрослым людям, не болевшим ветряной оспой, необходимо выполнения всех правил профилактики. Заболевание в таком возрасте может привести к следующим осложнениям:
- пневмония;
- воспаление костей и суставов;
- нарушение работы органов зрения;
- поражение тканей мозга;
- миокардит;
- патологии развития и смерть плода у беременных;
- гинекологические нарушения у женщин;
- стоматологические заболевания.
источник
При отсутствии лечения ветряная оспа может наносить серьезный ущерб организму. Поэтому при первых симптомах необходимо обратиться к врачу и следовать тому курсу терапии, который он назначит.
Возбудитель заболевания может существовать только в организме взрослого человека или ребенка, потому что в окружающей среде он гибнет в течение 15 минут. Животные не являются носителями вируса и не могут быть его переносчиками.
Обычно источник заражения вирусом – это человек, который болен ветрянкой. К заболеванию вырабатывается иммунитет, если человек переболел вирусом в детстве. Принято считать, что после перенесенной болезни риск заражения снижается до минимального. Но бывают случаи, когда пациент вновь заболевает из-за ослабления иммунитета (при ВИЧ, после курса химиотерапии или трансплантации органов).
Фазы развития вируса ветрянки у взрослого:
- Размножение. Происходит на слизистых оболочках верхних дыхательных путей.
- Увеличение количества возбудителя. Он проникает в лимфу через небные миндалины. При этом вирус угнетает работу лимфатической системы и понижает активность Т-лимфоцитов.
- Выход возбудителя заболевания в кровяное русло. Наступает после завершения инкубационного периода. Когда вирус находится в крови, повышается температура тела, возникает общая слабость, появляются симптомы общей интоксикации.
- Проникновение в нервные ганглии. Вирус вызывает разрушение клеток. В дальнейшем он остается там, а при ослаблении иммунной системы активизируется, повышая вероятность развития такого кожного заболевания, как опоясывающий лишай.
- Оседание возбудителя болезни в клетках эпидермиса. Из-за этого появляются вакуоли – элементы, напоминающие пузырьки. Они сливаются между собой и образуют полости, являющиеся основой для папул. В дальнейшем они заполняются жидкостью с большим количеством молекул белка и частиц вируса. В содержимом могут размножаться бактерии, поэтому при заболевании случается нагноение сыпи.
- Лопанье пузырька и выход содержимого. На кожном покрове, где был пузырь, образуется корка.
В первые дни заболевания иммунитет взрослого вырабатывает иммуноглобулины при распознавании вируса ветрянки. Они обеспечивают связывание токсинов и стимулирование фагоцитоза (поглощения) вирусных частиц. Антитела против ветряной оспы остаются в организме и защищают от рецидива заболевания.
Инкубационный период ветрянки у взрослых длится от 10 до 21 дня. Чаще всего на него уходит 2 недели. За это время вирус размножается на слизистых оболочках. Период, когда ветрянка может быть заразна, начинается за 3-5 дней до проявления первых признаков, а заканчивается при образовании корочек на всех пузырьках.
Сколько дней длится это кожное заболевание? Однозначного ответа нет, потому что для каждого организма период индивидуален. Тяжелая стадия может продолжаться от 1,5 до 2 месяцев.
Пути передачи вируса при заболевании:
- Воздушно–капельный. Слюна зараженного содержит большое количество клеток возбудителя. Для инфицирования здорового взрослого достаточно 5 минут общения или пребывания в одной комнате с больным.
- Контактный. Риск заражения вирусом повышается, если из пузырьков вышла жидкость, т. к. в ней содержится большое количество возбудителя. Также опасен близкий контакт со взрослым, который болен опоясывающим лишаем.
Ветряная оспа у взрослых может протекать разными способами. Тяжесть течения заболевания зависит от его формы:
- Легкая. Возникает у 7-10% пациентов. Как начинается такая ветрянка у взрослых? Сначала повышается температура тела до 38° С. Общее состояние может быть удовлетворительным. На начальной стадии заболевания появляется небольшое количество высыпаний на протяжении 3 суток.
- Средняя. Стадия наблюдается у 80% людей. Температура тела повышается до 39° С. Из-за вируса возникают выраженные симптомы интоксикации: тошнота, рвота, общая слабость, ломота в мышцах и суставах.
- Тяжелая. Возникает у 10% пациентов. При этой форме кожного заболевания температура тела поднимается до 40° С. Общее состояние человека тяжелое, появляется рвота, боль в голове. Высыпания могут быть по всему телу. В дальнейшем появляются различные осложнения.
Если у взрослого появляются первые признаки ветрянки, рекомендуется обратиться к терапевту. Врач может выписать направление к инфекционисту, гинекологу или урологу.
Обычно специалист ставит диагноз, основываясь на жалобах пациента и после визуального осмотра. Но есть спорные ситуации, когда необходимы результаты лабораторных исследований.
Анализы, которые используют для постановки точного диагноза:
- Вирусологическая диагностика. Определяет возбудителя заболевания.
- Реакция иммунофлюоресценции (РИФ). Экспресс-метод, который обнаруживает вирусные антитела.
- Иммуноферментный анализ (ИФА). Помогает распознать специфические антитела относительно вируса ветрянки.
- Общий анализ крови. Поможет определить снижения уровня лейкоцитов.
Для избавления от ветрянки во взрослом возрасте необходима комплексная терапия, которая заключается в приеме медикаментов, здоровом образе жизни, использовании народных средств и уходе за кожей. Заболевание можно лечить в домашних условиях.
Показаний для госпитализации взрослого с вирусом в больницу не так много:
- тяжелая стадия ветрянки;
- развитие осложнений;
- невозможность изолирования от других людей.
Для лечения ветрянки используются различные группы препаратов. К ним относятся противовирусные, антигистаминные и другие.
Медикаменты, которые чаще всего принимают в качестве терапии заболевания у взрослых:
- Антигистаминные. Тавегил, Супрастин, Кларитин – уменьшают зуд и воспаление.
- Жаропонижающие. Панадол, Ибупрофен, Нурофен, Миг – назначают при температуре тела выше 38,5° С. Препараты уменьшают жар, снимают воспаление и боль.
- Антибактериальные широкого спектра действия. Оксациллин, Цефазолин – используют при появлении гноя. Антибиотики способны быстро остановить вирус.
- Дезинтоксикационные. Раствор глюкозы 5%, Реополиглюкин – назначают только при тяжелой стадии. Растворы необходимо вводить внутривенно. Они способствуют снижению концентрации вируса и его выводу из организма.
Использовать только народные методы будет неправильно, потому что они не оказывают действия на сам вирус. Но домашние средства могут входить в состав комплексного лечения заболевания. При помощи растений происходит стимулирование иммунной системы, тонус организма повышается, а токсины выводятся легче.
Рецепты народных средств для внутреннего использования:
- Малина, анис, липовый цвет, ива. Для приготовления взять одинаковое количество ингредиентов и измельчить их. Две столовые ложки сухой смеси залить 500 мл горячей воды. Оставить на полчаса, охладить, профильтровать. Принимать по небольшому количеству на протяжении дня.
- Череда, календула, ромашка. Смешать в равных количествах, 6 ст. л. сбора залить 1 л горячей воды. Варить до кипения, настоять 30 минут. Остудить, профильтровать. Принимать по 100 мл 4-5 раз в сутки.
- Мумие. Средство в количестве 10 г растворить в 100 мл кипяченой воды. Употреблять с утра перед приемом пищи. Мумие обеспечивает укрепление иммунной системы, стимулирует заживление кожи и убивает бактерии.
Для лечения ветрянки необходимо не только принимать препараты внутрь, но и использовать наружные средства. Медикаменты уменьшают зуд, воспаление, ускоряют подсушивание ран.
Средства, которые разрешается использовать для ухода за кожей при ветрянке:
- Фукорцин, бриллиантовый зеленый, Псило–бальзам, Фенистил. Медикаменты устраняют высыпания.
- Циндол. В составе содержится оксид цинка, который уменьшает воспаление и обеззараживает кожу, устраняет прыщи при ветрянке у взрослых.
- Мирамистин. Можно использовать для обработки кожи и полоскания рта. Обладает обеззараживающим действием.
Самое частое осложнение – это образование рубцов на теле. Они не несут никакого вреда для здоровья, но могут приводить к расчесыванию кожи, занесении в рану инфекции.
Последствия ветрянки:
- Ухудшение зрения. Если заболевший взрослый не соблюдает правила гигиены, вирус распространяется на роговицу. Воспаление может образоваться на глазном белке. Там появляются пузыри, шрамы.
- Поражение мозга. Характеризуется болью в голове, судорогами, обморочным состоянием.
- Ларинготрахеит. Сопровождается сильным кашлем и сыпью на слизистой оболочке верхних дыхательных путей.
- Миокардит. Воспалительный процесс в сердце, при котором требуется незамедлительная помощь врача, а иногда и госпитализация.
- Стоматит. Образование пузырьков на слизистой оболочке ротовой полости. Затем они лопаются и появляются язвы.
- Ветряночная пневмония. Ее признаки можно наблюдать на 3–5 день после возникновении сыпи. Симптоматика: увеличение температуры, боль в грудине, кашель, отдышка. Тяжелая форма характеризуется мокротой с кровью. Без лечения осложненная форма может привести к летальному исходу за несколько суток из-за недостаточности дыхания.
- Ветряночный энцефалит. Риск возникновения возрастает через 7 дней после появления высыпаний. Симптоматика: тошнота, рвота, интоксикация, боль в голове.
- Опоясывающий лишай. Симптоматика проявляется в зуде, повышении температуры, сильной слабости.
Вульвит – это воспаление наружных половых органов. Патология возникает в качестве последствий ветрянки у женщины при распространении сыпи на слизистые оболочки. У пациентки появляются обильные выделения, отекают половые губы, беспокоит боль и зуд.
Вульвит несет большую опасность, т. к. может привести к распространению инфекции в матку, яичники и другие внутренние органы. При подозрении на это кожное заболевание лучше всего немедленно обратиться к врачу-гинекологу. При несвоевременном лечении возрастает риск бесплодия.
Чем опасна ветрянка для мужчин? Заболевание может приводить к баланопоститу – воспалению головки полового органа. Осложнение после ветрянки у взрослого мужчины характеризуется сильным зудом и отечностью в половых органах. При подозрении на патологию рекомендуется посетить врача-уролога.
Когда человек в любом возрасте переболел ветряной оспой, у него вырабатывается стойкий иммунитет. Поэтому повторная ветрянка у взрослых встречается очень редко. В качестве профилактических мер можно использовать вакцину, которую вводят во время прививки от ветряной оспы.
Для взрослых она не является обязательной и проводится по желанию. Вирус вводится в ослабленной форме, не вызывая заболевание, но стимулируя иммунную систему на выработку необходимых антител.
Прививку делают только в том случае, если пациент никогда не болел ветрянкой. Если в этом есть сомнения, то проводят анализ на присутствие антител. При их обнаружении вакцинацию не проводят. Прививка может быть срочной в качестве профилактики после контакта с зараженным взрослым или ребенком. Тогда она проводится в течение трех дней.
Вакцину вводят в два этапа. Промежуточное время между инъекциями составляет от 1 до 2 месяцев. После введения могут появиться симптомы кожного воспаления, но они быстро исчезают.
Кроме вакцинации, желательно правильно питаться и уделять время физическим упражнениям. Обязательно нужно исключить любой контакт с зараженным пациентом.
При появлении инфекции в семье следует:
- изолировать больного в отдельную комнату;
- регулярно проветривать и убирать помещение;
- пользоваться медицинской маской;
- выделить больному индивидуальную одноразовую посуду, средства гигиены;
- часто мыть руки.
Может ли взрослый заразиться от больного ребенка? Да, такая вероятность есть, но она небольшая. При соблюдении мер профилактики риск практически отсутствует.
Чем раньше начать лечение ветрянки, тем эффективнее будет результат от терапии. Со временем недолеченные рубцы на коже начинают грубеть, поэтому с ними сложно справиться.
Наиболее эффективные средства против шрамов:
- Контрактубекс, Дерматикс. Уменьшают воспаление и шрамы. Разглаживают, выравнивают кожу, снимают покраснение. Перед нанесением необходимо предварительно очистить кожный покров. Препараты можно использовать дважды в день. Курс составляет от 2 до 3 месяцев. Подробнее про мази и кремы от шрамов→
- Аппликации из лука. В продукте содержится фибрин, смягчающий и восстанавливающий кожу. Для применения нарезают луковицы, заливают водой. Варят на медленном огне 15-20 минут. Охлаждают и наносят на кожу, обматывая бинтом или пленкой.
- Кислотный пилинг. После косметологической процедуры кожа обновляется и формируется ее новый слой.
- Лазерная шлифовка. Лазер глубоко проникает внутрь кожи. Благодаря этому она обновляется, а шрамы рассасываются.
Ветрянка считается детским кожным заболеванием, но иногда возникает во взрослом возрасте. В связи с особенностями течения заболевания лучше вызывать врача на дом, чем идти на прием в больницу. Важно обратиться к специалисту при появлении первых симптомов вируса и не заниматься самолечением.
Автор: Юлия Якунина, врач,
специально для Dermatologiya.pro
Список источников:
- Баран В.М., Талапин В.И. Фармакотерапия инфекционных болезней. — Минск: Вышэйшая школа, 1995.
- Беренбейн Б.А., Студницин А.А. Дифференциальная диагностика кожных болезней. — М.: Медицина, 1983.
- Соринсон С.Н. Неотложные состояния у инфекционных больных. — СПб.: Медицина, 1990.
источник
Ветрянка у взрослых – формы и стадии, симптомы и первые признаки, диагностика и лечение, профилактика (прививки), фото больных ветряной оспой. Какие последствия и осложнения бывают после ветрянки у взрослых?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Ветряная оспа (ветрянка) – инфекционное заболевание, вызываемое разновидностью вируса герпеса. Ветрянку принято считать детской болезнью, потому что большинство людей переносят ее в дошкольном и школьном возрасте. Однако если заражения не произошло в детстве, то заболеть ветряной оспой можно в любом возрасте.
Вспышки ветрянки среди взрослых часто случаются в закрытых коллективах, в армии среди новобранцев, в интернатах для людей с ограниченными возможностями. Также в группе риска родители дошкольников, не имеющие иммунитета. Заболеваемость не зависит от пола и расы.
Ветрянка у взрослых людей имеет свои особенности:
- взрослые тяжелее переносят болезнь;
- сильнее, чем у детей, выражена интоксикация;
- температура поднимается до 40 градусов и выше;
- сыпь появляется лишь на 2-3 день болезни;
- высыпания многочисленные и могут покрывать всю поверхность лица и туловища;
- у половины взрослых больных элементы сыпи нагнаиваются, образуются пустулы;
- на месте глубоких воспалений остаются рубцы – оспины;
- у 20-30% больных возникают осложнения.
Особенно тяжело ветрянку переносят больные с ослабленным иммунитетом и люди старше 50 лет.
Вирус может существовать исключительно в организме человека. В окружающей среде он гибнет в течение 15 минут. Этому способствует высыхание, нагревание, замораживание. Возбудитель ветрянки не передается через вещи и третьих лиц. Животные не болеют ветряной оспой и не могут служить переносчиками инфекции.
Основные характеристики вируса ветрянки, позволяющие поражать большое количество людей – летучесть и восприимчивость. Вирусные частицы с воздушными потоками разлетаются и проникают в соседние комнаты, квартиры и с одного этажа на другой. А высокая восприимчивость людей к вирусу ветрянки означает, что при контакте с больным заражаются практически все люди, не переболевшие ранее. В семье, где заболел один человек, риск заболевания остальных домочадцев составляет 80-90%. Причем у тех, кто заразился позднее, болезнь протекает тяжелее и с большим количеством высыпаний.
Источник заражения и основной резервуар инфекции – человек, больной ветрянкой. Существует риск заражения от человека с опоясывающим лишаем.
Пути заражения – воздушно-капельный и трансплацентарный, когда вирус передается от матери плоду через плаценту.
Инкубационный период – 10-21 день, чаще 14-17. За это время вирус размножается на слизистых оболочках носоглотки и распространяется по лимфатической системе.
Иммунитет к ветрянке вырабатывается после перенесенной инфекции. Считается, что постинфекционный иммунитет обеспечивает пожизненную защиту от заражения. Однако у некоторых людей фиксируют повторные случаи ветряной оспы, что связано с ослаблением иммунной защиты.
Что происходит в организме больного?
1. Вирус размножается на слизистых оболочках верхних дыхательных путей.
2. Его количество быстро увеличивается. Через небные миндалины вирус проникает в лимфатическую систему, угнетая ее работу и снижая активность Т-лимфоцитов.
3. Вирус выходит в кровь в конце инкубационного периода. Вирусные частицы и продукты их обмена, присутствующие в крови, вызывают повышение температуры, слабость и другие признаки интоксикации.
4. Вирус проникает в нервные ганглии – ядра спинномозговых нервов, вызывая лизис (разрушение) нервных клеток. В дальнейшем вирус пожизненно сохраняется в нервных ганглиях. При ослаблении иммунитета он активизируется и распространяется по ходу нерва, провоцируя развитие опоясывающего лишая.
5. Вирус оседает в клетках эпидермиса. Он вызывает появление вакуолей – внутриклеточных элементов, напоминающих пузырьки. Вакуоли соседних клеток сливаются между собой, образуя полости, которые являются основой папул. Эти папулы заполняются жидкостью, в которой содержится большое количество вирусных частиц и белковых молекул. Содержимое папулы является хорошей питательной средой для бактерий, поэтому элементы сыпи могут нагнаиваться. В этом случае на месте папулы образуется пустула (пузырек с гнойным содержимым).
6. Пузырек лопается, его содержимое изливается на кожу. На месте пузырька образуется корочка, под которой происходит заживление эпидермиса.
7. Начиная с первых дней болезни иммунная система распознает возбудителя и начинает вырабатывать иммуноглобулины, которые связывают токсины и стимулируют фагоцитоз (поглощение) вирусных частиц. В дальнейшем противоветряночные антитела остаются в крови переболевшего человека пожизненно. Они обеспечивают защиту от повторного заболевания ветрянкой.
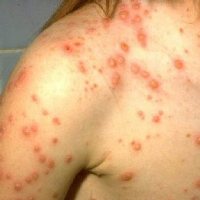
В развитии болезни выделяют несколько периодов:
- Инкубационный период – вирус размножается в клетках слизистой носоглотки. Симптомы болезни отсутствуют.
- Продромальный период – выход вируса в кровь. Симптомы: повышение температуры, ухудшение общего состояния, слабость, потеря аппетита.
- Период высыпаний – активная фаза болезни, когда вирус локализуется в эпидермисе. Характеризуется появлением сыпи и зуда, что сопровождается повышением температуры.
- Период образования корочек – элементы сыпи подсыхают. В организме активно вырабатываются противоветряночные антитела, которые обеспечивают связывание вируса и выздоровление.
Симптомы ветрянки у взрослых:
| Механизм развития | Проявления | |
| Общая интоксикация | Токсины, образующиеся в процессе жизнедеятельности вируса, отравляют нервную систему. |
Первые признаки ветрянки напоминают грипп. У взрослых интоксикация выражена сильно. |
| Повышение температуры | В процессе гибели вирусных частиц образуются пирогены – вещества, провоцирующие повышение температуры. Большое количество пирогенов попадает в кровь во время массовых высыпаний. | Волновая лихорадка – за период болезни происходит 2-3 подъема температуры, которые совпадают с массовыми подсыпаниями. Температура повышается до 38-40 градусов. Температура при ветрянке у взрослых держится 3-9 дней, в зависимости от тяжести протекания болезни. Длительная лихорадка свыше 10 дней указывает на развитие осложнений. |
| Сыпь | Для ветряной оспы характерна пятнисто-папулезная сыпь. Ее появление связано с вирусным поражением клеток эпидермиса. Элементы сыпи проходят в своем развитии несколько стадий: пятна, папулы (узелки) и везикулы (пузырьки). Все они могут присутствовать на одном участке кожи. | У взрослых больных ветряночная сыпь появляется на 2-3 день после повышения температуры. Пятна. На коже верхней половины тела появляются округлые красные пятна, размером от 3 мм до 1 см. 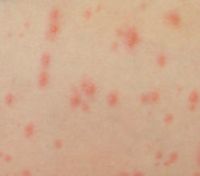 Папулы (инфильтраты) – узелки без полости, расположенные в центре пятен. Формируются на протяжении 2-3 часов. Везикулы – пузырьки, заполненные прозрачным содержимым. Имеют полушаровидную форму, располагаются на гиперемированной (красной) основе. Образуются на месте красных пятен, на протяжении 12-20 часов. Корочки образуются на месте лопнувших везикул. В среднем с момента появления пятна до формирования корочки проходит 5-7 дней. Подсыпания происходят хаотично на любом участке тела с интервалом 1-2 дня. Их численность варьирует от единичных при легких формах, до 2000 при тяжелом течении болезни. |
| Кожный зуд | Изменения в эпителиальных клетках вызывают раздражение чувствительных нервных окончаний, которые находятся в коже. С них нервный импульс поступает в центральную нервную систему и воспринимается мозгом как зуд. | Зуд появляется одновременно с пятнами на коже. Он беспокоит больных вплоть до образования корочек. Зуд усиливается в ночные часы, когда меньше отвлекающих факторов. |
| Высыпания на слизистой рта | В клетках слизистых оболочек происходят те же процессы, что и в коже. | Высыпания появляются одновременно с сыпью на коже. На слизистой десен, небных дужек и мягком небе образуются красные пятнышки 3-5 мм. Со временем из пятна формируются узелки, а затем пузырьки. Через несколько часов на их месте появляются язвочки (афты), покрытые бело-желтым налетом. Язвочки вызывают сильную болезненность. Аналогичные высыпания появляются на слизистой оболочке влагалища у женщин. Они вызывают сильный зуд и дискомфорт. 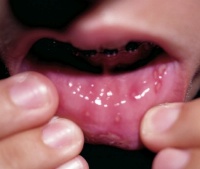 |
Выделяют несколько классификаций ветрянки
1. По тяжести течения
- Легкая форма у 7-10% больных. Температура повышается до 38 градусов. Общее состояние удовлетворительное. Количество высыпаний умеренное.
- Среднетяжелая форма у 80%. Температура 38-39 градусов. Выраженная интоксикация – слабость, тошнота, рвота, ломота в мышцах и суставах. Высыпания обильные, сопровождаются сильным зудом.
- Тяжелая форма у 10%. Температура 39-40 градусов. Общее состояние тяжелое, сильная слабость, многократная рвота, головная боль. Высыпания могут покрывать всю поверхность кожи. Развиваются различные осложнения. В тяжелой форме выделяют несколько вариантов течения:
- Геморрагическая форма. Встречается редко у больных с ослабленным иммунитетом, у которых ранее наблюдались геморрагические заболевания – поражения кровеносных сосудов: геморрагический диатез, васкулиты, тромбоцитопатии, нарушения свертываемости крови. Сопровождается развитием геморрагической сыпи (мелких кровоизлияний), гематом, синяков, кровоточивости десен, кишечных кровотечений.
- Буллезная форма. Одновременно с типичными везикулами на коже появляются большие дряблые пузыри – буллы. Они заполнены мутноватым содержимым и имеют складчатую поверхность. На месте их разрешения остаются длительно не заживающие раны.
- Гангренозная форма. Встречается крайне редко у сильно истощенных больных, при несоблюдении правил гигиены и плохом уходе. Развивается при инфицировании папул и присоединении вторичной инфекции. Вокруг папул образуется черная кайма, состоящая из некротизированной отмершей ткани. Болезнь сопровождается сильным жаром и интоксикацией.
2. По типу течения болезни
- Типичная форма проявляется интоксикацией, лихорадкой, характерной сыпью.
- Атипичная форма имеет несколько вариантов течения.
- Рудиментарная форма – подъем температуры до 37,5, единичные элементы сыпи, которые могут иметь вид пятен или узелков. Болезнь часто проходит незамеченной.
- К атипичным относятся гангренозная, буллезная и геморрагическая формы, описанные выше.
- Генерализованная (висцеральная) форма связана с массовым поражением внутренних органов. Возникает у людей с ослабленным иммунитетом, когда вирус размножается в клетках внутренних органов. Проявляется болями в животе и пояснице, тяжелым поражением печени, почек и нервной системы, снижением артериального давления и частоты пульса.
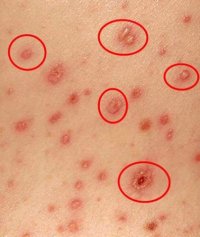
- Характерная сыпь, появившаяся на фоне повышенной температуры и ухудшения общего состояния;
- Периодические подсыпания, которые сопровождаются подъемом температуры;
- Ложный полиморфизм сыпи. На ограниченном участке кожи одновременно присутствуют различные элементы сыпи – пятна, узелки и пузырьки;
- Локализация сыпи на любом участке тела, кроме ладоней и подошв;
- Высыпания на слизистых рта, половых органах и конъюнктивах;
- Имел место контакт с больным ветрянкой.
После осмотра кожи и слизистых оболочек врач выслушивает состояние бронхов и легких, ощупывает живот, определяет размер печени. Обследование позволяет своевременно выявить наличие осложнений. В большинстве случаев в других исследованиях нет необходимости.
1.Общий анализ крови. Результат может быть в пределах нормы или свидетельствовать о воспалении – повышение СОЭ. Возможно увеличение уровня моноцитов и появление плазматических клеток.
2.Общийанализ мочи. Моча без изменений. Появление белка, эритроцитов и лейкоцитов свидетельствуют об осложнении со стороны почек.
3.Вирусоскопический метод:
- Содержимое везикул окрашивают методом серебрения и изучают под микроскопом.
- Выявление антигена методом иммунофлюоресценции. Материал для исследования – содержимое пузырьков и гнойников, корочки, слизь из афт во рту.
4.Вирусологические исследования – выявления возбудителя в тканях. Длительный метод, занимающий до 2-х недель. Из-за длительности и дороговизны в настоящее время не используется.
5.Серологический метод – выявление в крови иммуноглобулинов М и G – антител к вирусу варицелла-зостер, возбудителю ветрянки. Титр антител исследуют через 7-10 дней после начала заболевания. Повторное исследование проводят через 2-3 недели. Если количество антител возросло в 4 и более раз, это подтверждает диагноз «ветряная оспа».
В спорных случаях серологический и вирусоскопический методы позволяют отличить ветрянку от других заболеваний, имеющих схожие симптомы: опоясывающего герпеса, инфекции, вызванной вирусом Коксаки, везикулезного риккетсиоза, полиморфной экссудативной эритемы.
Ветрянка: диагностика, лабораторные исследования (иммунологический метод, иммунофлюоресценция, иммуноферментативный анализ, ПЦР), как отличить ветряную оспу от краснухи — видео
Допускается лечение ветрянки у взрослых на дому. При этом важно строго соблюдать постельный режим, правила личной гигиены и рекомендации врача.
Показания к госпитализации при ветряной оспе:
- развитие осложнений;
- тяжелая форма течения болезни;
- невозможность изолировать больного.
| Группа препаратов | Механизм лечебного действия | Представители | Способ применения |
| Противовирусные препараты | Угнетают образование ДНК, необходимых для размножения вируса ветряной оспы. | Ацикловир | Принимают внутрь, по 800 мг 4 раза в день в течение 7-10 суток. Внутривенно капельно при тяжелых формах по 5-10 мг/кг каждые 8 часов. Продолжительность лечения 5-10 дней. |
| Фамцикловир | По 500 мг внутрь 3 раза в день. Длительность приема 7-10 суток. | ||
| Валацикловир | По 1 г внутрь 3 раза в день в течение 7-10 суток. | ||
| Антигистаминные препараты | Н1-блокаторы уменьшают развитие аллергических реакций и проницаемость сосудов. Оказывают противозудное, успокаивающее и снотворное действие. | Тавегил | По 1 таблетке утром и вечером. При сильном зуде доза может быть увеличена до 4-х таблеток в сутки. |
| Хлоропирамин (Супрастин) | По 1 таблетке (25 мг) 3-4 раза в сутки. Принимают до образования корочек на всех высыпаниях. | ||
| Жаропонижающие средства | Применяют при температуре свыше 38,5°С. Препараты нормализуют температуру и уменьшают воспалительный процесс. | Панадол | Внутрь по 1 таблетке 3 раза в день после еды. |
| Ибупрофен | Внутрь по 400-600 мг 3-4 раза в день. Принимают после еды с достаточным количеством жидкости. | ||
| Антибиотики широкого спектра действия | Назначают при гнойных осложнениях и образованиях пустул. Останавливают бактериальную инфекцию и предотвращают появление оспин. | Оксациллин | Инъекционно внутримышечно по 1,0 г 4-6 раз в день 7 дней. |
| Цефазолин | Внутримышечно по 1,0 г 3 раза в день. Курс 7-10 дней. | ||
| Дезинтоксикационные средства | Растворы для внутривенного введения. Снижают концентрацию вирусных токсинов, способствуют их выведению, улучшают циркуляцию крови. Назначаются при тяжелых формах. | 5% раствор глюкозы | Внутривенно капельно по 1000-1500 мл в сутки. |
| Реополиглюкин | Внутривенно капельно по 1000 мл в сутки. | ||
| Специфический иммуноглобулин против вируса Varicella Zoster | Иммуноглобулины к вирусу Varicella Zoster, выделенные из сыворотки крови переболевшего человека. Антитела связывают возбудитель болезни, облегчая ее течение и ускоряя выздоровление. | Зостевир | Вводят внутримышечно 1 раз в день. Дозировка препарата 1,5-3 мл рассчитывается исходя из характера поражений. |
Самолечение при ветрянке недопустимо! Все лекарственные средства назначает врач.
Народные средства для лечения ветрянки не воздействуют на вирус. Они стимулируют иммунитет, повышают тонус организма и способствуют выведению токсинов. Ванны с добавлением лекарственных трав подсушивают высыпания и уменьшают зуд.
Средства для внутреннего применения:
- Сбор 1: плоды малины, анис, липовый цвет, кора ивы. Все ингредиенты измельчают и смешивают в равных пропорциях. 2 ст. л. ложки сбора заливают 0,5 литра горячей воды. Дают настояться в течение 30 мин. Принимают небольшими порциями в течение дня.
- Сбор 2: череда, календула, цветки ромашки. Смешивают в равных пропорциях. 6 ложек сбора заливают литром воды. Доводят до кипения, настаивают 30 минут. Принимают по 100 мл 4-5 раз в день.
- Раствор мумие. 10 г мумие растворяют в 100 мл воды комнатной температуры. Принимают утром, перед завтраком. Средство укрепляет иммунитет, стимулирует регенерацию кожи и оказывает антибактериальное действие.
Ванны:
- Цветки ромашки. 100 г цветков заливают 3-мя литрами воды, через 15 минут доводят до кипения, затем дают настояться 30 минут. Добавляют в воду для ванны. По желанию можно добавить 5-10 капель масла чайного дерева. Такая ванна избавляет от зуда, уменьшает вероятность гнойного воспаления кожи, успокаивает нервную систему.
- Отвар овса. 1 кг овса проваривают в 5-ти литрах воды в течение 30 мин. Такую ванну принимают для уменьшения зуда на ночь или каждые 4 часа. Каждый раз требуется готовить свежий отвар.
Ветряная оспа сопровождается высокой температурой и отравлением вирусными токсинами. У больных увеличивается затраты энергии и распад белка, угнетается функция пищеварительных желез и органов ЖКТ. Диета при ветрянке учитывает эти изменения и обеспечивает достаточное поступление энергетических веществ, воды и витаминов.
Питание больных должно быть разнообразным по составу. Пища дается в протертом и полужидком виде, особенно при поражении слизистой оболочки рта и глотки.
При ветрянке рекомендованы:
- слабые мясные и рыбные бульоны;
- котлеты и тефтели на пару;
- слизистые протертые супы;
- пюре или икра из овощей;
- кефир, йогурт и другие кисломолочные продукты;
- творог со сметаной, творожное суфле;
- взбитое яйцо или омлет на пару;
- не жесткие ягоды и фрукты, муссы, пюре и соки из них;
- соки с мякотью, некрепкий чай с лимоном или молоком, отвар шиповника.
После того, как восстановится слизистая ротовой полости и нормализуется температура, можно вернуться к обычному питанию.
До выздоровления необходимо соблюдать питьевой режим, особенно больным, принимающим ацикловир и другие противовирусные препараты. Воду можно пить в чистом виде или в виде компотов из сухофруктов и чая.
Частота развития осложнений ветрянки у взрослых в несколько раз выше, чем у детей. Последствия обнаруживаются у 30% больных и требуют применения антибиотиков.
- Бактериальная суперинфекция кожи, вызванная стрептококками и стафилококками – наиболее частое осложнение. На месте везикул формируются многочисленные фурункулы, абсцессы и флегмоны. Больные нуждаются в хирургическом лечении.
- Ветряночная пневмония – воспаление легких, вызванное вирусным поражением легочной ткани и формированием бактериальных инфильтратов. Развивается в 20-30% случаев. Характеризуется повышением температуры, кашлем, одышкой, болью в груди.
- Поражение внутренних органов. Вирус размножается в клетках внутренних органов: селезенки, поджелудочной железы, печени, легких, сердца. Характерно поражение сразу нескольких органов. На 3-5-й день болезни состояние больного значительно ухудшается, возникают сильные боли в животе. Летальность до 15%.
- Поражения центральной нервной системы. Проявляется через 21 день после начала болезни. Характеризуется поражением мозжечка, что проявляется нарушением равновесия, которое особенно заметно при смене положения тела, дрожанием конечностей, нистагмом (неконтролируемыми движениями глазных яблок). Также характерен энцефалит диффузного характера, неврологические последствия которого сохраняются длительное время. Проявления – головная боль, спутанность сознания и психические нарушения, тошнота, рвота, эпилептические припадки.
- Гепатит. Поражение печени – редкое осложнение ветрянки. Преимущественно развивается у больных с иммунодефицитом. Имеет высокую летальность.
- Люди, которые готовятся к трансплантации органов.
- Склонные к тяжелому течению ветряной оспы – геморрагические болезни, снижение иммунитета, возраст старше 50 лет.
- Пациенты из группы высокого риска заболевания. К ним относят:
- больных лейкозом;
- получающих иммуносупрессивную терапию (включая глюкокортикостероиды);
- пациентов со злокачественными опухолями;
- людей с тяжелыми хроническими патологиями – бронхиальная астма, коллагенозы, аутоиммунные заболевания, хроническая почечная недостаточность.
- Люди, которые находятся в близком контакте с пациентами из группы высокого риска заболевания – родственники, члены семьи.
- Медицинский персонал, особенно работающий в инфекционных отделениях.
- Работники дошкольных учебных заведений.
- Военнослужащие.
Вакцинация живыми вакцинами противопоказана:
- беременным;
- онкологическим больным;
- людям, страдающим СПИДом и первичными иммунодефицитными состояниями;
- получающим иммуноподавляющую терапию;
- при гиперчувствительности к компонентам вакцины и неомицину.
Для прививок от ветрянки взрослым используют специфический иммуноглобулин и живую вакцину.
Активная иммунизация против ветряной оспы – введение вакцины на основе живого ослабленного вируса Varicella Zoster. Обработанный специальным образом возбудитель вызывает легкую бессимптомную форму ветрянки. После этого происходит выработка специфических иммуноглобулинов, которые остаются в крови, обеспечивая длительный иммунитет.
- Окавакс – вакцина против ветрянки японского производства. Вводят однократно подкожно в дельтовидную мышцу. Препарат разрешен детям с 12-ти месячного возраста и взрослым. Подходит для экстренной профилактики в первые 72 часа после контакта с больным.
- Варилрикс – вакцина бельгийского производства. Препарат вводят подкожно в дельтовидную мышцу. Взрослым вакцину вводят 2-кратно: первую дозу в назначенный день, а вторую через 4-6 недель. Разрешен взрослым и детям с 9-месячного возраста. Подходит для экстренной профилактики в течение первых 96 часов после контакта.
Пассивная иммунизация против ветряной оспы – введение донорских антител против возбудителя ветрянки. Их получают с плазмы крови реконвалесцента (переболевшего ветрянкой). Антитела (IgG) нейтрализуют вирус, который уже присутствует в организме. Препарат не содержит самого вируса и не обеспечивает длительный иммунитет, в отличие от живых вакцин.
- Зостевир – препарат, содержащий иммуноглобулин против вируса ветряной оспы. Иммуноглобулин против вируса Varicella Zoster может использоваться для лечения и экстренной профилактики после контакта с больным. Разрешен для применения с первого дня жизни, а также беременным женщинам и кормящим матерям.
Определить наличие иммунитета к ветряной оспе помогает анализ крови на обнаружение антител к вирусу Варицелла-Зостер. Результата придется ожидать 6 дней. Положительный результат анализа говорит о том, что у человека уже есть иммунитет против ветряной оспы, и он не нуждается в прививке.
Повторная ветрянка у взрослых возможна, особенно у людей с ослабленным иммунитетом. Как правило, повторное заболевание протекает в более легкой форме.
Повторная ветрянка возникает у некоторых категорий:
- У людей с ослабленным иммунитетом. Такое состояние может возникнуть при длительном приеме антибиотиков, кортикостероидов, иммунодепрессантов;
- Прошедших курсы химиотерапии;
- Перенесших тяжелые эмоциональные потрясения;
- У людей с заболеваниями органов пищеварения и глубокими нарушениями питания.
Иногда повторной ветрянкой у взрослых называют опоясывающий лишай. Это заболевание вызывается вирусом, который остался в спинномозговых узлах после первого заражения ветряной оспой.
В редких случаях возможна ветрянка без температуры. Это так называемая стертая или абортивная форма.
Симптомы стертой формы:
- Легкое недомогание – слабость, снижение аппетита;
- Единичные элементы сыпи – несколько красных пятен и узелков, которые обычно не превращаются в пузырьки.
Причины ветрянки без температуры:
- Ослабленный иммунитет. Вирусы и продукты их распада не вызывают адекватный иммунный ответ.
- Ветрянка, перенесенная в раннем возрасте (до года). В таком случае ветрянка у взрослого человека считается повторной. В его крови присутствует незначительное количество антител, которые не дают вирусу активно размножаться и вызвать лихорадку.
- Прием препаратов, снижающих температуру. При первых симптомах ухудшения состояния многие занимаются самолечением и принимают препараты, содержащие парацетамол. Таким образом, они сбивают температуру, и картина болезни искажается.
Длительность неосложненной ветрянки у взрослых 9 дней с момента появления первых признаков. После этого врач может закрыть больничный лист.
На практике у 90% больных болезнь длится 10-14 дней:
- продромальный период (без сыпи) – 2-3 дня;
- период появления новых высыпаний – 3-4 дня;
- период образования корочек – 5 дней (с момента появления последних высыпаний).
Только после того, как последняя везикула покрылась корочкой, больной считается не заразным. Кожа полностью очистится от корочек через 2-4 недели.

Шрамы появляются, когда в пузырек попадают бактерии и развивается гнойное воспаление. В этом случае происходит расплавление глубоких слоев кожи. После отпадания корочки под ней обнаруживается углубление с неровными краями – оспина. В дальнейшем «ямка» остается, но выравнивается по цвету с окружающей кожей.
Как предотвратить появление шрамов после ветрянки?
- Соблюдение правил гигиены – регулярная смена белья, душ;
- Обработка сыпи антисептиками – зеленкой, фукорцином;
- Назначение антибиотиков широкого спектра при появлении первых пустул.
Что делать, если появились шрамы после ветрянки?
- Мази и гели для лечения рубцов. 2-3 раза в сутки втирают в рубец небольшое количество геля. При застарелых шрамах гель наносят под повязку на ночь. Курс лечения может занять от 1-го месяца до года. Для лечения используются:
- Контрактубекс;
- Альдара;
- Дерматикс;
- Келофибраза;
- Скаргуард.
- Введение под кожу коллагена. Вещество заполняет дефект кожи и стимулирует образование соединительных волокон.
- Химическийпилингс использованием фенола. Под воздействием агрессивных химических веществ удаляется ороговевший слой эпидермиса и дермы. После восстановления эпидермиса (занимает до 2-х недель) кожа приобретает гладкость.
- Лазерная шлифовка кожи. Сфокусированный лазерный луч проникает в поверхностные слои дермы и нагревает их, выпаривая воду. После регенерации клеток кожи ее поверхность выравнивается. Внимание: лечение углекислотным лазером может вызвать появление гипертрофического келоидного рубца, возвышающегося над кожей. Поэтому используется эрбиевый или карбондиоксидный лазер.
- Микродермабразия – механическая шлифовка кожи частицами твердого вещества (алмаза). В результате микротравм активизируется выработка коллагена. Процедура позволяет выровнять рельеф кожи и сделать рубцы менее заметными.
Автор: Исаева А.Д. Практикующий врач 2-й категории
источник