
Ветрянкой называют острое вирусное заболевание, передающее воздушно-капельным путем от человека к человеку. Характеризуется возникновением сыпи в виде небольших пузырьков, высокой температурой.
Возбудителем считается вирус герпеса третьего типа. Он внедряется в кровь через верхние дыхательные пути и поражает кожные покровы. Вне организма человека он теряет свою жизнеспособность уже через 10 минут. Микроб погибает при нагревании, воздействии ультрафиолетового излучения и солнечных лучей.
Восприимчивость к ветрянке составляет 100%, чаще всего она диагностируется у детей в возрасте от 6 месяцев до 7 лет. У взрослых встречается достаточно редко, так как большинство из них без осложнений переносит болезнь в детстве. Выработанный после перенесенной инфекции стойкий иммунитет сохраняется на протяжении жизни.
Выделяют 4 стадии течения заболевания:
- Инкубационная – бессимптомный период. В среднем составляет 11–21 день;
- Продромальная – характеризуется возникновением головных или мышечных болей, значительным подъемом температуры. У детей проявляется не всегда, у взрослых наблюдается достаточно часто и протекает с осложнениями. Данный период наступает за 1–2 суток до обнаружения первых высыпаний;
- Стадия высыпания характеризуется массовым появлением сыпи и волнообразным повышением температуры. Чаще всего лихорадочное состояние сохраняется на протяжении 2–5 дней, иногда температура держится до 10 суток. Высыпания наблюдаются в течение 2–9 дней. Обычно они не затрагивают глубоких кожных слоев и после выздоровления исчезают бесследно.
- Восстановительная – длится 1 месяц после выздоровления. В течение этого периода требуется ограничение физических нагрузок и прием витаминных комплексов.
Источником заболевания является инфицированный вирусом ветряной оспы человек. Опасность заражения сохраняется на протяжении всего инкубационного периода вплоть до момента исчезновения корочек. Болезнь передается воздушно-капельным путем, однако максимальная концентрация вируса обнаруживается в жидкости, содержащейся в типичных для ветрянки пузырьках.
Инфекция проникает в организм через верхние дыхательные пути и внедряется в слизистые оболочки. Затем попадает в кровеносную систему и распространяется на кожные покровы. Происходит расширение кровеносных сосудов, сопровождающееся покраснением, затем наблюдается образование папул – приподнятых над поверхностью кожи узелков, и везикул – пузырьков с жидкостью. Первые высыпания обычно фиксируются на туловище и конечностях, позднее – на лице и под волосами. Иногда сыпью покрываются слизистые оболочки.
Вследствие активного размножения вируса происходит рост температуры тела, отмечаются другие неспецифические реакции. После перенесенной инфекции у человека вырабатывается стойкий иммунитет.
Вирус может сохранять свою жизнеспособность в человеческом организме, и при наличии совокупности провоцирующих факторов, может вызвать опоясывающий лишай.
Ветрянка отличается длительным инкубационным периодом, составляющим от 7 до 21 дня. С момента инфицирования до появления первых симптомов проходит, как правило, не менее недели. Ребенок уже является источником заражения для других детей, однако внешне это никак не проявляется. Обычно сохраняется двигательная активность и хороший аппетит.

- головная боль;
- вялость, сонливость;
- отсутствие аппетита;
- тошнота;
- резкое повышение температуры до 38-40°C.
Вышеперечисленные симптомы сходны с признаками обычного ОРВИ, и только появление сыпи позволяет достоверно установить заболевание.
Высыпания обычно возникают не позднее суток после подъема температуры. Сначала на кожных покровах отмечаются одиночные плоские пятнышки розоватого цвета, затем их количество резко увеличивается, они становятся выпуклыми и трансформируются в заполненные жидкостью пузырьки. Их появление сопровождается сильным зудом, дети нередко расчесывают проблемные участки, способствуя проникновению в организм инфекции. Сыпь может покрывать верхние и нижние конечности, спину, живот, лицо и волосяную часть головы. На ступнях и ладонях пятна, как правило, отсутствуют.
Болезнь часто сопровождается увеличением ушных и шейных лимфоузлов.
Сыпь начинает подсыхать спустя 3 суток после возникновения, покрываясь красной корочкой. Однако ветрянка протекает волнообразно, поэтому каждые 2 дня на коже появляются новые очаги высыпаний, сопровождаемые очередным подъемом температуры и головной болью. Лишь спустя 7–10 дней все пузырьки покрываются коркой, и ребенок перестает быть источником заражения.
Для опытного врача диагностировать ветрянку не составляет труда. Яркая клиническая картина в большинстве случаев позволяет абсолютно точно определить заболевание:
- стадия высыпаний начинается через 7–21 день после контакта с инфицированным человеком;
- волнообразное течение данного периода;
- одновременное наличие на поверхности кожи ребенка всех форм развития сыпи – розовых пятен, плотных узелков, пузырьков с желтоватой жидкостью, подсохших корочек;
- инфекция проявляется в первую очередь на туловище и конечностях, затем переходит на лицо и волосяную часть головы. Наличие сыпи на ступнях и ладонях является нетипичным.
Если симптоматика выражена недостаточно отчетливо, специалисты прибегают к следующим лабораторным исследованиям:
- общий анализ крови. Увеличение СОЭ указывает на наличие инфекционного процесса. Рост числа нейтрофилов свидетельствуют о бактериальном осложнении;
- серологический анализ крови на антитела проводится в атипичных случаях, превышение показателей в 4 и более раз достоверно указывает на ветряную оспу;
- исследование под микроскопом или иммунофлюоресцентный анализ содержимого пузырьков.

- прием жаропонижающих препаратов. Для детей рекомендованы парацетамол и панадол (в дозировке, рассчитанной исходя из веса и составляющей 20 мг/кг 3 раза в сутки), а также нурофен в суспензии (5–10 мг/кг до 4 раз в день). Эти лекарственные средства позволяют быстро и эффективно снизить температуру и улучшить общее состояние. Категорически запрещен прием аспирина, вызывающего при ветрянке поражение печени;
- применение антигистаминных препаратов, уменьшающих зуд и препятствующих развитию аллергических реакций. Детям обычно прописывают супрастин (дозировка в зависимости от возраста составляет от ¼ до ½ таблетки в течение суток) или фенистил (принимается 3 раза в день по 3–10 капель);
- обработка кожных высыпаний. Традиционно для смазывания элементов сыпи используют раствор зеленки, который позволяет тщательно обработать каждое пятнышко. Средство способствует скорейшему образованию корочек и ненадолго уменьшает зуд. Более действенным является 5-процентный раствор перманганата калия (марганцовки) или жидкость Кастеллани, обладающие легким антибактериальным эффектом. Сыпь во рту и на половых органах смазывается перекисью водорода или водным раствором зеленки;
- соблюдение питьевого режима. Повышенное потребление жидкости необходимо для выведения токсинов из организма.
При протекании болезни в тяжелой форме врачом назначается дополнительное специфическое лечение: прием противовирусных, иммуномодулирующих и успокоительных препаратов.
Промежуток времени от момента проникновения вируса в организм до возникновения первых симптомов болезни называется инкубационным периодом. Для ветряной оспы его продолжительность составляет от 7 до 21 дня и зависит от состояния иммунной системы. Попавшие в дыхательные пути микробы проникают в слизистые оболочки и начинают там активно размножаться, накапливаясь в течение всего инкубационного периода. Достигнув критической массы, инфекция попадает в кровеносную систему и распространяется по всему организму, переходя тем самым в продромальную стадию.
В большинстве случаев на протяжении инкубационного периода человек является незаразным. Однако при ветряной оспе за 1–3 дня до его окончания и появлении первых клинических симптомов болезни уже происходит распространение инфекции.
Ветрянка относится к чрезвычайно заразным заболеваниям. В случае отсутствия иммунитета при контакте с инфицированным уберечься от болезни невозможно.
В детских садах и школах карантин объявляется на 21 день с момента выявления последнего заболевшего. Этот срок объясняется максимальной продолжительностью инкубационного периода.
Детям, контактировавшим с заболевшим, не запрещается посещать сад или школу. Тем учащимся, которые не общались с инфицированным более 3 недель, рекомендуется перейти в другую группу, класс или воздержаться от посещения занятий.
Карантин объявляется в конкретной группе или классе после окончательной постановки диагноза. В течение всего периода производится ежедневный осмотр воспитанников медицинским персоналом. При выявлении заболевшего, его изолируют от других детей и незамедлительно информируют родителей.
Нет необходимости прекращать работу детского сада или школы в целом. Существует ряд мероприятий, помогающих избежать массового инфицирования:
- регулярное проветривание и влажная уборка;
- использование разных входов для перемещения здоровых детей и групп на карантине;
- запрет на посещение физкультурного и музыкального залов.
Специфические мероприятия для дезинфекции помещений при выявлении случаев ветряной оспы не производятся, так как вирус обладает низкой жизнеспособностью вне человеческого организма.
На протяжении многих десятков лет пузырьки при ветрянке было принято мазать зеленкой. Считалось, что только так можно добиться скорейшего образования корочек и уменьшить нестерпимый зуд. В настоящее время специалисты ставят под сомнение этот способ, так как зеленка не влияет на скорость образования корок и процесс заживления, а также совершенно не справляется с зудом.
В качестве альтернативных способов предлагаются следующие препараты:
- лосьон «Каламин» – быстро снимает зуд и покраснение, способствует активной регенерации кожи. Подходит для детей, не окрашивает кожу;
- раствор марганцовки – используется с самого раннего возраста. Применение требует особой осторожности, так как превышение концентрации способно вызвать ожог. Чтобы этого не допустить, необходимо в стакане кипяченой воды растворить несколько кристаллов марганцовки до образования нежно-розового раствора;
- суспензия «Циндол» облазает подсушивающими и дезинфицирующими свойствами. Можно использовать до 6 раз в сутки.
- гель «Фенистил» способствует активному заживлению кожных покровов и эффективно устраняет зуд. Однако его применение рекомендовано только при тяжелом течение ветряной оспы после консультации с лечащим врачом.
Инфицирование ветряной оспой, особенно у взрослых, нередко приводит к развитию осложнений. Наиболее серьезными являются:
В случае, если человек не переболел ветрянкой в детстве, существует большая вероятность инфицирования в зрелом возрасте.
Симптоматика практически не отличается, однако у взрослых болезнь, как правило, протекает в тяжелой форме и проявляется следующими симптомами:
- высокая температура в течение продолжительного периода;
- ярко выраженные продромальные признаки – головные и мышечные боли, потеря аппетита, общетоксические проявления;
- обильная сыпь, позднее образование корочек;
- часто поражаются слизистые оболочки, увеличиваются лимфатические узлы.
Заболевание ветрянкой во время беременности, особенно на ранних сроках, может усугубить течение болезни у женщины и привести к инфицированию и даже гибели плода. После 20 недели риск для ребенка является незначительным.
Методы лечения зависят от формы течения болезни, состояния иммунной системы и возраста человека.
Как правило, при протекании болезни в лёгкой и среднетяжелой формах лечение производится амбулаторно. Инфекционистами рекомендуется:
- соблюдение постельного режима при наличии повышенной температуры;
- обильное питье для скорейшего выведения токсинов из организма;
- сбалансированное питание. Оптимальным является соблюдение белково-растительной диеты;
- обработка кожных покровов дезинфицирующими препаратами. Вместо традиционной зелёнки могут использоваться перманганат калия, суспензия «Циндол», «Фукорцин», «Каламин». Каждый элемент сыпи обрабатывается отдельно при помощи ватной палочки. Каламин может использоваться до 4 раз в сутки, фукорцин и циндол – до 6, марганцовка – без ограничений;
- проведение специальной медикаментозной терапии.
При легком течении специалисты рекомендуют ограничивать лечение обработкой высыпаний и приемом жаропонижающих средств. Хорошо зарекомендовали себя препараты, не оказывающие негативного влияния на иммунную систему пациента:
Запрещается использовать аспирин во избежание развития побочных эффектов.
Если наблюдается тяжелая форма болезни, врачами прописывается прием противовирусных препаратов. Рекомендованная доза ацикловира составляет 800 мг 5 раз в сутки на протяжении недели. В особо тяжелых случаях практикуется внутривенное введение препарата 3 раза в день в дозировке 10 мг/кг массы тела.
Антигистаминные средства помогают справиться с зудом и отечностью. Хорошо показали себя:
Их суточная доза не должна превышать 4 таблеток.
Допускается обработка кожных покровов специальными препаратами, уменьшающими зуд и другие кожные проявления. Например, «Фенистил-гель» допускается использовать многократно в течение суток.
Эффективным методом борьбы с ветряной оспой является вакцинация. В ряде стран – Японии, Австралии, США, Австрии вакцинирование от ветряной оспы включено в национальный прививочный календарь. Данная процедура позволяет сформировать иммунитет к болезни на всю жизнь.
Представители ВОЗ и производители вакцин рекомендуют проводить иммунизацию от ветряной оспы детям, достигшим годовалого возраста. Российские специалисты не советуют проводить процедуру детям до 2 лет. Взрослые не имеют ограничений по возрасту.
Для вакцинации используют живую вакцину и специфический иммуноглобулин.
При введении живого ослабленного вируса Varicella Zoster в организме развивается бессимптомная легкая форма ветряной оспы. Происходит образование антител, которые обеспечивают стойкий длительный иммунитет.
В России разрешено использование следующих вакцин:
- «Окавакс» (Япония) применяется для вакцинации детей с 12-месячного возраста и взрослых. Вводится однократно внутримышечно. Используется в качестве экстренной профилактики не позднее 3 суток после контакта с инфицированным человеком. Минимальная стоимость препарата составляет 1900 рублей;
- «Варилрикс» (Бельгия) вводится двукратно с интервалом 6–10 недель. Допускается для вакцинирования детей, начиная с 9 месяцев и взрослых. Средняя цена в аптеках составляет 2200 рублей.
Препарат «Зостевир» является специфическим иммуноглобулином к вирусу ветряной оспы. Он помогает облегчить протекание болезни и ускорить процесс выздоровления. Медикамент вводится внутримышечно 1 раз в сутки в дозировке от 1 до 3 мл в зависимости от показаний. Не содержит живого вируса и не обеспечивает пожизненный иммунитет.
Инфекционисты в ряде стран не видят необходимости во всеобщей иммунизации против ветряной оспы в детском возрасте, так как в большинстве случаев до достижения подросткового возраста наблюдается легкое течение этой болезни. Вакцинация назначается только при наличии объективных показаний, например, ослабленном иммунитете.
Британские инфекционисты выявили связь между иммунизацией в детстве и заболеванием опоясывающим лишаем, вызываемом тем же вирусом, в зрелом возрасте.
Для человека, не переболевшего ветрянкой в детском возрасте, вакцинация является 100-процентно правильным решением.
Единственным надежным способом предохранения от заражения ветрянкой является вакцинация. Остальные методы не дают стопроцентной гарантии. Однако вероятность инфицирования при заболевании одного из членов семьи можно снизить при соблюдении следующих мер предохранения:
- полная изоляция заболевшего;
- применение отдельной посуды;
- использование ватно-марлевых повязок;
- прием противовирусных препаратов или своевременная вакцинация.
Знание и соблюдение профилактических мер позволяет избежать заражения ветряной оспой или перенести ее без осложнений.
Узнать мнение специалистов о ветрянке вы можете, просмотрев видео.
источник
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи. Возбудителем ветряной оспы является вирус крупных размеров
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи.
Возбудителем ветряной оспы является вирус крупных размеров (от 150 до 200 нм) из семейства Herpetosviridae. Этот вирус в большом количестве содержится в ветряночных пузырьках в первые 3-4 дня болезни, затем его количество быстро снижается, и после 7-го дня обнаружить его не удается.
В настоящее время установлена идентичность вируса, вызывающего опоясывающий герпес, и вируса ветряной оспы. Вирус имеет центральное ядро, липидную оболочку, содержит ДНК. Живет и размножается только в человеческом организме. К основным свойствам вируса относятся его летучесть и чрезвычайно малая устойчивость. Во внешней среде вирус быстро погибает, в капельках слизи, слюны сохраняется не более 10–15 мин; нагревание, солнечные лучи, УФ-излучение быстро инактивируют его.
Ветряная оспа встречается повсеместно и является чрезвычайно контагиозным заболеванием со 100-процентной восприимчивостью. Источник инфекции — больные ветряной оспой, иногда опоясывающим лишаем. Больные ветряной оспой становятся заразными в конце инкубационного периода (за 48 ч до появления сыпи) и продолжают представлять опасность для окружающих до 5-го дня с момента появления последнего элемента сыпи. Механизм передачи — воздушно-капельный, при этом вирус выделяется в огромном количестве при кашле, разговоре, чихании. Возможен вертикальный механизм передачи вируса плоду от матери, болевшей ветряной оспой в период беременности. Ветряной оспой болеют преимущественно дети в возрасте от 1 до 10 лет, причем пик заболеваемости приходится на 3-4 года.
Входными воротами инфекции является слизистая оболочка верхних дыхательных путей. Размножаясь на слизистых оболочках, вирус в конце инкубационного периода попадает в кровь, обусловливая вирусемию. С током крови он разносится по всему организму. Возбудитель фиксируется преимущественно в эпителии кожи и слизистых оболочек, где, размножаясь, приводит к появлению патогномоничной для ветряной оспы сыпи.
Вирус не только дерматотропен, но,в известной степени, и нейротропен, что проявляется в его способности вызывать поражения со стороны нервной системы. Пузырьки при ветряной оспе образуются в результате вакуолизации клеток с очень незначительной сетчатостью. На ранних стадиях ядра пораженных клеток содержат сферические эозинофильные включения (тельца Тиццера). В процессе дегенерации ядер эти тельца выходят в цитоплазму. Клеточные вакуоли быстро сливаются со смежными, образуя везикулу. Вначале везикула бывает многокамерной, состоит из маленьких полостей, отделяемых друг от друга клеточными тяжами, которые в дальнейшем быстро разрываются благодаря наполнению везикул жидкостью. Поражается в основном мальпигиевый слой. Изменения на слизистых оболочках носят тот же характер, что и в эпидермисе. Элементы сыпи на слизистых оболочках при ветряной оспе не оставляют после себя рубцов, так как некроз эпителия при ветряной оспе обычно не проникает глубже герминативного слоя.
В течении ветряной оспы выделяют 4 периода: инкубационный, продромальный, периоды высыпания и образования корочек. Инкубационный период составляет при ветряной оспе 10–21 день. Продромальные явления могут отмечаться в течение 1-2 сут до начала высыпания. При этом больной испытывает недомогание, снижается аппетит, возникают головная боль, тошнота, иногда рвота. Если продромальный период отсутствует, то заболевание начинается с появления сыпи. Период высыпания у большинства больных протекает без особых нарушений общего состояния. Лихорадка совпадает с периодом массового появления сыпи, при этом у взрослых она достигает значительных цифр. Высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.
Первые элементы сыпи могут появиться на любом участке тела, но чаще на лице, волосистой части головы, спине, реже — на животе, груди, плечах, бедрах. На ладонях и подошвах сыпь, как правило, отсутствует.
Клинический пример: больной С.,23 года, студент, обратился к участковому врачу с жалобами на повышение температуры до 38,8°С , головную боль, слабость, недомогание, высыпания на лице, волосистой части головы, туловище и конечностях. Со слов пациента, он заболел два дня назад; возникли недомогание, слабость, температура повысилась до 37,4°С. На следующий день состояние ухудшилось, температура поднялась до 38,0°С, отмечалась головная боль, была однократно рвота. К вечеру появилась обильная сыпь (рис. 1).
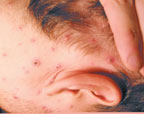 |
| Рисунок 1. Полиморфная сыпь при ветряной оспе на лице и волосистой части головы |
Объективно: состояние средней тяжести. Температура тела — 39,0°С. На коже лица, волосистой части головы, туловище, конечностях имеется обильная полиморфная сыпь. На одном участке можно встретить папулы, везикулы, пустулы. Беспокоит кожный зуд. Слизистая ротоглотки гиперемирована, на мягком небе и язычке отмечаются в небольшом количестве везикулы и эрозии. Пальпируются увеличенные болезненные лимфатические узлы шеи. В легких дыхание везикулярное, хрипов нет. ЧДД — 22/мин. Тоны сердца приглушены, ритм правильный. ЧСС — 92/мин. АД — 90/60 мм рт. ст. Язык сухой, обложен белым налетом. Живот при пальпации мягкий, безболезненный во всех отделах. Печень, селезенка не увеличены. Мочевыделение не нарушено. Менингеальной, очаговой неврологической симптоматики нет. В группе, где учится пациент, отмечались подобные случаи болезни.
Учитывая острое начало болезни, наличие лихорадки, симптомов интоксикации, а также полиморфной сыпи на волосистой части головы, лице, туловище, конечностях и слизистой ротоглотки(рис. 2), пациенту можно поставить предварительный диагноз «ветряная оспа».
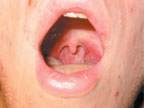 |
| Рисунок 2. Эрозия на слизистой ротоглотки |
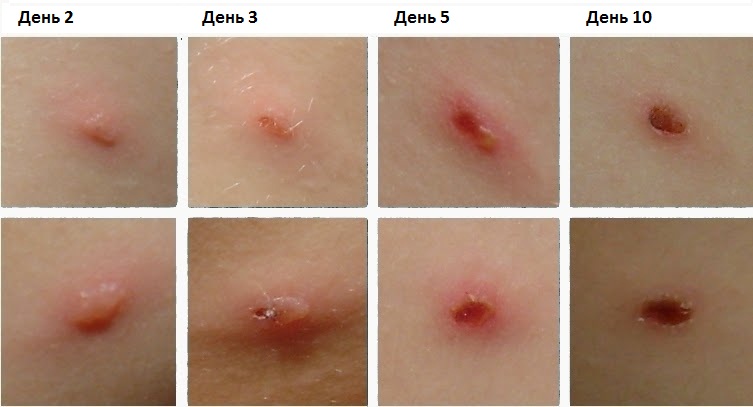
Элементы ветряной оспы проходят следующие стадии развития: пятна, папулы, везикулы, корочки. Вначале появляется красное пятнышко размером от булавочной головки до чечевичного зерна круглой или овальной формы. В течение нескольких часов пятна приобретают характер папул с четко очерченным контуром. Через несколько часов либо на следующий день в центре элементов образуется пузырек-везикула с ровными краями и прозрачным серозным содержимым. В случае нагноения везикул образуются пустулы, при этом отмечается глубокое поражение кожи, что может приводить к образованию небольших западений в центре пустул, которые оставляют рубцы. Нередко отмечаются высыпания на конъюнктивах глаз, слизистой оболочке рта (твердом небе, слизистой оболочке щек, деснах, язычке, задней стенке глотки), иногда гортани и половых органах. Ветряночные пузырьки напоминают афты, однако везикулы быстро повреждаются, образуя небольшие поверхностные язвочки (эрозии). Для ветряной оспы характерны многократные высыпания, появляющиеся в несколько приемов, последовательно, в течение 2–5 дней. Такое волнообразное высыпание приводит к тому, что на одном и том же ограниченном участке кожи отмечаются элементы ветряной оспы, находящиеся на различных этапах развития, что придает ветряной оспе полиморфный характер. Помимо специфического высыпания в некоторых случаях в продромальном периоде ветряной оспы отмечается появление на коже продромальной сыпи, английское ее название «rash» («реш»), которая предшествует ветряночному высыпанию. Продромальная сыпь обычно появляется на груди, изредка на верхних конечностях, реже — на лице. Она не обильна, эфимерна, бывает скарлатиноподобной, кореподобной, реже носит геморрагический или эритематозный характер.
В зависимости от течения различают следующие клинические формы ветряной оспы.
Типичные и атипичные. Среди атипичных, в свою очередь, различаются следующие формы: рудиментарная, геморрагическая, буллезная, гангренозная, генерализованная.
По тяжести формы заболевания могут быть легкие, средние и тяжелые. Последние бывают: а) с выраженной общей интоксикацией; б) с выраженными изменениями на коже.
При типичной форме общее состояние больного страдает редко, температура кратковременно повышается до 37-38°С, обычно в период массового высыпания. Полиморфизм сыпи хорошо выражен. Общая продолжительность высыпания при типичной форме составляет 3–5 дней. Энантема наблюдается в 70% случаев. Осложнения встречаются редко.
При атипичном течении ветряной оспы отклонения от обычного возможны как в стороны легких (рудиментарных), так и редко встречающихся тяжелых форм болезни с необычными кожными проявлениями, нередко с летальным исходом.
Рудиментарная форма протекает без сыпи или со скудным высыпанием, при этом элементы сыпи не достигают своего полного развития, ограничиваясь только появлением мелких красных пятнышек. Иногда сыпь может состоять всего лишь из нескольких папул и мелких, едва заметных пузырьков, при этом полиморфизм сыпи слабо выражен. Высыпания на слизистых также единичны.
При геморрагической форме на 2-3- день болезни высыпания наблюдается скопление геморрагического содержимого в пузырьках при одновременном появлении петехий и крупных кровоизлияний на коже и слизистых оболочках. Возможны кровотечения из десен, носа и желудочно-кишечного тракта. Корочка, образующаяся при этой форме, черного цвета, глубоко находящаяся в коже, нередко изъязвляется (рис. 3).
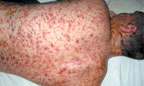 |
| Рисунок 3. Полиморфные высыпания с геморрагическим компонентом у больного ветряной оспой |
Эта форма болезни наблюдается у больных с предшествующими геморрагическими явлениями — при капилляротоксикозе, болезни Верльгофа.
При буллезной форме на коже наряду с типичными ветряночными пузырьками наблюдаются большие дряблые, тонкостенные пузырьки с желтовато-мутным содержимым, которые подсыхают медленнее, чем обычно, и образуют корочку или же, лопаясь, превращаются в длительно не заживающие мокнущие поверхности. При буллезной форме самостоятельно образованные пузырьки, быстро увеличиваясь по периферии, могут сливаться в большие пузыри.
Для гангренозной формы характерен прогрессирующий некроз. Через несколько дней после появления везикул вокруг некоторых из них появляются гангренозные ободки, распространяющиеся по периферии. Пузырьки круглые, крупные, диаметром в несколько сантиметров, наполненные гнойно-кровянистым содержимым. После вскрытия на их месте образуется некротический струп, при отторжении которого обнаруживаются долго не заживающие язвы различной глубины с подрытыми краями, с грязным гнойным дном. Для этой формы характерна выраженная интоксикация, высокая летальность. Гангренозная форма наблюдается редко, главным образом у детей со сниженной реактивностью организма.
Генерализованная (висцеральная) форма возникает при лечении стероидными гормонами, у людей, ослабленных тяжелыми заболеваниями. Характерно поражение внутренних органов. Течение болезни очень тяжелое, нередко с летальным исходом.
Ветряная оспа считается доброкачественным заболеванием, однако в ряде случаев могут развиться осложнения (примерно у 5% больных), иногда очень тяжелые.
Среди осложнений ветряной оспы наиболее часты различные гнойные поражения кожи — абсцессы, фурункулы, флегмоны. В основе гнойных осложнений кожи лежит суперинфекция стафилококками или стрептококками. Одной из частых причин инфицирования является расчесывание больным зудящих мест кожи. В большинстве случаев входными воротами гнойной инфекции становится поврежденный ветряночный пузырек.
Менее распространенные осложнения: энцефалит, миокардит, пневмония, кератит, нефрит, артрит, гепатит.
Клинически выраженная картина ветряночной пневмонии — одна из особенностей ветряной оспы взрослых. При этом непосредственно перед высыпанием, чаще одновременно с массовым высыпанием и повышением температуры, у больного появляются одышка, цианоз, кашель с кровянистой мокротой, боли в груди. Физикальные изменения часто отсутствуют или очень незначительны. На рентгенограмме видны обильные мелкие очажки на всем протяжении. Клинические проявления пневмонии наблюдаются в течение 7–10 дней, рентгенологические изменения — до 1-2 месяцев.
Поздние ветряночные энцефалиты появляются чаще во время угасания сыпи с 5–15-го дня болезни, но могут возникать и позже. Для поздних ветряночных энцефалитов обычны более плавное развитие и независимость от характера высыпания и тяжести течения ветряной оспы. Одновременно с кратковременными подъемами температуры у больных к концу ветряночного высыпания наблюдаются вялость, головная боль, рвота, а через несколько дней основные симптомы. Энцефалиты могут быть различной локализации: атактические формы, миелиты и энцефаломиелиты, энцефалиты с поражением психики, изолированное поражение нервов, менингоэнцефалиты, при этом чаще регистрируется атактический синдром. Наблюдались поздние ветряночные энцефалиты с парезом конечностей и полной временной потерей зрения. Среди энцефалитов, дающих менее благоприятный прогноз, можно упомянуть формы с поражениями подкорковых узлов. К исключительно редким последствиям ветряночных менингоэнцефалитов относится поражение психики с последующей идиотией. Для ветряночного энцефалита и других неврологических осложнений ветряной оспы характерна обратимость процесса.
Поражение почек — редкое осложнение. Нефрит при ветряной оспе чаще появляется на 2-й неделе к концу высыпания. Он начинается остро: с подъема температуры до высоких показателей, рвоты, головной боли и болей в животе. Изменения в моче бывают умеренными и выражаются в появлении незначительного количества белка, небольшой гематурии, единичных цилиндров. Это осложнение протекает легко и к 12–15-му дню болезни исчезает.
Ветряная оспа представляет значительную опасность для будущих матерей, особенно в первые месяцы беременности. Возможно патологическое влияние на развитие плода, иногда выкидыш, в поздние сроки могут возникнуть тяжелые висцеральные формы ветряной оспы у новорожденных, способные привести к летальному исходу.
Диагностика ветряной оспы в типичных случаях не представляет затруднений. Диагноз устанавливается, главным образом, на основании клиники, при этом учитываются данные эпидемиологического анамнеза. Из лабораторных методов используют вирусоскопический, вирусологический, молекулярно-биологический и серологический. Вирусоскопический метод заключается в окрашивании содержимого пузырька серебрением, вирус обнаруживается с помощью обычного светового микроскопа.
Основным вирусологическим методом можно считать ПЦР, так как она очень информативна. Этим способом определяют ДНК-вируса. Кроме того, можно выделить вирус в культуре тканей, но данный метод очень дорогостоящий и занимает много времени. Из серологических методов используют РСК, РИМФ и ИФА.
Ветряную оспу следует дифференцировать с натуральной оспой, опоясывающим герпесом, полиморфной экссудативной эритемой, импетиго, везикулезным риккетсиозом (табл. 1).
Большое место в терапии больного занимают гигиенические мероприятия, цель которых — предотвращение вторичной инфекции. В период высыпания и лихорадки требуется соблюдение постельного режима. Элементы сыпи смазывают раствором анилиновых красителей: 1-2% водным или спиртовым растворами бриллиантового зеленого, генцианового фиолетового, метиленового синего. Очень хорошо смазывать элементы сыпи водными растворами марганцовокислого калия в разведении 1:5000 или 2-3% йодной настойки. При поражении слизистых полости рта необходимо полоскание слабым раствором марганцовокислого калия. Афты смазывают раствором бриллиантового зеленого. Эффективна обработка 3% раствором перекиси водорода. Для уменьшения зуда кожу можно смазывать глицерином, обтирать водой с уксусом или спиртом. Показаны антигистаминные препараты (псило-бальзам, фенистил). При тяжелой форме заболевания с выраженными симптомами интоксикации проводится дезинтоксикационная терапия. Эффективны в отношении лечения ветряной оспы противовирусные препараты (ацикловир, видарабин) (табл. 2). Антибиотики при ветряной оспе назначают в случае присоединения вторичной бактериальной инфекции и гнойных осложнений.
Общая профилактика ветряной оспы заключается в своевременной диагностике, ранней изоляции больного с последующим проветриванием и влажной уборкой помещения. Изоляция больного прекращается через 5 дней после появления последнего свежего элемента сыпи. Дети до 7 лет, вступавшие в контакт с больными ветряной оспой, не болевшие и посещающие детские учреждения, изолируются до 21-го дня с момента контакта.
- Зубик Т. М. и др. Дифференциальная диагностика инфекционных болезней. — Л., 1991.
- Руководство по инфекционным болезням // Под ред. Ю. В. Лобзина. — СПб., 2001.
- Юнусова Х. А., Шамсиев Ф. С. Ветряная оспа. — М., 1999.
- Баран В. М., Талапин В. И. Фармакотерапия инфекционных болезней. — Минск, 1995.
- Детские инфекционные болезни // Под ред. В. В. Фомина. — Екатеринбург, 1992.
- Беренбейн Б. А. и др. Дифференциальная диагностика кожных болезней. — М., 1989.
- Соринсон С. Н. Неотложные состояния у инфекционных больных. — Л.: Медицина, 1990.
Т. К. Кускова, кандидат медицинских наук
Е. Г. Белова, кандидат медицинских наук
Т. Э. Мигманов, кандидат медицинских наук
Московский медико-стоматологический университет
источник
Ветрянка – причины, симптомы и диагностика, медикаментозное лечение ветряной оспы у детей и у взрослых, диетическое питание, фото. Через сколько дней после заражения появляются первые признаки заболевания? Помогает ли прививка от ветрянки?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Ветрянка или ветряная оспа – инфекционное вирусное заболевание, сопровождавшееся интоксикацией и пятнисто-пузырьковыми высыпаниями на коже и слизистых оболочках. Ветрянка очень заразна – заболевают практически все, кто контактировал с больным, и не болел до этого. После болезни вырабатывается стойкий пожизненный иммунитет.
Примечательно, что тяжесть протекания заболевания зависит от возраста. Дети переносят болезнь в легкой форме, а подростки и взрослые в более тяжелой. Также у них высок риск осложнений. Педиатры указывают, что у детей с активным темпераментом сыпь более обильная, чем у спокойных и флегматичных.
До ХVII века ветрянку считали смертельно опасным заболеванием – разновидностью натуральной оспы. С тех пор осталось название «ветряная оспа». Как отдельную болезнь ветрянку стали выделять в 1772 году, а вирус удалось исследовать лишь в середине ХХ века.
Вирус размножается только в организме человека, а в окружающей среде быстро гибнет при высыхании, под воздействием УФ лучей и любых средств для дезинфекции. В капельках слизи и слюны сохраняется до 15 минут. Обладает высокой летучестью – распространяется с потоком воздуха.
Источник инфекции – человек, больной ветрянкой, редко опоясывающим лишаем. Он становится заразным последние 2 дня инкубационного периода и 7-9 дней после появления сыпи.
Путь передачи – воздушно-капельный. Из организма больного вирус выделяется с капельками слюны при разговоре, кашле и дыхании. С током воздуха он заносится в другие помещения. Из-за того, что вирус неустойчив во внешней среде, он не передается через предметы или через третьих лиц. Возможен и вертикальный путь заражения, когда вирус проникает от зараженной матери к плоду через плаценту.
Восприимчивость к вирусу ветряной оспы очень высокая – заболевает почти 100% ранее не болевших людей. Это означает, что если человек, не имеющий иммунитета, пообщался с больным, то он гарантированно заболеет.
Инкубационный период ветрянки (от заражения до появления первых симптомов) длится 10-21 день, в среднем 14-17 день.
После болезни в организме вырабатывается стойкий пожизненный иммунитет. Считается, что повторно заболеть ветрянкой можно лишь в исключительных случаях. Младенцев первые 2-3 месяца жизни защищает врожденный иммунитет. Антитела к вирусу ветрянки им передаются от матери трансплацентарно. В дальнейшем титр антител в крови снижается, и ребенок может заболеть.
Численность больных ветрянкой увеличивается в осенне-зимний период. Крупные вспышки происходят в детских садах, школах и интернатах, при этом заражаются практически все дети, не болевшие ранее. Благодаря такой особенности к 15-16 годам 70% населения уже имеют иммунитет к ветрянке, приобретенный после болезни. Не заболевшие в детстве люди рискуют заразиться в более взрослом возрасте.
Ветрянка: какой путь передачи вируса ветряной оспы, как можно заразиться, сколько дней длится инкубационный период и само заболевание — видео
Инкубационный период. Вирус попадает на слизистую оболочку дыхательных путей. Он проникает в клетки и перестраивает их, заставляя продуцировать новые вирусные частицы. В дальнейшем вирус разносится по всему организму с током лимфы. В конце инкубационного периода он выходит в кровь.
Развитие болезни. Первые симптомы ветрянки связаны с вирусемией – наличием вируса в крови. У больных повышается температура и развивается интоксикация из-за отравления организма продуктами жизнедеятельности вируса.
Далее вирус ветрянки избирательно поражает клетки кожи и слизистых оболочек, что проявляется характерными высыпаниями – пятнисто-папулезной сыпью. Также вирус проникает в нервные ганглии, ответственные за иннервацию кожи. Кроме того, он угнетает иммунную систему, нарушая функции Т-лимфоцитов. В связи с этим у больного могут обостриться хронические заболевания. Дети во время и после ветрянки становятся особенно чувствительными к вирусным и бактериальным инфекциям.
Выздоровление и формирование иммунитета. Иммунная система распознает вирус и вырабатывает специфические антитела для борьбы с ним. Эти иммуноглобулины являются основой стойкого иммунитета. При повторном заражении они быстро распознают и уничтожают вирус.
Иммунитет не обеспечивает исчезновение вируса из организма. Возбудитель пожизненно продолжает существовать в нервных ганглиях – ядрах спинномозговых нервов, куда не могут проникнуть противовирусные антитела. Вирус не вызывает никаких симптомов, но при снижении защитных сил организма он активизируется, вызывая развитие опоясывающего лишая.
| Механизм возникновения | Как внешне или субъективно проявляется | |
| Лихорадка | Реакция организма на продукты обмена вируса, присутствующие в крови. | Температура повышается резко, она может увеличиваться на протяжении первых суток. Далее лихорадка носит волновой характер, причем подъем температуры совпадает с периодом появления новых высыпаний. Лихорадка держится 2-5 дней. При обильных высыпаниях до 9 дней. У детей температура может повышаться незначительно или оставаться в пределах нормы. |
| Симптомы общей интоксикации | Отравление центральной нервной системы токсинами, образующимися в результате болезни. | Сильная слабость, головная боль, ломота в теле, боль в пояснице, отсутствие аппетита. Возможны тошнота и рвота. У детей эти симптомы могут быть выражены слабо. |
| Сыпь | Вирус локализируется в эпидермисе. В пораженных клетках образуются вакуоли, которые сливаются с вакуолями соседних клеток. Образовавшиеся полости быстро заполняются жидкостью, содержащей большое количество вируса. Постепенно в содержимом пузырьков скапливаются токсины, клетки эпидермиса, волокна фибрина и нейтрофилы. Пузырек лопается, а его содержимое изливается на кожу. При его высыхании образуются корочки. | Сыпь появляется через 1-2 дня после повышения температуры. Во время новой волны высыпаний температура повышается, а состояние ухудшается. У детей сыпь может быть первым и единственным признаком болезни. В своем развитии сыпь проходит несколько стадий: Пятна – красные пятна округлой или овальной формы диаметром 5-10 мм. Через несколько часов они превращаются в прыщи. Папула – бесполостной красный узелок, который располагается в центре пятна. Везикулы (пузырьки) – полушаровидные образования, возвышающиеся над кожей. Имеют полость, заполненную прозрачным содержимым. Размер от спичечной головки до 1 см в диаметре. Пузырьки имеют очень тонкую поверхность и лопаются от малейшего повреждения. У некоторых больных везикулы нагнаиваются и превращаются в пустулы, оставляющие после себя рубцы. Корочки образуются на месте спавшихся пузырьков. |
| Локализация сыпи | Сыпь появляется на участках с хорошим кровоснабжением. При вирусемии возбудитель поступает сюда в большом количестве. | Первые элементы сыпи при ветрянке, как правило, обнаруживаются на шее, волосистой части головы и верхней половине туловища. Далее высыпания появляются хаотично на любом участке тела. |
| Количество элементов | Интенсивность сыпи зависит от формы протекания болезни. | У некоторых больных возможны единичные элементы сыпи, которые могут остаться незамеченными – стертая форма. Другая крайность – высыпания могут покрывать практически всю поверхность кожи. У тяжелых больных насчитывалось свыше 800 папул. |
| Поражение слизистых — экзантема | Вирус размножается в клетках слизистой оболочки, вызывая такие же изменения, как в эпидермисе. | Стадии развития высыпаний на слизистых: Красные пятна появляются на слизистых оболочках рта, глотки и половых органов одновременно с сыпью. Они обнаруживаются на конъюнктивах глаз, деснах, внутренней поверхности щек, на твердом и мягком небе. Пузырьки, заполненные прозрачной жидкостью, которые быстро лопаются. Слизистая в этом месте размягчается и разрушается. Афты – небольшие изъязвления на слизистых, дно которых покрыто беловатым или желтовато-серым налетом из ниток фибрина. Афты окружены красным ободком воспаленной ткани. Больной испытывает боль во время еды и разговора. При осмотре обнаруживается гиперемия (покраснение неба), красные пятна, пузырьки на слизистой. Язык обложен белым налетом. Появление афт на слизистой влагалища вызывает сильный зуд и дискомфорт в половых органах. |
- Ложный полиморфизм. На ограниченном участке кожи одновременно присутствуют элементы на разной стадии созревания: пятна, пузырьки и корочки. Это происходит из-за того, что элементы сыпи появляются не одновременно.
- Волнообразное появление – подсыпания происходят волнами. В среднем 3 этапа за период болезни.
- В отличие от натуральной оспы, первые элементы сыпи появляются на верхней части туловища. Лицо поражается во вторую очередь, и высыпания здесь менее обильные.
- Сыпь отсутствует на ладонях и подошвах.
- Отсутствие рубцов после сыпи. Сыпь не затрагивает ростковый слой кожи, обеспечивающий ее регенерацию. Поэтому после того как папула разрушается, образуется неглубокая поверхностная эрозия, которая бесследно заживает. Однако на месте расчесов, куда проникают бактерии, возникает глубокое воспаление. После заживления таких элементов остаются «оспины».
- После отпадания корочек остаются пятна пигментации, которые со временем бесследно исчезают.
| Особенности протекания | |
| Легкое течение | Температура до 38 градусов. Общее состояние удовлетворительное. Единичные элементы сыпи на всей поверхности тела, которые не достигают полного развития. Могут быть представлены пятнами или узелками. |
| Температура до 39 градусов, держится до 7 дней. Выраженная интоксикация – слабость, потеря аппетита. Большое количество высыпаний. | |
| Лихорадка 39-40 градусов до 9 дней. Сильная интоксикация – ломота в теле, сильная слабость, апатия, тошнота, рвота. Большое количество высыпаний на коже и слизистых оболочках. |
| Особенности протекания |
| Стертая форма. Температура нормальная. Нет жалоб на ухудшение общего состояния. Элементы сыпи единичные имеют вид пятен и узелков. Иногда сыпь вовсе отсутствует. |
| Буллёзная форма. Течение болезни такое же, как при типичной форме, однако сыпь представлена буллами. Это крупные дряблые тонкостенные пузыри, достигающие 1-2 см. Могут расти по периферии и сливаться с соседними пузырями. Буллы заполнены желтоватым мутным содержимым. После вскрытия на их месте медленнее образуются корочки. Эта форма чаще встречается у детей до 2-х лет. |
| Геморрагическая форма возникает при повреждении сосудистых стенок у людей, страдающих капилляротоксикозом и другими патологиями мелких сосудов. Отличается от типичной формы кровоизлияниями различного размера, которые образуются подкожно и на слизистых. Пузырьки заполнены кровянистым содержимым. После их вскрытия образуются корочки черного цвета. Возможны кровотечения из носа, десен и желудочно-кишечного тракта. |
| Гангренозная форма. Протекает с высокой температурой и сильной интоксикацией. Через 1-2 дней после появления сыпи вокруг пузырьков образуется черная некротическая кайма. Пузырьки крупные, заполненные гнойно-кровянистым содержимым. Развивается у больных с сильно ослабленным иммунитетом. Высок риск летального исхода. |
| Генерализированная форма – вызывает массивное поражение внутренних органов. Течение болезни очень тяжелое, иногда с летальным исходом. Симптомы обусловлены местом поражения. Развивается у больных, которые получают лечение стероидными препаратами. |
Форма ветрянки зависит от возраста больного. Дети до 12 лет болеют легко. Подростки тяжелее переносят ветрянку, у взрослых болезнь практически всегда протекает в среднетяжелой и тяжелой форме. Атипичные формы встречаются довольно редко у людей с ослабленным иммунитетом.
Ветрянка: первые признаки, симптомы и формы ветряной оспы, когда появляются первые высыпания, как справиться с зудом, может ли ветряная оспа протекать без температуры — видео
Лабораторные исследования при ветрянке применяют не часто. Для диагностики достаточно характерной пятнисто-папулезной сыпи. Дополнительные исследования назначают при тяжелых и атипичных формах болезни.
Общий анализ крови. Изменения указывают на воспаление. У больных повышается СОЭ. Увеличение количества палочкоядерных нейтрофилов, а также появление юных, незрелых форм нейтрофилов указывает на бактериальные осложнения.
Вирусоскопический метод – содержимое пузырьков окрашивают реактивами, содержащими серебро, после этого фрагменты вирусов изучают под микроскопом.
Вирусологический метод – полимеразная цепная реакция (ПЦР) позволяет повысить концентрацию фрагментов нуклеиновой кислоты. С ее помощью определяют ДНК вируса. Исследуемый материал – кровь и содержимое пузырьков.
Серологический метод – используются парные сыворотки для обнаружения антигенов в плазме крови больного:
- Реакция связывания комплемента РСК – изучает активность антител против возбудителя ветрянки.
- Реакция торможения гемагглютинации РТГА – используется для обнаружения вируса.
Лечение ветрянки зависит от формы протекания болезни. У большинства детей болезнь протекает легко, и лечение проводят в домашних условиях.
Показания к госпитализации при ветрянке. В инфекционное отделение, оснащенное изолированными боксами, госпитализируют:
- ослабленных детей;
- детей, проживающих в неблагоприятных социально-бытовых условиях;
- больных с тяжелыми формами болезни;
- при развитии осложнений.
Лечение ветрянки медикаментами
| Механизм лечебного действия | Представители | Способ применения | |
| Жаропонижающие средства | Нормализуют температуру в лихорадочном периоде. | Парацетамол (Тайленол, Панадол) | У детей доза рассчитывается соответственно возрасту: по 20 мг на 1 кг массы тела ребенка. У взрослых разовая доза 0,35-0,5 г (1-2 таблетки). Принимать после еды с большим количеством воды 2-3 раза в сутки. Превышение дозы вызывает необратимое повреждение печени. |
| Нурофен (Бонифен, Брен, Ибупрон) | Для детей в виде суспензии дозируют исходя из массы тела. Разовая доза 5-10 мг/кг. Взрослым внутрь по 0,2-0,6 г 3-4 раза в сутки после еды. | ||
| Антигистаминные препараты | Блокируют гистаминовые рецепторы, отвечающие за развитие аллергии. Уменьшают кожный зуд. | Супрастин | Детям в зависимости от возраста по 1/4-1/2 таблетки 2 раза в день. Взрослым по 1 таблетке 2-3 раза в день. |
| Фенистил | Детям по 3-10 капель 3 раза в день. Взрослым по 30 капель 3 раза в день. | ||
| Успокаивающие средства | Уменьшают зуд и бессонницу, связанную с ним. | Настойка валерианы | Детям по 1 капле на год жизни 2-3 раза в день. Взрослым по 20-30 капель 3-4 раза в день |
| Отвары ромашки, мяты | 2 ст.л. травы залить стаканом кипятка, настаивать 15 мин. Детям по 2 ст. ложки 2-3 раза в день. Взрослым по 100 мл перед едой 3-4 раза в день. | ||
| Противовирусные средства | Ускоряют выздоровление, уменьшает вероятность поражения внутренних органов. Назначаются взрослым, детям лишь для лечения тяжелых форм. | Ацикловир | Детям по 20 мг/кг 4 раза в сутки. Взрослым по 800 мг внутрь 4 раза в день в течение 7-10 суток. Принимают внутрь, запивая водой, не зависимо от приема пищи. |
| Фамцикловир | Взрослым по 500 мг внутрь 3 раза в день. Длительность приема 7-10 суток. Не рекомендуется для лечения детей. | ||
| Противовирусные и иммуномодулирующие средства | Обладают противовирусным и иммуномодулирующим действием. Способствуют активизации Т-лимфоцитов и других звеньев иммунной системы. Замедляют размножение вирусов. | Виферон свечи | Взрослым по 1 ректальной суппозитории 2 раза в сутки через 12 часов. Курс 5-10 суток. Детям рассчитывают дозу, умножая возрастную норму на площадь тела. |
| Гропринозин | Взрослым по 2 таблетки 3 раза в день. Детям из расчета 50 мг/кг в сутки. Дозу разделяют на 3 приема. Курс 7-10 суток. |
Внимание! При лечении больных ветряной оспой для снижения температуры нельзя применять Аспирин (ацетилсалициловую кислоту). При ветрянке он может вызвать поражение печени.
При лечении ветрянки у детей и легких форм у взрослых достаточно сбивать температуру и обрабатывать элементы сыпи. Необходимость приема лекарственных препаратов определяет врач.
- Постельный режим на период лихорадки. Детям с легкой формой болезни и нормальной температурой нет необходимости ограничивать активность.
- Для выведения токсинов рекомендовано пить больше жидкости.
- Элементы сыпи на коже обрабатывают:
- 10% раствором марганцевокислого калия (марганцовки);
- 1% спиртовым раствором бриллиантовой зелени.
- Для уменьшения кожного зуда рекомендовано смазывать кожу:
- камфорным маслом;
- водкой.
- Детям коротко стричь ногти для предотвращения расчесывания и занесения инфекции.
- Полоскать рот после приема пищи:
Легкие формы ветрянки можно лечить с помощью народных средств. Лекарственные растения стимулируют выработку противовирусных антител, укрепляют иммунитет и способствуют очищению кожи от сыпи.
- Черника. Применяют свежие ягоды, сок или отвар из сухих плодов и листьев. Черника обладает антисептическими свойствами и является «природным антибиотиком». Она сокращает лихорадочный период и предотвращает развитие гнойных осложнений. Свежие ягоды или сок принимают по 50-150 г 3 раза в день. Для приготовления отвара из сухих плодов или листьев 2 ст.л. сырья заливают 300 мл воды, кипятят на слабом огне 10 минут. Отвар остужают, процеживают и принимают по 100 мл 3 раза в день перед едой.
-
Настойцикория. Ускоряет выведение токсинов, повышает тонус организма и укрепляет иммунитет. Обладает противомикробными, противовоспалительными и жаропонижающими свойствами. Для приготовления настоя берут 1 чайную ложку высушенного измельченного корня на 1 стакан кипятка. Смесь проваривают 5 мин. на слабом огне, дают остыть. Детям 3 раза в день по 1 ст.л. Взрослым по 0,5 стакана 3-4 раза в день перед едой. В напиток можно добавить мед или молоко для вкуса.
- Корни петрушки. Благодаря мочегонному действию петрушка очищает кровь от токсинов, замедляет размножение вирусов и бактерий, улучшает аппетит. 2 ст.л. измельченных корней залить 0,5 л кипятка, укутать и дать настояться. Принимать по 100 мл 3-4 раза в день. Также полезно использовать зелень петрушки в пищу.
- Противозудная ванна. 1 кг ячменя или овса на 5 л воды. Проварить 10 минут остудить до нужной температуры, добавить в воду для ванны. Температура воды не выше 37 градусов. Во время купания не использовать мыло.
- Содовый раствор для компресса. Растворить 1 ч.л. соды в стакане теплой воды. Полученным раствором протирать кожу для уменьшения зуда и подсушивания высыпаний. Раствор можно использовать для компресса: 4-х слойную марлевую салфетку смочить содовым раствором и приложить к коже на 5-10 минут.
Диета при ветрянке должна быть направлена на выведение токсинов из организма и стимуляцию иммунитета. Облегчить процессы пищеварения помогает вареная или паровая пища. Желательно, чтобы блюда были пюреобразными и не горячими. Это особенно важно для больных, имеющих высыпания на слизистой оболочке рта.
При появлении первых симптомов ветрянки аппетит значительно ухудшается. Не стоит заставлять больного есть, особенно в период повышения температуры. Предлагайте пищу в те часы, когда удалось сбить температуру. Желательно есть понемногу, но часто – 4-5 раз в день.
Основойпитаниядолжны стать:- Хлеб из муки высшего сорта.
- Супы, не жирные, не наваристые.
- Мясо животных и птицы в виде суфле, фрикаделек, паровых котлет и тефтелей.
- Молоко и молочные продукты – йогурт, кефир, нежирный творог.
- Яйца всмятку, паровой омлет.
- Полужидкие каши с добавлением молока или бульона.
- Приготовленные на пару овощи – овощное рагу, икра, пюре.
- Ягоды и не жесткие фрукты, очищенные от кожуры. Соки, компоты, кисели, муссы, желе из них.
- Отвар шиповника, некрепкий чай с медом или молоком.
Из меню исключают:
- Жирные и жареные блюда.
- Острые закуски.
- Копченые продукты – мясо, рыба, колбаса.
- Продукты, вызывающие газообразование – капуста, редька, редис, бобовые.
- Острые сыры, жирная сметана, сливки.
- Крепкий чай, кофе, спиртные напитки.
Лечение ветрянки: жаропонижающие, противовирусные, антигистаминные препараты, обработка сыпи, гигиенические мероприятия, питание — видео
Ветрянка: осложнения у грудничков; как протекает ветряная оспа при беременности, как избежать негативных последствий для плода; как устранить рубцы и шрамы после ветрянки; когда можно мыться (рекомендации педиатра) — видео
Профилактика ветрянки основывается на своевременном выявлении и изоляции больного:
- При обнаружении признаков ветрянки у ребенка или взрослого необходимо вызвать врача на дом. Нельзя самостоятельно идти в поликлинику или в другие общественные места, чтобы не заразить окружающих.
- Больной ребенок или взрослый изолируется от окружающих с момента выявления болезни. Вернуться в коллектив он может через 8 дней с момента появления последнего элемента сыпи.
-
В группах детских садов накладывают карантин на 21 день, начиная с последнего дня посещения заболевшего ребенка. В группу не принимают детей, отсутствовавших в последний день перед карантином. Исключение составляют дети, которые перенесли ветрянку ранее. При выявлении больного в школах и других учебных заведениях карантин при ветрянке не вводится.
- Вирус быстро погибает в окружающей среде, поэтому дезинфекцию и генеральную уборку с применением дезсредств не проводят. Достаточно ежедневной влажной уборки и проветривания.
Профилактические мероприятия относительно контактных лиц
Контактными считаются люди, которые общались с больным или находились с ним в одном помещении за 2 дня до появления сыпи и до 8-го дня с момента появления последнего элемента сыпи:
- На протяжении 21-го дня контактным всех возрастов необходимо уделять особое внимание. При повышении температуры, покраснении слизистой зева или любых высыпаниях на коже необходимо вызвать врача.
- Контактные дети до 7-ми лет (посещающие детские сады) не допускается в дошкольные учреждения с 11-го по 21-й день с момента контакта. Если точной даты контакта нет, то контактный ребенок изолируется на 21 день.
- Контактные дети старше 7-ми лет и взрослые. Не подлежат разобщению, они могут продолжать ходить в школу и посещать общественные места до появления первых признаков болезни.
- Экстренная вакцинация контактных может быть рекомендована детям с ослабленным иммунитетом и беременным женщинам. Используются препарат Окавакс или противоветряночный иммуноглобулин. Введение этих лекарственных средств в первые трое суток после контакта защищает от развития болезни.
Повторное заражение ветрянкой возможно при условии, что в крови человека недостаточно высокий уровень антител IgG к вирусу ветряной оспы. Несколько десятилетий назад повторная ветрянка была исключением, а сейчас считается, что вероятность составляет до 10%.
Причины повторного заражения ветрянкой:
- Значительное снижение иммунитета – заражение ВИЧ, длительный прием системных кортикостероидов и иммунодепрессантов, жесткие диеты и голодание, физическое и психическое истощение.
- Низкий уровень противоветряночных антител. Такая ситуация возможна, если человек перенес ветрянку в раннем возрасте. На первом году жизни иммунная система не достаточно сформирована, поэтому может не обеспечить адекватную защиту.
- Заражение другой разновидностью вируса герпеса. Сыпь могут вызывать 1, 2 и 6-го типа.
- Диагностическая ошибка. Пузырьковая сыпь может быть симптомом не только ветрянки. Возможно, в первый раз за ветряную оспу ошибочно были приняты везикулезный риккетсиоз, укусы блох или других насекомых.
Больной ветрянкой считается заразным за 2 суток до появления сыпи и 5 дней после появления последнего элемента.
При легких и среднетяжелых формах больной ветрянкой заразен 9 дней с момента появления первого прыща.
100% вероятность заражения – пребывание с больным в закрытом помещении, общественном транспорте. А также в любых ситуациях, когда слюна больного попадает на слизистую рта здорового человека – при поцелуе, питье из одной чашки и т.д. Заражаются все, кто не болел ветрянкой ранее.
Высок риск до 80% при общении с больным на улице – при разговоре и кашле капли слюны распространяются на расстояние 1-2-х метров. Если они попадают на слизистую дыхательных путей восприимчивых людей, то заражение произойдет. Однако солнечный свет и потоки воздуха уменьшают возможность заражения.
Отсутствует риск заразиться через личные вещи и игрушки больного или через третьих лиц. Например, родители больного ребенка или воспитательница, в группе которой есть вспышка ветрянки, не могут переносить инфекцию.
Дети с легкими формами ветрянки с нормальной температурой могут гулять на улице. При этом необходимо позаботиться, чтобы исключить контакт с другими людьми. Больной может заразить не болевших жильцов подъезда и тех, кто окажется поблизости на улице, а для людей с ослабленным иммунитетом ветрянка может быть очень опасна.
Помните, что для больного ребенка нежелательны активные игры, пребывание на солнце и переохлаждение.
Взрослые должны соблюдать постельный режим до полного выздоровления. Нежелательная физическая активность может стать причиной развития осложнений.
Врачи «старой школы» не рекомендуют мочить сыпь, аргументируя это риском нагноения пузырьков. Западная медицина, напротив, советует принимать ванны для уменьшения кожного зуда. Современные инфекционисты рекомендуют принимать душ при сильном зуде (каждые 4 часа) или 1 раз в день в качестве обычной гигиенической процедуры.
Существует опасность занесения бактерий через полотенце. Поэтому оно должно быть чистым и выглаженным горячим утюгом. Допустимо пользоваться мягкими одноразовыми бумажными полотенцами.
Опасность ветрянки прибеременности зависит от срока, на котором пребывает женщина.
- Первые 8-10 недель беременности ветрянка может вызвать выкидыш или привести к замершей беременности. Если этого не произошло, то риск развития осложнений у плода менее 5%.
- 2-3-й триместр риск для плода минимальный – не превышает 2%.
- Срок свыше 37 недель – риск развития у ребенка врожденной ветрянки достигает 25%.
Возможные последствия для плода (аномалии развития): недоразвитие конечностей, поражения глаз и зрительного нерва, патологии нервной системы, поражения кожи, опоясывающий герпес.
Лечение ветрянки у беременных. При легких формах специфической терапии не назначается, достаточно пить больше жидкости и обрабатывать элементы сыпи. Последние исследования показали, что у беременных низкий риск развития пневмонии и других поражений внутренних органов.
При тяжелых формах проводят лечение Ацикловиром, который не оказывает негативного влияния на плод. Суточная доза 4 г, длительность лечения 7-12 дней.
Что делать беременной женщине, которая переболела ветрянкой?
- УЗИ – помогает определить, вызвала ли ветрянка у беременной патологию в развитии плода.
- Амниоцентез – забор и обследование амниотической жидкости из матки. Проводят, если результат УЗИ указывает на нарушения развития.
- Консультация генетика. Врач определяет риск развития аномалий на основе результатов УЗИ и амниоцентеза.
В случае выявления тяжелых осложнений развития плода врач может порекомендовать прерывание беременности.
Что делать беременной, если был контакт с больным ветрянкой?
- Сделать анализ крови на наличие антител, обеспечивающих иммунитет к ветряной оспе. Это исследование показывает, может ли женщина заразиться ветряной оспой.
- Женщинам, у которых низкий титр антител (нет иммунитета к ветрянке), вводят противоветряночный иммуноглобулин в первые 72-96 часов после контакта. Дозировка 1 мл/кг внутривенно или 0,5 мл/кг внутримышечно.
- На сроке свыше 37 недель проводят токолиз – женщине вводят препараты, позволяющие отсрочить роды. В этом случае, даже если женщина заболевает, то плоду через плаценту передаются антиветряночные антитела, и болезнь у ребенка протекает в более легкой форме. Таким образом свести к минимуму риск развития тяжелой врожденной ветрянки у плода.
Как проходят роды у больных ветрянкой?
Женщины, больные ветрянкой, рожают в обсервационном отделении. Специального ведения родов при этом не требуется.
После родов женщину с ребенком изолируют в отдельный бокс. Новорожденному для профилактики назначают курс Ацикловира и пассивную иммунизацию противоветряночным иммуноглобулином. Врач наблюдает за новорожденными на протяжении 2-х недель.
Ветрянка у новорожденных или врожденный ветряночный синдром развивается у младенцев, матери которых переболели ветрянкой в последние недели беременности. В этом случае вирус ветряной оспы передается плоду через плаценту. Ребенок рождается с признаками ветряной оспы либо симптомы проявляются в первые недели жизни.
Существуют 3 варианта течения ветряной оспы у новорожденных
- Сыпь появляется в первые 4 дня после рождения или позже 12-го дня. Такое заболевание протекает в легкой форме. Младенца защищают материнские антитела, которые он успевает получить через плаценту, и у него имеется материнский иммунитет.
- Сыпь появляется на 5-11-й день после рождения. При этом в 50-60% случаев болезнь протекает в тяжелой форме, что становится причиной летальных исходов у 20-30% младенцев с врожденным ветряночным синдромом.
- Сыпь появилась позже 21-го дня. Это говорит о послеродовом заражении ветрянкой. Иммуноглобулины в грудном молоке обеспечивают легкое протекание болезни.
Признаки ветрянки у новорожденных:
- Пятнисто-папулезная сыпь, характерная для ветрянки.
- Высыпания по типу опоясывающего лишая, связанные с проникновением вируса в нервные ганглии.
- Повышение температуры.
- Вялость, отказ от груди.
Лечение ветрянки у новорожденных проводят в стационаре.
Вводят Ацикловир внутривенно по 10—15 мг/кг каждые 8 часов. Длительность лечения 5-7 дней.
Обязательным элементом лечения является грудное вскармливание. Вместе с материнским молоком ребенок получает антитела для борьбы с вирусом ветрянки.
Прививка от ветрянки существует и ее эффективность превышает 90%.
Препараты для вакцинации:
- Противоветряночный иммуноглобулин – готовые специфические противоветряночные антитела для борьбы с вирусом ветряной оспы. Их получают из крови людей, переболевших ветрянкой. Иммуноглобулин вводят людям, с ослабленным иммунитетом, которые контактировали с больным. Детям внутримышечно из расчета 0,2 мл/кг, взрослым внутримышечно по 0,5 мл/кг.
- Варилрикс (Бельгия) – содержит живой ослабленный инактивированный вирус ветряной оспы. Препарат используют для вакцинации здоровых, не болевших людей любого возраста. Однократно для детей в возрасте от 9 месяцев до 13 лет. Двукратно с интервалом 6-10 недель для подростков старше 13 лет и взрослых.
- Окавакс (Япония) – живая вакцина на основе ослабленного вируса ветряной оспы. Ее используют для вакцинации здоровых не болевших людей. Вводится однократно в любом возрасте. Подходит для экстренной профилактики после контакта с больным.
Длительность иммунитета, приобретенного после вакцинации живой вакциной – 10-20 лет. В будущем у 4-5% привитых после заражения может развиться ветрянка в легкой форме.
В западных странах (США, Канада, Германия) вакцинация от ветрянки входит в Национальный календарь прививок. Однако среди наших врачей бытует мнение, что ветряной оспой лучше переболеть в детском возрасте, когда заболевание переносится в легкой форме. В РФ и странах СНГ вакцинация не обязательная, поэтому, делать ли прививку против ветряной оспы, родители решают самостоятельно.
Вакцинацию живой вакциной против ветряной оспы рекомендуют делать отдельным категориям населения, не болевшим ветрянкой:
- женщинам, планирующим беременность;
- всем детям 2-х лет, не болевшим ветрянкой ранее;
- детям старше 2-х лет, выезжающим в летние оздоровительные учреждения;
- детям, страдающим:
- онкологическими болезнями;
- гематологическими патологиями;
- аутоиммунными заболеваниями;
- коллагеновой болезнью;
- тяжелой формой бронхиальной астмы;
- хронической почечной недостаточностью;
- членам их семей.
Последствия введения живых вакцин развиваются у 4-5 человек из 100 привитых. Возможные побочные эффекты:
- недомогание;
- повышение температуры до 38 o С;
- отдельные элементы сыпи, характерной для ветрянки;
- боль в месте введения препарата.
Абсолютные противопоказания для вакцинации против ветрянки:
- первичный и вторичный иммунодефицит;
- аллергическая реакция на вакцину или отдельные ее компоненты;
- беременность и кормление грудью.
Автор: Исаева А.Д. Практикующий врач 2-й категории
источник
 Настойцикория. Ускоряет выведение токсинов, повышает тонус организма и укрепляет иммунитет. Обладает противомикробными, противовоспалительными и жаропонижающими свойствами. Для приготовления настоя берут 1 чайную ложку высушенного измельченного корня на 1 стакан кипятка. Смесь проваривают 5 мин. на слабом огне, дают остыть. Детям 3 раза в день по 1 ст.л. Взрослым по 0,5 стакана 3-4 раза в день перед едой. В напиток можно добавить мед или молоко для вкуса.
Настойцикория. Ускоряет выведение токсинов, повышает тонус организма и укрепляет иммунитет. Обладает противомикробными, противовоспалительными и жаропонижающими свойствами. Для приготовления настоя берут 1 чайную ложку высушенного измельченного корня на 1 стакан кипятка. Смесь проваривают 5 мин. на слабом огне, дают остыть. Детям 3 раза в день по 1 ст.л. Взрослым по 0,5 стакана 3-4 раза в день перед едой. В напиток можно добавить мед или молоко для вкуса. Диета при ветрянке должна быть направлена на выведение токсинов из организма и стимуляцию иммунитета. Облегчить процессы пищеварения помогает вареная или паровая пища. Желательно, чтобы блюда были пюреобразными и не горячими. Это особенно важно для больных, имеющих высыпания на слизистой оболочке рта.
Диета при ветрянке должна быть направлена на выведение токсинов из организма и стимуляцию иммунитета. Облегчить процессы пищеварения помогает вареная или паровая пища. Желательно, чтобы блюда были пюреобразными и не горячими. Это особенно важно для больных, имеющих высыпания на слизистой оболочке рта. В группах детских садов накладывают карантин на 21 день, начиная с последнего дня посещения заболевшего ребенка. В группу не принимают детей, отсутствовавших в последний день перед карантином. Исключение составляют дети, которые перенесли ветрянку ранее. При выявлении больного в школах и других учебных заведениях карантин при ветрянке не вводится.
В группах детских садов накладывают карантин на 21 день, начиная с последнего дня посещения заболевшего ребенка. В группу не принимают детей, отсутствовавших в последний день перед карантином. Исключение составляют дети, которые перенесли ветрянку ранее. При выявлении больного в школах и других учебных заведениях карантин при ветрянке не вводится.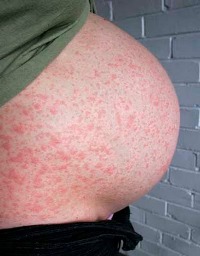 Опасность ветрянки прибеременности зависит от срока, на котором пребывает женщина.
Опасность ветрянки прибеременности зависит от срока, на котором пребывает женщина. 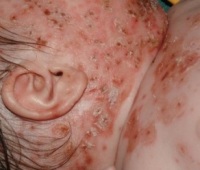 Признаки ветрянки у новорожденных:
Признаки ветрянки у новорожденных: Прививка от ветрянки существует и ее эффективность превышает 90%.
Прививка от ветрянки существует и ее эффективность превышает 90%.