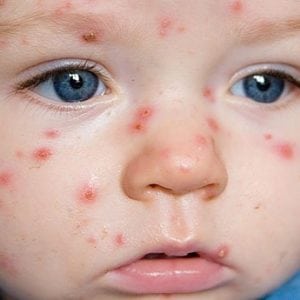
Ветряная оспа, хорошо знакомая каждому под названием ветрянка, относится к группе высококонтагиозных инфекционных заболеваний и поражает преимущественно детей в возрасте до 12 лет.
Рецидивы болезни маловероятны, так как при первичном контакте с ее возбудителем в организме вырабатываются антитела, циркулирующие в крови на протяжении всей жизни. Специфическое противовирусное лечение при ветрянке у ребенка в большинстве случаев не требуется. Все предпринимаемые терапевтические меры направлены только на облегчение состояния больного и предупреждение осложнений.
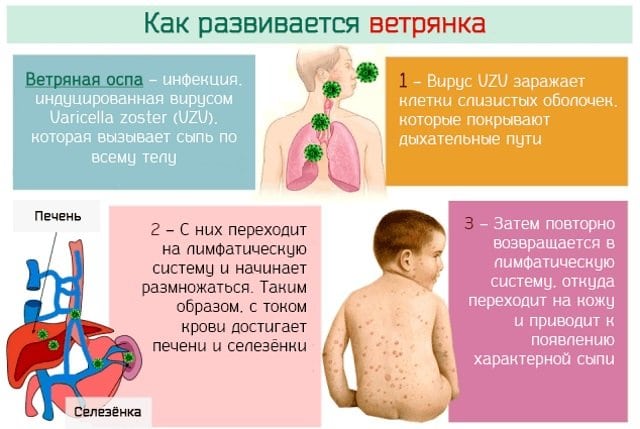
Входные ворота вируса ветряной оспы — слизистые оболочки верхних дыхательных путей, где происходит репликация вируса, далее по лимфатическим путям возбудитель проникает в кровь. В конце инкубационного периода развивается виремия.
Вирус фиксируется в клетках эктодермального происхождения, преимущественно в эпителиальных клетках кожи и слизистых оболочек дыхательных путей, ротоглотки. Возможно поражение межпозвоночных ганглиев, коры мозжечка и больших полушарий, подкорковых ганглиев. В редких случаях при генерализованной форме поражается печень, лёгкие, ЖКТ. В коже вирус вызывает формирование пузырьков, заполненных серозным содержимым, в котором вирус находится в высокой концентрации. При тяжёлых генерализованных формах болезни везикулы и поверхностные эрозии обнаруживают на слизистых оболочках ЖКТ, трахеи, мочевого пузыря и почечных лоханок, уретры, конъюнктивы глаз. В печени, почках, лёгких и ЦНС выявляют мелкие очаги некроза с кровоизлияниями по периферии.
В патогенезе значительную роль отводят клеточному иммунитету, в основном системе Т-лимфоцитов, при угнетении которой наблюдают более тяжёлое течение болезни. После стихания острых проявлений первичной инфекции вирус пожизненно персистирует в спинальных нервных ганглиях.
Источник вируса — больной от последнего дня инкубационного периода до 5-го дня после появления последних высыпаний. Основной путь передачи — воздушно-капельный. Вирус способен распространяться на расстояния до 20 м (через коридоры в соседние комнаты квартиры и даже с одного этажа на другой). Возможен вертикальный механизм передачи вируса через плаценту.
Восприимчивость к ветряной оспе очень высокая (минимум 90%), за исключением детей первых 3 мес жизни, у которых сохраняется пассивный иммунитет.
Заболеваемость характеризуется выраженной сезонностью, достигая максимума в осенне-зимние месяцы. Болеют преимущественно дети. Постинфекционный иммунитет напряжённый, поддерживается персистенцией вируса в организме. При снижении его напряжённости возникает опоясывающий герпес.
Инкубационный период ветряной оспы у детей (от момента внедрения, до первых признаков ветрянки) 11-23 дня (см. фото). В этот период происходит проникновение возбудителя через слизистую верхних дыхательных путей, затем размножение и накопление этого вируса в эпителиальных клетках этих слизистых.
1) После максимального накопления возбудителя ветряной оспы он распространяется по лимфатическим и кровеносным сосудам, обуславливая возникновение следующих периодов – продромального или высыпаний.
2) Продромальный период ветрянки – (этого периода может и не быть) бывает только у небольшой части людей и длится 1 день. Характеризуется скарлатиноподобным высыпанием с сохранением в несколько часов и дальнейшим их исчезновением, подъёмом температуры до 37-38⁰С и интоксикацией. Чаще этот период является реакцией на вирусемию.
3) Период высыпаний – при ветряной оспе начинается остро (или сразу после продромального периода) и длится на протяжении 3-4 дней и боле. Чаще, временной границы между ними и нет вовсе. Также как и продромальный период, является реакцией на вирусемию и характеризуется следующими симптомами:
- увеличение регионарных лимфоузлов (может и не быть),
- лихорадка 37-39°С сохраняется на протяжении всего периода высыпания и, каждый новый толчок высыпаний сопровождается подъёмом температуры,
- сыпь при ветрянке появляется на 1 день начала интоксикации, с подсыпаниями в течении 5 дней – одни уже проходят, а другие только появляются. Поэтому создаётся впечатление ложного полимрфизма (разнообразие сыпи у одного и того же больного: и пузырьки, и пятна, и корочки одновременно). Излюбленной локализации и этапности, как у кори, нет (высыпания могут быть даже на волосистой части головы – важный дифференциально-диагностический признак, также на слизистой рта, половых органов у девочек, конъюнктиве/роговице, гортани, с дальнейшим изъязвлением и заживлением в течении 5 дней). Уже за 1 день красное пятно превращается в пузырёк и через пару дней сыпь выглядит на поверхности тела как «капли росы» с прозрачным содержимым, которое мутнеет через 1-2 дня, а ещё через 1-2 дня пузырёк подсыхает и превращается в корочку, отпадающую через 1-3 недели.
4) Больной ветряной оспой перестаёт быть заразным, как только прекратились подсыпания и образовались корочки. Сыпь сопровождается зудом различной интенсивности. При хорошей антисептической обработке высыпаний они не оставляют после себя рубцов, но при игнорировании этих гигиенических правил происходит вторичное заражение бактериями с поверхности кожис последующим поражением герментативного слоя и образованием рубцов/шрамов, как при натуральной оспе, но не такие грубые.
Прочие проявления и симптомы зависят от формы протекания ветряной оспы:
- При легкой форме ветряная оспа протекает без температуры, высыпания появляются в течение 2 – 3 дней. Чаще всего такие симптомы характерны при ветрянке у детей до года.
- При средней тяжести болезни период высыпаний длится 2 – 5 дней и сопровождается лихорадкой. Температура у детей при ветрянке поднимается до 39 – 40 С. Элементы сыпи чешутся. Отмечается нарушение сна, капризность.
- При тяжелом течении болезни лихорадка появляется волнообразно и сопровождает каждые новые высыпания. Температура поднимается до 40 С. Период сыпи длится 7 – 10 дней. У детей наблюдаются головные боли, кашель, бредовые состояния. При тяжелом течении ветряной оспы может быть понос и рвота. Эти симптомы более характерны для течения ветрянки у подростков.
Особенности течения атипичной ветрянки:
| Рудиментарная форма | отличается бессимптомным течением. У детей могут появляться признаки ОРЗ, но лихорадка и сыпь отсутствуют. |
| Гангренозная форма | элементы сыпи сливаются, инфицируются и нагнивают, приводя к омертвению и расплавлению кожи. |
| Геморрагическая форма | характеризуется поражением сосудов. |
| Генерализованная форма | поражает все внутренние органы, приводя к их дисфункции и полиорганной недостаточности. |
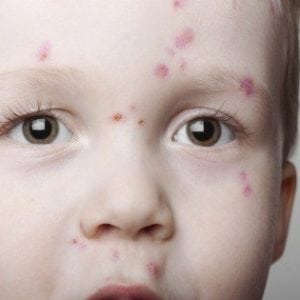
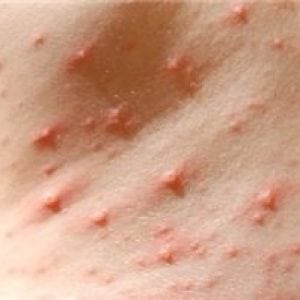
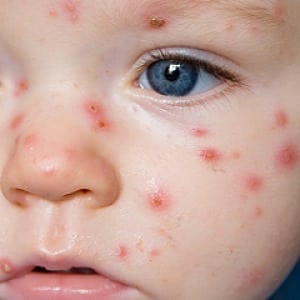
На фото ниже показано, как проявляется заболевание у детей.
Самыми серьезными и часто встречающимися заболеваниями, возникающими вследствие влияния возбудителей герпеса на детский организм, являются ветряночная пневмония и менингит. Трудно поддающиеся лечению формы заболевания относятся к атипичной ветрянке:
- Гангренозная – появление элементов сыпи на внутренних поверхностях пищевода и мочевого пузыря, что вызывает появление кровотечений.
- Буллезная – сливная сыпь по всему телу с явными признаками гнойного заражения.
- Геморрагическая – болезнь протекает наряду с бактериальной инфекцией.
- Генерализованная – ветряная оспа у ослабленных детей, протекающая с поражением слизистых оболочек, как внешних органов, так и внутренних систем.
В любом случае выявления или постановки диагноза такой формы ветрянки больной ребенок отправляется на обследование и лечение в больнице.
Регистрируется крайне редко, т.к материнские антитела предаются малышу ещё внутриутробно через плаценту, но если этого не происходит, то наблюдаются следующие проявления:
- удлиняется продромальный период до 4 дней с умеренными/выраженными симптомами интоксикации;
- на фоне высокой температуры могут присоединиться общемозговые симптомы (видимая пульсация родничка будет говорить о повышенном внутричерепном давлении, судорожная готовность и др.проявления);
- высыпания обильные и медленнее протекает этапность (т.е образование пятен, потом пузырьков, после корочек и пигментаций) и период высыпаний приобретает затяжной характер – до 9 дней, вместо 5;
- часто возникает бактериальные осложнения.
Дети, больные ветряной оспой, обычно получают лечение в домашних условиях. Первым обязательным компонентом лечения ветряной оспы является постельный режим на период лихорадки.
Особая диета при ветрянке не назначается, но обильное питье – неотъемлемая часть лечения, поскольку выполняет очень важную функцию – детоксикационную (избавляет организм от токсинов).
Медикаментозное лечение проводится как общее, так и местное. Общее может включать в себя медикаменты нескольких групп:
- антигистаминные препараты – назначаются в случае, если высыпания сопровождает интенсивный зуд;
- НПВС – назначаются с целью снижения температуры (обычно используется Ибупрофен и Парацетамол, аспирин в данном случае противопоказан из-за риска серьезного осложнения – синдрома Рея);
- противовирусные препараты (наиболее эффективным в данном отношении считается Ацикловир, но при нетяжелых формах заболевания он не назначается);
- в случае гнойных осложнений болезни – антибактериальные препараты.
Местное лечение включает в себя тщательный уход за пораженной кожей, направленный на профилактику вторичного инфицирования элементов сыпи. Обычно для обработки высыпаний используют раствор бриллиантовой зелени, перманганата калия или Фукорцина. Чтобы избежать остаточных следов на месте высыпаний, настоятельно не рекомендуется срывать корочки. Поскольку вирус неустойчив во внешней среде, следует регулярно проводить влажную уборку и часто проветривать помещение.
Первый-второй день болезни проходят без сыпи с температурой, на 2–3 день уже могут появиться первые пузырьки, дальнейшие высыпания могут длиться от 2 до 9 дней в зависимости от степени заболевания. Ребенок как минимум должен быть дома 10 дней, а то и все 14, с учетом его заразности. Выписывают детей, даже если корочки на ранках еще не отпали, это может длиться до 3 недель.
Заразным больной ветрянкой становится, когда еще не знает о ней — за 2-3 дня до появления сыпи, а сыпь появляется через примерно 2 недели после заражения.
Больной ветрянкой перестает быть заразным, когда новых высыпаний не появляется, а старые покрываются корочкой и корочки отпадают (когда пузырьки подживают, вирус уже не выделяется во внешнюю среду).
В среднем, карантин по ветрянке для отдельного ребенка — 2-3 недели от первых высыпаний.
Для профилактики ветрянки или ее осложнений могут использоваться вакцинация (введение ослабленного живого вируса) или введение иммуноглобулинов (антител специфичных к вирусу Varicella zoster).
Вакцинацию рекомендуется проводить детям после одного года. Она защищает организм от ветряной оспы на 10 лет и дольше. Хотя иногда привитые люди могут все-таки заболеть ветрянкой, но протекать она уже будет в легкой форме. Введение вакцин (препараты «Окавакс», «Варивакс» и «Варилрикс») особенно актуально для женщин, планирующих беременность, если раньше они не болели ветрянкой. С их помощью можно проводить и экстренную профилактику ветрянки, если имел место контакт с носителем инфекции. Чтобы предотвратить развитие болезни, вакцину необходимо ввести в течение 48–72 ч после контакта с носителем инфекции.
Введение противоветряночного иммуноглобулина (препарат «Зостевир») актуально для людей, контактировавших с больными ветрянкой или опоясывающим герпесом, у которых высока вероятность развития тяжелых осложнений в случае заболевания ветрянкой. К таким людям относятся беременные, дети с онкологическими заболеваниями, ВИЧ-инфицированные, перенесшие трансплантацию органов, дети с тяжелыми хроническими системными заболеваниями, недоношенные весом до 1 кг, новорожденные, матери которых не болели ветрянкой.
У ребенка поднялась температура и появились прыщики по всему телу и в волосах. Это ветряная оспа?
- Диагноз ветряной оспы можно поставить только опытный врач после очного осмотра ребенка.
Как отличить ветрянку от аллергии?
- При ветряной оспе обычно повышается температура, ребенок испытывает общее недомогание. Аллергическая сыпь более мелкая, множественная, одинаковая по размеру, повторные высыпания крупнее предыдущих, их не бывает на слизистых. Характерные особенности сыпи при ветрянке: появляется на вторые или третьи сутки после температуры, имеет вид отдельных пузырей, которые возникают поэтапно, новые пузыри мельче старых, покрывают все участки тела.
Ребенку поставили диагноз «ветряная оспа» просто после осмотра врачом, правомочно ли ставить такой диагноз без сдачи анализов?
- При наличии у ребенка характерной для ветрянки сыпи диагноз правомочно ставить после осмотра и сбора жалоб. Анализы необходимы лишь при затяжном или осложненном течении заболевания.
Нужно ли кормить ребенка, если он оказывается есть (у него ветрянка)?
- Организм борется с инфекцией, и на это ему нужны силы, так что кормить, несомненно, нужно. Но на переваривание пищи тратится тоже очень много энергии. Поэтому во время ветрянки, если ребенок отказывается от привычной еды, замените ее на куриный бульон и кисели.
Сколько раз болеют ветрянкой?
- Если однажды человек перенес ветряную оспу, у него вырабатывается пожизненный иммунитет. Только в редких случаях бывают повторные заражения, у детей до 12 лет они протекают легко, у взрослых — и первый раз, и повторный протекают тяжело, несмотря на перенесенное заболевание в детстве. Информации о заражении ветрянкой в третий раз в медицинских источниках нет.
У ребенка ветряная оспа, какие народные средства мы можем использовать, чтобы он быстрее выздоровел?
- При любом инфекционном заболевании, и ветрянке в том числе, в помощь основному лечению уместны будут витаминные ягодные морсы или травяные чаи, но нужно быть уверенным, что у ребенка нет на них аллергии (то есть ребенок уже пробовал такой чай и аллергии не возникло.
У ребенка подруги ветряная оспа. Я ходила к ним в гости, когда он только заболел ветрянкой. Могу ли я «притащить» ветрянку своему ребенку?
- Если вы не заразились, то и своего ребенка вы не заразите. Ветряная оспа не передается через третьих лиц.
Ветряная оспа у детей в большинстве случаев переносится легко, без последствий. Чаще встречается у дошкольников и младших школьников. Носит сезонный характер, чаще бывает осенью и зимой. В среднем раз в 5 лет возникают эпидемические вспышки ветрянки: дети массово болеют в детсадах и школах.
источник
Ветряная оспа у детей (ветрянка) – это острое инфекционное высококонтагиозное заболевание вирусного происхождения, которое протекает с появлением на коже и слизистых оболочках характерной полиморфной сыпи и умеренно выраженным интоксикационным синдромом.
Восприимчивость к инфекции очень высокая. После контакта с больным заболевает практически 100% лиц, не имеющих к данной инфекции иммунитета. Наиболее высок показатель заболеваемости среди детей дошкольного и младшего школьного возраста, посещающих организованные детские коллективы. Согласно данным статистики, около 80% населения переболевает ветряной оспой до 16 лет. Пик заболеваемости приходится на холодное время года. В сельской местности заболевание регистрируется в два раза реже, чем в городах.
После перенесенной ветряной оспы у детей формируется стойкий иммунитет, который сохраняется пожизненно.
Дети первого года жизни, находящиеся на грудном вскармливании, крайне редко заболевают ветряной оспой, так как получают от материнского организма необходимые антитела.
Возбудителем ветряной оспы у детей является ДНК-содержащий вирус Varicella Zoster, относящийся к семейству Herpetoviridae, он также является возбудителем другого заболевания – опоясывающего лишая.
После контакта с больным ветряной оспой заболевает практически 100% лиц, не имеющих к данной инфекции иммунитета.
Вирус способен к репликации исключительно в организме человека, во внешней среде он быстро утрачивает свою вирулентность. Источником инфекции является больной ветряной оспой либо опоясывающим лишаем. Он представляет эпидемиологическую опасность для окружающих, начиная с последних 10-ти суток инкубационного периода и до 7-го дня с момента окончания высыпаний.
Ветряная оспа у детей передается воздушно-капельным путем, контактно-бытовая передача наблюдается крайне редко, что объясняется слабой устойчивостью вируса во внешней среде. При разговоре, чихании, кашле больной человек выделяет мелкодисперсный аэрозоль, содержащий вирус Varicella Zoster. Его частицы током воздуха разносятся на большие расстояния и могут попадать даже в смежные комнаты. Возможно перинатальное инфицирование ребенка при заболевании ветряной оспой беременной за 5 суток до родов.
Входными воротами для вируса ветряной оспы является слизистая оболочка верхних дыхательных путей. Возбудитель проникает в клетки эпителия, где начинает активно размножаться. Отсюда он распространяется в лимфатические узлы и кровоток, разносясь по всему организму. Вирусемия приводит к развитию общей интоксикации.
Вирус обладает сродством к эпителиальным клеткам кожных покровов и слизистых оболочек. После его репликации (размножения) эпителиальные клетки гибнут, а на их месте формируются заполненные экссудатом полости, т. е. везикулы. После их вскрытия образуется эрозия, которая затем покрывается корочкой. После отпадения корочки под ней обнажается участок кожи с новым эпидермисом. Ветряная оспа у детей с ослабленным иммунитетом протекает с выраженной общей интоксикацией, нередко сопровождается развитием осложнений.
Вирус ветряной оспы способен накапливаться в клетках нервных ганглиев. В этом случае у больного формируется латентное вирусоносительство. Активизация вируса приводит к развитию клинической картины опоясывающего лишая. В настоящее время причины, провоцирующие вирусную активизацию, не установлены.
Инкубационный период при ветряной оспе у детей длится 11–21 день. Заболевание начинается с непродолжительного продромального периода, который обычно выражен слабо. Ребенок может жаловаться на общую слабость, головную и/или мышечную боль. У него может повыситься температура, возникнуть тошнота, рвота.
Продромальный период сменяется периодом развернутых клинических проявлений (периодом высыпаний). Отмечаются ежедневные пики температуры, совпадающие с появлением новых высыпаний. Нередко у детей, особенно дошкольного возраста, везикулярные высыпания на кожных покровах и слизистых оболочках появляются внезапно, без каких-либо признаков общей интоксикации.
Сыпь при ветряной оспе у детей имеет характер буллезного дерматита. Ее элементы распространяются по телу без какой-либо закономерности, не сливаются между собой. Каждый элемент проходит несколько последовательных стадий развития: пятно, папула, везикула, корочка. На коже присутствуют элементы разного возраста, что связано с ежедневными подсыпаниями. Обычно первые пятна появляются на 1-2 сутки от начала заболевания, а последние на 3–6 день.
Основным диагностическим элементом кожной сыпи при ветряной оспе у детей является везикула – небольшой пузырек, заполненный прозрачным жидкостным содержимым и окруженный венчиком гиперемии. Сыпь сопровождается сильным зудом. При ее расчесывании может произойти инфицирование везикулы, в результате чего на ее месте формируется пустула (пузырек, заполненный гнойным содержимым). После заживления пустул остаются оспины (небольшие рубцы). Если же нагноения не происходит, заживление везикул не сопровождается формированием рубцов.
Сыпь может располагаться на любых участках тела, за исключением подошв и ладоней. Наибольшее количество элементов локализуется на шее, лице и волосистой части головы, они могут наблюдаться на слизистой оболочке половых органов, полости рта и на конъюнктиве. После вскрытия везикул на слизистых оболочках образуются эрозии, язвы.
В редких случаях ветряная оспа у детей сопровождается воспалением лимфатических узлов (лимфоаденопатией).
У детей с ослабленным иммунитетом могут развиваться тяжелые формы ветряной оспы:
- буллезная – элементы сыпи представлены буллами (крупные пузыри, заполненные прозрачным содержимым);
- пустулезная – нагноение везикул, с трансформацией их в пустулы;
- геморрагическая – пропитывание везикул геморрагическим (с примесью крови) содержимым;
- гангренозная – сыпь представлена некротическими элементами, проникающими в глубокие слои кожи.
Заболевание может принимать и стертую форму. В этом случае симптомы ветряной оспы у детей выражены слабо, проявления интоксикации отсутствуют, высыпания носят единичный характер и исчезают в течение короткого времени.
Диагностика ветряной оспы у детей проводится на основании характерных клинических симптомов заболевания, данных эпидемиологического анамнеза (указание на контакт с больным ветряной оспой или опоясывающим лишаем за 11–21 день до начала заболевания).
Согласно данным статистики, около 80% населения переболевает ветряной оспой до 16 лет.
При атипичном течении ветряной оспы у детей, а также диссеминированном поражении внутренних органов, может возникнуть необходимость в проведении лабораторной диагностики:
- выделение вируса Varicella Zoster из элементов сыпи классическими вирусологическими методами на культурах эмбриональных клеток;
- микроскопия соскоба с основания элементов сыпи (обнаружение многоядерных гигантских клеток);
- микроскопия мазков везикулезной жидкости (обнаружение телец Арагао);
- обнаружение антител к антигенам вируса (постановка реакций ИФА, РСК, тест флюоресценции АТ к мембранным Аг).
Ветряную оспу у детей дифференцируют с укусами насекомых, контактным дерматитом, лекарственной аллергией, вторичным сифилисом, импетиго, простым герпесом.
Лечение ветряной оспы у детей в большинстве случаев проводят в домашних условиях. Госпитализация в инфекционный стационар показана только при тяжелом течении заболевания, сопровождающемся выраженной интоксикацией.
Необходим тщательный уход за элементами сыпи с целью предотвращения присоединения вторичной гнойной инфекции. Каждый элемент обрабатывают 1-2 раза в день антисептическим раствором (раствор марганцовокислого калия, раствор Кастеллани). Эрозии и язвы на слизистых оболочках обрабатывают раствором этакридина лактата или перекиси водорода. Для уменьшения выраженности зуда кожу в области высыпаний протирают спиртом, слабым раствором уксусной кислоты, смазывают глицерином. При необходимости ребенку могут быть назначены антигистаминные препараты.
С целью нормализации температуры тела применяют нестероидные противовоспалительные препараты на основе ибупрофена или парацетамола. Не следует назначать детям с ветряной оспой ацетилсалициловую кислоту (Аспирин), так как ее прием может быть связан с развитием синдрома Рея.
При тяжелых формах заболевания, развитии диссеминированных форм, иммунодефицитных состояниях лечение детей проводят противовирусными препаратами (ацикловир, интерферон альфа, видарабин). Помимо этого, может применяться специфический противоветряночный иммуноглобулин.
Антибиотикотерапию назначают только при присоединении вторичной бактериальной инфекции.
Правильно организованное питание способствует ускорению выздоровления детей, снижает риск развития осложнений.
В первые дни болезни на фоне интоксикационного синдрома дети могут отказываться от еды. В этом случае ни настаивать на приеме пищи, ни тем более кормить их насильно не следует. Важно обеспечить обильное питье (некрепкий чай, отвар шиповника, минеральная вода без газа, компот). По мере улучшения общего состояния ребенка происходит возвращение аппетита, но и после этого следует сохранять усиленный питьевой режим.
Из рациона исключают продукты, способствующие аллергизации организма, и усиливающие тем самым кожный зуд. К таким продуктам относятся:
- жирное мясо, колбасы, копчености;
- морепродукты;
- грибы;
- ягоды, цитрусовые;
- кондитерские изделия;
- пряности;
- соления и маринады;
- сладкие газированные напитки.
Примерное меню на один день для детей, болеющих ветряной оспой:
- завтрак: овсяная или гречневая каша со сливочным маслом, яйцо всмятку;
- второй завтрак: нежирный творог со сметаной или стакан кефира;
- обед: овощной суп-пюре, паровая котлета или отварная нежирная рыба;
- полдник: свежевыжатый овощной сок, разбавленный теплой водой в соотношении 1:3;
- ужин: запеченный кабачок, сухарики и несладкий чай или творожная запеканка с натертым на терке зеленым яблоком.
Для уменьшения зуда и профилактики нагноения везикул можно использовать средства народной медицины. В частности, теплые ванны:
- с настоем календулы. 60 г лекарственного сырья заварить его 1 л кипятка, настаивать 40 минут, процедить и влить в ванну. Ванну принимать 2 раза в день по 8-10 минут;
- с овсяной мукой. В полотняный мешок насыпать 500 г овсяной муки (при ее отсутствии можно взять геркулесовую крупу) и плотно завязать, опустить мешок в ванну с теплой водой. Продолжительность процедуры 5–8 минут, после чего тело ребенка аккуратно промокнуть мягким полотенцем;
- с настоем тысячелистника. В 5 л кипящей воды всыпать 200 г травы тысячелистника, настоять 4 часа, процедить и вылить в ванну. Принимать ванну 15–20 минут.
Для подсушивания корочек и уменьшения зуда кожу можно протирать смесью оливкового и бергамотового масел, взятых в равных пропорциях. Способствует устранению зуда и протирание кожи отваром ячменя: 1 кг ячменя залить 5 л холодной воды, довести до кипения и кипятить на медленном огне 1 час, после чего остудить и процедить.
В большинстве случаев ветряная оспа у детей протекает доброкачественно, и только у 5% больных наблюдаются осложнения:
Ученые из Лондонской школы тропической медицины и гигиены проводили медицинское обследование 49 детей, которые проходили лечение с диагнозом «инсульт». При сборе анамнеза было установлено, что многие из них несколькими месяцами ранее перенесли ветряную оспу. Этот факт вызвал интерес у специалистов. Стремясь ждать ему логическое объяснение, они провели ретроспективный анализ историй болезней детей с инсультом за последние несколько лет. Оказалось, что в 31% случаев дети перенесли ветряную оспу в последние 6 месяцев перед развитием острого расстройства мозгового кровообращения.
Объяснить связь между ветряной оспой и инсультом у детей врачи пока не могут, тем более что у взрослых подобная взаимосвязь не выявлена. Высказывается предположение, что вирус Varicella Zoster повреждает внутреннюю оболочку артерий, способствуя развитию в ней воспалительного процесса, который, в свою очередь, вызывает стеноз поврежденных сосудов.
В большинстве случаев прогноз благоприятный, заболевание заканчивается полным выздоровлением. Рубцы остаются только при нагноении везикул и их трансформации в пустулы. У детей с выраженным иммунодефицитом прогноз хуже, так как инфекция протекает значительно тяжелее, часто вызывая развитие опасных для жизни осложнений.
Профилактика ветряной оспы у детей заключается в предотвращении занесения и распространения инфекции в детских коллективах. Она включает следующие мероприятия:
- изоляция больных ветряной оспой до 5-го дня с момента появления последних высыпаний;
- в ясельных группах дошкольных детских учреждений на детей, бывших в контакте с заболевшим, накладывают карантин на 21 день от момента изоляции больного;
- среди детей с иммунодефицитом проводят превентивные мероприятия в первые три дня от момента контакта с больным с помощью пассивной иммунопрофилактики (однократное введение иммуноглобулина).
Если ветряной оспой заболевает беременная, с целью профилактики внутриутробного заражения плода ей назначают специфические иммуноглобулины.
Разработана прививка против ветряной оспы у детей. Вакцинация показана детям с ослабленным иммунитетом, страдающим хроническими соматическими заболеваниями. Для ее проведения используют вакцины Окавакс (Япония) или Варилрикс (Бельгия).
Видео с YouTube по теме статьи:
источник
Ветрянкой в народе называют заболевание вирусом Варицелла-зостер, вызываемое третьим типом герпевируса. Этот вирус провоцирует две болезни. При первом попадании в организм Варицелла-зостер вызывает ветряную оспу, а его повторная активация приводит к опоясывающему герпесу (лишаю).
Ветрянка, пожалуй, самое распространенной вирусное заболевание у детей. Преимущественно, им болеют всего лишь один раз в жизни, однако повторные случаи заболевания также встречаются. Хотя дети, в большинстве случаев, переносят заболевание достаточно легко, особенно по сравнению с взрослым населением, все же болезнь доставляет дискомфорт.
Малышам трудно терпеть зуд и контролировать себя. Это мешает привычному режиму дня и здоровому сну. Потому каждому родителю необходимо знать о ветрянке как можно больше, а также научиться распознавать первые «звоночки» болезни.
Устойчивость не привитого организма к вирусу варицелла-зостер – нулевая. Если у ребенка был контакт с вирусом, вероятность заражения стопроцентная. Выделяют три способа заражения ветряной оспой:
- Воздушно-капельный. Самый распространенный вариант передачи ветрянки здоровому организму. Разговоры как на близких, так и на дальних расстояниях, кашель или чихание гарантируют заражение оспой. Вирус проникает через дыхательные пути и слизистые глаз, после чего распространяется по всему детскому организму.
- Контактной формой заражения называют попадание содержимого папул или слюны больного на здоровую кожу.
- Вертикальный способ заражения является внутриутробным. Вирус передается от беременной матери, больной ветрянкой, плоду.
Вспышки заболевания происходят весной и осенью. Именно в эти периоды года иммунитет как у детей, так и у взрослых, ослаблен, защитные функции организма снижаются. Ветрянка атакует преимущественно детей дошкольного или младшего школьного возраста и от полутора лет.
Важно: младенцы до полугодовалого возраста, обычно, защищены от вируса, но только если мать когда-то уже болела оспой. В целом, малыши до года-двух крайне редко болеют ветрянкой, но именно эта возрастная группа находится в зоне повышенного риска: болезнь в таком возрасте переносится чрезвычайно тяжело и может давать массу осложнений.
Ориентировочно инкубационный период у детей длится от недели до трех. Обычно, чем старше человек, тем он короче. Если у ребенка от момента заражения до появления симптомов проходит до двух недель, то у взрослых – от 16 дней. В течении этого промежутка времени контагий болезни (ее возбудитель) проникает через дыхательные пути, после чего начинает активно размножаться, скапливаясь в полости слизистых дыхательных путей.
Медики разделяют инкубационный период на три стадии:
- Начало. На этом этапе вирус проникает в организм, и проходит процесс его адаптации.
- Развитие. Контагий накапливается и формирует первый очаг заболевания.
- Завершение. Оспа распространяется по организму, а он в свою очередь начинает вырабатывать антитела.
Ветрянка довольно хитрое заболевание. Из-за длительного инкубационного периода определить, когда произошел контакт с возбудителем, довольно затруднительно. Более того, в этот момент ребенок наиболее заразен для других людей.
Первые признаки начинаются сразу после завершения инкубационного периода. Обычно, сначала незначительно повышается температура, ребенок может чувствовать легкое недомогание, усталость.
Иногда наблюдаются другие симптомы обычной простуды: насморк и/или боль в горле, озноб. Спустя сутки можно заметить первые высыпания на голове и лице. Практически молниеносно происходит распространение сыпи по всему телу.
Сначала она имеет вид красных пятен, и родитель может сразу не понять, что это признак ветрянки. После кожа приподнимается, эпителий становится тонким, и на месте пятен образовываются папулы, внешне напоминающие розовые пузырьки. Они «забираются» в самые труднодоступные участки тела, например, между пальцами или под подмышки. Более того, поражаются слизистые оболочки всего организма: глаза, рот, половые органы.
Как начинается ветрянка у детей, можно увидеть на следующих фото и изображениях. Также они помогут отличить характерные для ветряной оспы высыпания от других заболеваний.
Симптомы и лечение ветряной оспы зависит от тяжести заболевания. Типичную ветрянку принято делить на три формы:
- Для легкой формы характерна температура тела до 38 градусов, в целом нормальное состояние ребенка и умеренные высыпания, которые проходят в течение нескольких дней.
- Средняя форма тяжести заболевания выражается в повышении температуры до 39 градусов. Могут наблюдаться тошнота, головные боли, рвота, головокружение, нарушение координации. Высыпания – обильные, проходят в среднем через неделю.
- Тяжелая форма характеризуется очень высокой температурой (под 40 градусов), ознобом, ребенок может бредить. Высыпания поражают практически все тело и слизистые, наблюдаются от 8 до 14 дней.
Важно: родителям нужно тщательно следить за появлением новых папул, каждый «скачок» сыпи вызывает повышение температуры.
Как и для большинства вирусных заболеваний, для ветряной оспы характерно увеличение местных лимфоузлов, а также другая симптоматика интоксикации:
- слабость;
- ломота в суставах;
- апатия и сонливость;
- отсутствие аппетита;
- тошнота и рвота.
Сыпь – самый явный симптом ветряной оспы. Через несколько дней после того, как появились первые папулы, жидкость в них начинает ставиться мутной и темнеть. После этого волдыри засыхают, а на их месте образовывается корочка, которая может держаться до 14 дней.
Зуд, пожалуй, один из самых неприятных симптомов. Появлению каждой папулы характерен сильный зуд. Чем тяжелее форма заболевания, тем он сильнее. Маленькие дети переносят зуд тяжелее: у ребенка недостаточно развит самоконтроль, потому он может расчесывать волдыри и сдирать корочки. Родители должны тщательно следить за малышом и не допускать расчесывания, чтобы ранки не оставили после себя рубцы.
Важно: лечение ветряной оспы не требует антибиотиков. Многие родители совершают распространенную ошибку, пытаясь лечить противомикробными медикаментами вирусные заболевания. Антибиотики абсолютно бесполезное средство в борьбе с ветрянкой.
Вообще, никаких специфических медпрепаратов для лечения ветряной оспы не существует. Более того, это заболевание у детей не требует применения противовирусных препаратов. Их могут назначить только в крайних случаях: при тяжелой форме болезни или возникновении осложнений.
Ветряная оспа у детей дошкольного возраста, обычно, не нуждается в лечении. Родителям необходимо наблюдать за ребенком и отмечать появление новых высыпаний.
В редких случаях врач может назначить противогерпесные местные мази или таблетки на основе ацикловира. Такое может произойти только в случае осложнений, так как большинство детей от года и до 7 лет хорошо переносят заболевание. Кроме того, антигерпетические препараты не желательно применять малышам из-за возможного «букета» побочных эффектов.
Вопреки широко распространенным заблуждениям, зеленка не имеет никаких лечебных свойств относительно высыпаний. Она не избавляет малыша от зуда или появления новых папул, не способствует быстрому заживлению ранок.
Так зачем же медики рекомендуют обрабатывать больного ребенка этим средством?
Раствор зеленки используется исключительно как своеобразный маркер. Во время изучения ветряной оспы было установлено, что вероятность заражения больным человеком здорового исчезает по прошествии пяти дней после того, как появился последний очаг высыпания. Раньше этого срока – больной представляет опасность для других людей. Для того, чтобы узнать какие из папул «сегодняшние», а какие появились раньше, родители отмечают волдыри.
Немаркированные папулы – свежие, маркированные – старые. В принципе, отмечать узелки можно чем угодно: ручкой, маркером, краской. Зеленка имеет характерный яркий цвет и абсолютно безвредна для детской кожи, потому именно этот способ считается оптимальным. Бриллиантовый спиртовой раствор зелени можно заменить фукорцином.
Спустя пять дней после возникновения последних папул рекомендуются прогулки на свежем воздухе. Но все же стоит избегать публичных мест: хотя ребенок не заразен для других, его ослабленный оспой организм может «разжиться» новой инфекцией. Такой режим медики советуют соблюдать около 20 дней.
Если во время заболевания отметка на термометре поднимается выше 38 градусов – нужно сбивать температуру. Для детей рекомендуют два препарата: ибупрофен или парацетамол.
Даже если вас беспокоит отсутствие аппетита у ребёнка, не стоит кормить его насильно. Рацион лучше составлять из белков и разнообразных витаминов. Медики советуют кушать больше ягод, овощей и фруктов. В период болезни лучше исключить сладкое, мучное и жирное. Питье должно быть обильным. Отличные варианты:
- гидрокарбонатные минеральные воды,
- отвар шиповника,
- компот из сухофруктов.
Самый трудный момент в лечении ветрянки для большинства родителей – борьба с расчесыванием ранок. Как же можно помочь малышу и ослабить зуд?
- Климат в квартире. Воздух должен быть умеренно прохладным и влажным. Особенно, если ребенок болеет в жаркое время года. Потоотделение не только усиливает зуд, но и способствует обильным высыпаниям.
- Купайте ребенка. Вода должна быть комнатной температуры. Можно даже положить ребенка в ванну. Прохладная вода уменьшит зуд. Для лучшего эффекта можно добавить пищевую соду, кукурузный крахмал или слабый раствор марганцовки. Неплохо снимают зуд ванны с добавлением овсяной муки. После купания нельзя ни в коем случае вытирать ребенка. Кожу нужно аккуратно промокнуть чистым полотенцем.
- Одежду, постельное и нательное белье обязательно нужно менять ежедневно. Ни в коем случае нельзя одевать малыша в синтетику.
- На ночь рекомендуется одевать ребенку рукавички из натуральных тканей (лучше хлопок). Это препятствует неосознанным расчеваниям во время сна.
- Нужно кротко стричь ребенку ногти.
- Зуд помогут снять также антигистаминные мази или гели. Их применение лучше сразу оговорить с лечащим педиатром. Мазать их можно по чуть-чуть и только на оспинки, в противном случае применение этих препаратов может грозить передозировкой.
Мнение, что ветрянка всего лишь детская безобидная болезнь – ошибочно. Заболевание может вызвать серьезные осложнения и повлечь неприятные, а иногда и опасные последствия.
- Снижение иммунитета . Вирус подавляет защитные механизмы детского организма. Это может привести к новым заболеваниям: отит, пневмония, артрит суставов, нефрит, патологии сердца, поражение внутренних органов и даже костного мозга. В отдельных случаях последствием ветрянки может быть поражение ЦНС, а это грозит постоянным головокружением, тошнотой, нарушением координации. Одно из самых редких и опасных осложнений – энцефаломиелит. Это заболевание провоцирует воспаление в головном мозге.
- Инфекции . Пораженная сыпью кожа может стать очагом размножения стрептококков и стафилококков. Гнойный дерматит – достаточно распространенное осложнение ветрянки. Чтоб избежать таких заболеваний нужно внимательно следить за ребенком, не позволять малышу расчесывать высыпания или сдирать корочки.
- Опоясывающий лишай (герпес) достаточно часто встречается у тех, кто переболел ветрянкой. После окончания лечения оспы, она никуда не исчезает. Спустя долгие годы ветрянка может снова напомнить о себе. Правда уже в виде опоясывающего герпеса. Этому способствует снижение иммунитета, длительный стресс, онкологические заболевания.
- Шрамы . Из-за плохого соблюдения санитарных норм, расчесывания высыпаний, на их месте могут образоваться рубцы.
- Язвы. В редких случаях папулы ветрянки стремительно увеличиваются, что в дальнейшем приводит к язвам. Такое состояние называют гангренозной ветрянкой.
- Кровоизлияние. Тяжелая геморрагическая форма заболевания характеризуется кровоизлияниями в коже, внутренними кровотечениями. Отсутствие своевременной помощи может повлечь летальный исход. Особенно внимательными стоит быть родителям, у которых ветрянкой болеют дети до 2 лет.
- Повторное заболевание оспой. Конечно, такие случаи фиксируются редко, однако исключать их нельзя. Исследования показывают, что случаи повторного заражения участились в последний десяток лет.
Профилактика или единственный способ оградить ребенка от ветрянки – это вакцинация. После введения антигена организм получает иммунитет к заболеванию на период от 10 до 20 лет. Прививка в дальнейшим либо предотвращает заболевание, либо значительно облегчает его течение.
Вакцинация проводится только после согласия родителей или официальных опекунов. Однако в обществе распространено мнение, что лучше если ребенок переболеет ветряной оспой, поскольку течение болезни у малышей проходит в более легкой форме, чем у подростков или взрослых.
Позиции медиков относительно такого варианта разделяются, ведь опасные для здоровья осложнения могут появиться даже у детей. К примеру, вирус герпеса может спровоцировать опоясывающий лишай в любом возрасте.
Важно: после контакта с больным ветрянкой, в течение 4 суток можно провести вакцинацию. По прошествии 96 часов введение антигена не будет иметь эффекта, а вероятность заразиться очень высока.
Если в учебном учреждении зафиксирована вспышка ветрянки, не рекомендуется водить туда неинфицированного ребенка. Защитные средства, такие как респираторы и маски, являются неэффективным методом предотвращения заражения.
источник
??По статистике в России за год это инфекционное заболевание переносит более 800 тысяч человек в возрасте до 12 лет. Безобидная на первый взгляд ветряная оспа у детей при неправильном подходе к лечению может вызвать серьезные осложнения, опасные для жизни. При заболевании противовирусное лечение не требуется, нужно лишь применять разного рода терапевтические меры, направленные на облегчение состояния. Формирование пожизненного иммунитета уменьшает заболеваемость среди взрослых.
Это высококонтагиозное (заразное) инфекционное заболевание, которое распространено преимущественно среди детей в возрасте до 12 лет. Возбудитель ветрянки – вирус Варицелла-Зостер (Varicеlla-herpes zoster), который способен быстро перемещаться по воздуху на много сотен метров, но не способен выжить без организма человека и через 10 минут погибает под воздействием факторов внешней среды (высокая или низкая температура, ультрафиолетовые лучи).
Вирус ветряной оспы летучий и передается преимущественно воздушно-капельным путем. Люди, ранее не болевшие этим заболеванием и не привитые, заражаются со 100% вероятностью. После перенесенного заболевания у человека остается пожизненный иммунитет, но неактивная форма вируса присутствует в спинальных ганглиях, черепно-мозговых нервах. Если в процессе жизни сильно слабеет иммунная система (онкология, стрессы, заболевания крови) человека, латентная форма Варицелла-Зостер начинает активироваться, развивается опоясывающий герпес (лишай).
Заразиться ветрянкой можно только от больного человека, при этом вирус проникает через слизистые оболочки ротовой полости или дыхательных путей. Опасен инфицированный вирусом больной в течение 2 дней до появления сыпи на коже и следующие 5 дней после последних высыпаний. Возможна передача инфекции через плаценту от болеющей матери к плоду. Группа повышенного риска — дети, находящиеся в коллективе (детские сады, школы).
Ветрянка у детей проявляется в несколько этапов, которые сопровождаются характерными признаками. Основные стадии течения заболевания:
- Инкубационный период ветряной оспы (1-3 недели) — в это время вирус размножается в нервной системе зараженного человека без внешних клинических проявлений.
- Продромальный период (1 сутки) — у маленьких детей клиническая картина может отсутствовать, у взрослых появляются незначительные проявления похожие на обычную простуду. Основные симптомы:
- повышение температуры тела до 37,5°С;
- головные боли;
- слабость, недомогание;
- нарушение аппетита, тошнота;
- кратковременные красные пятна на теле;
- ощущение першения в горле.
- Период высыпаний начинается с резкого подъема температуры тела до 39-39,5°С. Чем выше гипертермия, тем тяжелее будет протекать заболевание с обильными высыпаниями. В легкой форме заболевание сопровождается только появлением сыпи на некоторых участках тела.
Ветряная оспа у детей бывает типичной и атипичной формы в зависимости от характера клинической картины. Типичная может протекать в нескольких вариантах:
- Легкая (удовлетворительное состояние, температура нормальная или поднимается не выше 38 градусов, период высыпаний длится 4 дня, кожные проявления незначительные).
- Среднетяжелая (начинается интоксикация организма в виде головной боли, слабости, сонливости; гипертермия выше 38 градусов, обильная сыпь, заканчивающаяся через 5 дней).
- Тяжелая (сильная интоксикация, проявляющаяся тошнотой, повторяющейся рвотой, потерей аппетита, температурой тела до 40 градусов; период высыпаний – 9 дней, сыпь распространяется по всему телу, на слизистые оболочки, наблюдается слияние очагов друг с другом).
К атипичным формам ветряной оспы относят рудиментарную и аггравированную. Рудиментарная протекает легко с единичными высыпаниями, нормальной или субфебрильной температурой тела. Для аггравированной характерна выраженная клиническая картина. К этой форме относятся следующие виды течения заболевания, лечение которых осуществляется в условиях стационара:
- Геморрагическая — проявляется высокой температурой, сильной интоксикацией, поражением внутренних органов, в высыпаниях в виде пузырьков появляется кровь. Впоследствии возникают кровоизлияния под кожу и клетчатку, в слизистые оболочки и внутренние органы.
- Висцеральная — поражает недоношенных новорожденных и детей с разными иммунодефицитами. Интоксикационный длительный синдром, обильная сыпь, критическая гипертермия с поражением ЦНС, почек, легких, печени, сердца.
- Гангренозная — диагностируется очень редко (чаще у людей с ВИЧ-инфекцией). Характерна для нее тяжелая интоксикация, огромного размера пузыри, на которых быстро образуется корочка и зона тканевого некроза. После ее отпадания на коже остаются глубокие и медленно заживающие язвы.
Ветрянка у грудных детей — явление редкое. Заражение происходит, если материнские антитела к вирусу герпеса не попали в организм ребенка еще в процессе внутриутробного развития плода. Возникает это в случае, когда мать не болела этим заболеванием до беременности. Течение инфекции у грудничков:
- высокая температура до 40°С;
- выраженная интоксикация;
- беспокойство, слабость ребенка;
- плохой аппетит;
- обильные высыпания с медленным заживлением;
- затяжное проявление болезни (10-14 дней).
Существует несколько последовательных стадий развития кожных высыпаний у детей. Они проявляются в разные дни заболевания. Основные стадии формирования сыпи:
- Прыщики (первые признаки ветрянки), которые похожи на комариные укусы.
- Пятнышки, которые переходят в наполненные прозрачной жидкостью пузырьки с красной кожей по краю. Постепенно они мутнеют и лопаются.
- Подсыхание пузырьков сопровождается образованием корочки, которую нельзя удалять.
- Существуют ситуации, когда симптомы ветрянки у детей проявляются одновременно в виде пятнышек, пузырьков, корочек без определенной последовательности.
Ветрянка в большинстве случаев проходит без осложнений, но бывают исключения. Дети с разными видами иммунодефицитов подвергаются более тяжелому течению заболевания. К основным нежелательным последствиям болезни можно отнести:
- Вторичная инфекция возникает при поражении кожного покрова стафилококком и стрептококком с развитием гнойного дерматита, поддающегося только антибиотикам.
- Подавление иммунной функции. При угнетении вирусом защиты организма развиваются заболевания: отит, гингивит, ларингит, пневмония, стоматит, артрит, нефрит, миокардит.
- Геморрагическая форма ветрянки. Высокая вероятность летального исхода из-за повышенного риска кровотечений под кожу, в слизистые оболочки, носовых и легочных кровоизлияний.
- Гангренозная ветряная оспа. Папулы становятся большими дряблыми пузырями с элементами некроза. В результате развиваются огромные язвы с риском развития сепсиса.
- Ветряночный энцефалит – это воспаление головного мозга, которое проявляется высокой температурой, нестерпимыми головными болями.
- Шрамы и рубцы остаются на коже после сильных расчесов ранок или при вторичном инфицировании кожи с развитием гнойного процесса.
Чаще ветрянка проходит сама в течение 1 – 1,5 недель. Легче всего ее переносят дети от 1 до 7 лет. Лечение ветрянки у детей лучше проводить дома, нужно употреблять больше жидкости и правильно питаться (исключить жирное, соленое, острое). В помещении для больного должно быть прохладно, чтобы не допускать обильного потоотделения, которое спровоцирует сильный кожный зуд, раздражение.
Во время болезни рекомендуется регулярная смена постельного и нательного белья. Лучше выбирать одежду из натуральных тканей, чтобы избежать лишнего травмирования кожи. Для профилактики развития вторичной инфекции нужно регулярно купать ребенка в кипяченой воде, делать прохладные ванночки с водным раствором марганцовки или отваром ромашки. Использовать разного рода моющие средства (гели, мыло, шампуни) и тереть мочалкой кожный покров нельзя. После водных процедур участки тела нужно промокнуть мягким полотенцем и обработать ранки антисептиком.
Для предотвращения инфицирования сыпь при ветряной оспе нужно обрабатывать антисептическими средствами. К основным дезинфицирующим препаратам относятся:
- 1%-й спиртовой раствор бриллиантового зеленого (зеленка);
- жидкость Кастеллани;
- водный раствор фукорцина;
- отвар ромашки и раствор фурацилина (для полоскания горла и полости рта);
- водный раствор перманганата калия (марганцовка).
Ветряная оспа у детей лечится с применением антисептических средств и хорошим гигиеническим уходом за кожей. Бывают случаи, когда необходима комбинированная терапия, направленная на уменьшение вирусной нагрузки в организме. К основным группам таких препаратов относятся:
- Жаропонижающие (детский Парацетамол, Ибупрофен или Нурофен).
- Противовирусные крема для местного применения, которые разрешены детям с 2-х лет (Зовиракс, Ацикловир, Виролекс).
- Антибиотики назначаются, когда присоединяется вторичная бактериальная инфекция с развитием гнойного и воспалительного процесса.
- Иммуномодуляторы и иммуностимуляторы для поддержания иммунной системы (Анаферон, Интерферон, Виферон).
- Антигистаминные средства для снятия сильного зуда кожи (Кларитин, Цетрин, Эриус, Зиртек, Терфен).
источник

Ветрянкой называют острое вирусное заболевание, передающее воздушно-капельным путем от человека к человеку. Характеризуется возникновением сыпи в виде небольших пузырьков, высокой температурой.
Возбудителем считается вирус герпеса третьего типа. Он внедряется в кровь через верхние дыхательные пути и поражает кожные покровы. Вне организма человека он теряет свою жизнеспособность уже через 10 минут. Микроб погибает при нагревании, воздействии ультрафиолетового излучения и солнечных лучей.
Восприимчивость к ветрянке составляет 100%, чаще всего она диагностируется у детей в возрасте от 6 месяцев до 7 лет. У взрослых встречается достаточно редко, так как большинство из них без осложнений переносит болезнь в детстве. Выработанный после перенесенной инфекции стойкий иммунитет сохраняется на протяжении жизни.
Выделяют 4 стадии течения заболевания:
- Инкубационная – бессимптомный период. В среднем составляет 11–21 день;
- Продромальная – характеризуется возникновением головных или мышечных болей, значительным подъемом температуры. У детей проявляется не всегда, у взрослых наблюдается достаточно часто и протекает с осложнениями. Данный период наступает за 1–2 суток до обнаружения первых высыпаний;
- Стадия высыпания характеризуется массовым появлением сыпи и волнообразным повышением температуры. Чаще всего лихорадочное состояние сохраняется на протяжении 2–5 дней, иногда температура держится до 10 суток. Высыпания наблюдаются в течение 2–9 дней. Обычно они не затрагивают глубоких кожных слоев и после выздоровления исчезают бесследно.
- Восстановительная – длится 1 месяц после выздоровления. В течение этого периода требуется ограничение физических нагрузок и прием витаминных комплексов.
Источником заболевания является инфицированный вирусом ветряной оспы человек. Опасность заражения сохраняется на протяжении всего инкубационного периода вплоть до момента исчезновения корочек. Болезнь передается воздушно-капельным путем, однако максимальная концентрация вируса обнаруживается в жидкости, содержащейся в типичных для ветрянки пузырьках.
Инфекция проникает в организм через верхние дыхательные пути и внедряется в слизистые оболочки. Затем попадает в кровеносную систему и распространяется на кожные покровы. Происходит расширение кровеносных сосудов, сопровождающееся покраснением, затем наблюдается образование папул – приподнятых над поверхностью кожи узелков, и везикул – пузырьков с жидкостью. Первые высыпания обычно фиксируются на туловище и конечностях, позднее – на лице и под волосами. Иногда сыпью покрываются слизистые оболочки.
Вследствие активного размножения вируса происходит рост температуры тела, отмечаются другие неспецифические реакции. После перенесенной инфекции у человека вырабатывается стойкий иммунитет.
Вирус может сохранять свою жизнеспособность в человеческом организме, и при наличии совокупности провоцирующих факторов, может вызвать опоясывающий лишай.
Ветрянка отличается длительным инкубационным периодом, составляющим от 7 до 21 дня. С момента инфицирования до появления первых симптомов проходит, как правило, не менее недели. Ребенок уже является источником заражения для других детей, однако внешне это никак не проявляется. Обычно сохраняется двигательная активность и хороший аппетит.

- головная боль;
- вялость, сонливость;
- отсутствие аппетита;
- тошнота;
- резкое повышение температуры до 38-40°C.
Вышеперечисленные симптомы сходны с признаками обычного ОРВИ, и только появление сыпи позволяет достоверно установить заболевание.
Высыпания обычно возникают не позднее суток после подъема температуры. Сначала на кожных покровах отмечаются одиночные плоские пятнышки розоватого цвета, затем их количество резко увеличивается, они становятся выпуклыми и трансформируются в заполненные жидкостью пузырьки. Их появление сопровождается сильным зудом, дети нередко расчесывают проблемные участки, способствуя проникновению в организм инфекции. Сыпь может покрывать верхние и нижние конечности, спину, живот, лицо и волосяную часть головы. На ступнях и ладонях пятна, как правило, отсутствуют.
Болезнь часто сопровождается увеличением ушных и шейных лимфоузлов.
Сыпь начинает подсыхать спустя 3 суток после возникновения, покрываясь красной корочкой. Однако ветрянка протекает волнообразно, поэтому каждые 2 дня на коже появляются новые очаги высыпаний, сопровождаемые очередным подъемом температуры и головной болью. Лишь спустя 7–10 дней все пузырьки покрываются коркой, и ребенок перестает быть источником заражения.
Для опытного врача диагностировать ветрянку не составляет труда. Яркая клиническая картина в большинстве случаев позволяет абсолютно точно определить заболевание:
- стадия высыпаний начинается через 7–21 день после контакта с инфицированным человеком;
- волнообразное течение данного периода;
- одновременное наличие на поверхности кожи ребенка всех форм развития сыпи – розовых пятен, плотных узелков, пузырьков с желтоватой жидкостью, подсохших корочек;
- инфекция проявляется в первую очередь на туловище и конечностях, затем переходит на лицо и волосяную часть головы. Наличие сыпи на ступнях и ладонях является нетипичным.
Если симптоматика выражена недостаточно отчетливо, специалисты прибегают к следующим лабораторным исследованиям:
- общий анализ крови. Увеличение СОЭ указывает на наличие инфекционного процесса. Рост числа нейтрофилов свидетельствуют о бактериальном осложнении;
- серологический анализ крови на антитела проводится в атипичных случаях, превышение показателей в 4 и более раз достоверно указывает на ветряную оспу;
- исследование под микроскопом или иммунофлюоресцентный анализ содержимого пузырьков.

- прием жаропонижающих препаратов. Для детей рекомендованы парацетамол и панадол (в дозировке, рассчитанной исходя из веса и составляющей 20 мг/кг 3 раза в сутки), а также нурофен в суспензии (5–10 мг/кг до 4 раз в день). Эти лекарственные средства позволяют быстро и эффективно снизить температуру и улучшить общее состояние. Категорически запрещен прием аспирина, вызывающего при ветрянке поражение печени;
- применение антигистаминных препаратов, уменьшающих зуд и препятствующих развитию аллергических реакций. Детям обычно прописывают супрастин (дозировка в зависимости от возраста составляет от ¼ до ½ таблетки в течение суток) или фенистил (принимается 3 раза в день по 3–10 капель);
- обработка кожных высыпаний. Традиционно для смазывания элементов сыпи используют раствор зеленки, который позволяет тщательно обработать каждое пятнышко. Средство способствует скорейшему образованию корочек и ненадолго уменьшает зуд. Более действенным является 5-процентный раствор перманганата калия (марганцовки) или жидкость Кастеллани, обладающие легким антибактериальным эффектом. Сыпь во рту и на половых органах смазывается перекисью водорода или водным раствором зеленки;
- соблюдение питьевого режима. Повышенное потребление жидкости необходимо для выведения токсинов из организма.
При протекании болезни в тяжелой форме врачом назначается дополнительное специфическое лечение: прием противовирусных, иммуномодулирующих и успокоительных препаратов.
Промежуток времени от момента проникновения вируса в организм до возникновения первых симптомов болезни называется инкубационным периодом. Для ветряной оспы его продолжительность составляет от 7 до 21 дня и зависит от состояния иммунной системы. Попавшие в дыхательные пути микробы проникают в слизистые оболочки и начинают там активно размножаться, накапливаясь в течение всего инкубационного периода. Достигнув критической массы, инфекция попадает в кровеносную систему и распространяется по всему организму, переходя тем самым в продромальную стадию.
В большинстве случаев на протяжении инкубационного периода человек является незаразным. Однако при ветряной оспе за 1–3 дня до его окончания и появлении первых клинических симптомов болезни уже происходит распространение инфекции.
Ветрянка относится к чрезвычайно заразным заболеваниям. В случае отсутствия иммунитета при контакте с инфицированным уберечься от болезни невозможно.
В детских садах и школах карантин объявляется на 21 день с момента выявления последнего заболевшего. Этот срок объясняется максимальной продолжительностью инкубационного периода.
Детям, контактировавшим с заболевшим, не запрещается посещать сад или школу. Тем учащимся, которые не общались с инфицированным более 3 недель, рекомендуется перейти в другую группу, класс или воздержаться от посещения занятий.
Карантин объявляется в конкретной группе или классе после окончательной постановки диагноза. В течение всего периода производится ежедневный осмотр воспитанников медицинским персоналом. При выявлении заболевшего, его изолируют от других детей и незамедлительно информируют родителей.
Нет необходимости прекращать работу детского сада или школы в целом. Существует ряд мероприятий, помогающих избежать массового инфицирования:
- регулярное проветривание и влажная уборка;
- использование разных входов для перемещения здоровых детей и групп на карантине;
- запрет на посещение физкультурного и музыкального залов.
Специфические мероприятия для дезинфекции помещений при выявлении случаев ветряной оспы не производятся, так как вирус обладает низкой жизнеспособностью вне человеческого организма.
На протяжении многих десятков лет пузырьки при ветрянке было принято мазать зеленкой. Считалось, что только так можно добиться скорейшего образования корочек и уменьшить нестерпимый зуд. В настоящее время специалисты ставят под сомнение этот способ, так как зеленка не влияет на скорость образования корок и процесс заживления, а также совершенно не справляется с зудом.
В качестве альтернативных способов предлагаются следующие препараты:
- лосьон «Каламин» – быстро снимает зуд и покраснение, способствует активной регенерации кожи. Подходит для детей, не окрашивает кожу;
- раствор марганцовки – используется с самого раннего возраста. Применение требует особой осторожности, так как превышение концентрации способно вызвать ожог. Чтобы этого не допустить, необходимо в стакане кипяченой воды растворить несколько кристаллов марганцовки до образования нежно-розового раствора;
- суспензия «Циндол» облазает подсушивающими и дезинфицирующими свойствами. Можно использовать до 6 раз в сутки.
- гель «Фенистил» способствует активному заживлению кожных покровов и эффективно устраняет зуд. Однако его применение рекомендовано только при тяжелом течение ветряной оспы после консультации с лечащим врачом.
Инфицирование ветряной оспой, особенно у взрослых, нередко приводит к развитию осложнений. Наиболее серьезными являются:
В случае, если человек не переболел ветрянкой в детстве, существует большая вероятность инфицирования в зрелом возрасте.
Симптоматика практически не отличается, однако у взрослых болезнь, как правило, протекает в тяжелой форме и проявляется следующими симптомами:
- высокая температура в течение продолжительного периода;
- ярко выраженные продромальные признаки – головные и мышечные боли, потеря аппетита, общетоксические проявления;
- обильная сыпь, позднее образование корочек;
- часто поражаются слизистые оболочки, увеличиваются лимфатические узлы.
Заболевание ветрянкой во время беременности, особенно на ранних сроках, может усугубить течение болезни у женщины и привести к инфицированию и даже гибели плода. После 20 недели риск для ребенка является незначительным.
Методы лечения зависят от формы течения болезни, состояния иммунной системы и возраста человека.
Как правило, при протекании болезни в лёгкой и среднетяжелой формах лечение производится амбулаторно. Инфекционистами рекомендуется:
- соблюдение постельного режима при наличии повышенной температуры;
- обильное питье для скорейшего выведения токсинов из организма;
- сбалансированное питание. Оптимальным является соблюдение белково-растительной диеты;
- обработка кожных покровов дезинфицирующими препаратами. Вместо традиционной зелёнки могут использоваться перманганат калия, суспензия «Циндол», «Фукорцин», «Каламин». Каждый элемент сыпи обрабатывается отдельно при помощи ватной палочки. Каламин может использоваться до 4 раз в сутки, фукорцин и циндол – до 6, марганцовка – без ограничений;
- проведение специальной медикаментозной терапии.
При легком течении специалисты рекомендуют ограничивать лечение обработкой высыпаний и приемом жаропонижающих средств. Хорошо зарекомендовали себя препараты, не оказывающие негативного влияния на иммунную систему пациента:
Запрещается использовать аспирин во избежание развития побочных эффектов.
Если наблюдается тяжелая форма болезни, врачами прописывается прием противовирусных препаратов. Рекомендованная доза ацикловира составляет 800 мг 5 раз в сутки на протяжении недели. В особо тяжелых случаях практикуется внутривенное введение препарата 3 раза в день в дозировке 10 мг/кг массы тела.
Антигистаминные средства помогают справиться с зудом и отечностью. Хорошо показали себя:
Их суточная доза не должна превышать 4 таблеток.
Допускается обработка кожных покровов специальными препаратами, уменьшающими зуд и другие кожные проявления. Например, «Фенистил-гель» допускается использовать многократно в течение суток.
Эффективным методом борьбы с ветряной оспой является вакцинация. В ряде стран – Японии, Австралии, США, Австрии вакцинирование от ветряной оспы включено в национальный прививочный календарь. Данная процедура позволяет сформировать иммунитет к болезни на всю жизнь.
Представители ВОЗ и производители вакцин рекомендуют проводить иммунизацию от ветряной оспы детям, достигшим годовалого возраста. Российские специалисты не советуют проводить процедуру детям до 2 лет. Взрослые не имеют ограничений по возрасту.
Для вакцинации используют живую вакцину и специфический иммуноглобулин.
При введении живого ослабленного вируса Varicella Zoster в организме развивается бессимптомная легкая форма ветряной оспы. Происходит образование антител, которые обеспечивают стойкий длительный иммунитет.
В России разрешено использование следующих вакцин:
- «Окавакс» (Япония) применяется для вакцинации детей с 12-месячного возраста и взрослых. Вводится однократно внутримышечно. Используется в качестве экстренной профилактики не позднее 3 суток после контакта с инфицированным человеком. Минимальная стоимость препарата составляет 1900 рублей;
- «Варилрикс» (Бельгия) вводится двукратно с интервалом 6–10 недель. Допускается для вакцинирования детей, начиная с 9 месяцев и взрослых. Средняя цена в аптеках составляет 2200 рублей.
Препарат «Зостевир» является специфическим иммуноглобулином к вирусу ветряной оспы. Он помогает облегчить протекание болезни и ускорить процесс выздоровления. Медикамент вводится внутримышечно 1 раз в сутки в дозировке от 1 до 3 мл в зависимости от показаний. Не содержит живого вируса и не обеспечивает пожизненный иммунитет.
Инфекционисты в ряде стран не видят необходимости во всеобщей иммунизации против ветряной оспы в детском возрасте, так как в большинстве случаев до достижения подросткового возраста наблюдается легкое течение этой болезни. Вакцинация назначается только при наличии объективных показаний, например, ослабленном иммунитете.
Британские инфекционисты выявили связь между иммунизацией в детстве и заболеванием опоясывающим лишаем, вызываемом тем же вирусом, в зрелом возрасте.
Для человека, не переболевшего ветрянкой в детском возрасте, вакцинация является 100-процентно правильным решением.
Единственным надежным способом предохранения от заражения ветрянкой является вакцинация. Остальные методы не дают стопроцентной гарантии. Однако вероятность инфицирования при заболевании одного из членов семьи можно снизить при соблюдении следующих мер предохранения:
- полная изоляция заболевшего;
- применение отдельной посуды;
- использование ватно-марлевых повязок;
- прием противовирусных препаратов или своевременная вакцинация.
Знание и соблюдение профилактических мер позволяет избежать заражения ветряной оспой или перенести ее без осложнений.
Узнать мнение специалистов о ветрянке вы можете, просмотрев видео.
источник