Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Ветрянка (ветряная оспа) является острым системным заболеванием, обычно у детей, вызываемым вирусом варицелла зостер (герпесвирус человека 3-го типа). Заболевание обычно начинается с умеренных общих симптомов, за которыми быстро появляются высыпания на коже, быстро распространяющиеся и проявляющиеся пятном, папулой, везикулой и корочкой. Диагноз клинический. Лица с риском осложнений получают постэкспозиционную профилактику иммуноглобулином и, если заболевание развивается, лечатся противовирусными препаратами (валацикловир, фамцикловир, ацикловир). Вакцинация эффективна.

Источник вируса — больной от последнего дня инкубационного периода до 5-го дня после появления последних высыпаний. Основной путь передачи — воздушно-капельный. Вирус способен распространяться на расстояния до 20 м (через коридоры в соседние комнаты квартиры и даже с одного этажа на другой). Возможен вертикальный механизм передачи вируса через плаценту. Восприимчивость к ветряной оспе очень высокая (минимум 90%), за исключением детей первых 3 мес жизни, у которых сохраняется пассивный иммунитет.
Заболеваемость характеризуется выраженной сезонностью, достигая максимума в осенне-зимние месяцы. Болеют преимущественно дети. Постинфекционный иммунитет напряжённый, поддерживается персистенцией вируса в организме. При снижении его напряжённости возникает опоясывающий герпес.

Причина ветряной оспы — вирус ветрянки Varicella zoster virus семейства Herpesviridae. Размер вируса от 150 до 200 нм, он находится в ветряночных пузырьках в первые 3-4 дня болезни; после 7-го дня обнаружить вирус не удаётся. Геном имеет двуспиральную линейную молекулу ДНК, липидную оболочку. Вирус репродуцируется только в ядре инфицированных клеток человека. Установлена идентичность вируса, вызывающего опоясывающий герпес, и вируса ветряной оспы. В окружающей среде вирус неустойчив и быстро погибает, в капельках слизи, слюны вирус сохраняется не более 10-15 мин. Нагревание, солнечные лучи, УФ-излучение быстро инактивируют его.
Ветрянка очень контагиозна и распространяется воздушно-капельным путем, особенно во время продрома и во время раннего периода высыпаний. Заразный период определяется от 48 часов с момента первых высыпаний до появления корочек. Прямая передача (от носителей) невозможна.
Эпидемические вспышки возможны зимой и ранней весной и имеют 3-4 цикла. У новорожденных может быть иммунитет, вероятно, трансплацентарный, до 6 месяцев.

Входные ворота вируса ветрянки — слизистые оболочки верхних дыхательных путей, где происходит репликация вируса, далее по лимфатическим путям возбудитель проникает в кровь. В конце инкубационного периода развивается виремия. Вирус фиксируется в клетках эктодермального происхождения, преимущественно в эпителиальных клетках кожи и слизистых оболочек дыхательных путей, ротоглотки. Возможно поражение межпозвоночных ганглиев, коры мозжечка и больших полушарий, подкорковых ганглиев. В редких случаях при генерализованной форме поражается печень, лёгкие, ЖКТ. В коже вирус вызывает формирование пузырьков, заполненных серозным содержимым, в котором вирус находится в высокой концентрации. При тяжёлых генерализованных формах болезни везикулы и поверхностные эрозии обнаруживают на слизистых оболочках ЖКТ, трахеи, мочевого пузыря и почечных лоханок, уретры, конъюнктивь: глаз. В печени, почках, лёгких и ЦНС выявляют мелкие очаги некроза с кровоизлияниями по периферии.
В патогенезе значительную роль отводят клеточному иммунитету, в основном системе Т-лимфоцитов, при угнетении которой наблюдают более тяжёлое течение болезни. После стихания острых проявлений первичной инфекции вирус пожизненно персистирует в спинальных нервных ганглиях.

Инкубационный период ветряной оспы длится от 10 до 21 дня, при введении нормального иммуноглобулина человека может удлиняться до 28 дней.
Продромальные симптомы ветрянки чаще отсутствуют, редко отмечают кратковременный субфебрилитет на фоне ухудшения общего самочувствия. Везикулы появляются обычно одновременно с повышением температуры или на несколько часов позднее. При обильной экзантеме температура может повышаться до 39 С и выше. Высыпания появляются волнами на протяжении 2-4 дней и сопровождаются подъёмом температуры. Сыпь локализована на лице, волосистой части головы, туловище и конечностях.
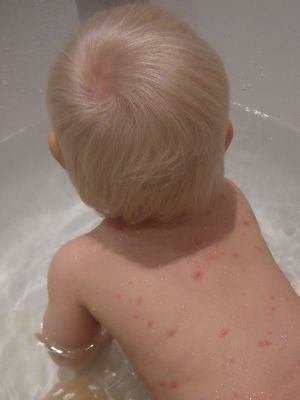
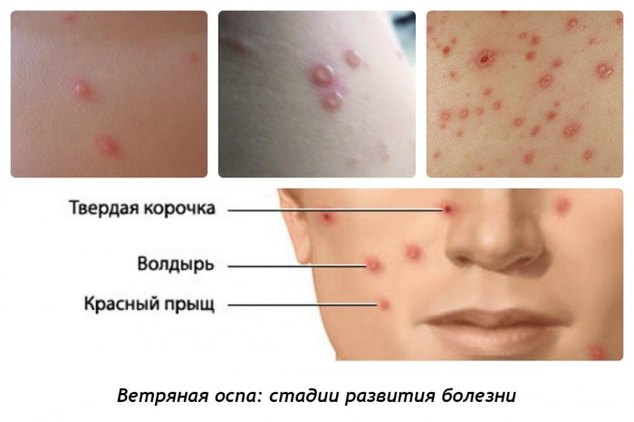
На ладонях и подошвах она встречается только при обильных высыпаниях. Элементы сыпи вначале имеют вид мелких макуло-папул, которые в течение нескольких часов превращаются в везикулы круглой или овальной формы, и размер 2-5 мм. Они располагаются поверхностно и на неинфильтрированном основании, стенка их напряжена, блестяща, содержимое прозрачно, но в некоторых везикулах мутнеет. Большинство везикул окружено узкой каймой гиперемии. Везикулы подсыхают через 2-3 дня. на их месте образуются корочки, которые отпадают через 2-3 нед. После отпадения корочек рубцов, как правило, не остаётся. Высыпания наблюдаются и на конъюнктиве, слизистых оболочках ротоглотки, иногда гортани, половых органов. Пузырьки на слизистых быстро превращаются в эрозии с желтовато-серым дном, которые через несколько дней эпителизируются. Высыпания на слизистой оболочке гортани и трахеи, сопровождаемые отёком слизистой оболочки, могут вызывать грубый кашель, охриплость голоса, в редких случаях явления крупа. Высыпания на слизистой оболочке половых губ представляют угрозу развития вульвовагинита. Высыпания часто сопровождаются увеличением лимфатических узлов.
К концу первой недели болезни одновременно с подсыханием везикул нормализуется температура, улучшается самочувствие больного. В это время многих больных беспокоит кожный зуд.
В гемограмме в период высыпания наблюдают небольшую лейкопению и относительный лимфоцитоз. СОЭ обычно не увеличена.
У иммунокомпетентных детей ветряная оспа редко протекает тяжело. У взрослых и иммуноскомпрометированных детей инфекция может иметь тяжелое течение. Умеренная головная боль, невысокая температура и недомогание могут быть выраженны 11-15 дней после заражения и длятся около 24-36 часов с момента появления высыпаний. Эти проблемы наиболее вероятны у пациентов в возрасте старше 10 лет и особенно тяжело протекают у взрослых.

Различают следующие клинические формы ветряной оспы:
- типичные;
- атипичные:
- рудиментарная;
- геморрагическая;
- гангренозная;
- генерализованная.
- лёгкие;
- среднетяжёлые;
- тяжёлые:
- с выраженной общей интоксикацией;
- с выраженными изменениями на коже.
Выделяется типичная и атипичная ветрянка (ветряная оспа). К типичной относят случаи с характерной сыпью. Чаще всего типичная ветрянка протекает в лёгкой и среднетяжёлой форме. Тяжёлая форма болезни возникает редко, чаще у ослабленных детей и взрослых, для неё характерна длительная ремиттирующая лихорадка до 6-8 сут. Отмечают такие симптомы ветрянки, как: головную боль, возможна рвота, менингеальный синдром, нарушение сознания, артериальная гипотензия, судороги. Сыпь обильная, крупная, метаморфоз её замедлен, возможны элементы с пупковидным вдавлением в центре, напоминающие элементы сыпи при натуральной оспе.
К атипичным формам относят рудиментарную, буллёзную, геморрагическую, гангренозную и генерализованную ветряные оспы.
Рудиментарную форму чаще наблюдают у детей, получавших иммуноглобулины, плазму в период инкубации. Сыпь необильная, розеолёзно-папулёзная с единичными очень мелкими везикулами. Общее состояние не нарушается.
Геморрагическая форма ветрянки встречается очень редко у резко ослабленных больных, страдающих гемабластозом или геморрагическими диатезами, на фоне приёма глюкокортикоидов и цитостатиков. На 2-3-й день высыпания содержимое пузырьков приобретает геморрагический характер. Появляются кровоизлияния в кожу и слизистые оболочки, носовые кровотечения и другие проявления геморрагического синдрома. Возможен летальный исход.
Очень редко встречается гангренозная форма ветряной оспы. Она развивается у истощённых больных, при плохом уходе, создающем возможность возникновения вторичной инфекции. Вначале отдельные пузырьки принимают геморрагический характер, затем в окружении их возникает значительная воспалительная реакция. В последующем образуется геморрагический струп, после отпадения которого обнажаются глубокие язвы с грязным дном и крутыми или подрытыми краями. Язвы, вследствие прогрессирующего гангренозного распада ткани, увеличиваются, сливаются, принимая значительные размеры. Нередко возникают осложнения гнойно-септического характера. Общее состояние больного тяжёлое, течение болезни длительное.
Генерализованная (висцеральная) форма. Встречается главным образом у новорождённых, иногда у взрослых с иммунодефицитом. Характерна гипертермия, интоксикация, поражение внутренних органов. Летальность высокая. На вскрытии обнаруживают мелкие очаги некроза в печени, лёгких, поджелудочной железе, надпочечниках, тимусе, селезёнке, костном мозге.
Ветрянка представляет опасность для плода и новорождённого. Если заболевание у женщины возникло в конце беременности, возможны преждевременные роды и мертворождения. При заболевании ветряной оспой в ранние сроки беременности может произойти внутриутробное заражение плода с развитием у него различных пороков развития. Вероятность заболевания новорождённых составляет 17%, их гибели — 30%. Врождённая Ветрянка (ветряная оспа) протекает тяжело. сопровождаясь тяжёлыми висцеральными поражениями.

Может присоединяться вторичная бактериальная инфекция (стрептококки и стафилококки), вызывает целлюлит и редко стрептококковый токсический шок. Самое частое осложнение ветрянки (ветряной оспы) — бактериальная суперинфекция, вызванная Streptococcus pyogenes и Staphylococcus aureus. При этом содержимое везикул нагнаивается, формируя пустулы. Возможно развитие импетиго или буллёзной пиодермии.
Пневмония может осложнять тяжелую ветряную оспу у взрослых, новорожденных и иммуноскомпрометированных лиц любого возраста, но не у маленьких детей с достаточной иммунокомпетентностью. Описаны случаи «ветряночной» (вирусной) пневмонии, которая развивается в первые 3-4 дня болезни. Больные жалуются на одышку, боль в грудной клетке при дыхании, кашель с кровянистой мокротой, высокую температуру. Объективно отмечают цианоз кожного покрова, признаки бронхита, бронхиолита, а в некоторых случаях может развиться отёк лёгких. Патологическая картина в лёгких может напоминать милиарный туберкулёз (так как в лёгких выявляют множественные милиарные узелки). Из специфических осложнений наиболее серьёзными считают поражения нервной системы различной локализации — энцефалиты, менингоэнцефалиты, оптикомиелиты и миелиты, полирадикулоневриты, серозные менингиты. Наиболее характерен ветряночный энцефалит, на долю которого приходится около 90% неврологических осложнений.
Могут встречаться миокардиты, транзиторные артриты и гепатиты, геморрагические осложнения.
Энцефалопатия встречается менее чем в 1 случае на 1000 больных, обычно при разрешении болезни или в течение первых двух недель. Чаще всего эти симптомы ветрянки (ветряной оспы) разрешаются, хотя редко могут продолжаться длительно или привести к смерти. Одним из наиболее частых неврологических осложнений является острая постинфекционная мозжечковая атаксия. Поперечный миелит, паралич черепных нервов, проявления, подобные множественному склерозу, также могут иметь место. Редким, но очень тяжелым осложением у детей может быть синдром Рея, который начинается на 3-8-й день после начала сыпи, прием аспирина увеличивает риск. У взрослых в 1-2 случаях на 1000 больных встречается энцефалит, который может угрожать жизни.
Частота развития энцефалита не зависит от тяжести течения болезни. Чаще всего осложнения возникают на 5-8-й дни болезни. Описаны случаи развития энцефалита во время высыпания и даже до появления сыпи. Отмечено, что чем раньше начинается энцефалит, тем тяжелее он протекает. Энцефалит манифестирует остро с нарушения сознания, судорогами лишь у 15-20% больных. В остальных случаях доминирует очаговая симптоматика, которая нарастает в течение нескольких дней. Наиболее характерны мозжечковые и вестибулярные нарушения. Отмечают атаксию, тремор головы, нистагм, скандированную речь, интенционный тремор, дискоординацию. Возможны пирамидные знаки, гемипарезы, парезы черепных нервов. Редко наблюдают спинальную симптоматику. в частности, тазовые расстройства. Менингеальный синдром выражен слабо или отсутствует. У части больных в спинно-мозговой жидкости обнаруживают лимфоцитарный плеоцитоз, увеличение количества белка и глюкозы. Течение болезни доброкачественное так как нейроциты страдают редко, лишь при развитии энцефалита в ранние сроки. Неблагоприятные отдалённые последствия редки.

источник
Одним из самых распространенных инфекционных заболеваний считается ветряная оспа – это болезнь, которая в большинстве случаев встречается в детском возрасте, реже данным недугом страдают взрослые. Эту болезнь сложно спутать с другой, поскольку она имеет характерные признаки в виде водянистых высыпаний по всему телу, которые вызывают зуд. При правильном и своевременном лечении болезнь проходит весьма быстро, но при расчесывании прыщей могут остаться некрасивые маленькие шрамы на теле. Как правило, страдают заболеванием один раз в жизни, после чего в организме вырабатываются клетки, которые способны бороться с вирусом ветрянки. Рецидивы возможны в исключительных случаях, когда в первый раз болезнь была в легкой форме.
Ветрянка (ветряная оспа) – инфекционное заболевание, которое развивается остро и характеризуется появлением ряда специфических признаков. Болезнь очень заразна, поэтому при появлении первых симптомов рекомендован карантинный режим для больного. Переносчиком ветрянки является вирус Varicella Zoster, а передается заболевание воздушно-капельным путем, поэтому в зоне риска находятся все люди, которые контактировали с больным, не имеют прививки от болезни и не болели ею.
Заболевание проходит несколько этапов развития, для которых характерны особые признаки. Стадии ветрянки:
- Заражение и инкубационный период. На данном этапе происходит попадание вируса в организм, чаще всего через слизистую оболочку рта или носа. Во время инкубационного периода болезнь никак себя не проявляет, отсутствуют любые признаки и человек не является заразным.
- Первые симптомы ветрянки. Вирус развивается в клетках и иммунитет начинает активную борьбу с ним, что провоцирует повышение температуры, появление головной боли. С появления первых симптомов человек становится заразным для окружающих, поэтому его следует поместить в карантин.
- Острая стадия развития болезни. На данном этапе происходит поражение нервных клеток и кожи, появляются первые высыпания.
- Финальная стадия характеризуется улучшением общего состояния здоровья, нормализацией температуры и прекращением появления высыпаний на коже. Человек больше не представляет угрозу для окружающих и он может вернуться к привычному образу жизни.
Различают несколько форм ветрянки типичная и атипичная, последняя, в свою очередь, подразделяется на несколько видов:
- Рудиментарная форма развивается у тех, кому в инкубационный период была сделана инъекция иммуноглобулина, а также у детей, у которых остался остаточный иммунитет. Для данного типа ветряной оспы характерно слабое течение болезни, сыпь проявляется в минимальных количествах, не наблюдается лихорадка или ухудшение самочувствия.
- Геморрагическая. Тяжелая форма течения болезни, которая проявляется у людей с иммунодефицитом или тех, кто принимает гормоны. Основными характерными симптомами является очень высокая температура, ярко выраженная интоксикация организма, нередко наблюдается кровоизлияние в кожу, носовые кровотечения. Главную опасность данной формы составляет высокая вероятность летального исхода.
- Висцеральная форма. Проявляется данный вид у недоношенных, новорожденных детей, людей с синдромом иммунодефицита. Форма характеризуется тяжелым и длительным течением, продолжительным периодом лихорадки и обильными высыпаниями на коже. Часто наблюдается поражение внутренних органов, нервной системы.
- Гангренозная форма. Редкая форма ветряной оспы, которая характеризуется высокой интоксикацией, длительным периодом лечения и появлением высыпаний больших размеров, на которых за короткое время образовываются корочки с некрозом. После отпадания корочек остаются язвы и рубцы. Как правило, для данной формы характерно осложнение в виде сепсиса, и нередко болезнь заканчивается смертью.
Главной причиной развития ветряной оспы является заражение вирусом. В медицине на данный момент нет четкого ответа, почему одни люди заражаются ветрянкой, а другие нет, но весомым фактором заражения является ослабленный иммунитет.
К причинам, способствующим развитию заболевания, относится:
- Ослабленный иммунитет, что может быть вызвано разными факторами: проведение химиотерапии, наличие иммунодефицита, детский ослабленный организм, прием медикаментозных препаратов определенной группы, например, антибиотиков.
- Тесный контакт с человеком, носителем вируса ветрянки и больного данным заболеванием.
- Отсутствие прививки от ветряной оспы.
Первые симптомы ветрянки могут появиться спустя 10-20 дней после контакта с больным и выражаются такими признаками:
- Значительное повышение температуры тела до сорока градусов, появление лихорадки.
- Увеличение лимфатических узлов.
- Появление головной боли.
- Отсутствие аппетита, общая слабость организма.
- Сыпь при ветрянке – специфический признак заболевания. По своей природе она представляет собой огромное количество одиночных волдырей, наполненных жидкость, которые очень зудят и доставляют массу дискомфорта. Изначально пузыри появляются на слизистых оболочках, на животе и лице, после чего распространяются по всему телу. Появление новых волдырей и сохранение высокой температуры может длиться несколько дней, после чего все симптомы стихают и остается лишь зудящая сыпь, которая также проходит со временем. Важно помнить, категорически запрещено расчесывать волдыри, иначе могут остаться рубцы, шрамы.
У взрослых заболевание протекает гораздо сложнее и тяжелее: очень высокая температура, которая сохраняется на протяжении длительного времени; обильные высыпания, локализация которых наблюдается на слизистых оболочках. Нередко больных с таким диагнозом госпитализируют и проводится лечение под контролем врачей.
Диагностировать заболевание весьма просто по специфическим признакам (появлении сыпи и повышении температуры), что можно сделать и самостоятельно в домашних условиях. Для получения консультации и подтверждения диагноза необходимо обратиться за помощью к педиатру или терапевту (не стоит отправляться в больницу, чтобы не допустить распространение заболевания, а следует вызвать врача на дом).
Лечить ветрянку можно дома самостоятельно, если нет осложнений. Врач после осмотра пациента назначает ряд медикаментозных препаратов и дает рекомендации, которые помогут облегчить состояние больного. Главное, правильно выполнять все рекомендации доктора и не царапать кожу, чтобы избежать инфицирования или образования некрасивых рубцов, шрамов.
Как лечить ветрянку в домашних условиях:
- Прием антигистаминных препаратов, которые помогут облегчить состояние пациента, снимут зуд. К таковым препаратам относится: Диазолин, Супрастин, Лоратадин. Дозировка противоаллергенных препаратов назначается врачом и зависит от возраста пациента, количества высыпаний и других факторов.
- Медикаменты, нормализующие температуру тела. Важно помнить, ребенку категорически запрещено давать препараты, содержащие аспирин (ацетилсалициловую кислоту), поскольку такие лекарства могут привести к развитию опасного заболевания – синдрома Рея. Для детей чаще всего используется Парацетомол, Панадол, Нурофен.
- Прием успокаивающих ванн, которые также помогут избавиться от зуда. Для приготовления может использоваться овсянка, перемолотая в порошок и добавленная в воду, или сода.
- Противовирусная терапия: Ацикловир, Фамцикловир, Герпевир. Прием препаратов данной группы позволяет уменьшить проявление симптомов.
- Важно соблюдать гигиену: часто менять постельное белье, одежду; тщательно протирать высыпания, чтобы не допустить инфицирования.
- Использование зеленки или раствора марганцовки, что поможет присушить волдыри и ускорит процесс их подсушивания. Кроме того, такая обработка поможет следить за появлением новых высыпаний и отследить момент появления последних волдырей.
- Если имеются высыпания в ротовой полости следует полоскать рот фурацилином, настоем трав (календулой, корой дуба). Кроме того, не следует есть острую, чрезмерно соленую или кислую пищу. При поражении конъюктивы следует использовать интерферон для закапывания.
- Обильное питье для выведения из организма токсинов, восстановления водного баланса и улучшения общего состояния здоровья.
- Ультрафиолетовое облечение используется после образования корочек – такая процедура ускорит процесс отшелушивания.
В случае отсутствия своевременного лечения могут развиваться осложнения, которые нанесут существенный вред здоровью. У детей они встречаются гораздо реже, поскольку они все вакцинированы от ветрянки и их организм быстрее справляется с болезнью. У людей пожилого возраста развитие осложнений встречается весьма часто, при чем мужчины гораздо тяжелее переносят болезнь, нежели женщины.
Особенную опасность составляет ветрянка при беременности, поскольку инфицирование в первом триместре может спровоцировать заражение плода и привести к патологическим изменениям плода. Находясь в интересном положении, девушкам следует ограничить контакт с больными ветряной оспой, даже если сами они уже болели или привиты.
Можно ли заболеть ветрянкой второй раз?
Рецидив ветрянки встречается крайне редко, ведь, как правило, после перенесенного заболевания вырабатывается иммунитет к вирусу ветряной оспы. Чаще всего второй раз болеют люди, у которых значительно ослаблен иммунитет (в частности, ВИЧ-инфицированные, с наличием лейкоза после химиотерапии, с донорскими органами).
Чем мазать ветрянку?
Для быстрого заживления волдырей врачи рекомендуют использовать 1% спиртовой раствор бриллиантовый зеленый или 5% раствор калия перманганата. Смазывание высыпаний позволит предотвратить развитие инфекции и ускорит подсушивание корочки. Снизить зуд поможет протирание кожи глицеролом или водой с уксусом или спиртом.
Какой инкубационный период ветрянки?
От момента контакта с больным человеком до появления первых признаков может пройти 10-21 дней.
Как лечить ветрянку у взрослых?
Лечение ветряной оспы у взрослых включает основную терапию, как и у детей (антигистаминные препараты, противовирусные, препараты для снижения температуры). Для людей старшего возраста используются более сильные препараты, в том числе может применяться аспирин для понижения температуры, лекарства для борьбы с вирусом сильного действия.
Главным методом профилактики является вакцина от ветрянки. Детям и подросткам делают прививки во время которых вводится живая вирусная инфекция, что способствует выработке иммунитета от болезни или снижает тяжесть заболевания. Нередко проводят комбинированную вакцинацию, которая включает прививку от кори, краснухи и ветрянки.
В особенных случаях проводят вакцинацию иммуноглобулином для повышения иммунного ответа на вирус ветрянки. Вводится данный препарат в организме не позже чем через 36 часов после контакта с больным ветряной оспой. Как правило, это такая прививка показана в таких случаях:
- Во время беременности женщинам, не болевшим ветрянкой и не привитым от данной болезни.
- Недоношенным детям.
- Новорожденным малышам, матери которых имеют явные признаки ветряной оспы.
- Взрослым и детям, у которых ослаблен иммунитет и не вырабатываются антитела к вирусу ветрянки.
источник
Специализированный академический клинический центр
Перевод материалов сайта UpToDate, 2016 г.
Вирус Варицелла-Зостер (ВВЗ), известный как вирус ветряной оспы (ветрянка), является одним из восьми вирусов герпеса, вызывающим заболевания у людей по всему миру. Заражение ветряной оспой у детей, как правило, приводит к легкому течению болезни, в то время, как у взрослых ветрянка протекает в среднетяжелой или тяжелой форме, и даже может привести к смерти.
Во время беременности ветряночная пневмония может быть особенно тяжёлой и материнская инфекция может привести к врождённым аномалиям и патологиям развития плода.
В этом разделе будут рассмотрены эпидемиология, инфекционные осложнения, лечение и профилактика ветряной оспы у беременных женщин.
- Вирус Варицелла-Зостер (ВВЗ) является причиной двух клинически несходных заболеваний, таких как ветряная оспа (ветрянка) и опоясывающий герпес (опоясывающий лишай). Ветряная оспа – обычно самокупирующаяся инфекция, протекающая в лёгкой форме у здоровых детей, при этом у беременных женщин порой может привести к тяжёлой форме заболевания. (См. «Введение».)
- Уровень заболеваемости вирусом ветряной оспы среди взрослых людей низкий, поскольку обычно они переносят ветрянку ещё в детском возрасте и уже имеют иммунитет к данному заболеванию. Также, надо отметить, что частота заболевания ветрянкой одинаковая как среди беременных, так и среди небеременных, только тяжесть заболевания при беременности возрастает. (См. «Материнская инфекция ветряной оспы».)
- Среди женщин, у которых заболевание развивается во время беременности, риск синдрома врождённой ветряной оспы по-видимому не высок (от 0,4% до 2%). (См. «Врождённая ветряная оспа».)
- Ветряная оспа – это острое инфекционное заболевание. До введения вакцинации против вируса ветряной оспы поражённость вторичными случаями заболевания ветрянкой в результате бытовых контактовприближалась к 90% среди восприимчивых лиц. Пациенты считаются заразными за один-два дня до появления характерной сыпи и вплоть до момента, когда высыпания покроются коркой. Передача вируса от матери ребёнку может произойти тремя способами: внутриутробно, перинатально и в послеродовой период. (См. «Передача».)
- При ветряной оспе сыпь за несколько дней проявляется в виде последовательных везикулярных высыпаний на лице, туловище и конечностях. (См. «Ветряная оспа без осложнений».)
- Во время беременности одним из наиболее распространённых клинических проявлений осложнения заболевания ветряной оспой является ветряночная пневмония. Течение болезни непредсказуемо и может быстро прогрессировать в гипоксию и дыхательную недостаточность, что приводит к высокому риску смертности, если заболевание не лечить. (См. «Клинические признаки материнской инфекции ВВЗ».)
- Синдром врождённой ветряной оспы характеризуется задержкой внутриутробного развития плода, гипоплазией конечностей, поражениями кожи, неврологическими нарушениями и пороками развития глаз. (См. «Влияние инфекции вируса Варицелла-Зостер на плод».)
- Диагноз: материнская ветряная оспа – клинический, его постановка основывается на наличии характерной везикулярной сыпи. (См. «Материнская ветряная оспа».)
- Риск появления синдрома врождённой ветряной оспы, который может развиться в следствие материнской инфекции, можно оценить при помощи метода полимеразной цепной реакции (ПЦР); для проведения анализа с целью обнаружения ДНК вируса Варицелла-Зостер потребуется кровь плода или амниотическая жидкость. В сочетании с этим проводят и ультразвуковое исследование для оценки пороков развития плода. (См. «Синдром врождённой ветряной оспы».)
- Противовирусная терапия ацикловиром у взрослых небеременных пациентов, применённая в течение первых 24 часов после появления симптомов, способствует более быстрому заживлению поражений кожи и сокращает продолжительность лихорадки. Данных о том, что ацикловир предупреждает развитие осложнений, нет. Обширное проспективное исследование случаев назначения ацикловира женщинам во время беременности показало, что его применение не является тератогенным. Но в то же время, обширных контролируемых исследований не проводилось. В случае отсутствия осложнений, мы предлагаем назначать ацикловир беременным перорально (степень рекомендации 2С – очень слабая степень рекомендации, при которой другие альтернативы лечения могут быть равно обоснованными). (См. «Лечение инфекции материнской ветряной оспы».)
- Несмотря на то, что непосредственно контролируемые испытания в группах беременных и небеременных пациентов не проводились, частота смертельных случаев на фоне ветряночной пневмонии значительно уменьшилась, благодаря лечению, по сравнению со случаями известными, когда лечение отсутствовало. Мы рекомендуем принимать ацикловир всем беременным женщинам с ветряночной пневмонией (степень рекомендации 1B – строгая рекомендация, применяемая для большинства пациентов, врачи должны следовать строгой рекомендации, за исключением случаев, когда существует альтернативный подход с чётким и убедительным обоснованием). Пациентам с осложнениями заболевания ацикловир вводят внутривенно дозировкой 10мг/кг каждые 8 часов. (См. «Ветряночная пневмония».)
- Пост-контактная профилактика нацелена на восприимчивых беременных женщин (т. е. на тех, у кого нет в анамнезе ветряной оспы или на тех, кто имеет серонегативную реакцию к антителам ветряной оспы), которые имели контакт с человеком, больным ветрянкой или опоясывающим лишаём. Поскольку у большинства женщин можно при помощи серологического исследования подтвердить факт перенесённой инфекции ветряной оспы, становится экономически выгодным, по возможности, до осуществления профилактики проведение серологического анализа. Но как бы то ни было, иммунопрофилактику нельзя откладывать более, чем на 96 часов после контакта, поскольку эффективность профилактики после этого срока неизвестна. (См. «Оценка восприимчивости».)
- Иммунопрофилактика (т. е. VariZIG) связана с более низким риском заболевания ветряной оспой после контакта и с более лёгким течением болезни у тех, у кого произошла реконверсия, несмотря на пост-контактную профилактику. У людей, подвергшихся иммунопрофилактике, должны тщательно отслеживаться симптомы инфекции вируса Варицелла-Зостер. (См. «Иммунопрофилактика с целью предотвращения материнской вирусной инфекции Варицелла-Зостер».)
- Мы рекомендуем проведение иммунопрофилактики препаратами, содержащими иммуноглобулин с высокими титрами ВВЗ-специфических антител, а не бдительное ожидание (степень рекомендации 1B). В Соединённых Штатах Америки единственным доступным препаратом, содержащим ВВЗ-специфические антитела, является VariZIG. Введение VariZIG должно происходить в течение десяти дней после контакта. (См. «VariZIG».)
- У людей, подвергшихся иммунопрофилактике, должны тщательно отслеживаться симптомы инфекции вируса Варицелла-Зостер.
- С помощью вакцинации против вируса ветряной оспы до наступления беременности можно избежать материнской инфекции, эмбриональной инфекции, инфекции новорожденных, а также смерти.
Заражение ВВЗ вызывает две клинически различные формы заболевания: ветряную оспу (ветрянку) и опоясывающий герпес (опоясывающий лишай). Первичное инфицирование ВВЗ приводит к диффузной сыпи в виде везикул с прозрачным содержимым, или ветрянке. В течение беременности первичное инфицирование ВВЗ имеет значительные последствия для здоровья матери и плода:
- Менее 2% зарегистрированных случаев заражения ветряной оспой приходится на пациентов старше двадцати лет. Почти четверть случаев смерти, связанных с ВВЗ, относятся к данной возрастной категории. Таким образом, беременные женщины подвержены существенному риску заболеваемости и смертности от ВВЗ.
- При заражении матери вирусом ветряной оспы на ранних сроках беременности (с 8 по 20 недели)у плода существует риск развития синдрома врождённой ветряной оспы. Данный синдром характеризуется гипоплазией конечностей, поражениями кожи, неврологическими нарушениями и пороками развития глаз.
- Материнская инфекция во время беременности также связана с последующим появлением опоясывающего лишая у ребенка в период младенчества.
- Если мать заражается ветрянкой непосредственно до или после родов, в этом случае есть высокая вероятность того, что у ребёнка разовьётся неонатальная ветряная оспа, которая может выражаться как в виде лёгкой сыпи, так и в виде диссеминированной инфекции.
- Причиной опоясывающего герпеса является эндогенная реактивация латентного возбудителя (ВВЗ). Обычно заболевание проявляется кожными высыпаниями, известными как опоясывающий лишай. В отличие от ветряной оспы, при заболевании опоясывающим герпесом осложнений со стороны плода не наблюдается.
- Однако, описан случай, когда беременная женщина дотронулась до везикулярной жидкости на волосистой части головы больного опоясывающим лишаём, отчего заразилась ветряной оспой, что впоследствии привело к аномалиям развития плода.
В связи с появлением в 1995 году вакцины против ветряной оспы общие тенденции в эпидемиологии данного заболевания меняются . Тем не менее, частота случаев заражения ветряной оспой доподлинно неизвестна, поскольку эта болезнь не является регистрируемой.
Материнская ветряная оспа. В США в восьмидесятые годы заболеваемость материнской ветрянкой составляла от 1 до 5 случаев на 10000 беременностей. Такая низкая заболеваемость связана с высоким уровнем серопозитивных реакций на ВВЗ среди взрослых (>95%). Схожие показатели были выявлены в Европе. Но среди взрослого населения, живущего в тропических районах, уровень серопозитивных реакций на ВВЗ был ниже и составил приблизительно 50%.
Хотя уровень заболеваемости ветрянкой среди беременных не выше, чем среди других групп пациентов, ветряная оспа у беременных женщин осложняется ветряночной пневмонией в 10-20 % случаев. До введения эффективной противовирусной терапии заболеваемость и смертность, связанные с ветряночной пневмонией, достигали 20-45% случаев. Но и сейчас, в эру противовирусного лечения, количество таких случаев остается значительным: от 3 до 14%. Беременные женщины, у которых в анамнезе присутствует курение, а также беременные пациентки, которые уже заражены ветрянкой и имеют более сотни везикул на теле, подвержены более высокому риску развития ветряночной пневмонии.
Врождённая ветряная оспа. По данным наблюдений девяти исследований, выполненных в период с 1986 по 2002 годы, предполагается, что синдром врожденной ветряной оспы является редкостью. Менее 2% женщин, заразившихся ветрянкой в первые двадцать недель беременности, впоследствии родили детей с такой аномалией развития:
- В крупнейшем исследовании были изучены отдалённые последствия 1739 случаев материнской ветряной оспы. Данное проспективное исследование показало, что заболеваемость врожденными аномалиями составила 0,4%, если заражение матери произошло до 12-недельного срока беременности; при этом риск увеличивался примерно до двух процентов, если заболевание матери произошло между 13 и 20 неделями беременности.
- При исследовании группы из 362 женщин, инфицированных вирусом Варицелла-Зостер (347 беременных с ветрянкой, 15 беременных с опоясывающим лишаём), только одна женщина, болеющая ветрянкой, родила ребёнка с ВВЗ аномалиями, что составило 0,4% от общего числа пациенток.
- Только девять единичных случаев врождённой ветряной оспы были зарегистрированы при заболевании ветрянкой в период с 21 по 28 недели беременности.
В крупнейшем опубликованном исследовании случаев материнской ветряной оспы было изучено 344 беременных с опоясывающим герпесом. В этих случаях не было ни одного инфицирования врождённой ветряной оспой. Тем не менее, существует один зарегистрированный в 1987 году случай синдрома врождённой ветряной оспы, который стал следствием заболевания беременной женщины опоясывающим герпесом.
С момента появления вакцины против ветряной оспы в 1995 году уровень заболеваемости населения изменился. В Соединенных Штатах Америки, благодаря высокому уровню иммунизации от однократной вакцинации против ветряной оспы, уменьшилось количество случаев заражения ветрянкой на 84%, и на 88% стало меньше случаев госпитализаций, связанных с данной инфекцией. Но, несмотря на такие улучшения, случаи инфицирования ветряной оспой все ещё имели место быть, поэтому в 2006 году было инициировано введение в календарь прививок двукратной вакцинации от ветряной оспы. Исследование, проведённое в Соединённых Штатах в течение десяти лет после введения вакцинации против ветряной оспы, продемонстрировало сокращение заболеваемости среди взрослого населения на 74%. Поскольку только 3% из всех опрошенных были привиты, такой существенный спад заболеваемости отнесли к коллективному иммунитету. И всё же, такие данные по заболеваемости доказывают положительное влияние вакцинации, поскольку именно взрослые люди, по сравнению с детьми, с диагнозом ветряная оспа, имеют более высокий риск перенести данное заболевание в тяжелой форме, а в некоторых случаях болезнь может привести к смерти.
Эпидемиологические сведения говорят о том, что вакцинация против ветряной оспы, способствовала уменьшению числа материнских инфекций, а также внутриутробных заражений плода. Например, данные наблюдений в Австралии в период с 2006 по 2009 годы показали, что случаи заражения внутриутробной ветряной оспой составили 0,19 случаев на 100.000 живорождений в год и количество неонатальных инфекций составило 2 случая на 100.000 живорождений в год. Такие тенденции означают уменьшение заболеваемости новорожденных на 85% по сравнению с довакцинальным периодом.
Данные о долгосрочных наблюдениях после введения двукратной вакцинации отсутствуют.
В общем, риск передачи заражения вирусом Варицелла-Зостер выше от контакта с ветряной оспой, чем с опоясывающим герпесом. Человек больной как ветрянкой, так и опоясывающим лишаём, остаётся заразным до тех пор, пока все высыпания у него на теле не покроются корочкой.
От человека к человеку. Вирус ветрянки имеет свойства очень быстро распространяться. После непосредственного общения с человеком, который уже инфицирован, вероятность заражения достигает 90%. Заразный период начинается за 1-2 дня до появления сыпи и длится до тех пор, пока все пузырьки на коже не превратятся в корки.
Вирус передаётся воздушно-капельным путём. Заражение ветряной оспой обычно происходит в результате вдыхания вируссодержащих капель слизи из носоглотки больного человека. Иные механизмы передачи заболевания включают: прикосновение к везикулярной жидкости, содержащей вирус, и передачу вируса посредством воздуха, — что является редкостью.
Люди с ослабленным иммунитетом также могут заразится ветряной оспой от контакта с больным опоясывающим лишаём, хотя вероятность передачи вируса значительно ниже и обычно требуется тесный контакт с открытыми кожными повреждениями больного.
От матери к младенцу. Материнская ветряная оспа имеет серьёзные последствия не только для здоровья самой женщины, но и для здоровья её плода. Передача вируса может произойти внутриутробно, перинатально или пост натально. Внутриутробное и перинатальное инфицирование плода происходит трансплацентарно , а послеродовая передача вируса происходит воздушно-капельным путём или посредством прямого контакта с больным вирусом ветряной оспы.
Случаи передачи вируса Варицелла-Зостер плоду при заболевании опоясывающим герпесом редки. Низкий уровень передачи вируса может быть связан с ранее имевшимися антителами к ВВЗ у матери или в среднем с более низким уровнем виремии, которая сопровождает реактивацию заражения ВВЗ ( т. е. лишаём ) по сравнению с виремией , в период первичной инфекцией ( т. е. ветряной оспы).
Инкубационный период и у взрослых, и у детей составляет от 10 до 21 дня с момента контакта.
Единственным источником вируса Варицелла-Зостер является человек. Лица, перенесшие инфекцию, приобретают пожизненный иммунитет. Случаи повторного инфицирования очень редки.
Материнская инфекция. В течение четырех-шести дней первичная инфекция сопровождается репликацией вируса в регионарные лимфатические узлы и миндалины, возможно, в протоковую ткань слюнных желез, с последующим распространением на другие внутренние органы. После продолжительной репликации ВВЗ вновь поступает в кровь (вторичная вирусемия ) и поражает кожные ткани, что приводит к кожной сыпи приблизительно в период от 14 до 21 дня.
Внутриутробная инфекция. Точный механизм внутриутробного заражения вирусом Варицелла-Зостер не известен. Общепризнано, что материнская виремия ведёт к плацентарной инфекции с последующим заражением плода. Таким образом, предупреждение материнской инфекции является главным приоритетом. ДНК вируса Варицелла-Зостер может быть обнаружена в нескольких органах плода. Гистологическое исследование плаценты демонстрирует гранулёмы и очаги острого воспаления. Места репликации вируса у плода неизвестны. Было высказано предположение, что плод заболевает ветряной оспой внутриутробно с последующим заражением дорсальных корешковых ганглий. Это приводит к клеточной деструкции в нервной ткани, что может быть причиной денервации конечностей. Эти изменения заметны при синдроме врожденной ветряной оспы.
Ветряная оспа без осложнений. Сыпь, характерная для ветрянки и обычно сопровождаемая зудом, появляется в виде последовательных везикулярных высыпаний на лице, туловище и конечностях. Таким образом, кожа пациента с ветрянкой покрыта высыпаниями различной степени зрелости. Появление новых везикул обычно прекращается в течение четырёх дней. У многих пациентов с лёгким течением болезни в период от одного до четырёх дней до начала высыпаний наблюдаются симптомы продромального периода, такие как лихорадка, недомогание, мышечная боль. Сначала экзантема имеет вид пятен, на которых вскоре образуются папулы, а затем везикулы. Эти поражения могут затем развиться в гнойничковые перерождения. В дальнейшем везикулы подсыхают, образуются корочки. При адекватном уходе чаще всего высыпания подсыхают уже к шестому дню. Обычно корочки отваливаются в течение примерно одной-двух недель, оставляя временную лёгкую пигментацию на коже.
Тяжёлая форма заболевания. Ветряная оспа у взрослых приводит к осложнениям гораздо чаще, чем в детском возрасте.
Наиболее часто после ветрянки имеют место быть такие осложнения как: м енингит, энцефалит, мозжечковая атаксия, пневмония, гломерулонефрит, миокардит, глазные заболевания, над почечниковая недостаточность и даже смерть . В некоторых случаях вторичные бактериальные инфекции могут развиваться на участках тела в местах значительных повреждений кожи.
Ветряночная пневмония. Наиболее распространенным клиническим проявле нием осложненной ветряной оспы во время беременности является ветряночная пневмония, хотя , в целом, заболеваемость ветрянкой беременных женщин находится на низком уровне и составляет от 0,7 до 3 случаев на 1000 беременностей. Основными симптомами ветряночной пневмонии во время беременности являются кашель, одышка, лихорадка и учащённое дыхание. Пневмония обычно развивается в течение одной недели с начала появления сыпи. Клиническое течение данного состояния непредсказуемо и может быстро прогрессировать в гипоксию и дыхательную недостаточность. Рентгенологическая картина при ветряночной пневмонии может быть весьма разнообразна, к примеру, могут наблюдаться диффузные изменения лёгких, милиарные (узелковые) изменения, инфильтраты, эти явления также могут иметь перибронхиальный характер.
Клинические признаки синдрома врождённой ветряной оспы. Синдром врождённой ветряной оспы впервые описан в 1947 году. Он характеризуется такими признаками:
- Рубцы в кожном рисунке
- Неврологические нарушения (умственная отсталость, микроцефалия, гидроцефалия, судороги, синдром Горнера)
- Глазные аномалии (атрофия зрительного нерва, катаракта,хориоретинит, микрофтальм, нистагм)
- Аномалии развития конечностей (гипоплазия, атрофия, парезы)
- Желудочно-кишечные нарушения (гастроэзофагеальный рефлюкс, кишечная атрезия или стеноз)
- Малый вес при рождении
По статистике при синдроме врождённой ветряной оспы детская смертность в первые несколько месяцев после рождения достигает 30%, а риск развития опоясывающего лишая в первые четыре года жизни достигает 15%.
Преждевременные роды и самопроизвольные аборты (выкидыши). В течение первого триместра при ветрянке самопроизвольные аборты обычно не наблюдаются. В результате нескольких когортных исследований значительной разницы в количествах спонтанных абортов, преждевременных родов или внутриутробной гибели плода между группой беременных с материнской ветряной оспой и контрольной группой не отмечено. При этом, надо заметить, что общее число женщин с материнской ветряной оспой было небольшим.
Инфекция ВВЗ у новорожденных. Заражение ветряной оспой новорожденных происходит через передачу вируса от матери плоду непосредственно до родов. Наибольший риск тяжёлого заболевания с неблагоприятным исходом существует у детей, рождённых у матерей, заболевших ветрянкой за пять дней до или в течение двух дней после родов.
Материнская ветряная оспа. Клинический диагноз: ветряная оспа. Если есть сомнения в правильности постановки диагноза, существует быстрый способ подтверждения заражения ВВЗ через обнаружение ДНК вируса при помощи генетического метода ПЦР (полимеразная цепная реакция) из соскобов кожи, взятых у основания везикул, либо при помощи РИФ (реакция иммунофлюоресценции) для обнаружения вирусных антигенов. Вирус Варицелла-Зостер может также быть культивирован из везикулярной жидкости, хотя вирус размножается медленно, поэтому данный способ требует времени, а культура менее чувствительна по сравнению с прямыми методами диагностики.
Серологическое исследование обычно не требуется для диагностики материнской ветрянки, и может быть потенциально сбивающим с толку, поскольку пробы могут различаться по чувствительности и специфичности.
Внутриутробная диагностика. При обнаружении материнской инфекции риск развития синдрома врождённой ветряной оспы можно оценить с помощью полимеразной цепной реакции (ПЦР) с целью обнаружения ДНК вируса Варицелла-Зостер в крови плода или в околоплодных водах , для выявления патологий плода делают УЗИ. Исследование методом ПЦР для обнаружения ВВЗ является чувствительным анализом, который обычно проводится между 17 и 21 неделями гестации. Детальное анатомическое ультразвуковое исследование для оценки патологий плода, присущих синдрому врождённой ветряной оспы (например, микроцефалия, гипоплазия конечностей, задержка внутриутробного развития плода) , должно происходить по меньшей мере по прошествии пяти недель с начала материнской инфекции.
Если результаты ультразвукового исследования и лабораторных анализов без отклонений, предполагают низкий риск развития синдрома врожденной ветряной оспы. Если УЗИ без отклонений , но ДНК вируса обнаружена , показано повторное ультразвуковое исследование на сроках с 22 по 24 недели, поскольку такие результаты обследования предполагают потенциальный риск для плода. Если и повторное ультразвуковое исследование не демонстрирует отклонений, то риск развития синдрома врождённой ветряной оспы считается незначительным. Если ультразвуковое исследование выявило какие-либо признаки синдрома врождённой ветряной оспы, женщина должна получить консультацию относительно возможных заболеваний плода. Серологическое исследование плода имеет ограниченное применение из-за его низкой чувствительности и недостаточной специфичности.
Послеродовая диагностика. Для диагностики синдрома врождённой ветряной оспы необходимы следующие условия:
- История болезни роженицы с материнской инфекцией ВВЗ в анамнезе в период первого или второго триместра беременности
- Наличие сочетанных патологий плода, присущих синдрому врождённой ветряной оспы
- Признаки внутриутробной инфекции ВВЗ
Признаками внутриутробной инфекции, связанной с вирусом Варицелла-Зостер, могут стать обнаруженная у новорожденного ДНК вируса, присутствие в пуповинной крови антител класса IgM к вирусу ветряной оспы, сохранение антител класса IgG по прошествии возраста семи месяцев, клинические проявления опоясывающего герпеса в раннем младенчестве.
Лёгкая форма инфекции. В процессе рандомизированного плацебо-контролируемого исследования, в котором принимали участие мужчины и небеременные женщины с первичной инфекцией вируса Варицелла-Зостер была оценена эффективность приёма ацикловира в течение 72 часов после появления симптомов. Исследование показало, что приём ацикловира в течение первых 24 часов после появления симптомов способствует более быстрому заживлению поражений кожи и сокращает продолжительность лихорадки. Оценить терапию ацикловиром при более тяжёлом течении болезни в данном исследовании невозможно по причине низкого количества осложнённых инфекций (к примеру, ветряночной пневмонии).
Эффект от приёма ацикловира перорально для лечения лёгкой формы ветряной оспы у беременных женщин не изучен. Хотя в процессе исследований на животных и наблюдений многочисленных беременностей не было выявлено отрицательного воздействия ацикловира на плод, строго контролируемых исследований не проводилось. Американская Академия Педиатрии (ААП) в стандартах лечения неосложненных форм ветряной оспы у беременных женщин не рекомендует применение ацикловира в целях безопасности . Однако, существуют проспективные исследования случаев беременностей, в течение которых применялся ацикловир. Данные этих исследований не выявили увеличения числа врождённых пороков у исследуемых 596 младенцев. Таким образом, целесообразно рекомендовать для всех беременных женщин с лёгкой формой инфекции терапию ацикловиром перорально (20 мг/кг четыре раза в сутки в течение пяти дней). Особого внимания требуют случаи повторного контакта беременной с вирусом ветряной оспы, поскольку тогда болезнь будет иметь более тяжёлое течение.
Ветряночная пневмония. Ветряночная пневмония при беременности требует неотложной медицинской помощи. Согласно ряду зарегистрированных случаев, до введения противовирусной терапии уровень смертности среди беременных женщин приблизительно равнялся 36-40%. Хотя отсутствуют рандомизированные контролируемые испытания ацикловира для лечения ветряночной пневмонии, данные наблюдений свидетельствуют о благотворном влиянии противовирусной терапии на показатели материнской смертности по сравнению с группой исторического контроля:
- В результате ретроспективного анализа 21 случая лечения ветряночной пневмонии у беременных женщин с применением ацикловира уровень смертности составил 14%. Данное значение оказалось ниже по сравнению с предполагаемым результатом в случае отказа от данной терапии.
- Согласно наблюдениям за 18 пациентами с ветряночной пневмонией, для лечения которых применялся ацикловир, все пациенты выжили. Из них двенадцати пациентам потребовалась интубация и искусственная вентиляция лёгких.
Таким образом, беременным женщинам с диагнозом ветряночной пневмонии может быть рекомендовано вводить ацикловир внутривенно в дозировке 10 мг/кг каждые 8 часов. Даже с точки зрения боязни теоретической эмбриональной токсичности, соотношение риска и пользы от такого вида лечения материнской ветряной оспы считается благоприятным , в виду отсутствия примеров врождённых уродств, согласно многочисленным отчётам, относящимся к приёму ацикловира беременными.
Несмотря на то, что ацикловир проникает через плаценту, неизвестно, снижает ли данное противовирусное средство риск развития синдрома врожденной ветряной оспы.
Лечение опоясывающего герпеса. Ведение беременных женщин и других групп взрослых пациентов больных опоясывающим герпесом не отличается. (См. «Лечение опоясывающего лишая у пациентов с сохранённым иммунитетом», раздел «Опоясывающий лишай во время беременности»).
Профилактика направлена на людей, восприимчивых к инфекции ВВЗ, у которых нет в анамнезе ветрянки или серологических признаков наличия первичного контакта с вирусом (антител IgG к вирусу в крови, антител IgG с высокой авидностью).
Оценка восприимчивости. Важным источником информации о наличии антител к вирусу ветряной оспы являются сообщения самих беременных женщин о перенесённой ранее инфекции. Кроме того, у большинства женщин, не имеющих ветряную оспу в анамнезе, обнаруживают серологические маркеры перенесенной инфекции.
Этот принцип хорошо виден на примере исследования 838 беременных женщин, у 98% из которых в анамнезе присутствовала ветряная оспа, и при серологическом исследовании у них были обнаружены маркеры ранее перенесённой инфекции. При этом у небольшой части женщин, сообщивших об отсутствии ветрянки в анамнезе, либо высказавших неуверенность в этом вопросе, была обнаружена серонегативная реакция к антителам ветряной оспы, 7% и 17% от общего числа соответственно.
В идеале, серологические анализы на ВВЗ должны быть проведены до применения иммунопрофилактики среди женщин, не перенёсших ветряную оспу; такая стратегия является экономически эффективной и её уже предлагали некоторые эксперты. Однако необходимо быстро проводить обследование, поскольку профилактику важно провести в течение 10 дней с момента контакта. Если в эти сроки невозможно получить результаты серологических проб, тогда необходимо применять постконтактную профилактику.
Определение наличия контакта. Беременным женщинам с отсутствием иммунитета к вирусу Варицелла-Зостер важно рассмотреть, что же относится к факту контакта с вирусом.
Ветряная оспа – высококонтагиозная инфекция, передающаяся при прямом бытовом контакте, при этом для заражения достаточно пяти минут, либо передача вируса может произойти в той же больничной палате с инфекционным больным.
Опоясывающий герпес менее контагиозен, обычно требуется более тесный контакт для заражения. Передача вируса происходит через прикосновение к открытым кожным повреждениям больного. Однако, были зарегистрированы редкие случаи заражения воздушно-капельным путём во внутрибольничных условиях. Женщины с отсутствующим иммунитетом к ВВЗ, имевшие такой контакт с опоясывающим герпесом, должны получить постконтактную профилактику, поскольку у них есть риск развития первичной инфекции (ветряной оспы).
Иммунопрофилактика с целью предотвращения материнской вирусной инфекции Варицелла-Зостер. Пассивная иммунизация антителами к вирусу ветряной оспы уменьшает риск заражения ветрянкой, а также уменьшает тяжесть заболевания у тех, у кого уже произошла выработка специфических антител к вирусу. Консультативный комитет по методам иммунизации населения (США) рекомендует всем беременным женщинам с неподтверждённым иммунитетом, имевшим контакт с носителями ВВЗ, принимать специфический иммуноглобулин VariZIG. Пост- контактная профилактика не нужна женщинам, ранее привитым от вируса Варицелла-Зостер.
Пациентам необходимо тщательно следить за проявлениями инфекции, несмотря на наличие пассивного иммунитета. Тех, кто, несмотря на пост-контактную профилактику, заразился ветрянкой, следует лечить от инфекции.
Беременные женщины с восприимчивым иммунитетом после родов должны пройти вакцинацию против вируса Варицелла-Зостер и применять иммунопрофилактику в течение последующих пяти месяцев, даже если во время беременности они получили пост-контактную профилактику и не заболели ветряной оспой.
Какой препарат использовать? – в настоящее время VariZIG — это единственная разработка для пассивной иммунизации, доступная в Соединённых Штатах. Данные об использовании VariZIG во время беременности приведены ниже.
VariZIG —это очищенный человеческий иммуноглобулин, полученный из плазмы здоровых доноров с высоким уровнем антител к вирусу Варицелла-Зостер . VariZIG подвергается фильтрации и инактивации для снижения передачи известных вирусов, таких как ВИЧ и вирусы гепатита .
Результаты исследования 60 беременных женщин, которым после контакта с вирусом ветряной оспы в случайном порядке были назначены препараты либо VZIG, либо VariZIG, показали, что согласно 28-дневному периоду наблюдений эти два продукта схожи по своей эффективности и безопасности; в VariZIG группе у 29 % женщин проявился вирус ветряной оспы, по сравнению с 42% в VZIG группе. Через 48 часов пациенты , которые получили VariZIG внутривенно, имели более высокие титры антител к вирусу, чем те женщины, которые получали либо VZIG, либо VariZIG внутримышечно . Эти темпы распространения инфекции ниже, по сравнению с зарегистрированными ранее (>90%).
Препарат VariZIG должен быть назначен как можно скорее, но не позднее десяти дней после контакта. Согласно ограниченным данным уровень заболеваемости ветряной оспой сопоставим среди тех, кто получил пассивную иммунизацию в четырёхдневный срок после контакта с вирусом и тех, кто получил иммунизацию в течение 5-10 дней. Данные об эффективности пассивной иммунизации после вышеуказанного интервала времени отсутствуют. VariZIG поставляется в виде лиофилизированного порошка для растворения в ампулах по 125me. Рекомендуемая дозировка 125ме/10 кг, вес из расчёта индекса массы тела, максимальная доза составляет 62 5ме (5 ампул).
Применение иммуноглобулина внутривенно. Если беременная женщина не может получить VariZIG в десятидневный срок с момента контакта, клинический врач также может применить внутривенно однократную дозу иммуноглобулина IVIG в дозировке 400 мг/кг или внимательно следить за признаками и симптомами ветряной оспы и назначить лечение ацикловиром при проявлении болезни. IVIG обычно не применяют для специфической терапии вируса ветряной оспы.
Иммунопрофилактика с целью предотвращения развития синдрома врождённой ветряной оспы. Из-за единичности случаев, связанных с синдромом врождённой ветряной оспы, точные данные о том, что иммунопрофилактика предотвращает пороки развития плода у женщин, у которых развилась ветряная оспа, несмотря на применённую профилактику, отсутствуют.
97 беременных женщин из 1739, у которых в период гестации был диагноз ветряной оспы или опоясывающего герпеса, принимали VZIG с целью предотвращения вирусной инфекции. В результате, случаев заболевания младенцев синдромом врождённой ветряной оспы, рождённых у матерей применивших противовирусную профилактику, не было. Однако в целом, риск развития синдрома врождённой ветряной оспы был также низким среди младенцев, рождённых у женщин не применявших противовирусной профилактики и равнялся 0,7% (9 случаев на 1373 женщин с ветрянкой). При этом ни одного случая синдрома врождённой ветряной оспы у женщин с опоясывающим лишаём зарегистрировано не было. Главной причиной проведения иммунопрофилактики среди беременных женщин, контактировавших с вирусом Варицелла-Зостер, является уменьшение риска развития материнской инфекции и сокращения заболеваемости. Младенцы, рождённые у женщин, защищённых от заражения вирусом Варицелла-Зостер , не входят в группу риска заражения синдромом врождённой ветряной оспы. У женщин, которые, несмотря на иммунопрофилактику, всё же заразились вирусом Варицелла-Зостер , есть вероятность, что пассивная иммунизация может снизить виремию, что может привести к уменьшению риска передачи вируса от матери к ребёнку.
Противовирусная терапия. О том, имеет ли ацикловир положительное влияние на уменьшение риска заболевания ветряной оспой беременных женщин в пост-контактный период, данных нет.
ВАРИВАКС- это живая ослабленная вакцина против ветряной оспы, рекомендована Консультативным комитетом по методам иммунизации населения (ACIP ) детям до 13 лет и взрослым с восприимчивым иммунитетом. Оценивая эффективность двукратной вакцинации против вируса ветряной оспы в ходе наблюдений на протяжении более десяти лет, можно говорить о стопроцентном предотвращении тяжёлого течения инфекции и 98% предотвращении заражения ветряной оспой. При этом сероконверсия (выработка специфических антител) после вакцинации приблизительно равнялась 82 процентам у взрослых и 91 проценту у детей.
Небеременные женщины. Известно, что вакцинация от вируса ветряной оспы до наступления беременности, может предотвратить такие последствия от заражения вирусом Варицелла-Зостер, как материнская инфекция, эмбриональная инфекция, инфекция новорожденных, а также смертность. Консультативный комитет по методам иммунизации населения рекомендует всем женщинам детородного возраста оценить наличие иммунитета к вирусу ветряной оспы до наступления беременности:
- История предыдущих вакцинаций.
- Первичная инфекция ветряной оспы.
- Лабораторные исследования на наличие иммунитета — антитела IgG к вирусу в крови, антитела IgM.
Небеременным женщинам, у которых не обнаружен иммунитет к вирусу ветряной оспы, должна быть предложена стандартная вакцинация (т. е. две прививки с интервалом в четыре-восемь недель) с целью предотвращения данного заболевания и возможной смерти в следствие его. Результаты одного исследования доказали, что такой универсальный подход является более экономически выгодным, по сравнению с проведением пост-контактной иммунопрофилактики среди беременных женщин.
Женщины должны избегать наступления беременности в течение одного месяца после вакцинации, поскольку существует теоретическая опасность для плода.
Беременность. Эту живую вакцину нельзя назначать беременным женщинам в связи с теоретическим риском индуцировать врождённое заболевание плода. Тем не менее, если у женщины обнаружили отсутствие иммунитета уже во время беременности, ей должна быть рекомендована вакцинация против ветряной оспы сразу же после родов с введением повторной дозы на шестой неделе.
Бытовые контакты беременных женщин. При бытовом контакте беременной женщины с вирусом, независимо от её восприимчивости к вирусу ветряной оспы, она может привиться, когда потребуется, без промедления. Риск передачи вируса Варицелла-Зостер от здорового человека, привитого от ветрянки, здоровому человеку, но с восприимчивым иммунитетом, в результате бытового контакта чрезвычайно низок. Есть данные лишь о единственном случае передачи вируса беременной женщине с восприимчивым иммунитетом; она заразилась штаммом вируса от вакцины против ветряной оспы, которой был привит её годовалый ребёнок и, в результате которой, у ребёнка появились кожные высыпания. Тем не менее, показаний для отмены вакцинации при бытовых контактах, с целью предотвращения такого рода передачи ветряной оспы, нет. Впрочем, если у кого-то после вакцинации появляется сыпь, то в подобных бытовых обстоятельствах, при возможности, беременные женщины с восприимчивым иммунитетом должны избегать близкого контакта с привитым человеком , до тех пор, пока везикулы не покроются коркой. В данной ситуации, возможное применение препарата VariZIG для пост-контактной профилактики оценивается как обоснованное . (См. выше «Пост-контактная профилактика».)
источник