Своевременно выявлять настоящие и потенциальные проблемы, нарушенные жизненно важные потребности пациента и членов его семьи. Возможные проблемы пациента:
• нарушение сна из-за зуда кожи;
• снижение двигательной активности;
• беспокойство по поводу внешнего вида из-за экзантемы;
• неспособность ребенка самостоятельно справиться с трудностями, возникшими вследствие заболевания, дефицит самоухода;
• дефицит общения со сверстниками;
Возможные проблемы родителей:
• дефицит знаний о заболевании и уходе;
• неадекватная оценка состояния ребенка;
• угроза инфицирования членов семьи.
Информировать пациента и его родителей о причине развития, особенностях течения ветряной оспы, принципах лечения, мерах профилактики, прогнозе.
Организовать изоляцию пациента на 14 дней с момента высыпания и обеспечить ему постельный режим в течение всего лихорадочного периода. Особое внимание необходимо уделить чистоте посуды, предметов ухода, игрушек. Постоянно проветривать помещение, где находится пациент.
Научить родителей уходу за кожей и слизистыми оболочками: несколько раз в день проводить ревизию кожи и обрабатывать элементы сыпи 1% раствором бриллиантового зеленого, для уменьшения зуда и предотвращения присоединения вторичной инфекции ежедневно применять умеренно теплые (36-37,5°С) ванны со слабым раствором перманганата калия. Проводить туалет полости рта, глаз, туале- наружных половых органов с настоями из трав (ромашки, череды, шалфея и пр.), элементы сыпи на слизистых обрабатывать 2% водным раствором метиленовой синей, противовирусными мазями. Следить за чистотой постельного и нательногс белья, а также за тем, чтобы больной ребенок не срывал и не расчесывал корочки
Посоветовать родителям, кормить ребенка жидкой и полужидкой легкоусвояемой пищей, механически, термически и химически щадящей, обогащенной витаминами, Обеспечить адекватный питьевой режим за счет дополнительного потребления жидкости (отвара шиповника, киселей, компотов)
Объяснить необходимость, психологической поддержки ребенка во время, болезни членами семьи, организовать ему интересный досуг.
После выздоровления рекомендовать проводить неспецифическую профилактику инфекционных заболеваний (полноценное витаминизированное питание, закаливание, курсы поливитаминов, иммунокоррегирующих средств и
В периоде реконвалесценции посоветовать родителям продолжить наблюден: за ребенком врачом — педиатром в течение 1 месяца.
Сестринский процесс при менингпкокковой инфекции.
Своевременно выявлять настоящие, потенциальные проблемы и жизненно важные потребности пациента и членов его семьи. Возможные проблемы пациента:
• нарушение жизненно важных функций (со стороны ЦНС, дыхательной, сердечнососудистой, мочевыделительной, эндокринной систем, опорно-двигательного аппарата);
• нарушение физической и двигательной активности (парезы, параличи, судороги);
• нарушение целостности кожи (геморрагическая сыпь, некрозы, образование рубцов и т.д.);
• неспособность ребенка самостоятельно справиться с трудностями, возникшими вследствие заболевания;
• страх перед госпитализацией, манипуляциями;
• дезадаптация, разлука с близкими, сверстниками;
• снижение познавательной активности;
Возможные проблемы родителей:
• дезадаптация семьи в связи с заболеванием ребенка;
• страх за ребенка, неуверенность в благополучном исходе заболевания;
• дефицит знаний о заболевании и уходе;
• психоэмоциональное напряжение, неадекватная оценка состояния ребенка,
• тяжелые осложнения заболевания, инвалидизация;
Дата добавления: 2016-09-06 ; просмотров: 5190 | Нарушение авторских прав
источник
СКАРЛАТИНА. Остро заразное заболевание в настоящее время болеют преимущественно дети старшего возраста в легких формах.
Передается воздушно-капельным путем. Вызывается B-гемолитическим стрептококком группы А. Чаще болеют дети 2-9 лет.
Клиника. Острое начало болезни. Выражена интоксикация (лихорадка, вялость, ухудшение аппетита, рвота). Характерна точечная пятнисто-папулезная сыпь на гиперемированном фоне с локализацией в складках, на боковых поверхностях туловища.
В первые дни заболевания всегда бывает гнойная ангина (фолликулярная, лакунарная, некротическая).
Поздние симптомы – крупнопластинчатое шелушение ладоней и подошв, мелкое шелушение кожи в складках, «малиновый язык», «скарлатинное сердце», аллергические осложнения в виде сыпи, миокардит, гломерулонефрит, субфебрилитет, редко – артрит, ревматизм.
КОКЛЮШ. Остро заразная болезнь. Болеют преимущественно дети первого года жизни, возможно даже новорожденные.
Передается воздушно-капельным путем. Вызывается бактерией Bordetella pertussis.
Клиника. Различают 3 периода заболевания : начальный, спазматического кашля и разрешения. Начало болезни либо острое с лихорадки катарального синдрома (насморк, покашливание) или постепенное без лихорадки продолжительностью от нескольких дней до 2-х недель.
Менингококковая инфекция, дифтерия: возбудители, их свойства, пути и механизмы передачи инфекции, клинические проявления у детей, осложнения, диагностика, лечение, сестринский процесс при них, профилактика, мероприятия в очаге.
Сестринский уход при ОРВИ
1. Даже при невысокой температуре тела и незначительных катаральных явлениях больного ребенка обязательно должен осмотреть врач. В тяжелых случаях (при высокой температуре тела, судорогах, синдроме крупа) потребуется госпитализация в стационар.
2. Больному ребенку необходимо обеспечить эмоциональный покой, обращаться с ним терпеливо и ласково. При нормальной и субфебрильной температуре тела и хорошем общем самочувствии подвижность ребенка не ограничивают. При выраженном кашле, сильном насморке и других жалобах подвижные игры не рекомендуются. При фебрильной температуре рекомендуется соблюдение постельного режима.
3. Для восстановления носового дыхания надо закапывать в нос капли на основе морской соли, по назначению врача – сосудосуживающие препараты.
4. Регулярно очищать полость носа: у грудных детей – при помощи ватных фитильков, назального аспиратора или уголком чистой салфетки, у более взрослых детей – путем высмаркивания.
5. Комната, где находится ребенок, должна быть теплой, светлой. Обязательными являются регулярные проветривания помещения и влажная уборка. Необходимо ограничить контакт ребенка с другими детьми и чужими взрослыми людьми.
6. Питание ребенка должно соответствовать возрасту, быть витаминизированным, калорийным и легкоусвояемым. Кормление должно проводиться чаще, чем обычно, небольшими порциями. Пища должна быть теплой, полужидкой или жидкой. Нельзя кормить ребенка насильно – это может вызвать рвоту, а эмоциональное напряжение, связанное с нежеланием есть, может спровоцировать стеноз гортани при ее воспалении (синдром крупа). Рекомендуется обильное питье: дают теплое молоко, соки, морсы, чай, отвар шиповника, минеральную воду.
7. При температуре тела до 38 °C применение жаропонижающих средств не рекомендуется. Если температура тела достигла фебрильных значений, назначаются жаропонижающие средства в виде свечей, сиропов, суспензий. Для ускорения достижения жаропонижающего эффекта кожу ребенка можно протереть салфеткой, смоченной в воде с добавлением столового уксуса или водки, положить на лоб холодный компресс или пузырь со льдом. На этапе повышения температуры тела, сопровождающемся ознобом, ребенка необходимо укрыть теплым одеялом, на голову надеть шапочку. На этапе снижения температуры рекомендуется уложить ребенка в кровать, избавить от лишней одежды. В связи с обильным потоотделением следует регулярно обтирать ребенка влажной салфеткой и менять нательное и постельное белье.
8. При обильной рвоте и поносе нужно увеличить потребление жидкости. Нельзя стараться накормить ребенка сразу же после рвоты – она может повториться. Лучше дать ребенку выпить подкисленной лимонным соком или подсоленной воды.
9. После каждой дефекации обязательно подмывать ребенка теплой водой. При частом стуле может появиться раздражение вокруг заднепроходного отверстия, в этом случае рекомендуется смазывать раздраженные участки вазелиновым маслом.
10. После стойкой нормализации температуры тела и уменьшения основных симптомов заболевания рекомендуются прогулки на свежем воздухе (на начальном этапе – непродолжительные, без подвижных игр).
Сестринский уход при остром гастрите
1. При остром гастрите постельный режим должен соблюдаться в течение 2–3 дней. В самом начале проводят промывание желудка для освобождения его от застоявшихся остатков пищи. Затем на 8–12 ч назначается голодание, во время которого больной должен пить в большом количестве охлажденный чай, смесь физиологического раствора с 5 %‑ным раствором глюкозы (в равных соотношениях), регидрон. Через 12 ч больному начинают давать маленькими порциями слизистые протертые супы‑пюре, нежирный бульон, кисель, сухари (тщательно пережевывать!), каши. Далее рацион постепенно расширяют, и к 5–7‑му дням пациента переводят на обычное, соответствующее возрасту питание.
2. Хронический гастрит. На период обострения назначается постельный режим, продолжительность которого зависит от выраженности обострения и может составлять до 4 недель. Ребенку необходимо обеспечить физический и эмоциональный покой, индивидуальный уход. Комната, где находится больной, должна регулярно проветриваться и подвергаться влажной уборке.
3. Диетотерапия. Пища должна быть механически, химически и термически щадящей. Рекомендуются столы № 1 а (5–10 дней), № 1 б (10–20 дней), № 1 (до наступления ремиссии), № 2 (в период ремиссии). Включаются в рацион: молоко, сливки, жидкие молочные каши (манная, рисовая), молочные или слизистые крупяные супы, яйца всмятку или в виде омлета, суфле из отварного мяса, кисели и желе, соки. Соль ограничивается до 6–8 г в сутки. При переходе к столу № 1 к перечисленным продуктам можно добавить сухое печенье, лапшу, вареную рыбу, паровые котлеты, свежий творог, простоквашу, зелень и овощи, отваренные и измельченные, сладкие фрукты и ягоды в отварном виде, компоты. После наступления ремиссии переходят к столу № 2: даются мясо и рыба нежирных сортов, неострый сыр, мясной бульон и уха из рыбы, крепкие овощные бульоны, сливочное масло, сметана, сливки, творог, растительное масло, яйца и блюда из них, зелень, овощи и фрукты в протертом виде, чай, какао, вчерашний белый и черный хлеб, сырые овощные, фруктовые и ягодные соки, отвар шиповника. Количество соли не ограничивается.
4. При отрыжке рекомендуется ежедневно давать сок белокочанной капусты по 50–100 мл, плантаглюцид, ферментные препараты.
5. Диспансерное наблюдение осуществляется педиатром и гастроэнтерологом по следующему плану: после обострения заболевания в течение первого полугода – 1 раз в 2 месяца, затем ежеквартально в течение 2–3 лет, далее – 2 раза в год.
6. Весной и осенью проводится противорецидивное лечение курсами по 1–2 месяца.
7. Через 3–4 месяца после окончания обострения в период стойкой ремиссии рекомендуется санаторно‑курортное лечение: Железноводск, Ессентуки, Трускавец и т. д. Полезно лечение минеральными водами по назначению врача.
Сестринский уход при ожирении
1. Ребенку, больному ожирением, показан активный образ жизни. Полезны занятия ЛФК. Рекомендуются утренняя гимнастика, лечебная гимнастика, дозированная ходьба, бег, плавание, танцы, езда на велосипеде, занятия на тренажерах, спортивные игры (волейбол, теннис, бадминтон).
2. Запрещаются острые, пряные, копченые и соленые блюда, приправы, маринованные и консервированные продукты, мясные и рыбные бульоны, мороженое. Поваренная соль при готовке в пищу не добавляется, разрешается досаливание готовых блюд. Сахар из рациона исключается. Рекомендуется увеличить содержание в еде растительной клетчатки и витаминизированных продуктов (овощей, ягод, фруктов). Полезно 5–6‑разовое питание с последним приемом пищи не позднее, чем за 3–4 ч до ночного сна. Порции еды должны быть небольшими, есть рекомендуется маленькой ложкой. Каждый прием пищи должен включать овощи и фрукты.
3. Полезными являются пребывание на свежем воздухе, сон с открытыми окнами или на открытой веранде, солнечные и воздушные ванны.
4. С больным необходимо регулярно проводить беседы, объясняя вред переедания, недостаточного движения.
5. Показаны выявление и санация очагов хронической инфекции.
6. Тяжелые формы ожирения лечат в стационарных условиях под контролем эндокринолога и диетолога.
Сестринский уход при пневмонии
1. Больного нужно расположить с максимальным комфортом, так как любые неудобства и беспокойство повышают потребность организма в кислороде. Ребенок должен лежать на постели с возвышенным головным концом. Надо часто менять положение больного в кровати. Одежда ребенка должна быть свободной, удобной, не стесняющей дыхания и движений. В помещении, где находится больной, необходимы регулярное проветривание (4–5 раз в день), влажная уборка. Температура воздуха должна поддерживаться на уровне 18–20 °C. Рекомендуется сон на свежем воздухе.
2. Нужно следить за чистотой кожи больного: регулярно обтирать тело теплым влажным полотенцем (температура воды – 37–38 °C), затем – сухим полотенцем. Особенное внимание следует обращать на естественные складки. Вначале обтереть спину, грудь, живот, руки, затем одеть и укутать ребенка, после чего протереть и укутать ноги.
3. Питание должно быть полноценным, высококалорийным, витаминизированным, соответствующим возрасту ребенка. Пища должна быть жидкой или полужидкой. Кормить ребенка рекомендуется маленькими порциями, часто, предлагать любимые блюда. Обязательным является обильное питье (минеральные воды, компоты, фруктово‑овощные и ягодные отвары, соки). После еды и питья надо обязательно дать ребенку прополоскать рот. Грудных детей нужно кормить грудным молоком или молочными смесями. Давать сосать небольшими порциями с перерывами для отдыха, так как во время сосания дыхательная недостаточность может усиливаться.
4. Необходимо следить за чистотой носовых ходов: удалять слизь при помощи резинового баллончика, очищать носовые ходы ватными жгутиками, смоченными в теплом растительном масле. Следить за слизистыми оболочками ротовой полости для своевременного выявления стоматита.
5. Следует наблюдать за физиологическими отправлениями, соответствием диуреза выпитой жидкости. Не допускать запоров и метеоризма.
6. Регулярно выполнять назначения врача, стараясь, чтобы все процедуры и манипуляции не приносили выраженного беспокойства ребенку.
7. При сильном кашле надо поднять изголовье кровати, обеспечить доступ свежего воздуха, согреть ноги ребенка теплыми грелками (50–60 °C), дать противокашлевые и бронхолитические препараты. Когда кашель станет влажным, начинают давать отхаркивающие препараты. С 3–4‑го дней заболевания при нормальной температуре тела нужно проводить отвлекающие и рассасывающие процедуры: горчичники, согревающие компрессы. На 2‑й следует неделе начинать выполнять упражнения ЛФК, массаж грудной клетки и конечностей (легкие растирания, при которых открывается только массируемая часть тела).
8. При высокой температуре тела надо раскрыть ребенка, при ознобе растереть кожу туловища и конечностей до покраснения 40 %‑ным раствором этилового спирта при помощи грубого полотенца; если у ребенка жар, ту же процедуру проводят при помощи раствора столового уксуса в воде (уксус и вода – в соотношении 1: 10). К голове больного приложить пузырь со льдом или холодный компресс на 10–20 мин, процедуру надо повторить через 30 мин. Холодные компрессы можно приложить на крупные сосуды шеи, в подмышечную впадину, на локтевые и подколенные ямки. Сделать очистительную клизму с прохладной водой (14–18 °C), затем – лечебную клизму с 50 %‑ным раствором анальгина (1 мл раствора смешать с 2–3 ч. л. воды) или ввести свечу с анальгином.
9. Тщательно наблюдать за больным, регулярно измерять температуру тела, пульс, частоту дыханий, АД.
10. В течение года после перенесенной пневмонии ребенок находится на диспансерном наблюдении (осмотры в первое полугодие – 2 раза в месяц, во втором полугодии – 1 раз в месяц).
Сестринский уход при ветряной оспе
1. Лечение ветряной оспы в большинстве случаев проводится в амбулаторных условиях (за исключением тяжелых случаев).
2. Необходимо разъяснить родителям больного ребенка, что ему следует обеспечить хороший уход, покой (эмоциональный и физический), в период повышенной температуры тела рекомендуется постельный режим.
3. Комната, где находится больной, должна регулярно проветриваться, необходима постоянная влажная уборка. Показана частая смена нательного и постельного белья.
4. Если имеется светобоязнь (боль в глазах от яркого света), комнату необходимо затемнить.
5. Пища должна быть калорийной, вкусной, разнообразной, теплой, жидкой или полужидкой консистенции. Кормят ребенка маленькими порциями, чаще, чем обычно, и только по желанию. В рацион больного обязательно включают овощи, фрукты и ягоды как продукты с повышенным содержанием витаминов. Рекомендуется обильное теплое питье: молоко, соки, морсы, отвары, минеральные воды, чай.
6. Необходимо тщательно следить за чистотой слизистых оболочек и кожных покровов, стричь ногти, регулярно мыть руки и наблюдать, чтобы ребенок не расчесывал элементы сыпи, не отдирал корочки.
7. Пузырьки и папулы надо регулярно смазывать 1 %‑ным спиртовым раствором бриллиантового зеленого или 5 %‑ным раствором перманганата калия.
8. При лихорадке назначаются жаропонижающие средства.
1. Активная иммунизация ослабленным дифтерийным токсином (анатоксином), который входит в состав вакцины АКДС. Вакцинацию начинают в возрасте 3 месяцев. Первичная вакцинация состоит из 3 инъекций с промежутком в 45 дней. Первая ревакцинация поводится через 1,5–2 года.
2. Госпитализация всех больных дифтерией. Выписка пациента из стационара производится при наличии двух отрицательных посевов слизи из зева, проведенных с 2‑дневным промежутком.
3. После госпитализации больного проводится заключительная дезинфекция очага.
4. Проводится бактериологическое обследование на дифтерию всех больных ангиной.
5. При подозрении на дифтерию обязательна госпитализация в стационар.
1. Необходимо лечение пациента в инфекционном стационаре. Палата должна быть изолированой. Нужно регулярно проветривать помещение (не менее 2 раза в день).
2. Больному надо обеспечить общий уход: гигиену тела, ротовой полости.
3. Питание должно быть протертым, полужидким, теплым, так как необходимо механическое, химическое и термическое щажение ротоглотки. Пища долна быть витаминизированной, рекомендуется включать в рацион продукты с повышенным содержанием калия. Для предотвращения дополнительного раздражения ротоглотки нужно немного огранить количество поваренной соли. Ограничение жидкости нужно при выраженной отечности тканей в зеве. Этих правил надо придерживатся до 3 недель от начала заболевания.
4. В течение 3 недель следует контролировать количество выделенной мочи, так как возможно токсическое поражение почек.
источник
Эталоны ответов. 1. Нарушены потребности: есть, пить, выделять, поддерживать нормальную температуру тела, быть здоровым
Эталоны ответов
1. Нарушены потребности: есть, пить, выделять, поддерживать нормальную температуру тела, быть здоровым, избегать опасности.
— риск возникновения ожогов, травм.
2. Приоритетная проблема – опасность травматизации.
Краткосрочная цель: пациент пропродемонстрирует знания о профилактике травматизации к концу недели.
Долгосрочная цель: Пациент и родственники продемонстрируют знания о заболевании и профилактике осложнений к моменту выписки.
| План | Мотивация |
| Медицинская сестра: | |
| 1. обеспечит соблюдение строгого постельного режима; 2. обеспечит соблюдение диеты;проведёт и обучит пациента правилам личной гигиены; 3. обеспечит пациента небьющейся посудой и другими предметами ухода; 4. обеспечит доступ свежего воздуха путем проветривания палаты в течение 30 минут не реже 3 раз в день; 5. будет контролировать температуру принимаемой пищи и питья; 6. будет наблюдать за внешним видом и состоянием больного; 7. будет выполнять назначения врача. | 1. Для улучшения состояния пациента. 2. Для улучшения состояния. 3. Для предупреждения возможного травматизма 4. Для обогащения воздуха кислородом. 5. Для обеспечения комфортного состояния. 6. Для ранней диагностики и своевременного оказания неотложной помощи в случае возникновения осложнений |
Оценка: пациент продемонстрирует знания о профилактике возможной травматизации. Цель будет достигнута.
Активное посещение ребенка 5 лет, мальчик.
При сестринском обследовании медицинская сестра получила следующие данные: ребенок капризничает, беспокоит кожный зуд. На коже лица, туловища отмечаются высыпания пятнисто-папуллезного характера, в центре — нежные пузырьки с прозрачным содержимым.
Со слов мамы болен третий день, была температура 37,8º С, ребенок стал раздражительным, нарушился сон, аппетит, на коже появились высыпания.
Объективно: температура 37,2º С. в сознании, но капризничает, беспокоит кожный зуд. На слизистой зева – везикулезные высыпания (напоминают «каплю росы») ЧДД 24 в минуту, пульс 108 в минуту.
1. Выявите, удовлетворение каких потребностей нарушено, проблемы пациента, их обоснование.
2. Определите цели и составьте план сестринского вмешательства с мотивацией.
3. Обучите маму правилам обработки элементов ветряной оспы.
1. Нарушены потребности: быть чистым, поддерживать температуру тела, спать, отдыхать, есть, пить.
— риск инфицирования поврежденной кожи.
2. Приоритетная проблема – зуд кожных покровов.
Краткосрочная цель: пациент отметит уменьшение зуда через 3 дня. Долгосрочная цель: Кожный зуд исчезнет к моменту выздоровления.
| План | Мотивация |
| Медицинская сестра: | |
| 1. обеспечит соблюдение постельного режима; | 1. Для улучшения состояния. |
| 2. обеспечит соблюдение правил личной гигиены; | 2. Для комфортного состояния. |
| 3. обеспечит доступ свежего воздуха путем проветривания помещения и влажную уборку не реже 3 раз в день; | 3. Для обогащения воздуха кислородом. |
| 4. будет наблюдать за внешним видом и состоянием пациента; | 4. Для профилактики возможных осложнений. |
| 5. обучит маму правильной обработке ветряночных элементов; | 5. Для улучшения состояния. |
| 6. будет выполнять назначения врача; | 6. Для лечения пациента. |
| 7. обучит маму правилам проведения лечебной гигиенической ванны. | 7. Для снятия кожного зуда. |
Оценка: состояние пациента значительно улучшится, кожный зуд исчезнет. Цель будет достигнута.
Ребенку 1 месяц, поступил на обследование и лечение. Диагноз: пилоростеноз? пилороспазм?
При сестринском обследовании медицинская сестра получила следующие данные: настоящий вес ребенка 3200,0; ребенок беспокойный. Кожные покровы бледные, чистые, подкожно-жировой слой развит недостаточно (истончен на животе и бедрах). Дистония. Живот слегка вздут, мягкий, безболезненный при пальпации, видимой перистальтики не наблюдается. Стул 3 раза в сутки, желтого цвета, кислого запаха. Контрольное кормление 100,0.
Из анамнеза: от первой беременности, роды I в ягодичном предлежании, вес при рождении 3000,0, рост 49 см. Срыгивания начались еще в роддоме, были редкими 1-2 раза в день, затем участились и с 3-х недельного возраста отмечались почти после каждого кормления, за последнюю неделю появилась рвота «фонтаном».
1. Выявите, удовлетворение каких потребностей нарушено, проблемы пациента, их обоснование.
2. Определите цели и составьте план сестринского вмешательства с мотивацией.
3. Беседа с мамой о необходимости проведения рентгенологического исследования желудочно-кишечного тракта.
Дата добавления: 2014-12-16 ; Просмотров: 5302 ; Нарушение авторских прав? ;
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
источник
Основные клинические проявления ветряной оспы.
Продромальный период чаще всего отсутствует, иногда в течение 1-2 дней могут наблюдаться:
· субфебрильная температура, недомогание, вялость, беспокойство;
· редко понос, рвота (у детей младшего возраста).
· отмечаются повторные подъемы температуры до 37,5-38,5 0 С, что отражает динамику высыпаний (несколько волн с интервалом в 24-28 часов);
· одновременно на различных участках тела появляется ветряночная сыпь с характерным последовательным развитием своих элементов:макула – красное пятнышко размером от булавочной головки до чечевицы, затем папула (плотный узелок) и везикула – однокамерный пузырек, наполненный прозрачным содержимым, на 4-5 день пузырьки спадаются, покрываются корочкой. Основная локализация сыпи – волосистая часть головы, лицо, конечности, туловище. Высыпание происходит в несколько приемов на протяжении 3-5 дней, поэтому сыпь полиморфная, на одном участке кожи можно обнаружить: пятно, папулу, везикулу и корочки. Сыпь зудящая, оставляет ребенку беспокойство, особенно ночью, через 7-10 дней корочки отпадают, не оставляя рубцов (за исключением нагноившихся везикул, вследствие присоединения вторичной инфекции, когда происходит более глубокое поражение кожного покрова и после заживления пустул остаются рубчики);
· на слизистых оболочках зева, гортани, конъюнктивы глаз, половых органов также высыпают элементы ветряночной сыпи, которые быстро вскрываются, образуя язвочки и вызывая боль и дискомфорт при жевании и глотании.
Осложнения в основном, связаны с присоединением вторичной инфекции (пустулез, абсцессы, флегмоны).
Из других осложнений возможны: отиты, нефриты, пневмонии, энцефалиты.
У детей с иммунодефицитным состоянием могут развиваться тяжелые формы ветряной оспы – буллезная, геморрагическая и гангренозная. При этих формах заболевания выражены симптомы интоксикации и отмечаются характерные изменения на коже:
· при буллезной форме: образуются крупные вялые пузыри (буллы) с вяло заживающими язвами;
· при геморрагической форме: в пузырьках и на слизистых оболочках выявляются кровоизлияния, могут развиться носовые и кишечные кровотечения, гематурия;
· при гангренозной форме: везикулы быстро увеличиваются в размерах, заполняются кровянистым содержимым, позже образуются черные корки.
Нередко заболевание принимает генерализованное течение с поражением легких, миокарда, почек, кишечника и протекает тяжело, нередко заканчиваясь летально.
Ветряная оспа, присоединяясь к другим заболеваниям, может заметно отягощать их течение и в таких случаях, сама протекает более тяжело.
При инфицировании женщины в первые месяцы беременности допускается тератогенное действие ветряночного вируса на плод. Если женщина была инфицирована в первые месяцы беременности, возможно, развитие врожденной ветряной оспы. При заболевании беременной за несколько недель до родов первые клинические признаки у новорожденного могут появиться сразу после рождения. В этих случаях заболевание у них протекает в более легкой форме, так как у матери к этому времени уже успели выработаться специфические антитела, которые передались через плаценту плоду.
Прогноз при ветряной оспе, в основном, благоприятный.
Летальный исход возможен при тяжелых формах ветряной оспы (буллезной, геморрагической и гангренозной), а также при развитии генерализованной формы и тяжелых бактериальных осложнениях у новорожденных и детей раннего возраста с фоновыми и иммунодефицитными состояниями.
Составьте экспертную карту сестринского процесса
При ветряной оспе
| Нарушенные потребности, настоящие и потенциальные проблемы ребенка и его родителей. |
| Краткосрочные и долгосрочные цели сестринского процесса. |
| Планирование и мотивация сестринских вмешательств. |
| Профилактические мероприятия. |
| Противоэпидемические мероприятия в очаге. |
Вопросы для самостоятельной подготовки:
1. Дайте определение ветряной оспе.
2. Какими свойствами обладает возбудитель?
3. Какие существуют источники инфекции?
4. Каковы механизм и пути передачи инфекции?
5. Каков механизм развития ветряной оспы?
6. Каковы основные клинические проявления ветряной оспы?
7. Какие принципы лечения ветряной оспы?
8. Какие профилактические и противоэпидемические мероприятия проводятся при ветряной оспе?
9. Какие осложнения могут развиться при ветряной оспе?
Септические осложнения: гнойный лимфаденит, отит, мастоидит, пневмония, гнойный плеврит, некротическая ангина (ранние осложнения, которые могут проявиться уже в первые дни болезни).
Аллергические осложнения: поражение почек, сердца, суставов (поздние осложнения, которые выявляются на 2-3 неделе заболевания).
Скарлатина является одним из самых коварных заболеваний, так как даже при легком течении болезни могут присоединяться осложнения со стороны сердца, почек, суставов, ЦНС и др.
Основные принципы лечения.
1. Госпитализация осуществляется по клинико-эпидемиологическим показаниям. Пациентов с легкой и среднетяжелой формой заболевания лечат в домашних условиях.
2. Постельный режим назначается на время острого периода.
3. Диета должна быть полноценной с достаточным количеством витаминов, механически и химически щадящая, особенно в первые дни болезни.
4. Этиотропная терапия проводится в течение 7 дней, препаратом выбора является пенициллин, из других антибиотиков назначают рулид, амоксилав, вепикомбин.
5. Гипосенсибилизирующая терапия: тавегил, супрастин и др.
7. Полоскание зева слабыми растворами антисептиков, настоями ромашки, эвкалипта, календулы и пр.
Профилактика скарлатины.
Средства специфической профилактики скарлатины отсутствуют, поэтому ведущими являются: закаливание, соблюдение санитарно-гигиенического режима в детских учреждениях, ранее выявление и изоляция больных ангиной, витаминизация пищи и пр.
При скарлатине
| Нарушенные потребности, настоящие и потенциальные проблемы ребенка и его родителей. |
| Краткосрочные и долгосрочные цели сестринского процесса. |
| Планирование и мотивация сестринских вмешательств. |
| Профилактические мероприятия. |
| Противоэпидемические мероприятия в очаге. |
Вопросы для самостоятельной подготовки:
1. Дайте определение скарлатине.
2. Какими свойствами обладает возбудитель скарлатины?
3. Какие существуют источники инфекции?
4. Каковы механизм и пути передачи инфекции?
5. Каков механизм развития скарлатины?
6. Каковы основные клинические проявления скарлатины?
7. Какие осложнения возможны при скарлатине?
8. Какие принципы лечения скарлатины?
9. Какие профилактические и противоэпидемические мероприятия проводят при скарлатине?
10. Каков прогноз заболевания?
1. Диарейный синдром связан с воздействием коклюшного токсина на моторику кишечника, недостаточностью ферментативных систем, чаще развивается у детей раннего возраста и проявляется поносом.
2. Нарушения со стороны нервной системы (энцефалопатия) развиваются при тяжелых формах коклюша с явлением апноэ, проявляются общим беспокойством, нарушением сна ночью, тремором конечностей, судорожным синдромом с кратковременной потерей сознания.
3. Сосудистые расстройства проявляются кровоизлияниями в кожу и слизистые, носовыми кровотечениями.
Прогноз коклюша в значительной степени зависит от возраста ребенка, тяжести течения и наличия осложнений. Для старших детей коклюш не очень опасен.
Прогноз остается серьезным у детей раннего возраста при присоединении осложнений (пневмонии, асфиксии, энцефалопатии).
Летальность среди детей до года достигает 0,1-0,9%.
Основные принципы лечения.
1. Госпитализации подлежат дети раннего возраста с тяжелой формой коклюша, с осложнениями или с сопутствующими заболеваниями.
2. Необходимо создать охранительный режим, максимально исключить все раздражители (психические, физические, болевые и пр.).
3. Основной задачей патогенетической терапии при тяжелых формах является борьба с гипоксией, проводится оксигенотерапия в кислородных палатках, при этом концентрация кислорода должна быть не выше 40%, при легких и среднетяжелых формах показана аэротерапия (длительное пребывание на свежем воздухе), при остановке дыхания – ИВЛ.
4. Для улучшения бронхиальной проходимости назначается эуфиллин внутрь или парентерально (особенно в случае появления признаков нарушения мозгового кровообращения, при обструктивном синдроме, отеке легких).
5. Для разжижения вязкой мокроты: мукалтин, мукопронт, раствор йодистого калия; противокашлевые препараты детям после 2-х лет – глауцина гидрохлорид, глаувент и др.
6. Ингаляции с раствором натрия гидрокарбоната, эуфиллина, новокаина, аскорбиновой кислоты.
7. Проведение постуральных дренажей, отсасывание слизи.
9. Седативные средства: седуксен, фенобарбитал (уменьшают частоту приступов).
11. Антибактериальная терапия: эритромицин, рулид, вильпрафен, суммамед (препятствуют колонизации коклюшных бактерий, но эффективность их ограничивается ранними сроками забоелвания, помимо этого они показаны при присоединении вторичной бактериальной инфекции) курс лечения – 8-10 дней.
12. Противококлюшный иммуноглобулин (детям до 2 лет).
Профилактические и противоэпидемические мероприятия при коклюше:
1. В условиях неполной и поздней диагностики больной изолируется на 30 дней от начала заболевания в домашних условиях, а при тяжелых формах и по эпидемическим показаниям проводится госпитализация.
2. На очаг накладывается карантин на 14 дней с момента разобщения с заболевшим, проводится выявление контактных, взятие их на учет и ежедневное наблюдение за ними (выявление кашляющих) с 2-х кратным бактериологическим обследованием, с интервалом – 7-17 дней (до получения 2-х отрицательных анализов).
3. Разобщению подлежат только дети 7-ми лет.
4. Проведение текущей дезинфекции во время карантина.
5. Специфическая профилактика: плановая активная иммунизация детей до года АКДС (ассоциированной коклюшно-дифтерийно-столбнячной вакциной).
Вакцинация АКДС: с 3-х месяцев трехкратно с интервалом 30 дней.
I ревакцинация АКДС – через 1,5-2 года после вакцинации.
Прививки против коклюша детям старше 3-х лет не проводятся.
Детям до года, не привитым против коклюша, по показаниям вводится иммуноглобулин.
При коклюше
| Нарушенные потребности, настоящие и потенциальные проблемы ребенка и его родителей. |
| Краткосрочные и долгосрочные цели сестринского процесса. |
| Планирование и мотивация сестринских вмешательств. |
| Профилактические мероприятия. |
| Противоэпидемические мероприятия в очаге. |
Вопросы для самостоятельной подготовки:
1. Дайте определение коклюшу.
2. Какими свойствами обладает возбудитель коклюша?
3. Какие существуют источники инфекции?
4. Каковы механизм и пути передачи инфекции?
5. Каков механизм развития коклюша?
6. Каковы основные клинические проявления коклюша в катаральный период?
7. Каков основные клинические проявления коклюша в спазматический период?
8. Каковы особенности течения коклюша у детей до года?
9. Какие основные принципы лечения коклюша?
10. Какие профилактические и противоэпидемические мероприятия проводятся при коклюше?
11. Какие осложнения могут развиться при коклюше?
Менингококковая инфекция
Менингококковая инфекция — острая инфекционная болезнь, вызываемая менингококком Neisseria meningitidis, с капельным (аэрозольным) механизмом передачи возбудителя; клинически характеризуется поражением слизистой оболочки носоглотки (назофарингит), генерализацией в форме специфической септицемии (менингококкемия) и воспалением мягких мозговых оболочек (менингит).
Этиология. Возбудитель болезни менингококк Вексельбаума — Neisseriameningitidis. Он представляет собой диплококк, неподвижный, жгутиков и капсул не имеет, спор не образует. Оптимум температуры для роста — 37°С. Аэроб и факультативный анаэроб. В реакции агглютинации различают серотипы А, В, С, дополнительно описаны другие серогруппы (X, Y, Z и др.). Помимо этого встречаются нетипируемые штаммы.
Эпидемиология. Менингококковая инфекция регистрируется во всех странах мира, во всех климатических зонах. Наиболее высокая заболеваемость — в странах Африки, особенно в Центральной и Западной (так называемый «менингитный пояс»). Предпосылками к заболеванию являются тесный постоянный контакт людей в замкнутых помещениях, высокая температура и влажность воздуха, повышенная концентрация углекислого газа и сероводорода. Все эти факторы являются обычными в экстремальных ситуациях. Психические и физические перегрузки, а также переохлаждение в свою очередь являются предрасполагающими моментами в возникновении болезни. Их
Симптомы и течение. Инкубационный период колеблется от 2 до 10 дней (чаще 4—6 дней). Согласно клинической классификации менингококковой инфекции В.И.Покровского, выделяют: локализованные формы (менингококконосительство и острый назофарингит); генерализованные формы (менингококкемия, менингит, менингоэнцефалит и смешанная); редкие формы (эндокардит, полиартрит, пневмония, иридоциклит).
Характеризуется умеренным повышением температуры тела (до38,5°С), которая держится 1—3 дня, слабо выраженными симптомами общей интоксикации (разбитость, головная боль, головокружение) и назофарингитом (заложенность носа, гиперемия, сухость, отечность стенки глотки с гиперплазией лимфоидных фолликулов). Менингит начинается, как правило, остро, с резкого озноба и повышения температуры тела до 38—40°С. Лишь у части больных (45%) за 1—5 дней появляются продромальные симптомы в виде назофарингита. Заболевание характеризуется выраженной общей слабостью, болями в глазных яблоках, особенно при движении, затем появляется головная боль в лобно-височных, реже — затылочных областях. Головная боль быстро нарастает, становится разлитой, мучительной, давящего или распирающего характера. Исчезает аппетит, возникает тошнота, не приносящая больному облегчения. Наблюдаются повышенная чувствительность (гиперестезия) ко всем видам внешних раздражителей (светобоязнь, гиперакузия), вялость, заторможенность, нарушения сна. При тяжелых формах характерны нарушения сознания (сомноленция, сопор, кома). Через 12—14 ч от начала болезни появляются объективные симптомы раздражения мозговых оболочек (ригидность мышц затылка, симптом Кернига, симптомы Брудзинского, Гийена). У большинства больных отмечаются снижение брюшных, периостальных и сухожильных рефлексов, а также их неравномерность (анизорефлексия). Поражения черепных нервов выявляются в первые дни болезни и отличаются обратимостью. Чаще всего поражаются лицевой нерв, а также глазодвигательные нервы (III, IV и VI пары), реже — подъязычный и тройничный нервы. В крови — высокий лейкоцитоз, нейтрофилез, сдвиг нейтрофилов влево, повышение СОЭ. Ликвор под повышенным давлением, мутный, выраженный нейтрофильныйцитоз, повышенное содержание белка.
Менингококковыйменингоэнцефалит характеризуется тяжелым течением, выраженными энцефалитическими проявлениями в сочетании с резким менингеальным и общеинтоксикационным синдромами. Общемозговая симптоматика нарастает быстро.
Осложнения. Наиболее грозными и часто встречающимися осложнениями у молодых людей являются острый отек и набухание головного мозга, инфекционно-токсический шок.
Лечение. Рано начатая и адекватная терапия позволяет спасти жизнь больного и определяет благоприятный социально-трудовой прогноз. В остром периоде болезни проводится комплексная терапия, включающая назначение этиотропных и патогенетических средств. В этиотропной терапии препаратом выбора является бензилпенициллин, который назначают из расчета 200 тыс. ЕД/кг массы тела больного в сутки. Препарат вводят с интервалом 4 ч внутримышечно (можно чередовать внутримышечное и внутривенное введение пенициллина). Обязательным условием применения бензилпенициллина в этих дозах является одновременное назначение средств, улучшающих его проникновение через гематоэнцефалический барьер.
Оптимальным является одновременное назначение кофеин бензоата натрия (в разовой дозе 4-5 мг/кг), лазикса (0,3-0,6 мг/кг) и изотонических растворов натрия хлорида или глюкозы (15—20 мл/кг). Эти препараты вводят внутривенно с интервалом 8 ч. Длительность терапии обычно 6—7 сут. Назначают внутривенное введение 500 мл изотонического раствора натрия хлорида (5% раствора глюкозы, раствора Рингера) с одновременным применением преднизолона в дозе 120 мг (внутривенно) и 5—10 мл 5% раствора аскорбиновой кислоты. В случаях резкого падения артериального давления дополнительно внутривенно вводят 1 мл 1% раствора мезатона в 500 мл изотонического раствора натрия хлорида. Опыт работы показал нецелесообразность применения коллоидных растворов (гемодез, полиглюкин, реополиглюкин и др.) в связи с опасностью развития острой сердечной недостаточности и отека легких (особенно при введении больших количеств этих растворов — до 1 л и более). Для купирования преимущественно гипертонической дегидратации предпочтительным является применение изотонических кристаллоидных растворов. При этом скорость и длительность перфузии, общее количество введенной жидкости, глюкокортикоидов, прессорных аминов регулируются в зависимости от уровня артериального давления и диуреза. Необходима регулярная аускультация легких (опасность отека легких!). Обязательным в начальной фазе шока является введение внутривенно 10—20 тыс. ЕД гепарина для профилактики синдрома внутрисосудистого свертывания крови.
Второй важной особенностью терапии больных с тяжелыми формами болезни является обоснованное рациональное назначение этиотропных средств. В ряде случаев успешным может оказаться применение сорбционных методов детоксикации (гемо- и плазмосорбция). В периоде ранней реконвалесценции тотчас после отмены этиотропных средств назначаются: препараты, улучшающие микроциркуляцию в сосудах головного мозга (трентал или эмоксипин по 2 драже 3 раза в день или доксиум до 0,25 г 3 раза в день в течение 3 нед); препараты «ноотропного» действия, нормализующие процессы тканевого метаболизма головного мозга (пантогам по 1 таблетке 3 раза или пирацетам по 2 капсулы 3 раза или аминалон по 2 таблетки 3 раза в день в течение 6 нед); после завершения лечения препаратами, улучшающими микроциркуляцию, назначаются (с 4-й недели восстановительного лечения) средства адаптогенного действия: пантокрин по 30-40 капель 2 раза в день или левзея по 30-40 капель 2 раза в день или элеутерококк по 30-40 капель 2 раза в день в течение 3 нед. На протяжении всего периода восстановительного лечения больные получают поливитамины (ундевит, гексавит), кальция глицерофосфат по 0,5 г 2 раза в день и глютаминовую кислоту 1 г 2 раза в день. При затяжной санации ликвора (более 30 сут от начала лечения) назначают алоэ по 1 мл подкожно ежедневно в течение 10 дней или пирогенал внутримышечно через день (дозы необходимо подбирать индивидуально — начальная доза составляет 25-50 МПД, затем устанавливают дозу, вызывающую повышение температуры тела до 37,5-38,0°С, и повторяется ее введение до прекращения повышения температуры, после чего дозу постепенно повышают на 25-50 МПД; курс лечения состоит из 10 инъекций.
Прогноз. Число летальных исходов колеблется от 5—6 до 12-14% (с учетом летальных исходов у детей, а также в сельской местности и отдаленных районах).
Профилактика и мероприятия в очаге. Основными профилактическими мероприятиями являются раннее выявление и изоляция больных, санация выявленных менингококконосителей (бензилпенициллин по 300 тыс. ЕД внутримышечно через 4 ч в течение 6 дней или бициллин-5 1,5 млн ЕД внутримышечно однократно, или левомицетин по 0,5 мл 4 раза в день в течение 6 дней), пропаганда правил личной и общественной гигиены, закаливание, санитарно-просветительная работа.
Выберите один правильный ответ:
1.Возбудитель менингококковой инфекции является:
2.Источник менингококковой инфекции:
источник
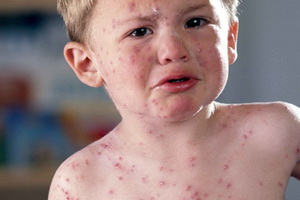
Ветряная оспа у детей входит в число инфекционных заболеваний, отличается высокой заразностью. В народе болезнь еще известна под названием «ветрянка». Это заболевание может встречаться у ребенка любого возраста, но наибольшей восприимчивостью к ветрянке отличаются дети первых 4 лет жизни. Однако в первые 3 месяца после рождения дети защищены от ветряной оспы иммунитетом, какой они получают от матери. Маленькие дети переносят это заболевание легче, дети постарше — тяжелее. В редких случаях ветряной оспой болеют и взрослые.
В роли источника инфекции выступает больной до пятого дня со времени появления последних свежих высыпаний. Тот больной, у которого уже образуются и отпадают корочки, не является заразным. Заражение может произойти, когда здоровый человек находится на достаточно большом расстоянии от больного — в соседней комнате, в соседней квартире, — поскольку вирус распространяется с потоками воздуха. Заражения ветряной оспой через предметы ухода или через какие-либо вещи не бывает, т.к. вирус быстро погибает от действия факторов внешней среды. К ветряной оспе очень высокая восприимчивость. Сниженная восприимчивость отмечается у детей до года. Также реже болеют ветрянкой дети старше 10 лет и взрослые. После заболевания создается иммунитет — прочный и на всю жизнь. Для ветряной оспы характерна значительная заболеваемость, иногда даже возникают эпидемические вспышки — чаще всего такие вспышки имеют место в холодный период года (осенью, зимой, весной).
Причиной ветрянки у детей является заражение организма фильтрующимся вирусом (элементарные тельца Арагао). Этот вирус относится к группе вирусов герпеса. Для вируса характерны большая летучесть и неустойчивость перед факторами внешней среды. Способ передачи возбудителя — воздушно-капельный. Входные ворота инфекции — слизистая оболочка, выстилающая верхние дыхательные пути. Возбудитель болезни попадает на слизистую оболочку, здесь плодится, проникает через ее толщу в кровь, после чего с током крови разносится по всему организму. Оказываясь в разных органах и тканях, вирус как бы ищет наиболее подходящую для своей дальнейшей жизнедеятельности среду; такую среду он находит в коже, где и сосредоточивается. В разных местах кожи оттого возникают атологические очаги. При ветряной оспе могут поражаться и внутренние органы — легкие, селезенка, поджелудочная железа, печень, почки и пр.; однако случается это очень редко. Вероятность заболевания ветряной оспой выше у детей ослабленных и, не получивших прививку. Если ребенок плохо питается, если уход за ним недостаточно хорош, то сопротивляемость у него снижена. Вирус, попавший в организм такого ребенка, находит подходящие условия для своего развития и начинает усиленно размножаться.
Далее вы узнаете, как начинается ветряная оспа у детей, и с какой симптоматикой протекает заболевание.
Инкубационный период ветряной оспы у детей (период от момента заражения до появления первых симптомов) продолжается от 11 до 21 дня; в среднем — 14 дней. Могут иметь место слабо выраженные продромальные явления, или иначе — предвестники болезни. Это: некоторое ухудшение самочувствия в течение примерно суток, повышение температуры тела до 38 °С, появление продромальной сыпи, которая напоминает сыпь при скарлатине или кори и быстро исчезает.
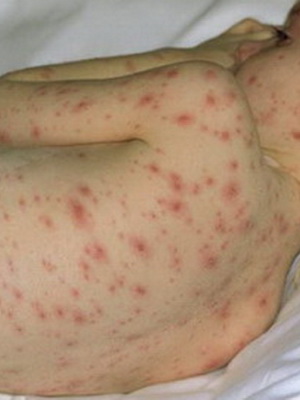
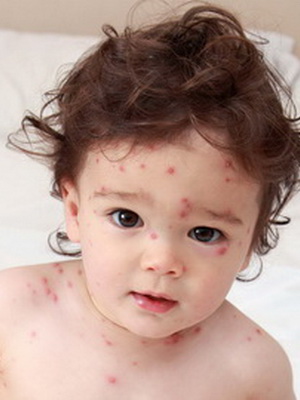
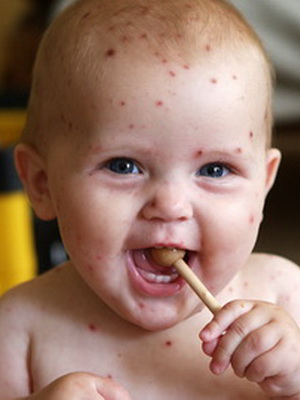
Когда у детей при ветряной оспе появляется сыпь, и на каких участках тела? Характерная ветряночная сыпь, как правило, появляется одновременно с повышением температуры тела или вскоре после развития лихорадочной реакции. В некоторых случаях высыпания могут появляться и при нормальной температуре тела. Какого-то определенного порядка в появлении ветряночной сыпи нет. Элементы сыпи при ветрянке у детей появляются на волосистой части головы, на лице, на туловище, на руках и ногах.
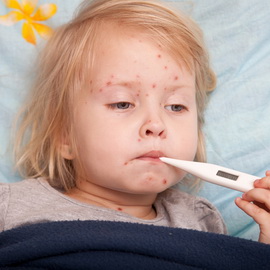
Как видно на фото, при ветряной оспе у детей, если высыпания очень обильные, отдельные элементы сыпи могут быть обнаружены на ладонях и подошвах:
Вначале элементы сыпи имеют вид мелких пятен и узелков. По прохождении всего нескольких часов названные элементы превращаются в пузырьки, именуемые везикулами. Иные узелки, не успев превратиться в пузырьки, подсыхают. Пузырьки при ветрянке могут иметь разную величину — от 0,1 до 0,6 см; также вариабельна форма пузырьков: они бывают овальными, округлыми. Вокруг каждого пузырька есть узенький венчик покраснения кожи; стенки пузырьков блестящие, напряженные. Везикулы наполнены прозрачным содержимым; если стенку пузырька проколоть, содержимое полностью вытекает наружу.
Через сутки-двое после появления везикулы подсыхают, и на их месте образуются корочки бурого цвета; эти корочки отпадают через 7-12 дней. Обычно никаких рубцов на месте корочек не остается, однако в течение некоторого времени могут быть заметны белесоватые пятнышки.
Первые симптомы ветряной оспы у детей сопровождаются кожным зудом. Для заболевания характерно толчкообразное появление новых высыпаний; как правило, между толчками проходит 1-2 дня. Этим объясняется так называемая полиморфность сыпи — т.е. у больного даже на сравнительно небольшом участке кожи могут быть одновременно обнаружены и пятна, и узелки, и пузырьки, и корки. У некоторых детей симптомы ветрянки могут проявляться и на слизистых оболочках — в частности на слизистой оболочке ротовой полости, на слизистой, выстилающей носоглотку, гортань и т.д. Везикулы, образовавшиеся на слизистой оболочке, быстро вскрываются, и на их месте остаются эрозии, дно которых имеет желтоватый или серый цвет. Эрозии подживают спустя несколько суток.
Ещё один признак ветряной оспы у детей – повышение температуры тела до 38-40 °С. Обычно повышение температуры тела и появление высыпаний совпадают. Всякий раз, когда на теле больного появляются новые высыпания, возникает и лихорадочная реакция. Если посмотреть на температурную кривую больного ветряной оспой, то можно сказать, когда у него были толчки высыпаний, даже его не наблюдая. Общее состояние больного ухудшается каждый раз при подъеме температуры тела: страдают самочувствие, аппетит и сон, ребенок раздражительный, плаксивый, обнаруживает стремление полежать. Как количество элементов сыпи, так и тяжесть общих проявлений ветряной оспы у детей могут быть разными; у какого-то ребенка высыпания пузырьков можно назвать единичными, и ветрянка протекает легко, у других они обильны, и болезнь сопровождается тяжелой интоксикацией. Примерно на четвертые-пятые сутки развития ветряной оспы у детей симптомы начинают ослабевать: пузырьки подсыхают, температура тела нормализуется, и больной чувствует себя лучше. У иных
больных период высыпаний и лихорадки может продолжаться до 6-8 суток.
Здесь вы можете посмотреть фото симптомов ветряной оспы у детей в инкубационный период и в период развития болезни:
При ветряной оспе у детей осложнения можно наблюдать не часто. Если в болезненном процессе начинает принимать участие вторичная инфекция, могут возникать абсцессы, флегмона, рожистое воспаление; также могут возникнуть лимфадениты, отиты, стоматиты. Когда везикулы появляются на роговице, развивается кератит. В случаях появления пузырьков на слизистой оболочке гортани у больного появляются признаки ларингита. В очень редких случаях осложнениями после ветряной оспы у детей могут стать серозный менингит, энцефалит, нефрит, пневмония.
Выявив симптомы ветряной оспы у детей, к лечению стоит приступать только после осмотра врачом. Ребенок, заболевший ветрянкой, лечится дома. Не допускаются контакты с другими детьми. Специфического лечения ветряной оспы у детей не существует: та терапия, которую назначает доктор, направлена исключительно на предупреждение возможных осложнений. Важно следить за тем, чтобы ребенок не расчесывал зудящие места.
Чем лечить ветряную оспу у детей, чтобы облегчить состояние больного? Образующиеся папулки и везикулы нужно периодически обрабатывать спиртовым раствором (1%-ным) бриллиантового зеленого. Можно использовать для этой цели и раствор марганцовокислого калия (интенсивный). Если ребенка беспокоит сильный зуд, то зудящие места следует легонько протирать тампоном, смоченным слабым водным раствором уксуса (не эссенции!), затем — припудривать тальком.
При лечении ветрянки у детей в домашних условиях требуется изоляция заболевшего на дому. Время изоляции — до пятого дня от окончания высыпаний. Если какой-то ребенок был в контакте с больным малышом, то он в течение 21 дня не должен допускаться в детский коллектив.
Для профилактики ветряной оспы детям вводят внутримышечно γ-глобулин. Среди детей, которым был своевременно введен этот препарат, заболеваемость ветряной оспой значительно ниже, а если они все же заболевают ветрянкой, то болезнь протекает в более легкой форме.
- необходимо организовать правильное (рациональное) питание для ребенка; пищевой рацион должен складываться из продуктов, которые обеспечивают физиологическую потребность организма в белках, жирах и углеводах; однако ребенку требуется повышенное количество витаминов (едва не вдвое) — особенно витаминов С и А; рекомендуется давать ребенку побольше овощей и фруктов; некоторые трудноусвояемые продукты должны быть из рациона исключены; режим питания дробный — это значит, что ребенок должен принимать пищу 5-6 раз в день;
- при уходе за ребенком с ветрянкой нужно давать ему обильное, теплое питье, содержащее значительное количество витаминов, — фруктовые и овощные соки, компоты, морсы; также показаны щелочные минеральные воды. Это обусловлено тем, что токсины, отравляющие организм малыша, интенсивно выводятся с мочой. Также ускорит выздоровление чай из плодов шиповника коричного или из плодов смородины черной; в этих плодах содержится очень много аскорбиновой кислоты (витамина С), которая оказывает достаточно выраженное противовирусное и противовоспалительное действие;
- следует обеспечить хорошее гигиеническое содержание заболевшего ребенка; нужно следить за чистотой как нательного, так и постельного белья; менять белье, которым пользуется ребенок, как можно чаще;
- ногти у ребенка нужно коротко остричь, иначе он будет расчесывать зудящую кожу, и тогда в места расчесов может проникнуть вторичная инфекция, что грозит осложнениями болезни; в тех случаях, когда больной ребенок мал и не хочет потерпеть, стремится расчесывать кожу, ему на ручки рекомендуется надевать мягкие фланелевые рукавички; можно также бинтовать кисти рук; есть еще эффективный способ предотвратить расчесывание зудящей кожи — нужно ребенку на области локтевых суставов наложить небольшие шинки, вырезанные по форме руки из картона (ребенок не сможет сгибать руки, не сможет манипулировать ими достаточно ловко);
- важно постоянно следить за тем, чтобы у ребенка были чистые руки; нужно мыть руки с использованием мыла несколько раз в день; можно иногда при мытье рук использовать и щеточку, щетинки которой удалят загрязнения из мельчайших трещинок кожи, из ногтевых лож, из-под ногтей (даже под коротко остриженными ногтями может скопиться грязь);
- в течение дня несколько раз прополаскивать ребенку полость рта слабеньким раствором пищевой соды или поваренной соли (лучше — йодированной); также рекомендуется использовать для полосканий рта слабый водный раствор калия перманганата; делать полоскания 3-4 раза в день, обязательно после еды;
- прикладывать к животу больному ребенку теплую грелку; делать так 2 раза в день; можно использовать обычную водяную грелку; не следует наполнять грелку теплой водой под завязку; грелка с водой должна быть «тощей» — тогда она будет хорошо облегать живот;
- когда ребенок страдает от нестерпимого кожного зуда (все везикулы уже покрылись корочками, а новых толчков высыпаний больше нет), этот зуд можно снимать с помощью общих теплых гигиенических ванн; следует принимать ванну 1 раз в день — лучше в вечернее время перед самым сном; продолжительность ванны — до 10 мин.; в воде для ванн рекомендуется растворять небольшое количество пищевой соды;
- бывает, что ребенок продолжает жаловаться на нестерпимый зуд и после общих ванн с добавлением пищевой соды; в этих случаях можно дополнительно ополаскивать зудящие места слабым теплым раствором пищевой соды; делать так несколько раз в течение дня; для приготовления раствора достаточной крепости необходимо 1 чайную ложку соды растворить в стакане теплой кипяченой воды; также можно время от времени делать смазывания зудящих мест раствором соды; процедура выполняется с помощью ватного или марлевого (стерильного) тампона;
- после отпадения корочек нужно систематически смазывать кожу в тех местах, где были высыпания, прокипяченным теплым растительным маслом — оливковым, подсолнечным, рапсовым, кукурузным и пр.; витамин Е, который содержится в масле, оказывает на кожу известное лечебное воздействие, благоприятствует восстановительным процессам в коже; те белесоватые пятнышки, что остаются на коже после отпадения корочек, исчезают от действия масла быстрее.

Ниже предложены лучшие народные рецепты от ветряной оспы, чаще всего используемые в домашних условиях.
- Регулярно принимать смесь сока лимона с медом; приготовление средства: необходимо взять свежеотжатый лимонный сок и мед в одинаковых количествах и тщательно перемешать; малышу в возрасте от года до 5 лет принимать по 1 чайной ложке этой смеси 2-3 раза в день после еды; ребенку старше 5 лет рекомендуется принимать по 1 десертной ложке этого средства 3-4 раза в день после еды.
- Практикуя народное лечение ветрянки у детей, можно давать больному горячий настой плодов малины обыкновенной; приготовление настоя: 1 столовую ложку сушеных, слегка размятых плодов высыпать в термос, предварительно ополоснутый горячей водой, залить стаканом крутого кипятка и настаивать около часа, процедить через 1 слой марли, хорошо отжать оставшееся сырье; детям в возрасте от года до 5 лет принимать по полстакана настоя 2-3 раза в день после еды; более старшему ребенку рекомендуется пить по полному стакану средства 2-3 раза в день после еды.
- Регулярно пить теплый настой травы петрушки огородной; приготовление настоя: нужно истолочь сушеное сырье до состояния порошка, 1 чайную ложку сырья залить стаканом крутого кипятка и настаивать в закрытой посуде при комнатной температуре примерно 15 мин., процедить через 1-2 слоя марли, отжать остаток сырья; малышу в возрасте от года до 5 лет принимать по четверти стакана средства 3-4 раза в день; ребенку старше 5 лет можно принимать по трети стакана настоя 3-4 раза в день; при наличии высыпаний на слизистой оболочке полости рта этим настоем можно полоскать ротовую полость — несколько раз в день; после каждого полоскания не есть и не пить около получаса.
- При лечении ветряной оспы в домашних условиях можно принимать настой травы шалфея лекарственного; приготовление настоя: 1 чайную ложку сушеного, измельченного в порошок сырья нужно высыпать в прогретую керамическую или эмалированную посуду с крышкой, залить стаканом крутого кипятка и настаивать в течение 45 мин. при комнатной температуре, процедить настой через мелкое ситечко или марлю, остаток сырья отжать; ребенку 3-5 лет пить по четверти стакана настоя 2-3 раза в день до еды; детям 6-10 лет принимать по трети стакана средства 2-3 раза в день до еды; ребенку старше 10 лет — по полстакана настоя 3 раза в день перед едой;

- Ребенку при высокой температуре тела и других проявлениях ветряной оспы рекомендуется принимать теплый отвар коры ивы белой (ветлы); приготовление отвара: 1 чайную ложку сушеной коры, измельченной в порошок, залить 300 мл воды и варить при слабом кипении и открытой крышке до тех пор, пока объем средства не уменьшится до 200 мл, быстро остудить, процедить через 1-2 слоя марли, отжать остаток сырья; пить ребенку старше 5 лет по трети стакана 3 раза в день; в этот отвар можно добавлять мед по вкусу; продолжительность курса лечения — 5-7 дней.
- Если у ребенка имеет место сильно выраженная лихорадочная реакция, ему следует принимать теплый настой листьев лещины обыкновенной; приготовление настоя: необходимо хорошенько измельчить сушеные листья, 8-10 г сырья высыпать в термос, предварительно прогретый горячей водой, залить стаканом крутого кипятка и настаивать в течение нескольких часов, процедить через 1-2 слоя марли, отжать оставшееся сырье, впитавшее воду; ребенку в возрасте 7-10 лет принимать этот настой по 1 столовой ложке 4-5 раз в день до еды; детям старше 10 лет можно пить по четверти стакана средства 3-4 раза в день до еды; продолжительность курса лечения — 6-7 дней.
- Эффективное народное средство от ветрянки у детей – теплый отвар корней лопуха большого; приготовление отвара: 2 столовые ложки сушеных корней, измельченных в порошок, залить стаканом крутого кипятка и настаивать в закрытой посуде при комнатной температуре в течение 2 ч., после этого 12-15 мин. варить средство на слабом огне, затем процедить, не остужая, через 1-2 слоя марли; ребенку старше 8 лет пить отвар горячим сразу по полному стакану; продолжительность курса лечения — до недели.
- Принимать теплый настой листьев смородины черной; приготовление настоя: 2-3 столовые ложки сушеных, тщательно измельченных листьев залить 300-400 мл крутого кипятка и настаивать в инфундирке (специальный керамический сосуд для приготовления настоев) или в эмалированной кастрюльке с крышкой в течение нескольких часов, процедить через 1-2 слоя марли, оставшееся сырье отжать; ребенку до 12 лет пить по четверти стакана настоя 3-4 раза в день до еды; более старшим детям пить по полстакана средства 4-5 раз в день; продолжительность курса лечения — 5-6 дней.
Используя эти рецепты лечения ветрянки у детей в домашних условиях, можно добиться высокого терапевтического эффекта.
- Принимать настой травы иван-чая узколистного; приготовление настоя: 2 столовые ложки сушеного, хорошо измельченного сырья залить стаканом крутого кипятка, накрыть крышкой, плотно укутать посуду полотенцем и настаивать в течение 2 ч., потом процедить через 1-2 слоя марли, хорошенько отжать набухшее сырье; детям до 10 лет настой назначают по 1 чайной или десертной ложке 3 раза в день до еды; дети в возрасте старше 10 лет принимают настой по 1 столовой ложке 3-4 раза в день перед едой; продолжительность курса лечения — до недели; ребенку, страдающему в период подсыхания корочек от сильного кожного зуда, особенно показано использование этого средства.
- Принимать теплый настой, приготовленный на основе следующей смеси лекарственных растений: цветков календулы лекарственной — 1 часть, травы мелиссы лекарственной — 1 часть, цветков ромашки аптечной — 1 часть, травы базилика обыкновенного — 1 часть; приготовление настоя: 1 чайную ложку сушеной, тщательно измельченной смеси залить стаканом крутого кипятка и настаивать, плотно укутав посуду полотенцем, примерно 15 мин., процедить через 1-2 слоя марли, отжать оставшееся сырье; детям в возрасте до 5 лет пить по четверти стакана этого средства 3 раза в день до еды; ребенку старше 5 лет можно пить по трети стакана настоя 3-4 раза в день перед едой.
- В случае появления элементов сыпи на слизистой оболочке ротовой полости полоскать ребенку рот теплым настоем цветков ромашки аптечной; приготовление настоя: растолочь сушеные цветки в ступке до состояния порошка, 1 столовую ложку сырья залить стаканом крутого кипятка и настаивать, плотно накрыв крышкой, при комнатной температуре около 30 мин., процедить через 1 слой марли, оставшееся сырье отжать; можно добавить в настой пол чайной ложки пищевой соды; делать полоскания 5-6 раз в день, чередуя с использованием других средств.
- Ребенку, страдающему от ветряночных высыпаний в полости рта, полоскать рот теплым настоем цветков календулы лекарственной (растение широко известно под названием «ноготки»); приготовление настоя: 1 столовую ложку сушеных, хорошо измельченных цветков залить стаканом крутого кипятка и настаивать в инфундирке (или в эмалированной посуде с крышкой) в течение примерно 15 мин., процедить через 1-2 слоя марли, отжать оставшееся сырье; полоскать ребенку ротовую полость 5-6 раз в день после еды.

- Полоскать ребенку ротовую полость теплым отваром шелухи лука репчатого; приготовление отвара: нужно хорошо измельчить шелуху лука, 1 чайную ложку сырья залить стаканом воды и варить при слабом кипении несколько минут, после чего настаивать в закрытой посуде при комнатной температуре в течение нескольких часов, процедить через мелкое ситечко или 1 слой марли; полоскать горло несколько раз в день, чередуя с полосканиями другими средствами; продолжительность курса лечения — 5-6 дней.
- Ребенку, страдающему от кожного зуда, рекомендуется ежедневно обмывать зудящие места теплым настоем веточек вереска обыкновенного; приготовление настоя: сушеные молодые веточки вместе с листьями по возможности тщательнее измельчить, 1 столовую ложку получившегося порошка высыпать в термос, предварительно прогретый горячей водой, залить стаканом крутого кипятка и настаивать примерно час, затем быстро остудить, процедить через стерильную марлю, оставшееся сырье отжать; использовать это средство несколько раз в день; с настоем веточек вереска обыкновенного можно делать и примочки — в тот период болезни, когда корочки подсыхают, а новые высыпания уже не появляются.
- Делать ребенку ингаляции с отваром молодых побегов и листьев малины обыкновенной; приготовление отвара: 2-3 столовые ложки сушеных побегов, порезанных ножом по возможности мельче, залить 300-400 мл воды и варить на слабом огне примерно 15 мин., затем еще настаивать средство при комнатной температуре в закрытой посуде не менее 45 мин., процедить через 1 слой марли; довести средство до кипения и вылить в кастрюлю достаточно большой емкости, обложить края кастрюли сухими марлевыми салфетками или полотенцем, наклониться над кастрюлей, накрыться одеялом или плотным покрывалом и вдыхать пар (вдыхать и выдыхать пар через рот); рекомендуется выполнять эту процедуру в течение 15 мин.; такие ингаляции нужно делать несколько раз в день; после каждой процедуры ребенку следует отдохнуть в постели в течение 30-40 мин.
- Делать ингаляции с отваром почек сосны обыкновенной; приготовление отвара: 7-8 г сушеного, хорошо размятого пестиком в ступке сырья залить 300-400 мл кипятка и нагревать на кипящей водяной бане не менее 15 мин., процедить через 1-2 слоя марли; такие ингаляции рекомендуется делать 2-3 раза в течение дня.
источник