Группа особо опасных инфекций включает чуму, холеру и натуральную оспу.
Для особо опасных инфекций характерны:
• чрезвычайно высокая контагиозность и способность к массовому распространению;
• нередко тяжелое течение болезни с довольно высоким процентом смертности;
• необходимость применения очень сложных и строгих противоэпидемических мероприятий;
• значительные сложности с организацией работы, оборудованием и оснащением специальных лечебных учреждений для изоляции и лечения таких больных и др.
Возбудитель холеры, источник инфекции и пути ее передачи.
Возбудителем холеры является холерный вибрион, который имеет две разновидности: вибрион азиатской холеры и вибрион Эль-Тор. По форме вибрион холеры похож на изогнутую запятую, подвижен, в увлажненной почве сохраняется до 3 месяцев, на овощах — 3 недели. Очень чувствителен и быстро погибает от воздействия хлорсодержащих веществ. Источником инфекции является больной человек или бактерионоситель. Механизм передачи — фекально-оральный. Холерные вибрионы проникают в организм человека через рот вместе с зараженными пищей, водой, овощами и фруктами. Отсюда и характерны следующие пути распространения: контактно-бытовой, пищевой, водный и смешанный.
Инкубационный период — от нескольких часов до 6 дней, чаще — 2—3 дня. Заболевание начинается внезапно. Появляется понос (дефекация от 3—5 до 20—25 раз в сутки). Стул теряет каловый характер, имеет вид рисового отвара. Быстро присоединяется неукротимая рвота. Потеря жидкости со стулом и рвотой приводит к обезвоживанию организма. Тяжесть заболевания зависит от степени обезвоживания: чем сильнее обезвоживание, тем тяжелее заболевание и его прогноз.
5. Каковы принципы лечения и профилактика холеры?
Все больные холерой подлежат лечению в специальном госпитале, работающем в строгом противоэпидемическом режиме.
Все контактировавшие с больным холерой должны быть немедленно изолированы на 7 дней и обследованы на выявление возбудителя холеры. Персонал, работающий в холерном отделении, обязательно вакцинируют против холеры. Все сотрудники этого отделения должны принимать строгие меры к тому, чтобы не заразиться самому и не разнести инфекцию (специальная одежда для работы, частое мытье рук с дезинфицирующим раствором и водой с мылом и др.).
Возбудитель чумы, источник инфекции и пути ее передачи.
Возбудитель чумы — чумная палочка, которая имеет яйцевидную форму и отличается высокой устойчивостью во внешней среде. Источником инфекции являются грызуны (крысы, мыши, суслики). Путь передачи инфекции у грызунов — через блох. Человек заражается через укусы блох, а также контактным (через поврежденную кожу, слизистые оболочки при снятии шкурок с больных грызунов), пищевым (при употреблении зараженной пищи и воды) и воздушно-капельным (от больного легочной формой чумы) путем.
Инкубационный период — 2—3 дня. В зависимости от пути заражения развиваются следующие клинические формы чумы: кожная, бубонная, легочная, септическая и желудочно-кишечная. Заболевание начинается с сильного озноба, высокой температуры тела, головной боли, выраженной общей слабости. Рано наступает помрачение сознания, речь становится невнятной, черты лица заостряются, температура тела достигает 40—41 °С.
Кожная форма встречается редко. При бубонной форме отмечается увеличение регионарных лимфатических узлов. Чумные бубоны резко болезненны, достигают величины кулака. Сначала бубон плотный, затем он нагнаивается и вскрывается.
Легочная форма протекает как крайне тяжелая пневмония с кровянистой мокротой. Очень тяжелое течение отмечается и при септической форме, при которой так же, как и при легочной, на 2—3-й день наступает смерть.
Больные чумой подлежат изоляции и лечению в специальном стационаре, работающем в строгом противоэпидемическом режиме. Территория лечебного учреждения, где находится больной чумой, огораживается колючей проволокой с круглосуточной вооруженной охраной. Обслуживающий персонал работает в специальном противочумном костюме. Все контактировавшие с больными лица выявляются и изолируются в особые помещения сроком на 7 дней.
С целью активной иммунизации делаются прививки живой сухой противочумной вакциной.
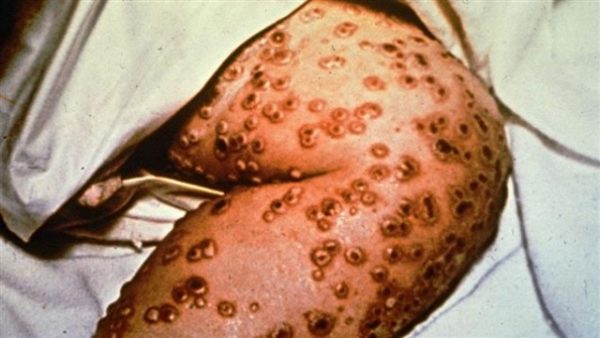
Возбудитель, источник инфекции и пути передачи натуральной оспы.
Возбудитель натуральной оспы — вирус, устойчивый во внешней среде. В оспенных корочках сохраняется месяцами. Источником инфекции является больной оспой человек, начиная с первых дней заболевания до отпадения корочек. Пути передачи — воздушно-капельный и воздушно-пылевой (попадание вируса в дыхательные пути), реже встречается контактно-бытовой (через игрушки, белье) и алиментарный (с водой, пищей) путь.
Основные симптомы натуральной оспы.
Инкубационный период — 9—15 дней. В течение болезни выделяют несколько периодов.
Продромальный (начальный) период длится 3—4 дня. Характерны внезапное начало, повышение температуры тела до 39—40 °С, головная боль, гиперемия лица, слизистой оболочки рта, глотки. На 2—3-й день, т.е. до конца продромального периода, у части больных появляется кореподобная или скарлатиноподобная сыпь в виде треугольников внизу живота, на внутренних поверхностях бедер.
Период высыпания наступает до конца продромального периода. Температура тела нормализуется. На лице, волосистой части головы и кистях рук появляется оспенная сыпь в виде папул (узелков), которая распространяется на туловище и конечности.
Период цветения сыпи — на 7—8-й день болезни папулы переходят в везикулы (пузырьки).
Период нагноения наступает на 9-й день болезни. При этом содержимое везикул мутнеет, они превращаются в пустулы, которые сливаются между собой. Резко ухудшается состояние больных — температура
тела поднимается до 40 С. Характерны мучительная бессонница, резкий зуд, запах гноя.
Период подсыхания корок — начинается на 11 — 12-й день болезни.
Период отпадения корок — на 18—19-й день болезни корки начинают отпадать, и этот процесс заканчивается к 30—40-му дню болезни.
Среди различных видов натуральной оспы следует отметить геморрагическую форму («черная смерть») — пустулы наполняются кровью, имеют черный цвет. При этой форме болезнь на 8—10-й день приводит к смерти.
Осложнения наблюдаются при натуральной оспе.
Трахеиты, пневмонии, сепсис, слепота, глухота, абсцессы, пролежни.
Профилактика натуральной оспы.
Больные подлежат строгой изоляции и лечению в госпитале для особо опасных инфекций. Лечение больных, уход за ними проводятся в специальной защитной одежде. Лица, бывшие в контакте с больными оспой, подлежат изоляции на 14 суток в специальном помещении. За ними ведется медицинское наблюдение, им проводятся профилактические прививки. Населению очага проводятся профилактические прививки живой оспенной вакциной.
источник
В окружающем мире обитает огромное количество микроорганизмов, невидимых человеческому глазу. Одни из них не представляют никакой опасности, другие же способны вызывать различные заболевания. Какие пути и способы передачи инфекции существуют — вопрос, заслуживающий внимания.
В такой науке, как эпидемиология, используется понятие «инфекция». Этим термином обозначается опасность заражения растительного, животного или человеческого организма различными патогенными возбудителями. К ним относятся простейшие, бактерии, вирусы и т. д. Инфекции передаются в соответствии с определенными механизмами. Под ними подразумевается совокупность конкретных способов перемещения возбудителей из источника в восприимчивый организм.
Специалисты выделяют 4 механизма передачи инфекции:
- фекально-оральный;
- аэрозольно-аэрогенный;
- трансмиссивный;
- гемоконтактный.
Каждый механизм реализуется различными путями (способами). Под этим термином понимаются факторы, которые обеспечивают проникновение инфекции в восприимчивый организм в определенных условиях.
Инфекции, характерные для этого механизма передачи, называются кишечными. Возбудитель обитает в пищеварительной системе хозяина. В окружающую среду микроорганизмы попадают вместе с фекалиями. В новый организм возбудители проникают различными путями. Вот способы передачи кишечной инфекции:
- водный (при употреблении зараженной воды);
- пищевой (через яйца, мясо, рыбу, молоко, загрязненные овощи, фрукты и ягоды);
- контактно-бытовой (через различные предметы домашнего обихода).
В воде микроорганизмы оказываются из-за прямого попадания в нее фекалий или зараженной почвы. При пищевом и контактно-бытовом путях передачи продукты питания и предметы обихода часто заражаются после того как больной человек, служащий источником инфекции, прикасается к ним. Немаловажную роль в передаче возбудителей играют мухи. Патогенные микроорганизмы попадают на лапки насекомых с фекалий.
Одно из известных заболеваний человека — дизентерия. Это недуг, для которого характерны синдромы поражения ЖКТ и общей инфекционной интоксикации. Болезнь возникает из-за дизентерийных палочек, относящихся к роду шигелл. Способы передачи инфекции — водный, пищевой и контактно-бытовой.
В настоящее время дизентерия диагностируется в единичных случаях. Заражение происходит:
- из-за употребления воды из реки, колодцев, колонок, находящихся в неудовлетворительном санитарно-техническом состоянии;
- употребления недостаточно обработанной пищи (грязной, сырой).
Возможны также вспышки — групповые заболевания. Водные эпидемии бывают обусловлены нарушениями децентрализованного и централизованного водоснабжения. Контактно-бытовые вспышки зачастую происходят в дошкольных учреждениях из-за нарушения противоэпидемического режима (например, из-за некачественно выполняемых дезинфекционных мероприятий).
Этот механизм передачи имеет несколько названий. В специализированной литературе можно встретить такие наименования, как аспирационный, аэрозольный, капельный. Проанализировав их, можно понять, что аэрозольно-аэрогенному механизму передачи свойственна локализация возбудителя в органах дыхательной системы.
Микроорганизмы могут передаваться следующими способами (путями):
- Воздушно-капельным. Возбудитель выделяется при кашле, чихании, разговоре. Капельки инфицированной слизи попадают в окружающую среду, а затем с воздухом проникают в организмы здоровых людей.
- Воздушно-пылевым. При этом способе передачи здоровый человек заражается после попадания в организм частиц взвешенной пыли, содержащих инфекцию.
Грипп является распространенным заболеванием вирусной природы. Основной способ передачи инфекции — воздушно-капельный. При недуге поражаются верхние дыхательные пути. Когда вирус проникает в организмздорового человека, появляются такие симптомы, как слабость, головные, мышечные и суставные боли. Поднимается температура тела. Через некоторое время больные начинают жаловаться на заложенность носа, боли в горле, сухой кашель.
Воздушно-пылевой способ передачи свойственен скарлатине — стрептококковой инфекции, характеризующейся мелкоточечной сыпью, ангиной и признаками общей интоксикации. При заболевании возбудители выделяются из организма больного человека с мокротой, гноем. Они очень устойчивы к воздействию факторов окружающей среды. Именно этим объясняется возможность заражения через воздух и пыль.
Для трансмиссивного механизма передачи характерно обитание возбудителей в крови хозяина. В здоровый организм инфекция попадает благодаря членистоногим (блохам, вшам, комарам, клещам, мухам). Переносчики подразделяются на специфических и неспецифических. В первую группу входят такие членистоногие, которые переносят определенные заболевания. Например, специфическими переносчиками малярии выступают комары, сыпного тифа — вши. Ко второй группе можно отнести мух, переносящих острые кишечные инфекции, брюшной тиф, гепатит А.
Трансмиссивным механизмом могут передаваться:
- антропонозы (резервуаром и источником инфекции служит только человек);
- зоонозы (резервуаром и источником инфекции выступают животные);
- антропозоонозы (источником инфекции могут быть как животные, так и люди).
Одна из трансмиссивных инфекций — малярия. Это анропонозное заболевание, возбудителями которого являются простейшие из рода Plasmodium. Патогенные микроорганизмы передаются от больных людей к здоровым через комаров, относящихся к роду Anopheles. Новый хозяин становится заразным только тогда, когда в крови появляются половые формы возбудителя — гаметоциты. К примеру, при тропической малярии это происходит примерно через неделю после начала паразитемии и продолжается на протяжении года.
Еще один пример заболевания с трансмиссивным механизмом передачи — чума. Возбудителем является Yersinia pestis (неподвижная бактерия, имеющая форму палочки). Источником инфекции в природе выступают грызуны, а переносчиком — блохи. У этих кровососущих насекомых после употребления зараженной крови в пищеварительной системе начинает размножаться чумной микроб. Возбудители накапливаются и заполняют просвет пищеварительной трубки. При последующих укусах животных или людей блохи срыгивают возбудителей и обеспечивают тем самым заражение.
Гемоконтактный механизм передачи характерен для многих инфекций: бактериальных, грибковых, вирусных, протозойных, паразитарных. Возбудители попадают в организм разными способами. По этой причине выделяют следующие способы передачи инфекции:
- вертикальный;
- парентеральный;
- трансплантационный;
- половой.
Вертикальный способ передачи инфекции объясняется проникновением возбудителя в тело плода из организма беременной женщины через плаценту. Для парентерального способа характерно проведение медицинских манипуляций. Например, в некоторых случаях люди заражаются в стоматологическом кабинете, когда врач использует нестерильные инструменты. Трансплантационный способ передачи инфекции реализуется при пересадке внутренних органов. Последний путь присущ заболеваниям, передающимся при половом сношении.
Помимо того, можно выделить контактный способ передачи инфекции. При нем заражение происходит при непосредственном соприкосновении с источником возбудителей и внесении на поверхность слизистых оболочек и кожи (например, при чесотке)
Актуальная медицинская и социальная проблема заключается в том, что многие люди не знают или игнорируют способы передачи половых инфекций, не предохраняются во время случайных связей. Именно поэтому ЗППП очень часто диагностируются врачами.
Примером инфекции с гемоконтактным механизмом передачи является ВИЧ. При этом заболевании поражается иммунная система. Она постепенно разрушается до формирования СПИДа (синдрома приобретенного иммунодефицита). Возбудитель — вирус из семейства ретровирусов. Источником заражения выступает больной человек.
Половой и вертикальный способы передачи инфекции являются основными (естественными) при этом заболевании. Также активно реализуется искусственный путь передачи (парентеральный и трансплантационный). При нем вирус проникает через поврежденную кожу и слизистые оболочки при лечебно-диагностических процедурах, введении наркотиков, выполнении татуировок в нестерильных условиях.
Особого внимания заслуживают внутрибольничные инфекции (ВБИ). Это очень серьезная проблема. При ВБИ люди заражаются при поступлении в больницу или обращении за медицинской помощью. Внутрибольничные инфекции наносят значительный ущерб здоровью. Кроме того, они увеличивают продолжительность лечения и время пребывания в медицинском учреждении, вызывают осложнения, а иногда даже приводят к летальному исходу.
Способы передачи инфекции в медицинском учреждении разнообразны. Возбудители попадают в организмы людей как естественными (фекально-оральным, аэрозольно-аэрогенным), так и искусственными (при проведении инвазивных лечебных и диагностических процедур) путями. Внутрибольничные инфекции возникают не только из-за несоблюдения санитарно-гигиенического и противоэпидемического режима, но и из-за появления микроорганизмов, устойчивых к химиопрепаратам, антибиотикам и неблагоприятным факторам окружающей среды.
В заключение стоит отметить, что для каждого заболевания свойственны определенные пути (способы) передачи инфекций. Зная о том, как происходит заражение, можно предупредить возникновение у себя некоторых недугов (например, не употреблять грязные продукты, избегать случайных половых контактов, вести здоровый образ жизни и отказаться от наркотиков).
источник
Натуральная оспа — крайне опасное заболевание, жертвами которого в свое время стали десятки и даже сотни тысяч людей по всему земному шару. К счастью, на сегодняшний день данный недуг полностью ликвидирован. Тем не менее, информация о том, что представляет собой болезнь, чем она опасна и с какими осложнениями сопряжена, будет интересна многим читателям.
Безусловно, многие люди интересуются вопросами о том, что же вызывает столь опасный недуг. Возбудителем натуральной оспы является ДНК-содержащий вирус Orthopoxvirus variola, который относится к семейству Poxviridae. Этот вирион имеет небольшие размеры и сравнительно сложное строение. Основой наружной мембраны являются липопротеиды с гликопротеидновыми включениями. Во внутренней оболочке содержится неклеопротеидный комплекс, который состоит из специфических белков и молекулы линейной двухцепочной ДНК.
Стоит отметить, что вирус натуральной оспы необыкновенно устойчив к воздействию внешней среды. При комнатной температуре вирионы сохраняются в мокроте и слизи около трех месяцев, а в оспенных корочках еще дольше — до одного года. Возбудитель прекрасно переносит воздействие высоких и низких температур. Например, при сильном охлаждении (-20 о С) инфекция сохраняет вирулентность на протяжении десятков лет. Вирус гибнет под воздействием температуры в 100 градусов, но только спустя 10–15 минут.
На самом деле данная инфекция известна человечеству издавна. Сегодня никто не может точно сказать, когда именно произошла эволюция вируса. Раньше считалось, что первые вспышки данного заболевания были зарегистрированы несколько тысяч лет назад — в четвертом тысячелетии до нашей эры на территории Древнего Египта. Тем не менее, сегодня ученые склонились к мнению о том, что это была так называемая верблюжья оспа.
Первые вспышки черной оспы были зарегистрированы в Китае в 4-м веке нашей эры. Уже в шестом веке болезнь поразила Корею, а затем и Японию. Интересно, что в Индии даже существовала богиня Оспы, которую называли Мариатале. Это божество изображали в виде молодой, красивой женщины в красной одежде — эту даму со скверным характером (о чем свидетельствуют древние мифы) старались задобрить.
На сегодняшний день точно неизвестно, когда именно натуральная оспа появилась на территории Европы. Тем не менее, некоторые ученые считают, что инфекция была занесена на эту часть континента арабскими войсками. Первые случаи данного заболевания были зарегистрированы в шестом веке.
А уже в 15-м столетии эпидемии оспы на территории Европы стали обычным явлением. Некоторые врачи того времени даже утверждали, что каждый человек хотя бы раз в жизни должен перенести подобное заболевание. Из Старого Света инфекция распространилась и на территории американского континента — в 1527 году вспышка болезни отняла жизни миллионов жителей Нового мира, включая и некоторые племена коренного населения. Для того чтобы описать масштабы поражения, стоит отметить, что в 17-м веке во Франции, когда полицейские разыскивали человека, то в качестве особой приметы указывали на то, что у него нет следов от оспы.
Первой попыткой предохраниться от инфекции являлась вариоляция — данная процедура заключалась в том, чтобы инфицировать здорового человека гноем из пустулы зараженного пациента. Чаще всего привитая таким путем оспа протекала гораздо легче, у некоторых людей даже вырабатывался стойкий иммунитет. Кстати, интересно, что данная методика была привезена на территорию Европы из Турции и арабских стран, где вариоляция считалась единственным способом борьбы с оспой. К сожалению, такая «прививка» нередко сама становилась источником последующей вспышки заболевания.
Далеко не все знают о том, что именно натуральная оспа стала толчком к изобретению первой в истории медицины вакцины. В связи с постоянными эпидемиями данного заболевания интерес к нему возрастал. В 1765 году врачи Фьюстер и Суттон о специфической форме оспы, которая поражала коров, говорили, что заражение человека этой инфекцией помогает ему выработать стойкость к натуральной оспе. Тем не менее, лондонское медицинское общество посчитало эти наблюдения случайностью.
Есть свидетельства о том, что в 1774 г. фермер Джестли успешно привил свою семью вирусом коровьей оспы. Однако честь первооткрывателя и изобретателя вакцины принадлежит натуралисту и врачу Дженнеру, который в 1796 году решился провести прививку публично, в присутствии врачей и наблюдателей. В его исследовании принимала участие доярка Сара Нелмес, которая случайно заразилась коровьей оспой. Именно с ее руки врач снял образцы вируса, которые затем ввел восьмилетнему мальчику — Д. Фиппсу. При этом высыпания у маленького пациента появились только на месте укола. Спустя несколько недель Дженнер ввел мальчику образцы натуральной оспы — болезнь никак не проявилась, что доказало эффективность подобной вакцинации. С 1800 года начали приниматься законы о вакцинации.
Безусловно, одним из важных вопросов является то, как именно передается натуральная оспа. Источник инфекции — это больной человек. Выделение вирусных частичек во внешнюю среду происходит на протяжении всего периода высыпаний. Согласно исследованиям, наиболее заразной болезнь является в первые десять дней после появления симптомов. Стоит отметить, что факты скрытого носительства инфекции и о переходе болезни в хроническую форму науке неизвестны.
Поскольку возбудитель локализуется в основном на слизистых оболочках рта и верхних дыхательных путей, то вирусные частички выделяются в окружающую среду преимущественно во время кашля, смеха, чихания или даже разговора. Кроме того, источником вирионов могут быть и корочки на коже. Как распространяется натуральная оспа? Пути передачи в данном случае аэрозольные. Стоит отметить, что вирус очень контагиозен. Инфекция распространяется на людей, находящихся в одном помещении с больным, и нередко вместе с током воздуха разносится на достаточно далекие дистанции. Например, замечена тенденция быстрого распространения вируса в многоэтажных зданиях.
Человек очень восприимчив к данному заболеванию. Вероятность заражения при контакте с вирусом составляет примерно 93–95%. После перенесенной болезни организм формирует стойкий иммунитет.
При аэрозольной передаче инфекции вирус натуральной оспы в первую очередь поражает клетки слизистой оболочки носоглотки, постепенно распространяясь на ткани трахеи, бронхов и альвеол. На протяжении первых 2–3 дней вирусные частички накапливаются в легких, после чего проникают в лимфатические узлы — именно здесь и начинается их активная репликация. Вместе с лимфой и кровью вирус распространяется на ткани печени и селезенки.
Спустя 10 дней начинается так называемая вторичная виремия — происходит поражение клеток почек, кожи, центральной нервной системы. Именно в это время и начинают появляться первые внешние признаки заболевания (в частности, характерные кожные высыпания).
Каковы особенности клинической картины? Как выглядит натуральная оспа? Инкубационный период при подобном заболевании длится, как правило, от 9 до 14 дней. Изредка это время может увеличиваться до трех недель. В современной медицине принять выделять четыре основных этапа заболевания:
- продромальный период;
- стадия высыпаний;
- период нагноения;
- этап реконвалесценции.
Продромальный этап натуральной оспы — это так называемый период предвестников заболевания, который длится в среднем от двух до четырех дней. В это время наблюдается значительное повышение температуры тела. Кроме того, присутствуют все основные признаки интоксикации — пациенты жалуются на боли в мышцах, ломоту в теле, а также сильный озноб, слабость, усталость, головную боль.
Примерно в это же время на коже груди и бедер появляется сыпь, которая напоминает экзантему при кори. Как правило, к концу четвертого дня лихорадка спадает.
Конечно же, в дальнейшем следуют другие изменения, которыми сопровождается оспа натуральная. Симптомы начинают появляться на четвертые или пятые сутки. В это время стартует период появления характерных оспенных высыпаний. Сначала сыпь выглядит как небольшие розеолы, которые затем превращаются в папулы. Спустя еще 2–3 дня на коже уже можно увидеть характерные многокамерные пузырьки — это оспенные везикулы.
Сыпь может покрывать практически любой участок кожи — она появляется на лице, туловище, конечностях и даже подошвах ног. Примерно в начале второй недели заболевания начинается период нагноения. В это время состояние пациента значительно ухудшается. Оспины начинают сливаться краями, образуя крупные пустулы, наполненные гноем. При этом температура тела снова повышается, а симптомы интоксикации организма усугубляются.
Спустя еще 6-7 дней гнойники начинают вскрываться, образуя некротические корочки черного цвета. При этом пациенты жалуются на нестерпимый кожный зуд.
На 20–30-е стуки после начала заболевания стартует период реконвалесценции. Температура тела пациента постепенно нормализуется, состояние значительно улучшается, а кожные ткани заживают. На месте оспин нередко образуются весьма глубокие рубцы.
Натуральная оспа — болезнь крайне опасная. Возникновение тех или иных осложнений при подобном заболевании вряд ли можно считать редкостью. Наиболее часто у пациентов наблюдается инфекционно-токсический шок. Кроме того, возможны те или иные воспалительные заболевания нервной системы, в частности невриты, миелиты, энцефалиты.
С другой стороны, всегда существует вероятность присоединения вторичной бактериальной инфекции. Положение пациентов с оспой нередко осложнялось формированием флегмон, абсцессов, а также развитием отитов, лимфаденитов, пневмоний, остеомиелитов и плевритов. Еще одним возможным осложнением является сепсис.
Как определяется натуральная оспа? Возбудитель заболевания обнаруживается во время специальных исследований. В первую очередь врач поместит пациента с подозрением на данную болезнь в карантин. После этого необходимо взять образцы тканей — это мазки слизи изо рта и носа, а также содержимое везикул, пустул.
В дальнейшем возбудителя высевают на питательную среду и исследуют при помощи электронного микроскопа, используя иммунофлюоресцентные методы. Кроме того, у больного на анализ берут кровь, которую затем исследуют на наличие специфических антител, вырабатываемых организмом при подобном заболевании.
Еще раз стоит отметить, что в современном мире не встречается заболевание под названием «натуральная оспа». Лечение, тем не менее, существует. Больного нужно обязательно госпитализировать, поместить в карантин, обеспечить ему покой, постельный режим, высококалорийное питание.
Основой терапии являются противовирусные препараты. В частности, довольно эффективным считается средство «Метисазон». В некоторых случаях дополнительно вводятся иммуноглобулины. Очень важно ослабить симптомы интоксикации и ускорить процесс выведения токсических веществ из организма. С этой целью пациентам проводят внутривенные инфузии растворов глюкозы и гемодеза.
Специального ухода требует и пораженная кожа. В частности, участки сыпи регулярно обрабатывают антисептическими средствами. Довольно часто к вирусному заболеванию присоединяется и бактериальная инфекция, о чем свидетельствует сильное нагноение пустул. Для того чтобы предотвратить осложнения, в частности сепсис, пациентам назначают антибактериальные средства. Достаточно эффективными в данном случае считаются антибиотики из группы макролидов, полусинтетических пенициллинов, а также цефалоспоринов. Иногда в курс терапии включают и противовоспалительные средства, в частности препараты глюкокортикоидов.
При поражениях сердечно-сосудистой системы проводится соответствующее симптоматическое лечение. Выраженные боли являются показанием к использованию анальгетиков и снотворных препаратов. Иногда пациентам дополнительно назначают прием мультивитаминных комплексов, что стимулирует работу иммунной системы.
Кстати, люди, с которыми контактировал пациент, также должны быть изолированы и привиты не позднее первых трех дней.
Как уже упоминалось раньше, на сегодняшний день натуральная оспа полностью ликвидирована — об этом было официально заявлено 8 мая 1980 года Генеральной ассамблеей ООН. Кстати, последний случай заболевания был зафиксирован в 1977 году на территории Сомали.
Победа над оспой была достигнута путем массовой вакцинации населения на протяжении нескольких поколений. Прививка от натуральной оспы содержала в себе вирус, который был похож на возбудителя, но не мог нанести организму вреда. Подобные препараты были действительно эффективными — организм вырабатывал стойкий иммунитет к заболеванию. На сегодняшний день вакцинации не требуются. Исключением являются лишь научные сотрудники, которые работают с образцами вируса.
При наличии заражения больному показан полный карантин. Более того, люди, которые контактировали с инфицированным человеком, также должны быть изолированы на 14 дней — так выглядит профилактика натуральной оспы в современном мире.
источник
Черная (или натуральная) оспа – высокозаразная инфекция вирусного происхождения, которая вызывает появление симптомов интоксикации, лихорадки, протекающей в два этапа, и везикулезно-пустулезной экзантемы. Это самое древнее заболевание. Первые упоминания о нем были обнаружены при расшифровке египетских папирусов, написанных за 3000 лет до нашей эры. В XVIII веке эпидемия выкосила 1/10 часть населения планеты. Было время, когда ежегодно черная оспа выкашивала по 10-12 миллионов человек. Современной медицине удалось взять под контроль распространение инфекции. Последний случай заражения был зафиксирован в сомалийском городе Марка в 1977 году.
Заболевание вызывают два крупных ДНК-содержащих вируса Variola major и Variola minor, которые относятся к семейству Poxviridae рода Orthopoxvirus. Вирионы имеют форму кирпича, сложную структуру. Она состоит из оболочки, белков и одной молекулы двухцепочной линейной ДНК, имеющей ковалентные замкнутые концы.
Возбудитель черной (натуральной) оспы, попадая во внешнюю среду, не погибает. Он не боится высушивания, замораживания, при комнатной температуре живет до семнадцати месяцев. Гибнет при нагревании до 100 градусов через десять минут или при воздействии 1% раствора формальдегида.
В организм человека попадает через носоглотку. Оседает на слизистой верхних дыхательных путей. Там накапливается, а потом проникает в региональные лимфатические узлы. Здесь происходит первая волна репликации вирионов. Стремительное увеличение их количества способствует проникновению возбудителя в кровоток.
Вместе с ним он разносится по всему организму. Инфицируются клетки печени, селезенки, ЦНС. Тропизм к клеткам кожи приводит к формированию оспенных элементов. Поражается сосочковый и подсосочковый слой дермы. Это объясняет появление отека и воспалительной инфильтрации. Эти явления становятся основой баллонирующей и ретикулярной дегенерации, формирования элементов энантемы, а потом и экзантемы. Их массовое появление наблюдается в конце первой недели от начала продромального периода.
Развитие инфекции происходит в пять этапов. Их особенности отображены в следующей таблице.
| Название периода | Клинические симптомы | Сроки течения |
| Инкубационный | Никак себя не проявляет | 9-14 дней, изредка удлиняется до 22 суток |
| Продромальный | Начинается с резкого повышения температуры тела до 40 градусов, больной ощущает слабость, общее недомогание, легкую тошноту. У него возникают сильные боли в пояснице, в мышцах. Иногда (не у всех) наблюдается формирование сыпи в местах треугольника Симона или на груди, похожей на сыпь при скарлатине или кори. К концу периода температура тела снижается | 2-4 дня |
| Этап высыпаний | На коже и на слизистых появляются мелкие пятна розового цвета. Через сутки они превращаются в папулы, спустя трое суток — в везикулы и становятся похожими на многокамерные пузырьки. В центре везикул наблюдается пупкообразное втяжение. Появляются элементы сыпи на лице, на туловище, на всех парных конечностях. Они могут обнаруживаться на ладонях и на подошве ног. Эта характерная особенность, по которой идентифицируется натуральная оспа. Сыпь, в отличие от ветряной оспы, мономорфна (все элементы появляются сразу, все проходят одинаковые этапы развития, все сразу затягиваются). Появление высыпаний провоцирует новый подъем температуры тела и формирование второй волны интоксикации | 4-5 дней |
| Этап нагноений | Начинается с резкого ухудшения состояния больного. Температура тела 39-40 градусов. Элементы сыпи нагнаиваются, теряют многокамерность, становятся болезненными. К концу третьей недели от начала заболевания везикулы вскрываются, содержимое их выливается наружу, на их месте образуется эрозия, которая быстро затягивается черной корочкой. Вот почему натуральная оспа имеет второе название (черная). Процесс образования корочек сопровождается сильным зудом | 3 дня (7-10е сутки) |
| Этап реконвалесценции | Начинается с четвертой недели с момента возникновения инфекции. Температура тела нормализуется, общее состояние больного улучшается. Наблюдается явление, при котором происходит общее отпадение корочек. Кожа под ними сильно шелушится. На месте везикул образуются глубокие рубцы, они формируют эффект рябой кожи. | Не имеет четких временных границ |
Описание симптомов черной оспы должно обязательно корректироваться с учетом форм заболеваний, степени тяжести течения инфекции. Сегодня разработана следующая схема классификации. Она позволяет формулировать прогнозы.
| Форма | Подтип | Клинические особенности | Летальный исход в % | |
| У вакцинированных | У невакцинированных | |||
| Обычная | Сливная | Пустулы появляются на лице, на коже, расположенной на разгибательных поверхностях конечностей. | 26,3 | 62 |
| Дискретная | Везикулы рассеяны по всему телу | 0,7 | 9,3 | |
| Модифицированная (вариолоид) | Сливная Дискретная | Отличается от обычной оспы ускоренным течением и отсутствием симптомов интоксикации. В продромальный период появляется бледно-папулезная сыпь. Ее элементы быстро превращаются в пустулы. Они высыхают без образования везикул. Вокруг пузырьков нет зон гиперемии, поэтому в медицине данная форма имеет второе название «белая оспа» | ||
| Без сыпи | Инфекция развивается с учетом всех этапов развития за исключением этапа сыпи. Диагноз подтверждается только на основании серологических исследований | |||
| Плоская | Сливная Дискретная | На теле появляются плоские папулы | 66,7 | 96,5 |
| Геморрагическая | Ранняя | Характеризуется молниеносным течением, при котором еще в продромальном периоде появляется сыпь, заполненная содержимым с примесями крови. Ее формирование приводит к массивным кровоизлияниям в кожу | 100 | 100 |
| Поздняя | Геморрагии образуются после завершения формирования сыпи | 89,8 | 96,8 | |
Источником инфекции является больной человек. Он начинает быть заразным для окружающих за несколько дней до окончания инкубационного периода инфекции и до момента отпадения корочек — в среднем, сорок дней от начала заболевания. Наибольшее количество вирионов вырабатывают люди, у которых оспа протекает в тяжелой затяжной форме.
Характер контагиозности определяет локализация возбудителя в организме человека. Так как основное количество вирионов содержится в верхних дыхательных путях, передача инфекции воздушно-капельным путем считается основной. Во внешнюю среду возбудитель черной оспы попадает вместе с частичками слизи, слюны, мокроты при кашле, чихании, громком разговоре. Заражаются люди, вдыхающие воздух, в составе которого содержатся частички перечисленных биологических жидкостей.
По мере подсыхания капельки с жизнеспособными вирионами превращаются в ядрышки. Они легко разлетаются по округе при помощи потоков воздуха. Таким способом возбудитель легко попадает в соседние помещения. Функционирование системы отопления и вентиляции способствует распространению инфекции вверх. Таким способом в прошлом веке возникали вспышки болезни в многоэтажных лечебных учреждениях, в которых инфицированные были госпитализированы с ошибочным диагнозом.
Локализация возбудителя в клетках кожи объясняет возможность длительного его существования вне организма хозяина. Жизнеспособные вирионы находятся на одежде больного человека, на предметах, которыми он пользуется. При сортировке вещей, при их встряхивании, возбудитель инфекции снова попадает в воздух, он смешивается с частичками пыли. Таким образом формируется вторичный аэрозоль, способный привести к заражению воздушно-пылевым путем. Подавляющее большинство неиммунных людей имеет высокую восприимчивость к инфекции. Она бывает различной. 40% больных умирает. Тот, кто остается жив, получает напряженный иммунитет, который сохраняется на протяжении десяти лет.
На начальных этапах развития натуральная оспа имеет ряд признаков, схожих с другими инфекционными заболеваниями. Поставить точный диагноз помогает дифференциальная диагностика.
Так, например, в продромальный период становится возможным появление сыпи, похожей на высыпания скарлатины и кори. При черной оспе они возникают в определенных местах: грудной треугольник и треугольник Симона (участок кожи между животом и бедрами, ограниченный линиями, соединяющими передние подвздошные оси с точками, расположенными на коленных суставах).
При ветряной оспе везикулы не появляются на ладонях и подошвах. Они формируются на теле, имеют однокамерную структуру (при прокалывании иглой пузырек с серозным содержимым сдувается весь полностью). Для инфекции, вызванной третьим штаммом герпеса, характерен полиморфизм.
Натуральная оспа диагностируется по следующим опорным симптомам:
- острое начало;
- двухволновая лихорадка;
- боль в пояснице и мышцах;
- продромальный реш (сыпь в треугольнике Симона);
- поэтапное формирование пустул;
- многокамерность везикул;
- обязательный процесс нагноения элементов сыпи;
- мономорфность высыпаний.
Огромное значение имеет эпидемиологический анамнез: заболевание быстро распространяется и вызывает большие и малые вспышки. В случае необходимости проведения дифференциальной диагностики с токсикоаллергическим дерматитом и синдромом Стивена-Джонсона используются лабораторные серологические тесты и микробиология.
Если подтверждается диагноз, больной подлежит немедленной госпитализации сроком на сорок дней. Ему прописывается пастельный режим, щадящая диета. Лечение проводится в трех направлениях. Осуществляется:
- этиотропная;
- патогенетическая;
- симптоматическая терапия.
Применяется специфический гамма-глобулин, противовирусные препараты («Метисазон», «Рибавирин»). Для предотвращения присоединения бактериального компонента с первого дня вводятся антибиотики. Для проведения интоксикации используются глюкозо-солевые растворы, десенсибилизирующие средства, проводится витаминотерапия. Бороться с болью помогают анальгетики, для нормализации сна назначаются снотворные.
Параллельно с этим производится местная обработка:
- для полости рта выбирается 1% раствор гидрокарбоната натрия (5-6 раз в день);
- для глаз применяется 20% раствор сульфацила-натрия (3-4 раза в сутки);
- для век 1% раствор борной кислоты;
- для элементов сыпи на теле лучше всего подходит 5% раствор перманганата калия (в период образования корочек для уменьшения зуда используется 1% ментоловая мазь).
После завершения курса при благоприятном прогнозе больной переводится на диспансерное наблюдение.
Самое частое осложнение – инфекционно-токсический шок. Тяжелое течение инфекции может привести к развитию абсцесса, остеоартрита, энцефалита, менингита, пневмонии. Заболевание нередко приводит к появлению рубцов на роговице глаз.
Глобальная профилактика натуральной черной оспы позволила в 1980 году официально заявить о ликвидации инфекции на Земле. Было это сделано на тридцать третьей сессии ВОЗ. В 1958 году делегация СССР предложила всем развитым странам принять программу оказания помощи в проведении вакцинации населения бедных государств. Такое решение, как показала практика, оказалось эффективным: к 1971 году удалось победить заболевание в Латинской Америке, в 1975 году в странах Азии, в 1977 году в Африке.
В плановом порядке прививались трехлетние дети, а потом в возрасте 8 и 16 лет производилась ревакцинация. Раз в пять лет делали прививку всем военнослужащим, работникам международного транспорта, гостиниц, специализирующихся на приеме иностранных гостей, доноров крови. Подобные меры позволили победить болезнь. Сегодня обязательной вакцинации подлежат только лица, работающие с культурой вируса в научных целях (лаборанты, научные сотрудники).
источник
Оспа (Variola vera) – это опасное инфекционное заболевание, которое в течение тысяч лет отнимало человеческие жизни. Природные источники оспы были уничтожены в 1980 году в результате, пожалуй, наиболее масштабной кампании по иммунизации во всем мире. Образцы вируса оспы были сохранены для научно-исследовательских целей. Это привело к дискуссиям в обществе и обеспокоенности тем, что когда-либо данные образцы могут быть использованы в качестве биологического оружия.
Исход у оспы в 30% случаев являлся летальным, в прочих случаях отмечались серьезные осложнения и последствия для организма. Никакого конкретного лечения для вируса оспы не было найдено, наилучшим средством профилактики являлась вакцинация. Часть латинского названия оспы расшифровывается как «пятнистый» и связана с многочисленными пятнами, которые появляются на лице и теле инфицированного человека. Существует две клинические формы оспы: основной локализации и кожной.
Оспа основной локализации является самой тяжелой и самой распространенной формой заболевания, характеризуется обширной сыпью и высокой температурой. Кожная локализация означает, что заболевание практически не затрагивает внутренние органы, последствия для организма после перенесения такой формы заболевания минимальны.
Кроме того, оспу подразделяют на четыре типа:
- основной;
- модифицированный (этот вид встречается у людей, которые были вакцинированы от оспы);
- плоский (сливная оспа);
- геморрагический (оспенная пурпура, тяжелейшая форма заболевания с острыми симптомами крайней степени тяжести; встречается очень редко).
Последний случай оспы был зафиксирован в США в 1949 году, а последний мировой случай заболевания – в Сомали в 1977 году.
С того же времени плановая мировая вакцинация была остановлена, поскольку в ней отпала необходимость. В настоящее время образцы вируса всё еще хранятся в государственных лабораториях развитых стран с целью изучения вируса и изобретения возможных методов лечения. Однако правительства стран с вниманием относятся к вопросу безопасности хранения этих образцов. Все образцы находятся под постоянным контролем государственных служб безопасности.
Оспа вызывается вирусом натуральной оспы, который появился на земле несколько тысяч лет назад. Как правило, требуется прямой и довольно длительный контакт с больным, чтобы здоровый человек заразился. Оспа может передаваться при прямом контакте с физиологическими жидкостями организма больного человека, а также при контакте с предметами, которыми пользовался больной (белье, посуда). В редких случаях оспа распространяется в закрытых помещениях, например в тесной комнате или закрытых видах транспорта. Человек является единственным естественным хозяином вируса оспы. В медицине не было зафиксировано ни одного случая передачи оспы от животного к животному или от животного к человеку.
С момента попадания в организм вируса оспы человек не заразен. Заразным он становится лишь тогда, когда появляется первая сыпь. Однако на этапе появления сыпи больной уже чувствует себя очень плохо и не может передвигаться самостоятельно. Заразным больной может быть и на протяжении продромальной фазы (температура, лихорадка). Инфицированный человек заразен до тех пор, пока с его тела не исчезнет сыпь.
Способов защиты от оспы, кроме вакцинации, не существует. Вакцина может предотвратить заболевание, однако риск возникновения побочных эффектов слишком высок, чтобы применять вакцину для плановой иммунизации населения с низким риском заражения.
Как передается оспа натуральная?
- От человека к человеку. Такой способ передачи возможен лишь при длительном контакте, а также при прикосновении к больному голыми руками без перчаток. Нельзя допускать попадания жидкости из пузырьков (или гноя) на кожу. Именно по этой причине в средневековье и в более ранние времена врачи также заражались от больных и умирали.
- Косвенно от зараженного. В редких случаях вирус может передаваться воздушно-капельным путем, например, через систему вентиляции здания (этот вариант рассматривался службами безопасности как один из возможных террористических актов).
- Использование загрязненных предметов. При контакте с посудой или постельными принадлежностями больного. Риск такого заражения можно минимизировать очень просто – достаточно не пользоваться вещами больного человека, дезинфицировать помещение, в котором он находится и не позволять больному прикасаться к окружающим предметам без необходимости.
- Намеренное заражение или террористический акт. Вариант рассматривается как потенциально опасный, поскольку в настоящее время реальной угрозы использования вируса оспы со стороны биотеррористов не существует ни для одной страны мира.
В целом государственные программы помощи при вирусе оспы существуют и находятся в рабочем состоянии. Они предусматривают введение вакцин против оспы всем находящимся в секторе заражения.
Большинство больных, зараженных оспой, выживают. Однако наиболее тяжелые формы заболевания особенно опасны для детей и беременных женщин. Причем в отношении беременных опасность увеличивается вдвое, поскольку вирус оспы натуральной влияет также и на плод. Можно с уверенностью сказать, что ребенок, родившийся у женщины, которая перенесла оспу, будет слабее других новорожденных. Нельзя исключать возможность развития осложнений или генетических нарушений, которые обусловлены попаданием вируса в организм зародыша.
У людей, перенесших оспу, остаются заметные шрамы, особенно на лице, руках и ногах. В отдельных случаях оспа приводит к слепоте.
Ученые полагают, что если вспышка оспы случится в настоящее время, большинство врачей не смогут распознать болезнь на ранних стадиях. Это усложнит ситуацию и будет способствовать распространению вируса, поскольку даже один подтвержденный случай оспы будет иметь международное значение.
Первые симптомы оспы обычно появляются в течение 12 – 14 дней с момента заражения. Во время инкубационного периода человек выглядит здоровым, его ничего не беспокоит, и он не опасен для окружающих. После инкубационного периода происходит внезапное появление симптомов, похожих на грипп.
Основные симптомы оспы:
- лихорадка;
- общая слабость, дискомфорт;
- головная боль;
- тяжелая усталость;
- сильная боль в спине.
Сыпь и пузырьки также возникают внутри рта и носа – на слизистых оболочках. При этом пузырьки быстро становятся открытыми язвами, причиняя больному большие неудобства, поскольку с такими пузырьками во рту ему больно жевать и глотать пищу.
Лечение оспы
Лекарства от оспы не существует. В случае заражения лечение будет заключаться в облегчении симптомов и предотвращении обезвоживания. Антибиотики могут быть назначены лишь в том случае, если у больного будет развиваться кожная или легочная инфекция на фоне оспы.
Вакцина от оспы содержит живой вирус, что может привести к серьезным осложнениям в организме привитого человека. Например, не исключено появление инфекций, влияющих на сердечную мышцу или мозг. По этой причине в настоящее время ВОЗ не рекомендует проводить массовую вакцинацию до момента реальной угрозы заражения.
Если человек был вакцинирован в детстве, нельзя с точностью сказать, как долго сохранится иммунитет к заболеванию. Вполне вероятно, что новая вакцинация будет предоставлять частичный иммунитет против заболевания, способный защитить от самых серьезных его форм.
Интересные исторические факты об оспе
История оспы занимает уникальное место в медицине. Будучи одним из самых страшных заболеваний, известных человеку, она также является единственным заболеванием, уничтоженным при помощи вакцинации.
Исследователи, которые изучали мумию египетского фараона Рамзеса V (смерть наступила в 1157 г. до н.э.) зафиксировали на забальзамированных останках наличие рубцов, аналогичных рубцам, которые оставляет оспа.
Древние санскритские медицинские тексты, датируемые примерно 1500 г. до н.э., описывают заболевание, похожее на оспу, как болезнь.
По некоторым оценкам, в 20 веке количество смертей от натуральной оспы во всем мире составило более 300 миллионов человек. Последний известный случай оспы был зафиксирован в Сомали в 1977 году.
По материалам:
Mayo Foundation for Medical Education and Research,
The College of Physicians of Philadelphia, WHO,
Centers for Disease Control and Prevention
источник

Заболевание входит в число самых распространенных инфекций. Среди заболевших около 90% пациентов детского возраста. Как правило, ребенок легко переносит эту болезнь, после чего вырабатывается устойчивый пожизненный иммунитет. Тем не менее, даже после выздоровления вирус продолжает оставаться в организме, и при снижении иммунитета у людей взрослого и пожилого возраста способен вызвать признаки опоясывающего лишая.
Вопрос о том, как передается ветрянка, хорошо изучен. Возбудитель ветряной оспы относится к герпесвирусам и носит название Varicella zoster virus. Он паразитирует внутри пораженных клеток, но во внешней среде под солнечными лучами, воздействием высокой температуры и других, неблагоприятных для него факторов, быстро погибает. Тем не менее, в слюне инфицированного ветрянкой вирус сохраняется на протяжении 10-15 минут и успевает распространиться на расстояние до 20 м. Возбудитель попадает в соседние помещения с потоком воздуха через общие коридоры и систему вентиляции.
- заболевший ветрянкой;
- человек с признаками опоясывающего лишая.
- во время разговора;
- при чихании и кашле;
- при поцелуе и тесных телесных контактах.
- Аэрозольный (воздушно-капельный). Несмотря на то, что ветряную оспу относят к респираторным инфекциям, в слизи носоглотки обычно выявляют незначительное количество инфекционного агента. Его концентрация может повышаться в случае появления на слизистых дыхательных путей ветряночных высыпаний. Значительно больше возбудителя содержится в жидкости пузырьков на коже. Созревая, они лопаются, и содержимое с вирусными частицами распространяется в окружающей среде. Заражение здорового человека происходит при вдыхании с воздухом элементов слизи больного человека. Весьма вероятно заражение от больного опоясывающим лишаем. В этом случае передать ветрянку можно с жидкостью лопнувших пузырьков, содержащей в себе множество частиц вируса.
- Вертикальный (трансплацентарный) — от беременной женщины плоду. Эти случаи наблюдаются довольно редко, так как большинство женщин переносят ветряную оспу в детском возрасте. У тех, кто ранее не сталкивался с этим заболеванием, заражение в первом триместре может вызывать тяжелые пороки развития ребенка. Инфицирование на поздних сроках беременности приводит к развитию у ребенка высыпаний в форме опоясывающего лишая сразу после рождения. Значительно чаще наблюдаются случаи инфицирования плода при манифестации опоясывающего лишая у будущей матери.
Через третьих лиц ветрянка передается лишь теоретически. Случаи заражения при использовании личных вещей, игрушек, посуды и заноса вируса на одежде не фиксировались. Низкая устойчивость возбудителя во внешней среде не позволяет ветрянке распространяться через контакт больного с лицом, перенесшим ранее эту болезнь.
Взрослые менее восприимчивы к возбудителю ветряной оспы, чем дети в возрасте от 1 до 14 лет. Чаще всего у взрослых ветрянка передается во время работы в детских коллективах или при близком контакте с больным ребенком. При этом пациенты старше 15 лет переносят болезнь гораздо тяжелее детей.
Опасность ветрянки состоит в высокой восприимчивости к ней населения, воздушно-капельном пути распространения и длительном скрытом инкубационном периоде.
Латентный период болезни длится от 10 до 21 дня, при этом ветрянка может передаться окружающим от носителя инфекции еще за 2 дня до появления первых симптомов.
Проникая сквозь эпителий верхних дыхательных путей, вирус постепенно накапливается и, достигая необходимой концентрации, выделяется в кровь. Этот момент сопровождается появлением характерной сыпи и лихорадкой. Иногда ему предшествует короткий продромальный период в виде ломоты в теле и слабости. Он может длиться всего несколько часов и зачастую остается незамеченным.
- за 1-2 дня до появления высыпаний;
- весь активный период высыпаний;
- 5 дней после появления последнего элемента сыпи.
Таким образом, больной ветрянкой перестает быть заразным после отпадения последней засохшей корочки на месте папулы.
В редких случаях можно наблюдать атипичное течение ветрянки. У таких больных фиксируются единичные высыпания, которые могут маскироваться в волосистой части головы, а температура тела больного поднимается незначительно или же остается на нормальном уровне. Несмотря на отсутствие явных признаков болезни, такой человек является источником инфекции для окружающих. Она распространяется типичными путями передачи ветрянки и вызывает характерные симптомы заболевания.
Наряду с длительным периодом инкубации, эти факторы не дают возможности выявить источник заражения, что способствует массовому распространению ветряной оспы среди населения. И даже зная, как передается ветрянка, в закрытом помещении с большим количеством людей будет трудно предотвратить распространение инфекции.
Нашли ошибку? Выделите ее и нажмите Ctrl + Enter
Пневмония – это заболевание острого инфекционного характера, возбудителем которого чаще всего бывают бактерии. Болезнь протекает с очаговым поражением тканей легких.
источник
Как обычно передается ветрянка? Как происходит заражение этим заболеванием? Путей передачи ветрянки существует несколько, но основным считается воздушно-капельный. Патогенный вирус легко распространяется в замкнутом пространстве, поэтому болезнь представляет серьезную эпидемиологическую угрозу.
Как можно заразиться ветрянкой ребенку или взрослому? Это заболевание имеет вирусную природу возникновения. Чтобы инфекция распространилась в окружающей среде, человеку, который является ее носителем, достаточно чихнуть или кашлянуть.
Патогенный микроорганизм относят к группе герпесвирусов 3 типа. Он вызывает не только ветряную оспу, но и опоясывающий лишай.
Переносчик ветрянки может передать это заболевание и другим путем — при непосредственном контакте. Но нужно учитывать, что болезнетворный вирус быстро погибает при воздействии негативных факторов внешней среды — высокая влажность, повышенная температура, ультрафиолетовое излучение. Нереально подхватить ветряную оспу в проветриваемом помещении, где постоянно проводится уборка.
Но вирус хорошо переносится по воздуху, например, через вентиляцию. Заразиться ветрянкой от ребенка или взрослого можно даже бесконтактным способом.
Как передается оспа, на что нужно обратить особое внимание? Основных путей передачи ветрянки существует несколько:
- Воздушно-капельный. Здоровый человек может заболеть ветрянкой после обычного общения с носителем вируса. Слишком долго контактировать с больным не нужно. При встрече с вирусным агентом вероятность заразиться ветрянкой составляет 100% при условии отсутствия специфического иммунитета.
- Контактный. Инфицирование может произойти после попадания на кожу здорового человека серозной жидкости, которая находится в пузырьке-везикуле. Высыпания, характерные для ветряной оспы, очень чешутся, что приводит к попаданию их содержимого на руки, тело и одежду больного.
Каким еще путем люди могут заразиться этим вирусом? Медики выделяют следующие способы заражения ветрянкой:
- Можно ли заразиться ветрянкой через третье лицо и как это происходит? Такого не может быть. Для передачи ветрянки необходим непосредственный контакт. Заражение ветрянкой через третьих лиц невозможно, поскольку этот тип герпесвируса в окружающей среде погибает через несколько минут.
- Передается ли ветрянка через вещи, игрушки, бытовые предметы? Этот путь заражения маловероятен. Данный вирус не передается таким способом, поэтому дезинфекция предметов, которыми активно пользуется болеющий человек, не нужна.
- Может ли взрослый заразиться ветрянкой от своих детей? Если родители не переболели ветряной оспой раньше, вероятность развития у них этого заболевания есть, и она достаточно высокая. Как чаще всего передается ветрянка от детей взрослым? Заражение происходит воздушно-капельным путем.
- Может ли быть переносчиком вируса переболевший ветрянкой? Больной ветряной оспой остается заразным весь период активного появления высыпаний. В это время с ним контактировать нельзя. Также он может передавать инфекцию начиная с последнего дня инкубационного периода и заканчивая 5 днем после образования последнего прыщика. В другое время стать источником заражения нельзя.
- Сколько раз переносят ветряную оспу? Если болел ветрянкой, переживать о повторной вспышке заболевания не следует. У заразившегося человека через определенный период времени развивается крепкий пожизненный иммунитет, который защищает его от этого заболевания. Повторное заражение возможно в случае значительного ухудшения защитных сил организма.
- Могут ли дети заразиться от взрослого? Это возможно при непосредственном контакте. В этом случае у ребенка, контактировавшего с больным, через некоторое время проявляются привычные симптомы заболевания. Также у взрослых иногда встречается рецидив ветряной оспы — опоясывающий лишай. Механизм развития заболевания является очень сложным. Чаще всего причиной появления опоясывающего лишая считают ослабление иммунитета, что происходит с возрастом или на фоне иммунодефицита, онкологии.
- Когда можно заразиться ветрянкой взрослому или ребенку? Это может произойти в практически любом возрасте от 6 месяцев после рождения. Грудные дети еще обладают иммунитетом, который передался им в утробе от матери.
- Как заражаются ветрянкой новорожденные и возможно ли это? Подобное может произойти, если мама заболеет за несколько дней до родов.
Независимо от того, как передается ветрянка у детей, развитие болезни происходит по одной и той же схеме:
- Инкубационный период. В среднем он длится от одной недели до трех. Этот период хорошо переносится, поскольку любые симптомы заболевания чаще всего отсутствуют. Человек даже не подозревает о случившемся.
- Продромальный период. В среднем длится около одного дня. В это время проявляются первые симптомы — усталость, головная боль, незначительное увеличение температуры тела. Эти признаки очень часто связывают с началом простудного заболевания.
- Период высыпаний. Характеризуется появлением красных пятен на теле, которые со временем трансформируются в пузырьки, наполненные жидкостным содержимым. Образование сыпи происходит волнообразно — чаще всего в три этапа. Это почти всегда сопровождается жаром, значительным ухудшением самочувствия. Обычно новые высыпания появляются на протяжении 3—5 дней. В особо тяжелых случаях длительность этого периода достигает 10 суток.
- Образование корочек. Через несколько дней после появления пузырьки с жидкостью начинают подсыхать. На их поверхности образуется плотная корочка, которая отпадает только через 1,5 недели. Сдирать ее запрещено, поскольку это приводит к появлению рубцов. На месте сыпи остаются пятна светлого оттенка. Через некоторое время пигментация полностью исчезает.
Специфических мер профилактики ветряной оспы не существует. Если человек без иммунитета встретит болезнетворный вирус, заражение с высокой долей вероятности произойдет. Уберечь ребенка от болезни может только вакцина. В нашей стране ее делают по желанию или при наличии медицинских показаний (у людей с ослабленным иммунитетом, перед беременностью).
В США, Австралии, Австрии, Канаде вакцинацию от ветряной оспы проводят всем без исключения. Но во многих других странах отказываются от этого, поскольку опасаются вспышек опоясывающего лишая у пожилых пациентов.
Многие современные врачи рекомендуют не ограничивать общение здоровых детей с ребенком больным ветрянкой. В этом возрасте заболевание переносится легко, а самым тяжелым осложнением может быть высокая температура. Такой ребенок останется на всю жизнь защищенным от вируса.
Чем старше больной ветрянкой, тем выше вероятность развития осложнений: пневмонии, трахеита, поражения суставов и головного мозга.
Именно поэтому заболевание представляет потенциальную опасность для человека. Чтобы избежать любых осложнений, следует постоянно заботиться о собственном здоровье и укреплять иммунитет.
источник