1. Каждое утро элементы на коже обрабатываются спиртовыми растворами анилиновых красителей (2% раствор бриллиантового зеленого, метиленового синего или краской Кастеляни), лучше подсушивает 5% раствор перманганата калия (КМnO4).
2. Через день делают лечебные ванны с корой дуба, чередой, крапивой, с корнем лопуха.
3. Ротовую полость орошают дез. раствором и обрабатывают при необходимости, как стоматит.
4. Проводят тщательный туалет глаз, носовой полости, бережное подмывание.
NB! Элементы ветряной оспы могут быть на слизистых и волосистой части головы.
Физическое охлаждение с помощью льда.
— добиться снижения температуры.
— при проведении гипотермии необходимо осуществлять контроль температуры через каждые 20-30 минут и проводить коррекцию мероприятий с учетом данных повторной термометрии.
— подготовить необходимое оснащение;
— поместить кусковой лед в пленку;
— разбить его на мелкие части (размером 1-2см) деревянным молотком;
— наполнить пузырь льдом на ½ объема и долить холодной водой до 2\3 его объема;
— вытеснить воздух из пузыря нажатием руки, расположив его на твердой поверхности;
— плотно закрыть пузырь крышкой и перевернуть пробкой вниз;
— завернуть пузырь в сухую пеленку: а) приложить пузырь со льдом к голове ребенка на расстоянии 2-3 см; б) проверить расстояние между пузырем и головой ребенка, расположив между ними ребро ладони (оно должно свободно проходить); в) флаконы со льдом приложить на области крупных сосудов, предварительно прикрыв их пеленкой (подмышечные области, паховые складки, подколенные ямки); г) зафиксировать время. Примечание: длительность процедуры не более 20-30 минут. При необходимости ее повторения перерыв должен составлять не менее 10-15 минут; д) по мере таяния льда, сливать воду из пузыря и подкладывать в него кусочки льда, менять флаконы;
— через 20-30 минут убрать пузырь и флаконы и перемерить температуру тела;
— провести коррекцию мероприятий с учетом данных термометрии.
К физическим методам охлаждения относятся:
— обдувание вентилятором, уксусно-водочные или полуспиртовые обертывания;
— холод на магистральные сосуды;
— очистительная клизма, если нет ДН.
Действия медсестры при лихорадке.
Применять все физические методы охлаждения:
— холод на магистральные сосуды;
— очистительная клизма, если нет признаков ДН.
При температуре выше или равной 39°С, начать с медикаментозной помощи – парацетамол с антигистаминными, при неэффективности – нурофен (неспецифические противовоспалительные средства).
Растереть конечности и тело ребенка полуспиртом или 3% уксусом, положить к ногам грелку, тепло укутать. Часто дробно поить теплым чаем.
Парацетамол со спазмалитиком, при неэффективности приготовиться к внутривенным, внутримышечным инъекциям. Приготовить врачу (фельдшеру) дропперидол, преднизолон в ампулах.
Физическое охлаждение с помощью спирта.
— Добиться снижения температуры.
— Флакон с этиловым спиртом 70%;
— При проведении гипотермии необходимо осуществлять контроль температуры через каждые 20-30 минут и проводить коррекцию мероприятий с учетом данных повторной термометрии.
— Подготовить необходимое оснащение.
— Осмотреть кожные покровы ребенка.
— Ватным тампоном, смоченным в этиловом спирте, протереть места, где крупные сосуды близко расположены к поверхности тела;
г) локтевые, подколенные и в последнюю очередь паховые складки.
— Сбросить тампон в лоток для обработанного материала;
— Повторять протирание складок каждые 10-15 минут;
— Через 20 минут перемерить температуру тела ребенка;
— Провести коррекцию мероприятий с учетом данных повторной термометрии.
источник
Техника проведения антропометрических измерений
Противопоказания:нет.
2. лоточные горизонтальные весы
3. горизонтальный ростомер
5. 1 % раствор хлорамина или другой дезраствор
Подготовка ребенка: психопрофилактика
Техника выполнения:
-Обработать пеленальный стол 1% р-ром хлорамина;
-Застелить стол чистой пеленкой;
-Приложить обработанную 1% р-ом хлорамина и обсушенную краем пеленки сантиметровую ленту от макушки до плеч, от плеч до крестца, от крестца к пяточкам или уложить ребенка на обработанный, застеленный пеленкой горизонтальный ростомер, прикасаясь теменной областью к неподвижной поперечной планке. Голову установить в положение, при котором нижний угол глаза и верхний край козелка уха находятся на одной линии перпендикулярно ростомеру. Ноги выпрямить легким надавливающим движением левой руки на колени, а правой подвижную планку ростомера плотно подвести к подошве ног. Расстояние между подвижной и неподвижной планками ростомера соответствует росту ребенка;
-Измерить окружность головы, приложив сантиметровую ленту сзади по затылочным буграм, спереди по надбровным дугам;
-Измерить грудную клетку, наложив ленту сзади – под нижними углами лопаток, спереди – по нижнему краю около соскового кружка;
-Измерить вес ребенка, положив его головой на широкую часть весов с зафиксированным коромыслом.
Предварительно:
-Лоток обработать 1% р-ром хлорамина, уравновесить с пеленкой при нулевом положении гирь, зафиксировать положение коромысла. Пеленка не должна закрывать шкалу и касаться стола. Вначале открывается вентиль, устанавливается гиря 1 кг, затем весы уравновешиваются граммовой гирей, вентиль закрывается и ребенка снимают с весов;
-Полученные результаты заносят в документацию (форма 112).
Осложнения: 2
— нельзя раздевать при температуре ниже 20-22 градусов;
Параметры новорожденного:
М: 3000-3500; М до 1 года = Мр + 800х6+400(п-6);
Р: 48-52 см. Р до 1 года = Рр+3х3+2,5х3+2х3+1х3
(по 1 см в мес. или в 6мес. = 43, младше – 1,5 см, старше + 0,5см.).
P.S. У ребенка с признаками рахита, окружность головы может быть больше окружности груди ; в N окружность груди и головы сравниваются в 3-4 месяца и равны 39-40 см , с этих пор в N окружность груди становится больше окружности головы!
Правила измерения температуры тела в стационаре.
1. Температуру тела измеряют ежедневно в одно и то же время (6.00-8.00 и 16.00-18.00).
3. В покое, но не ранее чем через 30-40 минут после пробуждения.
4. В одном и том же месте, на одной и той же стороне тела.
5. Измерение проводят не менее 10 минут.
Данные термометрии записывают в медицинские карты стационарного больного, заносят в температурный лист, передают ежедневно в стол справок.
Хранить медицинские термометры следует в стеклянной посуде, на дно которой кладут слой ваты и наливают дезинфицирующий раствор (0,5% раствор хлорамина). После проведения термометрии использованный термометр опускают в посуду с дезинфицирующим раствором, затем насухо вытирают, после чего можно использовать снова.
У тяжелобольных измерение проводят чаще, каждые 2 или 3 часа. Если температура тела контролируется с помощью кожных термометров, то их показания следует сверять с ректальной температурой, так как при шоке и других состояниях, связанных с вазоконстрикцией, показатели температуры тела и кожных покровов могут значительно отличаться друг от друга.
Электронные термометры с быстрой выдачей информации и цифровой индикацией более эффективны, чем обычные ртутные. Для экспресс-диагностики гипертермии могут быть использованы термометры на жидких кристаллах (testfever). С их помощью нельзя определить температуру, они фиксируют сам факт ее повышения (37°С).
Специальную пластинку прикладывают на область лба не менее чем на 15 секунд. Буквы N и F характеризуют температуру тела: если высвечивается буква N, то температура тела нормальная, если обе буквы (N и F) – повышена.
Термометрия
У здорового ребенка температура тела зависит от процессов теплопродукции и теплоотдачи и является постоянной величиной. Считается, что она не превышает 37 градусов., вечером температура на несколько десятых градуса выше, чем утром. В прямой кишке температура на 1 градус выше, чем температура кожи в подмышечной и паховых областях.
Основные места измерения температуры тела: подмышечная впадина, паховая складка, прямая кишка. Детям старше 1 года термометр ставят в подмышечную впадину, а у детей грудного возраста предпочтительнее измерение температуры в паховой складке.
Измерение проводят медицинским ртутным (максимальным) термометром. Перед процедурой термометр необходимо встряхнуть, чтобы столбик ртути опустился ниже отметки 35 градусов, влага охлаждает ртуть,
поэтому перед измерением температуры необходимо протереть подмышечную впадину полотенцем. Термометр устанавливают так, чтобы ртутный резервуар со всех сторон соприкасался с телом на глубине подмышечной впадины. У детей младшего возраста термометр необходимо поддерживать, чтобы он не смещался.
Обработка кожи и слизистых при ветряной оспе
1. Каждое утро элементы на коже обрабатываются спиртовыми растворами анилиновых красителей (2% раствор бриллиантового зеленого, метиленового синего или краской Кастеляни), лучше подсушивает 5% раствор перманганата калия (КМnO4).
2. Через день делают лечебные ванны с корой дуба, чередой, крапивой, с корнем лопуха.
3. Ротовую полость орошают дезраствором и обрабатывают при необходимости, как стоматит.
4. Проводят тщательный туалет глаз, носовой полости, бережное подмывание.
NB! Элементы ветряной оспы могут быть на слизистых и волосистой части головы.
источник
Ветряная оспа, более известная как ветрянка, является острым вирусным заболеванием, передающимся воздушно-капельным путем. К счастью, практически во всех случаях прогноз благоприятный.
Однако заболевание нужно начинать лечить сразу же, так как его симптомы доставляют немалый дискомфорт. В статье речь пойдет о проявляющейся при ветряной оспе сыпи, а также о том, как и чем ее можно устранить.
Для начала следует изучить ее. Инкубационный период после попадания в организм вируса Varicella Zoster (возбудителя ветряной оспы) длится 3-4 дня. Потом начинают проявляться следующие симптомы:
- Точечные высыпания.
- Периодически поднимающаяся температура. Данный симптом имеет волнообразный характер, так как лихорадка совпадает с периодом, когда появляется сыпь.
- Сильный зуд.
- Экзантема на слизистых оболочках.
В редких случаях пациента беспокоит еще головная боль, лихорадка и пояснично-крестцовые боли. В основном эти симптомы проявляются у заболевших взрослых, но это – редкость, так как ветрянку, в основном, все переносят в детстве.
Сыпь при ветряной оспе не проявляет себя сразу же. Перед ее появлением, за несколько дней, а иногда и за пару часов, у ребенка пропадает активность, появляется сонливость, усталость и головная боль. Потом его начинает знобить, поднимается температура.
Эти симптомы указывают на продромальный период. Как только повышается температура, возникает сыпь. При ветряной оспе так всегда.
Первые точки, которые называются «реш», появляются именно в этом периоде. Пятна красноватого оттенка могут распространяться по всему телу. Они очень напоминают высыпания, которыми характеризуется корь или скарлатина.
Рассказывая о симптомах ветряной оспы у взрослых (лечение и специфика терапии будут рассмотрены дальше), нужно оговориться, что отличительная черта данного недуга заключается в формировании специфического патогенеза сыпи. Момент, когда она начинает появляться, совпадает с днем, когда возникает лихорадка.
Температура поднимается до невысоких показателей. Однако вместе с ней толчкообразно появляются точки на теле.
Каков характер сыпи при ветряной оспе? Она представляет собой розовые пятна, диаметром 2-4 мм. За несколько часов они превращаются в папулы, некоторые из которых становятся везикулами. Они однокамерные и окружены венчиком гиперемии.
Спустя некоторое время (примерно через 1-3 дня) везикулы подсыхают, в результате чего образуются коричневые или темно-красные корочки, отпадающие через 9-11 дней. Однако при ветряной оспе сыпь, имея полиморфный характер, часто появляется повторно. Поэтому на одном и том же участке часто можно увидеть одновременно корочки, везикулы, папулы и пятна.
Данное заболевание специфично. Пусть симптомы всегда одинаковы, но есть некоторые особенности сыпи при ветряной оспе. Взять, к примеру, день проявления симптомов. У одного ребенка пятна на коже могут появиться на 11-й день после общения с больным, у другого – намного позже.
Затем наступает продромальный период, тоже имеющий различную длительность. Но, если говорить о средних показателях, то сыпь появляется на коже спустя 14 дней после общения ребенка с больным.
Где локализуются первые пятна? Тоже важный вопрос, на который надо ответить, раз речь идет о характере сыпи при ветряной оспе. Вот только в случае с данным заболеванием отсутствует этапность. Сыпь появляется одновременно на нескольких участках тела. Но чаще всего ее удается обнаружить:
- на животе и спине;
- лице;
- конечностях;
- коже волосистой части головы.
Редко появляется сыпь во рту и на ладонях. А вот зуд отмечается практически везде, по всему телу. К сожалению, беспокоит он пациента на протяжении всего заболевания – от того момента, когда папулы появляются, и до момента образования на них корочек.
Перед тем как перейти к обсуждению специфики обработки элементов сыпи при ветряной оспе, нужно немного внимания уделить и этой теме.
Врачу, чтобы поставить верный диагноз, достаточно изучить общую клиническую картину. Она весьма специфична. А вот анализ крови – нет. Патологические изменения ограничиваются ускорением скорости оседания эритроцитов – это говорит о развитии воспалительного процесса в организме.
В рамках диагностики ветряной оспы может быть проведено вирусологическое исследование, нацеленное на обнаружение вирионов при электромикроскопии везикулярной жидкости, которая окрашена серебрением. Также пациента нередко направляют на серологический анализ, проводимый в парных сыворотках при помощи РТГА и РСК.
Это, пожалуй, самое популярное средство, о котором известно всем и каждому. Раствор бриллиантовой зелени является доступным по стоимости спиртовым антисептиком, который оказывает интенсивное противомикробное и обеззараживающее действие.
Этот недорогой раствор губительно влияет на патогенные грибы, грамположительные микроорганизмы, стафилококк и даже на дифтерийную палочку. Плюс его в том, что он не оказывает негативного воздействия на ткани. Он подсушивает высыпания, но целостность эпидермиса не нарушает.
Применение зеленки помогает уменьшить зуд, ускорить процесс подсушивания сыпи, а также избежать дополнительного заражения и последующего нагноения, вероятность чего существует, ведь нарушение целостности пустулы чревато образованием ранки.
Этот раствор также часто используют при ветряной оспе у детей. Клинические рекомендации по использованию марганцовки основаны на оказываемом ею действии – она является отличным антисептиком, особенно выручающим в тех случаях, когда заболевание поражает большие участки тела.
Обработав этим раствором сыпь, получится быстро ослабить зуд и поспособствовать интенсивному заживлению открытых ран.
Вот, что надо учитывать, применяя марганцовку:
- Растворять ее нужно в теплой воде.
- Перед обработкой прыщей важно дождаться, пока кристаллы растворятся полностью. В противном случае есть риск обжечь кожу.
- Разводить порошок, применяя ложку и перчатки.
- Обрабатывать сыпь только слабым, 1-процентным раствором. Если нагноение сильное, то можно применить 3-процентный, но это максимум.
- Если сыпь наблюдается по всему телу, разрешено обмыться раствором. Но тогда он должен быть максимально слабым, особенно, если процедура делается для ребенка – от 0,1 % до 0,5 %.
И, кстати, марганцовку нельзя применять чаще одного раза в день.
Поскольку речь идет об особенностях обработки сыпи при ветряной оспе, то и об использовании данного препарата также необходимо рассказать.
Лосьон «Каламин», в состав которого входит одноименное действующее вещество, а также оксиды железа и цинка, обладает мощным антисептическим эффектом. И он разрешен даже для лечения заболевших ветрянкой грудничков. Применять его легко:
- Сначала надо взболтать емкость с лосьоном.
- Потом нанести его на кусочек чистой ткани или ватный диск.
- Обработать пораженный участок тела.
Применять средство можно максимум четыре раза в сутки. Но использование допускается до полного исчезновения высыпаний. Рекомендуется сочетать обработку кожи лосьоном с внутренним применением антигистаминных препаратов.
Кстати, запрещено использование лосьона для обработки слизистых оболочек. А еще всегда нужно дожидаться его полного впитывания. Иначе не будет эффекта.
Под этим названием известен лекарственный раствор фиолетового цвета. Его основу составляет фенол, резорцин и борная кислота. Данные вещества образуют очень эффективное сочетание, способное предупредить инфицирование открытых ран. Также они стимулируют регенерацию поврежденных тканей, мягко купируя зуд.
Обсуждая специфику устранения симптомов ветряной оспы у взрослых и лечение недуга, надо отметить, что злоупотреблять «Фукорцином» запрещено. Четырех раз в сутки достаточно, причем повторять процедуру нужно с равными промежутками.
Не нужно пугаться появления жжения и боли после нанесения средства – это нормально. Поводом прекратить лечение данным раствором является лишь отек.
Это лекарство выпускается в форме порошка, который перед применением необходимо растворить. Интересно, что средство окрашивает кожу в желтый цвет, поэтому, используя его, можно отслеживать появление новых элементов сыпи. То же самое с зеленкой.
«Риванол» обладает антисептическим действием – его рекомендуется использовать, дабы предотвратить нагноение тканей. То, как часто его применять, в индивидуальном порядке определяет лечащий врач.
Обычно достаточно двух раз в сутки. Важно знать, что «Риванол» запрещен к применению, если в моче у пациента наблюдается белок, либо у него имеются почечные заболевания. Детям, не достигшим трех лет, также нельзя его использовать.
На эту тему также следует поговорить. В развитых странах прививки от данного недуга делают с 70-х годов. За почти 50 лет удалось существенно снизить частоту заболевания, причем как у детей, так и у взрослых. Это важно, ведь осложнениями недуга, пусть и редко встречающимися, может стать пневмонит, энфецалит, воспаление легких, либо неэстетичные рубцы на коже тела.
Вакцинация от ветряной оспы очень эффективна, ее отличает высокая иммуногенность. Она формирует невосприимчивость к недугу у 95 % привитых детей. В случае с подростками показатели чуть хуже, составляют они 78 %.
В России вакцинные препараты против ветрянки были лицензированы в 2008 году. Делать прививки врачи рекомендуют, лучше всего направлять на эту процедуру детей в возрасте от одного до двух лет. Взрослые могут пойти на вакцинацию по желанию. Это надо сделать, если в детстве переболеть ветрянкой не довелось.
Примерно через 1-3 недели после прививки у пациента может подняться температура и возникнуть сыпь. Это нормально – данные симптомы говорят об активном формировании иммунитета к заболеванию. Лечения они не требуют! Все неприятные проявления пройдут самостоятельно спустя пару дней.
Как правило, прививка переносится легко. Организм на вакцину реагирует местно: на участке, куда делался укол, возникает отечность, краснота, уплотнение и легкая болезненность. Очень редко повышается температура, возникает недомогание, слабость и увеличиваются лимфоузлы.
Об этом – напоследок. Как уже говорилось ранее, обсуждаемым заболеванием чаще всего болеют в детстве. И если вдруг зарегистрирована вспышка ветряной оспы в саду, карантин устроят с большой вероятностью. В школах такое тоже бывает. Длится период изолированности, как правило, 21 день.
Что же происходит, когда ветрянка поражает лишь одного учащегося? Тут важно, чтобы родители вовремя заметили подозрительные симптомы и отправились с ребенком к врачу. В случае обнаружения у него ветрянки, выписывается больничный.
Ребенок до полного исчезновения симптомов должен находиться дома, даже если в какой-то момент ему становится существенно легче. Ведь заразиться действительно можно, просто постояв рядом с носителем инфекции.
Информация о выявлении карантинного недуга передается в поликлинику. Там диагноз подтверждается, и затем в образовательном учреждении объявляют карантин. Если же в какой-то момент (допустим, на 5 день после начала «каникул») обнаруживается еще один заболевший ребенок, период также продлевается на 21 день.
К слову, скорейшей ликвидации заражения способствуют следующие мероприятия:
- Интенсивное проветривание помещений сквозным методом в течение 30 минут. Делать это надо до и после посещения учеников.
- Увеличение перерывов между занятиями до 10 минут.
- Регулярное проведение влажной уборки в кабинетах и комнатах.
- Поддержание уровня влажности на 60-80 %.
- Обеззараживание воздуха ультрафиолетом дважды в день.
- Дезинфекция школьных экспонатов, игрушек и посуды.
источник
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи. Возбудителем ветряной оспы является вирус крупных размеров
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи.
Возбудителем ветряной оспы является вирус крупных размеров (от 150 до 200 нм) из семейства Herpetosviridae. Этот вирус в большом количестве содержится в ветряночных пузырьках в первые 3-4 дня болезни, затем его количество быстро снижается, и после 7-го дня обнаружить его не удается.
В настоящее время установлена идентичность вируса, вызывающего опоясывающий герпес, и вируса ветряной оспы. Вирус имеет центральное ядро, липидную оболочку, содержит ДНК. Живет и размножается только в человеческом организме. К основным свойствам вируса относятся его летучесть и чрезвычайно малая устойчивость. Во внешней среде вирус быстро погибает, в капельках слизи, слюны сохраняется не более 10–15 мин; нагревание, солнечные лучи, УФ-излучение быстро инактивируют его.
Ветряная оспа встречается повсеместно и является чрезвычайно контагиозным заболеванием со 100-процентной восприимчивостью. Источник инфекции — больные ветряной оспой, иногда опоясывающим лишаем. Больные ветряной оспой становятся заразными в конце инкубационного периода (за 48 ч до появления сыпи) и продолжают представлять опасность для окружающих до 5-го дня с момента появления последнего элемента сыпи. Механизм передачи — воздушно-капельный, при этом вирус выделяется в огромном количестве при кашле, разговоре, чихании. Возможен вертикальный механизм передачи вируса плоду от матери, болевшей ветряной оспой в период беременности. Ветряной оспой болеют преимущественно дети в возрасте от 1 до 10 лет, причем пик заболеваемости приходится на 3-4 года.
Входными воротами инфекции является слизистая оболочка верхних дыхательных путей. Размножаясь на слизистых оболочках, вирус в конце инкубационного периода попадает в кровь, обусловливая вирусемию. С током крови он разносится по всему организму. Возбудитель фиксируется преимущественно в эпителии кожи и слизистых оболочек, где, размножаясь, приводит к появлению патогномоничной для ветряной оспы сыпи.
Вирус не только дерматотропен, но,в известной степени, и нейротропен, что проявляется в его способности вызывать поражения со стороны нервной системы. Пузырьки при ветряной оспе образуются в результате вакуолизации клеток с очень незначительной сетчатостью. На ранних стадиях ядра пораженных клеток содержат сферические эозинофильные включения (тельца Тиццера). В процессе дегенерации ядер эти тельца выходят в цитоплазму. Клеточные вакуоли быстро сливаются со смежными, образуя везикулу. Вначале везикула бывает многокамерной, состоит из маленьких полостей, отделяемых друг от друга клеточными тяжами, которые в дальнейшем быстро разрываются благодаря наполнению везикул жидкостью. Поражается в основном мальпигиевый слой. Изменения на слизистых оболочках носят тот же характер, что и в эпидермисе. Элементы сыпи на слизистых оболочках при ветряной оспе не оставляют после себя рубцов, так как некроз эпителия при ветряной оспе обычно не проникает глубже герминативного слоя.
В течении ветряной оспы выделяют 4 периода: инкубационный, продромальный, периоды высыпания и образования корочек. Инкубационный период составляет при ветряной оспе 10–21 день. Продромальные явления могут отмечаться в течение 1-2 сут до начала высыпания. При этом больной испытывает недомогание, снижается аппетит, возникают головная боль, тошнота, иногда рвота. Если продромальный период отсутствует, то заболевание начинается с появления сыпи. Период высыпания у большинства больных протекает без особых нарушений общего состояния. Лихорадка совпадает с периодом массового появления сыпи, при этом у взрослых она достигает значительных цифр. Высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.
Первые элементы сыпи могут появиться на любом участке тела, но чаще на лице, волосистой части головы, спине, реже — на животе, груди, плечах, бедрах. На ладонях и подошвах сыпь, как правило, отсутствует.
Клинический пример: больной С.,23 года, студент, обратился к участковому врачу с жалобами на повышение температуры до 38,8°С , головную боль, слабость, недомогание, высыпания на лице, волосистой части головы, туловище и конечностях. Со слов пациента, он заболел два дня назад; возникли недомогание, слабость, температура повысилась до 37,4°С. На следующий день состояние ухудшилось, температура поднялась до 38,0°С, отмечалась головная боль, была однократно рвота. К вечеру появилась обильная сыпь (рис. 1).
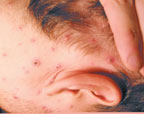 |
| Рисунок 1. Полиморфная сыпь при ветряной оспе на лице и волосистой части головы |
Объективно: состояние средней тяжести. Температура тела — 39,0°С. На коже лица, волосистой части головы, туловище, конечностях имеется обильная полиморфная сыпь. На одном участке можно встретить папулы, везикулы, пустулы. Беспокоит кожный зуд. Слизистая ротоглотки гиперемирована, на мягком небе и язычке отмечаются в небольшом количестве везикулы и эрозии. Пальпируются увеличенные болезненные лимфатические узлы шеи. В легких дыхание везикулярное, хрипов нет. ЧДД — 22/мин. Тоны сердца приглушены, ритм правильный. ЧСС — 92/мин. АД — 90/60 мм рт. ст. Язык сухой, обложен белым налетом. Живот при пальпации мягкий, безболезненный во всех отделах. Печень, селезенка не увеличены. Мочевыделение не нарушено. Менингеальной, очаговой неврологической симптоматики нет. В группе, где учится пациент, отмечались подобные случаи болезни.
Учитывая острое начало болезни, наличие лихорадки, симптомов интоксикации, а также полиморфной сыпи на волосистой части головы, лице, туловище, конечностях и слизистой ротоглотки(рис. 2), пациенту можно поставить предварительный диагноз «ветряная оспа».
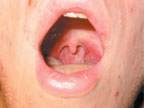 |
| Рисунок 2. Эрозия на слизистой ротоглотки |
Элементы ветряной оспы проходят следующие стадии развития: пятна, папулы, везикулы, корочки. Вначале появляется красное пятнышко размером от булавочной головки до чечевичного зерна круглой или овальной формы. В течение нескольких часов пятна приобретают характер папул с четко очерченным контуром. Через несколько часов либо на следующий день в центре элементов образуется пузырек-везикула с ровными краями и прозрачным серозным содержимым. В случае нагноения везикул образуются пустулы, при этом отмечается глубокое поражение кожи, что может приводить к образованию небольших западений в центре пустул, которые оставляют рубцы. Нередко отмечаются высыпания на конъюнктивах глаз, слизистой оболочке рта (твердом небе, слизистой оболочке щек, деснах, язычке, задней стенке глотки), иногда гортани и половых органах. Ветряночные пузырьки напоминают афты, однако везикулы быстро повреждаются, образуя небольшие поверхностные язвочки (эрозии). Для ветряной оспы характерны многократные высыпания, появляющиеся в несколько приемов, последовательно, в течение 2–5 дней. Такое волнообразное высыпание приводит к тому, что на одном и том же ограниченном участке кожи отмечаются элементы ветряной оспы, находящиеся на различных этапах развития, что придает ветряной оспе полиморфный характер. Помимо специфического высыпания в некоторых случаях в продромальном периоде ветряной оспы отмечается появление на коже продромальной сыпи, английское ее название «rash» («реш»), которая предшествует ветряночному высыпанию. Продромальная сыпь обычно появляется на груди, изредка на верхних конечностях, реже — на лице. Она не обильна, эфимерна, бывает скарлатиноподобной, кореподобной, реже носит геморрагический или эритематозный характер.
В зависимости от течения различают следующие клинические формы ветряной оспы.
Типичные и атипичные. Среди атипичных, в свою очередь, различаются следующие формы: рудиментарная, геморрагическая, буллезная, гангренозная, генерализованная.
По тяжести формы заболевания могут быть легкие, средние и тяжелые. Последние бывают: а) с выраженной общей интоксикацией; б) с выраженными изменениями на коже.
При типичной форме общее состояние больного страдает редко, температура кратковременно повышается до 37-38°С, обычно в период массового высыпания. Полиморфизм сыпи хорошо выражен. Общая продолжительность высыпания при типичной форме составляет 3–5 дней. Энантема наблюдается в 70% случаев. Осложнения встречаются редко.
При атипичном течении ветряной оспы отклонения от обычного возможны как в стороны легких (рудиментарных), так и редко встречающихся тяжелых форм болезни с необычными кожными проявлениями, нередко с летальным исходом.
Рудиментарная форма протекает без сыпи или со скудным высыпанием, при этом элементы сыпи не достигают своего полного развития, ограничиваясь только появлением мелких красных пятнышек. Иногда сыпь может состоять всего лишь из нескольких папул и мелких, едва заметных пузырьков, при этом полиморфизм сыпи слабо выражен. Высыпания на слизистых также единичны.
При геморрагической форме на 2-3- день болезни высыпания наблюдается скопление геморрагического содержимого в пузырьках при одновременном появлении петехий и крупных кровоизлияний на коже и слизистых оболочках. Возможны кровотечения из десен, носа и желудочно-кишечного тракта. Корочка, образующаяся при этой форме, черного цвета, глубоко находящаяся в коже, нередко изъязвляется (рис. 3).
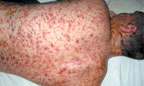 |
| Рисунок 3. Полиморфные высыпания с геморрагическим компонентом у больного ветряной оспой |
Эта форма болезни наблюдается у больных с предшествующими геморрагическими явлениями — при капилляротоксикозе, болезни Верльгофа.
При буллезной форме на коже наряду с типичными ветряночными пузырьками наблюдаются большие дряблые, тонкостенные пузырьки с желтовато-мутным содержимым, которые подсыхают медленнее, чем обычно, и образуют корочку или же, лопаясь, превращаются в длительно не заживающие мокнущие поверхности. При буллезной форме самостоятельно образованные пузырьки, быстро увеличиваясь по периферии, могут сливаться в большие пузыри.
Для гангренозной формы характерен прогрессирующий некроз. Через несколько дней после появления везикул вокруг некоторых из них появляются гангренозные ободки, распространяющиеся по периферии. Пузырьки круглые, крупные, диаметром в несколько сантиметров, наполненные гнойно-кровянистым содержимым. После вскрытия на их месте образуется некротический струп, при отторжении которого обнаруживаются долго не заживающие язвы различной глубины с подрытыми краями, с грязным гнойным дном. Для этой формы характерна выраженная интоксикация, высокая летальность. Гангренозная форма наблюдается редко, главным образом у детей со сниженной реактивностью организма.
Генерализованная (висцеральная) форма возникает при лечении стероидными гормонами, у людей, ослабленных тяжелыми заболеваниями. Характерно поражение внутренних органов. Течение болезни очень тяжелое, нередко с летальным исходом.
Ветряная оспа считается доброкачественным заболеванием, однако в ряде случаев могут развиться осложнения (примерно у 5% больных), иногда очень тяжелые.
Среди осложнений ветряной оспы наиболее часты различные гнойные поражения кожи — абсцессы, фурункулы, флегмоны. В основе гнойных осложнений кожи лежит суперинфекция стафилококками или стрептококками. Одной из частых причин инфицирования является расчесывание больным зудящих мест кожи. В большинстве случаев входными воротами гнойной инфекции становится поврежденный ветряночный пузырек.
Менее распространенные осложнения: энцефалит, миокардит, пневмония, кератит, нефрит, артрит, гепатит.
Клинически выраженная картина ветряночной пневмонии — одна из особенностей ветряной оспы взрослых. При этом непосредственно перед высыпанием, чаще одновременно с массовым высыпанием и повышением температуры, у больного появляются одышка, цианоз, кашель с кровянистой мокротой, боли в груди. Физикальные изменения часто отсутствуют или очень незначительны. На рентгенограмме видны обильные мелкие очажки на всем протяжении. Клинические проявления пневмонии наблюдаются в течение 7–10 дней, рентгенологические изменения — до 1-2 месяцев.
Поздние ветряночные энцефалиты появляются чаще во время угасания сыпи с 5–15-го дня болезни, но могут возникать и позже. Для поздних ветряночных энцефалитов обычны более плавное развитие и независимость от характера высыпания и тяжести течения ветряной оспы. Одновременно с кратковременными подъемами температуры у больных к концу ветряночного высыпания наблюдаются вялость, головная боль, рвота, а через несколько дней основные симптомы. Энцефалиты могут быть различной локализации: атактические формы, миелиты и энцефаломиелиты, энцефалиты с поражением психики, изолированное поражение нервов, менингоэнцефалиты, при этом чаще регистрируется атактический синдром. Наблюдались поздние ветряночные энцефалиты с парезом конечностей и полной временной потерей зрения. Среди энцефалитов, дающих менее благоприятный прогноз, можно упомянуть формы с поражениями подкорковых узлов. К исключительно редким последствиям ветряночных менингоэнцефалитов относится поражение психики с последующей идиотией. Для ветряночного энцефалита и других неврологических осложнений ветряной оспы характерна обратимость процесса.
Поражение почек — редкое осложнение. Нефрит при ветряной оспе чаще появляется на 2-й неделе к концу высыпания. Он начинается остро: с подъема температуры до высоких показателей, рвоты, головной боли и болей в животе. Изменения в моче бывают умеренными и выражаются в появлении незначительного количества белка, небольшой гематурии, единичных цилиндров. Это осложнение протекает легко и к 12–15-му дню болезни исчезает.
Ветряная оспа представляет значительную опасность для будущих матерей, особенно в первые месяцы беременности. Возможно патологическое влияние на развитие плода, иногда выкидыш, в поздние сроки могут возникнуть тяжелые висцеральные формы ветряной оспы у новорожденных, способные привести к летальному исходу.
Диагностика ветряной оспы в типичных случаях не представляет затруднений. Диагноз устанавливается, главным образом, на основании клиники, при этом учитываются данные эпидемиологического анамнеза. Из лабораторных методов используют вирусоскопический, вирусологический, молекулярно-биологический и серологический. Вирусоскопический метод заключается в окрашивании содержимого пузырька серебрением, вирус обнаруживается с помощью обычного светового микроскопа.
Основным вирусологическим методом можно считать ПЦР, так как она очень информативна. Этим способом определяют ДНК-вируса. Кроме того, можно выделить вирус в культуре тканей, но данный метод очень дорогостоящий и занимает много времени. Из серологических методов используют РСК, РИМФ и ИФА.
Ветряную оспу следует дифференцировать с натуральной оспой, опоясывающим герпесом, полиморфной экссудативной эритемой, импетиго, везикулезным риккетсиозом (табл. 1).
Большое место в терапии больного занимают гигиенические мероприятия, цель которых — предотвращение вторичной инфекции. В период высыпания и лихорадки требуется соблюдение постельного режима. Элементы сыпи смазывают раствором анилиновых красителей: 1-2% водным или спиртовым растворами бриллиантового зеленого, генцианового фиолетового, метиленового синего. Очень хорошо смазывать элементы сыпи водными растворами марганцовокислого калия в разведении 1:5000 или 2-3% йодной настойки. При поражении слизистых полости рта необходимо полоскание слабым раствором марганцовокислого калия. Афты смазывают раствором бриллиантового зеленого. Эффективна обработка 3% раствором перекиси водорода. Для уменьшения зуда кожу можно смазывать глицерином, обтирать водой с уксусом или спиртом. Показаны антигистаминные препараты (псило-бальзам, фенистил). При тяжелой форме заболевания с выраженными симптомами интоксикации проводится дезинтоксикационная терапия. Эффективны в отношении лечения ветряной оспы противовирусные препараты (ацикловир, видарабин) (табл. 2). Антибиотики при ветряной оспе назначают в случае присоединения вторичной бактериальной инфекции и гнойных осложнений.
Общая профилактика ветряной оспы заключается в своевременной диагностике, ранней изоляции больного с последующим проветриванием и влажной уборкой помещения. Изоляция больного прекращается через 5 дней после появления последнего свежего элемента сыпи. Дети до 7 лет, вступавшие в контакт с больными ветряной оспой, не болевшие и посещающие детские учреждения, изолируются до 21-го дня с момента контакта.
- Зубик Т. М. и др. Дифференциальная диагностика инфекционных болезней. — Л., 1991.
- Руководство по инфекционным болезням // Под ред. Ю. В. Лобзина. — СПб., 2001.
- Юнусова Х. А., Шамсиев Ф. С. Ветряная оспа. — М., 1999.
- Баран В. М., Талапин В. И. Фармакотерапия инфекционных болезней. — Минск, 1995.
- Детские инфекционные болезни // Под ред. В. В. Фомина. — Екатеринбург, 1992.
- Беренбейн Б. А. и др. Дифференциальная диагностика кожных болезней. — М., 1989.
- Соринсон С. Н. Неотложные состояния у инфекционных больных. — Л.: Медицина, 1990.
Т. К. Кускова, кандидат медицинских наук
Е. Г. Белова, кандидат медицинских наук
Т. Э. Мигманов, кандидат медицинских наук
Московский медико-стоматологический университет
источник

Ветрянкой называют острое вирусное заболевание, передающее воздушно-капельным путем от человека к человеку. Характеризуется возникновением сыпи в виде небольших пузырьков, высокой температурой.
Возбудителем считается вирус герпеса третьего типа. Он внедряется в кровь через верхние дыхательные пути и поражает кожные покровы. Вне организма человека он теряет свою жизнеспособность уже через 10 минут. Микроб погибает при нагревании, воздействии ультрафиолетового излучения и солнечных лучей.
Восприимчивость к ветрянке составляет 100%, чаще всего она диагностируется у детей в возрасте от 6 месяцев до 7 лет. У взрослых встречается достаточно редко, так как большинство из них без осложнений переносит болезнь в детстве. Выработанный после перенесенной инфекции стойкий иммунитет сохраняется на протяжении жизни.
Выделяют 4 стадии течения заболевания:
- Инкубационная – бессимптомный период. В среднем составляет 11–21 день;
- Продромальная – характеризуется возникновением головных или мышечных болей, значительным подъемом температуры. У детей проявляется не всегда, у взрослых наблюдается достаточно часто и протекает с осложнениями. Данный период наступает за 1–2 суток до обнаружения первых высыпаний;
- Стадия высыпания характеризуется массовым появлением сыпи и волнообразным повышением температуры. Чаще всего лихорадочное состояние сохраняется на протяжении 2–5 дней, иногда температура держится до 10 суток. Высыпания наблюдаются в течение 2–9 дней. Обычно они не затрагивают глубоких кожных слоев и после выздоровления исчезают бесследно.
- Восстановительная – длится 1 месяц после выздоровления. В течение этого периода требуется ограничение физических нагрузок и прием витаминных комплексов.
Источником заболевания является инфицированный вирусом ветряной оспы человек. Опасность заражения сохраняется на протяжении всего инкубационного периода вплоть до момента исчезновения корочек. Болезнь передается воздушно-капельным путем, однако максимальная концентрация вируса обнаруживается в жидкости, содержащейся в типичных для ветрянки пузырьках.
Инфекция проникает в организм через верхние дыхательные пути и внедряется в слизистые оболочки. Затем попадает в кровеносную систему и распространяется на кожные покровы. Происходит расширение кровеносных сосудов, сопровождающееся покраснением, затем наблюдается образование папул – приподнятых над поверхностью кожи узелков, и везикул – пузырьков с жидкостью. Первые высыпания обычно фиксируются на туловище и конечностях, позднее – на лице и под волосами. Иногда сыпью покрываются слизистые оболочки.
Вследствие активного размножения вируса происходит рост температуры тела, отмечаются другие неспецифические реакции. После перенесенной инфекции у человека вырабатывается стойкий иммунитет.
Вирус может сохранять свою жизнеспособность в человеческом организме, и при наличии совокупности провоцирующих факторов, может вызвать опоясывающий лишай.
Ветрянка отличается длительным инкубационным периодом, составляющим от 7 до 21 дня. С момента инфицирования до появления первых симптомов проходит, как правило, не менее недели. Ребенок уже является источником заражения для других детей, однако внешне это никак не проявляется. Обычно сохраняется двигательная активность и хороший аппетит.

- головная боль;
- вялость, сонливость;
- отсутствие аппетита;
- тошнота;
- резкое повышение температуры до 38-40°C.
Вышеперечисленные симптомы сходны с признаками обычного ОРВИ, и только появление сыпи позволяет достоверно установить заболевание.
Высыпания обычно возникают не позднее суток после подъема температуры. Сначала на кожных покровах отмечаются одиночные плоские пятнышки розоватого цвета, затем их количество резко увеличивается, они становятся выпуклыми и трансформируются в заполненные жидкостью пузырьки. Их появление сопровождается сильным зудом, дети нередко расчесывают проблемные участки, способствуя проникновению в организм инфекции. Сыпь может покрывать верхние и нижние конечности, спину, живот, лицо и волосяную часть головы. На ступнях и ладонях пятна, как правило, отсутствуют.
Болезнь часто сопровождается увеличением ушных и шейных лимфоузлов.
Сыпь начинает подсыхать спустя 3 суток после возникновения, покрываясь красной корочкой. Однако ветрянка протекает волнообразно, поэтому каждые 2 дня на коже появляются новые очаги высыпаний, сопровождаемые очередным подъемом температуры и головной болью. Лишь спустя 7–10 дней все пузырьки покрываются коркой, и ребенок перестает быть источником заражения.
Для опытного врача диагностировать ветрянку не составляет труда. Яркая клиническая картина в большинстве случаев позволяет абсолютно точно определить заболевание:
- стадия высыпаний начинается через 7–21 день после контакта с инфицированным человеком;
- волнообразное течение данного периода;
- одновременное наличие на поверхности кожи ребенка всех форм развития сыпи – розовых пятен, плотных узелков, пузырьков с желтоватой жидкостью, подсохших корочек;
- инфекция проявляется в первую очередь на туловище и конечностях, затем переходит на лицо и волосяную часть головы. Наличие сыпи на ступнях и ладонях является нетипичным.
Если симптоматика выражена недостаточно отчетливо, специалисты прибегают к следующим лабораторным исследованиям:
- общий анализ крови. Увеличение СОЭ указывает на наличие инфекционного процесса. Рост числа нейтрофилов свидетельствуют о бактериальном осложнении;
- серологический анализ крови на антитела проводится в атипичных случаях, превышение показателей в 4 и более раз достоверно указывает на ветряную оспу;
- исследование под микроскопом или иммунофлюоресцентный анализ содержимого пузырьков.

- прием жаропонижающих препаратов. Для детей рекомендованы парацетамол и панадол (в дозировке, рассчитанной исходя из веса и составляющей 20 мг/кг 3 раза в сутки), а также нурофен в суспензии (5–10 мг/кг до 4 раз в день). Эти лекарственные средства позволяют быстро и эффективно снизить температуру и улучшить общее состояние. Категорически запрещен прием аспирина, вызывающего при ветрянке поражение печени;
- применение антигистаминных препаратов, уменьшающих зуд и препятствующих развитию аллергических реакций. Детям обычно прописывают супрастин (дозировка в зависимости от возраста составляет от ¼ до ½ таблетки в течение суток) или фенистил (принимается 3 раза в день по 3–10 капель);
- обработка кожных высыпаний. Традиционно для смазывания элементов сыпи используют раствор зеленки, который позволяет тщательно обработать каждое пятнышко. Средство способствует скорейшему образованию корочек и ненадолго уменьшает зуд. Более действенным является 5-процентный раствор перманганата калия (марганцовки) или жидкость Кастеллани, обладающие легким антибактериальным эффектом. Сыпь во рту и на половых органах смазывается перекисью водорода или водным раствором зеленки;
- соблюдение питьевого режима. Повышенное потребление жидкости необходимо для выведения токсинов из организма.
При протекании болезни в тяжелой форме врачом назначается дополнительное специфическое лечение: прием противовирусных, иммуномодулирующих и успокоительных препаратов.
Промежуток времени от момента проникновения вируса в организм до возникновения первых симптомов болезни называется инкубационным периодом. Для ветряной оспы его продолжительность составляет от 7 до 21 дня и зависит от состояния иммунной системы. Попавшие в дыхательные пути микробы проникают в слизистые оболочки и начинают там активно размножаться, накапливаясь в течение всего инкубационного периода. Достигнув критической массы, инфекция попадает в кровеносную систему и распространяется по всему организму, переходя тем самым в продромальную стадию.
В большинстве случаев на протяжении инкубационного периода человек является незаразным. Однако при ветряной оспе за 1–3 дня до его окончания и появлении первых клинических симптомов болезни уже происходит распространение инфекции.
Ветрянка относится к чрезвычайно заразным заболеваниям. В случае отсутствия иммунитета при контакте с инфицированным уберечься от болезни невозможно.
В детских садах и школах карантин объявляется на 21 день с момента выявления последнего заболевшего. Этот срок объясняется максимальной продолжительностью инкубационного периода.
Детям, контактировавшим с заболевшим, не запрещается посещать сад или школу. Тем учащимся, которые не общались с инфицированным более 3 недель, рекомендуется перейти в другую группу, класс или воздержаться от посещения занятий.
Карантин объявляется в конкретной группе или классе после окончательной постановки диагноза. В течение всего периода производится ежедневный осмотр воспитанников медицинским персоналом. При выявлении заболевшего, его изолируют от других детей и незамедлительно информируют родителей.
Нет необходимости прекращать работу детского сада или школы в целом. Существует ряд мероприятий, помогающих избежать массового инфицирования:
- регулярное проветривание и влажная уборка;
- использование разных входов для перемещения здоровых детей и групп на карантине;
- запрет на посещение физкультурного и музыкального залов.
Специфические мероприятия для дезинфекции помещений при выявлении случаев ветряной оспы не производятся, так как вирус обладает низкой жизнеспособностью вне человеческого организма.
На протяжении многих десятков лет пузырьки при ветрянке было принято мазать зеленкой. Считалось, что только так можно добиться скорейшего образования корочек и уменьшить нестерпимый зуд. В настоящее время специалисты ставят под сомнение этот способ, так как зеленка не влияет на скорость образования корок и процесс заживления, а также совершенно не справляется с зудом.
В качестве альтернативных способов предлагаются следующие препараты:
- лосьон «Каламин» – быстро снимает зуд и покраснение, способствует активной регенерации кожи. Подходит для детей, не окрашивает кожу;
- раствор марганцовки – используется с самого раннего возраста. Применение требует особой осторожности, так как превышение концентрации способно вызвать ожог. Чтобы этого не допустить, необходимо в стакане кипяченой воды растворить несколько кристаллов марганцовки до образования нежно-розового раствора;
- суспензия «Циндол» облазает подсушивающими и дезинфицирующими свойствами. Можно использовать до 6 раз в сутки.
- гель «Фенистил» способствует активному заживлению кожных покровов и эффективно устраняет зуд. Однако его применение рекомендовано только при тяжелом течение ветряной оспы после консультации с лечащим врачом.
Инфицирование ветряной оспой, особенно у взрослых, нередко приводит к развитию осложнений. Наиболее серьезными являются:
В случае, если человек не переболел ветрянкой в детстве, существует большая вероятность инфицирования в зрелом возрасте.
Симптоматика практически не отличается, однако у взрослых болезнь, как правило, протекает в тяжелой форме и проявляется следующими симптомами:
- высокая температура в течение продолжительного периода;
- ярко выраженные продромальные признаки – головные и мышечные боли, потеря аппетита, общетоксические проявления;
- обильная сыпь, позднее образование корочек;
- часто поражаются слизистые оболочки, увеличиваются лимфатические узлы.
Заболевание ветрянкой во время беременности, особенно на ранних сроках, может усугубить течение болезни у женщины и привести к инфицированию и даже гибели плода. После 20 недели риск для ребенка является незначительным.
Методы лечения зависят от формы течения болезни, состояния иммунной системы и возраста человека.
Как правило, при протекании болезни в лёгкой и среднетяжелой формах лечение производится амбулаторно. Инфекционистами рекомендуется:
- соблюдение постельного режима при наличии повышенной температуры;
- обильное питье для скорейшего выведения токсинов из организма;
- сбалансированное питание. Оптимальным является соблюдение белково-растительной диеты;
- обработка кожных покровов дезинфицирующими препаратами. Вместо традиционной зелёнки могут использоваться перманганат калия, суспензия «Циндол», «Фукорцин», «Каламин». Каждый элемент сыпи обрабатывается отдельно при помощи ватной палочки. Каламин может использоваться до 4 раз в сутки, фукорцин и циндол – до 6, марганцовка – без ограничений;
- проведение специальной медикаментозной терапии.
При легком течении специалисты рекомендуют ограничивать лечение обработкой высыпаний и приемом жаропонижающих средств. Хорошо зарекомендовали себя препараты, не оказывающие негативного влияния на иммунную систему пациента:
Запрещается использовать аспирин во избежание развития побочных эффектов.
Если наблюдается тяжелая форма болезни, врачами прописывается прием противовирусных препаратов. Рекомендованная доза ацикловира составляет 800 мг 5 раз в сутки на протяжении недели. В особо тяжелых случаях практикуется внутривенное введение препарата 3 раза в день в дозировке 10 мг/кг массы тела.
Антигистаминные средства помогают справиться с зудом и отечностью. Хорошо показали себя:
Их суточная доза не должна превышать 4 таблеток.
Допускается обработка кожных покровов специальными препаратами, уменьшающими зуд и другие кожные проявления. Например, «Фенистил-гель» допускается использовать многократно в течение суток.
Эффективным методом борьбы с ветряной оспой является вакцинация. В ряде стран – Японии, Австралии, США, Австрии вакцинирование от ветряной оспы включено в национальный прививочный календарь. Данная процедура позволяет сформировать иммунитет к болезни на всю жизнь.
Представители ВОЗ и производители вакцин рекомендуют проводить иммунизацию от ветряной оспы детям, достигшим годовалого возраста. Российские специалисты не советуют проводить процедуру детям до 2 лет. Взрослые не имеют ограничений по возрасту.
Для вакцинации используют живую вакцину и специфический иммуноглобулин.
При введении живого ослабленного вируса Varicella Zoster в организме развивается бессимптомная легкая форма ветряной оспы. Происходит образование антител, которые обеспечивают стойкий длительный иммунитет.
В России разрешено использование следующих вакцин:
- «Окавакс» (Япония) применяется для вакцинации детей с 12-месячного возраста и взрослых. Вводится однократно внутримышечно. Используется в качестве экстренной профилактики не позднее 3 суток после контакта с инфицированным человеком. Минимальная стоимость препарата составляет 1900 рублей;
- «Варилрикс» (Бельгия) вводится двукратно с интервалом 6–10 недель. Допускается для вакцинирования детей, начиная с 9 месяцев и взрослых. Средняя цена в аптеках составляет 2200 рублей.
Препарат «Зостевир» является специфическим иммуноглобулином к вирусу ветряной оспы. Он помогает облегчить протекание болезни и ускорить процесс выздоровления. Медикамент вводится внутримышечно 1 раз в сутки в дозировке от 1 до 3 мл в зависимости от показаний. Не содержит живого вируса и не обеспечивает пожизненный иммунитет.
Инфекционисты в ряде стран не видят необходимости во всеобщей иммунизации против ветряной оспы в детском возрасте, так как в большинстве случаев до достижения подросткового возраста наблюдается легкое течение этой болезни. Вакцинация назначается только при наличии объективных показаний, например, ослабленном иммунитете.
Британские инфекционисты выявили связь между иммунизацией в детстве и заболеванием опоясывающим лишаем, вызываемом тем же вирусом, в зрелом возрасте.
Для человека, не переболевшего ветрянкой в детском возрасте, вакцинация является 100-процентно правильным решением.
Единственным надежным способом предохранения от заражения ветрянкой является вакцинация. Остальные методы не дают стопроцентной гарантии. Однако вероятность инфицирования при заболевании одного из членов семьи можно снизить при соблюдении следующих мер предохранения:
- полная изоляция заболевшего;
- применение отдельной посуды;
- использование ватно-марлевых повязок;
- прием противовирусных препаратов или своевременная вакцинация.
Знание и соблюдение профилактических мер позволяет избежать заражения ветряной оспой или перенести ее без осложнений.
Узнать мнение специалистов о ветрянке вы можете, просмотрев видео.
источник
· Палочку обмакнуть в р-ре бриллианта зелёного
· Обработать элементы сыпи от периферии к центру (каждый элемент обработать отдельно).
6. Лист наблюдения за контактными в очаге ветряной оспы
(Длительность наблюдения – 21 день)
| № | Фамилия Имя Отчество | возраст | ДНИ НАБЛЮДЕНИЯ | ||||||||
| 15.12.2003 год | 16.12.2003 год | 17.12.2003 год | 18.12.2003 год и т.д.. до 21 дня | ||||||||
| t тела | кожа | слизистые | t тела | кожа | слизистые | t тела | кожа | слизистые | t тела | кожа | Слизистые |
Эталон ответа к задаче № 2.
1.Паллиативная операция — временно улучшающая состояние пациента, но не излечивающая его. При раке прямой кишки накладывается колостома на сигмовидную кишку
2.У пациента нарушены потребности: быть здоровым, выделять, есть, работать, поддерживать состояние, общаться.
2.Беспокойство за исход операции.
3.Нарушение акта дефекации.
] .Дефицит самоухода после операции.
2.Дефицит знаний о жизни с колостомой.
Приоритетная: страх перед операцией, беспокойство за ее исход.
4.Цель — успокоить пациента, получить согласие на операцию.
| № | Планирование | Мотивация |
| Перед операцией ежедневно проводить беседы с пациентом о единственно возможном исходе операции | Психологически подготовить к наложению колостомы | |
| Ознакомить пациента с соответствующей литературой, современными калоприемниками | Для психологической адаптации к новому состоянию жизни | |
| Пригласить психолога для консультации больного | Для психологической поддержки | |
| Ознакомить с ходом операции и особенностями послеоперационного периода | Для ознакомления с планом лечения |
Оценка: пациент успокоился, дал согласие на операцию. Цель достигнута.
5 Студент на статисте выполняет манипуляцию согласно алгоритму
Надевание стерильного халата на хирурга.
Цель: создание барьера, препятствующего распространению инфекции воздушно-капельным путем. Обеспечение высокого уровня гигиены и чистоты. Соблюдение основной задачи асептики – «то, что соприкасается с раной, должно быть стерильным».
Показания: при асептических процедурах.
Необходимые условия: медсестра одета в стерильные халат и перчатки; руки хирурга обработаны одним из классических способов; стерильные халаты.
| Этапы | Обоснование |
| 1.Операционная сестра, одетая в стерильные халат и перчатки, разворачивает стерильный халат для хирурга, берет его за верхние спинные части у воротника так, чтобы боковые части тщательно прикрывали ее руки в стерильных перчатках. | Сохранение стерильности своего халата и халата хирурга. |
| 2.Хирург вдевает свои руки в рукава развернутого халата, не касаясь кистями стерильного халата сестры. | Сохранение стерильности. |
| 3.Сестра, накинув халат на плечи хирурга, отходит. | |
| 4.Санитарка сзади захватывает завязки, натягивает халат и завязывает. | Сторона спины является не стерильной зоной, поэтому руки за спину заводить нельзя, опускать ниже пояса тоже. |
| 5.Хирург закрепляет сам завязки на рукавах и подает санитарке пояс, поданный сестрой таким образом, чтобы не касаться рук и не заводить их за спину. | |
| 6.Санитарка завязывает пояс. |
В онкологическом отделении находится на стационарном лечении мужчина 48 лет с диагнозом рак желудка. Жалобы на рвоту, слабость, отсутствие аппетита, отвращение к мясной пище, похудание, сильные боли в эпигастральной области, отрыжку, вздутие живота. Пациент адинамичен, подавлен, вступает в контакт с трудом, замкнут, испытывает чувство страха смерти.
Объективно: Состояние тяжелое, температура 37,9 0 С, кожные покровы бледные с землистым оттенком, больной резко истощен, при пальпации в эпигастральной области отмечаются болезненность и напряжение мышц передней брюшной стенки. Печень плотная, болезненная, бугристая, выступает на 5 см из-под края реберной дуги.
1. Определите проблемы пациента; сформулируйте цели и составьте план сестринского ухода по приоритетной проблеме с мотивацией каждого сестринского вмешательства.
2. Окажите неотложную помощь при рвоте.
В послеоперационной палате находится пациент, 80 лет, эпицистостомой, наложенной по поводу аденомы предстательной железы. При осмотре медицинская сестра установила, что повязка промокла мочой и отклеилась.
1. Перечислите, удовлетворение каких потребностей нарушено у пациента.
2. Сформулируйте проблемы пациента и выделите приоритетную.
3. Сформулируйте цели и составьте план сестринских вмешательств с мотивацией.
4. Дайте рекомендации родственникам по уходу за цистостомой в домашних условиях.
Эталон ответа к задаче № 1.
Настоящие: боли в эпигастральной области, слабость, отсутствие аппетита, снижение массы тела, отрыжка, метеоризм, рвота., чувство страха смерти, опасение за будущее близких.
Потенциальные: ухудшение состояния пациента, связанное с развитием острой сердечно-сосудистой недостаточности, желудочным кровотечением и перитонитом.
Приоритетная проблема пациента: сильные боли в эпигастральной области.
Цели: краткосрочные и долгосрочные — уменьшение интенсивности болей со дня поступления и к моменту выписки, адаптация к состоянию своего здоровья.
| План | Мотивация |
| 1. Обеспечить пациенту покой, повышенное внимание, сочувствие. | Для создания психологического комфорта. |
| 2. Следить за соблюдением постельного режима. | Для создания физического покоя. |
| 3. Обеспечить пациенту высококалорийное, легкоусвояемое разно образное, богатое белками и витаминами питание. | Для повышения аппетита, улучшения пищеварения. |
| 4. Организовать кормление пациента в постели. | Для снижения потери веса и для компенсации потери белка и витаминов, для поддержания защитных сил организма. |
| 5. Помочь пациенту при физиологических отправлениях и гигиенических процедурах; осуществлять профилактику пролежней; своевременно менять постельное и нательное белье. | Для поддержания гигиенических условий и профилактики осложнений. |
| 6. Обеспечить регулярное проветривание палаты и регулярную уборку. | Для предотвращения возможных осложнений. |
| 7. Контролировать температуру, массу тела, пульс, АД, стул, внешний вид мочи. | Для ранней диагностики и своевременной неотложной помощи в случае возникновения осложнений (сердечно-сосудистая недостаточность, кровотечение). |
| 8. Оказывать неотложную помощь при рвоте и желудочном кровотечении. | Для предотвращения аспирации рвотных масс. |
| 9. Обучить родственников уходу за онкологическим больным. | Для профилактики пролежней, инфекционных осложнений, аспирации рвотных масс. |
Оценка: пациент отметит улучшение самочувствия, снизится интенсивность болей. Цель достигнута.
2.Студент демонстрирует оказание помощи при рвоте.
3.Студент демонстрирует на фантоме технику постановки питательной клизмы.
Эталон ответа к задаче № 2.
1.У пациента нарушено удовлетворение потребностей: быть здоровым, чистым, поддерживать состояние, общаться.
1.Риск вторичного инфицирования раны.
2.Риск возникновения мацерации кож.
Приоритетная: промокание повязки.
3.Цель — предупредить намокание повязки.
| № | Планирование | Мотивация |
| М/с пригласит врача | Для получения назначений | |
| М/с проведет смену промокшей повязки, снимет намокшую повязку, обработает кожу вокруг дренажа водным раствором антисептика, высушит ее, обработает спиртсодержащим антисептиком, нанесет на кожу пасту Лассара, наложит стерильные салфетки (по типу штанишек) и закрепит клеоловой повязкой | Обеспечение доступа к цистостоме, профилактика инфицирования окружающей кожи, для защиты кожи от мацерации, для предупреждения дополнительного инфицирования | |
| М/с обеспечит наблюдение за цистостомой у пациента (состояние повязки, дренажа, количество выделенной мочи, ее качества) проведет беседу с пациентом и родственниками | Для своевременного выявления осложнений в случае их возникновения, для обеспечения ухода за цистостомой в домашних условиях |
Оценка: повязка сухая. Цель достигнута.
4.Рекомендации родственникам по уходу за цистостомой в домашних условиях:
— Соблюдать правила пользования мочеприемником
— Соблюдать правила дезинфекции и дезодорации мочеприемника
— Ежедневно проводить туалет кожи вокруг цистостомы.
— С использованием мыла, защитных мазей, кремов.
— Промывать мочевой пузырь через катетер водным раствором антисептика 2-3 раза в неделю до чистых промывных вод
— Регулярно1 раз в 3-4 недели посещать уролога.
Пациент 60 лет поступил на стационарное лечение в кардиологическое отделение по поводу ИБС, осложнённой хронической сердечной недостаточностью. Предъявляет жалобы на отеки нижних конечностей, значительное увеличение в размере живота, сердцебиение, слабость, незначительную одышку в покое. Одышка усиливается в горизонтальном положении, из-за чего плохо спит. Почти ничего не ест, страдает от необходимости ограничения жидкости, иногда пьёт воду «взахлёб». Считает себя обезображенным из-за больших размеров живота. Тревожен, на контакт идет с трудом. Боится предстоящей абдоминальной пункции.
Положение в постели вынужденное — ортопное. Кожные покровы цианотичные. Пациент неопрятен. Отеки стоп и голеней, ЧДД 22 в минуту, пульс 92 в минуту, ритмичный, удовлетворительных качеств, АД 140/90 мм рт. ст. Живот увеличен в объеме.
1. Определите проблемы пациента; сформулируйте цели и составьте план сестринского ухода по приоритетной проблеме с мотивацией каждого сестринского вмешательства.
2. Обучите пациента правилам определения водного баланса.
3. Продемонстрируйте технику измерения пульса на лучевой артерии..
Пациентка 21 год поступила в гематологическое отделение на стационарное лечение с диагнозом острый миелобластный лейкоз. Предъявляет жалобы на быструю утомляемость, похудание, зуд кожи, повышение температуры тела до субфебрильных цифр, склонность к появлению подкожных кровоизлияний, сильные боли в полости рта и глотки. Из-за болей при глотании затруднён приём пищи и жидкости. Отмечает отсутствие вкуса у пищи, хотя аппетит сохранён.
Объективно: На конечностях множественные мелкие подкожные кровоизлияния. Слизистые полости рта и глотки гиперемированы, кровоточат при дотрагивании, на деснах изъязвления, язык обложен, гнойный налет на миндалинах.
Температура 37,3° С. Пульс 88 уд. в мин. удовлетворительных качеств, АД 120/80 мм рт. ст. частота дыхания 18 в мин.
1.Определите проблемы пациентки; сформулируйте цели и составьте план сестринского ухода по приоритетной проблеме с мотивацией каждого сестринского вмешательства.
Подготовьте пациентку к стернальной пункции.
Эталон ответа к задаче № 1.
Не может спать в горизонтальном положении из-за асцита и усиления одышки
Не понимает необходимости ограничения жидкости при отёках
Волнуется из-за предстоящей абдоминальной пункции
Тяжело переживает изменение внешнего облика из-за асцита
Не справляется с мероприятиями личной гигиены
Риск развития трофических язв в области нижних конечностей
Не адаптирован к своему заболеванию.
Приоритетная проблема пациента:
Не адаптирован к своему заболеванию.
Цель: пациент выразит словами снижение уровня тревоги и будет следовать рекомендациям медицинских работников
| План | Мотивация |
| 1. М/с проведет беседу с пациентом и его родственниками о необходимости соблюдения диеты, ограничения жидкости. Сестра предоставит для ознакомления специальную литературу о проведении абдоминальной пункции. | для предупреждения ухудшения состояния пациента и возникновения осложнений; снижения уровня тревоги |
| 2. М/с обеспечит строгое соблюдение диеты № 10 с ограничением соли и жидкости. Даст совет при жажде полоскать полость рта подкислёнными растворами, съесть ломтик лимона. | для уменьшения отеков, восполнения потери белков |
| 3. Медсестра обеспечит возвышенное изголовье в постели, используя по мере возможности функциональную кровать и упор для стоп; обеспечит постельный комфорт. | облегчение дыхания и улучшение сна |
| 4. М/с обеспечит доступ свежего воздуха путем проветривания палаты по 20 минут 3 раза в день | для обогащения воздуха кислородом |
| 5. М/с обеспечит взвешивание пациента 1 раз в 3 дня | для контроля уменьшения задержки жидкости в организме |
| 6. М/с обеспечит подсчёт водного баланса | для контроля отрицательного водного баланса |
| 7. М/с обеспечит уход за кожей и слизистыми | для профилактики пролежней и появления трофических язв |
| 8. М/сбудет наблюдать за внешним видом, пульсом, АД больного | для контроля за состоянием больного и возможного ухудшения состояния |
Оценка: пациент отмечает снижение уровня тревоги, настроение его улучшилось, он демонстрирует знания о принципах образа жизни при его заболевании. Цель достигнута.
Эталон ответа к задаче № 2.
Настоящие: — испытывает трудности при приёме пищи и жидкости из-за воспаления и нарушения целостности слизистой оболочки ротовой полости.
— риск присоединения вторичной инфекции.
Приоритетная проблема: испытывает трудности при приёме пищи и жидкости из-за воспаления и нарушения целостности слизистой оболочки ротовой полости.
Цель: пациентка будет иметь возможность принимать пищу и жидкость всё время заболевания.
| План | Мотивация |
| 1. М/с обеспечит пациентке удобный прием полужидкой негорячей легкоусваиваемой пищи в течение 3-х дней. | Максимальное щажение слизистой рта и глотки. |
| 2. М/с обеспечит прием обильного количества витаминизированной жидкости (некислые соки, кисель, морс, компот) | Уменьшение интоксикации. |
| 3. М/с проведет беседу с родственниками о необходимости дополнительного питания. | Повышение защитных сил организма. |
| 4. М/с выделит пациентке отдельную посуду и обеспечит дезинфекцию всех предметов ухода. | Обеспечение инфекционной безопасности пациента. |
| 5. М/с рекомендует пациентке полоскать ротовую полость растворами антисептиков после каждого приема пищи (растворы соды, фурацилина, борной кислоты, перманганата калия). | Подавление патогенной микрофлоры. |
Оценка эффективности: у пациентки исчезли боль во рту и глотке, нет язвенно-некротических поражений слизистых. Приём пищи и жидкости возможен. Цель достигнута.
2.Студент доступно объяснит пациентке правила подготовки к стернальной пункции.
3.Студент объяснит правила для уменьшения кожного зуда.
Пациент 63 лет госпитализирован в гастроэнтерологическое отделение с диагнозом «Рак желудка». Пациент отмечает чувство тяжести и иногда тупые боли в эпигастрии, снижение массы тела, быструю утомляемость. Аппетит резко снижен, часто отказывается от еды. Потребляет менее литра жидкости в сутки. Любит горячий чай с лимоном, кофе. Из-за слабости трудно самому принимать пищу – не удерживает и проливает, устаёт уже после нескольких ложек. Обеспокоен своим состоянием.
Объективно: Пациент пониженного питания (при росте 180 см вес 69 кг). Кожные покровы бледные. Слизистые полости рта обычной окраски, сухие. Язык обложен коричневым налётом с неприятным запахом. Глотание не нарушено. Зубы сохранены. Температура тела 36, 8° С. Пульс 76 в мин., удовлетворительных качеств, АД 130/80 мм рт. ст., ЧДД 16 в мин. Физиологические отправления без особенностей. Жена пациента обратилась к медсестре за советом в связи с его отказом от еды (последние два дня пьёт только воду).
1.Определите проблемы пациента; сформулируйте цели и составьте план сестринского ухода по приоритетной проблеме с мотивацией каждого сестринского вмешательства.
2.Объясните пациенту, как подготовиться к УЗИ органов брюшной полости.
3.Окажите психологическую поддержку пациенту.
Медицинская сестра на патронаже у ребенка, 5-и лет больного корью. Ребенок болен 6-й день, 2-й день высыпания. Предъявляет жалобы на повышение t тела 37,8-38ºС; гнойное отделяемое из глаз, светобоязнь, сухой кашель, насморк, высыпания по телу. При осмотре: t тела 37,8ºС, ЧСС-120 в минут, ЧДД-28 в минуту. На кожных покровах лица, верхней половине туловища пятнисто- папулезная сыпь, расположенная на негиперемированном фоне. Сыпь местами сливается. У ребенка гнойный конъюнктивит, светобоязнь, серозное отделяемое из носа. По внутренним органам без патологии. Физиологические отправления в норме.
1. Выявите, удовлетворение, каких потребностей нарушено у ребенка.
2. Определите проблемы пациента с их обоснованием.
3. Определите цели, и составьте план сестринского вмешательства с мотивацией
4. Обучите мать правилам ухода за кожей и слизистыми
5. Противоэпидемические мероприятия в очаге кори.
Эталон ответа к задаче № 1.
Настоящие: — отказывается от приёма пищи;
— риск развития обезвоживания.
Приоритетная проблема: отказывается от приёма пищи.
Цель: пациент будет получать с пищей не менее 1500 ккал и жидкости не менее литра (по согласованию с врачом).
| План | Мотивация |
| 1. М/с будет проводить с пациентом беседы о необходимости полноценного питания для улучшения здоровья. | Убедить в необходимости принимать пищу. |
| 2. М/с с помощью родственников разнообразит меню, учитывая вкусы пациента и назначенную врачом диету. | Возбудить аппетит. |
| 3. Сестра будет предлагать пациенту жидкость каждый час (тёплая кипячёная вода, некрепкий чай, щелочная минеральная вода). | Профилактика обезвоживания. |
| 3. Сестра будет кормить пациента часто, но небольшими порциями (6-7 раз в сутки по 100 граммов), мягкой полужидкой калорийной пищей. Сестра будет как можно чаще привлекать близких к кормлению пациента. | Возбудить аппетит. |
| 4. М/с с разрешения врача включит в рацион травяной чай для возбуждения аппетита, мясные и рыбные бульоны. | Возбудить аппетит. Усилить слюноотделение. |
| 5. М/с эстетически оформит прием пищи. М/с будет регулярно проветривать палату перед кормлением пациента. | Возбудить аппетит. |
| 6. Сестра будет тщательно следить за состоянием полости рта пациента (дважды в день чистить зубы, очищать язык от налёта, полоскать рот после приёма пищи растворами слабых антисептиков). | Обеспечить возможность принимать пищу через рот. |
| 7. Сестра будет учитывать количество съеденной пищи и выпитой жидкости, водный баланс ежедневно. По возможности сестра один раз в 3 дня будет взвешивать пациента. | Критерии эффективности проводимых мероприятий. |
Оценка эффективности: пациент регулярно принимает пищу и жидкость. Цель достигнута.
2.Студент доступно объясняет пациенту правила подготовки к УЗИ органов брюшной полости.
Эталон ответа к задаче № 2.
1. У ребенка нарушены потребности: поддерживать температуру тела, дышать, быть здоровым, играть, общаться.
Проблемы пациента: (настоящие)
— сухой кашель, серозное отделяемое из носа,
(потенциальные)
Приоритетная проблема: светобоязнь, сухой кашель.
2. Краткосрочная цель: лихорадка и катаральные явления у ребенка уменьшается через 2-3 дня
Долгосрочная цель: катаральные явления и высыпания купируются через неделю.
| ПЛАН | МОТИВАЦИЯ |
| Медицинская сестра: | |
| 1. Объяснит матери необходимость изоляции в отдельную комнату на 5-10 дней, объяснит матери необходимость проведения влажной уборки 2-3 раза в день, частое проветривание (свежий воздух), затемнение окон шторами. | 1. Для предотвращения распространения инфекции (по эпидемическим показаниям) Для уменьшения светобоязни. |
| 2. Медицинская сестра обеспечит частое и обильное питье соков, морсов, компотов. Пища легкоусвояемая в полужидком теплом виде (каши, слизистые супы), овощное пюре. | 2. С целью дезинтоксикации. |
| 3. Обучит мать ежедневному туалету кожи, слизистых (подмывание, обтирание, обработка слизистой рта, полоскание отваром трав, промывание глаз раствором фурациллина, чаем, отваром ромашки, закапывание капель по назначению врача), обучит мать туалету полости носа, закапыванию капель в нос по назначению врача. | 3. Для удовлетворения потребности быть чистым. |
| 4. Обеспечит прием отвара отхаркивающих трав (фиалки, мяты, чабреца, алтея) по назначению врача, постановку горчичников на грудную клетку, ножных горячих ванн. | 4. Для смягчения, увлажнения кашля. |
| 5. Организует досуг ребенка (чтение книг, настольные игры) | 5. Для удовлетворения потребности играть, общаться. |
| 6. Проведет беседу с матерью о профилактике осложнений. | 6. Для предупреждения возникновения новых случаев заболевания. |
| 7. Проведет срочный учет всех контактных (в квартире, в соседних квартирах) и наблюдение за очагом в течении 21 дня; иммунизацию не привитых и не болевших корью ЖКВ, а детям с мед/отводами и детям до 1 года – введение противокоревого гамма – глобулина. | 7. Для купирования распространения инфекции. |
Оценка: катаральные явления купируются, сыпь исчезнет, ребенок будет безопасен через 9 дней. Цель будет достигнута.
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
Папиллярные узоры пальцев рук — маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
источник