Натуральная оспа (Variola vera) — особо опасное острое инфекционное заболевание, вызываемое поксвирусом, передающееся воздушно-капельным путем и характеризующееся выраженной интоксикацией, двухволновой лихорадкой, везикулезно-пустулезной сыпью на коже и слизистых оболочках.
Из этой статьи вы узнаете основные причины и симптомы натуральной оспы у детей, о том как проводится лечение натуральной оспы у детей и какие меры профилактики вы можете проводить чтобы оградить своего ребенка от этого заболевания.
Средства лечения натуральной оспы у детей
Антибактериальная терапия. Обязательно назначают для лечения антибиотики (цефалоспорины, макролиды, полусинтетические пенициллины и др.).
Специфическая терапия. Для лечения натуральной оспы применяют специфический противооспенный иммуноглобулин, метисазон.
Патогенетическая терапия. Проводят для лечения натуральной оспы детоксикацию, коррекцию водно-электролитного и кислотно-основного баланса, факторов свертывающей и антисвертывающей систем крови; назначают глюкокортикоиды, сердечно-сосудистые средства лечения.
Профилактика натуральной оспы у детей
Подозрительные в отношении натуральной оспы люди подлежат изоляции и обследованию в специализированных отделениях. Реконвалесцентов выписывают из стационара после полного клинического выздоровления, отпадения корочек, но не ранее, чем через 40 дней от начала заболевания.
Медицинский персонал работает в противочумной одежде.
Проводят тщательную текущую и заключительную дезинфекцию. Использованный перевязочный материал и пищевые отходы сжигают.
Лиц, бывших в контакте с больным, изолируют на 14 дней. Контактным немедленно вводят однократно донорский противооспенный иммуноглобулин из расчета 0,5-1 мл/кг массы тела, назначают метисазон (10 мг/кг массы тела в сутки) в течение 4-6 дней. Лицам, проживающим в эндемичной местности, не имевшим прямого контакта, проводят для профилактики натуральной оспы вакцинацию, за ними устанавливают медицинское наблюдение в течение 14 дней с ежедневной термометрией.
Вакцинопрофилактика прекращена в связи с ликвидацией натуральной оспы во всем мире в 1979 г.
Снижение иммунитета способствует активации вторичной микробной флоры и является причиной превращения везикул в пустулы. Вследствие гибели росткового слоя эпидермиса, глубоких гнойных и деструктивных процессов, формируются рубцы. У больных тяжелыми формами развивается инфекционно-токсический шок, ДВС-синдром.
Наиболее характерные морфологические изменения выявляют в коже и слизистых оболочках. В клетках сочкового слоя происходит отек, набухание и пролиферация росткового слоя эпидермиса. Прогрессирующий внутриклеточный отек ведет к образованию в эпидермисе пузырьков (баллонная дистрофия эпидермиса). Наблюдается дискомплексация и расслаивание клеток с образованием тяжей, расположенных перпендикулярно к поверхности эпидермиса, что приводит к разделению пузырька на несколько камер (ретикулярная дистрофия). Постепенно формируется большой многокамерный пузырь.
Макроскопически на ранних стадиях поражения кожи (экзантема) представляют папулы размером 3×4 мм, затем — везикулы («жемчужные»), которые быстро заполняются лейкоцитами и превращаются в пустулу. Центральная часть пустулы подвергается некрозу, западает и образуется типичное пупкообразное западение в центре с последующей эволюцией в корочку. В отдельных случаях, при наиболее тяжелых формах, экссудат содержит большое количество эритроцитов — возникает геморрагическая форма натуральной оспы. После отторжения корочки, в случае повреждения росткового слоя кожи, образуется западающий лучистый рубец. Иногда высыпания возникают на слизистых оболочках полости рта, пищевода, желудка, кишечника, где завершается эпителизацией эрозий, без образования рубчика. При тяжелых формах возможно развитие кровоизлияний в костный мозг, а так же некротических орхитов, тонзиллитов, пневмоний, в паренхиматозных органах — глубоких дистрофических изменений.
Клиническая картина натуральной оспы у детей
Выделяют пять периодов болезни: инкубационный, нагольный (продромальный), высыпания, нагноения (пустулизации), подсыхания и отпадения корочек.
Инкубационный период длится в среднем 10-12 дней, однако может укорачиваться до 7 дней и удлиняться до 17 дней.
Нагольный (продромальный) период продолжается 2-4 дня. Начало заболевания острое, сопровождается ознобом, резкой слабостью, головной болью (особенно в области затылка), мышечными болями, наиболее выраженными в области поясницы и крестца (рахиалгия), характерны головокружения и шум в ушах, беспокойство, бессонница. Возможны бред и потеря сознания. Часто отмечаются тошнота, многократная рвота и боли в животе. Пульс и дыхание учащены. Слизистые оболочки полости рта сухие, выражена жажда, язык обложен белым налетом. Слизистые оболочки зева, мягкого неба и носоглотки гиперемированные. Увеличиваются печень и селезенка, отмечается олигурия. На 2-3-й день от начала заболевания у 30% больных отмечается продромальная сыпь. Она может быть различной по морфологии: мелкоточечной, розеолезной, эритематозной, пятнисто-папулезной, в тяжелых случаях — пехиальной. Характерна для экзантемы типичная локализация: в области шеи, по проекции грудных мышц, на внутренней поверхности верхней части плеча (плечевой треугольник) и особенно типично — в области нижней половины живота и внутренней поверхности бедер (бедренный «треугольник Симона»). На местах продромальной сыпи в последующем везикулезная сыпь не появляется. Через 1-2 сут. сыпь бледнеет или исчезает.
Период высыпания. В конце 3-4-х сут. болезни отмечается значительное снижение температуры тела и улучшение общего состояния. На этом фоне появляется экзантема. Элементы сыпи вначале возникают за ушами, на лбу, в области век, волосистой части головы, верхней части туловища. В течение 1-2 дней сыпь распространяется на все туловище и конечности, появляется на лице, а так же ладонях и подошвах; подмышечные и паховые области свободны от высыпания. Сыпь вначале имеет вид пятен, затем папулезный характер, бледно-красного цвета, плотная на ощупь. Через 2-3 дня папулы превращаются в везикулы серо-белого цвета, плотно сидящие на инфильтрированном основании и окруженные красным венчиком. Везикулы имеют пупковидные вдавления в центре, многокамерное строение, при проколе не спадаются. Полное развитие везикул происходит к 5-6-му дню периода высыпания (9-10-му дню болезни). Элементы сыпи наблюдаются также на слизистых оболочках полости рта, носоглотки, мягкого неба, бронхов, пищевода, наружных половых органов. Сыпь на слизистых оболочках проходит такую же эволюцию, как и на коже. Однако везикулы быстро превращаются в эрозии и язвочки, покрытые гноем. Возникает болезненность при глотании, слюнотечение, светобоязнь и слезотечение.
Период нагноения (пустулизации). Через 4-5 дней с момента появления везикул содержимое их мутнеет, затем становится гнойным — появляются пустулы, что соответствует, как правило, 9-10-му дню болезни. Пустулы напряжены и окружены отечно-гиперемированным валиком розового цвета, напоминают жемчужины. Все элементы сыпи на одном участке тела развиваются одновременно и находятся в одной стадии развития (мономорфизм сыпи). Лицо и веки больного становятся отечными, носовое дыхание затруднено. Эрозии на слизистых оболочках также быстро нагнаиваются, возникает выраженная болезненность при жевании и глотании; отмечается зловонный запах изо рта, боль в глазах и светобоязнь, расстройство фонации, болезненность при мочеиспускании и дефекации.
Температура тела вновь повышается до 39-40° С, имеет неправильный характер и сохраняется 3-5 дней. Вторая температурная волна («нагноительная лихорадка») типична для натуральной оспы. Общее состояние больного резко ухудшается, возможны потеря сознания, бред, судороги, нарушение сердечно-сосудистой деятельности; снижение диуреза вплоть до анурии; увеличиваются печень и селезенка.
Период подсыхания и отпадения корочек. С 11-14-го дня болезни начинается рассасывание гнойного содержимого, пустулы подсыхают с вторичным западением. Уменьшается отечность и болезненность кожи. Температура тела снижается, общее состояние больного улучшается. Через 3-4 дня (16-17-й день болезни), образуются корочки коричневого цвета, с последующим отпадением их в течение 2-3 нед. При поражении сосочкового слоя дермы образуются рубцы, которые остаются на всю жизнь. Средняя продолжительность болезни (среднетяжелая форма) — 5-7 нед.
Сливная форма натуральной оспы
Наиболее тяжело протекает сливная форма (variola confluens). Сыпь обильная, быстро распространяется по всему телу, имеет выраженную склонность к образованию больших неправильной формы плоских пузырей, наполненных гноем. Пораженная кожа резко отечна, утолщена. На слизистых оболочках — обильные высыпания. Пузыри легко вскрываются, выливающийся гной, подсыхая, покрывает кожу как панцирем. С началом высыпания температура тела не снижается, остается постоянно высокой 40-42° С (характерная для оспы двухволновая кривая отсутствует). Весьма часты осложнения, летальность очень велика. В случае выздоровления, на коже, особенно лица, остаются глубокие обезображивающие рубцы.
Пустулезно-геморрагигеская форма натуральной оспы
Пустулезно-геморрагигеская форма (черная, variola pustulesa haemorrhagica, вторично-геморрагическая). Характеризуется укороченным инкубационным периодом, острым началом болезни с признаками выраженной интоксикации, высокой температурой тела и геморрагическим синдромом. Геморрагическая сыпь появляется после высыпания оспенной, начиная со стадии папул и особенно интенсивно в период образования пустул. Наиболее выраженные геморрагические изменения наблюдаются между 6-10-м днем от начала болезни. В результате превращения гемоглобина пустулы приобретают черную окраску (отсюда название «черная оспа»). Помимо того, появляются геморрагии на участках кожи, свободных от сыпи, а также кровоизлияния в слизистые оболочки. Возможна геморрагическая пневмония. Летальность — 75-100%.
Оспенная пурпура — форма натуральной оспы
Оспенная пурпура (молниеносная, первично-геморрагическая, purpura variolosa). На фоне выраженной интоксикации и высокой температуры тела (41-42° С) уже в продромальном периоде появляется геморрагическая сыпь (до развития оспенных элементов на коже и слизистых оболочках). Часто отмечаются кровотечения из носа, легких, желудка, почек. Смерть наступает на 2-6-й день болезни.
Вариолоид — форма натуральной оспы
Вариолоид (varioloid) — легкая форма заболевания, чаще наблюдалась у вакцинированных. Характерны — удлинение инкубационного периода, укорочение начального периода, слабо выраженные симптомы интоксикации. Со 2-4-го дня лихорадки появляется оспенная сыпь, достигающая стадии везикул. Почти никогда не развиваются пустулы. На слизистых оболочках полости рта и зева образуются лишь единичные везикулы. Ввиду отсутствия нагноения везикул не появляется «нагноительная» лихорадка, т. е. температурная кривая остается одногорбой. Пузырьки быстро подсыхают с образованием корочек, которые уже на 7-8-й день болезни начинают отпадать. Рубцы после отпадения корочек не образуются, так как элементы сыпи располагаются поверхностно и не захватывают сосочкового слоя дермы. Исход всегда благоприятный, осложнений обычно не бывает.
Натуральная оспа без сыпи
Натуральная оспа без сыпи (variola sine exanthemate) отмечалась у больных с приобретенной иммунорезистентностью. Для этой формы натуральной оспы характерно наличие всех симптомов оспы начального периода: интоксикации, повышения температуры тела, продромальной сыпи. Однако характерная оспенная экзантема отсутствует. Болезнь продолжается 3-4 дня, летальных исходов не наблюдается.
Натуральная оспа без температуры
Натуральная оспа без температуры (variola afebrilis). На коже и слизистых оболочках появляется скудная узелковая или узелково-везикулезная сыпь при нормальной температуре тела и отсутствии нарушения общего состояния.
Аластрим — форма натуральной оспы
Аластрим (variola minor). Инкубационный период колеблется от 8 до 17 дней, в среднем — 12 дней. Заболевание начинается на фоне умеренной интоксикации и лихорадки. Экзантема в продромальном периоде возникает редко. Высыпание начинается на 2-5-й день болезни. Локализация сыпи — преимущественно на лице и конечностях, включая ладони и подошвы. Везикулы меньших размеров, чем при типичной пустулезной форме оспы, содержимое имеет молочно-белую окраску («белая оспа»), пупковидные вдавления не наблюдаются. После отпадения корочек рубцов на коже не остается. Такой сиптом оспы, как «нагноительная лихорадка», как правило, отсутствует. Течение доброкачественное.
Специфические осложнения натуральной оспы:
- энцефалиты, энцефаломиелиты, менингиты, невриты;
- миокардиты, перикардиты, септические эндомиокардиты;
- бронхиты, абсцессы легкого, пневмонии;
- глосситы, стоматиты, заглоточные абсцессы, паротиты;
- остеомиелиты, гнойные артриты;
- некротические орхиты, нефриты, пиелиты;
- кератиты, панофтальмиты.
Исторические данные о натуральной оспе
Заболевание известно с глубокой древности. Первые сведения о натуральной оспе в Европе относятся к VI веку. В XVI-XVII столетиях она получила широкое распространение во многих странах Европы, в том числе России, вызывая эпидемии с гибелью миллионов людей. В XVII-XVIII веках в Европе ежегодно болели натуральной оспой более 10 млн чел. и около 1,5 млн умирали. В XIX веке началось снижение заболеваемости, однако эпидемические вспышки еще регистрировались. В СССР натуральная оспа была ликвидирована в 1936 г. В 1958 г. ВОЗ приняла глобальную программу ликвидации натуральной оспы во всем мире. Массовая вакцинация в сочетании с усовершенствованной системой эпидемиологического надзора позволила ликвидировать последние эпидемические очаги натуральной оспы к 1977 г. По истечении двух лет (в 1979 г.) ВОЗ объявила о полной ликвидации натуральной оспы во всем мире. Существует потенциальная опасность заражения натуральной оспой в лабораторных условиях, что наблюдалось в Лондоне (1973 г.) и Бирмингеме (1978 г.).
Возбудитель натуральной оспы
Этиология. Возбудителем натуральной оспы является вирус (семейство Poxvi-ridae, подсемейство Chordopoxvirideae, род Ortopoxviridae), который был впервые описан Пашеном в 1906 г. под названием «элементарные тельца». Геном вируса представлен двухцепочечной нефрагментированной молекулой ДНК с количеством структурных белков не менее 30. Вирионы имеют характерную кирпичеобразную форму с закругленными углами, достигая в размерах 150 х 200 х 300 нм, хорошо размножаются на куриных эмбрионах, клеточных культурах, вызывая цитопатический эффект и феномен гемадсорбции. В клетках эпителия, пораженных вирусом натуральной оспы, обнаруживают цитоплазматические включения — тельца Гварниери, которые, вероятно, представляют собой скопления возбудителя.
Ряд вирусов рода Ortopoxviridae, генетически близких к возбудителю натуральной оспы, могут вызывать оспу у домашних и диких животных (обезьян, коров, лошадей, овец, коз, свиней, кроликов, птиц). Человек восприимчив лишь к вирусам оспы обезьян и коров. В 1970-1980 гг. в Африке зарегистрирован 51 случай заболевания людей оспой обезьян. Возможна передача возбудителя оспы обезьян от человека к человеку.
Вирус устойчив во внешней среде: в сухих оспенных корочках сохраняется несколько лет; в замороженном состоянии, при комнатной температуре — не менее 17 мес. Вирус чувствителен к действию дезинфицирующих средств и высоких температур.
Эпидемиология. Натуральная оспа — высококонтагиозная особо опасная антро-понозная инфекция.
Механизм передачи инфекции натуральной оспы
Источником инфекции является больной человек, который опасен с конца инкубационного периода до полного отпадения корочек (наиболее заразен с 3-го по 10-й день болезни, в период массового вскрытия оспенных пустул).
Механизмы передачи: капельный, контактный.
Пути передачи: воздушно-капельный, воздушно-пылевой, контактно-бытовой, трансплацентарный. Возможно заражение натуральной оспой через вещи и предметы, даже при их пересылке на значительные расстояния.
Восприимчивость человека к натуральной оспе всеобщая. Вследствие чрезвычайно большой чувствительности человека к возбудителю заражение может произойти при очень кратковременном пребывании вблизи больного, при вскрытии трупов, обработке секционного материала.
После перенесенного заболевания остается, как правило, прочный иммунитет. Однако описаны повторные случаи заболевания.
Заражение натуральной оспой
Патогенез. Входные ворота: слизистые оболочки верхних дыхательных путей, реже — кожа. В регионарных лимфатических узлах вирус размножается. Через 1-2 дня возбудитель поступает в кровь (первичная вирусемия), откуда распространяется в органы ретикуло-эндотелиальной системы. В течение 5-10 дней происходит размножение вируса с вторичным выходом его в кровь, что сопровождается появлением клинических признаков болезни (продромальный период). Затем следует вторичная диссеминация, особенно в эктодермальные ткани.
Вирус размножается в коже, слизистых оболочках, обусловливая появление типичной сыпи со стадиями развития — папула, везикула, пустула, язва, корочка, рубец.
Поражаются конъюнктивы, слизистые оболочки дыхательных путей, пищевода, мочеполовой системы, с появлением высыпаний, проходящих стадии — папула, везикула, эрозия.
Опорно-диагностические признаки натуральной оспы:
В начальный период (продромальный):
- характерный эпиданамнез;
- острое начало болезни;
- выраженная интоксикация;
- резкое повышение температуры тела;
- боль в крестце и пояснице;
- кратковременная продромальная сыпь.
- характерный эпиданамнез;
- снижение температуры тела;
- улучшение общего состояния;
- появление типичных многокамерных везикул с пупковидным вдавлением в центре.
В период нагноения (пустулизации):
- характерный эпиданамнез;
- резкое ухудшение общего состояния;
- повторный подъем температуры тела;
- нагноение везикул;
- гепатоспленомегалия.
Лабораторная диагностика натуральной оспы
Используют вирусоскопический, вирусологический и серологический методы. Материалом для исследования являются соскобы папул, содержимое везикул, пустул, корочки, мазки из зева, кровь. Выявление вируса осуществляют с помощью электронной микроскопии, микропреципитации в агаре иммунофлюоресцентным методом.
Серологическое исследование проводят в парных сыворотках крови с использованием РТГА, радио- и энзимоиммунных реакций.
Гематологические данные зависят от стадии патологического процесса:
- в продромальном периоде — лейкоцитоз, лимфоцитоз;
- в периоде высыпаний — кратковременная лейкопения;
- в периоде нагноения — нейтрофильный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, тромбоцитопения.
Дифференциальная диагностика натуральной оспы
Дифференциальная диагностика проводится со скарлатиной, корью, краснухой, менингококцемией, ветряной оспой, герпетической инфекцией, лептоспирозом, геморрагическими лихорадками, синдромом Стивенса-Джонсона и др.
Больного с подозрением на натуральную оспу срочно изолируют в инфекционную больницу, предназначенную для госпитализации больных особоопасными инфекциями. Особое внимание уделяют гигиеническому содержанию кожи, уходу за слизистыми оболочками полости рта и глаз.
источник
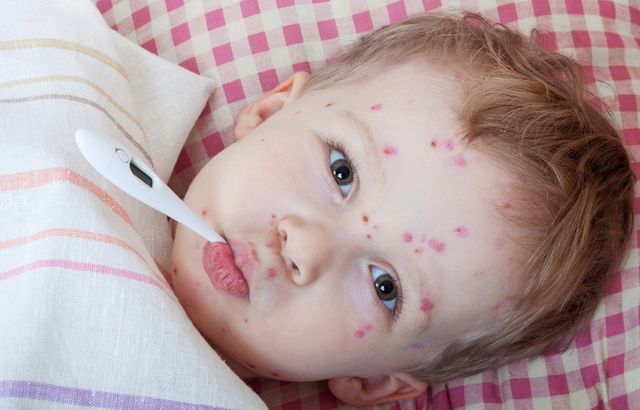
Ветряная оспа у детей (ветрянка) – это острое инфекционное высококонтагиозное заболевание вирусного происхождения, которое протекает с появлением на коже и слизистых оболочках характерной полиморфной сыпи и умеренно выраженным интоксикационным синдромом.
Восприимчивость к инфекции очень высокая. После контакта с больным заболевает практически 100% лиц, не имеющих к данной инфекции иммунитета. Наиболее высок показатель заболеваемости среди детей дошкольного и младшего школьного возраста, посещающих организованные детские коллективы. Согласно данным статистики, около 80% населения переболевает ветряной оспой до 16 лет. Пик заболеваемости приходится на холодное время года. В сельской местности заболевание регистрируется в два раза реже, чем в городах.
После перенесенной ветряной оспы у детей формируется стойкий иммунитет, который сохраняется пожизненно.
Дети первого года жизни, находящиеся на грудном вскармливании, крайне редко заболевают ветряной оспой, так как получают от материнского организма необходимые антитела.
Возбудителем ветряной оспы у детей является ДНК-содержащий вирус Varicella Zoster, относящийся к семейству Herpetoviridae, он также является возбудителем другого заболевания – опоясывающего лишая.
После контакта с больным ветряной оспой заболевает практически 100% лиц, не имеющих к данной инфекции иммунитета.
Вирус способен к репликации исключительно в организме человека, во внешней среде он быстро утрачивает свою вирулентность. Источником инфекции является больной ветряной оспой либо опоясывающим лишаем. Он представляет эпидемиологическую опасность для окружающих, начиная с последних 10-ти суток инкубационного периода и до 7-го дня с момента окончания высыпаний.
Ветряная оспа у детей передается воздушно-капельным путем, контактно-бытовая передача наблюдается крайне редко, что объясняется слабой устойчивостью вируса во внешней среде. При разговоре, чихании, кашле больной человек выделяет мелкодисперсный аэрозоль, содержащий вирус Varicella Zoster. Его частицы током воздуха разносятся на большие расстояния и могут попадать даже в смежные комнаты. Возможно перинатальное инфицирование ребенка при заболевании ветряной оспой беременной за 5 суток до родов.
Входными воротами для вируса ветряной оспы является слизистая оболочка верхних дыхательных путей. Возбудитель проникает в клетки эпителия, где начинает активно размножаться. Отсюда он распространяется в лимфатические узлы и кровоток, разносясь по всему организму. Вирусемия приводит к развитию общей интоксикации.
Вирус обладает сродством к эпителиальным клеткам кожных покровов и слизистых оболочек. После его репликации (размножения) эпителиальные клетки гибнут, а на их месте формируются заполненные экссудатом полости, т. е. везикулы. После их вскрытия образуется эрозия, которая затем покрывается корочкой. После отпадения корочки под ней обнажается участок кожи с новым эпидермисом. Ветряная оспа у детей с ослабленным иммунитетом протекает с выраженной общей интоксикацией, нередко сопровождается развитием осложнений.
Вирус ветряной оспы способен накапливаться в клетках нервных ганглиев. В этом случае у больного формируется латентное вирусоносительство. Активизация вируса приводит к развитию клинической картины опоясывающего лишая. В настоящее время причины, провоцирующие вирусную активизацию, не установлены.
Инкубационный период при ветряной оспе у детей длится 11–21 день. Заболевание начинается с непродолжительного продромального периода, который обычно выражен слабо. Ребенок может жаловаться на общую слабость, головную и/или мышечную боль. У него может повыситься температура, возникнуть тошнота, рвота.
Продромальный период сменяется периодом развернутых клинических проявлений (периодом высыпаний). Отмечаются ежедневные пики температуры, совпадающие с появлением новых высыпаний. Нередко у детей, особенно дошкольного возраста, везикулярные высыпания на кожных покровах и слизистых оболочках появляются внезапно, без каких-либо признаков общей интоксикации.
Сыпь при ветряной оспе у детей имеет характер буллезного дерматита. Ее элементы распространяются по телу без какой-либо закономерности, не сливаются между собой. Каждый элемент проходит несколько последовательных стадий развития: пятно, папула, везикула, корочка. На коже присутствуют элементы разного возраста, что связано с ежедневными подсыпаниями. Обычно первые пятна появляются на 1-2 сутки от начала заболевания, а последние на 3–6 день.
Основным диагностическим элементом кожной сыпи при ветряной оспе у детей является везикула – небольшой пузырек, заполненный прозрачным жидкостным содержимым и окруженный венчиком гиперемии. Сыпь сопровождается сильным зудом. При ее расчесывании может произойти инфицирование везикулы, в результате чего на ее месте формируется пустула (пузырек, заполненный гнойным содержимым). После заживления пустул остаются оспины (небольшие рубцы). Если же нагноения не происходит, заживление везикул не сопровождается формированием рубцов.
Сыпь может располагаться на любых участках тела, за исключением подошв и ладоней. Наибольшее количество элементов локализуется на шее, лице и волосистой части головы, они могут наблюдаться на слизистой оболочке половых органов, полости рта и на конъюнктиве. После вскрытия везикул на слизистых оболочках образуются эрозии, язвы.
В редких случаях ветряная оспа у детей сопровождается воспалением лимфатических узлов (лимфоаденопатией).
У детей с ослабленным иммунитетом могут развиваться тяжелые формы ветряной оспы:
- буллезная – элементы сыпи представлены буллами (крупные пузыри, заполненные прозрачным содержимым);
- пустулезная – нагноение везикул, с трансформацией их в пустулы;
- геморрагическая – пропитывание везикул геморрагическим (с примесью крови) содержимым;
- гангренозная – сыпь представлена некротическими элементами, проникающими в глубокие слои кожи.
Заболевание может принимать и стертую форму. В этом случае симптомы ветряной оспы у детей выражены слабо, проявления интоксикации отсутствуют, высыпания носят единичный характер и исчезают в течение короткого времени.
Диагностика ветряной оспы у детей проводится на основании характерных клинических симптомов заболевания, данных эпидемиологического анамнеза (указание на контакт с больным ветряной оспой или опоясывающим лишаем за 11–21 день до начала заболевания).
Согласно данным статистики, около 80% населения переболевает ветряной оспой до 16 лет.
При атипичном течении ветряной оспы у детей, а также диссеминированном поражении внутренних органов, может возникнуть необходимость в проведении лабораторной диагностики:
- выделение вируса Varicella Zoster из элементов сыпи классическими вирусологическими методами на культурах эмбриональных клеток;
- микроскопия соскоба с основания элементов сыпи (обнаружение многоядерных гигантских клеток);
- микроскопия мазков везикулезной жидкости (обнаружение телец Арагао);
- обнаружение антител к антигенам вируса (постановка реакций ИФА, РСК, тест флюоресценции АТ к мембранным Аг).
Ветряную оспу у детей дифференцируют с укусами насекомых, контактным дерматитом, лекарственной аллергией, вторичным сифилисом, импетиго, простым герпесом.
Лечение ветряной оспы у детей в большинстве случаев проводят в домашних условиях. Госпитализация в инфекционный стационар показана только при тяжелом течении заболевания, сопровождающемся выраженной интоксикацией.
Необходим тщательный уход за элементами сыпи с целью предотвращения присоединения вторичной гнойной инфекции. Каждый элемент обрабатывают 1-2 раза в день антисептическим раствором (раствор марганцовокислого калия, раствор Кастеллани). Эрозии и язвы на слизистых оболочках обрабатывают раствором этакридина лактата или перекиси водорода. Для уменьшения выраженности зуда кожу в области высыпаний протирают спиртом, слабым раствором уксусной кислоты, смазывают глицерином. При необходимости ребенку могут быть назначены антигистаминные препараты.
С целью нормализации температуры тела применяют нестероидные противовоспалительные препараты на основе ибупрофена или парацетамола. Не следует назначать детям с ветряной оспой ацетилсалициловую кислоту (Аспирин), так как ее прием может быть связан с развитием синдрома Рея.
При тяжелых формах заболевания, развитии диссеминированных форм, иммунодефицитных состояниях лечение детей проводят противовирусными препаратами (ацикловир, интерферон альфа, видарабин). Помимо этого, может применяться специфический противоветряночный иммуноглобулин.
Антибиотикотерапию назначают только при присоединении вторичной бактериальной инфекции.
Правильно организованное питание способствует ускорению выздоровления детей, снижает риск развития осложнений.
В первые дни болезни на фоне интоксикационного синдрома дети могут отказываться от еды. В этом случае ни настаивать на приеме пищи, ни тем более кормить их насильно не следует. Важно обеспечить обильное питье (некрепкий чай, отвар шиповника, минеральная вода без газа, компот). По мере улучшения общего состояния ребенка происходит возвращение аппетита, но и после этого следует сохранять усиленный питьевой режим.
Из рациона исключают продукты, способствующие аллергизации организма, и усиливающие тем самым кожный зуд. К таким продуктам относятся:
- жирное мясо, колбасы, копчености;
- морепродукты;
- грибы;
- ягоды, цитрусовые;
- кондитерские изделия;
- пряности;
- соления и маринады;
- сладкие газированные напитки.
Примерное меню на один день для детей, болеющих ветряной оспой:
- завтрак: овсяная или гречневая каша со сливочным маслом, яйцо всмятку;
- второй завтрак: нежирный творог со сметаной или стакан кефира;
- обед: овощной суп-пюре, паровая котлета или отварная нежирная рыба;
- полдник: свежевыжатый овощной сок, разбавленный теплой водой в соотношении 1:3;
- ужин: запеченный кабачок, сухарики и несладкий чай или творожная запеканка с натертым на терке зеленым яблоком.
Для уменьшения зуда и профилактики нагноения везикул можно использовать средства народной медицины. В частности, теплые ванны:
- с настоем календулы. 60 г лекарственного сырья заварить его 1 л кипятка, настаивать 40 минут, процедить и влить в ванну. Ванну принимать 2 раза в день по 8-10 минут;
- с овсяной мукой. В полотняный мешок насыпать 500 г овсяной муки (при ее отсутствии можно взять геркулесовую крупу) и плотно завязать, опустить мешок в ванну с теплой водой. Продолжительность процедуры 5–8 минут, после чего тело ребенка аккуратно промокнуть мягким полотенцем;
- с настоем тысячелистника. В 5 л кипящей воды всыпать 200 г травы тысячелистника, настоять 4 часа, процедить и вылить в ванну. Принимать ванну 15–20 минут.
Для подсушивания корочек и уменьшения зуда кожу можно протирать смесью оливкового и бергамотового масел, взятых в равных пропорциях. Способствует устранению зуда и протирание кожи отваром ячменя: 1 кг ячменя залить 5 л холодной воды, довести до кипения и кипятить на медленном огне 1 час, после чего остудить и процедить.
В большинстве случаев ветряная оспа у детей протекает доброкачественно, и только у 5% больных наблюдаются осложнения:
Ученые из Лондонской школы тропической медицины и гигиены проводили медицинское обследование 49 детей, которые проходили лечение с диагнозом «инсульт». При сборе анамнеза было установлено, что многие из них несколькими месяцами ранее перенесли ветряную оспу. Этот факт вызвал интерес у специалистов. Стремясь ждать ему логическое объяснение, они провели ретроспективный анализ историй болезней детей с инсультом за последние несколько лет. Оказалось, что в 31% случаев дети перенесли ветряную оспу в последние 6 месяцев перед развитием острого расстройства мозгового кровообращения.
Объяснить связь между ветряной оспой и инсультом у детей врачи пока не могут, тем более что у взрослых подобная взаимосвязь не выявлена. Высказывается предположение, что вирус Varicella Zoster повреждает внутреннюю оболочку артерий, способствуя развитию в ней воспалительного процесса, который, в свою очередь, вызывает стеноз поврежденных сосудов.
В большинстве случаев прогноз благоприятный, заболевание заканчивается полным выздоровлением. Рубцы остаются только при нагноении везикул и их трансформации в пустулы. У детей с выраженным иммунодефицитом прогноз хуже, так как инфекция протекает значительно тяжелее, часто вызывая развитие опасных для жизни осложнений.
Профилактика ветряной оспы у детей заключается в предотвращении занесения и распространения инфекции в детских коллективах. Она включает следующие мероприятия:
- изоляция больных ветряной оспой до 5-го дня с момента появления последних высыпаний;
- в ясельных группах дошкольных детских учреждений на детей, бывших в контакте с заболевшим, накладывают карантин на 21 день от момента изоляции больного;
- среди детей с иммунодефицитом проводят превентивные мероприятия в первые три дня от момента контакта с больным с помощью пассивной иммунопрофилактики (однократное введение иммуноглобулина).
Если ветряной оспой заболевает беременная, с целью профилактики внутриутробного заражения плода ей назначают специфические иммуноглобулины.
Разработана прививка против ветряной оспы у детей. Вакцинация показана детям с ослабленным иммунитетом, страдающим хроническими соматическими заболеваниями. Для ее проведения используют вакцины Окавакс (Япония) или Варилрикс (Бельгия).
Видео с YouTube по теме статьи:
источник
Ветрянка представляет собой вирусное заболевание герпетической природы (вызывается 3 типом вируса). В данной статье рассмотрим, как лечить ветрянку у детей.
Основная категория пациентов — дети в возрасте от 3 до 7 лет. В большинстве своем заболевание протекает «мягко», не давая тяжелых осложнений (в отличие от течения болезни у взрослых). Однако к терапии нужно подойти со всей ответственностью.
Основу терапии составляют медикаменты. В большинстве случаев допустимо амбулаторное лечение (без помещения в стационар).
В домашних условиях можно использовать следующие лекарства:
Ниже мы рассмотрим, чем можно лечить ветрянку у детей, кроме зеленки.
Зеленка (бриллиантового зеленого раствор)

Однако имеет целый ряд минусов:
- Основной — присутствие на коже зеленых пятен, которые крайне сложно свести.
- Раствор бриллиантовой зелени не подходит для обработки папул на слизистых.
- Основное действующее вещество пересушивает раны, вызывая растрескивание и усиливая чувство зуда и жжения.
При его наличии можно обойтись без зеленки.
Основное действующее вещество — фенол.
Он обладает антисептическим эффектом, быстро уничтожает вирус герпеса. Однако подходит только для точечной обработки папул.

- головокружением,
- тошнотой,
- слабостью и др.
Категорически не подходит для применения у детей до года.
Обрабатывать Фукорцином можно только кожу, при высыпаниях в горле, на половых органах он не поможет.

Основу лекарственного средства составляет: двухвалентный оксид цинка.
Он обладает антисептическим, подсушивающим и вяжущим действием. Благодаря этому средство можно применять для лечения высыпаний:
- в том числе на слизистых (при герпетическом стоматите, например),
- а также без риска раздражения нежной кожи (например, на глазу).

Он дополняет действие окиси цинка, ускоряя восстановительные процессы и предотвращая вторичное инфицирование раневых поверхностей.
Гель Поксклин – аналог Каламина, также активно использующийся при ветрянке.
Эффективный антисептический препарат. Изначально создавался для борьбы с инфекциями, передающимися половым путем, но эффект медикамента заметно шире.
Подходит для обработки высыпаний у детей во рту, на веке, в области половых органов.
Наиболее эффективен Ацикловир. Это специализированный препарат, призванный бороться с вирусом герпеса любого типа. Основное действующее вещество Ацикловира угнетает ДНК возбудителя, не позволяя распространяться патологическому процессу. Кроме того, медикамент обладает антисептическим и регенеративным эффектами.
Назначаются для местного применения. Используются антибактериальные лекарства широкого спектра действия: гентамициновая мазь, мазь на основе тетрациклина и др. Использование антибиотиков позволяет:
- исключить вторичное инфицирование ранок,
- предотвратить гнойный процесс.
В форме препаратов для местного использования. Наиболее распространенное фармацевтическое средство — мазь Виферон. Виферон и его аналоги способствуют местной выработке собственного интерферона организма.
Подобные медикаменты повышают сопротивляемость организма.
Помогают снять зуд и жжение. Часто признаки аллергии накладываются на проявления ветряной оспы. Течение болезни усугубляется. В терапевтических целях назначаются противоаллергические первого и третьего поколений:
На местном уровне допустимо применение антигистаминных второго поколения (мазь Фенистил).
Наиболее частое последствие длительно текущей ветряной оспы — это поражение слизистых оболочек ротовой полости и горла. Развивается герпетическая (ветряночная) ангина.

- 1/2 ч.л. Мирамистина,
- 1 ст. теплой воды
Далее следует разделить средство на три дозы. Полоскать трижды в день соответственно.
Допустимо использование фурацилина, смазывание горла растворами серебра и йода. Принимать антибиотики и противовоспалительные препараты необходимо лишь в тех случаях, когда их назначает врач. “Самоназначение” данных препаратов принесет больше вреда, чем “пользы”.
Эффективных и безопасных народных средств для лечения ветряной оспы и ее осложнений попросту не существует.
Допустимо полоскание горла содой, примочки с этой натриевой солью. Предпочтение рекомендуется отдать традиционным медикаментозным препаратам.
Также полезно знать о возможных добавках для купания при ветрянке.
- Ветряночные высыпания обрабатывать с первого дня начала патологического процесса. Основная группа препаратов для обработки — антисептики.
- Зуд можно снять, добавив к терапевтическому курсу антигистаминные препараты.
- Температуру до 38.1ºC сбивать не требуется. Если значения термометра поднимаются выше, необходимо принимать жаропонижающие. Лучше на основе ибупрофена (Ибупрофен, Нурофен). Препараты на основе парацетамола, ацетилсалициловой кислоты опасны для печени, сердца и легких. Давать их детям не рекомендуется.
- На период лечения рекомендуется придерживаться диеты. Рацион должен быть витаминизированным, с достаточным количеством минералов. Как можно больше жидкости и меньше продуктов животного происхождения.
- Самолечение недопустимо. При первых же признаках ветрянки рекомендуется вызывать врача на дом.
- Прогулки на время течения острой фазы недопустимы.
- Показан строгий постельный режим.
- Чтобы не было рубцов ни в коем случае нельзя расчесывать ранки. Однако рубцы после ветрянки можно излечить. Против шрамов применяются специальные мази: Контрактубекс, Алдара, Медгель и др.
Вопреки распространенному мнению, будто бы ветрянка у детей протекает без осложнений, это не всегда так. Существует четкий перечень показаний для госпитализации и лечения в больнице:
- Если температура тела находится на уровне свыше 38.5 градусов и не сбивается жаропонижающими препаратами.
- Если болеет ребенок подросткового возраста.
- Если длительность острого периода затягивается (дольше пяти дней и без облегчения).
- При наличии осложнений: когда появляется кашель, нарушения сознания, очаговая неврологическая симптоматика без срочной госпитализации не обойтись.
В любом случае, вопрос о необходимости и целесообразности лечения ветрянки в больнице решает врач. Все зависит от того, как она проходит, есть ли осложнения или риск их развития и т.д.
В каждом конкретном случае ответ на этот вопрос будет различен. Как правило, острая фаза болезни длится от 5 до 12 дней.
Лечение должно продолжаться и по окончании острого периода. Его следует продолжать вплоть до полного исчезновения симптоматики. После чего, для предотвращения вторичного инфицирования ранок и усугубления симптоматики нужно принимать назначенные лекарства еще несколько дней.
Если взрослый не болел ветрянкой — ни о каком лечении ребенка не может идти и речи. Оспа крайне заразна и передается воздушно-капельным путем. На практике это означает, что для инфицирования достаточно просто посидеть рядом с больным.
Лечением должен заниматься родитель с иммунитетом. Если это невозможно — следует позаботиться о мерах предосторожности:
- использовать очки, маску,
- оксолиновую мазь интраназально.
Мнение доктора Комаровского, о том, как лечить ветрянку у детей, в целом, перекликается с общепринятыми мерами по борьбе с заболеванием. Врач акцентирует внимание на необходимости создания условий для самостоятельной борьбы организма с возбудителем. Потому не рекомендует специализированные препараты, вроде Ацикловира при легком течении оспы.
Температуру же Комаровский советует сбивать только при значениях свыше 38 градусов, препаратами на основе ибупрофена.
Как отмечают родители, при проведении симптоматической терапии длительность течения острого процесса, примерно, та же самая. При добавлении Ацикловира и его аналогов срок лечения резко сокращается. Комплексный характер терапии (препараты + постельный режим + нормализация рациона) способствует быстрому и эффективному излечению.
Ветряная оспа у детей — вполне нормальное явление. Гораздо лучше переболеть ей в детстве, нежели в зрелые годы. Благо, в большинстве случаев у молодых пациентов протекает она без осложнений, а современный фармацевтический рынок предлагает массу препаратов. Однако самолечение строго противопоказано. Необходима помощь педиатра.
источник

Ветрянкой называют острое вирусное заболевание, передающее воздушно-капельным путем от человека к человеку. Характеризуется возникновением сыпи в виде небольших пузырьков, высокой температурой.
Возбудителем считается вирус герпеса третьего типа. Он внедряется в кровь через верхние дыхательные пути и поражает кожные покровы. Вне организма человека он теряет свою жизнеспособность уже через 10 минут. Микроб погибает при нагревании, воздействии ультрафиолетового излучения и солнечных лучей.
Восприимчивость к ветрянке составляет 100%, чаще всего она диагностируется у детей в возрасте от 6 месяцев до 7 лет. У взрослых встречается достаточно редко, так как большинство из них без осложнений переносит болезнь в детстве. Выработанный после перенесенной инфекции стойкий иммунитет сохраняется на протяжении жизни.
Выделяют 4 стадии течения заболевания:
- Инкубационная – бессимптомный период. В среднем составляет 11–21 день;
- Продромальная – характеризуется возникновением головных или мышечных болей, значительным подъемом температуры. У детей проявляется не всегда, у взрослых наблюдается достаточно часто и протекает с осложнениями. Данный период наступает за 1–2 суток до обнаружения первых высыпаний;
- Стадия высыпания характеризуется массовым появлением сыпи и волнообразным повышением температуры. Чаще всего лихорадочное состояние сохраняется на протяжении 2–5 дней, иногда температура держится до 10 суток. Высыпания наблюдаются в течение 2–9 дней. Обычно они не затрагивают глубоких кожных слоев и после выздоровления исчезают бесследно.
- Восстановительная – длится 1 месяц после выздоровления. В течение этого периода требуется ограничение физических нагрузок и прием витаминных комплексов.
Источником заболевания является инфицированный вирусом ветряной оспы человек. Опасность заражения сохраняется на протяжении всего инкубационного периода вплоть до момента исчезновения корочек. Болезнь передается воздушно-капельным путем, однако максимальная концентрация вируса обнаруживается в жидкости, содержащейся в типичных для ветрянки пузырьках.
Инфекция проникает в организм через верхние дыхательные пути и внедряется в слизистые оболочки. Затем попадает в кровеносную систему и распространяется на кожные покровы. Происходит расширение кровеносных сосудов, сопровождающееся покраснением, затем наблюдается образование папул – приподнятых над поверхностью кожи узелков, и везикул – пузырьков с жидкостью. Первые высыпания обычно фиксируются на туловище и конечностях, позднее – на лице и под волосами. Иногда сыпью покрываются слизистые оболочки.
Вследствие активного размножения вируса происходит рост температуры тела, отмечаются другие неспецифические реакции. После перенесенной инфекции у человека вырабатывается стойкий иммунитет.
Вирус может сохранять свою жизнеспособность в человеческом организме, и при наличии совокупности провоцирующих факторов, может вызвать опоясывающий лишай.
Ветрянка отличается длительным инкубационным периодом, составляющим от 7 до 21 дня. С момента инфицирования до появления первых симптомов проходит, как правило, не менее недели. Ребенок уже является источником заражения для других детей, однако внешне это никак не проявляется. Обычно сохраняется двигательная активность и хороший аппетит.

- головная боль;
- вялость, сонливость;
- отсутствие аппетита;
- тошнота;
- резкое повышение температуры до 38-40°C.
Вышеперечисленные симптомы сходны с признаками обычного ОРВИ, и только появление сыпи позволяет достоверно установить заболевание.
Высыпания обычно возникают не позднее суток после подъема температуры. Сначала на кожных покровах отмечаются одиночные плоские пятнышки розоватого цвета, затем их количество резко увеличивается, они становятся выпуклыми и трансформируются в заполненные жидкостью пузырьки. Их появление сопровождается сильным зудом, дети нередко расчесывают проблемные участки, способствуя проникновению в организм инфекции. Сыпь может покрывать верхние и нижние конечности, спину, живот, лицо и волосяную часть головы. На ступнях и ладонях пятна, как правило, отсутствуют.
Болезнь часто сопровождается увеличением ушных и шейных лимфоузлов.
Сыпь начинает подсыхать спустя 3 суток после возникновения, покрываясь красной корочкой. Однако ветрянка протекает волнообразно, поэтому каждые 2 дня на коже появляются новые очаги высыпаний, сопровождаемые очередным подъемом температуры и головной болью. Лишь спустя 7–10 дней все пузырьки покрываются коркой, и ребенок перестает быть источником заражения.
Для опытного врача диагностировать ветрянку не составляет труда. Яркая клиническая картина в большинстве случаев позволяет абсолютно точно определить заболевание:
- стадия высыпаний начинается через 7–21 день после контакта с инфицированным человеком;
- волнообразное течение данного периода;
- одновременное наличие на поверхности кожи ребенка всех форм развития сыпи – розовых пятен, плотных узелков, пузырьков с желтоватой жидкостью, подсохших корочек;
- инфекция проявляется в первую очередь на туловище и конечностях, затем переходит на лицо и волосяную часть головы. Наличие сыпи на ступнях и ладонях является нетипичным.
Если симптоматика выражена недостаточно отчетливо, специалисты прибегают к следующим лабораторным исследованиям:
- общий анализ крови. Увеличение СОЭ указывает на наличие инфекционного процесса. Рост числа нейтрофилов свидетельствуют о бактериальном осложнении;
- серологический анализ крови на антитела проводится в атипичных случаях, превышение показателей в 4 и более раз достоверно указывает на ветряную оспу;
- исследование под микроскопом или иммунофлюоресцентный анализ содержимого пузырьков.

- прием жаропонижающих препаратов. Для детей рекомендованы парацетамол и панадол (в дозировке, рассчитанной исходя из веса и составляющей 20 мг/кг 3 раза в сутки), а также нурофен в суспензии (5–10 мг/кг до 4 раз в день). Эти лекарственные средства позволяют быстро и эффективно снизить температуру и улучшить общее состояние. Категорически запрещен прием аспирина, вызывающего при ветрянке поражение печени;
- применение антигистаминных препаратов, уменьшающих зуд и препятствующих развитию аллергических реакций. Детям обычно прописывают супрастин (дозировка в зависимости от возраста составляет от ¼ до ½ таблетки в течение суток) или фенистил (принимается 3 раза в день по 3–10 капель);
- обработка кожных высыпаний. Традиционно для смазывания элементов сыпи используют раствор зеленки, который позволяет тщательно обработать каждое пятнышко. Средство способствует скорейшему образованию корочек и ненадолго уменьшает зуд. Более действенным является 5-процентный раствор перманганата калия (марганцовки) или жидкость Кастеллани, обладающие легким антибактериальным эффектом. Сыпь во рту и на половых органах смазывается перекисью водорода или водным раствором зеленки;
- соблюдение питьевого режима. Повышенное потребление жидкости необходимо для выведения токсинов из организма.
При протекании болезни в тяжелой форме врачом назначается дополнительное специфическое лечение: прием противовирусных, иммуномодулирующих и успокоительных препаратов.
Промежуток времени от момента проникновения вируса в организм до возникновения первых симптомов болезни называется инкубационным периодом. Для ветряной оспы его продолжительность составляет от 7 до 21 дня и зависит от состояния иммунной системы. Попавшие в дыхательные пути микробы проникают в слизистые оболочки и начинают там активно размножаться, накапливаясь в течение всего инкубационного периода. Достигнув критической массы, инфекция попадает в кровеносную систему и распространяется по всему организму, переходя тем самым в продромальную стадию.
В большинстве случаев на протяжении инкубационного периода человек является незаразным. Однако при ветряной оспе за 1–3 дня до его окончания и появлении первых клинических симптомов болезни уже происходит распространение инфекции.
Ветрянка относится к чрезвычайно заразным заболеваниям. В случае отсутствия иммунитета при контакте с инфицированным уберечься от болезни невозможно.
В детских садах и школах карантин объявляется на 21 день с момента выявления последнего заболевшего. Этот срок объясняется максимальной продолжительностью инкубационного периода.
Детям, контактировавшим с заболевшим, не запрещается посещать сад или школу. Тем учащимся, которые не общались с инфицированным более 3 недель, рекомендуется перейти в другую группу, класс или воздержаться от посещения занятий.
Карантин объявляется в конкретной группе или классе после окончательной постановки диагноза. В течение всего периода производится ежедневный осмотр воспитанников медицинским персоналом. При выявлении заболевшего, его изолируют от других детей и незамедлительно информируют родителей.
Нет необходимости прекращать работу детского сада или школы в целом. Существует ряд мероприятий, помогающих избежать массового инфицирования:
- регулярное проветривание и влажная уборка;
- использование разных входов для перемещения здоровых детей и групп на карантине;
- запрет на посещение физкультурного и музыкального залов.
Специфические мероприятия для дезинфекции помещений при выявлении случаев ветряной оспы не производятся, так как вирус обладает низкой жизнеспособностью вне человеческого организма.
На протяжении многих десятков лет пузырьки при ветрянке было принято мазать зеленкой. Считалось, что только так можно добиться скорейшего образования корочек и уменьшить нестерпимый зуд. В настоящее время специалисты ставят под сомнение этот способ, так как зеленка не влияет на скорость образования корок и процесс заживления, а также совершенно не справляется с зудом.
В качестве альтернативных способов предлагаются следующие препараты:
- лосьон «Каламин» – быстро снимает зуд и покраснение, способствует активной регенерации кожи. Подходит для детей, не окрашивает кожу;
- раствор марганцовки – используется с самого раннего возраста. Применение требует особой осторожности, так как превышение концентрации способно вызвать ожог. Чтобы этого не допустить, необходимо в стакане кипяченой воды растворить несколько кристаллов марганцовки до образования нежно-розового раствора;
- суспензия «Циндол» облазает подсушивающими и дезинфицирующими свойствами. Можно использовать до 6 раз в сутки.
- гель «Фенистил» способствует активному заживлению кожных покровов и эффективно устраняет зуд. Однако его применение рекомендовано только при тяжелом течение ветряной оспы после консультации с лечащим врачом.
Инфицирование ветряной оспой, особенно у взрослых, нередко приводит к развитию осложнений. Наиболее серьезными являются:
В случае, если человек не переболел ветрянкой в детстве, существует большая вероятность инфицирования в зрелом возрасте.
Симптоматика практически не отличается, однако у взрослых болезнь, как правило, протекает в тяжелой форме и проявляется следующими симптомами:
- высокая температура в течение продолжительного периода;
- ярко выраженные продромальные признаки – головные и мышечные боли, потеря аппетита, общетоксические проявления;
- обильная сыпь, позднее образование корочек;
- часто поражаются слизистые оболочки, увеличиваются лимфатические узлы.
Заболевание ветрянкой во время беременности, особенно на ранних сроках, может усугубить течение болезни у женщины и привести к инфицированию и даже гибели плода. После 20 недели риск для ребенка является незначительным.
Методы лечения зависят от формы течения болезни, состояния иммунной системы и возраста человека.
Как правило, при протекании болезни в лёгкой и среднетяжелой формах лечение производится амбулаторно. Инфекционистами рекомендуется:
- соблюдение постельного режима при наличии повышенной температуры;
- обильное питье для скорейшего выведения токсинов из организма;
- сбалансированное питание. Оптимальным является соблюдение белково-растительной диеты;
- обработка кожных покровов дезинфицирующими препаратами. Вместо традиционной зелёнки могут использоваться перманганат калия, суспензия «Циндол», «Фукорцин», «Каламин». Каждый элемент сыпи обрабатывается отдельно при помощи ватной палочки. Каламин может использоваться до 4 раз в сутки, фукорцин и циндол – до 6, марганцовка – без ограничений;
- проведение специальной медикаментозной терапии.
При легком течении специалисты рекомендуют ограничивать лечение обработкой высыпаний и приемом жаропонижающих средств. Хорошо зарекомендовали себя препараты, не оказывающие негативного влияния на иммунную систему пациента:
Запрещается использовать аспирин во избежание развития побочных эффектов.
Если наблюдается тяжелая форма болезни, врачами прописывается прием противовирусных препаратов. Рекомендованная доза ацикловира составляет 800 мг 5 раз в сутки на протяжении недели. В особо тяжелых случаях практикуется внутривенное введение препарата 3 раза в день в дозировке 10 мг/кг массы тела.
Антигистаминные средства помогают справиться с зудом и отечностью. Хорошо показали себя:
Их суточная доза не должна превышать 4 таблеток.
Допускается обработка кожных покровов специальными препаратами, уменьшающими зуд и другие кожные проявления. Например, «Фенистил-гель» допускается использовать многократно в течение суток.
Эффективным методом борьбы с ветряной оспой является вакцинация. В ряде стран – Японии, Австралии, США, Австрии вакцинирование от ветряной оспы включено в национальный прививочный календарь. Данная процедура позволяет сформировать иммунитет к болезни на всю жизнь.
Представители ВОЗ и производители вакцин рекомендуют проводить иммунизацию от ветряной оспы детям, достигшим годовалого возраста. Российские специалисты не советуют проводить процедуру детям до 2 лет. Взрослые не имеют ограничений по возрасту.
Для вакцинации используют живую вакцину и специфический иммуноглобулин.
При введении живого ослабленного вируса Varicella Zoster в организме развивается бессимптомная легкая форма ветряной оспы. Происходит образование антител, которые обеспечивают стойкий длительный иммунитет.
В России разрешено использование следующих вакцин:
- «Окавакс» (Япония) применяется для вакцинации детей с 12-месячного возраста и взрослых. Вводится однократно внутримышечно. Используется в качестве экстренной профилактики не позднее 3 суток после контакта с инфицированным человеком. Минимальная стоимость препарата составляет 1900 рублей;
- «Варилрикс» (Бельгия) вводится двукратно с интервалом 6–10 недель. Допускается для вакцинирования детей, начиная с 9 месяцев и взрослых. Средняя цена в аптеках составляет 2200 рублей.
Препарат «Зостевир» является специфическим иммуноглобулином к вирусу ветряной оспы. Он помогает облегчить протекание болезни и ускорить процесс выздоровления. Медикамент вводится внутримышечно 1 раз в сутки в дозировке от 1 до 3 мл в зависимости от показаний. Не содержит живого вируса и не обеспечивает пожизненный иммунитет.
Инфекционисты в ряде стран не видят необходимости во всеобщей иммунизации против ветряной оспы в детском возрасте, так как в большинстве случаев до достижения подросткового возраста наблюдается легкое течение этой болезни. Вакцинация назначается только при наличии объективных показаний, например, ослабленном иммунитете.
Британские инфекционисты выявили связь между иммунизацией в детстве и заболеванием опоясывающим лишаем, вызываемом тем же вирусом, в зрелом возрасте.
Для человека, не переболевшего ветрянкой в детском возрасте, вакцинация является 100-процентно правильным решением.
Единственным надежным способом предохранения от заражения ветрянкой является вакцинация. Остальные методы не дают стопроцентной гарантии. Однако вероятность инфицирования при заболевании одного из членов семьи можно снизить при соблюдении следующих мер предохранения:
- полная изоляция заболевшего;
- применение отдельной посуды;
- использование ватно-марлевых повязок;
- прием противовирусных препаратов или своевременная вакцинация.
Знание и соблюдение профилактических мер позволяет избежать заражения ветряной оспой или перенести ее без осложнений.
Узнать мнение специалистов о ветрянке вы можете, просмотрев видео.
источник