Ветряная оспа относится к вирусным патологиям, часто заболевание протекает с тяжёлым течением. Согласно Международному классификатору болезней выделяется общая категория ветряной оспы, код по МКБ-10 которой В01, а также ветрянка с менингитом, энцефалитом, пневмонией, другими сопутствующими болезнями. Отдельно в подкатегорию по МКБ-10 входит и ветрянка лёгкого течения – наиболее часто распространённый вид болезни.
Ветряная оспа согласно Международному классификатору болезней 10-го пересмотра (МКБ-10) относится к категории А00-В99 – Инфекционные и паразитарные заболевания, к подкатегории В00-В09 – Вирусные инфекции, характеризующиеся поражениями кожи и слизистых оболочек. Заболевание подразделяется на ветрянку с осложнениями и без.
Среди осложнённого течения ветряной оспы по МКБ 10 выделяют:
- менингит;
- энцефалит;
- пневмония;
- другие разновидности осложнений.
Имеет по МКБ-10 код В01.0, развивается как серозный менингит на фоне поражения герпесом третьего типа. Осложнение может появиться и у детей, и у взрослых пациентов. Типичные симптомы – резкое ухудшение состояния здоровья, жалобы на усугубление недомогания, повышение температуры тела и сильная боль в голове. Наблюдение и лечение таких пациентов исключительно в стационаре.
Одно из наиболее тяжёлых и часто встречаемых осложнений ветряной оспы – энцефалит. По МКБ-10 кодируется как В01.1. Появление энцефалита напрямую связывают с тяжестью ветряной оспы – при лёгком течении болезни он не возникает и лишь при тяжёлом течении развивается с пятого-восьмого дня течения заболевания.
Энцефалит, который развивается во время активного течения, является наиболее угрожающим. Появляется на фоне ослабленного организма и приобретает форму энцефаломиелита. Прогноз при такой форме плохой. Острое течение происходит в каждом пятом случае и сопровождается судорогами и потерей сознания.
Обычно энцефалит после поражения вирусом герпеса третьего типа проявляется постепенно. Прогноз при энцефалите относительно хороший, ведь чем позднее происходит поражение нервных клеток, тем большая вероятность выздоровления у пациента. Проявляется энцефалит преимущественно тремором, нескоординированностью движений, проблемами с речью.
Ветрянка с пневмонией носит код по МКБ-10 В01.2. Преимущественно проявляется на третий день начала развития. Характерные симптомы осложнённого течения – появление одышки, болезненность в груди. При кашле появляется обильная мокрота преимущественно с кровью. Температура повышается до существенных показателей и не спадает даже после того, как лопаются и подсыхают везикулы. Пациент требует немедленной госпитализации, поскольку пневмония на фоне оспы протекает очень тяжело и может даже привести к летальному исходу.
Код по МКБ-10 – В01.8. Самым частым осложнением ветряной оспы является бактериальная инфекция, которая переходит в суперинфекцию. Везикулы нагнаиваются, заживают дольше обычного, на их месте появляются пустулы. Среди сопутствующих болезней наблюдают буллезную пиодермию и импетиго.
Относится к детским инфекциям и протекает преимущественно в возрасте от двух до десяти лет, имеет кодировку по МКБ-10 В01.9. Ветряная оспа протекает в типичной и атипичной форме.
Типичная форма характеризуется незначительным повышением температуры тела и пузырчатыми высыпаниями по поверхности кожного покрова. Заболеваемость не зависит от пола, генетических особенностей и образа жизни.
Передача вируса проходит воздушно-капельным путём. А также при непосредственном контакте с заражённой вирусами жидкостью, находящейся внутри пузырьков. Заражаются дети, не имеющие иммунитета к вирусу, обычно повторное заражение бывает редко.
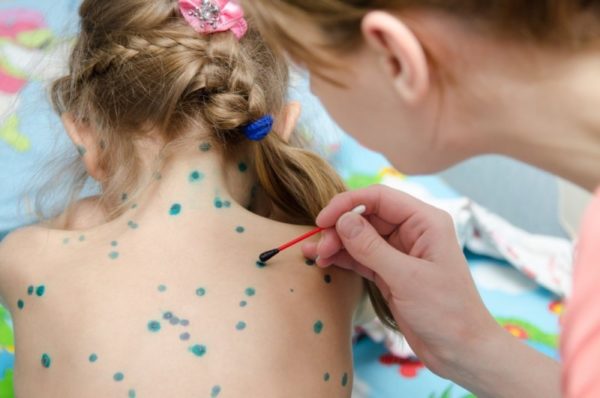
Инкубационный период от 1 до 3 недель. Обычно недомогание начинается с усталости, повышения температуры тела, головной боли и вялости. При прогрессировании симптоматика меняется. На теле пациента появляются пузырьки, наполненные прозрачной жидкостью. Сыпь зудит и чешется с разной силой. Сыпь появляется не только на теле, но и на волосистой части головы, а при слабом иммунитете – и на слизистых оболочках.
Фото №1 — сыпь при типичной форме ветрянки, фото №2 — ветрянка на коже головы
Примерно через сутки высыпания лопаются, сверху образуется корочка. Время появления новых пузырьков – до шести дней, после чего тяжесть симптоматики идёт на спад. Корочки заживают, отшелушиваются, в большинстве случаев следы не остаются, но если ребёнок сдирает корочки, то будут небольшие шрамы.
Диагностика не представляет проблем, определение диагноза происходит по внешнему виду ребёнка. Особого лечения не требуется, помощь симптоматическая. При высокой температуре дают жаропонижающее, для снятия зуба возможно применение антигистаминных препаратов, специальных спреев. При заживлении помогут препараты с регенерирующим действием.
Если сыпь не расчёсывалась и не инфицирована, то выздоровление происходит в среднем за 10-14 дней с того момента, как появилась сыпь. После перенесения заболевания остаётся иммунитет.
При атипичной форме развития выделяют несколько видов ветряной оспы:
- Генерализированная – эта форма развития преимущественно встречается у маленьких детей, взрослых и пациентов со слабым иммунитетом. Температура тела повышена, наблюдается сильная интоксикация, высок риск поражения внутренних органов.
- Рудиментарная форма – развивается у тех пациентов, которые получали иммуноглобулины в период инкубации вируса. Из-за этого проявления довольно скудные: на теле возникают небольшие по размеру везикулы, они встречаются одиночно, состояние ребёнка практически не страдает – не повышается температура, нет вялого состояния и малыш не жалуется на дискомфорт.
- Гангренозная форма развивается у пациентов с особенно ослабленными защитными силами. Обычно в таком случае присоединяется бактериальная инфекция, усугубляющая течение заболевания. На начальном этапе, как и при обычной ветрянке, появляются везикулы, которые после нарушения целостности кожи превращаются в кровяные струпья на теле. После отпадания корочек заживление затягивается, эпителизация крайне медленная, сочетается с бактериальной инфекцией.
- Геморрагическая – этот вид ветрянки встречается при иммунодефицитных состояниях. Начинается обычно, но через пару суток везикулы заполняются прозрачно-кровянистым содержимым, появляются подкожные кровоизлияния, возможны кровотечения, например, носовые, дёсенные.
Ветряная оспа является распространённой патологией детского возраста. В ходе изучения нозологической единицы заболевание было классифицировано по МКБ-10 соответствующим образом в самостоятельную категорию и подкатегории в зависимости от того, какие болезни сопровождают ветрянку.
источник
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2016
Ветряная оспа (Varicella) – это острое инфекционное заболевание, вызываемое вирусом из семейства Herpesviridae, передающееся воздушно-капельным путем, характеризующееся лихорадкой, умеренно выраженной интоксикацией и распространенной везикулезной сыпью [1,2,5].
Коды МКБ-10
В01 — Ветряная оспа
В01.0 — Ветряная оспа с менингитом
В01.1 — Ветряная оспа с энцефалитом
В01.2 — Ветряная оспа с пневмонией
В01.8 — Ветряная оспа с другими осложнениями
В01.9 — Ветряная оспа без осложнений
Дата разработки протокола: 2016 год.
Пользователи протокола: врачи общей практики, детские инфекционисты, педиатры, детские хирургии, детские невропатологии.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты, которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Клиническая классификация: [1,2]
Классификация ветряной оспы
| Тип | Тяжесть | Течение |
| 1. Типичные. |
2. Атипичные формы:
· Рудиментарная
· Буллезная
· Геморрагическая
· Гангренозная
· Генерализованная (висцеральная)
Критерии тяжести:
— выраженность синдрома интоксикации;
— выраженность местных проявлений
2.Негладкое
— с осложнениями;
— с наслоением вторичной инфекции;
— с обострением хронических заболеваний
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии:
Жалобы:
• повышение температуры;
• появление высыпаний.
Анамнез:
• острое начало;
• контакт с клинически – подтвержденным случаем ветряной оспы за 11- 21 дней;
• сроки появления сыпи на 1-2-й день;
• редкое наличие продромы;
• характер сыпи (везикула), трансформация сыпи (пятно- папула- везикула — корочка);
• толчкообразность подсыпания сыпи 3-4 дня;
• феномен «ложного полиморфизма»;
• локализация сыпи – кожа головы, туловища, конечностей и слизистые оболочки;
• повышение температуры до 37-38 0 C, сохранение ее весь период высыпаний;
• наличие слабой интоксикации или ее отсутствие.
Физикальное обследование:
• умеренно выраженная интоксикация;
• повышение температуры, иногда температура остается в пределах нормы;
• появление сыпи в первый день от начала заболевания;
• сыпь макуло-папуло-везикулезная, корочки на кожных покровах в том числе на волосистой части головы;
• везикулы располагаются и на слизистых оболочках;
• сыпь подсыпает в течение 3-4 дней;
• «ложный полиморфизм» сыпи: одновременное нахождение всех элементов сыпи;
Неосложненная форма ветряной оспы – заболевание начинается остро с повышения температуры до 37,1-40,0 0 С, умеренно выраженных проявлений интоксикации с появлением пятнисто-везикулезной сыпи, расположенной на туловище, конечностях, слизистых оболочках ротовой полости и наружных половых органов и обязательно на волосистой части головы. Динамика развития сыпи: вначале она имеет вид пятна, которое через несколько часов превращается в папулу, которая в свою очередь через несколько часов превращается в везикулу. Пузырьки мелкие, 0,2—0,5 см в диаметре, расположены на не инфильтрированном основании, поверхностно, окружены венчиком гиперемии, стенка их напряжена. Везикулы однокамерные. В первые сутки ветряночные везикулы напоминают капельки росы. На вторые сутки прозрачное содержимое мутнеет, через 1—2 дня пузырек подсыхает и превращается в корочку. После отделения корочек остается пигментация или депигментированное пятно, рубец не образуется. Высыпание происходит не одновременно, а толчкообразно в течение 3—4 дней. В результате этого на одном и том же участке кожи находятся элементы на разной стадии развития. Этот признак характеризуется как «ложный полиморфизм».
Рудиментарная форма – развивается у детей с остаточным специфическим иммунитетом или получивших в инкубационном периоде ветряной оспы иммунный глобулин или свежезамороженную плазму. Характеризуется наиболее легким течением. Сопровождается появлением необильных пятнисто-папулезных высыпаний, которые не всегда развиваются до стадии пузырьков и корочек. Заболевание протекает на фоне нормальной температуры тела и удовлетворительного общего состояния.
Контакт с подтвержденным случаем ветряной оспы за 11-21 дней до появления симптомов заболевания.
Геморрагическая форма — развивается у пациентов с ИДС и/или получавших глюкокортикоидные гормоны и цитостатики по поводу тяжелых фоновых заболеваний. Может встречаться у новорожденных. Заболевание сопровождается выраженной интоксикацией, высокой температурой, полиорганной патологией и выраженным геморрагическим синдромом, который проявляется в виде геморрагического содержимого пузырьков, кровоизлияний в кожу, подкожную клетчатку, слизистые оболочки, внутренние органы, кровотечений из носа, желудочно-кишечного тракта, кровохарканья, гематурии.
Висцеральная форма встречается обычно у новорожденных, недоношенных или у детей старшего возраста с выраженным ИДС и/или получавших глюкокортикоидные гормоны и цитостатики. Висцеральная форма ветряной оспы протекает тяжело, сопровождается выраженной и длительной интоксикацией, высокой лихорадкой, обильной сыпью. У всех больных обнаруживаются специфические ветряночные поражения внутренних органов: печени, легких, почек, надпочечников, поджелудочной железы, селезенки, эндокарда, пищеварительного тракта, нервной системы и др.
Гангренозная форма – развивается у пациентов с выраженным ИДС, регистрируется очень редко. Характеризуется выраженной интоксикацией, длительным течением, появлением крупных дряблых пузырей, которые быстро покрываются струпом и зоной некроза. После отпадения струпа обнажаются глубокие язвы, заживление которых замедлено. Нередко заболевание осложняется сепсисом и заканчивается летально.
Буллезная форма – характеризуется выраженными симптомами интоксикации, на этом фоне на коже, наряду с типичными везикулами, появляются большие дряблые пузыри диаметром до 2—3 см с мутным содержимым. При проколе пузырей остаются обширные мокнущие поверхности. После заживления кожи на месте пузырей нередко остаются буроватые пятна.
Опоясывающий герпес — развивается у пациентов, которые в анамнезе перенесли ветряную оспу. Опоясывающий герпес в отличие от ветряной оспы характеризуется наличием сгруппированных пузырьков, расположенных по ходу чувствительных нервов, появлению которых предшествует выраженный болевой синдром.
Лабораторные исследования:
ОАК:
• лейкопения, лимфоцитоз, СОЭ в пределах нормы;
• в случае развития бактериальных осложнений – лейкоцитоз, нейтрофилез, ускорение СОЭ.
Инструментальные исследования: не проводятся.
Диагностический алгоритм:
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ [1,2,3,4,]
Диагностические критерии на стационарном уровне:
Жалобы:
• повышение температуры;
• появление сыпи.
Анамнез:
• острое начало;
• контакт с клинически – подтвержденным случаем ветряной оспы за 11- 21 дней;
• сроки появления сыпи на 1–2-й день;
• редкое наличие продромы;
• характер сыпи (везикула), трансформация сыпи (пятно- папула- везикула — корочка);
• толчкообразность подсыпания сыпи 3-4 дня;
• феномен «ложного полиморфизма»;
• локализация сыпи – кожа головы, туловища, конечностей и слизистые оболочки;
• повышение температуры до 37-38 0 C, сохранение ее весь период высыпаний;
• наличие слабой интоксикации или ее отсутствие.
Физикальное обследование:
• везикулезная сыпь на коже и видимых слизистых оболочках;
• ложный полиморфизм сыпи;
• синдром интоксикации.
Лабораторные исследования:
ОАК:
· лейкопения, лимфоцитоз, нормальное СОЭ;
· в случае развития бактериальных осложнений: лейкоцитоз, нейтрофилез, ускорение СОЭ;
· анализ ликвора (при подозрении на менингит, энцефалит);
· в спорных случаях применяется метод ИФА на выявление антител класса М к вирусу Herpes-Zoster.
Инструментальные исследования:
• НСГ при осложненном течении ветряной оспы: менингит или энцефалит;
• МРТ или КТ при энцефалите (по показаниям).
Диагностический алгоритм: смотрите амбулаторный уровень.
Перечень основных диагностических мероприятий:
• ОАК;
• ОАМ.
Перечень дополнительных диагностических мероприятий:
• спинномозговая пункция (при подозрении на менингит, энцефалит);
• в спорных случаях применяется метод ИФА на выявление антител класса М к вирусу Herpes-Zoster;
• НСГ при осложненном течении ветряной оспы: менингит или энцефалит;
• МРТ или КТ при энцефалите (по показаниям).
источник
Ветряная оспа по классификации МКБ-10 входит в группу инфекционных патологий, поражающих кожный покров и слизистые оболочки. Это заболевание характеризуется появлением высыпаний и повышением температуры тела. Чаще оно развивается в детском возрасте и в народе называется просто ветрянкой.
Люди во всем мире говорят на разных языках и болеют одними и теми же заболеваниями. Чтобы врачи могли понимать состояния пациентов, прибывающих из других странах, была создана специальная система кодировки, которая включает в себя все болезни и состояния.
У каждого заболевания и его проявления есть свой особый код. Также был создан особый шифр болезни, по которому несколько заболеваний объединяются в группы. Например, все инфекционные болезни кодируются под буквами A и B.
Единая международная классификация помогает врачу быстро понять, чем болеет человек, и сделать предварительное заключение о его состоянии в целом. Такая система также позволяет собирать статистику заболеваемости со всего мира, показывая количество заболевших той или иной болезнью.
Ветряная оспа – это острое инфекционное заболевание, которое вызывается вирусом из семейства Герпеса.
Источником передачи вируса является больной человек. Заразиться можно начиная с последнего дня инкубационного периода до 5 дней после появления последнего элемента сыпи. Вирус передается от больного человека здоровому воздушно-капельным путем, во время разговора, кашля, чихания.
В редких случаях возможна передача вируса от матери ребенку через плаценту – это называют вертикальным путем передачи инфекции.
К вирусу ветряной оспы восприимчивы все категории населения, за исключением детей первых трех месяцев жизни – у них сохраняется пассивный иммунитет, который защищает их от развития этого заболевания.
Наиболее часто ветряная оспа развивается в осенние либо зимние месяцы года. Болеют преимущественно дети. После перенесенного заболевания формируется напряженный иммунитет – при этом вирус постоянно остается в организме.
По течению выделяют типичную форму заболевания (которая встречается у большинства людей) и атипичную (развивается чрезвычайно редко). Последняя имеет несколько проявлений:
- Генерализованная – пациентами с высоким риском развития заболевания являются все люди с выраженными иммунодефицитными состояниями (даже младенцы до трех месяцев жизни). Ее особенностью является повышение температуры тела, выраженный интоксикационный синдром и поражение внутренних органов.
- Рудиментарная – развивается у детей, которые получили препараты иммуноглобулина в инкубационном периоде. Характерно появление небольшого количества розеолезно-папулезной сыпи. Единичные везикулы на коже. Общее состояние у детей не изменяется, отсутствует повышение температуры тела, ребенок ни на что не жалуется, только отмечается появление сыпи.
- Гангренозная – развивается у людей с выраженным истощением организма. Отличие этой формы от остальных в присоединении бактериальной инфекции. Сначала, как и при типичном течении, появляются высыпания – пузырьки на коже, заполненные прозрачной жидкостью, через несколько дней они приобретают красноватый оттенок, а еще через несколько суток около них формируются воспалительная реакция и геморрагический струп. Когда последний отпадает с кожи, образуются глубокие язвы, которые постепенно сливаются между собой и увеличиваются в размерах. При этом может присоединяться вторичная бактериальная инфекция и развиваться гнойно-септические осложнения.
- Геморрагическая – встречается у людей на фоне тяжелых иммунодефицитных состояний (при гемобластозах, приеме цитостатиков либо кортикостероидов, при геморрагических синдромах различной этиологии). Начинается заболевание, как и при типической картине. Однако на 2-3 день после появления сыпи содержимое пузырьков перестает быть прозрачным и приобретает красно-мутный оттенок. При этом появляются кровоизлияния в кожу и слизистые, начинаются носовые кровотечения, повышается кровоточивость десен. Возможны кровоизлияния во внутренние органы, вплоть до летального исхода.
Когда говорят о типичной форме, подразумевается развитие инфекции, характеризующейся определенной сыпью, глядя на которую сразу можно предположить развитие ветрянки.
Типичная форма может начинаться с продромального периода, когда человек чувствует легкую слабость либо быструю утомляемость. У многих людей данный период отсутствует, либо они его не замечают.
Первым симптомом появления ветряной оспы является повышение температуры до 37°С или выше. Одновременно с этим могут появляться везикулы на коже и слизистых.
Высыпания представляют собой небольшие пузырьки с прозрачным или слегка мутным содержимым. В течение 2-3 дней они подсыхают, и на их месте образуются корочки, которые самостоятельно отпадают в течение 14-21 дней, не вызывая неприятных ощущений.
Также могут появляться пузырьковые новообразования на слизистых оболочках – на конъюнктиве глаза, половых органах, в области гортани, ротовой полости.
Они нуждаются в минимальном уходе – после каждой волны необходимо обрабатывать новые элементы антисептическим средством.
Кроме формы заболевания, также оценивается и тяжесть его течения.
Человек чувствует себя удовлетворительно, общее самочувствие практически не ухудшается. Температура тела повышается только при новой сыпи. Осложнений не возникает.
На этой стадии отмечается общая слабость, утомляемость. Высыпания появляются каждые 2-3 дня, сопровождаются высокой температурой тела и медленным ее возращением к норме. Эта форма встречается при сочетании умеренной интоксикации.
При выраженном интоксикационном синдроме, большом количестве сыпи. Появление любых осложнений также свидетельствует о развитии тяжелой формы заболевания.
Этот вариант заболевания регистрируют практически у всех ранее здоровых детей. Он соответствует типичной картине заболевания, легкому или среднетяжелому течению.
Форма не требует лечения, кроме обработки высыпаний антисептическим раствором.
Характерно развитие серозного менингита без присоединения бактериальной инфекции. Может развиваться как у детей, так и у взрослых. Характерным считается повышение температуры тела, боль в области головы.
Состояние требует госпитализации в специализированный стационар и проведения дифференциальной диагностики с развитием энцефалита.
Является наиболее частым осложнением со стороны нервной системы. Развитие энцефалита напрямую связано с тяжестью течения болезни. Чаще всего развивается с 5 по 8 сутки заболевания.
В редких случаях поражение головного мозга может развиваться с появлением первого высыпания либо до него. Раннее возникновение энцефалита – плохой прогностический критерий (чем позже происходит поражение нервной ткани, тем больше вероятность выздоровления).
Острая картина энцефалита (потеря сознания, судороги) встречается в 15-20% случаев. У всех остальных симптомы появляются постепенно и нарастают с течением времени. Наиболее характерно появление вестибулярных либо мозжечковых симптомов – нарастание тремора, возникновение скандированной речи, дискоординации движений.
Прогноз обычно благоприятный. В большинстве случаев нейроциты не разрушаются, и человек выздоравливает.
Развивается на 3-4 день разгара заболевания. В процессе течения болезни появляются одышка, боли в грудной клетке. Также возникает кашель, который сопровождается отхождением мокроты с примесью крови. Температура тела повышается до высоких значений и не исчезает после появления проявлений сыпи.
Пневмония считается тяжелым заболеванием и может привести к летальному исходу.
Наиболее частое осложнение ветрянки – это появление суперинфекции, вызванной бактериальной флорой. Характерным признаком является нагноение элементов сыпи и формирование пустул. Также может развиваться импетиго, буллезная пиодермия.
Ветряная оспа – это распространенное острое инфекционное заболевание. Основными его симптомами являются повышение температуры тела и появление сыпи. Для постановки диагноза часто не требуется никаких исследований – врачу хватает развития клинической картины. Специфического лечения неосложненные формы не требуют – достаточно просто обрабатывать высыпания антисептиком.
источник
В детстве дети сталкиваются с различными заболеваниями, от которых у них еще нет иммунитета. Одно из них – это ветряная оспа. Этот термин специалисты используют для обозначения заразной инфекции, для которой характерно доброкачественное течение, умеренная общая интоксикация организма, лихорадка, сыпь на кожных покровах и слизистых оболочках. Какие особенности имеет и как лечится ветряная оспа? Какой код по МКБ-10 ей присущ? Постараемся найти ответы на эти вопросы.
Ветряная оспа относится к числу распространенных недугов детского возраста. Она встречается по всему миру. В зоне умеренного климата болезнь преимущественно возникает в холодное время года. В странах с тропическим климатом недугу не присуща сезонность. Ветряная оспа (код по МКБ-10 – B01) возникает в любое время года и не только у детей, но и у взрослых.
Статистика свидетельствует, что каждый год с этим заболеванием сталкиваются около 80–90 миллионов людей. В некоторых случаях из-за развития осложнений наступает смерть. Летальных исходов на 10 тысяч заболевших насчитывается, как правило, от 2 до 4. Специалисты, комментируя смертельные случаи, отмечают, что умирают те пациенты, у которых имеются тяжелые поражения центральной нервной системы, иммунодефицитные состояния, онкогематологические заболевания.
Заболевание возникает у детей. Оно может развиваться с самого рождения, но этому препятствует пассивный иммунитет, который передается каждому малышу от матери через грудное молоко. Именно поэтому ветряная оспа (код по МКБ-10 – B01) у некоторых детей впервые возникает в возрасте 6 месяцев.
Развивается заболевание в связи с попаданием в организм вируса Varicella-Zoster из семейства герпесвирусов. Его проникновение осуществляется воздушно-капельным путем (заражение происходит от больного человека). Слизистая оболочка, выстилающая верхние дыхательные пути, служит входными воротами для инфекции. В редких случаях путь заражения ветряной оспой оказывается контактным.
Что же происходит после попадания вируса в организм? Первоначально он попадает в лимфатические пути, а затем проникает в кровеносные сосуды. С током крови возбудитель распространяется по всему организму. Итоговым местом его пребывания становятся эпителиальные клетки кожи и слизистые оболочки. На них из-за деятельности вируса возникает сыпь в виде везикул с серозным содержимым.
Ветряная оспа у детей (код-шифр по МКБ-10 – B01) дает о себе знать не сразу же после попадания вируса в человеческий организм. Сперва наступает инкубационный период, у которого средняя продолжительность составляет от 14 до 17 дней. В течение него зараженный человек чувствует себя как обычно. Ничто его не беспокоит. Первые симптомы, возникающие после инкубационного периода, связаны с кратким продромальным периодом. У больного:
- поднимается температура тела до 37–38 градусов;
- возникает общее недомогание;
- ухудшается аппетит;
- наблюдается беспокойный сон.
Высыпания возникают одновременно с повышением температуры тела. Местами их локализаций являются лицо, волосистая часть головы, туловище, конечности. На подошвах и ладонях патологические изменения не наблюдаются. В тех местах, в которых возникают высыпания, замечают изменения, характеризующие период ветряной оспы. Сначала они представляют собой розеолы, мелкие пятна, которые превращаются в папулы. Позже возникают везикулы овальной или округлой формы. В них содержится жидкость. Такие пузырьки держатся примерно 1 или 2 дня, после чего вскрываются. Содержимое, вытекающее из них, подсыхает и образует на этом месте корочки, которые отпадают примерно через 1 или 2 недели.
Перечисленные выше симптомы в одних случаях могут быть слабыми, а в других – сильно проявляющимися. Это значит, что клиническая картина ветряной оспы зависит от формы этого недуга и от его тяжести. Чтобы понять суть этого, рассмотрим формы заболевания. Ветряная оспа (код по МКБ-10 – B01) бывает типичной и атипичной. Типичная разновидность подразделяется:
- На легкую. При такой форме ветряной оспы температура не поднимается выше 38 градусов. Высыпания на кожных покровах и слизистых оболочках являются необильными, а интоксикация организма и вовсе не наблюдается.
- На среднетяжелую. Ветряная оспа этой формы проявляется повышением температуры до 39 градусов. Пузырьковые высыпания являются обильными. Симптомы интоксикации человеческого организма выражены умеренно.
- На тяжелую. При тяжелой форме ветряной оспы температура поднимается до 40 градусов. Высыпаний на коже и слизистых оболочках очень много. У больных может развиваться нейротоксикоз с судорожным симптомом и менингоэнцефалитическими реакциями.
Атипичная ветряная оспа, которая встречается не слишком часто, тоже подразделяется на несколько форм. К примеру, заболевание бывает рудиментарным. При нем наблюдаются единичные и недостаточно развитые пузырьки с серозным содержимым. Температура тела не превышает 38 градусов. Бывает еще генерализованная форма. Такая ветряная оспа характеризуется высокой температурой тела, вовлечением в патологический процесс внутренних органов, тяжелой интоксикацией организма.
Не всегда ветряная оспа протекает по стандартной схеме развития (заражение – инкубационный период – подъем температуры – появление высыпаний – формирование пузырьков и их вскрытие – возникновение корочек – их отпадание – наступление клинического выздоровления не ранее 10 дней от начала заболевания). У некоторых больных возникают осложнения. Наблюдаются они примерно в 15 % случаев. Осложнения развиваются при воздействии вируса на ослабленный организм и при попадании во вскрытые пузырьки патогенных микроорганизмов (т. е. при присоединении бактериальной инфекции).
К часто встречаемым осложнениям ветряной оспы относят абсцессы, очаги нагноения, некротические и геморрагические явления. Редкими, но при этом очень опасными последствиями считаются ветряночная пневмония, плохо поддающаяся лечению антибиотиками, сепсис.
Диагноз могут поставить специалисты после ознакомления с клинической картиной. Применение каких-либо методов диагностики не требуется. В редких случаях выполняются лабораторные исследования:
- РСК (реакция связывания комплемента, метод серологического анализа);
- вирусологические методы выделения и идентификации возбудителя заболевания.
Иногда требуется дифференциальная диагностика. Медицинские работники ее выполняют при подозрениях на генерализованную герпетическую инфекцию, пиодермию, аллергическую сыпь, укусы насекомых.
Когда начинается лихорадочный период, больному назначается постельный режим. Специалисты рекомендуют проводить лечение, направленное на борьбу с интоксикацией организма. Также они советуют обязательно соблюдать гигиенические меры, необходимые для быстрого и эффективного излечения от заболевания B01 (код по МКБ-10). Ветряная оспа пройдет, если постоянно обрабатывать пузырьки. Выполняется эта процедура с использованием водных растворов бриллиантового зеленого или метиленового синего. Обработка проводится дважды в день. Когда образуются корки, их начинают смазывать жирным детским кремом или вазелином для ускорения процесса отпадания и восстановления кожных покровов.
Детям, которых мучает зуд, врачи выписывают антигистаминные средства. Эти препараты позволяют избавиться от неприятного симптома. Если имеется риск развития тяжелой формы ветряной оспы, то тогда специалисты советуют применять противовирусные лекарства с антигерпетическим действием (например, «Ацикловир», препараты интерферона, свечи «Виферон»).
Очень заразным недугом считается ветряная оспа (ветрянка) у детей. Причины, симптомы мы рассмотрели выше, а теперь перейдем к тем мерам, которые стоит предпринимать родителям заболевших детей с целью предотвращения распространения вируса. С первого дня болезни до полного выздоровления требуется изоляция от окружающих людей. Больные должны находиться в домашних условиях.
Особых мер, касающихся дезинфекции помещения, не требуется проводить, так как известно, что вирус в окружающей среде является не слишком стойким. Он довольно быстро гибнет. Достаточно родителям соблюдать обычные гигиенические нормы, включающие в себя частое проветривание того помещения, в котором находится больной ребенок, регулярное проведение влажной уборки.
Чтобы предупредить возникновение оспы у здоровых детей, требуется проведение неспецифической профилактики. Если какой-то ребенок в детском коллективе заболел, то он должен быть изолирован в домашних условиях до момента выздоровления. Иногда требуется изоляция в стационаре. В больницу отправляют ребенка тогда, когда у него выявляется тяжелая ветряная оспа (код по МКБ-10 – B01), обнаруживаются осложнения.
Если какие-то дети контактировали с больным ребенком, то они тоже изолируются в домашних условиях. За ними ведется наблюдение. В учреждении, которое они посещали (в детском саду или в школе), в это время появляется надпись «Карантин по ветряной оспе».
Специфическая профилактика заключается в применении разработанных вакцин для предотвращения заболевания B01 (код по МКБ-10). Ветряная оспа (ветрянка) благодаря им не возникает, устраняется вероятность развития серьезных осложнений. В России в настоящий момент зарегистрировано 2 вакцины от ветряной оспы. Одна из них – это «Варилрикс», а другая – «Окавакс».
В каждой из вакцин содержатся ослабленные вирусы. После их введения организм справляется с ними. В результате этого вырабатывается иммунитет. При этом стоит отметить, что «Окавакс» вводится однократно, а «Варилрикс» – двукратно.
Ветряная оспа – это заболевание, с которым человечество сталкивается постоянно. В большинстве случаев оно протекает бесследно, но иногда развиваются осложнения, угрожающие жизни. Именно поэтому не стоит относиться к ветряной оспе как к безопасному заболеванию. При возникновении подозрительных симптомов нужно посетить врача. Он скажет, действительно ли это ветряная оспа. Причины, лечение ветрянки специалист также назовет и даст необходимые советы.
источник
Ветряная оспа (ветрянка) — острая вирусная инфекция, вызывает умеренную лихорадку и появление на коже, слизистых оболочках мелких пузырьков с прозрачным содержимым.
Ветрянка — типичная инфекция детского возраста. Практически все население Земли переболевает ветрянкой в возрасте до 10-14 лет.
Единственный источник ветрянки — больной человек. Больной заразен за сутки до появления первых высыпаний и в течение 3-4 сут после появления последних пузырьков, особенно в момент начала высыпаний. Источником заражения могут быть и больные опоясывающим герпесом. Возбудитель ветрянки присутствует в содержимом пузырьков, но не обнаруживается в корочках.
Ветрянка передается воздушно-капельным, реже контактным путём, при этом возможно заражение на большом расстоянии. Вирус легко распространяется с током воздуха по вентиляционной системе, лестничным клеткам с этажа на этаж. Доказана трансплацентарная передача вируса от матери плоду.
Дети первых 2-3 мес жизни болеют ветряной оспой редко. Однако при отсутствии иммунитета у матери могут заболеть и новорождённые. После перенесённой инфекции остаётся прочный иммунитет. Повторные заболевания встречаются редко, не чаще чем в 3% случаев.

Возбудитель ветрянки (ветряной оспы) — вирус герпеса третьего типа, содержащий ДНК; по свойствам близок к вирусу простого герпеса и неотличим от возбудителя опоясывающего герпеса, вследствие чего обозначен как вирус ветряной оспы — зостер.

Входные ворота инфекции — слизистая оболочка верхних дыхательных путей. Здесь начинается первичное размножение вируса. По лимфатическим путям он попадает в кровь. Током крови вирус заносится в эпителиальные клетки кожи и слизистых оболочек и фиксируется там. Образуются пузырьки, наполненные серозным содержимым, в котором находится вирус в высокой концентрации. Кроме того, вирус ветряной оспы обладает тропизмом к нервной ткани, способен поражать межпозвонковые ганглии, кору головного мозга, подкорковую область и особенно кору мозжечка. В очень редких случаях возможно поражение висцеральных органов, прежде всего печени, лёгких, ЖКТ.

Инкубационный период ветрянки (ветряной оспы) составляет 11-21, в среднем — 14 дней. Ветрянка (ветряная оспа) начинается с повышения температуры тела до 37,5-38,5 °С и появления ветряночной сыпи.
Первичный элемент сыпи — мелкое пятно-папула, которое быстро, через несколько часов, превращается в везикулу диаметром 0,2-0,5 см. Ветряночные везикулы имеют округлую или овальную форму, расположены поверхностно, на неинфильтрированном основании, окружены венчиком гиперемии, их стенка напряжена, содержимое прозрачно. Отдельные везикулёзные элементы имеют пупковидное вдавление в центре. Пузырьки обычно однокамерные и при проколе опадают. В конце 1-х, реже на 2-е сутки от начала высыпания пузырьки подсыхают и превращаются в коричневую корочку, отпадающую на 1-3 нед заболевания. После отделения корочек ещё долго (до 2-3 мес) можно видеть постепенно «выцветающие» пигментные пятна, но рубцы не образуются. Высыпания располагаются на лице, волосистой части головы, на туловище и конечностях. На ладонях и подошвах сыпи обычно не бывает.
Нередко везикулёзные высыпания появляются и на слизистых оболочках полости рта, конъюнктиве, реже — на слизистых оболочках гортани, половых органов. Элементы сыпи на слизистых оболочках нежные, быстро вскрываются и превращаются в поверхностные эрозии, при этом может появляться незначительная болезненность. Заживление эрозий наступает на 3-5-е сутки появления высыпаний.
При ветряной оспе высыпания появляются не одновременно, а как бы толчкообразно, с промежутками в 1-2 сут. Вследствие этого на коже можно видеть элементы на разных стадиях развития — макуло-папулы, пузырьки, корочки. Это так называемый «ложный полиморфизм» сыпи, характерный для ветряной оспы. Каждое новое высыпание сопровождается новым подъёмом температуры тела, поэтому температурная кривая при ветряной оспе имеет неправильный вид. Периферическая кровь при ветряной оспе практически не изменена. Иногда наблюдают небольшую лейкопению и относительный лимфоцитоз.

источник
Кто из пациентов поликлиник не пытался расшифровать наименования и аббревиатуру в медкартах и результатах анализов? Разобраться в некоторых моментах, особенностях и врачебных названиях, относящихся к такой инфекционной болезни, как ветряная оспа, поможет данная статья.
В международной практике классификация болезней определяется краткой маркировкой ветрянки. По МКБ-10 (десятый пересмотр, введенный в России в 1999 году) – это острое инфекционное заболевание, которое носит название «Varicella Zoster», и имеет шифр B01. Входит в шифр по некоторым инфекционным и паразитарным болезням (A00-B99), а далее по типам с В00 по В09 – описание инфекций вирусного происхождения, способных поражать кожный покров, а также слизистые оболочки человека.
При постановке точного диагноза по тяжести и форме ветрянки, к общему разделу добавляются подклассы, которые могут иметь следующий вид:
- B01.0… — при обнаруженном менингите;
- B01.1… — наличие энцефаломиелита во время течения основной болезни, либо при энцефалите после ветряной оспы;
- B01.2… — развитие пневмонии;
- B01.8 — с прочими осложнениями;
- B01.9 – при отсутствии последствий, так называемая «Ветряная оспа БДУ».
Для каждого врача важно иметь представление о заразной болезни и ее дополнительных осложнений, чтобы правильно составить план индивидуального лечения. Поэтому, обратившись к специалисту при любом подозрении на инфекционное заболевание, можно получить своевременную и эффективную помощь.
Ветряная оспа по МКБ-10 является инфекционным заболеванием и передается чаще всего в условиях закрытого пространства от зараженного человека. Способом передачи является обычный воздушно-капельный путь. Причем в открытой среде микроорганизм с собственным ДНК не способен существовать долго. Именно поэтому в очагах вспышки инфекции не проводят специальные санитарные и эпидемиологические меры профилактики.
Способность распространять вирус у человека, пораженного возбудителями герпеса Зостер, появляется еще в инкубационный период (он длится примерно 2-3 недели), за 1-2 суток до появления первых пузырьков. Болеют ветрянкой в основном дети младшего возраста от 2 до 6 лет, перенося ветрянку в легкой форме. У подростков от 12 лет и взрослых она встречается гораздо реже, но несет более серьезные недомогания.
Вирус попадает в организм через слизистые оболочки горла и носа и, размножаясь, поступает по лимфатическим сосудам в кровь. Вследствие жизнедеятельности возбудителей в клетках внутренних органов и кожи, происходит интоксикация всего организма, а на поверхности эпидермиса на разных участках кожи образуются прыщики, наполненные серозной жидкостью.
Ветряная оспа по МКБ 10 имеет ряд отличительных признаков, в частности, повышается температура и появляется сыпь. Определить болезнь самостоятельно очень сложно, так как ветрянка имеет схожие признаки со многими кожными проявлениями, вплоть до аллергической реакции. И потерять время на самолечение неизвестной инфекции, будет означать утяжеление самой ветрянки в последующем.
Также опасно принимать препараты, не зная о характере заболевания. Ведь при вирусных поражениях организма, многие действующие вещества не совместимы между собой. Сегодня доказана низкая эффективность, а также опасность некоторых ранее наиболее популярных средств для лечения ветрянки:
- зеленка – специалисты нового поколения уже не выписывают раствор бриллиантового зеленого для обработки сыпи при ветрянке;
- этиловый спирт – против ожидания, примочки и растирания детей спиртовыми растворами часто приводят к обратному эффекту;
- аспирин – любой препарат на основе ацетилсалициловой кислоты может повлечь нарушение работы печени, а также головного мозга (синдром Рея).
Известно, что резкий скачок температуры свойственно наблюдать у детей раннего возраста по любой причине. В ряде случаев, жар спадает через несколько часов даже при инфицировании, но это не значит, что не нужно сообщить о данной проблеме участковому врачу.
У ребенка с сильной иммунной системой ветрянка может протекать в скрытой форме (атипичная ветряная оспа по коду МКБ 10).
Изучим главные особенности этого заболевания, чтобы понять важность всей ответственности по отношению к болезненному состоянию малыша или взрослого.
В начале острого этапа ветрянки на теле зараженного человека возникает сыпь, которая для специалиста представляет главную характеристику конкретно ветряной оспы по коду МКБ 10. Высыпания поначалу представляют собой маленькие единичные пятнышки бледно-розового цвета. Через некоторое время они набухают и преобразуются в пузырьки, которые увеличиваются до пяти миллиметров. Форма таких прыщиков имеет круглый либо овальный вид. В своем большинстве, снаружи они окаймлены красным ободком.
Через сутки-двое после обнаружения, везикулы начинают подсыхать, образуя плотную корочку. Постепенно (на протяжении 2-3 недель) отмерший слой кожной ткани самостоятельно отпадает и эпидермис полностью восстанавливается. Иногда в течение нескольких месяцев после болезни, на теле могут наблюдаться окрашенные пятнышки светлого тона, которые медленно выцветают, выравнивая естественный цвет кожи.
Приступы высыпаний имеют волнообразный характер, проявление которого приходится на каждые вторые-третьи сутки. Из-за этого вид сыпи носит различный характер: пузырьки, корочки, пятнышки. Каждая новая волна сопровождается такими острыми недомоганиями:
- повышение значений температуры, достигающих 40-41 С;
- интоксикация организма с расстройством работы кишечника при тошноте и рвоте;
- общая слабость мышечно-суставной системы;
- в крови наблюдается повышенное содержание лимфоцитов и лейкоцитов.
Сыпь в течение острого периода ветряной оспы по МКБ-10 распространяется по всему телу, покрывая лицо, руки, ноги и волосистую часть головы. Единственное место, где сыпь не встречается – это ступни и ладони. Помимо перечисленных участков, дерматотропные проявления инфекции зачастую поражают слизистые оболочки рта, глаз, гортани, половых органов. В ротовой полости это способствует формированию длительно незаживающей эрозии, вследствие чего затрудняется процесс жевания и глотания. Тогда больной ощущает сильную боль при приеме твердой пищи.
Большое значение в развитии болезни имеет снижение защитных сил организма на клеточном уровне. То есть человек, зараженный ветрянкой, становится подвержен и прочим инфекционным болезням. К тому же, на протяжении ветрянки могут обостряться хронические заболевания.
Выделяют легкое и тяжелое проявление ветряной оспы по МКБ-10. Во время легкой формы может отсутствовать температура, а сыпь будет незначительна. Чаще она встречается у детей до 7-летнего возраста.
А вот тяжелая форма бывает трех видов:
- Буллезная. Характеризуется сливным типом высыпаний, достигающих размера трех сантиметров и наполненных мутной жидкостью.
- Геморрагическая. Развивается достаточно редко, обычно у пациентов с ослабленным иммунитетом, которые страдают геморрагическим диатезом. Отличительные признаки: кровоизлияния в кожу, гематурия, носовые кровотечения.
- Гангренозная. Очень тяжелая форма ветрянки, присущая слабым и истощенным больным, которые не получают нужного ухода.
Осложненная ветрянка протекает с параллельной инфекцией, присоединившейся уже в стадии течения острого этапа оспы. При этом кожа вокруг пузырьков воспаляется, наблюдается покраснение, а сами пузырьки наполняются кровянистой жидкостью. Затем появляются струпья, после отпадения которых остаются глубокие язвы. Они могут гноиться и увеличиваться, что способствует ухудшению состояния больного.
Если беременная женщина заболела ветряной оспой, существует вероятность заражения плода на сроке, когда еще не образовался плацентарный барьер. Это обычно происходит до 20-й недели вынашивания ребенка. В таких случаях с частотой в 2% бывает развитие патологий, а в отдельных случаях – выкидыш. Заражение ветрянкой женщины на стадии начального периода родов, или в период нескольких дней после них, ребенок рождается с тяжелым течением болезни (врожденная ветряная оспа по МКБ 10), которая может привести к летальному исходу.
Когда девушка заражается непосредственно за 2-3 суток до родов, у младенцев в течение 11 суток встречается врожденная ветрянка. В таких случаях инкубационный период длится около пяти дней, после чего ребенок покрывается сыпью и может умереть. Заболевание протекает легче, если заражение произошло за пять-десять дней до родов. Тогда ребенку передаются антитела матери.
источник
Ветряная оспа — высококонтагиозное острое вирусное инфекционное заболевание, протекающее с умеренно выраженной интоксикацией и характерной полиморфной сыпью на коже и слизистых оболочках.
Этиология. Возбудитель — ДНК — содержащий вирус (Varicella — zoster virus) семейства Herpetoviridae, вызывающий также опоясывающий лишай (Herpes zoster).
Эпидемиология • Источник инфекции — больной ветряной оспой или опоясывающим лишаем • Пути передачи — аэрогенный и воздушно — капельный. Ветряная оспа — летучая инфекция (распространение возбудителя происходит с током воздуха на большие расстояния) • Восприимчивость к инфекции очень высокая (после контакта с больным заболевают практически все неиммунные лица). Чаще всего заболевание переносят в дошкольном возрасте. Возможно перинатальное инфицирование ребёнка при развитии заболевания у матери в последние 5 дней до родов.
Клиническая картина
• Анамнез. Контакт с больным ветряной оспой или опоясывающим лишаем за 11–21 день до заболевания; указание на прямой контакт необязательно.
• Периоды заболевания •• Продолжительность инкубационного периода — 11–21 сут •• Продромальный период (необязательный) — до 1 сут •• Период высыпаний (основных клинических проявлений) — 4–7 дней •• Период реконвалесценции — 1–2 нед.
• Клинические симптомы •• Синдром интоксикации: обычно 3–5 — дневная лихорадка с первым подъёмом температуры тела в возможный период продромы и последующими ежедневными пиками повышенной температурной реакции, совпадающими с появлением новых элементов сыпи; при тяжёлых формах возможны гипертермия, вялость, недомогание, снижение аппетита и т.п. •• Сыпь ••• Продромальная сыпь в виде мелкоточечной красной скарлатиноподобной сыпи, обнаруживаемой в 1 день болезни и исчезающей на 2–3 сут ••• Полиморфная сыпь, состоящая из нескольких элементов: пятно, папула, везикула, корочка. Все элементы — последовательные фазы развития единого воспалительного процесса в дерме (ложный полиморфизм). Одновременное присутствие на коже элементов разного возраста связано с феноменом ежедневного подсыпания; первые пятна появляются на 1–2 — й день, последние — на 3–6 — е сутки. Основной диагностический элемент — везикула (пузырёк с прозрачным содержимым, окружённый венчиком гиперемии). Сыпь может сопровождаться зудом. Характерно появление высыпаний на видимых слизистых оболочках (полость рта, половые органы, конъюнктива век); в этих случаях корочка не формируется, а дефекты слизистых оболочек в виде мелких эрозий в последующем эпителизируются. В неосложнённых случаях после отторжения корочек на коже соединительнотканных рубцов не формируется ••• У пациентов с иммунодефицитными состояниями возможно появление крупных пузырей с прозрачным содержимым (булл), пустулёзных элементов (нагноение содержимого везикулы), геморрагических элементов на коже и слизистых оболочках, геморрагического пропитывания содержимого везикул, некротических элементов, формирующих глубокие дефекты кожи (гангренозное воспаление) ••• Тяжёлые формы ветряной оспы: буллёзная, пустулёзная, геморрагическая, гангренозная. Поражение кожи в таких случаях нередко сопровождается рубцовыми изменениями.
Методы исследования • Обнаружение возбудителя или его Аг •• Выделение вируса классическим вирусологическим методом из содержимого элементов сыпи на культуре эмбриональных клеток •• Обнаружение многоядерных гигантских клеток в соскобах с основания элементов сыпи в мазках, окрашенных по Тцанку •• Обнаружение телец Арагао в клетках везикулёзной жидкости в мазках, окрашенных серебрением (метод используют в диагностических исследованиях секционного материала) • Обнаружение АТ к Аг вируса: прирост титров АТ в серологических реакциях (РСК, ИФА, тест флюоресценции АТ к мембранным Аг) • Лабораторные исследования необходимы при атипичном течении, диссеминированном поражении внутренних органов (пациенты с иммунодефицитными состояниями).
Дифференциальная диагностика • Простой герпес • Импетиго • Вторичный сифилис • Лекарственная сыпь • Контактный дерматит • Укусы насекомых.
Лечение • При лёгких формах — обработка элементов сыпи спиртовыми р — рами красителей (бриллиантовый зелёный или метиленовый синий), соблюдение правил личной гигиены • При гнойных осложнениях — антибиотики • При тяжёлых формах, иммунодефицитных состояниях, развитии диссеминированных форм — ацикловир 20 мг/кг (детям 5–7 лет), 15 мг/кг (7–12 лет), 10 мг/кг (12–16 лет) 4 р/сут в течение 5–7 дней • Жаропонижающие средства — по показаниям. Не следует назначать ацетилсалициловую кислоту в связи с опасностью развития синдрома Рея.
Осложнения • Энцефалит • Флегмоны • Абсцессы • Лимфадениты • Стоматиты • Кератиты • Рожистое воспаление • Сепсис • Геморрагический нефрит • Пиодермия • Буллёзное импетиго • Пневмония • Миокардит.
Профилактика. Больных ветряной оспой изолируют до 5 — го дня с момента появления последних элементов сыпи. В ясельных группах детских дошкольных учреждений на детей, бывших в контакте с больным, накладывают карантин сроком на 21 день с момента изоляции заболевшего. Превентивные мероприятия проводят только среди больных иммунодефицитом в первые 3 сут после контакта с помощью пассивной иммунопрофилактики (введение иммуноглобулина 3–6 мл однократно). За рубежом с этой целью вводят иммунные препараты с высоким титром противоветряночных АТ (иммуноглобулин против вируса ветряной оспы и опоясывающего лишая). Пациентам групп риска возможно введение живой аттенуированной вакцины.
МКБ-10 • B01 Ветряная оспа [varicella]
Приложение. Узелки доярок — заболевание, вызываемое вирусом паравакцины, передаётся человеку при доении коров. Характерные признаки — фиолетовые узелки на пальцах или смежных тканях. Узелки подвергаются распаду с последующим образованием корочек и заживлением без образования рубцов. От человека заболевание может передаться здоровым коровам. Течение обычно острое, возвратное. Лечение отсутствует. Синонимы: • ложная коровья оспа • паравакциния. МКБ-10. B08.0 Другие инфекции, вызванные ортопоксвирусами.
источник
Ветряная оспа (Varicella, в народе — ветрянка) — острая вирусная антропонозная инфекционная болезнь с аэрозольным механизмом передачи возбудителя. Характерна полиморфная макуло папулёзно-везикулёзная сыпь и лихорадка.
Коды по МКБ -10
В01. Ветряная оспа.
В01.0. Ветряная оспа с менингитом (G02.0).
В01.1. Ветряная оспа с энцефалитом (G05.1).
В01.2. Ветряная оспа с пневмонией (J17.1).
В01.8. Ветряная оспа с другими осложнениями.
В01.9. Ветряная оспа неосложнённая.
Возбудитель — вирус ветряной оспы Varicella zoster virus семейства Herpesviridae.
Размер вируса от 150 до 200 нм, он находится в ветряночных пузырьках в первые 3–4 дня болезни; после 7-го дня обнаружить вирус не удаётся. Геном имеет двуспиральную линейную молекулу ДНК, липидную оболочку. Вирус репродуцируется только в ядре инфицированных клеток человека. Установлена идентичность вируса, вызывающего опоясывающий герпес, и вируса ветряной оспы. В окружающей среде вирус неустойчив и быстро погибает, в капельках слизи, слюны вирус сохраняется не более 10–15 мин. Нагревание, солнечные лучи, УФ-излучение быстро инактивируют его.
Источник вируса — больной от последнего дня инкубационного периода до 5-го дня после появления последних высыпаний. Основной путь передачи — воздушно-капельный. Вирус способен распространяться на расстояния до 20 м (через коридоры в соседние комнаты квартиры и даже с одного этажа на другой). Возможен вертикальный механизм передачи вируса через плаценту.
Восприимчивость к ветряной оспе очень высокая (минимум 90%), за исключением детей первых 3 мес жизни, у которых сохраняется пассивный иммунитет.
Заболеваемость характеризуется выраженной сезонностью, достигая максимума в осенне-зимние месяцы. Болеют преимущественно дети. Постинфекционный иммунитет напряжённый, поддерживается персистенцией вируса в организме. При снижении его напряжённости возникает опоясывающий герпес.
Входные ворота вируса ветряной оспы — слизистые оболочки верхних дыхательных путей, где происходит репликация вируса, далее по лимфатическим путям возбудитель проникает в кровь. В конце инкубационного периода развивается виремия. Вирус фиксируется в клетках эктодермального происхождения, преимущественно в эпителиальных клетках кожи и слизистых оболочек дыхательных путей, ротоглотки. Возможно поражение межпозвоночных ганглиев, коры мозжечка и больших полушарий, подкорковых ганглиев. В редких случаях при генерализованной форме поражается печень, лёгкие, ЖКТ. В коже вирус вызывает формирование пузырьков, заполненных серозным содержимым, в котором вирус находится в высокой концентрации. При тяжёлых генерализованных формах болезни везикулы и поверхностные эрозии обнаруживают на слизистых оболочках ЖКТ, трахеи, мочевого пузыря и почечных лоханок, уретры, конъюнктивы глаз. В печени, почках, лёгких и ЦНС выявляют мелкие очаги некроза с кровоизлияниями по периферии.
В патогенезе значительную роль отводят клеточному иммунитету, в основном системе Т-лимфоцитов, при угнетении которой наблюдают более тяжёлое течение болезни. После стихания острых проявлений первичной инфекции вирус пожизненно персистирует в спинальных нервных ганглиях.
Инкубационный период ветряной оспы длится от 10 до 21 дня, при введении нормального иммуноглобулина человека может удлиняться до 28 дней.
Различают следующие клинические формы ветряной оспы.
• По течению:
— типичные;
— атипичные:
– рудиментарная;
– геморрагическая;
– гангренозная;
– генерализованная.
• По тяжести:
— лёгкие;
— среднетяжёлые;
— тяжёлые:
– с выраженной общей интоксикацией;
– с выраженными изменениями на коже.
Продромальные явления чаще отсутствуют, редко отмечают кратковременный субфебрилитет на фоне ухудшения общего самочувствия. Везикулы появляются обычно одновременно с повышением температуры или на несколько часов позднее. При обильной экзантеме температура может повышаться до 39 °С и выше.
Высыпания появляются волнами на протяжении 2–4 дней и сопровождаются подъёмом температуры. Сыпь локализована на лице, волосистой части головы, туловище и конечностях. На ладонях и подошвах она встречается только при обильных высыпаниях. Элементы сыпи вначале имеют вид мелких макуло-папул, которые в течение нескольких часов превращаются в везикулы круглой или овальной формы, и размер 2–5 мм. Они располагаются поверхностно и на неинфильтрированном основании, стенка их напряжена, блестяща, содержимое прозрачно, но в некоторых везикулах мутнеет. Большинство везикул окружено узкой каймой гиперемии. Везикулы подсыхают через 2–3 дня, на их месте образуются корочки, которые отпадают через 2–3 нед. После отпадения корочек рубцов, как правило, не остаётся. Высыпания наблюдаются и на конъюнктиве, слизистых оболочках ротоглотки, иногда гортани, половых органов. Пузырьки на слизистых быстро превращаются в эрозии с желтовато-серым дном, которые через несколько дней эпителизируются. Высыпания на слизистой оболочке гортани и трахеи, сопровождаемые отёком слизистой оболочки, могут вызывать грубый кашель, охриплость голоса, в редких случаях явления крупа. Высыпания на слизистой оболочке половых губ представляют угрозу развития вульвовагинита. Высыпания часто сопровождаются увеличением лимфатических узлов.
К концу первой недели болезни одновременно с подсыханием везикул нормализуется температура, улучшается самочувствие больного. В это время многих больных беспокоит кожный зуд.
В гемограмме в период высыпания наблюдают небольшую лейкопению и относительный лимфоцитоз, СОЭ обычно не увеличена.
Принято выделять типичную и атипичную ветряную оспу. К типичной относят случаи с характерной сыпью. Чаще всего типичная ветряная оспа протекает в лёгкой и среднетяжёлой форме. Тяжёлая форма болезни возникает редко, чаще у ослабленных детей и взрослых, для неё характерна длительная ремиттирующая лихорадка до 6–8 сут. Отмечают головную боль, возможна рвота, менингеальный синдром, нарушение сознания, артериальная гипотензия, судороги. Сыпь обильная, крупная, метаморфоз её замедлен, возможны элементы с пупковидным вдавлением в центре, напоминающие элементы сыпи при натуральной оспе.
К атипичным формам относят рудиментарную, буллёзную, геморрагическую, гангренозную и генерализованную ветряные оспы.
Рудиментарную форму чаще наблюдают у детей, получавших иммуноглобулины, плазму в период инкубации. Сыпь необильная, розеолёзно-папулёзная с единичными очень мелкими везикулами. Общее состояние не нарушается.
Геморрагическая форма ветряной оспы встречается очень редко у резко ослабленных больных, страдающих гемабластозом или геморрагическими диатезами, на фоне приёма глюкокортикоидов и цитостатиков. На 2–3-й день высыпания содержимое пузырьков приобретает геморрагический характер. Появляются кровоизлияния в кожу и слизистые оболочки, носовые кровотечения и другие проявления геморрагического синдрома. Возможен летальный исход.
Очень редко встречается гангренозная форма ветряной оспы. Она развивается у истощённых больных, при плохом уходе, создающем возможность возникновения вторичной инфекции. Вначале отдельные пузырьки принимают геморрагический характер, затем в окружении их возникает значительная воспалительная реакция.
В последующем образуется геморрагический струп, после отпадения которого обнажаются глубокие язвы с грязным дном и крутыми или подрытыми краями. Язвы, вследствие прогрессирующего гангренозного распада ткани, увеличиваются, сливаются, принимая значительные размеры. Нередко возникают осложнения гнойно-септического характера. Общее состояние больного тяжёлое, течение болезни длительное.
Генерализованная (висцеральная) форма. Встречается главным образом у новорождённых, иногда у взрослых с иммунодефицитом. Характерна гипертермия, интоксикация, поражение внутренних органов. Летальность высокая. На вскрытии обнаруживают мелкие очаги некроза в печени, лёгких, поджелудочной железе, надпочечниках, тимусе, селезёнке, костном мозге.
Ветряная оспа представляет опасность для плода и новорождённого. Если заболевание у женщины возникло в конце беременности, возможны преждевременные роды и мертворождения. При заболевании ветряной оспой в ранние сроки беременности может произойти внутриутробное заражение плода с развитием у него различных пороков развития. Вероятность заболевания новорождённых составляет 17%, их гибели — 30%. Врождённая ветряная оспа протекает тяжело, сопровождаясь тяжёлыми висцеральными поражениями.
Самое частое осложнение — бактериальная суперинфекция, вызванная Streptococcus pyogenes и Staphylococcus aureus. При этом содержимое везикул нагнаивается, формируя пустулы. Возможно развитие импетиго или буллёзной пиодермии. Описаны случаи «ветряночной» (вирусной) пневмонии, которая развивается в первые 3–4 дня болезни. Больные жалуются на одышку, боль в грудной клетке при дыхании, кашель с кровянистой мокротой, высокую температуру. Объективно отмечают цианоз кожного покрова, признаки бронхита, бронхиолита, а в некоторых случаях может развиться отёк лёгких. Патологическая картина в лёгких может напоминать милиарный туберкулёз (так как в лёгких выявляют множественные милиарные узелки). Из специфических осложнений наиболее серьёзными считают поражения нервной системы различной локализации — энцефалиты, менингоэнцефалиты, оптикомиелиты и миелиты, полирадикулоневриты, серозные менингиты. Наиболее характерен ветряночный энцефалит, на долю которого приходится около 90% неврологических осложнений.
Частота развития энцефалита не зависит от тяжести течения болезни. Чаще всего осложнения возникают на 5–8-й дни болезни. Описаны случаи развития энцефалита во время высыпания и даже до появления сыпи. Отмечено, что чем раньше начинается энцефалит, тем тяжелее он протекает. Энцефалит манифестирует остро с нарушения сознания, судорогами лишь у 15–20% больных. В остальных случаях доминирует очаговая симптоматика, которая нарастает в течение нескольких дней. Наиболее характерны мозжечковые и вестибулярные нарушения. Отмечают атаксию, тремор головы, нистагм, скандированную речь, интенционный тремор, дискоординацию. Возможны пирамидные знаки, гемипарезы, парезы черепных нервов. Редко наблюдают спинальную симптоматику, в частности, тазовые расстройства. Менингеальный синдром выражен слабо или отсутствует. У части больных в СМЖ обнаруживают лимфоцитарный плеоцитоз, увеличение количества белка и глюкозы. Течение болезни доброкачественное так как нейроциты страдают редко, лишь при развитии энцефалита в ранние сроки. Неблагоприятные отдалённые последствия редки.
Диагностика ветряной оспы в типичных случаях не представляет затруднений. Диагноз устанавливают, главным образом, на основании клинических данных, при этом учитывают эпидемиологический анамнез (рис. 18-1).
При необходимости и в диагностически неясных случаях используют вирусоскопический, вирусологический, серологический и молекулярно-биологический методы. Вирусоскопический метод заключается в окрашивании содержимого пузырька серебрением (по М.А. Морозову) для выявления вируса с помощью обычного светового микроскопа. Вирусологический метод практически не используют. Из серологических методов применяют РСК, РИМФ, ИФА. Основной метод лабораторной диагностики — молекулярно-биологический метод (ПЦР).
Дифференцировать ветряную оспу необходимо от герпетической сыпи при простом герпесе, опоясывающего герпеса, везикулёзного риккетсиоза, импетиго и натуральной оспы (табл. 18-26). Необходимо исключать герпетическую экзему Капоши, а также инфекции, вызванные вирусами Коксаки и ЕСНО.
Рис. 18-1. Алгоритм диагностики ветряной оспы.
Таблица 18-26. Дифференциальная диагностика ветряной оспы
| Клинические признаки | Дифференцируемые заболевания | |||
| ветряная оспа | натуральная оспа | везикулёзный риккетсиоз | опоясывающий герпес | |
| Начало | Острое, иногда продром 1–2 дня | Острое, иногда продром 3–4 дня | Острое | Острое, иногда продром 1–2 дня |
| Лихорадка | 38,0–38,5 °С, продолжается 2–5 дней | Первые 3 дня 40,0 °С, с 4-го снижение до 37,5 °С, с 7–8-го повышение до 10-го дня | 39,0–40,0 °С, продолжается 3–5 дней | 37,5–38,0 °С, продолжается 3–5 дней |
| Экзантема | Сыпь полиморфная, везикулы располагаются поверхностно на неинфиль-трированном основании. Стенка их напряжена, содержимое прозрачное. При отсутствии продромального периода сыпь появляется на 1-й день болезни в 3–5 этапов с интервалом 24–48 ч | Сыпь появляется на 4-й день болезни. Первичный элемент — папулы, через 2–3 дня везикулы. Сыпь мономорфна. Везикулы многокамерные, заполнены прозрачным содержимым, с пупковидным вдавлением, расположены на инфильтри-рованном основании, окружены венчиком гиперемии, плотные. Везикулы превращаются в пустулы с пупковидным вдавлением. После отпадания корок остаются глубокие рубцы | Сыпь полиморфная, обильная. Сначала появляются пятно и папула, затем образуются везикулы. Сыпь появляется на 2–4-й день болезни | Сыпь везикулёзная, пузырьки с прозрачным содержимым располагаются гнёздами на гиперемированном и инфильтрированном основании. Сыпь появляется на 3–4-й день болезни |
| Локализация и этапность высыпаний | Лицо, волосистая часть головы, туловище, конечности. Нет на ладонях и подошвах. Высыпания на слизистых оболочках рта, глаз, гортани и половых органов | Характерна этапность высыпаний. Сыпь на лице, на волосистой части головы, затем на туловище и конечностях. Высыпания на слизистых оболочках полости рта, дыхательных путей, глаз, ЖКТ, влагалища, уретры | Лицо, волосистая часть головы, туловище, конечности. Редко на ладонях. На подошвах высыпаний нет. Этапность не характерна | Поражаются участки кожи, иннервируемые межрёберными нервами, а также участки по ходу иннервации тройничного нерва. Этапность не характерна |
| Особенности течения | Повторные высыпания сопровождаются повышением температуры | Нагноению пузырьков сопутствует подъём температуры до 39,0–40,0 °С | Доброка-чественное течение. Первое проявление — первичный аффект | Процесс односторонний |
При развитии осложнений, связанных с поражением нервной системы, показана консультация невролога (энцефалиты, менингоэнцефалиты, оптикомиелиты и миелиты, полирадикулоневриты, серозные менингиты). Консультация хирурга при глубоком поражении кожи и подкожной клетчатки.
В.02. Ветряная оспа средней тяжести, неосложнённая.
Госпитализируют больных при тяжёлом, осложнённом течении болезни и по эпидемиологическим показаниям.
У больных с нормальным иммунитетом ветряная оспа требует только профилактики осложнений. Тщательный уход за кожей помогает избежать бактериальной суперинфекции. В качестве этиотропной терапии подросткам и взрослым рекомендуют с первых суток заболевания назначать ацикловир (800 мг внутрь 5 раз в сутки в течение 5–7 дней). У детей младше 12 лет ацикловир (20 мг/кг внутрь 4 раза в сутки) тоже эффективен, если противовирусная терапия начата в первые 24 ч заболевания. Больным с ослабленным иммунитетом при ветряной оспе ацикловир вводят внутривенно в дозе 10–12,5 мг/кг каждые 8 ч в течение 7 дней.
При развитии ветряночной пневмонии показаны ингаляции интерферона лейкоцитарного человеческого (лейкинферон).
Местно используют 5–10% раствор калия перманганата или 1% спиртовой раствор бриллиантового зелёного с целью предотвращения присоединения вторичной инфекции и более быстрого подсыхания пузырьков. Для уменьшения зуда кожу смазывают глицеролом или обтирают водой с уксусом или спиртом. Назначают антигистаминные препараты (клемастин, дифенгидрамин, цетиризин, акривастин). При геморрагических формах показаны викасол, рутин, кальция хлорид.
Из физиотерапевтических процедур используют УФ-облучение в течение 2–3 дней для ускорения отпадения корочек.
Диспансерное наблюдение в течение месяца.
Следует ограничивать физическую нагрузку, избегать переохлаждений, питаться сбалансированно.
Больных изолируют дома до 5-го дня со времени появления последнего свежего элемента сыпи, обычно не госпитализируют. Дети до 3 лет, ранее не болевшие, подлежат разобщению и наблюдению с 11 до 21-го дня с момента контакта.
Контактным детям с отягощённым фоном рекомендовано введение иммуноглобулина. Вирус нестойкий, поэтому дезинфекцию не проводят. Изоляции подлежат больные опоясывающим герпесом. Описаны попытки применения активной иммунизации. Разработаны живые аттенуированные вакцины, которые, по наблюдениям их авторов, обеспечивают хороший эффект. Однако большинство специалистов считает проведение массовой вакцинации нецелесообразным.
источник