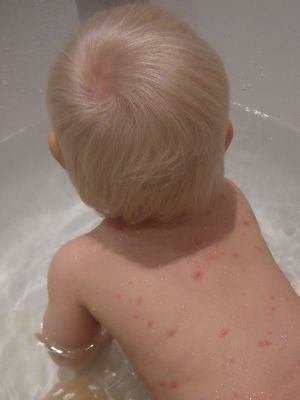
Ветряная оспа (ветрянка, варицелла) – острая, высококозаразная антропонозная (только у людей) вирусная инфекция, передающаяся воздушно-капельным и контактным путём, сопровождающаяся везикулёзной сыпью и сопутствующей интоксикацией.
Ветряная оспа известна с глубокой древности, но только с конца XVIII (1800г) в её стали отделять как самостоятельное заболевание, отдельное от натуральной оспы, благодаря работам Фогеля. 1911г – Арагао Х. описал мелкие включения в содержимом везикул – элементарные тельца, посчитав их возбудителями. Сам же вирус выделен в 1940г; 1958 и 1972г – доказательство идентичности возбудителя у больных ветряной оспой и опоясывающем герпесом!
Вирус ветряной оспы, модель
Вирус ветряной оспы (Varictlla-herpes zoster – это 3 тип герпес-вирусной инфекции) — ДНК-содержащий вирус, капсид которого окружён липидной оболочкой, что возможно и предопределяет его пожизненное нахождение в организме.
Особенности вируса ветрянки: быстро распространяется по клеточным культурам (образует внутриклеточные включения в эпителиальных клетках) с последующим их разрушением, способен существовать в латентной форме путем пожизненного пребывания в нейронах спинальных ганглиев, а также лицевого и тройничного нерва.
Вирус ветряной оспы малоустойчив во внешней среде, быстро погибает при низких и высоких температурах, УФИ и дезинфектантам, при комнатной температуре может сохраняться до нескольких часов.
Восприимчивость к вирусу ветрянки высокая (т.к он очень летуч – преодолевает расстояния до 20 м, с этажа на этаж, по вентиляциям), особенно для тех, кто не переболел ветряной оспой ранее или не был привит. Заражение ветрянкой происходит даже при мимолётном контакте с больным. Сезонность заболевания осенне-зимняя, а эпидемические вспышки регистрируются раз в 5 лет. Часто болеют ветряной оспой дети 5-9 лет, дети до 6 месяцев обычно не болеют из-за антител, полученных от матери (если мать в детстве переболела ветряной оспой). Взрослые также болеют редко.
После перенесённой инфекции формируется пожизненный иммунитет, но в 3% случаях наблюдается повторное заражение. Также следует упомянуть, что ранее инфицированные люди становятся не только носителями, но и источниками при обострении инфекции; их заболевание протекает в виде Опоясывающего герпеса (опоясывающего лишая).
Источник – больной ветряной оспой и опоясывающем герпесом. Больные заразны за сутки до появления катаральных симптомов (т.е до продромального периода) и в течении 5 дней от момента появления сыпи. Пути передачи – воздушно-капельный (при разговоре, кашле, громком плаче, крике), контактно-бытовой (заражение слюной или отделяемым везикул) и контактный (при непосредственном прикосновении), трансплацентарный (прохождение вируса через плацентарный барьер).
Инкубационный период ветряной оспы (от момента внедрения, до первых признаков ветрянки) 11-23 дня. В этот период происходит проникновение возбудителя через слизистую верхних дыхательных путей, затем размножение и накопление этого вируса в эпителиальных клетках этих слизистых.
После максимального накопления возбудителя ветряной оспы он распространяется по лимфатическим и кровеносным сосудам, обуславливая возникновение следующих периодов – продромального или высыпаний.
Продромальный период ветрянки – (этого периода может и не быть) бывает только у небольшой части людей и длится 1 день. Характеризуется скарлатиноподобным высыпанием с сохранением в несколько часов и дальнейшим их исчезновением, подъёмом температуры до 37-38⁰С и интоксикацией. Чаще этот период является реакцией на вирусемию.
Период высыпаний – при ветряной оспе начинается остро (или сразу после продромального периода) и длится на протяжении 3-4 дней и боле. Чаще, временной границы между ними и нет вовсе. Также как и продромальный период, является реакцией на вирусемию и характеризуется следующими симптомами:
• увеличение регионарных лимфоузлов (может и не быть),
• лихорадка 37-39°С сохраняется на протяжении всего периода высыпания и, каждый новый толчок высыпаний сопровождается подъёмом температуры,
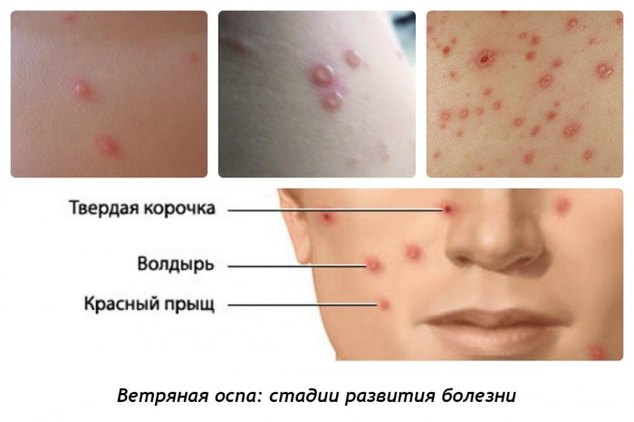
• сыпь при ветрянке появляется на 1 день начала интоксикации, с подсыпаниями в течении 5 дней – одни уже проходят, а другие только появляются. Поэтому создаётся впечатление ложного полимрфизма (разнообразие сыпи у одного и того же больного: и пузырьки, и пятна, и корочки одновременно). Излюбленной локализации и этапности, как у кори, нет (высыпания могут быть даже на волосистой части головы – важный дифференциально-диагностический признак, также на слизистой рта, половых органов у девочек, конъюнктиве/роговице, гортани, с дальнейшим изъязвлением и заживлением в течении 5 дней). Уже за 1 день красное пятно превращается в пузырёк и через пару дней сыпь выглядит на поверхности тела как «капли росы» с прозрачным содержимым, которое мутнеет через 1-2 дня, а ещё через 1-2 дня пузырёк подсыхает и превращается в корочку, отпадающую через 1-3 недели.
Больной ветряной оспой перестаёт быть заразным, как только прекратились подсыпания и образовались корочки. Сыпь сопровождается зудом различной интенсивности. При хорошей антисептической обработке высыпаний они не оставляют после себя рубцов, но при игнорировании этих гигиенических правил происходит вторичное заражение бактериями с поверхности кожис последующим поражением герментативного слоя и образованием рубцов/шрамов, как при натуральной оспе, но не такие грубые.
Сыпь при ветрянке (ветряная оспа)
• Период выздоровления длится в течении 3 недель от окончания высыпаний и характеризуется отпадением корочек и становлением пожизненного иммунитета. После отпадения корочек остаются темные пятна, но они проходят в течение нескольких недель. Рубцов не остается, если не было вторичного инфицирования.
Такая классическая картина характерна для ветряной оспы у детей с нормальным иммунитетом.
Есть некоторые контингенты людей, для которых ветряная оспа протекает наиболее тяжело и с высоким риском осложнений, со злокачественным вариантом течения. К такой группе риска относятся: неиммунизированные беременные (опасность для плода с возможной инвалидизацией), дети в первых месяцах жизни от непривитых матерей, неиммунизированные взрослые (не привитые и не болевшие). В этих случаях развиваются тяжёлые формы ветряной оспы: геморрагическая, гангренозная, буллёзная (см. осложнения).
Внутриутробное заражение (возможно у тех беременных, кто неиммунизирован – либо не переболел, либо не был привит):
— заражение на 4 месяце беременности – патология кожи, костей – недоразвитие конечностей, ЦНС, органа зрения, мочевыделительной системы, кишечника, задержка внутриутробного развития, отставание в психомоторной области. И после рождения летальность составляет 25%.
— на 6 месяце – эмбриофетопатий, подобных при 4 месяце, не возникает, и после рождения только симптомы опоясывающего герпеса.
— заражение ветрянкой от начала 9 месяца внутриутробного пребывания и в течении 12 первых дней жизни, приводит к тяжёлому течению, сопровождается поражением внутренних органов (лёгкие, сердце, почки, кишечник) с дальнейшим присоединением геморрагического синдрома. В этом случае летальность достигает 50%
— Если произошло реинфецирование (т.е повторное заражение у когда-то уже болевшей или привитой женщины), за несколько дней до родов (как показано выше), то симптомы у малыша разовьются сразу после рождения и ветряная оспа будет протекать легко, т.к антитела от матери перейдут к ребёнку ещё внутриутробно, через плаценту.
Регистрируется крайне редко, т.к материнские антитела предаются малышу ещё внутриутробно через плаценту, но если этого не происходит, то наблюдаются следующие проявления:
• удлиняется продромальный период до 4 дней с умеренными/выраженными симптомами интоксикации;
• на фоне высокой температуры могут присоединиться общемозговые симптомы (видимая пульсация родничка будет говорить о повышенном внутричерепном давлении, судорожная готовность и др.проявления);
• высыпания обильные и медленнее протекает этапность (т.е образование пятен, потом пузырьков, после корочек и пигментаций) и период высыпаний приобретает затяжной характер – до 9 дней, вместо 5;
• часто возникает бактериальные осложнения.
• Более выражены симптомы интоксикации;
• Сыпь появляется не в 1-ый день, а на 2-3. Этапность и сам период высыпаний приобретает затяжной характер.
• Часты вторичные бактериальные инфицирования, развитие пневмонии и др осложнений.
• Зуд выражен гораздо сильнее.
У взрослых при ветряной оспе чаще встречаются осложнения (см. ниже)
1. Вирусологический метод – выделение возбудителя ветрянки из пузырьков и слущивающихся повреждений кожи. Но он требует времени и используется только в спорных случаях.
2. Экспресс-метод – РИФ (реакция иммунофлюоресценции), с помощью него проводят обнаружение вирусных антител.
3. Серологический — ИФА (иммуноферментный анализ) – направлен на обнаружение специфических антител IgM и G к вирусу ветряной оспы; М- появляются ещё в инкубационном периоде (ч/з 4-7 дней от момента заражения) и сохраняются в течении 2 месяцев, Их присутствие говорит об остром периоде; G –появляются на 2-3 неделе и сохраняются пожизненно, они свидетельствуют о иммунизации, т.е о защите.
4. Генетический метод – использование ПЦР (полимеразная цепная реакция) направлена на обнаружение ДНК вируса.
5. Общеклинические анализы: ОАК (↓Лц, ↑Лф, нормальное СОЭ). Иммунологическое обследование: ↓Т-лимфоцитов, нарушение В-клеточного звена, ↑активности Нф и макрофагов, ↑ЦИК (циркулирующие иммунные комплексы).
На самом деле перечисленные методы диагностики используются врачами не часто, зачастую диагноз ставится на основании жалоб и осмотра, при котором оценивается характер высыпаний, что в общем то не правильно, а анализы назначают уже в случае осложнений.
Зачастую по старой привычке врач, поставив диагноз ветряная оспа, не назначает никакого лечения, кроме жаропонижающих препаратов и смазывания сыпи зеленкой — на этапе современного развития медицины это не совсем правильно. Таким комплектом лекарств можно ограничиться лишь в случае, если ветряная оспа протекает легко, сыпи мало, ребенок хорошо ест и чувствует себя удовлетворительно. В других случаях у детей и при терапии ветряной оспы у взрослых этиотропное лечение, направленное на уничтожение вируса, обязательно! Помните, что вирус ветряной оспы после перенесенного заболевания остается в организме на всю жизнь и впоследствии может проявить себя опоясывающим герпесом, поэтому, чем эффективнее будет этиотропное лечение, грубо говоря, чем больше вируса погибнет, тем меньше шансов заполучить проблемы со здоровьем в будущем.
1. Этиотропное лечение ветряной оспы
— Вироцидные препараты, направленные конкретно против герпес вирусов:
• ацикловир = зовиракс = виролекс (с 2 лет);
• валцикловир (с 12 лет),
• фамцикловир (с 17лет), изопринозин; Также используют Ацикловир-мазь на высыпания и при конъюнктивитах (поражении глаз).
— Иммуномодуляторы: интерферон, виферон
— Иммуностимуляторы: циклоферон, анаферон
— Антибиотики применяют при вторичных бактериальных осложнениях, и препаратом выбора являются цефалоспорины 3 поколения.
В тяжёлых случаях ветряной оспы применяют иммуноглобулины внутривенно. Все вышеперечисленные препараты применять в возрастных дозировках. Если заболел ребёнок первого года, лечение только под наблюдением врача с возможной госпитализацией, т.к течение инфекционных процессов у детей раннего возраста протекает со склонностью к генерализации, частыми и тяжёлыми осложнениями и высокой летальностью!
2. Патогенетической лечение ветряной оспы
— Постельный режим 3-5 дней (при осложненном течении дольше)
— Тщательный уход за кожей и слизистыми:
• гигиенические ванны/душ, после не растирать кожу, а слегка промакнуть полотенцем,
• обработка сыпи зелёнкой для предотвращения вторичной инфекции,
• обработка слизистой рта – полоскание фурациллином и/или сульфацилом натрия, или гидрокорбанатом натрия;
• при конъюнктивите можно применять ацикловировую мазь для предотвращения бактериальных осложнений – альбуцид 20%, левомицитиновая мазь или тетрациклиновая.
— При тяжёлых течениях – иммуномодуляторы более сильные (тимолин, тимоген, ИРС-19) и цитокиновые препараты (ронкейликин),
— Поливитамины, пробиотики (бифидум-лактобактерин, линекс), энтеросорбенты (смекта), препараты метаболической терапии по показаниям (рибоксин, кокарбоксилаза), муколитики/отхаркивающие (амброксол, бромгексин, отвар чебреца, грудной сбор №1) и противовоспалительные аэрозоли при сухом кашле (Эреспал), антиагреганты (актовегил, кавинтон и др), антигистаминные препараты (при выраженном зуде применяют местно – фенистил гель или гистан, или другие антигистаминные мази; а внутрь применяют антигистаминные препараты супрастин, тавегил и др); жаропонижающие (ибупрофен, нурофен, или физические методы охлаждения – обёртывание).
3. Симптоматическое лечение назначается из рядов патогенетических групп препаратов или при более серьёзных осложнениях – сердечные гликозиды.
Лечение продолжается в среднем до 2 недель (в том числе и медикаментозное).
• через месяц после выздоровления врач осматривает переболевшего, с назначением на иммунологическое обследование и прохождение специалистов,
• охранительный режим в течении 2 недель после выздоровления (освобождение от физической нагрузки),
• отвод от профилактических прививок на 2 месяца,
• назначение в течении месяца: поливитамины и /или витамино-минеральные комплексы, метаболическая терапия и растительные адаптогены.
Осложнения ветрянки зачастую связаны с присоединением бактериальной микрофлоры, к тому же этому способствует иммуноподавляющая функция вируса ветряной оспы, в результате развиваются: гингивиты, стоматиты, гнойный паротит, конъюнктивиты, кератиты, отиты, сепсис, пневмонии, гломерулонефриты, энцефалит, миелит, нефрит, миокардит, кератит, синдром Рея, артриты, ларингит.
Но наиболее грозным осложнением является геморрагическая форма течения ветряной оспы, при которой везикулы наполняются геморрагическим содержимым (кровяным) = «кровавая роса», множественные кровоизлияния в кожу/ слизистые/ кровотечения из носа/кровохарканье/ЖКТ и другие органы.
Гангренозная форма характеризуется появлением крупных дряблых пузырей, с зоной некроза, струпом. После отпадения пузырей образуются язвы, которые быстро инфицируются, в результате чего часто развивается сепсис и в скором времени наступает летальный исход. Но все тяжёлые осложнения развиваются на фоне иммунодефицитов, приёме глюкокортикостероидов (ГКС) или гормонов.
Синдром Рейе также может повлечь за собой летальный исход. В основе синдрома лежит жировая инфильтрация печени с развитием гипогликемии, значительным повышением уровня трансминаз, коагулопатией, увеличением содержания аммиака и уровня жирных кислот, образованием токсических метаболитов, вызывающих прямое повреждение нейронов, демиелинизацию, отек головного мозга. Симптомы синдрома — тошнота, рвота, делирий, эпилептические припадки с развитием комы. Из-за опасности синдрома Рейе не следует назначать аспирин детям до 11 лет при любых вирусных инфекциях, в том числе и ветряной оспе, при которой риск этого осложнения итак повышен. Синдром Рейе встречается исключительно в возрасте до 15 лет.
При любых симптомах атипичного течения ветряной оспы срочно вызывайте врача.
• При отсутствии противопоказаний (иммунодефицитные состояния (ИДС), бывший в недавнем времени срок лечения ГКС/иммунодепрессантов/гормонов, острые заболевания или обострение хронических) в 2 года можно сделать вакцинацию против ветрянки – вакцины Варилрикс, Окавакс, Превенар или Пневмо-23 (последние 2 ещё против пневмококковой инфекции);
• Пассивную иммунопрофилактику применяют путём введения «Варицелла-Зостер-иммуноглобулин» — VZIG, она необходима: лицам с ИДС; всем новорождённым, матери которых не переболели ветрянкой или заразились за несколько дней до родов; всем недоношенным до 1кг, независимо от инфекционного анамнеза матери.
• Неспецифическая профилактика ветряной оспы – карантин (изоляция больного) в течении 5-7 дней от начала высыпаний, с периодическим проветриванием и влажной уборкой помещений. Всех неиммунизированных контактных изолируют до 21 дня.
Детские сады и школы при массовой заболеваемости ветряной оспой на карантин, как правило, не закрывают.
источник
Одним из самых распространенных инфекционных заболеваний считается ветряная оспа – это болезнь, которая в большинстве случаев встречается в детском возрасте, реже данным недугом страдают взрослые. Эту болезнь сложно спутать с другой, поскольку она имеет характерные признаки в виде водянистых высыпаний по всему телу, которые вызывают зуд. При правильном и своевременном лечении болезнь проходит весьма быстро, но при расчесывании прыщей могут остаться некрасивые маленькие шрамы на теле. Как правило, страдают заболеванием один раз в жизни, после чего в организме вырабатываются клетки, которые способны бороться с вирусом ветрянки. Рецидивы возможны в исключительных случаях, когда в первый раз болезнь была в легкой форме.
Ветрянка (ветряная оспа) – инфекционное заболевание, которое развивается остро и характеризуется появлением ряда специфических признаков. Болезнь очень заразна, поэтому при появлении первых симптомов рекомендован карантинный режим для больного. Переносчиком ветрянки является вирус Varicella Zoster, а передается заболевание воздушно-капельным путем, поэтому в зоне риска находятся все люди, которые контактировали с больным, не имеют прививки от болезни и не болели ею.
Заболевание проходит несколько этапов развития, для которых характерны особые признаки. Стадии ветрянки:
- Заражение и инкубационный период. На данном этапе происходит попадание вируса в организм, чаще всего через слизистую оболочку рта или носа. Во время инкубационного периода болезнь никак себя не проявляет, отсутствуют любые признаки и человек не является заразным.
- Первые симптомы ветрянки. Вирус развивается в клетках и иммунитет начинает активную борьбу с ним, что провоцирует повышение температуры, появление головной боли. С появления первых симптомов человек становится заразным для окружающих, поэтому его следует поместить в карантин.
- Острая стадия развития болезни. На данном этапе происходит поражение нервных клеток и кожи, появляются первые высыпания.
- Финальная стадия характеризуется улучшением общего состояния здоровья, нормализацией температуры и прекращением появления высыпаний на коже. Человек больше не представляет угрозу для окружающих и он может вернуться к привычному образу жизни.
Различают несколько форм ветрянки типичная и атипичная, последняя, в свою очередь, подразделяется на несколько видов:
- Рудиментарная форма развивается у тех, кому в инкубационный период была сделана инъекция иммуноглобулина, а также у детей, у которых остался остаточный иммунитет. Для данного типа ветряной оспы характерно слабое течение болезни, сыпь проявляется в минимальных количествах, не наблюдается лихорадка или ухудшение самочувствия.
- Геморрагическая. Тяжелая форма течения болезни, которая проявляется у людей с иммунодефицитом или тех, кто принимает гормоны. Основными характерными симптомами является очень высокая температура, ярко выраженная интоксикация организма, нередко наблюдается кровоизлияние в кожу, носовые кровотечения. Главную опасность данной формы составляет высокая вероятность летального исхода.
- Висцеральная форма. Проявляется данный вид у недоношенных, новорожденных детей, людей с синдромом иммунодефицита. Форма характеризуется тяжелым и длительным течением, продолжительным периодом лихорадки и обильными высыпаниями на коже. Часто наблюдается поражение внутренних органов, нервной системы.
- Гангренозная форма. Редкая форма ветряной оспы, которая характеризуется высокой интоксикацией, длительным периодом лечения и появлением высыпаний больших размеров, на которых за короткое время образовываются корочки с некрозом. После отпадания корочек остаются язвы и рубцы. Как правило, для данной формы характерно осложнение в виде сепсиса, и нередко болезнь заканчивается смертью.
Главной причиной развития ветряной оспы является заражение вирусом. В медицине на данный момент нет четкого ответа, почему одни люди заражаются ветрянкой, а другие нет, но весомым фактором заражения является ослабленный иммунитет.
К причинам, способствующим развитию заболевания, относится:
- Ослабленный иммунитет, что может быть вызвано разными факторами: проведение химиотерапии, наличие иммунодефицита, детский ослабленный организм, прием медикаментозных препаратов определенной группы, например, антибиотиков.
- Тесный контакт с человеком, носителем вируса ветрянки и больного данным заболеванием.
- Отсутствие прививки от ветряной оспы.
Первые симптомы ветрянки могут появиться спустя 10-20 дней после контакта с больным и выражаются такими признаками:
- Значительное повышение температуры тела до сорока градусов, появление лихорадки.
- Увеличение лимфатических узлов.
- Появление головной боли.
- Отсутствие аппетита, общая слабость организма.
- Сыпь при ветрянке – специфический признак заболевания. По своей природе она представляет собой огромное количество одиночных волдырей, наполненных жидкость, которые очень зудят и доставляют массу дискомфорта. Изначально пузыри появляются на слизистых оболочках, на животе и лице, после чего распространяются по всему телу. Появление новых волдырей и сохранение высокой температуры может длиться несколько дней, после чего все симптомы стихают и остается лишь зудящая сыпь, которая также проходит со временем. Важно помнить, категорически запрещено расчесывать волдыри, иначе могут остаться рубцы, шрамы.
У взрослых заболевание протекает гораздо сложнее и тяжелее: очень высокая температура, которая сохраняется на протяжении длительного времени; обильные высыпания, локализация которых наблюдается на слизистых оболочках. Нередко больных с таким диагнозом госпитализируют и проводится лечение под контролем врачей.
Диагностировать заболевание весьма просто по специфическим признакам (появлении сыпи и повышении температуры), что можно сделать и самостоятельно в домашних условиях. Для получения консультации и подтверждения диагноза необходимо обратиться за помощью к педиатру или терапевту (не стоит отправляться в больницу, чтобы не допустить распространение заболевания, а следует вызвать врача на дом).
Лечить ветрянку можно дома самостоятельно, если нет осложнений. Врач после осмотра пациента назначает ряд медикаментозных препаратов и дает рекомендации, которые помогут облегчить состояние больного. Главное, правильно выполнять все рекомендации доктора и не царапать кожу, чтобы избежать инфицирования или образования некрасивых рубцов, шрамов.
Как лечить ветрянку в домашних условиях:
- Прием антигистаминных препаратов, которые помогут облегчить состояние пациента, снимут зуд. К таковым препаратам относится: Диазолин, Супрастин, Лоратадин. Дозировка противоаллергенных препаратов назначается врачом и зависит от возраста пациента, количества высыпаний и других факторов.
- Медикаменты, нормализующие температуру тела. Важно помнить, ребенку категорически запрещено давать препараты, содержащие аспирин (ацетилсалициловую кислоту), поскольку такие лекарства могут привести к развитию опасного заболевания – синдрома Рея. Для детей чаще всего используется Парацетомол, Панадол, Нурофен.
- Прием успокаивающих ванн, которые также помогут избавиться от зуда. Для приготовления может использоваться овсянка, перемолотая в порошок и добавленная в воду, или сода.
- Противовирусная терапия: Ацикловир, Фамцикловир, Герпевир. Прием препаратов данной группы позволяет уменьшить проявление симптомов.
- Важно соблюдать гигиену: часто менять постельное белье, одежду; тщательно протирать высыпания, чтобы не допустить инфицирования.
- Использование зеленки или раствора марганцовки, что поможет присушить волдыри и ускорит процесс их подсушивания. Кроме того, такая обработка поможет следить за появлением новых высыпаний и отследить момент появления последних волдырей.
- Если имеются высыпания в ротовой полости следует полоскать рот фурацилином, настоем трав (календулой, корой дуба). Кроме того, не следует есть острую, чрезмерно соленую или кислую пищу. При поражении конъюктивы следует использовать интерферон для закапывания.
- Обильное питье для выведения из организма токсинов, восстановления водного баланса и улучшения общего состояния здоровья.
- Ультрафиолетовое облечение используется после образования корочек – такая процедура ускорит процесс отшелушивания.
В случае отсутствия своевременного лечения могут развиваться осложнения, которые нанесут существенный вред здоровью. У детей они встречаются гораздо реже, поскольку они все вакцинированы от ветрянки и их организм быстрее справляется с болезнью. У людей пожилого возраста развитие осложнений встречается весьма часто, при чем мужчины гораздо тяжелее переносят болезнь, нежели женщины.
Особенную опасность составляет ветрянка при беременности, поскольку инфицирование в первом триместре может спровоцировать заражение плода и привести к патологическим изменениям плода. Находясь в интересном положении, девушкам следует ограничить контакт с больными ветряной оспой, даже если сами они уже болели или привиты.
Можно ли заболеть ветрянкой второй раз?
Рецидив ветрянки встречается крайне редко, ведь, как правило, после перенесенного заболевания вырабатывается иммунитет к вирусу ветряной оспы. Чаще всего второй раз болеют люди, у которых значительно ослаблен иммунитет (в частности, ВИЧ-инфицированные, с наличием лейкоза после химиотерапии, с донорскими органами).
Чем мазать ветрянку?
Для быстрого заживления волдырей врачи рекомендуют использовать 1% спиртовой раствор бриллиантовый зеленый или 5% раствор калия перманганата. Смазывание высыпаний позволит предотвратить развитие инфекции и ускорит подсушивание корочки. Снизить зуд поможет протирание кожи глицеролом или водой с уксусом или спиртом.
Какой инкубационный период ветрянки?
От момента контакта с больным человеком до появления первых признаков может пройти 10-21 дней.
Как лечить ветрянку у взрослых?
Лечение ветряной оспы у взрослых включает основную терапию, как и у детей (антигистаминные препараты, противовирусные, препараты для снижения температуры). Для людей старшего возраста используются более сильные препараты, в том числе может применяться аспирин для понижения температуры, лекарства для борьбы с вирусом сильного действия.
Главным методом профилактики является вакцина от ветрянки. Детям и подросткам делают прививки во время которых вводится живая вирусная инфекция, что способствует выработке иммунитета от болезни или снижает тяжесть заболевания. Нередко проводят комбинированную вакцинацию, которая включает прививку от кори, краснухи и ветрянки.
В особенных случаях проводят вакцинацию иммуноглобулином для повышения иммунного ответа на вирус ветрянки. Вводится данный препарат в организме не позже чем через 36 часов после контакта с больным ветряной оспой. Как правило, это такая прививка показана в таких случаях:
- Во время беременности женщинам, не болевшим ветрянкой и не привитым от данной болезни.
- Недоношенным детям.
- Новорожденным малышам, матери которых имеют явные признаки ветряной оспы.
- Взрослым и детям, у которых ослаблен иммунитет и не вырабатываются антитела к вирусу ветрянки.
источник
Ветряная оспа или ветрянка — это высококонтагиозная патология вирусной природы с острым течением. Характерным признаком ветрянки являются специфические везикулезные элементы (пузырьки), заполненные прозрачным содержимым. Контингент заболевших преимущественно находится в возрасте 3-6 лет, поэтому ветрянка считается “детским заболеванием”. В детских дошкольных учреждениях и начальных школах ветряная оспа способна к эпидемическому распространению.
Заболевание имеет вирусную природу. Возбудитель носит название “Varicella Zoster virus”, он же “Herpes Zoster”. Вирион принадлежит к ДНК-содержащим вирусам и содержит две цепочки нуклеотидов. По номенклатуре относится к семейству герпес-вирусов, подсемейству альфагерпесвирусов, третьему типу. Выявлен единственный серотип вируса, резервуаром которого становится исключительно человек.
Вирион Варицеллы зостер (VZV) характеризуется крупными размерами (150-200 нм) и шарообразной формой. Поэтому VZV различим при световой микроскопии содержимого везикул.
Механизм передачи — аэрогенный или контактный. Во внешней среде вирус ветрянки нестоек и погибает за 10 минут, при действии ультрафиолета и нагревании до 60°С жизнеспособен менее 1 минуты. Поэтому способ передачи в подавляющем большинстве заражений реализован воздушно-капельным путем (при разговоре, чихании, кашле) в радиусе 20 метров от источника инфекции, реже — при непосредственном контакте. Иные способы передачи неосуществимы вследствие нестойкости вириона.
Контагиозность при воздушно-капельном способе заражения может достигать 100%. Реализация контактного пути передачи приводит к заболеванию у 98% людей, не обладающих иммунитетом против ветрянки.
Выделение заболевшим человеком вируса ветрянки во внешнюю среду начинается за сутки до появления первых высыпаний и заканчивается спустя 120 часов от появления последнего везикулезного элемента. Весь период высыпаний больной высокозаразен для непереболевших или пациентов в состоянии иммунодефицита.
Заболевание развивается в случае адгезии вириона Варицеллы Зостер к слизистым оболочкам носа и рта неиммунизированного человека. После прикрепления Varicella проникает в клетки эпителия, где происходит накопление вирусных частиц. В результате размножения вируса ветряной оспы клетка-хозяин погибает, а вирионы транспортируются в регионарные лимфоузлы. Далее VZV попадают в кровоток, что вызывает лихорадку и другие проявления общей интоксикации.
У вируса ветрянки выявлена тропность к эпителиальным клеткам, в которых происходит репликация вирусной ДНК. В результате эпителиальная клетка погибает с образованием небольшой (2 мм) полости с прозрачным экссудатом. При вскрытии везикул почтовый слой эпидермиса не страдает, а результатом на становятся корочки. Образование пузырьков возможно также на слизистых пищеварительной и мочеполовой систем или глаз. Ростковый слой вирусом не повреждается, поэтому при отсутствии механического воздействия рубцов не образуется.
Важно! После перенесенной ветрянки вирус пожизненно персистирует в ганглиях, вызывая при иммунодефицитах клиническую картину опоясывающего лишая.
Ветрянка отличается склонностью к эпидемическому распространению в зимне-весеннее время года. В остальные периоды заболевание носит эпизодический характер, в некоторых случаях протекает в абортивной форме без кожных проявлений или с единичными высыпаниями.
С момента контакта с источником инфекции инкубационный период занимает в среднем 2 недели, но может длиться от 11 до 21 дня. В это время заболевший еще не выделяет VZV в окружающую среду. Патогенетически на инкубационном этапе вирус ветрянки реплицируется в эпителия слизистых и накапливается в регионарных лимфатических узлах.
Продрома при ветрянке составляет не более 2 суток у пациентов старше 30 лет. Ветрянка у детей может протекать с манифестацией в виде высыпаний. Патогенетически суть периода заключается в системной неспецифической иммунной реакции при первичной вирусемии.
Клинически заболевание проявляется:
головной болью, головокружениями,
чувством осаднения в горле,
В этот период начинается выделение вируса во внешнюю среду и пациент становится заразен для непереболевших.
В большинстве случаев диагноз ветряной оспы устанавливают на данном этапе болезни, так как первые признаки ветрянки в 12% — специфическая экзантема. В этот период происходит репликация вируса в клетках-мишенях с их дальнейшей гибелью, что морфологически проявляется везикулезной сыпью на кожных покровах. Пациент заразен.
Общие клинические признаки:
Фебрильная лихорадка волнообразного характера в течение 1-1,5 недель;
Выраженный зуд в зонах высыпаний, более характерный для пациентов старше 16 лет;
Отказ от еды, характерный если развивается ветрянка у детей грудного возраста;
Чувство общего недомогания.
Энантема при ветрянке имеет вид мелких пузырьков на слизистой рта, окруженных тонким ободком покраснения. Везикулы склонны к мацерации и образованию афт. Заживление происходит в течение 24-48 часов. Количество высыпаний в 80% не превышает 10 элементов, но у грудных детей может быть выше, что вызывает боль и отказ от бутылочки.
Сыпь при ветрянке располагается преимущественно на коже туловища, лицо поражается меньше.
Существует 4 формы ветряной оспы (на фото показано, как выглядит ветрянка различных форм):
При типичном течении сыпь появляется волнами каждая 24-48 часов. Заживление элемента происходит через образование корочки через сутки-трое после развития везикулы. В целом процесс заживления составляет 10-14 дней, но может увеличиваться до 3 недель.
Период высыпаний длится 6-8 дней, соответственно пациент переживает 3-5 волн экзантемы. Поэтому к 4 суткам сыпь у больного ветрянкой становится полиморфной.
Прекращение высыпаний совпадает с копированием лихорадки. При отсутствии подсыпаний в течение последних 48 часов пациент переходит в период выздоровления. Одновременно с этим исчезает контагиозность пациента.
Выздоровление длится до 3 недель, пока не отпадут корочки.
При неосложненном течении болезни пузырьки заживают без рубцов. Прогноз для жизни и здоровья благоприятен. При ветрянке у беременных вероятность развития врожденных пороков не превышает 0,5% до 14 недели и 2% до 20. После 20 недель риск тератогенного действия вируса не выявлен.
Врожденная ветрянка возникает как результат заболевания беременной за 4-5 дней до родов. У каждого пятого новорожденного в такой ситуации развивается врожденная ветрянка, что в 30% приводит к гибели ребенка. Врожденная ветрянка у детей характеризуется тяжелым течением с осложнениями в виде:
Перфораций стенок тонкого кишечника;
Генерализованного поражения внутренних органов.
Отличается коротким инкубационным периодом в 6-11 дней. Требует активной интерферонотерапии.
У взрослых и более старших детей осложнения возникают на фоне вторичных форм:
Пиодермия при буллезной форме;
Миокардит и нефропатия при геморрагической ветрянке;
Менингоэнцефалит, лимфаденопатия, пневмонии при гангренозная форме.
В результате заболевания у переболевшего формируется стойкий, но не стерильный иммунитет против Варицеллы Зостер.
При умеренном иммунодефиците, возникающее вследствие стрессов, гиповитаминоза, старческого возраста, перенесенного гриппа и т.д. возможна активация персистирующие в нервных ганглиях вируса ветряной оспы. В результате у пациента развивается опоясывающий лишай. При этой патологии у больного возникают жгучие боли и высыпания в зоне, иннервируемой межреберным или черепно-мозговым нервом. Пациент становится контагиозен при непосредственном контакте с неиммунизированными гражданами.
Повторная клиника ветряной оспы возможна при выраженном иммунодефиците, возникающем как результат ВИЧ-инфекции, воздействия радиации или лечения цитостатиками.
При типичном течении ветряной оспы специфического лечения не требуется. Медицинское вмешательство направлено на профилактику бактериальной контаминации содержимого везикул. Для этого используют местные антисептики: раствор бриллиантового зеленого, краску Кастелляни, концентрированный раствор перманганата калия и др.
При высокой температуре тела и опасности развития фебрильных судорог допустимо использование антипиретиков.
Для борьбы с зудом применяют антигистаминные препараты.
Специфическая терапия проводится при лечении вторичных и осложненных форм, а так же при лечении пациентов с иммунодефицитом:
противовирусные средства: ацикловир, видарабин
человеческие интерфероны группы альфа.
Профилактика заключается в изоляции больных на 9 суток с момента появления сыпи. Контактные лица исключаются из неиммунизированного коллектива на 21 день для наблюдения и контроля.
С целью искусственной иммунизации против ветряной оспы разработаны вакцины Варилрикс и Окавакс, на данный момент не получившие широкого распространения.
источник
Ветряная оспа – острое инфекционное заболевание вирусной этиологии, характеризующееся возникновением характерной пузырьковой сыпи в фоне общего интоксикационного синдрома. Возбудитель ветряной оспы — вирус герпеса 3 типа, передающийся от больного воздушно-капельным путем. Ветряная оспа относится к наиболее распространенным детским инфекциям. Она проявляется характерными обильными зудящими пузырьковыми высыпаниями, появляющимися на высоте лихорадки и общеинфекционных проявлений. Типичная клиника позволяет диагностировать заболевание, не проводя никаких дополнительных исследований. Лечение ветряной оспы в основном симптоматическое. Для профилактики вторичного инфицирования рекомендована антисептическая обработка элементов сыпи.
Ветряная оспа – острое инфекционное заболевание вирусной этиологии, характеризующееся возникновением характерной пузырьковой сыпи в фоне общего интоксикационного синдрома.
Ветряную оспу вызывает вирус Varicella Zoster семейства герпесвирусов, он же – вирус герпеса человека 3 типа. Это ДНК-содержащий вирус, мало устойчивый во внешней среде, способный к репликации только в организме человека. Инактивация вируса происходит довольно быстро при воздействии солнечного света, ультрафиолетового облучения, при нагревании, высушивании. Резервуаром и источником ветряной оспы являются больные люди в течение 10 последних дней инкубационного периода и пятых-седьмых суток периода высыпания.
Ветряная оспа передается по аэрозольному механизму воздушно-капельным путем. Ввиду слабой устойчивости вируса контактно-бытовая передача труднореализуема. Распространение вируса с мелкодисперсным аэрозолем, выделяемым больными при кашле, чихании, разговоре, возможно на достаточно большое расстояние в пределах комнаты, вероятен занос с током воздуха в смежные помещения. Существует вероятность передачи инфекции трансплацентарно.
Люди обладают высокой восприимчивостью к инфекции, после перенесения ветряной оспы сохраняется напряженный пожизненный иммунитет. Дети первых месяцев жизни защищены от инфекции полученными от матери антителами. Ветрянкой чаще всего болеют дети дошкольного и младшего школьного возраста, посещающие организованные детские коллективы. Порядка 70-90% населения переболевают ветряной оспой в возрасте до 15 лет. Заболеваемость в городах более чем в 2 раза выше, чем в сельских населенных пунктах. Пик заболеваемости ветрянкой приходится на осенне-зимний период.
Входными воротами инфекции является слизистая оболочка дыхательных путей. Вирус внедряется и накапливается в клетках эпителия, распространяясь в последующем в регионарные лимфоузлы и далее в общий кровоток. Циркулирование вируса с током крови вызывает явления общей интоксикации. Вирус ветряной оспы имеет сродство к эпителию покровных тканей. Репликация вируса в эпителиальной клетке способствует ее гибели, на месте отмерших клеток остаются полости, наполняющиеся экссудатом (воспалительной жидкостью) – формируется везикула. После вскрытия везикул остаются корочки. После отделения корочки под ней обнаруживается вновь сформированный эпидермис. Высыпания при ветряной оспе могут образовываться как на коже, так и на слизистых оболочках, где достаточно быстро везикулы прогрессируют в эрозии.
Ветряная оспа у лиц с ослабленной иммунной системой протекает в тяжелой форме, способствует развитию осложнений, вторичному инфицированию, обострению хронических заболеваний. При беременности вероятность передачи ветрянки от матери плоду составляет в первые 14 недель 0,4% и увеличивается до 1% вплоть до 20 недели, после чего риск заражения плода практически отсутствует. В качестве эффективной профилактической меры беременным женщинам, болеющим ветряной оспой, назначают специфические иммуноглобулины, помогающие снизить вероятность передачи инфекции ребенку до минимума. Более опасна ветряная оспа, развившаяся за неделю до родов и в последующий после родов месяц.
Стойкий пожизненный иммунитет надежно защищает организм от повторной инфекции, однако при значимом снижении иммунных свойств организма взрослые, болевшие ветрянкой в детстве, могут заразиться ей вновь. Имеет место феномен латентного носительства вируса ветряной оспы, накапливающегося в клетках нервных узлов и способного активизироваться, вызывая опоясывающий лишай. Механизмы вирусной активации при таком носительстве пока недостаточно ясны.
Инкубационный период ветряной оспы колеблется в пределах 1-3 недель. У детей продромальные явления слабо выражены, либо вовсе не наблюдаются, в целом — течение легкое с незначительным ухудшением общего состояния. Взрослые склонны к более тяжелому течению ветряной оспы с выраженной симптоматикой интоксикации (озноб, головная боль, ломота в теле), лихорадкой, иногда отмечается тошнота, рвота. Высыпания у детей могут возникнуть неожиданно на фоне отсутствия какой-либо общей симптоматики. У взрослых период высыпаний нередко начинается позднее, лихорадка при появлении элементов сыпи может некоторое время сохраняться.
Сыпь при ветряной оспе носит характер буллезного дерматита. Высыпания представляют собой единичные элементы, возникающие на любых участках тела и распространяющиеся без какой либо закономерности. Элементы сыпи первоначально представляют собой красные пятнышки, прогрессирующие в папулы, а затем — в мелкие ровные однокамерные везикулы с прозрачной жидкостью, спадающиеся при прокалывании. Вскрывшиеся везикулы образуют корочки. Для ветряной оспы характерно одновременное существование элементов на разных стадиях развития и возникновение новых (подсыпание).
Сыпь при ветряной оспе вызывает интенсивный зуд, при расчесывании возможно инфицирование везикул с формированием пустул. Пустулы при заживании могут оставить после себя рубец (оспину). Неинфицированные везикулы рубцов не оставляют, после отделения корочек обнаруживается здоровый новый эпителий. При нагноении сыпных элементов общее состояния обычно ухудшается, интоксикация усугубляется. Сыпь у взрослых обычно более обильна, и в подавляющем большинстве случаев из везикул формируются пустулы.
Сыпь распространяется практически по всей поверхности тела за исключением ладоней и подошв, преимущественно локализуясь в области волосистой части головы, на лице, шее. Подсыпания (возникновение новых элементов) возможно на протяжении 3-8 дней (у взрослых, как правило, они сопровождаются новыми лихорадочными волнами). Интоксикация спадает одновременно с прекращением подсыпаний. Сыпь может появляться на слизистых оболочках ротовой полости, половых органов, иногда — на конъюнктиве. Сыпные элементы на слизистых прогрессируют в эрозии и язвы. У взрослых сыпь может сопровождаться лимфоаденопатией, для детей поражение лимфатических узлов не характерно.
Помимо типичного течения, различают стертую форму ветряной оспы, протекающую без признаков интоксикации и с кратковременной редкой сыпью, а также тяжелые формы, различающиеся на буллезную, геморрагическую и гангренозную. Буллезная форма характеризуется сыпью в виде крупных дряблых пузырей, оставляющих после вскрытия долго заживающие язвенные дефекты. Такая форма характерна для людей с тяжелыми хроническими заболеваниями. Геморрагическая форма сопровождается геморрагическим диатезом, на коже и слизистых оболочках отмечаются мелкие кровоизлияния, могут возникать кровотечения из носа. Везикулы имеют коричневатый оттенок за счет геморрагического содержимого. У лиц со значительно ослабленным организмом ветряная оспа может протекать в гангренозной форме: быстро растущие везикулы с геморрагическим содержимым вскрываются с формированием некротических черных корок, окруженных ободком воспаленной кожи.
В подавляющем большинстве случаев течение ветряной оспы доброкачественное, осложнения отмечаются не более чем у 5% больных. Среди них преобладают заболевания, вызванные вторичной инфекцией: абсцессы, флегмоны, в тяжелых случаях – сепсис. Опасным, трудно поддающимся терапии осложнением является вирусная (ветряночная) пневмония. В некоторых случаях ветряная оспа может провоцировать кератит, энцефалит, миокардит, нефрит, артриты, гепатит. К осложнениям склонны тяжелые формы заболеваний у взрослых, в особенности при сопутствующих хронических патологиях и ослабленной иммунной системе. У детей осложнения отмечаются в исключительных случаях.
Диагностика ветряной оспы в клинической практике производится на основании характерной клинической картины. Общий анализ крови при ветряной оспе неспецифичен, патологические изменения могут ограничиваться ускорением СОЭ, либо сигнализировать о воспалительном заболевании с интенсивностью, пропорциональной общей интоксикационной симптоматике.
Вирусологическое исследование подразумевает выявление вирионов при электромикроскопии везикулярной жидкости, окрашенной серебрением. Серологическая диагностика имеет ретроспективное значение и производится с помощью РСК, РТГА в парных сыворотках.
Ветряную оспу лечат амбулаторно, за исключением случаев тяжелого течения с интенсивными общеинтоксикационными проявлениями. Этиотропная терапия не разработана, в случае формирования пустул прибегают к антибиотикотерапии непродолжительным курсом в средних дозировках. Лицам с иммунной недостаточностью можно назначать противовирусные препараты: ацикловир, видарабин, интерферон альфа (интерферон нового поколения). Раннее назначение интерферона способствует более легкому и кратковременному течению инфекции, а также снижает риск развития осложнений.
Терапия ветрянки включает меры по уходу за кожей с целью предупреждения гнойных осложнений: везикулы смазываются антисептическими растворами: 1%-й раствор бриллиантового зеленого, концентрированный – перманганата калия («зеленка», «марганцовка»). Изъязвления слизистой обрабатываются перекисью водорода в 3%-ном разведении или этакридина лактатом. Интенсивный зуд в области высыпаний облегчают, смазывая участки кожи глицерином или обтирая разведенным уксусом, спиртом. В качестве патогенетического средства назначают антигистаминные препараты. Беременным женщинам и больным с тяжелой формой назначают специфический противоветряночный иммуноглобулин.
Прогноз благоприятный, заболевание заканчивается выздоровлением. Везикулы исчезают без следов, пустулы могут оставлять оспенные рубцы. Значительное ухудшение прогноза у лиц с иммунодефицитом, тяжелыми системными заболеваниями.
Профилактика ветряной оспы заключается в предупреждении заноса инфекции в организованные детские коллективы, для чего при выявлении случаев заболевания производятся карантинные мероприятия. Больных изолируют на 9 дней с момента появления высыпаний, контактировавшие с больными дети разобщаются на 21 день. В случае если день контакта с больным точно определен, ребенок не допускается в детский коллектив с 11 по 21 день после контакта. Контактным детям, не болевшим ранее ветряной оспой, с ослабленным иммунитетом в качестве профилактической меры назначают противоветряночный иммуноглобулин.
Последнее время стала применяться вакцинация против ветряной оспы. С этой целью используются вакцины Варилрикс (Бельгия) и Окавакс (Япония).
источник
Что такое ветрянка Ветрянка (ветряная оспа) – вирусное заболевание, передающееся воздушно-аэрозольным путем от зараженного человека к здоровому и характеризующееся специфичными кожными высыпаниями в виде пузырьков, появляющихся на фоне выраженной лихорадки и других признаков общего отравления организма.
Ветряная оспа известна с древности. Вплоть до второй половины восемнадцатого столетия заболевание рассматривали как легкий вариант течения натуральной или черной оспы, которая в те времена была настоящим бедствием, опустошающим целые поселения.
Только в начале прошлого века была обнаружена связь между ветряной оспой и опоясывающим герпесом (опоясывающим лишаем). Тогда же возникла гипотеза об общей природе заболевания. Однако вирус-возбудитель был выделен только в 1951 году.
При этом оказалось, что переболевший ветряной оспой человек обладает так называемым напряженным пожизненным иммунитетом, когда невосприимчивость к перенесенной инфекции объясняется присутствием возбудителя в организме.
При неблагоприятном стечении обстоятельств «спящий» в нервных узлах вирус активируется, вызывая клинические проявления опоясывающего лишая – пузырьковые высыпания по ходу пораженного нерва.
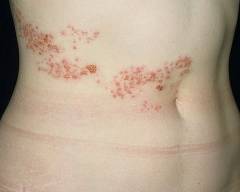
Сегодня ветряная оспа является одним из наиболее распространенных заболеваний (занимает третье место после гриппа и ОРВИ). Болеют в основном дети (пациенты в возрасте до 14 лет составляют около 80-90% от всех заболевших), именно эта категория населения обладает практически 100% восприимчивостью к возбудителю ветряной оспы. Поэтому ветрянка относится к так называемым «детским» инфекциям.
Заболевание, как правило, протекает в легкой и среднетяжелой форме, так что летальные исходы встречаются крайне редко. По этой причине многие специалисты длительное время относились к ветрянке как к «несерьезному» заболеванию.
Однако последние исследования показали, что при ветряной оспе поражаются не только кожа и нервная ткань, но и пищеварительная система, легкие, органы мочеполовой сферы. Кроме того, вирус ветрянки может оказывать крайне негативное влияние на развитие плода и течение беременности.
Возбудитель ветрянки относится к семейству герпесвирусов, которое включает множество вирусов, вызывающих различные заболевания у земноводных, птиц, млекопитающих и человека.
Все герпесвирусы имеют геном, состоящий из двухнитчатой ДНК. Они достаточно чувствительны к внешним физическим и химическим воздействиям, в том числе к высокой температуре и ультрафиолетовому излучению.
Большинство вирусов этой группы могут длительно, иногда даже пожизненно, находится в зараженном организме, не вызывая каких-либо клинических симптомов. Поэтому их относят к так называемым медленным инфекциям (герпес, опоясывающий лишай и др.). При неблагоприятных обстоятельствах дремлющая инфекция может активизироваться и проявиться ярко выраженными признаками заболевания.
Герпесвирусы легко передаются от человека к человеку, так что большинство населения на планете успевает заразиться еще в детском возрасте. Для возбудителей этой группы характерна полиорганность и полисистемность поражений, с этим связан тератогенный эффект (возникновение уродств у плода) и гибель ослабленных пациентов, особенно новорожденных.
Следует отметить, что все герпесвирусы угнетающе влияют на иммунную систему и активируются на фоне других заболеваний, протекающих с выраженным снижением защитных сил организма (СПИД, лейкоз, злокачественные опухоли).
Вирус ветряной оспы и опоясывающего герпеса (Varicella zoster virus) способен размножаться исключительно в ядре клеток инфицированного человека, во внешней же среде он быстро погибает под воздействием солнечных лучей, нагревания и других неблагоприятных факторов. В капельках слюны и слизи вирус ветрянки может сохраняться не более 10-15 минут.
Источником инфекции Varicella zoster virus является больной человек, страдающий ветряной оспой или опоясывающим лишаем. Лабораторные исследования доказали, что наибольшая концентрация возбудителя находится в содержимом характерных для ветряной оспы пузырьков.
Традиционно ветряную оспу относят к респираторным заболеваниям, однако в носоглоточной слизи вирус появляется лишь в тех случаях, когда поверхность слизистой оболочки также покрывается высыпаниями. Но даже в таких случаях смывы из носоглотки содержат значительно меньшее количество возбудителей, чем содержимое расположенных на коже пузырьков.
Образовавшиеся на месте лопнувших ветряночных пузырьков корочки не содержат возбудителей, поэтому период наибольшей заразности пациента определяется с момента появления высыпаний до периода образования корочек.
Заражение происходит воздушно-капельным путем – через вдыхание воздуха, содержащего элементы слизи. Следует отметить, что свое название ветрянка получила из-за особой летучести инфекции – вирус может распространяться на расстояние до 20 м, проникая через коридоры жилых помещений и даже с одного этажа на другой.
Кроме того, ветряная оспа может передаваться от беременной женщины ребенку через плаценту. Следует отметить, что взрослые женщины крайне редко болеют ветрянкой. Так что чаще всего заражение плода происходит при активации персистирующей (спящей) инфекции в виде опоясывающего лишая.
Если заражение плода происходит в первом триместре (в первые 12 недель начиная от первого дня последней менструации), то существует большой риск рождения ребенка с тяжелыми пороками развития. Заражение в более поздние сроки, как правило, приводит к проявлению инфекции после рождения, но не в форме ветряной оспы, а в форме опоясывающего лишая.
Новорожденные абсолютно не восприимчивы к ветряной оспе, поскольку получили необходимые для защиты от вируса антитела от матери в период внутриутробного развития.
Однако материнские антитела постепенно вымываются из организма и могут полноценно сдерживать развитие заболевания только в течение первого года жизни ребенка.
Затем восприимчивость к ветряной оспе возрастает, достигая практически 100% максимума в возрасте 4-5 лет. Поскольку преимущественное большинство населения успевают заразиться ветряной оспой в детском возрасте, у взрослых данная форма инфекции Varicella zoster virus встречается достаточно редко.
Развивающийся у переболевших ветрянкой опоясывающий лишай, наоборот, как правило, встречается в преклонном возрасте (65% случаев заболевания регистрируют у пациентов старше 65 лет).
Таким образом, ветряной оспой болеют преимущественно дети, а опоясывающим лишаем – старики. Однако оба заболевания могут развиться практически в любом возрасте.
Ветряная оспа достаточно опасна в эпидемическом отношении, так что довольно часто регистрируют вспышки ветрянки в детских коллективах (детские сады, школы, санатории и т.п.). При этом возможно возникновение такой мини-эпидемии и в результате контакта с взрослым пациентом больным опоясывающим лишаем.
Вместе с тем встречаются и спорадические (вне эпидемической вспышки) случаи заболевания ветряной оспой, когда пациента удается своевременно изолировать, не допустив распространения инфекции.
Для заболеваемости ветряной оспой характерна своеобразная цикличность появления эпидемий. При этом различают малые циклы эпидемий, повторяющиеся через несколько лет, и большие – с интервалом в 20 лет и более.
Осенью наблюдается значительное возрастание заболеваемости ветрянкой, связанное с массовым возвращением детей в детские сады и школы. Подъем заболеваемости в весенний период вызван резкими колебаниями температуры и сезонным снижением иммунитета.
Когда говорят о классификации клиники ветряной оспы, то, прежде всего, выделяют локализованные и генерализованные формы заболевания.
При локализованной форме поражения ограничиваются внешней поверхностью тела, когда на коже и слизистых оболочках возникают специфичные патологические элементы. Генерализованные формы встречаются у ослабленных больных и характеризуются поражением не только внешних покровов, но и внутренних органов.
Кроме того, различают три степени тяжести течения заболевания – легкую, среднюю и тяжелую. Тяжесть клинического течения определяется характером патологических элементов, площадью пораженной поверхности, выраженностью интоксикации и распространенностью процесса.
Устанавливая диагноз, врач указывает тяжесть течения, распространенность процесса и наличие осложнений. Например: «Ветряная оспа, генерализованная форма, тяжелое течение. Осложнение: двусторонняя очаговая пневмония».
В течении ветряной оспы, как и любого другого инфекционного заболевания, различают четыре периода:
- инкубационный (период скрытого протекания инфекции);
- продромальный (период общего недомогания, когда специфические симптомы инфекции еще не проявились достаточно ярко);
- период развернутых клинических симптомов;
- восстановительный период.
Третий период течения ветряной оспы принято называть периодом высыпаний, поскольку они являются наиболее характерным признаком заболевания.
Инкубационный период при ветряной оспе составляет от 10 до 21 дня, в это время никаких видимый признаков болезни не наблюдается.
Попавшие в верхние дыхательные пути вирусные тела проникают в клетки эпителия слизистых оболочек и начинают там интенсивно размножаться. Весь инкубационный период происходит накопление вирусных тел. Достигнув значительной концентрации, инфекция прорывает местные защитные барьеры и массово поступает в кровь, вызывая вирусемию.
Клинически вирусемия проявляется симптомами продромального периода, такими как недомогание, головная боль, потеря аппетита, ломота в мышцах. Однако для ветряной оспы характерно быстрое и острое начало, продромальный период, как правило, составляет всего несколько часов, так что пациенты нередко просто его не замечают.
Инфекция с кровью по кровеносному руслу и с током межтканевой жидкости по лимфатическим сосудам распространяется по организму и фиксируется в основном в клетках эпителия кожи и слизистых оболочек верхних дыхательных путей. Также возможно поражение нервной ткани – клеток межпозвоночных нервных узлов, коры головного мозга и подкорковых структур.
В тех редких случаях, когда заболевание протекает в генерализованной форме, поражаются клетки печени, легких, желудочно-кишечного тракта.
Интенсивное размножение вируса вызывает характерные для периода высыпаний симптомы: сыпь, лихорадку и признаки общего отравления организма.
Сыпь при ветряной оспе связана с размножением вируса в клетках кожи и слизистых оболочек. Вначале вследствие местного расширения мелких сосудов возникает покраснение, затем развивается серозный отек и образуется папула – выступающий воспаленный бугорок.
В дальнейшем происходит отслоение верхних слоев кожи, вследствие чего образуется пузырек, наполненный прозрачной жидкостью – везикула. Иногда везикулы нагнаиваются, превращаясь в пустулы.
Наполненные серозной жидкостью или гноем пузырьки могут вскрываться, в таких случаях под ними открывается мокнущая поверхность. Однако чаще они подсыхают, образуя корочки.
Вначале сыпь появляется на коже туловища и конечностей, а затем на лице и волосистой части головы. Реже сыпь появляется на ладонях, подошвах, на слизистых оболочках рта, носоглотки, наружных половых органов, на конъюнктиве глаз. Как правило, такие высыпания свидетельствуют о тяжелой форме заболевания. В таких случаях на слизистых оболочках сыпь появляется раньше, чем на поверхности кожи.
Для ветряной оспы характерно появление новых элементов сыпи – так называемые «подсыпания». В результате на 3-4 день с момента появления сыпи на одном участке кожи могут находиться разные элементы – пятна, папулы, везикулы и корочки
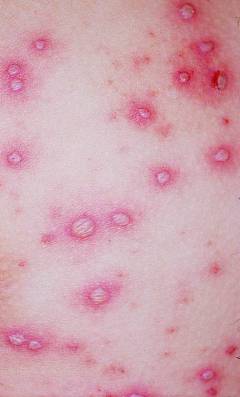
Пузырьки при ветрянке, как правило, однокамерные и при благоприятном течении заболевания быстро подсыхают, преобразуясь в корочки. При этом количество элементов сыпи может быть различным – от единичных пузырьков, которые можно легко подсчитать, до обильных высыпаний, сплошным слоем покрывающих кожу и слизистые оболочки.
Высыпания на поверхности кожи сопровождаются сильным зудом. Поражения слизистых оболочек рта, которые встречаются примерно в 20-25% случаев, сопровождаются обильным слюнотечением. В полости рта пузырьки быстро вскрываются и обнажают эрозированную поверхность, что приводит к выраженному болевому синдрому и затруднениям при приеме пищи.
Лихорадка и признаки общего отравления организма наиболее выражены в период массового поступления вируса в кровь. Поэтому температура резко поднимается в период появления сыпи. Каждое повторное высыпание сопровождается подъемом температуры и ухудшением состояния пациента.
Общее отравление организма проявляется слабостью, снижением аппетита, головной болью, ломотой в мышцах, нарушением сна. Нередко возникает тошнота и рвота. Наблюдается склонность к понижению артериального давления.
При распространенных формах заболевания характерные для ветрянки элементы образуются на слизистых оболочках пищеварительного тракта, а также в бронхах. При этом на месте пузырьков быстро возникают эрозии, что угрожает развитием внутренних кровотечений. В тяжелых случаях вирус размножается в клетках печени, вызывая очаги некроза.
Возбудитель ветрянки часто поражает нервную ткань, при этом изменения могут иметь различный характер от незначительных обратимых отклонений до грубых органических дефектов.
Среди распространенных форм заболевания наиболее часто встречается ветряночная пневмония. В таких случаях интоксикационный синдром нарастает, лихорадка достигает 39-40 градусов и выше. Появляются бледность и синюшность кожи, сухой болезненный кашель, одышка.
Также довольно часто развиваются поражения нервной системы, такие как менингиты (воспаление мозговых оболочек) и энцефалиты (воспаление головного мозга). В таких случаях нередко наблюдаются разного рода нарушения сознания вплоть до развития коматозного состояния. Особенно тяжело протекает ветряночный энцефалит – смертность достигает 20%.
Поражения сердца (миокардиты, эндокардиты), печени (гепатиты), почек (нефриты) и других внутренних органов встречаются относительно редко.
Во время пребывания вируса в организме активизируются все звенья иммунитета, что приводит к освобождению от возбудителя заболевания и пораженных инфекцией клеток. Однако природный барьер не позволяет лимфоцитам и антителам, убийцам вирусов, проникать в нервные ганглии, поэтому возбудитель ветрянки может там сохранятся на протяжении всей жизни пациента.
Поскольку при ветряной оспе поражаются лишь поверхностные слои кожи, сыпь, как правило, исчезает бесследно. Некоторое время на месте отпавших корочек остается так называемая пигментация – изменение цвета кожи. Со временем этот симптом полностью исчезает.
Клиническая симптоматика периодов ветряной оспы зависит от тяжести течения заболевания.
Для легкого течения ветряной оспы характерна нормальная или субфебрильная температура тела (до 38 градусов по Цельсию), единичные элементы сыпи на поверхности кожи, относительно удовлетворительное общее состояние пациента.
При заболевании средней тяжести лихорадка поднимается до 38-39 градусов и держится около недели. Высыпания расположены преимущественно на коже. Прогноз при таком течении ветряной оспы благоприятный – осложнения, как правило, не развиваются, и заболевание проходит бесследно.
При тяжелом течении ветряной оспы развивается крайне высокая лихорадка (40 градусов по Цельсию и выше), возникает нарастающая слабость, появляются обильные высыпания, покрывающие поверхность кожи и слизистых оболочек. О тяжелом течении говорят также в тех случаях, когда заболевание протекает в генерализованной форме. Кроме того, тяжелым течением характеризуются геморрагическая, буллезная и гангренозно-некротическая формы заболевания.
Геморрагическая форма ветряной оспы протекает на фоне повышенной проницаемости сосудов и характеризуется появлением наполненных кровью пузырьков, множественными кровоизлияниями на коже и слизистых оболочках. Нередко возникают осложнения в виде носовых, маточных и желудочно-кишечных кровотечений.
Реже наблюдается буллезная форма заболевания, когда на коже появляются крупные вялые пузыри наполненные гноем. Преимущественное большинство пациентов с буллезной формой – маленькие дети с резко ослабленным иммунитетом.
Крайне редко встречается гнойно-некротическая форма ветряной оспы, которая представляет собой сочетание буллезной и геморрагической форм. В таких случаях на месте вскрывшихся пузырей образуются глубокие некрозы, и развивается заражение крови.
Тяжелое течение ветряной оспы, как правило, свидетельствует о недостаточности защитных сил организма (СПИД, лейкоз, дистрофия, злокачественные опухоли, туберкулез, сепсис (заражение крови)).
Как и преимущественное большинство «детских» инфекций, ветряная оспа у взрослых протекает тяжелее:
- выше и продолжительней лихорадка;
- сыпь появляется позже (лучше выражен продромальный период), однако она более обильна и корочки образуются значительно позже;
- намного чаще поражаются слизистые оболочки (в 40-60% случаев).
Вирус ветряной оспы легко проникает через плаценту и крайне неблагоприятно влияет на развитие плода. Так, если мать переболела ветрянкой или перенесла опоясывающий лишай в первые три-четыре месяца беременности, достаточно высока вероятность рождения ребенка с так называемым ветряночным синдромом (дистрофия, недоразвитость конечностей, пороки развития глаз, рубцовые изменения кожи, в последующем выраженное отставание в психомоторном развитии).
На более поздних сроках беременности внутриутробное инфицирование плода не столь опасно. Однако в тех случаях, когда заражение произошло накануне или во время родов, развивается врожденная ветрянка. Это заболевание всегда протекает достаточно тяжело (летальность достигает 20%).
К сожалению, ветрянка относится к особо контагиозным, то есть особо заразным заболеваниям, так что уберечься от заражения, находясь в одной квартире с пациентом практически невозможно.
Единственное, что утешает: большинство взрослых, как правило, успевают перенести это заболевание в детстве, а у малышей ветрянка протекает относительно легко.
Врачи советуют детям, контактировавшим с больным ветрянкой, в течение 21 дня не посещать детские заведения, чтобы не подвергать опасности заражения окружающих.
Переболевшего ребенка можно отправлять в детское учреждение в тот день, когда все элементы сыпи покрылись корочками – с этого момента пациент уже незаразен.
Вирус нестоек во внешней среде, поэтому никаких особых мероприятий по дезинфекции проводить не следует.
Лечебная тактика при ветряной оспе зависит от тяжести клинического течения заболевания, возраста пациента и общего состояния организма.
При легком и среднетяжелом течении лечение, как правило, проводят на дому. При тяжелых формах ветрянки, а также в случаях высокого риска развития осложнений (наличие сопутствующих заболеваний, приводящих к снижению иммунитета) больного помещают в закрытый бокс инфекционного отделения.
На сегодняшний день разработана противовирусная терапия ветряной оспы. Подросткам и взрослым назначают препарат ацикловир по 800 мг внутрь 5 раз в сутки в течение недели. Этот же препарат поможет и детям до 12 лет, если его назначить не позднее, чем в первые сутки заболевания (20 мг/кг массы тела 4 раза в день).
Пациентам с ослабленным иммунитетом ацикловир при ветрянке рекомендуют вводить внутривенно 10 мг/кг массы тела 3 раза в сутки в течение 7 дней.
Следует отметить, что многие врачи считают противовирусную терапию ветрянки при легком и среднетяжелом течении заболевания нецелесообразной.
Если заболевание протекает с лихорадкой выше 38-38.5 градусов, в качестве жаропонижающего лучше всего принимать парацетамол (Эффералган, Панадол), который не оказывает неблагоприятного влияния на иммунную систему.
Использовать ацетилсалициловую кислоту (аспирин) категорически запрещено, поскольку данное лекарство может вызвать геморрагический синдром при ветрянке (появление кровянистой сыпи, носовые кровотечения и т.п.).
Многие специалисты советуют вместо жаропонижающих принимать антигистаминные средства, такие как кларитин. Детям от 2 до 12 лет назначают по одной ложке сиропа 1 раз в сутки, подросткам и взрослым по 1 таблетке (10 мг) 1 раз в сутки.
Чтобы не допустить вторичного инфицирования элементов ветряной оспы, необходимо тщательно ухаживать за пораженными поверхностями кожи. Рекомендуется частая смена белья и смазывание высыпаний спиртовым раствором бриллиантовой зелени (зеленкой).
Многие специалисты относятся к лечебному эффекту зеленки весьма скептически, поскольку подобные процедуры в конечном итоге не способствуют скорейшему заживлению сыпи. Однако такие прижигания временно уменьшают мучительный зуд и оказывают дезинфицирующее действие, препятствуя проникновению бактерий и развитию гнойничков.
Кроме того, смазывание элементов ветрянки зеленкой позволяет с легкостью определить свежие высыпания и следить за ходом болезни.
При высыпаниях в полости рта советуют использовать для полоскания антисептик фурацилин и препараты лекарственных растений, обладающих противовоспалительным действием (сок коланхоэ, календула, кора дуба). В тех случаях, когда высыпания располагаются на конъюнктиве глаз, назначают капли интерферона.
Поскольку заболевание протекает с признаками общего отравления организма, пациентам советуют принимать достаточное количество жидкости, чтобы токсины быстрее удалялись из организма.
Питание должно быть полноценным и содержать повышенное количество белков и витаминов. Лучше всего отдавать предпочтение легко усваиваемой пище (молочно-растительная диета). При поражении слизистой оболочки ротовой полости следует исключить острые и кислые блюда.
Постельный режим при ветрянке назначают только при тяжелом течении заболевания, необходимо избегать перегрева, поскольку излишнее тепло усиливает зуд.
Отечественные специалисты традиционно рекомендуют отказаться от купания во время высыпаний, в то время как, к примеру, американские педиатры, наоборот, советуют принимать ванны для успокоения зуда.
Разумеется, в тех случаях, когда в комнате слишком жарко и ребенок страдает от зуда, лучше принять душ, а затем осторожно промокнуть кожу полотенцем.
В некоторых странах мира, к примеру, в Японии используются профилактические прививки против ветряной оспы. Они достаточно эффективны и безопасны.
Однако поскольку ветряная оспа у детей протекает легко, вакцинацию назначают исключительно по показаниям (наличие тяжелых снижающих иммунитет заболеваний).
Как правило, ветряная оспа проходит без каких-либо последствий для организма. Иногда на коже могут оставаться маленькие рубцы в виде оспинок, чаще всего это происходит в тех случаях, когда дети расчесывают зудящую сыпь или когда имело место вторичное нагноение пузырьков. Высыпания на конъюнктиве глаз проходят бесследно.
Более серьезные последствия встречаются в тех случаях, когда кожные высыпания сочетаются с поражениями центральной нервной системы. Возможно развитие умственной отсталости, приступов эпилепсии, параличей и т.п.
Неблагоприятным прогнозом отличаются злокачественные формы ветряной оспы, такие как буллезная, геморрагическая, гангренозная, а также генерализованная инфекция. В таких случаях летальность может достигать 25% и более, а у выживших могут оставаться грубые рубцы на коже в местах патологических высыпаний, тяжелые необратимые изменения во внутренних органах и нервной системе.
В целом, исход ветряной оспы зависит от сопутствующих заболеваний и состояния иммунной системы. Тяжелые осложнения и летальные исходы чаще встречаются у маленьких детей и стариков.
После перенесенной ветряной оспы остается пожизненный иммунитет, поэтому повторно заболеть ветрянкой невозможно.
У беременных женщин выше риск развития осложнений при ветряной оспе, в частности, нередко встречается вирусная пневмония, смертность от которой составляет 38%.
Кроме того, вирус ветрянки способен проникать через плаценту и вызывать грубые нарушения развития плода (в первой половине беременности) и крайне тяжелые формы врожденной ветрянки у новорожденных (при заражении накануне родов).
Чтобы избежать трагического развития событий, беременным женщинам проводят пассивную иммунизацию (введение специфического иммуноглобулина).
В остальном лечение ветрянки при беременности такое же, как и у других категорий пациентов.
источник