Ветрянку и герпес иногда ошибочно отождествляют. На самом деле, это не одно и то же – заболевания вызываются разными вирусами. Тем не менее между ними есть сходство. Дополнительную путаницу вносит тот факт, что вирус ветряной оспы, сохраняясь в нервных сплетениях человека долгие годы, впоследствии иногда вызывает опоясывающий герпес, никак не связанный с заболеванием простого герпеса. Чтобы понять, что представляют собой болезни, нужно подробно рассмотреть способы заражения, симптомы и лечение. Только тогда можно будет понять, ветрянка и герпес – это одно и то же или все-таки нет.
Ветряная оспа и герпес вызываются двумя разными вирусами. Хотя оба возбудителя относятся к одному большому семейству герпесвирусов (лат. Herpesviridae), приравнять их друг к другу нельзя.
Выделяют два вида простого герпеса. Вызывают его, соответственно, два типа вируса простого герпеса (Herpes virus). 1-й тип ВПГ чаще вызывает симптомы орального герпеса, 2-й – генитального.
Возбудитель ветрянки и опоясывающего лишая – вирус Variceilla zoster.
Различия между вирусами проявляются уже на стадии заражения. Простой герпес проникает в организм при контакте с кожей или слизистой больного. Заражение вирусом ветряной оспы происходит воздушно-капельным путём.
Инфицирование ВПГ случается обычно в школьном возрасте, однако проявляется болезнь не всегда. В пассивном режиме вирус может бездействовать годы и даже десятилетия, ожидая, пока организм даст слабину и позволит вирусу обнаружить себя в виде симптомов.
Причиной проявления недуга становятся такие факторы:
- Недавно перенесённая инфекционная болезнь (простуда, ангина, менингит), нанесшая удар по иммунитету.
- Стресс, эмоциональные потрясения.
- Длительное переутомление.
- У женщин причиной может стать менструация.
- Аллергическая реакция.
- Неправильный режим сна и питания, недостаток движения.
Ситуация с вирусом Variceilla zoster обстоит иначе. Впервые подхватив эту инфекцию (обычно в детском возрасте), человек заболевает ветрянкой. Болеет ветряной оспой человек всего раз в жизни, после чего приобретает к ней устойчивый иммунитет. Тем не менее сам возбудитель никуда из организма не исчезает и в некоторых случаях может в дальнейшем спровоцировать опоясывающий лишай с совершенно иными симптомами.
Вирус простого герпеса и Variceilla zoster – это родственные микроорганизмы. Их родственность обнаруживается в некоторых общих признаках:
- Структурное сходство геномов вируса.
- Почти всегда остаются в человеке на всю жизнь.
- Вирусы передаются внутриутробно и в процессе родов.
- Обе болезни очень заразны.
Герпесовирусом заражено около 95% населения Земли. Достаточно обыкновенного контакта с инфицированным человеком или его личной вещью, чтобы приобрести болезнь раз и навсегда.
Возбудитель ветряной оспы передаётся быстро по воздуху. Особенно это касается детских коллективов. Усугубляет ситуацию то, что ветрянка проявляет свои симптомы лишь через 1-2 недели. Вследствие этого носитель может даже не быть в курсе того, что он заражает других людей. После лечения ветрянки вирус теряет свою активность, человек перестаёт быть заразным.
Клиническая картина ветряной оспы, а также простого и опоясывающего герпеса имеет как различия, так и сходства (обусловленные родством вирусов).
Главная общая черта – поражение кожи, выражающееся в появлении пузырьковых высыпаний, содержащих инфицированную жидкость. Везикулы легко повреждаются и покрываются коркой после заживления.
Его симптомы зависят от типа вируса. Заражение ВПГ первого типа чаще приводит к возникновению лабильного и стоматического герпеса.
При лабильном герпесе на губах появляется «простуда» – сыпь в виде везикул. Возможно ухудшение самочувствия:
- Поднимается температура.
- Ухудшается аппетит, нарушается сон.
- Появляется чувство усталости.
Примерно через неделю «простуда» возле губ проходит, поверх папул образуются корочки. При слабом иммунитете болезнь протекает тяжелее.
Симптомы стоматического герпеса можно легко спутать со стоматитом. Но у них есть ряд различий:
- Герпес, в отличие от стоматита, поражает плотно прилегающие к костям поверхности ротовой полости. Стоматические язвочки появляются с внутренней стороны губ и щёк.
- При стоматите полость рта сразу покрывается язвочками. При герпесе во рту сначала появляются небольшие пузырьки, которые затем вскрываются и образуют эрозии.
В некоторых случаях инфекция может проникать изо рта в горло, становясь источником горлового герпеса.
Герпесовирус второго типа локализуется на гениталиях, приводя к воспалению и отёчности кожи, высыпаниям и появлению болевых ощущений.
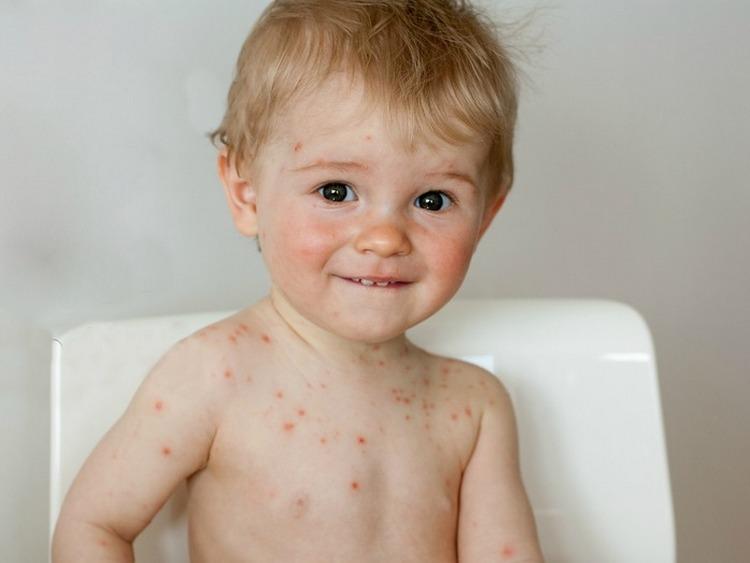
Главные признаки ветрянки – высыпания, в отличие от простого герпеса, покрывающие всё тело, а не локализующиеся на отдельных участках. У больного резко повышается температура (до 40 градусов), появляется слабость и недомогание. Каждая новая волна высыпаний сопровождается ухудшением состояния. Болезнь проходит самостоятельно через неделю-две после возникновения. Лечение в данном случае направлено на подавление симптомов. По мере выздоровления волдыри покрываются корочкой, не оставляя следов на коже.
У взрослых болезнь протекает тяжелее, требует большего внимания и может быть чревата осложнениями.
Эта патология возникает у взрослых людей, переболевших ветрянкой. Контактируя с больными опоясывающим герпесом, дети могут заразиться только всё той же ветряной оспой.
Отличается от ветрянки он тем, что поражает не всё тело, а один его участок. Наиболее частое место появления – область груди, однако возможна локализация в зоне распространения какого-либо чувствительного нервного узла. Поражённый участок сначала покрывается небольшими красными пятнами, на фоне которых образуются пузырьки. Инфекция протекает тяжело с появлением сильных болевых ощущений с одной стороны груди, иногда с возникновением признаков интоксикации.
Схема терапии этих разных заболеваний почти одинакова. Выписываются противовирусные, иммуностимулирующие и противовоспалительные препараты. Активность инфекции медикаментозно уменьшается, а симптомы устраняются. Простой герпес чаще всего лечится при помощи мазей и средств, наносимых на больную кожу. В терапии опоясывающего лишая большое внимание уделяется тому, чтобы убрать боль.
Первая задача при лечении любых вирусных инфекций отводится укреплению иммунитета при помощи профилактических мер, приёма иммуномодулирующих препаратов, и самое главное – ведения здорового образа жизни.
источник
Ветряная оспа (ветрянка) является острым, высококонтагиозным вирусным заболеванием, распространенным во всем мире. Как только среди восприимчивых лиц возникает один случай, предотвратить вспышку заболевания очень сложно. В то время, как в детстве ветряная оспа является относительно легким заболеванием, у взрослых она принимает более серьезные формы. Она может быть смертельной, особенно у новорожденных и у лиц с ослабленным иммунитетом.
Возбудитель, вирус ветряной оспы – зостер (VZV), передается воздушно-капельным путем или при прямом контакте, а больные обычно контагиозны за несколько дней до начала сыпи и до момента, когда сыпь покрывается корочкой. Передача инфекции через третьих лиц и предметы обихода невозможна.
VZV является двунитевым ДНК вирусом, принадлежащим к семейству герпес-вирусов. Известен только один серотип, и человек является единственным его резервуаром.
Вирус ветряной оспы VZV попадает в организм человека через слизистую оболочку носоглотки и почти без исключения вызывает клинические проявления болезни у восприимчивых лиц. После инфицирования вирус остается в латентной форме в нервных узлах и в результате активизации VZV может вызвать опоясывающий лишай (или опоясывающий герпес – Herpeszoster) – заболевание, в основном поражающее пожилых людей и лиц с ослабленным иммунитетом.
Вирус вызывает два клинических варианта: ветряную оспу, опоясывающий герпес. Считают, что ветряная оспа – это проявление первичной инфекции в восприимчивом организме (чаще у детей), так как опоясывающий герпес – это реактивация инфекции в иммунном и ослабленном организме. Пути передачи инфекции – воздушно-капельный, реже – контактно– бытовой. Возможна также передача вируса ветряной оспы и опоясывающего лишая от матери к плоду во время беременности (вертикальный путь передачи инфекции). Однако реализуется эта возможность крайне редко.
Источником инфекции является человек, больной ветряной оспой или опоясывающим герпесом. Больной заразен в последние 1-2 дня инкубационного периода и до 5 дня от появления последних везикул. Вирус в большом количестве находится в содержимом пузырьков и отсутствует в корочках. После перенесенного заболевания вырабатывается стойкий иммунитет.
Вирус длительно «живет» в клетках спинальных ганглиев, ганглиях лицевого и тройничного нервов. Возбудитель проникает в организм воздушно-капельным путем через слизистые оболочки верхних дыхательных путей. После окончания периода инкубации он попадает в кровоток. Фиксация вируса происходит в эпителии кожи и клетках слизистых оболочек, вследствие чего появляется характерная сыпь.
Под воздействием каких-либо провоцирующих факторов (или на фоне иммунодефицитных состояний) вирус может активизироваться вновь, что может выражаться в виде локальных высыпаний на коже – опоясывающего герпеса или опоясывающего лишая. Опоясывающий лишай – это спорадическое заболевание, возникающее в результате активизации латентного вируса ветряной оспы. Характеризуется воспалением задних корешков спинного мозга и межпозвоночных ганглиев, а также появлением лихорадки, общей интоксикации и везикулезной экзантемы по ходу вовлеченных в процесс чувствительных нервов.
Вирус простого герпеса (Herpes simplex) и вирус ветрянки (Herpes zoster) родственники, и относятся к семейству Герпевирусных (Herpesviridae). У них похожий образ жизни, но таланты разные. Простой герпес бывает двух типов 1 и 2 – это родные братья. Герпес типа 1 – это классический герпес на губах, герпес типа 2 – генитальный. Но теперь они больше космополиты: все чаще в высыпаниях на губах и гениталиях находят оба вируса, оказалось, что они приспосабливаются и мутируют.
Герпес первого типа может стать причиной высыпаний на гениталиях, хотя раньше это считалось невозможным. Путь проникновения в организм может быть контактным, бытовым, но чаще всего – воздушно-капельный. 90% жителей больших городов к совершеннолетию уже инфицированы простым герпесом. Проявлений болезни при этом может и не быть.
Попадая в организм, он размножается в клетках кожи и слизистых оболочках, вызывая характерную сыпь, а потом прячется в нервной ткани, и ведет тихий образ жизни, периодически снова выходя в свет. Высыпания локализируются на губах, реже в области носа, и возникают в моменты ослабления защитных функций организма. При значительно сниженном иммунитете, у детей до года, они могут быть многочисленными.
При генитальной форме – высыпания появляются на гениталиях. Ветрянка – это инфекционное заболевание, которое вызывает герпес зостер. Ветряночный вирус – шоумен, и тщательно готовится к своему основному представлению. Попав в организм воздушно-капельным путем, он сначала вызывает симптомы, схожие с ОРВИ, а потом проявляется сыпью, которую сложно спутать с чем-то другим и по виду, и по ощущениям. Банальная ветрянка может иметь серьезные осложнения, а в возрасте до года опасна для жизни.
Такая яркая демонстрация обычно бывает раз в жизни, и после оваций он удаляется на покой, и тихо живет обычной потребительской жизнью в передних рогах спинного мозга. Уже в преклонном возрасте Herpes zoster из шоумена может стать драматическим актером. В таком случае он предстает в виде опоясывающего лишая. Теперь он может появляться на публике с разной периодичностью, заявляя о себе анонсом в виде сильной боли по ходу межреберных нервов.
Опоясывающий герпес – очень болезненное заболевание, вызванное тем же вирусом герпеса, который является причиной ветряной оспы (вирус опоясывающего лишая и ветряной оспы). Как и другие вирусы герпеса, вирус опоясывающего лишая и ветряной оспы имеет первоначальную инфекционную стадию (ветряная оспа), которая сменяется латентной стадией. Затем вирус без предупреждения снова активизируется. В конечном итоге опоясывающий лишай развивается примерно у 20% людей из тех, у кого была ветряная оспа.
Эта повторная активация вируса чаще всего возникает у людей с ослабленной иммунной системой. Это касается людей с ВИЧ-инфекцией и всех старше 50 лет.
Вирус опоясывающего герпеса живет в нервных тканях. Вспышки опоясывающего лишая начинаются с зуда, онемения, жжения или сильной боли поясной зоне, включая грудь, спину или в области вокруг носа и глаз. В редких случаях герпес может инфицировать лицевой или глазной нервы. Это может привести к вспышкам вокруг рта, на лице, шее и коже головы, в области вокруг уха или на кончике носа.
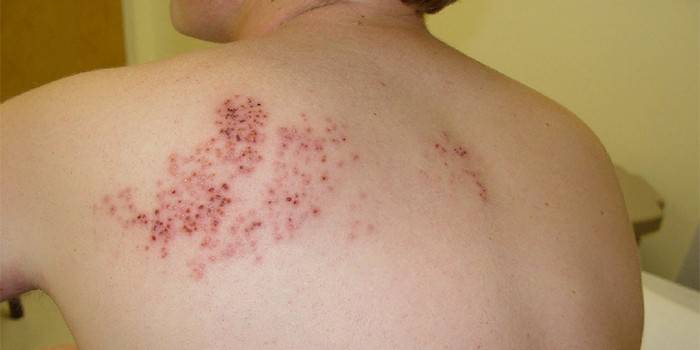
Вспышки опоясывающего лишая почти всегда возникают только на одной стороне тела. В течение нескольких дней сыпь появляется на коже в области воспаленного нерва. Формируются и наполняются жидкостью маленькие пузырьки. Позже они прорываются, образуя струпья.
При расчесывании пузырьков у человека с опоясывающим герпесом может развиться кожная инфекция, требующая лечения антибиотиками и вызывающая шрамы.
В большинстве случаев сыпь уходит в течение нескольких недель, но в некоторых случаях сильная боль может продолжаться несколько месяцев или даже лет. Это состояние называется “постгерпетическая невралгия”.
ВВО передается воздушно-капельным путем или при прямом контакте с характерными поражениями инфицированного человека. Первые симптомы клинической ветряной оспы обычно появляются после инкубационного периода, длящегося 10–21 день, и включают лихорадку, недомогание и характерную зудящую сыпь.
Ветряная оспа обычно самоограничивающаяся, и пузырьки постепенно покрываются корочкой, которая исчезает в течение 7–10 дней. Люди остаются заразными до тех пор, пока все поражения не покроются коркой.
Заболевание обычно легкое, но могут возникнуть серьезные осложнения, включая бактериальные инфекции (например, воспаление подкожной клетчатки, пневмония) и неврологические осложнения (например, энцефалит), которые могут быть смертельными. Более высокая заболеваемость и смертность от болезни характерна для новорожденных и лиц с нарушениями иммунной системы.
Заразиться герпесом можно только от больного человека или вирусоносителя. Вирусы передаются воздушно-капельным путем, при контакте через кожу и слизистые оболочки, половым путем (вирус простого герпеса 2-го типа), при переливании крови. Плод может заразиться от матери через плаценту.
Детишки подхватывают вирус «варицелла зостер» в начальных классах, почти поголовно заболевая ветряной оспой (ветрянкой). В начальной школе до 40% ребят заражаются и вирусом простого герпеса 1-го типа. Обе разновидности вируса остаются в организме на долгие годы, а чаще — на всю жизнь. Избежать заражения практически невозможно из-за необычайной легкости передачи инфекции.
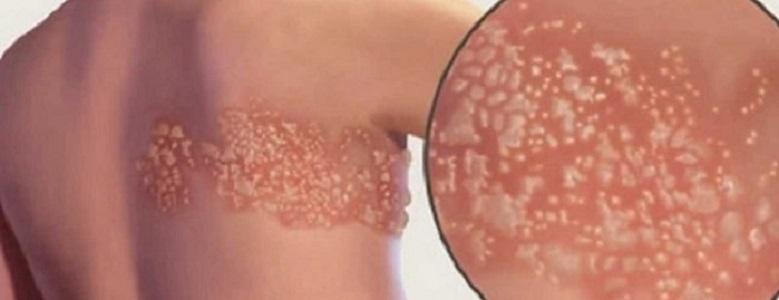
Вирус простого герпеса 1-го типа «любит» голову: окружности рта, особенно уголки, красную кайму губ, реже появляется на нёбе, деснах, миндалинах, щеках, ушных раковинах и глазах. У детей бывают герпетические стоматиты. Вирус простого герпеса 2-го типа «бьет ниже пояса», в основном по половым органам.
«Варицелла зостер» при первичном заражении вызывает у детей ветряную оспу. Первичное же заражение вирусом простого герпеса протекает в форме обычной простуды или вообще бессимптомно. Кстати, до 15% острых респираторных заболеваний вызывается именно вирусом простого герпеса 1-го или 2-го типов. Инкубационный период после заражения вирусом длится от нескольких дней до двух недель. Затем человека начинает лихорадить, знобить, у него появляются боли в спине и легкое покраснение в пораженном месте.
Покраснение переходит в болезненную припухлость, и на ее месте появляются наполненные жидкостью пузырьки. Они могут сливаться и, созревая, лопаться с образованием язвочек. К концу острого инфекционного периода язвочки покрываются корочками, которые отпадают, не оставляя следов. При заражении вирусом простого герпеса 1 -го типа инфекционный процесс длится 10—14, а 2-го типа — 15—20 дней.
К сожалению, такой относительно благополучный исход заражения вирусом простого герпеса бывает не всегда. Ведь, как уже было сказано, почти у половины инфицированных наблюдаются рецидивы (5—8 раз в год). Не редки тяжелые осложнения, сопровождающиеся очень высокой температурой, рвотой, воспалением лимфоузлов. Поражение глаз вирусом герпеса 2-го типа может привести к слепоте. У женщин заражение им иногда ведет к бесплодию.
Повторный выход «на арену» возбудителя ветрянки — вируса «варицелла зостер» (обычно у людей старше 45 лет) в форме опоясывающего герпеса гораздо неприятнее самой ветрянки. Болезнь начинается со слабости, недомогания, повышения температуры, болезненного воспаления нервных узелков — ганглий. Затем на коже формируются везикулы, похожие на ветрянку. Высыпания иногда «ползут» от головы к конечностям, располагаясь в виде поясов на груди, шее, пояснице, крестце. В остром периоде у больных бывают сильные головные боли, рвота, приступообразные боли в зоне высыпаний. Обычно острый период разрешается быстро, везикулы подсыхают, но у каждого четвертого больного сильные боли сохраняются довольно долго — месяцы и даже годы.
Это опасное заблуждение, развывшееся из ситуации прошлых лет, когда вакцина против ветряной оспы в СССР и России отсутствовала, и эффективно предотвращать заболевание было невозможно. В то же время, за рубежом вакцины против ветряной оспы были разработаны в середине 70-х годов, рекомендованы к применению в отдельных странах с середины 80-х годов и массово применяются с начала 90-х годов.
Ветряная оспа не является безобидным заболеванием, регистрируется определенный процент различных осложнений, включая требующие последующей госпитализации. Причем, это наблюдается у детей в возрасте до 15 лет с нормальным иммунитетом.
С возрастом риск осложнений и летальность могут увеличиваться до 50%, при условии, что заболевший взрослый не болел ветряной оспой ранее или не был вакцинирован. Нередко в качестве осложнений регистрируются вторичная кожная инфекция, пневмония, ветряночный энцефалит, мозжечковая атаксия, поражение лицевого нерва, поражение глаз. Летальность в среднем составляет 1 случай на 60000.
Кроме того, у 10-20% переболевших вирус ветряной оспы пожизненно остается в нервных ганглиях и в дальнейшем вызывает другое заболевание, которое может проявиться в более старшем возрасте – опоясывающий лишай или герпес (Herpes zoster). Опоясывающий герпес характеризуется затяжными и мучительными невралгическими болями, а также имеет ряд осложнений в виде поражений нервной системы и внутренних органов – параличи, нарушение зрения. Люди с опоясывающим герпесом могут быть источником заражения ветряной оспой.
Ветряная оспа также может вызвать поражения плода или новорожденного, когда при заболевании женщины ветряной оспой в первые 20 недель беременности или в последние дни перед родами.
Вакцинация против ветряной оспы детей и взрослых предоставляет возможность предотвратить эти последствия.
У большинства молодых людей опоясывающий лишай самостоятельно проходит спустя несколько недель. Поэтому лечение болезни в основном симптоматическое, направленное на уменьшение выраженности самых неприятных проявлений – боли, зуда и воспаления, предотвращение постгерпетической невралгии, а также на лечение нередко сопутствующей герпесу бактериальной инфекции.
У людей с иммунодефицитными состояниями, пожилых людей (старше 50 лет), проводится более глубокое лечение, направленное на предотвращение осложнений.
Терапия заболевания нацелена на реализацию следующих целей:
- ускорение выздоровления;
- предотвращение осложнений, как вызванных вирусом, так и другими факторами (например, бактериями);
- снижение выраженности негативных проявлений (зуда, боли и воспаления).
Лечение обычно проводится в домашних условиях. Оно осуществляется под контролем инфекциониста или невропатолога. Даже после исчезновения выраженных кожных проявлений, больной должен наблюдаться невропатологом.
В следующих случаях терапия проводится в стационаре:
- диссеминированная форма болезни;
- герпес зостер, отягощенный энцефалитом;
- глазные формы болезни;
- возраст старше 75 лет;
- иммунодефицитные состояния, в том числе, в анамнезе;
- тяжелые хронические заболевания, в первую очередь, заболевания печени и почек.
При болезни не рекомендуется купание и мытье пораженных частей тела. Больным следует тщательно соблюдать личную гигиену, менять постельное и нательное белье, полотенца.
Иногда при опоясывающем лишае врач может назначить физиотерапевтические процедуры.
Одним из вспомогательных методов лечения является диета. Из рациона рекомендуется исключить жирные сорта мяса, животные жиры, острые приправы, горчицу, перец. Также лучше всего придерживаться дробного питания, принимая пищу по 6 раз в день.
источник
▲ Возбудитель — virus varicella — zoster (WZ).
▲ Риск у беременных — 5 % беременных серонегативны.
▲ Распространенность врожденной ветряной оспы — 1 случай на 7500 новорожденных.
▲ Путь передачи — воздушно-капельный (высококонтагиозная инфекция).
▲ Клиника у беременной — признаки ветряной оспы (или опоясывающего герпеса).
▲ Диагностика — клинические данные для подтверждения диагноза — серология.
▲ Влияние на плод — при инфицировании до 20 нед — синдром врожденной ветряной оспы, при инфицировании в конце беременности — ветряная оспа или фульмитантная диссеминированная инфекция (иногда летальный исход).
▲ Профилактика — вакцинация серонегативных женщин вне беременности, иммуноглобулин при контакте.
Ветряная оспа
Вирус ветряной оспы и опоясывающего герпеса относится к семейству герпесвирусов. WZ по своей структуре и функции напоминает другие вирусы герпеса и является возбудителем двух различных по клинике заболеваний — ветряной оспы и опоясывающего лишая. Вирус легко передается от больного человека к здоровому, поэтому подавляющая часть взрослого населения имеет иммунитет после перенесенной ранее первичной инфекции — ветряной оспы. После выздоровления возбудитель остается в организме и длительно персистирует в сенсорных узлах. Активация латентного вируса, которая может происходить спустя десятилетия, приводит к развитию опоясывающего лишая.
Ветряная оспа — это высокозаразное заболевание, характеризующееся эпидемическими подъемами заболеваемости в зимне-весенний период. Восприимчивость к WZ — всеобщая, за исключением детей первых месяцев жизни от матерей, ранее болевших ветряной оспой. Источником инфекции является человек, больной ветряной оспой или опоясывающим лишаем (с момента высыпаний до подсыхания везикул).
Распространение WZ происходит воздушно-капельным, контактным и трансплацентарным путем. После ветряной оспы развивается стойкий иммунитет, повторные случаи этого заболевания чрезвычайно редки. В пубертатном возрасте доля зараженных составляет 90 %. Только 5— 7 % женщин детородного возраста серонегативны и восприимчивы к WZ. Опоясывающий герпес — это вторичная инфекция, развивающаяся в результате активации латентной WZ-инфекции, у лиц, ранее болевших ветряной оспой. Беременные относятся к группе риска из-за гестационного снижения иммунитета. В ходе различных исследований было установлено, что на 1000 родов приходится 5 случаев ветряной оспы и 2 случая опоясывающего герпеса.
В связи с физиологическим снижением иммунитета во время беременности возрастает вероятность инфицирования WZ ранее не болевших ветряной оспой женщин (5—6 %) и активации латентной инфекции в виде появления опоясывающего герпеса. При этом опасность для беременной представляет не сама WZ-инфекция, а вызванные ей осложнения: пневмонии, внутриутробное инфицирование плода, синдром потери плода. Ветряная оспа у беременных женщин осложняется WZ-пневмонией в 20 % случаев. Пневмонии развиваются при инфицировании WZ на поздних сроках гестации и быстро приводят к дыхательной недостаточности и вторичным бактериальным осложнениям. Смертность от WZ-пневмонии в целом по популяции составляет 10—20 %, но среди беременных достигает 45 % без проведения специфической терапии. При лечении ацикловиром смертность снижается до 10—11 % как у беременных, так и вне беременности.
WZ может передаваться плоду трансплацентарно и трансцервикально восходящим путем во время беременности и во время родов и постнатально воздушно-капельным путем. Внутриутробно вирус передается плоду от матери, больной ветряной оспой, в 25 % случаев. Возможное влияние инфекции на плод зависит от срока беременности и тяжести инфекции у матери. Риск для плода и новорожденного составляет приблизительно 8 %. При этом осложнениями беременности являются самопроизвольные выкидыши и неразвивающиеся беременности в первой половине беременности в 3—8 % наблюдений и фетальный ветряночный синдром. Если заболевание у беременной возникло в I триместре, у 5— 12 % инфицированных новорожденных отмечаются врожденные пороки — атрофия конечностей, рубцы на коже, рудиментарные пальцы, атрофия коры большого мозга, а также параличи и судорожный синдром. Считается, что частота эмбриопатий и фетопатий после перенесенной в первые 20 нед беременности ветряной оспы составляет 2 %. При заболевании после 25 нед описаны лишь единичные случаи пороков развития плода.
Опасно инфицирование беременной WZ накануне родов, когда достаточный титр защитных специфических антител не успевает трансплацентарно передаться плоду. Если беременная заболела менее чем за 10 сут до родов, у плода могут развиться тяжелые поражения — неонатальная ветряная оспа. Летальность новорожденных в этом случае достигает 21 %. В отношении летальности время появления первичной экзантемы у новорожденного играет важную роль. Если у ребенка экзантема появляется в возрасте 5— 10 дней, то ожидаются тяжелые осложнения и летальность составляет 21 %. У детей, чьи высыпания видны уже в первые 5 дней жизни, тяжелых осложнений и летальных исходов не наблюдается.
В отличие от ветряной оспы при заболевании опоясывающим герпесом осложнений со стороны плода не наблюдается, так как у матери имеются специфические защитные антитела IgG и нет вирусемии.
Ветряная оспа во время беременности характеризуется следующими особенностями:
• при ветряной оспе во время беременности риск для плода и новорожденного составляет 8 %;
• если беременная заболела в I триместре, у 5 % новорожденных отмечается врожденный синдром ветряной оспы (атрофия конечностей, рубцы на коже, рудиментарные пальцы, атрофия коры большого мозга, пороки развития глаз, параличи и судорожный синдром);
• если беременная заболела в первые 20 нед гестации, у 2 % новорожденных отмечается врожденный синдром ветряной оспы;
• в каждом случае ветряной оспы до 20 нед рекомендуется УЗИ, при выявлении «необычных данных» — проведение амниоцентеза и кордоцентеза для подтверждения фетальной инфекции;
• подтверждение фетальной инфекции не является абсолютным показанием для прерывания беременности;
• если беременная заболела менее чем за 10 сут до родов, у новорожденного возникает неонатальная ветряная оспа, осложненная энцефалитом, гепатитом, пневмонией.
Патогенез и клиническая картина.Инкубационный период при ветряной оспе составляет 21 день. Заразными больные становятся за 1— 2 сут до высыпаний и остаются таковыми ровно неделю. У взрослых в продромальном периоде наблюдаются лихорадка и недомогание. Затем появляется характерная везикулезно-папулезная сыпь. Чем обильнее высыпания, тем обычно тяжелее общие проявления инфекции (лихорадка, головная боль, нарушение сна). Тяжелые формы заболевания с обильными высыпаниями, гангренозными, геморрагическими элементами сыпи, высокой лихорадкой и поражением внутренних органов встречаются у взрослых и детей с ослабленным иммунитетом. Осложнения ветряной оспы редки и в основном связаны с вторичными бактериальными инфекциями. Серьезными осложнениями являются ветряночная пневмония и поражения ЦНС в виде мозжечковой атаксии и энцефалита. У взрослых ветряночная пневмония наблюдается в 20 % случаев ветряной оспы.
Опоясывающий герпес — это заболевание с нейродермальным тропизмом, характеризующееся односторонней неврологической болью по ходу корешков пораженных спинномозговых и черепных нервов, сопровождающееся появлением везикулярной сыпи. Чаще всего поражаются грудные спинномозговые узлы и корешки тройничного нерва. При вовлечении в процесс симпатических и парасимпатических узлов возникает дисфункция желудочно-кишечного тракта, задержка мочеиспускания, трофические нарушения. Возможно сохранение болей в течение нескольких месяцев — постгерпетическая невралгия. Локализация болей соответствует пораженным нервам и имеет опоясывающий характер. Другими осложнениями являются двигательный паралич, менингоэнцефалит, поражения зрительных и преддверно-улитковых (слуховых) нервов (синдром Ханта).
Диагностика.Диагноз ветряной оспы устанавливают по клинической картине. Кроме того, можно исследовать содержимое везикул методом ПЦР на ДНК WZ. Серологическую диагностику проводят путем определения специфических IgG- и IgM-антител, IgM появляются на 4—8-й день от начала болезни и сохраняются до 3 мес. В дальнейшем появляются IgG, которые определяются в крови пожизненно. Их титр исследуют с целью подтверждения наличия иммунитета к WZ.
Пренатальная диагностика. Всем беременным, переболевшим ветряной оспой на ранних сроках беременности, рекомендуется проводить УЗИ на 22—23-й неделе беременности для выявления типичных для WZ-инфекции пороков развития плода. При необычных данных УЗИ необходимо выявлять ДНК с помощью ПЦР в крови плода и околоплодных водах. Для установления фетальной инфекции на 16—20-й неделе беременности можно исследовать околоплодные воды. В случае подтверждения диагноза абсолютных показаний для прерывания беременности все же нет, только при наличии данных УЗИ о серьезных пороках развития плода необходимо предложить женщине прерывание беременности.
Лечение.О применении антивирусной терапии при ветряной оспе у беременных до сих пор нет данных. Поскольку WZ менее чувствителен к ацикловиру, чем ВПГ, необходимо увеличивать дозу и вводить лекарство парентерально. В тяжелых случаях при пневмонии назначают ацикловир по 10 мг/кг каждые 8 ч внутривенно в течение 10 дней. При тяжелом течении опоясывающего герпеса во время беременности ацикловир можно применять во II и III триместрах, при очень тяжелом течении — уже в I триместре. Введение специфического VVZ-иммуноглобулина во время беременности проводят и с целью пассивной иммунизации, и с целью профилактики таких тяжелых осложнений ветряной оспы, как ветряночная пневмония.
Мероприятия, проводимые в родах. При подозрении на ветряную оспу следует отсрочить роды на 3—4 дня, чтобы материнские IgG-антитела, уровень которых повышается примерно на 5—6-й день после острой ветряной оспы, могли быть переданы плоду и соответственно новорожденному. Если токолиз провести не удалось, то сразу же после рождения ребенку вводят WZ-иммуноглобулин. При массивных высыпаниях ветряночных элементов на половых органах заболевшей менее 5 дней назад женщины может встать вопрос о родоразрешении путем кесарева сечения с целью профилактики интранатального инфицирования.
После родов женщины с ветряной оспой или опоясывающим герпесом изолируются в специальные боксы обсервационного отделения. Новорожденным назначают профилактический курс ацикловира и WZ-иммуноглобулина. Пассивную иммунопрофилактику осуществляют с помощью внутримышечного введения варицеллона в дозе 0,2—0,4 мл/кг или внутривенного введения варитекта в дозе 1—2 мл/кг. Ребенка изолируют от матери до тех пор, пока не минует опасность заражения. Такие новорожденные наблюдаются в течение 14 дней даже при отсутствии симптомов инфекции. При развитии ветряной оспы у новорожденного назначают лечебный курс ацикловира в дозе 5 мг/кг каждые 8 ч внутривенно в течение 5—7 дней. Снимают карантин только после покрытия поражений корочками. Рекомендуется обязательное грудное вскармливание этих новорожденных, так как с материнским молоком передаются защитные ан-TH-VVZ-антитела.
Неонатальная WZ-инфекция.Фетальный ветряночный синдром включает в себя:
• поражение кожи (шрамы, отсутствие кожи);
• аномалии скелета (односторонняя гипоплазия верхних и нижних конечностей, гипоплазия грудной клетки, рудиментарные пальцы, косолапость);
• пороки развития ЦНС (микроцефалия, анофтальмия, анизокория, атрофия зрительного нерва, катаракта и хориоретинит);
• внутриутробную задержку развития плода и мышечную гипоплазию.
При заражении женщины накануне родов у новорожденного после родов может развиться неонатальная ветряная оспа. Это заболевание становится возможным, если серонегативная женщина была в контакте с больным ветряной оспой в последние 3 нед беременности. Неонатальная ветряная оспа проявляется в первые 10— 12 дней жизни новорожденного, так как передается трансплацентарно накануне родов. Если высыпания появились спустя 12 дней после родов, то это скорее свидетельствует о постнатальном заражении. Такая форма болезни имеет более легкое течение, так как у новорожденных в большинстве имеется протективный материнский иммунитет. Наиболее тяжело протекает инфекция у детей, матери которых заболели в последние 5 дней беременности и первые 2 дня после родов. Летальность среди этих детей составляет 20—30 %. Вообще частота развития тяжелых осложнений при неонатальной ветряной оспе составляет 20—50 %.
Для подтверждения диагноза врожденного ветряночного синдрома необходима лабораторная диагностика WZ методом ПЦР. Для подтверждения связи материнской ветряной оспы и врожденных аномалий плода учитывают следующие критерии:
• заболевание женщины ветряной оспой во время беременности;
• наличие врожденных поражений кожи в нескольких дерматомах и/или неврологических нарушений, поражений глаз и гипоплазии конечностей;
• подтверждение наличия внутриутробной WZ-инфекции путем определения вирусной ДНК у плода, наличия специфичных IgM, персистенции специфичных IgG после 7 мес;
• наличие врожденного неонатального опоясывающего герпеса или появление его в детстве.
Профилактика.В настоящее время создана живая WZ-вакцина. Она рекомендуется в детском возрасте, а также у серонегативных женщин, планирующих беременность. После вакцинации беременность разрешается спустя 3 мес. Вакцинация запрещена у беременных, однако случайное введение вакцины беременной не является показанием для прерывания беременности.
Серонегативным беременным, имевшим контакт с больным ветряной оспой, не позднее 72 ч после контакта вводят иммуноглобулин. Пассивную иммунопрофилактику осуществляют с помощью внутримышечного введения варицеллона в дозе 0,2—0,4 мл/кг или внутривенного введения варитекта в дозе 1—2 мл/кг. При своевременном введении и оптимальной дозировке иммуноглобулина инфекцию предотвращают только в 48 % случаев. У 6 % беременных наблюдается бессимптомная инфекция, а в оставшихся случаях ветряная оспа протекает в слабой форме.
Таким образом, при контакте с WZ во время беременности необходимо следующее.
1. Обследование беременной на наличие IgG к WZ (5—7 % беременных серонегативны).
2. Введение иммуноглобулина против WZ — варицеллон внутримышечно в дозе 0,2—0,4 мл/кг; варитект внутривенно в дозе 1—2 мл/кг в первые 72 ч после контакта.
3. При ветряной оспе беременной на сроке 37 нед и более — проведение токолиза.
Следует отметить, что благоприятный перинатальный исход можно ожидать при высоком титре материнских IgG к WZ; опоясывающий герпес у беременной не представляет угрозы для плода.
▲ Возбудитель — вирус краснухи.
▲ Риск у беременных — 20 % беременных серо-негативны.
▲ Путь передачи — воздушно-капельный.
▲ Клиника у беременной — легкая вирусная инфекция (сыпь, артралгия, лимфаденопатия).
▲ Диагностика — серология (обнаружение IgM или значительное повышение титра IgG).
▲ Влияние на плод—риск развития синдрома врожденной краснухи составляет:
90 % — инфицирование на сроке меньше 11 нед;
11 % — инфицирование на сроке 13—14 нед;
4% — инфицирование на сроке 15—16 нед;
0 % — инфицирование на сроке больше 17 нед.
▲ Профилактика — вакцинация детей и серо-негативных женщин (вне беременности).
▲ Лечение — специфическое лечение отсутствует.
Краснуха — высококонтагиозное заболевание, обычно наблюдается у детей и подростков. Несмотря на эффективность современных вакцин против краснухи, антитела к вирусу краснухи у 20 % женщин детородного возраста отсутствуют. В настоящее время выявлено, что при краснухе возможны как острая, так и хроническая и бессимптомная формы инфекции, что делает ее опасной в плане распространения и инфицирования.
Вирус краснухи — это РНК-содержащий вирус, относящийся к семейству тогавирусов. После проникновения вируса в человеческие клетки происходит его репликация в цитоплазме пораженных клеток. Источником инфекции является больной человек за одну неделю до высыпаний и в течение 1—2 нед от момента появления экзантемы. Кроме носоглоточной слизи, вирус выделяется с калом и мочой, поэтому, кроме воздушно-капельного пути, возможен и контактно-бытовой путь через инфицированные предметы. Особое эпидемиологические значение имеют лица с субклиническим течением инфекции, а также дети с врожденной краснухой (хронические носители).
Особую опасность представляет краснуха для беременных женщин вследствие высокой вероятности возникновения врожденных пороков развития плода. При заражении краснухой вирус размножается в слизистых оболочках дыхательных путей, регионарных лимфатических узлах, затем следует период вирусемии, вирус проявляет тропность к коже, лимфоидной и эмбриональной ткани. Механизм тератогенного действия вируса краснухи до сих пор окончательно не распознан. Проникая к плоду, вирус вызывает нарушение митотической активности эмбриональных тканей и хромосомные изменения. Кроме того, вирус вызывает апоптоз клеток, ингибирует их деление и может нарушать кровоснабжение органов плода, что приводит к отставанию в умственном и физическом развитии, микроцефалии и различным порокам развития.
Инкубационный период при постнатальном заражении краснухой длится от 11 до 24 дней. Выделение вируса из зева начинается через 10— 12 сут после заражения и заканчивается после выработки секреторного IgA (через 3—4 сут после появления симптомов). Вирусемия достигает наивысшего уровня через 10—12 сут после заражения и длиться в общей сложности 5—7 сут. Она заканчивается благодаря запуску различных клеточных иммунных реакций и появлению антител в сыворотке и носоглотке. Таким образом, пациенты заразны приблизительно в течение 7 дней до и примерно 4 дней после появления сыпи. В сыворотке через 2—4 сут с момента появления симптомов выявляют IgM- и IgA-, а затем IgG-антитела. Их уровень максимален в течение первых 2 нед. IgM- и IgA-антитела остаются в организме и выявляются в меньших количествах в течение 4—8 нед после начала симптоматики. Примерно в 3—5 % случаев антитела IgM способны долго сохраняться в организме. IgG-антитела остаются в организме пожизненно. Следует иметь в виду, что после периода вирусемии, заканчивающегося вскоре после появления сыпи, наступает второй этап распространения вируса в составе системы мононуклеаров.
Клиника.Примерно у 50 % детей краснуха протекает субклинически, в то время как у большинства взрослых появляются более или менее выраженные симптомы. По истечении инкубационного периода (11—21 сут) появляются лихорадка, кашель, конъюнктивит, головная боль, артралгия и миалгия. Типичный ранний симптом — увеличение околозаушных, затылочных и шейных лимфатических узлов. У взрослых в 35 % случаев развивается вирусный артрит. Пятнисто-папулезная сыпь появляется сначала на лице, затем на туловище и конечностях. Исчезает сыпь в той же последовательности — сверху вниз. Заболевание обычно не опасно. Длительность заболевания от нескольких суток до 2 нед. Вирус краснухи можно обнаружить в крови, моче, кале и отделяемом из носоглотки. Определяют нарастание титра антител в сыворотке. Главные осложнения — тромбоцитопеническая пурпура у детей (1:3000), менингоэнцефалиты у молодых людей (1:10 000).
После прививки наблюдается ослабленная инфекция с редуцированным размножением вируса, иногда с отеком лимфатических узлов и экзантемой, транзиторной артралгией. Из-за парентерального введения вакцины отсутствует локальная продукция IgA-антител в носоглотке. Прививка, сделанная серонегативным женщинам незадолго перед беременностью или на ранних сроках, примерно в 2 % чревата фетальной инфекцией, однако случаев поражения ребенка до сих пор не наблюдали. Реинфекции после прививки относительно часты при контакте с диким штаммом вируса из-за отсутствия локального иммунитета в носоглотке. При реинфекциях наблюдается кратковременное размножение вируса в носоглотке с ограниченной вирусемией или без нее. Реинфекции могут вести к инфицированию плода, однако только в исключительных случаях дело доходит до эмбриопатий.
Течение краснухи у беременных такое же, как вне беременности. Риск самопроизвольного аборта и гибели плода повышается в 2—4 раза. Вирус краснухи проникает через плаценту во время вирусемии у матери. Вирус может инфицировать эпителий хориона, а также эндотелий капилляров плаценты, эндокард плода. Наряду с этим происходит распространение вируса по органам плода, где вирус размножается и персистирует в течение долгого времени. Образование IgM происходит, начиная с 10—13 нед, IgG — с 16 нед, a IgA — с 30 нед гестации. Т-клеточные реакции начинают «работать» с 15—20 нед гестации.
В сыворотке плода, инфицированного вирусом краснухи, начиная с 21—22 нед беременности, IgM-антитела выявляются в 94 %. При рождении у 98 % всех детей с краснушной эмбриопатией имеются выработанные самостоятельно IgM и материнские IgG-антитела. Образование IgM-антител после рождения продолжается 6— 8 мес, оно совпадает по времени с длительностью выделения вируса в секрете из зева и мочи.
Беременность не влияет отрицательно на течение краснухи. Во время периода вирусемии у матери вирус может инфицировать плаценту с развитием плацентита и трансплацентарно передаваться плоду; увеличивается риск неразвивающейся беременности, внутриутробной смерти плода, самопроизвольных выкидышей, преждевременных родов и мертворождений (табл. 7.3).
Риск инфицирования плода у ранее привитых женщин с реинфекцией в первые 16 нед беременности составляет 8 %, причем риск развития краснушной эмбриопатий в данных наблюдениях крайне низок.
Клинические проявления эмбриопатий, обусловленной краснухой. Синдром краснухи включает приведенные ниже симптомы:
• классическую триаду Грегга: пороки сердца (52-80 %), глаз (50-55 %), глухоту (60 %);
• нарушения развития плода: дистрофию, микроцефалию, задержку умственного развития (40 %), детский церебральный паралич; синдром краснухи с висцеральными симптомами: низкой массой тела при рождении, гепатоспленомегалией и желтухой, экзантемой, идиопатической тромбоцитопенической пурпурой, гемолитической анемией, миокардитом, пневмонией, энцефалитом, лимфаденопатией и расщелиной неба (летальность составляет 30 %);
Таблица 7.3. Частота инфицирования и эмбриопатий при острой краснухе во время беременности
| Краснуха у матери | Частота инфицирования, % | Частота врожденной краснухи, % |
| До 10 дней со времени последней менструации | Менее 3 | Менее 3 |
| 1—12 нед | 70-90 | 25—65 — один или более тяжелых пороков развития |
| 13—16 нед | 17 — ретинопатия, глухота | |
| 17-20 нед | 8 — ретинопатия, нарушение познавательной функции | |
| 20—38 нед | 3,5 | |
| Незадолго перед родами | Краснуха в неонатальном периоде |
• позднее проявление синдрома краснухи: в возрасте 4—6 мес характерны задержка роста, хроническая экзантема, рецидивирующая пневмония, гипогаммаглобулинемия, васкулит (летальность, особенно при пневмонии, достигает 70%);
• поздние проявления: в юношеском возрасте отмечаются нарушения слуха, инсулинзависимый сахарный диабет (в 20 % наблюдений), дефицит гормона роста, аутоиммунный тиреоидит (в 5 % наблюдений), прогрессирующий панэнцефалит.
Большая часть этих симптомов появляется у детей, чьи матери перенесли краснуху в первые 12 нед беременности. Но даже если ребенок рождается без пороков развития, вирус длительное время сохраняется в организме ребенка (до 2 лет). К сожалению, не существует специфической противовирусной терапии при этом заболевании.
Лабораторная диагностика.Постнатальную краснуху диагностируют посредством выявления антител. IgM к вирусу краснухи появляются в крови через 1 нед после инфицирования и сохраняются в течение 1 мес, иногда до 3 мес. IgG появляются вскоре после IgM и сохраняются на всю жизнь. В редких случаях (1—3 %) эти антитела разрушаются и перестают выявляться с прошествием времени (через 10—20 лет после перенесенной краснухи). У таких людей возможно повторное инфицирование, однако тогда болезнь всегда протекает субклинически. Для подтверждения острой инфекции диагностическим считается обнаружение IgM или нарастание титра IgG в 4 раза и выше.
Диагноз внутриутробной краснухи может быть установлен при обнаружении вируса краснухи или наличия IgM в крови плода при кордоцентезе. Обнаружение IgG в титрах выше материнских также свидетельствует о внутриутробном инфицировании. Обнаружение IgG в титре, равном материнскому, указывает лишь на трансплацентарный перенос материнских антител.
Главная диагностическая проблема: нередко в акушерской практике встречается позитивный тест на IgM у беременной женщины без клинических проявлений. В качестве причин можно указать приведенные ниже факторы:
• острая, недавно или давно перенесенная краснуха;
• незадолго до теста или давно сделанная прививка;
• реинфекция после сделанной ранее прививки;
• длительная персистенция IgM после перенесенной инфекции или прививки;
• наличие перекрестно реагирующих IgM-антител при других бессимптомных инфекциях (ЦМВ-инфекция).
Для объяснения причин выявления IgM требуется проведение дифференциально-диагностических тестов и контрольные исследования титров.
В большинстве случаев современные методы позволяют установить причину наличия IgM, благодаря чему можно ограничить показания к пренатальной диагностике.
Если причина наличия IgM не установлена, то необходимо расширять показания к пренатальной диагностике. С внедрением ГЩР стало возможным быстро определять вирус в ворсинах хориона, околоплодных водах с забором их при сроке 11—19 нед, а также в фетальной крови при сроке более 22—23 нед. До 21 нед продукция IgM может быть слишком низкой, для исключения ложноотрицательных результатов кордоцентез нельзя проводить ранее 22 нед. На основании накопленного зарубежными авторами опыта рекомендуется пренатальная диагностика в период с 11-й по 17-ю неделю беременности. Из-за высокого риска эмбриопатии при острой краснухе в I триместре беременности необходимо рассмотреть вопрос о ее прерывании.
Лечение.Специфическое лечение отсутствует.
Профилактика.Больших успехов она не дает из-за выделения вируса из зева за 7 дней до появления симптомов (если таковые наблюдаются). Для пассивной профилактики используют иммуноглобулин против краснухи. Его применение рекомендуется серонегативным женщинам при контакте с краснухой в первые 16 нед беременности. Для снижения частоты эмбриопатии, обусловленных краснухой, необходимо изучать серологический статус женщин перед беременностью и проводить вакцинацию серонегативным женщинам за 2—3 мес до планируемого зачатия. При низком титре противокраснушных антител (менее 15 МЕ/мл) также следует провести вакцинацию. Как и любая живая вакцина, вакцина от краснухи не должна вводиться во время беременности, однако при случайной вакцинации беременность обычно не прерывают.
У серонегативных женщин следует дважды за беременность исследовать иммунитет к краснухе (в ранние сроки беременности и после 16 нед беременности). При выявлении IgM или нарастании IgG в парных сыворотках в сроке до 16 нед беременности рекомендуется прерывание беременности в связи с высоким риском пороков развития плода. Если женщина отказывается прерывать беременность, рекомендуется введение больших доз противокраснушного иммуноглобулина. Введение этого иммуноглобулина рекомендуется также серонегативным беременным, имевшим контакт с больными краснухой. В случае заражения женщины краснухой после 4 мес беременности прерывание беременности не показано вследствие низкого риска внутриутробного поражения плода на этом сроке беременности. При заболевании краснухой не предусмотрено какого-то особого ведения родов или послеродового периода.
Заболевания печени встречаются у беременных с частотой приблизительно 1 на 1000. В 40—50 % случаев причиной желтухи являются вирусные гепатиты. В 60 % случаев гепатит обусловлен гепатотропными вирусами типов А—С, в то время как ЦМВ, ВПГ и вирус Эпстайна — Барр играют только вспомогательную роль. По сравнению с нормальной популяцией только острый гепатит Е связан у беременных с отчетливо более плохим прогнозом (смертность 25 %). Частота, клинические симптомы и осложнения острых гепатитов, обусловленные вирусами гепатита А— D, у беременных женщин такие же, как и у небеременных. Увеличение числа пороков развития не наблюдается.
Дата добавления: 2016-03-27 ; просмотров: 681 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
источник
Герпес у многих ассоциируется с обычными простудными высыпаниями, которые хоть и выглядят не очень приятно, но серьезного дискомфорта не доставляют. Однако эта инфекция многолика и одной из ее разновидностей является герпесный лишай, характеризующийся не только поражением кожных покровов, но и нервной системы. Возбудителем опоясывающего лишая является varicella zoster или герпес зостер, заразиться которым можно в раннем детстве.
В классификации вирусных заболеваний по МКБ-10 эта болезнь носит название herpes zoster. Болезнь характеризуется появлением кожных высыпаний на теле или слизистых оболочках, поражением клеток центральной и периферической нервной системы. Опоясывающий герпес нередко сопровождается поражением нервов и сильным болевым синдромом. Заразиться вирусом herpes может каждый, но большая часть случаев приходится на людей старше 50 лет.
Если человек в детстве переболел ветряной оспой, в его организме выработался иммунитет к возбудителям ветрянки, что сводит шансы инфицирования повторно к минимуму. Для остальных пациентов контакт с больными может спровоцировать возникновение опоясывающего лишая. Особенно часто заболевают взрослые с низким иммунитетом и страдают пожилые люди. Вирусы герпес зостер передаются только на момент появления характерной сыпи, а в период заживления ран не опасен.
Варицелла-зостер принадлежит к семейству Herpesvididae, род Poikilovirus. Организм возбудителя имеет круглую или слегка продолговатую форму с сердцевиной, состоящей из клеток ДНК. Вокруг вируса находится липидосодержащая оболочка. Попав в организм человека, varicella zoster провоцирует развитие первичной инфекции – ветряной оспы. После успешного лечения вирус не гибнет, а оседает в спинном мозге, впоследствии провоцируя рецидивы заболевания в виде опоясывающего лишая.
При появлении клинических симптомов распознать герпес зостер не сложно. На начальной стадии заболевание характеризуется появлением множества мелких пузырьков с жидкостью. Локализация высыпаний – это бока, поясница, живот. Не столь характерно появление сыпи на лице, шее или ушах. Участки, пораженные varicella zoster, имеют вытянутую форму, как бы опоясывая тело человека. Отсюда и появилось название болезни – опоясывающий лишай.
Герпесвирусная инфекция может иметь разные клинические проявления, особенно у людей со сниженным иммунитетом. У некоторых пациентом может появиться опоясывающий лишай на лице, у других на ушах или глазах. В связи с этим медиками была принята следующая классификация атипичных проявлений вируса:
- Офтальмологический герпес – характеризуется тяжелыми поражениями слизистых оболочек глаз, век и ветви тройничного нерва.
- Синдром Рамсея-Ханта – поражение лицевых нервов, приводит к параличу мимической мускулатуры. Характерные симптомы: типичные высыпания в ротоглотке и ушных раковинах.
- Двигательный лишай – выражается мышечной слабостью, сопровождаться поражением шеи или плеч.
- Абортивный герпес – характеризуется отсутствием очагов воспаления и болевого синдрома.
- Геморрагическая форма – у больного могут появиться пузырьки с кровянистым содержимым, после заживления которых остаются рубцы.
- Буллезный тип лишая – проявляется в виде больших герпетических высыпаний с неровными краями.
- Гангренозный герпес – провоцирует некроз тканей с последующим формированием рубцов.
- Диссеминированный лишай – герпес зостер поражает кожные покровы с обеих сторон туловища.
Возникновение герпеса зостера напрямую связано с детским заболеванием – ветряной оспой. Эти болезни вызывает один и тот же возбудитель – varicella zoster. Если вы в детстве переболели ветрянкой, риск возникновения лишая возрастает. Все дело в том, что вирус оспы после выздоровления не исчезает, а прячется в нервных клетках спинного мозга. Там он может находиться долгие годы, но при резком снижении иммунитета пробудиться вновь.
Причины опоясывающего лишая могут быть разными, но основные симптомы герпес зостера проявляются при снижении иммунного ответа организма. Риску заражения подвержены:
- проведение иммунодепрессивной терапии;
- ВИЧ-инфекция или СПИД;
- стрессы, депрессия, упадок сил;
- прием некоторых лекарственных препаратов, например, иммуносупрессоров или антибиотиков;
- хронические болезни внутренних органов;
- онкологические заболевания;
- хирургическое вмешательство на коже;
- последствия радиационной терапии.
источник
- вирус герпеса 1 или 2 типа у вас в организме;
Перейти к тесту (1 и 2 тип ВПГ)
Перейти к тесту (Опоясывающий герпес)
Перейти к тесту (Мононуклеоз и ВЭБ)
Ветрянка (Код по МКБ-10 — В01) встречается у людей различного возраста, вызывая у них появление специфических высыпаний на кожных покровах, сопровождающиеся зудом, жжением и общими интоксикационными проявлениями.
Возбудитель ветряной оспы — герпес 3 типа (varicella zoster), способный после попадания в организм пожизненно сохраняться в нервных узлах, вызывая рецидивы инфекции в виде опоясывающего лишая.
Для выявления инфекционного агента используют полимеразную цепную реакцию и иммуноферментный анализ. ПЦР позволяет определить генетический материал вируса, а ИФА-диагностика антитела против вирусных частиц (IgM и IgG varicella zoster virus).
Понимание биологических свойств возбудителя и путей инфицирования, позволяет проводить своевременную профилактику инфекции и не допустить попадание герпетического вируса в организм.

Данный микроорганизм широко распространен в человеческой популяции и способен вызывать две патологии: ветрянку и опоясывающий лишай.
Последнее заболевание возникает только у людей, перенесших ветряную оспу и характеризуется появлением герпетических высыпаний по ходу нервного ствола, чаще всего, на коже туловища.
Важно понимать, что ветрянка и герпес — одно и то же. Возбудитель ветряной оспы является вирусом герпеса 3 типа, то есть относиться к семейству герпетических микроорганизмов, проявляя схожие свойства.
В связи с этим, сыпь на кожном покрове очень похожа на знакомые многие высыпания на губах: зудящие пузырьки, имеющие тенденцию к разрыву и замещению на темные корочки.
Вирус varicella zoster (VZV-вирус) при первичном попадании в организм вызывает ветряную оспу, которая проходит без осложнений у большинства больных.
При этом сам возбудитель полностью не уничтожается, а попадает в клетки нервных узлов, где способен годами находится в скрытом состоянии.
На фоне развития иммунодефицитного состояния, обусловленного любыми причинами, герпетическая инфекция активируется, приводя к развитию опоясывающего лишая.

Основной путь передачи инфекции — воздушно-капельный, связанный с тем, что вирусные частицы выделяются при кашле и разговоре в большом количестве.
Если рядом находится человек, неболевшей ветрянкой, то шанс развития у него инфекции очень высок. При этом герпетический вирус нестоек по отношению к факторам внешней среды и очень быстро погибает вне человеческого организма.
Как распространяется ветрянка, помимо воздушно-капельного пути?
Вирусные частицы могут находится на предметах обихода и личной гигиены больного человека, приводя к инфицированию здоровых людей при контакте с ними.
Данный путь заражения часто наблюдается при заболевании у маленьких детей. Ребенок расчесывает зудящую сыпь на коже, что приводит к попаданию на его руки и окружающие предметы большого числа микроорганизмов.
Необходимо отметить, что при заболевании, связанном с герпесом третьего типа, человек становится заразным со второго дня до момента появления сыпи.
Выделение вируса в окружающую среду прекращается на пятый день высыпаний. Именно в этот момент ребенок может активно общаться с окружающими людьми без риска развития у них герпетической патологии.

Заболевание вызывается герпесом третьего типа, который имеет разработанные и одобренные врачами методы специфической и неспецифической профилактики.
К специфической профилактике инфекции относят постановку прививки, которая может быть выполнена в любом возрасте. Основное показание — отсутствие ранее перенесенной ветрянки и отсутствие IgG к вирусу варицелла зостер в крови.
Последнее исследование проводится с помощью иммуноферментного результата и свидетельствует об отсутствии возбудителя в организме.
Вакцинация против герпес зостер на лице и других формах инфекции, связанных с третьим типом вируса, не входит в национальный календарь прививок. Поэтому проведение подобной вакцинации осуществляется за деньги самого человека, а не через фонд ОМС.
В России для использования одобрено несколько вакцин — Окавакс и Варилрикс. Каждый из препаратов имеет определенные показания и противопоказания к применению у людей различного возраста.
Выбор конкретной вакцины должен осуществлять лечащий врач после осмотра пациента и проведения необходимых дополнительных исследований.

- избегать контакта с взрослыми и детьми, имеющими признаки ветряной оспы, либо опоясывающего лишая. Вирус герпеса 3 типа очень контагиозный и вызывает заболевание у большинства людей, даже при их однократном контакте с больными;
- если контакт имел место, то необходимо обратиться к доктору, который назначит дополнительные профилактические мероприятия. При этом человек должен находится под наблюдением 21 день — именно три недели может продолжаться инкубационный период ветрянки;
- основной фактор развития инфекции при попадании в организм возбудителя — иммунодефицитные явления. Иммунодефицит у человека может быть связан с использованием различных медикаментов (цитостатики, глюкокортикостероиды), хроническим стрессом, острыми инфекционными заболеваниями, декомпенсированными заболеваниями внутренних органов и пр. Устранение указанных причин позволяет постоянно поддерживать иммунитет и предупреждать развитие ОРВИ и других инфекций;
- необходимо обеспечить рациональное питание, включающее в себя продукты, богатые микроэлементами и витаминами: овощи, фрукты, ягоды, орехи, нежирные сорта мяса и пр.;
- исключение вредных привычек (табакокурения, употребления спиртных напитков) положительно сказывается на общем тонусе организма и иммунной системы.
Следование указанным советам позволяет избежать развития ветряной оспы даже при попадании в организм вирусных частиц.
Особенно важно придерживаться рекомендаций людям, которые работают с детскими коллективами в яслях, кружках, спортивных секциях и школе.
Заражение ветряной оспой происходит через воздушно-капельный или контактный путь передачи инфекции.
При наличии у человека в данный момент иммунодефицитного состояния, заболевание развивается в короткие сроки, приводя к появлению характерной сыпи на кожном покрове.
В медицине существуют разработанные методы профилактики инфекции. Наиболее эффективный из них — это проведение специфической вакцинации, обеспечивающей защиту организма от возбудителя.
Перед постановкой прививки следует провести исследование крови на определение IgG к варицелла зостер, для исключения факта ранее перенесенной инфекции.
Автор: врач-педиатр Яценко Антон Андреевич
источник