Официальное название этого заболевания – геморрагическая лихорадка с почечным синдромом (ГЛПС). Мышиной ее называют, поскольку вирусную инфекцию переносят мышевидные грызуны. Лихорадка очень опасна, без лечения вызывает тяжелые осложнения. В 20% случаев они приводят к смерти. Против мышиной лихорадки нет прививки.
Геморрагическая лихорадка с почечным синдромом развивается из-за поражения хантавирусом. Он обладает высокой вирулентностью по отношению к человеку, входит в одну группу с вирусом, вызывающим Эболу. Источники хантавируса: полевая мышь, рыжая полевка. Они только переносят вирус, но сами от него не страдают. Возможные пути передачи хантавируса:
- Алиментарный. Заражение происходит через пищу и напитки, с которой контактировали мыши.
- Воздушно-пылевой. Человек может вдохнуть воздух, который содержит частички инфицированных экскрементов.
- Контактный. Инфицирование происходит при соприкосновении поврежденных частей тела человека с предметами, на которых может находиться вирус.
Случаи передачи хантавируса от одного человека к другому не зарегистрированы. Заражение возможно только через непосредственный контакт с носителем или вещами, на которых остались их испражнения или слюна. В группу риска входят жители сельской местности и туристы. Возбудителя переносят:
- летучие мыши;
- мыши полевки;
- рыжая полевка;
- крысы.
Существует два вида профилактики: первичная и вторичная. Первая направлена на предупреждение возникновения факторов риска заболевания. Вторичные меры устраняют выраженные факторы риска, которые могут привести к развитию, обострению и рецидиву заболевания.
Основной способ предотвратить это заболевание – бороться с грызунами в своем доме или на участке. Поскольку заражение чаще происходит через руки, нужно держать их в чистоте. Не менее важно соблюдать следующие основные правила:
- Делать дома влажную уборку, проветривать помещение. Использовать в процессе воду с добавлением дезинфицирующих средств, содержащих хлор.
- Регулярно проводить обработку дачных и садовых домиков от вредителей.
- Следить за чистотой в гараже и погребе – выбрасывайте залежалое старье.
- Если самостоятельно справиться с грызунами не удается, нужно обращаться в специальные организации.
- С началом дачного сезона проветрите домик в течение 4-5 часов, вымойте там полы с добавлением нашатыря.
- Не употреблять продукты, которые могут быть загрязнены, без термической обработки.
- При планировании отдыха на природе тщательно упаковывать еду. Сыпучие продукты хранить в плотно закрывающихся емкостях. Во время пикника не упускать из вида тарелки с едой.
- Тщательно мыть руки перед едой, на природе пользоваться антисептиками.
- Пить только бутилированную или кипяченую воду. Фрукты и овощи, а также посуду предварительно тщательно промывать и обдавать кипятком.
- При курении не прикасаться грязными руками к фильтру.
- Обрабатывать ссадины и царапины зеленкой, йодом, 70% спиртом или 3% перекисью водорода.
- Не трогать руками погибших грызунов.
- Во время уборки участка или дома использовать маску или респиратор, на руки надевать перчатки.
- Не ставить сумки и пакеты с продуктами на пол или землю.
- Проводить больше времени на солнце, поскольку хантавирус погибает от ультрафиолетового излучения.
- Сушить постельные принадлежности из садового домика на солнце, проглаживать их утюгом.
Эффективным методом вторичной профилактики является своевременное обращение к врачу. Это помогает выявить болезнь на ранней стадии, проводить динамическое наблюдение и лечение. Инкубационный период мышиной лихорадки составляет 3-4 недели. Человек за этот период может забыть, что выезжал в лес или убирался на даче. В результате симптомы лихорадки путают с простудой. Этим и опасен хантавирус.
Человеку требуется помощь при появлении следующих симптомов:
- повышение температуры до 40 градусов (начинает снижаться через 4-7 дней);
- озноб;
- слабость;
- покраснение кожи на лице, шее и груди;
- сильная головная боль;
- геморрагическая сыпь;
- конъюнктивит;
- резкое сокращение объема мочи;
- боли в пояснице;
- рвота.
Пик заболеваемости среди детей приходится на возраст 2-10 лет независимо от пола. Дошкольники входят в группу риска, поскольку они чаще берут в рот разные предметы и грязные руки. Дети, живущие в сельской местности, заболевают мышиной лихорадкой чаще, чем их городские сверстники. Меры профилактики для детей:
- Приучать ребенка следить за гигиеной. Он должен мыть руки после прогулки и перед едой. Важно, чтобы это правило особенно тщательно соблюдалось при нахождении на даче или в сельской местности.
- Не давать ребенку гладить бродячих животных.
- Укреплять иммунитет ребенка при помощи физических нагрузок, правильного питания, закаливания, приема витаминов.
- Почаще бывать с ребенком на солнце.
источник
Лихорадка — повышение температуры тела свыше 37,2°С при измерении в подмышечной впадине.
Лихорадка не является болезнью. Обычно это признак борьбы нашего организма с инфекцией, или же лихорадка может возникать как симптом заболевания неинфекционной природы (например, онкологическое заболевание, инфаркт миокарда, аутоиммунный процесс). Кроме того, лихорадочное состояние может возникнуть после приема таких препаратов, как противозачаточные средства, антибиотики, средства для лечения артериальной гипертензии. Также повышение температуры тела появляется при нарушении равновесия между процессами теплопродукции и теплоотдачи при нормальном состоянии центра терморегуляции (гипоталамуса). Такое состояние возникает при тепловом ударе.
Нормальная температура тела у людей варьирует и зависит от таких факторов, как еда, физическая нагрузка, сон и время суток. Высокое значение температуры достигается около 6 часов вечера и максимально снижается около 3 часов ночи. Разница между утренней и вечерней температурой у здоровых людей не превышает 0,6° С.
В зависимости от причины возникновения выделяют инфекционную и неинфекционную лихорадку.
По степени повышения температура тела бывает:
- субфебрильная (37,2 — 37,9 °С);
- фебрильная (38,0 – 38,9 °С);
- высокая или пиретическая (39,0 – 40,9 °С);
- чрезмерная или гиперпиретическая (41 °С и выше).
Субфебрильная температура не требует медикаментозного вмешательства, прием лекарственных средств при температуре до 38,0 °С рекомендуется лишь в тех случаях, когда имеются субъективные ощущения, приносящие дискомфорт. В остальных случаях, когда температура повышается свыше 38,0 °С, необходимо назначение лекарственных средств, действие которых направлено на нормализацию температуры.
Важно помнить, что лихорадка может быть симптомом не только простуды, но и многих других серьезных заболеваний. Поэтому, даже если удалось самостоятельно в домашних условиях снизить температуру, необходимо все равно обратиться к врачу для выяснения причины, послужившей развитию лихорадочного состояния.
Зачастую человек никак не ощущает незначительный подъем температуры. Однако при температуре выше 38,0 °С чаще всего появляется клиника. Наблюдается покраснение кожных покровов (преимущественно лица) и повышенное потоотделение, за счет чего человека начинает беспокоить жажда. Также лихорадка может сопровождаться головной болью, ощущением ломоты в костях. Происходит учащение частоты дыхания, снижение аппетита, может возникнуть спутанность сознания. Человек становится вялым, малоподвижным, возникает сонливость.
У детей важно различать «красную» и «белую» лихорадки, так как имеются различные подходы в лечении. При первом типе состояние и поведение ребенка нарушается незначительно, кожа розовая, влажная, горячая, конечности теплые. Такая лихорадка чаще встречается у детей и является более благоприятной.
Для второго типа характерно тяжелое общее состояние ребенка, нарушается поведение, появляется вялость, капризность, озноб, бледность и сухость кожи, акроцианоз (синюшный оттенок губ и ногтей), повышение пульса и артериального давления. На ее фоне могут появиться такие грозные осложнения, как фебрильные судороги и токсическая энцефалопатия, которые требуют экстренного обращения к врачу.
Измерение температуры дает возможность выявить лихорадочное состояние и имеет огромное значение для диагностики.
Измерение производится медицинским термометром, который бывает ртутным и цифровым. Перед измерением следует сбить ртутный столбик термометра до 35 – 35,5 °С, проверить состояние подмышечной впадины (она должна быть сухой и без повреждений), а также оценить состояние самого термометра (его целостность, исправность). После этого термометр помещается в подмышечную впадину на 10 минут. При этом плечо должно плотно прилегать к груди, чтобы подмышечная впадина была закрыта. У слабых больных, а также у детей необходимо придерживать руку во время измерения. Нормальной температурой тела при измерении в подмышечной впадине считается 36,4—37,2°С.
Чтобы измерить ректальную температуру, лучше приобрести специальный термометр для этой цели, у которого конец будет не острый, а закругленный.
Измерить ректальную температуру не всегда возможно, существуют и противопоказания. При кишечных расстройствах, задержке стула, воспалительных процессах в прямой кишке, наличии геморроидальных узлов и при анальных трещинах (в период их обострения) – это делать противопоказано.
Положение больного — лежа на боку с приведенными к груди коленями. На конец термометра наносится слой вазелина для предотвращения травматизации прямой кишки. Конец смазанного вазелином термометра погружается в задний проход приблизительно на 2,5 см или до тех пор, пока измерительный наконечник не будет полностью прикрыт. Во время измерения рекомендуется не шевелиться в течение 2-3 минут. Если градусник при измерении ректальной температуры показывает 37,1–37,9 ° С – это нормальная температура.
Иногда производят измерение температуры в полости рта (орально). В этом случае для безопасности измерений лучше использовать электронный термометр. Не стоит измерять температуру орально, если в полости рта есть повреждения. Также получатся искаженные результаты, если в недавнем времени до измерения человек пил холодные или горячие напитки. Термометр помещают под язык, закрывают рот, плотно сжав термометр губами. Нормальная температура под языком — 36,7 -37,4 ° С .
Поскольку лихорадка является признаком, а не самостоятельным заболеванием, стоит обратиться к врачу для постановки диагноза. Для уточнения причины развития лихорадочного состояния назначается ряд исследований: общий анализ крови, общий анализ мочи, биохимический анализ крови, обзорная рентгенограмма органов грудной клетки, ЭКГ и др.
Так как во время подъема температуры происходит нарушение обмена веществ, в следствие чего появляется общая слабость и истощение организма, рекомендован постельный режим. Также следует уделить особое внимание питанию. Пища должна быть легкоусвояемой и высококалорийной. Прием пищи следует делить на 5-6 приемов, предпочтение отдается блюдам, приготовленных в жидком или полужидком виде. Рекомендуется ограничить прием пряных и острых продуктов. Кроме того, любой человек с повышенной температурой должен употреблять много жидкости для предотвращения обезвоживания, а также для ускоренного выведения токсинов из организма.
Если температура поднимается выше 38°С, назначаются жаропонижающие препараты. К ним относятся нестероидные противовоспалительные средства (НПВС). Данная группа препаратов способствует снижению температур и устранению боли, а также обладает противовоспалительным эффектом. С целью снижения температуры предпочтение отдается тем лекарственным средствам, у которых наиболее выражен жаропонижающий эффект. Если температура не достигает 38°С, не следует прибегать к помощи препаратов, так как с такими цифрами лихорадки организм способен самостоятельно бороться без нарушения общего состояния человека.
В случае, когда лихорадка вызвана бактериальной инфекцией, врач назначает антибиотики. Их действие направлено на устранение непосредственной причины заболевания, симптомов которого является лихорадка. Поэтому, в случае грамотного подбора антибиотика, в течение первых 3х дней начала приема препарата должно произойти снижение температуры. Если этого не произошло, препарат подобран неверно, поэтому необходимо заменить его на одного из представителей другой группы антибиотиков. Помимо этого, для облегчения общего самочувствия и ускорения процесса снижения температуры, используются НПВС (совместно с антибактериальными препаратами).
Если повышение температуры тела вызвано тепловым ударом, прием НПВС не рационален. В этом случае главной задачей является охлаждение тела до нормальной температуры для предотвращения повреждения головного мозга и других жизненно важных органов. Для этого подойдут пузыри со льдом, которые помещаются в область подмышечных впадин и подколенных ямок, ванна с холодной водой, прохладные обертывания. Кроме этого, можно опрыскивать тело пострадавшего водой для усиления процесса испарения, что приведет к снижению температуры. Также рекомендуется обильное питье для нормализации водно-солевого баланса.
В лечении лихорадки применяются нестероидные противовоспалительные средства (НПВС), которые обладают жаропонижающим, противовоспалительным и анальгезирующим эффектами. Для снижения температуры предпочтение отдается препаратам с выраженным жаропонижающим эффектом.
- Парацетамол. Препарат с выраженным жаропонижающим эффектом, за счет которого происходит снижение температуры. Хорошо переносится как детьми, так и взрослыми, поэтому часто назначается для лечения лихорадки. Но важно помнить, что длительное применение парацетамола в больших дозах оказывает токсическое действие на печень. Поэтому перед приемом препарата необходимо проконсультироваться с врачом и не допустить превышение максимально рекомендованной дозы. Парацетамол входит в состав многих порошков (Терафлю, ОРВИколд, Фервекс и т.д).
- Аспирин. До сих пор не теряет актуальность из-за своей дешевизны и небольшой токсичности. Но важно помнить, что у детей до 12 лет аспирин противопоказан из-за возможности развития синдрома Рея. Этот синдром характеризуется тяжелой энцефалопатией и токсическим поражением печени, зачастую приводит к летальному исходу.
- Ибупрофен. Выпускается в форме таблеток, сиропа, суспензии, ректальных свечей. Применяется как у взрослых, так и у детей. Обладает умеренным жаропонижающим, противовоспалительным и обезболивающим эффектами. Имеются данные, что ибупрофен способен стимулировать иммунную систему и повышать защитные свойства организма за счет влияния на выработку эндогенного интерферона. В лечении лихорадки уступает парацетамолу, поэтому является препаратом второй линии.
Так как все НПВС в большей или меньшей степени способны влиять на слизистую оболочку желудочно-кишечного тракта с дальнейшим развитием гастрита и язвенной болезни, рекомендуется прием препаратов данной группы исключительно после еды.
Лечение лихорадки народными средствами может проводиться в домашних условиях, однако важно помнить, что повышение температуры тела очень часто сопровождает тяжелые и опасные заболевания, которые требуют немедленной врачебной помощи, поэтому для постановки диагноза и назначения необходимого лечения следует как можно раньше обратиться к врачу.
Сбить температуру и хорошенько пропотеть при простуде помогает теплое и обильное питье. При выделении пота возникает естественная терморегуляция: пот начинает испаряться, и поверхность тела остывает. Средствами, дающими этот эффект, являются ягодные компоты и морсы, которые рекомендуется употреблять в теплом виде. Для приготовления таких напитков подойдет клюква, малина, брусника, шиповник, красная смородина. Морсы и настои из этих ягод являются средством, усиливающим потоотделение, также они богаты витамином С. Помимо этого, витамин С содержится в цитрусовых фруктах: лимонах, апельсинах, грейпфрутах.
Настой из листьев сирени также спасает от лихорадки. Для его приготовления необходимо заранее приготовить 20 листиков, которые заливаются кипятком и настаиваются в течение двух часов. После процеживания настой принимают 2 раза в день по 100мл. Продолжительность курса составляет 10 дней.
Также можно применять жаропонижающие лекарственные растения и травы, например, крапиву, цветы и листья яснотки, цвет бузины, плоды шиповника и рябины, липовый чай. Следует помнить, что при их использовании температура снизится не сразу, а лишь через некоторое время.
Хорошо справляется с повышенной температурой тела клюква. Это весьма эффективное противовоспалительное, противомикробное, мочегонное и тонизирующее средство. Но не стоит забывать, что клюква способна повышать кислотность желудочного сока, поэтому от данного средства следует отказаться тем, кто страдает гастритом, язвенной болезнью желудка и двенадцатиперстной кишки.
Самым популярным народным средством для лечения лихорадки является малина, в народе ее называют природным аспирином. Примечательно, что после заваривания малины кипятком, все ее полезные свойства только усиливаются. Именно поэтому мы привыкли при простуде пить чай с малиной.
Комната, где находится человек с повышенной температурой тела, нужно систематически проветривать. Также необходимо часто менять постельное и нательное белье, особенно если больной пропотел. Пока сохраняется высокая температура, необходимо соблюдать постельный режим.
Помните, что ни в коем случае нельзя заниматься самолечением, а следует обратиться к врачу!
источник
Патологическое состояние, сопровождающееся подъемом температуры и ухудшением некоторых показателей здоровья, возникающее в результате приема определенных медикаментозных препаратов, называется лекарственной лихорадкой. Проявление ЛЛ отмечается при параллельном приеме антибактериальных средств, а при их отмене отмечается снижение характерной симптоматики. В некоторых случаях подобное состояние может возникать и при неясной этиологии, когда осуществляется назначение различных лекарственных средств с различными свойствами.
Лекарственная лихорадка отмечается при проникновение определенных компонентов лекарственных средств в кровь. И хотя окончательный патогенез заболевания не выяснен, большая часть медиков склоняются к причине ее возникновения в аутоиммунных процессах, протекающих в организме под воздействием определенных компонентов. Период возникновение проявлений данного состояния может существенно различаться у разных людей, однако в среднем составляет от нескольких часов с момента приема лекарственного средства до нескольких дней.
Наиболее сильно выявляются симптомы данного состояния при приеме ангиопластических средств, однако у разных людей проявления лекарственной лихорадки могут существенно различаться. Длительность и сила проявления патологического состояния различны, зависят от таких показателей, как индивидуальные особенности здоровья больного, наличие параллельно текущих заболеваний.
Существует ряд характерных признаков, которые позволяют выявить наличие лекарственной лихорадки, и возможность классификации позволяет определить необходимость применения определенной схемы лекарственного воздействия, которая в наибольшей степени будет эффективна при конкретном случае.
Локализация данного состояния обычно стандартная и характеризуется проявлением специфических симптомов в виде подъема температуры, появлением ощущения жара и лихорадочного состояния, на поверхности кожи возникают высыпания, которые могут вызывать сильный зуд и жжение.
К причинам, которые провоцируют образование лекарственной лихорадки и проявление симптомов данного состояния, следует отнести прием определенных медикаментозных средств, которые вызывают сильную аллергическую реакцию организма. Наиболее часто лекарственная лихорадка отмечается при использовании и длительном применении, а также при высокой восприимчивости организма больного к составляющим компонентам следующих лекарственных препаратов:
- антимикробные средства, воздействующие выборочно на микробную среду и на весь организм в целом, вызывая отрицательную реакцию иммунной системы;
- цитостатические препараты;
- лекарственные средства, используемые в монолечении и при комплексном воздействии в устранении проявлений сердечно-сосудистых заболеваний;
- лекарства, которые воздействуют на центральную нервную систему, прием которых сопровождается ухудшением или замедлением основных реакций организма;
- противовоспалительные средства;
- лекарственные препараты, содержащие в своем составе йодистые и антигистаминные компоненты.
Перечисленные лекарственные формы в наиболее частой степени способны вызвать проявление симптомов лекарственной лихорадки, однако и другие лекарственные средства, и неправильный их прием способны стать причиной развития данного заболевания.
Поскольку лекарственная лихорадка возникает вследствие приема определенных лекарственных препаратов, проявления и характерная симптоматика могут немного различаться в зависимости от реакции организма на раздражитель в виде активного компонента препарата, концентрации его в крови.
К симптоматике данного патологического состояния следует отнести такие проявления:
- появление лихорадочных проявлений;
- подъем температуры до 39-40°С;
- появление высыпаний и сыпи на коже;
- эозинофилия.
Степень проявления лекарственной лихорадки зависит от длительности применения лекарственного средства, степени восприимчивости к активным компонентам.
Выявление патологии сопровождается внешним осмотром кожных покровов, измерением температуры тела, а также сдачей необходимых анализов. С их помощью можно получить информацию о текущем заболевании, стадии воспалительного процесса, текущего в организме.
Методика лечебного воздействия состоит в скорейшем окончании приема медикаментозного средства, которое вызвало проявление основной симптоматики лекарственной лихорадки. Также при сильных негативных проявлениях данной патологии рекомендуется в зависимости от возрастной категории применение лекарственных средств, которые снимают основную симптоматику.
Для ликвидации симптоматики лекарственной лихорадки у взрослых больных применяется бромокриптин, который помогает стабилизировать состояние при злокачественной гипертонии и нейтрализует симптоматику данного состояния. Злокачественное течение патологии устраняется также применением кортикостероидов.
При выявлении лекарственной лихорадки у детей требуется срочно отменить прием препарата, который вызвал проявления патологии. При необходимости продолжения лечения используется лекарственное средство, которое имеет аналогичное лекарственное воздействие.
Однако ввиду повышенной чувствительности детского организма следует осуществлять необходимое лечение при постоянном контроле врача для предупреждения вероятных побочных проявлений и негативных последствий проводимого лечения.
Лечебное воздействие во время беременности и периода кормления малыша грудью заключается в остановке проводимого лечения антибактериальным препаратом, а также при необходимости заменой его на аналогичное по воздействие средство, которое обеспечит получение выраженного положительного результата. Многие отмечают возможность быстрого устранения последствий приема лекарства, вызвавшего проявления лекарственной лихорадки в время беременности, при применении кортикостероидов.
Однако ввиду их повышенного воздействия на организм беременной женщины следует проводить контроль лечения, чтобы своевременно внести необходимые коррективы в дозировку препарата и длительность его приема для устранения вероятных побочных проявлений.
- В качестве профилактики возникновения лекарственной лихорадки следует перед началом проведения лечения, основанного на применении антибактериальных средств, провести тестирование организма на степень восприимчивости к активному веществу препарата.
- Также следует регулярно проводить поддерживающее витаминное воздействие, которое позволяет останавливать негативные проявления со стороны организма, устранять последствия негативного воздействия выбранных лекарственных препаратов.
При недостаточности проводимого лечения либо при его полном отсутствии возможен переход лекарственной лихорадки в ее злокачественное течение, что сопровождается усилением текущей симптоматики, возникновением дополнительных негативных проявлений в виде стойкого повышения температуры, которая плохо поддается коррекции, появления высыпаний с зудом и жжением.
Обычно прогноз выживаемости при выявлении лекарственной лихорадки положительный, однако при отсутствии лечебного воздействия или его малом количестве вероятен переход заболевания в более острую форму, что требует не только исключения препарата, вызвавшего развитие патологии, но и применение лекарственных средств, которые устранят негативную симптоматику и стабилизируют состояния больного.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Лечение геморрагической лихорадки с почечным синдромом проводят в начальном периоде, в первые 3-5 дней: рибавирин по 0,2 г 4 раза в сутки 5-7 дней, йодофеназон — по схеме: по 0,3 г 3 раза в сутки в течение первых 2 дней, по 0,2 г 3 раза в сутки следующие 2 дня и по 0,1 г 3 раза в сутки в течение последующих 5 дней, тилорон — 0,25 мг 2 раза в сутки в 1-й день, далее по 0,125 мг 2 дня; донорский специфический иммуноглобулин против геморрагической лихорадки с почечным синдромом по 6 мл 2 раза в сутки внутримышечно (курсовая доза 12 мл), комплексный иммуноглобулиновый препарат, препараты интерферонов в свечах (виферон) и парентерально (реаферон\ лейкинферон). При невозможности приёма капсулированного рибавирина (неукротимая рвота, кома) с учётом противопоказаний рекомендуют внутривенное введение рибавирина с начальной нагрузочной дозой 33 мг/кг; через 6 ч — по 16 мг/кг через каждые 6 ч в течение 4 дней (всего 16 доз); через 8 ч после введения последней из этих доз — по 8 мг/кг каждые 8 ч в течение 3 дней (9 доз). Лечение рибавирином в данной дозе может быть продолжено в зависимости от состояния больного и мнения лечащего врача, но не должно превышать 7 дней. При возможности перорального приёма рибавирина необходимо прекратить внутривенное введение рибавирина и перейти на капсулированные формы в соответствии со схемой лечения, приведённой выше.

- Дезинтоксикационная терапия. Внутривенно вводят 5-10% растворы глюкозы, полионные растворы, кокарбоксилазу.
- Профилактика ДВС-синдрома. Используют дезагреганты [пентоксифиллин, ксантннола никотинат, дипиридамол], в начальном периоде показан гепарин до 5000 ЕД/сут внутривенно капельно или подкожно, надропарин кальция по 0,3 мл/сут, эноксапарин натрия по 0,2 мл/сут.
- Ангиопротекторы. Кальция глюконат, этамзилат, рутин.
- Свежезамороженная плазма.
- Ингибиторы протеаз (апротинин).
- Антиоксидантная терапия. Витамин Е, убихинон.
В олигурический период для борьбы с уремической интоксикацией проводят промывание желудка и кишечника 2% раствором пищевой соды, внутривенные инфузии 4% раствора натрия гидрокарбоната, объём введения рассчитывают в миллилитрах по формуле: О.б х масса тела больного (кг) х BE (ммоль/л).
Назначают энтеросорбенты (полифепан, энтеросорб); стимулируют диурез фуросемидом в режиме ударных доз (по 100-200 мг одномоментно). При анурии (менее 50 мл мочи в сутки) использование фуросемида противопоказано. При неэффективности проводимой терапии рекомендуют проведение экстракорпорального гемодиализа. Выделяют следующие показания.
- Клинические: анурия более 3-4 дней; начинающийся на фоне олигоанурии отёк лёгких; токсическая энцефалопатия с явлениями начинающегося отёка головного мозга и судорожным синдромом.
- Лабораторные: гиперкалиемия (6.0 ммоль/л и более), мочевина 26-30 ммоль/л и выше, креатинин более 700-800 мкмоль/л, рН 7,25 и ниже, BE 6 ммоль/л и выше.
- Противопоказания к гемодиализу:
- ИТШ;
- массивные кровотечения:
- спонтанный разрыв почки;
- геморрагический инсульт, геморрагический инфаркт гипофиза.
В полиурическом периоде проводят восполнение воды и солей приёмом внутрь растворов регидрон, цитраглюкосолан, минеральной воды, внутривенное введение солевых растворов (ацесоль, хлосоль и др.), приём препаратов калия (панангин, аспаркам, 4% раствор калия хлорида по 20-60 мл/сут). Для лечения воспалительных заболеваний органов мочевыводяшей системы (восходящие пиелиты, пиелонефриты) назначают уросептики нитроксолин, налидиксовую кислоту, норфлоксаиин. нитрофураны (нитрофурантоин. фуразидин).
Общеукрепляющее лечение геморрагической лихорадки с почечным синдромом включает поливитамины, рибоксин, кокарбоксилазу, аденозинтрифосфат натрия. Важный компонент терапии — купирование болевого синдрома анальгетиками после исключения хирургической патологии (метамизол, спазмалгон, баралгин, спазган, трамадол, тримеперидин) и десенсибилизирующими препаратами (дифенгидрамин, прометазин. хлоропирамин); купирование судорожного синдрома — диазепам, хлорпромазин. дроперидол. натрия оксибат: артериальной гипертензии — аминофиллин, дибазол, блокаторы медленных кальциевых каналов (нифедипин, верапамил): гиперпирексии (39-41 С) — парацетамол; упорной рвоты и икоты — прокаин внутрь, метоклопрамид внутримышечно.
В случае развития ИТШ (чаще всего на 4-6-й день болезни) необходима интенсивное противошоковое лечение геморрагической лихорадки с почечным синдромом в условиях ОРИТ, которая включает введение коллоидных (реополиглюкин, альбумин, свежезамороженная плазма) и кристаллоидных растворов (дисоль, ацесоль) в соотношении 2:1, глюкокортикоидов (в расчёте на преднизолон) — при ИТШ I стадии — 3-5 мг/кг в сутки, II стадии — 5-10 мг ‘кг в сутки, III стадии — 10-20 мг/кг в сутки. При отсутствии вазопрессивного эффекта от глюкокортикоидов показано введение допамина.
Необходимо соблюдение строгого постельного режима вплоть до прекращения полиурии.
Рекомендуют полноценное питание без ограничения поваренной соли, дробное, в тёплом виде. В олигурический период исключают продукты, богатые калием (овощи, фрукты) и белком (бобовые, рыба, мясо). В полиурии, наоборот, показано употребление этих продуктов. Питьевой режим должен быть дозированным, с учётом количества выделенной жидкости.

источник
Геморрагическая лихорадка – группа вирусных заболеваний, которые вызывают токсическое поражение стенок сосудов и развитие геморрагического синдрома с поражением различных органов и систем.
Распространены геморрагические лихорадки в различных частях планеты – там, где находятся ареалы обитания их переносчиков.
Возбудителем заболевания являются аденовирусы, арбовирусы, рабдовирусы.
Лечение – только в условиях стационара.
Данное заболевание вызывают вирусы: Bunyaviridae, Togaviridae, Filoviridae, Arenaviridae.
Особенность этих вирусов в том, что они схожи с клетками эндотелия человеческих сосудов.
Выделяют три группы геморрагических лихорадок:
- клещевые – омская, крымская лихорадка и кайясанурская лесная болезнь;
- контагиозные зоонозные – аргентинская, боливийская, лихорадка с почечным синдромом, лихорадка Марбурга, лихорадка Ласса, лихорадка Эбола;
- комариные — лихорадка чикунгунья, желтая лихорадка, лихорадка денге, лихорадка Рифт-Валли.
Человек довольно восприимчив к такого рода лихорадкам, чаще всего заболевают им лица, чья деятельность связана с взаимодействием с дикой природой. В городах чаще заболевают граждане без постоянного места жительства, работники служб, которые занимаются истреблением грызунов.
Очаги лихорадок могут быть:
- первичными (природными);
- вторичными (антропургическими).
В природных очагах носителем вирусов выступают дикие животные (сумчатые, грызуны, птицы, приматы) и человек; если носителем выступает человек, то инфекция принимает черты антропонозной (лихорадка Ласса, городская форма желтой лихорадки).
Чаще и тяжелее переносят заболевание дети и лица в первый раз посещающий очаг инфекции.
Уровень смертности от геморрагической лихорадки составляет от 1 до 70%. У местных жителей эндемичных районов, чаще всего, болезнь протекает в стертой форме.
Заражение человека арбовирусными лихорадками в антропургических и природных очагах происходит через укус кровососущих членистоногих (комаров, клещей, мокрецов).
Лихорадки, которые вызываются рабдовирусами и ареновирусами распространяются преимущественно контактно-бытовым, воздушным, пищевым путями.
Не установлен путь передачи вируса от животных человеку, но он возможен в природных очагах у животных.
Геморрагические лихорадки более распространены в тропических и субтропических странах, где они принимают характер эпидемий.
В последнее время в связи с бурным ростом межконтинентальных связей медиков особенно привлекают геморрагические лихорадки Марбурга, Ласса, Эбола, которые часто заканчиваются смертельным исходом и могут распространяться воздушным, контактно-бытовым и парентеральным путями.
Большинство видов геморрагических лихорадок имеет характерное течение.
Период инкубации длится 1-3 недели; начальный период заболевания 2-7 дней, период разгара болезни — 1-2 недели; период реконвалесценции – до нескольких недель.
Симптомы геморрагической лихорадки в начальный период проявляются интенсивной общей интоксикацией. При тяжелом течении заболевания температура поднимается до критических значений, могут проявляться расстройства сознания, галлюцинации, бред.
У больных уже в начале заболевания проявляется токсическая геморрагия: склеры инъецированы, конъюнктива, шея и лицо гиперемированы, может наблюдаться геморрагическая сыпь на слизистой оболочке мягкого неба. Нарушается сердечный ритм, снижается артериальное давление. Для общего анализа крови больного характерна лейкопения и нарастающая тромбоцитопения.
Перед периодом разгара заболевания может наступить кратковременная нормализация температуры с улучшением общего состояния. Затем происходит нарастание симптомов токсикоза, поражаются различные внутренние органы, нарушается гемодинамика.
Период реконвалесценции характеризуется постепенным регрессом симптомов геморрагической лихорадки и восстановлением работы внутренних систем и органов.
Для лихорадки с почечным синдромом характерно поражение сосудов почек. Инкубационный период этого заболевания составляет около двух недель. В первые дни болезни могут проявляться недомогание и слабость.
Далее развивается тяжелая интоксикация с повышением температуры до 39,5º, которая сохраняется 2-6 дней. Через 2-4 дня наблюдается проявление геморрагической симптоматики. У пациента часто возникают: спутанность сознания, бред, галлюцинации. Ко всему этому добавляется почечная симптоматика в виде: боли в пояснице, положительного симптома Пастернацкого, наличия цилиндров, эритроцитов, белка в общем анализе мочи. По мере прогрессирования заболевания происходит усугубление почечного синдрома. В период разгара болезни могут возникать кровотечения из десен, носа, геморрагическая сыпь в области боковых поверхностей груди и плечевого пояса. На слизистой рта и ротоглотки обнаруживаются точечные кровоизлияния, развивается олигурия и макрогематурия. Улучшение состояния наступает на 4-5 день после снижения температуры.
Крымская лихорадка имеет острое начало с рвотой, болями в животе и ознобом. Далее появляются кровотечения из носа, кровоточивость десен, петехиальные высыпания, примесь крови в рвотных массах и кале,
Более легко протекает омская лихорадка, при ней меньше выражен геморрагический синдром. Лихорадка продолжается 3-10 дней.
При наличии симптомом геморрагической лихорадки больных госпитализируют в стационар. Им назначается постельный режим, специальная диета с полужидкой легкоусвояемой калорийной пищей, богатой витаминами (преимущественно В и С), фруктовыми и ягодными соками, овощными отварами, морсами и настоем шиповника. Больным также показана витаминотерапия (витамины К,С, Р).
При данном заболевании назначается раствор глюкозы внутривенно капельно. Во время лихорадочного периода больному делаются переливания крови, вводятся препараты железа, камполона и антианемина. Комплексная терапия заболевания предполагает применение и антигистаминных средств.
Больного выписывают из стационара после полного выздоровления.
Меры профилактики геморрагической лихорадки сводятся к уничтожению переносчиков вирусов и предотвращению укусов. В ареале инфекции проводится тщательная очистка мест, которые готовятся под поселение, от комаров и клещей, в опасных по распространению инфекции районах в лесных массивах рекомендуется ношение плотной одежды, перчаток, сапог, специальных масок и противомоскитных комбинезонов, применение репеллентов.
Для крымской, желтой, омской, аргентинской геморрагических лихорадок профилактика может осуществляться в виде вакцинации населения.
Геморрагическая лихорадка – это опасная инфекция, которая может привести к летальному исходу. Прогноз для пациента определяется тяжестью ее течения. Но в большинстве случаев, если пациенту своевременно оказывается медицинская помощь, это заболевание завершается выздоровлением пациента.
источник

В отдельные годы лихорадка Денге регистрировалась в странах Средиземноморья (Испания, Кипр, Греция, Франция, Хорватия, Португалия). Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека (Роспотребнадзор) также ежегодно фиксирует около 100 случаев заболевания лихорадкой денге на территории Российской Федерации.
ИСТОЧНИКИ ВИРУСА
Источниками являются заболевшие люди, обезьяны, летучие мыши, а его переносчиками – комары. Здоровые люди заражаются лихорадкой денге через укусы инфицированных комаров: Aedes aegypti и Aedes albopictus :
- Москиты Aedes aegypti обитают в условиях городской застройки и размножаются, в основном, в местах искусственного хранения воды. Пик активности Aedes aegypti отмечается на рассвете и вечером перед заходом солнца.
- Москиты Aedes albopictus, еще один переносчик лихорадки в Азии, появился в Северной Америке и странах Европы в основном благодаря расширению торгового оборота между регионами. Поскольку Aedes albopictus довольно хорошо приспосабливаются к новым условиям обитания, они адаптировались и к более суровым погодным условиям Европейских стран.
- Вирус не передается от человека к человеку.
ФОРМЫ ВИРУСА
Существует 4 штамма вируса и 2 его клинические формы: классическая и геморрагическая.
- Резкий подъем температуры (до 40⁰ C);
- Боли в костях (чаще в спине и пояснице);
- Боли в суставах;
- Боли в мышцах;
- Головная боль (читайте также 6 типов головной боли и их лечение). Возникает сильный давящий дискомфорт и воспаление в глазах, наступает светобоязнь.
- Отсутствие аппетита;
- Тошнота;
- Головокружение;
- Покраснение и отёчность лица;
- Сыпь, напоминающая крапивницу (сначала зудящие покраснения и волдыри появляются на груди и спине, затем на руках и ногах).
Инкубационный период продолжается от 3 до 15 дней, продолжительность болезни 8-12 дней. В большинстве случаев болезнь начинается внезапно – неожиданно появляются боли в спине и суставах, озноб. Температура резко подскакивает до 39⁰-40⁰ C (ознакомьтесь: 20 быстрых способов снизить температуру без лекарств). Наиболее подвержены заболеванию этим вирусом дети до 2-х лет, люди пожилого возраста и с ослабленным иммунитетом.
В начале заболевания появляется тошнота, головокружение, нарушается сон и аппетит, активность человека снижается. Возникают покраснения лица и ротовой полости. Примерно через 3 суток неблагоприятные симптомы лихорадки денге, прежде всего головокружение, тошнота, боли в костях, мышцах и суставах, исчезают. Затем резко понижается температура тела, пульс падает. Ремиссия может длиться до 3-х дней, после чего симптомы классической формы вируса возвращаются. Вторая волна болезни дополнительно характеризуется появлением сыпи (это интересно: 25 способов для лечения сыпи на животе).
Высыпания сопровождаются сильным зудом. Через 3-7 дней сыпь исчезает, образуется шелушение. Спустя несколько дней после начала второй волны происходит постепенное выздоровление, температура тела приходит в норму. Слабость ( читайте: десять причин почему Ваше тело склонно уставать быстро и решения,), бессонница, снижение аппетита могут сохраняться еще в течение 1-2 месяцев.
При классической форме лихорадки денге прогноз лечения благоприятный.
Лечение проводится как в условиях стационара, так и амбулаторно. Сама лихорадка не лечится, назначаются препараты для облегчения ее симптомов: жаропонижающие, обезболивающие, антигистаминные (для устранения зуда), антикоагулянты для защиты от образования тромбов, лекарства для выведения токсинов, физиологические растворы (внутривенно). Применяются, также, антибиотики для лечения бактериальных осложнений.
Обязательно частое обильное питье и прием витаминов. При этом категорически запрещено употребление аспирина, так как этот препарат может повышать кровоточивость. Разрешено употребление парацетамола.
Протекает гораздо тяжелее и имеет гораздо больший процент (до 20-50% при отсутствии надлежащего лечения) летальных исходов. Отличие от классической формы:
- Как правило, не сопровождается мышечными и суставными болями;
- У больного появляются кровоизлияния на коже и слизистых;
- Возможно кишечно-желудочное кровотечение.
Случаи заболевания этой формой лихорадки фиксируются в подавляющем большинстве у местных жителей на фоне неоднократного инфицирования данным вирусом. Заболевания среди туристов носят одиночный характер.
Полноценной вакцины от лихорадки денге пока не существует (некоторые находятся в разработке, другие имеют недостаточный эффект). Кроме того, несмотря на благоприятные прогнозы лечения, течение этой болезни весьма неприятно. Не зря она имеет еще одно, довольно красноречивое название – «костоломная лихорадка». В связи с этим туристам, приезжающим в неблагополучные, с точки зрения распространения этой болезни страны, необходимо использовать ряд простых, но достаточно эффективных способов профилактики лихорадки денге.
СУТЬ ПРОСТЫХ СПОСОБОВ ПРОФИЛАКТИКИ ЛИХОРАДКИ ДЕНГЕ
- По возможности не посещать эпидемиологически опасные районы;
- Примененять специальные спреи и кремы от комаров;
- Использовать противомоскитные сетки в помещениях;
- Устанавливать противомоскитные пологи над кроватями;
- Носить одежду максимально закрывающую тело, наносить на эту одежду репелленты;
- Не допускать хранение воды в открытых емкостях;
- Избегать посещения заболоченных мест и пресноводных водоемов;
- Стараться селится там, где проводится антимоскитная обработка территорий;
- В помещениях пользоваться фумигаторами, ультразвуковыми отпугивающими устройствами и электрическими мухобойками;
- Воздерживаться от прогулок в утренние и вечерние часы, в период наибольшей активности комаров;
- Не забывать поддерживать иммунитет. Употреблять витамины (читайте наши статьи: 11 преимуществ витамина B5 для здоровья тела и 10 важных и полезных свойств витамина Д3 для здоровья), пить свежие соки, есть фрукты и овощи, бывать на воздухе и заниматься физическими упражнениями.
Эти простые способы профилактики лихорадки денге помогут защититься от смертельно опасной инфекции.
источник
Вакцина КУ-лихорадки живая сухая накожная. Препарат содержит лиофилизированную взвесь живой культуры аттенуированного штамма риккетсий Бернета, выращенных в желточных мешках куриных эмбрионов. Препарат предназначен для профилактики Ку-лихорадки у профессиональных групп населения в возрасте 14 лет и старше, работающих на животноводческих хозяйствах и предприятиях, неблагополучных по Ку-лихорадке; лабораторного персонала, работающего с живыми культурами возбудителя Ку-лихорадки. Специфический иммунитет, проявляющийся образованием комплементсвязывающих антител, развивается через 3-4 недели после прививки и сохраняется в течение года.
Вакцина лептоспирозная инактивированная жидкая. Препарат содержит смесь инактивированных нагреванием культур лептоспир че тырех серологических групп, наиболее часто вызывающих заболевания у человека. Препарат предназначен для плановой вакцинопрофилакти- ки лептоспироза у взрослых с профессиональным риском заражения и по эпидпоказаниям у взрослых и детей с 7 лет. Плановым прививкам подлежат лица, проживающие на эндемичных территориях, подверга ющиеся повышенной опасности заражения лептоспирозом — обслужи вающие животных (ветеринарные работники, скотники, телятницы, ра ботники звероводческих ферм, собачьих питомников и т.д.); работни ки мясокомбинатов, лица, занятые заготовкой сена на заливных лугах, охотники и т.д. Введение препарата стимулирует выработку специфи ческого активного иммунитета.
Иммуноглобулин противолептоспирозный из сыворотки кро ви волов жидкий. Препарат представляет собой 10% раствор иммуног лобулина, выделенного из сыворотки крови волов, гипериммунизиро- ванных лептоспирозным антигеном — смесью убитых культур штаммов шести серологических групп лептоспир с титром специфических анти тел к каждой их шести серогрупп лептоспир не ниже 1:8000. Препа рат предназначен для лечения больных лептоспирозом в возрасте от 8 лет и старше. Перед введением иммуноглобулина обязательна поста новка внутрикожной пробы с противолептоспирозным иммуноглобули ном, разведенным 1:100.
П. Препараты, применяемые для профилактики сыпного тифа.
Вакцина Е сыпнотифозная комбинированная живая сухая. Препарат содержит клетки авирулентного штамма риккетсий Провачека, выращенные в желточных мешках куриных эмбрионов, в комбинации с растворимым антигеном вирулентного штамма риккетсий Провачека. Препарат предназначен для профилактики сыпного тифа у лиц в возрасте 16-60 лет, создает специфический активный иммунитет, проявляющийся образованием комплементсвязывающих.
12. Препараты, применяемые для профилактики и лечения вирусных инфекций.
12.1. Препараты, применяемые для. профилактики и лечения
Вакцина антирабическая культуральная инактивированная (Рабивак-Внуково-32). Препарат содержит вакцинный (фиксирован ный) вирус бешенства, штамм Внуково-32, выращенный в первичной культуре клеток почек сирийских хомяков, инактивированный ультра фиолетовыми лучами. Вакцина стимулирует выработку активного им мунитета против бешенства. Курс профилактической иммунизации про тив бешенства проводится лицам, инфицированным вирусом бешенства. Вакцина против бешенства — единственная, когда, осуществляя ее пос ле заражения человека, используют продолжительность инкубационно го периода инфекционного процесса с тем, чтобы вызвать развитие им мунитета до появления первых симптомов болезни. Дозировку и схему иммунизации (от 1 мл до 5 мл, отЗ до 10 введений вакцины) определяет врач в зависимости от показаний (ослюнение, царапины, укусы, нане сенные животными на те или иные части конечностей или туловища).
Иммуноглобулин антирабический из сыворотки крови лоша ди. Препарат содержит вируснейтрализующие антирабические антите ла. Препарат получают из сыворотки кров; 1 : лошадей, гипериммунизи- рованных антирабической вакциной, путш очистки и концентрации по методу «Диаферм». Антирабический иммуноглобулин вводят человеку, получившему тяжелые укусы опасной локализации (лицо, шея, и др.), совместно с вакциной.
12.2. Препараты, применяемые для профилактики гепатита А.
Вакцина гепатита А культуральная, концентрированная, очи щенная, инактивированная, жидкая. Препарат содержит инактивиро- ванные вирусы гепатита А, выращенные на культуре ткани, адсорбиро ванные на гидроокиси алюминия. Вакцина индуцирует выработку гумо рального иммунитета с накоплением в сыворотке крови иммуноглобули нов классов G, М, А в высоких титрах. Используется для профилактики гепатита А на территориях с высоким уровнем заболеваемости.
Иммуноглобулин человека нормальный. Используется для профилактики гепатита А по эпидпоказаниям. Описание препарата да но в разд. 13.1.
Иммуноглобулин нормальный человеческий для внутривен ного введения. Используется для лечения гепатита А. Описание препа рата дано в разд. 13.2.
12.3.Препараты, применяемые для профилактики и лечения гепатита В.
Вакцина гепатита В рекомбинантная, дрожжевая, жидкая. Препарат содержит поверхностный антиген вируса гепатита В (HBs- Ag), выделенный из штамма-продуцента Saccharomyces serevisiae, ад сорбирован на гидроокиси алюминия. Вакцина индуцирует выработку антител к поверхностному антигену вируса гепатита В. Профилакти ка гепатита В проводится лицам: а) новорожденным детям; б) детям, в семьях которых есть носители вируса гепатита В; в) детям групп риска (получающим кровь и ее препараты); г) взрослым, относящимся к груп пам высокого риска заражения гепатитом В — хирургам, акушерам, ги некологам, стоматологам, манипуляционным сестрам, сотрудникам от делений гемодиализа и переливания крови; студентам медицинских ин ститутов, больным, получающим повторные гемотрансфузии или нахо дящимся на гемодиализе, людям, в семье которых есть носители вируса гепатита В, наркоманам.
Иммуноглобулин человека против гепатита В. Препарат со держит 10-16% раствор иммуноглобулина с антителами к поверхнос тному антигену вируса гепатита В, выделен из плазмы или сыворотки доноров. Создает пассивный иммунитет к вирусу гепатита В. Исполь зуется для профилактики гепатита В в группах высокого риска, а также для лечения гепатита В.
12.4.Препараты, применяемые для профилактики герпес-ин фекции.
Вакцина герпетическая рекомбинантная дрожжевая. Препа рат содержит поверхностные антигены вирусов простого герпеса 1 и 2 типа, продуцируемых дрожжевыми клетками. Вакцина индуцирует вы работку и накопление в сыворотке крови в высоких титрах антител к поверхностным антигенам вирусов простого герпеса 1 и 2 типа. Вакци нируют в стадии ремиссии лиц с частыми рецидивами герпетической ин фекции.
Иммуноглобулин нормальный человеческий для внутривен ного введения. Препарат может быть использован для лечения инфек ций: йитомегалии, Эпштейна-Барр, простого герпеса, опоясывающего лишая, ветряной оспы. Описание препарата дано в разд. 13.2.
12.5.Препараты, применяемые для профилактики и лечения гриппа.
гл.- 12.5.1. Инактивированные гриппозные вакцины. Выпускаются цель-новирионные и субъединичные вакцины, содержащие только поверхностные белки вируса гриппа (N и Н). Подобные препараты содержат специфические антигены вирусов гриппа. Вакцины индуцируют выработку антител. Вводятся парентерально или интраназально. При парентеральном введении в сыворотке крови привитых накапливаются в высоких титрах иммуноглобулины классов М, G, А. При интраназальном введении индуцируется выработка преимущественно секреторного иммуноглобулина А. Препарат используется для профилактики гриппа.
Живые гриппозные вакцины. Такие препараты содержат ат- тенуированные вирусы гриппа, выращенные на курином эмбрионе. Вак цины индуцируют выработку иммуноглобулинов разных классов, интер ферона, стимулируют клеточный иммунный ответ. Используются для про филактики гриппа.
Иммуноглобулин противогриппозный человека. Препарат со держит иммунологически активную белковую фракцию, выделенную из человеческой донорской плазмы или сыворотки, содержащей антитела к вирусам гриппа типа А и В. Используется для экстренной профилак тики и лечения гриппа, особенно его токсических форм, и профилактики возможных осложнений путем введения готовых антител.
12.6.Препараты для профилактики и лечения клещевого эн цефалита .
Вакцина клещевого энцефалита культуральная сорбирован ная инактивированная жидкая. Препарат содержит стерильную взвесь инактивированного формалином вируса клещевого энцефалита, выра щенного на культуре ткани, адсорбированную на гидроокиси алюминия. Препарат стимулирует выработку иммуноглобулинов разных классов. Используется для профилактики клещевого энцефалита у лиц, направ ляющихся и проживающих в районах, эндемичных по клещевому энце фалиту.
Иммуноглобулин против клещевого энцефалита человечес кий жидкий. Препарат представляет собой 10-16% раствор фракции иммуноглобулинов, выделенных из плазмы или сыворотки человеческой донорской плазмы, содержит специфические антитела к вирусу клеще вого энцефалита. Препарат используется для экстренной профилактики и лечения клещевого энцефалита.
12.7.Препараты для профилактики желтой лихорадки.
Вакцина желтой лихорадки живая сухая. Препарат представляет собой вируссодержащую суспензию измельченной ткани куриных эмбрионов, инфицированных аттенуированным штаммом вируса желтой лихорадки. Препарат предназначен для иммунизации детей с 9-месячного возраста и взрослых. Однократная вакцинация вызывает развитие напряженного иммунитета продолжительностью 10-15 лет у 100% иммунизированных. Вакцинации подлежат лица, проживающие и направляющиеся в зоны, неблагополучные по заболеваемости желтой лихорадкой.
12.8,Препараты для профилактики и лечения кори.
Вакцина коревая культуральная живая сухая. Препарат со держит аттенуированныи штамм вируса кори, выращенный на культуре клеток эмбрионов японских перепелов. Вакцина стимулирует выработ ку протвокоревых антител у 95% привитых. Препарат предназначен для активной профилактики кори у детей с 12-месячного возраста или улиц старшего возраста, не болевших и не привитых ранее против кори.
Иммуноглобулин человека нормальный. Описание препара та см. в разд. 13.1.
12.9.Препараты для профилактики краснухи.
Краснушная живая моновакцина «Рудивакс» производства фирмы Пастер-Мерье. Препарат содержит аттенуированныи штамм ви руса краснухи. Вакцину используют для вакцинации девочек в возрасте 11-13 лет и женщин групп риска. Иммунизация против краснухи прес ледует основной целью профилактику заболевания у беременных жен щин, которое создает угрозу инфицирования плода и рождения ребенка с синдромом врожденной краснухи (СВК). Заболевание особенно опас но в первом триместре беременности, в этом случае около четверти де тей рождается с СВК: миокардит, врожденные пороки сердца, катарак та и другие поражения глаз, глухота, микроцефалия, умственная отста лость, поражения других органов. Помимо этого, у 85% родившихся де тей в первые годы жизни регистрируются другие формы патологии раз вития.
Живая вакцина против кори, краснухи, паротита. Краснуш- ный компонент представляет собой аттенуированныи штамм вируса крас нухи. Вакцину назначают детям с 12-месячиого возраста для активной профилактики кори, паротита, краснухи. Специфический иммунитет раз вивается в среднем у 98% привитых и сохраняется до 20 лет.
12.10.Препараты для профилактики натуральной оспы. Вакцина оспенная сухая. Препарат содержит вирус осповакцины,
выращенный на коже телят. Вакцина предназначена для активной профилактики натуральной оспы, вызывает формирование специфического иммунитета против оспы продолжительностью не менее 5 лет.
12.11.Препараты для профилактики полиомиелита.
Вакцина полиомиелитная пероральная живая 1, 2, 3 типов. Препарат содержит аттенуированные штаммы вируса полиомиелита 1, 2, 3 типов, полученные на первичной культуре клеток почек обезьян. Препарат предназначен для активной профилактики полиомиелита, сти мулирует выработку и накопление в сыворотке в высоких титрах имму ноглобулинов разных классов, стимулирует местный иммунитет за счет выработки секреторного иммуноглобулина А, индуцирует выработку кле точного иммунного ответа, способствует возникновению феномена ин терференции.
Иммуноглобулин человека нормальный. Используется с це лью пассивной профилактики полиомиелита. Описание препарата при ведено в разделе 13.1. .
12.12. Препараты для профилактики эпидемического паротита.
Вакцина паротитная культуральная живая сухая. Препарат содержит аттенуированный штамм вируса паротита, полученный на культуре клеток эмбрионов японских перепелов. Препарат предназначен для активной профилактики паротита, обеспечивает формирование невосприимчивости к эпидемическому паротиту не менее, чем у 60% привитых. Иммунитет сохраняется не менее 8 лет.
источник
Лихорадка — это защитно-приспособительный механизм человеческого организма, который развивается как реакция на влияние патогенных раздражителей. Иногда лихорадка проявляется также при неинфекционных недугах. Так организм реагирует на действие эндотоксинов, эндогенных пирогенов, которые высвобождаются, когда разрушаются лейкоциты, происходит септический воспалительный процесс, а также наблюдаются нарушения обмена веществ и аутоиммунные процессы.
Процессы терморегуляции в организме человека обуславливает центр терморегуляции, который располагается в гипоталамусе человека. Данные процессы могут нарушаться экзогенными или эндогенными факторами. Иногда температура повышается в случае нарушения процессов теплопродукции и теплоотдачи и при нормальном состоянии центра терморегуляции.
Основными проявлениями лихорадки является повышенная температура тела. Если нормальная температура тела, измеренная в подмышке, должна составлять 36,0-36,9, то при лихорадке данные показатели повышаются. При лихорадке человек испытывает озноб, головную боль, слабость, сильную ломоту в мышцах.
Практикуется классификация лихорадок в зависимости от разных факторов. С учетом причины развития данного состояния определяется инфекционная и неинфекционная лихорадка.
С учетом уровня повышения температуры тела у больного различается субфебрильная лихорадка (температура тела 37-37,9 °С), фебрильная лихорадка (температура тела 38-38,9 °С), пиретическая или высокая лихорадка (температура тела 39-40,9 °С) и гиперпиретическая или чрезмерная лихорадка (температура тела 41 °С и более).
В зависимости от продолжительности данного состояния различается острая, подострая и хроническая лихорадка.
Согласно с оценкой показателей температуры тела и времени, когда они проявляются, определяется постоянная, послабляющая, перемежающаяся, возвратная, волнообразная, неправильная, извращенная, гектическая лихорадка. Все виды лихорадки имеют особенности течения. К примеру, гектическая лихорадка развивается при сильных колебаниях температуры тела. Данные вида лихорадки проявляются при развитии некоторых заболеваний.
Определяется ряд болезней, связанных с лихорадкой и сопутствующими симптомами.

Симптомы геморрагической лихорадки проявляются остро: резко растут показатели температуры тела, отмечается интоксикация, а также геморрагический синдром (высокий уровень кровоточивости). Больного может беспокоить рвота, в начальном периоде наблюдается заметное покраснение лица. Через 2-6 дней наблюдается геморрагический синдром, который характеризуется появлением геморрагической сыпи на плечах, ногах, руках.
Если развивается геморрагическая лихорадка с почечным синдромом, то острое начало лихорадки сочетается с симптомами интоксикации и серьезным поражением почек. Как следствие, геморрагическая почечная лихорадка ведет к поражению почек и печеночной недостаточности. Отмечается кровоточивость десен, носовые кровотечения, человек может терять сознание. Вирусные заболевания, связанные с геморрагическим синдромом, опасны еще и тем, что у человека могут развиваться кровотечения в желудке и кишечнике. Развитие осложнений (сепсис, отек легких, пневмония) и неправильное лечение может привести к летальному исходу. Поэтому важна профилактика заражения: сразу после укуса клеща нужно обратиться к специалисту. Геморрагическая дальневосточная лихорадка — серьезное заболевание, требующее неотложного лечения.
Длительная лихорадка неясного генеза может диагностироваться в том случае, если высокая температура тела (выше 38 градусов) держится у больного более двух недель, и при этом причины такого явления остаются неустановленными. При этом было проведено всестороннее обследование и учтены все стандарты диагностики. Очень важным моментом является дифференциальная диагностика лихорадки неясного генеза, так как иногда данный диагноз может устанавливаться ошибочно. По мнению некоторых специалистов, в основе данного типа лихорадки лежит инфекция, развитие злокачественной опухоли, системные болезни соединительной ткани. Примерно в 20% случаев причина данного типа лихорадки, как у детей, так и у взрослых остается неясной. Лечение заболевания назначается в зависимости от интенсивности лихорадки.
Желтой лихорадкой человек заражается от животных и людей, переносчики возбудителя — комары. Первые симптомы желтой лихорадки проявляются примерно через 3-6 суток после комариного укуса. Начало желтой лихорадки острое: показатели температуры тела повышаются до 40 градусов, появляется сильная головная боль и боль в суставах, спине, ногах. Присутствует и геморрагическая составляющая: сильно краснеет и отекает лицо больного. Уже на второй день человек страдает от сильной рвоты, тошноты и жажды. Примерно на пятый день наступает период ремиссии, когда человек начинает чувствовать себя лучше. Но такое улучшение продолжается всего несколько часов. Далее человеку становится хуже, так как развивается тромбогеморрагический синдром. Возможны кровотечения, кровавая рвота. Заболевание чревато развитием серьезных осложнений — сепсиса, пневмонии, миокардита. Лечение этого заболевания состоит в симптоматической терапии и предотвращении дальнейшего прогрессирования болезни. Главными профилактическими мерами является вакцинация. Прививка от желтой лихорадки обязательно проводится в том случае, если человек выезжает в районы, где отмечается эндемическая обстановки по этому заболеванию. Определено более 45 эндемичных стран в Латинской Америке и Африке, при выезде в которые необходимо делать вакцинацию (Колумбия, Перу, Бразилия, Эквадор, Кения и др.)
Лихорадка Западного Нила имеет инфекционную природу. Передача возбудителя происходит с укусами комаров. Болезнь может возникнуть как спорадически, так и проявляться серьезными вспышками. В России такая вспышка была зафиксирована в 1962-64 гг., позже вспышки наблюдались в странах СНГ. Поэтому профилактика лихорадки Западного Нила очень важна как в странах Африки, так и в Европе. Заболевание у человека начинается остро, с ознобом и резким подъемом температуры тела. Состояние лихорадки может продолжаться у человека до двух недель. Симптомы лихорадки Нила выражаются потливостью, мучительной для больного интоксикацией. Человека донимает рвота, боль головы, сонливость и др. Если вовремя была проведена диагностика, и симптоматическое лечение облегчает состояние больного, то нильская лихорадка успешно излечивается.
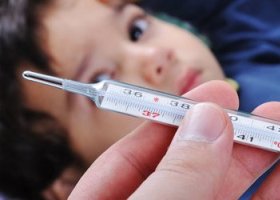
Заражение приводит к тяжелым последствиям: у больного поражаются почки, происходит серьезная интоксикация организма, отмечается тромбогеморрагический синдром. Если появились первые симптомы, и лечение было предпринято несвоевременно, то поражение почек может в итоге привести к летальному исходу.
Мышиная лихорадка у детей на начальном периоде часто принимается за другое заболевание, так как его признаки на начальном периоде могут приниматься за сильную простуду или другого инфекционную болезнь. Иногда даже в процессе диагностики врач может подозревать, что развиваются другие виды лихорадок. Длительная повышенная температура, бледная кожа и другие признаки, общие для некоторых видов лихорадок, иногда усложняют процесс диагностики.
Лечение проходит в условиях постельного режима. Комплексная терапия включает прием жаропонижающих, противовирусных обезболивающих средств. Также практикуется назначение инфузионной терапии, глюкокортикоидов, гемодиализа.
Острая ревматическая лихорадка у детей свидетельствует о том, что в организме уже развивается ревматическая патология. Острая ревматоидная лихорадка — очень опасное заболевание, так как оно в первую очередь поражает сердечно-сосудистую систему.
Классификация заболевания проводится по течению заболевания: различается острая ревматическая лихорадка и повторная ревматическая лихорадка. Причина заболевания — воздействие бета-гемолитического стрептококка. Этот микроорганизм поражает соединительные ткани, этому способствуют некоторые дополнительные факторы. Острая ревматическая лихорадка проявляется вследствие переохлаждения, плохого питания, сбоев в работе иммунной системы и др.
Симптомами заболевания является общая интоксикация, повышенная температура тела , боли в суставах, бледность кожи, раздражительность. После установления правильного диагноза необходимо сразу же начинать лечение, так как своевременная комплексная терапия определяет успех лечения. Профилактика болезни состоит в недопущении заражения стрептококковой инфекцией.
Сенная лихорадка у детей старше пяти лет и взрослых развивается вследствие аллергической реакции организма на пыльцу растений. Симптомы сенной лихорадки — это, прежде всего, аллергический ринит и аллергический конъюнктивит. У многих людей наблюдаются и некоторые другие признаки — бессонница, утомляемость, проблемы с аппетитом. Заболеванием чаще страдают мужчины, а также те, у кого уже наблюдались определенные аллергические реакции. Лечение сенной лихорадки часто является длительным и сложным процессом, особенно если цель человека — избавиться от этого заболевания навсегда. Основное лекарство от сенной лихорадки — антигистаминные препараты. Также используются сосудосуживающие средства, глюкокортикостероиды. Практикуется также лечение народными средствами. Однако часто люди страдают этим недугом на протяжении многих лет, так как с помощью лечения удается только уменьшить симптомы.

Лихорадки Эбола и Марбург имеют очень много общего, так как их возбудители похожи. Эти заболевания являются очень опасными, заразными и в большинстве случаев завершаются летальным исходом. Симптомы лихорадки Эбола и Марбург сразу проявляются остро, человека беспокоит озноб, сильное повышение температуры, общая интоксикация организма. По прошествии нескольких дней отмечаются симптомы поражения ЖКТ, нарушается сознание. Геморрагическая лихорадка Эбола, как и геморрагическая лихорадка Марбург, может привести к смертельному исходу в период с 4 по 27 день после заражения. Лечение заключается в поддержании жизненно важных функций, также практикуется симптоматическая терапия. Лихорадка Марбурга завершается летальным исходом в более чем 80% случаев.
Геморрагическая лихорадка Ласса характеризуется развитием геморрагического синдрома, миокардита, пневмонии, поражением почек. Уровень летальности в данном случае очень высокий.
Семейная средиземноморская лихорадка, которая также имеет название периодическая болезнь проявляется у человека повторяющимися случаями лихорадки, воспалительным процессом легких, органов брюшной полости, суставов. Это заболевание чаще встречается у коренных жителей Кавказа, Средиземноморья. Болезнь диагностируется в детском возрасте. Полностью вылечить ее невозможно, поэтому практикуется симптоматическое лечение.
Марсельская лихорадка также характерна для жителей указанных выше регионов. Для заболевания характерна высокая температура тела, сыпь, боль в конечностях и головная боль, регионарный лимфаденит, изменения в работе сердечно-сосудистой системы. Лечение проводится с использованием антибиотиков-тетрациклинов.
Пятнистая лихорадка скалистых гор проявляется интоксикацией, сыпью, поражением сердечно-сосудистой системы, сосудов и ЦНС. Болезнь распространена в Северной и Южной Америке. Переносчики заболевания — грызуны, некоторые домашние животные. Лечение предполагает прием препаратов группы тетрациклина или левомицетина.
Кроме описанных видов лихорадки существует ряд других разновидностей лихорадок, которые являются опасными для жизни человека.
Лечение лихорадки проводится при условии постельного режима. Важно установить природу повышения температуры и поставить правильный диагноз. При лихорадке, спровоцированной простудными заболеваниями, следует употреблять жаропонижающее, если температура поднимается выше 38 градусов. Детям для снижения температуры рекомендуется давать средства на основе парацетамола.
После установления диагноза врач назначает лечение заболевания, которое было диагностировано. Важно не затягивать с обращением к специалисту при состояниях, которые вызывают тревогу. К примеру, белая лихорадка у детей проявляется неадекватной теплоотдачей, поэтому существует опасность серьезного перегрева организма. В таком случае к врачу нужно обращаться немедленно, чтобы установить причины такого состояния и назначить лечение. Требуется проконсультироваться с врачом, если у ребенка наблюдается постиммунизационная лихорадка, то есть повышение температуры после проведения вакцинации.
Если у женщины проявляется молочная лихорадка, то есть реакция организма на появление молока в груди у кормящей мамы, не стоит ждать пока это состояние пройдет само собой. Это чревато усложнениями, поэтому грудь должен обязательно осмотреть врач.
Лихорадка на губах (так называются в народе высыпания герпеса) периодически появляется у людей, которые заражены вирусом герпеса. Как вылечить герпес полностью, врачи до сих пор не знают. Тем не менее, местные средства позволяют уменьшить проявления болезни. Чем лечить лихорадку на губе, стоит спросить у врача.
источник