Оформить «Карту вызова СМП».
Выяснить жалобы, обратить внимание на наличие и выраженность:
- лихорадки (t более 37,2ºС);
- слабости, озноба, потливости;
- сыпи;
- миалгии, артралгии;
- головной боли, судорог, нарушения сознания;
- сердцебиения и др.
обратить внимание на характер лихорадки:
- продолжительность лихорадки;
- уровень tºС и её колебания в течении часов / суток;
- симптомы, сопровождающие лихорадку;
- сезонность, групповой характер.
Собрать анамнез заболевания, обратить внимание на:
- предшествующую физическую нагрузку;
- характер принятой пищи, переедание;
- предшествующие события (травмы, переохлаждения, перегревания, операции, эмоциональное перенапряжение и др.);
- у женщин – характеристику менструальной функции;
- компенсированность сопутствующей патологии (ОНМК, опухоли и др.);
- приём лекарственных препаратов: названия, дозы, частота и длительность приёма;
- эпиданамнез: контакт с инфекционным больным, посещение пациентом эндемичных территорий в РФ и за рубежом, употребление некачественной пищи и воды и др.
Провести объективное обследование и установить показания для госпитализации.
Обратить внимание на наличие и выраженность симптомов и синдромов:
- общей интоксикации;
- острой дыхательной недостаточности;
- характер и локализацию экзантемы (сыпи) (геморрагический при менингококковой инфекции);
- суставно-мышечного;
- лимфаденопатии: увеличение и болезненность лимфатических узлов;
- катарально-респираторного;
- нейротоксикоза (менингиальные симптомы – ригидность затылочных мышц, симптомы Кернига, Брудзинского);
- поражения лёгких, плевры, средостения;
- анемии;
- поражения печени, селезёнки;
- мочевой синдром;
- диспепсического;
- поражение сердечно-сосудистой системы и др.
Определить лихорадку по уровню температуры:
- субфебрильную t 37,2-37,9ºС;
- умеренную фибрильную t 38,0-38,9ºС;
- высокую или фибрильную t 39,0-40,0ºС;
- гипертермическую или гиперпиретическую выше t 40,0ºС.
Выявить симптомокомплекс, характерный для инфекционных болезней, на фоне эпиданамнеза:
- Острое или подострое начало заболевания.
- Цикличность течения заболевания.
- Степень выраженности общей интоксикации.
- Взаимосвязь лихорадки и экзантемы.
- Наличие органных поражений (гепатолиенальный синдром).
Определить тяжесть состояния, оценить риск развития осложнений:
- при гипертермии (t более 42ºС) – смерть пациента;
- острой дыхательной недостаточности (см. раздел «Острая дыхательная недостаточность»);
- остановка дыхания;
- инфекционно-токсический шок (см. раздел «Инфекционно-токсический шок»);
- локальные и генерализованные судороги (см. раздел «Эпилепсия»).
Причины ОДН:
- ларингоспазм при столбняке, бешенстве;
- стеноз гортани при дифтерийном крупе;
- паралич дыхательных мышц при ботулизме, дифтерии;
- обтурирующий трахеобронхиальный отек при гриппе, ОРВИ, кори;
- альвеолярный отек лёгких при пневмонии;
- РДСВ.
Регистрировать ЭКГ: оценить сердечный ритм, ЧСС и др. по показаниям.
Мониторинг общего состояния пациента, ЧДД, ЧСС, пульса, АД, ЭКГ, пульсоксиметрия, термометрия.
При выявлении пациентов с подозрением на карантинные заболевания (опасные и особо опасные инфекционные заболевания) действовать согласно приказов и инструкций федерального, субъектового и местного уровня.
Сообщить в профильное отделение ЛПУ через фельдшера ППВ об экстренной госпитализации пациента в тяжёлом состоянии.
Провести симптоматическую терапию.
Придать пациенту физиологически выгодное (удобное) положение.
Оксигенотерапия по показаниям и общим правилам.
Обеспечить гарантированный венозный доступ и адекватную программу инфузионной терапии по показаниям.
- физические методы;
- медикаментозные методы.
- Индивидуальную переносимость пациентов повышения tºС тела.
- При отсутствии осложнений и сопутствующих заболеваний применить жаропонижающие препараты у пациентов при tºС выше 39ºС.
- При сопутствующих хронических заболеваниях применить жаропонижающие препараты у пациентов при tºС выше 38ºС.
- Кеторол 30 мг (1 мл) в/м или
- Ввести «литическую смесь» по показаниям.
При лечении пациентов с подозрением на карантинные заболевания (опасные и особо опасные инфекционные заболевания) действовать согласно приказов и инструкций федерального, субъектового и местного уровня.
Для профилактики отёка мозга см. раздел «Черепно-мозговая травма».
При инфекционно-токсическом шоке см. раздел «Инфекционно-токсический шок».
При острой дыхательной недостаточности см. раздел «Острая дыхательная недостаточность».
Транспортировать пациента на носилках с фиксацией в физиологически выгодном транспортном положении по показаниям.
Госпитализировать в профильное отделение ЛПУ по показаниям с учётом основного заболевания, вызвавшего лихорадку.
При лёгком течение заболевания дать рекомендации пациентам, оставленным дома:
- Постельный режим.
- Контроль температуры тела.
- Принять жаропонижающие средства при t 38,0-39,0ºС с учётом индивидуальной переносимости лихорадки.
- Оформить активный вызов участкового терапевта при согласии пациента.
источник
Лихорадка (febris, pyrexia) — это защитно-приспособительная реакция организма, возникающая в ответ на воздействие патогенных раздражителей, и характеризующаяся перестройкой процессов терморегуляции, приводящей к повышению температуры тела, стимулирующей естественную реактивность организма.
В зависимости от степени повышения аксиллярной температуры:
Умеренная фебрильная 38,1-39,0 С.
Высокая фебрильная 39,1-40,1 С.
Чрезмерная (гипертермическая) свыше 40,1 С.
«Красная» («розовая») лихорадка.
Снижение температуры тела необходимо в следующих случаях:
у детей до 3мес. жизни при температуре тела более 38,0 о С;
у ранее здоровых детей в возрасте от 3месяцев до 6 лет, при температуре тела более 39,0 о С;
у детей с заболеваниями сердца и легких, потенциально опасных по развитию ОСН и ОДН, при температуре тела более 38,5 о С.
умеренная фебрильная лихорадка (более 38,0 С) у детей с судорожным синдромом (любой этиологии), а также при заболеваниях ЦНС, потенциально опасных по развитию данного синдрома:
все случаи бледной лихорадки при температуре 38,0 С и более.
Розовая лихорадка — повышение температуры тела, когда теплоотдача соответствует теплопродукции, клинически это проявляется нормальным поведением и самочувствием ребенка, розовой или умеренно гиперемированной окраской кожи, влажной и теплой на ощупь, учащение пульса и дыхания соответствует повышению т-ры (на каждый градус свыше 37 С. одышка становится больше на 4 дыхания в мин, а тахикардия – на 20 ударов в минуту). Это прогностически благоприятный вариант лихорадки.
Бледная лихорадка — повышение температуры тела, когда теплоотдача из-за существенного нарушения периферического кровообращения неадекватна теплопродукции, лихорадка приобретает неадекватное течение. Клинически при этом отмечаются нарушение состояния и самочувствия ребенка, сохраняющийся озноб, бледность кожных покровов, акроцианоз, холодные стопы и ладони, тахикардия, одышка. Эти клинические проявления свидетельствуют о патологическом течении лихорадки, прогностически неблагоприятны и являются прямым указанием на необходимость оказания неотложной помощи на догоспитальном этапе.
Гипертемический синдром – крайне тяжелое состояние, обусловленное бледной лихорадкой в сочетание с токсическим поражением ЦНС; клиника бледной лихорадки с общемозговой симптоматикой и различной степенью нарушения сознания.
Повышение температуры тела.
Характер гипертермии (суточные колебания температуры, максимальное значение, эффект жаропонижающих препаратов – если применялись)
Выяснение сопутствующей патологии; аллергоанамнез.
Оценка витальных функций (дыхание, гемодинамика).
Измерение ЧД, АД, ЧСС, Sat О2, температуры тела;
Определение типа лихорадки.
2. Объем медицинской помощи
Неотложная помощь при «розовой» лихорадке
Парацетамол внутрь в разовой дозе 10-15 мг/кг.
Физические методы охлаждения:
ребенка раскрыть, максимально обнажить, обеспечить доступ свежего воздуха, не допуская сквозняков, вода не менее 37,0 С, обтирают влажным тампоном, дают ребенку обсохнуть, повторяют 2-3 раза с интервалом 10-15 минут, обдувание вентилятором, прохладная мокрая повязка на лоб, холод на область крупных сосудов.
Внутримышечное введение жаропонижающих препаратов, если в течение 30 минут гипертермия не купируется:
50% раствор Метамизола натрия (Анальгин) 0,01 мл/кг детям первого года жизни, старше года – 0,1 мл/год в сочетании с 1 % раствором Дифенгидрамина (Димедрол) 0,01 мл/кг детям первого года жизни, старше 1 года – 0,1 мл/год, но не более 1 мл. или Клемастин (Супрастин), Хлоропирамин (Тавегил) 2% — 0,1-0,15 мл. на 1 год жизни, но не более 1,0 мл. в/м.
— Продолжать физические методы охлаждения.
Неотложная помощь при «бледной» лихорадке
Парацетамол внутрь в разовой дозе 10-15 мг/кг.
Никотиновая кислота внутрь в разовой дозе 0,05 мг/кг
провести растирание кожи конечностей и туловища, прикладывание теплой грелки к стопам.
внутримышечное введение жаропонижающих препаратов, если в течение 30 минут гипертермия не купируется:
50% раствор Метамизола натрия (Анальгин) 0,01 мл/кг детям первого года жизни, старше года – 0,1 мл/год в сочетании с 1 % раствором Дифенгидрамина (Димедрол) 0,01 мл/кг детям первого года жизни, старше 1 года – 0,1 мл/год, но не более 1 мл или Клемастин (Супрастин), Хлоропирамин (Тавегил) 2% — 0,1-0,15 мл. на 1 год жизни, но не более 1,0 мл.
Папаверин 2% — до 1 года – 0,1-0,2 мл, старше 1 года – 0,2 мл/год жизни или Но-шпа 0,05 мл/кг в/м.
При отсутствии эффекта в течение 30 минут – внутривенно Дроперидол 0,25% -0,1 мл/кг.
Неотложная терапия и тактика при гипертермическом синдроме:
Обеспечение венозного доступа.
Инфузионная терапия – раствор 0,9% натрия хлорид или 5% глюкозы – 20 мл/кг/час.
При судорогах – Диазепам (Реланиум) 0,3-0,5 мг/кг в/в.
50% раствор Метамизола натрия (Анальгин) 0,01 мл/кг детям первого года жизни (с 3-х месяцев), старше года – 0,1 мл/год в сочетании с 1 % раствором Дифенгидрамина (Димедрол) 0,01 мл/кг детям первого года жизни, старше 1 года – 0,1 мл/год, но не более 1 мл или Клемастин (Супрастин), Хлоропирамин (Тавегил) 2% — 0,1-0,15 мл. на 1 год жизни, но не более 1,0 мл.
Папаверин 2% — до 1 года – 0,1-0,2 мл, старше 1 года – 0,2 мл/год жизни или Но-шпа 0,05 мл/кг (с осторожностью при брадикардии) в/м.
При отсутствии эффекта в течение 30 минут – внутривенно Дроперидол 0,25% -0,1 мл/кг.
● Вызов реанимационной бригады:
— Неэффективность самостоятельного дыхания (необходимость интубации трахеи и проведение ИВЛ);
— Нарушение сознания по ШКГ 8 и менее баллов;
— Не стабильность показателей центральной гемодинамики.
— Не купирующаяся лихорадка.
Полное купирование лихорадки
Отсутствие нарушений витальных функций
Доставка в специализированное лечебное учреждение
4.Тактические действия бригад
Госпитализации подлежат дети – с «белой» или не купирующей лихорадкой, при сочетании лихорадки и судорожного синдрома.
При температуре 39,5 С и выше — дети нетранспортабельны!
Не менее чем за 10-15 минут до прибытия в приемный покой – информировать о транспортировке тяжелого пациента врачей специализированного отделения с указанием возраста и проводимой терапии.
В сопроводительном документе обязательно указать: степень тяжести на момент первичного осмотра, ЧД, ЧСС, АД, температуру тела, проведенную терапию.
источник
источник
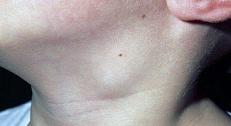
Шейным лимфаденитом называют остро возникшее увеличение шейн.
Классификация лихорадки неясного генеза (FUO) Таблица 1
Инфекции, злокачественные опухоли, коллагеновые сосудистые заболевания
Продолжительность >3 недель
Наличие как минимум трех амбулаторных визитов к врачу или проведение трех суток в стационаре
Энтероколит, вызванный Clostridium difficile (антибиотик-ассоциированная диарея), лекарственно-индуцированная лихорадка, легочная эмболия, септический тромбофлебит, синусит
Начало лихорадки в стационаре, ≥24 часов от поступления.
Отсутствие диагноза после трех суток поиска
Оппортунистические бактериальные инфекции (то есть инфекции бактериальными возбудителями, не вызывающими болезней у людей с сохранным иммунитетом), аспергиллез, кандидоз, герпетическая инфекция
Абсолютное количество нейтрофилов ≤ 500 кл в мм 3
Отсутствие диагноза после трех суток поиска
Цитомегаловирус, Микобактериальная внутриклеточная инфекция (специфическая инфекция ВИЧ-инфицированных пациентов в стадии СПИДа), пневмония, вызванная Pneumocystis carinii, лекарственно-индуцированная лихорадка, саркома Капоши, лимфома
Продолжительность> 4 недель для амбулаторных больных,> 3-х дней для стационарных больных
Дифференциальный диагноз FUO обычно разбивается на четыре основных подгруппы: инфекции, злокачественные новообразования, аутоиммунные состояния и прочие (см. таблицу 2).
Основные причины лихорадки неясного генеза. Таблица 2
Болезнь Стилла у взрослых
Воспалительные заболевания
толстого кишечника
Вирус иммунодефицита человека
Гепатит (алкогольный,
гранулематозный или волчаночный)
Среди множества инфекционных заболеваний, способных вызывать FUO, туберкулез (особенно внелегочные формы) и абсцессы брюшной/тазовой области являются наиболее распространенными.
Врачи первичного звена сталкиваются с разными случаями, когд.
Из-за существенного увеличения продолжительности жизни, а также достижений в области диагностики и лечения болезней, обычных в этой группе населения, злокачественные новообразования стали частым явлением у пожилых пациентов. Злокачественные новообразования нередко трудно диагностировать, особенно такие, как хронические лейкозы, лимфомы, почечно-клеточный рак и рак с метастазами. Именно эти виды рака часто вызывают лихорадку неясного генеза.
Ревматоидный артрит и ревматизм являются воспалительными заболеваниями, которые раньше были самой частой причиной FUO, однако с развитием серологической диагностики эти заболевания, как правило, теперь диагностируется более оперативно. На этом фоне такие болезни как Болезнь Стилла у взрослых и височный артериит — стали наиболее распространенными аутоиммунными причинами FUO, потому что они остаются весьма труднодиагностируемыми даже с помощью лабораторных исследований.
Мультисистемные воспалительные заболевания, такие как височный артериит и ревматическая полимиалгия, особенно часто являются причиной FUO у пациентов старше 65 лет.
Самой частой причиной FUO в этой группе является медикаментозная (лекарственно-индуцированная) лихорадка. Это состояние является частью реакции гиперчувствительности к конкретным препаратам, таким как диуретики, обезболивающие препараты, антиаритмические средства, противосудорожные препараты, седативные средства, некоторые антибиотики (цефалоспорины), антигистаминные препараты, барбитураты, салицилаты, и сульфонамиды (см. таблицу 3).
Осложнения цирроза и гепатита (алкогольного, гранулематозного или волчаночного), также могут являться потенциальными причинами FUO. Тромбоз глубоких вен хотя и является редкой причиной FUO, однако должен быть исключен у таких пациентов с помощью доплеровского исследования вен. Искусственная лихорадка должна быть заподозрена у пациентов с медицинским образованием или большим опытом общения с медицинскими работниками, при наличии психиатрических симптомов, и при продолжительности лихорадки более шести месяцев.
Даже после проведения всех необходимых методов диагностики – отсутствие окончательного диагноза у пациента с FUO – не является редкостью; по статистике около 20% случаев остаются без диагноза. Однако, если самое тщательное исследование не выявило причины FUO, то прогноз такого пациента, как правило, благоприятный.
Стартовый подход к пациенту с лихорадкой неясного генеза включает в себя: полный подробный анамнез, физикальный осмотр и базовые дополнительные методы обследования (ОАК, ОАМ, рентгенограмма/флюорография легких, осмотр гинеколога для женщин). Первым шагом диагностики является изучение анамнеза лихорадки и документирование ее модели (см рисунок 1).
Различают следующие основные модели лихорадки: постоянная, ремиттирующая (послабляющая), интермиттирующая (перемежающаяся), извращенная, гектическая (истощающая) и неправильная.
Симптомы настораживающие в отношении туберкулеза. Тактика де.
- Развернутый клинический (общий) анализ крови.
- Биохимический анализ: АЛС, АСТ, СРБ, ЩФ, билирубины
- Общий анализ мочи
- Посев мочи и/или крови на стерильность.
- проба Манту
- рентгенограмма легких или флюорография
- УЗИ брюшной полости и органом малого таза — по показаниям.
Простые «симптомы-подсказки», найденные во время стартового тестирования, часто позволяют врачу склониться к одной из больших групп FUO, сконцентрировать и оптимизировать усилия. Дальнейшие диагностические исследования — должны быть логичным продолжением зародившихся диагностических гипотез; не следует скатываться к бессистемному назначению дорогостоящих и/или инвазивных методов.
Кожная проба с туберкулином — недорогой скрининговый тест, который должен быть назначен всем пациентам с лихорадкой неясного генеза. Однако сам по себе этот метод не может быть достаточным обоснованием туберкулезной этиологии лихорадки, или наличия активного туберкулеза. Рентгенограмма грудной клетки также должна быть проведена всем таким пациентам для выявления возможной инфекции, коллагеновых сосудистых заболеваний, или злокачественных новообразований. Если рентгенограмма не дала нужных сведений, а подозрение на эти болезни сохраняется — возможно назначение более конкретных методов исследования: серологических, УЗИ, компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ) и изотопного сканирования.
УЗИ брюшной полости и органов малого таза, как и КТ — могут быть назначены и на первом этапе диагностики при уверенном подозрении на заболевания органов этих полостей. Эти методы, вкупе с прицельными биопсиями — значительно снижают необходимость в инвазивных методиках (лапароскопии, биопсии и др)
МРТ следует отложить на последующие этапы, и применять лишь когда в этом возникла необходимость или диагноз остается неясным. Использование радионуклеотидных методов — оправданно при некоторых воспалительных или опухолевых болезнях, однако совершенно бесполезно при коллагеновых сосудистых заболеваниях и других болезнях.
источник
… лихорадочные состояния — самый частый симптом болезни у детей: каждый ребенок хотя бы один раз в год страдает лихорадочным заболеванием.
У детей важны степень повышения температуры и наличие признаков острого респираторного заболевания . Субфебрильная температура ниже 38 оС, как правило, не становится поводом для вызова СМП (скорой медицинской помощи) и не требует лечебных манипуляций (см. далее справочную информацию).
При фебрильной лихорадке проводят:
• оценку тяжести состояния (признаки токсикоза: нарушение сознания, сонливость, отказ от питья и пищи, бледность или цианоз кожных покровов; нарушения сознания; менингеальные симптомы; расстройства дыхания: цианоз носогубного треугольника, стонущее, кряхтящее или затрудненное дыхание; обезвоживание 2-3 степени; судороги; признаки шока: время наполнения капилляров ногтевого ложа более 3 сек);
• оценку общемозговых и менингеальных симптомов (головная боль, нарушение сознания различной степени, ригидность затылочных мышц, стойкий красный дермографизм);
• выявление сыпи (при вирусных инфекциях, таких кА корь, краснуха, ветряная оспа – папулезная или везикулезная, при подозрении на менингококкцемию – геморрагическая);
• выявление признаков острого респираторного заболевания (ОРЗ) (насморк, гиперемия и/или зернистость задней стенки глотки и/или дужек и небных миндалин, слизь или гной на задней стенке глотки, кашель, першение или боль в горле);
• выявление признаков пневмонии (см. ниже);
• выявление признаков отита (спонтанная боль в ухе или болезненность при глотании, у грудных детей — плач при сосании, болезненность при надавливании на козелок и потягивание за ушную раковину, при отоскопии – гиперемия и/или выбухание барабанной перепонки, при спонтанной перфорации барабанной перепонки – гноетечение из уха, отоскопически – гнойное отделяемое в наружном слуховом проходе, перфорация);
• выявление признаков ангины (гиперемия миндалин, фолликулы и/или жидкий гной на поверхности небных миндалин, гипертрофия подчелюстных и тонзиллярных лимфатических узлов, спонтанная боль в горле и болезненность при глотании, у детей раннего возраста – слюнотечение, возможен тризм, выраженные признаки интоксикации);
• выявление бронхообструкции (см. ниже).
Показания к госпитализации и необходимость лечения при фебрильной лихорадке определяются тяжестью основного заболевания или ведущего клинического признака.
Прежде чем назначить жаропонижающие средства ребенку с фебрильной температурой, его следует раскрыть и обтереть водой комнатной температуры. При злокачественной гипертермии требуется растирание кожи, жаропонижающие препараты (возможно – парентерально) и госпитализация.
При фебрильных судорогах назначают жаропонижающие средства, а при продолжающихся судорогах показаны диазепам (реланиум) парентерально (0,5% раствор по 0,1 – 0,2 мг/кг, но не более 0,6 мг/кг за 8 часов) и госпитализация.
При фебрильной лихорадке с признаками менингита вводится цефтриаксон внутримышечно и больного госпитализируют.
Фебрильная лихорадка с сыпью может быть проявлением детских инфекций, таких как корь, краснуха или ветряная оспа, а в случае геморрагической сыпи – менингококкцемии. При детских инфекциях обычно в продромальном периоде имеются признаки ОРЗ; при кори – сыпь мелкоточечная, несливная, с этапностью высыпаний, иногда бывают пятна Коплика-Филатова-Бельского, сопутствующий коньюктивит; при краснухе сыпь пятнистая, сливная, увеличены затылочные, реже – заднешейные, заушные и другие группы лимфатических узлов; при ветряной оспе элементы сыпи разные (пятно, папула, пузырек, корочка). В первые 1-2 дня вся сыпь моет иметь вид пятен; аналогичные высыпания возможны на слизистых оболочках и коньюктиве. среди осложнений этих инфекций могут быть менингит, менингоэнцефалит и энцефалит (при краснухе крайне редко), а при коре – пневмония. Больного госпитализируют по эпидпоказаниям и при осложнениях; во всех остальных случаях назначают жаропонижающие препараты и передают пациента под наблюдение участкового педиатра.
Фебрильная лихорадка с сыпью может быть проявлением скарлатины. При этом определяют ангину в сочетании с обильной мелкоточечной сливной сыпью на гиперемированной коже, особенно в складках (остается чистым носогубный треугольник – патогномоничный признак). Среди осложнений скарлатины может быть паратонзиллярный и ретротонзиллярный абсцесс с выраженным тризмом, асимметрией миндалин (выбухание с одной стороны) и затруднением глотания. Встречается и гнойный лимфаденит с выраженным увеличением тонзиллярных лимфатических узлов, инфильтратом в этой области, гиперемией кожи (не обязательно) и резкой болезненностью при пальпации. При обеспечении ухода и изоляции больного дома госпитализация показана только при подозрении на абсцесс. Лекарственную терапию проводят амоксициллином/клавуланатом (или амоксициллином) внутрь.
При менингококкцемии имеются выраженный токсикоз, звездчатая геморрагическая сыпь по всему телу, быстро наступают признаки надпочечниковой недостаточности (падение артериального давления, коллапс). Больных госпитализируют, внутривенно вводят цефтриаксон, преднизолон внутривенно или внутримышечно в дозе 5 мг/кг.
При фебрильной лихорадке с признаками инфекции мочевых путей в клинической картине у ребенка до 2 лет часто бывают неспецифические признаки: лихорадка, рвота, отказ от еды и питья, выраженное беспокойство, может быть плач при мочеиспускании. у детей старше 2 лет отмечают боль в животе. болезненность при мочеиспускании, увеличение частоты при мочеиспусканий, недержание мочи (у ребенка ранее не страдающего энурезом). При тяжелом состоянии ребенка госпитализируют, назначают антибиотики (амоксициллин/клавуланат), у детей старше 12 лет – левофлоксацин.
Фебрильная лихорадка с токсикозом без локальных симптомов у ребенка до 3 месяцев требует однократного введения цефтриаксона, ребенка госпитализируют или передают под наблюдение участкового педиатра. Детям старше 3 месяцев при нетяжелом состоянии достаточно провести терапию жаропонижающими препаратами и передать под наблюдение участкового педиатра.
Фебрильная лихорадка с признаками ОРЗ чаще возникает на фоне пневмонии, отита, ангины и бронхообструкции. действия врача СМП обусловлены, прежде всего, распознаванием указанных состояний.
Одним из важных диагностических критериев пневмонии является одышка, она наблюдается тем чаще, чем моложе ребенок, но ее отсутствие не исключает этого диагноза. Критерии одышки : у детей до 2 месяцев –частота дыхания больше 60 в минуту, у детей от 2 до 12 месяцев – более 50, у детей от 1 до 3 лет – более 40. При типичной, внебольничной пневмонии одышка практически никогда не сопровождается бронхиальной обструкцией. при осмотре определяют втяжение межреберий, цианоз носогубного треугольника; признаки токсикоза. среди физикальных признаков пневмонии чаще встречается укорочение перкуторного звука (тем чаще, чем массивнее поражение, при долевых процессах определяется в 75% случаев). При аускультации выслушиваются локальные мелкопузырчатые хрипы, которые, однако, определяются менее чем у половины больных, чаще в самом начале болезни, так что их отсутствие не исключает пневмонии. Для типичной пневмонии не характерны рассеянные сухие хрипы. Примерно у 70% больных дыхание над участком легкого изменено (жесткое, бронхиальное или ослабленное). Госпитализация показана всем пациентам с выраженной дыхательной недостаточностью. сопутствующим плевритом и токсикозом. перед госпитализацией необходимо назначить антибиотики: цефтриаксон детям до 3 месяцев, амоксициллин/клавуланат или амоксициллин внутрь, детям старше 12 лет – левофлоксацин. При нетяжелых пневмониях и при удовлетворительных бытовых условиях госпитализация не требуется, назначают антибиотики и передают пациента под наблюдение участкового педиатра.
При остром среднем отите (диагностические критерии см. выше) важно выявить осложнения: мастоидит и внутричерепные процессы. При мастоидите, помимо симптомов отита, имеется отечность и/или гиперемия заушной области, болезненность при пальпации этой зоны и потягивании за ушную раковину. внутричерепные осложнения (синустромбоз, абсцесс мозжечка) развиваются на 3-5 день болезни. Птри неослоненном остром среднем отите госпитализация не требуется. назначают амоксициллин или амоксициллин/клавуланат, необходимо наблюдение участковым педиатром. При осложнении и отсутствии эффекта антибиотикотерапии (сохранение повышенной температуры) в течение 2 суток больного госпитализируют в ЛОР-отделение.
Диагностика ангины не представляет затруднений: диагностические критерии см. выше. Среди осложнений ангины выделяют: паратозиллярный и ретротонзиллярный абсцесс (выраженный тризм и затруднение глотания, при осмотре ассиметрия миндалин); гнойный лимфаденит (выраженное увеличение тонзиллярных лимфатических узлов, инфильтрат в этой области, гиперемия кожи и значительная болезненность при пальпации). Госпитализация в ЛОР-отделение показана только при подозрении на осложненную ангину или при невозможности создания условия для лечения дома. Лекарственную терапию назначают всем больным – амоксициллин или макролид (кларитромицин) при аллергии к пенициллинами.
Бронхообструктивный синдром возникает на фоне ОРЗ (свистящее дыхание, слышное на расстоянии, при аускультации сухие хрипы, одышка до 50 -60 в минуту, сухой кашель) или бронихиолита (у детей в возрасте до 12 месяцев – одышка до 90 в минуту, затрудненный вдох, раздувание крыльев носа, периоральный цианоз, участие вспомогательной дыхательной мускулатуры, аускультативно — диффузные симметричные мелкопузырчатые хрипы, часто свистящее дыхание). Госпитализация требуется при выраженной дыхательной недостаточности. Антибиотики не назначают, применяют жаропонижающую терапию и бронхолитические препараты через небулайзер. наблюдение осуществляется участковым педиатром.
Таким образом, алгоритм действия врача при диагностике и лечении лихорадки у детей определяется степенью повышения температуры и последовательным определением наличия перечисленных симптомов.
СПРАВОЧНАЯ ИНФОРМАЦИЯ
Основные лихорадочные синдромы у детей связаны с инфекцией и сопровождаются, как правило, достаточно отчетливыми симптомами, позволяющими поставить хотя бы предположительный диагноз прямо у постели больного. В нижеследующем списке приведены основные симптомы, чаще всего сочетающиеся с высокой лихорадкой у детей, и наиболее распространенные причины их возникновения.
• Лихорадка + сыпь в ранние сроки: скарлатина, краснуха, менингококцемия, аллергическая сыпь на жаропонижающее средство.
• Лихорадка + катаральный синдром со стороны органов дыхания: ОРВИ — ринит, фарингит, бронхит, возможно также бактериальное воспаление среднего уха, синусит, пневмония.
• Лихорадка + острый тонзиллит (ангина): вирусный тонзиллит, инфекционный мононуклеоз (инфекция вирусом Эпштейна — Барра), стрептококковый тонзиллит или скарлатина.
• Лихорадка + затруднение дыхания: ларингит, круп (инспираторная одышка), бронхиолит, обструктивный бронхит, приступ астмы на фоне ОРВИ (экспираторная одышка), тяжелая, осложненная пневмония (кряхтящее, стонущее дыхание, боли при дыхании).
• Лихорадка + мозговая симптоматика: фебрильные судороги (судорожный синдром), менингит (головная боль, рвота, ригидность затылочных мышц), энцефалит (расстройства сознания, очаговые симптомы).
• Лихорадка + понос: острая кишечная инфекция (чаще ротавирусная).
• Лихорадка на фоне болей в животе и рвоты: аппендицит, инфекция мочевых путей.
• Лихорадка + дизурические явления: инфекция мочевых путей (чаще цистит).
• Лихорадка + поражение суставов: ревматизм, артрит, крапивница.
• Лихорадка + симптомы очень тяжелого заболевания («токсические» или «септические»); состояние требует немедленной госпитализации и неотложной интенсивной терапии, наряду с расшифровкой диагноза. К указанным симптомам относятся:
— резкое нарушение общего состояния;
— сонливость (сон длительнее обычного или в необычное время);
— раздражительность (крик даже при прикосновении);
— нарушение сознания;
— нежелание принимать жидкость;
— гипо- или гипервентиляция;
— периферический цианоз.
ПРАВИЛА СНИЖЕНИЯ ТЕМПЕРАТУРЫ
Лихорадка сама по себе не является абсолютным показанием для снижения температуры, при большинстве инфекций максимальные значения температуры редко превышают 39,5°, что не таит в себе какой-либо угрозы для ребенка старше 2–3 мес. В тех случаях, когда снижение температуры необходимо, не обязательно добиваться нормальных ее показателей, обычно бывает достаточно понизить ее на 1–1,5°, что сопровождается улучшением самочувствия ребенка. Ребенку с высокой температурой следует давать достаточно жидкости, его необходимо раскрыть, обтереть водой комнатной температуры, что часто бывает достаточным для снижения температуры.
Согласованными показаниями к снижению температуры с помощью жаропонижающих средств являются:
• у ранее здоровых детей в возрасте старше 3 месяцев: — температура >39,0°, и/или — мышечная ломота, головная боль, — шок;
• у детей с фебрильными судорогами в анамнезе — >38–38,5°;
• у детей с тяжелыми заболеваниями сердца, легких, ЦНС — >38,5°;
• у детей первых 3 месяцев жизни — >38°.
Жаропонижающие обязательны, наряду с другими мерами (растирание кожи, введение дезагрегантов в вену), при развитии злокачественной гипертермии, связанной с нарушением микроциркуляции. Жаропонижающие не должны назначаться для регулярного «курсового» приема несколько раз в день вне зависимости от уровня температуры, поскольку это резко изменяет температурную кривую, что может затруднить диагностику бактериальной инфекции. Очередную дозу жаропонижающего следует дать лишь после того, как температура тела ребенка вновь подошла к прежнему уровню.
ВЫБОР ЖАРОПОНИЖАЮЩИХ
Жаропонижающие — наиболее широко использующиеся у детей средства, и выбирать их следует прежде всего исходя из соображений безопасности, а не эффективности воздействия. В многочисленных публикациях, имеющих рекламный характер, подчеркивается более выраженный жаропонижающий эффект того или иного средства по сравнению с парацетамолом. Такая постановка вопроса неправомерна — речь должна идти об эквивалентности доз и соотношении эффективности и безопасности средства, а быстро снизить температуру с помощью современных средств до любого уровня труда не составляет. Важно помнить, что обладающие сильным эффектом средства более токсичны, к тому же они нередко вызывают гипотермию с температурой ниже 34,5–35,5° и близкое к коллаптоидному состояние.
При выборе жаропонижающего препарата для ребенка следует, наряду с безопасностью лекарственного средства, учитывать удобство его применения, т. е. наличие детских лекарственных форм и дробных дозировок для разных возрастных групп. Немаловажную роль играет и стоимость препарата.
Средством первого выбора является парацетамол (ацетаминофен, тайленол, панадол, проходол, калпол и др.) в разовой дозе 10–15 мг/кг (до 60 мг/кг/сут). Он обладает лишь центральным жаропонижающим и умеренным обезболивающим действием, не влияет на систему гемокоагуляции и, в отличие от нестероидных противовоспалительных средств (НПВС), не вызывает нежелательных реакций со стороны желудка. С учетом возможного недостаточного снижения температуры при дозе 10 мг/кг (что может привести к передозировке при введении повторных доз), рекомендуется при приеме внутрь использовать разовую дозу 15 мг/кг. Из лекарственных форм парацетамола у детей предпочтительны растворы — сиропы, шипучие порошки и таблетки для приготовления растворов, действие которых наступает в течение 30 — 60 мин и продолжается 2–4 ч. Более продолжительный эффект оказывает парацетамол в свечах, но действие его наступает позже. Разовая доза парацетамола в свечах может составлять до 20 мг/кг, поскольку пиковая концентрация препарата в крови при этом достигает лишь нижней границы терапевтического диапазона. Его действие наступает примерно через 3 ч. Парацетамол (тайленол, панадол, проходол, калпол и др.) в детских формах выпускается многими производителями, он входит в состав свечей цефекон-П. Все эти формы, причем в дозировках для детей любого возраста, имеются у препарата эффералган UPSA; они не содержат аллергизирующих добавок, а растворы могут добавляться в детские смеси и соки. Эффералган-сироп снабжен мерной ложечкой для точного дозирования и предназначен для детей 1 мес–12 лет с весом 4–32 кг (дозировка указывается с учетом различий в 2 кг).
Токсичность парацетамола связана в основном с передозировкой препарата при «курсовом» методе его применении в суточных дозах от 120 до 420 мг/кг/сут, причем более половины детей получали препараты в дозировке для взрослых. Указанные разовые и суточные дозы парацетамола не токсичны. Опасность проявления этого побочного эффекта парацетамола возрастает при болезнях печени, приеме активаторов печеночных оксидаз, а у взрослых — алкоголя. При длительном применении описаны случаи нефротоксичности. Парацетамол, принимаемый беременными женщинами, не влияет на развитие ребенка, тогда как для ацетилсалициловой кислоты отмечено подобное влияние на уровень внимания и IQ детей в возрасте 4 лет.
Ибупрофен — препарат из группы НПВС, обладает, помимо центрального, также периферическим противовоспалительным действием; его используют в дозе 6 — 10 мг/кг (суточная доза по разным данным — 20–40 мг/кг), которая сопоставима по действию с указанными выше дозами парацетамола. С учетом этого факта ВОЗ не включил ибупрофен в список жизненно важных средств. Более того, ибупрофен дает больше побочных явлений (диспептических, желудочные кровотечения, снижение почечного кровотока и др.), чем парацетамол — 20% против 6% в больших сериях наблюдений.
Ряд национальных педиатрических обществ рекомендует применять ибупрофен как жаропонижающее второго выбора в следующих ситуациях:
• при инфекциях с выраженным воспалительным компонентом;
• в случаях, когда температура у детей сопровождается болевыми реакциями.
Ибупрофен также выпускается для детей (ибуфен, нурофен для детей — сироп 100 мг в 5 мл); таблетированная форма препарата (200–600 мг) не подходит для этой цели. У детей первых 3 мес жизни оба препарата используют в меньших дозах и с меньшей кратностью введения.
Обтирание водой комнатной температуры обеспечивает жаропонижающий эффект при лихорадочных состояниях, хотя и менее выраженный, чем при тепловом шоке (перегревании). Оно особенно показано чрезмерно укутанным детям, у которых снижение теплоотдачи усугубляет лихорадочное состояние.
СРЕДСТВА, КОТОРЫЕ НЕ РЕКОМЕНДУЕТСЯ ИСПОЛЬЗОВАТЬ У ДЕТЕЙ В КАЧЕСТВЕ ЖАРОПОНИЖАЮЩИХ
Ацетилсалициловая кислота у детей с гриппом, ОРВИ и ветряной оспой способна вызывать синдром Рея — тяжелейшую энцефалопатию с печеночной недостаточностью и летальностью выше 50%. Это послужило основанием для запрета применения ацетилсалициловой кислоты у детей до 15 лет с острыми заболеваниями в большинстве стран мира (этот запрет действует с начала 80-х годов), а также для обязательной соответствующей маркировки содержащих ацетилсалициловую кислоту препаратов. К сожалению, эти правила не соблюдаются в России. А свечи цефекон М и цефекон, содержащие салициламид (производное ацетилсалициловой кислоты), в Москве были включены в список препаратов, отпускаемых по рецептам бесплатно.
Метамизол (анальгин) способен вызывать анафилактический шок, он вызывает также агранулоцитоз (с частотой 1:500 000) со смертельным исходом. Еще одна неприятная реакция на этот препарат — длительное коллаптоидное состояние с гипотермией (34,5–35,0°), которую мы наблюдали неоднократно. Все это послужило причиной его запрета или строгого ограничения применения во многих странах мира, он не рекомендован ВОЗ в специальном письме от 18.10.1991 г. Анальгин используется только в неотложных ситуациях парентерально (50%-ный раствор по 0,1 мл на год жизни).
Недопустимо использование у детей в качестве жаропонижающего нимесулида — НПВС из группы ингибиторов ЦОГ-2. К сожалению, в России в перечень показаний к его применению, наряду с ревматоидными заболеваниями, болями и воспалительными процессами (травма, дисменорея и др.), внесен пункт «лихорадка разного генеза (в том числе при инфекционно-воспалительных заболеваниях)» без ограничения возраста. Из всех НПВС нимесулид является самым токсичным: согласно данным швейцарских исследователей, установлена причинно-следственная связь между приемом нимесулида и гепатотоксическими эффектами (желтуха — 90%). Из списка жаропонижающих исключены амидопирин, антипирин, фенацетин.
К сожалению, и родители, и педиатры еще недостаточно осведомлены об опасностях, связанных с применением «наиболее ходовых» жаропонижающих, в связи с чем использование анальгина, ацетилсалициловой кислоты, свечей цефекон у детей в нашей стране вовсе не редкость.
источник
Ванюков Дмитрий Анатольевич
Лихорадкой называют повышение температуры тела выше 37 °С при измерении в подмышечной впадине и 37,5 0 С — в полости рта или в прямой кишке. При продолжительности лихорадки до 2 недель её именуют острой, свыше 2 недель — хронической.
В организме всегда поддерживается баланс между образованием тепла (как продукта всех обменных процессов) и отдачей тепла (через кожу, лёгкие, фекалии и мочу). Эти процессоры регулируются тепловым центром гипоталамуса, который действует как термостат. При повышении температуры гипоталамус даёт команду на вазодилатацию и потливость. При снижении температуры поступает команда на сужение кожных сосудов, мышечную дрожь.
Лихорадка является результатом воздействия различных стимулов, которые перестраивают гипоталамус на поддержание температуры на более высоком уровне, чем в норме. Например, был «запрограммирован» на уровень 35-37, а стал работать на уровне 37-39.
Чаще всего таким стимулом оказываются экзогенные пирогены. К ним относятся в первую очередь инфекционные возбудители (бактерии, вирусы, грибы, паразиты) и их токсины; продукты распада белков (инфаркты, гематомы, гемолиз, ожоги); аллергены и иммунные комплексы (коллагенозы, сывороточная болезнь). Эти экзогенные пирогены влияют на тепловой центр гипоталамуса не прямо, а через посредство эндогенного пирогена.
Эндогенный пироген — низкомолекулярный белок, вырабатываемый в организме. Некоторые опухоли способны автономно продуцировать эндогенный пироген (например, гипернефрома) и, следовательно, в клинической картине будет присутствовать лихорадка.
Стимуляция гипоталамуса может быть связана не с пирогенами, а с нарушениями функции эндокринной системы (тиреотоксикоз, феохромоцитома) или вегетативной нервной системы (нейроциркуляторная дистония, неврозы), с влиянием некоторых медикаментов (чаще в этом обвиняются пенициллины и сульфаниламиды, салицилаты, метилурацил, новокаинамид, антигистаминные препараты).
Лихорадка центрального происхождения обусловлена непосредственным раздражением теплового центра гипоталамуса в результате острого нарушения мозгового кровообращения, опухоли, черепно-мозговой травмы.
Сама по себе лихорадка редко представляет угрозу для жизни. Но под маской банальной респираторной инфекции могут скрываться серьёзные заболевания, требующие специфической терапии (например, дифтерия, острая пневмония, лихорадочная фаза ВИЧ-инфекции и др.)
В одних случаях повышение температуры сопровождается характерными жалобами и/или объективными симптомами, что позволяет сразу ориентироваться в диагнозе и в лечении больного. Но нередко, особенно в начале, первое обследование не раскрывает причину лихорадки. Тогда основой для принятия решений становятся состояние здоровья пациента до заболевания и динамика заболевания.
1. Острая лихорадка на фоне полного здоровья
При возникновении лихорадки на фоне полного здоровья, особенно у человека молодого или среднего возраста, в большинстве случаев можно предполагать острую респираторно-вирусную инфекцию со спонтанным выздоровлением в течение 5-10 дней. При постановке диагноза ОРВИ следует учитывать, что при инфекционной лихорадке всегда наблюдаются жалобы (цефалгия, миалгии, озноб и др.) и катаральные симптомы разной степени выраженности. После сбора анамнеза и физикального осмотра назначается обязательный повторный осмотр через 2-3 дня и в большинстве случаев никаких анализов (кроме ежедневного измерения температуры) не требуется.
При повторном обследовании через 2-3 дня возможные следующие ситуации:
2. Острая лихорадка на изменённом фоне
В случае повышения температуры на фоне имеющейся патологии или тяжёлого состояния больного возможность самоизлечения низка. Сразу назначается обследование (диагностический минимум включает в себя общие анализы крови и мочи, рентгенографию органов грудной клетки). Такие больные также подлежат более регулярному, зачастую ежедневному, контролю, в ходе которого определяются показания к госпитализации. Основные варианты:
3. Острая лихорадка у пациентов старше 60 лет
Острая лихорадка в пожилом и старческом возрасте всегда представляет собой серьёзную ситуацию, т. к. в связи со снижением функциональных резервов у таких пациентов могут быстро развиваться острые нарушения, например, делирий, сердечная и дыхательная недостаточность. Поэтому такие больные требуют немедленного лабораторно-инструментального обследования и определения показаний для госпитализации. Следует учитывать ещё одно важное обстоятельство: в этом возрасте возможна малосимптомность и атипичность клинических проявлений.
В большинстве случаев лихорадка в пожилом возрасте имеет инфекционную этиологию. Основные причины инфекционно-воспалительных процессов в пожилом возрасте:
Из менее частых причин лихорадки в старческом возрасте встречаются опоясывающий герпес, рожа, менингоэнцефалит, подагра, ревматическая полимиалгия и, конечно, острые респираторные вирусные инфекции, особенно в эпидемический период.
Тактика лечения при острой лихорадке неясного происхождения представлена ниже в таблице.
Кратковременная лихорадка (до 4 дней)
Лихорадка возникла на фоне полного здоровья
Молодой и средний возраст
При температуре выше 38 0 С: дети до 5 лет, заболевания органов кровообращения и дыхания, нервной системы
При температуре выше 41 0 С для всех пациентов
Достоверные признаки инфекционного процесса
Пожилой и старческий возраст
При острой лихорадке неясного происхождения у молодых пациентов и при удовлетворительном состоянии рутинное применение жаропонижающих и антибактериальных препаратов обычно не требуется, поскольку они практически не влияют на прогноз и длительность заболевания. Таким больным требуются в комфортный режим, достаточное и разнообразное питание, исключение нагрузочных обязанностей. От врача требуется только наблюдение за развитием заболевания; возможно назначение противовирусных средств.
2. Назначение жаропонижающих средств
Важно запомнить следующие пункты:
Назначение антипиретиков обосновано в следующих случаях:
В качестве жаропонижающих средств чаще всего в качестве жаропонижающих средств используют ацетилсалициловую кислоту, ибупрофен и парацетамол.
Если лихорадка связана с бактериальной инфекцией, то требуется назначение соответствующей антибактериальной терапии, но при кратковременной лихорадке обычно не назначаются.
Исключением являются пациенты с высокой вероятностью инфекционного процесса или наличием дефицита иммунитета, больные с тяжёлым общим состоянием, часто в пожилом и старческом возрасте.
Предпочтение следует отдавать антибиотикам широкого спектра действия:
источник
Показания для госпитализации инфекционных больных:
1. Клинические показания. По клиническим показаниям госпитализируются пациенты с тяжелыми формами любых инфекционных заболеваний, а также лица моложе 3 и старше 60 лет со среднетяжелыми формами инфекционных болезней. Помимо этого, по клиническим показаниям госпитализируются пациенты с острыми инфекционными заболеваниями любой степени тяжести при условии наличия у них сопутствующих хронических неинфекционных заболеваний (ИБС, ХОБЛ, сахарный диабет и т.п.), имеющие высокую вероятность обострения/декомпенсации вследствие присоединения острой инфекционной патологии и ввиду этого нуждающиеся в стационарном наблюдении.
2. Эпидемиологические показания. По эпидемиологическим показаниям госпитализируют пациентов с легким либо среднетяжелым течением инфекционных заболеваний, если указанные пациенты представляют эпидемическую опасность и должны быть изолированы из коллектива в условиях стационара. К заболеваниям, представляющим эпидемическую опасность, относятся особо опасные инфекции (чума, холера, желтая лихорадка), геморрагические лихорадки с неизвестным резервуаром инфекции (Ласса, Марбурга, Эбола), высококонтагиозные респираторные инфекции (ветряная оспа, корь, краснуха, скарлатина, эпидемический паротит, дифтерия и т.п.).
Помимо этого, по эпидемиологическим показаниям госпитализируют пациентов с легким либо среднетяжелым течением инфекционных заболеваний, если данные пациенты являются членами закрытых коллективов (солдаты, заключенные, дети из детских домов и домов-интернатов, пациенты стационаров для психохроников, больниц сестринского ухода, домов престарелых, студенты, проживающие в общежитиях, и т.п.), поскольку, не будучи своевременно изолированными, подобные больные могут спровоцировать вспышку инфекционного заболевания, ограниченную только размером закрытого коллектива.
Тот же принцип лежит в основе госпитализации пациентов с легким либо среднетяжелым течением инфекционных заболеваний, если таковые относятся к т.н. «декретированному контингенту». К декретированному контингенту принадлежат все работники предприятий пищевой промышленности, имеющие непосредственное отношение к приготовлению, упаковке, транспортировке, хранению и реализации продуктов питания. Кроме того, к данному контингенту относятся работники водозаборов и артезианских скважин, имеющие непосредственное отношение к забору, очистке и транспортировке/ бутилированию питьевой воды. Любой из перечисленных работников, имеющий легкую малосимптомную форму кишечной инфекции, не будучи своевременно изолирован из коллектива, может контаминировать патогенными микроорганизмами продукты питания либо питьевую воду, спровоцировав тем самым масштабную вспышку или даже эпидемию соответствующего заболевания. Ввиду этого подобные лица госпитализируются при первых признаках инфекционных заболеваний, оговоренных в специальных нормативных документах, и получают стационарное лечение до полного выздоровления, подтвержденного повторными отрицательными результатами бактериологических исследований.
3. Социальные показания. По социальным показаниям госпитализируют пациентов с легким либо среднетяжелым течением инфекционных заболеваний, если указанные пациенты, находясь дома, не в состоянии самостоятельно ухаживать за собой и выполнять назначения врача в силу преклонного возраста либо инвалидности 1-2 группы, усугубляемых явлениями инфекционной болезни, при отсутствии совместно проживающих детей и родственников. В дальнейшем в отношении подобных лиц необходимо решать вопрос об установлении над ними патронажа органами социальной опеки.
Правила госпитализации инфекционных больных:
1. При госпитализации пациентов с инфекционными заболеваниями должны соблюдаться следующие требования:
– не допускается их совместное нахождение с другими госпитализируемыми пациентами в помещениях приемного отделения многопрофильного стационара. Инфекционные больные должны быть изолированы в изоляционно-диагностический бокс (или палату) на одну койку;
– пациенты с симптомами гриппа и других острых респираторных инфекций должны обеспечиваться средствами защиты органов дыхания.
2. При приеме пациентов в инфекционную больницу должны соблюдаться следующие требования:
– поточность движения поступающих в инфекционную больницу пациентов должна быть направлена от приемно-смотрового бокса приемного отделения к профильным лечебным отделениям;
– прием пациентов с инфекционной патологией должен проводиться строго индивидуально. Одновременное ожидание двух или более пациентов в одном помещении не допускается;
– пациенты, нуждающиеся в оказании реанимационных мероприятий, могут быть госпитализированы в отделение реанимации, минуя приемное отделение инфекционной больницы;
– госпитализация пациентов с инфекционной патологией и контактных лиц должна проводиться в боксы профильных отделений инфекционной больницы в соответствии с выявленными у них нозологическими формами инфекционных заболеваний;
– в сомнительных случаях пациенты с инфекционной патологией должны направляться в боксированное диагностическое отделение инфекционной больницы до уточнения диагноза.
3. Боксированные помещения для пациентов с инфекционными заболеваниями должны:
– освобождаться от выписанных больных и заполняться госпитализируемыми больными по возможности одномоментно;
– заполняться больными одного профиля, желательно – с одной и той же нозологической формой инфекционного заболевания;
– размещение в одной палате вновь поступающих инфекционных больных вместе с выздоравливающими пациентами запрещается;
Дата добавления: 2014-12-29 ; Просмотров: 28275 ; Нарушение авторских прав? ;
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
источник