Геморрагическая лихорадка с почечным синдромом (ГЛПС, мышиная лихорадка) – заболевание, которое вызывает контакт с выделениями грызунов. Инфицирование происходит группой вирусов, принадлежащих к роду Hantavirus семейства Bunyaviridae.
Патогенез неизвестен, но по данным исследований установлено, что иммунные механизмы играют важную роль.
Тяжелые формы ГЛПС регистрируют в странах Востока. Количество заболевших в Китае составляет примерно 100-250 тысяч в год. Мягкая форма чаще встречается в скандинавских странах Скандинавии. Заболеть ГЛПС можно в течение года, но заболеваемость зависит от динамики популяции грызунов-носителей.
Сезонные вспышки ГЛПС весной и осенью происходят из-за активного размножения мышей и связаны с увеличением контактов с грызунами на фоне садово-полевых работ. Наиболее тяжелая форма геморрагической лихорадки с синдромом почечной недостаточности вызвана вирусом Хантаан (HTNV) в Азии. Пуумала – наиболее распространенный хантавирус, но заболевание протекает легче. Встречается в Европе, России, и Балканах. Вирус Dobrava инициирует более тяжелую форму ГЛПС. Причины различий в клинической тяжести неизвестны. Смертность и заболеваемость варьируются от 5-15% в зависимости от патогенности штамма возбудителя.
Повышенная заболеваемость у мужчин обусловлена их более высокой активностью на открытом воздухе, что приводит к контакту с инфицированными грызунами.
Геморрагическая лихорадка с синдромом почечной недостаточности обычно развивается у лиц старше 15 лет (20-60). У детей и подростков младше 15 лет болезнь является легкой и часто протекает в субклинической форме.
Вирусы рода Hantavirus (семейство Bunyaviridae) вызывают различные формы геморрагической лихорадки с синдромом почечной недостаточности. Тяжесть заболевания зависит от штамма вируса и географического распределения. Хантавирусы, связанные с ГЛПС, включают вирус Хантаан (HTNV), Добрава / Белград (DOBV), Сеул (SEOV), Пуумала (PUUV) и Сааремаа (SAAV).
• Корейская геморрагическая лихорадка – тяжелый тип болезни, наблюдаемый в Азии, вызван хантавирусом и передается зараженной полосатой полевой мышью A agrarius mouse.
• Балканская геморрагическая лихорадка, тяжелый тип, встречается в балканских странах, вызван вирусом Добрава, грызун — A flavicollis.
• Легкая и умеренная форма геморрагической лихорадки с синдромом почечной недостаточности вызвана вирусом Сеула и передается зараженными грызунами рода Раттусратута и Rattusnovergicus.
• Умеренная форма геморрагической лихорадки с синдромом почечной недостаточности, наблюдаемая в Европе, вызвана вирусом Puumala и передается грызунами Clethrionomysglariolus.
Вирус обычно попадает к человеку через вдыхание экскрементов зараженных животных (например, мочи, фекалий, слюны). Укус грызуна может также привести к инфицированию человека. На сегодняшний день не существует подтверждения для передачи болезни между людьми.
В группу риска входят лица, связанные с сельскохозяйственной деятельностью, военные (полевые учения), любители походов, дачники и пр.
Проживание в зонах обитания грызунов, вероятность контакта с продуктами их жизнедеятельности (например, уборка дачи после зимы), клиническая картина и лабораторные данные, включая положительный анализ крови на ГЛПС, позволяют поставить окончательный диагноз.
Выполнение биопсии почек не является необходимой мерой.
• ПЦР-тест;
• ИФА в динамике;
• ОАМ и ОАК;
• проба Зимницкого;
• суточная протеинурия;
• мочевина, креатинин;
• коагулогоамма;
• показатели кислотно-основного состояния;
• электролиты крови и пр.
Инструментальная диагностика проводится по показаниям и включает:
• УЗИ почек;
• ЭКГ;
• ФГДС;
• рентгенографию органов грудной клетки или КТ;
• МРТ и пр.
Клинические особенности при геморрагической лихорадке с синдромом почечной недостаточности состоят из триады:
• повышение температурной реакции;
• кровоизлияния;
• почечная недостаточность.
К распространенным симптомам на начальном этапе заболевания относят:
• низкое артериальное давление;
• головную боль;
• миалгию и костно-суставные боли;
• озноб;
• жажду;
• абдоминальную и поясничную боль;
• диспепсию.
Инкубационный период – 12-16 дней.
У детей ГЛПС чаще протекает в субклинической форме и при тяжелом течении может осложниться гиповолемическим шоком. Период с момента инфицирования до клинических проявлений – 4-42 дня.
Болезнь имеет 5 прогрессирующих стадий:
• инкубационная;
• фебрильная,
• олигоурия;
• полиурия;
• выздоравление.
Только 1/3 пациентов проходит через все стадии.
Фебрильная стадия типична для всех пациентов и продолжается 3-7 дней. Болезнь характеризуется резким повышением температуры до 40° C. Пациенты предъявляют жалобы на головную боль, озноб, боль в животе и пояснице, недомогание, снижение остроты зрения.
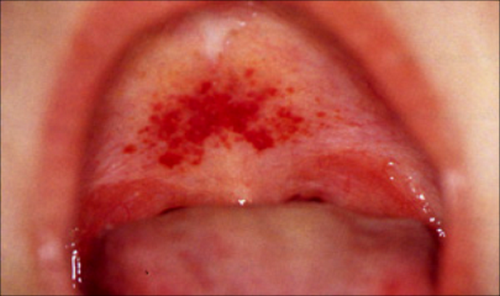
На фоне лихорадки появляется геморрагическая сыпь на грудной клетке, в подмышечных впадинах, шее. На слизистой мягкого неба визуализируются петехии.
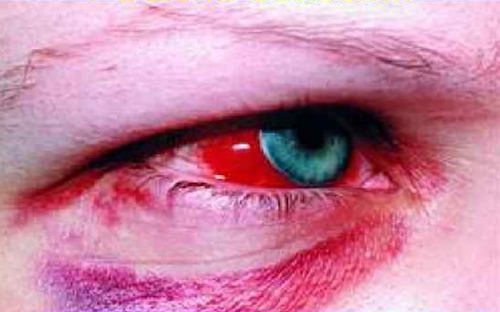
Субконъюнктивальное кровоизлияние отмечено у 30% пациентов. Брадикардия и пастозность лица встречаются достаточно часто. Тахикардия может указывать на предстоящий шок.
С почечной недостаточностью и низким давлением сталкиваются 11% пациентов.
При тяжелом течении осложнением присоединяется острый живот на фоне пареза кишечника. Повышенный уровень амилазы и липазы в сыворотке крови, в сочетании с острой болью в животе, указывает на острый панкреатит. Диагноз можно подтвердить при компьютерной томографии поджелудочной железы, которая показывает отек самого органа и окружающих тканей. У пациентов могут быть судороги или бесцельные движения.
• повышенный уровень гематокрита, вызванный гемоконцентрацией;
• тромбоцитопения (определяет прогноз и тяжесть почечной недостаточности);
• нормальное количество лейкоцитов или лейкоцитоз с атипичными лимфоцитами;
• нарушения в работе свертывающей системы крови (удлинение времени свертывания и пр.).
В моче временная протеинурия (как правило, разрешается в течение 2 недель) и микрогематурия.
Олигурическая стадия происходит у 65% пациентов и длится около 3-6 дней.
Для нее характерно острое поражение почек, характеризующееся резким снижением выработки мочи, гипертонией, склонностью к кровотечениям, вызванной уремией, отеками. На этом этапе мочевина и сывороточный креатинин крови достигают наивысшего уровня.
Гипонатриемия, гиперфосфатемия и гиперкалиемия также могут возникать во время олигурической фазы. Серьезное осложнение при неадекватной терапии – отек легких. На данной стадии уровень тромбоцитов возвращается к норме.
Выделение большого количества мочи обычно происходит в течение 2-3 недель. Суточный диурез составляет 3-6 литров, симптомы предыдущих стадий исчезают.
На данном этапе может возникнуть обезвоживание, если инфузионная терапия недостаточна.
Реконвалесценция продолжается до 3-6 месяцев.
Клиническое выздоровление обычно начинается в середине второй недели с постепенным разрешением симптомов и азотемии.
Важно! Концентрационная способность почечных канальцев восстанавливается в течение многих месяцев, поэтому необходимо соблюдать все рекомендации врача и сдавать анализы.
Жалобы пациентов на стадии выздоровления:
• слабость;
• утомляемость;
• мышечные боли;
• снижение аппетита.
Во время выздоровления постепенно восстанавливается привычная масса тела.
Терапия зависит от стадии заболевания, уровня дегидратации и состояния гемодинамики. Самый важный шаг в лечении геморрагической лихорадки с почечным синдромом – поддержание гемодинамики пациента и регидратация. Во время активной стадии болезни жизненно необходимо восполнение баланса жидкости и электролитов.
Показания к различным лекарствам основаны на клинике в разные стадии заболевания.
При шоковом состоянии используют препараты, повышающие давление и внутривенно вводят альбумин. Чрезмерная инфузионная терапия может привести к экстравазации, состоянию, когда стенки капилляров начинают пропускать кровь.
Во время олигоурической стадии показаны диуретики (Фуросемид), в случае неэффективности – проведение заместительной почечной терапии, особенно, если есть перегрузка жидкостью, гиперкалиемия и ацидоз.
Если повышено артериальное давление, используют гипотензивные препараты.
Антибиотики показаны только при подозрении на вторичное инфицирование.
При кровотечении переливают кровь и ее компоненты и назначают антагонисты Н 2 –рецепторов.
В случае диссеминированной внутрисосудистой коагуляции вводят свежую плазму или плазмозаменители.
Рекомендуется питание с низким содержанием натрия и с ограничением жидкости во время олигурической фазы. В период полиурии потребление жидкости свободное.
Из рациона исключают все острые, кислые, копченые, соленые продукты. Пищу готовят с щадящей термической обработкой. Питание – частое, дробное, малыми порциями.
Восстановление обычно начинается с 10-11 дня. Период ранней реконвалесценции может продолжаться от нескольких суток до нескольких недель, поэтому необходим тщательный контроль электролитных нарушений и признаков обезвоживания.
Фаза выздоровления длится 3-6 месяцев. Гломерулярные повреждения, как правило, проходят, и концентрационная способность почечных канальцев постепенно улучшается. Последующее наблюдение проводят еженедельно, пока состояние не нормализуется. В последующем анализы контролируют 1 раз в месяц, так как у некоторых пациентов сохраняется протеинурия и повышенное артериальное давление.
У 10-12 % пациентов может развиться пиелонефрит (при присоединении бактериальной флоры), нефросклероз, поэтому наблюдение нефролога обязательно.
Поведение человека может увеличить заболеваемость, поэтому основные превентивные меры включают следующее:
• Правильное хранение пищи и борьба с грызунами.
• Соблюдение мер предосторожности во время проведения садово-полевых работ, в походах, сборах и пр.
• Избегание кемпинга в полях, засаженных зерновыми культурами.
• Хранение соломы вдали от жилища.
Разработка недорогой, безопасной, эффективной и многовалентной вакцины против этой группы вирусов могла бы стать лучшей формой профилактики в эндемичных регионах. Однако высокое генетическое и антигенное разнообразие патогенных хантавирусов в сочетании со спорадическим характером вспышек заболеваний создают серьезные проблемы для разработки эффективных профилактических вакцин.
ГЛПС в редких случаях может привести к развитию следующих состояний:
• забрюшинное кровотечение:
• кровоизлияние в ткани внутренних органов;
• желудочно-кишечное кровотечение;
• отек легких;
• гипопитуитаризм;
• дисфункция гипофиза на фоне атрофии передней доли.
ГЛПС является самоограничивающейся болезнью, и большинство пациентов восстанавливается без осложнений; однако у некоторых людей могут сохраняться симптомы неблагополучия со стороны нервной системы и почек.
Нарушение реабсорбции натрия наблюдается через 12 месяцев после болезни, вызывая его повышенную экскрецию с мочой.
В ряде случаев диагностируют гиперкальциурию и гиперфосфатурию. Приблизительно у 1 из 10 взрослых с терминальной стадией почечной недостаточности в крови присутствуют специфичные к хантавирусу антитела.
В литературе есть данные, что панкреатит и орхит могут быть осложнениями при ГЛПС.
источник
Геморрагическая лихорадка с почечным синдромом (ГЛПС) — это острая вирусная зоонозная инфекция, имеющая природно-очаговый характер, протекающая с выраженной интоксикацией, поражением эндотелия мелких сосудов, развитием геморрагического синдрома и поражением почек. Болезнь имеет множество названий: корейская, дальневосточная, маньчжурская, уральская, закарпатская, ярославская и тульская геморрагические лихорадки, геморрагический нефрозонефрит, скандинавская эпидемическая нефропатия, болезнь Чурилова, мышиная лихорадка.
Заболевание впервые описали во время эпидемической вспышки в Карибском регионе в 1647 — 1648 годах. В последующем в странах Африки, Америки и Европы неоднократно регистрировались тяжелые эпидемии с высокой летальностью. Во время строительства Панамского канала за период вспышки инфекции погибло более 10 тыс. человек, более 1 500 больных — в Америке в 1950-е годы, более 200 тыс человек заболело и более 30 тыс. погибло в Эфиопии в 1960-е годы.
Вирусную природу геморрагической лихорадки доказал русский ученый А. С. Смородинцев в 1940 году. В 1954 году М. П. Чумаков предложить назвать инфекцию «геморрагическая лихорадка с почечным синдромом» и в 1982 году рекомендовал ВОЗ ликвидировать многочисленные синонимы, использующиеся в качестве названия в многочисленных странах. Вирус впервые выделен в 1976 году из тканей грызуна южно-корейским ученым Н. W. Lee.
Носителями возбудителей в природе являются дикие лесные мышевидные грызуны: в Европе — красная и рыжая полевки, на Дальнем Востоке — маньчжурские полевые мыши. Заражение человека осуществляется воздушно-пылевым, контактным и алиментарным путями. От человека к человеку возбудители не передаются. Фактором передачи инфекции является моча и фекалии инфицированных животных.
В настоящее время геморрагическая лихорадка имеет широкое распространение в Евразии. В России заболевание находится на первом месте среди природноочаговых инфекций, 95% из которых регистрируются в европейской ее части. В Среднем Поволжье и Приуралье находятся наиболее активные очаги. Ежегодно регистрируется около 5 — 6 тысяч заболевших. Их численность растет с каждым годом.
Актуальность проблемы ГЛПС определяется следующими факторами:
- Постоянный рост заболеваемости.
- Расширение ареалов природных очагов.
- Трудность выявления.
- Более частое формирование тяжелых форм.
- Высокая летальность (5 — 20%).
- Высокая частота остаточных явлений.
- Сложность проведения профилактических мероприятий.
- Большие экономические потери в связи с длительными сроками временной нетрудоспособности.
Рис. 1. Мышевидные грызуны являются резервуаром и источником хантавирусов — возбудителей геморрагической лихорадки с почечным синдромом.
Факт вирусной природы ГЛПС был доказан в 1944 году советским ученым А. А. Смородинцевым, но впервые вирус был выделен в 1976 году южно-корейским ученым Н. W. Lee из тканей грызуна и был назван вирусом Ханта (Hantaan) по названии реки Хантаан.
Вирус принадлежит к роду Hantavirus семейства Bunyaviridae, куда входит 30 генетически и серологически отличающихся друг от друга возбудителей, вызывающих подобную геморрагической лихорадке заболевания. Так вирус Puumala циркулирует в Европе (вызывает эпидемическую нефропатию), вирус Dubrava — на Балканах, вирус Seul распространен на всех континента.
Геморрагическая лихорадка регистрируется по всему миру. На территории РФ циркулируют 8 видов хантавирусов, из которых 5 являются патогенными для человека — Добрава/Белград, Пуумала, Сеул, Хантаан и Сааремаа.
Вирусы, вызывающие мышиную лихорадку, подразделяются на несколько типов:
- Восточный тип. Вирусы циркулируют на Дальнем Востоке нашей страны, в Китае, Японии и Корее. Вызывают тяжелые формы ГЛПС с высоким (10 — 20%) показателем смертности. Резервуаром инфекции является полевая мышь.
- Западный тип. Вирус циркулирует в Европейской части России, Швеции, Норвегии, Финляндии, Бельгии, Болгарии, Польше, Венгрии, Франции и др. Вызывает более легкую форму болезни с низкой (до 2%) летальностью. Резервуаром инфекции является рыжая и красная полевки.
- Предполагается, что существует третий тип вируса, распространенный на Балканах. Резервуаром инфекции является желтогорлая мышь.
При инфицировании вирусы поражают эндотелий кровеносных сосудов. В результате нарушения его функции у больных развивается геморрагический синдром.
Вирионы имеют сферическую форму, размер от 90 до 110 нм. Геном представлен одноцепочечной +РНК. Имеет 3 сегмента: L — большой, M — средний и S — малый. Оболочка липидная с протеинами и включениями гликопротеинов.
Вирус малоустойчив во внешней среде: летом сохраняется несколько часов, зимой — несколько дней. При температуре +50 0 С сохраняются около 30 минут, при температуре домашнего холодильника — до 12 часов. Быстро разрушаются под воздействием дезинфектантов. Длительно (до 3-х месяцев) сохраняют жизнеспособность при замораживании в глицерине и лиофилизации (высушивании).
К вирусам чувствительны приматы, опоссумы, ленивцы, муравьеды, морские свинки и белые мыши.
Рис. 2. На фото хантавирусы — возбудители геморрагической лихорадки с почечным синдромом.
ГЛПС (мышиная лихорадка) находится на первом месте среди природноочаговых инфекций в РФ, 95% из которых регистрируются в европейской ее части. В Среднем Поволжье и Приуралье находятся наиболее активные очаги (Татария, Башкирия, Удмуртия, Ульяновская и Самарская области). Ежегодно заболевает около 5 — 6 тысяч человек. Их численность растет с каждым годом. Регистрируются в основном спорадические вспышки ГЛПС, но иногда встречаются небольшие (10 — 20 человек) и большие (30 — 100 человек) вспышки. В зависимости от штамма вируса показатель смертности составляет от 5 до 20%.
Резервуаром и источником инфекции являются дикие мышевидные грызуны (мыши лесные и полевые, лемминги и некоторые насекомоядные животные)
- На Дальнем Востоке нашей страны, в Китае, Японии и Корее резервуаром инфекции являются полевая и азиатская лесные мыши, а также красно-серые полевки.
- В Европейской части России, Швеции, Финляндии, Бельгии, Франции и др. резервуаром инфекции являются рыжая и красная полевки. Их инфицированность в эндемичных очагах составляет 40 — 57%.
- На Балканах резервуаром инфекции является желтогорлая мышь.
У мышей инфекция протекает в виде вирусоносительства. Они выделяют возбудителей с мочой, калом и слюной. Инфицирование грызунов происходит, в основном, через дыхательные пути.
Рыжая полевка является основным носителем возбудителей в Европе. Зверьки в лесах представляют самую многочисленную популяцию животных. Они обитают в лиственных и смешанных лесах, богатых подлеском и травянистой растительностью, питаются травянистыми растениями, семенами клена, липы,сосны, ели и дуба, а также ягодами, грибами и насекомыми. При передвижении зверьки проникают в любые постройки и укрытия, встречающиеся на пути.
Рис. 3. Полевая полосатая мышь (фото слева) и рыжая полевка (фото справа).
Выделяясь с мочой, калом и слюной инфицированных грызунов вирусы попадают в почву, на продукты питания и объекты окружающей среды. В организм человека возбудители проникают через слизистую оболочку дыхательных путей, органов пищеварения, а также через поврежденные участки кожи и конъюнктиву глаза.
- Человек заражается в основном воздушно-пылевым путем (80% случаев).
- Вирусы попадают в дыхательные пути с пылью, на которой осели высохшие испражнения животных.
- Возможна передача возбудителей при контакте с хворостом, сеном, соломой, кормами и другими зараженными объектами внешней среды.
- Вирусы могут попасть в организм человека с продуктами питания, не подвергающихся термической обработке: морковь, капуста и др.
Основным фактором передачи инфекции являются грязные руки, инфекция с которых попадает в организм человека при курении, во время еды, уборке дачного домика после зимовки, работах на приусадебном участке, заготовке дров, сена и др.
От человека к человеку возбудители ГЛПС не передаются.
Геморрагическая лихорадка с почечным синдромом регистрируется в эндемичных очагах в течение года, но частота случаев инфекции возрастает в весенне-летний и осенне-зимний периоды, в основном, у жителей сельских поселений. Летом и осенью в связи с работами на дачных участках и в лесу, а также во время проведения пикников и походов регистрируются групповые вспышки лихорадки.
- Лесной тип ГЛПС встречается при посещении леса во время сбора ягод и грибов. Встречается наиболее часто.
- Бытовой тип встречается у людей (чаще детей и пожилых), проживающих в домах, расположенных возле леса или в лесу.
- Производственный тип заболеваемости встречается у работников нефтепроводов, буровых, при работах в лесу и др.
- Садово-огородный тип чаще регистрируется у дачников и лиц, проживающих в сельской местности.
- Лагерный тип встречается у людей, работающих и отдыхающих в пионерских лагерях и домах отдыха.
- Сельскохозяйственный тип встречается при работах по заготовке сена, соломы, кормов и уборке урожая овощей.
- работники сельского хозяйства,
- дачники,
- любители пикников и походов,
- военные во время полевых учений.
Факторы, влияющие на ухудшение эпидемиологической обстановки:
- Снижение объемов работ по уничтожению грызунов.
- Увеличение численности носителей инфекции — мышевидных грызунов.
- Широкое освоение земель под огороды, сады и гаражи без проведения профилактической дератизации.
Рис. 4. Резервуаром и источником инфекции являются дикие грызуны — лесные и полевые мыши.
- Возбудители в организм человека проникают через слизистые оболочки дыхательных путей, желудочно-кишечного тракта, поврежденные кожные покровы и конъюнктиву глаза. Далее вирусы захватываются макрофагами — клетками РЭС, где происходит их репликация. Этот период называется инкубационным. Его длительность составляет от 7 до 46 дней.
- На 4 — 5 день болезни возбудители проникают в кровяное русло и разносятся по всему организму (виремия). Развивается инфекционно-токсический синдром.
- Далее возбудители оседают на эндотелии сосудов (внутренней стенке). Ее поражение проявляется развитием геморрагического синдрома. Повышенная проницаемость сосудистой стенки приводит к тому, что жидкая часть крови выходит в ткани. Развитие гиповолемии проявляется падением артериального давления, повышением вязкости крови, нарушением микроциркуляции, тканевой гипоксией и нарушением свертывания крови (коагулопатия). В крови падает количество тромбоцитов. В этот период на 1 — 4 сутки возможно развитие ДВС-синдрома и инфекционно-токсического шока.
- В ответ на массивную вирусемию и образования большого количества антигенов, что возникает в результате тканевой деструкции, возникает ответ иммунной системы.
- Выделяясь с мочой, вирусы повреждают почки. Развивается отек и деструкция органов, затрудняется выделение мочи. Поражение почек происходит по типу острого тубулоинтерстициального нефрита. В этот период на 4 — 11 сутки велик риск развития острой почечной недостаточности и неблагоприятного исхода.
- При благоприятном исходе ГЛПС с 11 до 30 суток отмечается обратная, положительная динамика. Постепенно восстанавливается функция почек, нормализуется электролитный состав крови, восстанавливается мочеиспускание, что проявляется полиурией (выделением большого количества мочи) и изогипостенурией (понижение плотности мочи).
- Полностью восстанавливается здоровье в течение 1 — 3 лет.
Рис. 5. На фото концентрация вирусов в эндотелии сосудов.
ГЛПС может иметь типичное (83% случаев) и атипичное течение (абдоминальный вариант — 5% случаев, безболевой — 12%). По степени тяжести болезнь имеет легкое, среднетяжелое и тяжелое течение. При остром течении лихорадка длится 30 суток, при затяжном — до 45 дней. Болезнь не рецидивирует и не приобретает хронического течения.
Для заболевания характерна цикличность течения:
- Инкубационный (начальный) период длится от 7 до 46 дней (чаще 12 — 18 дней).
- Иногда к началу собственно заболевания предшествует период продрома, который длится не более 2 — 3 дней. Больного беспокоит вялость, мышечно-суставные боли, повышенная утомляемость, першение в горле.
- Стадия лихорадки длится 2 — 3 дня.
- Олигурическая стадия длится с 3 до 9 — 11 дня заболевания.
- Период ранний восстановительный или полиурии длится с 12 до 30 дня болезни.
- Период поздней реконвалесценции (поздний восстановительный) начинается с 25 — 30 дня болезни и может продолжаться от 1 до 3-х лет.
Рис. 6. Симптомы ГЛПС (мышиной лихорадки) в начальный (лихорадочный) период: покраснение лица, шеи и глаз.
Болезнь начинается остро, с высокой (до 40 0 С) температуры тела и озноба, появляется сильная головная боль, мышечно-суставные боли, тошнота и рвота, пропадает аппетит, отмечается гиперемия зева и заложенность носа, зрение становится не четким — «туман перед глазами.
Температура тела сохраняется 2 — 12 дней (в среднем 6 суток) и далее снижается до субфебрильных цифр без повторных подъемов. Максимальный подъем отмечается днем и даже утром. При падении температуры общее состояние больного ухудшается. Улучшение отмечается только при легком течении ГЛПС. Иногда бывают случаи, когда температура тела повышается только до субфебрильных цифр.
На 3 — 4 сутки появляются признаки и симптомы геморрагического синдрома:
- Мягкое небо становится ярко-красной окраски, на слизистой появляется геморрагическая энантема. Язык у корня обложен коричневым налетом.
- У 15 — 30% больных появляются субконъюнктивальное кровоизлияние. Очертания предметов становится расплывчатым, появляется ощущение тумана или сетки перед глазами.
- В верхней части груди, области подмышек, над и под ключичной области, внутренней поверхности плеч, области лопаток, лице и шее появляется петехиальная сыпь. Иногда сыпь располагается в виде полос и цепей («удар бича»).
- При осмотре больных можно наблюдать «синдром капюшона»: лицо,шея и верхняя часть груди гиперемированы, лицо и шея одутловаты, глазные яблоки красного цвета («глаза кролика»).
- Кожа сухая и горячая на ощупь.
- Появляется тупая боль в поясничной области и белок в моче. Удельный вес мочи снижается. У больных наблюдается сильная жажда и сухость во рту, тошнота и рвота.
- Понижается артериальное давление, снижается частота пульса.
- Появляются боли в животе. Начальный (лихорадочный) период ГЛПС длится 2 — 3 дня. На фоне высокой лихорадки возможно развитие инфекционно-токсической энцефалопатии и инфекционно-токсического шока.
Рис. 7. Геморрагическая сыпь при мышиной лихорадке (ГЛПС).
Рис. 8. В ряде случаев сыпь при мышиной лихорадке в результате расчесов или раздражения одеждой располагается в виде полос («удар бича») — фото справа.
Олигурическая стадия развивается в 65% случаев и длится с 3 до 9 — 11 дня ГЛПС. В этот период развивается острое поражение почек. Резко уменьшается количество выделяемой мочи, падает температура тела, но состояние больного ухудшается.
Усиливаются проявления геморрагического синдрома. Петехиальная сыпь на кожных покровах становится более обильной. У 10% больных отмечаются носовые, желудочно-кишечные и маточные кровотечения. Развивается почечный синдром.
Появляются боли в поясничной области. Они постоянные, от ноющих до сильных, изнуряющих. Отмечается олигурия (снижение количества выделяемой мочи), вплоть до анурии (отсутсвие выделения мочи). Моча выделяется малыми порциями, имеет цвет мясных помоев, ее удельный вес снижается, Нарастает жажда. Больные в этот период выпивают огромное количество жидкости. Отмечается пастозность шеи и лица. Периферических отеков нет, так жидкость локализуется в рыхлой околопупочной и забрюшинной клетчатке. Прогрессирует азотемия. В ряде случаев развивается уремия и кома. В моче отмечается массивная протеинурия, появляется кровь и цилиндры, в крови — повышенное содержание мочевины, калия, креатинина, снижается количество кальция, натрия и хлоридов. Опасными осложнениями в этой стадии лихорадки являются острая почечная и надпочечниковая недостаточность.
При развитии тяжелой формы ГЛПС вслед за развитием почечного синдрома появляются боли в животе и рвота, которая временами принимает неукротимый характер. Рвота часто возникает даже при приеме небольшого количества воды.
Боли локализуются вокруг пупка и в эпигастрии, часто мучительные. Обусловлены кровоизлияниями в забрюшинную клетчатку и внутренние органы. Чаще отмечается склонность к запорам, реже — жидкий стул. Селезенка нормальных размеров. Иногда отмечается незначительное увеличение печени.
У больных отмечается урежение пульса и склонность к гипотонии. Сердечные тоны становятся глухими. Нередко гипотония сменяется гипертонией и наоборот, что требует постоянного мониторинга за пациентами, так как развившийся коллапс приводит к летальному исходу.
Легкие поражаются при респираторном заражении. Обычно развивается бронхит (25% случаев), редко — пневмония (2% случаев).
При поражении вегетативной нервной системы у больных появляется брадикардия, болезненность в области нервных сплетений — эпигастрии и околопупочной области. При поражении центральной нервной системы развивается токсическая энцефалопатия, иногда поражаются оболочки мозга. Больных беспокоит сильная головная боль, развивается состояние оглушенности и бред, нередко отмечаются галлюцинации и обмороки.
Рис. 9. Симптомы ГЛПС — геморрагическая энантема на слизистой неба и субконъюнктивальное кровоизлияние.
При благоприятном прогнозе с 12-х суток болезни начинает восстанавливаться. Состояние больного улучшается. Моча выделяется в большом количестве — от 3 до 10 литров с сутки. Все симптомы, развившиеся в предыдущей стадии, постепенно исчезают. При недостаточной инфузионной терапии может возникнуть обезвоживание. Стадия полиурии или ранняя восстановительная длится с 12 по 30 день болезни. Слабость и небольшая полиурия сохраняются еще несколько месяцев.
Период поздней реконвалесценции (поздний восстановительный) начинается с 25 — 30 дня лихорадки и продолжается от 1 до 3-х лет. Концентрационная способность почечных канальцев восстанавливается длительно — в течение многих месяцев. В этой стадии больному следует тщательно соблюдать все врачебные рекомендации. Такие симптомы, как слабость, утомляемость, мышечные боли, эмоциональная лабильность и снижение аппетита еще долго беспокоят больных. Длительно регистрируются симптомы вегето-сосудистой дистонии (неустойчивость пульса, колебания АД, иногда синусовая аритмия, потливость) и диэнцефальный синдром (дисменорея, снижение потенции, нарушение сна и облысение). У 1% больных отмечаются необратимые фиброзные изменения в почечной паренхиме и сердечной мышце.
Рис. 10. Гиперемия лица и шеи при ГЛПС.
Геморрагическая лихорадка с почечным синдромом протекает с различной степенью тяжести:
- 24% составляет легкая форма болезни.
- 52% — среднетяжелая.
- 21% — тяжелая.
- 3% — очень тяжелая.
В любой из этих стадий могут развиться осложнения. Чем тяжелее протекает заболевание, тем больше вероятность тяжелых последствий. Основные из них:
- Инфекционно-токсический шок (21%).
- Азотемическая уремия и кома (вследствие зашлакованности организма).
- В начальной стадии лихорадки вследствие развития инфекционно-токсического шока или кровоизлияния в надпочечники развивается острая сердечно-сосудистая недостаточность.
- Геморрагические осложнения (45%): кровотечения (забрюшинное, желудочное, кишечное, маточное и др.) и кровоизлияния (в надпочечники, аденогипофиз, мозг и сердечную мышцу, надрыв почечной капсулы и др.).
- Бактериальные осложнения (22%): пиелонефрит, пневмония, абсцесс, флегмона.
- Нефросклероз, миокардиодистрофия, панкреатит, орхит.
Рис. 11. Грозные осложнения ГЛПС: кровоизлияние в мозг (фото слева) и надрыв почечной капсулы (фото справа).
Рис. 12. Кровоизлияние в гипофиз при мышиной лихорадке (ГЛПС).
После перенесенной ГЛПС формируется прочный пожизненный иммунитет.
Диагноз ГЛПС устанавливается на основании данных эпидемиологического расследования, клинической картины заболевания и данных лабораторных методов исследования.
- Анамнез: проживание в зоне обитания грызунов и наличие сведений о контакте с зараженным материалом.
- Клиническая картина: острое начало, лихорадка, покраснение лица и шеи, субконъюнктивальные кровоизлияния, признаки почечной недостаточности.
- Лабораторная диагностика:
- Вирусологическая диагностика (трудоемка).
- Молекулярно-генетическая (ПЦР и секвенирование).
- Серологическая диагностика (выявление специфических антител): МФА (метод флюоресцирующих антител) и ИФА (иммуноферментный анализ).
- Общеклинические и биохимические анализы.
- Инструментальные методы исследования.
- Дифференциальная диагностика. ГЛПС следует отличать от других геморрагических лихорадок, гриппа, сыного тифа, лептоспироза, сепсиса, энцефалита, острого гломерулонефрита, пиелонефрита, «токсической почки», заболеваний органов брюшной полости.
Рис. 13. Симптомы ГЛПС в начальный (лихорадочный) период — симптом «кроличьих глаз» или «спелой вишни».
Геморрагическая лихорадка протекает циклично. За олигурической следует стадия полиурии и далее наступает реконвалисценция (выздоровление). Чрезмерно активные и необоснованные лечебные мероприятия, проводящиеся в острый период, нередко являются причиной неблагоприятных исходов.
- Госпитализация больных осуществляется в общесоматические стационары, имеющие опыт лечения больных с геморрагическими лихорадками.
- Режим щадящий охранительный. В олигурической стадии — строгий постельный.
- Диета: стол № 4. Пища негорячая, негрубая. Питание дробное, небольшими порциями. Жидкость в достаточном количестве в виде минеральной воды Есентуки № 4, Боржоми, фруктовых морсов, муссов и соков, разведенных водой. В олигурической стадии количество жидкости должно быть ограничено, в период полиурии — свободное.
- Санация полости и опорожнение кишечника ежедневное. Измерение суточного диуреза каждые 3 часа (выпито/выделено).
- Специфической терапии ГЛПС не существует. В первые 3 — 5 дней лихорадки применяются специфический иммуноглобулин, гипериммунная плазма, Виразол, Рибавирин, Реаферон, Амиксин, Йодантипирин.
- В олигурический период показано проведение в течение 2 — 5 дней индуктотермии на область почек. При выраженной почечной недостаточности назначаются очистительные клизмы 1 — 2 раза в день, показана ультрафильтрация крови и гемодиализ.
Показания к проведению гемодиализа:
- При олигурии и отсутствии тенденции к увеличению диуреза к 12 — 13 дню от начала заболевания.
- При анурии, длящейся более 2-х суток.
Глюкокортикоиды вводятся парентерально:
- При олигурии и отсутствии тенденции к увеличению диуреза к 11 — 12 дню от начала болезни.
- При анурии, длящейся более суток.
- В полиурическую стадию проводится регулировка водно-электролитного состояния. Количество вводимой жидкости за сутки не должно превышать количество выделенной жидкости за этот же период более чем на 500 — 700 мл. Предпочтение отдается кристаллоидным растворам (глюкоза, натрия хлорид). Коллоидные растворы (плазма и реополиглюкин) вводятся только по жизненным показаниям.
- Тяжелые геморрагические проявления купируются соответственно общим подходам. По жизненным показаниям при кровопотерях осуществляется переливание крови. При шоковом состоянии проводится противошоковая терапия, внутривенно вводится альбумин.
- При развитии ДВС-синдрома вводится свежая плазма и плазмозаменители.
- Для укрепления сосудистой стенки показаны рутин и аскорбиновая кислота.
- Недостаточность кровообращения устраняется путем введения кордиамина, коргликона, полиглюкина. Применяется кислородотерапия. Для восстановления микроциркуляции показано введение курантила, эуфиллина, трентала.
- Антибиотики вводятся только при угрозе развития бактериальных осложнений.
- В качестве симптоматического лечения применяются жаропонижающие средства, препараты, устраняющие боль, тошноту и рвоту.
Рис. 14. Мужчина 22 лет с геморрагической лихорадкой.
Высокое антигенное и генетическое разнообразие патогенных хантавирусов и спорадический характер вспышек геморрагических лихорадок создает трудности в вопросе разработки эффективных вакцин. С целью профилактики рекомендуется прием по схеме Йодантипирина, обладающего иммуномодулирующим, противовоспалительным и противовирусным действием.
Неспецифическая профилактика ГЛПС предполагает борьбу с грызунами, охрану объектов окружающей среды (складов сена, зерна, жилищ) от нашествия грызунов, предотвращение загрязнения воды и продуктов питания.
Меры индивидуальной защиты человека от грызунов:
- Защита территории от грызунов:
- территорию, прилежащую к жилью, следует освобождать от кустарников и зарослей сорных трав;
- мусорные ямы следует организовывать не менее, чем на расстоянии 100 метров от жилья;
- хранение соломы следует организовывать вдали от жилища.
- Собирать хворост в лесу, убирать загородный дом, гараж и беседки следует в перчатках. При переборке соломы, сена и веток следует использовать респираторы или марлевые повязки. Нельзя брать в руки грызунов.
- Следует хранить продукты питания в местах, недоступных для грызунов. Загрязненные продукты категорически запрещено употреблять в пищу. В населенных пунктах, расположенных возле леса, хранение продуктов следует организовывать в специальных складах, защищенных от нашествия грызунов.
- Строго соблюдать личную гигиену, в том числе при проживании на дачах, ночевках в лесу и при проведении пикников.
- Не устраивать кемпинги вблизи полей с зерновыми культурами.
- Не посещать для прогулок районы, где регистрируются случаи геморрагической лихорадки.
Рис. 15. Уничтожение мышей и крыс в жилых домах.
источник
Геморрагическая лихорадка с почечным синдромом (ГЛПС) – вирусное зоонозное (источник инфекции — животное) заболевание, распространенное на определенных территориях, характеризующееся острым началом, поражением сосудов, развитием геморрагического синдрома, нарушениями гемодинамики и тяжелым поражением почек с возможным появлением острой почечной недостаточности.
ГЛПС выходит на первое место среди других природно-очаговых заболеваний. Заболеваемость различна – в среднем по России заболеваемость ГЛПС довольно сильно колеблется по годам — от 1,9 до 14,1 на 100тыс. населения. В России природными очагами ГЛПС являются Башкирия, Татарстан, Удмуртия, Самарская область, Ульяновская область. В мире ГЛПС также достаточно широко распространена – это скандинавские страны (Швеция, например), Болгария, Чехия, Франция, а также Китай, Корея Северная и Южная.
Этой проблеме должно быть уделено особое внимание, прежде всего, из-за тяжелого течения с возможностью развития инфекционно-токсического шока, острой почечной недостаточности с летальным исходом. Летальность при ГЛПС в среднем по стране от 1 до 8%.
Возбудитель ГЛПС – вирус, был выделен южнокорейским ученым H.W.Lee из легких грызуна. Вирус получил название Hantaan (по названию реки Хантаан, протекающей на Корейском полуострове). Позднее такие вирусы обнаруживались во многих странах — в Финляндии, США, России, КНР и в других. Возбудитель ГЛПС отнесен к семейству буньявирусов (Bunyaviridae) и выделен в отдельный род, который включает несколько сероваров: вирус Puumala, циркулирующий в Европе (эпидемическая нефропатия), вирус Dubrava (на Балканах) и вирус Seul (распространен на всех континентах). Это РНК-содержащие вирусы до 110 нм в размерах, погибают при температуре 50°С в течение 30 минут, а при 0-4°С (температура бытового холодильника) сохраняются 12 ч.
Вирус Хантаан — возбудитель ГЛПС
Особенность вируса Хантаан: склонность поражать эндотелий (внутреннюю оболочку) кровеносных сосудов.
Существуют два типа вируса ГЛПС:
1 тип – восточный (распространен на Дальнем Востоке), резервуар – полевая мышь. Вирус высокоизменчив, способен вызывать тяжелые формы инфекции с летальностью до 10-20%.
2 тип – западный (циркулирует на Европейской части России), резервуар – рыжая полевка. Вызывает более легкие формы болезни с летальностью не более 2%.
Источник инфекции (Европа) – лесные мышевидные грызуны (рыжая и красная полевка), а на Дальнем Востоке – манчжурская полевая мышь.
Рыжая полевка — переноссчик ГЛПС
Природный очаг – ореал распространения грызунов (в умеренных климатических формациях, горных ландшафтах, низменных лесостепных зонах, предгорных долинах, речных долинах).
Пути заражения: воздушно-пылевой (вдыхание вируса с высушенными испражнениями грызунов); фекально-оральный (употребление в пищу продуктов, загрязненных экскрементами грызунов); контактный (соприкосновение поврежденных кожных покровов с объектами внешней среды, загрязненной выделениями грызунов, такими как сено, хворост, солома, корма).
У человека абсолютная восприимчивость к возбудителю. В большинстве случаев характерна осеннее-зимняя сезонность.
Типы заболеваемости:
1) лесной тип – заболевают при кратковременном посещении леса (сбор ягод, грибов и т.д.) – наиболее частый вариант;
2) бытовой тип – дома в лесу, рядом с лесом, большее поражение детей и пожилых людей;
3) производственный путь (буровые, нефтепроводы, работа в лесу);
4) садово-огородный тип;
5) лагерный тип (отдых в пионерских лагерях, домах отдыха);
6) сельскохозяйственный тип – характерна осеннее-зимняя сезонность.
Особенности распространения:
• Чаще поражаются лица молодого возраста (около 80%) 18-50 лет,
• Чаще больные ГЛПС – это мужчины (до 90% заболевших),
• ГЛПС дает спорадическую заболеваемость, но могут встречаться и вспышки: небольшие 10-20 человек, реже – 30-100 человек,
После перенесенной инфекции формируется прочный иммунитет. Повторные заболевания у одного человека не встречаются.
Входные ворота инфекции – слизистая дыхательных путей и пищеварительной системы, где либо гибнет (при хорошем местном иммунитете) либо начинает размножаться вирус (что соответствует инкубационному периоду). Затем вирус попадает в кровь (виремия), что проявляется инфекционно-токсическим синдромом у больного (чаще этот период соответствует 4-5 дням болезни). Впоследствие он оседает на внутренней стенке сосудов (эндотелии), нарушая ее функцию, что проявляется у пациента геморрагическим синдромом. Выделяется вирус с мочой, поэтому поражаются и сосуды почек (воспаление и отек ткани почек), последующее развитие почечной недостаточности (затруднение выделения мочи). Именно тогда может наступить неблагоприятный исход. Этот период длится до 9 дня болезни. Затем происходит обратная динамика – рассасывание кровоизлияний, уменьшение почечного отека, постановление мочеиспускания (до 30 дня заболевания). Полное восстановление здоровья длятся до 1-3х лет.
Характерна цикличность заболевания!
1) инкубационный период – 7-46 дней (в среднем 12-18 дней),
2) начальный (лихорадочный период) – 2-3 дня,
3) олигоанурический период – с 3 дня болезни до 9-11 дня болезни,
4) период ранней реконвалесценции (полиурический период – после 11го – до 30 дня болезни),
5) поздняя реконвалесценция – после 30 дня болезни – до 1-3хлет.
Иногда начальному периоду предшествует продромальный период: вялость, повышение утомляемости, снижение работоспособности, боли в конечностях, першение в горле. Длительность не более 2-3 дней.
Начальный период характеризуется появлением головных болей, познабливания, ломоты в теле и конечностях, суставах, слабости.
Основной симптом начала ГЛПС – резкое повышение температуры тела , которая в первые 1-2 дня достигает высоких цифр — 39,5-40,5° С. Лихорадка может сохраняться от 2х до 12 дней, но чаще всего это 6 дней. Особенность – максимальный уровень не вечером (как обычно при ОРВИ), а в дневные и даже утренние часы. У больных сразу же нарастают и другие симптомы интоксикации – отсутствие аппетита, появляется жажда, пациенты заторможены, плохо спят. Головные боли разлитые, интенсивные, повышена чувствительность к световым раздражителям, боли при движении глазных яблок. У 20% нарушения зрения – «туман перед глазами». При осмотре больных появляется « синдром капюшона » (краниоцервикальный синдром): гиперемия лица, шеи, верхней части грудной клетки, одутловатость лица и шеи, инъекция сосудов склер и конъюктив (видно покраснение глазных яблок). Кожа сухая, горячая на ощупь, язык обложен белым налетом. Уже в этот период может возникнуть тяжесть или тупая боль в пояснице. При высокой лихорадке возможно развитие развитие инфекционно-токсической энцефалопатии (рвота, сильная головная боль, ригидность мышц затылка, симптомы Кернига, Брудзинского, потеря сознания), а также инфекционно-токсического шока (стремительное падение артериального давления, сначала учащение, а затем и урежение пульса).
Олигурический период. Характеризуется практическим снижением лихорадки на 4-7 день, однако больному не становится легче. Появляются постоянные боли в пояснице различной выраженности – от ноющих до резких и изнуряющих. Если развивается тяжелая форма ГЛПС, то через 2 дня с момента болевого почечного синдрома болей к ним присоединяется рвота и боли в животе в области желудка и кишечника ноющего характера. Второй неприятный симптом этого периода – уменьшение количества выделяемой мочи (олигурия). Лабораторно — снижение удельного веса мочи, белок, эритроциты, цилиндры в моче. В крови повышается содержание мочевины, креатинина, калия, снижается количество натрия, кальция, хлоридов.
Одновременно проявляется и геморрагический синдром . Появляется мелкоточечная геморрагическая сыпь на коже груди, в области подмышечных впадин, на внутренней поверхности плеч. Полосы сыпи могут располагаться некими линиями, как от «удара плетью». Появляются кровоизлияния в склеры и конъюнктивы одного или обоих глаз — так называемый симптом «красной вишни». У 10 % больных появляются тяжелые проявления геморрагического синдрома – от носовых кровотечений до желудочно-кишечных.
Геморрагическая сыпь при ГЛПС
Особенность данного периода ГЛПС — своеобразное изменение функции сердечнососудистой системы : урежение пульса, склонность к гипотонии, приглушение сердечных тонов. На ЭКГ — синусовая брадикардия или тахикардия, возможно появление экстрасистол. Артериальное давление в период олигоурии при изначальной гипотонии перейти в гипертонию. Даже в течение одного дня болезни высокое давление может смениться низким и наоборот, что требует постоянного наблюдения за такими пациентами.
У 50-60% больных в этом периоде регистрируется тошнота и рвота даже после небольшого глотка воды. Часто беспокоят боль в животе мучительного характера. 10% больных имеют послабление стула, нередко с примесью крови.
В этот период заметное место занимают симптомы поражения нервной системы : у пациентов выраженная головная боль, оглушенность, бредовые состояния, нередко обмороки, галлюцинации. Причина таких изменений – кровоизлияния в вещество головного мозга.
Именно в олигурический период нужно опасаться одного из фатальных осложнений – о строй почечной недостаточности и острой надпочечниковой недостаточности .
Полиурический период. Характеризуется постепенным восстановлением диуреза. Больным становится легче, симптомы болезни ослабевают и регрессируют. Пациенты выделяют большое количество мочи (до10 литров в сутки), низкого удельного веса (1001-1006). Через 1-2 дня с момента появления полиурии восстанавливаются и лабораторные показатели нарушенной почечной функции.
К 4й недели болезни количество выделяемой мочи приходит к норме. Еще пару месяцев сохраняется небольшая слабость, небольшая полиурия, снижение удельного веса мочи.
Поздняя реконвалесценция. Может длиться от 1 до 3х лет. Остаточные симптомы и их сочетания объединяют в 3 группы:
• Астения — слабость, снижение работоспособности, головокружения, снижение аппетита.
• Нарушение функции нервной и эндокринной систем — потливость, жажда, кожный зуд, импотенция, боли в пояснице, усиление чувствительности в нижних конечностях.
• Почечные остаточные явления — тяжесть в пояснице, повышенный диурез до 2,5-5,0 л, преобладание ночного диуреза над дневным, сухость во рту, жажда. Длительность около 3-6 месяцев.
Могут болеть дети всех возрастов, включая грудной. Характерно отсутствие предвестников болезни, острейшее начало. Длительность температуры 6-7 дней, дети жалуются на постоянную головную боль, сонливость, слабость, больше лежат в постели. Болевой синдром в поясничной области появляется уже в начальном периоде.
Высокая температура и выраженные симптомы интоксикации (головные и мышечные боли), выраженная слабость, появление «синдрома капюшона», геморрагической сыпи на коже, а также появление болевого синдрома в пояснице. Если больной еще дома, а у него появилось снижение количества выделяемой мочи, кровоизлияния в склеры, заторможенность – срочный вызов скорой помощи и госпитализация!
1) Азотемическая уремия. Развивается при тяжелой форме ГЛПС. Причина – «зашлакованность» организма вследствие серьезного нарушения функции почек (одного из органов выделения). У пациента появляется постоянная тошнота, многократная рвота, не приносящая облегчения, икота. Больной практически не мочится (анурия), становится заторможенным и постепенно развивается кома (потеря сознания). Вывести больного из азотемической комы сложно, нередко исход – летальный исход.
2) Острая сердечно-сосудистая недостаточность. Либо симптомы инфекционно-токсического шока в начальный период болезни на фоне высокой лихорадки, либо на 5-7 день заболевания на фоне нормальной температуры вследствие кровоизлияния в надпочечники. Кожа становится бледной с синюшным оттенком, холодной на ощупь, пациент становится беспокойным. Частота сердечных сокращений нарастает (до 160 ударов в минуту), стремительно падает артериальное давление (до 80/50 мм.рт.ст., иногда не определяется).
3) Геморрагические осложнения: 1) Надрыв почечной капсулы с образованием кровоизлияния в околопочечной клетчатке (при неправльной транспортировке больного с выраженными болями в пояснице). Боли становятся интенсивными и непроходящими.2 ) Разрыв капсулы почек, результатом которого могут быть тяжелые кровоизлияния в забрюшинном пространстве. Боли появляются внезапно на стороне разрыва, сопровождаются тошнотой, слабостью, липким потом. 3) Кровоизлияние в аденогипофиз (питуитарная кома). Проявляется сонливостью и потерей сознания.
4) Бактериальные осложнения (пневмония, пиелонефрит).
1) При подозрении на ГЛПС учитываются такие моменты, как пребывание заболевших в природных очагах инфекции, уровень заболеваемости населения, осеннее-зимняя сезонность и характерные симптомы болезни.
2) Инструментальное исследование почек (УЗИ) – диффузные изменения паренхимы, выраженный отек паренхимы, венозный застой коркового и мозгового вещества.
3) Окончательный диагноз выставляется после лабораторного обнаружения антител класса IgM и G с помощью твердофазного иммуноферментного анализа (ИФА) (при нарастании титра антител в 4 раза и более) – парные сыворотки в начале болезни и через 10-14 дней.
1) Организационно-режимные мероприятия
• Госпитализация всех больных в стационар, больные не заразны для окружающих, поэтому можно лечить в инфекционных, терапевтических, хирургических стационарах.
• Транспортировка с исключением любых сотрясений.
• Создание щадящего охранительного режима:
1) постельный режим – легкая форма – 1,5-2 недели, ср-тяжелой – 2-3 недели, тяжелой – 3-4 недели.
2) соблюдение диеты – стол № 4 без ограничения белка и соли, негорячая, негрубая пища, питание небольшими порциями часто. Жидкости в достаточном количестве – минеральная вода, Боржоми, Ессентуки № 4, муссы. Морсы, фруктовые соки с водой.
3) ежедневная санация полости рта – р-ром фурациллина (профилактика осложнений), ежедневное опорожнение кишечника, ежедневное измерение суточного диуреза (каждые 3 часа кол-во выпитой и выделенной жидкости).
2) Профилактика осложнений: антибактериальные препараты в обычных дозах (чаще пенициллин)
3) Инфузионная терапия: цель – дезинтоксикация организма и профилактика осложнений. Основные растворы и препараты: концентрированные растворы глюкозы (20-40%) с инсулином с целью энергообеспечения и устранения избытка внеклеточного К, преднизолон, аскорбиновя кислота, глюконат кальция, лазикс по показаниям. При отсутствия эффекта «размачивания» (то есть увеличения диуреза) – назначается дофамин в определенной дозировке, а также для нормализации микроциркуляции – курантил, трентал, эуфиллин.
4) Гемодиализ при тяжелом течении болезни, по определенным показаниям.
5) Симптоматическая терапия:
— при температуре – жаропонижающие (парацетамол, нурофен и др);
— при болевом синдроме назначаются спазмолитики (спазган, брал, баралгин и прочие),
— при тошноте и рвота вводят церукал, церуглан;
7) Специфическая терапия (противовирусный и иммуномодулирующий эффект): виразол, специфический иммуноглобулин, амиксин, йодантипирин – все препараты назначаются в первые 3-5 дней болезни.
Выписка производится при полном клиническом улучшении, но не ранее 3-4 недели болезни.
1) выздоровление,
2) летальный (в среднем 1-8%),
3) интерстициальный нефросклероз (в местах кровоизлияний разрастание соединительной ткани),
4) артериальная гипертензия (30% больных),
5) хронический пелонефрит (15-20%).
• При выписке выдается больничный лист на 10 дней.
• Наблюдение в течение 1 года – 1 раз в 3 месяца – консультация нефролога, контроль АД, осмотр глазного дна, ОАМ, по Земницкому.
• На 6 месяцев освобождение от физических нагрузок, занятий спортом.
• Детей на год – мед.отвод от прививок.
1. Специфическая профилактика (вакцина) не разработана. С целью профилактики назначается йодантипирин по схеме.
2. Неспецифическая профилактика включает дератизацию (борьба с грызунами), а также охрана объектов окружающей среды, складов зерна, сена от нашествия грызунов и загрязнения их выделениями.
источник
Геморрагическая лихорадка с почечным синдромом (ГЛПС) — вирусная инфекция, которая имеет определённую территориальную привязанность и проявляется тромбогеморрагическим синдромом и специфическим поражением почек.
Патологию вызывает вирус, который, проникая в организм, накапливается в эндотелии (внутреннем слое) сосудов и в эпителии внутренних органов (почек, миокарда, поджелудочной железы, печени). Затем вирус разносится с кровью по всему организму, провоцируя начало болезни, что проявляется симптомами общей интоксикации. Вирус повреждает сосудистые стенки, нарушает свёртывающую способность крови, вызывая развитие геморрагического синдрома. В разных органах формируются тромбы, в тяжёлых случаях происходят обширные кровоизлияния. Под воздействием токсинов вируса больше всего повреждаются почки.
На территории России болезни подвержены жители Сибири, Дальнего Востока, Казахстана, Забайкалья, поэтому и название этой вирусной инфекции привязано к местности — дальневосточная, омская, корейская, уральская, тульская геморрагическая лихорадка и т. д. В мире заболевание также имеет широкое распространение, болеют жители скандинавских стран (Норвегия, Финляндия), Европы (Франция, Чехия, Болгария), Китая, Северной и Южной Кореи. Синонимы названия патологии — геморрагический или эпидемический нефрозонефрит, болезнь Чурилова, мышиная лихорадка.
Каждый год в нашей стране регистрируют от 5 до 20 тысяч случаев заболевания. Болеют преимущественно мужчины активного возраста — от 16 до 50 лет (70–90%). Геморрагический нефрозонефрит в основном носит спорадический характер, то есть регистрируют единичные случаи, но встречаются и небольшие вспышки — 10–20, реже до 100 человек.
Самая высокая заболеваемость отмечается в летний период и до середины осени, зимой патологию диагностируют редко. Это происходит потому, что разносчиками вируса являются грызуны — полевая мышь и рыжая полёвка, которые проявляют активность в тёплое время года. В городских условиях разносчиками инфекции могут быть домовые крысы.
Геморрагическую лихорадку с почечным синдромом часто называют мышиной лихорадкой, так как разносчиками инфекции являются мыши
До трёхлетнего возраста геморрагическая лихорадка с почечным синдромом практически не регистрируется, до семи лет дети болеют крайне редко. Это связано с тем, что малыши мало контактируют с живой природой, не принимают участие в сельскохозяйственных работах. Дети могут болеть только при нарушении родителями гигиенических норм (например, накормили ребёнка немытыми овощами, загрязнёнными фекалиями мыши-переносчика). Среди детей возможны небольшие вспышки заболевания в пионерских лагерях, санаториях, детских садах в том случае, если учреждения находятся неподалёку от леса или поля.
У маленьких детей, особенно новорождённых и грудничков, заболевание протекает очень тяжело, так как вирус поражает сосуды, а у детей они отличаются повышенной проницаемостью. У малышей, как правило, развиваются множественные кровотечения во внутренние органы с нарушением работы целых систем.
Геморрагический нефрозонефрит всегда протекает остро, хронического течения не существует. После болезни остаётся пожизненный иммунитет.
Возбудители заболевания — РНК-содержащие вирусы, относящиеся к семейству буньявирусов, из которых для человеческого организма патогенны четыре серотипа: Хантаан, Пуумала, Дубрава и Сеул. Каждый из этих вирусов распространён на определённой территории. Хантавирусы имеют форму сферы или спирали, достигают размеров от 80 до 120 нм, стабильны во внешней среде, теряют устойчивость при температуре 37С о , при 0–4С о сохраняют жизнеспособность до 12 часов, при 50С о погибают в течение получаса. Человек абсолютно восприимчив к этим вирусам.
Геморрагическую лихорадку с почечным синдромом вызывает хантавирус, к которому человек абсолютно восприимчив
Переносчики возбудителей заболевания — грызуны, которые заражаются друг от друга через укусы паразитов — блох и гамазовых клещей. Животные являются латентными (скрытыми) вирусоносителями, выделяя инфекционных возбудителей в окружающую среду с фекалиями, мочой и слюной.
Проникать в человеческий организм инфекционные агенты могут разными путями:
- аспирационным (через воздух) — при вдыхании мельчайших частиц высушенных фекалий грызунов;
- контактным — проникновение через повреждённую кожу человека при взаимодействии с загрязнёнными объектами (сельскохозяйственными кормами, крупами, соломой, сеном, хворостом);
- алиментарным (фекально-оральным) — через продукты, заражённые грызунами.
В группу риска по заболеваемости входят сельскохозяйственники (фермеры, трактористы), рабочие предприятий по производству кормов и другой пищевой продукции, водители, то есть все, кто активно контактирует с окружающей природной средой. Возможность инфицирования человека напрямую связана с количеством грызунов в конкретной местности. Для окружения больной не опасен — от человека к человеку вирус не передаётся.
Вирус, вызывающий геморрагическую лихорадку с почечным синдромом, может попадать в организм человека аспирационным путём
В зависимости от силы проявлений, степени тяжести интоксикации, почечного и тромбогеморрагического синдромов выделяют лёгкую, среднетяжелую и тяжёлую формы патологии. Течение геморрагического нефрозонефрита может быть типичным, стёртым и субклиническим.
Для болезни характерно цикличное течение, во время которого происходит смена нескольких периодов:
- инкубационного (может продолжаться от недели до 50 дней, чаще всего 3 недели);
- продромального (короткий, длится всего пару дней);
- лихорадочного (продолжается от 3 дней до недели);
- олигурического (всего 5–8 дней);
- полиурического (начинается на 10–14 день болезни);
- реконвалесцентного (от 20 дней до 2 месяцев — ранний период и до 2–3 лет — поздний).
После инкубации начинается недолгий период продрома, который может отсутствовать. В это время больной чувствует слабость, недомогание, его беспокоят мышечные, суставные, головные боли, может несколько повышаться температура (до 37С о ).
Лихорадочная стадия начинается бурно: температура поднимается до 39–41С о , возникают признаки интоксикации: тошнота, рвотные позывы, ломота в теле, сильная головная боль, вялость, боли в глазах, мышцах, суставах. Зрение больного затуманено, перед глазами мелькают «мушки», нарушается цветоощущение (всё вокруг видится в багровом цвете). Для этого периода характерно появление петехиальной (мелкой геморрагической) сыпи на шее, груди, коже подмышек, слизистой ротовой полости. Лицо и шея больного гиперемированы, склеры красные, сердцебиение замедлено (брадикардия), давление понижено (может снижаться вплоть до коллапса — критически низких цифр с развитием острой сердечной недостаточности, потерей сознания и угрозой смертельного исхода).
Лихорадочный период геморрагической лихорадки с почечным синдромом характеризуется острым началом, высокой температурой, сыпью, покраснением склер
Следующий период, олигурический, характеризуется снижением температуры до невысоких или нормальных цифр, но это не улучшает самочувствие больного. Признаки общей интоксикации ещё больше усиливаются, присоединяются симптомы со стороны почек: сильные боли в пояснице, снижается количество мочи, резко поднимается давление. В выделяемой моче появляется кровь, белок, повышается количество цилиндров (белковых отпечатков почечных канальцев — одного из структурных элементов нефронов). Нарастает азотемия (высокий уровень в крови азотистых продуктов обмена, которые в норме выводятся почками), возможно тяжёлое нарушение функциональных способностей почек (острая почечная недостаточность), возникает угроза уремической комы. Большая часть больных в этой стадии страдает диареей и мучительной рвотой.
Геморрагический синдром проявляет себя макрогематурией (кровяными сгустками в моче, которые видны невооружённым глазом), интенсивными кровотечениями — носовыми, из мест инъекций, а также из внутренних органов. Геморрагический синдром опасен тяжёлыми осложнениями: инсультом, обширными кровоизлияниями в жизненно важные органы — гипофиз, надпочечники.
Геморрагический синдром при мышиной лихорадке опасен кровоизлияниями в жизненно важные органы, в почки, головной мозг, надпочечники
Начало полиурической стадии характеризуется улучшением общего состояния пациента. Сон и аппетит постепенно нормализуются, уходит тошнота, боли в пояснице. Объём мочи значительно увеличивается: в сутки может выделяться до 3–5 литров. Полиурия служит специфическим признаком этой стадии. Больной жалуется на жажду и сухость слизистых оболочек.
Стадия выздоровления может значительно затягиваться — от нескольких месяцев до нескольких лет. Перенёсшие геморрагическую лихорадку долго испытывают постинфекционную астению: слабость, повышенную утомляемость, эмоциональную нестабильность. У реконвалисцента наблюдаются симптомы ВСД (вегето-сосудистой дистонии): снижение давления, повышенная потливость, одышка даже при незначительной нагрузке, нарушения сна.
При сборе эпидемиологического анамнеза обязательно учитывают пребывание заболевшего в местности, где имелись случаи геморрагического нефрозонефрита, возможный контакт с грызунами или объектами, загрязнёнными продуктами жизнедеятельности этих животных. Клиническая диагностика опирается на цикличность течения болезни, характерное изменение симптомов в последовательно сменяющие друг друга периоды, а также лабораторные данные.
Проводятся общие и биохимические анализы крови и мочи, коагулограмма (анализ крови на свёртываемость). Анализы проводят в динамике, так как для болезни характерно постоянное изменение показателей.
В крови на начальном этапе болезни отмечается лейкопения (снижение уровня лейкоцитов), а затем резкий лейкоцитоз (повышение лейкоцитов), тромбоцитопения (снижение количества тромбоцитов), высокая СОЭ (до 40–60 мм в час). В олигурической стадии в крови значительно повышается количество остаточного азота, магния и калия, снижается уровень хлоридов, кальция и натрия. Гемоглобин и эритроциты повышаются за счёт сгущения крови из-за просачивания плазмы через стенки повреждённых вирусом сосудов. Коагулограмма показывает снижение свёртывающей способности крови.
Биохимия крови определяет изменение основных показателей, что говорит о глубоком нарушении метаболических процессов в организме больного.
В анализе мочи определяются эритроциты, белок, цилиндры. Альбуминурия (высокий белок в моче) появляется через нескольоко дней с начала болезни и достигает максимально высоких показателей приблизительно к 10 дню, а затем резко идёт на убыль. Такое резкое изменение показателей белка (даже в течение нескольких часов) характерно именно для мышиной лихорадки и не бывает при каком-либо другом заболевании.
Макрогематурия, альбуминурия и быстрое изменениелабораторных показателей — характерные признаки геморрагической лихорадки с почечным синдромом
Гипоизостенурия (низкий удельный вес мочи) наблюдается с самого начала болезни, значительно усиливается на олигурическом этапе и длительно не восстанавливается. Этот симптом, наравне с альбуминурией, имеет ценное диагностическое значение.
Специфическая диагностика заключается в выявлении в сыворотке крови антител к возбудителю посредством серологических методов — ИФА (иммуноферментный анализ) или РНИФ (реакция непрямой иммунофлюоресценции). Кровь на исследование берут в максимально ранний период болезни и ещё раз через 5–7 дней. В повторном анализе обнаруживают нарастание титров антител не меньше чем в 4 раза. Антитела сохраняются в крови переболевших на протяжении многих лет (5–7).
Для оценки тяжести поражения почек применяется ультразвуковое исследование, больному проводят ЭКГ, рентген органов грудной клетки, фиброгастроскопию по показаниям.
Заболевание следует отличать от патологий с похожими симптомами: другими видами геморрагических лихорадок, лептоспироза, энтеровирусной инфекции, сыпного тифа, сепсиса, почечных заболеваний — острого пиелонефрита, гломерулонефрита, нефроза.
Больного лечат только в стационаре. Госпитализация на ранних сроках приспособленным медицинским транспортом, с соблюдением предосторожностей ввиду опасности разрыва капсулы почки значительно снижает процент осложнений и летальных исходов.
Терапия направлена на борьбу с интоксикацией, поддержание функциональных возможностей почек, предупреждение осложнений. Назначается строгий постельный режим, вплоть до первых дней полиурической стадии. Больному показан диетический стол No 4, с ограничением белка (мясных продуктов) и калия (в связи с развитием гиперкалиемии), соль не ограничивают, рекомендуют обильное питьё, преимущественно минеральные воды без газа — Ессентуки No 4, Боржоми.
Врачи проводят постоянный мониторинг состояния больного — контроль водного баланса, гемодинамики, функциональных показателей почек и сердечно-сосудистой системы. Пациент нуждается в тщательном гигиеническом уходе.
Этиотропная терапия в виде противовирусных препаратов эффективна в первые несколько суток заболевания (до 5 суток). Больному вводят донорский иммуноглобулин, препараты интерферона, химические противовирусные средства — Рибавирин (Рибамидил, Виразол) или Амиксин, Циклоферон.
Рибавирин- противовирусный препарат, эффективен в первые 3–5 суток от начала заболевания
На лихорадочной стадии проводят дезинтоксикационные мероприятия: внутривенное вливание физиологического раствора с аскорбиновой кислотой, 5% раствора глюкозы, при нарушении работы сердца — Гемодез, Реополиглюкин. Предупреждение ДВС-синдрома (дессименированное внутрисосудистое свёртывание крови или тромбогеморрагический синдром — образование тромбов в мелких сосудах) заключается в назначении:
- ангиопротекторов:
- Глюконата кальция, Рутина, Продектина;
- дезагрегантов:
- Пентоксифиллина (Трентала), Компламина, Курантила;
- препаратов для улучшения микроциркуляции:
- Гепарина, Фраксипарина, Клексана.
В олигурический период инфузионные вливания солевых растворов отменяют, суточное количество парентеральных (внутривенных) растворов рассчитывают исходя из количества выделенной за сутки мочи. Проводят стимуляцию диуреза мочегонными препаратами — Эуфиллин внутривенно, Фуросемид в ударных дозах.
Борьба с ацидозом проводится методом введения больному 4% раствора бикарбоната натрия. Профилактика кровотечений осуществляется введением Дицинона, Аминокапроновой кислоты, при выраженных кровотечениях назначают заменители крови. При остром нарушении почечных функций пациента переводят на гемодиализ (противопоказан при разрыве почки, массивном кровотечении, геморрагическом инсульте).
При нарастании почечной недостаточности больного мышиной лихорадкой переводят на гемодиализ — метод очищения крови с помощью аппарата «искусственная почка»
При тяжёлом течении и осложнениях назначают:
- гормональные препараты:
- Преднизолон, Гидрокортизон, Доксу;
- ингибиторы протеаз:
- Контрикал, Трасилол, Гордокс;
- переливание свежей плазмы;
- оксигенотерапию.
Сильные боли купируют анальгетиками (Спазмалгон, Баралгин, Триган) вместе с антигистаминными препаратами (Супрастин, Тавегил, Димедрол), при их неэффективности — наркотическими средствами, например, Промедолом, Фентанилом,Тромадолом. При тошноте и рвоте применяют Реглан, Церукал, Перинорм, при неукротимой рвоте показан Аминазин, Дроперидол, Атропин. Развитие сердечно-сосудистой недостаточности требует применения сердечных гликозидов и кардиотоников для нормализации работы сердца — Строфантина, Коргликона, Кордиамина.
При анурии (отсутствии мочи) уремическую интоксикацию лечат посредством промывания желудка и кишечника 2% раствором бикарбоната натрия.
После того как восстановился диурез, для профилактики вторичного инфицирования мочевых путей назначают:
- нитрофураны:
- Фурогин, Фуродонин;
- сульфаниламиды:
- Гросептол, Бисептол.
Бактериальные осложнения лечат антибиотиками, преимущественно цефалоспоринового и пенициллинового ряда. В полиурическом периоде терапия направлена на оптимальную регидратацию (восстановление водного баланса): вводят инфузионные солевые растворы — Ацесоль, Квинтасоль, Лактосоль, больной должен принимать внутрь щелочные минеральные воды, Регидрон, Цитроглюкосолан. Больному назначают общеукрепляющие препараты: поливитамины, Рибоксин, АТФ, Кокарбоксилазу.
Выздоравливающего выписывают после нормализации диуреза, лабораторных показателей мочи и крови:
- при лёгкой форме — не раньше 17–19 дня болезни;
- при тяжёлой — не ранее 25–28 дня.
Больничный лист после выписки продолжает врач поликлиники не меньше 2 недель. Реконвалесцента наблюдает терапевт (детей — педиатр) и инфекционист. Переболевшего освобождают от тяжёлого физического труда, спортивных занятий (детей — от уроков физкультуры) на 6–12 месяцев. Детям нельзя проводить плановую вакцинацию в течение года.
В восстановительный период рекомендуется полноценное, витаминизированное питание и питьё: рекомендуется настой шиповника, трав с мочегонным действием, приём поливитаминных препаратов. ЛФК, массаж, физиолечение (электрофорез, диатермия) — важные мероприятия для скорейшего восстановления больного.
Диета подразумевает исключение жирных, жареных, солёных, пряных, острых блюд. Из рациона переболевшего необходимо убрать копчёности, маринады, консервы, специи, все продукты, способные раздражать почки. Питание должно быть полноценным, витаминизированным, сбалансированным по содержанию белков, жиров и углеводов.
Рекомендуется включать в рацион:
- сухофрукты:
- изюм, курагу;
- ягоды:
- ежевику, землянику;
- напитки:
- отвар шиповника;
- клюквенный, брусничный морс;
- натуральные соки;
- фрукты и овощи:
- бананы, груши, тыкву, капусту;
- кисломолочные продукты;
- кисели, фруктовые и молочные желе;
- крупяные каши;
- нежирные сорта мяса и рыбы.
Для питья лучше всего выбирать минеральные воды без газа с антиспастическим и мочегонным действием — Боржоми, Ессентуки, Кургазак, Красноусольскую. Рекомендуют травы в виде чаёв и настоев для нормализации диуреза: толокнянку (медвежье ушко), брусничные листья, цветки василька, листья земляники, семена укропа с чередой, луговой клевер. Перенёсшему заболевание категорически противопоказан алкоголь в любом виде.
Лёгкие и среднетяжелые формы болезни обычно заканчиваются выздоровлением. Остаточные явления, признаки сосудистой дистонии, слабость, поясничные боли, кардиопатии, полиневропатии (снижение мышечной силы и сухожильных рефлексов) долго сохраняются у половины перенёсших патологию. Диспансерное наблюдение показано на протяжении 12 месяцев у инфекциониста и нефролога.
Тяжёлое течение заболевания может вызвать осложнения:
- инфекционно-токсический шок — возможно развитие уремической комы;
- ДВС-синдром, приводящий к полиорганной недостаточности;
- отёк лёгких (острая дыхательная недостаточность);
- инсульт, кровоизлияния в сердечную мышцу, гипофиз, надпочечники с образованием участков некроза (одна из главных причин смерти);
- острая сердечная недостаточность;
- повреждение (разрыв) почечной капсулы;
- наложение бактериальной инфекции, угрожающей сепсисом, перитонитом, тяжёлой пневмонией, отитом, пиелонефритом.
Смертность от геморрагического нефрозонефрита составляет 7–10%.
Специфической профилактики на сегодняшний день не существует. Для предотвращения заражения инфекцией необходимо проводить следующие мероприятия:
- уничтожение грызунов, особенно в эндемичных районах;
- хранение продуктов, зерна, кормов в складских помещениях и амбарах, надёжно защищённых от проникновения крыс и мышей;
- работа на сельскохозяйственных объектах в спецодежде и респираторах;
- соблюдение санитарно-гигиенических норм при обустройстве территории летних лагерей, санаториев, открытых оздоровительных комплексов, приусадебных хозяйств (вырубка и уничтожение зарослей сорняков, диких кустарников, вынос мусорных и отхожих ям на значительные расстояния от жилых объектов, защита продуктовых складских помещений);
- регулярная дератизация жилых и производственных помещений;
- соблюдение правил личной гигиены (мытьё рук, использование дезинфицирующих одноразовых салфеток) в сельской местности, на даче, во время отдыха на природе.
Уничтожение грызунов и защита от них жилых, производственных, складских помещений -профилактика мышиной лихорадки
Геморрагическая лихорадка с почечным синдромом — заболевание, грозящее тяжёлыми осложнениями и смертельным исходом. При своевременной диагностике и полноценной терапии этих последствий можно избежать. Не стоит забывать о профилактике, которая способна уберечь от инфекции и сохранить здоровье.
источник