Иногда встречаются случаи, когда у пациента повышается температура тела (более 38° C) практически на фоне полного здоровья. Такое состояние может быть единственным признаком заболевания, причем многочисленные исследования не позволяют определить какую-либо патологию в организме. В данной ситуации врач, как правило, ставит диагноз – лихорадка неясного генеза, и после этого назначает более детальное обследование организма.
Лихорадка невыясненной этиологии R50 (кроме родовой и послеродовой лихорадки, а также лихорадки новорожденных).
- R 50.0 – лихорадка, сопровождающаяся ознобом.
- R 50.1 – стойкая лихорадка.
- R 50.9 – нестойкая лихорадка.
- Системные обширные инфекционные болезни:
- туберкулез;
- тифозные заболевания (сыпной, брюшной, эндемический и пр.);
- поражение сальмонеллой, шигеллой;
- мальтийская лихорадка (бруцеллез);
- иерсиниозы, хламидиозы;
- бореллиоз;
- болезнь Франсиса (туляремия);
- сифилитическая инфекция;
- лептоспироз;
- малярийная болезнь;
- цитомегаловирус, токсоплазма, гистоплазма, мононуклеоз;
- СПИД;
- сепсис.
- Локализованные инфекционные болезни:
- воспаление эндокарда, тромботическое воспаление сосудов;
- абсцессы, бронхоэктазы;
- гепатит, холангит;
- инфекционные поражения мочевыводящих путей и половой сферы;
- остеомиелит, стоматологические инфекционные заболевания.
- Опухолевые процессы:
- злокачественные заболевания крови или лимфы (лейкемия, лимфогранулематоз);
- опухоли печени, почек, легких, пищеварительной системы;
- метастазирование опухолей.
- Соединительнотканные патологии:
- гранулематоз;
- СКВ;
- ревматизм;
- периартериит.
- Лекарственные синдромы (злокачественная гипертермия, экстрапирамидные расстройства).
- Патологии пищеварительных органов (язвенное воспаление кишечника, алкогольная интоксикация, цирроз).
- Саркоидоз.

Основным (зачастую и единственным) присутствующим признаком лихорадки неясного генеза считается повышение температурных показателей. На протяжении длительного периода повышение температуры может наблюдаться без сопутствующих симптомов, либо протекать с ознобом, усиленным потоотделением, кардиологическими болями, одышкой.
- Обязательно присутствует повышение температурных значений.
- Тип повышения температуры и температурные характеристики, как правило, мало помогают раскрыть картину заболевания.
- Могут присутствовать другие признаки, которые обычно сопровождают повышение температуры (боли в голове, сонливость, ломота в теле и пр.).
Температурные показатели могут быть различными, в зависимости от типа лихорадки:
- субфебрильная (37-37,9°C);
- фебрильная (38-38,9°C);
- пиретическая (39-40,9°C);
- гиперпиретическая (41°C >).
Длительная лихорадка неясного генеза может быть:
- острая (до 2-х недель);
- подострая (до полутора месяцев);
- хроническая (более полутора месяцев).
Повышенная температура у ребенка – наиболее распространенная проблема, с которой обращаются к педиатру. Но какую именно температуру у детей следует считать лихорадкой?
Врачи отделяют лихорадку от просто высокой температуры, когда показатели превышают 38°C у грудных детей, и выше 38,6°C – у старших детей.
У большей части маленьких пациентов лихорадка бывает связана с вирусной инфекцией, меньший процент детей болеют воспалительными заболеваниями. Часто такие воспаления затрагивают мочевыводящую систему, либо наблюдается скрытая бактериемия, что в дальнейшем может осложниться сепсисом и менингитом.
Чаще всего возбудителями микробных поражений в детском возрасте становятся такие бактерии:
- стрептококки;
- грам (-) энтеробактерии;
- листерии;
- гемофильная инфекция;
- стафилококки;
- сальмонеллы.
Наиболее часто микробные инфекции поражают детей в первое полугодие жизни: особенно подвержены таким заболеваниям недоношенные новорожденные.

По результатам лабораторных анализов:
- общий анализ крови – изменения количества лейкоцитов (при гнойной инфекции – сдвиг лейкоцитарной формулы влево, при вирусном поражении – лимфоцитоз), ускорение СОЭ, изменение численности тромбоцитов;
- общий анализ мочи – лейкоциты в моче;
- биохимия крови – повышенное содержание СРБ, повышенное содержание АЛТ, АСТ (заболевания печени), Д-димер фибриногена (ТЭЛА);
- бакпосев крови – демонстрирует возможность бактериемии или септицемии;
- бакпосев мочи – для исключения почечной формы туберкулеза;
- бакпосев бронхиальной слизи или фекалий (по показаниям);
- бактериоскопия – при подозрении на малярию;
- комплекс диагностики на туберкулезную инфекцию;
- серологические реакции – при подозрении на сифилис, гепатит, кокцидиоидомикоз, амебиаз и пр.;
- тест на СПИД;
- обследование щитовидной железы;
- обследование при подозрении системных болезней соединительной ткани.
По результатам инструментальных исследований:
- рентгенограмма;
- томографические исследования;
- сканирование костной системы;
- ультразвуковое исследование;
- эхокардиография;
- колоноскопия;
- электрокардиография;
- пункция костного мозга;
- биопсии лимфоузлов, мышечной или печеночной ткани.
Алгоритм диагностики лихорадки неясного генеза вырабатывается доктором в индивидуальном порядке. Для этого у пациента определяется хотя бы один дополнительный клинический или лабораторный симптом. Это может быть заболевание суставов, пониженный уровень гемоглобина, увеличение лимфатических узлов и пр. Чем больше будет обнаружено таких вспомогательных признаков, тем легче будет установить правильный диагноз, сузив круг предполагаемых патологий и определяя целенаправленную диагностику.

Дифференциальный диагноз, как правило, разделяют на несколько основных подгруппы:
- инфекционные заболевания;
- онкология;
- аутоиммунные патологии;
- прочие заболевания.
При дифференциации обращают внимание не только на симптомы и жалобы пациента на данную минуту, но и на те, которые были до этого, но уже пропали.
Необходимо брать во внимание все болезни, которые предшествовали лихорадке, в том числе и оперативные вмешательства, травмы, психоэмоциональные состояния.
Важно уточнить наследственные особенности, возможность приема каких-либо лекарственных средств, тонкости профессии, недавние путешествия, информацию о сексуальных партнерах, о присутствующих дома животных.
В самом начале диагностики необходимо исключить преднамеренность лихорадочного синдрома – не так уж редко встречаются случаи задуманного введения пирогенных средств, манипуляций с градусником.
Большое значение имеют кожные высыпания, проблемы с сердцем, увеличение и болезненность лимфоузлов, признаки нарушений глазного дна.

источник
Под лихорадкой неясного генеза (ЛНГ) понимаются клинические случаи, характеризующиеся стойким (более 3 недель) повышение температуры тела выше 38°С, которое является главным или даже единственным симптомом, при этом причины заболевания остаются неясными, несмотря на интенсивное обследование (обычными и дополнительными лабораторными методиками). Лихорадки неясного генеза могут быть обусловлены инфекционно-воспалительными процессами, онкологическими заболеваниями, болезнями обмена веществ, наследственной патологией, системными болезнями соединительной ткани. Диагностическая задача состоит в выявлении причины повышения температуры тела и установлении точного диагноза. С этой целью проводят расширенное и всестороннее обследование пациента.
Под лихорадкой неясного генеза (ЛНГ) понимаются клинические случаи, характеризующиеся стойким (более 3 недель) повышение температуры тела выше 38°С, которое является главным или даже единственным симптомом, при этом причины заболевания остаются неясными, несмотря на интенсивное обследование (обычными и дополнительными лабораторными методиками).
Терморегуляция организма осуществляется рефлекторно и является показателем общего состояния здоровья. Возникновение лихорадки (> 37,2°С при подмышечном измерении и > 37,8 °С при оральном и ректальном) связано с ответной, защитно-адаптационной реакцией организма на болезнь. Лихорадка — один из самых ранних симптомов многих (не только инфекционных) заболеваний, когда еще не наблюдается других клинических проявлений болезни. Это служит причиной трудностей в диагностики данного состояния. Для установления причин лихорадки неясного генеза требуется более обширное диагностическое обследование. Начало лечения, в т. ч. пробного, до установления истинных причин ЛНГ назначается строго индивидуально и определяется конкретным клиническим случаем.
Лихорадка продолжительностью менее 1 недели, как правило, сопровождает различные инфекции. Лихорадка, длящаяся более 1 недели, обусловлена, скорее всего, каким — либо серьезным заболеванием. В 90 % случаев лихорадка вызвана различными инфекциями, злокачественными новообразованиями и системными поражениями соединительной ткани. Причиной лихорадки неясного генеза может быть атипичная форма обычного заболевания, в ряде случаев причина повышения температуры так и остается невыясненной.
В основе лихорадки неясного генеза могут лежать следующие состояния:
- заболевания инфекционно-воспалительного характера (генерализованные, локальные) – 30 — 50% от всех случаев (эндокардит, пиелонефрит, остеомиелит, абсцессы, туберкулез, вирусные и паразитарные инфекции и др.);
- онкологические заболевания — 20 – 30% (лимфома, миксома, гипернефрома, лейкемия, метастазированый рак легких, желудка и др.);
- системные воспаления соединительной ткани – 10 -20% (аллергический васкулит, ревматизм, ревматоидный артрит, болезнь Крона, системная красная волчанка и др.);
- прочие заболевания — 10 – 20% (наследственные заболевания и болезни обмена веществ, психогенные и периодические лихорадки);
- недиагностируемые заболевания, сопровождающиеся лихорадкой – примерно 10% (злокачественные образования, а также случаи, когда лихорадка проходит спонтанно или после применения жаропонижающих или антибактериальных средств).
Механизм повышения температуры тела при заболеваниях, сопровождающихся лихорадкой, следующий: экзогенные пирогены (бактериальной и небактериальной природы) воздействуют на центр терморегуляции в гипоталамусе посредством эндогенного (лейкоцитарного, вторичного) пирогена – низкомолекулярного белка, вырабатываемого в организме. Эндогенный пироген оказывает влияние на термочувствительные нейроны гипоталамуса, приводя к резкому повышению теплопродукции в мышцах, что проявляется ознобом и снижением теплоотдачи за счет сужения сосудов кожи. Также экспериментально доказано, что различные опухоли (лимфопролиферативные опухоли, опухоли печени, почек) могут сами вырабатывать эндогенный пироген. Нарушения терморегуляции иногда могут наблюдаться при повреждениях ЦНС: кровоизлияниях, гипоталамическом синдроме, органических поражениях головного мозга.
Выделяют несколько вариантов течения лихорадки неясного генеза:
- классический (известные ранее и новые заболевания (болезнь Лайма, синдром хронической усталости);
- нозокомиальный (лихорадка появляется у больных, поступивших в стационар и получающих интенсивную терапию, спустя 2 и более суток после госпитализации);
- нейтропенический (количество нейтрофилов кандидозе, герпесе).
- ВИЧ-ассоциированный (ВИЧ-инфекция в сочетании с токсоплазмозом, цитомегаловирусом, гистоплазмозом, микобактериозом, криптококкозом).
По уровню повышения различают температуру тела:
- субфебрильную (от 37 до 37,9 °С),
- фебрильную (от 38 до 38,9 °С),
- пиретическую (высокую, от 39 до 40,9 °С),
- гиперпиретическую (чрезмерную, от 41°С и выше).
По длительности лихорадка может быть:
- острой — до 15 дней,
- подострой — 16-45 дней,
- хронической – более 45 дней.
По характеру изменений температурной кривой во времени различают лихорадки:
- постоянную — в течение нескольких суток наблюдается высокая (
39°С) температура тела с суточными колебаниями в пределах 1°С (сыпной тиф, крупозная пневмония, и др.);
Основной (иногда единственный) клинический симптом лихорадки неясного генеза – подъем температуры тела. В течение долгого времени лихорадка может протекать малосимптомно или сопровождаться ознобами, повышенной потливостью, сердечными болями, удушьем.
Необходимо точно соблюдать следующие критерии в постановке диагноза лихорадки неясного генеза:
- температура тела у пациента 38°С и выше;
- лихорадка (или периодические подъемы температуры) наблюдаются 3 недели и более;
- не определен диагноз после проведенных обследований общепринятыми методами.
Пациенты с лихорадкой являются сложными для постановки диагноза. Диагностика причин лихорадки включает в себя:
- общий анализ крови и мочи, коагулограмму;
- биохимический анализ крови (сахар, АЛТ, АСТ, СРБ, сиаловые кислоты, общий белок и белковые фракции);
- аспириновый тест;
- трехчасовую термометрию;
- реакцию Манту;
- рентгенографию легких (выявление туберкулеза, саркоидоза, лимфомы, лимфогрануломатоза);
- ЭКГ;
- Эхокардиографию (исключение миксомы, эндокардита);
- УЗИ брюшной полости и почек;
- МРТ или КТ головного мозга;
- консультация гинеколога, невролога, ЛОР-врача.
Для выявления истинных причин лихорадки одновременно с общепринятыми лабораторными анализами применяются дополнительные исследования. С этой целью назначаются:
- микробиологическое исследование мочи, крови, мазка из носоглотки (позволяет выявить возбудителя инфекции), анализ крови на внутриутробные инфекции;
- выделение вирусной культуры из секретов организма, ее ДНК, титров вирусных антител (позволяет диагностировать цитомегаловирус, токсоплазмоз, герпес, вирус Эпштейн-Барра);
- выявление антител к ВИЧ (метод энзим – сцепленного иммуносорбентного комплекса, тест Вестерн – блот);
- исследование под микроскопом толстого мазка крови (для исключения малярии);
- исследование крови на антинуклеарный фактор, LE-клетки (для исключения системной красной волчанки);
- проведение пункции костного мозга (для исключения лейкоза, лимфомы);
- компьютерная томография органов брюшной полости (исключение опухолевых процессов в почках и малом тазу);
- сцинтиграфия скелета (выявление метастазов) и денситометрия (определение плотности костной ткани) при остеомиелите, злокачественных образованиях;
- исследование желудочно–кишечного тракта методом лучевой диагностики, эндоскопии и биопсии (при воспалительных процессах, опухолях в кишечнике);
- проведение серологических реакций, в том числе реакции непрямой гемагглютинации с кишечной группой (при сальмонеллезе, бруцеллезе, болезни Лайма, тифе);
- сбор данных об аллергических реакциях на лекарственные препараты (при подозрении на лекарственную болезнь);
- изучение семейного анамнеза в плане наличия наследственных заболеваний (например, семейной средиземноморской лихорадки).
Для постановки верного диагноза лихорадки могут быть повторно проведены сбор анамнеза, лабораторные исследования, которые на первом этапе могли быть ошибочными или неправильно оцененными.
В том случае, если состояние пациента с лихорадкой стабильное, в большинстве случаев следует воздержаться от лечения. Иногда обсуждается вопрос о проведении пробного лечения пациенту с лихорадкой (туберкулостатическими препаратами при подозрении на туберкулез, гепарином при подозрении на тромбофлебит глубоких вен, легочную эмболию; антибиотиками, закрепляющимися в костной ткани, при подозрении на остеомиелит). Назначение глюкокортикоидных гормонов в качестве пробного лечения оправдано в том случае, когда эффект от их применения может помочь в диагностике (при подозрении на подострый тиреодит, болезнь Стилла, ревматическую полимиалгию).
Крайне важно при лечении пациентов с лихорадкой иметь информацию о возможном ранее приеме лекарственных препаратов. Реакция на прием медикаментов в 3-5% случаев может проявляться повышением температуры тела, причем быть единственным или главным клиническим симптомом повышенной чувствительности к лекарствам. Лекарственная лихорадка может появиться не сразу, а через некоторый промежуток времени после приема препарата, и ничем не отличаться от лихорадок другого генеза. Если есть подозрение на лекарственную лихорадку, требуется отмена данного препарата и наблюдение за пациентом. При исчезновении лихорадки в течение нескольких дней причина считается выясненной, а при сохранении повышенной температуры тела (в течении 1 недели после отмены медикамента) лекарственная природа лихорадки не подтверждается.
Существуют различные группы препаратов, способных вызвать лекарственную лихорадку:
- противомикробные препараты (большинство антибиотиков: пенициллины, тетрациклины, цефалоспорины, нитрофураны и др., сульфаниламиды);
- противовоспалительные средства (ибупрофен, ацетилсалициловая к-та);
- лекарственные средства, применяемые при заболеваниях ЖКТ (циметидин, метоклопрамид, слабительные, в состав которых входит фенолфталеин);
- сердечно-сосудистые лекарственные препараты (гепарин, альфа-метилдопа, гидралазин, хинидин, каптоприл, прокаинамид, гидрохлортиазид);
- препараты, действующие на ЦНС (фенобарбитал, карбамазепин, галоперидол, хлорпромазин тиоридазин);
- цитостатические препараты (блеомицин, прокарбазин, аспарагиназа);
- другие лекарственные препараты (антигистаминные, йодистые, аллопуринол, левамизол, амфотерицин В).
источник
Клинический синдром различной этиологии, основной симптом которого — лихорадка, которая не проходит самостоятельно и удерживается дольше, чем при обычном инфекционном заболевании, но причины её не удалось установить, несмотря на проведение общепринятой диагностической процедуры.
Классическую ЛНГ можно диагностировать при одновременном наличии 3 критериев:
1) сохраняющаяся или неоднократно рецидивирующая лихорадка >38,3 °C;
3) не удалось определить причину или диагноз неясен, несмотря на проведение рутинной диагностики в течение ≈1 нед. (≥3 дней в больнице или ≥3 амбулаторных посещений).
ЛНГ , возникшую во время пребывания пациента в больнице (после 2 дней госпитализации), у больного с нейтропенией или у больного с прогрессирующей ВИЧ-инфекцией , можно диагностировать, если:
1) лихорадка >38,3 °C сохраняется или неоднократно рецидивирует;
2) не удалось определить причину либо диагноз неоднозначен, несмотря на проведение обычной диагностики в течение 3–5 дней в больнице.
1. Наиболее важные причины классической ЛНГ
1) инфекции (чем длительнее сохраняется ЛНГ, тем меньше вероятность) — чаще всего: легочный и внелегочный туберкулез; абсцессы (внутрибрюшные, поддиафрагмальные, паранефральные, органов малого таза), инфекционный эндокардит, цитомегаловирусная инфекция, токсоплазмоз, брюшной тиф и паратифы, хронический простатит, системные грибковые инфекции; реже зоонозы (доминируют болезни путешественников, особенно тропические): лептоспироз, бруцеллёз, туляремия, орнитоз, риккетсиозы (пятнистая лихорадка, сыпной тиф), Ку лихорадка, анаплазмоз, эрлихиоз, бартонеллез, болезнь кошачьей царапины;
2) аутоиммунные заболевания — системные заболевания соединительной ткани, чаще всего болезнь Стилла у взрослых, узелковый полиартериит, СКВ; в пожилом возрасте чаще гигантоклеточный височный артериит, ревматическая полимиалгия, РА;
3) злокачественные новообразования — наиболее часто кроветворной и лимфатической системы (лимфома Ходжкина и неходжкинские лимфомы, лейкозы и миелодиспластический синдром), светлоклеточный рак почки, аденомы и рак печени, рак поджелудочной железы, рак толстого кишечника, первичные злокачественные опухоли головного мозга;
4) медикаменты (обычно полифармакотерапия) — наиболее часто пенициллин, сульфаниламиды, ванкомицин, амфотерицин В, салицилаты, блеомицин, интерфероны, производные хинидина, клемастин, производные фенотиазина (прометазин, тиэтилперазин), барбитураты, фенитоин, метилдопа, галоперидол (злокачественный нейролептический синдром →разд. 23.18), трициклические антидепрессанты, литий. Чаще встречается у пожилых людей, как правило, в течение 1–2 нед. от начала применения ЛС (может возникнуть после довольно длительного периода приема препарата), проходит спонтанно после прекращения его приёма в течение 48–72 ч (или после более длительного времени у больных с заболеваниями печени или почечной недостаточностью). Лихорадку может сопровождать эритематозная, макулезная или макулопапулезная сыпь, а также увеличение количества эозинофилов в крови. Характер лихорадочной кривой не является существенным, зато часто присутствует относительная брадикардия.
5) другие — цирроз и алкогольный гепатит, рецидивирующая тромбоэмболия легочной артерии (без тяжелых клинических проявлений), неспецифические заболевание кишечника (особенно болезнь Крона).
2. Причины в зависимости от группы риска
1) ЛНГ у пациента в больнице (больничная ЛНГ) — чаще всего абсцесс (внутрибрюшной или в малом тазу), синусит (в результате продолжительного нахождения назотрахеальной трубки), катетер-ассоциированная инфекция крови (продолжительное нахождение катетера в крупных сосудах), инфекционный эндокардит (следствие инвазивной диагностики, катетеризации крупных сосудов или хирургического вмешательства), псевдомембранозный колит ( Clostridium difficile ); медикаменты; септический тромбофлебит, тромбоэмболия легочной артерии, панкреатит; забрюшинная гематома;
2) ЛНГ у больного с нейтропенией — первичная бактериемия, катетер-ассоциированные инфекции крови (продолжительное нахождение катетера в крупных сосудах), фунгемия ( Candida, Aspergillus ), кандидоз печени и селезенки, абсцесс в малом тазу (параректальный, ректально-крестцовый); медикаменты; опухолевые метастазы в ЦНС, метастазы в печень;
3) ЛНГ у ВИЧ-инфицированного — туберкулез, микобактериозы; медикаменты (например, ко-тримоксазол), тромбофлебит; реже пневмоцистоз, инфекции ЦМВ или ВПГ, токсоплазмоз, сальмонеллез, микозы; лимфома, саркома Капоши;
4) ЛНГ у человека, вернувшегося из тропических регионов — малярия (инкубационный период до 6 нед., но в случае Plasmodium vivax и P. ovale — даже несколько месяцев или лет) и другие тропические паразитарные инвазии (амебиаз, лейшманиоз, трипаносомоз, криптоспоридиоз, филяриоз, тропическая легочная эозинофилия, шистосомоз, парагонимоз), брюшной тиф (инкубационный период до 6 нед.), вирусные геморрагические лихорадки, наиболее часто денге (инкубационный период 3–8 дней).
3. Характеристика лихорадки (обычно, не имеет большого значения в дифференциальной диагностике):
1) септическая лихорадка, гектическая (в течение дня одно быстрое повышение температуры, часто до ≈40 °C, затем снижение, иногда даже до нормы; амплитуда суточных колебаний >2 °С) — абсцесс, милиарный туберкулез, лимфомы, лейкозы;
2) два пика лихорадки в сутки — напр., болезнь Стилла у взрослых, милиарный туберкулез, малярия (заражение двумя типами паразита), висцеральный лейшманиоз, гонококковый эндокардит правых отделов сердца;
3) перемежающаяся лихорадка (периодическая; рецидивирующие подъёмы лихорадки с регулярными или нерегулярными интервалами после относительно безлихорадочного периода; суточная амплитуда колебаний >2 °С) — в т. ч. при малярии (рецидивы регулярно каждые 2 или 3 дня с сопутствующими ознобами), лимфомы, лейкозы, циклическая нейтропения;
4) лихорадка непрерывная (суточная амплитуда волнообразная лихорадка (чередующиеся периоды — нескольких дней лихорадки и безлихорадочных дней) — в том числе лимфома Ходжкина (так называемая лихорадка Пеля-Эбштейна — чередование 5–10-дневных периодов лихорадки >38 °C и безлихорадочных периодов), бруцеллёз;
а) >39 °C — абсцесс, лимфомы и лейкозы, системный васкулит, ВИЧ-инфекция;
б) >41 °C — медикаменты и другие химические вещества (в т. ч. «дизайнерские наркотики», а также средства, применяемые для похудения), а также искусственно вызванная лихорадка (состояние пациента непропорционально хорошее), повреждение ЦНС (новообразование, травма, инфекция);
7) субхроническая лихорадка (≥6 мес.):
а) чаще всего идиопатическая (обычно проходит самостоятельно);
б) гранулематозный гепатит, болезнь Стилла у взрослых, саркоидоз, болезнь Крона;
в) реже — СКВ, искусственно вызываемая лихорадка (ложная);
8) рецидивирующие ЛНГ — инфекции, опухоли и системные заболевания отвечают за 20–30 % случаев, разные причины — 25 %, а ≈50 % случаев остаются необъясненными. Перед поиском редких причин следует исключить медикаментозную и искусственно вызванную лихорадку.
9) относительная брадикардия , сопровождающая лихорадку (частота сердечных сокращений слишком мала по отношению к температуре тела; повышение температуры тела на 1 °C вызывает увеличение ЧСС на 8–12/мин) — лимфомы, лейкозы, лекарственная лихорадка, лептоспироз, орнитоз, брюшной тиф или паратифы, малярия, повреждение ЦНС (новообразование, инфекция, травма), искусственно вызываемая лихорадка (ложная);
10) связанные с лихорадкой рецидивирующие клинически явные ознобы — бактериальная инфекция (абсцессы, бактериемия, септический тромбофлебит, бруцеллёз), новообразования (рак почки, лимфомы, лейкозы), малярия.
4. Основные дополнительные методы исследования, позволяющие идентифицировать лихорадку как ЛНГ:
1) лабораторные исследования — общий анализ крови с формулой клеток крови, СОЭ, прокальцитонин (позволяет отличить лихорадку инфекционного происхождения от неинфекционной, особенно у пациентов с нейтропенией), электролиты, билирубин, ферменты печени, мочевина, креатинин, мочевая кислота, общий анализ мочи, ревматоидный фактор и антинуклеарные антитела, микробиологические исследования: посев крови (3-кратно без антибиотиков), посев мочи, микробиологическая диагностика туберкулеза и микобактериоза, серологические тесты (ВИЧ, ЦМВ, ВЭБ); другие — проводятся в зависимости от предполагаемой причины — прямое или микроскопическое исследование собранной ткани, исследование спинномозговой жидкости, посевы (иных материалов, чем кровь), обнаружение антигена, серологические тесты, молекулярные исследования;
2) визуализирующие исследования: УЗИ брюшной полости, РГ органов грудной клетки, ФДГ-ПЭТ КТ, МРТ брюшной полости и органов малого таза (при необходимости также исследование головы).
Соберите подробный анамнез и проводите повторные тщательные осмотры. Проконтролируйте надлежащим образом измерение температуры тела, и правильную интерпретацию результатов →см. ниже. Набор основных жалоб и объективных симптомов, сопутствующих ЛНГ (так называемые симптомы, указывающие на локализацию), а также результаты основных вспомогательных исследований — это основание для формулирования предварительного диагноза и указание для выбора последующей диагностической тактики. Если состояние пациента удовлетворительное, начальная диагностика может осуществляться в амбулаторных условиях.
Если нет непосредственной угрозы жизни и пациент находится в больнице, возможно применение выжидательной тактики, тщательного наблюдения и постепенного подтверждения или исключения при помощи целенаправленных дополнительных исследований наиболее вероятных причин в данной группе риска (напр., пребывание в тропиках, ЛНГ у пациента в больнице, у больного с нейтропенией или ВИЧ-инфицированного, в возрасте старше 50 лет). Сначала проведите неинвазивные диагностические исследования, а затем, если это необходимо, инвазивные исследования. Если состояние больного тяжелое → необходимо исключать возможные причины одновременно. У пациента с лихорадкой, который находился в эндемичных по малярии районах, необходимо как можно скорее исключить это заболевание (информация о профилактическом приёме ЛС во время пребывания в эндемичных районах не исключает заболевание!).
Если есть подозрение на медикаментозную лихорадку, на первом этапе, если это возможно, отмените приём всех препаратов (в том числе ЛС и вспомогательных средств, которые продают без рецепта) или максимально ограничьте их количество. Убедитесь, что пациент не применял наркотики («дизайнерские (конструкторские) наркотики»), или средства для похудения, которые произведены вне официального фармацевтического рынка. Лекарственная лихорадка обычно проходит в течение 48–72 ч после прекращения приема провоцирующего препарата.
В обоснованных случаях некоторые авторы предлагают использовать эмпирическую терапию при подозрении на конкретные, но однозначно неподтвержденные заболевания: чаще всего туберкулез (положительный туберкулиновый тест → антимикобактериальная терапия), инфекционный эндокардит (антибиотики, противогрибковые препараты), гигантоклеточный височный артериит или другие воспалительные заболевания соединительной ткани (после исключения инфекций →ГКC и НПВП). Исчезновение лихорадки и других признаков под влиянием терапии подтверждает первоначальный диагноз. В случае временного улучшения следует повысить онкологическую настороженность, особенно в случае, если лихорадка или субфебрильное состояние сопровождается другими системными симптомами или увеличением лимфатических узлов.
1. Ошибки при измерении температуры тела: для соблюдения критериев повышения температуры тела >38,3 °С, необходимо определить — как, чем и при каких обстоятельствах пациент проводил измерения: тип термометра (ртутный, электронный, жидкокристаллический, инфракрасный), место измерения (во рту, на лбу, под мышкой, в ухе, в прямой кишке), время суток, с какой частотой проводились измерения, а также условия и методы измерений. Следует попросить показать, как пациент измеряет температуру и как подготавливает термометр. Наименее точное измерение — под мышкой (температура ниже базовой на ≈0,8 °С) и в ухе (колебания зависят, среди прочего, от наличия ушной серы). В ротовой полости температура ниже на ≈0,5 °C, в то же время в прямой кишке на ≈0,5 °С выше базового уровня. Жевание резинки непосредственно перед измерением повышает температуру в ротовой полости и в ухе; подобный эффект на измерение в ротовой полости также оказывает курение табака. В идеале, измерения следует проводить несколько раз в день в течение нескольких дней диагностики в больнице и одновременно измерять частоту пульса, что поможет устранить ошибки и отслеживать кривую лихорадки и частоты пульса. Следует помнить, температура тела колеблется в зависимости от времени суток, времени года, фазы менструального цикла, а также зависит от приема пищи.
2. Искусственно вызываемая лихорадка: как правило, сохраняется в течение длительного времени, появляется обычно утром, её сопровождают непостоянные и разнообразные признаки, течение болезни необычное, в анамнезе — многочисленные госпитализации. Длительная лихорадка этого типа, как правило, не сопровождается снижением массы тела, общее состояние больных хорошее. Жаропонижающие препараты, обычно, неэффективны. Большинство пациентов испытывает психологические проблемы и психические расстройства или расстройства личности; часто встречаются соматические заболевания. В больнице пациенты часто не дают согласия на контролируемые измерения температуры тела и некоторые диагностические тесты. При измерении ртутным термометром у пациентов, как правило, очень высокая температура, без какого-либо суточного колебания. Кожа холодная, имеется относительная брадикардия. В амбулаторной практике или в больнице после измерения температуры тела следует попросить больного помочиться и сразу измерить температуру мочи (температура мочи всегда несколько выше температуры тела, измеренной в ротовой полости или под мышкой).
Симптоматическое лечение лихорадки
1 . Жаропонижающие препараты
1) Препарат первого ряда — парацетамол п/о или ректально 500–1000 мг, при необходимости, повторно каждые 6 ч (до 4 г/сут или 2,5 г/сут при применении в течение нескольких дней); если прием п/о или ректально невозможен → в/в 1000 мг каждые 6 ч (макс. до 4 г/сут). У пациентов с тяжелой почечной недостаточностью (клиренс креатинина 2 г/сут может вызвать увеличение активности АЛТ. Передозировка → острая печеночная недостаточность (уже при дозе 8 г/сут; наибольший риск у лиц, голодающих и злоупотребляющих алкоголем). Тактика при отравлении →разд. 20.8.
2) альтернативные жаропонижающие препараты — НПВП :
а) ибупрофен п/о 200–400 мг, при необходимости повторно каждые 5–6 ч (макс. до 2 г/сут);
б) ацетилсалициловая кислота п/о 500 мг, при необходимости повторно каждые 5–6 ч (максимум 2,5 г/сут, противопоказания: язвенная болезнь, геморрагический диатез, аспириновая астма);
в) метамизол п/о 0,5–1 г, в случае необходимости повторять каждые 8 часов (макс. 3 г/сут, не более 7 дней; противопоказания: гиперчувствительность к метамизолу, другим производным пиразолона или других НПВП, изменения в морфологии крови, острая почечная или печеночная недостаточность, острая печеночная порфирия, аспириновая бронхиальная астма, врожденный дефицит глюкозо-6-фосфатдегидрогеназы, беременность, период лактации).
2. Физические методы охлаждения →разд. 23.18: применяют у больных с очень высокой температурой (>40 °C) в случае неэффективности жаропонижающих средств.
источник
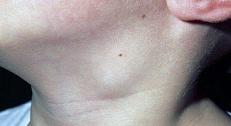
Шейным лимфаденитом называют остро возникшее увеличение шейн.
Классификация лихорадки неясного генеза (FUO) Таблица 1
Инфекции, злокачественные опухоли, коллагеновые сосудистые заболевания
Продолжительность >3 недель
Наличие как минимум трех амбулаторных визитов к врачу или проведение трех суток в стационаре
Энтероколит, вызванный Clostridium difficile (антибиотик-ассоциированная диарея), лекарственно-индуцированная лихорадка, легочная эмболия, септический тромбофлебит, синусит
Начало лихорадки в стационаре, ≥24 часов от поступления.
Отсутствие диагноза после трех суток поиска
Оппортунистические бактериальные инфекции (то есть инфекции бактериальными возбудителями, не вызывающими болезней у людей с сохранным иммунитетом), аспергиллез, кандидоз, герпетическая инфекция
Абсолютное количество нейтрофилов ≤ 500 кл в мм 3
Отсутствие диагноза после трех суток поиска
Цитомегаловирус, Микобактериальная внутриклеточная инфекция (специфическая инфекция ВИЧ-инфицированных пациентов в стадии СПИДа), пневмония, вызванная Pneumocystis carinii, лекарственно-индуцированная лихорадка, саркома Капоши, лимфома
Продолжительность> 4 недель для амбулаторных больных,> 3-х дней для стационарных больных
Дифференциальный диагноз FUO обычно разбивается на четыре основных подгруппы: инфекции, злокачественные новообразования, аутоиммунные состояния и прочие (см. таблицу 2).
Основные причины лихорадки неясного генеза. Таблица 2
Болезнь Стилла у взрослых
Воспалительные заболевания
толстого кишечника
Вирус иммунодефицита человека
Гепатит (алкогольный,
гранулематозный или волчаночный)
Среди множества инфекционных заболеваний, способных вызывать FUO, туберкулез (особенно внелегочные формы) и абсцессы брюшной/тазовой области являются наиболее распространенными.
Врачи первичного звена сталкиваются с разными случаями, когд.
Из-за существенного увеличения продолжительности жизни, а также достижений в области диагностики и лечения болезней, обычных в этой группе населения, злокачественные новообразования стали частым явлением у пожилых пациентов. Злокачественные новообразования нередко трудно диагностировать, особенно такие, как хронические лейкозы, лимфомы, почечно-клеточный рак и рак с метастазами. Именно эти виды рака часто вызывают лихорадку неясного генеза.
Ревматоидный артрит и ревматизм являются воспалительными заболеваниями, которые раньше были самой частой причиной FUO, однако с развитием серологической диагностики эти заболевания, как правило, теперь диагностируется более оперативно. На этом фоне такие болезни как Болезнь Стилла у взрослых и височный артериит — стали наиболее распространенными аутоиммунными причинами FUO, потому что они остаются весьма труднодиагностируемыми даже с помощью лабораторных исследований.
Мультисистемные воспалительные заболевания, такие как височный артериит и ревматическая полимиалгия, особенно часто являются причиной FUO у пациентов старше 65 лет.
Самой частой причиной FUO в этой группе является медикаментозная (лекарственно-индуцированная) лихорадка. Это состояние является частью реакции гиперчувствительности к конкретным препаратам, таким как диуретики, обезболивающие препараты, антиаритмические средства, противосудорожные препараты, седативные средства, некоторые антибиотики (цефалоспорины), антигистаминные препараты, барбитураты, салицилаты, и сульфонамиды (см. таблицу 3).
Осложнения цирроза и гепатита (алкогольного, гранулематозного или волчаночного), также могут являться потенциальными причинами FUO. Тромбоз глубоких вен хотя и является редкой причиной FUO, однако должен быть исключен у таких пациентов с помощью доплеровского исследования вен. Искусственная лихорадка должна быть заподозрена у пациентов с медицинским образованием или большим опытом общения с медицинскими работниками, при наличии психиатрических симптомов, и при продолжительности лихорадки более шести месяцев.
Даже после проведения всех необходимых методов диагностики – отсутствие окончательного диагноза у пациента с FUO – не является редкостью; по статистике около 20% случаев остаются без диагноза. Однако, если самое тщательное исследование не выявило причины FUO, то прогноз такого пациента, как правило, благоприятный.
Стартовый подход к пациенту с лихорадкой неясного генеза включает в себя: полный подробный анамнез, физикальный осмотр и базовые дополнительные методы обследования (ОАК, ОАМ, рентгенограмма/флюорография легких, осмотр гинеколога для женщин). Первым шагом диагностики является изучение анамнеза лихорадки и документирование ее модели (см рисунок 1).
Различают следующие основные модели лихорадки: постоянная, ремиттирующая (послабляющая), интермиттирующая (перемежающаяся), извращенная, гектическая (истощающая) и неправильная.
Симптомы настораживающие в отношении туберкулеза. Тактика де.
- Развернутый клинический (общий) анализ крови.
- Биохимический анализ: АЛС, АСТ, СРБ, ЩФ, билирубины
- Общий анализ мочи
- Посев мочи и/или крови на стерильность.
- проба Манту
- рентгенограмма легких или флюорография
- УЗИ брюшной полости и органом малого таза — по показаниям.
Простые «симптомы-подсказки», найденные во время стартового тестирования, часто позволяют врачу склониться к одной из больших групп FUO, сконцентрировать и оптимизировать усилия. Дальнейшие диагностические исследования — должны быть логичным продолжением зародившихся диагностических гипотез; не следует скатываться к бессистемному назначению дорогостоящих и/или инвазивных методов.
Кожная проба с туберкулином — недорогой скрининговый тест, который должен быть назначен всем пациентам с лихорадкой неясного генеза. Однако сам по себе этот метод не может быть достаточным обоснованием туберкулезной этиологии лихорадки, или наличия активного туберкулеза. Рентгенограмма грудной клетки также должна быть проведена всем таким пациентам для выявления возможной инфекции, коллагеновых сосудистых заболеваний, или злокачественных новообразований. Если рентгенограмма не дала нужных сведений, а подозрение на эти болезни сохраняется — возможно назначение более конкретных методов исследования: серологических, УЗИ, компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ) и изотопного сканирования.
УЗИ брюшной полости и органов малого таза, как и КТ — могут быть назначены и на первом этапе диагностики при уверенном подозрении на заболевания органов этих полостей. Эти методы, вкупе с прицельными биопсиями — значительно снижают необходимость в инвазивных методиках (лапароскопии, биопсии и др)
МРТ следует отложить на последующие этапы, и применять лишь когда в этом возникла необходимость или диагноз остается неясным. Использование радионуклеотидных методов — оправданно при некоторых воспалительных или опухолевых болезнях, однако совершенно бесполезно при коллагеновых сосудистых заболеваниях и других болезнях.
источник
Опубликовано в журнале:
Медицина для всех № 2 (17), 2000 – »» КЛИНИЧЕСКАЯ МИКРОБИОЛОГИЯ И АНТИМИКРОБНАЯ ТЕРАПИЯ
В.Б. БЕЛОБОРОДОВ, доктор медицинских наук, профессор кафедры инфекционных болезней. Лихорадка неясной этиологии (ЛНЭ) – клинический диагноз, обозначающий патологическое состояние, основным проявлением которого является лихорадка, при этом ее причину комплексом современных диагностических возможностей установить не удается. Необходимое условие для ЛНЭ – четырехкратный (или более) подъем температуры выше 38,3°С в течение 3 недель.
Согласно исследованиям, инфекционные болезни являются наиболее частой причиной ЛНЭ, доля системных васкулитов остается прежней, а онкологических заболеваний уменьшилась. Некоторые исследователи считают системные васкулиты наиболее частой причиной ЛНЭ (28%). В последние годы количество эндокардитов, абсцессов брюшной полости и заболеваний гепатобилиарной зоны в структуре ЛНЭ существенно снизилось, а туберкулеза и цитомегаловирусной инфекции (ЦМВ) увеличилось.
Вклад заболеваний, связанных с инфекцией, остается значительным (23-36%). Важнейшими причинами ЛНЭ этой группы являются туберкулез, инфекционный эндокардит, вызванный медленно растущими микроорганизмами или не подтвержденный высевом гемокультуры; гнойный холецистохолангит, пиелонефрит; абсцессы брюшной полости; септический тромбофлебит вен таза; инфекции ЦМВ, вирусом Эпштейна-Барра (ЭБВ), первичная инфекция ВИЧ.
Онкологические заболевания составляют от 7 до 31 % всех ЛНЭ. Лимфома, лейкемия, метастазы рака яичников – наиболее частые виды опухолей. В недавних исследованиях отмечено снижение числа случаев выявления почечноклеточной карциномы и опухолей желудочно-кишечного тракта. Предполагается, что это связано с широким внедрением компьютерной томографии (КТ) и методов ультразвуковой диагностики (УЗИ).
Системные васкулиты составили 9-20%. Системная красная волчанка, ревматоидный артрит, заболевания соединительной ткани, перемежающийся артериит, ювенильный ревматоидный артрит у взрослых (болезнь Стилла) и васкулиты могут протекать под видом ЛНЭ.
Другими причинами ЛНЭ (17-24%) могут быть – лекарственная лихорадка, повторные эмболии легочной артерии, воспалительные заболевания кишечника (особенно тонкого), саркоидоз или симуляция лихорадки. Однако имеется множество других необычных причин ЛНЭ.
У взрослых в 10% ЛНЭ причина заболевания остается невыясненной. В одном из исследований обнаружено необычно высокое количество именно таких случаев (26%). Дизайн-исследование отличалось тем, что заболевания типа гранулематозного гепатита или перикардита относили к недиагностированным, а не к ЛНЭ, вызванным другими причинами. В ряде исследований показано, что у большинства пациентов лихорадка без диагноза проходила сама по себе.
У пожилых (старше 65 лет) причины ЛНЭ не отличались от всей популяции. Внегоспитальные инфекции (абсцессы, туберкулез, эндокардит, острая инфекция ВИЧ и ЦМВ) составляют около 33% всех ЛНЭ; онкозаболевания, прежде всего лимфомы, – 24%; системные васкулиты – 16%. Алкогольный гепатит и повторные легочные эмболии являются обычными для данной группы. Наиболее частыми причинами ЛНЭ в пожилом возрасте были лейкемии, лимфомы, абсцессы, туберкулез и артериит височных артерий.
Обследование. Важную диагностическую роль имеют следующие симптомы.
- Характерная сыпь на коже и слизистых наблюдается у 20-30% пациентов с инфекционным эндокардитом.
- Увеличение лимфатических узлов требует биопсии и гистологического исследования.
- Гепатомегалия требует биопсии и гистологического исследования.
- Увеличение объема брюшной полости может свидетельствовать о наличии внутрибрюшных абсцессов.
- Ректальное и вагинальное исследование позволяет исключить наличие абсцесса или воспалительного процесса органов малого таза.
- Исследование сердца позволяет выявить предрасполагающие условия для развития эндокардита. Отсутствие патологических шумов не позволяет исключить диагноза ИЭ, особенно у лиц старше 60 лет, так как треть пациентов с подострым ИЭ не имела аускультативной картины ИЭ [26].
- Обязательным является динамическое наблюдение за появлением новых признаков: увеличением новых групп лимфатических узлов, возникновением аускультативных признаков ИЭ, сыпи.
Симулированная лихорадка – лихорадка, вызванная искусственно самим пациентом. Диагноз симулированной лихорадки должен рассматриваться в любом случае ЛНЭ, особенно у молодых женщин или лиц с медицинским образованием, при удовлетворительном состоянии, несоответствии температуры и пульса. С появлением электронных термометров количество таких случаев существенно сократилось. При подозрении симуляции лихорадки необходимо обращать внимание на отсутствие суточных колебаний температуры, рекомендуется проводить несколько измерений температуры в присутствии медсестры или врача, использовать электронный термометр для немедленного получения результатов. Измерение температуры мочи также может подтвердить симуляцию лихорадки в результате манипуляций со стеклянным термометром. Симулированная лихорадка может быть вызвана введением пирогена или пероральным приемом вещества, способного вызывать повышение температуры тела.
Принципы диагностики ЛНЭ
Клиническое обследование пациента с ЛНЭ носит индивидуальный характер, однако существует алгоритм диагностики этого заболевания.
Для исключения наиболее частых инфекций органов дыхания, мочевых путей и желудочно-кишечного тракта, ран и воспалительных заболеваний малого таза, флебитов поверхностных и глубоких вен, сопровождающихся лихорадкой, необходимо собрать подробный анамнез, получить данные объективного и лабораторного исследования (анализ крови и мочи, посев мочи, рентгенологическое исследование грудной клетки, исследование стула, 2-3-кратный посев крови) и исключить применение лекарственных препаратов, способных вызывать лихорадку.
Подозрение ЛНЭ правомерно при продолжительности лихорадки (до начала исследования должно быть не менее 3 недель) и отсутствии определенного диагноза после проведения обычного исследования.
При обследовании пациента с ЛНЭ необходимо исключить другие заболевания, в том числе протекающие в атипичной форме. Необходимо последовательно исключить каждую диагностическую версию.
Лабораторное исследование и биопсия
Обязательными являются посев крови, мочи и мокроты, рентгенологическое исследование органов грудной клетки. Определение уровня антител к ВЭБ и ЦМВ, особенно класса М, может быть очень полезно. В дальнейшем план обследования должен быть индивидуализирован.
При продолжительной бактериемии (инфекционный эндокардит – ИЭ) обычно проводится три забора крови для посева, эффективность достигает 95%. Пероральное или парентеральное применение антибиотиков до посева крови снижает эффективность исследования (так называемый частично пролеченный ИЭ). Некоторые медленно растущие микроорганизмы требуют культивирования в течение нескольких дней или недель на специальных питательных средах (бруцеллы, гемофильная палочка), поэтому в лабораторию необходимо сообщить о подозрении на ИЭ – это изменит протокол микробиологического исследования.
ИЭ без микробиологического подтверждения наблюдается в 5-15% случаев, даже в отсутствие применения антибиотиков до посева крови, такие случаи описаны в доантибиотическую эру. ИЭ нужно предполагать у пациентов с ЛНЭ, при получении отрицательных посевов крови и наличии предрасполагающей патологии клапанов сердца (ревматизм, врожденные пороки сердца, про-лапс клапана).
Лимфатические узлы. Проводится при увеличении лимфатических узлов на ранних этапах заболевания для исключения злокачественных и гранулематозных заболеваний.
Печень. Проводится при гепатомегалии с нарушенными функциональными тестами, милиарном туберкулезе или системном микозе. Позволяет проводить гистологическое исследование и посев. Гранулематозный гепатит может иметь различное происхождение, в 20-26% случаев причина не выявляется. При биопсии необходимо проводить посев на среды для аэробов и анаэробов, микобактерий и грибов.
Кожа. Узелки на коже и сыпь могут наблюдаться при метастатических процессах или васкулитах.
Артерии. Биопсия артерий (с двух сторон) проводится для подтверждения артериита височных артерий у пожилых пациентов с увеличением СОЭ.
Серологическая диагностика
Применяется исследование “парных сывороток”. Один образец сыворотки забирается в острой фазе заболевания, замораживается и оставляется для исследования. Второй образец сыворотки забирается через 2-4 недели после первого. Исследование этого образца может понадобиться, если в процессе наблюдения за пациентом диагноз не будет установлен. Диагностическое значение серологические тесты имеют при нарастании титра в 4 раза и более. Однако реакция связывания комплемента в диагностике острого гистоплазмоза оценивается положительно только в случае повышения титра в 32 раза и более, в то же время отрицательный результат исследования не исключает диагноза.
Иногда применяется исследование одного образца сыворотки. В определенных условиях титр антител может быть повышенным или даже достигать диагностического уровня. Например, реакция непрямой иммунофлуоресценции антител в титре 1:1024 и выше является указанием на инфекцию, вызванную Toxoplasma gondii. Подъем уровня специфических антител класса М, в отличие от антител класса G, указывает на наличие острой инфекции.
Лихорадочные агглютинины выявляются в агглютинационных тестах с Salmonella spp., Brucella spp., Francisella tularensis и Proteus OXK, 0Х2 и 0Х19. Сальмонеллезная инфекция проявляется лихорадкой тифоидного типа, возбудитель часто выделяется из биологических жидкостей при соответствующих условиях культивирования. Атипичное течение бруцеллеза может быть причиной диагностики ЛНЭ, поэтому серологические тесты имеют большое практическое значение.
Скорость оседания эритроцитов
Клиническое значение повышения СОЭ в диагностике ЛНЭ широко обсуждается. СОЭ часто повышается при эндокардите или, например, уремии. В большинстве случаев ЛНЭ СОЭ не повышена. У пожилых пациентов с ЛНЭ СОЭ может превышать 100, в этих случаях необходимо исключить артериит височных артерий – собрать анамнез в отношении наличия головной боли, нарушения зрения и миалгии, пальпировать височные артерии для определения их напряженности. Для подтверждения диагноза необходимо провести двустороннюю биопсию височных артерий. Применение высоких доз кортикостероидов (60-80 мг/день преднизолона) может сохранить зрение, так как его ухудшение является основным осложнением заболевания.
Возможности серологической диагностики ЛНЭ
Вирусные инфекции. При продолжительности лихорадки более 3 недель большинство вирусных инфекций можно исключить. Однако ЦМВ и ВЭБ могут быть причиной мононуклеоза у маленьких детей. ЦМВ у взрослых (особенно среднего возраста) может протекать с длительной лихорадкой.
Токсоплазмоз. Диагностика токсоплазмоза может быть сложной, для лабораторного подтверждения проводится иммунофлуоресцентное исследование для обнаружения анттел класса М.
Риккетсиозы. Диагноз подтверждается агглютинационными тестами с одним или несколькими антигенами Proteus vulgar is (OXK, 0Х2,0Х19), которые перекрестно реагируют с основными риккетсиями. Серологические тесты имеют вспомогательную диагностическую роль. Иммуноферментный анализ, иммунофлуоресцентное исследование и реакция связывания комплемента полезны для диагностики Q-лихорадки, причем ИФА является наиболее чувствительным из них.
Легионеллез. Подтверждается выделением культуры методом прямой флуоресценции бактерий в мокроте, бронхиальном аспирате, плевральном выпоте или тканях. Также применяется метод непрямой флуоресценции антител. Диагностическим является уровень антител в сыворотке реконвалесцента 1:256 и выше либо четырехкратное повышение титра, если в первой сыворотке уровень антител был 1:128. Метод прямой флуоресценции антител применяется для их обнаружения в тканях.
Пситтаркоз. Диагностируется при чертырехкратном увеличением титра антител в реакции связывания комплемента.
Диагностика системных васкулитов
До 15% взрослых пациентов с ЛНЭ страдают системными васкулитами. Для проведения скрининга обычно используют исследование СОЭ и антинуклеарных антител. Дополнительным исследованием является биопсия мышц и подозрительных участков кожи.
Рентгенологические исследования с контрастированием
Экскреторная урография (ЭУ) может оказаться эффективной в выявлении гипернефромы, одной из возможных причин ЛНЭ, или абсцессов почек, выявить до 93% случаев туберкулеза почек. Компьютерная томография и ультразвуковое исследование постепенно вытесняют ЭУ.
Опухоли желудочно-кишечного тракта редко являются причиной ЛНЭ [15]. Однако воспалительные заболевания, особенно тонкого кишечника, могут быть причиной лихорадки. Рентгенологическое исследование с контрастированием помогает обнаруживать межкишечные абсцессы. Колоноскопия и ирригоскопия дополняют друг друга. Рентгенологические исследования кишечника должны выполняться по строгим показаниям, только в случае наличия симптомов, указывающих на вовлечение кишечника в воспалительный процесс.
Радиоизотопное исследование
Сканирование с помощью изотопа галлия позволяет выявлять скрытые абсцессы, лимфомы, тиреоидит и редкие опухоли (лейомиосаркома, феохромоцитома). Изотопы индия плохо накапливаются в невоспалительных фокусах. Исследование костей с помощью индия-111 позволяет различать остеомиелит и целлюлит, развивающийся рядом с костными тканями.
Сцинтиграфия галлием-67 позволяет диагностировать пневмониию у пациентов со СПИДом, которые имеют признаки гипоксии при нормальной рентгенологической картине легких. Сканирование с применением галлия-67 и индия-111 должно рассматриваться как вторая-третья линия диагностических процедур. В целом радиоизотопные исследования для диагностики ЛНЭ используются редко. Это связано с возрастающими возможностями компьютерной томографии.
Ультразвуковое исследование
В случаях клинически вероятных, но бактериологически негативных эндокардитов ультразвуковое исследование сердца позволяет обнаружить вегетации. Трансэзофагеальная эхокардиография имеет более высокую чувствительность для выявления вегетаций на клапанах сердца, особенно протезированных, и миксом сердца.
Исследование органов брюшной полости и тазовых органов помогает в выявлении и дифференциальной диагностике абсцессов и опухолей. Ультразвуковое исследование очень эффективно в исследовании патологии гепатобилиарной зоны и почек, расслаивающую аневризму брюшного отдела аорты, которыми иногда проявляется ЛНЭ.
Компьютерная томография (КТ)
КТ является эффективным и чувствительным методом диагностики абсцессов головного мозга, брюшной полости и грудной клетки. КТ имеет существенные преимущества перед радиологическим исследованием. Это привело к уменьшению количества диагностических биопсий. Большинству пациентов с ЛНЭ необходимо проводить КТ брюшной полости для исключения абсцесса.
Магнитнорезонансная томография
Магнитнорезонансная томография также является высокоэффективным диагностическим исследованием, она применяется для диагностики токсоплазмозного энцефалита, гнойного эпидурита и сложных случаев остеомиелита. Роль МРТ в диагностике ЛНЭ пока полностью не определена.
Заболевания, которые могут быть причиной ЛНЭ
Гранулематозный гепатит может быть подтвержден биопсией печени, в плане диагностики ЛНЭ. Гистологически это неспецифическая воспалительная реакция на различные причины, среди которых могут быть туберкулез, гистоплазмоз, бруцеллез, Q-лихорадка, сифилис, саркоидоз, болезнь Ходжкина, бореллиоз, гранулематоз Вегенера или реакция на токсические препараты (наркотики). Пациент нуждается в консультации инфекциониста.
Ювенильный ревматоидный артрит протекает у детей с лихорадкой, моно- или полиартритом, кратковременным появлением оранжево-розовой пятнистой или пятнисто-папулезной сыпи без зуда, генерализованной лимфаденопатией, иногда перикардитом (редко миокардитом). Часто возникает иридоциклит, который выявляется при офтальмологическом исследовании даже при отсутствии других симптомов. Ревматоидный фактор в крови отсутствует. Подобная картина может возникать у взрослых молодых людей.
Семейная средиземноморская лихорадка (периодическая болезнь) – наследственное заболевание, передается по аутосомно-рецессивному типу мужчинам армянского, итальянского, еврейского или ирландского происхождения. Характеризуется периодическим подъемом температуры тела, клиническими признаками перитонита, плеврита, артрита и сыпью.
Болезнь Виппла наблюдается у мужчин среднего и старшего возраста. Характерными признаками являются невысокая лихорадка, потеря веса, диарея, нарушение всасывания и переваривания пищи, боли в суставах и животе, усиленная пигментация кожи и лимфаденопатия. Биопсия тонкой кишки позволяет подтвердить диагноз.
Бактериальный гепатит протекает в виде хронической бактериальной инфекции печени, обычно вызванной Staphylococcus aureus, не приводящий к формированию гранулем. Лихорадка и минимальное повышение щелочной фосфатазы могут быть единственным признаком заболевания. Биопсия печени может быть полезной, так как при ее проведении высоко вероятен высев аэробной и анаэробной флоры.
Гипергаммаглобулинемия D и периодическая лихорадка – синдром, описанный у шести пациентов, выходцев из Голландии, в 1984. Клиническая картина сходна с семейной средиземноморской лихорадкой.
Эрлихиоз. Заболевание начинается остро с лихорадки, озноба и головной боли, часто сопровождающихся тошнотой, болями в мышцах и суставах, недомоганием. Недавно описано шесть пациентов с продолжительностью лихорадки от 17 до 51 дня, поздний диагноз был связан с несвоевременным обращением за медицинской помощью.
Показания для проведения диагностической лапаротомии при ЛНЭ
Диагностическая лапаротомия показана и применяется редко, не является обычной диагностической процедурой, но применяется как вынужденная завершающая стадия обследования при необходимости биопсии или дренирования. Лапаротомии должна предшествовать лапароскопия.
Пробное лечение пациентов с ЛНЭ
В принципе, применение пробного лечения в отсутствие определенного диагноза является некорректным. Однако пробное лечение предпринимается после всестороннего обследования, проведения посевов, при наличии клинических и лабораторных данных, указывающих на вероятную причину заболевания, при отсутствии определенного диагноза. До начала лечения пациента должен осмотреть инфекционист.
При подозрении на гранулематозный гепатит предполагается назначение противотуберкулезных препаратов в течение 2-3 недель. Если симптомы воспаления остаются, могут быть назначены кортикостероидные препараты.
Без применения антибиотиков пациенты с инфекционным эндокардитом, не подтвержденным высевом возбудителя из крови, имеют высокую летальность. При высокой вероятности этого заболевания антибактериальная терапия проводиться по жизненным показаниям. Рекомендуется комбинация пенициллина и аминогликозида. Пациенты с искусственными клапанами сердца должны получать антибиотики, активные против Staphylococcus epidermidis.
При подозрении на туберкулез применяется 2-3-недельный курс противотуберкулезной терапии, который должен привести к снижению лихорадки.
У пациентов с онкологической патологией, имеющих ЛНЭ, температура, связанная с неопластическим процессом, может быть снижена индометацином.
Повторная или периодическая ЛНЭ
У некоторых пациентов лихорадка может спонтанно разрешиться в течение 2 недель, а затем возникать вновь. При дальнейшем обследовании только у 20% из них обнаруживают инфекцию, заболевания соединительной ткани или опухоли. Чаще обнаруживаются другие причины – болезнь Крона, симуляция лихорадки и т.д. В дальнейшем эти пациенты, как правило, выздоравливают и могут наблюдаться в поликлинике.
Разнообразие причин ЛНЭ приводит к необходимости детального обследования пациентов. На первый план в диагностике выходят детальный сбор анамнеза, выявление лабораторных маркеров воспаления признаков и применение методов прямой визуализации (УЗИ, КТ, МРТ). Актуальность рентгеноконтрастных и изотопных методов снижается. Серологическая диагностика позволяет диагностировать ряд инфекционных заболеваний. Однако до настоящего времени нет данных о применении для диагностики именно ЛНЭ таких методов генной диагностики, как полимеразная цепная реакция, которая уже нашла широкое клиническое применение в диагностике инфекций, вызванных ЦМВ и ВЭБ, туберкулеза.
Комментарии (видны только специалистам, верифицированным редакцией МЕДИ РУ)
источник